
новая папка / аку 47=298
.pdf
146 |
МЕТОДЫ ДИАГНОСТИКИ |
РАЗДЕЛ I
беременности определяется  , величина которого варьирует от 6 до 8 мм. К 12 нед происходит физиологическая редукция желточного мешка. Отсутствие желточного мешка и его преждевременная редукция — прогностически неблагоприятные признаки.
, величина которого варьирует от 6 до 8 мм. К 12 нед происходит физиологическая редукция желточного мешка. Отсутствие желточного мешка и его преждевременная редукция — прогностически неблагоприятные признаки.
С помощью трансвагинальной эхографии в беременности диагностируют  — анэнцефалию, грыжу спинного мозга, скелетные аномалии, мегацистис и др. В
— анэнцефалию, грыжу спинного мозга, скелетные аномалии, мегацистис и др. В  крайне важно выявление эхомаркёров
крайне важно выявление эхомаркёров 
 — воротникового отёка, гипоплазии/отсутствия носовой кости, неиммунной водянки плода, несоответствия КТР эмбриона сроку беременности.
— воротникового отёка, гипоплазии/отсутствия носовой кости, неиммунной водянки плода, несоответствия КТР эмбриона сроку беременности.
При изучении роста и развития плода во  беременности проводят фетометрию (измерение размеров плода). Обязательный объём фетометрии включает
беременности проводят фетометрию (измерение размеров плода). Обязательный объём фетометрии включает 
 (рис. 11-2, см. цв. вклейку). Нормативные гестационные показатели фетометрии приведены в табл. 11-2. На основании указанных параметров возможно определение предполагаемой
(рис. 11-2, см. цв. вклейку). Нормативные гестационные показатели фетометрии приведены в табл. 11-2. На основании указанных параметров возможно определение предполагаемой  .
.
При проведении эхографии во II и III триместрах исследуют структуры головного мозга, скелет, лицевой череп, внутренние органы плода: сердце, лёгкие, печень, желудок, кишечник, почки и надпочечники, мочевой пузырь. Благодаря УЗИ возможно диагностировать большинство аномалий развития плода. Для детальной оценки анатомии плода дополнительно используют трёхмерную эхографию, позволяющую получить объёмное изображение изучаемой структуры.
Спектр эхомаркёров хромосомной патологии плода, выявляемых во II триместре беременности, включает в себя изменения со стороны различных органов и систем: вентрикуломегалия, кисты сосудистых сплетений боковых желудочков, аномальные формы черепа и мозжечка («клубника», «лимон», «банан»), гиперэхогенный кишечник, пиелоэктазия, единственная артерия пуповины, симметричная форма ЗРП.
С помощью УЗИ можно детально изучить плаценту и получить необходимую информацию о её локализации, толщине, структуре.
Локализация плаценты в различные сроки беременности изменяется из-за «миграции» от нижнего сегмента к дну матки. При обнаружении предлежания плаценты до 20 нед беременности УЗИ необходимо повторять каждые 4 нед. Окончательное заключение о расположении плаценты следует делать в конце беременности.
Важный показатель состояния плаценты — её толщина. Для толщины плаценты характерна типичная кривая роста по мере развития беременности. К 36–37 нед рост плаценты прекращается. В дальнейшем при физиологическом течении беременности её толщина уменьшается или остаётся на том же уровне, составляя
3,3–3,6 см.

ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
147 |
11 ГЛАВА
Ультразвуковые признаки изменений в плаценте в разные сроки беременности определяют по степени её зрелости по P. Grannum (табл. 11-3).
Изменения структуры плаценты могут быть в виде кист, которые визуализируются как эхонегативные образования различной формы и величины.
Ультразвуковая диагностика ПОНРП основывается на выявлении эхонегативного пространства между стенкой матки и плацентой.

РАЗДЕЛ I
148 |
МЕТОДЫ ДИАГНОСТИКИ |
УЗИ используют также для диагностики состоятельности послеоперационного рубца на матке. О состоятельности рубца свидетельствуют однородная структура тканей и ровные контуры нижнего сегмента матки, толщина его не менее 3–4 мм. Несостоятельность рубца на матке диагностируют на основании выявления дефекта в виде глубокой ниши, истончения в области предполагаемого рубца, наличия большого количества гиперэхогенных включений (соединительная ткань).
С помощью УЗИ получают ценную информацию о состоянии шейки матки во время беременности и о риске преждевременных родов. При трансвагинальной эхографии, которая имеет существенные преимущества перед пальцевым исследованием шейки матки и трансабдоминальной эхографией, возможно определение длины шейки матки на всём протяжении, состояния внутреннего зева, цервикального канала (рис. 11-3, см. цв. вклейку).
11.2. ДОППЛЕРОГРАФИЯ
В последние годы допплерография, наряду с кардиотокографией (КТГ), стала одним из ведущих методов исследования в акушерстве, так как позволяет оценить функциональное состояне плода.
ОБОСНОВАНИЕ
Сущность эффекта Допплера заключается в том, что ультразвуковые колебания, генерируемые пьезоэлементами с заданной частотой, распространяются в исследуемом объекте в виде упругих волн. На границе биологических сред с различными акустическими сопротивлениями часть энергии колебаний упругих волн переходит во вторую среду, а часть — отражается от границы раздела сред. При этом частота колебаний, отражённых от неподвижного объекта, не изменяется и равна первоначальной частоте генерируемых ультразвуковых импульсов. Когда объект движется с определённой скоростью по направлению к источнику ультразвуковых импульсов, его отражающая поверхность соприкасается с ультразвуковыми импульсами чаще, чем при неподвижном состоянии объекта. В результате этого частота отражённых колебаний превышает исходную частоту генерируемых ультразвуковых импульсов. При движении отражающих поверхностей от источника излучения, напротив, частота отражённых колебаний меньше испускаемых импульсов. Разницу между частотой генерируемых и отражённых импульсов называют допплеровским сдвигом. При движении объекта по направлению к источнику ультразвуковых колебаний допплеровский сдвиг имеет положительные значения, а при движении от него — отрицательные.
В медицине эффект Допплера в основном применяют для определения скорости движения крови. При этом отражающей поверхностью служат клетки крови,
впервую очередь эритроциты. Пристеночные слои крови в сосудах движутся со значительно меньшей скоростью, чем центральные. Разброс скоростей кровотока в сосуде называют скоростным профилем. Таким образом, кровоток в сосуде представлен определённым спектром скоростей, который отражается на допплерограмме соответствующим спектром частот, меняющимся в течение сердечного цикла.
Различают параболический и пробкообразный типы скоростного профиля кровотока. При пробкообразном профиле кровотока скорость движения крови во всех отделах просвета сосуда практически одинакова и, следовательно, средняя скорость кровотока равна максимальной. Для данного типа профиля характерен узкий спектр частот (например, восходящая аорта). Параболический скоростной профиль отличается большим разбросом скоростей: максимальная скорость почти
вдва раза выше средней, что отражается на допплерограмме широким спектром частот (например, артерия пуповины).

ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
149 |
Существуют количественный и качественный методы оценки допплерограмм кровотока в исследуемом сосуде. При количественном анализе определяют объёмную скорость кровотока через сечение сосуда за единицу времени путём умножения средней линейной скорости движения крови на площадь просвета сосуда. Численные значения объёмного кровотока при измерении его методом Допплера зависят от двух переменных величин, которые являются потенциальными источниками ошибок. Поэтому в настоящее время для интерпретации допплерограмм широко применяется качественный анализ спектральных кривых, показатели которого не зависят от диаметра сосуда и угла инсонации, поскольку качественная характеристика кровотока основывается на соотношении его скорости в различные фазы сердечного цикла.
Под кривыми скоростей кровотока подразумевают линии, отражающие изменения средней моментальной или максимальной скорости кровотока на протяжении сердечного цикла. Для оценки состояния кровотока в настоящее время в основном используют следующие «уголнезависимые индексы»: систоло-диастолическое отношение, пульсационный индекс, индекс резистентности (ИР):
•систоло-диастолическое отношение (А/В) — отношение максимальной систолической скорости (А) к конечной диастолической (В);
•ИР — (А-В)/А;
•пульсационный индекс — (А-В)/М, где М — средняя скорость кровотока за сердечный цикл (рис. 11-4, см. цв. вклейку).
ЦЕЛЬ
Наибольшую практическую ценность во время беременности имеют исследования маточно-плацентарного кровотока в маточных артериях, их ветвях (спиральные артерии) и в артерии пуповины; а также плодовой гемодинамики в аорте и церебральных сосудах плода. В настоящее время важный метод диагностики — исследование венозного кровотока у плода в венозном протоке.
ПОКАЗАНИЯ
Основные показания для допплеровского исследования кровотока в системе «мать–плацента–плод» — экстрагенитальные заболевания и осложнения беременности: гипертоническая болезнь, гипотония, заболевания почек, коллагенозы, сосудистые заболевания, СД, гестоз, задержка роста или перенашивание плода, маловодие, многоводие, многоплодие, резус-сенсибилизация.
МЕТОДИКА ИССЛЕДОВАНИЯ И ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ
При проведении допплерометрии в акушерской практике используют фильтры частотой 100–150 Гц. Получение качественных кривых скоростей кровотока обеспечивается при угле инсонации 30–45° (не более 60°).
Кровоток в маточных артериях характеризуется наличием двухфазных кривых с высокой диастолической скоростью (рис. 11-5, а, см. цв. вклейку); в спиральных артериях — низкой пульсацией и высокой диастолической скоростью (рис. 11-5, б, см. цв. вклейку). Визуализация кровотока в спиральных артериях возможна уже с 6 нед беременности.
Снижение сосудистого сопротивления в маточных артериях происходит в сроки 12–13 и 20–22 нед; в спиральных артериях — в 8–10 и 13–14 нед беременности, что отражает завершение процессов инвазии трофобласта и гестационных изменений спиральных артерий (дегенерация мышечного слоя, гипертрофия эндотелиальных клеток, фибриноидный некроз концевых отделов). На протяжении второй половины неосложнённой беременности численные значения индексов допплерометрии кровотока в маточных артериях остаются практически стабильными и к концу беременности систоло-диастолическое отношение не превышает 2,0. Во II и III триместрах изучение кровотока в маточных артериях способствует ранней диагностике
11 ГЛАВА

РАЗДЕЛ I
150 |
МЕТОДЫ ДИАГНОСТИКИ |
гестоза и плацентарной недостаточности. Характерные признаки нарушения кровотока в маточных артериях: снижение диастолического компонента и появление дикротической выемки в фазу ранней диастолы. Отмечают достоверное повышение значений систоло-диастолического отношения, пульсационного индекса, ИР.
При допплерометрии во время беременности наибольшее внимание уделяется артерии пуповины. Анализ кривых скоростей кровотока в артерии пуповины клиническое значение имеет после 10 нед беременности. Диастолический компонент кровотока в артерии пуповины может отсутствовать до 14 нед беременности. У плодов с хромосомными аномалиями в сроки 10–13 нед в ряде случаев регистрируют реверсный (обратный) диастолический кровоток. На протяжении второй половины неосложнённой беременности отмечают достоверное снижение показателей сосудистого сопротивления в артерии пуповины, что выражается в уменьшении численных значений систоло-диастолического отношения, пульсационного индекса и ИР (рис. 11-6, см. цв. вклейку). Последнее вызвано интенсивным ростом терминального русла плаценты, связанного с процессом развития и васкуляризации концевых ворсин плаценты.
При нормальном течении беременности значение систоло-диастолического отношения в артерии пуповины не превышают 3,0. Патологические показатели кровотока в артерии пуповины характеризуются снижением конечной диастолической скорости кровотока, вплоть до полного исчезновения (рис. 11-7, см. цв. вклейку), или появлением ретроградного диастолического компонента. При ретроградном диастолическом кровотоке из-за снижения васкуляризации концевых ворсин плаценты и значительного повышения периферического сосудистого сопротивления её плодовой части движение крови осуществляется в обратном направлении, то есть к сердцу плода.
Для объективной оценки кровообращения в системе «мать–плацента–плод» используют классификацию нарушений маточно-плацентарного и плодово-пла- центарного кровотока (А.Н. Стрижаков и соавт., 1989).
I степень:
А — нарушение маточно-плацентарного кровотока (маточные артерии) при сохранении плодово-плацентарного кровотока (артерия пуповины);
Б — нарушение плодово-плацентарного кровотока при сохранённом маточноплацентарном.
II степень — нарушение маточно-плацентарного и плодово-плацентарного кровотока, не достигающее критических значений (сохранён диастолический кровоток).
III степень — критическоенарушениеплодово-плацентарного кровотока («нулевой» или ретроградный диастолический кровоток при сохранённом или нарушенном маточно-плацентарном).
Начиная со второй половины беременности, важное диагностическое и прогностическое значение имеет исследование плодового кровотока (в аорте и средней мозговой артерии плода). Спектры кровотока в сосудах плода характеризуются высоким систолическим компонентом (рис. 11-8, см. цв. вклейку).
Изменения кровотока в аорте плода сопровождаются снижением диастолического компонента; наиболее неблагоприятный — «нулевой» или ретроградный кровоток. В средней мозговой артерии изменения кровотока сопровождаются, наоборот, увеличением диастолического компонента, что служит проявлением гиперперфузии головного мозга и свидетельствует о компенсаторной централизации плодового кровообращения при гипоксии.
Нормативные значения кровотока широко используются в клинической практике с целью оценки функционального состояния системы «мать–плацента–плод» (табл. 11-4). При нормальном течении беременности происходит постепенное снижение показателей периферического сосудистого сопротивления, выражающееся уменьшением индексов кровотока.

ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
151 |
11 ГЛАВА
Большое внимание уделяется исследованию кровотока в венозном протоке у плода. Венозный проток плода при продольном сканировании (рис. 11-9, см. цв. вклейку) визуализируется как продолжение пупочной вены на уровне диафрагмы до впадения в нижнюю полую вену. В венозном протоке содержится высокооксигенированная кровь. Кровоток в данной области характеризуется трёхфазной кривой, обусловленной различными фазами сердечного цикла.
При анализе кривых скоростей кровотока в венозном протоке плода учитывают максимальную систолическую скорость (S) во время систолы желудочков (первая фаза цикла). Спектр кровотока в венозном протоке во время диастолы характеризуется двухфазностью: максимальная диастолическая скорость (D) отражает открытие трёхстворчатого клапана и пассивное заполнение правого желудочка кровью, в то время как минимальная диастолическая скорость (A) является отражением фазы абсолютной рефрактерности сердца непосредственно перед началом очередной систолы желудочков. Показатель Е характеризует раннюю предсердную систолу.
При нормальном течении беременности кровоток в венозном протоке остаётся однонаправленным на протяжении всех фаз сердечного цикла. Нарушения кровотока в венозном протоке в сроки 10–14 нед («нулевой» или ретроградный кровоток) могут быть маркёром хромосомной патологии плода. Во второй половине беременности нарушения венозного кровотока наблюдаются при субкомпенсированном или декомпенсированном гипоксическом состоянии плода. Сочетание нарушений артериального и венозного кровотоков — крайне неблагоприятный признак.
Точность диагностики нарушений состояния плода по данным допплерометрии составляет около 70%. Существует чёткая корреляция между изменениями показателей допплерометрии и ЗРП. При одностороннем снижении маточно-плацентар- ного кровотока ЗРП отмечают в 67% наблюдений, при билатеральном уменьшении кровотока — в 97%. При одновременном снижении маточно-плацентарного и плодово-плацентарного кровотока ЗРП развивается почти в 100% наблюдений.
АЛЬТЕРНАТИВНЫЕ МЕТОДЫ
Новый метод, основанный на эффекте Допплера, — цветовое допплеровское картирование (ЦДК) — совмещение двухмерной эхоимпульсной и цветовой информации о скоростях потоков крови в исследуемых органах. Благодаря высокой разрешающей способности приборов возможно визуализировать и идентифицировать мельчайшие сосуды микроциркуляторного русла. Это делает метод незаменимым в диагностике сосудистой патологии, в частности для выявления ретроплацентарного кровотечения; сосудистых изменений в плаценте (ангиома) и их анастомозов, приводящих к обратной артериальной перфузии у близнецов; обвития пуповины. Кроме того, с помощью ЦДК возможно оценить пороки развития сердца и внутрисердечные шунты, идентифицировать анатомические особенности сосудов малого калибра (почечные артерии, виллизиев круг в головном мозге плода), исследовать кровоток в ветвях маточной артерии (вплоть до спиральных артерий), терминальных ветвях артерии пуповины, межворсинчатом пространстве.

РАЗДЕЛ I
152 МЕТОДЫ ДИАГНОСТИКИ
11.3. КАРДИОТОКОГРАФИЯ
ОБОСНОВАНИЕ
Показатели сердечной деятельности наиболее точно характеризуют функциональное состояние плода в анте- и интранатальном периодах. Мониторный контроль за сердечной деятельностью плода осуществляется с помощью специально предназначенных для этих целей приборов — кардиотокографов (фетальных кардиомониторов). Современные кардиомониторы основаны на принципе Допплера, использование которого позволяет регистрировать изменение интервалов между отдельными циклами сердечной деятельности плода, которые преобразуются в изменения ЧСС и отображаются в виде светового, звукового, цифрового сигналов и графического изображения (кардиотокограмма). Приборы оснащены также тензометрическими датчиками для одновременной регистрации сократительной деятельность матки. Во время схватки давление на тензометрический датчик, расположенный на животе беременной, повышается пропорционально внутриматочному давлению и преобразуется датчиком в электрические импульсы, регистрирующиеся в виде кривой. Таким образом, кардиотокограмма представляет собой две кривые, совмещённые по времени: одна из них отображает ЧСС плода, а другая — сократительную активность матки. Кривая маточной активности, помимо сокращений матки, регистрирует также двигательную активность плода.
ЦЕЛЬ
Цель кардиомониторного наблюдения — своевременная диагностика нарушения функционального состояния плода. Это позволяет выбрать адекватную тактику лечебных мероприятий, а также оптимальные срок и метод родоразрешения.
ПОКАЗАНИЯ
Показания к КТГ во время беременности — наличие факторов риска гипоксии плода: гестоза, гипертонической болезни, СД, анемии, изоиммунизации, переношенной беременности, многоплодной беременности, ЗРП, маловодия, отягощённого акушерского анамнеза (перинатальные потери), снижения двигательной активности плода, гемодинамических нарушений в системе «мать–плацента– плод» по данным допплерометрии. Во время родов проведение непрерывного кардиомониторирования плода показано всем роженицам.
МЕТОДИКА
Различают непрямую (наружную) и прямую (внутреннюю) КТГ. Во время беременности используется только непрямая КТГ; в настоящее время её применение наиболее распространено и в родах.
При непрямой кардиотографии наружный ультразвуковой датчик помещают на переднюю брюшную стенку матери в месте наилучшей слышимости сердечных тонов плода. На поверхность датчика наносят слой специального геля для обеспечения оптимального контакта с кожей. Наружный тензометрический датчик накладывают в области дна матки, на его поверхность гель не наносят. Пациентка с помощью специального устройства для регистрации шевелений плода самостоятельно отмечает каждый эпизод шевеления.
КТГ проводят в положении беременной (роженицы) на боку или полусидя во избежание возникновения синдрома сдавления нижней полой вены.
Для получения максимально точной информации о состоянии плода кардиомониторирование следует проводить не менее 20–30 мин. Такая продолжительность исследования обусловлена наличием у плода периодов сна и активности.
Прямую КТГ проводят только во время родов после излития ОВ и при открытии шейки матки не менее 2 см. При использовании внутренних датчиков спе-

ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
153 |
циальный спиралевидный электрод накладывают на кожу головки плода, для регистрации сократительной деятельности матки используют интраамниальный катетер. В настоящее время прямой метод КТГ не находит широкого применения в практической деятельности.
ПроведениеКТГсчитаетсяобоснованнымс32 недбеременности.Использование приборов с автоматическим анализом кардиотокограмм позволяет проводить оценку сердечной деятельности плода с 26 нед беременности.
ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ
Изучение кардиотокограммы начинают с определения базального ритма (рис. 11-10). Под базальным ритмом понимают среднюю величину между мгновенными значениями сердцебиения плода, сохраняющуюся неизменной в течение 10 мин и более, при этом не учитывают акселерации и децелерации.
При характеристике базального ритма необходимо учитывать его вариабельность, т.е. частоту и амплитуду мгновенных изменений сердечных сокращений плода (осцилляций). Подсчёт частоты и амплитуды мгновенных осцилляций проводят в течение каждых последующих 10 мин. Амплитуду осцилляций определяют по величине отклонения от базального ритма, частоту — по количеству осцилляций за 1 мин.
В клинической практике наибольшее распространение получила следующая классификация типов вариабельности базального ритма:
•немой (монотонный) ритм, характеризующийся низкой амплитудой, (0,5 в минуту);
•слегка ундулирующий (5–10 в минуту);
•ундулирующнй (10–15 в минуту);
•сальтаторный (25–30 в минуту).
Наличие немого (монотонного) и слегка ундулирующего ритма обычно свидетельствует о нарушении функционального состояния плода. Ундулирующий и сальтаторный ритмы указывают на удовлетворительное состояние плода.
Помимо осцилляций при интерпретации кардиотограмм обращают внимание также на акцелерации и децелерации.
Акцелерации — повышение ЧСС на 15–25 в минуту по сравнению с исходной (базальной). Акцелерации возникают в ответ на шевеление плода, схватку, функциональные пробы, наличие акцелераций является благоприятным признаком и свидетельствует об удовлетворительном состоянии плода.
Под децелерациями понимают эпизоды замедления ЧСС на 30 ударов и более продолжительностью не менее 30 с. Различают три основные типа децелераций.
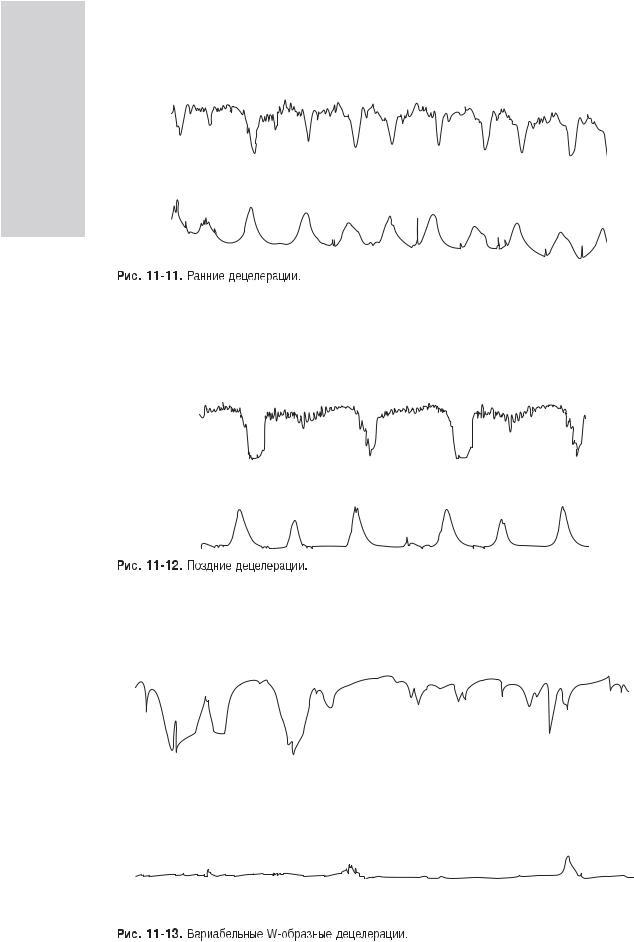
Ранние децелерации (тип I) начинаются одновременно со схваткой или с запаздыванием до 30 с и имеют постепенные начало и конец (рис. 11-11). Длительность и амплитуда ранних децелераций соответствуют длительности и интенсивности схватки. Ранние децелерации представляют собой рефлекторную реакцию плода на кратковременную ишемию головного мозга вследствие сдавления головки плода во время схватки. В отсутствие других патологических изменений на кардиотокограмме ранние децелерации не считают признаком гипоксии.
11 ГЛАВА
154 |
МЕТОДЫ ДИАГНОСТИКИ |
РАЗДЕЛ I
Поздние децелерации (тип II) также связаны со схватками, но возникают через 30 с и более после начала сокращения матки (рис. 11-12). Поздние децелерации достигают пика после максимального напряжения матки, длительность их часто превышает продолжительность схватки. Поздние децелерации являются признаком нарушения маточно-плацентарного кровообращения и прогрессирующей гипоксии плода.
Вариабельные децелерации (тип III) характеризуются различным по времени возникновением по отношению к началу схватки и имеют различную (V-, U-, W-образную) форму (рис. 11-13). Появление вариабельных децелераций связано со сдавлением пуповины во время схватки, шевелением плода или маловодием.
Критериями нормальной антенатальной кардиотокограммы служат:
• базальный ритм 120–160 в минуту;

ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ |
155 |
•амплитуда вариабельности базального ритма 10–25 в минуту;
•отсутствие децелераций;
•наличие двух и более акцелераций на протяжении 10 мин записи.
При наличии нормальной кардиотокограммы в течение 10 мин дальнейший мониторинг можно не продолжать.
Для сомнительной кардиотокограммы характерны следующие признаки:
•базальный ритм в пределах 100–120 или 160–180 в минуту;
•амплитуда вариабельности базального ритма менее 10 в минуту или более 25 в минуту;
•отсутствие акцелераций;
•спонтанные неглубокие и короткие децелерации.
При таком типе кардиотокограммы необходимо повторное исследование через 1–2 ч и применение других дополнительных методов исследования функционального состояния плода.
Для патологической кардиотокограммы характерны:
•базальный ритм менее 100 в минуту или более 180 в минуту;
•амплитуда вариабельности базального ритма менее 5 в минуту;
•выраженные вариабельные децелерации;
•поздние децелерации;
•синусоидальный ритм (рис. 11-14).
Для унификации и повышения точности интерпретации данных антенатальной кардиотокограммы предложены балльные системы оценки. Наибольшее распространение получила система, разработанная W. Fischer (1976), в различных модификациях (табл. 11-5).
11 ГЛАВА
