
- •Желчные камни и хирургия желчных путей
- •Оглавление
- •Предисловие к первому изданию
- •Предисловие ко второму изданию
- •Глава первая. Анатомия желчного пузыря и желчевыводящих путей
- •Желчный пузырь (cystis fellea)
- •Строение желчного пузыря
- •Пузырный проток (Ductus cysticus).
- •Желчный проток (Ductus choledochus)
- •Проток поджелудочной железы
- •29. Полусхематическое изображение расположения и соотношения сосудов и протоков в lig. Hepato-duodenale (Rio-Branco)
- •Винсловово отверстие
- •Печеночная артерия (Art. Hepatica propria)
- •Конечные ветви печеночной артерии
- •Воротная вена
- •Артерия желчного пузыря (Arteria cystica).
- •Перевязка общей печеночной артерии и ее ветвей
- •Артерии в супрадуоденальной части печеночножелчного протока
- •Артерии ретродуоденальной и панкреатической частей d. Choledochi
- •Аномалии желчных путей
- •Глава вторая желчь: некоторые химические и физиологические данные
- •Физиологические данные
- •Расширение протоков после иссечения пузыря
- •Глава третья желчные камни величина, форма и цвет камней
- •Состав желчных камней
- •1 2 И 4 — Комбинационные камни. 3 — Холестерино-пигментно-известковый камень. 5 —- Холестерино-известковый камень.
- •1, 2, 3, 4 И 5—Большие холестерино-пигментно-известковые камни
- •1, 2 И 3—Малые холестерино-пигментно-известковые камни
- •1, 2, 3, 4, 5 И 6—Различные формы холестерино-пигментно-известковых камней.
- •Причины происхождения комбинационных и других камней
- •60. Распил камня с холестер.-из-вестковыми отложениями на верхней его части, которая выдавалась в пузырь (Из сваей коллекции)
- •Теории образования желчных камней
- •Рецидивы камней
- •Могут ли камни растворяться в желчном пузыре?
- •Глава четвертая патологическая анатомия пороки развития врожденные аномалии пузыря
- •Аномалии протоков
- •Опухоли протоков
- •Злокачественные опухоли желчных путей
- •Общая водянка всех желчных путей
- •Рак пузыря
- •Воспалительные заболевания желчных путей
- •Изменения в застойном пузыре
- •Инфекция пузыря
- •Первичный приступ холецистита
- •Исходы первичного приступа
- •Первичная водянка пузыря
- •Вторичная водянка пузыря
- •Неосложненный хронический рецидивирующий холецистит
- •Осложненный хронический рецидивирующий холецистит
- •Склерозирующий холецистит
- •Обызвествление пузыря
- •Актиномикоз пузыря
- •Туберкулез пузыря
- •Эхинококк желчных путей
- •Изменения, вызываемые камнями в пузыре и желчных путях
- •Камни в пузырном протоке
- •Камни в желчном протоке
- •Камни в печеночном протоке
- •Воспалительные процессы в желчных протоках (холангит)
- •Подострый холангит (Cholangitis subacuta)
- •Острый холангит (Cholangitis acuta)
- •Гнойный холангит (Cholangitis purulenta)
- •Изменения в области пузыря и в соседних органах при холецистите (перихолецистит, перигастрит etc)
- •Перихолецистит
- •Внутренние желчные свищи
- •Наружные свищи
- •Хронический перихолецистит
- •Глава пятая этиология, симптомы и течение желчнокаменной болезни Этиология
- •Причины застоя желчи
- •Клинические симптомы при желчных камнях
- •Боли и колики
- •Тошнота и рвота
- •Желтуха, кожный зуд
- •Кровотечения
- •Лихорадка
- •Увеличение печени
- •Увеличение пузыря
- •Увеличение селезенки
- •Симптомы и течение различных форм желчно-каменной болезни Закупорка шейки пузыря или пузырного протока, водянка
- •Водянка пузыря (Hydrops ves. Felleae)
- •Гнойное скопление в пузыре (эмпиема)
- •Закупорка желчного и общего печеночного протоков
- •Острая закупорка d. Choledochi
- •Хроническая закупорка d. Choledochi
- •Закупорка d. Hepatici
- •Осложненный и неосложненный хронический холецистит
- •Холангит cholangitis
- •Перфорация желчного пузыря
- •Глава шестая диференциальная диагностика
- •Диференциальный диагноз холецистита
- •Отличие от почечной колики
- •Отличие от смещенной почки, пиэлита и гидронефроза
- •Отличие от острого аппендицита
- •Отличие от хронического аппендицита
- •Отличие от панкреатита
- •Отличие от язвы duodeni
- •Отличие от язвы желудка 2
- •Пилороспазм
- •Исследование функциональной деятельности печени
- •Дуоденальное зондирование
- •Рентгенодиагностика заболеваний желчного пузыря
- •Истощение при холелитиазе
- •Диагноз хронического гепатита и цирроза
- •Диагноз хронической закупорки ducti choledochi
- •Диагноз закупорки d. Cystici
- •Диагноз рака желчного пузыря
- •Диагноз отдельных форм холецистита
- •Тифозный холецистит
- •Глава седьмая прогноз, внутреннее лечение и показания к оперативному лечению при желчнокаменной болезни Прогноз
- •Внутреннее лечение холелитиаза
- •Профилактическое лечение
- •Борьба с инфекцией
- •Лечение минеральными водами
- •Грязелечение
- •Лечение острого приступа
- •Показания при хроническом холецистите
- •Показания при остром холецистите
- •Показания при острой закупорке желчного протока
- •Показания при хронической закупорке желчного протока
- •Противопоказания
- •Глава восьмая подготовка больных и общие хирургические приемы при операциях на желчных путях
- •Холемические и ахолические кровотечения
- •Инструменты
- •Положение больного
- •Освещение
- •Разрезы брюшной стенки
- •Спайки и сращения
- •Кровотечение при операции
- •Дренирование и тампонада раны
- •Швы на печени
- •Глава девятая специальная техника операций на желчных путях и показания к различным операциям
- •Операции на желчном пузыре Холецистэктомия
- •Эктомия от дна
- •Эктомия от шейки
- •Выжигание слизистой пузыря—Mukoklase
- •Субсерозная эктомия и обработка культи пузырного протока и ложа печени
- •Обработка культи d. Cyctici
- •Обработка ложа печени
- •Холецистостомия
- •Идеальная холецистостомия
- •Наложение соустий
- •Операции на пузырном протоке 1
- •Операции на желчном протоке
- •Супрадуоденальная холедохотомия
- •Ретродуоденальная холедохотомия
- •Мобилизация duodeni
- •Трансдуоденальная холедохотомия
- •155. Продольный разрез через duodenum, показывающий положение камня в ампулле, и поперечный разрез в кишке выше папиллы (Dоуеn).
- •Соустие между желчным протоком и кишечником — холедоходуоденостомия
- •Реконструктивные операции на печеночном и желчном протоках и пересадка их в кишку или желудок
- •Резекции печеночно-желчного протока
- •Операции на общем печоночном протоке и разветвлениях его Гепатикотомия
- •Соустия печеночного протока
- •Вскрытие внутрипеченочных ходов
- •Соустия с печеночными ходами hepatocholangio-enterostomia
- •173. Швы на протоке после введения в него т-образного дренажа (Кehr)
- •Операции при холангитах и панкреатитах
- •Операции при аневризмах печеночной артерии
- •Глава десятая послеоперационный уход и осложнения послеоперационного течения
- •Деятельность сердца
- •Пневмония
- •Острое расширение желудка
- •Вздутие кишек — метеоризм
- •Послеоперационные кровотечения
- •Перитонит
- •Перевязки
- •Уход после холецистостомии
- •Свищи после холецистостомии
- •Уход после холецистэктомии
- •Уход после вскрытия d. Hepatici или d. Choledochi
- •Свищи duodeni и жулудка
- •Питание после операций
- •Глава одиннадцатая результаты оперативного лечения желчнокаменной болезни Непосредственные результаты
- •Отдаленные результаты
- •Возвраты камней
- •Возвраты колик; резидуальные явления (Прибрам)
- •Литература
- •Анатомия описательная и топографическая
- •II. Патогенез, патологическая анатомия, клиника и хирургия желчнокаменной болезни
Освещение
Для того, чтобы хорошо осветить поле операции, в правильно освещенной, с верхним светом, операционной достаточно одного дневного света. Но при плохом дневном освещении приходится прибегать к электричеству. В этих случаях самым простым и удобным прибором является электрическая лампа с рефлектором, надеваемая на голову оперирующего. Она дает много света, который хорошо проникает в глубину раны и освещает все детали операционного поля. К сожалению, немалым недостатком этой лампы является то, что она, не будучи стерильна, часто слишком приближается к ране и, кроме того, нагревает ткани. Особенно это заметно бывает на кишечных петлях, серозная которых краснеет и сохнет на глазах от тепла излучаемого лампой при долгом ее применении. Поэтому надо предпочитать сильный источник электрического освещения, но вдали от поля операции. Великолепное освещение дают в настоящее время лампы: „Сциалитик" (Schaerer), „Pantophos" (Zeiss), „Ликроскоп" (Windier) и Хромофар (Kuch-mann). При этих лампах операционное поле остается почти без теней, весь свет концентрируется на нем и оперирующие почти не ощущают тепла от этих ламп.
Я уже три года оперирую с лампою „Zeiss'a" и весьма ею доволен (рис. 120, 120а).
Разрезы брюшной стенки
Но, чтобы хорошо осветить всю рану, мало сильного источника света, надо дать свету доступ в глубину и для этого сделать достаточный разрез стенки живота.
В общем длина разреза не должна быть меньше 10—12 см, а у субъектов полных и при большой или высоко стоящей печени разрез приходится делать длиной от 16 до 20 см.
Прежде я пользовался только двумя разрезами: разрезом через толщу правого m. recti вдоль наружного его края (Lawson Tait), при более простых случаях и в более сложных случаях волнообразным разрезом Kehr'a (Wellenschnitt).
Потом я стал применять, испробовав почти все разрезы, исключительно косой разрез вдоль правого реберного края (Courvoisier-Kocher'a) до белой линии живота. В легких случаях нет надобности пересекать всю прямую мышцу живота, в трудных — приходится рассекать ее во всю ширину и даже загибать разрез кверху, к мечевидному отростку. В наружном конце разреза надо избегать рассечения внутренней косой и поперечной мышц живота. Прибрам1 (Pribram Zeitschr. f. Chir. Bd. 225. S. 446. 1930.) предложил в 1930 г. косой разрез, идущий параллельно предыдущему, но приблизительно на поперечный палец выше него, в пределах костной части передней стенки живота. Вскрывается полость брюшины тотчас над ложным ребром, а прямая мышца живота рассекается на костной подкладке грудной клетки (рис. 121). При зашивании такого разреза шов брюшной стенки ложится в пределах грудной клетки и имеет там прочную опору.
Прибрам оперировал так 150 случаев и не имел ни разу грыжи даже тогда, когда рана нагнаивалась и расходились глубокие швы. Я несколько раз оперировал этим разрезом. При нем доступ к пузырю и протокам очень хорош, но при дренировании полости живота он неудобен из-за несовпадений линий разрезов кожи и m. recti с разрезом поперечной мышцы и брюшины.
Разрез Lawson Tait'a я перестал применять потому, что он, как и все другие продольные разрезы, вскрывает брюшную полость также ниже поперечноободочной кишки. Благодаря этому через нижнюю часть такого разреза сейчас же начинают выходить петли тонких кишек, которые все время приходится удерживать марлевыми салфетками и которые иногда до чрезвычайности мешают оперировать. Кроме того, петли кишек, находясь в ране, могут быть легко загрязнены инфицированным содержимым пузыря или протоков и послужить причиной для общего перитонита. Волнообразный разрез Kehr'a, несмотря на простор, который он дает оператору, обладает тем же недостатком, так как через нижнюю вертикальную часть его тоже очень легко вываливаются кишечные петли. Все же поперечные разрезы, проведенные вдоль края реберной дуги, вскрывают анатомически совершенно обособленную область — bursam hepaticam Зернова, в которой и лежит тот орган с протоками, над которым приходится оперировать. Эта полость отделена снизу от общей полости брюшины поперечноободочной кишкой, которая в значительной степени мешает петлям тонкой кишки попадать в область поля операции. Надо оперировать или очень грубо неумело, или встретиться со спайками желчного пузыря с тонкими кишками, чтобы при упомянутом поперечно-косом разрезе брюшной стенки петли этих кишек попали в рану. Я, по крайней мере, если это не нужно и если наркоз протекает спокойно, никогда не вижу в поле операции петель тонких кишек. В этом отношении также хороши разрезы Sprengel`я или de Roubaix.
Простор, даваемый поперечными или косо-поперечными разрезами, превосходит тот, который дает разрезы вертикальные (Law-son - Тait, Lobker, Riedel) и мы видим, что для расширения операционного поля прибегают к видоизменениям продольного разреза, комбинируя его с поперечными.
Таким путем получились волноoбразные разрезы Kehr'a, Willems'a, Bevan'a, или лоскутно-угловые, как разрезы Langenbuch,a, Mayo-Robson'a, Czernv, Konig'a Rio-Branсо и др. (рис. 122, 123, 124 и 125).
Рис. 121. Разрез брюшной стенки по Прибраму.
Кроме того согласно современному учению, для предупреждения образования в будущем грыжи, разрезы следует производить по возможности по ходу волокон мышц и, главным образом, стараться не повреждать нервных веточек, снабжающих данную мышцу Всем требованиям не удовлетворяет ни один разрез, и после всех предложенных разрезов могут образоваться грыжи. В образовании
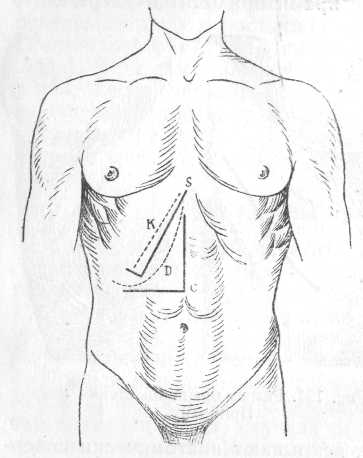
Рис. 122. К—разрез брюшной стенки по Kocher'y; S — по Sprengl'ю; De Roubain'a—D; Czerny—С (Rio-Branco).
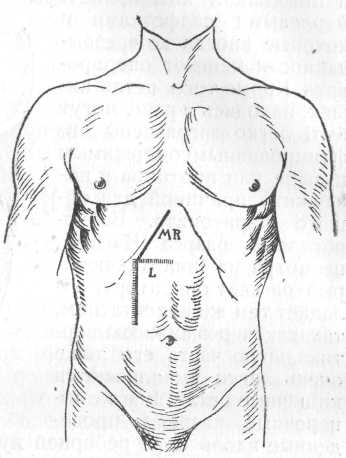
Рис. 123. Разрезы брюшной стенки: MR — Mayo Robson'a; L— Langenbuch. Вертикальная часть разреза MR проведенного более кнутри (через толщу m. recti в наружной его трети), будет разрез по Lawon-Tait'y.
грыж после операций на желчных путях играет важную роль еще то обстоятельство, что в большинстве случаев рана не зашивается наглухо, а дренируется иногда в течение многих недель; кроме того, при гнойных операциях нередко инфицируются края раны брюшной стенки, благодаря чему наступают нагноение в швах и образование легко растягивающегося рубца, влекущего за собой образование грыж. Должно сказать однако, что образование грыж брюшной стенки после операций при желчнокаменной болезни, повидимому, не чаще, чем после других лапаротомий.
Срединный разрез по белой линии живота проходит в стороне от болезненного очага и потому уже неудобен для операции на желчных путях, особенно при больших спайках вокруг пузыря. Еще более неудобен он в тех случаях, когда почему-либо приходится дренировать полость живота; тогда получается длинный, идущий далеко кнаружи, канал, через который потом при перевязках трудно заводить марлевые турунды. Кроме того, по многим авторам, этот разрез дает не меньше, а по некоторым даже больше послеоперационных грыж, чем другие разрезы брюшной стенки: по Ридеру, на 215 операций этот разрез дал 39% грыж. Срединный разрез с добавочным поперечным через m. rectus дал 25°/о грыж. Наименьший процент грыж дает, повидимому, разрез параректальный. После косых разрезов я видел мало грыж, но не могу выразить числа их в цифрах, ибо из оперированных далеко не все были прослежены достаточно долгое время. Вальце ль (Wа1ze1) говорит, что он почти никогда не видал грыж после косых разрезов. Я оперирую срединным разрезом только тогда, когда не удается до операции выяснить точно диагноза, ибо делать резекцию желудка — duodeni из косого разреза неудобно. Через медиальный разрез окончательно устанавливается диагноз и, если нужно оперировать на желчных путях, делают добавочный разрез по Рио-Бранко. Англичане называют этот последний разрезом по Дону (Don).
Разрезы с временной резекцией реберных хрящей (Lanne-longe, Doyen, Marwedel, Michelis) сложны и для операций на желчных путях не нужны.
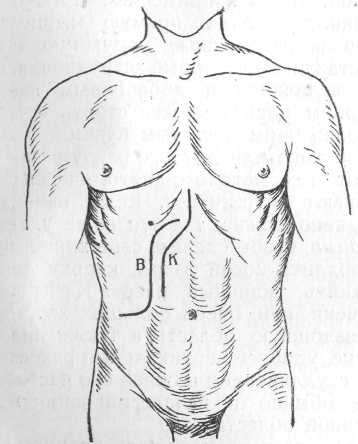
Рис. 124. Разрез брюшной стенки: К — по Kehr'y; В — по Bevcen.
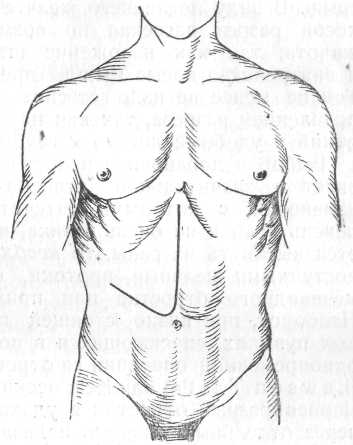
Рис. 125. Разрез брюшной стенки по Rio-Branco.
Задние, поясничные разрезы для операций на желчных путях я никогда не применял и не могу сказать по этому поводу чего-либо определенного. Думаю, что они тоже излишни.
Итак, я считаю, что при помощи косо-поперечного разреза вдоль реберного края, продолженного иногда по белой линии до мечевидного отростка, можно получить всегда достаточно простора для любой операции на желчных путях. Приподнятое положение нижней части грудной клетки, и правильный лордоз позвоночника способствуют зиянию такой раны брюшной стенки. Я вообще избегаю пользоваться лоскутными разрезами брюшной стенки из-за трудности зашивания подобных ран и более частых после них грыж. В виду последнего желательно, чтобы и применяемый мною косой разрез рассекал по возможности только прямую мышцу живота, так как наложение швов на рассеченные наружную и и внутреннюю косые мышцы представляет некоторые затруднения. Тем не менее не надо стесняться величиной и добавочным направлением разреза, так как на первом плане должен стоять широкий и удобный доступ к глубоколежащим желчным путям.
Выбор и добавочное направление того или другого разреза зависят в значительной степени от тех патолого-анатомических изменений, с которыми рассчитывают встретиться. Если, напр., печень хотя и не очень велика, но неподвижна, так что ее не удается вытянуть из раны, то необходимо, чтобы сделать себе хорошо доступными желчные протоки, продлить косой разрез кверху до мечевидного отростка или применить типичный разрез Кеhr'a. Наоборот, при низко стоящей печени или очень больших желчных пузырях, спускающихся в подвздошную область, а также для одновременной операции на отростке, удобнее вертикальный разрез (Lawson Tait'a) или Кеhr'овский с удлинением нижней его части. Червеобразный отросток я удаляю обычно в начале операции и через отдельный разрез в подвздошной области.
Употребляемый мной косой разрез дает возможность оперировать и на желудке. Так, мне пришлось несколько раз из этого разреза сделать заднюю гастроэнтеростомию по причине ошибочного или не вполне выясненного диагноза (язва желудка или холелитиаз)?
Роль помощников при операциях на желчных путях серьезна и иногда утомительна. Помощник, стоящий справа от больного, должен все время приподнимать и оттягивать кверху и кнаружи печень вместе с реберными хрящами. Усилие при этом не должно быть чрезмерно и грубо, но постоянно, — а это безусловно утомительно. Помощник, стоящий слева, прикрыв duodenum и часть желудка влажной салфеткой, оттягивает их вместе с краем раны влево и несколько вниз, чем значительно увеличивает простор в глубине раны. Это растягивание делается у меня пальцами, что гораздо нежнее, но можно употреблять широкие и длинные крючки или экартеры.
Kehr в своей оперативной технике много говорит о круглой связке печени и советует, так как она постоянно ему мешает, всегда рассекать ее, тем более, что при своих операциях, растягивая рану, он, вследствие натяжения связки, не раз разрывал ткань печени.
Мне эта связка не мешала ни разу, и я не стал бы и говорить о ней если бы не знал об этом совете Кеhr'a. По этому поводу можно сказать только одно: кому мешает круглая связка при операции, тот пусть ее и рассекает, но не забывает при этом перевязать оба ее конца.
Гораздо важнее, особенно у желтушных, тщательно захватывать рinсе'ами и потом перевязывать тонким кэтгутом все кровоточащие сосуды подкожно-жирозого, мышечного и подбрюшинного слоев. Оперировать на желчных путях я начинаю только после того, как сняты все pincе'ы и перевязаны все- сосуды брюшной стенки.
