
- •В.И.Моисеев, п.А.Плютто
- •Часть I. Биоэтика – наука о биоэтах.
- •§ 1. Биоэтика – наука о биоэтах.
- •1. Что такое биоэты?
- •2. Какие можно выделять виды биоэтов?
- •3. Когда человеческий эмбрион приобретает статус биоэта-объекта?
- •4. Что такое проблема статуса эмбриона?
- •5. Поясните близость логики биоэтов к логике квантовой механики.
- •6. В чем выражается либеральная позиция в решении проблемы статуса эмбриона?
- •7. В чем выражается консервативная позиция в решении проблемы статуса эмбриона?
- •8. Что такое эторедукт и биоредукт в решении проблемы статуса эмбриона?
- •9. Какова реальная социально-научная практика решения проблемы статуса эмбриона?
- •10. Как может быть рассмотрен процесс умирания в качестве биоэта-процесса?
- •11. Что такое Гарвардский критерий необратимой комы?
- •12. Как проявляются либеральная и консервативная позиции в биоэтической проблематике процесса умирания?
- •13. Как реализуется либеральная позиция в решении проблемы эвтаназии?
- •14. Как реализуется консервативная позиция в решении проблемы эвтаназии?
- •15. Как может быть представлена проблема эвтаназии с точки зрения идеи страдания?
- •16. Как могла бы быть представлена проблема эвтаназии с точки зрения уровней человеческого я?
- •17. Как могли бы быть представлены позиции либералов и консерваторов в решении проблемы эвтаназии?
- •18. Каким образом проявляет себя проблема эвтаназии как некоторого вида биоэта?
- •19. Как можно проинтерпретировать условия добровольной эвтаназии, принятые Королевской голландской медицинской ассоциацией?
- •20. Какие виды биоэтов можно выделить в проблеме эвтаназии?
- •21. Дайте обобщающую формулировку биоэтической рациональности с точки зрения идеи биоэтов.
- •22. В чем связь концепции биоэтов с антидекартовоской парадигмой?
- •§ 2. Глоболоки – основа реального этоса.
- •Часть II. Принципы биомедицинской этики.
- •§ 1. Принцип «не навреди».
- •§ 2. Принцип «делай благо».
- •§ 3. Принцип автономии пациента.
- •§ 4. Принцип справедливости.
- •Часть III. Этические нормы взаимоотношений медицинских работников и пациентов.
- •§ 1. Норма правдивости.
- •§ 2. Норма конфиденциальности.
- •§ 3. Норма информированного согласия.
§ 3. Норма информированного согласия.
В чем смысл существования нормы информированного согласия пациента?
Норма информированного согласия должна обеспечить уважительное отношение к пациентам или испытуемым в биомедицинских экспериментах как личностям, а также минимизировать угрозу их здоровью, социально-психологическому благополучию или моральным ценностям. Применение нормы информированного согласия обеспечивает активное участие пациента в выборе методов лечения, оптимальных не только с медицинской точки зрения, но и с точкизрения ценностей самого человека.
Любое медицинское вмешательство, в том числе и привлечение человека в качестве испытуемого в биомедицинское исследование, должно включать получение добровольного согласия пациента или испытуемого на основе адекватного информирования о целях предполагаемого вмешательства, его продолжительности, ожидаемых последствиях для пациента или испытуемого, возможных неприятных ощущениях, риске для жизни и т.д.Необходимо также информировать пациента о наличии альтернативных методов лечения и ихэффективности. Существенным элементом информирования должна быть информация о правах пациентов и испытуемых в данном лечебно-профилактическом или научно-исследовательском учреждении, а также информация о способах защиты этих прав в тех случая, когда они ущемлены.
Исторически правило информированного согласия возникло в связи с расследованием деятельности нацистских медиков в концлагерях во время второй мировой войны. После Нюрнбергского процесса, на котором были продемонстрированы свидетельства о чудовищных медицинских экспериментах в концлагерях, вопрос о согласии стал одним из главных для биомедицинской этики. Однако, сам термин «информированное согласие» («informed consent») появился приблизительно лишь через десять после Нюрнбергскогопроцесса, а детально был исследован только в начале 1970-х годов. Следует, впрочем, отметить, что и в мировой, и в отечественной медицинской практике уже давно существует традиция получения согласия пациента на проведение хирургических методов лечения. Вместе с тем, норма информированного согласия шире простого получения согласия, прежде всего за счет того, что добровольность и свобода выборапациентов и испытуемых обеспечивается в рамках этой нормы путем их адекватного информирования.
Правовые аспекты. В настоящее время правило получения информированного согласия пациентов и тех, кто привлекается к участию в клинических испытаниях или медико-биологических экспериментах, стало общепризнанной нормой. В Конституции Российской Федерации в главе 2, статье 21 записано: «Никто не может быть без добровольного согласия подвергнут медицинским, научным или иным испытаниям». В «Основах законодательства РФ об охране здоровья граждан» это положение конкретизируется в статьях 43 и 32. Статья 43 гласит: «Любое биомедицинское исследование с привлечением человека в качестве объекта может проводиться только после получения письменного согласия гражданина. Гражданин не может быть принужден к участию в биомедицинском исследовании. При получении согласия на биомедицинское исследование гражданину должна быть предоставлена информация о целях, методах, побочных эффектах, возможном риске, продолжительности и ожидаемых результатах исследования. Гражданин имеет право отказаться от участия в исследовании на любой стадии».
Статья 32 расширяет принцип информированного согласия на случаи медицинского вмешательства: «Необходимым предварительным условием медицинского вмешательства является информированное добровольное согласие гражданина». Согласие на медицинское вмешательство несовершеннолетних (до 15 лет) или недееспособных лиц получается от их законных представителей. В экстренных случаях, когда состояние пациента не позволяет ему выразить свою волю, вопрос о медицинском вмешательстве решается либо консилиумом специалистов, либо лечащим (дежурным) врачом с последующимуведомлением администрации лечебно-профилактического учреждения.
Цели информированного согласия.
Цели:
1. Обеспечить уважительное отношение к пациенту или испытуемому в биомедицинском исследовании как к автономной личности, которая вправе осуществлять свободный выбор и контролировать все процедуры или манипуляции, осуществляемые в процессе лечения или научного исследования с его телом.
2. Минимизировать возможность морального или материального ущерба, который может быть причинен пациенту вследствие недобросовестного лечения или экспериментирования.
3. Создать условия, способствующие повышению чувства ответственности медицинских работников и исследователей за моральноеи физическое благополучие пациентов и испытуемых.
4. Обсуждение с врачом вариантов лечения, целей и вероятных последствий той или иной лечебной процедуры создает у пациента психологическую готовность к необходимым коррективам в образе жизни и, как следствие, способствует более эффективной адаптации.
Процедурные аспекты информированного согласия регламентируются национальным законодательством, приказами и инструкциями Минздрава, правилами внутреннего распорядка лечебно-профилактических и научно-исследовательскихорганизаций. Существующая в отечественной медицинской практике и научной деятельности традиция устного информирования имеет то преимущество, что она выглядит менее казенно, более доверительно. Вместе с тем устное информирование практически исключает возможность независимого контроля того, что реальносообщается пациенту или испытуемому. Поэтому в тех случаях, когда проведение медицинского вмешательства или научного исследования сопряжено с наличием серьезного риска для жизни или здоровья пациентов (испытуемых), оптимальной процедурой будет письменная форма информирования.
Получение информированного согласия должно реализовать содержание моральной идеи признания пациента или испытуемого в качестве личности, которая вправе участвовать совместно с медицинскими работниками в принятии решений, касающихся вопросов своего лечения. Нормаинформированного согласия находит свое выражение в этических кодексах, принимаемых международными и национальными медицинскими ассоциациями.
Элементы информированного согласия.
1. Предварительные элементы:
а) компетентность понимания и принятия решения
б) добровольность принятия решения.
2. Информационные элементы:
а) процедура передачи существенной информации
б) предложение рекомендаций планов действия
в) акт понимания.
3. Элементы согласия:
а) принятие решения в пользу некоторого плана,
б) авторизация определенного плана.
1. Предварительные элементы. Компетентность пациента или испытуемого является необходимым предварительным условием участия в процедуре получения информированного согласия. Закон устанавливает достаточно простое правило,предполагающее два состояния - компетентность или некомпетентностьпациента или испытуемого. Некомпетентными признаются лица моложе 15 лет, а также граждане, признанные в установленном порядке недееспособными. Право на дачу информированного согласия от недееспособного пациента передается его законным представителям.
Решение пациента считается добровольным, если при его принятии на пациента не оказывалось принуждающего влияния извне. Речь идет о принуждении к определенному решению путем угрозы, авторитарноенавязывание решения и манипуляция информацией, которая, внешне,будучи объективной, подбирается таким образом, что пациент или испытуемый принимает выгодное для медиков или исследователей решение.
Самая распространенная угроза – угроза отказа медиков от лечения или отказ (ограничение) от бесплатного оказания помощи. С другой стороны, пациент сам может опасаться, что с ним поступятподобным образом, если он не согласится на участие в исследовании или на предложенный врачом метод лечения. Поэтому при получении информированного согласия необходимо обратить внимание пациента на то, что его отказ нисколько не уменьшает его прав и доступности альтернативных методов медицинского вмешательства. Любая болезнь, но особенно тяжелая, оказывает серьезное влияние на психику больного, во многих случаях ограничивая его способность самостоятельно принимать решения. Беспомощное состояние делает его особенно подверженным прямому авторитарному диктату врача. В подобных случаях, даже если нет оснований сомневаться в компетентности больного, необходимо обеспечитьдля него возможность обсудить свою ситуацию с близкими. Пациент также имеет право,которое предоставляется ему существующим законодательством, на консультацию у независимых специалистов.
Умалчивание, неверная информация о риске альтернативных методов лечения, сокрытие информации о негативном предшествующем опыте применения данного медицинского вмешательства, преувеличение шансов на успех предлагаемого исследования или медицинского вмешательства - все это нарушает принцип добровольности. Иногда подобное нарушение может быть осуществлено врачом неосознанно. Увлеченный разработкой нового метода лечения ученый склонен преувеличивать достоинства своей новации в сравнении с существующими приемами. Письменное заполнение особого формуляра информированного согласия создает больше возможностей контроля над объективностью передаваемой информации.
2. Информационные элементы. При определении объема и содержания передаваемой информации можно руководствоваться особыми нормами, которые получили названиестандартов информирования. Предложено несколько таких стандартов, среди которых наибольший практический интерес представляют «врачебный профессиональный стандарт», «стандарт рациональной личности» и «субъективный стандарт».
Согласно «врачебному профессиональному стандарту» объем и содержание информации определяется практикой, традиционно сложившейся в данном медицинском сообществе. Это - стихийно складывающийся в медицинской практике стандарт, который усваивается обычно неосознанно. В стабильном обществе со сложившейся системой здравоохранения и устоявшимися моральными нормами врачевания этот стандарт достаточно эффективен.
В сегодняшнем российском обществе, находящемся в процессе социально-политических преобразований, в ходе которых изменяет свою структуру и здравоохранение, новые моральные стандарты еще только складываются. Видимо, в этих условиях более подходит «стандарт рациональной личности», который предлагает представить себе «усредненного гражданина» и ответить на вопрос: какая информация и в каком объеме ему может понадобиться для того, чтобы принять обоснованное решение, касающееся согласия или несогласия на медицинское вмешательство либо на участие в биомедицинском исследовании. И, наконец, «субъективный стандарт» предлагает учитывать помимо того, что может быть полезно знать «усредненному пациенту» для принятия рационального решения, еще и специфику интересов данного конкретного индивида. Если, к примеру, в анамнезе данного больного наличествует информация о перенесенном почечном заболевании, то при информировании о риске осложнений следует обратить особое внимание на возможность почечных нарушений, хотя для «среднестатистического пациента» они и не характерны. «Субъективный стандарт» предполагает тактику индивидуализации передаваемой информации.
3. Элементы согласия. Получив объективную информацию о медицинском вмешательстве или научном исследовании, пациент или испытуемый должны принять решение - дать свое согласие или отказать в нем. Принятие решения - самостоятельный процесс, который лишь подготавливается объективным информированием. Нельзяпринуждать пациента или испытуемого подписывать формуляр согласия сразу же после получения информации. Необходимо также учесть, что согласие, данное испытуемым или пациентом первоначально, впоследствии может быть им пересмотрено. Законодательство предусматривает право испытуемого на прекращение своего участия в исследовании на любой стадии, а также право пациента на отказ от лечения. Авторизация, как и информирование, может осуществляться и в устной, так и в письменной форме. По своей сути она означает вступление пациента в определенного рода договорные отношения, которые будут связывать его с медиками, оказывающими ему помощь.
Исторически сложилось так, что норма информированного согласия первоначально получила наиболее подробную проработку в Соединенных Штатах Америки. При этом эта норма обсуждалась в основном в связи с нарушениями врачами прав и интересов пациентов в научных или коммерческих целях. В практику как американского, так и западноевропейского здравоохранения процедуры получения информированного согласия вводились главным образом именно для минимизации риска этих нарушений. Нет оснований предполагать, что для российского здравоохранения риск использования пациентов недобросовестными экспериментаторами в качестве «подопытных кроликов» или риск манипуляции их правами и экономическими интересами меньше, чем на Западе. Поэтому правило информированного согласия важно для нормального развития современных моральныхи правовых стандартов врачевания в нашей стране. Врач обычно более компетентен в понимании биологической стороны возникшего заболевания, однако он не знает, какое значение будет иметь для самого пациента то или иное медицинское вмешательство с точки зрения его психологических, социальных, экономических и других биографических особенностей. Эта информация является личным знанием пациента. Поэтому принимать решение врач должен вместе с пациентом.
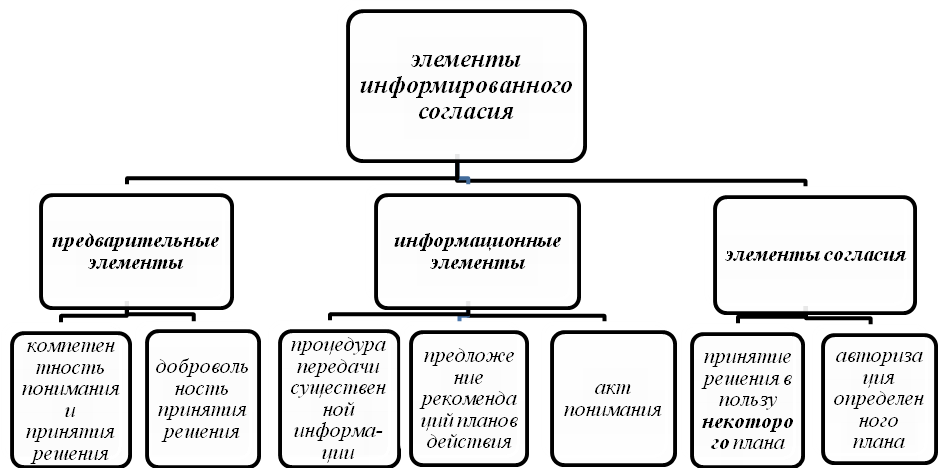
Рис. 17
ОБЩАЯ СХЕМА ПРИНЦИПОВ И НОРМ БИОМЕДИЦИНСКОЙ ЭТИКИ:



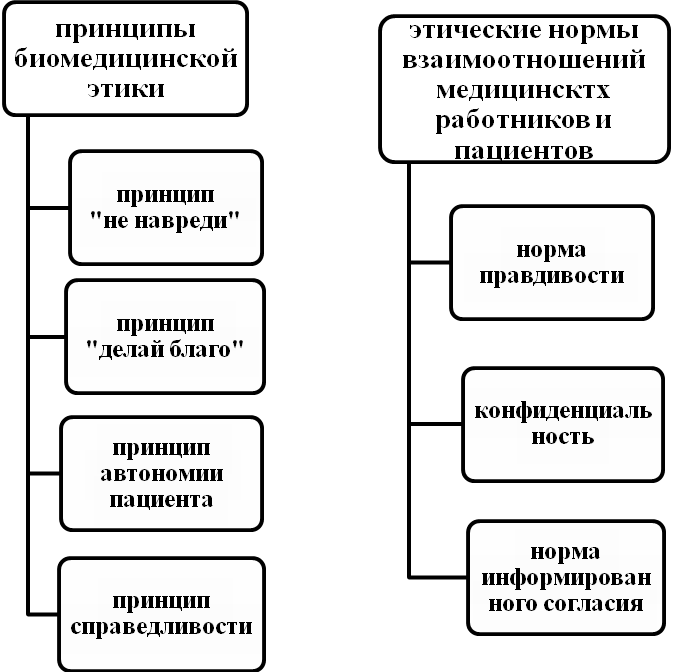
Рис. 18
ЗАКЛЮЧЕНИЕ.
Биоэтика – междисциплинарная область знания, возникшая в 70-х годах двадцатого века и с тех пор активно развивающаяся и прирастающая новыми направлениями. Она имела несколько источников своего зарождения – это и развитие высоких медицинских технологий, и тенденции глобализации этики (распространения феномена этики на все живое, сближение понятий этосаибиоса), и новая медико-биологическая практика, возникшая после второй мировой войны, и усиление интегративных тенденций развития современного научного знания.
Один из пионеров биоэтики американский онколог Ван Ренсселлер Поттер (1911-2001) рассматривал эту дисциплину как область интеграции между наукой и системой человеческих ценностей, естественным и гуманитарными знанием, как систему знания и практики, регулирующую вмешательство в любую жизнь в пределах биосферы. Так была задана более глобальная составляющая биоэтического знания.
Одновременно мощным источником возникновения биоэтики были новые ситуации и проблемы практической медицины, вызвавшие к жизни первые институциональные выражения биоэтической практики – здесь можно назвать, например, такие организации, как Hasting Center, созданный философом Дэниэлом Кэллехеном (Callahan) и психиатром Уиллардом Гейлином (Gailin) в 1969 г. с целью изучения и выработки правил в области исследований и экспериментов в биомедицинской сфере; или Kennedy Institute of Ethics, основанный акушером голландского происхождения Андре Хеллегерсом (Hellegers), который рассматривал биоэтику как диалог медицины, философии и этики, вырабатывающий свою собственную методологию.
Так, уже в истоках происхождения биоэтики закладываются разнородные тенденции, задающие более философские и более практические аспекты ее понимания и существования.
Все же нам представляется, что все основные тенденции и источники происхождения биоэтики сходятся к некоторому единому центру. Например, результатом появления новых медицинских технологий (трансплантологии, генной инженерии, реаниматологии, новых репродуктивных технологий) стало невиданное доселе вмешательство в человеческую телесность и появление здесь новых пограничных состояний, новой области реальности, в понимании которых начали давать сбои как чисто биологические, так и классически этические подходы.
Происходит нарастающая объективация человеческого тела, представления его как объекта манипуляции, объекта правовых отношений. Если ранее тело с необходимостью рассматривалось как область определения и выражения человеческой персональности, то теперь человеческая самость как бы «втягивается вовнутрь», во многом убирая свои определения из сферы человеческой телесности и оставляя эту телесность в более оголенном объектном состоянии.
Где-то в пределе маячит перспектива смены тела при сохранении личностной идентичности, т.е. инстанция последней приобретает более глубокие – транстелесные – свои определения.
Как нам представляется, современное состояние биоэтики выражается в постановке слишком глубоких вопросов для их полноценного решения средствами современной стадии развития научного знания. Иными словами, проблемы биоэтики пока «больше» самой биоэтики. Например, проблема статуса человеческого эмбриона – это практически проблема определения того момента, когда в тело организма «входит душа», выражаясь языком обычного человека. Но поскольку в современной науке отсутствует такое понятие как «душа», и господствует редукционистское мировоззрение, подобная проблема принципиально не может быть адекватно решена на почве понятий и методов современной науки. В то же время возникновение биоэтики знаменует собой резкое обострение подобных проблем, и с ними нужно что-то делать. Тот путь решения, который сегодня выбирает биоэтика, - это методология принятия максимально возможных приближений к настоящим решениям. Основным проявлением такой позиции является создание биоэтических комитетов – коллективных инстанций принятия решений, использующих арсенал современной науки, но и признающих его недостаточность и необходимость восполнения современной научной методологии вненаучной мудростью. Сегодня это наиболее адекватная система преодоления сложившейся ситуации. В то же время можно предполагать, что подлинное решение биоэтических проблем будет достигнуто только на уровне создания нового типа синтетическогонаучного знания, которое сможет интегрировать естественнонаучную и гуманитарную культуру и вернуть в научный дискурс такие вечные проблемы, как проблема души, внутреннего мира живого существа, единства истиности и ценности и т.д.
1Хотя это объект, динамически меняющийся.
2«Вещь протяженная» - понятие философии Декарта, обозначающее материальные субстанции (вещи).
3«Вещь мыслящая» - понятие философии Декарта, обозначающее идеальные субстанции (сознания).
4См. Моисеев В.И. Логика Добра. Нравственный логос Владимира Соловьева. – М.: Эдиториал УРСС, 2004.
5Макиавелли Н. Избранные произведения. - М.: «Художественная литература», 1982. – Глава 18.
6См. напр. Моисеев В.И. Этос науки как символ новой объективности // Философия науки. – Вып.11: Этос науки на рубеже веков. – М.: ИФ РАН, 2005. – С.121-136.
7В «Логике Добра» мы используем термин «нравственностный», который означает «относящийся к нравственности» - как в форме положительных, так и отрицательных нравственных определений. Здесь испольуется аналогия с термином «истинностный» в логике, который означает «истинный или ложный» (примечание В.И.Моисеева).
8В этической теории Дж.Росса выделяется два вида моральных обязательств – так называемыеprimafacieморальные обязательства и моральные обязательства фактического долга. Первые выражают астрактные нормы, вне конкретного контекста («при прочих равных условиях»). Вторые определены в рамках индивидуальной ситуации, четко выражая свои соотношения с другими подобными нормами, но только в рамках данного локального контекста.
9В такой формулировке мы употребляем выражение «не должен сообщить правду» вместо «должен солгать», поскольку глагол «солгать» уже несет в себе смысл глобонесовместимого локоредукта, в то время как в контексте С мы получаем новый вид глоборедукта.
10 См. напр. С. Graves. Human Nature Prepares for a Momentous Leap. The Futurist, April 1974, pp. 72-87; С. Graves. “Summary Statement: The Emergent, Cyclical, Double-Helix Model Of The Adult Human Biopsychosocial Systems" (Handout prepared by Chris Cowan for his presentation in Boston, Mass., May 20, 1981) (http://www.clarewgraves.com/articles_content/1981_handout/1981_summary.pdf); D.E.Beck, C.C.Cowan, Spiral Dynamics. Blackwell, 1996. В моделях спиральной динамики выделяются все более высокие уровни развития сознания, каждый из которых символизируется своим цветом. Например, «синий» уровень – это сознание, которое абсолютизирует какие-то групповые ценности; «оранжевый» символизирует научный и формально-рационалистический подход к миру, «зеленый» уровень характеризуется возникновением плюрализма, открытости на иное, но здесь недооценивается значение интегральных принципов и т.д.
11Заметим, что принцип достоинства может быть представлен как принцип признания за личностью некоторой высшей инстанции («автономии воли», согласно Канту), согласованной в своих определениях с нравственным базисом, т.е. с объективной глобальной субъектной иерархией (иными словами, элементами этой иерархии являются усовершенные субъектные инстанции («ноуменальные характеры»), а не эмпирические условные субъекты («эмпирические характеры»). Согласование нравственного базиса и принципа достоинства выражается у Канта в согласовании второго и третьего определений категорического императива. Более подробно о толковании принципа достоинства в связи с идеей нравственного базиса см. Моисеев В.И. Логика Добра. С.160-163.
12Позволю предположить, что профессор Л.П.Киященко в ряде своих работ и выступлений развивает собственную версию интервального подхода и философии трансдисциплинарности, в которой центральную роль играют сущности, названные здесь «антиномами». См. напр. Киященко Л.П. Интервальный подход и его приложения в биоэтике // Философские проблемы биологии и медицины. Выпуск 1. В поисках новой парадигмы биомедицины: Сб. – М.: Принтберри, 2007. – С.38-44.
13См. выше параграф о биоэтике.
