
- •ПРЕДИСЛОВИЕ
- •Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
- •Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
- •2.1. Видеоэндоскопическая хирургия
- •2.1.1. Видеолапароскопическая хирургия
- •2.1.2. Торакоскопическая хирургия
- •2.2. Интервенционная радиология
- •Глава 3. ШЕЯ
- •3.1. Пороки развития
- •3.2. Повреждения органов шеи
- •3.3. Абсцессы и флегмоны
- •3.4. Лимфаденит (специфический и неспецифический)
- •3.5. Опухоли шеи
- •Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
- •4.1. Методы исследования
- •4.2. Заболевания щитовидной железы
- •4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
- •4.2.2. Токсическая аденома (болезнь Пламмера)
- •4.2.3. Многоузловой токсический зоб
- •4.2.4. Эндемический зоб (йоддефицитные заболевания)
- •4.2.5. Спорадический зоб (простой нетоксический зоб)
- •4.2.6. Аберрантный зоб
- •4.2.7. Тиреоидиты
- •4.2.8. Гипотиреоз
- •4.3. Опухоли щитовидной железы
- •4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
- •4.3.2. Злокачественные опухоли.
- •4.4. Паращитовидные железы
- •4.4.1. Заболевания паращитовидных желез
- •4.4.1.1. Гиперпаратиреоз
- •4.4.1.2. Гипопаратиреоз
- •4.4.1.3. Опухоли паращитовидных желез
- •Глава 5. МОЛОЧНЫЕ ЖЕЛЕЗЫ
- •5.1. Методы исследования
- •5.2. Пороки развития
- •5.3. Повреждения молочных желез
- •5.4. Воспалительные заболевания
- •5.4.1 Неспецифические воспалительные заболевания
- •5.4.2. Хронические специфические воспалительные заболевания
- •5.5. Дисгормональные дисплазии молочных желез
- •5.5.1 Мастопатия
- •5.5.2. Выделения из сосков
- •5.5.3. Галактоцеле
- •5.5.4. Гинекомастия
- •5.6. Опухоли молочной железы
- •5.6.1. Доброкачественные опухоли
- •5.6.2. Злокачественные опухоли
- •5.6.2.2. Рак молочной железы in situ
- •5.6.2.3. Рак молочной железы у мужчин
- •5.6.2.4. Саркома молочной железы
- •Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
- •6.1. Методы исследования
- •6.2. Грудная стенка
- •6.2.1. Врожденные деформации грудной клетки
- •6.2.2. Повреждения грудной клетки
- •6.2.3. Воспалительные заболевания
- •6.2.4. Специфические хронические воспалительные заболевания грудной стенки
- •6.2.5. Опухоли грудной стенки
- •6.3. Трахея
- •6.3.1 Пороки развития
- •6.3.2. Травматические повреждения
- •6.3.3. Воспалительные заболевания
- •6.3.4. Стенозы трахеи
- •6.3.5. Пищеводно-трахеальные свищи
- •6.3.6. Опухоли трахеи
- •6.4. Легкие. Бронхи
- •6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
- •6.4.2. Пороки развития сосудов легких
- •6.4.3. Воспалительные заболевания
- •6.4.3.1. Абсцесс легкого
- •6.4.3.2. Гангрена легкого
- •6.4.3.3. Хронический абсцесс легкого
- •6.4.4. Специфические воспалительные заболевания
- •6.4.4.1. Туберкулез легких
- •6.4.4.2. Сифилис легких
- •6.4.4.3. Грибковые заболевания легких (микозы)
- •6.4.4.4. Актиномикоз легких
- •6.4.5. Бронхоэктатическая болезнь
- •6.4.6. Кисты легких
- •6.4.7. Эхинококкоз легких
- •6.4.8. Опухоли легких
- •6.4.8.1. Доброкачественные опухоли
- •6.4.8.2. Злокачественные опухоли
- •6.4.8.2.1. Рак легких
- •6.5. Плевра
- •6.5.1.1. Пневмоторакс
- •6.5.2. Воспалительные заболевания плевры
- •6.5.2.1. Экссудативный неинфекционный плеврит
- •6.5.2.2. Острая эмпиема плевры
- •6.5.2.3. Хроническая эмпиема
- •6.5.3. Опухоли плевры
- •6.5.3.1. Первичные опухоли плевры
- •6.5.3.2. Вторичные метастатические опухоли
- •Глава 7. ПИЩЕВОД
- •7.1. Методы исследования
- •7.2. Врожденные аномалии развития
- •7.3. Повреждения пищевода
- •7.4. Инородные тела пищевода
- •7.5. Химические ожоги и рубцовые сужения пищевода
- •7.6. Нарушения моторики пищевода
- •7.6.1. Ахалазия кардии (кардиоспазм)
- •7.6.2. Халазия (недостаточность) кардии
- •7.7. Рефлюкс-эзофагит (пептический эзофагит)
- •7.8. Дивертикулы пищевода
- •7.9. Опухоли пищевода
- •7.9.1. Доброкачественные опухоли и кисты
- •7.9.2. Злокачественные опухоли
- •7.9.2.2. Саркома
- •Глава 8 ДИАФРАГМА
- •8.1. Методы исследования
- •8.2. Повреждения диафрагмы
- •8.3. Диафрагмальные грыжи
- •8.4. Грыжи пищеводного отверстия диафрагмы
- •8.5. Релаксация диафрагмы
- •Глава 9. ЖИВОТ
- •9.1. Методы исследования
- •9.2. Острый живот
- •9.3. Травмы живота
- •9.4. Заболевания брюшной стенки
- •9.5. Опухоли брюшной стенки
- •Глава 10 ГРЫЖИ ЖИВОТА
- •10.1. Наружные грыжи живота
- •10.1.1. Паховые грыжи
- •10.1.2. Бедренные грыжи
- •10.1.3. Эмбриональные грыжи
- •10.1.4. Пупочные грыжи
- •10.1.5. Грыжи белой линии живота
- •10.1.6. Травматические и послеоперационные грыжи
- •10.1.7. Редкие виды грыж живота
- •10.1.8. Осложнения наружных грыж живота
- •10.2. Внутренние грыжи живота
- •Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
- •11.1. Методы исследования
- •11.2. Пороки развития
- •11.3. Инородные тела желудка и двенадцатиперстной кишки
- •11.4. Химические ожоги и рубцовые стриктуры желудка
- •11.5. Повреждения желудка и двенадцатиперстной кишки
- •11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
- •11.6.1. Осложнения язвенной болезни
- •11.6.1.1. Желудочно-кишечные кровотечения
- •11.6.1.2. Перфорация язвы
- •11.6.1.3. Пилородуоденальный стеноз
- •11.6.1.4. Пенетрация язвы
- •11.7. Острые язвы
- •11.8. Патологические синдромы после операций на желудке
- •11.9. Опухоли желудка и двенадцатиперстной кишки
- •11.9.1. Доброкачественные опухоли желудка
- •11.9.2. Злокачественные опухоли желудка
- •11.9.2.1. Рак желудка
- •11.9.2.2. Саркома желудка
- •11.9.2.3. Лимфома желудка
- •11.9.3. Опухоли двенадцатиперстной кишки
- •Глава 12. ПЕЧЕНЬ
- •12.1. Специальные методы исследования
- •12.2. Пороки развития
- •12.3. Травмы печени
- •12.4. Абсцессы печени
- •12.4.1. Бактериальные абсцессы
- •12.4.2. Паразитарные абсцессы
- •12.5. Паразитарные заболевания печени
- •12.5.1. Эхинококкоз
- •12.5.2. Альвеококкоз
- •12.5.3. Описторхоз
- •12.6. Непаразитарные кисты печени
- •12.7. Хронические специфические воспалительные заболевания
- •12.8. Опухоли печени
- •12.8.1. Доброкачественные опухоли
- •12.8.2. Злокачественные опухоли
- •12.9. Синдром портальной гипертензии
- •12.10. Печеночная недостаточность
- •Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
- •13.1. Специальные методы исследования
- •13.2. Врожденные аномалии развития желчевыводящих протоков
- •13.3. Повреждения желчных путей
- •13.4. Желчнокаменная болезнь
- •13.4.1. Хронический калькулезный холецистит
- •13.4.2. Острый холецистит
- •13.5. Бескаменный холецистит
- •13.6. Постхолецистэктомический синдром
- •13.7. Опухоли желчного пузыря и желчных протоков
- •13.8. Желтуха
- •Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
- •14.1. Аномалии и пороки развития
- •14.2. Повреждения поджелудочной железы
- •14.3. Острый панкреатит
- •14.4. Хронический панкреатит
- •14.5. Кисты и свищи поджелудочной железы
- •14.6. Опухоли поджелудочной железы
- •14.6.1. Доброкачественные опухоли
- •14.6.2. Злокачественные опухоли
- •14.6.2.1. Рак поджелудочной железы
- •14.6.3. Нейроэндокринные опухоли
- •Глава 15. СЕЛЕЗЕНКА
- •15.1. Пороки развития
- •15.2. Повреждения селезенки
- •15.3. Заболевания селезенки
- •15.4. Гиперспленизм
- •Глава 16. СРЕДОСТЕНИЕ
- •16.1. Повреждения средостения
- •16.2. Воспалительные заболевания
- •16.2.1. Нисходящий некротизирующий острый медиастинит
- •16.2.2. Послеоперационный медиастинит
- •16.2.3. Склерозирующий (хронический) медиастинит
- •16.3. Синдром верхней полой вены
- •16.4. Опухоли и кисты средостения
- •16.4.1. Неврогенные опухоли
- •16.4.2. Тимомы
- •16.4.3. Дизэмбриогенетические опухоли
- •16.4.4. Мезенхимальные опухоли
- •16.4.5. Лимфоидные опухоли
- •16.4.6. Кисты средостения
- •Глава 17 СЕРДЦЕ. ПЕРИКАРД
- •17.1. Специальные методы исследования
- •17.2. Обеспечение операций на сердце и крупных сосудах
- •17.3. Ранения сердца и перикарда
- •17.4. Врожденные пороки сердца
- •17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
- •17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
- •17.4.1.2. Врожденный стеноз устья аорты
- •17.4.1.3. Открытый артериальный проток
- •17.4.1.4. Дефект межпредсердной перегородки
- •17.4.1.5. Дефект межжелудочковой перегородки
- •17.4.1.6. Тетрада Фалло
- •17.5. Приобретенные пороки сердца
- •17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
- •17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
- •17.5.3. Аортальные пороки сердца
- •17.6. Инфекционный эндокардит и абсцессы сердца
- •17.7. Хроническая ишемическая болезнь сердца
- •17.8. Постинфарктная аневризма сердца
- •17.9. Перикардиты
- •17.9.1. Острые перикардиты
- •17.9.2. Выпотные перикардиты
- •17.9.3. Хронические перикардиты
- •17.10. Нарушения ритма
- •17.10.1. Брадикардии
- •17.10.2. Тахикардии
- •Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
- •18.1. Методы исследования
- •18.2. Общие принципы лечения заболеваний артерий
- •18.3. Врожденные пороки
- •18.4. Патологическая извитость артерий (кинкинг)
- •18.5. Гемангиомы
- •18.6. Травмы артерий
- •18.7. Облитерирующие заболевания
- •18.7.1. Облитерирующий атеросклероз
- •18.7.2. Неспецифический аортоартериит
- •18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
- •18.7.4. Облитерирующие поражения ветвей дуги аорты
- •18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
- •18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
- •18.7.7. Облитерирующие заболевания артерий нижних конечностей
- •18.8. Аневризмы аорты и периферических артерий
- •18.8.1. Аневризмы аорты
- •18.8.2. Аневризмы периферических артерий
- •18.8.3. Артериовенозная аневризма
- •18.9. Тромбозы и эмболии
- •18.9.1. Эмболия и тромбоз мезентериальных сосудов
- •18.10. Заболевания мелких артерий и капилляров
- •18.10.1. Диабетическая ангиопатия
- •18.10.2. Болезнь Рейно
- •18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
- •Глава 19. ВЕНЫ КОНЕЧНОСТЕЙ
- •19.1. Методы исследования
- •19.2. Врожденные венозные дисплазии
- •19.3. Повреждения магистральных вен конечностей
- •19.4. Хроническая венозная недостаточность
- •19.4.1. Варикозное расширение вен нижних конечностей
- •19.4.2. Посттромбофлебитический синдром
- •19.4.3. Трофические язвы венозной этиологии
- •19.5. Острый тромбофлебит поверхностных вен
- •19.6. Острые тромбозы глубоких вен нижних конечностей
- •19.7. Окклюзии ветвей верхней полой вены
- •19.8. Эмболия легочной артерии
- •Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
- •20.1. Заболевания лимфатических сосудов
- •20.1.1. Лимфедема
- •20.1.2. Лимфангиомы
- •Глава 21. ТОНКАЯ КИШКА
- •21.1. Аномалии и пороки развития
- •21.2. Травмы тонкой кишки
- •21.3. Заболевания тонкой кишки
- •21.3.1. Дивертикулы тонкой кишки
- •21.3.2. Ишемия кишечника
- •21.3.3. Болезнь Крона
- •21.4. Опухоли тонкой кишки
- •21.5. Кишечные свищи
- •21.6. Синдром "короткой кишки"
- •Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
- •22.1. Острый аппендицит
- •22.1.1. Типичные формы острого аппендицита
- •22.1.2. Атипичные формы острого аппендицита
- •22.1.3. Острый аппендицит у беременных
- •22.1.4. Острый аппендицит у ВИЧ-инфицированных
- •22.1.5. Осложнения острого аппендицита
- •22.1.6. Дифференциальная диагностика
- •22.2. Хронический аппендицит
- •22.3. Опухоли червеобразного отростка
- •Глава 23. ОБОДОЧНАЯ КИШКА
- •23.1. Аномалии и пороки развития
- •23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
- •23.1.2. Идиопатический мегаколон
- •23.2. Воспалительные заболевания ободочной кишки
- •23.2.1. Неспецифический язвенный колит
- •23.3. Дивертикулы и дивертикулез
- •23.4. Доброкачественные опухоли
- •23.4.1. Полипы и пол и поз
- •23.5. Злокачественные опухоли
- •23.5.1. Рак ободочной кишки
- •Глава 24 ПРЯМАЯ КИШКА
- •24.1. Методы исследования
- •24.2. Врожденные аномалии
- •24.3. Травмы прямой кишки
- •24.4. Заболевания прямой кишки
- •24.4.1. Геморрой
- •24.4.2. Трещина заднего прохода
- •24.4.3. Парапроктит и свищи прямой кишки
- •24.4.4. Выпадение прямой кишки
- •24.5. Рак прямой кишки
- •Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
- •25.1. Острая непроходимость
- •25.1.1. Обтурационная непроходимость
- •25.1.2. Странгуляционная непроходимость
- •25.1.3. Динамическая непроходимость
- •Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
- •26.1. Брюшина
- •26.1.1. Перитонит
- •26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
- •26.1.1.2. Туберкулезный перитонит
- •26.1.1.3. Генитальный перитонит
- •26.1.2. Опухоли брюшины
- •26.2. Забрюшинное пространство
- •26.2.1. Повреждение тканей забрюшинного пространства
- •26.2.2. Гнойные заболевания тканей забрюшинного пространства
- •26.2.3. Опухоли забрюшинного пространства
- •26.2.4. Фиброз забрюшинной клетчатки
- •Глава 27 НАДПОЧЕЧНИКИ
- •27.1. Гормонально-активные опухоли надпочечников
- •27.1.1. Альдостерома
- •27.1.2. Кортикостерома
- •27.1.3. Андростерома
- •27.1.4. Кортикоэстрома
- •27.1.5. Феохромоцитома
- •27.2. Гормонально-неактивные опухоли
- •Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
- •28.1. Источники донорских органов
- •28.2. Иммунологические основы пересадки органов
- •28.3. Реакция отторжения пересаженного органа
- •28.4. Иммунодепрессия
- •28.5. Трансплантация почек
- •28.6. Трансплантация поджелудочной железы
- •28.7. Трансплантация сердца
- •28.8. Пересадка сердце—легкие
- •28.9. Трансплантация печени
- •28.10. Трансплантация легких
- •28.11. Трансплантация тонкой кишки
- •28.12. Врачебный долг и трансплантология
- •Глава 29. ОЖИРЕНИЕ
возвращаются к обычной трудовой деятельности.
17.10. Нарушения ритма
Изменения ритма, т. е. неодинаковая продолжительность сердечных циклов, значительное учащение или урежение сердечных сокращений, принято называть аритмией независимо от причины (физиологической или патологической), вызвавшей их.
Причинами аритмии могут быть: 1) нарушения образования импульсов; 2) нарушения проведения импульсов; 3) комбинированные нарушения образования и проведения импульсов.
Причинами нарушений ритма могут быть органические изменения в миокарде, синусовом узле или в проводящей системе сердца. Они могут быть вызваны многими органическими заболеваниями сердца, такими как кардиосклероз, дистрофия миокарда, поражения сердца при других заболеваниях внутренних органов (тиреотоксикоз, коллагенозы, легочное сердце и др.). Различают тахикардические формы аритмий (при частоте сердечных сокращений 100 и более в 1 мин) и брадикардические (при частоте сокращений менее 60 в 1 мин). Нарушение ритма сердечных сокращений отражается на величине минутного объема сердца, который зависит от ударного (систолического) объема сердца и частоты сокращений.
В норме минутный объем сердца составляет 5 — 8 л / м и н . При умеренно выраженной брадикардии может сохраняться состояние компенсации за счет увеличения ударного (систолического) объема сердца. Однако при частоте сокращений 40 и менее в 1 мин возникают ишемия мозга, обморок, потеря сознания. При тахикардических формах нарушений ритма длительность диастолы становится короче, в связи с этим уменьшается наполнение кровью желудочков сердца. Это приводит к резкому уменьшению ударного и минутного объема сердца и таким же симптомам, как при брадикардии.
17.10.1. Брадикардии
Наиболее часто брадикардия возникает вследствие атриовентрикулярной блокады проведения импульсов и слабости синусового узла, причиной которых чаще всего являются дегенеративные изменения в специфических мышечных волокнах (проводящих путях), обеспечивающих возбуждение и проведение импульсов. Указанные изменения могут возникать при хронической ишемической болезни сердца, кардиомиопатии, ревматизме, миокардите и других заболеваниях миокарда.
У больных с такой патологией в анамнезе могут быть сведения о применении лекарственных средств, урежающих частоту сердечных сокращений; нарушения кровообращения мозга вследствие заболеваний сосудов. Для обследования применяют неинвазивные инструментальные методы (ЭКГ в покое, при нагрузке и суточная запись ЭКГ по Холтеру с последующей расшифровкой на специальном аппарате, эхокардиография).
Наибольшее значение среди нарушений проводимости имеет атриовен-трикулярная блокада и блокада ножек пучка Гиса. Они характеризуются нарушением проведения возбуждения из предсердий в желудочки на разных уровнях. Нарушение проведения импульсов по ветвям пучка Гиса называют дистальной блокадой. Различают три степени этой блокады: I степень обнаруживается только на ЭКГ, при II степени наблюдается выпадение отдельных желудочковых комплексов, что сопровождается ощущением перебоев ритма сердечных сокращений, выпадением отдельных комплексов ЭКГ. Атриовентрикулярная блокада III степени характеризуется полной блокадой проведения импульсов из предсердий в желудочки. Это так называемая полная поперечная блокада. В результате желудочки сокращаются в более медленном ритме (30—40 в 1 мин), чем предсердия, что приводит к уменьшению минутного объема сердца, ишемии мозга. У
больных могут возникать обморок, кратковременная потеря сознания, цианоз, судороги. Это может быть связано также с временной асистолией и кратковременным прекращением кровоснабжения мозга (симптомокомплекс Адамса—Стокса—Мор-ганьи).
В связи с нарушением ритма сокращений предсердий в них могут образоваться тромбы, которые служат причиной эмболии периферических артерий.
Лечение. Основным способом лечения брадикардических форм нарушений ритма является лекарственная терапия. При неэффективности лечения антиаритмическими препаратами показано хирургическое лечение — имплантация водителя ритма, т. е. электрокардиостимулятора. Показаниями к имплантации являются слабость синуснопредсердного узла (прекращение функции узла, атриовентрикулярная блокада, патологическая синусовая брадикардия), атриовентрикулярная блокада II—III степени.
Существуют различные системы электрокардиостимуляторов. Первая имплантация постоянного электрокардиостимулятора произведена в 1958 г.
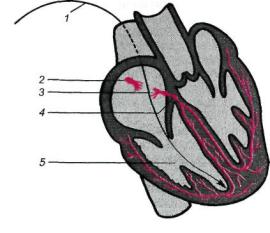
Рис. 17.7. Трансвенозная установка электрода, дающего импульс имплантированному униполярному электрокардиостимулятору.
1 — электрод; 2 — синоатриальный узел; 3 — атриовентрикулярный узел; 4 — место нарушения передачи атриовентрикулярного импульса; 5 — правый желудочек.
В настоящее время сотни тысяч пациентов с нарушениями ритма носят имплантируемые стимуляторы.
Наиболее часто имплантируют стимулятор системы "де-манд" (от англ. demand — запрос, требование), который включается и выключаются
автоматически ("по запросу") только тогда, когда число сокращений сердца становится ниже заданного (обычно менее 60—72 в 1 мин). Электрокардиостимулятор (рис. 17.7) обычно имплантируют через разрез по линии sulcus deltoideopectoralis в подкожную жировую клетчатку подключичной области. Электроды проводят через подключичную вену в правый желудочек. При установке электродов определяют оптимальное место для стимуляции сокращений сердечной мышцы. Технический прогресс позволил создать программируемые водители ритма. С помощью специального прибора, устанавливаемого снаружи над имплантированным электрокардиостимулятором, можно изменять частоту импульсов, их амплитуду и продолжительность.
Дальнейшим успехом в конструировании электрокардиостимуляторов явилось создание и применение "физиологических последовательных водителей ритма", подающих импульс через предсердие, а при отсутствии ответа — через желудочек. При этом через вену вводят два электрода: в правое предсердие и в правый желудочек.
В качестве источника электроэнергии в стимуляторах используют преимущественно литиевые батареи, длительность работы которых достигает 5—7 лет и более.
17.10.2. Тахикардии
Условно различают желудочковые и наджелудочковые тахикардии.
Желудочковые тахикардии подразделяют на врожденные (15%) и приобретенные (85%, встречающиеся у мужчин). Желудочковая тахикардия обычно возникает на фоне коронарной недостаточности или другого тяжелого заболевания сердца (хроническая аневризма, рубцовые изменения после перенесенного инфаркта миокарда, пролапс левого предсердно-желу-дочкового клапана). Причиной желудочковой тахикардии иногда является интоксикация препаратами наперстянки.
Анатомической основой врожденной желудочковой тахикардии служит аномалия
структуры миофибрилл сократительного миокарда.
Клиническая картина и диагностика. При частоте сердечных сокращений 140—240 в 1 мин симптоматика обусловлена снижением сердечного выброса. На ЭКГ определяют расширение желудочкового комплекса, предсердно-желудочковую диссоциацию: предсердия сокращаются реже, чем желудочки.
Желудочковая тахикардия опасна для жизни больного, так как в любой момент может возникнуть фибрилляция желудочков.
Лечение. Борьбу с приступом желудочковой тахикардии начинают с внутривенного введения лидокаина из расчета 1 мг на 1 кг массы тела больного. При неэффективности лидокаина применяют новокаинамид до 100 мг каждые 5 мин, доводя суммарную дозу до 1000 мг. При отсутствии эффекта применяют электрическую дефибрилляцию.
Не поддающуюся перечисленным лечебным мероприятиям желудочковую тахикардию снимают программированной электрокардиостимуляцией. Для этого в правое предсердие вводят специальный четырехполюсный электрод и применяют соответствующую аппаратуру для электростимуляции.
Разработаны специальные имплантируемые системы для программируемой стимуляции и антитахикардической электрической дефибрилляции. Имплантированный дефибриллятор с помощью воспринимающих датчиков "распознает" высокочастотную желудочковую аритмию и через расположенные на поверхности сердца электроды в нужный момент производит дефибрилляцию.
Для радикального лечения желудочковых тахикардии предложен ряд хирургических операций: круговая эндокардиальная вентрикулотомия, эндо-кардиальная резекция проводящих путей миокарда, эндокардиальная крио-деструкция, электродеструкция, лазерная деструкция. Целью этих вмешательств является разрушение "аритмической" ткани миокарда.
Наджелудочковые тахикардии подразделяют на синусно-предсердные, внутрипредсердные, внутриузловые предсердно-желудочковые и эктопические предсердные тахикардии. Наиболее часто возникают узловые, затем синусовые и, наконец, внутрипредсердные тахикардии.
Наджелудочковые тахикардии проявляются на фоне ревмокардита, ИБС, тиреотоксикоза, врожденных пороков сердца, острого перикардита, острого инфаркта миокарда. Часто наджелудочковая тахикардия является симптомом синдрома Вольфа— Паркинсона—Уайта.
Наджелудочковая тахикардия может быть обусловлена наличием дополнительных проводящих путей (пучки Кента в виде мостиков сократительного миокарда, соединяющих миокард предсердия и желудочка).
В основе механизма лежит повторный вход возбуждения — reentry. Импульс приходит к миокарду желудочков по дополнительному пути быстрее, чем по нормальному, и возбуждение миокарда желудочков сердца наступает раньше. Такая патология называется синдромом предвозбуждения желудочков.
Электрокардиографическим выражением предвозбуждения желудочков является синдром Вольфа—Паркинсона—Уайта.
Показаниями к хирургическому устранению дополнительных проводящих путей являются возникновение тахиаритмий, резистентных к лекарственной терапии, и сочетай'"3 синдрома Вольфа—Паркинсона—Уайта с мерцательной аритмией, что может стать причиной внезапной смерти.
Для установления точной локализации дополнительных путей проводят картирование аритмогенной ткани через полости сердца. Устраняют дополнительные пути проведения импульсов возбуждения различными методами: пересечением, криодеструкцией или разрушением их электрическим током.
Наджелудочковая тахикардия, обусловленная механизмом reentry (синдром повторного входа возбуждения), может проявляться на фоне ревмокардита, ИБС, тиреотоксикоза и
