
Клиническое руководство по черепно-мозговой травме
2
МИНИМАЛЬНО ИНВАЗИВНАЯ ХИРУРГИЯ ПРИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ
В.А. Охлопков, А.Д. Кравчук
В современной нейротравматологии все шире используются принципы минимально инвазивной хирургии, обеспечивающей существенное снижение травматичности вмешательства при сохранении его радикальности [15, 16, 21, 24, 54, 61, 64, 84, 117, 158, 163, 190].
Ход большинства операций на головном мозге может быть разделен на три этапа: 1) краниотомия и доступ в зону основного вмешательства, 2) осуществление основного этапа операции (удаление гематомы, очагов размозжения вещества головного мозга, реконструкция ликворных путей и т.д.) и 3) гемостаз, герметизация оболочек мозга и черепа. Применение принципов малоинвазивной хирургии подразумевает уменьшение объема первого этапа оперативного вмешательства, что, в свою очередь, неизбежно ведет к сокращению длительности и объема операции в целом и снижению количества различных внутри- и внемозговых осложнений [24, 89, 134, 141, 191, 225].
К методам минимально инвазивной хирургии при черепно-мозговой травме, ее последствиях и осложнениях относятся дренирующие, шунтирующие и стереотаксические методики.
2.1. Дренирование
2.1.1. Наружное дренирование
боковых желудочков мозга
Эта хирургическая манипуляция обеспечивает выведение ликвора из желудочков головного мозга.
Установлены следующие показания к наружному дренированию боковых желудочков: 1) срочное устранение окклюзии ликворных путей; 2) дренирование гнойной ЦСЖ и введение антибиотиков в боковые желудочки при вентрикули-тах; 3) отмывание крови при внутрижелудочковых
кровоизлияниях; 4) проведение пробы Арендта на сообщаемость ликворных путей; 5) выполнение вентрикулографии; 6) измерение внутрижелудоч-кового давления; 7) сравнительный анализ ЦСЖ (желудочковой и спинальной) [1, 25, 32, 43, 44, 46, 51, 65, 89, 147, 168, 198, 236].
Методика. Установка вентрикулярного дренажа осуществляется в условиях операционной под местной анестезией или общим обезболиванием (у детей только под наркозом). Фрезевое отверстие накладывается после смещения кожи в сторону при линейном разрезе кожи или используется небольшой полуовальный разрез кожи для того, чтобы фрезевое отверстие и трубка дренажа не находились на одной линии с кожными швами.
Для установки дренажной трубки (силиконового вентрикулярного катетера) используются те же подходы, что и при вентрикулопункции: к переднему рогу через точку Коспег (1—2 см кпереди от коронарного шва и на 3,5—4 см кнаружи от среди нн о-сагиттальной плоскости черепа — рис. 2—1) и к заднему рогу через точку Dandy (на 3—4 см выше и 2—3 см кнаружи от наружного затылочного бугра — рис. 2—2). Крайне редко используется пункция нижнего рога бокового желудочка с наложением фрезевого отверстия в задневисочной области — точке Keen (2,5—3 см выше и 2,5—3 см кзади от наружного слухового прохода).
ТМО коагулируется и вскрывается, коагулируются арахноидальная оболочка и мелкие сосуды подлежащей коры головного мозга. Катетером с мандреном вращательными движениями пунктируют в строго определенном направлении боковой желудочек, при попадании в него появляется характерное ощущение «провяливания». В точке Кохе-ра катетер продвигают в сагиттальной плоскости на воображаемую линию, соединяющую наружные слуховые проходы. Глубина пункции обычно 5—5,5 см.
54
Минимально инвазывная хирургия

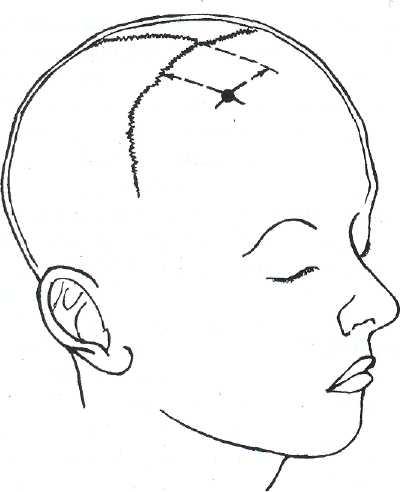
Рис. 2—1. Точка Кохера для пункции переднего рога бокового желудочка.
ется и в возрасте 3—5 лет, вентрикулопункции осуществляются без наложения фрезевых трепанаци-онных отверстий. Передний рог бокового желудочка (обычно правого) пунктируют через наружный угол большого родничка или парасагиттальные отделы коронарного шва. Пальпаторно четко ощущают прохождение через твердую мозговую оболочку и «провал» при вхождении в полость желудочка. Более редко осуществляют пункция заднего рога бокового желудочка через наружный отдел малого родничка или ламбдовидный шов.
Мандрсн извлекают, катетер погружают в полость бокового желудочка, конец благодаря своей эластичности может располагаться в любом из его отделов.
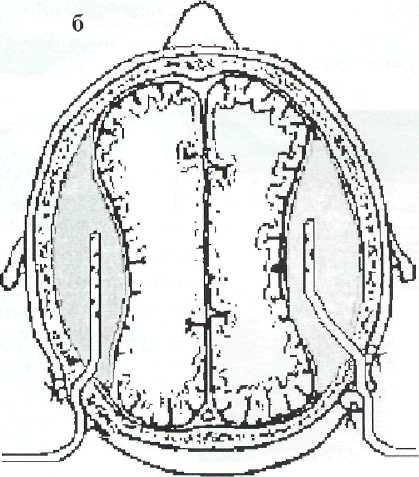
Дополнительным разрезом 0,5 см, отступя 4—5 см от раны над фрезевым отверстием, зажимом или специальным приспособлением создают подкожный туннель и через него в разрез выводят конец вентрикулярного дренажа (рис. 2—3). Накладывают

Рис. 2—2. Точка Денди для пункции заднего рога бокового желудочка.
В точке Денди катетер ориентируют на наружный угол глазницы этой же стороны. Глубина пункции обычно 6—7 см. При вентрикулопункции нижнего рога бокового желудочка движение катетера строго перпендикулярно поверхности твердой мозговой оболочки. Глубина пункции обычно до 4 см.
У детей с незаросшим родничком или разошедшимися швами, что при гидроцефалии наблюда-

Рис. 2—3. Схема подкожного проведения вентрикулярного дренажа: а — общий вид, б — соотношение дренажа с покровами головы.
55
Клиническое руководство по черепно-мозговой травме
 швы
на апоневроз (отдельно или одним блоком
с кожным швом). Кожу в месте основного
и дополнительного
разрезов ушивают. Одним швом через
манжету
жестко фиксируют вентрикулярный
катетер,
затем к нему присоединяют стандартную
стерильную
дренажную систему разового применения,
содержащую
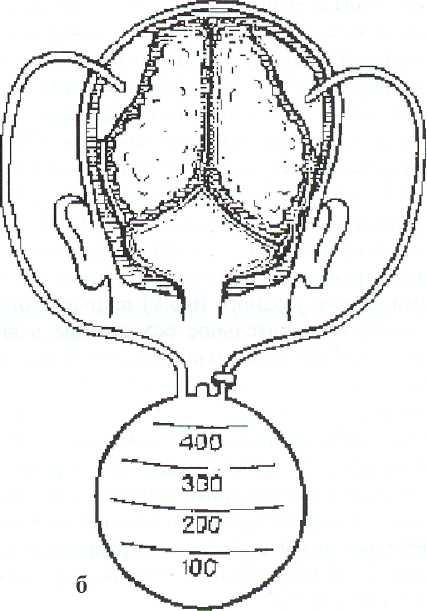
соединительные трубки, резервуар для
ликвора,
монометрическую трубку и измерительную
линейку. При отсутствии стандартных
систем для
длительного вентрикулярного дренирования
может
быть использована система для
внутривенного переливания жидкостей
и стерильный опорожненный
флакон, через пробку которого вводят
иглу от системы для оттока ликвора и
иглу-воздуховод
с фильтром. Резервуар или флакон
устанавливают
на высоте 10—15 см по отношению к голове
больного, что способствует дозированному
выведению
ЦСЖ. Периодическое подключение
измерительного комплекса позволяет
контролировать уровень внутрижелудочкового
давления и своевременно
корректировать объем выводимой жидкости.
швы
на апоневроз (отдельно или одним блоком
с кожным швом). Кожу в месте основного
и дополнительного
разрезов ушивают. Одним швом через
манжету
жестко фиксируют вентрикулярный
катетер,
затем к нему присоединяют стандартную
стерильную
дренажную систему разового применения,
содержащую
соединительные трубки, резервуар для
ликвора,
монометрическую трубку и измерительную
линейку. При отсутствии стандартных
систем для
длительного вентрикулярного дренирования
может
быть использована система для
внутривенного переливания жидкостей
и стерильный опорожненный
флакон, через пробку которого вводят
иглу от системы для оттока ликвора и
иглу-воздуховод
с фильтром. Резервуар или флакон
устанавливают
на высоте 10—15 см по отношению к голове
больного, что способствует дозированному
выведению
ЦСЖ. Периодическое подключение
измерительного комплекса позволяет
контролировать уровень внутрижелудочкового
давления и своевременно
корректировать объем выводимой жидкости.
Использование описанной методики на фоне проводимой антибактериальной терапии и при ежедневном контроле состояния раны позволяет применять, при необходимости, наружный закрытый дренаж желудочков мозга длительно, до 7—14 сут.
Противопоказания: 1) смещение срединных структур со сдавлением желудочковой системы («щелевидные» желудочки при отеке головного мозга); 2) наличие внутричерепных объемных образований (гематомы, очаги ушиба-размозжения) на пути предполагаемого проведения катетера; 3) коа-гулопатии (содержание тромбоцитов должно быть >50.000 /мм3).
Осложнения: 1) повреждение сосуда коры мозга — кровотечение останавливают традиционными приемами, 2) непопадание в боковой желудочек при наличии объемного полушарного процесса — необходимо изменить направление движения катетера с учетом вероятной деформации бокового желудочка или произвести вентрикулопункцию с противоположной стороны, 3) повреждение сосудистых сплетений бокового желудочка — необходимо отмыть кровь из желудочков, парентерально ввести гемостатики.
2.1.2. Наружное дренирование люмбального ликвора
Применяют для ускоренной санации ЦСЖ при субарахноидальных кровоизлияниях, восстановления ликворотока, в том числе после хирургического вмешательства, выведения ликвора при от-
крытой форме гидроцефалии при наличии временных противопоказаний к шунтированию желудочков головного мозга [1, 10, 31, 44, 72, 98, 156, 170, 183, 198, 212, 214]. Используют как самостоятельную манипуляцию при консервативном лечении для прекращения ликвореи, так и дополнительную к хирургическому вмешательству. В последнем случае наружный люмбальный дренаж устанавливают в операционной непосредственно перед инт-ра- или экстракраниальным этапом хирургического вмешательства и сохраняют в послеоперационном периоде в течение нескольких суток.
Методика. Установка наружного люмбального дренажа осуществляется следующим образом. Пациент находится в положении лежа на боку с согнутыми в тазобедренных и коленных суставах ногами, приведенными к животу; подбородок приведен к грудине. Тщательно проводят обработку кожи спиртом. Уровень пункции — промежутки между остистыми отростками L3-L4 или L4-L5, В месте пункции проводят послойно анестезию 3—5 мл 2% раствора новокаина (учитывать переносимость препарата!). Затем специальной иглой с мандреном (тупоконечная игла толщиной 2,5 мм и длиной 10 см) производят пункцию субарахноид алы того пространства. Иглу направляют в сагиттальной плоскости и несколько кверху. Проходят кожу, подкожную клетчатку, желтую связку, эпидуральную жировую клетчатку, твердую и паутинную мозговые оболочки. При проколе ТМО возникает ощущение «провали-вания» и по извлечении мандрена начинает поступать ликвор. В иглу вводят хлорвиниловый катетер (наружный диаметр 2 мм) с точечными перфорированными боковыми отверстиями на конце и продвигают с таким расчетом, чтобы люмбальный конец катетера (до 5 см) свободно находился в су-барахноидальном пространстве. Иглу осторожно извлекают, катетер фиксируют к коже с помощью лейкопластыря и присоединяют к стерильной замкнутой системе сбора ликвора. Изменяя высоту положения ликворосборника, постоянно поддерживают меняющееся давление в ликворнои системе на относительно постоянных, но умеренно сниженных (по сравнению с первоначальными величинами) показателях.
Эффективна разработанная в Институте нейрохирургии им. Н.Н. Бурденко «туннельная» методика дренирования люмбального ликвора [31, 33]. Сущность ее состоит в следующем. После небольшого разреза кожи и мягких тканей длиной до 1 см по линии остистых отростков на уровне L3~L4 или Ц-Ц, пункционным путем катетеризируют люмбальный сак. Наружный конец катетера проводят
56
Минимально инвазивная хирургия
 в
подкожно-жировой клетчатке из поясничной
области
на переднебоковую поверхность брюшной
стенки
— рис. 2—4 и 2—5.
в
подкожно-жировой клетчатке из поясничной
области
на переднебоковую поверхность брюшной
стенки
— рис. 2—4 и 2—5.

Рис. 2—4. Схема «туннельного» люмбального дренажа.
Противопоказания: 1) наличие или подозрение на внутричерепные травматические объемные образования (гематомы, очаги ушиба-размозжения, абсцессы мозга и др); 2) любые клинические проявления ущемления ствола мозга в тенториальном или большом затылочном отверстии; 3) окклюзи-онная гидроцефалия; 4) нагноителъные процессы в пояснично-крестцовой области; 5) коагулопатии (содержание тромбоцитов должно быть > 50.000 / мм3); 6) блокада спинальных субарахноидальных пространств.
Осложнения: 1) гипотензионный синдром; 2) корешковые боли; 3) локальные болезненные проявления; 4) воспалительные осложнения.
Профилактика осложнений: I) постоянный контроль давления ликвора на люмбальном уровне с регулировкой объема выводимой ЦСЖ, 2) изменение положения проксимального конца дренажа путем его дозированного подтягивания, 3) назначение анальгетиков, 4) проведение профилактической антибактериальной терапии препаратами широкого спектра действия.

Рис. 2—5. Методика «туннельного» дренирования люмбального ликвора: i. Пункция и введение катетера в спинальное субарахно-идальное пространство; 2, 3. Подготовка и проведение катетера в подкожно-жировой клетчатке на передне-боковую поверхность брюшной стенки; 4. Окончательный вид после фиксации катетера и подсоединения к системе сбора ликвора.
57
Клиническое руководство по черепно-мозговой травме
2.1.3.
Наружное дренирование
хронических субдуральных гематом
Эта хирургическая манипуляция обеспечивает эвакуацию хронической субдуральной гематомы.
Показания для наружного дренирования хронических субдуральных гематом: 1) жидкостное содержимое гематомы и/или се сочетание в виде жидкость-свертки; 2) структурное состояние хронических субдуральных гематом в виде ее однока-мерности, реже — многокамерности и трабекуляр-ности [14, 28, 171, 201, 203, 220]. При пребывании больного в фазе клинической декомпенсации и выраженных признаках масс-эффекта хронической субдуральной гематомы по данным КТ или МРТ дренирование осуществляют неотложно.
Методика. Небольшой объем оперативного вмешательства, короткие его временные параметры позволяют использовать местное обезболивание (послойная инфильтрация мягких тканей 10—30 мл 0,5% раствором новокаина), иногда — потенцируя внутривенными анестетиками кратковременного действия (кеталар (4.0—8.0 мг/кг), диприван (2.0— 2.5 мг/кг) и др.). В ряде случаев (проведение оперативных вмешательств у детей, у больных с психическими нарушениями, эпилептическими припадками, ряде соматических заболеваний, а также при повышенной чувствительности к местным анестетикам и некоторых других ситуациях) операцию проводят под общим наркозом. Метод анестезии выбирают с учетом особенностей каждого больного.
Минимально инвазивная хирургия включает в себя частичную эвакуацию хронической субдуральной гематомы через фрезевое отверстие, промывание ее полости с последующим закрытым наружным дренированием [20, 22, 34, 56, 60, 77, 79, 81, 150, 161, 164, 165, 176, 219, 222, 231, 232, 234, 235].
Важным моментом хирургии является придание такого положения головы больного, чтобы проекция фрезевого отверстия являлась верхней точкой на поверхности черепа. Это улучшает условия хирургического доступа и позволяет снизить частоту интраопераци-онных осложнений, в первую очередь, пневмоцефалии.
Наложение фрезевого отверстия не отличается от общепринятой методики; в основном используется одно, редко — два фрезевых отверстия. Кожные разрезы ориентируют на возможное продолжение их для выполнения — при необходимости — краниотомии. Как правило, фрезевое отверстие намечается в проекции наиболее толстой части гематомы (по данным КТ и МРТ), чаще всего в средней и задней трети теменной кости (область теменного бугра). Края фрезевого отверстия в месте выхода катетера обрабатывают фрезой под углом 45 градусов, чтобы исключить возможность его перегиба об острый край кости. После вскрытия ТМО и капсулы гематомы одномоментно, без предварительного выведения содержимого ХСГ, в ее полость погружается катетер, который под острым углом, параллельно конвекситальной поверхности мозга, заводится на глубину до 5.0 см. Его свободный конец выводится через контраппертуру на отдалении с последующей фиксацией к коже (рис. 2—6).

58
Минимально инвазивная хирургия
Жидкая
часть гематомы постепенно, без резких
перепадов, выводится по катетеру до
уравнивания ее давления с атмосферным
давлением. Оставшуюся часть гематомы
промывают теплым физиологическим
раствором
(100,0—200,0 мл) через катетер до получения
визуально прозрачного отделяемого. На этом оперативное вмешательство завершается. Катетер подсоединяют к дренажной системе и ёмкости для сбора содержимого (рис. 2—7). Таким образом осуществляется управляемая внутренняя декомпрессия.

Контролируемое дренирование может проводиться как в активном, так и пассивном режимах [4, 22, 34, 56, 103]. При активном дренировании используют вакуум-дренажи, создающие отрицательное давление в пределах 15—20 см вод ст. Применяют различные варианты дренажных систем, от простых вакуум-дренажей Редона и Джексона-Пратта до аппаратов, обеспечивающих постоянные значения уровня разрежения в течение всего времени дренирования (ОП— 1). Пассивное дренирование со спонтанным оттоком содержимого полости гематомы достигается положением емкости ниже уровня головы на 20—30 см. Периодическое «прокачивание» дренажей в течение всего срока использования позволяет избегать нарушения их эвакуаторной функции. Длительность дренирования зависит от объемов отделяемого из полости гематомы (в среднем 1—3 сут).
При двусторонних хронических субдуральных гематомах промывание и дренирование их проводят одновременно (см. рис. 2—6 и 2—7).
Противопоказания для наружного дренирования хронических субдуральных гематом: 1) содержимое гематомы в виде плотнъгх свертков крови или ее каль-цификация; 2) многокамерное строение с мощными трабекулами, занимающими значительную часть объема гематомы; 3) рецидивы гематомы после нескольких попыток ее дренирования. При указанных условиях для удаления гематомы и ее капсулы показано проведение краниотомии [3, 26, 45, 101, 124, 146, 171, 184, 196, 199, 201, 229, 230].
Осложнения: 1) рецидив гематомы — частота варьирует от 1 до 24% [34, 153, 164, 165, 231, 234, 238]; 2) внутричерепные кровоизлияния (оболо-чечные и внутримозговые) наблюдаются в 1—5% наблюдений [91, 152, 173, 181]; 3) пневмоцефа-лия - до 13,5% [138, 154, 175, 213]; 4) гнойно-воспалительные — 0—2% [77, 78, 116, 201]; 5) летальные исходы — 0—8% [22, 34, 77, 125, 166, 219, 231, 235].
По данным отделения нейротравматологии Института нейрохирургии [22, 34], за период с 1988
59
Клиническое руководство по черепно-мозговой травме
 по
1998 гг закрытое наружное дренирование
ХСГ проведено
175 больным. Рецидив гематомы наблюдался
у 8 (4,5%) больных; у 4 из них потребовалось
повторное
оперативное вмешательство (в 3 наблюдениях
оказалось достаточным проведение
повторного ЗНД, и в одном случае — при
неэффективности этой методики
— была выполнена костно-лластическая
трепанация
черепа с удалением ХСГ). В двух (1,1%)
наблюдениях
течение ближайшего послеоперационного
периода осложнилось формированием
эпи-дуральных
гематом. Причинами их образования
явились:
недостаточный гемостаз сосудов ТМО в
первом
случае и быстрое одномоментное
опорожнение
ХСГ -— во втором. Оба больных были
экстренно
оперированы с хорошим исходом. Лечение
одного
(0,6%) больного с напряженной пневмо-цефалией
ограничилось консервативными
мероприятиями.
Также у одного (0,6%) пациента отмечено
гнойно-воспалительное осложнение в
виде развития
гнойного менингоэнцефалита.
Послеоперационные
летальные исходы наблюдались у двух
(1,1%)
больных. В одном наблюдении его причиной
послужило интракраниальное осложнение
— гнойный менингит у 74-летнего
пациента (стертый характер течения
и отягощенный соматический статус
задержали
своевременную диагностику осложнения).
Второй случай связан с экстракраниальной
причиной
— тромбоэмболией легочной артерии у
79-летнего больного.
по
1998 гг закрытое наружное дренирование
ХСГ проведено
175 больным. Рецидив гематомы наблюдался
у 8 (4,5%) больных; у 4 из них потребовалось
повторное
оперативное вмешательство (в 3 наблюдениях
оказалось достаточным проведение
повторного ЗНД, и в одном случае — при
неэффективности этой методики
— была выполнена костно-лластическая
трепанация
черепа с удалением ХСГ). В двух (1,1%)
наблюдениях
течение ближайшего послеоперационного
периода осложнилось формированием
эпи-дуральных
гематом. Причинами их образования
явились:
недостаточный гемостаз сосудов ТМО в
первом
случае и быстрое одномоментное
опорожнение
ХСГ -— во втором. Оба больных были
экстренно
оперированы с хорошим исходом. Лечение
одного
(0,6%) больного с напряженной пневмо-цефалией
ограничилось консервативными
мероприятиями.
Также у одного (0,6%) пациента отмечено
гнойно-воспалительное осложнение в
виде развития
гнойного менингоэнцефалита.
Послеоперационные
летальные исходы наблюдались у двух
(1,1%)
больных. В одном наблюдении его причиной
послужило интракраниальное осложнение
— гнойный менингит у 74-летнего
пациента (стертый характер течения
и отягощенный соматический статус
задержали
своевременную диагностику осложнения).
Второй случай связан с экстракраниальной
причиной
— тромбоэмболией легочной артерии у
79-летнего больного.
2.1.4. Дренирование абсцессов головного мозга
В основу стратегии хирургического лечения посттравматических абсцессов должны быть положены принципы безопасности и малоинвазивности вмешательства. Методом выбора наичаще является пун-кционное опорожнение и дренирование абсцессов.
Показания: 1) четкая визуализация посттравматических абсцессов; 2) наличие сформированной отграничительной капсулы по данным КТ и МРТ; 3) жидкостное содержимое абсцессов; 4) интра-церебральная локализация в функционально значимых зонах; 5) сопутствующий менингоэнцефа-лит [23, 35, 36, 39, 76, 114, 140, 202, 204, 218, 223, 241].
Методика. Техническая сторона пункционного метода хирургии начинается с наложения фрезе-вого отверстия в проекции посттравматических абсцессов (по данным КТ-МРТ), вскрытия ТМО, коагуляции места интрацеребрального введения катетера и последовательного проведения его в направлении абсцесса. В некоторых наблюдениях при
глубинно расположенных абсцессах небольшого диаметра (до 2,0 см) может быть проведена сте-реотаксическая навигация по предварительным КТ-расчетам мишеней. По достижении капсулы абсцесса отмечают пружинящее сопротивление, преодолевая которое катетер проникает в его полость. После удаления проводника по катетеру поступает гнойное содержимое; последнее подвергают микробиологическому исследованию и определению чувствительности микрофлоры к антибактериальным препаратам. Далее осуществляют удаление содержимого абсцесса с промыванием его полости растворами антисептиков (р-ры фурациллина и диоксидина). Могут быть использованы пассивные методы послеоперационного дренирования с периодическим промыванием их полостей, а также активные — с использованием аспирационных дренажных систем (типа Редона и Джексона-Пратта). Средний срок дренирования обычно составляет 2 — 3 сут.
Противопоказания к дренированию посттравматических абсцессов: 1) наличие инородных тел в полостях абсцесса; 2) локализация, связанная с параназальными синусами; 3) сопутствующая костная патология (остеомиелит); 4) ситуации с невозможностью дренирования (многокамерные абсцессы, уплотнение и кальцификация капсулы и содержимого полости абсцесса). В этих случаях применяют прямые методы удаления посттравматических абсцессов [9, 114, 119, 162, 189].
Осложнения: 1) гнойно-воспалительные (менин-гоэнцефалит, вентрикулит); 2) пневмоцефалия, как правило, не сопровождающаяся клиническими проявлениями; 3) летальные исходы — от 5 до 34% [35, 63, 188], находящиеся в прямой зависимости от тяжести исходного состояния больных [35].
2.2. ШУНТИРОВАНИЕ
Восстановление нарушенной циркуляции и резорбции ЦСЖ хирургическими методами возможно за счет: 1) возобновления ликворотока из желудочков в субарахноидалъное пространство либо 2) выведения ЦСЖ за пределы ликворосодержащих пространств.
2.2.1. Восстановление
ликворооттока из желудочков в субарахноидальное пространство мозга
К этим способам относятся вмешательства, направленные на восстановление оттока жидкости через
60
Минимально инвазивная хирургия
ликворопроводящие
пути и операции, целью которых
является формирование артифициальных
систем
оттока ЦСЖ из желудочков в субарахнои-дальное
пространство [1, 8, 37, 44, 46, 51,
90, 168, 169,228].
К последним относятся вентрикулостомии, вент-рикулопистерностомия [1, 2, 8, 10, 12, 19, 46, 51, 85, 89, 90, 92, 118, 128, 132, 139, 169, 198, 228, 233, 237, 239].
2.2.1.1. Классическая вентрикулостомия бокового желудочка
Проводится через задние отделы верхней или средней лобной извилины (вентрикулостомия по Денди). Часто эта операция применяется для осуществления доступа к III желудочку через отверстие Монро. Другой классический способ сводится к энцефа-лотомии в области задних отделов верхней теменной извилины недоминантного полушария и формируется соустье между телом бокового желудочка и субарахноидальным пространством. Нередко проводится вентрикулостомия в области переднего рога бокового желудочка (через полюс лобной доли), нижнего рога (через полюс височной доли) и заднего рога (через полюс затылочной доли). Обычно в этих случаях вентрикулостомия сочетается с внутренней декомпрессией, обработкой травматических очагов размозжения.
2.2.1.2. Вентрикулостомия III желудочка
Осуществляется через передние отделы дна III желудочка, образуя сообщение между полостью III желудочка и хиазмальной цистерной или между III желудочком и межножковой цистерной (операция Стуккея, I, II). Доступ к цистерне основания средней черепной ямки осуществляется проведением бифронтальной краниотомии или краниотомии в лобно-височной области, причем цистерна обнажается субфронтально-интрадуральным доступом, Впервые об этом способе доложил StooKey в августе 1936 г. [411. В последние десятилетия распространение получила стереотаксическая вентрикулостомия [209], которая используется при окклюзии задних отделов Ш желудочка, водопровода мозга и IV желудочка.
При вентрикулостомии задних отделов III желудочка формируется соустье между III желудочком и четверохолмной цистерной путем образования сообщения через супрапинеальный или инфрапинеальный карман. Часто это вмешательство сочетается с тенториотомией. Доступ осуществляют посредством субокципитальной краниотомии
или костно-пластической трепанации в теменно-затылочной области.
2.2.1.3. Вентрикулоцистерностомия по Торкильдсену
Анастомоз между боковым желудочком и большой цистерной мозга. Целью операции, предложенной Е. Tondldsen в 1937 г, является выведение избыточной цереброспинальной жидкости из бокового желудочка в большую цистерну мозга [228].
Показаниями к вентрикулоцистерностомии по Торкильдсену являются окклюзия отверстия Монро, III желудочка, водопровода мозга и IV желудочка, устранение которой прямым хирургическим вмешательством нецелесообразно или невозможно. При прочих равных условиях этой операции отдается предпочтение у больных с окклюзией IV желудочка и большой цистерны, когда имеются показания к ревизии образований задней черепной ямки. Применяются две разновидности вентрикулоцистерностомии: с трепанацией задней черепной ямки и без ее трепанации.
Вентрикулостомию с трепанацией задней черепной ямки осуществляют при необходимости сочетания этого вмешательства с ревизией образований задней черепной ямки. Катетеризацию бокового желудочка производят в точке Денди. Для этой цели используют силиконовую трубку диаметром 1,5— 2,0 мм, которая при помощи цилиндрической манжетки фиксируется к твердой мозговой оболочке. Длина внутримозговой части катетера составляет 4,5—6,0 см. Трепанацию задней черепной ямки производят общепринятым способом [2]. Внеже-лудочковый конец вентрикулярного катетера выводят в область большой цистерны через подапо-невротический туннель или через эпидуральное пространство и фиксируют с помощью лигатуры к ТМО таким образом, чтобы катетер находился в большой цистерне под арахноидальной оболочкой.
Вентрикулоцистсрностомию по Торкильдсену без трепанации задней черепной ямки проводят при окклюзии водопровода мозга, III желудочка и отверстия Монро. Разрезом длиной 2—3 см в темен-но-затылочной области, параллельно средней линии скелетируют кость в области точки Денди. Накладывают фрезевое отверстие и обычным способом имплантируют вентрикулярный катетер. Разрезом длиной 4—6 см в затылочно-шейной области по средней линии обнажают нижние отделы чешуи затылочной кости и дугу атланта. Резецируют край затылочного отверстия, а в ряде случаев — и дуги атланта. Вертикальным разрезом после пред-
61
Клиническое руководство по черепно-мозговой травме
варительной
коагуляции вскрывают большую цистерну.
Через подапоневротический туннель
вне-желудочковый
конец катетера выводят в рану
за-тылочно-шейной
области и лигатурой фиксируют к ТМО в
большой цистерне под арахноидальной
оболочкой.
Раны зашивают послойно, наглухо. При
разобщении
боковых желудочков осуществляют
двустороннюю
вентрикулоцистерностомию.
2.2.2. Методы выведения ЦСЖ за пределы ликворосодержащих пространств
Эти операции разделяют на две группы: 1) вент-рикулосубдуральный (между желудочками мозга и субдуральным пространством), подапоневротический (между желудочками мозга и подапоневроти-ческим пространством) и люмбоперитонеальный (между люмбальным отделом субарахноидального пространства и брюшной полостью) анастомозы; 2) операции, при которых избыточная ЦСЖ выводится из ликворосодержащих полостей в экстракраниальные пространства посредством имплантации специальных клапанных систем (шунтов).
2.2.2.1. Вентрикулосубдуральный
и вентрикулоподапоневротический анастомозы
Применяют для лечения больных с дскомпенси-рованной гидроцефалией в тех случаях, когда требуется временная (в ближайшем послеоперационном периоде) коррекция ликвороциркуляции или когда по той или иной причине наложение других вариантов экстракраниалънътх ликворных анастомозов осуществить невозможно [1, 15, 19, 50, 89, 105, 168, 169, 194, 198].
Имплантацию катетера в боковой желудочек осуществляют через фрезевое отверстие, наложенное в одном из типичных мест (в области точек Кохера, Денди, Кина). ТМО коагулируют и вскрывают, коагулируют арахноидальную оболочку и мелкие сосуды подлежащей коры головного мозга. Катетером с мандрсном вращательными движениями пунктируют в строго определенном направлении боковой желудочек. Цилиндрической манжеткой и лигатурой катетер фиксируют к твердой мозговой оболочке. Внежелудочковый конец катетера проводят в межполушарную щель, на основание передней или средней черепной ямки (при вентрикулосуб-дуральном анастомозе) или выводят в сформированный подапоневротический туннель височной или сосцевидной области в зависимости от распо-
ложения фрезевого отверстия. Эти анастомозы не получили широкого распространения.
2.2.2.2. Люмбоперитонеостомия
Применяют при сообщающейся гидроцефалии, а также длительной посттравматической базальной ликворее, если локализацию ликворной фистулы не удалось уточнить [1, 10, 31, 33, 43, 44, 51, 59, 74, 145, 168, 169, 194].
Оперируемый находится в положении лежа на боку с согнутыми в тазобедренных и коленных суставах ногами, приведенными к животу; подбородок приближен к грудине. После разреза кожи и подкожно-жировой клетчатки длиной до 1 см по линии остистых отростков на уровне Ц-Ц или Ц-Ц делают пункцию субарахноидального пространства специальной иглой с мандреном (предпочтительно 14-gauge Tuohy needle из шунтирующей системы Spetzler® Lumbar Peritoneal Shunt фирмы Baxter). По извлечении мандрена и поступления ликвора в иглу вводят катетер (наружный диаметр 1,5 мм, внутренний — 0,7 мм; длина 80 см) с точечными перфорированными боковыми отверстиями на конце и продвигают его на длину до 5 см в субарахно-идальное пространство. Иглу осторожно извлекают. С помощью проводника перитонеальный конец катетера проводят в подкожно-жировой клетчатке из поясничной области на переднебоковую поверхность брюшной стенки. Рану на спине герметично ушивают. С соблюдением правил асептики больного поворачивают на спину. После послойного вскрытия брюшной стенки в мезогастральной области (пересечение линии уровня пупочного кольца со средне-ключичной линией) имплантируют перитонеальный конец катетера в брюшную полость с последующим послойным ушиванием раны.
2.2.2.3. Л и кворо шунтирующие операции с использованием специальных клапанных устройств
Направлены на устранение избыточного накопления цереброспинальной жидкости в полости черепа путем ее регулируемого выведения за пределы ликворосодержаших пространств.
Основным материалом, из которого выполнены все современные ликворошунтирующис системы, является силиконовая резина. Материал инертный, эластичный, разрешенный к имплантации в организм человека и не изменяющий своих физико-химических свойств при длительной эксплуатации. Термостойкость и химическая инертность делают силиконовые резины и изделия из них удобными
62
Минимально инвазивная хирургия
для
любых способов стерилизации [29, 44, 122,
123,
185, 217].
Принцип построения всех ликворошунтирующих систем един, включает проксимальный катетер, клапанную систему с насосом и дистальный катетер. Клапанная система обеспечивает однонаправленное, дозированное под определенным давлением, выведение ликвора. Включенный в систему насос позволяет при необходимости срочно вывести дополнительное количество жидкости и обеспечивает возможность контроля проходимости дренажной системы с определением уровня нарушения дренирования.
Все фирмы выпускают системы 5 типов параметров давления (давление ликвора, при котором происходит открытие клапанов дренажной системы) — очень низкое, низкое, среднее, высокое и очень высокое. Частота применения систем сверх низкого и очень высокого давления невелика. Раз-
личия параметров разных систем весьма незначительны, учитывая стандартные колебания ликвор-ного давления у человека в норме.
Пропускная способность систем определяется при минимальном давлении и составляет около 5 мл/час, а также при максимальном давлении для данного параметра клапана и не должна быть ниже 50 мл/час. Например, в системе шунтирующего клапана Пу-денса на среднее давление (51—110 мм вод ст) при давлении 52 мм вод ст истекает 5 мл жидкости в час, а при давлении 110—150 мм вод ст — 50 мл/час.
В настоящее время выпускают клапанные устройства, созданные на основе эластических свойств используемой резины или металлических пружин. По механизму действия сами клапаны можно разделить на мембранные (рис. 2—8), щелевидные (рис. 2—9) и пружинные (рис. 2—10). В одной клапанной системе могут быть использованы клапаны с различными механизмами действия.

В
Рис. 2—8. Схемы щелевидных клапанных ликворошунтирующих систем: А — Phoenix (Holter-Hausner) Cruciform-Slit Valve, Б — Codman® Denver Shunt, В — Codman Hoker Valve.
Рис. 2—9. Схемы мембранных клапанных ликворошунтирующих систем: А — CSF-Flow Control Valve, Burr Hole, Б -Codman® ACCU-FLO (Burr Hole) Valve, В - CSF-Flow Control Valve, Cylindrical with integral antechamber, Г — Radionics Contour Flex Valve, Д — PS Medical Flow-Control Valve.
К последним достижениям относится создание клапанных систем с изменяющимся режимом работы {программируемые). Наружный замок (приспособление) позволяет, не меняя и не извлекая систему, перейти на новый режим работы дренажной системы. Система фирмы Sophysa позволяет переходить на режимы низкого, среднего и высокого давления, а система фирмы Codman® имеет 18 режимов — от 30 до 200 мм вод ст (рис. 2—11). Это,
безусловно, открывает новые возможности регулирования внутричерепного давления и степеней сброса ликвора, но из-за сложности конструкции системы имеют более высокую степень возможной дисфункции.
Все выпускаемые в мире системы имеют либо одноплоскостную форму (Hakim, CSF, Orbis Sigma, Silastic, Sophysa), когда катетер с системой находятся в одной плоскости, либо в конструкции клапан-
63
Клиническое руководство по черепно-мозговой травме


Рис. 2—11. Схемы программируемых клапанных ликворошун-тирующих систем: А — Sophysa, Sophy Programmable Pressure Valve Model SUS, Б — Medos® Programmable Hakim Valve System и программирующее устройство (В) — Medos® Hakim Valve Programmer.
ной системы закладывается прямой угол и катетер отходит от нее перпендикулярно (Pudens, CSF-Burr Hole, ДСГ-11, ДГС-14, ЛШС-1) - рис. 2-12.
Перитонеальные катетеры выпускаются рентген-контрастными длиной 65—100 см и наружным диаметром 2,1—2,5 см. Конец катетера заканчивается обрезом трубки либо тупо закругленным с наличием 4—8 боковых округлых отверстий, либо с 2— 6 боковыми щелевидными прорезями (рис. 2—13). Последние являются дополнительными антисифонными клапанами, а в системе Silastic и основными запирающими клапанами. Перитонеальные катетеры с двойными щелевидными отверстиями на конце могут использоваться для кардиального шунтирования. Выпускаются также и специальные кардиальные катетеры, имеющие на протяжении конца длиной в 10—15 см наружный диаметр 1,5 мм. Эти катетеры также импрегнированы барием или имеют рентген контрастный конец длиною 5 мм для определения правильности его стояния в полости сердца.
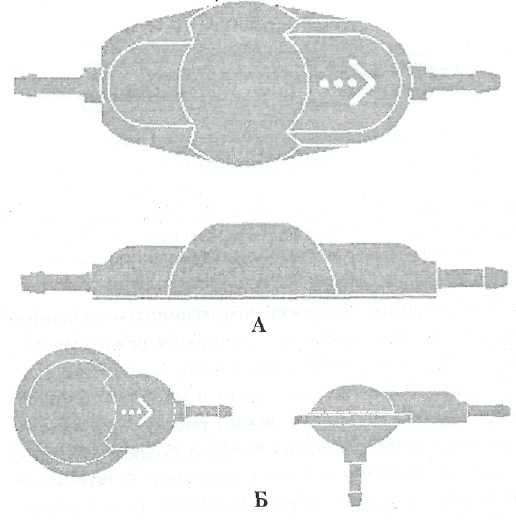
Рис. 2—12. Линейная и угловая конструкции клапанной системы.
64
Минимально инвазивная хирургия

Рис. 2—13. Варианты конца дистального катетера.
На технике двух наиболее распространенных лик-ворошунтирующих операций (вентрикулоперитоне-остомии, вентрикулоатриостомии), выполняемых под общим наркозом, остановимся подробнее.
2.2.2.3.1. Вентрикулоперитонеостомия
Применяют в лечении больных с различными формами гидроцефалии [1, 15, 31, 43, 44, 51, 58, 80, 82, 92, 131, 169, 172, 198, 211, 240, 242].
Положение больного на операционном столе -лежа на спине с подложенным под плечо валиком, голова слегка наклонена вперед и ротирована в противоположную от места операции сторону. Гидропрепаровку мягких тканей проводят в месте предполагаемого разреза кожи волосистой части головы и по ходу проведения шунта в подкожно-жировой клетчатке (мастоидальная область, передне-боковая поверхность шеи, средняя треть ключицы, промежуток между пар астернальной и средне-ключичной линиями на грудной клетке). Производят полуовальный разрез кожи с подкожно-жировой клетчаткой в проекции точки Денди (по 3 см вверх и латерально от большого затылочного бугра). Крестообразно или так же, полуовально, рассекают надкостницу. После наложения фрезевого отверстия и вскрытия твердой мозговой оболочки через вершину подлежащей извилины проводят пункцию заднего рога бокового желудочка вентрикулярным катетером. Последовательно присоединяют к помпе выбранного давления вентрикулярный и пери-тонеальный катетеры. Последний с помощью проводника проводят в подкожно-жировой клетчатке передне-боковой поверхности шеи, грудной клетки на переднюю брюшную стенку. Погружение пе-ритонеального конца дренажной системы может быть произведено пункционно через троакар с боковым разрезом или открытым способом. При пункци-онном погружении оптимальной зоной является белая линия живота на 2 см выше пупка. Производят поперечный разрез кожи длиною 0,5 см, кожу по
краям от разреза подшивают двумя шелковыми лигатурами-держалками, которыми передняя брюшная стенка подтягивается кверху. Троакаром со вставленным стилетом пунктируют брюшную полость, при этом четко ощущается чувство провала. Стилет извлекают, и троакар погружают на несколько сантиметров вглубь. Наличие сопротивления при продвижении троакара говорит об отсутствии вхождения в брюшную полость. Через троакар погружают катетер. Троакар извлекают.
При открытом способе погружения абдоминального катетера предпочтительно использовать область на 5—6 см ниже края реберной дуги. Это связано с разно направленностью и многосложностью мышц живота в этой области. Разрез кожи косой длиною до 5 см. После вскрытия апоневроза расслоение мышц производят тупо, их разводят крючками в стороны. Брюшину берут на зажимы и рассекают на протяжении 2—3 мм. Место разреза брюшины ушивают кисетным швом. В брюшную полость погружают катетер, кисетный шов затягивают с контролем проходимости дренажа. Производят послойное ушивание раны. Гемостаз осуществляют с помощью биполярной коагуляции и гемостати-ческой губки.
Состояние ран проверяют на вторые и третьи сут после операции. Одновременно с этим проверяют проходимость системы путем нажатия на насос клапана. Швы снимают на 7-е сут.
2.2.2.3.2. Вентрикулоатриостомия
ЦСЖ из желудочков мозга отводится в правое предсердие. Проведение этой операции возможно как при открытой, так и при закрытой гидроцефалии [1, II, 12, 18, 19, 37, 38, 44, 51, 65, 72, 104, 107, ПО, 136, 143, 157, 168, 169, 179, 193, 195, 198].
Используют клапанные шунтирующие системы различной модификации. Конечная часть дисталь-ной трубки рентгенконтрастная и наружный диаметр ее тоньше (1,5 мм), заканчивается она тупо и имеет боковые щелевые прорези длиною до 10 мм.
Методика. Операцию начинают обычно с продольного или поперечного разреза длиной 5 см на шее в проекции переднего края кивательной мышцы, середина которого находится на уровне угла нижней челюсти. Тупо расслаивают мышцы, предлежащую иногда слюнную железу смещают под угол нижней челюсти. Обнаруживают внутреннюю яремную вену, располагающуюся поверхностнее и ме-диальнее общей сонной артерии. На уровне угла нижней челюсти обнаруживают и выделяют довольно крупную общую лицевую вену, впадающую во внутреннюю яремную вену. Общую лицевую вену
5. Зак 851.
65
Клиническое руководство по черепно-мозговой травме
 отсепарируют
от яремной вены на расстоянии 1 — 1,5
см. С помощью иглы Дюшена под нее подводят
по
2 лигатуры и резиновые держалки.
отсепарируют
от яремной вены на расстоянии 1 — 1,5
см. С помощью иглы Дюшена под нее подводят
по
2 лигатуры и резиновые держалки.
Следующий этап операции — наложение фре-зевого отверстия на голове в точке Кохера, либо в точке Денди с установкой вентрикулярного дренажа и клапанной системы по методике, описанной при вентрикулоперитонеостомии. Дистальный катетер выводят в разрез на шее и на его конец накладывают съемный клипс или мягкий сосудистый зажим.
В дальнейшем операцию продолжают на общей лицевой вене, ее приподнимают на резиновых держалках, стенку вены надсекают ножницами до обнаружения ее просвета.
Дистальный катетер, специализированный для атриального шунтирования, заполненный физиологическим раствором вводят в просвет общей лицевой вены и через внутреннюю яремную вену проводят в правое предсердие, т.е. до уровня VI-VII грудных позвонков. Положение катетера в правом предсердии возможно контролировать рентгенологически. Дистальный конец шунтирующей системы соединяют с проксимальным концом атриарного катетера с помощью металлического или пластмассового коннектора. После этого перевязывают лигатурой проксимальный участок общей лицевой вены. Дистальный ее участок перевязывают вместе с кардиальным катетером шунтирующей системы, чем надежно фиксируют в вене.
После контроля работы помпы системы, убедившись в ее проходимости, накладывают послойные швы на раны.
При затруднениях в обнаружении лицевой вены или проведении в ее просвет катетера может быть использована внутренняя яремная вена [66, 113] или верхняя полая вена [111, 137, 194, 215], при этом катетер фиксируют в разрезе стенки вены кисетным швом или погружают пункционно. Обязательным условием при работе на внутренней яремной вене является ее иммобилизация на протяжении 1 — 1,5 см и фиксация резиновыми держалками до вскрытия ее стенки. По окончании операции — давящая повязка (груз) на рану на шее на 1,5—2 ч, на 2—3 сут — контроль состояния ран с прокачиванием насоса системы.
