
Презентация / 15. Хирургическая инфекция
.pdf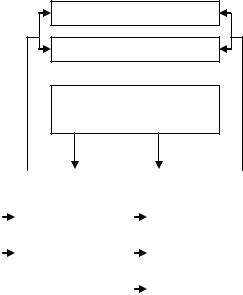
ХИРУРГИЧЕСКАЯ ИНФЕКЦИЯ
Несмотря на значительные успехи медицинской науки, инфекция в хирургии остается сложной, трудной для разрешения и весьма актуальной проблемой. Различные виды хирургической инфекции являются результатом взаимодействия микроорганизмов и организма человека, следствием чего имеет место возникновение воспалительного процесса в разных органах и тканях организма (схема 5).
Схема 5
Классификация хирургической инфекции
СПЕЦИФИЧЕСКАЯ
НЕСПЕЦИФИЧЕСКАЯ
ХИРУРГИЧЕСКАЯ
ИНФЕКЦИЯ
|
|
Острая |
|
|
|
Хроническая |
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Местная |
|
|
|
Аэробная |
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Общая |
|
|
|
Анаэробная |
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Гнилостная |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
118

ДИАГНОСТИКА И ЛЕЧЕНИЕ ОСТРОЙ ГНОЙНОЙ ИНФЕКЦИИ КОЖИ И ПОДКОЖНОЙ КЛЕТЧАТКИ
Острая гнойная инфекция кожи и подкожной клетчатки имеет большой удельный вес среди всех местных гнойных заболеваний человека (рис. 39).
Рис. 39. Локализация гнойных процессов в коже
и подкожной клетчатке (схема):
1 – карбункул; 2 – гидраденит; 3 – фурункул; 4 – рожистое воспаление; 5 – флегмона
Фурункул (furunculus) – острое гнойное воспаление волосяного мешочка и сальной железы, часто распространяющееся на подкожную клетчатку данного участка кожи
(рис. 39, 3).
Возбудитель заболевания – главным образом золотистый и белый стафилококк. Чаще всего фурункулы появляются в частях тела, обильно снабженных сальными железами или подвергающихся механическому раздражению (область затылка, шея, спина, поясничная и ягодичная области).
К л и н и ч е с к и фурункул проявляется возникновением в области сальной железы или волосяного мешка кожи плот-
119
ного болезненного круглой формы воспалительного инфильтрата с гиперемией кожи. В центре инфильтрата находится «стержень» (пустула), представляющий собой участок некротизированной ткани небольших размеров.
Фурункул чаще протекает при субфебрильной температуре тела и слабо выраженных общих явлениях. По мере нарастания воспалительного процесса (при неправильном лечении) увеличивается инфильтрация тканей вокруг зоны фурункула, нарастает отек их, развиваются явления некроза тканей в центре очага, что приводит к возникновению общего воспаления и интоксикации организма (повышение температуры тела, озноб). Особенно быстро явления общей интоксикации развиваются при локализации фурункула на лице, где имеется большая сеть лимфатических и кровеносных сосудов. Вначале возникает тромбоз развитых ветвей передней лицевой вены. Вскоре инфекция через v. angularis переходит на v. ophthalmica, которая несет кровь в sinus cavernosus. Развивается септический тромбоз этого синуса и процесс распространяется на мозговые оболочки, что способствует возникновению менингита. Возможность развития описанных осложнений является показанием для лечения фурункулов лица только в условиях стационара.
Л е ч е н и е фурункула проводится в зависимости от стадии развития воспалительного процесса. В начальной стадии, когда только начинается фаза инфильтрации, используют консервативные мероприятия (применение сухого тепла, УВЧ-терапия). Это позволяет улучшить кровообращение в зоне воспаления и создать мощный защитный вал вокруг очага инфекции. При появлении симптомов интоксикации назначение антибиотиков значительно облегчает течение заболевания и предупреждает возможность развития осложнений
Оперативное лечение приходится применять при затянувшемся инфильтративном процессе и осложнениях (лимфангиит, лимфаденит, абсцесс или флегмона). Операция за-
120
ключается в проведении разреза тканей через центр фурункула на глубину всего инфильтрата и создании условий для хорошего оттока экссудата из очага воспаления.
При локализации воспалительного процесса на лице в комплекс лечебных мероприятий обязательно включается антибиотико- и антикоагулянтная терапия (антикоагулянты непрямого действия). Дозы препарата подбираются индивидуально с учетом исходного показателя протромбина и меняются в зависимости от изменения содержания его в крови в процессе лечения.
П р о ф и л а к т и к а фурункулов заключается в соблюдении чистоты тела, частой смене белья, предупреждении трения одеждой участков кожи, где возможно развитие фурункула.
Множественное, иногда рецидивирующее развитие фурункулов в различных частях тела называется фурункулезом (furunculosis). Фурункулез следует расценивать как сигнал о неблагополучии защитных сил организма, что чаще возникает при сахарном диабете. Поэтому каждый больной с фурункулезом должен быть обязательно обследован на предмет выявления нарушений углеводного обмена. В случае обнаружения гипергликемии необходимо проведение ее коррекции.
При лечении фурункулеза главное внимание должно быть уделено улучшению общего состояния больного: необходимо нормализовать стул, организовать усиленное питание с обязательным введением витаминов (свежие овощи, фрукты). Рекомендуется давать больному пивные дрожжи (по одной столовой ложке 2 раза в день во время еды). Хороший эффект оказывают аутовакцинация, ультрафиолетовое облучение кожи. Если при фурункулезе отдельные фурункулы достигают значительной величины и появляются признаки их абсцедирования, необходимо прибегать к оперативному лечению.
Следует отметить, что отдельные фурункулы могут
121
встречаться у здоровых людей в период полового созревания (время значительных гормональных преобразований). В этих случаях воспалительный процесс не столь выражен и проходит, как правило, самостоятельно.
Карбункул (carbunculus) – гнойное воспаление нескольких волосяных мешочков и сальных желез, тесно прилегающих друг к другу (см. рис. 39, 1).
Возбудитель заболевания – золотистый, белый и желтый стафилококк. Преимущественные места локализации патологического процесса: затылочная область, задняя поверхность шеи, спина, ягодичная область.
При вовлечении в патологический процесс нескольких волосяных мешочков и сальных желез с поражением окружающей их клетчатки образуется один сплошной инфильтрат с развитием некроза кожи и подкожной клетчатки.
К л и н и ч е с к а я к а р т и н а при карбункуле значительно тяжелее, чем при фурункуле. Вначале на коже появляется большей или меньшей величины красноватая припухлость, которая вскоре принимает багрово-синий цвет. Одновременно возникают сильные боли, интенсивность которых по мере прогрессирования процесса усиливается. Температура тела повышается до 39°С и более. Припухлость постепенно увеличивается, имеет плотную консистенцию при пальпации. Через 2-3 дня от начала заболевания на поверхности припухлости появляются множественные очаги некрозов соответственно местам расположения волосяных или сальных желез.
Если защитные силы организма достаточно активны и своевременно начато консервативное лечение, очаги некрозов отторгаются и воспалительный процесс стихает. В тех случаях, когда лечение начато с опозданием и защитные силы организма снижены (карбункулы чаще возникают у пациентов, страдающих расстройством питания, истощенных, изнуренных, у лиц преклонного возраста), возможно развитие серьезных осложнений. Кроме развития лимфан-
122
гита, лимфаденита, тромбофлебита возможно возникновение метастатических гнойников (сепсис). Очень опасны карбункулы, локализующиеся на лице, особенно на верхней губе, поскольку развивающийся при этом тромбофлебит лицевых вен может привести к смерти больного.
Л е ч е н и е карбункула представляет довольно сложную проблему. Выбор способа лечения определяется степенью выраженности общих проявлений воспалительного процесса, обусловленных интоксикацией организма.
Консервативное лечение применяется в тех случаях, когда имеет место четко отграниченный воспалительный процесс, нет выраженных признаков развивающейся общей интоксикации, а общее состояние больного относительно благополучно.
Консервативные мероприятия включают в себя применение антибактериальной и антикоагулянтной терапии, покой. Для обеспечения эвакуации экссудата кожа в зоне расположения гнойных фолликулов разрушается с помощью кристаллов салициловой кислоты. Последние помещаются в центре инфильтрата и фиксируются повязкой. Кожа вокруг кристаллов салициловой кислоты защищается пастой Лассара. После того как кожа в центре воспалительного инфильтрата разрушается, происходит расплавление тканей самого инфильтрата, что способствует эвакуации токсических продуктов наружу и стиханию признаков острого воспаления.
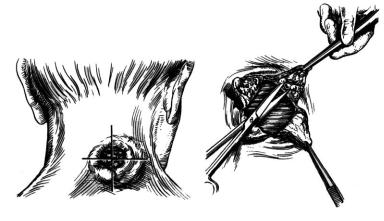
В тех случаях, когда карбункул протекает на фоне явлений резко выраженной общей интоксикации организма и имеется опасность ухудшения состояния больного, возникает необходимость в немедленном удалении по возможности всего гнойного очага хирургическим путем. Издавна при хирургическом методе лечения карбункула применяются крестообразные (рис. 40) или Н-образные разрезы тканей в зоне расположения воспалительного инфильтрата. Однако, как показал опыт хирургического лечения карбункулов, луч-
123
а |
б |
|
|
Рис. 40. Оперативное лечение карбункула:
а – выполнение разреза тканей; б – иссечение некротизированных тканей
шим способом оперативного вмешательства является полное иссечение очага некроза по типу усеченного конуса, основанием обращенным к дну карбункула. Операцию надо осуществлять под общим обезболиванием (внутривенный наркоз). Иссечение тканей производят до фасции, а иногда и с поверхностными участками мышц. При этом остается неспадающийся кратерообразный дефект тканей, который тампонируют.
После некрэктомии на образовавшуюся рану накладывают швы или дефект тканей закрывают с помощью свободной кожной пластики.
Хирургический метод лечения карбункула противопоказан в случаях его расположения на лице!
При тяжело протекающем карбункуле для предупреждения осложнений (образования метастатических гнойников при септикопиемии) рекомендуют делать перевязку соответствующих вен, расположенных выше карбункула. Особенно это имеет значение при локализации процесса на лице.
124
Гидраденит (hidradenitis) – гнойное воспаление апокринных потовых желез (см. рис. 39, 2). Заболевание вызывается чаще всего золотистым стафилококком. Инфекция внедряется непосредственно в железы через их выводящие протоки или через периканаликулярные лимфатические пути. Наиболее частым местом локализации патологического процесса является подмышечная ямка, реже – область паховой складки или молочной железы.
К л и н и ч е с к а я к а р т и н а гидраденита начинается с появления плотного, ограниченного инфильтрата, размеры которого постепенно нарастают. Вскоре инфильтрат начинает выступать над кожей, которая сначала немного краснеет, а позднее приобретает багрово-сизый оттенок. После расплавления тканей инфильтрата в его центральной части образуется абсцесс. Кожа над ним истончается, разрывается и содержимое полости абсцесса изливается наружу.
Иногда образуется несколько инфильтратов, которые местами сливаются в крупные абсцессы. Обычно поражается одна подмышечная ямка, но иногда процесс бывает двусторонним.
Появляющиеся при воспалительном процессе боли ограничивают движение руки. Общие явления характеризуются субфебрильной температурой тела, а иногда ознобом.
Л е ч е н и е гидраденита проводится соответственно фазе развития воспалительного процесса. В начальной инфильтративной фазе до появления признаков абсцедирования назначается антибактериальная терапия, сухое тепло. Волосы в подмыщечной ямке необходимо аккуратно сбрить. Соответствующей руке придается фиксированное положение.
В случае образования абсцесса (абсцессов) проводят оперативное лечение, которое состоит в рассечении кожи над полостью гнойника и ее дренировании. Разрезы кожи необходимо делать по ходу кожных складок.
Абсцесс подкожной клетчатки – ограниченное скоп-
ление гноя в подкожной клетчатке, имеющее вид полости.
125
Он развивается в результате прогрессирования любого воспалительного процесса кожи (фурункул, карбункул, гидраденит) или самой подкожной клетчатки при попадании в нее микробов вследствие ранения кожи, при лечебных манипуляциях (инъекциях), ушибах с образованием гематом.
К л и н и ч е с к а я к а р т и н а абсцесса зависит от его расположения по отношению к коже и размеров полости гнойника. Когда полость гнойника располагается близко к коже, местно обнаруживаются все клинические признаки острого воспаления: гиперемия кожи, ее отек, повышение температуры тканей, боль. При пальпации тканей в центре очага воспаления выявляется очень важный диагностический при-
знак абсцесса – размягчение тканей инфильтрата.
Если гнойник располагается глубоко, клиническая картина заболевания характеризуется главным образом болевым симптомом, а при пальпации зоны локализации воспаления удается обнаружить различной величины инфильтрацию тканей. Симптом флюктуации отсутствует. Для обнаружения полости гнойника при подозрении на абсцесс (сильные боли, высокая температура тела) надо произвести пункцию в области расположения инфильтрата. Получение гноя при пункции указывает на наличие гнойной полости.
В настоящее время для обнаружения глубоко расположенных абсцессов мягких тканей в клинической практике широко применяется ультразвуковое исследование, которое позволяет не только определить величину гнойной полости, но и установить глубину ее расположения относительно поверхности кожи.
Л е ч е н и е абсцесса оперативное. Под общим обезболиванием производится разрез тканей над полостью гнойника и она подвергается тщательной санации. Для этого полость промывается раствором перекиси водорода, из нее удаляются жидкий гной и участки некротизированной ткани, а внутренняя поверхность полости обрабатывается спиртом. После санации гнойная полость должна быть обязательно
126
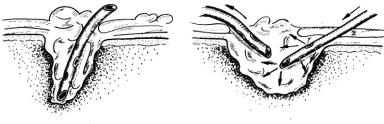
дренирована. С этой целью можно использовать марлевый дренаж, обработанный каким-либо антисептиком (гипертонический раствор хлористого натрия, мазь левомеколь), ре- зиново-марлевый дренаж, т. е. применить пассивный способ дренирования (рис. 41, а). Если полость абсцесса достаточ-но велика, целесообразнее применить продолжительное дренирование ее с активным промыванием растворами антисептика (рис. 41, б).
Расположенный на ограниченном пространстве мягких тканей гнойный очаг может быть удален путем его иссечения (эксцизии) в пределах здоровых тканей. Основным и самым ответственным этапом операции является удаление всех нежизнеспособных тканей в направлении от поверхностных слоев к глубоким. Уверенность в полном удалении некротизированных тканей из зоны хирургического вмешательства дает основание к зашиванию операционной раны с активным дренированием ее полости перфорированной трубкой или двухпросветным дренажем с использованием ваку- ум-аспирации по Н.Н.Каншину (см. рис. 36, ч.1).
а |
б |
Рис. 41. Способы дренирования гнойной полости:
а – пассивное дренирование; б – активное промывное дренирование
Флегмона (phlegmone) – острое гнойное разлитое воспаление клетчатки (подкожной – см. рис. 39, 5), межмышечной, подфасциальной, забрюшинной). Заболевание вызывается гнойной и гнилостной микрофлорой и чаще является осложнением местных гнойных процессов.
127
