
Uchebnik_obbshchaja_khirurgija.FR10
.pdf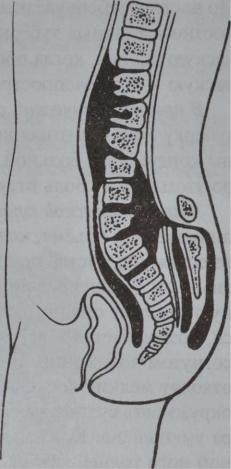
606 • Обшая хирургия • Глава 11
По частоте туберкулёзный гонит занимает третье место (15—20%) среди костно-суставных туберкулёзных заболеваний. Различают преартритическую стадию, когда процесс локализован в эпифизе кости, и артритическую — при распространении процесса на сустав.
В преартритической стадии основные признаки — синдром общей туберкулёзной интоксикации и функциональные нарушения со стороны конечности: больной ребёнок тянет ногу при ходьбе, хромает, быстро утомляется. Боль отсутствует.
В артритической стадии появляется боль в суставе, последний увеличивается в объёме, кожа над ним гладкая, блестящая, контуры сустава сглажены, сустав приобретает веретенообразную форму. Определяют симптом баллотирования надколенника: при надавливании на коленную чашечку она погружается, а как только надавливание прекращается, возвращается в исходное положение. Больной держит ногу в полусогнутом положении. Гнойные свищи образуются редко, из них с гноем отходят мелкие костные секвестры. По сравнению со здоровой ногой окружность сустава увеличена, а окружность конечности в области бедра уменьшена. Кожная складка на наружной поверхности бедра больной ноги толще, чем на здоровой (симптом Александрова).
При рентгенологическом исследовании выявляют остеопороз суставных концов костей, сужение суставной щели, а в далеко зашедших случаях — разрушение суставных концов костей.
Туберкулёз костей пальцев кисти и стопы встречают у детей первых лет жизни. Больные жалуются на боль в пальце, усиливающуюся при движении. Палец веретенообразно утолщён, кожа гиперемирована, отёчна. При рентгенологическом исследовании отмечают остеопороз с выраженной периостальной реакцией фаланг.
Лечение. Терапия туберкулёза костей и суставов комплексная, предусматривает как консервативные, так и оперативные средства. Большое значение имеют рациональное питание с достаточным содержанием белков, витаминов, микроэлементов, а также климатотерапия. Лечение длительное, его проводят в специальных лечебных учреждениях.
Антибактериальная терапия предусматривает применение противотуберкулёзных антибиотиков (рифампицина, циклосерина, канамицина), химических антибактериальных препаратов направленного действия.
Ссамого начала необходимо создать покой поражённому органу, что предупреждает деформацию костей и создаёт благоприятные условия для течения процесса.
Сэтой целью используют различные шины, корсеты, туторы, гипсовые повязки, гипсовые кроватки. Иммобилизацию проводят до затихания про-

Специфическая хирургическая инфекция Ф 607
цесса, после чего разрешают поднимать больного. При туберкулёзном спондилите рекомендуют ношение корсета в течение нескольких лет.
Важное место в комплексном лечении занимает хирургическая операция.
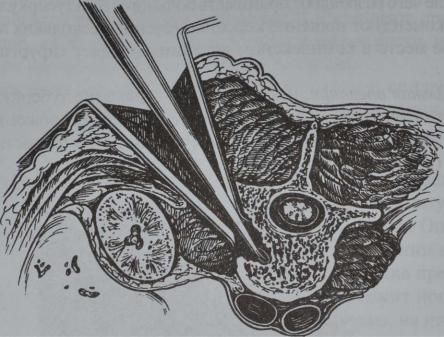
Радикальная операция: некрэктомия — удаление туберкулёзных очагов из тел позвонков и эпифизов костей при расположении их около суставов; резекция кости — удаление суставного конца кости при её разрушении (рис. 163, 164).
с' 163. Доступ к телам грудных позвонков: а — костотрансверзэктомия; б — Э Т а п ы (I—HI) костотрансверзэктомии.
6 0 8 -0- Общая хирургия <0- Глава 11
Рис. 164. Доступ к поясничным позвонкам, обработка очага деструкции тела поясничного позвонка.
Лечебно-вспомогательная операция: артродез — создание неподвижности в суставе, особенно при туберкулёзном спондилите (спондилодез), при котором фиксируют позвоночник с помощью костных трансплантатов или металлических конструкций. При сдавливании спинного мозга применяют ламинэктомию.
Корригирующие и восстановительные операции осуществляют с целью восстановления функций органа (конечности, сустава, позвоночника). Эти операции выполняют после ликвидации воспалительного процесса. К ним относят остеотомии и трепанацию сустава.
ТУБЕРКУЛЁЗНЫЙ ЛИМФАДЕНИТ
Туберкулёзный лимфаденит — воспаление лимфатических узлов туберкулёзной природы — проявление туберкулёза как общего заболевания организма. Чаще, особенно в детском возрасте, период первичного туберкулёза сочетается с поражением внутригрудных лимфатических узлов. Относительно изолированное поражение отдельных групп лимфатических узлов возможно (чаще у взрослых) на фоне старых неактивных туберкулёзных изменений в других органах, когда туберкулёзный лимфаденит проявляется как вторичный туберкулёз. Частота возникновения туберкулёзного лимфаденита зависит от выраженности и рас-
Специфическая хирургическая инфекция О- 609
пространённости туберкулёза, социальных условий. У детей туберкулёзное поражение периферических лимфатических узлов выявляют при наличии активных форм внелёгочного туберкулёза.
Входными воротами инфекции могут быть миндалины, при поражении которых в процесс вовлекаются шейные или подчелюстные лимфатические узлы. Наиболее часто инфекция распространяется лимфогематогенным путём из поражённых внутригрудных лимфатических узлов, лёгких или других органов.
Различают три формы туберкулёзного лимфаденита: инфильтративную, казеозную (со свищами и без них) и индуративную.
Клинические проявления. При остром начале заболевания отмечают высокую температуру тела, симптомы туберкулёзной интоксикации, увеличение лимфатических узлов, нередко с выраженными воспалитель- н о - н е к р о т и ч е с к и мизменениями и перифокальной инфильтрацией. Характерный признак туберкулёзного лимфаденита, отличающий его от других поражений лимфатических узлов,— наличие периаденита: поражённые лимфатические узлы определяются в виде конгломерата спаянных между собой образований различной величины. У взрослых чаще, чем у детей, начало заболевания постепенное, с меньшим увеличением лимфатических узлов и более редким образованием свищей в связи с преимущественно продуктивным характером воспаления.
Наиболее часто отмечают поражение шейных, подчелюстных и подмышечных лимфатических узлов. Возможно вовлечение несколько групп лимфатических узлов с одной или обеих сторон.
Для диагностики, кроме клинических признаков, большое значение имеет комплексное обследование больного с учётом анамнестических данных: наличие контакта с туберкулёзными больными, результаты реакции на туберкулин (реакция Манту — в большинстве случаев она бывает выраженной), наличие туберкулёзного поражения лёгких и других органов. Важную роль при постановке диагноза играют данные пункционной биопсии поражённого лимфатического узла. В узлах могут образовываться отложения кальция, выявляемые рентгенологически в виде плотных теней в мягких тканях шеи, подчелюстной области, подмышечной и паховой областях. Туберкулёзный лимфаденит дифференцируют с неспецифическим гнойным лимфаденитом, лимфогранулематозом, метастазами злокачественных опухолей и др.
Лечение туберкулёзного лимфаденита зависит от характера поражения лимфатических узлов и выраженности изменений в других органах. При активном процессе назначают препараты первого ряда: антибиотики в сочетании с аминосалициловой кислотой или этионамидом,
610 -0- Общая хирургия <0- Глава 11
протионамидом, пиразинамидом, этамбутолом. Лечение должно быть длительным — 8, 12 или 15 мее. При присоединении гнойного процесса назначают антибиотики широкого спектра действия. При казеозном поражении лимфатических узлов показано оперативное вмешательство (лимфаденэктомия, иссечение свищей) на фоне общего курса противотуберкулёзной терапии.
АКТИНОМИКОЗ
Актиномикоз (actinomycosis) — специфическое инфекционное заболевание, вызываемое актиномицетом (лучистым грибком), характеризующееся образованием друз и плотных инфильтратов с прогрессивным ростом и хроническим течением.
Патогенез. Заражение человека происходит при попадании на слизистую оболочку рта, глотки, кишечника, бронхов лучистого гриба при жевании или заглатывании зёрен злаков, вдыхании частиц злаков, сена, соломы, на которых находится гриб. В зависимости от места внедрения развивается шейнолицевая, кишечная или лёгочная форма актиномикоза.
В ответ на внедрение гриба в тканях возникает продуктивное хроническое воспаление с образованием гранулёмы, отличающейся деревянистой плотностью и прогрессирующим ростом с вовлечением в процесс новых тканей. В глубине образовавшегося инфильтрата определяются очаги размягчения, содержащие жидкий гной и друзы гриба, которые вскрываются с образованием извилистых свищей или язв. Регионарные лимфатические узлы не увеличиваются, лишь при присоединении вторичной гнойной инфекции с развитием флегмоны, абсцессов формируется регионарный лимфаденит. Прорастание инфильтратом сосудов может привести к генерализации инфекции — специфическому актиномикотическому сепсису.
Клинические проявления. Наиболее частая (50%) локализация актиномикоза — лицо и шея. Инфильтраты располагаются в области нижней челюсти и шеи. Заболевание начинается исподволь, постепенно, без острых явлений. Наиболее ранний симптом — сведение челюстей, затем появляются уплотнение, отёк жевательных мышц, в процесс вовлекаются подкожная клетчатка, кожа, иногда кость. Определяют очень плотный неподвижный инфильтрат. В этот период его следует дифференцировать с туберкулёзным лимфаденитом, опухолью. Постепенно в процесс вовлекается кожа в области угла нижней челюсти, шеи. Она приобретает сине-багровый цвет, в этом месте пальпируется деревянистой плотности инфильтрат, спаянный с кожей и глубжележащими тка-
Специфическая хирургическая инфекция О- 611
нями. Впоследствии в области инфильтрата появляются множественные извитые свищи с гнойным отделяемым. Гной жидкий, без запаха, содержит мелкие зёрнышки (друзы гриба).
Для уточнения диагноза исследуют гной под микроскопом или берут биоптаты из кожи, инфильтрата, лимфатического узла. Обнаружение друз гриба в гное или тканях уточняет диагноз актиномикоза.
Наиболее частая локализация актиномикоза кишечника — слепая кишка и червеобразный отросток, реже страдают другие отделы толстой и тонкой кишки. Инфильтрат захватывает всю толщу кишки, прорастает брюшину, брюшную стенку. При распаде инфильтрата на слизистой оболочке образуются язвы, распадающийся инфильтрат может вскрываться через брюшную стенку наружу (с образованием множественных гнойных, а иногда и каловых свищей) или в соседние органы: мочевой пузырь, почку, забрюшинное пространство. При пальпации живота инфильтрат определяется в виде очень плотного опухолевидного образования, неподвижного при прорастании в брюшную стенку или соседние органы. Появившуюся опухоль следует отдифференцировать от аппендикулярного инфильтрата: последний развивается сразу же за приступом острого аппендицита и под влиянием противовоспалительного лечения быстро подвергается регрессу.
Актиномикоз лёгкого характеризуется образованием специфической гранулёмы в лёгочной ткани. Плотный инфильтрат, разрастаясь, вовлекает в процесс паренхиму, плевру, бронхи, сосуды лёгкого. Он может прорастать плевру, грудную стенку, распространяться на диафрагму, средостение. Распад инфильтрата приводит к образованию абсцессов, каверн, свищей. Гной, содержащий друзы гриба, может отходить с мокротой при вскрытии инфильтрата в бронх или наружу (при прорастании грудной стенки). Процесс длится месяцами и даже годами и приводит к тяжёлому пневмосклерозу.
По клиническому течению актиномикоз лёгких в начальном периоде напоминает хроническую бронхопневмонию, не поддающуюся антибактериальной терапии. Дифференциальную диагностику проводят с опухолью, туберкулёзом лёгкого. Наличие инфильтрата в лёгком без труда определяют при рентгенологическом исследовании. Использование рентгенологических методов, компьютерной томографии, бронхоскопии, особенности клинического течения (рост инфильтрата, его распад, отсутствие эффекта от антибактериальной терапии) позволяют исключить туберкулёз, рак лёгкого и поставить диагноз актиномикоза. В запущенных случаях, при распространении процесса на грудную стенку с характерной для актиномикоза клинической картиной поражения кожи диаг-
612 -0- Общая хирургия <0- Глава 11
ноз не вызывает сомнений. Чрезвычайно большое значение имеет обнаружение друз в мокроте, гное, биоптатах, полученных при бронхоили торакоскопии в случае вовлечения в процесс бронхов или плевры.
Для лечения актиномикоза применяют препараты йода (йодид калия) в сочетании с рентгенотерапией. Актиномикоз лица и шеи легко поддаётся лечению, прогноз даже при запущенных формах благоприятный. При актиномикозе кишечника, лёгких проводят аналогичную консервативную терапию. В начальных стадиях прогноз благоприятный. При безуспешности консервативной терапии показано хирургическое лечение — резекция части кишки или лёгкого в сочетании с консервативной терапией. В далеко зашедших случаях, при прорастании в другие органы, развитии тяжёлых гнойных осложнений (гнойного плеврита, медиастинита, забрюшинной флегмоны) выполняют экстренные паллиативные операции — вскрытие флегмоны, дренирование средостения, плевральной полости.
Прогноз при запущенных формах актиномикоза лёгких и кишечника неблагоприятный.
СИБИРСКАЯ ЯЗВА
Сибирскую язву (anthrax) вызывает спорогенная палочка сибирской язвы (В. anthracis). Источником заражения становятся больные сибирской язвой животные, обычно овцы и крупный рогатый скот. Проникновение возбудителей в организм человека происходит при контакте человека с больным или павшим от сибирской язвы животным, при разделке туш, обработке кожи, меха, употреблении в пищу мяса больных животных. В зависимости от места внедрения микроорганизмов развивается кишечная (при употреблении в пищу заражённого мяса) или лёгочная (вследствие вдыхания спор сибирской язвы при работе с мехом, шкурой больного животного) форма заболевания. Кожная форма сибирской язвы возникает при попадании спор микробов в кожу при наличии ссадин, потёртостей, уколов, расчёсов. Не исключён перенос микроорганизмов или их спор мухами.
Для хирургической практики имеет значение кожная форма заболевания. Она проявляется развитием сибиреязвенного карбункула на месте внедрения возбудителя. Наиболее часто карбункул локализуется на открытых частях тела: лице, голове, шее (60%), руках (25%).
Клинические проявления. После инкубационного периода (2-7 дней) появляется красный узелок небольших размеров, через 1 - 2 сут он превращается в пузырёк с голубовато-розоватым содержимым; выражена
Специфическая хирургическая инфекция О- 6 1 3
отёчность окружающих тканей. После вскрытия пузырька образуется толстый твёрдый струп чёрного цвета, вокруг появляются новые пузырьки. Отёк быстро нарастает, присоединяются регионарный лимфаденит, выраженная интоксикация, высокая температура тела, из-под струпа выделяется обильное количество серозной или кровянистой жидкости. После отторжения струпа образуются язвы (одна или несколько) с незначительным гнойным отделяемым. Иногда общее состояние больного страдает мало (при локализованной форме), но при генерализации инфекции, развитии сепсиса оно становится крайне тяжёлым.
Диагноз устанавливают на основании клинической картины заболевания и результатов бактериологического исследования отделяемого пузыря, струпа, язвы.
Кожную форму сибирской язвы следует отличать от фурункула, карбункула, бубонной формы чумы.
Лечение больных с кишечной и лёгочной формами сибирской язвы проводят в инфекционных отделениях больницы. Прогноз, как правило, неблагоприятный. При кожной форме сибирской язвы летальность составляет 2-20%, особенно неблагоприятен прогноз при локализации сибиреязвенного карбункула на лице и шее.
Больному следует обеспечить полный покой. На карбункул накладывают асептическую повязку. Никакие активные вмешательства (вскрытие, иссечение карбункула, удаление струпа) недопустимы из-за опасности генерализации инфекции.
Специфическое лечение включает использование противосибиреязвенной сыворотки в дозе 50—150 мл с интервалом 2—3 дня, антибиотиков широкого спектра действия (ципрофлоксацина, бензилпенициллина, эритромицина), химиотерапевтических средств.

НЕДОСТАТОЧНОСТЬ КРОВО- И ЛИМФООБРАЩЕНИЯ КОНЕЧНОСТЕЙ
Расстройство кровообращения конечностей обусловлено недостаточным притоком крови при заболеваниях артерий, нарушающих их проходимость, или недостаточным оттоком и застоем крови при изменении проходимости вен. Нарушение лимфообращения бывает вызвано расстройством оттока и застоем лимфы вследствие поражения лимфатических узлов или сосудов.
Причины, приводящие к нарушению крово- и лимфообращения, различны, но развивающиеся нарушения артериального, венозного кровотока и лимфообращения имеют некоторое сходство клинических проявлений, их объединяют в синдромы артериальной, венозной недостаточности и лимфостаза.
Основные варианты недостаточности крово-и лимфообращения
I. Артериальная недостаточность:
• острый ишемический синдром (острая артериальная недостаточность);
• хронический ишемический синдром (хроническая артериальная недостаточность).
II. Венозная недостаточность:
•острая венозная недостаточность;
•хроническая венозная недостаточность. III. Недостаточность лимфообращения:
•лимфостаз;
•слоновость.
Острая артериальная недостаточность
Острая артериальная недостаточность чаще бывает обусловлена закупоркой (вследствие эмболии или тромбоза) артерий. Источником артериальной эмболии становятся пристеночные тромбы при инфаркте мио-
