
3 курс / ПВБ Пропедевтика внутренних болезней / Ответы на экзамен по терапии
.pdf●Неустранимая боль, которая не купируется при стандартной консервативной терапии, включая наркотические анальгетики.
●Псевдокисты или закупорка общего желчного протока, которые невозможно лечить эндоскопически.
●Сомнение в диагнозе хронического панкреатита (необходимо исключить рак поджелудочной железы).
●Упорная рвота и прогрессирующее похудание.
55.Функциональные заболевания кишечника
Под функциональными заболеваниями следует понимать такие заболевания кишечника, когда расстройство его функции происходит не вследствие органического поражения, а в результате нарушения нервной и гуморальной регуляции деятельности пищеварительного тракта (органические поражения кишечника или отсутствуют вовсе, или играют второстепенную роль).
Функциональные заболевания кишечника характеризуются отсутствием морфологических изменений (которыми можно было бы объяснить имеющиеся клинические симптомы) и их связью, во-первых, с повышенной возбудимостью моторики, во-вторых, с сенсорной гиперчувствительностью и, в-третьих, с неадекватной реакцией внутренних органов на сигналы центральной нервной системы при воздействии психосоциальных факторов.
Функциональные заболевания кишечника являются самым частым видом функциональной патологии желудочно-кишечного тракта и отмечаются у 40–70 % больных гастроэнтерологического профиля. На формирование функциональных нарушений кишечника оказывают влияние (1) генетические факторы, (2) факторы окружающей среды, (3) психосоциальные факторы, (4) висцеральная гиперчувствительность и (5) инфекции.
Классификация. Функциональные заболевания кишечника составляют часть большой группы заболеваний желудочно-кишечного тракта, относящихся к функциональной патологии и, согласно классификации функциональных заболеваний кишечника (Римский Консенсус, 1999), включают такие клинические состояния, как (1) синдром раздраженного кишечника, (2) функциональный метеоризм, (3) функциональный запор, (4) функциональную диарею и (5) неспецифические функциональные расстройства кишечника.
Этиология и патогенез. Многие вопросы этиологии и патогенеза функциональных заболеваний кишечника остаются пока еще недостаточно ясными. Вместе с тем можно уже считать установленным, что в их происхождении существенную роль играют нарушения двигательной функции желудка и кишечника. Особенностью больных с функциональными заболеваниями кишечника является повышение двигательной и сенсорной реакции, появление боли в животе в ответ на стрессы и нейрохимические посредники типа кортикотропина. На клиническую картину функциональных заболеваний кишечника решающее влияние оказывает повышение или снижение чувствительности механорецепторов, мышечного аппарата кишечника. Одной из причин нарушения чувствительности может служить воспаление слизистой оболочки у больных, перенесших острую кишечную инфекцию. Воспаление вызывает дегрануляцию тучных клеток вблизи от энтериновых сплетений, увеличенную продукцию серотонина и провоспалительных цитокинов. Этим объясняется повышение висцеральной чувствительности у больных с функциональными заболеваниями кишечника.
Клиническая картина. Комплекс функциональных расстройств кишечника включает в себя жалобы на боли в животе (обычно уменьшающиеся после дефекации), метеоризм, урчание, чувство неполного опорожнения кишечника, императивные позывы на дефекацию, запоры, поносы или их чередование. Но следует помнить, что клинические симптомы функциональных расстройств желудочно-кишечного тракта не являются
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 121 из 163 |
специфичными и могут встречаться при различных органических заболеваниях. Клинические особенности, свойственные всем функциональным заболеваниям желудочно-кишечного тракта: длительное (обычно многолетнее) течение заболевания без заметного прогрессирования; многообразие клинической картины (сочетание болей в животе, диспепсических расстройств и нарушений функций кишечника с головным болями по типу мигрени, нарушениями сна, ощущением кома при глотании, неудовлетворенностью вдоха, невозможностью спать на левом боку, учащенным мочеиспусканием, разнообразными вазоспастическими реакциями и другими вегетативными расстройствами); изменчивый характер жалоб; связь ухудшения самочувствия с психо-эмоциональными факторами.
По степени тяжести функциональные заболевания кишечника условно подразделяют на три степени: легкую, среднюю и тяжелую. Пациенты с легкой степенью функциональных нарушений не отягощены психоэмоциональными проблемами. Они обычно отмечают хотя и временный, но положительный результат от назначенного лечения. Больные со средней степенью тяжести в той или иной мере неустойчивы в психологическом отношении и требуют специального лечения. Тяжелая степень функциональных нарушений отличается связью с психосоциальными трудностями, сопутствующими психоэмоциональными нарушениями в форме тревоги, депрессии и др. Эти пациенты стремятся часто общаться с гастроэнтерологом, хотя и не верят в возможность выздоровления.
Диагностика функциональных заболеваний желудочно-кишечного тракта предполагает тщательное обследование больного с целью исключения у него органических поражений желудка и кишечника. С этой целью, наряду с клиническим обследованием и биохимическим анализом крови, анализом кала на скрытую кровь, проводятся соответствующие ультразвуковые и эндоскопические исследования, позволяющие исключить язвенную болезнь, опухоли желудочно-кишечного тракта, хронические воспалительные заболевания кишечника, хронический панкреатит, желчнокаменную болезнь. Необходимо обязательно обращать внимание на наличие у таких пациентов «симптомов тревоги» или так называемых «красных флагов», к которым относятся лихорадка, немотивированное похудание, дисфагия, рвота с кровью (гематемезис) или черный дегтеобразный стул (мелена), появление алой крови в кале (гематохезия), анемия, лейкоцитоз, увеличение СОЭ. Обнаружение любого из этих симптомов делает диагноз функционального расстройства маловероятным и требует тщательного диагностического поиска с целью исключения серьезного органического заболевания.
Лечение функциональных заболеваний желудочно-кишечного тракта. Общепризнанными являются рекомендации соблюдения диеты, прекращения курения и употребления спиртных напитков, приема нестероидных противовоспалительных препаратов. При обнаружении у таких пациентов депрессивных и ипохондрических расстройств может быть целесообразным назначение антидепрессантов и анксиолитиков (желательно после предварительной консультации психотерапевта). С учетом важной роли нарушений двигательной функции желудка и кишечника в возникновении функциональных заболеваний желудочно-кишечного тракта основное место в их лечении занимает применение прокинетиков (препаратов, нормализующих моторно-эвакуаторную функцию пищеварительного тракта). В эту группу входят такие лекарственные средства, как блокаторы дофаминовых рецепторов (метаклопрамид и мотилиум), а также такой прокинетический препарат, как координакс. Механизм действия координакса связан с активацией серотониновых 5-НТ4-рецепторов, локализованных в нейронных сплетениях мышечной оболочки пищевода, желудка, кишечника, в результате чего увеличивается освобождение ацетилхолина.
В лечении применяются и пробиотические продукты питания, содержащие бифидобактерии, молочнокислые бактерии и пищевые волокна. Включение в пищевой рацион пробиотических продуктов питания обеспечивает организм энергетическим и пластическим материалом, положительно влияет на функции кишечника, смягчает воздействие стрессов и снижает риск развития многих заболеваний.
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 122 из 163 |

56.Язвенный колит
Язвенный колит, или неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание слизистой оболочки толстой кишки, возникающее в результате взаимодействия между генетическими факторами и факторами внешней среды, характеризующееся обострениями.
Этиология
Этиология НЯК точно не известна. В настоящее время рассматриваются следующие причины.
1. Генетическая предрасположенность (наличие у родственников болезни Крона или язвенного колита повышает риск развития язвенного колита у пациента). Изучается большое число генов, для которых выявляется связь с развитием заболевания. Однако в настоящее время не доказана роль только генетических факторов, то есть наличие мутаций определенного гена не обязательно вызовет развитие язвенного колита.
2. Бактерии, вирусы — роль этих факторов до конца не ясна.
3. Факторы внешней среды вызывают значительный рост числа воспалительных заболеваний кишечника. Наиболее исследованы: употребление оральных контрацептивов, влияние курения и диет.
Иммунологические нарушения и аутосенсебилизация — факторы, несомненно участвующие в патогенезе заболевания
Защитные факторы
•Аппендэктомия в молодом возрасте по поводу «истинного» аппендицита считается защитным фактором, снижающим риск развития язвенного колита.
•Потребление олеиновой кислоты с пищевыми продуктами на 90 % снижает риск развития болезни. Кислота предупреждает развитие язвенного колита, блокируя химические вещества в кишечнике, которые усугубляют воспаление при заболевании. Двух-трёх столовых ложек оливкового масла в день достаточно для проявления
защитного эффекта его состава[2][3].
•Грудное вскармливание: Имеются противоречивые сообщения о защитном эффекте грудного вскармливания в развитии воспалительного заболевания кишечника. Одно итальянское исследование показало потенциальный защитный эффект.
•Никотин: корреляция заболевания с курением давно известна, однако подробные исследования выявили меньшую распространенность язвенного колита у курильщиков, чем у некурящих, в отличие от болезни Крона, но вероятность развития заболевания многократно возрастает у бросивших курить.
•Исследования эффективности использования накладок никотинового пластыря показали
клиническое и гистологическое улучшение.[9] В одном двойном слепом, плацебоконтролируемое исследование, проведенном в Соединенном Королевстве, 48,6% пациентов, которые использовали никотиновый пластырь, в сочетании с их стандартным лечением, полностью избавились от симптомов. Другой рандомизированное, двойное слепое плацебо-контролируемое централизованное клиническое исследование, проведенное в США показало, что 39% пациентов, которые использовали пластырь показали значительное улучшение, по сравнению с
9% тех, кто получил плацебо.[10] Использование только пластыря без других стандартных средств, имеет частоту рецидивов сходную с методами лечения без никотина.
• Железосодержащие препараты: Постепенная потеря крови из желудочно-кишечного тракта, а также хроническое воспаление, часто приводит к анемии, поэтому
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 123 из 163 |

профессиональные рекомендации предлагают регулярный мониторинг количества железа с помощью анализов крови раз в три месяца при обострении болезни и
ежегодно при стабилизации состояния.[11] Разные руководства по лечению рекомендуют разные типы добавок железа, но все сходятся в мнении о необходимости введения парентерального железа при случаях тяжелой анемии (уровень гемоглобина менее 100 г/л).
Патологическая анатомия
В острой стадии язвенного колита отмечаются экссудативный отек и полнокровие слизистой оболочки с утолщением и сглаженностью складок. По мере развития процесса или перехода его в хронический нарастает деструкция слизистой оболочки и образуются изъязвления, проникающие лишь до подслизистого или, реже, до мышечного слоя. Для хронического язвенного колита характерно наличие псевдополипов (воспалительных полипов). Они представляют собой островки слизистой оболочки, сохранившейся при её разрушении, или же конгломерат, образовавшийся вследствие избыточной регенерации железистого эпителия.
При тяжелом хроническом течении заболевания кишка укорочена, просвет её сужен, отсутствуют гаустры. Мышечная оболочка обычно не вовлекается в воспалительный процесс. Стриктуры для язвенного колита нехарактерны. При язвенном колите могут поражаться любые отделы толстой кишки, однако прямая кишка всегда вовлечена в патологический процесс, который имеет диффузный непрерывный характер. Интенсивность воспаления в разных сегментах может быть различной; изменения постепенно переходят в нормальную слизистую оболочку, без четкой границы.
При гистологическом исследовании в фазе обострения язвенного колита в слизистой оболочке отмечаются расширение капилляров и геморрагии, образование язв в результате некроза эпителия и формирование крипт-абсцессов. Наблюдается уменьшение количества бокаловидных клеток, инфильтрация lamina propria лимфоцитами, плазматическими клетками, нейтрофилами и эозинофилами. В подслизистом слое изменения выражены незначительно, за исключением случаев проникновения язвы в подслизистую основу.
Симптомы
•Частый понос или кашицеобразный стул с примесью крови, гноя и слизи.
•«Ложные позывы» на дефекацию, «императивные» или обязательные позывы на дефекацию.
•боль в животе (чаще в левой половине).
•лихорадка (температура от 37 до 39 °C в зависимости от тяжести заболевания).
•снижение аппетита.
•потеря веса (при длительном и тяжелом течении).
•водно-электролитные нарушения различной степени.
•общая слабость
•боли в суставах.
Некоторые из перечисленных симптомов могут отсутствовать или выражены минимально.
Внекишечные проявления: нодулярная эритема, гангренозная пиодермия, афтозный стоматит, артралгии и анкилозирующий спондилит, эписклерит, увеит, первичный склерозирующий холангит
Диагностика
Постановка диагноза язвенный колит в большинстве случаев не вызывает затруднений. Клинически он проявляется наличием крови и слизи в стуле, учащение стула, болью в животе. Объективное подтверждение диагноза происходит после проведения фиброилеоколоноскопии с осмотром подвздошной кишки и гистологическим исследованием биоптатов, до этого момента диагноз является предварительным.
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 124 из 163 |

Вклиническом анализе крови — признаки воспаления (увеличение общего
количества лейкоцитов, палочкоядерных лейкоцитов, тромбоцитов, повышение СОЭ) и анемии (снижение уровня эритроцитов и гемоглобина).
В биохимическом анализе крови — признаки воспалительного процесса (повышение уровня С-реактивного белка, гамма-глобулинов), анемии (снижение уровня сывороточного железа), иммунного воспаления (повышены циркулирующие иммунные комплексы, иммуноглобулины класса G).
Один из современных маркеров диагностики воспалительных заболеваний кишечника (в том числе и язвенного колита) является фекальный кальпротектин. При обострении его уровень повышается (выше 100—150).
В ряде случаев диагноз язвенного колита может быть выставлен ошибочно. Имитируют это заболевание другие патологии, в частности, острые кишечные инфекции (дизентерия), протозойные инвазии (амебиаз), болезнь Крона, глистные инвазии, рак толстой кишки.
Для исключения инфекций необходимо получить отрицательные бак посевы кала, отсутствие антител к возбудителям в крови. Ряд кишечных инфекций определяются или исключаются путём определения возбудителя методом ПЦР в кале. Этим же методом определяют наличие гельминтов в кале (желательно также проводить определение антител к гельминтам в крови пациента). Необходимо помнить, что выявление гельминтов не исключает диагноз язвенного колита.
Трудным является проведение дифференциальной диагностики между язвенным колитом и болезнью Крона. Язвенный колит поражает только толстую кишку (в редких случаях при тотальном поражении толстой кишки наблюдается ретроградный илеит, когда при илеоколоноскопии выявляется неспецифическое воспаление слизистой подвздошной кишки). Для язвенного колита характерно непрерывное поражение слизистой толстой кишки, тогда как при болезни Крона это чаще всего сегментарное поражение (например, сигмоидит и илеит). Важно также проведение гистологического исследования взятых из разных отделов толстой и подвздошной кишок. Определение специфических антител нередко помогает отличить язвенный колит от болезни Крона. Так, например, антитела к цитоплазме нейтрофилов с перинуклеарным типом свечения (р-ANCA) более характерны для язвенного колита (выявляются у 35—85 % пациентов), а при болезни Крона их находят только в 0—20 % случаев.
Лечение
В период слабого или умеренного обострения показано амбулаторное лечение.
При язвенном колите — диета: с момента обострения назначается диета № 4а, при стихании воспалительных процессов — диета 4б, в период ремиссии — диета 4в, затем обычная диета с исключением продуктов, плохо переносимых пациентом. В случае тяжелого обострения язвенного колита — назначение парентерального (через вену) и/или энтерального питания.
Медикаментозное лечение
Основные препараты для лечения язвенного колита — препараты 5-аминосалициловой кислоты. К ним относятся сульфасалазин и месалазин. Эти препараты обладают противовоспалительным действием и оказывают заживляющий эффект на воспаленную слизистую толстой кишки. Важно помнить, что сульфасалазин может вызывать большее количество побочных эффектов, чем месалазин, и нередко оказывается менее эффективен при лечении. Кроме того, препараты, содержащие месалазин как действующее вещество (салофальк, месакол, самезил, пентаса, мезавант), оказывают эффект в разных отделах толстой кишки. Так, пентаса начинает действовать ещё в двенадцатиперстной кишке, месакол, салофальк — начиная с толстой кишки. Мезавант (благодаря уникальной технологии MMX) позволяет молекулам 5-аминосалициловой кислоты высвобождаться равномерно на всем протяжении толстой кишки.
Применяются следующие формы препаратов месалазина: таблетированные (салофальк, пентаса, месакол, мезавант) и местные. К местным формам относятся микроклизмы (в России зарегистрированы лишь клизмы Салофальк объемом 30 мл (2 г) и 60 мл (4 г)),
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 125 из 163 |

свечи (Салофальк 250 и 500 мг, Пентаса 1 г), ректальная пена (Салофальк 1 г).
Препараты 5-аминосалициловой кислоты (5-АСК) относятся к средствам базисной терапии язвенного колита и применяются в большинстве случаев его лечения. На выбор лекарственной формы 5-АСК влияет распространенность поражения толстой кишки и активность заболевания.
При язвенном проктите (поражение ограничено только прямой кишкой) легкой и средней степени тяжести в качестве терапии первой линии рекомендовано лечение свечами в дозе не более 1 г в сутки (эффективность большей дозы не доказана). Альтернатива — ректальная пена с месалазином в дозе 1 г в сутки. Клизмы с месалазином менее эффективны, чем свечи. Эффективность таблетированных форм 5-АСК при проктите низка. При отсутствии ремиссии заболевания — рекомендовано добавление местных форм стероидов. Рефрактерный проктит требует добавления иммуносупрессоров (азатиоприн, метотрексат) или даже назначения биологической терапии (инфликсимаб).
Также для лечении язвенного колита существует тофацитиниб (tofacitinib). Результаты исследования эффективности данного препарата опубликованы в New England Journal of
Medicine.[12]. Всего было проведено 3 исследования, в которых приняли участие 1732 человека. В испытаниях OCTAVE Induction 1 и 2 было отобрано 1139 пациентов с язвенным колитом средней и тяжелой степени, не ответившие на терапию антагонистами фактора некроза опухоли. Пациенты получали тофацитиниб или плацебо 2 раза в сутки в течение 8 недель. В третьем испытании OCTAVE Sustain (593 человека) принимали участие только пациенты, ответившие на лечение тофацитинибом (пациенты принимали 5 мг, 10 мг или плацебо в течение года). По итогам OCTAVE Induction 1, у 19% пациентов на фоне тофацитиниба наступала ремиссия язвенного колита (в плацебо группе – у 8%). По итогам OCTAVE Induction 2 ремиссия наступила у 17% пациентов в тофацитиниб-группе, у 4% - в плацебо-группе. В испытаниях поддерживающей дозы через год применения 5 мг тофацитиниба ремиссия наблюдалась у 34%, а в случае 10 мг – у 40% (только 11% в плацебо-группе).
Левосторонний колит (поражение выше прямой кишки и ограничено селезеночным изгибом ободочной кишки) легкой или средней степени тяжести требует назначения комбинации месалазина в виде таблеток в дозе не менее 2 гр в сутки и месалазина в виде микроклизм. При недостаточной эффективности — добавляются топические стероиды (клизмы с будесонидом, ректальные капельницы с гидрокортизоном). Отдельное назначение местных форм гормонов менее эффективно, чем комбинация их с месалазином. В случае отсутствия эффекта — назначение системных стероидов.
Гормоны — преднизолон, дексаметазон — назначаются при недостаточной эффективности препаратов 5-АСК или при тяжелой атаке язвенного колита. Обычно их комбинируют с сульфасалазином или месалазином. В случаях среднетяжелого и/или тяжелого заболевания преднизолон или его аналоги вводятся внутривенно в дозах от 180 до 240 мг в сутки и выше в зависимости от активности заболевания. Через 3—7 дней при наличии терапевтического эффекта гормоны назначаются перорально в таблетированной форме. Обычно стартовая дозировка составляет 40—60 мг в сутки в зависимости от активности заболевания и массы тела больного. В последующем доза преднизолона снижается по 5 мг в неделю. Гормональные препараты не заживляют слизистую толстой кишки, они лишь снижают активность обострения. Ремиссия не поддерживается при назначении гормонов на длительное время.
Биологические препараты — ремикейд, хумира — назначаются при гормонорезистентных формах заболевания.
Другие препараты — ведолизумаб.
57.Болезнь Крона
Болезнь Крона — тяжёлое хроническое иммуноопосредованное гранулематозное воспалительное заболевание желудочно-кишечного тракта, которое может поражать все его отделы, начиная от полости рта и заканчивая прямой кишкой, с преимущественным поражением терминального отрезка подвздошной кишки и илеоколитом в 50 % случаев. Характеризуется трансмуральным, то есть затрагивает все слои пищеварительной трубки,
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 126 из 163 |

воспалением, лимфаденитом, образованием язв и рубцов стенки кишки. Болезнь Крона бывает как у взрослых, так и у детей . Вместе с имеющим много общих патофизиологических и эпидемиологических характеристик язвенным колитом, образует группу — воспалительные заболевания кишечника
Причины
До настоящего времени точная причина болезни Крона остаётся неизвестной. Среди причин называются наследственные или генетические, инфекционные, иммунологические факторы.
•Генетические факторы: частое выявление болезни у гомозиготных близнецов и у родных братьев. Примерно в 17 % случаев больные имеют кровных родственников, также страдающих этим заболеванием. Частое сочетание болезни Крона и болезни Бехтерева (анкилозирующий спондилит). Однако прямая связь с каким-либо HLA антигеном (человеческий лейкоцитарный антиген) ещё не найдена. Выявлена повышенная частота мутации гена CARD15 (ген NOD2). Ген CARD15 кодирует белок,
содержащий домен активации каспазы (caspase recruitment domain-containing protein 15). Многие генетические варианты CARD15 влияют на аминокислотные последовательности в лейцин-обогащенных повторах или в соседних областях белка. Белок CARD15 благодаря наличию лейцин-обогащённых повторов активизирует ядерный транскрипционный фактор NF-kB. Лейцин-обогащенные повторы также действуют как внутриклеточные рецепторы для компонентов болезнетворных микробов. Обычно выделяют четыре варианта (Arg702Trp, Gly908Arg, ins3020C, IVS8+158), связанных с повышенным риском болезни Крона. Судя по выборкам bp европейских популяций, каждый из этих вариантов встречается не более чем у 5 % населения. Однако к настоящему времени известно не менее 34 вариантов гена. По крайней мере 25 из этих 34 вариантов связаны с болезнью Крона.
•Инфекционные факторы: их роль не подтверждена полностью, но введение смывов кишечника лабораторным крысам иногда позволяет вызвать болезнь у последних. Высказывались предположения о вирусной или бактериальной природе (в том числе и о влиянии бактерии MAP (Mycobacterium avium paratuberculosis), но на данный момент они не являются стопроцентно доказанными.
•Иммунологические факторы: системное поражение органов при болезни Крона наталкивает на аутоиммунную природу заболевания. У пациентов обнаруживают патологически высокое число T-лимфоцитов, антитела к кишечной палочке, белку коровьего молока, липополисахаридам. Из крови больных в периоды обострений выделены иммунные комплексы. Существуют нарушения клеточного и гуморального иммунитета, но скорее всего они носят вторичный характер. Возможный
механизм нарушений — это наличие какого-то специфического антигена в просвете
кишки/крови |
больных, |
приводящего |
к |
активации |
T-лимфоцитов, |
|
клеточных |
макрофагов, |
фибробластов |
— |
к |
||
выработке антител, цитокинов, простагландинов, свободного атомарного кислорода, которые и вызывают различные тканевые повреждения
Эпидемиология
Случаи болезни описаны повсеместно, однако наиболее часто она встречается в Северной Европе и Северной Америке (всего около 300 000 больных в Северной Америке). Каждый год регистрируются 2—3 новых случая на 1000 человек. Болезнь у большинства больных начинается между 15-м и 35-м годами жизни, но есть и второй пик повышенной заболеваемости — после 60 лет. Люди европеоидной расы болеют наиболее часто по сравнению с африканцами или азиатами. Повышенная частота отмечается у ашкеназских евреев — примерно в 6 раз чаще, чем у других этнических групп. Соотношение мужчины:женщины примерно 1,1—1,8:1 (мужчины чаще).
Патологическая анатомия
Болезнь Крона может поражать любой отдел пищеварительного тракта, но всё же в 2/3 случаев процесс локализуется в терминальном отделе подвздошной кишки и начальном
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 127 из 163 |
отделе толстого кишечника. Характерно сегментарное поражение кишечника, имеющее чёткую границу с соседними здоровыми отрезками. Стенка утолщена, просвет сужен, кишка расширена перед поражённым участком. Слизистая оболочка с многочисленными продольными, щелевидными язвами и поперечными трещинами, бугристая, имеет вид «булыжной мостовой». В некоторых случаях происходит перфорация язв с образованием внутрибрюшинных абсцессов и свищей. Свищи могут сообщаться с петлями кишечника и окружающими органами (мочевой пузырь, матка и влагалище у женщин, кожа).
Микроскопически во всей толще кишки воспалительный инфильтрат, состоящий из лимфоцитов, плазматических клеток, эозинофилов. Образуются характерные гранулёмы из эпителиоидных клеток и гигантских многоядерных клеток типа Пирогова-Лангханса. Творожистый некроз в гранулёмах не наблюдается, что сближает их с саркоидозными гранулёмами.
В результате хронического воспаления развивается рубцовая ткань, что приводит к стенозу просвета кишки.
Для болезни Крона характерно поражение лимфатических узлов, в них лимфомакрофагальная гиперплазия и эпителиоидные гранулёмы.
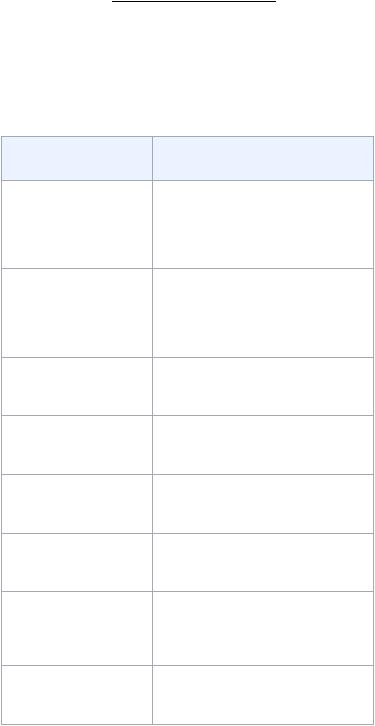
Некоторые микроскопические различия болезни Крона и язвенного колита
Болезнь Крона |
Язвенный колит |
Трансмуральное
воспаление
Гранулёмы в стенке кишки и лимфатических узлах (или микрогранулемы)
Абсцессы крипт встречаются редко
Число бокаловидных клеток в норме
Слизистая утолщена или норма
Поверхностный эпителий в норме
Отсутствие
псевдополипов
слизистой
Фиброз подслизистой достаточно часто
Воспаление слизистой (возможно трансмуральное воспаление при высокой активности язвенного колита)
Отсутствие гранулём (редко гранулёмы, связанные с криптами при высокой активности заболевания)
Абсцессы крипт обычная находка
Уменьшение бокаловидных клеток
Слизистая оболочка истончена
Поверхностный эпителий уплощен
Псевдополипы слизистой
Фиброза подслизистой оболочки, как правило, нет
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 128 из 163 |

Типы по локализации
•Илеоколит — наиболее распространённая форма, поражение подвздошной и толстой кишки.
•Илеит — изолированное поражение подвздошной кишки.
•Желудочно-дуоденальная форма — с поражением желудка и двенадцатиперстной кишки.
•Еюноилеит — в процесс вовлечены тощая и подвздошная кишка.
•Болезнь Крона толстой кишки — изолированное поражение толстого кишечника.
Классификация по Bocus (1976)
1. еюнит
2. илеит
3. еюноилеит
4. энтероколит
5. гранулематозный колит
6. поражение анальной области
7. панрегиональное поражение кишечника с вовлечением верхнего отдела желудочно-кишечного тракта (желудка, двенадцатиперстной кишки)
Классификация по В. Д. Фёдорову, М. X. Левитану (1982)
1. энтерит
2. энтероколит
3. колит
Венская классификация болезни Крона (1998) с Монреальской её модификацией (2005) рекомендована Европейским обществом по изучению болезни Крона и язвенного колита (ECCO) и основана на выделении различных вариантов болезни Крона в зависимости от локализации воспалительного процесса, фенотипа заболевания и возраста больных.
•1) Возраст больного — это возраст, когда диагноз болезни Крона был впервые окончательно установлен рентгенологически, эндоскопически, гистологически или оперативным путём:
A1 — 16 лет или младше А2 — 17 — 40 лет А3 — старше 40 лет
•2) Локализация воспалительного процесса — оценивается весь вовлеченный сегмент (сегменты) ЖКТ в любое время перед первой резекцией. Минимальная степень вовлечения: любое афтозное повреждение или изъязвление. Недостаточна гиперемия и отек слизистой оболочки. Для классификации по локализации требуются обследования и тонкой и толстой кишки:
•L1 — терминальный илеит — болезнь ограничена пределами подвздошной кишки (нижняя треть тонкой кишки) с или без проникновения в слепую кишку
•L2 — колит — любая локализация в толстой кишке между слепой кишкой и прямой кишкой без вовлечения тонкой кишки или верхнего отдела ЖКТ
•L3 — илеоколит — поражение терминального отдела с или без вовлечения слепой кишки и любая локализация между восходящим отделом толстой кишки и прямой кишкой
•L4 — верхний отдел ЖКТ — проксимальнее терминального отдела (исключая полость рта), независимо от дополнительного вовлечения терминального отдела подвздошной
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 129 из 163 |

кишки или толстой кишки
Сочетание локализаций: L1+L4, L2+L4,L3+L4
•3) Фенотип (форма) заболевания.
•Воспалительная форма (В1)- воспалительный характер течения заболевания, которое никогда не было осложненным. Может сочетаться с перианальной болезнью Крона (+ перианальный свищ или абсцесс)
•Стенозирующая или стриктурирующая форма (В2) — сужение стенки кишки при рентгенологическом исследовании, эндоскопии или хирургическом+гистологическом методах, с престенотическим расширением или симптомами обструкции. Может сочетаться с перианальной болезнью Крона (+ перианальный свищ или абсцесс)
•Пенетрирующая или свищевая форма (В3) — возникновение интраабдоминальных свищей, воспалительной массы и/или абсцесса в любое время в течение болезни, исключая послеоперационные интраабдоминальные осложнения. Может сочетаться с перианальной болезнью Крона (+ перианальный свищ или абсцесс). При наличии у пациента и стриктуры, и свищей в диагнозе указывается свищевая форма.
•4) Классификации по активности (тяжести) заболевания: оценивается путём расчета индекса активности болезни Крона, индекса Беста (CDAI). В течение 7 дней определяются частота жидкого и кашеобразного стула, боли в животе, общее самочувствие, наличие внекишечных проявлений, свищей, анальной трещины, лихорадки выше 37,8 С, масса тела, прием антидиарейных препаратов, наличие инфильтрата в брюшной полости и уровень гематокрита
•Легкая — индекс Беста (или CDAI) от 150 до 220 баллов
•Умеренная — CDAI от 220 до 450 баллов
•Высокая — CDAI выше 450 баллов
•Ремиссия — менее 150 баллов
•Обострение — возобновление клинической симптоматики заболевания, CDAI более 150 баллов
•Рецидив — возобновление клинической симптоматики лабораторно-инструментальные признаки обострения после хирургического вмешательства
Клиническая картина
Симптомы Болезни Крона сильно различаются, но в основном включают хроническую
диарею >6 недель, боли в животе и/или снижение массы тела[2]. Также характерны такие общие симптомы как утомляемость, отсутствие аппетита и лихорадка. Не существует единого параметра, по которому безоговорочно можно судить о наличии или отсутствии заболевания.
Клиническая картина очень разнообразна и во многом зависит от локализации, тяжести, продолжительности и наличия рецидивов болезни:
•Общие симптомы: слабость, усталость, повышение температуры, часто волнообразного характера.
•«Кишечные» симптомы: боль в животе, часто симулирующая острый аппендицит, диарея, анорексия, тошнота, рвота, вздутие кишечника, потеря веса.
•Проявления свищевой формы болезни Крона: Длительно не заживающие анальные трещины, свищи прямой кишки (постановке диагноза могут предшествовать многочисленные операции на промежности).
Потеря веса наблюдается у значительного количества больных и обусловлена сначала
анорексией и |
усилением боли после приёма |
пищи, а в запущенных случаях |
и синдромом |
нарушения всасывания в |
кишечнике, развивающемся как |
после хирургических вмешательств, так и в результате протяженности процесса. Нарушается всасывание жиров, белков, углеводов и витаминов (B12 и A, D). У больных с
https://psv4.userapi.com/c848420/u420338333/docs/d9/719f0…48EYTztxl8Zu6HXZ-uVTPX8BJ1BKjqI1g3iSv95XoMRv6xWeV_1sLA |
10.06.2019, 11Z21 |
|
Стр. 130 из 163 |
