
Kopeykin-Ortopedicheskaya_stomatologia
.pdfЗонд или штифт вводят в карман без усилий, при этом больной не должен ощущать боли.
Для записи данных о глубине патологического кармана В. Ю. Курляндский предложил одонтопародонтограмму (рис. 150). В графы этой схемы-чертежа вносят результаты измерений каждого
зуба |
(наибольшая глубина |
кармана |
без указания стороны, где |
локализованы большие изменения). |
К глубине кармана прибав- |
||
ляют |
величину обнажения |
корней |
зубов («видимая атрофия»). |
В. Ю. Курляндский различает четыре степени атрофии.
Степень атрофии пародонта и функциональная ценность зубов лежат в основе выбора метода лечения пародонтита. Пародонтограмма приобретает особое значение при повторных обследованиях, позволяя путем сопоставлений судить о динамике процесса и результатах лечения.
Предложены и другие методы записи степени резорбции костной ткани стенок альвеол (рис. 151).
Данные зондирования в последующем сопоставляют с данными рентгенологического исследования.
У больных с очаговой локализованной формой пародонтита десневые карманы выявляются лишь у группы зубов, с генерализованной формой — у всех зубов.
Пальпация с перемещением пальца от верхушки корня к пришеечной части позволяет обнаружить вьщеление из кармана серозной или гнойной жидкости. Расположив пальцы на симметричных зубах, можно определить преждевременные окклюзионные контакты. Их оценку проводят визуально и с помощью копировальной бумаги. Перед визуальной оценкой необходимо убедиться, что не произошло снижения окклюзионной высоты и дистального смещения нижней челюсти.
В первом случае, если смещения нет, окклюзионные контакты оценивают при медленных движениях нижней челюсти вперед, вправо и влево. Отмечают на диагностических моделях или записывают зоны зубов, на которых концентрируются контакты при движениях. Если смещение челюсти произошло, то перед оценкой окклюзионных контактов определяют правильное (исходное) центральное соотношение челюстей с помощью восковых базисов с окклюзионными валиками (без фиксации соотношения с помощью восковых полосок). Введя их в рот, отмечают окклюзионные контакты.
Полученные данные в последующем являются ориентиром для избирательной пришлифовки.
Уточнение окклюзионных контактов можно провести с помощью окклюзиограмм и диагностических моделей.
Окклюзиограмма — метод определения и анализа окклюзионных контактов, получаемых на тонких пластинках воска (можно использовать бюгельный воск) при смыкании зубных рядов. В норме при ортогнатическом прикусе на полоске воска определяется линейный контакт в области передних зубов и точечный —
292
в области боковых, но в этих участках сохраняется тончайший слой воска. При наличии чрезмерных контактов на том или ином
участке в воске образуются отверстия (при отсутствии |
контактов |
в воске отпечатка не образуется). |
|
Наложив пластинку воска на диагностическую |
модель, с |
помощью карандаша можно точно перенести участки чрезмерных контактов на модели зубов и определить зоны сошлифовки (см. рис. 42, 43).
При пародонтите на диагностических моделях можно уточнить характер окклюзионных соотношений со стороны собственно полости рта (соотношение небных и язычковых бугорков, расположение режущего края резцов и клыков нижней челюсти по отношению к слизистой оболочке альвеолярного отростка верхней челюсти). На диагностических моделях можно установить степень наклона зубов, наличие промежутков между ними, замерить степень смещения зубов в вертикальной плоскости.
Наконец, на диагностической модели размечают конструктивные элементы лечебных аппаратов, предполагаемых для лечения пародонтитов. На этом этапе обязательно определение вида прикуса, так как вид смыкания зубных рядов существенно влияет на течение заболевания.
Характерным в клинической картине пародонтитов является наличие над- и поддесневых отложений. Зубной камень обычно твердой консистенции. В запущенных случаях количество отложений значительно, что препятствует правильному определению глубины десневого кармана. В этих случаях определение глубины кармана проводят после снятия зубных отложений.
В период обострения заболевания в большинстве случаев наблюдаются резкая гиперемия, значительный отек слизистой оболочки альвеолярного отростка, появление свищевых ходов, свидетельствующих о развитии пародонтального абсцесса. В ряде случаев отмечается появление гипертрофированных участков слизистой оболочки десневого края. Возможно повышение температуры тела. В период обострения увеличивается СОЭ, появляется лейкоцитоз.
При рентгенологическом обследовании больных пародонтитом устанавливают степень резорбтивных изменений костной ткани альвеолярных отростков и деструктивных процессов период онта в зависимости от стадии процесса и его локализации.
В начальной стадии в межзубных перегородках можно не выявить никаких изменений. Иногда отмечается «просветление» их вершин — начальный процесс остеопороза, деструкция кортикальной пластинки на вершине перегородки. В дальнейшем в этой области — увеличение петлистости губчатой кости, ичезновение вершин, расширение периодонтальной щели. Прогрессирование процесса ведет к постепенному исчезновению костной ткани перегородок на различном по отношению к корню уровню. Это позволяет, так же как и при методе зондирования, выделить
293

иифосЦе чн;
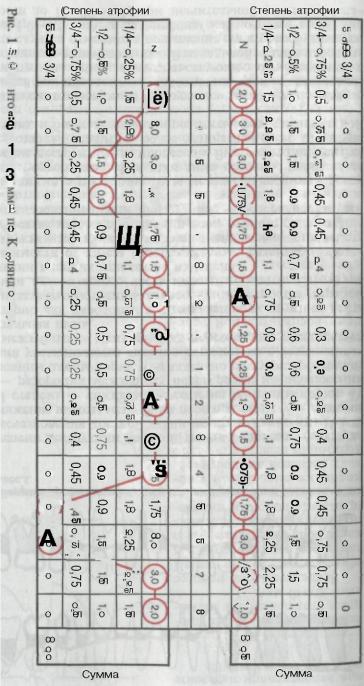

Рис. 151. Вариант графической записи степени резорбции костной ткани стенок альвеол.
четыре степени деструкции костной ткани: I степень — начальная, без исчезновения костной ткани по протяженности; II степень — снижение высоты межзубных перегородок на '/4—'/3 длины корня; III степень — снижение высоты на х/2 длины корня; IV степень — резорбция межзубных перегородок на протяжении более половины длины корня. Параллельно росту резорбции костной ткани увеличиваются явления остеопороза в сохраненных участках межзубных и межкорневых перегородок, расширяется периодонтальная щель.
Характерно для пародонтита, что явления деструкции костной ткани захватывают лишь альвеолярный отросток верхней челюсти или альвеолярную часть нижней челюсти. Структура костной ткани в других отделах не изменена.
В зависимости от генеза (происхождение, развитие) заболевания деструктивные процессы костной ткани развиваются на отдельных участках или на протяжении всего зубного ряда (очаговый — локализованный или диффузный — генерализованный парод онтит).
Разработанные в последние годы методы панорамной рентгенографии и ортопантография дают лишь обзорное представление об уровне деструктивных процессов. Внутриротовая рентгенография позволяет получить более четкие данные о структуре костной ткани и более детально определить протекающие в ней процессы.
Одним из симптомов, характеризующих тяжесть воспалительного процесса при пародонтите, является изменение электровозбудимости пульпы зубов, свидетельствующее о вовлечении в процесс сосудисто-нервного пучка. В начальной стадии пародонтита в ряде случаев отмечается повышение электровозбудимости пульпы на 1,0—1,5 мкА; в дальнейшем наблюдается снижение возбудимости до 15—20 мкА; при значительной степени воспа-
296

рис. 152. Реопародонтограммы при непораженном пародонте
(а) и при пародонтите (б).
ления и длительности процесса этот показатель составляет 30—40 мкА.
Воспалительный процесс обусловливает изменение рН слюны и периодонтальных арманов. Измерение рН в оликлинических условиях роводят с помощью индикаорной бумаги. Возможно закисление смешанной слю- ы и десневой жидкости (содержимого периодонтального кармана) до рН 4,6—5,1. Имеются указания на возникновение и рост электрического потенциала периодонтальных карманов в пределах 20—
66 мВ.
Эти данные важны не только для установления стеени воспалительной реакции, но и лежат в основе выбора материала, из которого будут изготовлены лечеб-
ные аппараты.
Одним из объективных признаков, указывающих на изменение сосудов и трофики тка-
ней пародонта, является динамика кровообращения в пародонте как в периоде покоя, так и при функциональных нагрузках. Эти зменения, устанавливаемые методом реопародонтографии (см. ис. 64) с поперечным наложением электродов, заключаются в едующем: уменьшение кровенаполнения сосудов пародонта за счет повышения тонуса сосудов, снижение их эластичности за чет отека тканей периодонта, затруднение оттока крови (рис. 52), что соответствует явлениям воспаления с застойной гиперемией. Такой характер кровообращения нарушает трофику тканей, вызывает явления гипоксии. При функциональной пробе — жевательной нагрузке в еще большей степени уменьшается пульсовое кровенаполнение за счет повышения сопротивления оттоку, т. е. жевательное давление способствует развитию застойных явлений в пародонте, и гипоксии.
После прекращения действия жевательной нагрузки восста-
297
новление кровотока до фоновых (измененных заболеванием) величин затягивается на длительный период (до 10—15 мин) и сопровождается усиленным притоком крови (реактивная гиперемия) с затруднением оттока ее от органа.
При хроническом пародонтите установлены нарушения не- рвно-рефлекторной регуляции функции жевания, которые проявляются искажением периодонтомускулярного рефлекса, увеличением времени жевательного периода и количества жевательных движений, сокращением фазы биоэлектрической активности и увеличением фазы биоэлектрического покоя.
При опросе о стороне жевания выясняется, что в большинстве случаев обработка пищи проводится на стороне, где пародонт имеет наименьшее поражение. Соответственно при поражении передней группы зубов откусывание пищи проводится клыками и премолярами. Это свидетельствует о том, что при пародонтите фактически нарушается попеременное подключение к жеванию правой и левой групп жевательных зубов и функциональный центр фиксирован на определенной группе зубов, которые подчас выполняют несвойственную им функцию. В период обострения заболевания больные часто вынуждены принимать только мягкую или жидкую пищу.
По данным большинства клиницистов, общесоматические заболевания (диабет, язвенная болезнь и др.) определяют тяжесть течения пародонтита. При этом из анамнеза можно установить обострение пародонтита после обострения основного заболевания.
Этиология и патогенез
Этиология пародонтитов разнообразна, а патогенез сложен и во многом зависит от характера действия доминантного фактора внешней среды — функциональной нагрузки, функции жевания.
На сегодняшний день известны многие этиологические факторы, играющие роль в возникновении заболевания. Их разделяют на местные (экзогенные) и общие (эндогенные), отмечают возможности их сочетанного воздействия (схема 1).
К местным, экзогенным, факторам относятся: 1) микробная бляшка; 2) хроничекая травма десневого края пищевым комком в результате: а) отсутствия межзубных контактов (кариес, неправильно изготовленная пломба, вкладка, коронка, исчезновение контактных пунктов в результате патологической стертости твердых тканей зубов, смещение зуба или его неправильное положение; б) нарушения формы зуба или его положения в зубном ряду, обусловливающие исчезновение клинического экватора (аномалии формы зуба, клиновидные дефекты, наклон и скученность зубов); 3) хроническая микротравма — перегрузка тканей пародонта в результате: а) измененных функций жевания и глотания

вследствие потери части зубов, хронических заболеваний слизистой оболочки, заболеваний височно-нижнечелюстного сустава; б) кламмерами съемных протезов, консольными или некачественно изготовленными мостовидными протезами.
К общим, эндогенным, факторам относят общесоматические заболевания, которые в своей основе содержат факторы, вызывающие нарушение гемодинамики как во всем организме, так и с топически функционально обусловленными гипо- и гипертензивными изменениями гемодинамики.
Чтобы четко ориентироваться во врачебной тактике, следует после усвоения этиологических факторов разобраться и ответить на вопрос, почему под влиянием многих этиологических (эндогенных и экзогенных) факторов патологический процесс в зубочелюстной системе реализуется как болезнь в однотипную вос- палительно-дистрофическую реакцию.
В этом плане важно рассмотреть основы генеза заболевания при наличии основных перечисленных выше этиологических
299
моментов в непосредственной связи общего состояния организма со спецификой функциональной деятельности зубочелюстной системы, взаимосвязи окклюзии и артикуляции с гистофункциональными корреляциями зуба и окружающих тканей при функциональных нагрузках, сосредоточив внимание на взаимосвязи между динамической функцией жевания и кровообращением в тканях пародонта.
Знание реакций всех компонентов тканевого комплекса: пародонта (зубочелюстного сегмента) на воздействие доминантного фактора внешней среды — функциональной жевательной нагрузки, местно-действующих хронических травматических факторов, факторов бактериального влияния с учетом общесоматического состояния обследуемого позволяет с большой достоверностью установить в каждом конкретном случае специфику возникновения и развития заболевания пародонта.
Рассмотрим отдельные вопросы патогенеза заболеваний. Первый фактор местно-действующих причин — микробная
бляшка (конгломерат сапрофитов полости рта) — приводит к тому, что продукты их обмена (токсины) повреждают эпителий, вызывают изменения в сосудах с признаками продуктивного васкулита, лейкоцитарную инфильтрацию, дезорганизацию соединительной ткани, изменения в волокнистых структурах. Развивающиеся в сосудах нарушения обусловливают дистрофические изменения как в десне, так и в костной ткани, т. е. воспалительный процесс, возникая в десне, переходит на костную ткань.
Аналогично возникает и распространяется процесс под влиянием хронической механической травмы десневого края. Попадание пищевого комка на десневой край из-за отсутствия клинически выраженного экватора, вклинивание и застревание пищи в межзубных промежутках, постоянное раздражение десневого края неправильно изготовленной пломбой (вкладкой), краем некачественных протезов вызывают воспаление в участке травмы, которое распространяется в подлежащие ткани, на весь маргинальный пародонт. Дальнейшее повреждение воспаленного участка пищевым комком усугубляет процесс. Распространяющееся на кость воспаление вызывает ее рассасывание.
Развитие воспалительного процесса под влиянием измененной ф у н к ц и о н а л ь н о й н а г р у з к и начинается с функциональных изменений в сосудах периодонта с переходом через внутрикостные сосуды на ткани десны, т. е. в отличие от первых двух факторов воспаление развивается изнутри.
Чтобы понять механизм развития заболеваний, опишем гистофункциональные корреляции зуба и окружающих тканей, уточним биомеханику пародонта при воздействии на зубы доминантного фактора внешней среды — жевательной нагрузки.
Тензометрическими исследованиями установлено, что в процессе жевания костная ткань челюстей находится под двойным
300
воздействием общего функционально-напряженного состояния и функционального напряжения в стенках альвеол. Сопоставление величин напряжений в зоне нагрузки и общего напряженного состояния альвеолярной части челюсти свидетельствует о более значительном влиянии местных деформаций на ткани пародонта (см. рис. 137). Под влиянием жевательного давления в стенках альвеол возникают упругие деформации, вызывающие напряжения сжатия или растяжения, характер и степень которых находятся в прямой зависимости от величины, направления и точки приложения силы, топографии, зоны и толщины стенки альвеол, геометрии и угла наклона зуба, наличия контактных пунктов.
Под воздействием вертикально направленной силы на вертикально стоящие зубы вестибулярные и язычные стенки альвеол испытывают деформации одинакового характера — сжатие в случаях совпадения осей зуба и действующей силы при наибольшей степени деформации в средней зоне альвеолы. При воздействии этой силы на зуб, имеющий наклон, на стороне наклона в стенке альвеолы возникает напряжение сжатия, а в противоположной стенке — растяжения с увеличением степени деформации в пришеечной области. Данный факт обязывает пересмотреть сложившееся в ортопедической стоматологии положение, что вертикально направленные силы наиболее безвредны для тканей пародонта.
Направленная под углом к длинной оси зуба сила обусловливает различный характер напряжения наружных слоев вестибулярной и язычной стенок альвеол. При этом степень деформации увеличивается по сравнению с вертикальным напряжением в среднем в 2—2,5 раза. Наибольшая степень напряжений при действии силы под углом возникает в пришеечной и приверхушечной зонах. Отмечен факт повышенной деформации стенок альвеол у зубов, граничащих с дефектом зубного ряда, что свидетельствует о важной роли контактных пунктов на контактных поверхностях зубов в перераспределении нагрузки.
Изменение линейных размеров деформированных участков стенок альвеол при вертикальных нагрузках силой в 5 кг в области жевательных зубов составляет 0,45—0,5 мкм, а у передних — 1—1,5 мкм. При воздействии силы под углом изменение размеров превышает 2 мкм. Следовательно, при нагрузке внутрикостные сосуды значительно изменяют свой просвет и могут пережиматься.
Данные о повышенной упругой деформации в пришеечной области стенок альвеол под воздействием углового компонента жевательного давления диктуют необходимость учета этого момента в трактовке патологических изменений в тканях пародонта и пересмотра рекомендаций по выбору методов лечения, основанных только на учете воздействия вертикальных сил жевательного давления.
301
