
- •Хвороби системи крові
- •1. Анемії. Визначення, основні причини, механізми виникнення, класифікації (за
- •2. Етiологiя, патогенез, патоморфологiя постгеморагiчних анемiй.
- •3. Етiологiя, патогенез, класифiкацiя, патоморфологiя анемiй внаслiдок порушення кровотворення.
- •4. Етiологiя, патогенез, класифiкацiя, патоморфологiя гемолiтичних анемiй.
- •5. Геморагічні синдроми: вазопатії, васкулопатії, тромбоцитопенії, тромбоцитопатії, коагулопатії. Особливості геморагічних синдромів у дитячому віці.
- •Тромбоцитопенії: визначення, класифікації, характеристика.
- •Коагулопатії: визначення, класифікації, характеристика.
- •Поширені форми спадкових анемій (сфероцитоз, серповидноклітинна анемія, таласемія) та геморагічних діатезів (гемофілія, хвороба Віллебранда).
- •Пухлини системи крові (гемобластози). Визначення. Класифікація. Особливості гемобластозів у дітей.
- •11. Лейкози. Загальна характеристика. Етіологія, патогенез, класифікації лейкозів.
- •12. Гострі лейкози. Загальна характеристика. Франко-Американо-Британська класифікація гострих лейкозів (fab).
- •13. Морфологічні прояви гострих лейкозів, ускладнення і причини смерті.
- •15. Парапротеїнемічні лейкози. Загальна характеристика. Мієломна хвороба. Визначення, клініко-морфологічні прояви, ускладнення і причини смерті.
- •16. Лімфоми. Етіологія, патогенез, класифікація. Особливості лімфом у дитячому віці.
- •17. Лімфома Ходжкіна. Морфологічні варіанти класичної лімфоми Ходжкіна.
- •Атеросклероз аорти
- •Симптоматичнi гіпертензії
- •Наслідки гострої ішемії міокарду :
- •Ревматичні хвороби
- •Ревматизм (хвороба Сокольського-Буйо)
- •Ревматоїдний артрит
- •Хвороба Бєхтєрєва (Штрюмпеля - Марі)
- •Системний червоний вовчак (хвороба Лібмана – Сакса)
- •Системна склеродермія
- •Дерматоміозіт
- •Вузликовий периартеріїт (хвороба Куссмауля – Мейера)
- •Системні васкуліти
- •Алегрічний еозинофільний гранулематозний ангіїт (синдром Чарга-Стросса)
- •Геморагічний васкуліт (хвороба Шенлейна— Геноха)
- •Неспецифічний аортоартериїт (хвороба Такаясу)
- •Гранулематоз Вегенера
- •Облітеруючий тромбангиїт (хвороба Бюргера)
- •Темпоральний ангіїт (хвороба Хортона)
- •Ендокардит Леффлера
- •Набуті вади серця
- •Хвороби нервової системи Хвороба Альцгеймера
- •Хвороба Паркінсона
- •Розсіяний склероз
- •Боковий аміотрофічний склероз
- •Цереброваскулярні хвороби
- •Мозковий інсульт
- •Спонтанні субарахноїдальний та внутрішньочерепний крововиливи
- •Постреанімаційна енцефалопатія
- •Енцефаліт
- •Травматичні ушкодження головного мозку
- •Хвороби периферичної нервової системи
- •Гострі респіраторні захворювання органів дихання
- •3) Гуморальні фактори загального захисту -Ig м, Іg і.
- •4) Клітинні фактори:
- •Хронічні неспецифічні захворювання легень
- •Хронічний бронхіт
- •2) Позалегеневі:
- •Хронічний абсцес легенів.
- •Колапс легенів
- •Інтерстиційна хвороба легенів (іхл)
- •Пневмосклероз, пневмофіброз, пневмоцироз
- •Плеврит
- •Рак легенів
- •Хвороби шлунково-кишкового тракту
- •Хвороби стравоходу
- •Хвороби шлунку Гастрити
- •Аутоімунний.
- •Хвороби печінки
- •Гепатози
- •Гепатити
- •Вірусні гепатити
- •Вірусний гепатит а
- •Вірусний гепатит в
- •Хронічний вірусний гепатит в
- •Вірусний гепатит d (дельта-гепатит)
- •Вірусний гепатит с
- •Вірусний гепатит е
- •Вірусний гепатит g
- •Вірусний гепатит ні а – ні е
- •Вірусний гепатит ttv
- •Вірусний гепатит f (?)
- •Хронічний вірусний гепатит невідомого типу
- •Цироз печінки
- •Жовчнокам’яна хвороба
- •Гострий холецистит
- •Хронічний холецистит
- •Панкреатит
- •Захворювання нирок
- •Хвороби статевих органів та вагітності
- •Патологія передміхурової залози
- •Патологія яєчок
- •Хвороби жіночих статевих органів.
- •Захворювання вагітності та післяпологового періоду
- •Патологія плода та новонароджених
- •III Діабетична фетопатія
- •Хвороби новонароджених
- •Ендокринні хвороби
- •1. Порушення залоз бувають:
- •Патологія аденогіпофіза
- •Патологія нейрогіпофіза і гіпоталамуса
- •Патологія щитовидної залози
- •Патологія прищитовидних залоз
- •Патологія наднирників
- •Патологія підшлункової залози
- •Тема №9 туберкульоз первинний і гематогенний
- •Первинний туберкульоз
- •Гематогенний туберкульоз
- •Тема №10 вторинний туберкульоз
- •Парагрип
- •Респіраторно-синцитіальна інфекція
- •Аденовірусна інфекція
- •Тема №12 бактеріальні інфекції: дифтерія, скарлатина Дифтерія
- •Скарлатина
- •Тема №13 кишкові інфекції: дизентерія, черевний тиф, холера. Черевний тиф
Аденовірусна інфекція
Аденовірусна інфекція – гостре респіраторне захворювання, що викликається аденовірусами з групи ДНК-вірусів, діаметром 70-90 нм.
Шляхи інфікування і місце розмноження аденовірусів схожі з іншими респіраторними вірусними інфекціями. Джерелом зараження є хвора людина та носії. Інфекція передається переважно повітряно-краплинним шляхом.
Уражуються: дихальні шляхи, кон’юнктива очей, лімфоїдна тканина (частіше зіву та глотки, рідше – кишечника та лімфатичних вузлів черевної порожнини). У просвіті бронхів міститься серозний ексудат з домішками макрофагів та одиничних лейкоцитів. На пізніх стадіях розвитку в уражених ділянках клітини епітелію та ексудату піддаються розпаду на грудки. Принципово схожі зміни виявляються і з боку альвеолоцитів. Вони піддаються гігантоклітинному метаморфозу і надалі відторгаються в просвіт альвеол.
За клінічним перебігом розрізняють дві форми.
Легка форма характеризується розвитком гострого катарального риноларинготрахеобронхіту, гострого фарингіту, реґіонарного лімфаденіту та гострого кон’юнктивіту.
Г острий
аденовірусний кон’юнктивіт.
острий
аденовірусний кон’юнктивіт.
Слизова оболонка верхніх дихальних шляхів повнокровна, набрякла, з дрібними крововиливами, лімфогістіоцитарною інфільтрацією та вираженою десквамацією епітеліальних клітин. У цитоплазмі десквамованих клітин знаходять фуксинофільні включення. Збільшені в розмірах ядра містять включення аденовірусу. Такі клітини є маркером аденовірусної інфекції (аденовірусні клітини). У дітей до 1 року нерідко виникає пневмонія, пов’язана із специфічною дією аденовірусу – аденовірусна пневмонія. Морфологічно цитопатична дія вірусу виявляється у формуванні внутрішньоядерних включень, що складаються з вірусних частинок. Ядра клітин нерівномірно забарвлюються, деякі з них збільшуються в розмірах, стають більш базофільними. Це відбувається за рахунок появи в ядрі багатих на ДНК включень округлої форми.

Аденовірусна пневмонія. Забарвлення гематоксилін-еозин.
Для аденовірусної пневмонії характерний серозний ексудат, з невеликою кількістю макрофагів, лімфоїдних клітин, нейтрофілів та альвеолярного епітелію, а також аденовірусні клітини. У міжальвеолярних перегородках серед інфільтрату, представленого лімфоцитами, також зустрічаються аденовірусні клітини.
Важка форма захворювання виникає або при генералізації вірусної інфекції, або в результаті приєднання вторинної інфекції. При генералізації інфекції віруси розмножуються в епітеліальних клітинах кишечника, печінки, нирок, підшлункової залози, гангліозних клітинах головного мозку, при цьому утворюються аденовірусні клітини. У цих органах розвиваються розлади кровообігу та запалення.
А деновірусний
гепатит при генералізації інфекції.
деновірусний
гепатит при генералізації інфекції.
А деновірусний
гепатит при генералізації інфекції.
Цитопатичні включення в гепатоцитах.
Лімфоцитарна інфільтрація.
деновірусний
гепатит при генералізації інфекції.
Цитопатичні включення в гепатоцитах.
Лімфоцитарна інфільтрація.
Ускладнення. Отит, пансинусит, ангіна, пневмонія, розвиток яких пов’язаний з приєднанням вторинної інфекції. Смерть може настати від аденовірусної пневмонії, легеневих ускладнень, обумовлених приєднанням бактеріальної флори або від поширених уражень внутрішніх органів (особливо головного мозку – енцефаліт) при генералізації інфекції.
Кір
Кір — надзвичайно контагіозна гостра вірусна інфекція переважно дитячого віку, яка характеризується загальною інтоксикацією, підвищенням температури тіла, катаром слизових оболонок дихальних шляхів та кон’юнктив, плямисто-папульозним висипом.
Ймовірно, кір був широко поширений і в античному світі, хоча точних відомостей про це не збереглося. Перший класичний опис кору, що дійшов до нас, був зроблений іранським вченим Ібн Разі (Разес) у 860-932 роках, який видав книгу, названу "Віспа і Кір". У 17 столітті Т.Сиденхем чітко розмежував симптоми кору і скарлатини, які раніше вважалися за єдине захворювання. У 1847 році П.Панум опублікував результати блискучого аналізу епідемії кору на Фарерських островах і точно визначив тривалість інкубаційного та контагіозного періодів кору.
Етіологія. Збудником кору є фільтрівний РНК-вірус роду морбіллівірусів, сімейства параміксовірусів, має сферичну форму і діаметр 100-250 нм. Складається з нуклеокапсиду – спіралі РНК та зовнішньої оболонки, утвореної матричними протеїнами (поверхневими глікопротеїнами) двох типів – один з них гемаглютинін, інший «гантелеподібний» білок. Вірус малостійкий в зовнішньому середовищі, швидко гине поза людським організмом від дії різних хімічних і фізичних чинників.
Епідеміологія. Джерелом інфекції є хворий на кір. Найбільша заразність спостерігається в початковому катаральному періоді та в перші дні висипання. Шлях передачі кору — повітряно-краплинний на значні відстані (через коридори, сходові клітки в сусідні кімнати та квартири). Передача вірусу кору через предмети та третю особу у зв’язку з нестійкістю збудника сумнівна.
Сприйнятливість людини до кору дуже висока. Індекс контагіозності становить 0,96—0,98, тобто всі діти і дорослі, які не хворіли на кір, але були в контакті з хворим, захворюють. Імунітет до кору у дорослих є результатом перенесеної ними хвороби. Завдяки трансплацентарному імунітету діти до 3 місяців не хворіють на кір, а у віці від 3 до 6 місяців хворіють дуже рідко. Останнім часом, у зв’язку з уведенням масової вакцинації, спостерігаються зміни вікової структури хворих на кір: збільшується питома вага дітей старшого віку та дорослих, тобто контингентів, які давно були імунізовані або зовсім не підлягають імунізації. Характерною особливістю останніх років є збільшення випадків повторних захворювань на кір (0,5—6 %).
П
 роцес
відбруньковування вірусу кору від
інфікованої клітини.
роцес
відбруньковування вірусу кору від
інфікованої клітини.
Патогенез. Вхідними воротами інфекції при кору є верхні дихальні шляхи і, очевидно, кон’юнктива очей. В епітелії слизових оболонок та реґіонарних лімфатичних вузлах вірус кору розмножується та проникає в кров (перша хвиля вірусемії). Циркулюючий вірус фіксується в клітинах ретикулоендотеліальної системи та лімфоїдній тканині, посилено розмножується і знову проникає в кров (друга хвиля вірусемії). Фіксація вірусу, що циркулює повторно, триває у лімфоїдній тканині. В результаті повторного контакту вірусу з клітинами лімфоїдних утворень шкіри, розвивається гіперергічне запалення, що клінічно проявляється висипаннями. Пошкодження лімфоїдного апарату організму призводить до пригнічення імунних реакцій — розвитку посткорової анергії. Цим пояснюється значна частина ускладнень, а також загострення попередніх та супровідних захворювань після перенесеного кору.
Клініко-морфологічна характеристика. Виділяють наступні періоди хвороби: інкубаційний, катаральний, період висипань та реконвалесценції. Інкубаційний період становить 9—11 днів. Він може тривати до 17 днів, а при введенні контактним особам імуноглобуліну — до 21 дня. З 3-го дня інкубаційного періоду в лімфовузлах, мигдаликах, селезінці можна виявити типові гігантські багатоядерні клітини Warthin-Finkeldey з включеннями в цитоплазмі.
Коровий лімфаденіт з формуванням гігантських клітин
Warthin-Finkeldey.
П очаток
хвороби гострий. За розвитку катарального
періоду з’являються підвищення
температури тіла до 38—39 °С, головний
біль, кашель, нежить. Підвищення
температури тіла в перші дні у більшості
випадків нестійке. Катаральні явища з
кожним днем посилюються. Кашель стає
впертим. З’являються світлобоязнь,
сльозотеча — розвивається кон’юнктивіт.
очаток
хвороби гострий. За розвитку катарального
періоду з’являються підвищення
температури тіла до 38—39 °С, головний
біль, кашель, нежить. Підвищення
температури тіла в перші дні у більшості
випадків нестійке. Катаральні явища з
кожним днем посилюються. Кашель стає
впертим. З’являються світлобоязнь,
сльозотеча — розвивається кон’юнктивіт.
На 2-3-й день від початку хвороби на слизовій оболонці щік проти малих корінних зубів, інколи на слизовій оболонці губ та кон’юнктив, виникають дрібні, розміром з макову зернину, білуваті цятки, які піднімаються над слизовою оболонкою і оточені червоним обідком. Це плями Бєльського-Філатова-Копліка — патогномонічний для кору симптом, який має особливо важливе діагностичне значення. Одночасно або через 1-2 дні на слизовій оболонці м’якого та твердого піднебінь з’являються червоні плями неправильної форми — корова енантема.
Слизова оболонка всієї порожнини рота стає рихлою та повнокровною. Тривалість катарального періоду — 2-4 дні, але може бути до 5-6 днів, особливо у щеплених дітей. Перед появою висипань температура тіла часто знижується, іноді до норми.
Період висипу починається з нового підвищення температури тіла (двогорба температурна крива) та посилення інших симптомів загальної інтоксикації. Катаральні явища у верхніх дихальних шляхах та кон’юнктивах досягають максимуму. Перші елементи висипу з’являються за вухами, на переніссі, на обличчі, шиї, потім на тулубі і, нарешті, на кінцівках. Елементи висипу тримаються 3 дні, з 4-го починають згасати в тому самому порядку, в якому вони з’явилися. На місці висипу залишається пігментація, згодом починається дрібне висівкоподібне лущення. Разом із згасанням висипу зменшуються явища загальної інтоксикації, нормалізується температура тіла, зменшуються катаральні явища.

П
 лями
Бєльського-Філатова-Копліка —
патогномонічний
лями
Бєльського-Філатова-Копліка —
патогномонічний
для кору симптом.
Висип при кору плямисто-папульозний, рясний, місцями він зливається, розміщується на незміненому фоні шкіри.
Гістологічно зміни в сосочковому шарі дерми представлені набряком, повнокров’ям судин, вогнищевими крововиливами з периваскулярною лімфогістіоцитарною інфільтрацією, фокусами некрозів в епідермісі.
У період реконвалесценції (пігментації) на фоні вже нормальної температури тіла зберігаються незначні катаральні явища, астенізація (в’ялість, швидка втомлюваність тощо), опірність організму знижується. У цей період часто розвиваються ускладнення.
Клінічні форми кору. При типовому кору спостерігаються легка, середня та важка форми. Остання супроводжується в окремих випадках симптомами ураження центральної нервової системи (непритомність, судороги, гіпертермія та ін.). Ці симптоми при важких формах кору бувають у гострому періоді хвороби (катаральному або в періоді висипу) на відміну від неврологічних ускладнень кору (енцефаліт, менінгіт), які виникають у період пігментації. Характерними для важких форм кору є також геморагічні прояви (кровоточивість слизових оболонок, геморагічний характер висипу тощо). Слід пам’ятати, що носова кровотеча в катаральному періоді кору може спостерігатися при різному за важкістю перебігу хвороби, навіть при легкій формі.
Мітигований (легкий, ослаблений) кір буває у дітей, яким проводили пасивну імунопрофілактику (введення проти корового імуноглобуліну). Інкубаційний період звичайно подовжується — максимально до 21 дня. Початковий період та період висипу, навпаки, скорочується. Катаральні явища з боку слизових оболонок верхніх дихальних шляхів та кон’юнктив виражені слабко або їх зовсім немає. Явища загальної інтоксикації незначні або їх немає. Температура тіла звичайно субфебрильна. Енантеми та плям Бєльського-Філатова-Копліка у більшості випадків немає, висипання незначні.
Кір у щеплених вакциною, як правило, зберігає типові для нього клінічні риси, але здебільшого перебіг його легкий. Для щеплених проти кору характерні подовження катарального періоду хвороби та втрата етапності появи висипу.
Ускладнення. Частота ускладнень при кору тим більша, чим менший вік хворого. Особливо велика вона у дітей до дворічного віку. Розвитку ускладнень сприяють супутні захворювання та патологічні стани (рахіт, ексудативний діатез, гіпотрофія та ін.). Негігієнічні умови утримання хворих, скупченість, порушення режиму та догляду створюють широкі можливості для розвитку ускладнень при кору.
Найчастіше спостерігаються ускладнення з боку органів дихання: круп, гнійний бронхіт, пневмонія, плеврит. Макроскопічно процес носить характер катарального фарингіту, ларинготрахеобронхіту. Слизова оболонка набрякла, повнокровна, секреція слизу різко підвищена, що супроводжується нежиттю, кашлем, сльозотечею. У важких випадках можуть виникати некрози, слизова оболонка стає тьмяною, сірувато-жовтого кольору. Набряк і некрози слизової оболонки гортані можуть викликати рефлекторний спазм її мускулатури з розвитком асфіксії (несправжній круп). Розрізняють ранній та пізній круп. Ранній коровий круп виникає в катаральному періоді або на початку періоду висипу, триває 1-3 дні. Пізній круп приєднується в періоді пігментації, пов’язаний з активацією вторинної бактеріальної інфекції і характеризується важким перебігом.
Бронхіт, пов’язаний з катаральним запаленням слизової оболонки, є симптомом кору. Приєднання бактеріальної флори та розвиток гнійного бронхіту – важке ускладнення кору.
Пневмонія є найчастішим ускладненням кору і переважно причиною летального наслідку. Вона розвивається в ранні періоди хвороби, разом з появою висипу або на висоті висипань (рання пневмонія) і після згасання висипу (пізня пневмонія). В легенях виявляються, як правило, невеликі пневмонічні вогнища червоного кольору. При неускладненому кору в міжальвеолярних перегородках легень утворюються міліарні і субміліарні фокуси проліферації лімфоїдних, гістіоцитарних ти плазматичних клітин з клітинами Warthin-Finkeldey (гігантоклітинна пневмонія)
Г ігантоклітинна
корова пневмонія.
ігантоклітинна
корова пневмонія.
Серед ускладнень кору, пов’язаних з ураженням травного каналу, домінує стоматит. Він зумовлюється нашаруванням вторинної інфекції на уражену вірусом слизову оболонку ротової порожнини. З’являються афти, некрози, дрібні виразки, найчастіше на слизовій оболонці щік. Губи при цьому часто набрякають, тріскаються. Стоматит може бути одиничним ускладненням кору, але здебільшого він приєднується до інших ускладнень у ослаблених дітей з порушеною трофікою. Нома (гангрена щоки), яка спостерігалася раніше як ускладнення кору в дітей з важкою дистрофією, останнім часом не спостерігається.
Катаральне запалення слизових оболонок кишок при кору створює сприятливий фон для розвитку бактеріального ентериту, ентероколіту, коліту. Особливо небезпечним є приєднання дизентерії, сальмонельозу, у дітей раннього віку – колі-інфекції, стафілококової інфекції.
Серед інших ускладнень, пов’язаних з активацією вторинної бактеріальної флори, найчастіше спостерігається гнійний отит, мастоїдит, синусит, гнійний кон’юнктивіт або блефарокон’юнктивіт, кератит, стафіло- і стрептодермія, пемфігус, флегмона підшкірної основи та ін.
Тяжкі ускладнення кору пов’язані з ураженням центральної нервової системи. Найчастіше буває коровий енцефаліт, рідше — менінгоенцефаліт та серозний менінгіт.
К оровий
енцефаліт розвивається в період згасання
корового висипу та пігментації.
Характеризується відновленням симптомів
загальної інтоксикації та появою
симптомів ураження речовини мозку.
Спостерігаються розлади свідомості
різного ступеня (оглушення, сопор, кома),
психічні розлади (галюцинації, делірій,
«мозковий крик»), судороги (клонічні,
тонічні, клоніко-тонічні), парези та
паралічі, гіпертермія, насильницькі
рухи (нервові тики, міоклонія, атетоз),
ознаки підвищення внутрішньочерепного
тиску (головний біль, блювання та ін.).
оровий
енцефаліт розвивається в період згасання
корового висипу та пігментації.
Характеризується відновленням симптомів
загальної інтоксикації та появою
симптомів ураження речовини мозку.
Спостерігаються розлади свідомості
різного ступеня (оглушення, сопор, кома),
психічні розлади (галюцинації, делірій,
«мозковий крик»), судороги (клонічні,
тонічні, клоніко-тонічні), парези та
паралічі, гіпертермія, насильницькі
рухи (нервові тики, міоклонія, атетоз),
ознаки підвищення внутрішньочерепного
тиску (головний біль, блювання та ін.).
Мікрогліальний вузлик в тканині мозку на тлі корового енцефаліту.
Коровий менінгіт спостерігається рідко. Характеризується підвищенням температури тіла, сильним головним болем та повторним блюванням. Наявні гіперестезія м’язів потилиці, верхній та нижній симптоми Брудзинського, симптом Керніга. Коровий менінгіт звичайно доброякісний, при енцефаліті прогноз завжди дуже серйозний.
Останнім часом встановлено зв’язок підгострого склерозуючого паненцефаліту з коровою інфекцією. Клінічно склерозуючий паненцефаліт проявляється зростаючою недоумкуватістю, різкими вогнищевими неврологічними симптомами, гіперкінезами, міоклонічними судомами. Хвороба розглядається як результат тривалої персистенції вірусу кору в тканині мозку.
Діагностичні критерії.
Опорні ознаки:
- плями Бєльського-Філатова-Копліка. З’являються на 2-й день хвороби і зникають через 2-3 дні, залишаючи гіперемію і розпушення слизової оболонки щік;
- етапність появи висипу на шкірі протягом 3 днів (обличчя, тулуб, кінцівки) на 3-4-й день від початку катарального періоду;
- висип рясний, плямисто-папульозний, схильний до злиття;
- поява пігментації з 3-го дня висипання на обличчі з подальшим дрібним висівкоподібним лущенням на шкірі.
Факультативні ознаки:
- симптоми інтоксикації (підвищення температури тіла, слабкість, млявість, порушення сну, дратівливість);
- катаральні явища (кашель, нежить, сльозотеча, світлобоязнь, блефарит);
- одутлість обличчя з ін’єктованими склерами та набряклими губами;
- підвищення температури тіла з субфебрильних цифр до високих при появі висипань.
Лабораторні методи:
- серологічне дослідження – метод парних сироваток з інтервалом 7-9 днів. Перший забір крові не пізніше 3-го дня висипання (4-кратне та більше наростання титру антитіл в другій сироватці);
- виділення вірусу з крові, відокремлюваного зіву або ліквору.
Профілактика В нашій країні обов’язкова планова активна імунізація живою ослабленою коровою вакциною Л-16 проводиться з 1968 року.
Протикоровий імуноглобулін з профілактичною метою вводять лише обмеженому контингенту контактних: дітям у віці 1-1,5 року (починаючи з тримісячного віку), яким не було зроблено протикорової вакцинації; дітям у віці до 4 років з протипоказаннями до щеплень і ослабленим дітям (без обмеження віку). Імуноглобулін уводять не пізніше 6-го дня від моменту контакту в дозі 1,5 мл (до 10 років), 3 мл (старші за 10 років).
Заходи у вогнищі. Хворого на кір ізолюють удома або госпіталізують до стаціонару. Строки ізоляції від моменту появи висипу — 5 днів, у разі ускладнень — 10 днів. Після вказаних строків ізоляції та клінічного видужання реконвалесцент кору може перебувати в дитячому колективі.
Строк карантину для контактних, що не хворіли, і не вакцинованих становить 17 днів, при введенні імуноглобуліну — 21 день. Якщо хворого на кір виявлено в дитячому колективі, де всіх дітей вакциновано або вони раніше вже хворіли на кір, карантин не встановлюється.
В зв’язку з малою стійкістю вірусу кору заключну дезінфекцію не роблять.
За вогнищем встановлюють медичний нагляд.
Віл-інфекція та синдром набутого імунодефіциту
За оцінкою Об’єднаної програми ООН з ВІЛ/СНІД та Всесвітньої організації охорони здоров’я (ВООЗ), з 1981 по 2009 рік від хвороб, пов’язаних з ВІЛ-інфекцією та СНІД померли 25 мільйонів чоловік. Таким чином, пандемія ВІЛ-інфекції є однією з найбільш згубних в історії людства. Тільки в 2006 році ВІЛ-інфекція стала причиною смерті близько 2,9 мільйонів чоловік. На початок 2007 року у всьому світі близько 40 мільйонів чоловік (0,66 % населення Землі) були носіями ВІЛ. Дві третини із загального числа ВІЛ-інфікованих живуть в країнах Африки, на південь від пустелі Сахари. У найбільш постраждалих країнах пандемія ВІЛ-інфекції та СНІД перешкоджає економічному зростанню і збільшує бідність населення.
ВІЛ-інфекція – це хвороба, що розвивається в результаті довготривалої персистенції вірусу імунодефіциту людини (ВІЛ) в лімфоцитах, макрофагах та клітинах нервової тканини, і характеризується повільно прогресуючою дисфункцією імунної системи.
Синдром набутого імунного дефіциту (СНІД) – кінцева стадія ВІЛ-інфекції, перебігає з ураженням імунної та нервової систем і проявляється розвитком важких вірусних, бактеріальних, паразитарних уражень і (або) злоякісних новоутворень, які призводять до смерті хворого.
Історія відкриття. Вірус імунодефіциту людини був відкритий в 1983 році в результаті дослідження етіології СНІД. Першими офіційними науковими повідомленнями про СНІД стали дві статті про незвичайні випадки розвитку пневмоцистної пневмонії та саркоми Капоші у чоловіків-гомосексуалістів, опубліковані в 1981 році. У липні 1982 року вперше для позначення нової хвороби був запропонований термін СНІД (AIDS). У вересні того ж року, на основі ряду опортуністичних інфекцій, діагностованих у чоловіків-гомосексуалістів, наркоманів, хворих на гемофілію A та гаїтян, вперше було дано повноцінне визначення СНІД як хвороби. Паралельно велися роботи над гіпотезою про можливу інфекційну природу СНІД. Вірус імунодефіциту людини незалежно відкрили в 1983 році в двох лабораторіях: в Інституті Пастера у Франції під керівництвом Люка Монтаньє (Luc Montagnier) та в Національному інституті раку в США під керівництвом Роберта Галло (Robert C. Gallo). Результати досліджень, в яких з тканин пацієнтів вперше вдалося виділити новий ретровірус, були опубліковані 20 травня 1983 року в журналі Science. У цих статтях повідомлялося про виявлення нового вірусу, що належить до групи HTLV вірусів. Дослідники висували припущення, що виділені ними віруси можуть викликати СНІД. 4 травня 1984 року дослідники повідомили про виділення вірусу, що вже носив на той момент назву HTLV-III, з лімфоцитів у 26 з 72 обстежених хворих на СНІД та у 18 з 21 хворих з пре-СНІД станом. У жодного з 115 здорових гетеросексуальних індивідів контрольної групи вірус виявити не вдалося. Дослідники відзначили, що малий відсоток виділення вірусу з крові хворих на СНІД викликаний малою кількістю Т4 лімфоцитів, клітин, в яких, ймовірно, розмножується ВІЛ. Крім того, вчені повідомили про виявлення антитіл до вірусу, про ідентифікацію раніше описаних у інших осіб вірусів і раніше невідомих антигенів HTLV-III та про спостереження розмноження вірусу в популяції лімфоцитів.
У 1986 році було виявлено, що віруси, відкриті в 1983 році французькими і американськими дослідниками, генетично ідентичні. Первинні назви вірусів були скасовані і запропонована одна загальна назва – ВІЛ (вірус імунодефіциту людини). У 2008 році Люк Монтаньє і Франсуаза Барре-Синуссі були удостоєні Нобелівської премії в області фізіології та медицини «за відкриття вірусу імунодефіциту людини».
Етіологія. Вірус імунодефіциту людини (ВІЛ) відносять до родини ретровірусів (Retroviridae), роду лентивірусів (Lentivirus).
В ірус
імунодефіциту людини. Видно будову
вірусу: зовнішню оболонку та розташований
в центрі конусоподібний кор. Вірусна
РНК розташована в його розширених
відділах у вигляді електронно-щільних
зон.
ірус
імунодефіциту людини. Видно будову
вірусу: зовнішню оболонку та розташований
в центрі конусоподібний кор. Вірусна
РНК розташована в його розширених
відділах у вигляді електронно-щільних
зон.
Назва Lentivirus походить від латинського слова lente – повільний. Така назва віддзеркалює одну з особливостей вірусів цієї групи, а саме – повільну і неоднакову швидкість розвитку інфекційного процесу в макроорганізмі. Для лентивірусів також характерний тривалий інкубаційний період.
Для ВІЛ характерна висока частота генетичних змін, що виникають в процесі самовідтворення. Частота виникнення генетичних помилок при реплікації ВІЛ складає 10-3-10-4 помилок (геном * цикл реплікації), що на декілька порядків вище аналогічної величини у еукаріот. Довжина генома ВІЛ складає приблизно 104 нуклеотидів. З цього виходить, що практично кожен вірус хоч би на один нуклеотид відрізняється від свого попередника. В природі ВІЛ існує у вигляді безлічі квазі-видів, залишаючись при цьому однією таксономічною одиницею. В процесі дослідження ВІЛ все-таки були виявлені різновиди, які значно відрізнялися один від одного за декількома ознаками, зокрема різною структурою геному. На сьогоднішній день відомі ВІЛ-1, ВІЛ-2, ВІЛ-3, ВІЛ-4:
• ВІЛ-1 – перший представник групи, відкритий в 1983 році. Є найбільш поширеною формою;
• ВІЛ-2 – вид вірусу імунодефіциту людини, ідентифікований в 1986 році. Відрізняється від ВІЛ-1 структурою геному. Відомо, що ВІЛ-2 менш патогенний і передається з меншою вірогідністю, ніж ВІЛ-1;
• ВІЛ-3 – рідкісний вид, про відкриття якого було повідомлено в 1988 році. Виявлений вірус не реагував з антитілами інших відомих груп, а також володів значними відмінностями в структурі геному;
• ВІЛ-4 – рідкісний вид вірусу, виявлений в 1986 році.
Глобальна епідемія ВІЛ-інфекції головним чином обумовлена розповсюдженням ВІЛ-1, та поширеним переважно в Західній Африці ВІЛ-2. ВІЛ-3 і ВІЛ-4 не грають помітної ролі в розповсюдженні епідемії. У переважній більшості випадків, якщо не вказано окремо, під ВІЛ розуміється ВІЛ-1.
Віруси мають вид сферичних частинок, діаметром 100-120 нм. Капсид зрілого віріона має форму усіченого конусу. Іноді зустрічаються «багатоядерні» віріони.
Всередині капсиду ВІЛ знаходиться білково-нуклеїновий комплекс: дві нитки вірусної РНК, вірусні ферменти (зворотна транскриптаза, протеаза, інтеграза) та білки (p7, nef, vif, vpr). Сам капсид утворений ~2000 копій вірусного білка p24. Крім того, з капсидом ВІЛ-1 (але не ВІЛ-2) зв’язуються ~200 копій клітинного циклофіліну А, який вірус запозичує у зараженої клітини.
Капсид ВІЛ оточений матричною оболонкою, яка утворена ~2000 копій матричного білка p17. Матрична оболонка, у свою чергу, оточена двошаровою ліпідною мембраною, що є зовнішньою оболонкою вірусу. Вона утворена молекулами, захопленими вірусом під час його відбруньковування з клітини в процесі реплікації. В ліпідну мембрану вбудовані 72 глікопротеїнові комплекси, кожен з яких утворений трьома молекулами трансмембранного глікопротеїну (gp41 або ТМ), що служить «якорем» комплексу, та трьома молекулами поверхневого глікопротеїну (gp120 або SU). За допомогою gp120 вірус приєднується до антиген-CD4 рецептора та Co-рецептору, що знаходяться на поверхні мембрани клітин-мішеней. У ліпідній мембрані вірусу також знаходяться мембранні білки клітин, зокрема людські лейкоцитарні антигени (HLA) класів I, II та молекули міжклітинної адгезії.
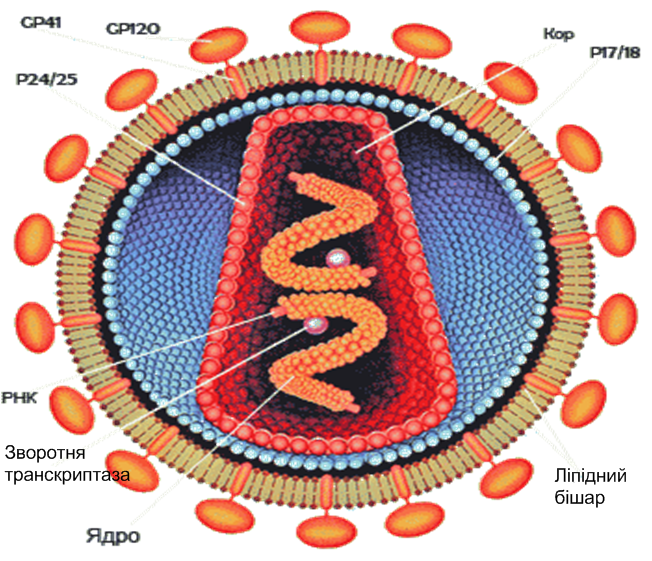
Схематична будова вірусу імунодефіциту людини.
Огляд глобальної епідеміології ВІЛ-інфекції/СНІД. Всього в світі близько 40 мільйонів чоловік живуть з ВІЛ-інфекцією. Більше двох третин з них населяють Африку на південь від пустелі Сахара. Епідемія почалася тут в кінці 1970-х – початку 1980-х років. За епіцентр вважається смуга, що протягнулася від Західної Африки до Індійського океану. Потім ВІЛ перекинувся південніше. Більше всього носіїв ВІЛ в ПАР – близько 5 мільйонів. Але в перерахунку на душу населення цей показник вище в Ботсвані і Свазіленді. У Свазіленді інфікований кожен третій дорослий. За винятком країн Африки, сьогодні швидше за все ВІЛ розповсюджується в Центральній Азії та Східній Європі. З 1999 по 2002 роки кількість інфікованих тут майже потроїлася. Ці регіони стримували епідемію до кінця 1990-х, а потім кількість заражених почало різко збільшуватися – в основному за рахунок наркоманів.
ВІЛ-інфекція в Україні.
Перший випадок ВІЛ інфекції в СРСР був виявлений в 1986 році. З цієї миті починається так званий період зародження епідемії. Перші випадки ВІЛ-інфекції серед громадян СРСР як правило відбувалися унаслідок незахищених статевих контактів з африканськими студентами в кінці 70-х років XX століття. Короткий спалах ВІЛ-інфекції спочатку 90-х років не набув подальшого поширення. В цілому даний період епідемії відрізнявся надзвичайно низьким рівнем інфікування (на весь СРСР менше 1000 виявлених випадків) населення. На той момент в західних країнах епідемія вже була значущою причиною смертності у віковій групі від 20 до 40 років.
Дана сприятлива епідемічна обстановка призвела до згортання деяких широких протиепідемічних програм, як недоцільних та надзвичайно коштовних. Все це призвело до того, що в 1993-95 роках епідеміологічна служба України була нездатна вчасно локалізувати два спалахи ВІЛ-інфекції, що сталися серед споживачів ін’єкційних наркотиків в Миколаєві та Одесі. Як виявилось згодом, ці спалахи були незалежно викликані різними вірусами, що відносяться до різних субтипів ВІЛ-1. Тільки за два роки (1994-95) в Одесі та Миколаєві було виявлено декілька тисяч ВІЛ-інфікованих. З цієї миті на території колишнього СРСР починається наступна стадія епідемії ВІЛ-інфекції, так звана концентрована стадія, яка продовжується по теперішній час (2010 рік). Дана стадія характеризується рівнем ВІЛ-інфекції 5 та більше відсотків в певній групі ризику (в Україні та Росії це ін’єкційні наркомани). У 1995 році відбувається спалах ВІЛ-інфекції в Калінінграді, потім послідовно в Москві та Санкт-Петербурзі, далі спалахи йшли один за одним по всій Росії в напрямі із заходу на схід. Напрям руху епідемії та молекулярно-епідеміологічний аналіз показали, що 95% всіх вивчених випадків ВІЛ-інфекції в Україні та Росії мають своє походження від початкових спалахів в Миколаєві та Одесі. В цілому, дана епідеміологічна стадія інфекції характеризується концентрацією ВІЛ-інфекції серед ін’єкційних наркоманів, низькою генетичною різноманітністю вірусу, поступовим переходом епідемії з групи ризику в інші популяції.
Шляхи передачі ВІЛ.
ВІЛ нестійкий поза середовищем організму, при висиханні крові (сперми, лімфи і вагінального секрету) гине. ВІЛ практично миттєво гине при температурі вище 56°С. ВІЛ може міститися практично у всіх біологічних рідинах організму. Проте, достатня для зараження кількість вірусу присутня тільки в крові, спермі, вагінальному секреті, лімфі і грудному молоці (грудне молоко небезпечне тільки для немовлят – в їх шлунку ще не виробляється шлунковий сік, який вбиває ВІЛ). Вміст вірусу в інших біологічних рідинах – слині, сльозі – нікчемне малий; немає інформації про випадки зараження через слину, сльози, піт.
Зараження ВІЛ відбувається тільки від інфікованої людини. Існують три основні шляхи передачі ВІЛ:
1) статевий;
2) через кров та інші біологічні рідини, забруднені ними голки й інструменти, при трансплантації органів;
3) перинатальний – від матері дитині під час вагітності і пологів (вертикальний) і при грудному вигодовуванні (горизонтальний). Зараження дітей ВІЛ, як правило, відбувається перинатально.
Патогенез. Основною мішенню ВІЛ у периферичній крові є Т лімфоцити, що несуть на своїй поверхні CD4+ рецептори – CD4+ Т-лімфоцити. Крім Т-хелперів, CD4+ рецептори, що обумовлюють сприйнятливість клітин до ВІЛ, розташовані також на по верхні моноцитів та макрофагів. До зараження ВІЛ сприйнятливі фолікулярні дендритичні клітини, мегакаріоцити, еозинофіли, астроцити, олігодендроцити, клітини мікроглії, CD8+ Т-лімфоцити, В-лімфоцити, епітеліальні клітини ниркових канальців та шийки матки, клітини слизової оболонки травного тракту, гепатоцити, фібробласти легень, кардіоміоцити, епітеліальні клітини слинних залоз, клітини пігментного епітелію сітківки, простати, яєчок, надниркових залоз та інші.
Зниження кількості дендритичних клітин, що є професійними антиген-презентуючими клітинами (в основному і починають імунну відповідь до патогенного чинника) по важливості наслідків для імунної системи є навіть більш значущим чинником ніж загибель Т-хелперів. Причини загибелі дендритичних клітин залишаються нез’ясованими.
Причини загибелі Т-лімфоцитів хелперів:
-
Апоптоз CD4+ лімфоцитів вважається за основний механізм. Навіть на стадії СНІД рівень інфікування Т4 клітин складає 1:1000, що говорить про те, що вірус сам по собі не здатний вбити таку кількість клітин, яка гине при ВІЛ інфекції;
-
Вибухова репродукція вірусу;
-
Злиття мембран заражених і не заражених Т-хелперів з утворенням нежиттєздатних симпластів. Симпласти були виявлені тільки в умовах культури клітин;
-
Атака заражених клітин цитотоксичними Т-лімфоцитами;
-
Адсорбція вільного gp120 на CD4+ незаражених Т-хелперів з їх подальшою атакою цитотоксичними Т-лімфоцитами.
В
основі тяжкого імунодефіциту при
ВІЛ-інфекції лежить прогресуюче зниження
кількості CD4+ Т-лімфоцитів, що є, з одного
боку, результатом їх постійного
руйнування, з іншого – недостатнього
поповнення їхньої кількості з клітин
попередників. О
Малюнок
3
Основний резервуар ВІЛ в організмі – макрофаги і моноцити, оскільки в них не відбувається вибухової репродукції вірусу. Вихід відбувається через комплекс Гольджі.
Клінічна характеристика ВІЛ-інфекції та СНІД.
До ВІЛ-інфікованих належать особи, в яких, незалежно від клінічних проявів хвороби, при лабораторному дослідженні виявлені ознаки наявності вірусу імунодефіциту людини.
Клінічна класифікація ВІЛ-інфекції. Найбільш зручною для використання є класифікація ВООЗ, згідно якої виділяється 5 стадій захворювання:
• стадія гострого захворювання;
• стадія безсимптомного носіння;
• стадія персистуючої генералізованої лімфаденопатії;
• СНІД-асоційований комплекс;
• СНІД.
С хематичне
зображення перебігу ВІЛ-інфекції.
хематичне
зображення перебігу ВІЛ-інфекції.
Стадія гострого захворювання.
Після періоду інкубації, що продовжується від 2-х тижнів до 3-х місяців, (а в окремих випадках – до року), у третини інфікованих розвивається стадія гострого захворювання. Вона супроводжується підвищенням температури, явищами фарингіту, лімфаденопатією, збільшенням печінки та селезінки, диспепсичними розладами, нестійкими та різноманітними (уртикарними, папульозними) висипаннями.
С тадія
гострого захворювання (період
сероконверсії): висип. Стадія гострого
захворювання починається приблизно
через 6 тижнів після зараження і може
проявлятися мононуклеозоподібним
синдромом з лихоманкою, ангіною,
збільшенням лімфовузлів. міальгією та
висипом.
тадія
гострого захворювання (період
сероконверсії): висип. Стадія гострого
захворювання починається приблизно
через 6 тижнів після зараження і може
проявлятися мононуклеозоподібним
синдромом з лихоманкою, ангіною,
збільшенням лімфовузлів. міальгією та
висипом.
Стадія гострого захворювання часто супроводжується транзиторним зниженням рівня СD4-лімфоцитів. Не у всіх хворих на початку стадії гострого захворювання можливо виявити антитіла до ВІЛ. Найбільш надійно виявляти р24 антиген ВІЛ. Тривалість клінічних проявів гострої інфекції варіює від декількох днів до декількох місяців, але частіше складає 1-6 тижнів.
Стадія безсимптомного носіння. Характеризується відсутністю клінічних проявів захворювання. В окремих випадках спостерігається помірне збільшення лімфовузлів. В крові у хворих з безсимптомною інфекцією визначаються антитіла до антигенів ВІЛ. Тривалість цієї стадії – від 2 до 10 років і залежить від цілого ряду факторів, природа яких ще мало вивчена.
Стадія персистуючої генералізованої лімфаденопатії. Вона характеризується:
• збільшенням лімфатичних вузлів у двох різних групах (за виключенням пахових лімфовузлів у дорослих) до розмірів більше 1 см, у дітей більше 0,5 см в діаметрі, яке зберігається протягом не менше 3 місяців;
• відсутністю інтеркурентних захворювань, що можуть призводити до лімфаденопатії;
• неспецифічні реактивні зміни при гістологічному досліджені біоптатів лімфовузлів
П ерсистуюча
генералізована лімфаденопатія може
спостерігатись і на наступних стадіях
ВІЛ-інфекції, однак на цій стадії вона
є єдиним клінічним проявом
ерсистуюча
генералізована лімфаденопатія може
спостерігатись і на наступних стадіях
ВІЛ-інфекції, однак на цій стадії вона
є єдиним клінічним проявом
П
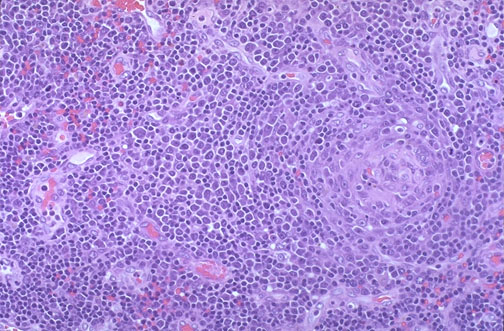 ерсистуюча
генералізована лімфаденопатія у 8-річної
ВІЛ-інфікованої дівчинки.
ерсистуюча
генералізована лімфаденопатія у 8-річної
ВІЛ-інфікованої дівчинки.
Явища фолікулярної гіперплазії при ВІЛ-лімфаденопатії. Біопсія шийного лімфовузла.
СНІД-асоційований комплекс. Характеризується наявністю таких ознак та симптомів: діарея нез’ясованої причини, нездужання, втомлюваність та сонливість, анорексія, лихоманка, нічна пітливість, головний біль, спленомегалія. З’являються неврологічні порушення, які призводять до втрати пам’яті, та прояви периферійної невропатії. Характерна поява оперізуючого герпесу, рецидивуючих кандидозних висипань на слизових оболонках ротової порожнини, «волосатої» лейкоплакії язика, рецидивуючого простого герпесу, чисельних фолікулітів, себорейних дерматитів, контагіозного молюску, паротиту, гепатоспленомегалії. Втрата ваги тіла відмічається у більшості хворих і, як правило, прогресує.
СНІД. СНІД є кінцевою стадією клінічного перебігу ВІЛ-інфекції. На перший план виступає картина опортуністичних інфекцій і (або) пухлин. Їх поява пов’язана з дефіцитом клітинного імунітету, чинником якого є ВІЛ. Сам термін «опортуністичні інфекції» підкреслює той факт, що ці інфекційні процеси практично не реєструються у осіб з нормальним рівнем імунної відповіді і розвиваються тільки у випадках глибокої імунодепресії.
При лабораторному дослідженні на цій стадії в сироватці крові пацієнтів, як правило, виявляється антиген р24, знижується рівень антитіл до ВІЛ (можливо їх зникнення), має місце значне зниження СД4-лімфоцитів, лейкопенія, лімфоцитопенія, анемія.
Згідно з положенням ВООЗ від 1988 року і доповненням від 1993 року, достовірний діагноз СНІД у пацієнта встановлюється за умови виявлення в нього антитіл до ВІЛ та хоча б одного з СНІД-індикаторних захворювань.
Перелік СНІД-індикаторних захворювань, що входять до Європейського визначення випадку СНІД для реєстрації та епіднагляду (з доповненнями 1993 року).
Опортуністичні інфекції:
-
Бактеріальні інфекції у дітей, молодших 13 років, множинні чи рецидивуючі.
-
Кандидоз трахеї, бронхів або легенів. Кандидоз стравоходу.
-
Кокцидіомікоз, поширений або поза легеневий.
-
Криптококоз.
-
Криптоспоридіоз з діареєю тривалістю понад місяць.
-
Цитомегаловірусна інфекція у хворих віком понад один місяць, з ураженням внутрішніх органів, крім печінки, селезінки чи лімфатичних вузлів. Цитомегаловірусний ретиніт з втратою зору.
-
Герпетична інфекція з хронічними виразками, що не виліковуються протягом одного місяця, або з ураженням бронхів, легень, стравоходу у пацієнтів віком більше місяця.
-
Гістоплазмоз, поширений або поза легеневий.
-
Ізоспороз з діареєю понад один місяць.
-
Інфекції, викликані M.kansasii, поширені або поза легеневі.
-
Легеневий туберкульоз у дорослих або підлітків, старших 13 років.
-
Поза легеневі форми туберкульозу.
-
Інші захворювання, спричинені мікобактерією, окрім M.tuberculosis, поширені або поза легеневі.
-
Пневмонія, спричинена Pneumocystis carinii.
-
Повторні пневмонії.
-
Прогресуюча множинна лейкоенцефалопатія.
-
Сальмонельозна септицемія, рецидивуюча (крім спричиненої S.typhy murium).
-
Токсоплазмоз мозку у пацієнтів віком понад 1 місяць.
Інші хвороби:
-
Цервікальний інвазивний рак.
-
Енцефалопатія, пов’язана з ВІЛ.
-
Саркома Капоші.
-
Лімфоїдна інтерстиціальна пневмонія у дітей, молодших за 13 років.
-
Лімфома Беркітта. Лімфома імунобластна. Лімфома мозку (первинна).
-
Синдром виснаження, обумовлений ВІЛ (слім-хвороба, схуднення).
Індикаторні хвороби з недостатньою інформацією:
-
Опортуністичні інфекції невстановленої етіології.
-
Лімфома невстановленого походження.
