
- •Хвороби системи крові
- •1. Анемії. Визначення, основні причини, механізми виникнення, класифікації (за
- •2. Етiологiя, патогенез, патоморфологiя постгеморагiчних анемiй.
- •3. Етiологiя, патогенез, класифiкацiя, патоморфологiя анемiй внаслiдок порушення кровотворення.
- •4. Етiологiя, патогенез, класифiкацiя, патоморфологiя гемолiтичних анемiй.
- •5. Геморагічні синдроми: вазопатії, васкулопатії, тромбоцитопенії, тромбоцитопатії, коагулопатії. Особливості геморагічних синдромів у дитячому віці.
- •Тромбоцитопенії: визначення, класифікації, характеристика.
- •Коагулопатії: визначення, класифікації, характеристика.
- •Поширені форми спадкових анемій (сфероцитоз, серповидноклітинна анемія, таласемія) та геморагічних діатезів (гемофілія, хвороба Віллебранда).
- •Пухлини системи крові (гемобластози). Визначення. Класифікація. Особливості гемобластозів у дітей.
- •11. Лейкози. Загальна характеристика. Етіологія, патогенез, класифікації лейкозів.
- •12. Гострі лейкози. Загальна характеристика. Франко-Американо-Британська класифікація гострих лейкозів (fab).
- •13. Морфологічні прояви гострих лейкозів, ускладнення і причини смерті.
- •15. Парапротеїнемічні лейкози. Загальна характеристика. Мієломна хвороба. Визначення, клініко-морфологічні прояви, ускладнення і причини смерті.
- •16. Лімфоми. Етіологія, патогенез, класифікація. Особливості лімфом у дитячому віці.
- •17. Лімфома Ходжкіна. Морфологічні варіанти класичної лімфоми Ходжкіна.
- •Атеросклероз аорти
- •Симптоматичнi гіпертензії
- •Наслідки гострої ішемії міокарду :
- •Ревматичні хвороби
- •Ревматизм (хвороба Сокольського-Буйо)
- •Ревматоїдний артрит
- •Хвороба Бєхтєрєва (Штрюмпеля - Марі)
- •Системний червоний вовчак (хвороба Лібмана – Сакса)
- •Системна склеродермія
- •Дерматоміозіт
- •Вузликовий периартеріїт (хвороба Куссмауля – Мейера)
- •Системні васкуліти
- •Алегрічний еозинофільний гранулематозний ангіїт (синдром Чарга-Стросса)
- •Геморагічний васкуліт (хвороба Шенлейна— Геноха)
- •Неспецифічний аортоартериїт (хвороба Такаясу)
- •Гранулематоз Вегенера
- •Облітеруючий тромбангиїт (хвороба Бюргера)
- •Темпоральний ангіїт (хвороба Хортона)
- •Ендокардит Леффлера
- •Набуті вади серця
- •Хвороби нервової системи Хвороба Альцгеймера
- •Хвороба Паркінсона
- •Розсіяний склероз
- •Боковий аміотрофічний склероз
- •Цереброваскулярні хвороби
- •Мозковий інсульт
- •Спонтанні субарахноїдальний та внутрішньочерепний крововиливи
- •Постреанімаційна енцефалопатія
- •Енцефаліт
- •Травматичні ушкодження головного мозку
- •Хвороби периферичної нервової системи
- •Гострі респіраторні захворювання органів дихання
- •3) Гуморальні фактори загального захисту -Ig м, Іg і.
- •4) Клітинні фактори:
- •Хронічні неспецифічні захворювання легень
- •Хронічний бронхіт
- •2) Позалегеневі:
- •Хронічний абсцес легенів.
- •Колапс легенів
- •Інтерстиційна хвороба легенів (іхл)
- •Пневмосклероз, пневмофіброз, пневмоцироз
- •Плеврит
- •Рак легенів
- •Хвороби шлунково-кишкового тракту
- •Хвороби стравоходу
- •Хвороби шлунку Гастрити
- •Аутоімунний.
- •Хвороби печінки
- •Гепатози
- •Гепатити
- •Вірусні гепатити
- •Вірусний гепатит а
- •Вірусний гепатит в
- •Хронічний вірусний гепатит в
- •Вірусний гепатит d (дельта-гепатит)
- •Вірусний гепатит с
- •Вірусний гепатит е
- •Вірусний гепатит g
- •Вірусний гепатит ні а – ні е
- •Вірусний гепатит ttv
- •Вірусний гепатит f (?)
- •Хронічний вірусний гепатит невідомого типу
- •Цироз печінки
- •Жовчнокам’яна хвороба
- •Гострий холецистит
- •Хронічний холецистит
- •Панкреатит
- •Захворювання нирок
- •Хвороби статевих органів та вагітності
- •Патологія передміхурової залози
- •Патологія яєчок
- •Хвороби жіночих статевих органів.
- •Захворювання вагітності та післяпологового періоду
- •Патологія плода та новонароджених
- •III Діабетична фетопатія
- •Хвороби новонароджених
- •Ендокринні хвороби
- •1. Порушення залоз бувають:
- •Патологія аденогіпофіза
- •Патологія нейрогіпофіза і гіпоталамуса
- •Патологія щитовидної залози
- •Патологія прищитовидних залоз
- •Патологія наднирників
- •Патологія підшлункової залози
- •Тема №9 туберкульоз первинний і гематогенний
- •Первинний туберкульоз
- •Гематогенний туберкульоз
- •Тема №10 вторинний туберкульоз
- •Парагрип
- •Респіраторно-синцитіальна інфекція
- •Аденовірусна інфекція
- •Тема №12 бактеріальні інфекції: дифтерія, скарлатина Дифтерія
- •Скарлатина
- •Тема №13 кишкові інфекції: дизентерія, черевний тиф, холера. Черевний тиф
Тема №10 вторинний туберкульоз
Вторинний туберкульоз розвивається в легенях дорослої людини, що раніше перенесла первинну інфекцію.
В патогенезі легеневих вогнищ вторинного туберкульозу перевага віддається теорії ендогенного їх походження: реактівації вогнищ відсіву періоду первинної інфекції при реверсії атенуйованих персистуючих МБТ в патогенні форми. Також існує теорія екзогенного походження вторинного туберкульозу (реінфекційний туберкульоз при повторному зараженні мікобактерією).
Для вторинного туберкульозу характерні:
-
вибірково легенева локалізація процесу;
-
контактний та інтраканалікулярний (бронхіальне дерево, шлунково-кишковий тракт) шлях розповсюдження;
-
зміна клініко-морфологічних форм.
Розрізняють вісім форм вторинного туберкульозу: гострий вогнищевий, фіброзно-вогнищевий, інфільтративний (інфільтративно-пневмонічний), туберкулома, казеозна пневмонія, гострий кавернозний, фіброзно-кавернозний та циротичний.
Вогнищевий туберкульоз легень характеризується навністю в легенях поодиноких або множинних вогнищ, діаметром до 1 см та загальною протяжністю легеневих змін до 2 сегментів. Залежно від фази процесу виділяють:
- гострий вогнищевий (дрібновогнищевий) туберкульоз;
- фіброзно-вогнищевий туберкульоз.
Гострий вогнищевий (дрібновогнищевий) туберкульоз морфологічно характеризується наявністю в I і II сегментах частіше правої легені одного або двох вогнищ (вогнища реінфекту Абрикосова), які складаються із специфічного ендобронхіту, мезобронхиту та перібронхіту внутрішньочасткового бронха. Процес по бронхіолах переходить на легеневу паренхіму, внаслідок чого розвивається ацинозна або лобулярна сирниста бронхопневмонія. У лімфовузлах кореня легені розвивається реактивний неспецифічний процес. При своєчасному лікуванні, а в основному спонтанно, процес затихає, вогнища казеозного некрозу інкапсулюються і петрифікуются.
Фіброзно-вогнищевий туберкульоз – фаза перебігу дрібновогнищевого туберкульозу, коли після періоду затихання хвороби процес знову спалахує. При загоєнні вогнищ Абрикосова з’являються крупні інкапсульовані і частково пертифіковані вогнища, яким надається значення в загостренні процесу. Він характеризується виникненням ацинозних, лобулярних вогнищ казеозної пневмонії, які повторно інкапсулюються, петрифікуються (вогнища Ашоффа-Пуля). Але схильність до загострення зберігається. Процес не виходить за межі I і II сегментів, причому в них серед осумкованих і петрифікованих вогнищ туберкульозу є не тільки вогнища реінфекту, але і ті, які представляють результат гематогенного відсіву в період первинної інфекції (вогнища Симона).
Вогнищевий туберкульоз може бути самостійною формою захворювання або варіантом загоєння інфільтративного, фіброзно-кавернозного чи гематогенного туберкульозу легень.
Інфільтративний (інфільтративно-пневмонічний) туберкульоз. Це вогнище туберкульозної ексудативної пневмонії з казеозним некрозом в центрі (вогнище або інфільтрат Ассмана-Редекера). Фокус казеозного некрозу обмежений широкою зоною перифокального серозного запалення, яке переважає над казеозними змінами. Ексудативні зміни навколо казеозних вогнищ виходять за межі часточки і навіть сегменту.
Інфільтративний туберкульоз виникає в результаті прогресування вогнищевого процесу або реактивації старих туберкульозних змін. Перифокальне запалення може розсмоктуватися, і в період загоєння залишаються один або два невеликих казеозних фокусів, що не розсмокталися. Вони інкапсулюються і захворювання знову набуває характеру фіброзно-вогнищевого туберкульозу. Характер перебігу:
-
хвилеподібний;
-
прогресуючий, з переходом в казеозну пневмонію або кавернозний туберкульоз;
-
інволютивний, з розсмоктуванням запальних вогнищ, їх інкапсуляцією, формуванням тубекуломи або цирозу легені.
Туберкулома. Це вогнище інкапсульованого казеозного некрозу величиною більше 1 см. Туберкулома виникає як своєрідна фаза еволюції інфільтративного туберкульозу, коли перифокальне запалення розсмоктується і залишається вогнище сирнистого некрозу, оточене тонкою сполучнотканинною капсулою. Іноді туберкулома розвивається внаслідок заповнення, «блокування» каверни. Туберкулома досягає 2-5 см в діаметрі, розташована в I і II сегменті, частіше правої легені.
С убплеврально
розташована туберкулома.
убплеврально
розташована туберкулома.
Види туберкулом:
• за структурою:
|
- гомогенна (казеома); - шарувата; |
- конгломератна. |
• за кількістю:
|
- солітарна; |
- множинна. |
• за величиною:
|
- мала (1-2 см); - середня (2-4 см); |
- велика (4-6 см); - гігантська (більше 6 см в діаметрі). |
Туберкулома вимагає диференційної діагностики з пухлинами легень, вадами розвитку.
Казеозна пневмонія. Спостерігається при прогресуванні інфільтративного туберкульозу, внаслідок чого казеозні зміни починають переважати над перифокальними. Казеозна пневмонія може бути пов’язана також з прогресуванням первинного легеневого афекту та крупно-вогнищевою дисемінацією при гематогенному туберкульозі.
В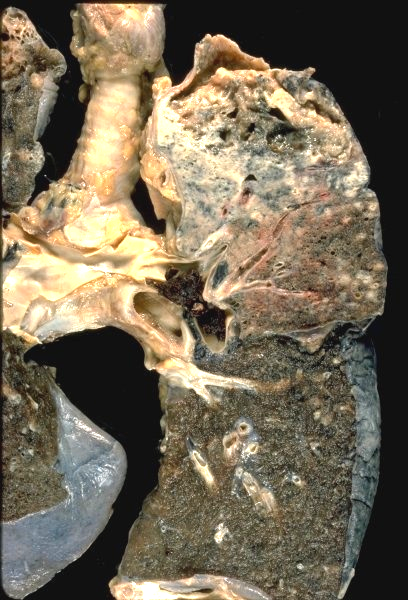
 ерхньочасткова
казеозна пневмонія з формуванням
ерхньочасткова
казеозна пневмонія з формуванням
ділянок кавітації (↑).
У розвитку казеозної пневмонії особливе значення має первинне або повторне інфікування хіміорезистентними штамами МБТ з підвищеною вірулентністю, а також стресові ситуації, голодування, імуносупресивна терапія. Утворюються ацинозні, лобулярні, сегментарні казеозно-пневмонічні вогнища, які можуть зливатися і охоплювати великі ділянки легень. Лобарний характер має казеозна пневмонія, що розвинулася на фоні лобіту. Легеня при казеозній пневмонії збільшена, щільна, на розрізі жовтого забарвлення, на плеврі – фібринозні нашарування.
Кавернозний туберкульоз формується з прогресуючих форм туберкульозу легенів з розпадом – інфільтративного, казеозної пневмонії, гематогенного, вогнищевого, первинного (первинна легенева чахотка).
За характером клінічного перебігу та структури стінки каверни розрізняють гострий кавернозний туберкульоз та хронічний, або фіброзно-кавернозний туберкульоз.
Гострий кавернозний туберкульоз характеризується швидким утворенням порожнини розпаду, а потім каверни на місці вогнища (інфільтрату або туберкуломи). Порожнина розпаду виникає в результаті гнійного розплавлення і розрідження казеозних мас, які з мікобактеріями виділяються разом з мокротинням через дренуючий бронх. Це створює велику небезпеку бронхогенної контамінації легенів, а також виділення мікобактерій в навколишнє середовище. Каверна при цьому сполучається з просвітом сегментарного бронха. Стінка гострої каверни складається з двох шарів: внутрішній – казеозний, зовнішній – представлений ущільненою, в стані запалення, легеневою тканиною.
Фіброзно-кавернозний туберкульоз виникає з гострого кавернозного туберкульозу, коли процес приймає хронічний перебіг. Процес поступово розповсюджується, спускається з верхніх сегментів на нижні як контактним шляхом, так і по бронхах. Стінка хронічної каверни має тришарову будову:
- шар казеозних мас;
- шар специфічної і неспецифічної грануляційної тканини;
- шар фіброзної тканини.
Навколо каверни спостерігаються перифокальне запалення та вогнища бронхогенної дисемінації. До складу стінки каверни можуть входити дренуючі або облітеровані бронхи та кровоносні судини, які макроскопічно мають вигляд балок (балчаті каверни).
Хронічна каверна має неправильну форму. У легенях може сформуватися система каверн. Важкість процесу посилюється з розвитком бронхоектазів, пневмосклерозу і циротичних змін.
Ускладнення фіброзно-кавернозного туберкульозу:
• специфічні:
казеозна пневмонія;  туберкульоз
бронхів; бронхіальні та торакальні
нориці; туберкульозна емпієма плеври;
туберкульоз
бронхів; бронхіальні та торакальні
нориці; туберкульозна емпієма плеври;
• неспецифічні: легенева кровотеча; спонтанний пневмоторакс; легеневе серце; амілоїдоз.
Особливості загоєння кавернозних форм туберкульозу.
Визначаються початковою формою захворювання, його поширеністю, характером перебігу, характером лікування. Репаративні зміни починаються з розсмоктування та відторгнення некротичних мас внутрішнього шару стінки каверни. Грануляційний шар стінки поступово втрачає ознаки специфічності, на його поверхні з’являються багатоядерні гігантські клітини типу сторонніх тіл, в товщі шару збільшується мережа капілярів, посилюються процеси фіброзування. В результаті кавернозна порожнина рубцюється, трансформується у вогнище або посттуберкульозну кистоподібну порожнину з фіброзними стінками, здібними до епітелізації з боку дренуючих бронхів.
Хворі з «абацилярними, сануючимися порожнинами» належать до високої групи ризику рецидиву захворювання. Проте, само по собі закриття каверни не рівнозначне поняттю клінічне одужання: у легені тривало зберігаються вогнища відсіву різного ступеня активності, в складках кистоподібної порожнини виявляються включення казеозних мас. На загоєння негативно впливає наявність різних за об’ємом та важкістю неспецифічних змін: пневмосклероз, циротична деформація, емфізема, хронічний бронхіт та бронхоектази.
Циротичний туберкульоз. Формується на основі фіброзно-кавернозного, хронічного гематогенного, рідше інфільтративного туберкульозу та туберкульозу плеври. Характеризується масштабним розвитком сполучної тканини, наявністю щілиноподібних каверн, вогнищ казеозного некрозу, бронхоектазів, емфіземи, плевральних зрощень та збереженням активності туберкулезного процесу. Циротичний туберкульоз може бути однобічним та двобічним, сегментарним, лобарним, тотальним. Найбільш важка форма циротичного туберкульозу – «зруйнована легеня» кавернозно-циротичного, полікавернозно-циротичного або апневматозно-циротичного типів.
Циротичний туберкульоз не слід ототожнювати з цирозом легенів внаслідок лікування туберкульозу, коли має місце втрата проявів активності специфічного запалення.
Основні ускладнення: легенево-серцева недостатність; амілоїдоз.
Туберкульозний плеврит. Найчастіше поєднується з первинним туберкульозним комплексом, бронхоаденітом, гематогенним, інфільтративним, кавернозними формами туберкульозу. Як маніфестація первинної туберкульозної інфекції може супроводжуватися розвитком фліктен, вузлуватої еритеми, поліартриту. Характер ексудату: серозний, серозно-фібринозний, геморагічний, серозно-геморагічний, гнійний, гнійно-казеозний, рідко зустрічається так званий «холестериновий плеврит». Разом з ексудатом в плеврі можлива дисемінація різнотипних туберкульозних вогнищ. Туберкульоз плеври з гнійним ексудатом (емпієма) обумовлений пневмотораксом, проривом в плевральну порожнину каверни або наявністю бронхоплевральної нориці після оперативного втручання. Затяжний перебіг туберкульозу плеври супроводжується развитком пневмоцирозу, фібротораксом, деформацією грудної клітки.
Вірусні повітряно-краплинні інфекції або гострі респіраторні вірусні інфекції (ГРВІ) є великою групою клінічно та морфологічно схожих гострих запальних захворювань органів дихання, що викликаються пневмотропними вірусами.
Термін ГРВІ охоплює велику кількість захворювань, багато в чому схожих між собою. Основна їх подібність полягає в тому, що всі вони викликаються вірусами, проникають в організм повітряно-краплинним шляхом та характеризуються схожим набором симптомів.
Захворювання на грип та ГРВІ займають перше місце за частотою і кількістю випадків у світі і становлять 95% всіх інфекційних захворювань.
Тема №11
ВІРУСНІ ІНФЕКЦІЙНІ ХВОРОБИ: ГРВІ, КІР, СНІД,
ВІРУСНИЙ ГЕПАТИТ.
Грип
Грип – гостре вірусне інфекційне захворювання, що перебігає з переважним ураженням слизової оболонки дихальних шляхів та явищами загальної інтоксикації.
Імовірно, назва хвороби походить від російського слова «хрип» – звуки, що видаються хворими. Під час Семирічної війни (1756-1763) ця назва розповсюдилася в європейські мови, позначаючи вже саму хворобу, а не окремий симптом. Потім відбулося вторинне запозичення в російську мову від французького «grippe». Існує також версії походження назви від якоїсь комахи «La Grippe», з якою зв’язували розповсюдження хвороби, а також від німецького «greifen» або французького «agripper» – «жадібно хапати, схоплювати».
Етіологія. Віруси грипу відносяться до родини ортоміксовірусів і підрозділяються на серологічні типи А, В та С. Зовні вірусна частинка вкрита білковою оболонкою, яка містить оболонкові антигени вірусу грипу: гемаглютинін та нейрамінідазу. Співвідношення між ними на поверхні вірусу становить 3:1. Гемаглютинін забезпечує здатність вірусу приєднуватися до клітини. Нейрамінідаза відповідає, по-перше, за здатність вірусної частинки проникати в клітину-господаря, і, по-друге, за здатність вірусних частинок виходити з неї після реплікації. Нуклеопротеїд (також званий S-антигеном) є постійним і визначає тип вірусу (А, В або С). Поверхневі антигени (гемаглютинін та нейрамінідаза) мінливі і визначають різні штами одного типу вірусу.
Зовнішня оболонка захищає центральну частину вірусу — нуклеокапсид, представлений скрученим у спіраль ланцюжком РНК та покритій внутрішнім шаром білкових молекул. Геном складається з 8 фрагментів, окремих ділянок РНК, котрі програмують утворення вірусної частинки. Кожен ген відповідає за синтез відповідного білка. Гени і білки вірусу мають однакові назви і позначаються латинськими літерами, тому в спеціальній науковій літературі оперують такими символами: гени РВ1, РВ2, NА, NР, НА, М, NS . Кожен з них виконує певну функцію, пов’язану з побудовою РНК та білків.
Б удова
вірусу грипу.
удова
вірусу грипу.
Антигенна мінливість вірусів грипу
Мінливість антигенних та біологічних властивостей є фундаментальною особливістю вірусів грипу типів А і В. Зміни відбуваються в поверхневих антигенах вірусу. Найімовірніше це еволюційний механізм пристосовності вірусу. Нові штами вірусів, на відміну від своїх попередників не зв’язуються специфічними антитілами, які накопичуються в популяції. Існує два механізми антигенної мінливості: антигенний дрейф та антигенний шифт.
Антигенний дрейф – відбувається в період між пандеміями у всіх типів вірусів (А, В і С). Це незначні зміни в структурі поверхневих антигенів (гемаглютиніну та нейрамінідази), що викликаються точковими мутаціями в генах. Як правило такі зміни відбуваються щороку. В результаті виникають епідемії, оскільки захист від попередніх контактів з вірусом зберігається, хоч він і недостатній.
Антигенний шифт. Через нерегулярні інтервали часу (10-40 років) з’являються віруси з сильними відмінностями від основної популяції. Ці зміни серйозно зачіпають антигенну структуру гемаглютиніну, а рідше і нейрамінідази. В даний час механізм утворення нових штамів вірусів грипу остаточно не ясний. Одна з існуючих теорій заснована на рекомбінації генів вірусу грипу тварин (птахів, свиней) і людини, що не має до нього готових чинників захисту – клітинного і гуморального імунітету. В результаті антигенного шифту утворюються абсолютно нові штами вірусів, проти яких переважна більшість населення не має імунітету. Такі непередбачувані зміни до сьогоднішнього дня спостерігалися тільки у вірусів типу А. В результаті розвиваються пандемії у всіх вікових групах, які тим важче, чим сильніше змінився вірус.
Епідеміологія
Джерелом інфекції є хвора людина, особливо в перші 5 днів хвороби. Зараження людей відбувається частіше повітряно-крапельним шляхом; рідше передача вірусу відбувається через предмети побуту. Хворий заразний з першої години захворювання і до 3-5 доби хвороби.
Сприйнятливість до грипу дуже висока. Періодичність епідемій залежить від рівня імунітету населення і мінливості антигенних властивостей вірусів. Епідемії грипу, викликані вірусами типу А і В (іноді) можуть перебігати одночасно.
Однією з особливостей сучасних грипозних епідемій стало переважне охоплення захворюванням дітей віком до 14 років — саме такого контингенту, який вперше зустрічається з епідемічним варіантом вірусу. Імунітет у перехворівших грипом А зберігається 1-3 роки, грипом В – 3-6 років.
Патогенез
Вірус грипу потрапляє в організм через верхні дихальні шляхи, проникаючи в клітини покривного епітелію. Внутрішньоклітинне розмноження вірусу викликає дистрофічні і некротичні зміни. Клітини епітелію при цьому гинуть, а звільнений вірус проникає в нові клітини, вражаючи їх. Патологічний процес поширюється зверху вниз по ходу дихальних шляхів. Токсичні речовини що виділяються в результаті загибелі вірусів і розпаду епітелію, потрапляють в кров, викликаючи пошкодження судинної системи, особливо капілярів.
Ступінь пошкодження судин визначає важкість циркуляторних розладів під час грипу, що проявляються кровотечами, а також крововиливами в тканини різних органів (легенів, головного мозку), слизові оболонки верхніх дихальних шляхів. Активація (при зниженні захисних сил організму) бактеріальної мікрофлори верхніх дихальних шляхів зумовлює виникнення запальних процесів в різних органах, особливо в легенях.
Клініко-морфологічна характеристика
Інкубаційний період триває від 12 годин до 3 днів, частіше 1-2 дні. Клінічні прояви хвороби не залежать від типу вірусу, але найважче перебігає грип, що викликаний вірусами підтипів А1 і А2. В типових випадках захворювання починається раптово. Підвищується температура до 38-40о С. Хворі жаліються на сильний головний біль при русі очей, ломоту у всьому тілі, розбитість, нежить, сльозотечу, охриплість, в’ялість, сонливість, запаморочення. В ряді випадків можливе безсоння, марення, судоми. Можливі крововиливи в шкіру і слизові оболонки, носові, маткові, легеневі, шлунково-кишкові кровотечі, виражена задишка, зниження тиску, приглушення тонів серця, явища менінгіту. У більшості хворих спостерігається кашель внаслідок розвитку трахеїту та трахеобронхіту, причому явища трахеїту переважають, тому кашель при грипі болісний, сухий, мокротиння з’являється через декілька днів. Іноді грип перебігає без підвищення температури або без ознак ураження верхніх дихальних шляхів.
Розрізняють такі форми клінічного перебігу грипу:
- легка форма (амбулаторний грип);
- середнього ступеня тяжкості;
- важка форма грипу.
Легка форма грипу характеризується ураженням слизової оболонки верхніх дихальних шляхів та розвитком гострого катарального риноларинготрахеобронхіту. Слизова оболонка повнокровна, набрякла, з серозно-слизовим ексудатом.
У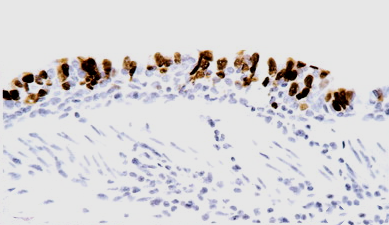 келихоподібних клітинах та в клітинах
серозно-слизових залоз велика кількість
ШИК-позитивного секрету (ознаки
гіперсекреції слизу). Характерна
наявність в цитоплазмі епітеліальних
клітин базофільних та оксифільних
(фуксинофільних) включень. Дрібними
базофільними включеннями є мікроколонії
вірусу грипу, що підтверджується методом
флуоресціюючих антитіл. Оксифільні
включення – це продукт реакції клітин
на впровадження вірусу і осередкової
деструкції її органел. При
електронно-мікроскопічному дослідженні
епітелію бронхів окрім вірусних частинок
можуть виявлятися ультраструктури,
пов’язані з клітинною мембраною, які
утворюють химерної спіралеподібної
форми псевдо мієлінові фігури. Включення
цитоплазми і антигени грипу можуть бути
виявлені в мазках-відбитках із слизової
оболонки носа в самій ранній стадії
грипу, що має значення для його діагностики
(рисунок 3.3). Легка форма грипу перебігає
сприятливо, закінчується через 5-6 днів
повним відновленням слизової оболонки
верхніх дихальних шляхів та одужанням.
келихоподібних клітинах та в клітинах
серозно-слизових залоз велика кількість
ШИК-позитивного секрету (ознаки
гіперсекреції слизу). Характерна
наявність в цитоплазмі епітеліальних
клітин базофільних та оксифільних
(фуксинофільних) включень. Дрібними
базофільними включеннями є мікроколонії
вірусу грипу, що підтверджується методом
флуоресціюючих антитіл. Оксифільні
включення – це продукт реакції клітин
на впровадження вірусу і осередкової
деструкції її органел. При
електронно-мікроскопічному дослідженні
епітелію бронхів окрім вірусних частинок
можуть виявлятися ультраструктури,
пов’язані з клітинною мембраною, які
утворюють химерної спіралеподібної
форми псевдо мієлінові фігури. Включення
цитоплазми і антигени грипу можуть бути
виявлені в мазках-відбитках із слизової
оболонки носа в самій ранній стадії
грипу, що має значення для його діагностики
(рисунок 3.3). Легка форма грипу перебігає
сприятливо, закінчується через 5-6 днів
повним відновленням слизової оболонки
верхніх дихальних шляхів та одужанням.
Позитивне ядерне та цитоплазматичне забарвлення війчастого епітелію бронхів.
Грип середнього ступеня важкості перебігає із залученням до патологічного процесу слизової оболонки не тільки верхніх дихальних шляхів, але і дрібних бронхів, бронхіол, а також легеневої паренхіми. У трахеї і бронхах розвивається серозно-геморагічне запалення, іноді з вогнищами некрозу слизової оболонки. У цитоплазмі бронхіального і альвеолярного епітелію є включення вірусу.
Мікроскопічно в легенях: повнокров’я, в альвеолах видно серозний, іноді геморагічний ексудат, десквамовані клітини альвеолярного епітелію, поодинокі нейтрофіли, еритроцити, ділянки ателектазів та гострої емфіземи; міжальвеолярні перегородки потовщені за рахунок набряку та інфільтрації лімфоїдними клітинами. Перебіг грипу середнього ступеня важкості в цілому сприятливий: одужання настає через 3-4 тижні.

В просвіті альвеол множинні макрофаги, нейтрофіли, еритроцити. Міжальвеолярні перегородки різко потовщені та набряклі.
Важка форма грипу має два різновиди:
- грипозний токсикоз;
- грип з переважно легеневими ускладненнями.
При важкому грипозному токсикозі на перший план виступає виражена загальна інтоксикація, обумовлена цито- і вазопаралітичною дією вірусу. У трахеї та бронхах виникають серозно-геморагічне запалення та некроз. У легенях, на тлі розладів кровообігу та масивних крововиливів, є безліч дрібних (ацинозних, часточкових) вогнищ серозно-геморагічної пневмонії, що чергуються з фокусами гострої емфіземи та ателектазів. У випадках блискавичного перебігу грипу можливий токсичний геморагічний набряк легенів.
Дрібні точкові крововиливи виявляються в головному мозку, внутрішніх органах, серозних і слизових оболонках, шкірі. Нерідко такі хворі гинуть на 4-5-й день захворювання від крововиливів в життєво важливі центри або дихальної недостатності.
Важкий грип з легеневими ускладненнями обумовлений приєднанням вторинної інфекції (стафілокок, стрептокок, пневмокок, паличка синього гною). Ступінь запальних та деструктивних змін зростає від трахеї до бронхів та тканини легенів. У найбільш важких випадках в гортані і трахеї знаходять фібринозно-геморагічне запалення з великими ділянками некрозу в слизовій оболонці та утворенням виразок. До процесу залучаються всі шари стінки бронхів – виникає фібринозно-геморагічний панбронхіт, або виразково-некротичний панбронхіт.

Геморагічне просякнення в лобових та скроневих частках головного мозку на тлі важкого грипу.
За наявності дифузного бронхіоліту запальний процес розповсюджується на тканину легень і виникає найчастіше ускладнення грипу – пневмонія.
Грипозна пневмонія має ряд своїх особливостей:
-
це, перш за все, бронхопневмонія;
-
за площею ураження вона вогнищева (часточкова; часточкова зливна);
-
за локалізацією запального процесу вона носить стромально-паренхіматозний характер;
-
за характером ексудату вона геморагічна (фібринозно-геморагічна).
Грипозна пневмонія відрізняється важкістю та тривалістю клінічного перебігу. Це пов’язано з імунодепресивною дією вірусу грипу, що визначає приєднання вторинної інфекції. Цьому сприяє також виражене пошкодження всієї дренажної системи легень: дифузний пан бронхіт, лімфо- та гемангіопатія. Деструктивний панбронхіт може вести до розвитку гострих бронхоектазів, вогнищ ателектазу та гострої емфіземи. Різноманітність морфологічних змін додають розрізу ураженої легені строкатий вигляд, і таку легеню позначають як "велика строката грипозна легеня" (рисунки 3.6; 3.7).
Г рипозна
пневмонія схильна до таких грізних
ускладнень як абсцедування, гангрена
легені. Запальний процес може
розповсюджуватися на плевру і тоді
розвивається деструктивний фібринозний
плеврит. Можливий розвиток емпієми
плеври, яка може ускладнитися гнійним
перикардитом та гнійним медіастинітом.
У зв’язку з тим, що грипозний ексудат
тривало не розсмоктується, може
відбуватися його карніфікація (заміщення
ексудату сполучною тканиною).
рипозна
пневмонія схильна до таких грізних
ускладнень як абсцедування, гангрена
легені. Запальний процес може
розповсюджуватися на плевру і тоді
розвивається деструктивний фібринозний
плеврит. Можливий розвиток емпієми
плеври, яка може ускладнитися гнійним
перикардитом та гнійним медіастинітом.
У зв’язку з тим, що грипозний ексудат
тривало не розсмоктується, може
відбуватися його карніфікація (заміщення
ексудату сполучною тканиною).
Л егені
збільшені в об’ємі, місцями щільні,
темно-червоного (геморагічний ексудат),
місцями сірувато-жовтого (вогнища
абсцесів), сіруватого (фібринозний
ексудат) кольору.
егені
збільшені в об’ємі, місцями щільні,
темно-червоного (геморагічний ексудат),
місцями сірувато-жовтого (вогнища
абсцесів), сіруватого (фібринозний
ексудат) кольору.
Геморагічний характер грипозної пневмонії. Забарвлення
гематоксилін-еозин.
З позалегеневих ускладнень слід зазначити розвиток дуже грізного ускладнення – серозного або серозно-геморагічного менінгіту, який може поєднуватися з енцефалітом. Для грипозного енцефаліту характерні периваскулярні лімфоцитарні інфільтрати, нейрогліальні вузлики, дистрофічні зміни нервових клітин, безліч дрібних крововиливів.
Можливий розвиток гострого негнійного проміжного міокардиту. Дистрофічні зміни клітин інтрамуральних гангліїв серця можуть явитися причиною гострої серцевої недостатності. У хворих грипом нерідко спостерігається розвиток тромбофлебіту і тромбартеріїтів. Нарешті, часто спостерігається гострий гнійний отит (запалення середнього вуха), запалення додаткових пазух носа – гайморит, фронтит, етмоїдит, пансинусит.
