
- •Частина і. Загальна патологія
- •1. Предмет, завдання і методи патологічної фізіології. Патологічна фізіологія як навчальна дисципліна
- •2 Загальна нозологія
- •IV. За патогенезом:
- •I. Фізіологічний апоптоз відбувається:
- •II. Апоптоз в патологічних умовах може відбуватися:
- •I. Зменшення об'єму циркулюючої крові:
- •II. Зменшення хвилинного об'єму серця:
- •IV. Порушення реологічних властивостей крові:
- •I. Периферичні механізми:
- •II. Периферично-центральні механізми:
- •I. Свд може виявлятися:
- •II. Свд може характеризуватися:
I. Фізіологічний апоптоз відбувається:
а) у період ембріогенезу (імплантація, органогенез, онтогенетична інволюція, метаморфоз) відповідно до генетичної програми знищення клітин, які вже більше не потрібні;
б) під час гормон-залежної інволюції органів у дорослих (загибель клітин ен-дометрію під час менструального циклу, атрезія фолікулів яєчника під час менопаузи, зменшення маси молочних залоз після припинення лактації);
в) у популяціях клітин з високою інтенсивністю проліферативних процесів для підтримання сталої кількості клітин (наприклад, у криптах слизової тонкої кишки);
г) у клітинах, що вже виконали свою функцію (у нейтрофілах по завершенню гострого запалення, у лімфоцитах у кінці імунної відповіді;
ґ) у потенційно небезпечних для організму лімфоцитах (клітинах так званих "заборонених клонів'1);
д) під час дії цитотоксичних Т-лімфоцитів (Т-кілерів) на уражені вірусами і пухлинні клітини.
II. Апоптоз в патологічних умовах може відбуватися:
а) унаслідок дії патогенних чинників, що спричиняють необоротне ушкодження ДНК (іонізуюча радіація, протипухлинні препарати);
б) в інфікованих вірусами клітинах (наприклад, при вірусному гепатиті);
в) у паренхіматозних органах у процесі розвитку атрофії, що виникає як наслідок обтурації їхніх вивідних проток (підшлункова і слинні залози);
г) у пухлинах — як під час їхньої регресії, так і в процесі активного росту;
ґ) під впливом чинників, що збільшують проникність мітохондріальних мембран.
11.23. Як здійснюється апоптоз?
Розрізняють три послідовні фази апоптозу. І. Фаза ініціювання. Суть її полягає в послідовній активації так званих "суїцид-них" ферментів — каспаз (їх сьогодні налічують понад 10). Існує два шляхи такої активації: зовнішній і внутрішній.
Зовнішній (рецепторопосередкований) шлях пов'язаний з існуванням на поверхні клітинної мембрани так званих "рецепторів смерті" (із сімейства рецепторів до фактора некрозу пухлин - ФНП). Взаємодія цих рецепторів з ФНП та деякими іншими лігандами спричиняється до появи в цитоплазмі (з внутрішнього боку плазматичної мембрани поблизу активованого рецептора) б ілка-п о середника, який активує протеазу- каспазу-8 (у людини- каспазу-10). Активна каспаза-8 започатковує каскад реакцій (у тому числі і аутокаталітичних), під час яких відбувається перетворення неактивних прокаспаз в активні каспази - ферменти, що "вбивають" клітину.
Внутрішній (мітохондріальний) шлях пов'язаний зі збільшенням проникності мітохондріальних мембран (утворенням "мітохондріальної пори") та виходом із мітохондрій у цитоплазму так званих проапоптичних сполук- цитохрому с,
апоптозіндукуючого фактора (АІФ) та ін. Утворення "мітохондріальної пори " відбувається внаслідок заміни антиапоптичних білків в мембрані мітохондрій на проапоптичні білки. Така заміна має місце тоді, коли припиняється дія на клітину факторів росту та інших стимуляторів клітинної активності. Цитохром с, потрапивши в цитоплазму, разом з білком цитозолю - апоптозактивуючим фактором (ААФ) утворює комплекс, який активує каспазу-9. Зазначена протеаза започатковує процес утворення інших активних каспаз (див. вище).
II. Фаза вбивання ("екзекуції"). У результаті наведених вище подій утворюються активні форми каспаз-екзекуторів (каспаза-3, каспаза-6 та ін.). Ці протеази: а) розщеплюють білки цитоскелета; б) руйнують білки матриксу ядра; в) активують цитоплазматичну ДНК-азу через розщеплення її білкового інгібітора. Унаслідок цього змінюються форма і об'єм клітини, ядро розпадається на окремі фрагменти, а сама клітина на так звані апоптичні тільця — утвори, що зовні мають мембрану, а всередині містять спресовані органели і окремі фрагменти ядра.
Ш. Фаза вилучення загиблих клітин. Здійснюється макрофагами шляхом фагоцитозу мертвих клітин і апоптичних тілець. Цьому сприяє вивільнення клітинами ще на ранніх фазах їхнього апоптозу речовин-хемотаксинів, а також поява на поверхні клітин, що гинуть, білків-маркерів, які дають змогу макрофагам розпізнавати мертві клітини серед ще живих. Важливе значення цього етапу полягає в тому, що своєчасний фагоцитоз загиблих клітин запобігає їхньому некрозу, виходу з клітин лізосомних ферментів і розвитку запалення.
11.24. Які захисно-компенсаторні механізми має ушкоджена клітина?
Все різноманіття захисно-компенсаторних реакцій клітини у відповідь на її ушкодження можна умовно розділити на дві групи.
I. Реакції, спрямовані на відновлення порушеного внутрішньоклітинного гомеостазу:
а) активація механізмів активного транспорту речовин (Na-K-, Са-насосів; Na-Ca-, Na-H-обмінних механізмів, мікровезикулярного транспорту);
б) посилення регенерації антиоксидантів;
в) зв'язування вільних жирових кислот (синтез тригліцеридів);
г) активація синтезу білків, нуклеїнових кислот, фосфоліпідів та ін. Неодмінною умовою реалізації цих механізмів є достатнє енергозабезпечення
клітини. Це досягається підвищенням інтенсивності енергетичного обміну (активація гліколізу, клітинного дихання, пентозного циклу) і перерозподілом наявних у клітин енергетичних ресурсів.
II. Реакції, спрямовані на створення функціонального спокою ушкодженої клітини. їхня мета полягає в тому, щоб усунути можливі додаткові зрушення внутрішньоклітинного гомеостазу при дії фізіологічних збуджувальних факторів (стабілізація ушкодження) і звести до мінімуму енергетичні витрати на виконання специфічних функцій клітини.
До таких реакцій можна віднести:
а) утворення клітиною простагландинів і блокада ними |3-адренорецепторів (рис. 37);
б) інгібування адеі-іілатциклази і підвищення активності фосфодіестерази, що руйнує цАМФ;
в) утворення аденозину - природного блокатора Са-каналів та ін.
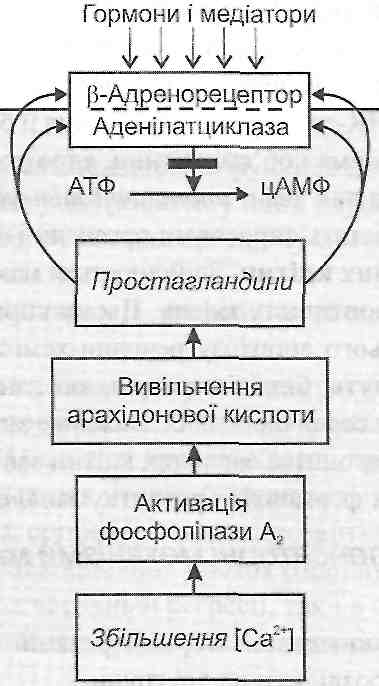
Рис. 37. Захисна роль простагландинів при ушкодженні клітини
11.25. Які існують підходи до патогенетичного лікування ушкоджених клітин?
Основні принципи впливу на ушкоджені клітини:
1) обмеження і пригнічення молекулярних механізмів ушкодження (блокада Са-каналів, застосування антиоксидантів, інгібіторів фосфоліпази А2 і протеаз, активація біосинтезу білків та ін.);
2) створення функціонального спокою (щадний режим, дієта, блокада клітинних рецепторів та ін.);
3) енергетичне й пластичне забезпечення гомеостатичних механізмів клітини (вплив на периферичний кровообіг і мікроциркуляцію з метою поліпшення доставки кисню і поживних речовин до ушкоджених клітин, введення енергетичних і пластичних субстратів).
12. Екстремальні стани
12.1. Що таке екстремальні стани?
Екстремальні стани - це стани організму, що характеризуються надмірною напругою або виснаженням пристосувальних механізмів. Екстремальні стани можуть розвиватися первинно при дії на організм різноманітних надзвичайних подразників (наприклад, травм, екзогенних інтоксикацій, різких коливань температури повітря й концентрації кисню) або стати результатом несприятливого перебігу наявного захворювання (наприклад, недостатності кровообігу, дихальної, ниркової або печінкової недостатності, анемії та ін.).
Найбільш важливими екстремальними станами і такими, що найчастіше зустрічаються, є шок, колапс, кома.
12.2. Що таке шок?
Шок - це важкий патологічний процес, що супроводжується виснаженням життєво важливих функцій організму і приводить його на межу життя і смерті через критичне зменшення капілярного кровообігу в уражених органах.
12.3. Назвіть основні види шоку.
Залежно від причин виникнення виділяють такі види шоку: травматичний, геморагічний (див. розд. 26), опіковий (див. розд. 5), турнікетний (розвивається після зняття джгута через чотири години й більше після його накладення), ангідремічний (див. розд. 23), кардіогенний (див. розд. 27), панкреатичний (див. розд. ЗО), анафілактичний (див. розд. 10), септичний, інфекційно-токсичний та ін.
Залежно від первинних механізмів, що лежать в основі патогенезу шоку, виділяють:
1) гіповолемічний шок (геморагічний, ангідремічний);
2) шок, пов 'язаний з порушеннями насосної функції серця (кардіогенний);
3) судинні форми шоку (анафілактичний, панкреатичний);
4) больовий шок, при якому порушується центральна регуляція кровообігу (травматичний, опіковий).
12.4. Які механізми лежать в основі порушень загальної гемодинаміки і мікроциркуляції при шоку?
Незалежно від причин виникнення шок виявляє себе комплексом порушень гемодинаміки, для якого характерні зменшення артеріального тиску, хвилинного об'єму серця, венозного повернення до серця, об'єму циркулюючої крові, об'ємної швидкості органного кровообігу; порушення реологічних властивостей крові (агрегація формених елементів, підвищення в'язкості крові). Комплекс цих порушень може бути визначений як гостра недостатність кровообігу.
Відповідно до законів гемодинаміки первинне порушення одних її показників при будь-якому різновиді шоку веде вторинно до порушень усіх інших.
В основі розвитку розладів кровообігу за умов шоку можуть лежати такі механізми.
