
- •Вопрос 1.
- •Вопрос 2.
- •Вопрос 3.
- •Вопрос 4.
- •Вопрос 5.
- •Вопрос 6.
- •Вопрос 11.
- •Вопрос 12.
- •2. Определение доверительных границ.
- •Вопрос 13.
- •Вопрос 14.
- •Вопрос 15.
- •Вопрос 21.
- •5. Показатель структуры причин смерти:
- •Вопрос 22 и 23.
- •Вопрос 24.
- •1. Живорождение
- •2. Мертворождение
- •3. Масса и длина тела новорожденного (плода) при рождении.
- •4. Срок беременности (гестационный возраст).
- •5. Перинатальный период.
- •6. Неонатальный период.
- •7. В органах загс регистрации подлежат:
- •Вопрос 25.
- •Вопрос 31.
- •Вопрос 32.
- •Вопрос 33.
- •Часть I медицинского свидетельства предназначена для заболеваний, связанных с последовательным рядом событий, непосредственно приведших к смерти.
- •Часть II – для состояний, сопутствующих смерти, но не связанных с патологическим состоянием, приведшим к ней.
- •Вопрос 34.
- •Вопрос 35.
- •Вопрос 36.
- •47.Травматизм как медико-социальная проблема. Организация медицинской помощи при данной патологии.
- •46.Злокачественные новообразования как медико-социальная проблема. Организация медицинской помощи при данной патологии.
- •49.Туберкулез как медико-социальная проблема. Организация медицинской помощи больным туберкулезом.
- •7.2. Противотуберкулезные диспансеры
- •7.3. Диспансерные группы больных
- •7.4. Дневной туберкулезный стационар (дтс)
- •7.5. Специфическая профилактика туберкулеза. Вакцинация. Химиопрофилактика
- •7.6. Социальная и санитарная профилактика
- •50.Профилактика: цель, задачи, виды, уровни и стадии.
- •Вопрос 51.
- •Вопрос 52.
- •Вопрос 53.
- •Вопрос54.
- •Вопрос 55.
- •Вопрос 56
- •Вопрос 57
- •Вопрос 58
- •Вопрос 59
- •Вопрос 60.
- •Вопрос 61.
- •Вопрос 62.
- •Вопрос 63.
- •Вопрос 64.
- •Вопрос 65.
- •Вопрос 66.
- •Вопрос 67.
- •Вопрос 68.
- •Вопрос 69.
- •Вопрос 70.
- •Вопрос 71.
- •Вопрос 72.
- •Вопрос 73.
- •Вопрос 77.
- •Вопрос 78.
- •Вопрос 79.
- •1 Статья. Зарплата
- •Вопрос 88.
- •2.4. Система организации медицинской помощи населению
- •Вопрос 92
Вопрос 22 и 23.
Младенческая смертность: определение, регистрация, методика вычисления показателей, уровни в России, оценка.
Младенческая смертность: определение, причины, периоды. Методика вычисления показателей в каждом периоде.
Младенческая смертность – это смертность детей до 1-го года. Это часть детской смертности.
Она рассчитывается по числу случаев на 1000 населения. Однако расчет делается на по числу случаев на 1000 рожденных живыми. В числе умерших до 1-го года примерно треть родилась в предыдущем году, поэтому рекомендуется в число детей, умерших в течение 1-го года жизни, включать 2/3 родившихся живыми в данном календарном году и 1/3 родившихся живыми в предыдущем году.
Причины.
Все причины перинатальной смертности можно разделить на две группы:
1) заболевания или состояния матери или последа, патология беременности и родов, обусловившие смерть ребенка;
2) заболевания и состояния ребенка (плода), явившиеся причиной смерти.
Среди первой группы причин наибольший удельный вес занимают осложнения со стороны плаценты, пуповины и оболочек (преждевременная отслойка плаценты, патология пуповины и т.д.); на втором месте - осложнения беременности у матери (токсикозы второй половины беременности, преждевременное излитие околоплодных вод и т. д.); на третьем - состояния матери, не связанные с данной беременностью; на четвертом - осложнения родов и родоразрешения (стремительные роды, аномалии родовой деятельности, криминальные вмешательства).
Среди второй группы причин наибольшее значение имеют: асфиксия, респираторные состояния (в том числе врожденная пневмония) и врожденные аномалии.
Периоды.
Показатель младенческой смертности учитывает раннюю неонатальную (смертность в 1-ю неделю жизни – 168 ч); неонатальную (смертность в течение первых 4 нед жизни); постнеонатальную (с 29-го дня до конца 1-го года жизни) смертность.
Регистрация.
Для учета каждого случая смерти используется «Медицинское свидетельство о смерти» (форма №106/у), которое выдается всеми больничными учреждениями, диспансерами,амбулаторно-поликлиническими учреждениями, больницами скорой медицинской помощи,родильными домами, санаториями, бюро судебно-медицинской экспертизы. Оформлять медицинское свидетельство о смерти могут врачи, в том числе и частнопрактикующие, а в некоторых случаях – фельдшеры.
Порядок записи причин смерти предусмотрен рекомендациями ВОЗ. В качестве основной причины смерти необходимо указывать то первоначальное заболевание, отравление или травму, которое непосредственно или через ряд последующих, тесно связанных с ним процессов (осложнений) повлекло за собой смерть. Причина смерти записывается в двух частях 18-го пункта свидетельства.
Первая часть 18-го пункта подразделяется на четыре строки (а, б, в, г). В строке а) врач должен записать непосредственную причину смерти - заболевание, приведшее к смерти, или осложнение первоначального (основного) заболевания. В строке б) необходимо указать то заболевание, которое вызвало непосредственную причину смерти. Это состояние, в свою очередь, могло быть следствием какого-либо заболевания; если таковое имеется, то оно записывается в строку в) - запись должна соответствовать первоначальной (основной) причине смерти. Запись причины смерти может закончиться строкой а), если первоначальное заболевание непосредственно само вызвало смерть, либо строкой б), если непосредственная причина смерти вызвана одним заболеванием. В строке г) указываются внешние причины при травмах и отравлениях.
Во второй части 18-го пункта отмечаются прочие важные заболевания, существующие к моменту смерти и оказавшие неблагоприятное влияние на течение основного заболевания, но причинно не связанные с заболеванием или осложнением, послужившим непосредственной причиной смерти.
Для регистрации смерти в перинатальном периоде используется “Медицинское свидетельство о перинатальной смерти” (форма №106-2/у), в котором состояния, приведшие к смерти, располагаются следующим образом:
1) Основное заболевание или патологическое состояние плода или ребенка.
2) Другие заболевания или патологическое состояние плода или ребенка.
3) Основное заболевание или патологическое состояние матери, оказавшее неблагоприятное влияние на плод или ребенка.
4) Другие заболевания или патологическое состояние матери, оказавшие неблагоприятное влияние на плод или ребенка.
5) Другие обстоятельства, имевшие отношение к смерти.
В свидетельстве следует записывать идентифицирующие личность данные с указанием даты и времени смерти, информацию о том, родился ребенок живым или мертвым, а также результаты вскрытия. В случае смерти детей (плодов) при многоплодных родах, свидетельство о перинатальной смерти заполняется на каждого ребенка (плод) отдельно.
Методика вычисления показателей.
Более универсальным является способ расчета коэффициента младенческой смертности С.А. Новосельского. Он складывается из двух этапов:
Первый этап: число детей, умерших в течение года на 1-м году жизни, принимается за 100%; из них по факту х1% - родившихся в данном календарном году, х2% — родившихся в предыдущем календарном году (х1 + х2 = 100).
На втором этапе, учитывая доли х1/100 и х2/100, коэффициент младенческой смертности рассчитывается по следующей формуле:

Другим методом определения коэффициента младенческой смертности за календарный год является расчет по формуле Бекка:
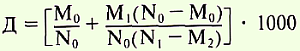
где Д — коэффициент младенческой смертности за календарный год;
N0 — число родившихся живыми в данном году;
M0 — число детей в возрасте 0-1 год, умерших в данном году из родившихся в том же году;
N1 — число детей, родившихся живыми в предыдущем году;
M1 — число детей, умерших в предыдущем году, из родившихся в том же году;
M2 — число детей, умерших в данном году, из родившихся в предыдущем году.
В зависимости от числа дней, прожитых детьми, умершими на 1-м году жизни, рассчитываются следующие специальные коэффициенты младенческой смертности:
ранняя неонатальная смертность (смертность детей в возрасте 0-6 сут, т. е. в первые 168 ч жизни);
поздняя неонатальная смертность (смертность детей в возрасте 7-28 сут жизни);
неонатальная смертность (смертность детей в первые 28 сут жизни);
постнеонатальная смертность (смертность детей в возрасте с 29-го дня жизни до 1 года).
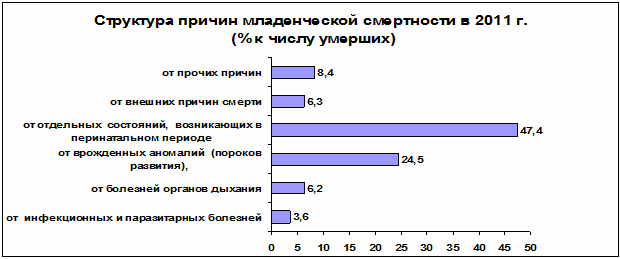
Для разработки мероприятий социально-экономического и медико-организационного характера очень важен анализ структуры младенческой смертности по причинам и полу, а также ее сезонные колебания. В структуре младенческой смертности по Российской Федерации в 2003 г. первые три места занимают отдельные состояния, возникающие в перинатальном периоде (45,7 %), врожденные аномалии и пороки развития (24,3 %), болезни органов дыхания (8,5 %).
Другими причинами, влияющими на уровень младенческой смертности, являются пол ребенка, возраст матери в момент рождения ребенка, порядковый номер рождения и величина интервала между данными родами и предшествовавшими (интергенетический интервал).
Влияние возраста матери на уровень младенческой смертности выражается в том, что наибольшая младенческая смертность наблюдается у очень молодых (до 20 лет) матерей. Смертность детей, рожденных женщинами старше 40 лет, несколькo увеличивается, но до самого конца детородного периода она не достигает такого уровня, как у матерей моложе 20 лет.
Наиболее благоприятным интервалом между двумя родами следует признать интервал в 2-3 года. Меньший интервал обусловливает большую вероятность смерти новорожденного, а больший — приведет к тому, что дети высоких порядковых номеров рождения будут рождаться у пожилых матерей, что также является не вполне благоприятным фактором.
Каждый случай смерти ребенка на 1-м году жизни должен подвергаться медицинской экспертизе. Для этого собираются медицинские документы на одно лицо (умершего) и проводится детальный анализ причин смерти. Таким образом, ретроспективно анализируются упущенные возможности предотвращения этого случая смерти.
Уровни в России.
В структуре младенческой смертности по Российской Федерации в 2003 г. первые три места занимают отдельные состояния, возникающие в перинатальном периоде (45,7 %), врожденные аномалии и пороки развития (24,3 %), болезни органов дыхания (8,5 %).
Динамика показателей МС в РФ в промилле за 12 лет.
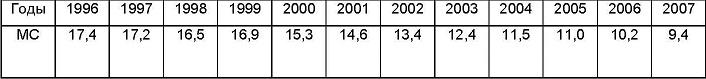
МС – младенческая смертность.
Динамика МС в России в течение постсоветского периода характеризуется снижением ее уровня в 2,4 раза (с 17,8 на 1000 родившихся живыми в 1991г. до 7,4 в 2011г.), что является безусловной заслугой службы охраны материнства и детства. Важно отметить, что снижение МС не было абсолютно линейным – отмечался рост показателя в годы кризиса в стране - в 1993г. (на 10,5%) и в 1999г. (на 2,4%).
Максимальные темпы снижения МС наблюдаются в последние годы: если за 1991-2000 годы показатель снизился лишь на 14% (с 17,8 на 1000 родившихся до 15,3), то за последнее десятилетие темпы снижения показателя достигли предельных значений – показатель уменьшился более чем в два раза – до 7,4‰ в 2011г. Снижение МС в России было неравномерным по различным ее составляющим. В максимальной степени за 20 постсоветских лет снизилась ранняя неонатальная смертность (в возрасте 0-6 дней) – с 8,9‰ в 1991г. до 2,8 в 2010г., или на 68,5%, что определило высокие темпы снижения неонатальной составляющей (0-27 дня) - с 11,0 до 4,2‰, или на 61,8%. При этом младенческая смертность сократилась на 57,9% (с 17,8 до 7,5‰). В минимальной степени снизилась постнеонатальная смертность (28-365 дня жизни) – на 51,5% (с 6,8 до 3,3‰).
Оценка.
Алгоритм оценки достоверности регистрации и расчет уровня МС
Анализ общего показателя МС: колебания по годам не более 5%; соотношение долей ранней неонатальной, неонатальной и постнеонатальной смертности; удельный вес умерших в первые 24 часа после рождения.
Анализ смертности детей по весовым группам: доля родившихся живыми и мертвыми массой тела 500-999г и 1000-1499г среди всех новорожденных; доля детей этих весовых групп среди родившихся живыми; среди родившихся мертвыми; соотношение живых и мертвых; доля «маловесных» детей в структуре МС; доля детей, умерших в первые 24 часа; доля детей, умерших в первые 168 часов.
Анализ структуры и уровня перинатальных потерь: соотношение ранней неонатальной смертности и мертворождаемости по весовым группам; соотношение доношенных и недоношенных в перинатальной смертности.
Расчет долженствующего уровня МС различными методами: с учетом «переброса» умерших в возрасте до 0-6 суток в категорию мертворожденных; с учетом долженствующего числа умерших по весовым группам; с учетом умерших детей ЭНМТ; по методу Dellaportas G.J.; расчет младенческой смертности по уровню постнеонатальной.
