shpory
.doc
|
Вторичный остеопороз
Локальный остеопороз.
Классическая клиническая триада остеопороза включает:
Инструментальная диагностика 1. Рентгенография костей. Метод информативен только при потере костной массы более 20-30%, поэтому, естественно, не считается методом ранней диагностики. Рентгеновскими признаками диффузного остеопороза являются:
Остеопороз может проявляться на рентгенограммах в виде пятнистой и диффузной формы. Пятнистая форма остеопороза характеризуется единичными или множественными очагами просветления кости округлой формы (до 2-4 мм в диаметре) с нечеткими краями, при этом расстояние между трабекулами увеличено, кортикальный слой не истощен, при диффузной форме остеопороза костный рисунок имеет диффузно-прозрачный гомогенный вид. Трабекулы губчатого вещества и кортикальный слой кости резко истончены. Остеопороз позвонков имеет следующие рентгенологические проявления:
2. Костная денситометрия. Метод позволяет количественно оценить плотность костной ткани, при этом возможно диагностировать потерю даже 2-5% костной массы. Существует несколько разновидностей костной денситометрии: моно- и двух-фотонная абсорбциометрия; двойная энергетическая рентгеновская абсорбциометрия; количественная компьютерная рентгеновская абсорбциометрия. Симптоматическое лечение состоит из: применения диеты, сбалансированной по солям кальция, фосфора, магния и белку; дозированных физических нагрузок;
Патогенетическая терапия включает назначение лекарственных средств, направленных на различные составляющие процесса костного ремоделирования (соли кальция, магния, кальция, эстрогены, витамины, бисфосфонаты, кальцитонин, фториды, активные метаболиты витамина D. )
3.Проведение
внутрипунктовой и эвакотранспортной
сортировки пораженных, в зависимости
от степени тяжести шока. Возможность
и правила транспортировки пораженных
с шоком. 1.
Противошоковые мероприятия должны
быть начаты как
можно раньше
и
произведены в максимально возможном
объеме. 2. Транспортировка пострадавшего,
равно как и его перекладывание,
способствует углублению шока, поэтому
должна проводиться лишь в случае
крайней необходимости и максимально
щадящим способом.
3. Любые операции и манипуляции,
направленные не на ликвидацию
осложнений, непосредственно угрожающих
жизни пострадавшего, должны
быть исключены
до
стабилизации его состояния.
Если
пострадавшие находятся в стадии
компенсированного шока без признаков
выраженной дыхательной недостаточности,
они могут быть эвакуированы санитарным
транспортом с проведением противошоковых
мероприятий по пути.
Незамедлительная
эвакуация – коматозное или прекоматозное
состояние без сопутствующих признаков
декомпенсации шока. Транспортировка
пострадавших с обратимым декомпенсированным
шоком – в искл случаях (внутреннее
кровотечение). В остальных случаях –
перевод шока в компенсированную фазу
в перевязочной, затем эвакуация. Если
при массовых
поступлениях пораженных
активная противошоковая терапия при
обратимом декомпенсированном шоке
в течение 2—4 ч
не
дает клинического эффекта, она должна
быть прекращена, и пациент оставлен
на этапе для проведения симптоматической
терапии и облегчения страданий |
3.Принципы противошоковой терапии. Объем противошоковых мероприятий при оказании различных видов медицинской помощи. Шок — синдром гипоциркуляции с нарушением перфузии тканей, возникающим в ответ на механические повреждения и другие патологические воздействия, а также их непосредственные осложнения, приводящие к декомпенсации жизненно важных функций. При шокогенной травме активная противошоковая терапия должна быть начата даже при отсутствии в первые часы выраженных клинических проявлений шока. При этом в некоторых случаях сочетается патогенетическая и симптоматическая терапия (например, внутривенные инфузии для коррекции ОЦК и введение вазопрессоров при падении артериального давления ниже критического уровня). Остановка кровотечения. Продолжающееся кровотечение приводит к угрожающему увеличению дефицита ОЦК, восполнить который без полноценного гемостаза невозможно. При оказании каждого вида медицинской помощи в рамках имеющихся возможностей гемостатические мероприятия должны быть выполнены максимально быстро и полноценно, без чего вся противошоковая терапия не может быть эффективной. Обезболивание. Афферентная болевая импульсация является одним из важнейших звеньев в патогенезе развития шока. Адекватное обезболивание, устраняя одну из главных причин шока, создает предпосылки для успешной коррекции гомеостаза при развившемся шоке, а выполненное в ранние сроки после повреждения — для его профилактики. Иммобилизация повреждений. Сохранение подвижности в области повреждений приводит к усилению как болевого синдрома, так и кровотечения из поврежденных тканей, что, безусловно, способно вызвать шок или усугубить его течение. Помимо непосредственной фиксации поврежденной зоны, целью иммобилизации является также бережная транспортировка при эвакуации пострадавших. Поддержание функции дыхания и сердечной деятельности. Коррекция нарушенного гомеостаза при шоке требует определенного времени, однако критическое падение уровня артериального давления и угнетение функции дыхания, характерные для декомпенсированного шока, могут быстро привести к смерти. И терапия, непосредственно направленная на поддержание дыхания и сердечной деятельности, являясь по сути симптоматической, позволяет выиграть время для патогенетического лечения. Устранение непосредственного воздействия шокогенного фактора. К этой группе мероприятий относится освобождение пострадавших из-под завалов, тушение пламени, прекращение воздействия электрического тока и прочие подобные действия, не нуждающиеся в отдельной расшифровке и обосновании их необходимости. Однако при массивных травмах и разрушениях конечностей кровообращение часто не удается нормализовать до тех пор, пока не будет ампутирован размозженный сегмент, обработана рана, остановлено кровотечение, на обработанную рану наложена защитная асептическая повязка и иммобилизирующая шина. В составе циркулирующих в крови субстанций, обладающих интоксикационными свойствами, обнаружены токсические амины (гистамин, серотонин), полипептиды (брадикинин, каллидин), простагландины, лизосомальные ферменты, тканевые метаболиты (молочная кислота, электролиты, адениловые соединения, ферритин). Все перечисленные вещества обладают прямым угнетающим влиянием на гемодинамику, газообмен и тем самым усугубляют клинические проявления шока. Они нарушают антимикробные барьеры, способствуют формированию необратимых последствий шока. Учитывая это обстоятельство, показания к ампутации конечности в отдельных случаях выставляются, невзирая на наличие шока, и рассматриваются как элемент противошоковых мероприятий. Терапия, направленная на нормализацию ОЦК и коррекцию нарушений метаболизма: Инфузионно-трансфузионная терапия. Для современной трансфузиологии характерно научно обоснованное ограничение гемотрансфузии. С целью коррекции ОЦК широко применяют кристаллоидные и коллоидные растворы, а также компоненты крови, в большом количестве имеющиеся в арсенале современной медицины. При этом преследуется цель не только возмещения ОЦК, но и борьбы с генерализованной дегидратацией тканей и коррекции нарушенных водного и электролитного балансов. В условиях декомпенсации обычно необходим контроль кислотно-основного состояния крови (рН и щелочного резерва), так как вместо ожидаемого метаболического ацидоза при шоке нередко встречается метаболический алкалоз, особенно через 6—8 ч после травмы. При этом алкалоз возникает тем чаще, чем позже восполнен дефицит ОЦК. Коррекция тонуса сосудов. Необходимость коррекции сосудистого тонуса связана с тем, что его величина в большой мере определяет не только параметры системного кровообращения (например, сердечный выброс и артериальное давление), но и распределение потоков крови по нутритивному и шунтовому путям, что существенно изменяет степень оксигенации тканей. При затянувшемся спазме периферических сосудов и введении значительных объемов жидкости показано применение препаратов, активно снижающих общее периферическое сопротивление, уменьшающих возврат венозной крови к сердцу и тем самым облегчающих его работу. Гормонотерапия. Введение больших доз (гидрокортизон — 500—1000 мг) глюкокортикоидов, особенно в первые минуты лечения, оказывает положительное инотропное влияние на сердце, уменьшает спазм почечных сосудов и проницаемость капилляров; устраняет адгезивные свойства форменных элементов крови; восстанавливает сниженную осмолярность внутри- и внеклеточного жидкостных пространств.
|
Контрактуры суставов могут развиваться после ожогов, закрытых и открытых переломов, повреждений мышц, сухожилий, нервов, сосудов и т.д. Чаще всего контрактуры бывают смешанными, т.к. контрактура, возникшая вначале в результате изменений в одной ткани (миогенная, неврогенная), в последующем приводит к вторичным изменениям в тканях сустава (связки, суставная капсула и др.). Механизм развития контрактур В основе патогенетических механизмов последствий травм лежат главным образом нарушения афферентации от иммобилизованной конечности. Эти нарушения связаны не только с уменьшением миорецепции, но и с изменением ее. В результате в центрах возникает патологический очаг, состоящий из пунктов возбуждения и торможения, особенно последнего. Это приводит к тому, что высоколабильные мотонейроны спинного мозга приходят в состояние повышенной возбудимости и как следствие этого возникают контрактуры иммобилизованных мышц. Анкилоз Стойкая контрактура любого происхождения при отсутствии лечения может нарастать вплоть до полной утраты подвижности сустава — анкилоз. В свою очередь, анкилоз различают на: 1. Костный — при котором неподвижность в суставе обусловлена костным сращением сочленяющихся суставных концов. При костном анкилозе костные балки переходят через зону бывшей суставной щели, соединяя суставные концы костей в одно целое; суставная щель, как правило, отсутствует. 2. Фиброзный — возникающий в результате фиброзных, рубцовых спаек между суставными поверхностями. При фиброзном анкилозе суставная щель обычно видна. 3. Внесуставной — когда причиной неподвижности в суставе является внесуставное образование костного сращения между сочленяющимися костями или окостенение окружающих сустав мягких тканей при сохранившейся суставной щели. Для лечения контрактур применяют ЛФК, физиотерапевтические процедуры, мануальную терапию, массаж, прикладные упражнения и ряд других методов.
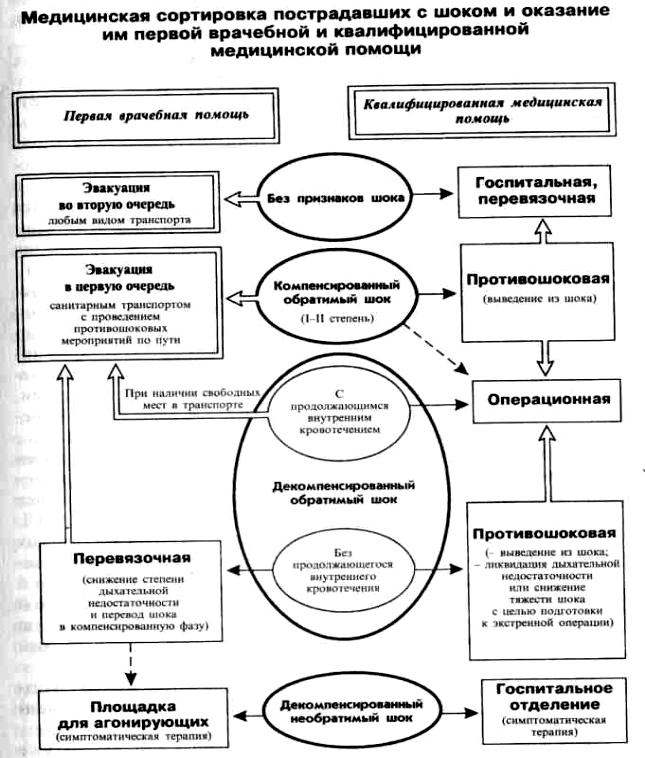
3. Синдромный подход при сортировке и диагностике на этапах медицинской эвакуации (ЭМЭ). Медицинская сортировка — это распределение пострадавших на группы по признаку нуждаемости в однородных лечебно-профилактических и эвакуационных мероприятиях в зависимости от медицинских показаний, установленного объема помощи и возможностей оказания его на данном этапе. Целью медицинской сортировки является обеспечение пораженным своевременного оказания медицинской помощи в оптимальном объеме и рациональной эвакуации. Принято выделять два вида сортировки: внутрипунктовую и эвакотранспортную. При внутрипунктовой сортировке выделяют группы пострадавших по степени опасности для окружающих и в соответствии с их нуждаемостью в однородных лечебно-профилактических мероприятиях, а также определяют, в какое именно функциональное подразделение данного этапа и в какую очередь должен быть направлен пострадавший. Эвакотранспортная сортировка проводится с целью распределения пострадавших на однородные группы и определения эвакуационного предназначения, очередности, вида транспорта и положения (сидя, лежа). Для проведения медицинской сортировки на этапе медицинской эвакуации создаются сортировочные бригады, возглавляемые опытным врачом. Основной задачей такой бригады является быстрое выделение следующих сортировочных групп: 1-я группа — опасные для окружающих: зараженные радиоактивными (РВ) или отравляющими (ОВ) веществами (нуждаются в специальной обработке), лица в состоянии психомоторного возбуждения и с подозрением на инфекционное заболевание (подлежат изоляции). Эти пораженные сразу отделяются от общего потока. 2-я группа— нуждающиеся в оказании неотложной помощи на данном этапе медицинской эвакуации. Этих пораженных направляют в соответствующие лечебные подразделения. 3-я группа — подлежащие дальнейшей эвакуации (хирургическая помощь оказывается на следующем этапе). 4-я группа— легкопораженные, которые после осмотра и оказания помощи могут быть отпущены для продолжения лечения в амбулаторных условиях. 5-я группа — пораженные с крайне тяжелыми, несовместимыми с жизнью повреждениями (агонирующие). Эвакуации такие пострадавшие не подлежат, им проводится симптоматическая терапия направленная на облегчение страданий. Сначала проводится выборочная сортировка, при которой отделяются от общего потока пострадавшие 1-й группы (опасные для окружающих). Остальные разделяются на «носилочных» (тяжелораненых) и «ходячих» (легкораненых) с выделением пораженных 2-й группы, находящихся в критическом состоянии и нуждающихся в проведении неотложных мероприятий по спасению жизни. Остальные пораженные размещаются веером или рядами с хорошими проходами к каждому пациенту. Сортировочная бригада переходит к последовательному осмотру: одного пораженного осматривает врач, другого — медицинская сестра. Приняв решение относительно первого пораженного врач переходит ко второму, получив о нем предварительную информацию от медицинской сестры, которая в это время осматривает третьего. Сортировка при оказании первой врачебной помощи. Пострадавшие 1-й группы, зараженные радиоактивными или ядовитыми веществами, направляются на площадку для частичной санитарной обработки, после чего будет проведена дальнейшая сортировка. В перевязочную направляют пострадавших 2-й группы: в декомпенсированной фазе шока; с асфиксией; с острой дыхательной недостаточностью; с наложенными жгутами; с острой задержкой мочи; с повязками, загрязненными РВ или ОВ (для смены повязки) Пострадавших, имеющих повреждения, несовместимые с жизнью (5-я группа), направляют на площадку для агонирующих. Пострадавших 3-й и 4-й групп направляют в эвакуационную где им может быть по показаниям произведено подбинтовывание повязок, исправление транспортной иммобилизации, обезболивание, начата антибиотикотерапия, произведена противостолбнячная иммунизация и откуда в соответствии с проведенной эвакотранспортной сортировкой они будут эвакуированы. Сортировка при оказании квалифицированной хирургической помощи Выделяются пострадавшие 1-й группы. Пораженных РВ или ОВ направляют в отделение специальной обработки. К их одежде прикрепляется сортировочная марка «СО» (спецобработка). Отделяют от общего потока также пострадавших с подозрением на анаэробную инфекцию. Их направляют в анаэробное отделение. Сортировочная марка «А» (анаэробная). В операционную направляются пораженные, нуждающиеся в полостной операции или трепанации черепа по жизненным показаниям (продолжающееся внутреннее кровотечение, нарастающая внутричерепная гематома). В противошоковую направляют пораженных в состоянии травматического или ожогового шока без признаков продолжающегося внутреннего кровотечения для проведения противошоковой терапии. Сортировочная марка «Ш» (противошоковая). Здесь же параллельно с проведением противошоковых мероприятий проводится дополнительное обследование, додиагностика характера повреждений. При наличии показаний в противошоковой производятся и такие лечебные манипуляции, как, например, пункция или катетеризация плевральной полости, катетеризация мочевого пузыря, новокаиновые блокады. По мере компенсации шока нуждающиеся в оперативном пособии направляются в операционную для выполнения полостных операций, в перевязочную или госпитальную. В перевязочную направляют следующих пораженных: в первую очередь: с продолжающимся наружным кровотечением или наложенным жгутом; с обратимой ишемией конечностей для восстановления кровотока по магистральному сосуду; гемопневмотораксом, не требующим торакотомии; ранениями лица и шеи, осложненными частичной асфиксией; во вторую очередь: с ранениями мягких тканей для их хирургической обработки; с циркулярным ожоговым струпом для некротомии; с необратимой ишемией конечности для ампутации; с синдромом длительного сдавления и другими видами травматического токсикоза для проведения новокаиновых блокад и фасциотомии. В госпитальное отделение направляют пострадавших с травмами, несовместимыми с жизнью для проведения симптоматической терапии и динамического наблюдения, а также пострадавших из операционной, перевязочной и противошоковой для последующего лечения и подготовки к эвакуации. Сортировка при оказании специализированной хирургической помощи: с учетом характера доминирующих поражений. Выделяют следующие группы: 1) с повреждениями головы, шеи и позвоночника (нейрохирургическая, челюстно-лицевая, офтальмологическая, оторино-ларингологическая помощь); 2) с торакоабдоминальными поражениями (грудь, живот, таз); 3) с повреждениями костей и суставов (ортопедо-травматологическая помощь); 4) с термическими травмами (ожоги, отморожения); 5) с комбинированными повреждениями (многопрофильная помощь); 6) с легкими повреждениями.
|
|
При врожденном вывихе бедра ранее описанные симптомы более выражены. Появление поздних симптомов связано с началом ходьбы: значительное ограничение отведения бедра, напряжение приводящих мышц, большой вертел выше линии Розера — Нелатона. При отведении бедра в положении сгибания в тазобедренном суставе увеличивается глубина бедренного треугольника, в котором отсутствует головка бедра. При одностороннем вывихе бедра выявляются значительное укорочение и ротация конечности наружу (симптом Тренделен-бурга — при стоянии на вывихнутой ноге снижается уровень ягодичной складки с этой стороны, возникает перекос таза — При вывихе нарушается походка. При одностороннем выявляются прихрамывание с отклонением туловища в сторону вывиха, наклон таза в больную сторону и функциональный сколиоз. При двустороннем вывихе бедер походка утиная, таз наклоняется вперед с образованием лордоза. Рентгенограмму обоих тазобедренных суставов производят в положении больного лежа на спине с вытянутыми и приведенными ногами, расположенными симметрично, а также с небольшой ротацией конечностей внутрь. При оценке рентгенограммы надо иметь в виду, что вертлужная впадина содержит хрящевую ткань и контрастная тень отсутствует, головки бедренных костей — также хрящевые, до 4 мес ядра окостенения отсутствуют, поэтому условно высота головки бедренной кости равна ширине шейки. К рентгенологическим признакам неустойчивого бедра относятся скошенность крыши впадины тазобедренного сустава и позднее появление ядер окостенения головок бедренных костей. При вывихе бедра на рентгенограмме головка на стороне вывиха меньших размеров, уплощена и располагается вне впадины. Крыша вертлужной впадины скошена. Нарушение состояния бедренного и тазового компонентов сустава увеличивается по мере роста ребенка. Ранние рентгенологические признаки врожденного вывиха бедра были описаны в виде триады: 1) повышенная скошенность крыши вертлужной впадины; 2) смещение проксимального конца бедренной кости кнаружи и кверху; 3) позднее появление и гипоплазия ядра окостенения. В норме ядро окостенения головки бедренной кости на рентгенограмме появляется на 4—6-м месяце жизни, а при неустойчивом бедре, подвывихе или вывихе окостенение задерживается до 9—10 мес. Если у ребенка имеются лишь первые две формы поражения бедра, желательно использовать схему Хильгенрайнера для оценки рентгенограммы. При этом проводят горизонтальную линию через оба V-образных хряща и от верхней точки диафиза к этой линии восстанавливают перпендикуляр. В норме высота h должна равняться 1—1,5 см, расстояние от дна вертлужной впадины до перпендикуляра d = 1...1,5 см. Угол наклона вертлужной впадины у новорожденного равен 27—30°, а к 2-летнему возрасту — 20°. Но при диагностике неустойчивого бедра важны не сами углы наклона, а разница в углах с обеих сторон. При подвывихе и вывихе расстояние d больше, чем на противоположной стороне. Описанная клинико-рентгенологическая картина позволяет выявить ранние патологические изменения тазобедренного сустава.
3.Классификация кровотечений. Временная и окончательная остановка наружного кровотечения. Способы остановки наружного кровотечения на каждом этапе медицинской эвакуации. Выделяют 3 группы причин, вызывающих кровотечения. К 1-й группе относятся механические повреждения сосудистой стенки. Эти повреждения могут быть открытыми, когда раневой канал проникает через кожу с развитием наружного кровотечения, или закрытыми (например, в результате ранений сосудов отломками кости при закрытых переломах, травматических разрывах мышц и внутренних органов), приводящими к развитию внутреннего кровотечения. Ко 2-й группе причин, вызывающих кровотечения, относят патологические состояния сосудистой стенки. Такие состояния могут развиться вследствие атеросклероза, гнойного расплавления, некроза, специфического воспаления, опухолевого процесса. В результате сосудистая стенка постепенно разрушается, что в конечном итоге может привести к «внезапно» возникающим аррозивным кровотечениям. В 3-ю группу причин объединены нарушения различных звеньев системы свертывания крови (коагулопатические кровотечения). Такие нарушения могут быть вызваны не только наследственными (гемофилия) или приобретенными (тромбоцитопеническая пурпура, длительные желтухи и др.) заболеваниями, но и декомпенсированным травматическим шоком, приводящим к развитию синдрома диссеминированного внутрисосудистого свертывания (коагулопатии потребления). В зависимости от того, куда изливается кровь, различают наружные кровотечения, при которых кровь изливается во внешнюю среду (или непосредственно, или через естественные отверстия тела), и внутренние, когда кровь скапливается в полостях тела, межтканевых пространствах, имбибирует ткани. В зависимости от времени возникновения различают первичные и вторичные кровотечения. Первичное кровотечение обусловлено повреждением сосуда в момент травмы и возникает непосредственно после нее. Вторично-раннее кровотечение (от нескольких часов до 2—3 сут после повреждения) может быть вызвано повреждением сосудов или отрывом тромба из-за неполноценной иммобилизации при транспортировке, грубых манипуляций при репозиции костных отломков и т.д. Вторично-позднее кровотечение (5—10 сут и более после повреждения), как правило, является следствием разрушения стенки сосуда в результате длительного давления костного отломка или инородного тела (пролежень), гнойного расплавления тромба, аррозии, разрыва аневризмы. В зависимости от анатомического строения поврежденных сосудов кровотечение может быть артериальным, венозным, капиллярным (паренхиматозным) и смешанным. Остановка кровотечения. Выделяют временную (преследующую цель создания условий для дальнейшей транспортировки пострадавшего) и окончательную остановку кровотечения. Временную остановку наружного кровотечения производят при оказании первой медицинской, доврачебной и первой врачебной помощи. При этом используют следующие методы: пальцевое прижатие артерии; максимальное сгибание конечности; наложение жгута; наложение давящей повязки; наложение зажима в ране (первая врачебная помощь); тампонирование раны (первая врачебная помощь). При оказании квалифицированной хирургической помощи в случае повреждения магистрального сосуда производится его временное шунтирование (восстановление кровотока по временному протезу) — единственный метод временной остановки кровотечения, присущий этому виду помощи. Окончательная остановка кровотечения (наружного и внутреннего) является задачей квалифицированной и специализированной хирургической помощи. При этом используют следующие методы: наложение лигатуры на кровоточащий сосуд (перевязка сосуда в ране); перевязка сосуда на протяжении; наложение бокового или циркулярного сосудистого шва; аутопластика сосуда (при оказании специализированной помощи). Доврачебная помощь: Контроль гемостаза; ревизия жгута (перекладывание жгута, время нахождения которого приближается к максимальному, пальцевое прижатие); наложение кровоостанавливающих зажимов, лигатур. При венозных и капиллярных – применяют давящую повязку. Квалифицированная помощь: Окончательная остановка наружного кровотечения производится в перевязочной, куда направляют пострадавших с компенсированным шоком или продолжающимся наружным кровотечением, а также со жгутом с целью его ревизии и снятия. Пострадавшие с декомпенсированным шоком и полноценно выполненной временной остановкой кровотечения без использования жгута направляются в противошоковую; окончательная остановка кровотечения у них откладывается до выведения из шока. Окончательная остановка кровотечения производится, как правило, параллельно с первичной хирургической обработкой раны и состоит в наложении лигатур на поврежденные сосуды. Мелкие сосуды могут быть коагулированы.
|
При врожденном вывихе бедра ранее описанные симптомы более выражены. Появление поздних симптомов связано с началом ходьбы: значительное ограничение отведения бедра, напряжение приводящих мышц, большой вертел выше линии Розера — Нелатона. При отведении бедра в положении сгибания в тазобедренном суставе увеличивается глубина бедренного треугольника, в котором отсутствует головка бедра. При одностороннем вывихе бедра выявляются значительное укорочение и ротация конечности наружу (симптом Тренделен-бурга — при стоянии на вывихнутой ноге снижается уровень ягодичной складки с этой стороны, возникает перекос таза — При вывихе нарушается походка. При одностороннем выявляются прихрамывание с отклонением туловища в сторону вывиха, наклон таза в больную сторону и функциональный сколиоз. При двустороннем вывихе бедер походка утиная, таз наклоняется вперед с образованием лордоза. Рентгенограмму обоих тазобедренных суставов производят в положении больного лежа на спине с вытянутыми и приведенными ногами, расположенными симметрично, а также с небольшой ротацией конечностей внутрь. При оценке рентгенограммы надо иметь в виду, что вертлужная впадина содержит хрящевую ткань и контрастная тень отсутствует, головки бедренных костей — также хрящевые, до 4 мес ядра окостенения отсутствуют, поэтому условно высота головки бедренной кости равна ширине шейки. К рентгенологическим признакам неустойчивого бедра относятся скошенность крыши впадины тазобедренного сустава и позднее появление ядер окостенения головок бедренных костей. При вывихе бедра на рентгенограмме головка на стороне вывиха меньших размеров, уплощена и располагается вне впадины. Крыша вертлужной впадины скошена. Нарушение состояния бедренного и тазового компонентов сустава увеличивается по мере роста ребенка. Ранние рентгенологические признаки врожденного вывиха бедра были описаны в виде триады: 1) повышенная скошенность крыши вертлужной впадины; 2) смещение проксимального конца бедренной кости кнаружи и кверху; 3) позднее появление и гипоплазия ядра окостенения. В норме ядро окостенения головки бедренной кости на рентгенограмме появляется на 4—6-м месяце жизни, а при неустойчивом бедре, подвывихе или вывихе окостенение задерживается до 9—10 мес. Если у ребенка имеются лишь первые две формы поражения бедра, желательно использовать схему Хильгенрайнера для оценки рентгенограммы. При этом проводят горизонтальную линию через оба V-образных хряща и от верхней точки диафиза к этой линии восстанавливают перпендикуляр. В норме высота h должна равняться 1—1,5 см, расстояние от дна вертлужной впадины до перпендикуляра d = 1...1,5 см. Угол наклона вертлужной впадины у новорожденного равен 27—30°, а к 2-летнему возрасту — 20°. Но при диагностике неустойчивого бедра важны не сами углы наклона, а разница в углах с обеих сторон. При подвывихе и вывихе расстояние d больше, чем на противоположной стороне. Описанная клинико-рентгенологическая картина позволяет выявить ранние патологические изменения тазобедренного сустава.
3.Классификация кровотечений. Временная и окончательная остановка наружного кровотечения. Способы остановки наружного кровотечения на каждом этапе медицинской эвакуации. Выделяют 3 группы причин, вызывающих кровотечения. К 1-й группе относятся механические повреждения сосудистой стенки. Эти повреждения могут быть открытыми, когда раневой канал проникает через кожу с развитием наружного кровотечения, или закрытыми (например, в результате ранений сосудов отломками кости при закрытых переломах, травматических разрывах мышц и внутренних органов), приводящими к развитию внутреннего кровотечения. Ко 2-й группе причин, вызывающих кровотечения, относят патологические состояния сосудистой стенки. Такие состояния могут развиться вследствие атеросклероза, гнойного расплавления, некроза, специфического воспаления, опухолевого процесса. В результате сосудистая стенка постепенно разрушается, что в конечном итоге может привести к «внезапно» возникающим аррозивным кровотечениям. В 3-ю группу причин объединены нарушения различных звеньев системы свертывания крови (коагулопатические кровотечения). Такие нарушения могут быть вызваны не только наследственными (гемофилия) или приобретенными (тромбоцитопеническая пурпура, длительные желтухи и др.) заболеваниями, но и декомпенсированным травматическим шоком, приводящим к развитию синдрома диссеминированного внутрисосудистого свертывания (коагулопатии потребления). В зависимости от того, куда изливается кровь, различают наружные кровотечения, при которых кровь изливается во внешнюю среду (или непосредственно, или через естественные отверстия тела), и внутренние, когда кровь скапливается в полостях тела, межтканевых пространствах, имбибирует ткани. В зависимости от времени возникновения различают первичные и вторичные кровотечения. Первичное кровотечение обусловлено повреждением сосуда в момент травмы и возникает непосредственно после нее. Вторично-раннее кровотечение (от нескольких часов до 2—3 сут после повреждения) может быть вызвано повреждением сосудов или отрывом тромба из-за неполноценной иммобилизации при транспортировке, грубых манипуляций при репозиции костных отломков и т.д. Вторично-позднее кровотечение (5—10 сут и более после повреждения), как правило, является следствием разрушения стенки сосуда в результате длительного давления костного отломка или инородного тела (пролежень), гнойного расплавления тромба, аррозии, разрыва аневризмы. В зависимости от анатомического строения поврежденных сосудов кровотечение может быть артериальным, венозным, капиллярным (паренхиматозным) и смешанным. Остановка кровотечения. Выделяют временную (преследующую цель создания условий для дальнейшей транспортировки пострадавшего) и окончательную остановку кровотечения. Временную остановку наружного кровотечения производят при оказании первой медицинской, доврачебной и первой врачебной помощи. При этом используют следующие методы: пальцевое прижатие артерии; максимальное сгибание конечности; наложение жгута; наложение давящей повязки; наложение зажима в ране (первая врачебная помощь); тампонирование раны (первая врачебная помощь). При оказании квалифицированной хирургической помощи в случае повреждения магистрального сосуда производится его временное шунтирование (восстановление кровотока по временному протезу) — единственный метод временной остановки кровотечения, присущий этому виду помощи. Окончательная остановка кровотечения (наружного и внутреннего) является задачей квалифицированной и специализированной хирургической помощи. При этом используют следующие методы: наложение лигатуры на кровоточащий сосуд (перевязка сосуда в ране); перевязка сосуда на протяжении; наложение бокового или циркулярного сосудистого шва; аутопластика сосуда (при оказании специализированной помощи). Доврачебная помощь: Контроль гемостаза; ревизия жгута (перекладывание жгута, время нахождения которого приближается к максимальному, пальцевое прижатие); наложение кровоостанавливающих зажимов, лигатур. При венозных и капиллярных – применяют давящую повязку. Квалифицированная помощь: Окончательная остановка наружного кровотечения производится в перевязочной, куда направляют пострадавших с компенсированным шоком или продолжающимся наружным кровотечением, а также со жгутом с целью его ревизии и снятия. Пострадавшие с декомпенсированным шоком и полноценно выполненной временной остановкой кровотечения без использования жгута направляются в противошоковую; окончательная остановка кровотечения у них откладывается до выведения из шока. Окончательная остановка кровотечения производится, как правило, параллельно с первичной хирургической обработкой раны и состоит в наложении лигатур на поврежденные сосуды. Мелкие сосуды могут быть коагулированы.
|
3.Отличия травматического шока от ожогового (клинические проявления, оценка степени тяжести, особенности противошоковой терапии). Ожоговый шок-это острое патологическое состояние, продолжающееся обычно в течение 2—3 дней. Тяжелые нарушения гомеостаза обусловлены термическим воздействием на обширную поверхность кожи и подлежащих тканей. В картине ожогового шока характерным и доминирующим симптомом является нарушение сосудистой проницаемости и микроциркуляции. Возрастающая сосудистая проницаемость и уменьшение скорости кровотока в микрососудах приводят к снижению объема циркулирующей крови (ОЦК) и появлению наиболее постоянных симптомов ожогового шока — гемоконцентрации и олигурии. При ожоговом шоке имеют место все виды гипоксии, к которой особенно чувствительны головной мозг и почки. Гемоконцентрация является одной из ведущих причин гемокоагуляции. Возможны тромбозы сосудов и эмболии. В отличие от травматического шока, артериальное давление не может считаться адекватным критерием тяжести ожогового шока. Ожоговый шок может развиваться при нормальном, повышенном или пониженном артериальном давлении. Наиболее достоверные признаки ожогового шока — гемоконцентрация и олигурия вплоть до анурии. Олигурия констатируется при почасовом диурезе менее 1 мл на 1 кг массы тела пациента. К легко выявляемым симптомам ожогового шока относятся следующие:1. Возбужденное или заторможенное состояние. В тяжелых случаях сознание спутано или реже — отсутствует. 2. Тахикардия, одышка, уменьшение наполнения пульса. Отмечаются жажда, чувство голода, озноб или мышечная дрожь. 3. Неповрежденная кожа бледная, холодная на ощупь. 4. Признаки гипоксии: подергивание мышц, мраморность кожи рук и ног, акроцианоз.5. Моча насыщенная, темная, бурого или черного цвета как проявление олигурии; может приобретать запах гари. Рвота, метеоризм, задержка стула как признаки атонии пищеварительного тракта. Выявление и оценку шока по площади и глубине поражения проводят следующим образом: при ожоге площадью 15—20% или глубоких ожогах — 10% и более — обычно развивается шок. При общей площади поражения не более 20%> или глубоких ожогах до 10% развивается легкий ожоговый шок; от 20 до 40% (глубокие ожоги — не более 20%) — шок средней тяжести; при общей площади поражения 40—60% (глубокие ожоги — не более 40%) развивается тяжелый, а при более обширных повреждениях— крайне тяжелый ожоговый шок. Противошоковая терапия: иммобилизация, вводят анальгетики, коррекция гиповолемии – соляно-щелочная смесь. ПВП – обезболивание, борьба с обезвоживанием, защита от охлаждения. В/в введение анальгетиков с добавлением антигистаминных препаратов. Двусторонняя паранефральная блокада по Вишневскому. Квалиф мед помощь: проводится в течение 2-3 суток – новокаиновые блокады, оксигенотерапия, инфузионная терапия (коллоидные р-ры – полиглюкин, гемодез, кристаллоидные), введение обезболивающих (промедол, анальгин, баралгин), гормоно (КС), витамино, антибиотикотерапия, щелочное питье. Клинические признаки компенсированного шока: 1. Тахикардия. 2. Холодная влажная кожа. 3. Симптом «пятна» при надавливании на ногтевое ложе. 4. Бледность слизистых оболочек. 5. Ректально-кожный градиент температуры > 7° С 6. Гипердинамический характер кровообращения. 7. Отсутствие гипоксических изменений в миокарде (по данным ЭКГ). 8. Отсутствие признаков гипоксии мозга. 9. Нормальное или несколько сниженное ЦВД. Клинические признаки декомпенсированного шока: 1. Гиподинамическая реакция кровообращения (прогрессирующее уменьшение минутного объема сердца). 2. Артериальная гипотензия.3. Анурия. 4. Расстройства микроциркуляции 5. Декомпенсированный ацидоз. Диагностика тяжести: 1) измерение артериального давления; 2) регистрация центрального венозного давления; 3) определение почасового диуреза; 4) характеристика цвета и температуры кожных покровов конечностей., 5) ректально-кожный градиент т-ры (норма – 3-5С, шок 6-16С).
|