
urgentnaya_sonografiya_pri_travme_fastprotokoly_2009g
.pdf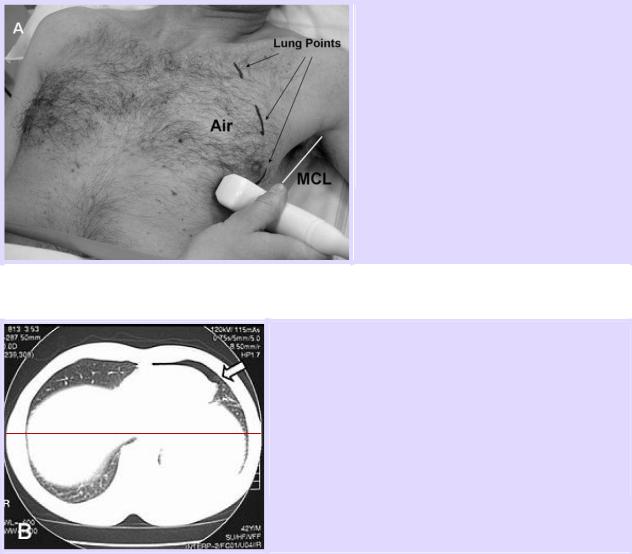
При передних пневмотораксах передний плевральный воздух не доходит до среднеподмышечной линии. При передне-латеральных пневмотораксах плевральный воздух распространяется до средне-подмышечной линии. При массивных пневмотораксах «точка легкого» будет определяться больше кзади от средне-подмышечной линии или не определяться при полном коллапсе легкого.
Небольшие (передние пневмотораксы) не требуют дренирования, при больших (переднелатеральных) пневмотораксах требуется дренаж.
Поиск «точки легкого» проводится в 3-х межреберных промежутках (во втором или третьем, в четвертом или пятом, шестом или седьмом, соответственно определяя верхний, средний и нижний секторы), продвигаясь латерально от парастернальной области к средне-подмышечной линии (или MCL – mid-coronal line) и очерчивая маркером латеральную границу пневмоторакса. Если точка легкого обнаружена медиальнее MCL, то пневмоторакс считается передним, если точка легкого определяется на уровне MCL (или за ней), то пневмоторакс считается передне-латеральным.
Определение размера пневмоторакса.
Маркером отмечены границы пневмоторакса.
Сонографически диагностирован передний пневмоторакс (anterior PTX).
MCL – mid-coronal line
Подтверждение переднего пневмоторакса (стрелка) у того же пациента при СТ исследовании.
Плевральный воздух не доходит до MCL – midcoronal line ( обозначена красной линией)
MCL (mid-coronal line) – это линия, которая разделяет грудную клетку на равные половины (переднюю и заднюю).
Если время ограничено, то можно применить метод быстрого подтверждения или исключения большого пневмоторакса.
После обнаружения пневмоторакса в стандартных точках по среднеключичной линии сразу же приступают к исследованию межреберных промежутков (с 5-го по 8-й) по средне-подмышечной линии, помещая датчик также продольно, чтобы получить поперечный скан ребер и межреберных промежутков.
При хорошей визуализации глубину сканирования можно увеличить до 10 см, так как при этом расширяется зона просмотра, что позволит одновременно оценить 2 межреберных промежутка. Отсутствие «скольжения легкого» и вертикальных артефактов (В – линий) и присутствие множественных горизонтальных артефактов в этом месте говорит о большом пневмотораксе.
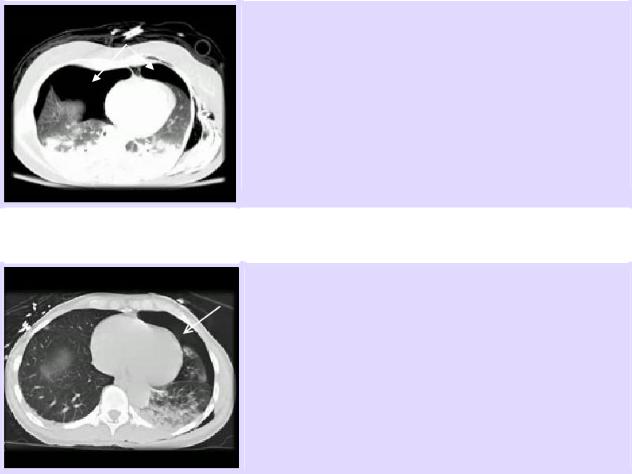
1) Подтверждение билатерального пневмоторакса |
(массивного справа) на СТ изображении, который был |
обнаружен при ультразвуковом исследовании |
(билатеральное отсутствие «скольжения легкого» и |
вертикальных артефактов при наличии множественных |
горизонтальных артефактов). |
В то время, как массивный правосторонний |
пневмоторакс не был обнаружен при |
радиографическом исследовании. |
2) При сонографии был диагностирован переднелатеральный пневмоторакс (локализация «точки легкого» по средне подмышечной линии, подтвержденный СТ исследованием (на изображении). При радиографическом исследовании этот пневмоторакс не был обнаружен.
Эти примеры демонстрируют низкую чувствительность радиографического метода и высокую чувствительность ультасонографии в детекции пневмоторакса и его размеров у пациентов с травмой грудной клетки.
Выраженная подкожная эмфизема может препятствовать обнаружению пневмоторакса изза плохой визуализации плевральной линии. При подкожной эмфиземе нижележащие структуры нераспознаваемы, так как они скрыты за многочисленными артефактами. Эти артефакты (Е – линии) берут начало от различных уровней в мягких тканях.
Из-за этих артефактов невозможно оценить наличие или отсутствие пневмоторакса, однако иногда скольжение легкого может быть обнаружено. Также эти артефакты можно попытаться уменьшить при нежном надавливании датчиком. Однако чаще всего пациенты имеют небольшие зоны подкожной эмфиземы, которые не препятствуют исследованию.
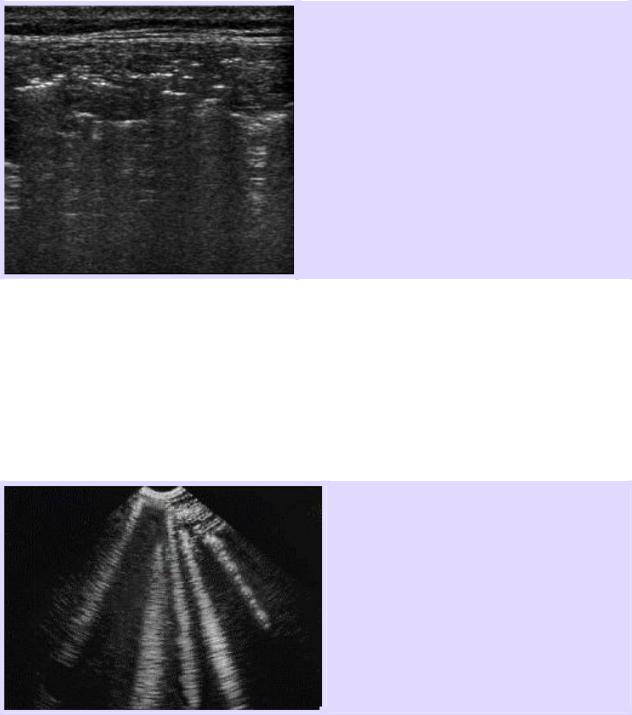
Нужно помнить, что при подкожной эмфиземе пневмоторакс присутствует не всегда.
Подкожная эмфизема.
Многочисленные хаотичные подкожные гиперэхогенные отражения воздуха, отражающие хаотичное распределение пузырьков воздуха в мягких тканях.
Эти артефакты могут быть ошибочно приняты начинающими специалистами за В – линии (вертикальные артефакты, которые наблюдаются в норме и подтверждают отсутствие пневмоторакса).
Но В – линии берут начало непосредственно от плевральной линии, в отличие от артефактов при эмфиземе (Е – линии), которые исходят из мягких тканей грудной клетки, расположенных над плевральной линией и распределены хаотично.
При подкожной эмфиземе визуализируются Е – линии.
Е – линии – это артефакты типа «хвост кометы», представленные длинными гиперэхогенными линиями, без затухания, берущие начало от поверхностных слоев, расположенных над плевральной линией и исходят не от одной линии, а хаотично.
В отличие от В – линий, которые отходят от плевральной линии.
Поиск ребер в такой ситуации поможет избежать ошибок, так как плевральная линия находится непосредственно под ребрами. Поэтому если линейные артефакты берут начало выше этого уровня и распределены хаотично, то это указывает на подкожную эмфизему.

И так:
Сонографические признаки пневмоторакса
o отсутствие «скольжения легкого»
o отсутствие вертикальных артефактов
o множественные горизонтальные артефакты o «точка легкого»
Наличие « скольжения легкого» и вертикальных артефактов практически исключают пневмоторакс. Хотя могут быть пневмотораксы задней локализации, а так же apical septate, аnterior septate пневмотораксы, но они встречаются крайне редко.

 Поиск жидкости в перикарде
Поиск жидкости в перикарде
Исследование перикарда на наличие жидкости выполняется как при пенетрирующих прекардиальных и трансторакальных ранах, так и при тупых травмах грудной клетки. Повреждения сердца чаще всего встречаются при проникающих травмах, чем при тупых травмах.
Пациенты с пенетрирующими повреждениями сердца имеют высокою смертность, более 75% умирают до прибытия в госпиталь. Среди тех, кто достигает госпиталя, выживаемость при ножевых ранениях сердца выше (65%), чем при пулевых ранениях сердца (16%).
Хотя разрывы сердца при тупых сердечных травмах встречаются не часто, но смертность от этих повреждений очень большая. Большинство пациентов умирают до прибытия в госпиталь. Те, кто прибывает в госпиталь, чаще всего имеют разрывы правого предсердия. Одна треть пациентов имеют многокамерные повреждения, которые почти всегда фатальны.
Механизмом смерти обычно является тампонада. Поэтому быстрое выявление перикардиальной жидкости, как косвенное подтверждение разрыва сердца, имеет огромное значение в выживаемости пациента.
Субкостальная позиция для исследования сердца является золотым стандартом для диагностики этих повреждений и должна выполняться сразу же при прибытии пациента, как можно скорее.
При получении положительного результата пациент немедленно подвергается оперативному вмешательству. Время от позитивного диагноза до операционной составляет в среднем 12 минут.
Ультрасонография может обеспечить значительным количеством информации о состоянии сердца, но основной целью при проведении FAST является определение наличия или отсутствия перикардиальной жидкости.
Если присутствует перикардиальная жидкость, то необходимо определить ее количество и есть ли тампонада. Поскольку при тампонаде сердца, являющейся самой частой причиной смерти при травматических повреждениях сердца, требуется экстренная пункция перикарда и эвакуация крови.
Перикардиоцентез проводится под постоянным контролем ультразвука, обычно из субкостального доступа, но может проводиться из парастарнального или апикального доступа в зависимости от локализации максимального количества жидкости и более легкого доступа. Эвакуация даже незначительного объема крови (даже 30 мл) может значительно улучшить гемодинамическую ситуацию.
Количество перикардиальной жидкости можно определить по ширине сепарации листков, измеряя ширину анэхогенного пространства. Но в критических ситуациях ее количество обычно определяется визуально.
|
количество перикардиальной жидкости |
|
|
|
|
|
|
|
небольшое |
умеренное |
большое |
0.5 – 1 см |
1 – 2 см |
> 2 см |
(100 – 250 мл) |
(250 – 500 мл) |
(> 500 мл) |
|
|
|
Острая небольшая перикардиальная эффузия может вызвать драматические гемодинамические эффекты, в то время как умеренные и большие перикардиальные эффузии, накапливающиеся постепенно, могут не вызывать значительных гемодинамических нарушений.
Тампонада
Нормальное давление в перикарде равно нулю или отрицательное. Как только жидкость начинает накапливаться в перикарде, то повышается и давление. Повышенное интраперикардиальное давление создает внешнюю компрессию сердца, не позволяя полностью расслабиться желудочкам во время диастолы, и наполнение камер сердца уменьшается. В итоге уменьшается сердечный выброс, что ведет к падению артериального давления. Происходит «обструкция» кровообращения.
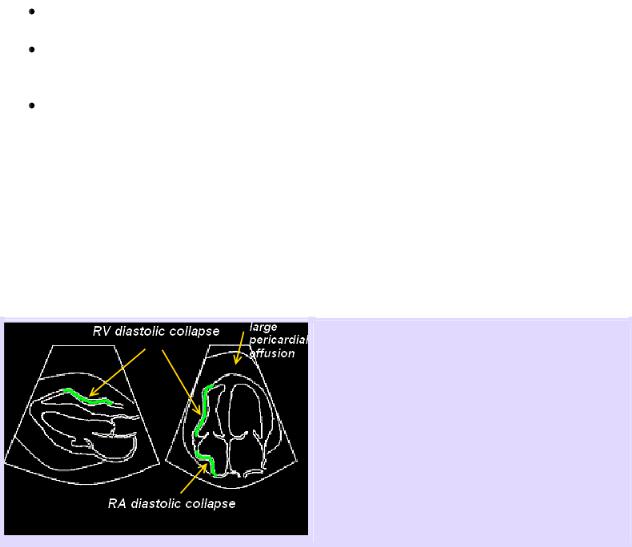
Эхокардиографическими признаками тампонады сердца являются:
Диастолический коллапс стенки правого желудочка и/или стенки правого предсердия Дилятация нижней полой вены с отсутствием изменения диаметра нижней полой
вены на вдохе или недостаточное ее коллабирование (уменьшение диаметра нижней полой вены менее чем на 50% при вдохе)
Усиление респираторных вариаций транстрикуспидального и трансмитрального потоков при доплеровском исследовании.
Давление максимально во время диастолы и желудочки могут коллабировать.
Поиск тампонады сердца при выполнении FAST заключается в поиске любых вдавлений камер сердца во время диастолы, в основном правых камер (правого желудочка и/или правого предсердия). Коллапс левых камер наблюдается значительно реже из-за большего давления в них, чем в правых камерах, поэтому первыми коллабируют правые камеры сердца.
Диастолический коллапс правых камер сердца.
Наиболее важными эхокардиографическими индикаторами гемодинамически значимой перикардиальной эффузии являются диастолический коллапс стенки правого желудочка (движение свободной стенки правого желудочка внутрь во время диастолы) и/или диастолический коллапс стенки правого предсердия (движение свободной стенки правого предсердия внутрь во время диастолы).
Коллапс правого предсердия является более чувствительным признаком при тампонаде, но менее специфичным (50 – 68%).
Диастолический коллапс стенки правого желудочка является менее чувствительным, но более специфичным признаком тампонады (84 – 100%), чем коллапс правого предсердия, однако является более поздним признаком. Этот коллапс может быть отмечен в М- режиме.
Коллапс левых камер сердца наблюдается значительно реже (в 25%) и является высокоспецифичным признаком, но поздним признаком тампонады.
Но наиболее специфическим эхокардиографическим признаком тампонады сердца является выраженная респираторная зависимость скоростей внутрисердечного кровотока.
В норме, при диастолическом наполнении желудочков, скорость кровотока через митральный клапан уменьшается на вдохе, в то время как транстрикуспидальный поток увеличивается на вдохе, при этом респираторные вариации минимальны (менее 25%) и практически незаметны.
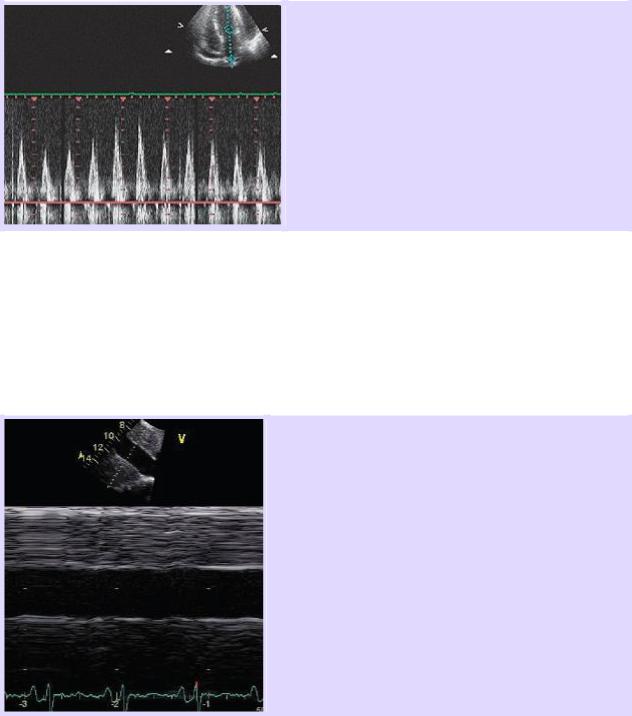
При тампонаде сердца эти вариации будут значительно выражены (более 25%).
Отмечено усиление респираторных вариаций диастолического наполнения левого желудочка при тампонаде сердца (усиление респираторных вариаций пиков Е) при импульсноволновом доплеровском исследовании.
На вдохе скорость митрального потока (пик Е) заметно снижается (падение скорости митрального кровотока более чем на 25% во время вдоха).
Отсутствие или недостаточное коллабирование нижней полой вены (менее чем на 50%) при вдохе - является высокочувствительным признаком тампонады
Нижняя полая вена будет выглядеть дилятированной, без изменения размеров в диаметре или незначительным уменьшением ее размеров на вдохе. В норме размер нижней полой вены уменьшается на вдохе более чем на 50% (коллабирование нижней полой вены).
Субкостальный доступ, исследование нижней полой вены.
Дилятированная нижняя полая вена (> 2см) без уменьшения диаметра во время вдоха (размер нижней полой вены не изменяется от фаз дыхания) в В-режиме и подтверждено в М-режиме.
Но в критических ситуациях нет времени для проведения классического исследования, поэтому при наличии перикардиальной жидкости при выполнении FAST ведется только поиск коллабирования правых камер сердца, подтверждающих тампонаду.
Но нужно помнить, что тампонада сердца является клиническим диагнозом. Поэтому при наличии перикардиальной жидкости с клиническими признаками тампонады сердца не всегда может отмечаться диастолический коллапс правых камер сердца из-за сложных
взаимодействий факторов, влияющих на гемодинамические эффекты при перикардиальной эффузии (перикардиальные отношения объема-давления, скорости накопления жидкости и системного статуса объема).
Также при наличии коллабирования правых камер сердца могут отсутствовать клинические признаки тампонады сердца. В таких ситуациях коллабирование правых камер сердца является индикатором гемодинамически значимой перикардиальной эффузии и расценивается, как угроза тампонады сердца.
Техника поиска перикардиальной жидкости
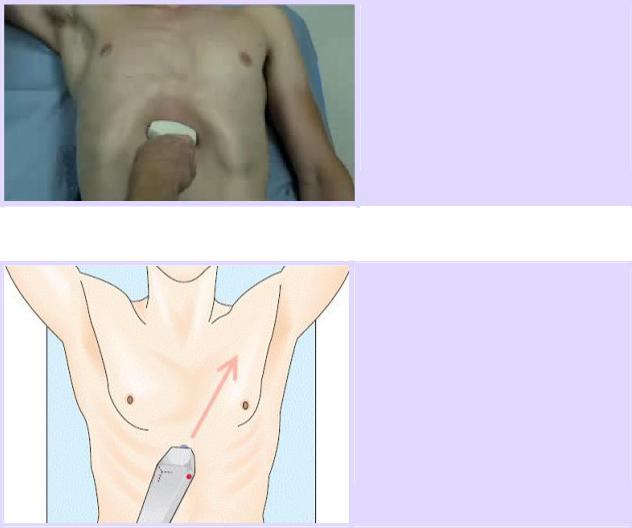
При FAST исследовании обнаружение перикардиальной жидкости и тампонады проводится из субкостального доступа.
Субкостальный доступ.
Пациент находится в положении лежа на спине. Датчик устанавливают под мечевидным отростком, направляя луч к левому плечу почти в горизонтальной плоскости.
С помощью скольжений и наклонов датчиком необходимо получить изображение всех 4-х камер сердца и окружающий перикард.

В субкостальной позиции визуализируются все 4 камеры сердца.
RV - Правый желудочек
RA - Правое предсердие
LV - Левый желудочек
LA - Левое предсердие
При субкостальном доступе хорошо визуализируются правые камеры сердца.
На изображении правые отделы находятся ближе к датчику.
Частой ошибкой при получении изображения является неправильная позиция датчика и направление ультразвукового луча. Ультразвуковой луч должен быть направлен не к позвоночнику, а к левому плечу, почти в горизонтальной плоскости (угол наклона между датчиком и кожей должен составлять менее 30 градусов).
Начинается исследование с максимальной глубины сканирования (20 - 24 см) для того, чтобы получить начальное изображение всех 4-х камер сердца, переднюю и заднюю стенки перикарда.
Затем постепенно уменьшается глубина сканирования (например, до 14 – 18 см), чтобы заполнить все изображение сердцем. Изображение должно быть тщательно рассмотрено для того, чтобы четко идентифицировать границы сердца и перикард.
Свернувшуюся кровь в перикарде не так легко идентифицировать, как анэхогенную несвернувшуюся кровь, так как контраст снижен, поскольку кровяные сгустки по эхогенности сходны со стенками желудочков и могут быть ошибочно приняты за нормальный миокард, являясь причиной ложноотрицательного диагноза.
Если визуализация неадекватна из-за газа, то нужно попытаться сместить датчик немного в правую субкостальную область пациента, используя печень, как ультразвуковое окно.
Субкостальная четырехкамерная позиция.
Печень является ультразвуковым окном.
Вид нормального сердца без перикардиальной жидкости (нет сепарации листков перикарда в виде анэхогенного пространства, окружающего сердце).
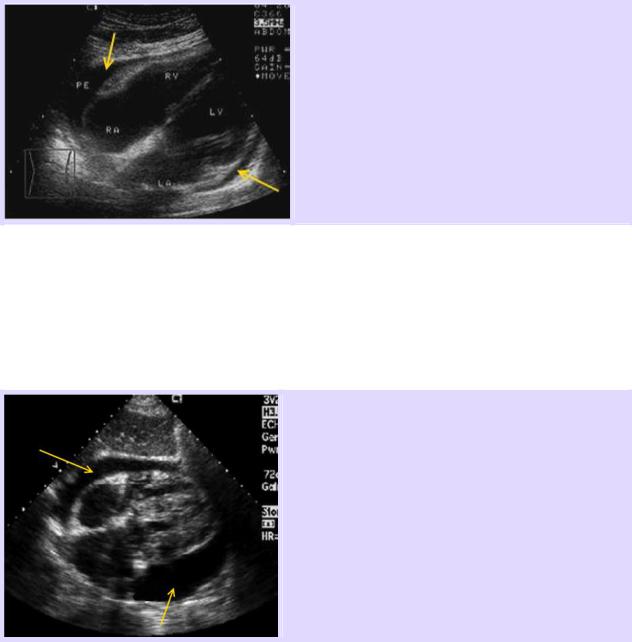
При положительном результате будет визуализироваться анэхогенное пространство между сердцем и гиперэхогенным перикардом, как следствие сепарации листков перикарда изливающейся кровью при разрывах или трещинах сердца.
Также при ультразвуковом исследовании иногда могут определяться и сами разрывы миокарда.
Наличие небольшого количества перикардиальной жидкости в виде анэхогенного пространства, окружающего правые камеры сердца и левый желудочек.
Перикардиальная жидкость в контексте травмы (гемоперикард) будет выглядеть анэхогенной, но иногда могут присутствовать внутренние эхогенные включения, которые могут быть представлены фибрином, кровяными сгустками или сердечной тканью.
Субкостальная четырехкамерная позиция.
Большое количество перикардиальной жидкости.
При большом количестве перикардиальной жидкости сердце будет казаться плавающим, качающимся.
