
КФ 2
.pdfДиагностические критерии системной красной волчанки (Американская ревматологическая ассоциация, пересмотр
1987 г.):
-сыпь в области скуловых дуг;
-дискоидная сыпь;
-повышенная светочувствительность кожи;
-язвы в полости рта;
-артрит;
-серозит;
-поражение почек;
-лейкопения менее 4409/л;
1Эритема - покраснение кожи.
2Папула - плотный узелок различной величины, возвышающийся над кожей.
-гемолитическая анемия и /или тромбоцитопения 100409/л;
-неврологические расстройства;
-антитела к ДНК или Le-клетки;
-повышенный титр антинуклеарных антител.
24.4. КЛИНИКО-ФАРМАКОЛОГИЧЕСКИЕ ПОДХОДЫ К ЛЕЧЕНИЮ ДИФФУЗНЫХ ЗАБОЛЕВАНИЙ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Основой лечения ревматоидного артрита и системной красной волчанки считают сочетанное назначение быстродействующих противовоспалительных препаратов (чаще НПВС, реже глюкокортикои-дов) и одного из средств длительного (базисного) действия.
Противовоспалительные препараты оказывают не только симптоматическое, но и отчасти патогенетическое действие. Эффективность противовоспалительных препаратов проявляется в течение 1-х суток после назначения, но почти также быстро прекращается после отмены.
Базисные препараты по сравнению с противовоспалительными более глубоко подавляют воспалительный процесс путем тормозящего влияния на иммунные реакции и замедляют деструктивные изменения в суставах. Однако лечебное действие развивается медленно, в течение нескольких недель или месяцев.
Основные цели лечения ревматоидного артрита:
-подавить воспаление суставов и других тканей;
-предотвратить деформацию и сохранить функцию суставов и скелетных мышц;
-устранить значительные повреждения суставов для уменьшения боли и улучшения функции.
В остром периоде заболевания, когда боли значительны, рекомендуют постельный режим на непродолжительное время. В легких случаях достаточно периодического отдыха в постели. Локальный покой суставу обеспечивают съемные лонгеты. Как правило, рекомендуют обычное полноценное питание.
Традиционную основу медикаментозного лечения ревматоидного артрита составляют НПВС.
У больных с выраженным болевым синдромом в первые сутки лечения можно парентерально вводить НПВС, а в последующем принимать их внутрь. Широко распространенные НПВС для местного применения в виде мазей и гелей (индометацин, кетопрофен, дикло-
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
фенак) в лечении ревматоидного артрита имеют только вспомогательное значение.
Глюкокортикоиды оказывают мощное и быстрое противовоспалительное действие. Кроме того, они обладают выраженной имму-номодулирующей активностью. При длительном лечении эффективность глюкокортикоидов снижается, кроме того, они не способны предотвратить прогрессирующую деструкцию суставов, а при отмене у больных активным ревматоидным артритом возникает выраженное обострение. НЛР глюкокортикоидов при длительном приеме заставляют назначать их только при отсутствии лечебного эффекта НПВС и больным с системными проявлениями ревматоидного артрита.
Ревматоидные узелки и нетяжелые сенсорные нейропатии сами по себе не являются показанием к назначению глюкокортикоидов. Пожилые пациенты (75-80 лет) с ревматоидным артритом, как правило, лучше переносят малые дозы преднизолона, чем НПВС, которые в этом возрасте чаще вызывают образование язв желудка и двенадцатиперстной кишки.
Глюкокортикоиды противопоказаны при:
-гиперчувствительности;
-тяжелых инфекциях (кроме септического шока и туберкулезного менингита);
-иммунизации живыми вакцинами;
-ветряной оспе.
Относительные противопоказания к назначению глюкокортикои-дов: пептическая язва, гипертензия, СД, глаукома. При длительном приеме малых доз глюкокортикоидов серьезные осложнения возникают редко и хорошо поддаются коррекции даже при продолжающемся приеме ЛС (препараты кальция при остеопорозе, омепразол или ранитидин при эрозивно-язвенных поражениях желудка и двенадцатиперстной кишки).
При лечении ревматоидного артрита широко применяют внутрисуставное введение глюкокортикоидов, которое позволяет избежать их системного назначения. Длительность местного лечебного эффекта этих ЛС зависит от вида препарата. Наиболее продолжительное действие оказывают триамцинолон и бетаметазон, метилпреднизо-лон, гидрокортизон, которые вводят каждые 7-14 сут. Во многих случаях лечебный эффект может зависеть от индивидуальной реакции пациента и сохраняться до нескольких месяцев.
У детей с ювенильным ревматоидным артритом после введения ЛС в коленный сустав эффект в 40% случаев сохраняется 2 года и более.
Дозы препаратов зависят от размера пораженных суставов.
Повторные введения при необходимости делают с интервалами от нескольких недель до 3-4 мес в зависимости от степени и продолжительности лечебного эффекта.
Если после двух инъекций в один и тот же сустав улучшения не отмечается, последующие введения не показаны.
Противопоказания для внутриартикулярного введения глюкокор-тикоидов: инфекционный артрит, выраженная деструкция сустава, значительный остеопороз.
Переносимость внутрисуставного введения глюкокортикоидов обычно хорошая. НЛР: боль, временное обострение воспалительного процесса, инфицирование, особенно у пациентов, получающих иммуносупрессивную терапию, локальная атрофия и депигментация кожи, дегенеративные изменения в суставе, образование свищевых ходов, разрывы сухожилий, системные эффекты.
Объем глюкокортикоидов, вводимых в крупный сустав, не должен превышать 2 мл, в средний - 1 мл, в мелкий - 0,5 мл. После введения необходимо обеспечить иммобилизацию сустава в течение 1-2 сут. Глюкокортикоиды можно вводить одновременно не более чем в 3 сустава. Интервалы между инъекциями в один и тот же сустав должны быть как можно более длительными. Не рекомендуют вводить глюкокортикоиды в суставы, являющиеся основной опорой тела, более 3 раз в год. Нельзя вводить глюкокортикоиды непосредственно в сухожилия.
Базисное лечение. Препараты, действующие медленно, в отличие от быстродействующих НПВС замедляют суставную деструкцию, влияют на иммунные процессы, сроки ремиссии, благодаря кумулятивным свойствам сохраняют действие несколько месяцев после отмены. К ним относят метотрексат, соединения золота, пеницилламин, гидроксихлорохин, сульфасалазин. Как правило, их назначают при недостаточной эффективности НПВС после 3 или 4 мес лечения. При быстром прогрессировании заболевания эти препараты назначают в более ранние сроки.
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
Соединения золота обычно назначают в дополнение к НПВС, если они не подавляют в существенной мере воспаление суставов. Их действие развивается через 3-4 мес от начала лечения. При достижении максимального улучшения дозу постепенно снижают. Если с наступлением ремиссии препарат отменяют, то обычно через 3-6 мес снова развивается обострение. Если продолжать введение поддерживающих доз, достигнутое улучшение может сохраняться несколько лет.
Эффективность лечения ревматоидного артрита препаратами золота сопоставима с эффективностью метотрексата. Преимуществом считают отсутствие значительной иммуносупрессии и развития интеркуррентных инфекций. Однако препараты золота вызывают множество НЛР, требующих отмены ЛС.
Препараты золота противопоказаны при выраженных нарушениях функций печени, почек, беременности, а также при гематологических нарушениях.
Впроцессе лечения препаратами золота необходимо делать анализы мочи и крови (концентрация гемоглобина, количество лейкоцитов, лейкоцитарная формула и количество тромбоцитов). Исследования повторяют в 1-й месяц перед каждой инъекцией препарата, а затем через каждые 1-2 нед.
Внастоящее время активно развивается новое направление в лечении ревматоидного артрита, так называемая биологическая терапия, при которой применяют антитела, рецепторы к цито-кинам и другие иммунологически активные препараты. Среди них наиболее перспективны методы, связанные с блокированием активности воспалительных цитокинов фактора некроза опухоли (ФНО) и интерлейкина-1 (ИЛ-1) путем введения моноклональных антител, антагонистов цитокинов или антагонистов цитокиновых рецепторов. К ним относятся лефлуномид, этанерцепт и инфлик-симаб.
Существуют различные схемы лечения ревматоидного артрита. По наиболее старой схеме лечение начинают с обеспечения покоя и назначения НПВС, при отсутствии улучшения присоединяют аминохинолиновые препараты, затем - производные 5-аминоса-лициловой кислоты или препараты золота, а в дальнейшем - глю-кокортикоиды, цитостатики. Однако при применении такой схемы пациенты поздно начинают получать эффективные базисные препараты.
Современная схема «step-down bridge» предполагает комбинированное назначение метотрексата, препарата золота, аминохинолинового препарата (гидроксихлорохина), глюкокортикоидов и цитостатиков с первых дней. По достижении эффекта препараты постепенно отменяют.
Хорошо зарекомендовала себя схема «sawtooth», когда в начале заболевания назначают активное базисное средство (метотрексат или соли золота), а затем меняют препараты каждые 2-3 года.
Тактика лечения системной красной волчанки зависит от локализации и тяжести патологического процесса.
При умеренно выраженном или волнообразном процессе с лихорадкой, артритом, плевритом, перикардитом, головными болями или сыпью базисная терапия должна быть минимальной, а иногда ее вообще не требуется. Например, артралгии хорошо поддаются лечению НПВС. Можно применять ацетилсалициловую кислоту, особенно при склонности к развитию тромбозов, но большие дозы этого препарата при системной красной волчанке могут вызвать токсическое повреждение печени.
При тяжелой форме системной красной волчанки применяют глю-кокортикоиды. Начальная доза преднизолона составляет: при гемолитической анемии - 60 мг/сут, при тромбоцитопенической пурпуре - 40-60 мг/сут, при выраженном полисерозите- 20-60 мг/сут, при поражении почек - 20-60 мг/сут (в сочетании с иммунодепрес-сантами).
Улучшение обычно наступает не ранее 4-12-й недели лечения, и его может не быть, пока доза глюкокортикоидов не будет снижена.
При активной системной красной волчанке или волчаночном нефрите показано комбинированное лечение (глюкокортикоиды + иммунодепрессанты). Наиболее часто применяют азатиоприн в дозе 2,5 мг/кг в сутки или циклофосфамид в дозе 2,5 мг/кг в сутки. Возможно перемежающееся применение иммунодепрессантов: например, вводят внутривенно циклофосфамид (500 мг) с интервалами, зависящими от данных анализа крови.
При остром васкулите и тяжелом волчаночном поражении ЦНС и почек (волчаночный нефрит, нейролюпус, ревматоидный васкулит, системные некротизирующие васкулиты) часто применяют пульс-терапию глюкокортикоидами (метилпреднизолон в дозе 1000 мг внутривенно в течение 1 ч) ежедневно 3 сут подряд. Одновременно внутривенно вводят циклофосфамид. Такое лечение можно сочетать с плазмаферезом.
При системной красной волчанке любой тяжести, когда удастся подавить воспалительный процесс, подбирают минимальные поддерживающие дозы глюкокортикоидов или других препаратов, снижая дозу не более чем на 10%. Интервалы между понижениями доз зависят от того, насколько быстро удалось достичь первоначального клинического улучшения. Результаты лечения оценивают по динамике клинических симптомов и лабораторных показателей.
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
Глюкокортикоид для наружного применения подбирают с учетом локализации и характера поражения, имеет значение и лекарственная форма. При системной красной волчанке предпочтительны
мази средней активности и мягкого, щадящего местного действия, которые практически не вызывают системных НЛР (гидрокортизона 17-бутират*, предникарбат*3, мометазона фуроат*).
Пульс-терапия
При диффузных заболеваниях соединительной ткани, в частности ревматоидном артрите, применяют пульстерапию. Показаниями к ее проведению считают высокую, рефрактерную к обычным методам лечения активность заболевания и выраженные системные проявления (тяжелый кожный васкулит).
Пульс-терапия заключается в назначении сверхвысоких доз глю-кокортикоидов на короткий срок. Чаще применяют метилпредни-золон, который вводят в виде сукцината в дозе 1-2 г внутривенно капельно в течение 30-60 мин 1 раз в сутки на протяжении 3-5 сут. Максимальная концентрация препарата в крови развивается через 1 ч с последующим снижением в течение 6-7 ч, но в результате негеномного1 механизма действия эффект отмечается через короткий промежуток времени (несколько минут). Метилпреднизолон накапливается в различных тканях, причем больше в воспаленных, чем в нормальных, а также в эритроцитах. Пульс-терапия позволяет добиться быстрого эффекта и снизить поддерживающие дозы глюко-кортикоидов для приема внутрь.
Классическую пульс-терапию при ревматоидном артрите применяют редко, чаще внутривенно вводят большие дозы метилпредни-золона (250-1000 мг) в сочетании с цитостатиками - метотрексатом в дозе 20 мг или циклофосфамидом в дозе 400-1000 мг.
При системной красной волчанке наряду с классической схемой пульс-терапии у больных пожилого возраста, особенно с тенденцией к гипертензии и поражению миокарда, можно применять видоизмененные режимы (по 250500 мг в течение 4-12 сут).
У больных наиболее тяжелыми формами ревматических заболеваний (волчаночный нефрит, волчаночное поражение ЦНС, ревматоидный васкулит, системные некротизирующие васкулиты) пульс-терапию необходимо сочетать с применением цитостати-ков.
1 Основной механизм действия глюкокортикоидов заключается в стимуляции транскрипции определенных генов, и для его реализации требуется как минимум 6-24 ч. В настоящее время исследованы так называемые негеномные эффекты этих препаратов, не связанные с влиянием на считывание генетической информации клеток.
24.5. КЛИНИЧЕСКАЯ ФАРМАКОЛОГИЯ НЕСТЕРОИДНЫХ ПРОТИВОВОСПАЛИТЕЛЬНЫХ
СРЕДСТВ
НПВС очень широко применяют в клинической практике.
Большая популярность НПВС объясняется тем, что они, оказывая противовоспалительное, аналгезирующее и жаропонижающее действия, приносят облегчение пациентам с симптомами (воспаление, боль, лихорадка), которые встречаются при многих заболеваниях.
НПВС классифицируют в зависимости от выраженности противовоспалительной активности и химической структуры (табл. 24-2). В 1-ю группу включены препараты с выраженным противовоспалительным действием. НПВС 2-й группы, дающие слабый, практически не имеющий клинического значения противовоспалительный эффект, часто обозначают терминами «ненаркотические анальгетики» или «анальгетики-антипиретики».
Таблица 24-2. Классификация НПВС
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
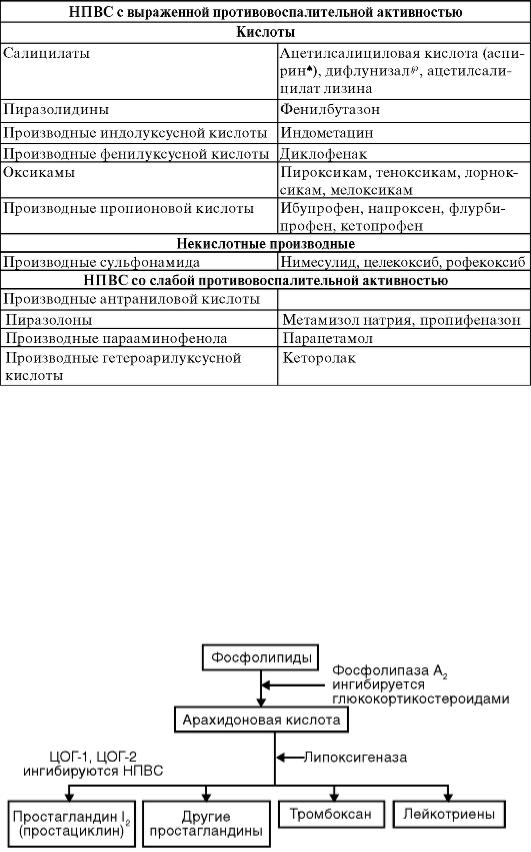
С практической точки зрения важно, что препараты одной группы и даже близкие по химической структуре несколько различаются как по силе эффекта, так и по частоте развития и характеру НЛР. Клиническая эффективность препарата может зависеть от вида и особенностей течения заболевания у конкретного больного, а также от его индивидуальной реакции.
Фармакокинетика
Все НПВС хорошо всасываются в ЖКТ. В значительной степени (более 90%) связываются с альбуминами плазмы, вытесняя при этом некоторые другие ЛС и способствуя усилению их эффектов. Многие НПВС хорошо проникают в синовиальную жидкость. НПВС подвергаются биотрансформации в печени, метаболиты выделяются почками.
Фармакодинамика
Главным и общим элементом механизма действия НПВС считают угнетение синтеза простагландинов из арахидоновой кислоты путем ингибирования фермента циклооксигеназы (рис. 24-1).
Рис. 24-1. Метаболизм арахидоновой кислоты
Простагландины имеют разностороннюю биологическую активность: выполняют функцию медиаторов воспалительной реакции, сенсибилизируют рецепторы к медиаторам боли (гистамину, бра-дикинину) и механическим воздействиям, понижая порог болевой чувствительности, повышают чувствительность гипоталамических центров терморегуляции к действию эндогенных пирогенов (ИЛ-1), образование которых индуцируют микроорганизмы и токсины.
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
В настоящее время выделены два изофермента циклооксигеназы, которые ингибируют НПВС. Первый (ЦОГ-1) контролирует выработку простагландинов, регулирующих целостность слизистой оболочки ЖКТ, функцию тромбоцитов и почечный кровоток. Второй (ЦОГ-2), участвующий в синтезе простагландинов при воспалении, усиленно образуется под действием ряда тканевых факторов, инициирующих воспалительную реакцию (цитокины). Считают, что противовоспалительное действие НПВС обусловлено ингибированием ЦОГ-2, а их нежелательные реакции - ингибированием ЦОГ-1, причем препараты различаются по селективности в отношении различных форм циклооксигеназы, что позволяет судить об их сравнительной активности и токсичности.
Так, выраженная селективность в отношении ЦОГ-1 свойственна ацетилсалициловой кислоте, индометацину, кетопрофену, пирок-сикаму, сулиндаку®. Умеренную селективность в отношении ЦОГ-1 проявляют диклофенак, ибупрофен, напроксен, лорноксикам, умеренную селективность в отношении ЦОГ-2 - этодолак®, мелоксикам, нимесулид, набуметон®, выраженную селективность в отношении ЦОГ-2 - целекоксиб.
Противовоспалительное действие НПВС может быть связано со стабилизацией мембран лизосом, торможением активации нейтро-филов и нарушением высвобождения из них медиаторов воспаления. В реализации аналгезирующего эффекта имеет значение нарушение проведения болевых импульсов на уровне спинного мозга (метамизол натрия) и активация опиоидных рецепторов (лорноксикам).
НПВС подавляют преимущественно фазу экссудации. По противовоспалительной активности все НПВС уступают глюкокорти-коидам, которые, ингибируя фермент фосфолипазу, тормозят метаболизм фосфолипидов и нарушают образование простагландинов и лейкотриенов - также важнейших медиаторов воспаления.
Развитие противовоспалительного эффекта отстает от аналгезирую-щего. Боль ослабевает в первые часы, а противовоспалительное действие наступает через 10-14 сут регулярного приема, причем при назначении напроксена или оксикамов еще позднее - через 2-4 нед.
Аналгезирующий эффект НПВС проявляется в большей степени при болях слабой и средней интенсивности в мышцах, суставах, сухожилиях, нервных стволах, при головной или зубной боли. При сильных висцеральных болях большинство НПВС менее эффективны, чем наркотические анальгетики (группа морфина). В отличие от наркотических анальгетиков НПВС не угнетают дыхательный центр и не вызывают лекарственную зависимость.
Жаропонижающий эффект. НПВС способны снижать только повышенную температуру тела и не влияют на нормальную. Больных необходимо предупреждать о том, что НПВС оказывают только симптоматическое действие и не обладают ни антибактериальной, ни противовирусной активностью. При сохранении лихорадки, боли, ухудшении общего состояния больные должны обращаться к врачу.
Антиагрегационный эффект. В результате ингибирования ЦОГ-1 в тромбоцитах подавляется синтез эндогенного проагреганта тром-боксана. Наиболее выраженной антиагрегационной активностью обладает ацетилсалициловая кислота, которую при этом назначают в низкой суточной дозе (75-250 мг). Селективные ингибиторы ЦОГ-2 не влияют на агрегацию тромбоцитов.
Показания к применению нестероидных противовоспалительных средств
•Ревматические заболевания. Ревматизм (ревматическая лихорадка), ревматоидный, подагрический и псориатический артриты, анкилозирующий спондилит (болезнь Бехтерева), синдром Рейтера.
•Неревматические заболевания опорно-двигательного аппарата. Остеоартроз, миозит, тендовагинит, травма (бытовая, спортивная).
•Неврологические заболевания. Невралгия, радикулит, ишиас, люмбаго.
•Почечная, печеночная колика.
•Головная и зубная боль, послеоперационные боли.
•Лихорадка (как правило, при температуре тела выше 38,5 °С).
•Профилактика артериальных тромбозов.
•Дисменорея (купирование болевого синдрома, связанного с повышением тонуса матки при гиперпродукции простагландина F2a; помимо аналгезирующего действия уменьшается кровопотеря).
Нежелательные лекарственные реакции
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
Основное негативное свойство НПВС - высокий риск развития нежелательных реакций со стороны ЖКТ. У 30-40% больных, получающих НПВС, отмечаются диспепсические расстройства (боли в животе, тошнота, рвота), У 10-20% - эрозии и язвы желудка и двенадцатиперстной кишки, у 2-5% - кровотечения и перфорации.
Ульцерогенный эффект частично связан с локальным повреждающим влиянием НПВС и в основном обусловлен ингибированием ЦОГ-1 в результате системного действия. Клинические проявления почти у 60% больных, особенно у пожилых, отсутствуют, и диагноз во многих случаях устанавливают при ЭГДС. Незначительно, но постоянно кровоточащие эрозии и язвы могут вести к систематической потере крови со стулом (2-5 мл/сут) и развитию железодефицитной анемии. Несколько меньшую гастротоксичность имеют лекарственные формы с кишечнорастворимым покрытием.
Факторы риска гастротоксичности: женский пол, возраст больше 60 лет, курение, злоупотребление алкоголем, семейный язвенный анамнез, сопутствующие тяжелые сердечно-сосудистые заболевания, прием глюкокортикоидов, иммуносупрессантов, антикоагулянтов, длительное лечение НПВС, большие дозы или одновременный прием двух НПВС или более. Наибольшую гастротоксичность имеют ацетилсалициловая кислота, индометацин и пироксикам.
Методы улучшения переносимости нестероидных противовоспалительных препаратов
•Одновременное назначение препаратов, защищающих слизистую оболочку ЖКТ. По данным контролируемых клинических исследований, высокой эффективностью обладает синтетический аналог простагландина Е2 - мизопростол, позволяющий предупредить развитие язв как в желудке, так и в двенадцатиперстной кишке. Ингибитор протонной помпы омепразол имеет примерно такую же эффективность, как и мизопростол, но лучше переносится.
•Изменение тактики применения НПВС:
-снижение дозы;
-переход на парентеральное, ректальное или местное введение;
-назначение кишечнорастворимых лекарственных форм; отрицательное влияние на ЖКТ представляет собой не столько местную, сколько системную реакцию.
• Применение НПВС, проявляющих селективность в отношении ЦОГ-2, особенно у пациентов группы риска.
Развитие язвы желудка у больного требует отмены НПВС и проведения специфического лечения. Продолжение приема НПВС, например, при ревматоидном артрите, возможно только при назначении мизопростола или омепразола и регулярном эндоскопическом контроле.
Выявлены два основных механизма отрицательного влияния НПВС на почки:
-путем блокады синтеза простагландинов в почках НПВС вызывают сужение сосудов и ухудшение почечного кровотока; это ведет к развитию ишемических изменений в почках и нарушению их функции; в результате возникают отеки, гипернатрие-мия, гиперкалиемия, повышается концентрация креатинина в сыворотке, АД; наиболее сильно влияют на почечный кровоток индометацин и фенилбутазон;
-прямое воздействие на паренхиму почек с развитием интерсти-циального нефрита (так называемая анальгетическая нефропа-тия) и тяжелой почечной недостаточности;
Факторы риска нефротоксичности: возраст более 65 лет, цирроз печени, предшествующая почечная патология, снижение ОЦК, длительный прием НПВС, сопутствующий прием диуретиков.
Гематотоксичность наиболее характерна для НПВС группы пира-золидинов и пиразолонов, особенно для фенилбутазона. Самые грозные осложнения при их применении - апластическая анемия и агра-нулоцитоз. Фенилбутазон следует назначать только как препарат резерва и по возможности коротким курсом.
Гепатотоксичность состоит в основном в изменении активности трансаминаз и других ферментов. В тяжелых случаях развивается желтуха, лекарственный гепатит.
Реакции гиперчувствительности - сыпь, отек Квинке, анафилактический шок, бронхоспазм. Описана аспириновая триада: сочетание полипоза носа и /или придаточных пазух, БА и полной непереносимости ацетилсалициловой кислоты. Желательно избегать назначения этого препарата больным бронхиальной астмой.
Нейротоксичность проявляется головной болью, головокружением, нарушением рефлекторных реакций, наиболее свойственна индометацину.
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
Синдром Рея развивается при назначении ацетилсалициловой кислоты детям с вирусными инфекциями (грипп, ветряная оспа). Проявляется тяжелой энцефалопатией, отеком мозга и поражением печени без желтухи, но с высокой концентрацией ХС и повышением активности печеночных ферментов. Летальность очень высокая (до 80%). Не следует применять ацетилсалициловую кислоту при вирусных инфекциях у детей до 12 лет.
Противопоказания к применению нестероидных противовоспалительных средств
НПВС противопоказаны при эрозивно-язвенных поражениях ЖКТ, особенно в стадии обострения, выраженных нарушениях функции печени и почек, цитопениях, индивидуальной непереносимости, беременности. При необходимости применения наиболее безопасны (но не перед родами!) небольшие дозы ацетилсалициловой кислоты.
Правила назначения
Для каждого больного следует подбирать наиболее эффективный препарат с наилучшей переносимостью. Чувствительность больных к НПВС даже одной химической группы может сильно различаться, и неэффективность одного из препаратов еще не говорит о неэффективности группы в целом.
Лечение следует начинать с наименьшей дозы, при хорошей переносимости через 2-3 сут ее можно повышать. В последние годы наметилась тенденция к увеличению разовых и суточных доз хорошо переносимых препаратов (ибупрофен) при сохранении ограничений для максимальных доз ацетилсалициловой кислоты, индометацина, пироксикама. Следует учитывать, что противовоспалительный эффект ацетилсалициловой кислоты проявляется только в дозах выше 4 г/сут.
При длительном курсовом лечении НПВС надо принимать после еды. Для получения быстрого аналгезирующего или жаропонижающего эффекта предпочтительнее назначать препараты натощак и запивать стаканом воды. НПВС наиболее быстро всасываются в ЖКТ и, следовательно, дают более быстрый эффект [напроксен, диклофенак, водорастворимые (шипучие) формы ацетилсалициловой кислоты и парацетамола]. Для быстрого купирования болевого синдрома можно назначать также парентеральные лекарственные формы НПВС (диклофенак, кеторолак).
Момент приема НПВС может определяться максимальной выраженностью симптомов заболевания (болью, скованностью в суставах). Можно отходить от общепринятых схем (прием 2-3 раза в день), что обычно позволяет достичь большего лечебного эффекта при меньшей суточной дозе.
Одновременное применение двух НПВС или более нецелесообразно, поскольку эффективность таких сочетаний объективно не доказана (исключением может быть назначение парацетамола в сочетании
с каким-либо другим НПВС для усиления аналгезирующего эффекта) и возрастает риск развития нежелательных реакций.
Взаимодействие с другими лекарственными средствами
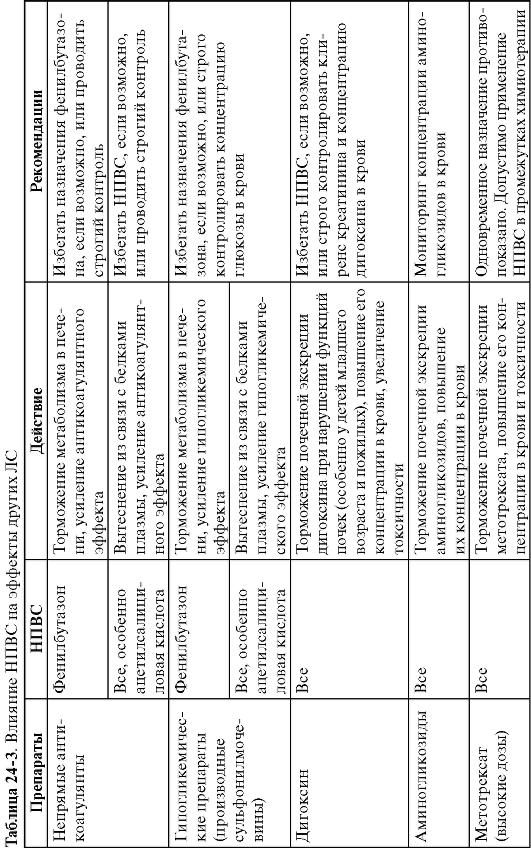
При одновременном назначении НПВС могут усиливать действие непрямых антикоагулянтов и гипогликемических средств. Однако они ослабляют эффект антигипертензивных препаратов, повышают токсичность аминогликозидов, дигоксина и некоторых других ЛС, что имеет существенное клиническое значение (табл. 24-3).
Многие препараты, назначаемые одновременно с НПВС, в свою очередь, могут влиять на их фармакокинетику и фармакодинамику:
-алюминийсодержащие антациды (алмагель*, маалокс*) и коле-стирамин® снижают всасывание НПВС в ЖКТ;
-глюкокортикоиды и медленно действующие (базисные) противовоспалительные средства (препараты золота) усиливают противовоспалительное действие НПВС;
-наркотические анальгетики и седативные препараты усиливают обезболивающий эффект НПВС.
Ацетилсалициловая кислота (аспирин)
Ацетилсалициловая кислота является первым НПВС. При проведении клинических испытаний она, как правило, служит стандартом, с эффективностью и переносимостью которого сравнивают другие
НПВС.
Фармакодинамика
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
Фармакодинамика ацетилсалициловой кислоты зависит от суточной дозы: малые дозы - 30-325 мг - вызывают торможение агрегации тромбоцитов; средние дозы (0,5-2 г) оказывают анальгезирую-щее и жаропонижающее действие; большие дозы (4-6 г) обладают противовоспалительным эффектом. В высоких дозах (более 4 г)
стимулирует выведение мочевой кислоты, нарушая ее реабсорбцию в почечных канальцах.
Фармакокинетика
Хорошо всасывается в желудочно-кишечном тракте. Период полувыведения ацетилсалициловой кислоты составляет всего 15-20 мин. Под действием эстераз слизистой желудка, печени и крови от аце-
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
Еще больше книг только на канале Telegram "Медицинские книги" https://t.me/medknigi
