
- •Раздел 1. Введение
- •Цепочка выживания
- •Раздел 2. Базовые реанимационные мероприятия и использование автоматических внешних дефибрилляторов
- •Раздел 3. Электротерапия: автоматические внешние дефибрилляторы, дефибрилляция, кардиоверсия и электрокардиостимуляция
- •Раздел 4. Расширенные реанимационные мероприятия у взрослых
- •Алгоритм лечения внутрибольничной остановки кровообращения
- •Раздел 5. Начальное лечение острых коронарных синдромов
- •Раздел 6. Реанимационные мероприятия в педиатрии
- •1. Безопасность и помощь
- •2. Ребенок с одпит в сознании
- •Раздел 7. Остановка сердечной деятельности в особых ситуациях
- •Раздел 8. Этика в реаниматологии и принятие решения о безуспешности реанимационных мероприятий
- •Раздел 9. Принципы обучения в реаниматологии
- •Внутригоспитальный исход:
- •12. Жив через 6 мес после выписки? 13. Жив через 6 мес после выписки?
- •14. Главная причина смерти пациента (если он умер)
Раздел 2. Базовые реанимационные мероприятия и использование автоматических внешних дефибрилляторов
Базовые реанимационные мероприятия (БРМ) включают поддержание проходимости дыхательных путей и кровообращения без использования оборудования, не считая средств защиты.1 В данном разделе представлены методические рекомендации по БРМ у взрослых спасателями, не являющимися профессионалами в области медицины, а также рекомендации по использованию автоматических внешних дефибрилляторов (АВД). Описано выявление внезапной остановки кровообращения, безопасное положение тела пациента .и устранение обструкции дыхательных путей инородным телом. С рекомендациями по внутрибольничным базовым реанимационным мероприятиям (БРМ) и использованию ручных дефибрилляторов можно ознакомиться в Разделах 3 и 4.
Введение
В Европе внезапная остановка сердца (ВОС) является ведущей причиной смерти 700 000 человек в год.2 При первичном анализе сердечного ритма у ~ 40% пациентов с ВОС была выявлена фибрилляция желудочков (ФЖ).3'6 Возможно, в момент развития коллапса у значительно большего числа пациентов имела место ФЖ или желудочковая тахикардия (ЖТ) с высокой ЧСС, тем не менее, ко времени первичного электрокардиографического исследования сердечный ритм перешел в асистолию.7-8 ФЖ характеризуется быстрой хаотичной деполяризацией и реполяризацией кардиомиоцитов. Наступает полная десинхронизация работы сердца, приводящая к прекращению его насосной функции.9
Многие пострадавшие с ВОС имеют шанс на выживание, если окружающие быстро окажут помощь, пока еще регистрируется ФЖ. При развитии асистолии эффективность реанимационных мероприятий минимальна.10 Оптимальным лечением остановки кровообращения, вызванной ФЖ, является немедленное проведение СЛР свидетелями случившегося (компрессия грудной клетки и искусственное дыхание) плюс электрическая дефибрилляция. Ведущей причиной остановки кровообращения у пострадавших с травмой, передозировкой лекарственных препаратов, утоплением, а также у большинства детей является асфиксия, поэтому искусственное дыхание является основным мероприятием при проведении реанимации у таких пострадавших.
Приведенная ниже концепция Цепочки Выживания включает важные этапы успешной реанимации (см. рис. 1.1). Большинство из звеньев этой цепочки применимо при остановке кровообращения у пациентов как с ФЖ, так и с асфиксией.11
Раннее выявление критического состояния и вызов помощи: вызвать службу скорой медицинской помощи (СМП) или местную спасательную службу, т.е. «службу 112».12'13 Раннее эффективное вмеша тельство может предупредить остановку кровооб ращения.
Раннее проведение СЛР окружающими: незамед лительная СЛР может удвоить или утроить шансы пострадавшего с ВОС, вызванной ФЖ.10-14-17
Ранняя дефибрилляция: СЛР вместе с дефибрилля-
цией в течение 3-5 мин с момента возникновения остановки кровообращения может увеличить вероятность выживания до 49-75%. 18~25 Каждая минута промедления с дефибрилляцией уменьшает вероятность выживания на 10-15%.Н17
4. Ранняя расширенная СЛР и постреанимационная помощь: качество лечения в послереанимационном периоде влияет на исход.26
В большинстве государств время, прошедшее с момента вызова СМП до ее приезда на место происшествия (время отклика), составляет 8 мин и более.27 В этот отрезок времени выживание пациента зависит от раннего начала выполнения свидетелями первых трех звеньев цепочки действий по спасению жизни.
Больным с остановкой кровообращения необходима незамедлительная СЛР. Это позволяет поддерживать малый, но критически достаточный кровоток в сосудах сердца и головном мозге, а также увеличивает вероятность того, что дефибрилляция устранит ФЖ и восстановит гемодинамически эффективный ритм. Компрессия грудной клетки особенно важна в ситуации, когда дефибрилляция не может быть выполнена в первые 4-5 мин после остановки сердца.28'29 Дефибрилляция прерывает асинхронный процесс деполяризации-реполяризации, который имеет место при ФЖ. Если сердце сохраняет свою жизнеспособность, то его естественные водители ритма восстанавливают свою функцию и генерируют эффективный ритм, возобновляя кровообращение.
На протяжении первых нескольких минут после успешной дефибрилляции, сердечный ритм может быть медленным и неэффективным; поэтому до восстановления адекватной деятельности сердца может потребоваться продолжение компрессии грудной клетки.30
Спасатели, не имеющие медицинского образования, могут быть обучены применению автоматического внешнего дефибриллятора (АВД) для проведения анализа сердечного ритма и выполнению дефибрилляции во время ФЖ. АВД имеет функцию голосовых подсказок, инструктирующих спасателя. Прибор анализирует ЭКГ и информирует спасателя о необходимости проведения дефибрилляции. Приборы АВД обладают высокой точностью диагностики ритма и выделяют электрический разряд только при наличии ФЖ (или ее предвестника - желудочковой тахикардии с высокой ЧСС).31 Функции и операции АВД обсуждаются в Разделе 3.
В нескольких исследованиях показана эффективность незамедлительного проведения СЛР и губительное влияние отсроченной дефибрилляции. Каждая минута задержки с СЛР снижает выживаемость при наличии ФЖ на 7-10%.10 Если СЛР проводится очевидцем несчастного случая, то шанс на выживание уменьшается медленнее, составляя в среднем 3-4% в мин.10-14'17 В целом, проведение СЛР удваивает или утраивает выживаемость в случае остановки кровообращения. 10Л4'32
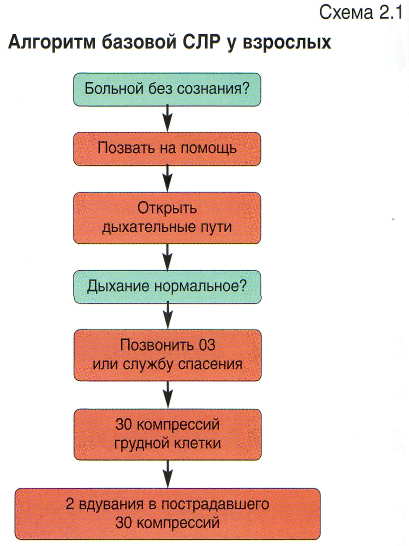
Последовательность БРМ у взрослых
БРМ состоит из следующей последовательности действий (схема 2.1).
Удостоверьтесь, что вы, пострадавший и окружающие люди находятся в безопасности.
Проверьте, реагирует ли пострадавший на внешние воздействия (рис. 2.1).
• Осторожно потрясите пациента за плечи и громко
спросите: «С вами всё в порядке?»
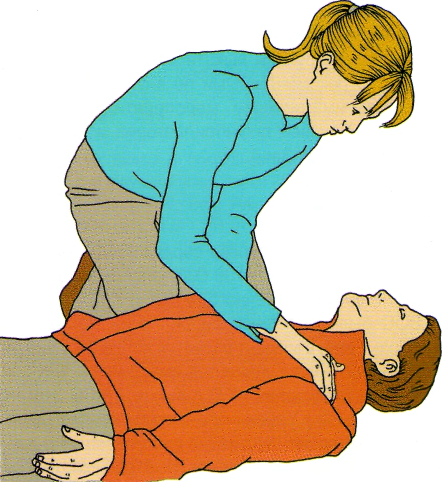
Рис. 2.1 Проверка реакции пострадавшего на внешние воздействия. © 2005 Европейский Совет по реанимации.
15
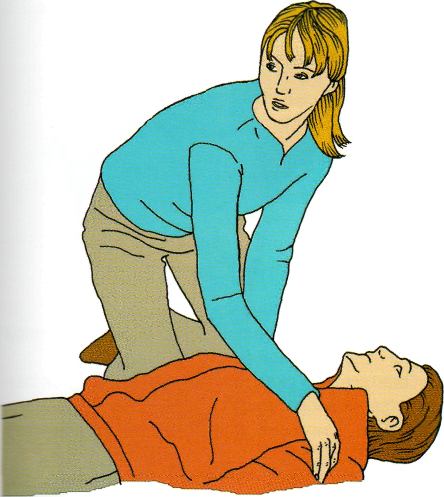
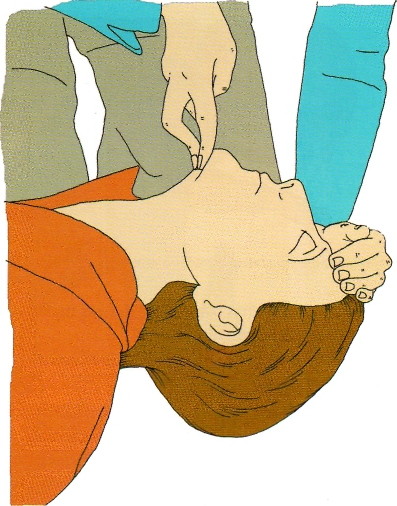
Рис. 2.2 Призыв на помощь. © 2005 Европейский Совет по реанимации
Если пациент отвечает:
при отсутствии дальнейшей опасности, оставьте его в том положении, в котором он находился, когда вы его обнаружили;
попытайтесь выяснить, что с ним случилось, и, если нужно, вызовите помощь;
периодически проверяйте его состояние. Если пациент не отвечает:
зовите на помощь (рис. 2.2);
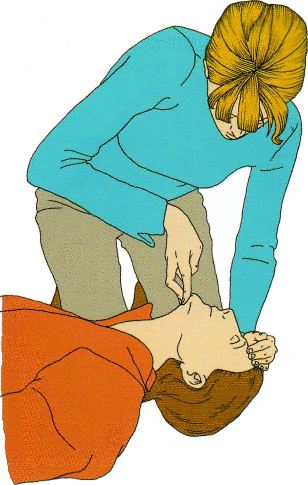
Рис. 2.4 Запрокидывание головы и подтягивание подбородка, близким планом. © 2005 Европейский Совет по реанимации.
• поверните пациента на спину, откройте дыхатель ные пути, несколько запрокинув голову пострадав шего и подтянув подбородок (рис. 2.3):
положите ладонь своей руки на лоб и мягко запро киньте голову пациента назад, оставляя свободны ми большой и указательный палец руки для того, чтобы зажать нос пациента на случай, если при дется проводить искусственное дыхание (рис. 2.4);
чтобы открыть дыхательные пути, кончиками пальцев подтяните подбородок пациента вверх.
Сохраняя дыхательные пути открытыми, посмотрите, послушайте и попробуйте ощутить, присутствует ли нормальное дыхание (рис. 2.5).
• Обратите внимание на наличие или отсутствие дви жений грудной клетки.
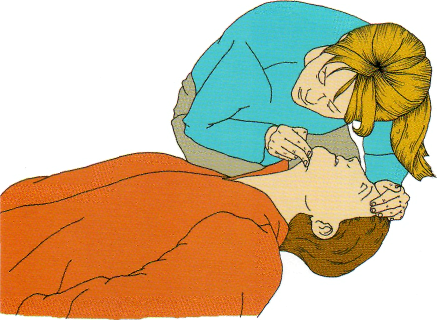
Рис. 2.3 Запрокидывание головы и подтягивание подбородка вверх. ©2005 Европейский Совет по реанимации.
Рис. 2.5 Прислушайтесь, присмотритесь и попытайтесь почувствовать нормальное дыхание. © 2005 Европейский Совет по реанимации.
16
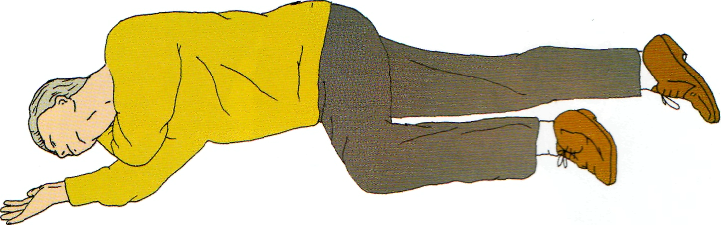
Рис. 2.6 Безопасное положение пострадавшего. © 2005 Европейский Совет по реанимации.
Послушайте, имеются ли дыхательные шумы, исхо дящие изо рта пациента.
Попробуйте ощутить дыхание, приблизив свою щеку ко рту пациента.
В течение первых минут после остановки сердца у пострадавшего может отмечаться едва заметное, либо нечастое, шумное дыхание. Не путайте его с нормальным дыханием. На определение дыхания у пациента, используя зрение, слух и тактильное ощущение, следует отвести не более 10 с. Если вы сомневаетесь по поводу наличия нормального дыхания, действуйте так, как в случае патологического.
Если пациент дышит нормально:
• придайте телу пациента безопасное положение (см. ниже) (рис. 2.6);
• попросите кого-нибудь или сходите сами за помо щью (вызовите скорую помощь по телефону);
следите за тем, чтобы дыхание сохранялось. Если у пациента отсутствует нормальное дыхание:
попросите кого-нибудь сходить за помощью или, если вы одни, оставьте пострадавшего и вызовите скорую помощь; вернитесь и начните проводить компрессию грудной клетки следующим образом:
опуститесь на колени сбоку от пострадавшего;
поместите основание своей ладони над центром
грудной клетки пациента (рис. 2.7);
расположите основание ладони второй своей руки поверх первой (рис. 2.8);
убедитесь, что оказываемое давление не оказывается на ребра (рис. 2.9). Не делайте компрессионных движений над животом или нижней частью грудины;
переместите свое туловище вертикально над грудной клеткой пациента и, выпрямив руки в локтях, выполняйте надавливания на грудину на глубину 4-5 см (рис. 2,10);
полностью освобождайте грудную клетку от компрессии после каждого надавливания, сохраняя при этом контакт рук с грудиной; повторяйте сдавлевания грудной клетки с частотой 100 раз в минуту (несколько реже 2 раз в секунду);
продолжительность надавливания и освобождения грудной клетки от сдавления должны быть равными по времени.
Чередуйте компрессию грудной клетки с искусственным дыханием:
после 30 компрессий грудной клетки опять открой те дыхательные пути, запрокинув голову назад и подтянув подбородок кверху (рис. 2.11);
используя большой и указательный пальцы своей руки, расположенной на лбу пострадавшего, сож-
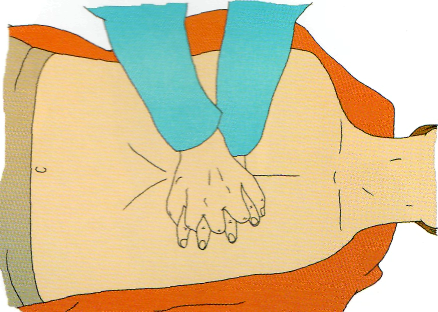
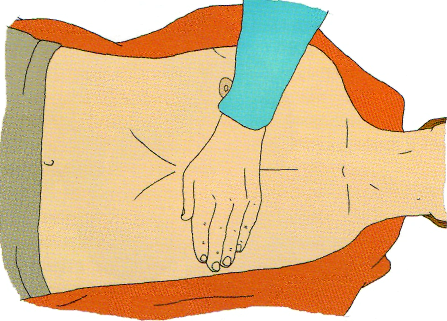
Рис. 2.7 Поместите основание ладони своей руки в центр груд- Рис. 2.8 Поместите основание ладони второй своей руки поверх ной клетки пострадавшего. © 2005 Европейский Совет по первой. © 2005 Европейский Совет по реанимации,
реанимации.
17

Рис. 2.9 Сомкните пальцы обеих рук в замок. 2) 2005 Европейский Совет по реанимации
мите крылья носа;
приоткройте рот пострадавшего, придерживая, при этом, подбородок подтянутым вверх;
сделайте обычный вдох и плотно охватите губами рот пострадавшего;
произведите равномерный, продолжительностью
Рис. 2.10 Сдавите грудную клетку на 4-5 см. © 2005 Европейский Совет по реанимации
примерно 1 с, вдох в рот пациента, наблюдая за подъемом его грудной клетки (рис. 2.12); это эффективный искусственный вдох; • удерживая голову запрокинутой назад, а подбородок в подтянутом кверху положении, приподнимите свою голову и проследите за тем, как опускается
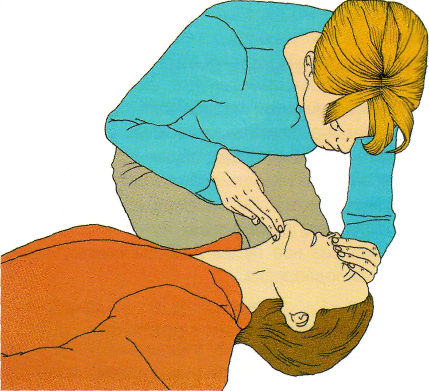
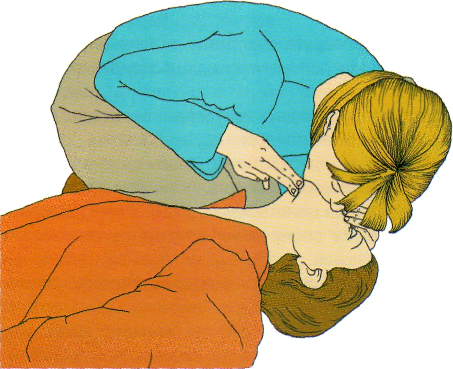
Рис. 2.11 После 30 компрессий опять откройте дыхательные пути наклонив голову назад и подтягивая подбородок вверх. © 2005 Европейский Совет по реанимации
Рис. 2.12 Сделайте равномерный вдох в рот пострадавшего, наблюдая одновременно за подъемом грудной клетки. © 2005 Европейский Совет по реанимации
18
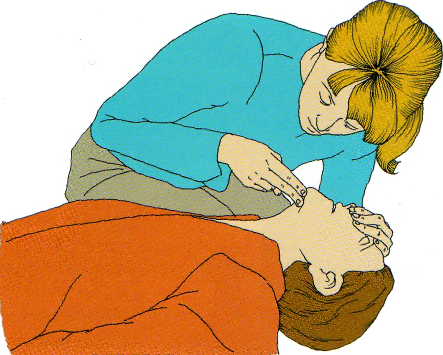
Рис. 2.13 Поднимите голову и проследите за тем, как грудная клетка пострадавшего опускается по мере выхода воздуха. © 2005 Европейский Совет по реанимации.
на выдохе грудная клетка пострадавшего при выходе из нее воздуха (рис. 2.13);
повторите вдох, выполнив, таким образом, два эффективных искусственных вдоха. Затем, без промедления, вновь расположите свои руки в пра вильном положении поверх грудины и проведите следующие 30 надавливаний на грудную клетку;
продолжайте проведение компрессии грудной клет ки и искусственного дыхания в соотношении 30:2;
прерывать СЛР для оценки состояния пострадав шего только в случае появления у него нормального дыхания, в противном случае не прекращайте про ведение реанимационных мероприятий.
Если выполненный вами первоначальный искусственный вдох не вызывал подъема грудной клетки, свойственного нормальному дыханию, то, прежде чем повторить попытку искусственного дыхания, выполните следующее:
проверьте полость рта пострадавшего и удалите возможные инородные тела, вызывающие обструк цию;
еще раз проверьте, находится ли голова в запроки нутом назад положении, а подбородок приподнят вверх;
не делайте более двух искусственных вдохов между выполнением компрессии грудной клетки.
При наличии одновременно более одного спасателя, для предупреждения усталости при проведении СЛР, они должны меняться каждые 1-2 мин. Следите, чтобы задержка во времени при смене спасателей была минимальной.
СЛР может проводиться в виде только компрессии грудной клетки:
если вы неспособны или не желаете выполнять искусственное дыхание, то проводите только ком прессию грудной клетки;
если выполняется только компрессия грудной клет ки, то сдавления должны быть продолжительными, с частотой 100 в минуту;
• можно прерывать СЛР для оценки состояния пострадавшего, только если у него появилось нор мальное дыхание, в противном случае не прекра щайте проведение реанимационных мероприятий.
Продолжайте проведение реанимации до тех пор, пока:
не прибудет квалифицированная помощь и не заме нит вас;
пациент не начнет дышать самостоятельно;
вы в состоянии проводить реанимационные меро приятия.
Риск для спасателя
Безопасность при проведении реанимационных мероприятий имеет первостепенную важность как для спасателя, так и для пострадавшего. Имеются сведения о развитии нежелательных явлений у лиц, выполнявших СЛР. и при этом только единичные сообщения об инфекционных заболеваниях, таких, как туберкулез33 и атипичная пневмония (ЗАПЗ).34 О передаче ВИЧ-инфекции при проведении СЛР ни разу не сообщалось. Исследований, в которых бы оценивалась эффективность барьерных средств во время СЛР, не проводилось; тем не менее, в лабораторных исследованиях показано, что некоторые фильтры или барьерные устройства с однонаправленными клапанами предупреждают передачу бактерий через рот от пострадавшего к человеку, проводящему искусственное дыхание «изо рта в рот».35'36 В случаях, когда это выполнимо, спасатели должны принимать соответствующие меры предосторожности, особенно если известно, что у пострадавшего имеется серьезное инфекционное заболевание, такое, как туберкулез или атипичная пневмония. При манифестной форме какого-либо высококонтагиозного заболевания, такого, как атипичная пневмония, для спасателя очень важным является соблюдение полного перечня мер предосторожности.
Открытие дыхательных путей
Спасателям, не имеющим медицинского образования, не рекомендуется выдвигать нижнюю челюсть вперед, потому что этому приему трудно обучить, он технически сложен в исполнении и сам по себе может вызвать движение в позвоночнике.37 По этой причине, не следует выполнять открытие дыхательных путей у пациентов с травмой или без нее путем наклона головы назад и подтягивания подбородка.
Распознавание остановки кровообращения
Проверка наличия пульса на сонных артериях является неточным методом подтверждения наличия или отсутствия кровообращения.38 В то же время не доказано, что проверка наличия движений, дыхания или кашля («признаки кровообращения») диагностически более
19
достоверна. Как врачи, так и лица, не имеющие медицинского образования, испытывают затруднение при определении наличия или отсутствия адекватного или нормального дыхания у пострадавших в бессознательном состоянии.39'40 Это может быть связано с тем, что дыхательные пути находятся в закрытом состоянии41 или у пострадавшего отмечается редкое (агональное) дыхание. Когда диспетчеры скорой помощи спрашивают очевидцев о наличии дыхания у пострадавшего, люди часто путают агональное дыхание с нормальным. Такое ошибочное восприятие ситуации может привести < тому, что окружающие воздерживаются от проведения СЛР у пациента с прекратившейся сердечной деятельностью.42 В случае остановки кровообращения агональное дыхание наблюдается у 40% пациентов. Очевидцы описывают агональное дыхание как редкое, тяжелое или затрудненное, или как шумное дыхание, или приступы удушья.43
Поэтому, неспециалистам следует объяснить, что, если человек находится в бессознательном состоянии (не реагирует на внешние воздействия) и у него отсутствует нормальное дыхание, то необходимо начать СЛР. Во время обучения следует заострять внимание на том, что агональное дыхание обычно наблюдается в течение первых нескольких минут после ВОС. Такое дыхание не следует путать с нормальным, и необходимо незамедлительно приступить к проведению СЛР.
Начало проведения искусственного дыхания
В течение первых нескольких минут после остановки кровообращения, не связанной с асфиксией, содержание кислорода в крови остается высоким, поэтому ограничение доставки кислорода к головному мозгу и миокарду в большей степени связано с уменьшением сердечного выброса, чем с дефицитом кислорода в легких. Следовательно, первоначально, вентиляция легких менее важна по сравнению с компрессией грудной клетки.44
Хорошо известно, что овладение навыками и их сохранение достигается упрощением последовательности действий в БРМ.45 Также общеизвестно, что спасатели часто не желают выполнять искусственное дыхание «изо рта в рот» по целому ряду причин, куда относятся и страх заражения инфекцией и чувство отвращения к данной процедуре.46"48 По этим причинам и с целью подчеркнуть приоритетность компрессии грудной клетки, рекомендуется начинать проведение СЛР у взрослых с компрессии грудной клетки, а не с искусственного дыхания.
Искусственное дыхание
Целью искусственного дыхания при проведении СЛР является адекватное обеспечение тканей кислородом. Однако необходимые для этого оптимальные объем вдоха, частота искусственного дыхания и концентрация вдуваемого кислорода точно не известны. Текущие рекомендации основаны на следующих данных:
в процессе проведения СЛР, кровоток в легких значительно уменьшается, так что адекватное соотношение вентиляции и перфузии может поддерживаться при более низких, чем в норме, значениях вдуваемого объема воздуха и частоте искусственного дыхания;49
гипервентиляция не только является излишней (слишком много вдохов или слишком большой объем), но она еще и вредна, так как, увеличивая внутригрудное давление, снижает венозный воз врат к сердцу и уменьшает сердечный выброс. Соответственно, шансы на выживание убывают;50
когда дыхательные пути не защищены, объем вдыхаемого воздуха, равный 1 л, вызывает значительно большее растяжение желудка, чем вдыхаемый объем, равный 500 мл;51
низкий уровень минутной вентиляции легких (объем вдыхаемого воздуха и частота дыхания ниже нормальных значений) способен в процессе проведения СЛР поддерживать эффективное насыщение кисло родом и вентиляцию.52"55 Объем вдыхаемого воздуха при выполнении СЛР у взрослых, равный приблизительно 500-600 мл (6-7 мл/кг), достаточен;
перерывы при проведении компрессии грудной клетки (например, для выполнения искусственного дыхания) оказывают отрицательное влияние на выживаемость пострадавшего.56 Проведение актов искусственного вдоха за более короткое время должно помочь свести эти перерывы к минимуму.
Таким образом, текущей рекомендацией для спасателей является выполнение каждого искусственного вдоха за время, приблизительно равное 1 с, за которую вдыхается объем воздуха, достаточный для подъема грудной клетки пострадавшего; при этом следует избегать быстрого или форсированного выполнения вдоха. Данная рекомендация применима ко всем формам вентиляции легких при проведении СЛР, включая искусственное дыхание «изо рта в рот» и дыхание с использованием маски-мешка с клапаном с дополнительной подачей кислорода или без нее.
Искусственное дыхание «изо рта в нос» - эффективная альтернатива дыханию «изо рта в рот». Оно может рассматриваться в случае, когда рот пострадавшего серьезно поврежден или его невозможно открыть, когда спасатель оказывает помощь в воде или надежный контакт «изо рта в рот» затруднен.
В опубликованных работах отсутствуют данные о безопасности, эффективности или осуществимости искусственного дыхания ртом через трахеостому, тем не менее, данный метод может быть использован у пострадавших, имеющих трахеостомную трубку или трахеостому, которые нуждаются в искусственном дыхании.
Вентиляция легких при помощи маски-мешка требует большого опыта и умения.58-59 Спасатель, будучи один, должен суметь выдвинуть нижнюю челюсть вперед, одновременно удерживая маску на лице пострадавшего. Данный прием выполним спасателями
20
без медицинского образования, которые подготовлены для работы в зонах высокой сложности, например зонах риска отравления цианидами или воздействия других токсичных веществ. Существуют и другие особые обстоятельства, требующие от лиц без медицинского образования углубленной подготовки по оказанию первой помощи, которая может включать подготовку и переподготовку в плане обучения навыку проведения искусственного дыхания при помощи маски-мешка. Обучение должно быть таким же строгим, как и у врачей.
Компрессия грудной клетки (непрямой массаж сердца)
Компрессия грудной клетки вызывает движение крови благодаря повышению внутригрудного давления и непосредственно за счет сдавления сердца. Несмотря на то, что правильно выполняемые сдавления грудной клетки могут повышать систолическое артериальное давление до пиковых значений, равных 60-80 мм рт.ст., диастолическое артериальное давление продолжает оставаться низким, поэтому среднее артериальное давление в сонной артерии редко превышает 40 мм рт.ст.60 Сдавления грудной клетки вызывает малый, но все-таки достаточный кровоток в головном мозге и миокарде и увеличивают вероятность того, что проведенная дефибрилляция окажется успешной. Компрессия грудной клетки особенно важна в ситуации, когда первая дефибрилляция может быть выполнена не ранее чем через 5 мин после развития коллапса.6'
Большая часть информации по физиологии непрямого массажа сердца и влияния различной частоты компрессий грудной клетки, соотношение единичных актов компрессии и искусственного дыхания и рабочий цикл (соотношение времени, которое грудная клетка находится в сжатом состоянии, и общее время между двумя сдавлениями) получена на основе моделей на животных. Однако заключения, сделанные на Конференции по Консенсусу в 2005 г., содержали следующие положения.
Каждый раз, возобновляя компрессию грудной клетки, спасатель должен без промедления помещать ладони рук «в центр грудной клетки».63
Совершайте компрессии грудной клетки с частотой примерно 100 раз в минуту.6466
Следите за тем, чтобы проводились полноценные компрессии на глубину 4-5 см (у взрослых).67'68
Позволяйте грудной клетке полностью расправиться после каждого акта компрессии.6970
Проводите компрессию грудной клетки таким образом, чтобы время на компрессию и релаксацию грудной клетки было примерно одинаковым.
Сведите к минимуму перерывы между актами компрессии.
Пытаясь оценить эффективность артериального тока крови, не полагайтесь на наличие пульса на сонных или бедренных артериях.3871
Отсутствуют достаточные доказательства правильности того или иного положения рук на грудной клетке при проведении СЛР у взрослых. В выпущенных ранее методических рекомендациях был предложен метод нахождения середины нижней половины грудины, когда спасатель помещал один палец на нижний край грудины, а ладонь второй руки располагал непосредственно рядом с ним, благодаря чему она оказывалась на грудине в нужной позиции.72 Было показано, что медицинские работники могут быстрее находить нужную позицию, «помещая ладонь в центр грудной клетки и располагая вторую ладонь поверх нее», что демонстрируется в процессе обучения спасателям, когда им наглядно показывают, как нужно помещать руки в центр нижней половины грудины.63 Считаем, что данную методику следует использовать при обучении работников, не имеющих медицинского образования.
Под частотой компрессий грудной клетки понимается скорость, с которой они выполняются, но не общее их число за минуту. Число компрессий грудной клетки определяется как их частотой, так и числом перерывов, требующихся для открытия дыхательных путей, проведения искусственного дыхания и выполнения анализа при помощи АВД. В одном исследовании спасатели во внебольничных условиях определили, что частота сдавлений грудной клетки составляла 100-120 в минуту, но среднее число компрессий из-за частых перерывов снижалось до 64 в минуту.68
Соотношение компрессий
и актов искусственного дыхания
Мы располагаем недостаточным количеством результатов исследований у людей, для утверждения о верности какого-либо соотношения компрессий и актов искусственного дыхания. Данные, полученные на животных, свидетельствуют о необходимости изменения соотношения 15:2 в сторону его увеличения.73-75 На основании математической модели предполагается, что соотношение 30:2 обеспечило бы наилучший компромисс между кровообращением и кислородным обеспечением.7677 Соотношение, состоящее из 30 актов непрямого массажа сердца и 2 актов искусственного дыхания, рекомендуется спасателю, проводящему в одиночку реанимационные мероприятия у взрослого или ребенка во внебольничных условиях. Это должно уменьшить число перерывов между сдавлениями грудной клетки и снизить вероятность гипервентиляции,5078 упростить инструктаж во время обучения, улучшить сохранение навыка,
СЛР с выполнением только компрессии грудной клетки
Врачи и спасатели других служб признают нежелание выполнять искусственное дыхание «изо рта в рот» неизвестным людям с остановкой кровообращения.46'48 Исследования на животных показали, что проведение СЛР без искусственной вентиляции легких может
21
быть столь же эффективным, как и комбинированное применение непрямого массажа сердца и искусственного дыхания в течение первых нескольких минут после развившейся остановки кровообращения, не связанной с асфиксией.44'79 У взрослых результаты проведения СЛР в виде компрессии грудной клетки без искусственного дыхания значительно лучше, нежели отсутствие СЛР вообще.80 Если дыхательные пути находятся в открытом состоянии, то редкие дыхательные движения и пассивные расправления грудной клетки при выполнении компрессий могут обеспечить некоторый уровень газообмена.81-82 Даже низкий минутный уровень вентиляции легких может оказаться достаточным для поддержания нормального вентиляционно-перфузионного соотношения в ходе проведения СЛР. Таким образом, следует одобрять решение людей проводить СЛР только в виде компрессии грудной клетки в тех случаях, когда они не могут или не желают делать искусственное дыхание, хотя комбинированное выполнение непрямого массажа сердца и искусственного дыхания является более эффективным методом СЛР.
СЛР при нахождении в ограниченном пространстве
На ограниченных по площади пространствах, если спасатель один, ему следует проводить СЛР, находясь со стороны головы пострадавшего, а если спасателей двое - то стоя над ним с расставленными ногами.83ДМ
Безопасная поза для пострадавшего
Существуют несколько вариантов безопасных поз пострадавшего, каждая из которых имеет свои преимущества. Но при этом ни одна из них не является совершенной для всех пострадавших.85'86 Положение тела должно быть стабильным, близким к истинному положению лежа на боку, позиция головы контролируемая, на грудную клетку не оказывается какого-либо давления, которое бы нарушало дыхание.87
ЕВС рекомендует следующую последовательность действий, позволяющих придать пострадавшему безопасную позу:
снимите с пострадавшего очки;
опуститесь на колени рядом с пострадавшим и убедитесь, что обе его ноги выпрямлены;
находящуюся ближе к вам руку пациента отведите в сторону под прямым углом к туловищу и согните в локте таким образом, чтобы ладонь ее оказалась повернутой кверху (рис. 2.14);
вторую руку пациента переместите через грудь, а тыльную поверхность ладони этой руки удерживай те у расположенной ближе к вам щеки пострадавшего (рис. 2.15);
второй своей рукой захватите находящуюся дальше от вас ногу пациента чуть выше колена и потяните ее кверху так, чтобы стопа не отрывалась от поверхности (рис. 2.17);
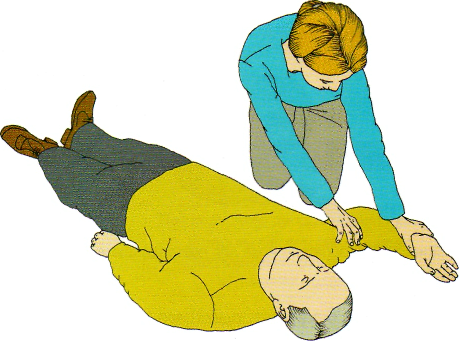
Рис. 2.14 Отведите находящуюся ближе к вам руку пострадавшего под прямым углом по отношению к туловищу, согните в локте таким образом, чтобы ладонь была повернута вверх. © 2005 Европейский Совет по реанимации
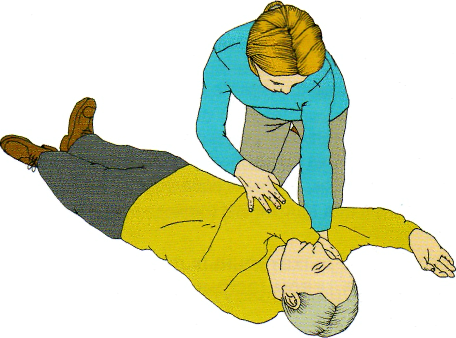
Рис. 2.15 Находящуюся дальше от вас руку пострадавшего перенесите через грудную клетку и прижмите основание ладони этой руки у контралатеральной щеки пациента. © 2005 Европейский Совет по реанимации.

Рис. 2.16 Второй рукой захватите расположенную дальше от вас ногу пострадавшего чуть выше колена и потяните за нее так, чтобы стопа оставалась на поверхности, © 2005 Европейский Совет по реанимации.
22
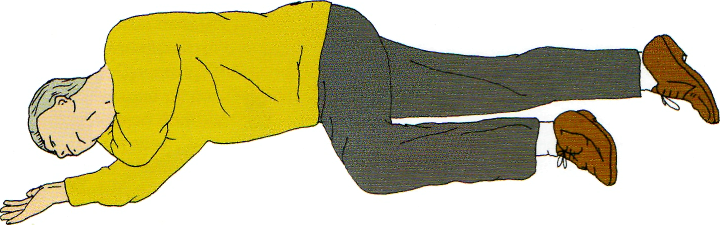
Рис. 2.17 Безопасная поза для пострадавшего. © 2005 Европейский Совет по реанимации.
удерживая руку пострадавшего прижатой к щеке, потяните пациента за ногу, пытаясь повернуть его лицом к себе в положение на бок;
согните бедро пациента под прямым углом в колен ном и тазобедренном суставах;
чтобы сохранить дыхательные пути открытыми, отклоните голову пострадавшего назад;
если необходимо сохранить достигнутое положение головы, то поместите руку пациента под щеку (рис.2.17);
периодически проверяйте дыхание.
Если спасатель вынужден оставить пациента в данном положении на время более 30 мин, то разверните его на другой бок, чтобы освободить от давления расположенную под туловищем руку.
Обструкция дыхательных путей инородным телом (асфиксия)
Обструкция дыхательных путей инородным телом (ОДПИТ) является редкой, но потенциально устранимой причиной смерти от несчастного случая.88 Ежегодно в Великобритании медицинская помощь по поводу ОДПИТ в отделении неотложной помощи оказывается примерно 16 тыс. взрослых и детей. К счастью, только менее 1% случаев заканчиваются летально.89 Наиболее часто обтурация просвета дыхательных путей у взрослых вызывается пищей, такой как рыба, мясо. птица.89 У детей дошкольного и школьного возраста половина известных эпизодов асфиксии связана с приемом пищи (главным образом кондитерской продукции), остальные случаи вызваны попаданием в дыхательные пути несъедобных предметов, например, монеты или игрушки.90 Смертельные случаи, как у дошкольников, так и у детей более старшего возра-
ста редки: за период с 1986 по 1995 г. в Великобритании в среднем ежегодно погибает 24 ребенка, причем свыше половины из них - дети в возрасте младше года.90
Большинство случаев асфиксии связано с приемом пищи, они обычно происходят в присутствии очевидцев. В связи с этим существует реальная надежда на раннее оказание помощи пострадавшему, пока тот еще находится в сознании.
Распознавание
Распознавание обструкции дыхательных путей является ключом к благоприятному исходу, важно не путать данное состояние с обмороком, сердечным приступом, припадком и другими состояниями, которые могут вызывать внезапное расстройство дыхания, цианоз или потерю сознания. Инородные тела могут вызывать легкую или тяжелую обструкцию дыхательных путей. Симптомы, позволяющие отдифференцировать легкую и тяжелую обструкцию дыхательных путей, представлены в табл. 2.1. Если пациент находится в сознании, то ему обязательно следует задать вопрос: «Вы поперхнулись?»
Последовательность действий при ОДПИТ
у взрослых
Эта последовательность действий также применима у детей в возрасте старше 1 года (схема 2.2).
1. Если у пострадавшего имеются признаки легкой обструкции дыхательных путей:
• заставляйте его продолжать откашливаться и не предпринимайте каких-либо других действий.
2. Если у пострадавшего признаки тяжелой обструкции дыхательных путей, и он находится в сознании:
Таблица 2.1
Дифференциальная диагностика незначительной и тяжелой обструкции дыхательных путей инородным телом (ОДПИТ)4
Признак
«Вы поперхнулись?» Другие признаки
Незначительная обструкция
«Да»
Может говорить, кашляет, дышит
Тяжелая обструкция
Не может говорить, может кивнуть
Не может дышать / хриплое дыхание / беззвучные попытки откашляться / бессознательное состояние

3. Если
пострадавший
в
какой-то
момент
теряет
соз-
проспективных
исследованиях
у
добровольцев
под
встаньте сбоку и несколько позади от пострадавшего,
поддерживая пациента одной рукой за грудь, второй наклоните его вперед настолько, чтобы инородное тело, когда сместится, выскочило бы изо рта, а не опустилось глубже в дыхательные пути,
нанесите до пяти резких ударов основанием ладони в области между лопаток;
после каждого удара проверяйте, не освободились ли дыхательные пути; стремитесь, чтобы каждый удар был результативным, и старайтесь добиться восстановления проходимости дыхательных путей за меньшее число ударов; если пятью ударами по спине не удалось освободить дыхательные пути от обструкции, то выполните до пяти толчков в область живота следующим образом:
встаньте сзади от пострадавшего и обхватите его на уровне верхней части живота обеими руками,
наклоните его туловище вперед;
сожмите руку в кулак и поместите его между пупком и мечевидным отростком грудины,
обхватите кулак кистью второй своей руки и сделайте резкий толчок по направлению внутрь и вверх,
повторите манипуляцию до пяти раз;
если обструкцию устранить не удалось, повторяйте попеременно по пять раз удары по спине и толчки в живот.
нание:
осторожно положите пострадавшего на пол;
немедленно вызовите СМП;
начинайте проводить СЛР в последовательности БРМ у взрослых. Медицинские работники, обученные и имеющие опыт определения пульса на сонной артерии, даже если он определяется, но пациент находится в бессознательном состоянии, должны приступить к непрямому массажу сердца.
ОДПИТ с незначительной обтурацией просвета
Кашель вызывает продолжительное повышение давления в дыхательных путях, что может способствовать изгнанию инородного тела. Агрессивная тактика лечения с ударами по спине, абдоминальными толчками и сдавлениями грудной клетки может привести к потенциально серьезным осложнениям и может усугубить обструкцию дыхательных путей. К данным действиям следует прибегать только у пострадавших с признаками тяжелой обтурации просвета дыхательных путей. Лица с легкой формой обструкции ввиду возможности развития тяжелой обструкции, должны оставаться под постоянным наблюдением до тех пор, пока их состояние не улучшится.
ОДПИТ с тяжелой обтурацией просвета
Клинические данные по асфиксии имеют в значительной степени ретроспективный характер и не систематизированы. В отношении взрослых и детей старше года с полной обструкцией дыхательных путей и сохраненным сознанием в клинических случаях показана эффективность ударов или «похлопываний» по спине, абдоминальных толчков и толчков грудной клетки.91
Примерно в 50% эпизодов обструкции дыхательных путей последнюю не удавалось устранить применением лишь одного из приемов.92 Вероятность успешного оказания помощи возрастает при использовании комбинации ударов или «похлопываний» по спине, толчков в область живота и грудной клетки.91
В рандомизированном испытании на трупах93 и двух
наркозом94'95 было показано, что при толчках грудной клетки в дыхательных путях достигается более высокое, чем при толчках в область живота, давление. Поскольку толчки грудной клетки фактически идентичны компрессиям грудной клетки, выполняемым при непрямом массаже сердца, в случае, если пострадавший с ОДПИТ или подозрением на нее теряет сознание, спасателям следует начать СЛР. При проведении СЛР каждый раз, когда открываются дыхательные пути, следует быстро проверить полость рта для
24
обнаружения инородного тела, которое может частично выйти наружу. Частота нераспознанной асфиксии как причины бессознательного состояния или остановки сердца низка, поэтому при выполнении СЛР нет необходимости каждый раз проверять полость рта.
Пальцевая проверка дыхательных путей
Ни в одном из исследований не проводилось оценки пальцевой проверки дыхательных путей с целью удаления инородных тел при отсутствии видимой их обструкции,96'98 а в четырех клинических наблюдениях показаны вредные последствия проведения данной манипуляции для пострадавшего96'99 или спасателя.91 По этой причине следует избегать слепой пальцевой проверки дыхательных путей, а твердые инородные тела в дыхательных путях имеет смысл удалять рукой только тогда, когда они видны.
Последующая помощь и направление на медицинское обследование
После успешного лечения ОДПИТ инородное тело может оставаться в верхних или нижних дыхательных путях и быть причиной более поздних осложнений. Пострадавшие с постоянным кашлем, затрудненным глотанием или «ощущением предмета, застрявшего в горле» должны быть направлены на консультацию к врачу.
Абдоминальные толчки могут вызвать серьезные повреждения внутренних органов, поэтому все пациенты, которым при оказании помощи выполнялся данный прием, должны быть обследованы врачом на предмет повреждений.91
Реанимация у детей (см. Раздел 6)
и пострадавших при утоплении (см. Раздел 7)
Когда запас кислорода исчерпан - примерно спустя 4-6 мин после развития коллапса, вызванного ФЖ, и сразу после развития коллапса, вызванного остановкой сердца вследствие асфиксии, - важно проведение как искусственного дыхания, так и непрямого массажа сердца. В ранее опубликованных методических рекомендациях была предпринята попытка показать различие в патофизиологии утопления, травмы, интоксикации и в случае установленной асфиксии при наличии одного спасателя рекомендовалось в течение 1 мин провести СЛР, а затем, оставив пациента, вызвать помощь. Однако, большинство случаев ВОС вне лечебного учреждения развиваются у взрослых и имеют кардиогенное начало вследствие ФЖ. Таким образом, описанные дополнительные инструкции, охватывая всего лишь малую часть пострадавших, усложняли рекомендации.
Важно знать, что многим детям реанимация не оказывается по той причине, что потенциальные спасатели боятся причинить им вред. Этот страх необоснован; лучше применить к ребенку взрослую последо-
вательность БРМ, чем оставаться в бездействии. Таким образом, для облегчения процесса обучения и сохранения навыка обучающимся спасателям, не имеющим медицинского образования, следует объяснить, что в отношении детей, находящихся в бессознательном состоянии и без признаков дыхания, можно применить ту же последовательность действий, что и у взрослых.
Описанные ниже малые изменения в последовательности мер, применяемых к взрослым, сделают их, тем не менее, более пригодными для детей.
Перед проведением непрямого массажа сердца выполните 5 начальных искусственных вдохов (последовательность действий для взрослых, 5Б).
Перед тем, как вызывать помощь, если спасатель проводит реанимацию один, СЛР следует выпол нять на протяжении приблизительно 1 мин.
Компрессию грудной клетки следует выполнять примерно на одну треть ее глубины; у грудного ребенка (до 1 года) при выполнении компрессии грудной клетки используйте два пальца руки; для детей старше года - одну или две руки, стараясь достигнуть адекватной глубины компрессии груд ной клетки.
Та же модификация, включающая 5 начальных искусственных вдохов и СЛР, проводимая 1 мин одним спасателем (после чего он может отлучиться, чтобы вызвать помощь), может улучшить исход у пострадавших, перенесших утопление. Данной модификации приемов должны быть обучены лица, специально несущие дежурство в местах, потенциально опасных для утоплений (т.е. спасатели на водах). Утопление легко распознается. Человеку, не имеющему медицинского образования, однако, трудно определить, является ли остановка кровообращения прямым результатом травмы или интоксикации. Таких пациентов надлежит вести в соответствии со стандартным протоколом.
Применение автоматических внешних дефибрилляторов
В Разделе 3 обсуждаются методические рекомендации по использованию как автоматических внешних дефибрилляторов (АВД), так и ручных. Однако есть несколько особых моментов в использовании АВД непрофессионалами или спасателями не имеющими медицинского образования, которые следует рассмотреть.
Стандартные АВД пригодны для использования у детей старше 8 лет. Для детей в возрасте от 1 года до 8 лет используются педиатрические электроды или, если имеется, педиатрический режим работы; если этого нет, то АВД применяют в стандартном варианте. Использовать АВД у детей до года не рекомендуется.
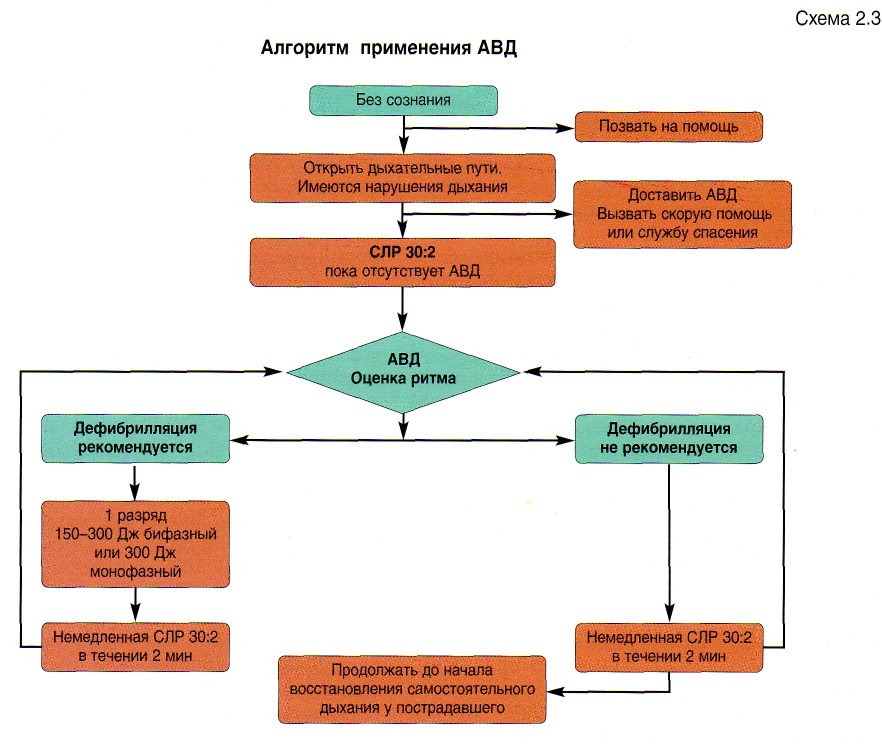
Последовательность действий при работе с АВД (схема 2.3)
1. Убедитесь, что вы, пострадавший и окружающие люди находятся в безопасности.
2. Если пострадавший не реагирует на внешние воздействия и у него нарушено дыхание, то попросите кого-нибудь принести АВД и вызвать скорую помощь.
3. Начните проведение СЛР в соответствии с рекомендациями по БРМ.
4. Сразу, как только дефибриллятор окажется на месте:
включите дефибриллятор и прикрепите электро ды. Если на месте происшествия находится более одного спасателя, то СЛР должна продол жаться во время подготовки дефибриллятора;
следуйте речевым, визуальным инструкциям;
убедитесь, что, пока АВД выполняет анализ сер дечного ритма, никто не прикасается к постра давшему.
5А. Если показана дефибрилляция:
убедитесь, что никто не прикасается к постра давшему;
нажмите на кнопку электрического разряда согласно инструкции (полностью автоматизиро ванные АВД произведут электрический разряд
автоматически);
• следуйте дальнейшим голосовым/визуальным подсказкам.
5Б. Если дефибрилляция не показана:
немедленно вернитесь к СЛР, выполняя попере менно 30 компрессий грудной клетки и два искус ственных вдоха;
следуйте дальнейшим голосовым/визуальным подсказкам.
6. Продолжайте следовать голосовым/визуальным подсказкам до тех пор, пока:
не прибудет квалифицированная помощь и не заменит вас;
у пострадавшего не появится нормальное дыха ние;
вы в состоянии проводить реанимационные меро приятия.
СЛР перед проведением дефибрилляции
Незамедлительное выполнение дефибрилляции, как только АВД появляется на месте происшествия, всегда было ключевым элементом методических рекомендаций и процесса обучения и рассматривалось как мера первостепенной важности в плане спасения жизни при фибрилляции желудочков. Эта концепция была оспорена после появления фактов, позволяющих полагать,
26
что период проведения непрямого массажа сердца перед дефибрилляцией может увеличить шансы на выживание, когда время, прошедшее от момента вызова скорой медицинской помощи до ее прибытия, составляет более 5 мин.28'61'100 В одном исследовании101 польза от данной процедуры не была подтверждена, тем не менее, большое количество доказательств подтверждает пользу от проведения СЛР до момента применения дефибрилляции у пострадавших с продолжительной остановкой сердца.
Во всех этих исследованиях СЛР выполнялась парамедиками, осуществлявшими интубацию и ингаляцию 100% кислорода. Не следует ожидать проведения такой высококачественной вентиляции от простых спасателей, выполняющих искусственное дыхание «изо рат в рот». Эффект от СЛР наблюдается только тогда, когда с момента вызова с целью доставки дефибриллятора прошло более 5 мин; время от момента наступления коллапса до прибытия спасателя с АВД редко когда будет точно известно. Нет нужды в дальнейшем проведении даже качественной СЛР, если АВД уже доставлен на место происшествия. По этим причинам настоящие методические рекомендации советуют приступить к дефибрилляции незамедлительно - как только АВД оказывается в распоряжении. Подчеркивается важность ранней непрерывной компрессии грудной клетки.
Голосовые подсказки
В некоторых местах в последовательности действий указано: «следуйте голосовым/визуальным подсказкам». Подсказки обычно являются программируемыми, и поэтому рекомендуется, чтобы они были установлены в соответствии с последовательностью разрядов и временными интервалами СЛР, указанными в Разделе 2. По крайней мере, они должны включать:
1) нанесение только однократного разряда при диаг ностике ритма, требующего проведения дефибрил ляции;
после разряда ритм сердца не проверяется или проверяется наличие дыхания или пульса;
голосовая подсказка о необходимости немедленно возобновить СЛР после разряда дефибриллятора (компрессия грудной клетки при наличии самостоя тельного кровообращения не причиняет вреда);
через 2 мин выполнения СЛР выдается подсказка проверить сердечный ритм, дыхание или пульс.
Последовательность электрических разрядов и уровни энергии обсуждаются в Разделе 3.
Полностью автоматические АВД
При обнаружении ритма, требующего нанесения разряда, полностью автоматический АВД нанесёт разряд без каких-либо дальнейших действий со стороны спасателя. В одном исследовании, проведенном на
манекене, было показано, что студенты со средним медицинским образованием при использовании полностью автоматических АВД в плане безопасности совершали меньше ошибок, чем при использовании полуавтоматических АВД.102 Отсутствие данных по исследованию у взрослых людей не позволяет определить, применимы ли эти результаты в клинической практике.
Программы широкого доступа к дефибрилляторам
Программы широкого доступа к дефибрилляторам (ПДД) и первого отреагировавшего лица (ПОЛ) могут увеличить вероятность проведения ранней дефибрилляции у пострадавших, которым оказывается СЛР очевидцами, что увеличит шансы на спасение их жизни при внебольничной ВОС.103 От этих программ требуется организованная и квалифицированная реакция с наличием спасателей, обученных и оснащенных всем необходимым для выявления неотложных ситуаций, активации службы СМП, проведения СЛР и использования АВД.104'105 Программы, допускающие возможность применения АВД спасателями, не имеющими медицинского образования, с коротким временем прибытия на вызов в аэропортах,22 на бортах самолетов23 или казино,25 а также неконтролируемые исследования по оказанию помощи полицейскими как первыми отреагировавшими лицами,106-107 позволили достичь уровня выживаемости среди пострадавших 49-74%.
108,10,17
Актуальной проблемой для первого отреагировавшего лица является необходимость прибытия спасателя не столько раньше традиционной СМП, сколько в течение 5-6 мин от момента первичного вызова, попытки провести дефибрилляцию в интервалы времени «электрической» или «циркуляторной» стадий остановки сердца.108 С удлинением времени задержки реанимационных мероприятий, кривая, отражающая выжива-
емость, уплощается.
Выигрыш во времени в нес-
колько минут принесет незначительную пользу, если спасатель прибывает на вызов позже чем через 10 мин27-109 или чем бригада СМП.110 Тем не менее, сокращение времени до начала проведения СЛР очевидцами, достигнутое программами обучения первых лиц, включившихся в спасение, которые оказывают помощь при несчастных случаях в быту, может оказаться более эффективным для спасения пострадавших, чем программы ПДД с сокращением времени начала применения дефибриллятора, что реально может оказаться полезным меньшему числу пострадавших с остановкой кровообращения.111'112 Рекомендуемые элементы для ПДД включают:
спланированное и квалифицированное вмеша тельство;
обучение будущих спасателей технике СЛР и использованию АВД;
связь с местной службой СМП;
программу продолжительной проверки (улучше ние качества).
27
Подходящими могут оказаться те места, где возможность остановки кровообращения наблюдается, по крайней мере, раз в два года (т.е. аэропорты, казино, спортивные учреждения).103
Приблизительно 80% внебольничных случаев остановки сердца происходят в частных или служебных помещениях;114 этот факт неизбежно ограничивает общее влияние, которое программы ПДД могли бы оказать на показатели выживаемости. Не проводились исследования, подтверждающие эффективность размещения АВД в домашних условиях.
31

![]()
«№«/.е15еу1"ег.согп/1оса1:е/ге$и$а'1:айоп
