
- •47Структура сердечного цикла. Методы исследования сердца. Электрокардиография.
- •47 Регуляция работы сердца. Роль интра- и экстракардиальных механизмов в адаптации сердца к физическим и психоэмоциональным нагрузкам.
- •51 Микроциркуляция обмен жидкостями между кровеносными и лимфатичекии капилярами и межклеточной жидкостья. Сила обеспечиваюжая движение жидкости.
- •53 Строение, локализация, свойства барарецепторов. Роль сосудистого двигательного рецептора кд.
43- Строение и функции сердца человека.
Сердце человека — четырехкамерный полый мышечный орган, состоящий из двух предсердий и двух желудочков. Правая и левая части сердца разделены перегородкой и не сообщаются между собой. Предсердия и желудочки отделены друг от друга с помощью створчатых (атриовентрикулярных) клапанов. Желудочки от магистральных сосудов (аорты и легочного ствола) отделены полулунными клапанами. Клапанный аппарат работает по принципу разности давления между полостями, которые эти клапаны разделяют. Мышечная ткань сердца состоит из отдельных клеток — миоцитов. Различают два вида миоцитов — сердечные проводящие миоциты и сократительные миоциты. У кардиомиоцитов имеются внешняя оболочка (сарколемма), ядро, митохондрии и продольные сократительные элементы —
миофибриллы. Характерной особенностью ткани сердечной мышцы является наличие в области вставочных дисков зон плотного прилегания мембран кардиомиоцитов — нексусов. За счет этого в области нексусов создается низкое электрическое сопротивление по сравнению с другими областями мембраны, что обеспечивает быстрый переход возбуждения с одного волокна на другое. Такое псевдосинцитиальное строение сердечной мышцы определяет ряд ее особенностей.
Кровоснабжение и иннервация.
Правая венечная артерия в начальном отделе прикрыта правым ушком и проходит между ним и артериальным конусом левого желудочка. От нее отходят веточки к стенкам легочного ствола и аорты, ушку, артериальному конусу. Затем она достигает правого края сердца, ложится в одноименную борозду и сзади полукольцом охватывает сердце. На диафрагмальной поверхности артерия переходит в заднюю межжелудочковую ветвь и спускается к верхушке сердца, кровоснабжая задний отдел межжелудочковой перегородки и задние стенки правого и левого желудочков и левого предсердия.
Левая венечная артерия проходит между легочным стволом и левым ушком к венечной борозде и разделяется на две ветви. Одна из них идет по венечной борозде к левому краю сердца, отдает крупную ветвь к передней и задней стенке левого желудочка, а затем переходит на диафрагмальную его поверхность. Вторая, передняя межжелудочковая ветвь спускается до верхушки сердца и питает передние стенки левого предсердия и желудочка и переднюю часть межжелудочковой перегородки, а затем переходит на заднюю поверхность сердца. Не доходя до задней межжелудочковой ветви, она погружается в миокард.
В стенках сердца ход артерий повторяет ход мышечных пучков. Ветви обеих артерий обильно анастомозируют между собой, чем обеспечивается равномерное кровоснабжение всех трех оболочек сердца, стенок аорты, легочного ствола и полых вен. Края сердца кровоснабжаются только соответствующими артериями, не образующими анастомозов. У детей анастомозов меньше, но они относительно крупнее, чем у взрослых.
Вены сердца многочисленны. Мелкие вены изливаются главным образом в правое предсердие, более крупные впадают в венечный синус . Последний имеет длину около 5 см, лежит в задней части венечной борозды и открывается в правое предсердие. В синус впадают большая вена сердца, которая поднимается по передней межжелудочковой борозде, ложится в переднюю венечную борозду и изливается в синус; средняя вена сердца,идущая по задней межжелудочковой борозде, малая вена сердца, вены предсердий и другие вены сердца. Кроме того, мелкие вены открываются самостоятельными отверстиями непосредственно в предсердия или желудочки.
Лимфатические сосуды сердца несут лимфу к узлам, расположенным вблизи дуги аорты.
Чувствительные и двигательные нервные волокна проходят к сердцу в составе блуждающего (парасимпатические) и симпатического нервов. От шейного отдела блуждающего нерва идут верхние, а от его грудного отдела – нижние сердечные ветви. Симпатические верхний, средний и нижний сердечные нервы отходят от шейных узлов симпатического ствола. Все эти нервы образуют два сердечных сплетения: поверхностное, лежащее между дугой аорты и легочной артерией, и более мощное глубокое, расположенное позади аорты. От сплетений отходят нервы к стенкам сердца, и прежде всего к его проводящей системе. По характеру импульсов, проводимых этими нервами к сердцу, И.П. Павлов различал в них волокна замедляющие и ослабляющие (в блуждающем нерве), ускоряющие и усиливающие (в симпатическом нерве).
44- Строение и свойства сердечной мышцы человека. Автоматизм сердца.
Сердечная мышца обладает следующими свойствами: 1) автоматией — способностью сердца ритмически сокра-
сокращаться под влиянием импульсов, возникающих в нем самом; 2) возвозбудимостью — способностью сердца приходить в состояние возвозбуждения под действием раздражителя; 3) проводимостью — споспособностью сердечной мышцы проводить возбуждение; 4) сократисократимостью — способностью изменять свою форму и величину под дейдействием раздражителя, а также растягивающей силы или крови.
Автоматия.
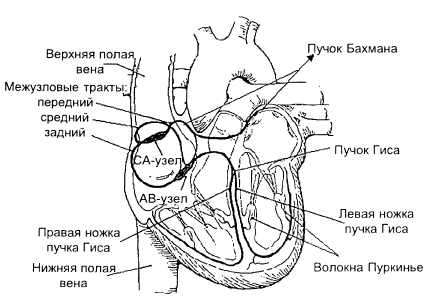
Субстратом автоматии в сердце является специфическая мышечная ткань, или проводящая система сердца, которая состоит из синусно-предсердного (синоатриального) (СА) узла, расположенного в стенке правого предсердия у места впадения в него верхней полой вены, предсердно-желудочкового (атриовентрикулярного узла, расположенного в межпредсердной перегородке на границе предсердий и желудочков. От атриовентрикулярного узла начинается лучок Гиса. Пройдя в толщу межжелудочковой перегородки, он делится на правую и левую ножки, заканчивающиеся конечными разветвлениями — волокнами Пуркинье. Верхушка сердца не обладает автоматией, а лишь сократимостью, так как в ней отсутствуют элементы проводящей системы сердца. В нормальных условиях водителем ритма, или пейсмекером, является синоатриальный узел. Частота разрядов синоатриального узла в покое составляет 70 в 1 минуту. Атриовентрикулярный узел — это водитель ритма второго порядка с частотой 40 — 50 в 1 минуту. Он берет на себя роль водителя ритма, если по каким-либо причинам возбуждение от СА не может перейти на предсердия при атриовентрикулярной блокаде или при нарушении проводящей системы желудочков. Если поражены все основные водители ритма, то очень редкие импульсы B0 имп/с) могут возникать в волокнах Пуркинье — это водитель ритма 3-го порядка. Следовательно, существует градиент автоматии сердца, согласно которому степень автоматии тем выше, чем ближе расположен данный участок проводящей системы к синусному узлу.
45- Возникновение и проведение возбуждения в сердце. Потенциал действий типичного кардиомиоцита.
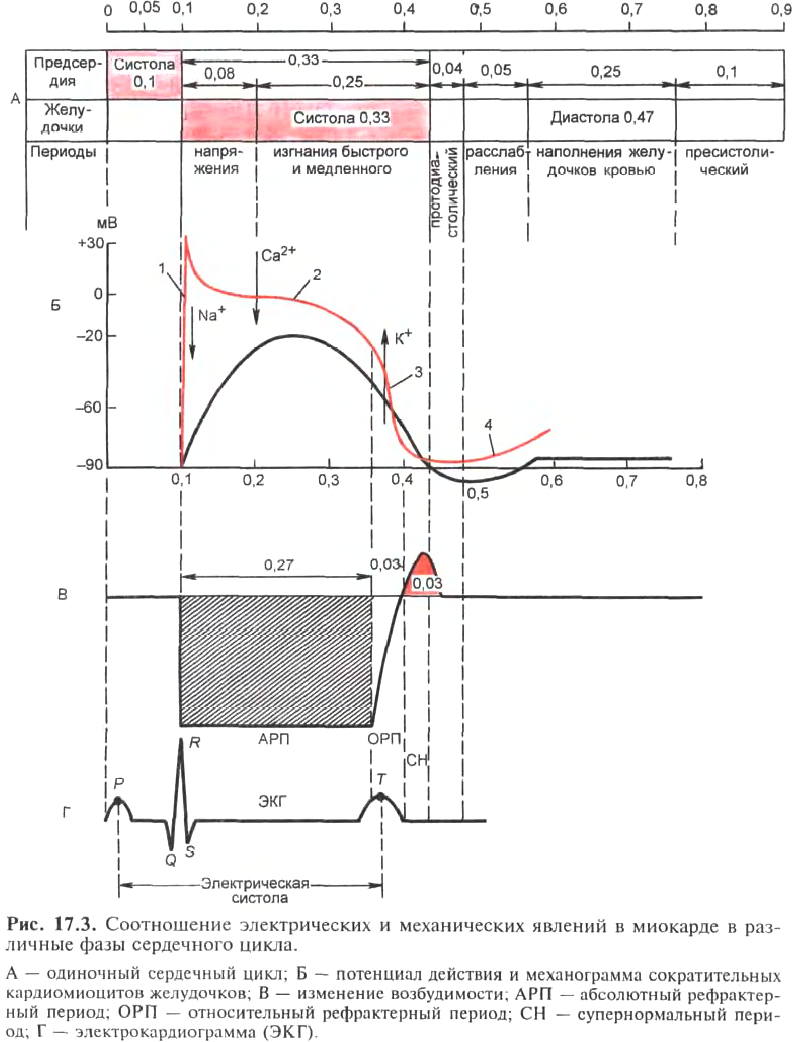
Во время развития фаз ПД и сокращения сердечной мышцы меняется уровень ее возбудимости. Периоду быстрой
реполяризации и плато, а также всему периоду сокращения сердечной мышцы соответствует фаза абсолютной рефрактерности, когда мышца абсолютно невозбудима и не отвечает даже на сверхпороговые раздражители. Ее длительность — 0,27 с. Концу периода реполяризации и фазе расслабления соответствует фаза относительной рефрактерности, когда возбудимость начинает восстанавливаться, но еще не достигла исходных значений. В
этот период лишь сверхпороговые стимулы могут вызвать сокращение мышцы сердца. Длительность относительной рефрактерной фазы — 0,03 с. В период восстановления МП и в конце расслабления сердечная мышца находится в состоянии повышенной, или супернормальной, возбудимости. Эту фазу называют еще
периодом экзальтации, когда сердечная мышца отвечает даже на подпороговые стимулы.
Рефрактерность обусловлена инактивацией быстрых натриевых каналов и соответствует развитию ПД, поэтому продолжительность рефрактерного периода, как правило, связана с длительностью ПД.
Местные анестетики, подавляя быстрые натриевые каналы и замедляя восстановление проницаемости после инактивации, вызывают удлинение рефрактерного периода, но не влияют на продолжительность ПД. Поскольку очередное сокращение возможно только по окончании периода абсолютной рефрактерности предшествующего ПД, сердечная мышца, в отличие от скелетной, не отвечает на повторные раздражения, т.е. она не способна к
тетанусу.
Таким образом, длительная абсолютная рефрактерная фаза и короткая фаза супернормальной возбудимости сердечной мышцы исключают для нее состояние тетануса, которое бы мешало нагнетательной функции сердца, поэтому сердечная мышца работает в одиночном режиме.
Однако если повторное сверхпороговое раздражение нанести в фазу расслабления очередного сокращения, которое совпадает с периодом относительной рефрактерности, возникает внеочередное сокращение, или экстрасистола. В зависимости от того, где возникает новый, или «эктопический», очаг возбуждения, различают синусовую, предсердную и желудочковую экстрасистолы. Желудочковая экстрасистола отличается следующей за
ней более продолжительной, чем обычно, компенсаторной паузой. Она появляется в результате выпадения очередного нормального сокращения. При этом импульсы, возникшие в синоатриальном узле, поступают к миокарду желудочков, когда они еще находятся в состоянии абсолютной рефрактерной фазы экстрасисто-
экстрасистолы. При синусовых и предсердных экстрасистолах компенсаторная пауза отсутствует.
Экстрасистолию могут вызвать также изменения ионного состава крови и внеклеточной жидкости. Так, снижение внеклеточной концентрации К+ (ниже 4 ммоль/л) повышает активность пейсмекера и приводит к активации гетерогенных очагов возбуждения и как следствие — к нарушению ритма. Большие дозы алкоголя, курение табака могут спровоцировать экстрасистолию. Гипоксия (недостаток кислорода в тканях) значительно изменяет метаболизм в кардиомиоцитах и может привести к появлению экстрасистол. В период полового созревания, у спортсменов в результате перетренировок также могут возникать единичные экстрасистолы. Экстрасистолию могут вызвать изменения со стороны вегетативной нервной системы и коры больших полушарий. Если в норме частота сердечных сокращений колеблется от 60 до 80 в 1 мин, то ее урежение до 40 — 50 в 1 мин называется брадикардией, а учащение свыше 90—100 — тахикардией. Брадикардия отмечается во время сна и у спортсменов в состоянии покоя, а тахикардия — при интенсивной мышечной деятельности и эмоциональном напряжении. У некоторых молодых людей в норме наблюдаются изменения сердечного ритма, связанные с актом дыхания, —дыхательная аритмия, которая заключается в том, что частота сокращений сердца на вдохе увеличивается, а на выдохе и во время дыхательной паузы уменьшается. При нарушении проводимости и возбудимости сердца происходят изменения ритма работы предсердий и желудочков, названные трепетанием и мерцанием (фибрилляция). При этом предсердия и желудочки сокращаются асинхронно с частотой от 300 до 600 в 1 минуту, возбуждение возникает в различных участках сердечной мышцы. Подобное нарушение ритма наблюдается при инфаркте миокарда, а также при отравлении фармакологическими препаратами (наперстянка, хлороформ, барий). У человека фибрилляция, как правило, приводит к смерти, если не принять срочные меры. Фибрилляцию можно прекратить непосредственным воздействием на сердце мощного электрического разряда (напряжением в несколько киловольт), после чего синхронность сокращений предсердий и желудочков восстанавливается.
Проводимость и сократимость.
Между клетками проводящей системы и рабочим миокардом имеются тесные контакты в виде нексусов, поэтому возбуждение, возникшее в одном участке сердца, проводится без затухания (без декремента) в другой. Скорость распространения возбуждения от предсердий к желудочкам составляет 0,8— 1,0 м/с. Проходя атриовентрикулярный узел, возбуждение задерживается на 0,04 с. Далее, распространившись по пучку Гиса и волокнам Пуркинье, возбуждение охватывает мускулатуру желудочков со ско- скоростью 0,75 — 4,0 м/с.
Таким образом, мышечная ткань сердца ведет себя как функциональный синцитий. Благодаря этой особенности сердце, в отличие от скелетной мышцы, подчиняется закону «все или ничего». Это означает, что на раздражение возрастающей силы, начиная от порогового, мышца сердца отвечает сразу возбуждением всех волокон, т.е. амплитуда сокращений одинакова. Если раздражитель подпороговый, то она совсем не реагирует. Однако если
раздражать сердечную мышцу током возрастающей частоты, оставив его силу постоянной, то каждое увеличение частоты раздражителя вызовет возрастающее сокращение сердечной мышцы — феномен «treppe» — лестницы. Это явление можно объяснить попаданием каждого последующего импульса в фазу повышенной возбудимости и накоплением ионов Са2+ в области миофибрилл, что и дает усиление ответной реакции. Сокращение сердца, как и у скелетных мышц, запускается ПД. Однако если у скелетной мышцы ПД составляет всего несколько миллисекунд и предшествует сокращению, то у сердечной ПД и фазы сокращения перекрывают друг друга. ПД
заканчивается только после начала фазы расслабления. Это одна из особенностей электромеханического сопряжения сердечной мышцы. Другая особенность состоит в том, что существует взаимосвязь между внутриклеточным депо Са2+ и Са2+ внеклеточной среды. Как упоминалось выше, во время ПД Са2+ входит в клетку из внеклеточной среды и увеличивает длительность ПД, а значит, и рефрактерного периода, тем самым создаются условия для пополнения внутриклеточных запасов кальция, участвующего в последующих сокращениях сердца.
47Структура сердечного цикла. Методы исследования сердца. Электрокардиография.
Вокруг возбужденного сердца возникает электрическое поле, которое можно зарегистрировать с поверхности тела в виде электрокардиограммы.
Электрокардиограмма отражает процесс возникновения возбуждения и его проведение по сердцу, но не его сокращение. В нормальной электрокардиограмме различают пять зубцов: Р, Q, R, S, Т. Возникновение зубца Р обусловлено распространением возбуждения в предсердиях — это алгебраическая сумма электрических потенциалов, возникающих в предсердиях. Зубец Q соответствует возбуждению сосочковых мышц. Зубец R —возбуждению оснований желудочков, зубец S — верхушки сердца.
Зубец Т отражает процесс реполяризации желудочков и состояние метаболизма миокарда. Он очень изменчив и может искажаться при различного рода интоксикациях, например, при инфекциях (дизентерия и др.), отравлениях химическими ядами, при гипоксии, инфаркте миокарда, диабете.
Итак, различают предсердный комплекс, куда входит зубец Р, и сегмент PQ, а также желудочковый комплекс ORS и сегмент ST. Интервал PQ от начала зубца Р до начала зубца О отражает время проведения возбуждения от предсердий к желудочкам, в норме он равен 0,12-0,18 с. При нарушении проведения импульсов из предсердий к желудочкам, вызванном или органическими изменениями в проводящей системе, или отравлением сердечными глюкозидами, увеличением содержания ионов К+, снижением МП, а также гипоксией возникает неполная атриовентрикулярная блокада. При этом не все импульсы периодически проводятся к желудочкам или их проведение задерживается, тогда интервал PQ становится больше 0,18 с. При полном нарушении проводимости между предсердиями и желудочками возникает полная атриовентрикулярная блокада — предсердия и желудочки сокращаются независимо друг от друга: предсердия в синусном ритме, желудочки — в ритме пейсмекера 2-го или 3-го порядка. Длительность комплекса QRS составляет 0,06 — 0,1 с. Его уширение является признаком нарушения внугрижелудочковои проводимости. Интервал ОТ составляет 0,36 с и зависит от частоты
сердечных сокращений. Чем больше частота, тем короче интервал.
Для регистрации ЭКГ используют 3 стандартных биполярных отведения от конечностей (треугольник Эйнтховена), 1-е отведение: правая рука-левая рука; 2-е отведение: правая рука-левая нога; 3-е отведение: левая рука-левая нога. Кроме того, регистрируют 3 усиленных униполярных отведения: aVR — активный электрод на правой руке, aVL — активный электрод на левой руке, aVF — активный электрод на левой ноге и 6 униполярных грудных отведений по Вильсону — Vj-V,.. При биполярных отведениях но Эйнтховену точки, от которьх отводят потенциалы, совпадают с вершинами равностороннего треугольника, стороны которого и представляют собой оси отведений. С помощью треугольника Эйнтховеиа можно установить величину электродвижущей силы сердца, а значит, и высоту зубцов ЭКГ. Высота зубца R во 2-м отведении в нормограмме рравна сумме зубца R в 1-ми 3-м отведении, т.е. R2 = R1+R3
Сердечный цикл
Сократительная деятельность сердца связана с работой клапанов и давлением в его полостях. Эти изменения носят фазный характер и составляют основу сердечного цикла, длительность которого равна 0,8 с, но может меняться в зависимости от частоты сердечных сокращений. Чем больше частота сердечных сокращений, тем короче сердечный цикл и наоборот.
Сердечный цикл состоит из 3 основных фаз: систолы предсердий, систолы желудочков и общей паузы или диастолы. Систола предсердий длится 0,1 с, при этом атриовентрикулярные клапаны открыты, а полулунные закрыты, давление в предсердиях равно 5 — 8 мм рт.ст. Систола предсердий заканчивается закрытием атриовентрикулярных клапанов и начинается систола желудочков, ее длительность — 0,33 с. Систола желудочков, в свою очередь, делится на период напряжения и период изгнания крови. Период напряжения — 0,08 с. Он также состоит из 2 фаз: асинхронного сокращения — промежутка времени от начала возбуждения и сокращения кардиомиоцитов до закрытия атриовентрикулярных клапанов, после чего давление в полостях желудочков быстро растет до 60 — 80 мм рт.ст. и начинается фаза изометрического сокращения.
С моментом закрытия атриовентрикулярных клапанов совпадает возникновение / систолического тона сердца. При закрытых полулунных и атриовентрикулярных клапанах длина волокон не изменяется, а увеличивается только напряжение в полостях жжелудочков, в результате давление в них резко возрастает, становясь выше, чем в аорте и легочной артерии, полулунные клапаны открываются, а атриовентрикулярные остаются закрытыми, и
кровь устремляется в эти сосуды. Начинается период изгнания крови, его длительность — 0,25 с. Он состоит из фазы быстрого изгнания и фазы медленного изгнания крови. Давление в желудочках составляет: в левом — 120—130 мм рт.ст., в правом — до 25 — 30 мм рт.ст.
Диастола желудочков, длящаяся 0,47 с, начинается с протодиастолического периода @,04 с) — это промежуток времени от начала падения давления внутри желудочков до момента закрытия полулунных клапанов, после которого давление в желудочках продолжает падать, а атриовентрикулярные клапаны еще не открыты — это период изометрического расслабления желудочков.
Моменту закрытия полулунных клапанов соответствует возникновение II диастолического тона сердца. Как только давление в желудочках снизится до 0, открываются атриовентрикулярные клапаны и кровь из предсердий поступает в желудочки. Это ппериод наполнения желудочков кровью, который длится 0,25 с и делится на фазы быстрого 0,08 с) и медленного 0,17 с) наполнения. Периоду наполнения, сопровождающемуся колебаниями стенок желудочков, соответствует возникновение III тона сердца. конце фазы медленного наполнения наступает систола предсердий, в результате за 0,1 с «выжимается» около 40 мл крови из предсердий в желудочки (пресистолический период), что ведет к появлению IV тона сердца, после чего начинается новый цикл сокращения желудочков.
Итак, в результате сократительной деятельности сердца и работы клапанов возникают 4 тона сердца. Из них I —систолический длительностью 0,11 с и II — диастолический длительностью 0,07 с. Эти тоны можно прослушать и зарегистрировать. III тон соответствует началу наполнения желудочков и вибрации их стенок при быстром притоке крови, хорошо прослушивается у детей, его можно зарегистрировать. IV тон обусловлен сокращением предсердий, он только регистрируется.
За одну систолу при ритме сокращений 70 — 75 в 1 мин сердце выбрасывает в аорту 60 — 70 мл крови — это систолический объем крови (СО). Умножив его на число сердечных сокращений (ЧСС) в 1 мин, получим минутный объем крови (МОК), равный 4,5 — 5,0 л, т.е. количество крови, выбрасываемое сердцем за 1 мин.
МОК= СО х ЧСС.
В покое не вся кровь во время систолы изгоняется из желудочков, остается «резервный объем», который может быть использован для увеличения сердечного выброса. В настоящее время рассчитывают величину сердечного индекса — это отношение МОК в л/мин к поверхности тела в м2. Для «стандартного» мужчины он равен 3 л/мин-м2.
