
- •Предисловие
- •Редакционная коллегия
- •Онкологические заболевания органов брюшной полости
- •1.1. Эпидемиология
- •1.2. Факторы риска
- •Генетические особенности хозяина (человека) - полиморфизм генов
- •Пищевые мутагены
- •Рак желудка
- •Пищевые антиоксиданты
- •Репарация днк
- •Мутагены, связанные с факторами воспаления
- •Острый и хронический гастрит
- •Пролиферация эпителия
- •Митотические ошибки
- •Мутации
- •1.3. Патоморфологическая характеристика рака желудка
- •Поверхностный гастрит Атрофический гастрит Метаплазия Дисплазия Карцинома Неизмененная слизистая оболочка h.Pylori Погрешности питания
- •1.4. Понятие о раннем раке желудка
- •1.5. Распространение рака желудка
- •1.6. Диагностика опухолей желудка
- •1.7. Инструментальные методы исследования
- •Рак желудка, верхняя треть
- •Рак желудка, средняя треть
- •Рак желудка, нижняя треть
- •Рак тела желудка, вид «песочных» часов
- •Рак кардиального отдела желудка с переходом на пищевод
- •1.8. Клинические формы рака желудка
- •1.9. Классификация рака желудка по tnm
- •Только для распространенных форм рака желудка
- •1.10. Принципы лечения рака желудка
- •Показания: 1) экзофитная опухоль верхней трети желудка, не распространяющаяся на розетку кардии
- •1.11. Показания к лечению
- •Во всех случаях:
- •1.12. Отдаленные результаты лечения рака желудка
- •1.13. Контрольные вопросы
- •1.14. Тестовые задания
- •1.15. Рекомендуемая литература
- •2.1. Эпидемиология
- •2.2. Факторы риска
- •Аорта Воротная вена Верхняя брыжеечная вена Головка поджелудочной железы Тело поджелудочной железы Хвост поджелудочной железы
- •2.4. Клиническая картина
- •2.5. Диагностика опухолей поджелудочной железы
- •2.5.1. Неинвазивные диагностические методы
- •2.5.2. Инвазивные диагностические методы
- •2.6. Инструментальное и расширенное обследование больного
- •2.7. Дифференциальная диагностика
- •2.8. Классификация рака поджелудочной железы по tnm
- •Стадии рака поджелудочной железы на основании tnm
- •2.9. Прогностические факторы
- •2.10. Принципы лечения рака поджелудочной железы
- •2.10.1. Радикальная хирургия
- •2.10.2. Паллиативная хирургия
- •2.10.3. Особенности хирургического лечения
- •2.10.4. Химиотерапия, лучевое лечение
- •2.10.5. Нехирургическое паллиативное лечение
- •2.11. Показания к лечению
- •2.12. Отдаленные результаты лечения рака поджелудочной железы
- •2.13. Контрольные вопросы
- •2.14. Тестовые задания
- •2.15. Рекомендуемая литература
- •3.1. Наиболее часто встречаемые доброкачественные образования и предраковые состояния печени
- •3.3. Доброкачественные опухоли печени (клинически значимые)
- •3.3.1. Гемангиома
- •3.3.2. Гепатоцеллюлярная аденома
- •3.3.3. Фокальная узловая гиперплазия
- •3.4. Первичный рак печени
- •3.4.1. Эпидемиология
- •3.4.2. Факторы риска
- •3.4.3. Патологическая анатомия
- •3.4.5. Клинико-анатомическая классификация первичного рака печени по tnm (гепато - и холангиоцелюлярный рак)
- •Поражение сосуда
- •Поражение сосуда
- •Поражение сосуда
- •Распространение опухоли через висцеральную брюшину
- •Печеночно-двенадцатиперстная связка
- •Желудок
- •3.5. Патологоанатомические характеристики метастатических опухолей печени
- •3.6. Клиническая картина первичного рака печени
- •3.7. Диагностика первичного рака печени
- •3.8. Инструментальные методы исследования
- •3.9. Методы оценки функционального состояния печени
- •3.10. Развитие и прогноз рака печени
- •3.11. Лечение рака печени
- •3.12. Выживаемость при раке печени
- •Профилактика:
- •Во всех случаях:
- •3.13. Другие первичные раки печени (редкие формы)
- •3.13.1. Дифференциальная диагностика
- •3.13.2. Клиническая картина
- •3.14. Метастатическое опухолевое поражение печени
- •3.15. Контрольные вопросы
- •3.16. Тестовые задания
- •3.17. Рекомендуемая литература
- •4.1. Эпидемиология
- •4.2. Определение термина «колоректальный рак»
- •Восходящая ободочная кишка Слепая кишка Аппендикс Ампула прямой кишки Прямая кишка Анус Поперечная ободочная кишка Нисходящая ободочная кишка
- •Частота возникновения рака в зависимости от отдела толстой кишки
- •4.3. Факторы риска возникновения колоректального рака
- •4.4. Современные принципы скрининга колоректального рака
- •4.5. Клиническая картина
- •4.6. Классификации колоректального рака
- •Группировка по стадиям опухолевого процесса для толстой и прямой кишки в зависимости от tnm
- •Группировка по стадиям опухолевого процесса для рака анального канала в зависимости от tnm
- •4.7. Диагностика колоректального рака
- •Глубина инвазии опухоли u t1
- •Глубина инвазии опухоли u t2 и u t4
- •4.8. Дифференциальный диагноз
- •4.9. Рост и метастазирование
- •4.10. Принципы лечения колоректального рака
- •4.11. Принципы лечения рака прямой кишки
- •4.12. Расширенная аорто-подвздошно-тазовая лимфаденэктомия при лечении рака прямой кишки
- •4.13. Лучевая терапия
- •4.14. Химиотерапия
- •4.15. Прогноз и отдаленные результаты лечения колоректального рака
- •4.16. Наблюдение после лечения
- •4.17. Контрольные вопросы
- •Пальцевое исследование и эндоУзи
- •Во всех случаях:
- •Амбулаторное наблюдение:
- •4.18. Тестовые задания
- •4.19. Рекомендуемая литература
- •Варианты итоговых тестов Первый вариант
- •Второй вариант
- •Глоссарий
- •Интернет ресурсы
- •Онкологические заболевания органов брюшной полости
- •644043 Г. Омск, ул. Ленина, 12; тел. 23-05-98
2.10. Принципы лечения рака поджелудочной железы
Единственный метод лечения, доказавший свою эффективность, – это хирургическая резекция поджелудочной железы. Удаление опухоли головки поджелудочной железы требует выполнения ПДР (панкреатодуоденальной резекции), в течение последних десятилетий послеоперационная летальность заметно снизилась и в настоящее время в специализированных отделениях составляет менее 5%.
Необходимо иметь представление о способах паллиативного лечения ввиду того, что на момент постановки диагноза большинство пациентов уже имеют запущенные формы рака и эти виды лечения могут значительно улучшать качество жизни.
2.10.1. Радикальная хирургия
Панкреатодуоденальная резекция (ПДР). Это классическая радикальная операция при лечении опухоли головки поджелудочной железы (рис. 23, 24). Выполняется удаление головки поджелудочной железы, подковы двенадцатиперстной кишки, антро-пилорического отдела, дистальной порции желчевыводящего протока и позадиворотной фасции.
Частота проведения линии резекции в зоне опухоли 10%. Требует систематического выполнения экспрессгистологического исследования.
Регионарная лимфодиссекция необходима для верного стадирования опухолевого процесса. Наличие отдаленной аденопатии, например в воротах печени, чревного ствола и верхней брыжеечной артерии, которые должны рассматриваться как отдаленные метастазы и как очень неблагоприятный прогностический фактор.
Резекция позадипанкреатической фасции является обязательным этапом выполнения ПДР при наличии рака поджелудочной железы. Это возможно при наличии хорошего доступа к верхним брыжеечным сосудам.
Отток панкреатического секрета из фрагмента железы обеспечивается в результате наложения анастомозов конец-конец (рис. 25) и конец-бок (рис. 26). При удалении всей опухолевой ткани такая резекция называется R0.
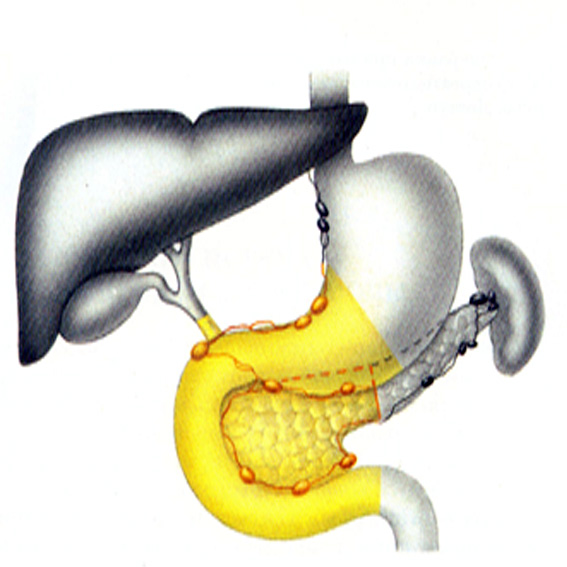
Рис. 23. Блок анатомических образований, вовлеченных в патологический процесс при раке головки поджелудочной железы. Панкреатодуоденальная резекция.
В.И.Чиссов, А.Х.Трахтенберг, А.И.Пачес, 2008г.
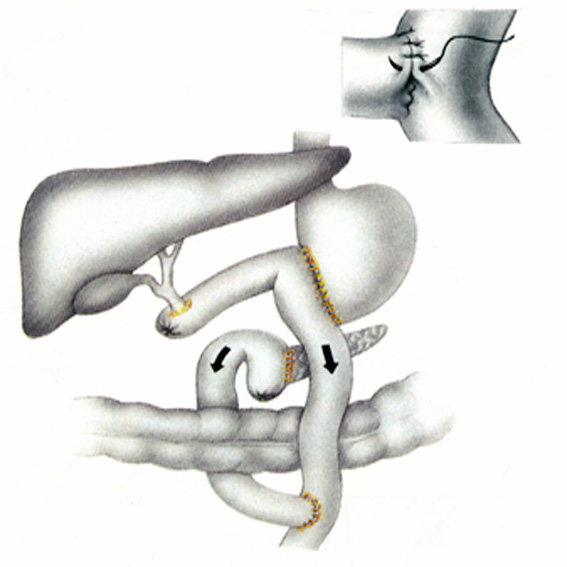
Рис. 24. Завершение реконструктивного этапа панкреатодуоденальной резекции (в рамке - создание межкишечного анастомоза).
В.И.Чиссов, А.Х.Трахтенберг, А.И.Пачес, 2008г.
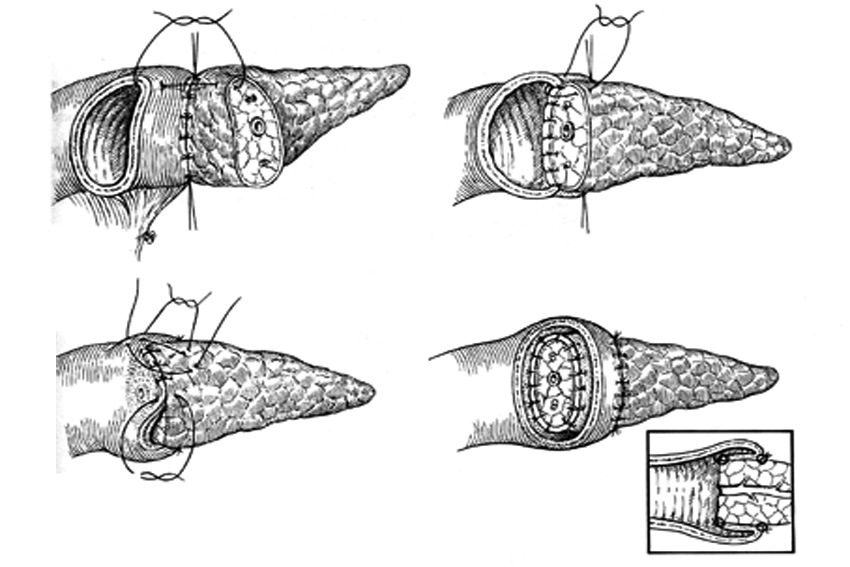
Рис. 25. Анастомоз конец-конец.
В.И.Чиссов, А.Х.Трахтенберг, А.И.Пачес, 2008г.
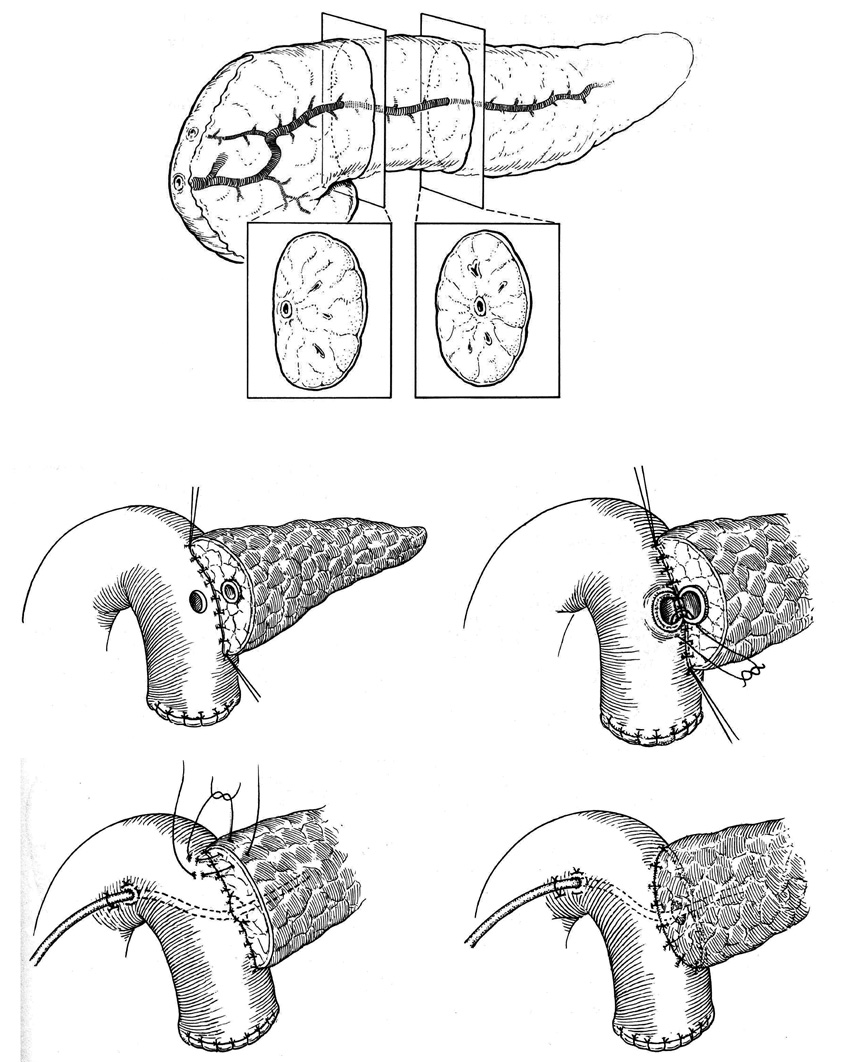
Рис. 26. Анастомоз конец-бок.
В.И.Чиссов, А.Х.Трахтенберг, А.И.Пачес, 2008г.
Тотальная дуоденопанкреатэктомия (ТПДЭ). В онкологии такой объем операции может быть выполнен при наличии опухоли по линии разреза, при наличии множественных очагов опухолевого роста, при возможном возникновении панкреатических свищей в послеоперационном периоде (рис. 27, 28). Это вмешательство ведет к развитию сахарного диабета, который требует постоянного контроля уровня гликемии. Ввиду этих обстоятельств ТПДЭ показана у пациентов с мультифокальным опухолевым ростом и больным с уже имеющимся инсулинозависимым диабетом в предоперационном периоде.
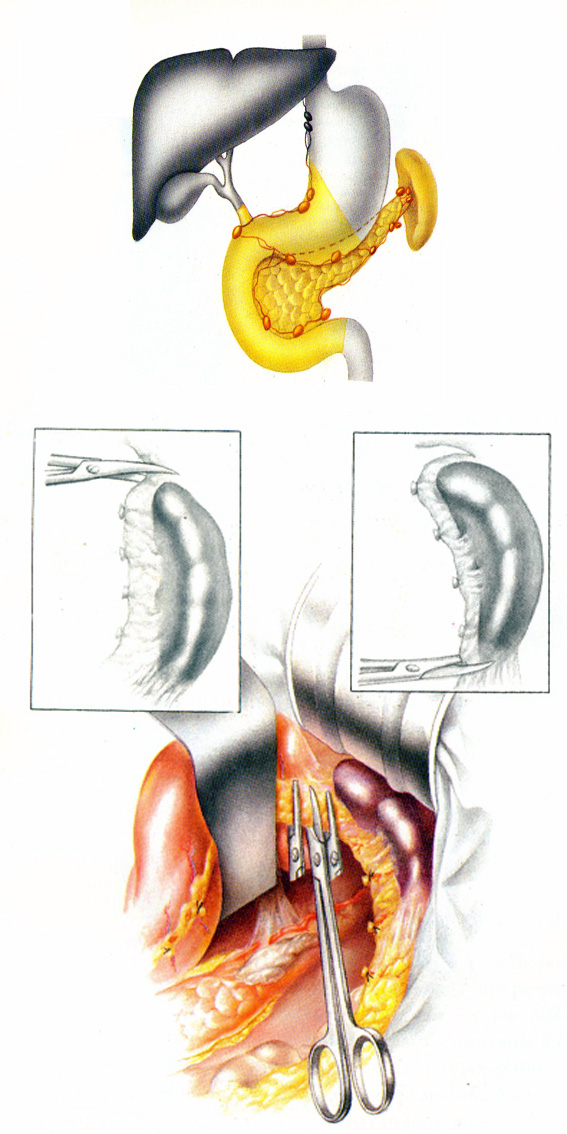
Рис. 27. Блок органов, подлежащих удалению при тотальной панкреатодуоденэктомии.
В.И.Чиссов, А.Х.Трахтенберг, А.И.Пачес, 2008г.

Рис. 28. Завершение реконструктивного этапа тотальной панкреатодуоденэктомии.
В.И.Чиссов, А.Х.Трахтенберг, А.И.Пачес, 2008г.
Дистальная резекция поджелудочной железы (или спленопанкреатэктомия, или корпорокаудальная резекция). Эта операция включает удаление хвоста поджелудочной железы и селезенки. Резекция выполняется до перешейка поджелудочной железы. Показаниями являются рак тела и хвоста поджелудочной железы.
Расширенная панкреатэктомия является дополнением к ПДР и ТПДЭ в виде расширенной лимфоаденэктомии и резекции сосудов. Эти вмешательства увеличивают резектабельность опухоли и создают более высокое качество жизни, чем паллиативные вмешательства. Эти операции остаются прерогативой узкоспециализированных центров ввиду тяжелого послеоперационного периода и высокой смертности.
