
Характеристика отдельных, наиболее часто встречающихся лейкозов.
Ниже рассмотрены острые и хронические формы лейкозов как пример современного подхода к патогенезу, типированию конкретных стадий, проявлениям и принципам лечения онкогематологических заболеваний.
Острый лейкоз
Клеточным субстратом острых лейкозов являются бластные опухолевые клетки. Острый лейкоз без лечения приводит к смертельному исходу в течение нескольких недель или месяцев. При правильном и своевременном лечении прогноз для детей часто благоприятен. Острые лейкозы подразделяют на миелоидные (острый миелолейкоз), лимфоидные (острый лимфолейкоз ), монобластные (миеломонобластные), эритромиелобластные и мегакариобластные.
Хронический лейкоз
Морфологический субстрат хронических лейкозов — относительно дифференцированные клетки кроветворной ткани. Больные могут жить без лечения в течение нескольких месяцев и лет. Хронические лейкозы нередко трансформируются в острые формы. Хронические лейкозы подразделяют на миелоидные (хронический миелолейкоз — ХМЛ), лимфоидные (хронический лимфолейкоз — ХЛЛ и волосатоклеточный лейкоз), моноцитарные (миеломоноцитарные), эритроцитарные (истинная полицитемия) и мегакариоцитарные.
Острые лейкозы
Острые лейкозы — злокачественные заболевания кроветворной системы, морфологический субстрат — бластные клетки. Наиболее часто диагносируются острый лимфобластный лейкоз (ОЛЛ) и острый миелоидный лейкоз.
Частота
Частота острых лейкозов 13,2:100 000 среди мужчин и 7,7:100 000 среди женщин. ОЛЛ чаще развивается в детском возрасте и после 40 лет. Частота острого миелоидного лейкоза одинакова во всех возрастных группах.
Патогенез
Патогенез острого лейкоза обусловлен пролиферацией клона опухолевых клеток с характерными цитогенетическими нарушениями, угнетением нормального кроветворения, выходом бластных клеток в кровь, метастазированием их в другие кроветворные (селезёнка, печень, лимфоузлы) и некроветворные (кожа, ЦНС, яички, лёгкие) органы.
Виды острого лейкоза
Существенный момент диагностики и последующей терапии любого лейкоза — типирование заболевания у конкретного больного. Критерии типирования лейкозов представлены на рис. 21–36.
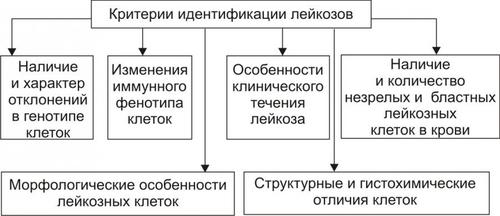
Рис. 21–36. Критерии типирования лейкозов.
Проявления
Начало заболевания, как правило, внезапное.
Тяжёлое состояние больного может быть обусловлено выраженной интоксикацией, геморрагическим синдромом (результат тромбоцитопении), дыхательной недостаточностью (вследствие сдавления дыхательных путей увеличенными внутригрудными лимфатическими узлами).
Возможно и постепенное развитие заболевания.
• Анемический (гипоксический) синдром: бледность, одышка, сердцебиение, сонливость.
• Снижение резистентности к инфекциям (бактериальным, грибковым и вирусным). У пациентов с лейкозами выявляют как лёгкие (локальные) формы инфекций (например, кандидозные стоматиты, гингивиты, поражения слизистых оболочек, вызванные вирусом простого герпеса), так и тяжёлые генерализованные процессы (пневмонии, сепсис).
• Геморрагический синдром. При осмотре пациентов обнаруживают петехии и экхимозы на коже (самопроизвольные, в местах инъекций или механического трения). Возможны тяжёлые носовые и внутренние кровотечения (метроррагии, желудочно-кишечные кровотечения, кровоизлияния в мозг).
• ДВС-синдром.
• Интоксикация.
Проявляется лихорадкой, снижением массы
тела и аппетита, слабостью, повышенной
потливостью.
• Болезненность костей. В наибольшей мере выражена в трубчатых костях и позвоночнике, в области суставов (артралгии). Обусловлена опухолевой гиперплазией костномозговой гемопоэтической ткани.
• Лимфаденопатия. Возможно увеличение любой группы лимфатических узлов в связи с пролиферацией в них лейкозных лимфоидных клеток.
• Печень и селезёнка увеличены. Увеличение их размеров связано с метастазированием лейкозных клеток в эти органы и образованием экстрамедуллярных очагов гемопоэза в них.
• Нейролейкемия. Поражение ЦНС (нейролейкемия) возникает особенно часто при ОЛЛ и значительно ухудшает прогноз. Возникновение нейролейкемии обусловлено метастазированием лейкозных клеток в оболочки головного и спинного мозга или в вещество мозга.
• Гипертрофия тимуса обусловлена метастазами лейкоза в вилочковую железу. Может вызвать сдавление органов средостения.
Лабораторная и инструментальная диагностика
Анализ крови
Подозрение
на лейкоз должно возникать при наличии
клинических симптомов и изменений в
периферической крови: нормохромная
нормоцитарная анемия; количество
лейкоцитов может быть различным —
низким (менее 5109/л),
нормальным (от 5109/л
до 10109/л),
повышенным (свыше 20109/л,
достигая в некоторых случаях 200109/л);
нейтропения (не зависит от общего
количества лейкоцитов); абсолютный
лимфоцитоз; тромбоцитопения (присутствует
почти всегда); лейкемический «провал»
— присутствие бластов, зрелых форм на
фоне отсутствия промежуточных форм;
при остром миелобластном лейкозе можно
обнаружить азурофильные гранулы и
палочки Ауэра.
Пункция костного мозга
Пункция костного мозга — основной метод исследования при лейкозах. Его применяют с целью подтверждения диагноза и идентификации (морфологической, иммунофенотипической, цитогенетической) типа лейкоза.
Миелограмма (количественная характеристика всех клеточных форм костного мозга) при острых лейкозах характеризуется увеличением содержания бластных клеток более 5% и до тотального бластоза. Структура бластов при этом различна в зависимости от типа лейкоза. Выявляется увеличение переходных форм клеток, лимфоцитоз. Красный росток кроветворения угнетён (за исключением острого эритромиелоза). Мегакариоциты отсутствуют или количество их незначительно (за исключением острого мегакариобластного лейкоза).
Цитохимическое исследование — основной метод диагностики форм острых лейкозов. Его проводят с целью выявления специфических для различных бластов ферментов. Так, при ОЛЛ определяется положительная ШИК-реакция на гликоген, отрицательная реакция на липиды, пероксидазу, хлорацетат эстеразу. При острых миелобластных лейкозах — положительная реакция на миелопероксидазу, липиды, хлорацетат эстеразу.
Иммунофенотипирование бластов позволяет определить с помощью моноклональных АТ наличие или отсутствие кластеров дифференцировки бластных клеток (CD-маркёры). Его проведение в первую очередь необходимо для точной диагностики ОЛЛ (см. табл. 21–7 и рис. 21–36), а также в случаях невозможности дифференциальной диагностики острых морфологически недифференцируемых лимфобластных и миелобластных лейкозов.
Цитогенетическое исследование лейкозных клеток позволяет определить хромосомные аномалии, уточнить диагноз и прогноз.
Лечение острых лейкозов
• Специфическая химиотерапия. Направлена на достижение и закрепление ремиссии заболевания. Состоит из нескольких этапов. Различна для лимфобластного и миелобластного лейкозов и проводится по стандартным схемам (в зависимости от результатов типирования заболевания).
• Сопутствующая (сопроводительная) терапия. Её проводят для борьбы с инфекциями, обусловленными агранулоцитозом, для снижения интоксикации при лизисе опухолевых лейкоцитов, для уменьшения побочных токсических эффектов химиотерапевтических препаратов.
• Заместительная терапия. Необходима при угрожающей тромбоцитопении, тяжёлой анемии, нарушениях свертывания крови.
• Трансплантация стволовых кроветворных клеток или костного мозга.
Общие принципы сопутствующего лечения
Профилактика инфекций — главное условие выживания пациентов с нейтропенией, возникшей вследствие химиотерапии.
• Необходима
полная изоляция пациента при количестве
лейкоцитов менее 1109/л,
строгий санитарно-дезинфекционный
режим.
• При повышении температуры тела проводят клиническое и бактериологическое исследования и немедленно начинают лечение комбинациями антибиотиков широкого спектра действия: цефалоспоринами, аминогликозидами, полусинтетическими пенициллинами, меропенемом (меронем), имипенемом+циластатином (тиенам). При вторичных подъёмах температуры тела, возникших после лечения антибиотиками, обычно эмпирически назначают противогрибковые средства (флуконазол, амфотерицин В). При пневмоцистных пневмониях применяют ко-тримоксазол (бисептол) в дозе 240 мг/кг в/в, при цитомегаловирусных инфекциях — ганцикловир.
• Для профилактики и лечения нейтропении можно назначить препараты гранулоцитарного [филграстим (нейпоген)] и гранулоцитарно-макрофагального [ленограстим (граноцит)] колониестимулирующих факторов. При острых миелобластных лейкозах эти препараты противопоказаны.
Методы заместительной терапии
• Трансфузия эритроцитарной массы. Показания: содержание Hb менее 70 г/л при клинических проявлениях анемии (одышка, сердцебиение в покое).
• Трансфузия
тромбоцитарной массы или тромбоконцентрата.
Показания: кровоточивость на фоне
содержания тромбоцитов менее 20109/л.
• Трансфузии компонентов крови совершаются всегда по жизненным показаниям.
• Трансплантация стволовых клеток крови или костного мозга.
ПРОГНОЗ
Острый лимфобластный лейкоз
У детей в 95% и более случаев наступает полная ремиссия. У 70–80% больных детей болезнь не проявляется в течение 5 лет, их считают здоровыми. При возникновении рецидива в большинстве случаев можно достичь второй полной ремиссии. Больные со второй ремиссией — кандидаты на трансплантацию костного мозга с вероятностью долговременного выживания 35–65%. Взрослые редко болеют ОЛЛ. Длительной ремиссии (более 5 лет) удаётся достичь в 15–25% случаев.
Острый миелобластный лейкоз
Полной ремиссии при большинстве вариантов острого миелобластного лейкоза удаётся добиться у 60–70% больных. При различных постиндукционных схемах средняя длительность ремиссии — 12–15 мес; у 25–35% больных нет рецидивов в течение 24 мес, часть из них достигает стойкой ремиссии («излечивается»).
Прогностически неблагоприятные признаки
Мужской
пол и возраст более 50 лет. Мегакариобластный
и эритробластный тип острого миелоидного
лейкоза. Ph-позитивный острый лимфолейкоз.
В дебюте заболевания — гиперлейкоцитоз
свыше 50109/л,
тромбоцитопения менее 50109/л,
нейролейкемия. Предшествующее неадекватное
лечение («предлеченность»).
Возможные исходы острых лейкозов
• Смерть больного. Причины смерти при острых лейкозах — нейролейкемия, геморрагический синдром (ДВС), почечная недостаточность (при синдроме лизиса опухолевых клеток), сердечная недостаточность, инфекционные осложнения (сепсис), острая надпочечниковая недостаточность (вследствие гипотрофии коры надпочечников при отмене длительно применяемых глюкокортикоидов).
• Ремиссия заболевания в течение 5 лет от завершения курса терапии. • Выздоровление. О полном выздоровлении говорят при отсутствии рецидива в течение 5 лет после завершения полного курса терапии.
• Рецидив заболевания. Может быть ранним и поздним: ранний — во время лечения; поздний — после проведённого лечения.
