
Vnutrennie_bolezni_6-e_izd_Makolkin
.pdfПлевральную жидкость следует удалять в раннем периоде при больших выпотах, вызывающих одышку и смещение сердца, или если перкуторные границы тупости спереди доходят до II ребра. В целях предупреждения коллапса одномоментно рекомендуют эвакуировать не более 1,5 л жидкости. Разгрузочные пункции следует выполнять редко, так как при этом теряется много белка. Чтобы уменьшить накопление выпота, ограничивают питье, назначают мочегонные препараты и глюкокортикоиды.
В остальных случаях плевральную пункцию с удалением экссудата лучше проводить в фазе стабилизации или даже резорбции, так как ранняя эвакуация выпота ведет к нарастанию отрицательного давления в плевральной полости, что способствует накоплению в ней экссудата.
Небольшой по объему серозный экссудат, связанный с туберкулезом или другим инфекционным заболеванием, удалять необязательно, но при длительном отсутствии положительной динамики лучше прибегнуть к пункции и ввести внутриплеврально гидрокортизон (50-125 мг).
При экссудативных плевритах, обусловленных неспецифическим инфекционным процессом, целесообразно удалять даже небольшой по объему выпот с введением в
плевральную полость антибактериальных средств для профилактики эмпиемы.
В комплексе лечебных мероприятий при острой эмпиеме плевры удаление гнойного экссудата и повторное введение в плевральную полость антибиотиков наиболее эффективно проводить в сочетании с общей антибактериальной терапией.
Лечение хронической эмпиемы плевры может быть только оперативным.
Для повышения общей реактивности организма проводят гигиенические мероприятия и используют физические методы воздействия.
Больным сухим плевритом можно проводить лечение в домашних условиях. Необходимы покой, частое проветривание помещения, а при повышении температуры тела - постельный режим. Сохранили свое значение такие давние методы лечения, как согревающий компресс с тугим бинтованием нижних отделов грудной клетки, банки, смазывание кожи йодной настойкой и т.д. После исчезновения боли, нормализации температуры тела и СОЭ для предотвращения образования шварт больному рекомендуют выполнение дыхательной гимнастики.
При экссудативных плевритах имеет значение диетотерапия: богатое витаминами (особенно аскорбиновой кислотой) и белками питание, ограничение приема воды и соли. Занятия ЛФК с включением дыхательных упражнений для предупреждения образования массивных плевральных спаек необходимо проводить уже в период рассасывания экссудата. После стихания острых явлений с этой же целью и для восстановления функции легких назначают ручной и вибрационный массаж.
После курса медикаментозного лечения больных можно направлять на санаторнокурортное лечение в местные лесные санатории и курорты южного берега Крыма. Лица, перенесшие экссудативный плеврит туберкулезной этиологии, должны находиться под наблюдением в противотуберкулезном диспансере не менее двух лет.
При эмпиеме плевры очень важны средства, повышающие специфическую и неспецифическую резистентность организма (у-глобулин, гипериммунная плазма). Для
121
коррекции нарушений белкового и водно-солевого обмена выполняют внутривенные инфузии белковых препаратов, растворов электролитов, декстрозы и т.д.
Прогноз
Сухие и экссудативные плевриты (негнойные) никогда не определяют прогноз основного заболевания. Их исход зависит от эффективности лечения основного заболевания. Прогноз при гнойных плевритах и особенно при эмпиеме плевры всегда серьезный.
Профилактика
Основное направление профилактики плевритов - полноценное лечение заболеваний, при которых развивается плеврит.
ЛЕГОЧНОЕ СЕРДЦЕ
Легочное сердце (ЛС) - клинический синдром, обусловленный гипертрофией и (или) дилатацией правого желудочка, которые возникли в результате гипертензии малого круга кровообращения. Последняя, в свою очередь, развивается вследствие заболевания бронхов
илегких, деформации грудной клетки или поражения легочных сосудов.
Впоследнее время (2003) комитет экспертов ВОЗ придерживается следующего определения: «Cor pulpmonale (легочное сердце) - легочная АГ, служащая следствием заболеваний, нарушающих функцию и (или) структуру легких; легочная АГ приводит к развитию гипертрофии и дилатации правого желудочка и со временем может вызвать развитие правожелудочковой сердечной недостаточности». С этим определением отождествляют понятие «легочная гипертензия» (ЛГ) и ЛС.
Классификация
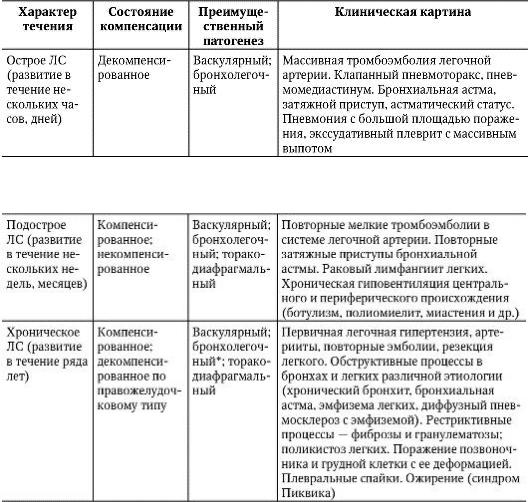
Б.Е. Вотчал (1964) предлагает классифицировать легочное сердце по четырем основным признакам (табл. 1-9):
•характеру течения;
•состоянию компенсации;
•преимущественному патогенезу;
•особенностям клинической картины.
Таблица 1-9. Классификация легочного сердца (Вотчал Б.Е., 1964)
122
Окончание табл. 1-9
* При этом варианте можно использовать существующие классификации легочносердечной недостаточности.
Примечания
•Диагноз легочного сердца ставят после диагноза основного заболевания. При формулировке диагноза используют только первые две графы классификации. Графы 3 и 4 способствуют углубленному пониманию патофизиологической сущности процесса и выбору лечебной тактики.
•Степень недостаточности кровообращения оценивают по общепринятой классификации.
В зависимости от темпа развития легочной гипертензии различают острое, подострое и хроническое ЛС. При остром развитии ЛГ возникает в течение нескольких часов или дней, при подостром - нескольких недель или месяцев, при хроническом - в течение нескольких лет.
Острое ЛС чаще всего (около 90% случаев) регистрируют при легочных эмболиях или внезапном повышении внутригрудного давления, подострое - при раковых лимфангиитах и торакодиафрагмальных поражениях.
123
Хроническое ЛС в 80% случаев возникает при поражении бронхолегочной системы, причем у 90% таких пациентов заболевание связано с хроническими заболеваниями легких, сопровождающимися нарушением бронхиальной проходимости. Васкулярная и торакодиафрагмальная форма ЛС развивается в 20% случаев.
Этиология
Этиология хронического легочного сердца. Все заболевания, вызывающие хроническое ЛС, по классификации экспертов ВОЗ (1960) делят на три группы:
•первично влияющие на прохождение воздуха в легких и альвеолах;
•первично влияющие на движение грудной клетки;
•первично поражающие легочные сосуды.
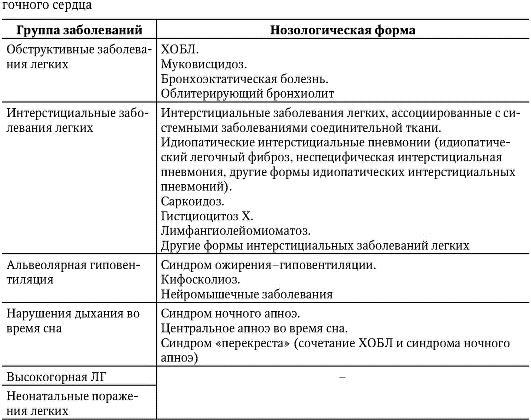
К первой группе относят болезни, первично поражающие бронхолегочную систему (ХОБЛ, хронические бронхиты и пневмонии, эмфизема легких, фиброзы и гранулематозы легких, туберкулез, профессиональные заболевания легких и др.).
Вторую группу составляют заболевания, ведущие к нарушению вентиляции вследствие патологических изменений подвижности грудной клетки (кифосколиоз, патология ребер и диафрагмы, болезнь Бехтерева, ожирение и др.).
В роли этиологического фактора заболеваний третьей группы выступает первичное поражение легочных сосудов (повторные тромбоэмболии легочной артерии, васкулиты, первичная легочная гипертензия, атеросклероз легочной артерии и др.).
Несмотря на то что к настоящему времени в мировой литературе известно около ста заболеваний, приводящих к развитию хронического ЛС, самыми частыми причинами остаются хронические респираторные заболевания (в первую очередь - ХОБЛ). Перечень основных хронических респираторных заболеваний приведен в табл. 1-10.
Таблица 1-10. Хронические респираторные заболевания, приводящие к развитию лѐ-
124
Патогенез
Основной механизм формирования ЛС - повышение давления в системе легочной артерии - ЛГ. Критерий существования ЛГ при хронических респираторных заболеваниях - повышение среднего давления в легочной артерии в покое выше 20 мм рт.ст. (в норме этот показатель составляет 9-16 мм рт.ст.).
Среди механизмов, приводящих к возникновению легочной гипертензии, различают анатомические и функциональные (рис. 1-7). К анатомическим механизмам относят:
•закрытие просвета сосудов системы легочной артерии в результате облитерации или эмболизации;
•сдавление легочной артерии извне;
•значительное уменьшение русла малого круга кровообращения в результате пульмонэктомии.
К функциональным механизмам относят:
•сужение легочных артериол (вазоконстрикция) при низких значениях РаО2 (альвеолярная гипоксия) и высоких величинах РаСО2 в альвеолярном воздухе;
•повышение давления в бронхиолах и альвеолах;
125

Рис. 1-7. Патогенез хронического легочного сердца
•увеличение содержания в крови веществ и метаболитов прессорного действия;
•увеличение минутного объема сердца;
•повышение вязкости крови.
Решающее значение в формировании ЛГ принадлежит функциональным механизмам. Ведущая роль среди них принадлежит вазоконстрикции легочных сосудов (артериол). Наиболее существенная причина, вызывающая сужение легочных сосудов, - альвеолярная гипоксия. Она особенно выражена при нарушениях бронхиальной проходимости. Кроме того, альвеолярная гипоксия возникает при гиповентиляции торакодиафрагмального происхождения.
Альвеолярная гипоксия вызывает легочную вазоконстрикцию посредством прямых и непрямых механизмов. Прямой эффект гипоксии связан с развитием деполяризации гладкомышечных клеток сосудов и их сокращением, а также изменением функции калиевых каналов клеточных мембран. К непрямым механизмам относят воздействие на
126
стенку сосудов таких эндогенных медиаторов, как лейкотриены, гистамин, серотонин, ангиотензин II и катехоламины. Все вышеперечисленные медиаторы относят к вазоконстрикторам; их продукция значительно усиливается в условиях гипоксии.
Освобождение указанных медиаторов сопровождается отеком эндотелия капилляров, скоплением тромбоцитов (микротромбозы) и вазоконстрикцией. Рефлекс ЭйлераЛильестранда (спазм легочных артериол при уменьшении РаО2 в альвеолах) распространяется на сосуды, имеющие мышечный слой, в том числе и артериолы. Сужение последних также приводит к росту давления в легочной артерии.
Другие нарушения газообмена, такие, как гиперкапния и ацидоз, также приводят к развитию ЛГ, в том числе за счет увеличения сердечного выброса.
Альвеолярная гипоксия, вызывая артериальную гипоксемию, способствует повышению давления в легочной артерии, что приводит:
•к увеличению минутного объема сердца через раздражение хеморецепторов аортальнокаротидной зоны;
•развитию полицитемии и увеличению вязкости крови;
•повышению содержания молочной кислоты, других метаболитов и биогенных аминов (серотонин и др.), способствующих росту давления в легочной артерии;
•резкой активизации ренин-ангиотензин-альдостероновой системы (РААС);
•повреждению сосудистого эндотелия и увеличению выработки вазоконстриктора - эндотелина.
Помимо этого артериальная гипоксемия приводит к уменьшению выработки сосудорасширяющих субстанций (простациклина, эндотелиального гиперполяризующего фактора, эндотелиального расслабляющего фактора), продуцируемых клетками сосудистого эндотелия легких в норме.
Давление в легочной артерии повышается при сдавлении капилляров, обусловленном:
•эмфиземой и повышением давления в альвеолах и бронхиолах (при непродуктивном надсадном кашле, интенсивной и физической нагрузке);
•нарушением биомеханики дыхания и повышением внутригрудного давления в фазе затянувшегося выдоха (при бронхообструктивном синдроме).
Сформировавшаяся ЛГ приводит к развитию гипертрофии правых отделов сердца (сначала - правого желудочка, затем - правого предсердия). В дальнейшем существующая артериальная гипоксемия вызывает возникновение дистрофических изменений в миокарде правых отделов сердца, что способствует более быстрому развитию сердечной недостаточности. Его также ускоряют токсическое влияние на миокард инфекционных процессов в легких, недостаточное снабжение миокарда кислородом, существующая ИБС, АГ и другие сопутствующие заболевания.
На основании обнаружения признаков стойкой ЛГ и гипертрофии правого желудочка при отсутствии признаков сердечной недостаточности ставят диагноз компенсированного
127
ЛС. При регистрации признаков правожелудочковой недостаточности диагностируют декомпенсированное ЛС.
Клиническая картина
Клиническая картина хронического легочного сердца включает симптомы:
•основного заболевания, приведшего к развитию хронического ЛС;
•дыхательной (легочной) недостаточности;
•сердечной (правожелудочковой) недостаточности.
Развитию хронического ЛС (как и возникновению гипертензии малого круга) обязательно предшествует легочная (дыхательная) недостаточность. Ее относят к категории так называемой вентиляционной дыхательной недостаточности, которая развивается вследствие нарушения функции дыхательной помпы и дыхательного центра.
Дыхательная недостаточность - состояние организма, при котором невозможно поддержание нормального газового состава крови, либо это происходит в результате более интенсивной работы аппарата внешнего дыхания и повышенной нагрузки на сердце, что приводит к снижению функциональных возможностей организма.
Выделяют три степени дыхательной недостаточности.
При дыхательной недостаточности I степени одышка и тахикардия возникают лишь при повышенной физической нагрузке; цианоза нет. Показатели функции внешнего дыхания (минутный объем дыхания (МОД), ЖЕЛ) в покое соответствуют должным величинам, но при выполнении нагрузки изменяются; максимальная вентиляция легких (МВЛ) снижается. Газовый состав крови не изменен (недостатка кислорода в организме нет), функция кровообращения и кислотно-основное состояние (КОС) в норме.
При дыхательной недостаточности II степени одышка и тахикардия возникают уже при незначительном физическом напряжении. Показатели легочных объемов (МОД, ЖЕЛ) отклонены от нормы, МВЛ значительно снижена. Выражен цианоз. В альвеолярном воздухе снижается РаО2 и увеличивается РаСО2. Содержание газов в крови благодаря перенапряжению вентиляции не изменено или незначительно изменено. Определяют дыхательный алкалоз. Возможно возникновение первых признаков нарушения кровообращения.
При дыхательной недостаточности III степени одышка и тахикардия возникают в покое; резко выражен цианоз. Значительно снижена ЖЕЛ, а МВЛ не выполнима. Отмечают недостаточность кислорода в организме (гипоксемия)
и избыток углекислоты (гиперкапния). При исследовании КОС обнаруживают дыхательный ацидоз. Выражены признаки сердечной недостаточности.
Существует и иная классификация дыхательной недостаточности, степени тяжести в соответствии с которой определяют по газометрическим показателям (табл. 1-11).
128

Таблица 1-11. Классификация дыхательной недостаточности по степеням тяжести
Несмотря на то что эта классификация универсальна и может иметь большое практическое значение (лечение дыхательной недостаточности II степени предполагает обязательное назначение кислородотерапии, а III стадии - респираторной поддержки), ее нельзя широко использовать в амбулаторной практике в связи с невозможностью определения PaO2 в артериальной крови.
Понятия «дыхательная недостаточность» и «легочная недостаточность» близки друг к другу, но первый термин шире, чем второй, так как в него входит не только недостаточность внешнего дыхания, но и недостаточность транспорта газов от легких к тканям и от тканей к легким, а также недостаточность тканевого дыхания, развивающаяся при декомпенсированном ЛС.
ЛС развивается на фоне дыхательной недостаточности II степени и чаще III степени. Симптомы последней сходны с таковыми сердечной недостаточности, поэтому перед врачом стоит трудная задача их дифференциальной диагностики и определения перехода компенсированного ЛС в декомпенсированное.
Компенсированное легочное сердце. На первом этапе диагностического поиска
обнаружить какие-нибудь специфические жалобы невозможно, так как их нет. Жалобы больных в этот период определяются основным заболеванием, а также той или иной степенью дыхательной недостаточности.
На втором этапе диагностического поиска можно обнаружить прямой клинический признак гипертрофии правого желудочка - усиленную пульсацию, определяемую в прекардиальной области (в четвертом межреберье слева от грудины). При выраженной эмфиземе, когда сердце оттеснено от передней грудной стенки эмфизематозно расширенными легкими, обнаружить указанный признак удается редко. В то же время при эмфиземе легких эпигастральная пульсация, обусловленная усиленной работой правого желудочка, может возникать и при отсутствии его гипертрофии, в результате низкого стояния диафрагмы и опущения верхушки сердца.
Аускультативных данных, специфичных для компенсированного ЛС, нет. Предположение о существовании ЛГ становится более вероятным при обнаружении акцента или расщепления II тона над легочной артерией. При высокой степени ЛГ можно выслушать диастолический шум Грэхема Стилла. Признаком компенсированного ЛС также считают громкий I тон над трехстворчатым клапаном по сравнению с I тоном над верхушкой сердца. Значение этих аускультативных признаков относительно, так как они могут отсутствовать у больных с выраженной эмфиземой легких.
Решающим для диагностики компенсированного ЛС считают третий этап диагностического поиска, позволяющий обнаружить гипертрофию правых отделов сердца.
129
Значение различных инструментальных методов диагностики неодинаково.
Показатели функции внешнего дыхания отражают тип нарушения дыхания (обструктивный, рестриктивный, смешанный) и степень дыхательной недостаточности, но их нельзя использовать для дифференциальной диагностики компенсированного ЛС и дыхательной недостаточности.
Рентгенологические методы позволяют обнаружить ранний признак ЛС - выбухание конуса легочной артерии (лучше определять в первом косом положении) и ее расширение. В этом случае можно отметить умеренное увеличение правого желудочка.
ЭКГ - наиболее информативный метод диагностики ЛС. Существуют убедительные прямые ЭКГ-признаки гипертрофии правого желудочка и правого предсердия, коррелирующие со степенью легочной гипертензии:
•R в V1 >=7 мм;
•R/S в V1 >=1;
•RV1+SV1 >=10,5 мм;
•время внутреннего отклонения в отведении V1>= 0,03-0,05 с;
•комплекс QR в отведении V1 (при отсутствии ИМ);
•неполная блокада правой ножки пучка Гиса при R в V1 >10 мм;
•полная блокада правой ножки пучка Гиса при R в V1 >15 мм;
•инверсия зубца Т в отведении V1-V2.
При обнаружении двух прямых признаков и более на ЭКГ диагноз ЛС считают достоверным.
Большое значение имеет обнаружение признаков гипертрофии правого предсердия: (P- pulmonale) во II, III, aVF и правых грудных отведениях.
Фонокардиография (ФКГ) может помочь в графическом обнаружении высокой амплитуды легочного компонента II тона и диастолического шума Грехема Стилла - признака ЛГ высокой степени. В настоящее время этот метод редко используют в диагностике ЛС.
Не используют также такие бескровные методы исследования гемодинамики, по результатам которых можно было бы судить о величине давления в легочной артерии, как реопульмонография, кинетокардиография и др.
Один из наиболее информативных неинвазивных методов оценки давления в легочной артерии - ЭхоКГ. Кроме этого она позволяет оценить размеры камер и толщину стенок сердца, сократительную и насосную функцию миокарда, динамику и форму внутрисердечных потоков. Использование М-режима, двухмерной ЭхоКГ и особенно импульсной допплерокардиографии, несмотря на легочную гиперинфляцию, затрудняющую диагностику, открывает возможность определения максимального
130
