
- •II. ОПРЕДЕЛЕНИЕ СРОКА БЕРЕМЕННОСТИ И ДАТЫ РОДОВ
- •II. Специальный анамнез
- •Вопросы для самоподготовки:
- •Вопросы для самоконтроля знаний:
- •Вопросы для самоподготовки:
- •1. Физиологические изменения, происходящие в организме беременной.
- •2. Особенности строения матки.
- •3. Кровоснабжение матки.
- •4. Иннервация матки.
- •5. Причины наступления родов.
- •6. Предвестники родов.
- •7. Характеристика схваток.
- •1. Причины наступления родов.
- •2. Отличительные особенности предвестников родов, прелиминарного периода и родов.
- •3. Характеристику схваток.
- •1. Отличить схватки предвестников родов, прелиминарного периода и родов.
- •2. Дать характеристику схваток.
- •Ведение периода раскрытия
- •Течение родов в периоде изгнания
- •Ведение периода изгнания
- •Течение родов в последовом периоде
- •Ведение последового периода
- •Спинальная анестезия
- •Литература
- •Основная литература
В зависимости от состояния промежности и размеров головки плода не всегда удается сохранить промежность и происходит ее разрыв. Учитывая, что резаная рана заживает лучше, чем рваная, в случаях, где неминуем разрыв, производят перинеотомию или эпизиотомию.
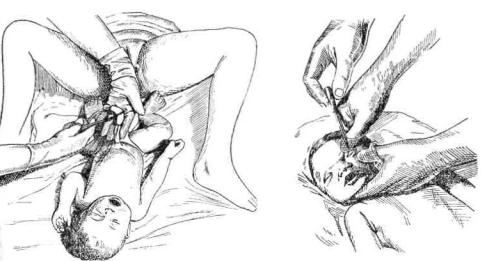
Рис.12. Перевязка и пересечение пуповины. Профилактика гонобленореи
Течение родов в последовом периоде
После рождения плода начинается третий период родов. Роженица утомлена. Кожные покровы нормальной окраски, пульс выравнивается, артериальное давление нормальное.
Дно матки стоит на уровне пупка. После полного отделения плаценты от плацентарной площадки дно матки поднимается выше пупка и отклоняется вправо. Контуры матки несколько изменяются, она приобретает форму песочных часов, так как в нижнем отделе ее находится отделившееся детское место. При появлении потуги послед рождается. Допустимая кровопотеря в последовом периоде не превышает 0,5% массы тела роженицы, но не более 400 мл. После рождения последа матка становится плотной, округлой, располагается посередине, дно ее находится между пупком и лоном.
Ведение последового периода
Возможно несколько вариантов: активное и выжидательное. При активном способе не дожидаются спонтанного отделения последа, потягиванием за пуповину удаляют его. При этом часто наблюдают дефекты последа, высокий риск выворота матки. При выжидательной тактике не пальпируют матку, а дожидаются самостоятельного отделения последа. В этот период уделяют внимание новорожденному, общему состоянию роженицы и признакам отделения плаценты.
Родившемуся ребенку отсасывают слизь из верхних дыхательных путей. Врач оценивает его состояние в первую минуту и на пятой минуте после рождения по шкале Апгар. Акушерка производит первичный туалет новорожденного и первичную обработку пуповины.
61
Проводят профилактику бленнореи (рис 12.): на вывернутые веки закладывают эритромициновую мазь. Девочкам эту же процедуру проводят и в отношении наружных половых органов. После первичного туалета акушерка сантиметровой лентой измеряет рост, окружность головы, груди, живота новорожденного и его взвешивает, определяя массу новорожденного. Затем его завертывают в теплое стерильное белье и оставляют в кроватке рядом с матерью на 2 часа, а затем переводят вместе с родильницей в послеродовую палату. Недоношенных новорожденных, детей, родившихся в асфиксии и с подозрением на травму, переводят в отделение новорожденных сразу после первичного туалета для проведения специальных лечебных мероприятий.
На обе ручки ребенка надевают браслетки, на которых несмывающейся краской пишут дату рождения, пол ребенка, фамилию и инициалы матери, номер истории родов, дату и время рождения.
Последовый период ведут выжидательно врач или акушерка. Ведется наблюдение за роженицей: кожные покровы не должны быть бледные, пульс - не превышать 100 ударов в 1 минуту, артериальное давление не должно снижаться более чем на 15-20 мм рт. ст. по сравнению с исходным. Следить за состоянием мочевого пузыря, он должен быть опорожнен, т.к. переполненный мочевой пузырь препятствует сокращению матки и нарушает нормальное течение отслойки плаценты.
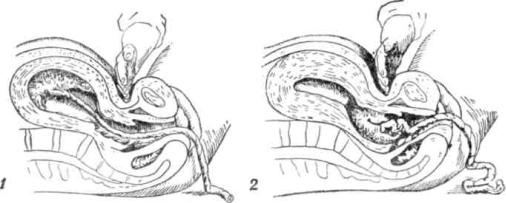
Чтобы диагностировать, отделилась ли плацента от матки, пользуются признаками отделения плаценты. Плацента отделилась и опустилась в нижний отдел матки, дно матки поднимается вверх выше пупка, отклоняется вправо, нижний сегмент выпячивается над лоном (признак Шредера). Лигатура, наложенная на культю пуповины у половой щели, при отделившейся плаценте опускается на 10 см и более (признак Альфельда). При надавливании ребром кисти руки над лоном (рис. 15) матка поднимается вверх, пуповина не втягивается во влагалище, если плацента отделилась, пуповина втягивается во влагалище, если плацента не отделилась (признак Кюстнера-Чукалова). Роженица делает глубокий вдох и выдох, если при вдохе пуповина не втягивается во влагалище, следовательно, плацента отделилась (признак Довженко). Роженице предлагают потужиться: при отслоившейся плаценте пуповина остается на месте; а если плацента не отделилась, пуповина после потуг втягивается во влагалище (признак Клейна).
62
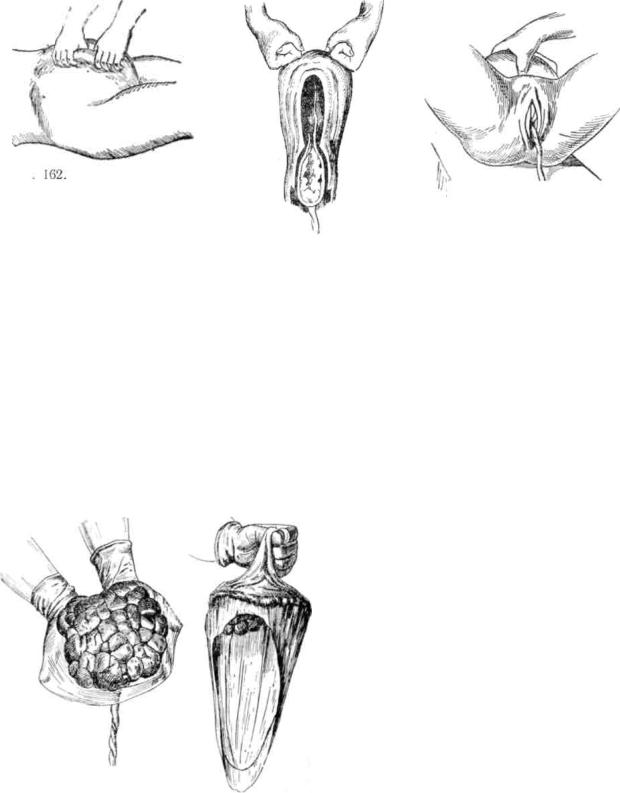
Рис. 15. Прием Кюстнера-Чукалова. 1 – пуповина втягивается – послед не отделился. 2 – пуповина не втягивается – послед – отделился, заметно удлинение пуповины.
Рис. 16. Наружные способы выделения последа (слева направо): Абуладзе, Гентера, Креде-Лазаревича.
Правильный диагноз отделения плаценты ставят по совокупности этих признаков. Роженицу просят потужиться, и послед рождается.
Если этого не происходит, то применяют наружные способы выделения последа из матки (рис. 16): способ Абуладзе (усиление брюшного пресса), способ Гентера (имитация родовых сил), способ Креде-Лазаревича (имитация схватки).
Следующая ответственная задача врача - осмотр последа и мягких родовых путей. Для этого послед кладут на гладкую поверхность материнской стороной вверх и внимательно
осматривают плаценту и оболочки.
Если возникает сомнение в целости последа или обнаружен дефект плаценты, то немедленно производят ручное обследование полости матки и удаление остатков плаценты.
Роженицы в последовом периоде нетранспортабельны.
Кровопотерю во время родов определяют путем измерения массы крови в градуированных сосудах и взвешивания промокших салфеток.
Осмотр наружных половых органов производят на родильной кровати при помощи влагалищных зеркал. Обнаруженные разрывы ушивают.
63
После рождения последа наступает послеродовой период, а роженица называется родильницей. В течение 2 часов (ранний послеродовой период) родильница находится в родильном отделении, где следят за ее общим состоянием, состоянием матки, величиной кровопотери. Проводят наружный массаж матки. При необходимости внутривенно или внутримышечно вводят утеротоники.
Через 2 часа родильницу переводят в послеродовое отделение.
ОБЕЗБОЛИВАНИЕ РОДОВ
Непосредственными причинами возникновения родовой боли являются:
•раскрытие шейки матки, которая обладает высокочувствительными болевыми рецепторами;
•сокращение матки и натяжение круглых маточных связок, париетальной брюшины, являющейся особо чувствительной рефлексогенной зоной;
•чрезмерное сокращение матки как полого органа при наличии относительных препятствий к ее опорожнению, сопротивление мышц тазового дна, особенно при анатомическом сужении входа таза;
•сжатие и растяжение во время сокращений матки кровеносных сосудов, представляющих обширную артериальную и венозную сеть и имеющих высокочувствительные баромеханорецепторы;
•изменение химизма тканей - накопление во время длительного сокращения матки недоокисленных продуктов тканевого метаболизма (лактат, пируват), временно создающаяся ишемия матки в связи с периодически повторяющимися схватками.
НЕФАРМАКОЛОГИЧЕСКИЕ МЕТОДЫ АНАЛГЕЗИИ
Подготовка к родам, акупунктура, электроаналгезия являются методами воздействия на психофизиологический аспект боли. Боль в родах усиливается такими факторами, как страх перед неизвестностью, опасностью, опасениями, предшествующим негативным опытом. С другой стороны, боль ослабляется или лучше переносится, если у пациента есть уверенность, понимание процесса родов, если ожидания реалистичны; используются дыхательные упражнения, выработанные рефлексы, эмоциональная поддержка и другие методики отвлечения.
ПОДГОТОВКА К РОДАМ Подготовка к родам состоит из серии бесед, участие в которых будущего
отца весьма желательно. Обучение родителей сути процессов, сопровождающих беременность и роды, проводится в виде лекций, аудиовизуальных занятий, групповых дискуссий. Мать необходимо обучить правильному расслаблению, использованию разных способов дыхания при маточных сокращениях в первой и второй стадиях родов, упражнениям, укрепляющим мышцы живота и спины, повышающим общий тонус, расслаблению суставов (в основном тазобедренных).
64
Необходимо отметить, что психопрофилактическая подготовка беременных к родам, разработанная и внедренная в широкую практику впервые в России (в Европе этот метод носит название - метод Ламазе, или "русский метод"), заключается в том, чтобы с помощью отдельных занятий повысить порог возбудимости коры головного мозга и создать так называемую положительную родовую доминанту в коре головного мозга. Психопрофилактическая подготовка не является самостоятельным методом, а осуществляется в комплексе с физической подготовкой беременных. Ее следует начинать с первого посещения беременной консультации и завершать за 7-10 дней до родов.
АКУПУНКТУРА Введение игл в определенных точках вдоль меридиана может снять боль,
вернув энергию к нормальному уровню. Дополнительным элементом, специфическим для акупунктуры является теория “ворот боли”. Вибрация иглы перекрывает эти ворота в центральной нервной системе либо высвобождает эндорфины, прерывающие передачу болевых импульсов. Вероятно, что механизм действия так, же включает в себя установку, мотивацию, ожидание и обстановку. Метод интересен, но, исходя из существующей информации, нет оснований полагать, что он может занять принципиальное место в акушерской аналгезии и анестезии.
ЧРЕСКОЖНАЯ ЭЛЕКТРОНЕЙРОСТИМУЛЯЦИЯ (ЧЭНС).
В процессе родов две пары электродов накладывают на спину роженице. Степень электростимуляции варьирует в соответствии с потребностью каждой конкретной женщины и может регулироваться самой пациенткой. Эта форма аналгезии безопасна, неинвазивна, легко доступна к выполнению медсестрой или акушеркой. Используют отечественный аппарат «Дельта 101» - одноканальный электростимулятор, генерирующий несимметричные биполярные импульсы.
ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ В ОБЕЗБОЛИВАНИИ РОДОВ Основные положения, из которых следует исходить:
1.Применяемые средства должны обладать строго избирательным анальгезирующим эффектом, без выраженного наркотического действия.
2.Применение комбинации анальгетиков со спазмолитическими средствами укорачивает продолжительность родов, особенно первого периода.
3.Увеличение длительности анальгезирующего эффекта может быть достигнуто путем комбинированного применения фармакологических средств, способных к потенцированию и взаимному удлинению действия на основе сочетания малых доз.
4.Применяемый способ обезболивания не должен угнетать родовую деятельность и оказывать отрицательное воздействие на плод и новорожденного.
5.Метод должен быть легко управляемым и доступным.
Способы обезболивания родов, могут быть разделены на три типа: внутривенное или внутримышечное введение лекарственных средств для
65
снятия боли и тревоги; ингаляционное обезболивание родов; местное инфильтрационное применение обезболивающих средств и региональные блокады.
Наркотические анальгетики (меперидин петидин, промедол, демерол, омнопон, дипидолор, долантин, фентанил) являются наиболее эффективными препаратами, применяемыми для обезболивания родов. Однако эти препараты используют в большей степени для уменьшения, чем для полного прекращения боли. При установившейся родовой деятельности в активную фазу первого периода родов эти препараты способствуют коррекции некоординированных маточных сокращений. Выбор препарата обычно основывается на степени выраженности потенциальных побочных эффектов и желаемой длительности действия.
Транквилизаторы и седативные препараты применяют в родах в качестве компонентов медикаментозного обезболивания для снятия возбуждения, а также для уменьшения тошноты и рвоты. В активную фазу родов, при открытии шейки матки более 4 см и появлении болезненных схваток назначают седативные средства с наркотическими анальгетиками в сочетании со спазмолитическими средствами (Но-шпа, Баралгин, Ревалгин внутримышечно). Использование наркотических анальгетиков следует прекращать за 2-3 часа до предполагаемого момента изгнания плода, для предотвращения его возможной наркотической депрессии.
Ингаляционное обезболивание родов
Ингаляционные анестетики используются в активную фазу родов при открытии шейки матки не менее чем на 4 см и при наличии выраженной болезненности схваток. Наиболее распространенным является применение закиси азота (N2O) с кислородом, трихлорэтилена (трилен) и метоксифлурана (пентран). Закись азота представляет собой бесцветный газ с легким сладковатым запахом, который является наиболее безвредным ингаляционным анестетиком для матери и плода. Наиболее общепринятыми соотношениями закиси азота с кислородом являются: 1:1, 2:1 и 3:1, позволяющие добиться наиболее оптимальной и устойчивой анальгезии. В процессе ингаляционного обезболивания необходим контроль со стороны медицинского персонала за состоянием роженицы. Эффективность обезболивания во многом зависит от правильной техники ингаляции и рационально подобранных соотношений компонентов газонаркотической смеси. Могут быть использованы три варианта достижения обезболивающего эффекта:
•ингаляция газонаркотической смеси происходит постоянно с периодическими перерывами через 30-40 мин.
•ингаляция осуществляется с началом схватки и завершается с ее окончанием.
•ингаляция происходит только в паузах между схватками, так чтобы к моменту их начала была достигнута необходимая степень обезболивания.
Всвязи с тем, что закись азота выводится из организма через дыхательные пути, это обеспечивает большую управляемость процесса обезболивания. После прекращения вдыхания закиси азота в течение 1-2 мин
66
восстанавливается сознание и ориентация в окружающей обстановке. Подобная анальгезия в родах оказывает также и спазмолитическое действие, обеспечивая координированную родовую деятельность, предотвращая аномалии сократительной деятельности матки и гипоксию плода. Обезболивание родов закисью азота осуществляется при помощи аппарата НАПП-2, за рубежом аппаратами Minnit, Later, Entonox.
Эпидуральная анальгезия
Учитывая непосредственные причины возникновения родовой боли для достижения обезболивания во время родов следует блокировать передачу болевых импульсов по соответствующим нервным пучкам. Это может быть достигнуто блокадой срамного нерва (пудендальная анестезия), каудальным блоком, спинномозговым блоком либо расширенным эпидуральным.
Выполнение эпидуральной анальгезии заключается в блокаде болевых импульсов от матки по нервным путям, входящим в спинной мозг на определенном уровне путем введения местного анестетика в эпидуральное пространство.
Показаниями для эпидуральной анальгезии являются: выраженная болезненность схваток при отсутствии эффекта от других методов обезболивания, дискоординация родовой деятельности, артериальная гипертензия в родах, роды при гестозе и фетоплацентарной недостаточности. Противопоказания к обезболиванию родов с помощью эпидуральной анальгезии: кровотечение во время беременности и незадолго до родов; применение антикоагулянтов или пониженная активность свертывающей системы крови; наличие очага инфекции, опухоли в зоне предполагаемой пункции; объемные внутричерепные процессы.
Проводят при установившейся регулярной родовой деятельности и открытии шейки матки не менее чем на 3-4 см. Выполнять эпидуральную анестезию имеет право только анестезиолог владеющий данной методикой.
К преимуществам эпидуральной анестезии относятся: высокая эффективность обезболивания; во время проведения анальгезии пациентка находится в сознании; возможность длительного поддержания обезболивающего воздействия на протяжении родов; отсутствие угнетающего воздействия на родовую деятельность, состояние матери и плода; оптимизация кровоснабжения матки и почек на фоне симпатической блокады. При необходимости выполнения экстренного кесарева сечения эпидуральный блок может быть усилен, что позволяет обеспечить должный уровень обезболивания во время операции.
Преимущества различных видов обезболивания при тех или иных акушерских осложнениях в родах.
При гестозе целесообразно использование эпидуральной анальгезии. Преимуществами использования этого метода обезболивания в данном случае являются: возможность контроля уровня артериального давления; оптимизация маточно-плацентарного кровотока; улучшение функции почек; снижение необходимости дополнительного использования депрессантов, оказывающих
67
негативное влияние на состояние плода. Если возникает необходимость в экстренном родоразрешении путем кесарева сечения, то уже установленный блок позволяет выполнить это оперативное вмешательство немедленно, даже если необходимо повысить уровень блока.
Если роды при гестозе развиваются очень быстро, либо эпидуральная анальгезия противопоказана по каким-то причинам, то для обезболивания родов с успехом может быть использована ингаляционная анальгезия с применением закиси азота. Такая анальгезия может быть усилена небольшими дозами наркотических анальгетиков, и во втором периоде родов дополнена блоком срамного нерва.
Адекватное своевременное лечение дискоординации родовой деятельности, как правило, способствует ее нормализации. При этом виде аномальной родовой деятельности наиболее обоснованным методом терапии является проведение длительной эпидуральной анальгезии. Частой аномалией родовой деятельности является слабость, которую корригируют путем внутривенного введения средств, усиливающих сократительную деятельность матки. Перед назначением родостимулирующих препаратов при утомлении пациентки необходимо предоставить женщине отдых в виде фармакологического сна. Правильное и своевременное предоставление отдыха приводит к восстановлению нарушенных функций центральной нервной системы. В этих ситуациях отдых способствует восстановлению нормального метаболизма в матке.
При сахарном диабете в начале активной фазы первого периода родов целесообразно избегать использования наркотических анальгетиков и более предпочтительным является применение эпидуральной анальгезии. Это обусловлено тем, что снижается негативное влияние системных анальгетиков и седативных препаратов, менее выражена стрессовая реакция роженицы на боль, обеспечивается более лучший контроль за состоянием роженицы на фоне сохранного сознания, предупреждается развитие быстрых и стремительных родов.
При ревматических заболеваниях сердца обезболивание должно осуществляться вплоть до родоразрешения и продолжаться в раннем послеродовом периоде. Этим требованиям наилучшим образом отвечает продленный поясничный эпидуральный блок, позволяющий исключить потуги во втором периоде родов, и обеспечивает необходимые условия для наложения акушерских щипцов. В случае возникновения необходимости в кесаревом сечении продленный поясничный эпидуральный блок может быть распространен до необходимого уровня. Такой способ обезболивания позволяет предотвратить развитие острой сердечной недостаточности с отеком легких и снижением венозного возврата.
У пациентки с протезом клапана, и использующих гепарин, для обезболивания родов целесообразно использовать транквилизаторы и наркотические анальгетики или ингаляционную анальгезию без гипервентиляции. Во втором периоде родов следует дополнить блоком пудендального нерва.
68
