
- •Болезни зубочелюстной системы и органов рта (орофациальная патология)
- •Пороки развития орофациальной области
- •Болезни твердых тканей зуба
- •Болезни пульпы и периапикальных тканей зуба
- •2 3 1
- •1 3 2
- •Болезни десен и пародонта
- •1 2 3 2 3 3
- •Болезни губ, языка и мягких тканей рта
- •Заболевания челюстных костей
- •1 3 2
- •Болезни слюнных желез
Заболевания челюстных костей
Различают болезни челюстных костей травматического происхождения, воспалительной природы, кисты челюстных костей, опухолеподобные заболевания и опухоли. Их пороки развития и некоторые приобретенные болезни являются частью патологии опорно-двигательного аппарата.
Травматические повреждения представлены переломами челюстных костей и остеорадионекрозом.
Переломы челюстных костей бывают закрытыми (не сообщающимися с внешней средой) или открытыми, со смещением отломков или без их смещения. Они могут быть одиночными или множественными, иногда наблюдаются оскольчатые переломы (типичны для огнестрельных ранений). Может одновременно наблюдаться перелом зубов с повреждением пульпы. При переломе лицевых костей следует помнить о возможном переломе шейных позвонков.
В челюстях наблюдаются также патологические переломы — переломы, возникающие в изменённых челюстных костях, поражённых при ряде заболеваний (например, при опухолях и их метастазах).
Осложнения и исходы. В ранний период могут развиться шок, коллапс, кровотечение, асфиксия. Асфиксия бывает чаще связана с западением языка, который закрывает вход в гортань, или с аспирацией крови при кровотечении. К поздним осложнениям относят травматический остеомиелит, верхнечелюстной синусит, гнойный сиалоаденит, флегмону или абсцессы мягких тканей орофациальной области, пневмонии, сепсис.
В благоприятных случаях отломки челюстей при своевременном их скреплении срастаются через 4 — 5 недель. Вначале образуется первичная, а затем вторичная костная мозоль.
Остеорадионекроз челюстей характеризуется преимущественным поражением нижней челюсти и возникает приблизительно у 5% больных после лучевой терапии опухолей головы и шеи.
Воспалительные заболевания челюстных костей включают в себя остит, периостит и остеомиелит. Патогенетически эти заболевания связаны с острым гнойным апикальным или обострением хронического верхушечного периодонтита, нагноением кист челюсти, гнойным пародонтитом (одонтогенная инфекция).
Остит – это воспаление костной ткани челюсти за пределами периодонта зуба. Как самостоятельная форма остит существует незначительное время, т.к. быстро присоединяется периостит.
Альвеолярный остит (луночковый постэкстракционный альвеолит, фибринолитический альвеолит) возникает при деструкции первоначального свертка крови в полости зубной лунки после экстракции зуба и чаще наблюдается в нижней челюсти. Его развитию способствует активация плазмина в результате травматического удаления зуба, влияния эстрогенов при применении оральных контрацептивов, бактериального воздействия при предоперационных инфекциях. Заболеваемость составляет 1—3% среди всех случаев удаления зубов, но возрастает до 25—30% при экстракции третьих мандибулярных моляров, особенно у больных в возрасте 40-45 лет.
В типичных случаях через 3—4 дня после удаления зуба отмечаются сильная боль, зловонный запах и, реже, лимфаденопатия. Зубная лунка заполняется грязно-серым сгустком, который разрушается, оставляя после себя голую костную лунку. Заживление обычно наступает через 10—40 дней.
Периостит – это острое или хроническое воспаление надкостницы.
Серозный периостит характеризуется гиперемией, воспалительным отеком и умеренной нейтрофильной инфильтрацией надкостницы. Возникает обычно после травмы. Нередко переходит в гнойный периостит.
Гнойный периостит возникает обычно как осложнение гнойного периодонтита, когда инфекция проникает в надкостницу по каналам остеона (гаверсовым) и питательным (фолькманновским) каналам; воспаление может распространиться на надкостницу, по венозным путям из лунок зуба. Очаг гнойного воспаления обычно располагается не в теле, а в альвеолярном отростке челюсти с одной ее стороны - наружной (вестибулярной) или внутренней (язычной или небной). Нередко плотная ткань надкостницы препятствует распространению гнойного процесса, вследствие чего образуется поднадкостничный абсцесс. Образование поднадкостничного гнойника может сопровождаться перифокальным отеком прилежащих мягких тканей. Одновременно в кортикальном отделе челюсти наблюдается лакунарная резорбция костной ткани со стороны гаверсовых каналов и костномозговых пространств. Гнойный периостит может привести к расплавлению надкостницы и прилежащих к ней мягких тканей с образованием свищей, открывающихся чаще в полость рта и реже через кожные покровы лица.
Выделяют также хронический фиброзный или пролиферативный периостит (оссифицирующий периостит), который представляет собою периостальную реакцию (образование 1-12 параллельных рядов реактивной кости) на периапикальный воспалительный процесс. Он чаще встречается у детей и лиц молодого возраста.
Остеомиелит — это воспаление костного мозга, обычно распространяющееся на губчатое и компактное вещество кости, а также на надкостницу, которое чаще наблюдается в нижней челюсти соответственно молярам при прогрессирующем гнойном периодонтите. Подразделяют на гнойный, негнойный (хронический склерозирующий) и специфический.
Гнойный остеомиелит может протекать остро и хронически. В зависимости от путей попадания инфекционного начала в челюстные кости различают одонтогенный, травматический и гематогенный гнойный остеомиелит. Развивается он, как правило, при сенсибилизации организма бактериальными антигенами (стафилококки стрептококки, грам-отрицательные бактерии, анаэробы, преимущественно виды Bacteroides, фузобактерии и анаэробные кокки). Повышенная частота случаев остеомиелита наблюдается при злоупотреблении алкоголем, у наркоманов, а также у больных страдающих сахарным диабетом, малярией, анемией, злокачественными опухолями и ВИЧ-инфекцией.
При одонтогенном остеомиелите вначале развивается гнойное воспаление костномозговых пространств альвеолярного отростка, а затем - тела челюсти. Находящиеся в этом очаге костные балочки подвергаются лакунарной или гладкой резорбции и истончаются. В дальнейшем в связи с тромбозом сосудов микроциркуляторного русла возникают участки некроза костной ткани, происходит отторжение этих участков, образуется костный секвестр (рис. 51). Он окружен гнойным экссудатом и располагается в так называемой секвестральной полости (рис. 52, а, б).
При хроническом течении в сохранившейся костной ткани с внутренней стороны, секвестральной полости разрастается грануляционная ткань, появляется пиогенная мембрана, которая выделяет лейкоциты в секвестральную полость. В наружных слоях грануляционной ткани развивается волокнистая соединительная ткань, образующая капсулу, отграничивающую секвестральную полость от костной ткани. При этом может наступить гнойное расплавление, секвестральной капсулы, кости и надкостницы, что приводит к образованию свища, который открывается в полость рта или реже - в кожные покровы. После выхода секвестра и удаления гноя может наступить регенерация костных балочек, которая ведет к заполнению образовавшегося дефекта.
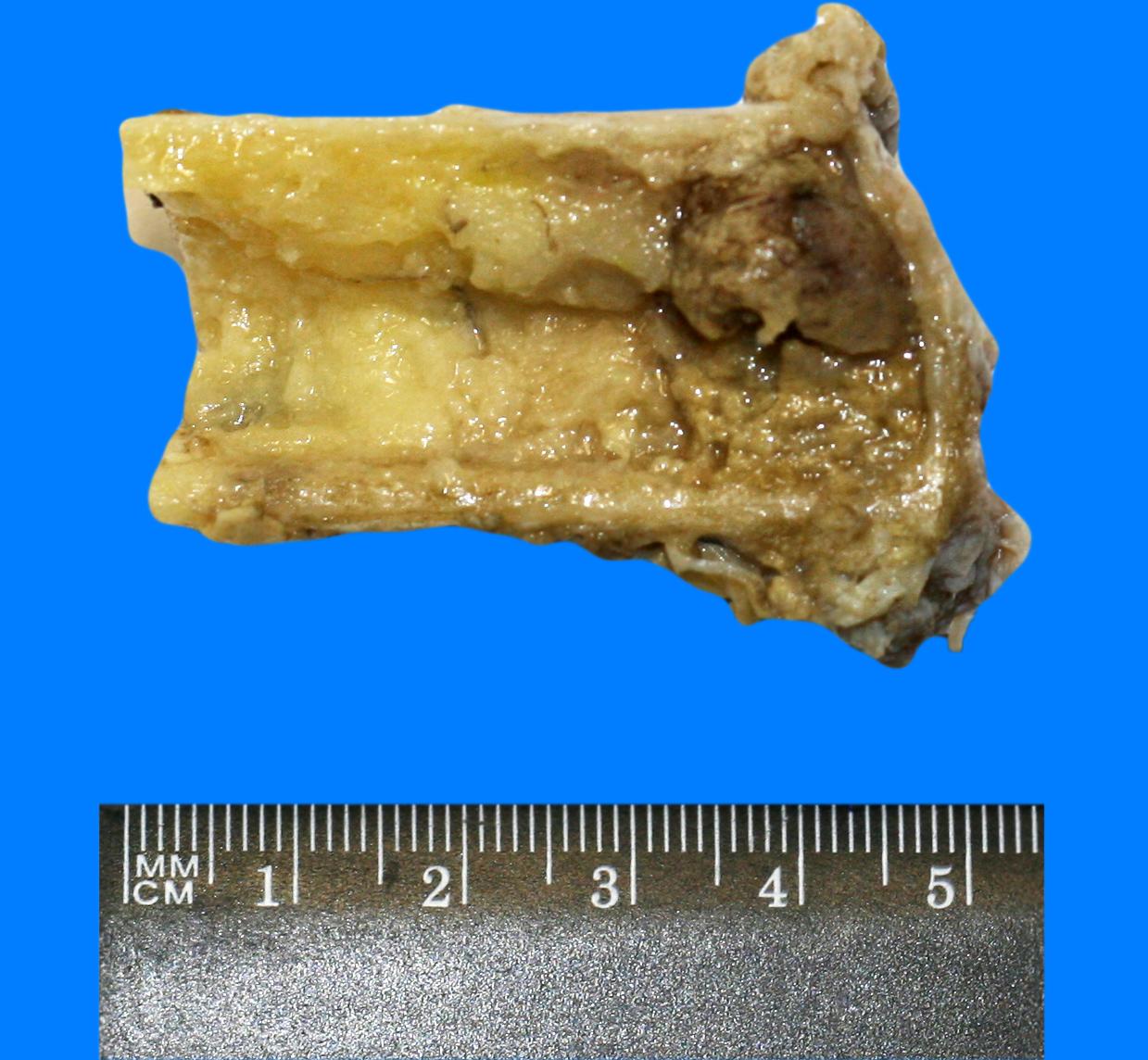

Рис. 51. Костный секвестр (стрелка) при хроническом остеомиелите». Некротизированный фрагмент кости, окруженный гнойным экссудатом зеленоватого цвета и серого цвета фиброзной секвестральной капсулой (препарат А.В.Кононова и Р.В.Городилова)
