
- •Туннельный синдром – Виды
- •Туннельный синдром – Причины
- •Основные направления предупреждения инсульта
- •Причины геморрагического инсульта:
- •Симптомы геморрагического инсульта
- •Обследование
- •Лечение геморрагического инсульта
- •Недифференцированное лечение инсульта включает:
- •Дифференцированное лечение геморрагий:
- •Субарахноидальное кровоизлияние
Методы исследования в неврологии.
Исследование болевой и температурной чувствительности.
Болевая чувствительность исследуется острием булавки или концом заостренного гусиного пера. Болевые раздражения наносят, чередуя с тактильными; исследуемому дается задание отмечать укол словом «остро», прикосновение — словом «тупо».
^ Температурная чувствительность складывается из двух различных видов чувствительности: чувства холода и чувства тепла. Для исследования пользуются обычно двумя пробирками, в одну из которых налита холодная, в другую — нагретая вода. Перечисленные виды чувствительности представляют собой основные виды так называемой поверхностной чувствительности, когда раздражение падает на поверхностные ткани организма — кожу и слизистые оболочки. Весьма тонким и точным способом исследования тактильной и болевой чувствительности и чувства давления является метод Фрея. При помощи набора специально подобранных градуированных волосков и щетинок, прикрепленных под прямым углом к ручке, удается установить отдельные чувствительные точки, соответствующие локализации рецепторов, определить их число на 1 см2 данного участка кожи и установить порог раздражения точек. Метод Фрея дал много нового в изучении физиологии и патологии чувствительности. В практической неврологической работе он мало применим из-за крайней кропотливости и длительности исследования. Другими видами поверхностной чувствительности, которые редко исследуются в клинике, являются волосковая, электрокожная, чувство зуда, щекотное, ощущение влажности. Тонкими видами поверхностной чувствительности, чаще исследуемыми в клинической практике, являются чувство локализации поверхностных раздражении, пространственное различение двух одновременных раздражении, узнавание двумерных раздражении. Для определения чувства локализации исследуемому предлагается с закрытыми глазами точно указывать пальцем место, на которое наносится раздражение.
Исследование глубокой и сложной чувствительности.
Суставно-мышечное чувство: больной с закрытыми глазами должен определить направление пассивных движений в суставах рук и ног. Сначала производят движения в мелких суставах (пальцев рук и ног), а затем в более крупных. В норме распознаются даже незначительные по объему движения. Вибрационная чувствительность исследуется камертоном. При расстройствах глубокой чувствительности у больного развивается сенситивная атаксия — утрата проприоцептивного контроля за движениями, проявляющаяся неустойчивой походкой с нарушением координации движений, резко усиливающимся при закрывании глаз. Исследование сложных видов чувствительности Стереогностическое чувство — способность узнавать знакомые предметы (ключ, монету, расческу и др.) на-ощупь. Нарушение носит название астереогнозия. Дискриминационная чувствительность — раздельное ощущение двух одновременно наносимых на кожу раздражений. Двумерно-пространственная чувствительность — способность распознать не глядя рисуемые на коже простые фигуры: крестики, круги, буквы. Чувство локализации раздражения — больной с закрытыми глазами должен точно показать пальцем место на своем теле, на которое наносится тактильное или болевое раздражение. Кинестезия кожной складки определяется так: захватывают пальцами складку кожи и смещают ее в разные стороны. Больной с закрытыми глазами определяет направление смещения кожной складки
Исследование произвольных движений.
Координация произвольных движений человека — весьма сложный процесс и является предметом изучения с применением специальных циклографических методов. Они весьма трудоемки и пока могут быть использованы для углубленного физиологического анализа координации произвольных движений в клинике. В повседневной клинической практике применяются следующие тесты.
Стояние, ходьба, бег, скачок осуществляются координацией произвольных движений рефлекторных процессов, при которых наблюдаются закономерные изменения тонуса мышц конечностей и туловища, обусловливающие определенную позу. В механизме придания организму определенной позы участвует вестибулярный анализатор и его эфферентные связи с мозжечком, базальными ганглиями, а также афферентные связи с двигательным, зрительным, слуховым анализаторами.
Для выявления состояния статики и исследования статики испытуемого сначала с открытыми глазами ставят с сомкнутыми ногами, затем просят закрыть глаза (феномен Ромберга). При отсутствии признаков нарушений равновесия предлагают больному с открытыми глазами поставить ноги таким образом, чтобы носок одной ноги прилегал к пятке другой. Если при таком положении ног также не отмечается нарушений равновесия, этот же тест выполняется («сенсибилизированным Ромбергом») с закрытыми глазами. Он позволяет уловить незначительные нарушения статики.
Исследование патологических стопных рефлексов.
Патологические рефлексы - признак поражения пирамидного пути: кистевые - при вызывании реф-сов – в ответ - сгибание пальцев кисти:Россолимо (нанесение кончиками пальцев короткого, отрывистого удара по кончикам II-IV пальцев), Вендеровича (см. Россолимо, но кисть б-го наход в супинации), Якобсона-Ласка (удар молоточком по шиловидному отр-ку), Жуковского (удар молоточком по 1/2 ладони); стопные - а) разгибательные (в ответ - экстензия большого пальца стопы, II-V-веерообразно расходятся): Бабинского (проведение рукояткой молоточка по наружному краю подошвы; у детей до 2 лет - физиологический), Оппенгейма (проведение тыльной поверхностью средней фаланги II и III пальцев по передней пов-ти), Гордона (сжатие икроножной мышцы), Шеффера (сжатие ахиллова сухожилия), Пуссена (штриховое раздражение вдоль наружного края стопы - в ответ отведение мизинца в сторону); б) сгибательные (в ответ - медленное сгибание пальцев стопы): Россолимо(нанесение удара по кончикам II-V пальцев стопы), Бехтерева I (удар молоточка по тылу стопы в области IV-V плюсневых костей), Бехтерева II(удар молоточком по пятке) - отрицательный, Жуковского (удар молоточком по 1/2 подошвы у основания пальцев). Защитные - непроизвольное укорочение или удлинение парализованной кон-ти (при болевом и температурном раздражении). При резком болевом сгибании пальцев стопы – тройное сгибание ноги в тазобедренном, коленном, голеностопном суставах (сим-м Бехтерева-Мари-Фуа). Если паретическая кон-ть согнута - то после раздражения она разгибается и наоборот. Аналогично для верхних/нижних конечностей. Перекрестные защитные реф-сы - сгибание раздражаемой ноги и разгибание другой руки - при сочетанном поражении пирамидных и экстрапирамидных путей на уровне с/м. Подкорковые рефлексы орального автоматизма (патологические псевдобульбарные реф-сы): Ладонно-подбородочный рефлекс Маринеску-Радовичи - при штриховом раздражении ладони - сокращение мышц подбородка. Губной рефлекс Вюрпа - перкуссией по верхней губе вызывают выпячивание губ.Сосательный рефлекс Оппенгейма - штриховое раздражение губ вызывает сосательное движение. Назолабиальный рефлекс Аствацатурова - перкуссия переносицы вызывает вытягивание губ «хоботком». Корнеоментальный и корнеомандибулярный рефлексы - прикосновение ваткой к роговице - сокращение мышц подбородка и движение нижней челюсти в противоположную сторону. Дистанс-оральные рефлексы – сокращение губных и ментальных мышц при приближении к лицу какого-либо предмета.
Регуляция и методы исследования мышечного тонуса.
Организация произвольных двигательных актов обеспечивается работой всего головного и спинного мозга при участии афферентных (чувствительных) систем, отвечающих за ввод информации, ассоциативных систем, осуществляющих анализ и синтез поступающей в мозг сенсорной информации, и эфферентных систем, передающих импульсы от головного мозга к мышцам и вегетативным образованиям. Тем не менее клиническая оценка двигательных функций предполагает прежде всего исследование системы нейромышечной регуляции. Двигательные функции нарушаются при поражении не только структур центральной нервной системы (ЦНС) (пирамидная и экстрапирамидная системы, мозжечок, мотонейроны ядер ЧН и передних рогов спинного мозга) , но и образований периферической нервной системы.
Под мышечным тонусом понимают сопротивление мышцы, возникающее при её пассивном растяжении во время движения в суставе. Тонус мышц исследуют, наблюдая, как больной выполняет повторные пассивные движения в суставах, при этом важно, чтобы он максимально расслабил мышцы (если ему это не удаётся, пытаются отвлечь его разговором) .
• Исследование тонуса мышц верхних конечностей: придерживая согнутую руку пациента за область локтевого сустава, совершают плавные пассивные движения в этом суставе (сгибание и разгибание, супинацию и пронацию предплечья) ; удерживая предплечье больного, производят пассивное сгибание- разгибание его лучезапястного сустава; пассивно подняв обе выпрямленные руки пациента, внезапно отпускают их для свободного падения и оценивают, насколько симметрично и быстро при этом опускаются руки больного .
• Исследование тонуса мышц нижних конечностей (больной находится в положении лёжа на спине) : перекатывают бедро пациента из стороны в сторону, наблюдая за одновременными движениями стоп; помещая руку под колено пациента, внезапно немного приподнимают его бедро над плоскостью постели и наблюдают, продолжает ли при этом стопа касаться постели либо полностью отрывается от неё. Последнее указывает на патологическое повышение мышечного тонуса (при нормальном или сниженном мышечном тонусе пятка лишь на мгновение приподнимается над постелью либо всё время сохраняет с ней контакт и скользит по направлению к ягодицам).
Мышечный тонус может быть нормальным, повышенным или пониженным.
• Выделяют три наиболее частых варианта повышения мышечного тонуса: мышечную спастичность, мышечную ригидность и паратонию (противодержание).
- Спастичность - одно из проявлений синдрома поражения центрального мотонейрона. Спастичность рассматривают как проявление комбинированного поражения пирамидных и экстрапирамидных структур внутри головного или спинного мозга; в её основе лежит повышение тонических рефлексов на растяжение. Спастичность выявляют при исследовании пассивных движений в конечности, она про является повышенным сопротивлением (сокращением) мышцы при её быстром растяжении. Такое повышенное сопротивление возникает лишь при движениях определённой направленности: в руке - при разгибании, в ноге - при сгибании. Это сопротивление максимально в начале движения и уменьшается при его продолжении (симптом складного ножа).
- Мышечная ригидность - повышение тонуса мышц, обусловленное одновременным сокращением мышц как агонистов, так и антагонистов. Мышечная ригидность может быть представлена восковидной пластичностью и феноменом зубчатого колеса. Восковидная пластичность (пластическая гипертония мышц, повышение мышечного тонуса по пластическому типу, восковидная ригидность) проявляется равномерным и не зависящим от скорости движения сопротивлением мышцы на всех этапах пассивного движения как при сгибании, так и при разгибании. Феномен зубчатого колеса заключается в ритмичном колебании степени ригидности, что проявляется ощущением прерывистости, ступенеобразности сопротивления мышцы при пассивных движениях в суставе (создаётся впечатление о комбинации ригидности и тремора, хотя самого тремора у больного может и не наблюдаться).
- Феномен паратонии (симптом противодержания) возникает при поражении лобных долей. Он заключается в непроизвольном напряжении мышцантагонистов в ответ на попытку врача совершить пассивное движение в суставе конечности, при этом степень мышечного сопротивления прямо пропорциональна усилиям врача. Это создаёт впечатление о преднамеренном препятствовании больного осмотру врача. Частным проявлением данного феномена служит симптом смыкания век - непроизвольное зажмуривание при попытке врача пассивно поднять верхнее веко пациента. Непроизвольное сокращение затылочных мышц при пассивном наклоне головы лежащего на спине пациента или непроизвольное противодействие пациента попытке врача разогнуть его ногу в коленном суставе может создать ложное впечатление о наличии симптомов раздражения мозговых оболочек .
• Мышечная гипотония - снижение мышечного тонуса, при котором уменьшается сопротивление мышцы её пассивному растяжению. В результате после лёгкого потряхивания конечности её дистальная часть начинает легко раскачиваться взад и вперёд. При гипотонии мышц легко происходит переразгибание в суставах. Мышечная гипотония чаще всего указывает на патологию периферического мотонейрона, однако она может возникать и при поражении афферентной части спинномозговой рефлекторной дуги (сенсорные нарушения), заболеваниях мозжечка, определённых экстрапирамидных расстройствах (хорея Гентингтона) и первично-мышечной патологии. Кроме того, мышечная гипотония развивается в острый период поражения пирамидной системы (например , в первые дни церебрального инсульта) .
Исследование координации движений.
Равновесие, координацию движений и походку обычно исследуют вместе.
Пальце-носовая и пяточно-коленная пробы выявляют нарушение общей координации движений, в частности - дисметрию - избыточность или недостаточность амплитуды целенаправленных движений. По мере приближения к цели нарастает интенционный тремор - все более размашистое дрожание руки.
В следующей пробе больного просят фиксировать руку в неком положении (например, согнутом), а врач пытается вывести ее из этого положения; если врач внезапно убирает руки, наблюдается симптом отдачи - резкое чрезмерное движение руки больного.
Для оценки скорости и ритмичности движений больному предлагают отстукивать рукой или ногой быстрый ритм. Правильный, но слишком медленный ритм указывает на поражение корковых мотонейронов .
Неправильный ритм характерен для поражения мозжечка - лучше всего это проявляется при быстро чередующихся движениях. Например, когда больной пытается быстро поворачивать руку ладонью то вверх, то вниз, он сразу теряет скорость и сбивается с ритма - этот симптом называется адиадохокинезом .
Оценивают также выполнение простой последовательности действий: больного просят показать, как причесываются или как чистят зубы. Равновесие исследуют в положении стоя со сдвинутыми стопами. Если больной сохраняет устойчивость, его просят на 5-10 с закрыть глаза - при этом отмечают, усиливается ли покачивание или же полностью теряется равновесие. Если больной сразу теряет равновесие, пробу повторяют несколько раз - важно выяснить, есть ли тенденция к падению в одну и ту же сторону.
При исследовании походки больной должен пройти не менее 20 метров. Оценивают разные фазы шагательных движений, движения рук в такт ходьбе. Затем больной делает несколько шагов на пятках, на пальцах и с постановкой ступней на одну линию.
Исследование функциональной системы обоняния.
Методика обследования обоняния. 1. Путем опроса устанавливают наличие и характер нарушений обоняния. 2. Набором обонятельных масел (валериана, ментол, бензин, скипидар). 3. Расстройства обоняния могут быть вызваны многими процессами (опухоли, травмы, гематомы, гуммы, абсцессы ГМ), поэтому необходимо искл-ть данные заб-ния. Аносмия (отсутствие), гипосмия (снижение), гиперосмия (повышение), обонятельная гиперпатия (извращение чувствительности), обонятельные галлюцинации, агнозия (не узнавание).
Исследование зрачковых рефлексов.
Зрачковые рефлексы исследуются с помощью ряда тестов: реакция зрачков на свет, реакция зрачков на конвергенцию, аккомодацию, боль. Зрачок здорового человека имеет правильную круглую форму с диаметром 3—3,5 мм. В норме зрачки одинаковы по диаметру. К патологическим изменениям зрачков относятся миоз — сужение зрачков, мидриаз — их расширение, анизокория (неравенство зрачков), деформация, расстройство реакции зрачков на свет, конвергенция и аккомодация. Исследование зрачковых рефлексов показано при отборе для занятий в спортивных секциях, при проведении углубленного медицинского обследования (УМО) спортсменов, а также при травмах головы у боксеров, хоккеистов, борцов, бобслеистов, акробатов и в других видах спорта, где случаются частые травмы головы.
Зрачковые реакции исследуют при ярком рассеянном освещении. Отсутствие реакции зрачков на свет подтверждают, рассматривая их через лупу. При диаметре зрачков менее 2 мм реакцию на свет оценить трудно, поэтому слишком яркое освещение затрудняет диагностику. Одинаково реагирующие на свет зрачки диаметром 2,5-5 мм обычно свидетельствуют о сохранности среднего мозга . Одностороннее расширение зрачка (более 5 мм) с отсутствием или снижением его реакции на свет встречается при поражении среднего мозга с той же стороны или, чаще, при вторичном сдавлении или натяжении глазодвигательного нерва в результате вклинения.
Обычно зрачок расширяется на той же стороне, где находится объемное образование в полушарии, реже - на противоположной стороне вследствие сдавления среднего мозга или сдавления глазодвигательного нерва противоположным краем намета мозжечка . Овальные и эксцентрично расположенные зрачки наблюдаются на ранней стадии сдавления среднего мозга и глазодвигательного нерва. Одинаково расширенные и не реагирующие на свет зрачки указывают на тяжелое поражение среднего мозга (обычно в результате сдавления при височно-тенториальном вклинении ) или на отравление М-холиноблокаторами .
Одностороннее сужение зрачка при синдроме Горнера сопровождается отсутствием его расширения в темноте . Этот синдром при коме встречается редко и свидетельствует об обширном кровоизлиянии в таламус на ипсилатеральной стороне. Тонус века , оцениваемый при поднимании верхнего века и по скорости закрывания глаза, по мере углубления комы снижается.
Методика исследования реакции зрачков на свет. Врач своими ладонями плотно прикрывает пациенту оба глаза, которые все время должны быть широко открытыми. Затем поочередно от каждого глаза врач быстрым движением отводит свою ладонь, отмечая реакцию каждого зрачка.
Другим вариантом исследования этой реакции является зажигание и выключение электрической лампы или портативного фонарика, поднесенного к глазу больного, другой глаз пациент плотно закрывает ладонью.
Исследование зрачковых реакций должно проводиться с максимальной тщательностью с применением достаточно интенсивного источника света (плохое освещение зрачка может либо вовсе не дать сужения, либо вызвать вялую реакцию).
Методика исследования реакции на аккомодацию с конвергенцией. Врач предлагает пациенту посмотреть некоторое время вдаль, а затем быстро перевести взгляд для фиксирования близко поднесенного к глазам предмета (пальца или молоточка). Исследование проводится отдельно для каждого глаза. У некоторых пациентов такой способ исследования конвергенции вызывает затруднение и у врача может возникнуть ложное мнение о парезе конвергенции. Для таких случаев существует «проверочный» вариант исследования. После взгляда вдаль пациенту предлагается прочитать мелко написанную фразу (например, этикетка на спичечном коробке), близко поднесенную к глазам.
Чаще всего изменения зрачковых реакций являются симптомами сифилитического поражения нервной системы, эпидемического энцефалита, реже – алкоголизма и таких органических патологий, как поражение стволового отдела, трещины основания черепа.
Исследование положения и движений глазных яблок. При патологии глазодвигательных нервов (III, IV и VI пары) наблюдается сходящееся или расходящееся косоглазие, диплопия, ограничение движений глазного яблока в стороны, вверх или вниз, опущение верхнего века (птоз).
Следует помнить, что косоглазие может быть врожденным или приобретенным дефектом зрения, при этом двоения в глазах у пациента не отмечается. При параличе одного из глазодвигательных нервов у пациента возникает диплопия при взгляде в сторону пораженной мышцы.
Более ценным для диагностики является тот факт, что при выяснении жалоб больной сам заявил о двоении в глазах при взгляде в каком-либо направлении. Врачу при опросе стоит избегать наводящих вопросов о двоении в глазах, ибо определенный контингент пациентов ответит утвердительно даже при отсутствии данных для диплопии.
Для выяснения причин возникновения диплопии нужно определить зрительные или глазодвигательные расстройства имеются у данного пациента.
Метод, применяемый для дифференциальной диагностики истинной диплопии чрезвычайно прост. При наличии жалоб на двоение в глазах при определенном направлении взгляда нужно закрыть пациенту один глаз ладонью – истинная диплопия исчезает, а в случае истерической диплопии жалобы сохраняются.
Методика исследования движений глазных яблок также довольно проста. Врач предлагает пациенту проследить за движущимся в разных направлениях предметом (кверху, книзу, в стороны). Данный прием позволяет обнаружить поражение какой-либо глазной мышцы, парез взгляда или наличие нистагма.
Чаще всего встречающийся горизонтальный нистагм выявляют при взгляде в стороны (отведение глазных яблок должно быть максимальным). Если нистагм является одиночно выявленным симптомом, то явным признаком органического поражения нервной системы его назвать нельзя. У совершенно здоровых людей при обследовании также могут выявляться «нистагмоидные» движения глаз. Стойкий нистагм нередко обнаруживается у курильщиков, шахтеров, водолазов. Существует также врожденный нистагм, характеризующийся грубыми (чаще ротаторными) подергиваниями глазных яблок, сохраняющимися при «статичном положении» глаз.
Диагностический прием для определения вида нистагма несложен. Врач просит больного перевести взгляд кверху. При врожденном нистагме его интенсивность и характер (горизонтальный или ротаторный) сохраняется. Если же нистагм обусловлен органическим заболеванием центральной нервной системы, то он либо ослабевает, становясь вертикальным, либо совсем исчезает.
Если характер нистагма неотчетлив, необходимо исследовать его, переведя пациента в горизонтальное положение, поочередно на левом и правом боку.
При сохранении нистагма следует исследовать брюшные рефлексы. Наличие нистагма и угасание брюшных рефлексов в сумме являются ранними признаками рассеянного склероза. Следует перечислить симптомы, которые подтверждают предположительный диагноз рассеянного склероза:
1) жалобы на периодическое двоение в глазах, быструю утомляемость ног, нарушения мочеиспускания, парестезии конечностей;
2) обнаружение при осмотре повышения неравномерности сухожильных рефлексов, появления патологических рефлексов, интенционное дрожание.
Исследование функции глазодвигательных нервов.
При исследовании обращают внимание на глазные щели, их ширину и равномерность. Глазная щель может быть закрыта или сужена при опущении верхнего века (полный или частичный птоз), при спазме круговой мышцы глаза, при энофтальме.
Расширение глазной щели наблюдается при расслаблении круговой мышцы глаза, при усилении тонуса симпатической иннервации, при экзофтальме. Необходимо исследовать форму, величину зрачков, их реакцию на свет, конвергенцию. В норме зрачки одинаковы, имеют правильную округлую форму, ровные края. Неравномерность зрачков по величине называется анизокорией. Реакция зрачков на свет – сужение их при освещении и расширение в темноте – является рефлекторным актом. Для исследования зрачковых реакций лицо больного поворачивают к источнику света. Предлагают фиксировать взгляд на отдаленной точке.
Закрывают ладонями оба глаза, что приводит к расширению зрачков. Затем быстро отводят одну руку и наблюдают прямую реакцию зрачка на свет. Для исследования содружественной реакции зрачков один глаз затемняют ладонью, при этом возникает содружественное расширение другого зрачка. Затем быстро отнимают ладонь – возникает содружественное сужение обоих зрачков. При исследовании реакции зрачков на конвергенцию больному предлагают смотреть на приближающийся к его носу молоточек. При рассмотрении близких предметов возникает сведение глазных осей (конвергенция) и одновременно сужение зрачков (аккомодация).
Исследование функции тройничного нерва.
Опрос больного. Из вышеизложенного видно, что зона иннервации тройничного нерва очень обширна, с тройничным нервом связана большая группа вегетативных узлов. Боли в лице могут быть обусловлены поражением каждого из них. Топический диагноз болевого синдрома в каждом конкретном случае устанавливается почти исключительно на основании анализа характера боли, поэтому при опросе больных особенно важно установить, носят ли боли стреляющий характер или они давящие, распирающие; возникают внезапно и длятся секунды или постепенно нарастают, и на фоне этого нарастания возникает болевой пароксизм. Сколько времени они длятся (секунды, часы, Сутки и т.д.), где локализуются первоначально и куда иррадиируют, чем сопровождаются и чем провоцируются. К каким приемам больной прибегает, чтобы уменьшить боль, какие лекарственные препараты приносят облегчение. Какова динамика болевого синдрома (ранее приступы были редкими, но шикали эпизодически, в настоящее время участились до стольких-то раз в сутки). Какие новые симптомы присоединились к боли (например, онемение). Осмотр больного имеет большое значение, особенно в период болевого пароксизма. Обращается внимание на поведение больного, наличие гримасы боли, гиперкинезов в лице, на вегетативную реакцию. Пальпация точек выхода ветвей тройничного нерва (точки Балле). Точка выхода первой ветви тройничного нерва пальпируется в супраорбитальной вырезке. Для этого обследующий проводит большим пальцем по надбровной дуге и палец как бы натыкается на вырезку, которая соответствует месту выхода лобного нерва (n. frontalis). II ветвь тройничного нерва пальпируется в средней точке собачьей ямки (fossa canina). Она соответствует месту выхода нижнеглазничного нерва. III ветвь - в средней точке подбородочной ямки, соответствует месту выхода подбородочного нерва (n. mentalis) из нижнечелюстного канала на поверхность черепа. Все три точки располагаются приблизительно на одной линии. В перечисленных точках определяется наличие болевых ощущений и степень болезненности. Затем исследуется болевая, температурная, тактильная чувствительность, а также глубокое мышечно-суставное чувство по корешковому типу. Болевая чувствительность проверяется нанесением уколов на симметричные участки лица в зонах иннервации тех или иных ветвей тройничного нерва, тактильная -прикосновением острым концом бумажки. Больной при этом должен считать число прикосновений вслух. Глубокое мышечно-суставное чувство проверяется путем перемещения кожной складки. Больной должен определить направление её смещения. Проверка чувствительности по сегментарному типу проводится путем нанесения уколов по средней линии лица от уха к носу. Следует отметить, что у большинства здоровых людей чувствительность в области носа лучше, чем в других отделах лица, что создает впечатление о наличии гипалгезии в наружной и средней зонах Зельдера. В таких случаях, чтобы убедиться в отсутствии нарушений чувствительности, целесообразно провести исследование болевой чувствительности по средней линии лба от виска к виску. Необходимо помнить, что боковые отделы щек в области угла нижней челюсти иннервируются вторым шейным С2 корешком. Проверка функции двигательной порции тройничного нерва. Обращается внимание на симметричность стояния нижней челюсти. Проверяется объем ее движений. Для этого больного просят открыть и закрыть рот, подвигать челюстью вправо (проверяется функция левой крыловидной мышцы) и влево (проверяется функция противоположной мышцы). При этом объем производимых движений должен быть максимальным. Проводится пальпация жевательной мускулатуры, во время которой определяется наличие атрофии, тонус мышц. Больного при этом просят плотно сжать и разжать зубы, совершить жевательные движения. При проверке силы жевательной мускулатуры необходимо точно представлять их функцию: височная мышца - сокращение всех ее пучков поднимает опущенную нижнюю челюсть; задние пучки тянут назад выдвинутую вперед нижнюю челюсть. Жевательные мышцы поднимают опущенную нижнюю челюсть поверхностная часть мышцы выдвигает ее вперед. Переднее брюшко двубрюшной мышцы опускает нижнюю челюсть, поднимает подъязычную кость вверх и кпереди. Состояние силы височной и жевательной мышц исследуется следующим образом: больного просят открыть рот, затем закрыть его; врач, положив большой палец на подбородок, оказывает сопротивление этому движению. Сила двубрюшной мышцы определяется таким образом: врач подводит руку под подбородок больного, больной пытается открыть рот, врач оказывает сопротивление. Крыловидные мышцы: врач кладет ладонь на боковую поверхность щеки больного; больной пытается сдвинуть челюстью руку исследующего.
Исследование функции лицевого нерва.
Жалобы больного: на перекос лица, невозможность закрыть плотно глаз на пораженной стороне, сухость глаза или слезотечение, изменение тембра голоса, попадание пищи за щеку, иногда прикусывание щеки, языка. Боли (необязательный симптом) носят ломящий, ноющий характер; умеренные, реже сильные, диффузные. Локализуются за ухом, около уха, реже в области щеки на пораженной стороне. Боли в лице при нейропатии лицевого нерва обусловлены связями лицевого нерва с тройничным и вегетативными нервами. Некоторых больных беспокоит изменение звуковых восприятий - звуки кажутся более резкими, иногда приобретают неприятный металлический оттенок (гиперакузия, связана с параличом нерва стремечка). Ряд больных перестают ощущать вкус на передних 2/3 языка на стороне пареза (паралича) лицевой мускулатуры. Терминология, используемая для обозначения патологии лицевого нерва: Прозоплегия, прозопарез - паралич или парез лицевой мускулатуры. Ксерофтальмия - сухость глаза. Гиперакузия. Приемы, позволяющие определить патологию VII пары Осмотр: при наличии периферического пареза или паралича лицевых мышц, иннервируемых лицевым нервом, обращает на себя внимание сглаженность естественных складок лица (горизонтальных и вертикальных складок лба, носогубной складки), более широкая глазная щель, невозможность закрыть плотно глаз, опущение угла рта, редкое моргание или его отсутствие. Необходимо помнить, что у лиц преклонного возраста при осмотре без использования специальных проб может создаться ошибочное впечатление об уровне поражения лицевого нерва (на супрануклеарном или на периферическом отрезках). Оно возникает тогда, когда в результате глубокого пареза лобной мышцы опускается бровь и дряблое веко начинает нависать над глазом. В этих случаях ошибочно диагностируется птоз века и центральная нейропатия лицевого нерва. Столь же трудна диагностика двустороннего поражения лицевых нервов. Заподозрить же данную патологию в ряде случаев бывает чрезвычайно важно, т.к. двусторонняя нейропатия лицевых нервов может явиться одним из первых признаков полинейропатии, саркоидоза, вовлечения в процесс черепных нервов при синдроме Гийена-Барре. Трудность диагностики в данном случае заключается в том, что подобное поражение не создает впечатления асимметрии лица. Подозрение на двустороннюю нейропатию VII п. ЧН может возникнуть тогда, когда лицо больного становится маловыразительным, неподвижным, теряет эмоциональную окраску, имеет место асимметрия глазных щелей, редкое неравномерное моргание, губы плохо растягиваются в улыбку, невыразительна гримаса плача. У некоторых пациентов с периферическим парезом лицевого нерва бросается в глаза отек лица, губ или половины лица; увеличенный, непомещающийся в ротовой полости язык, его складчатость. Иногда признаки пареза лицевой мускулатуры обнаруживаются только при разговоре или во время эмоций. И, наконец, при центральных параличах с гемиплегией обращается внимание на подвижность щеки во время дыхания. Существует выражение «щека парусит» - у больного в бессознательном состоянии или в период сна щека во время вдоха втягивается, выдоха - выпячивается, воздух выходит из угла рта. Неправильное представление о стороне периферического прозопареза возникает у больных с контрактурой мимической мускулатуры. Ее частота колеблется в широких пределах (от 7,5% до 35%). Контрактура мимических мышц развивается в различные сроки после перенесенной, обычно в тяжелой форме, нейропатии лицевого нерва. Чаще называют сроки 3-6 месяцев, когда формируется развернутая клиника контрактуры. Однако повышение тонуса в паретичных мышцах лица можно обнаружить и в острый период заболевания с помощью пробы Русецкого и признака Дюшена - образования плотного валика при пальпации мимических мышц. При развернутой клинической картине контрактуры на стороне пареза (паралича) глазная щель сужена, угол рта подтянут, масса щеки кажется большей по сравнению со здоровой стороной, носогубная складка выражена. В тяжелых случаях контрактуры создается полное впечатление периферического пареза лицевой мускулатуры на здоровой стороне. Вероятность контрактуры можно предположить при наличии у больного непроизвольных движений в мышцах лица (синкинезий). Они обычно провоцируются разговором, эмоциями и заключаются в быстром, непроизвольном подергивании век, которое переходит в их тоническое сокращение. В результате чего глаз зажмуривается или глазная щель суживается. В тяжелых случаях к этим движениям присоединяются подергивания угла рта, что делает речь больного нечеткой; носогубная складка углубляется. Прозопарез на стороне контрактуры становится совершенно очевидным, когда больного просят произвести мимическое движение - на стороне, где глазная щель более узкая, а носогубная складка более выражена, веки смыкаются неплотно, складки на лбу сглажены, верхняя губа прикрывает зубы. На основании экспериментальных данных Я.Б. Юдельсон, 1978, 1980, приходит к выводу о том, что вторичная контрактура мимических мышц является следствием тяжелой травмы и дефектной регенерации лицевого нерва с грубым нарушением обычной схемы нервно-мышечных отношений; ретроградной дегенерации нейронов ядра лицевого нерва; нарушения афферентной импульсации с периферии. Результатом этого является дезинтеграция межнейрональных, мышечно-нейрональных, нервно-мышечных связей с разрывом (повреждением) сложных функциональных систем и развитием котрактуры лицевой мускулатуры. Г.А. Иваничев, 1980, большое значение в формировании контрактур придает миогелозам -локальным изменениям в мимических мышцах, которые формируются в условиях частичной денервации и существенным образом меняют патогенетические связи регенерирующего нерва с иннервируемыми им мышцами. Он полагает, что начальные этапы вторичных контрактур лицевых мышц характеризуются преобладанием патологических изменений периферических структур над невральными и центральными.
Исследование функции вестибулокохлеарного нерва.
Преддверно-улитковый нерв (VIII пара ЧМН, n.vestibulocochlearis). Исследование преддверно-улиткового нерва состоит из определения остроты слуха (улитковой части нерва) и состояние преддверной части. После расспроса о состоянии слуха проверяют его остроту шепотной и громкой речью. В норме шепотная речь слышна на расстоянии не менее 6 м. Если обследуемый плохо слышит шепотную речь, слух проверяют громкой речью. При этом больной должен встать к врачу боком и смотреть прямо перед собой, закрыв одно ухо пальцем. Обследование слуха дополняют определением воздушной и костной проводимости с помощью проб Ринне, Вебера и Швабаха. Состояние преддверной части нерва можно исследовать, вращая больного на стуле. Для поражения улитковой части нерва характерны различные нарушения слуха, изменения аудиограммы. Снижение слуха, небольшие изменения аудиограммы в сочетании с головокружением, тошнотой, рвотой и нистагмом свидетельствуют о поражении преддверно-улитковой части в области мосто-мозжечкового угла.
Исследование функции блуждающего и языкоглоточного нервов.
Языкоглоточный, блуждающий нервы (IX, X пары ЧМН, n.glossopharyngeus, n.vagus). Языкоглоточный и блуждающий нервы исследуют одновременно, при этом уточняют форму и положение мягкого неба и язычка, сохранность акта глотания жидкой и твердой пищи, голоса, глоточных рефлексов и вкуса на задней трети языка. Больному предлагают широко открыть рот и произнести «а-а-а», следя за состоянием мягкого неба, дужек и язычка.
Проверяют акт глотания и сохранность вкуса. Последний исследуют нанесением на язык капли раствора сахара, уксусной кислоты, хлорида натрия и настойки полыни. Перед нанесением раствора пациент должен прополоскать рот. Вкусовые восприятия проверяют поочередно с каждой стороны.
Симтомокомплекс поражения этих нервов проявляется назолалией, афонией, поперхиванием, попаданием жидкой пищи в нос, отклонением язычка в здоровую сторону. При этом выпадают или снижаются глоточные рефлексы, отмечаются различные нарушения вкуса на задней трети языка (агевзия, гипогевзия и т.д.). Наблюдается гипостезия слизистой оболочки, парез голосовой связки на стороне поражения (при ларингоскопии).
Исследование функции подъязычного нерва.
Подъязычный нерв (XII пара ЧМН, n.hypoglossus). При осмотре отмечают положение языка во рту, объем его движений. Поражение подъязычного нерва по периферическому типу (поражение ядра, корешка или нерва): на стороне поражения отмечается атрофия половины языка, его истончение, при заинтересованности ядра нерва – фибриллярные подергивания, верхушка языка отклоняется в сторону поражения. При поражении центрального мотонейрона отмечаются признаки центрального паралича, верхушка языка отклоняется в здоровую сторону. Поражение подъязычного нерва отмечается при альтернирующих синдромах, редко – изолированно.
Современное учение о функциональной организации коры больших полушарий мозга.
Нейронная организация коры больших полушарий. В коре больших полушарий человека различные специализированные типы нейронов и их отростки пространственно организованы и распределены по шести слоям. Первый слой состоит в основном из конечных разветвлений апикальных дендритов пирамидных нейронов. Во II слое сосредоточено значительное количество вставочных клеток с разветвленной системой дендритов, связанных с пирамидными нейронами II и III слоя. Это некрупные афферентные пирамиды. В IV и V слоях расположены пирамиды большого размера, коллекторы информации, посылающие эфферентные волокна другим нейронам. Наиболее крупные пирамиды находятся в V слое двигательной коры (гигантские клетки Беца). Их длинные аксоны формируют пирамидный тракт, проводящий импульсы, по которым осуществляется управление движениями. VI слой включает в себя мелкие нейроны и большое количество волокон, ориентированных горизонтально и вертикально.
Клетки разного типа, находящиеся в разных слоях коры, объединены большим количеством разнообразных связей и образуют определенные группировки — модули или ансамбли. В сенсорных проекционных отделах и моторной коре в таких объединениях преобладает вертикальная ориентация, определяемая апикальным дендритом. Это так называемые колонки или микроансамбли, в которых осуществляется первичный анализ информации.
Кроме микроансамблей выделены более сложные группировки (лестничные, гнездные), включающие большое количество разных типов нейронов и разветвленные базальные дендриты. Такие ансамбли чаще встречаются в ассоциативных областях и являются структурной основой более сложной обработки информации.
Помимо внутриансамблевых межнейронных связей, группировки нейронов имеют внешние связи. Выходящие за пределы ансамблей терминальные аксоны, образуя систему ассоциативных связей, осуществляют объединение нейронных ансамблей как внутри одной корковой зоны, так и межзональное. Сложная разветвленная система внутрикорковых ассоциативных связей создает основу пластичной функциональной интеграции и системной организации деятельности мозга.
Исследование зрительной функциональной системы.
Исследование зрительной системы
Острота зрения. Хотя лучше всего проводить исследование остроты зрения с помощью дистанционной таблицы, невролог это делает почти всегда с близкого расстояния по специальным картам. При этом необходимо убедиться, что больной использует свои очки для чтения. При исследовании остроты зрения необходимо ориентировать пациента на достижение самого лучшего результата.. Три пальца соответствуют первой строке таблицы на стандартном удалении. Пациент, который может сосчитать количество пальцев на расстоянии 6 м, имеет остроту зрения 0,1. Следовательно, счет пальцев на расстоянии 1,5 м соответствует остроте зрения 0,025. Острота зрения должна быть в норме при изолированной гомонимной гемианопсии и изолированной битемпоральной гемианопсии. Приобретенное снижение остроты зрения, которое не может быть объяснено дефектом рефракции, обусловлено наличием центральной скотомы.
Исследование полей зрения должно быть выполнено с расстояния 1 м от пациента. Пусть пациент закроет один глаз ладонью руки и смотрит на ваш нос. Быстро покажите ему один, два или пять пальцев в каждом из квадрантов поля зрения. Задержка с ответом в одном квадранте или половине поля зрения может быть самым ранним признаком гомонимного дефекта полей зрения. После этого покажите больному ладонь своей руки в двух верхних, а затем в двух нижних квадрантах поля зрения. Попросите его сравнить яркость и четкость изображения. В заключение, поместите один палец на свой нос, а второй расположите на расстоянии 0,5 м от него во всех четырех квадрантах поля зрения, и попросите больного определить, какой из двух пальцев виден с наибольшей яркостью и четкостью. Это тест на центральную скотому. Удерживание одной руки выше, а второй ниже горизонтального меридиана и сравнение их по яркости и четкости помогает выявить дефекты полей зрения по высоте, что может иметь место при заболеваниях сетчатки и диска зрительного нерва.
Исследование цветоощущения. используется специальная книга с цветными рисунками. Исследуйте каждый глаз по отдельности. Используйте этот тест, когда ищете признаки повреждения зрительного нерва.
Исследование зрачков. Наиболее простым и информативным способом исследованием зрительной системы у постели больного является определение реакции зрачков на свет. При повреждении ганглиозных клеток или их аксонов (диска зрительного нерва или зрительного нерва) наблюдается снижение реакции на свет с соответствующей стороны. Повреждение с обеих сторон приводит к нарушению реакций зрачков на свет со стороны наибольшего дефекта полей зрения. Двустороннее нарушение реакции зрачков на свет афферентного типа не описано. Попеременное освещение каждого глаза вызывает «живую» (более полную) реакцию зрачка интактного глаза и менее выраженную реакцию или расширение зрачка на стороне поражения. Такое расстройство называют относительным афферентным зрачковым дефектом (ОАЗД). При утрате зрения на один глаз реакция зрачка на свет пропадает полностью (амавротический зрачок). Более детальное исследование зрачков с целью выявления ОАЗД приведено в нашей статье.
Зрительные вызванные потенциалы (ЗВП). Наблюдается тенденция к чрезмерно широкому применению данного метода исследования, хотя он представляет ценность лишь для двух категорий больных. Во-первых, для больных с невритом зрительного нерва в анамнезе, с минимальными остаточными явлениями или без них, когда часто обнаруживается увеличение латентности компонентов ЗВП. Во-вторых, для больных с функциональной слепотой при отсутствии нарушений внимания. Неконтактные больные с функциональной слепотой могут фокусировать взгляд позади или рядом с экраном, что приводит к изменению латентностей ЗВП. Таким образом, нормальная латентность ЗВП имеет диагностическое значение, в то время как изменения латентности могут ввести в заблуждение.
Исследование полей зрения включает три типа тестов.Исследование с помощью тангенциального экрана. Используется плоский черный экран, расположенный на расстоянии 1 м от испытуемого. Это исследование особенно полезно потому, что позволяет отодвинуть больного на расстояние до 2 или 3 м для выявления трубчатого зрения или небольших центральных дефектов зрения. Этот прием может быть информативным для исследования полей зрения внутренних 20-30 градусов. Этот вариант стандартного исследования полей зрения является наиболее распространенным, однако в настоящее время неврологи редко выполняют подобные исследования.
Исследование функциональной системы речи и выявление афазий.
При исследовании речевой функции отдельно анализируют устную речь, письмо и чтение.
Исследование устной экспрессивной функции речи. Пациента просят рассказать историю своей болезни, содержание показанных картинок, пересказать только что прослушанный рассказ и т. п. Проверяется возможность повторения предлагаемых слов и фраз (например, "кораблекрушение", "землетрясение"; "на траве дрова", "на горе Арарат зреет розовый виноград" и т. п.). Обращается внимание на речевую активность, набор слов (богатый, ограниченный, наличие речевых эмболов, телеграфного стиля), на правильность построения фраз, наличие парафазии (литеральных, вербальных), способность точно повторять слова. Учитывается реакция больного на свои ошибки (замечает ли их, имеются ли попытки исправить), наличие аграмматизмов, персеверации, способ выговаривания слов, интонации и их адекватность.
Автоматизированную (рядовую) речь исследуют, предлагая просчитать от 1 до 10 и в обратном порядке, перечислить буквы алфавита, дни недели, месяцы, окончить начатую врачом пословицу, знакомую песню.
Исследование рецептивной функции речи: предлагают больному показать называемые врачом предметы (они находятся в поле зрения больного), врач задает вопросы: покажите, чем запирают дверь? чем пишут? чем шьют? чем зажигают дрова? и т. д., части тела; выполнить простые и сложные указания (показать язык, нос, зажмурить глаза и т. п.); исправить неправильно составленные грамматически и по смыслу предложения; объяснить смысл метафор ("золотые руки", "железное здоровье", "волчий аппетит", "один в поле не воин", "пчела за данью полевой летит из кельи восковой" и т. д.).
Опыт Мари: больному дают 3 листа бумаги и предлагают один бросить на пол, другой положить на кровать, третий вернуть врачу.
Опыт Геда: больному предлагают положить большую монету в маленький стаканчик, а маленькую - в большой. Опыт можно усложнить, поставив 4 стаканчика разных размеров и предложив больному поместить определенную по порядку монету в тот или другой стаканчик.
Понимание сложных многозвеньевых инструкций: подойдите к столу, возьмите стакан и поставьте его на окно; когда я подниму правую руку - встаньте, когда подниму левую - возьмите книгу.
Понимание атрибутивных конструкций: отец брата; брат отца; отец отца. Покажите на изображении "дочкину маму", "мамину дочку". Покажите карандашом часы. Нарисуйте круг под крестом. Котлета съедена мальчиком. Лисицу съела курица.
Понимание обозначения времени: пять минут восьмого, без пяти восемь. Показывать время на циферблате с подвижными стрелками.
Исследование способности воспроизводить устную речь. Называние показываемых предметов. Если больной не называет предмета, необходимо выяснить, не помогает ли подсказка первого слога, а также звук от постукивания по предмету или ощупывание предмета больным.
Не выявляется ли склонность произносить прежние названия при показывании новых предметов (персеверация). Не бывает ли (особенно в состоянии эмоционального возбуждения) произнесения отдельных фраз, восклицаний, междометий. Возможность произнесения слов при пении.
Исследование чтения. Понимание письменной речи и некоторых символических изображений. Идентификация предметов с их названиями, написанными на карточках. Понимание смысла написанных слов, цифр, фраз разной сложности.
Реакция на неправильно написанные слова, фразы, пропущенные буквы. Выполнение письменных инструкций (закрыть глаза, поднять руку и пр.). Узнавание времени по стрелкам на циферблате часов, узнавание рисунков.
Чтение вслух печатного и письменного текста, отдельных букв, слогов, слов, фраз (коротких и длинных). Сравнение понимания речи устной и письменной (при идентичных текстах).
Исследование письма. Письмо под диктовку. Копирование с печатного и рукописного текста. Автоматизированное письмо (предложить больному написать свою фамилию, имя и отчество, ряд чисел, дни, недели, месяцы, годы). Написание названий показываемых предметов. Письменные ответы на устные вопросы. Письменный рассказ о своей болезни. Предложение нарисовать какой-либо предмет, скопировать рисунок. Сравнение результатов исследований письменной и устной речи.
Исследование счета: проверяют письменный счет и устный, выполнение различных арифметических действий, решение письменных и устных задач разной сложности.
Необходимо выяснить доминантное полушарие. Для выявления скрытой леворукости предложено несколько тестов: скрещивание предплечий на груди, при этом правое предплечье (у правшей) находится сверху; сложить кисти в замок - большой палец правой кисти будет находиться также сверху.
Под афазией понимают центральное нарушение уже сформировавшейся речи, т. е. расстройство речи, при котором частично или полностью утрачивается возможность пользоваться словами для выражения мыслей и общения с окружающими при сохранности функции артикуляционного аппарата и слуха, достаточной для восприятия элементарных речевых звуков. Исходя из основных видов речи, выделяется 2 вида афазий:
сенсорная (рецептивная, импрессивная) - непонимание речи окружающих
моторная (экспрессивная) - нарушение высказывания активной устной речи
Неврологическое исследование функции речи позволяет выявить различные варианты этих основных видов афазий в зависимости от преимущественной локализации очага поражения мозговых участков функциональной системы речи. Такими вариантами являются:
Моторная афазия (афазия Брoка) - характеризуется нарушением всех компонентов экспрессивной речи; спонтанная речь невозможна. Больной произносит только сохранившиеся в памяти единичные слова или слоги, повторяя их (речевой эмбол). Понимание отдельных слов, коротких фраз и заданий, даваемых в письменной форме, сохранено. Больной может замечать ошибки в неправильно построенных фразах. При произношении сохранившегося у больного слова-эмбола оно озвучивается с интонацией и мелодией, адекватными тому, что он хочет выразить. Это сопровождается выразительной мимикой и жестами.
Моторная афазия наблюдается при поражении задних отделов нижней лобной извилины (зона Брока) левого полушария. При неполном разрушении этой зоны речь возможна, но она малопонятна, замедленна, с поисками нужных слов, лишена выразительности, произносимые слова искажены, отмечаются парафазии литеральные (перестановка слогов) и вербальные (замена, перестановка слов), нарушено правильное грамматическое построение фраз, отсутствуют склонения и спряжения (аграмматизм).
По А. Р. Лурия (1969), моторная афазия встречается в двух вариантах .
Сенсорная афазия (Вернике) характеризуется нарушением понимания речи как окружающих лиц, так и своей, т. е. нарушается слуховой гнозис. Элементарное восприятие слуха у больного сохранено, а фонематическое нарушено.
Под фонемой понимается смысловой и различительный признак языка. В русском языке к таким признакам относятся звонкость и глухость согласных (б, п, д, з, с), ударность и безударность слогов (мука, мука), твердость и мягкость окончаний (мел, мель). В других языках смысловые и различительные признаки могут быть иными (например, долгота звуков в английском языке и др.).
Больной воспринимает речь как шум или разговор на неизвестном для него языке. Вследствие отсутствия слухового контроля вторично расстраивается экспрессивная речь. Больной говорит много и быстро (логорея - речевое недержание), его речь непонятна для окружающих, отмечается много парафазии (искажение, неточное употребление слов). Иногда речь представляет собой поток бессмысленных, нечленораздельных звукосочетаний ("словесная окрошка") и изобилует литеральными и вербальными парафазиями, искажениями слов, близких по звучанию или значению. Наблюдаются частые повторения одних и тех же слов или слогов (персеверация).
Свой речевой дефект больные обычно не осознают. Повторение предлагаемых слогов ("ба-па", "та-да", "са-за"), слов, чтение и письмо также нарушены. Даже при частичной сенсорной афазии больной не улавливает различий в написании слов "забор", "собор", "запор" и пр., путает между собой буквы "с" и "з", "п" и "б".
Сенсорная афазия возникает при поражении коры левой височной доли (средние и задние отделы верхней височной извилины - зона Вернике или поле 22 по Бродману).
При поражении нижних и задних отделов теменной и височной областей возможно развитие амнестической афазии. Она характеризуется забыванием названия предметов, имен. Больной не может назвать предмет, хотя хорошо определяет его назначение. Например, если больному показать ручку, то он скажет - "это то, чем пишут". Больной сразу вспоминает нужное слово при подсказке начального слога (называя ему только "ру", больной тут же скажет "ручка"). Понимание речи не нарушено. Чтение вслух возможно. Спонтанное письмо расстроено из-за основного дефекта, письмо под диктовку возможно. Речь больного амнестической афазией насыщена глаголами, но в ней мало имен существительных.
Амнестическую афазию следует отличать от более широкого понятия - амнезии (расстройства памяти на ранее выработанные представления и понятия). Различные виды амнезии чаще возникают при поражениях медиобазальных отделов височных и лобных долей.
При поражении левой теменно-височной области у правшей возникает семантическая афазия, при которой нарушено понимание смысла предложений, выраженного с помощью сложных логико-грамматических конструкций. Такой больной не понимает отношений, выраженных с помощью предлогов (круг под квадратом, треугольник над кругом). Для него недоступен смысл сравнительных конструкций (например, волосы у Лены темнее, чем у Оли, но светлее, чем у Кати. У кого самые светлые волосы?), возвратных конструкций (лиса съела курицу, курица съела лису), так называемых атрибутивных конструкций ("брат отца" и "отец брата").
Наконец, встречается нередко тотальная афазия, при которой утрачивается рецептивная и экспрессивная речь во всех ее проявлениях. Это наблюдается при обширном поражении левого полушария от зоны Брока до зоны Вернике.
Исследование функциональной системы праксиса и выявление апраксий.
Для исследования праксиса предлагают ряд заданий (присесть, погрозить пальцем, причесаться и т. д.). Предъявляют также задания на действия с воображаемыми предметами (просят показать, как едят, как звонят по телефону, как пилят дрова и т. д.). Оценивают, как больной может подражать показываемым действиям.
Для исследования гнозиса и праксиса применяют также специальные психологические методики. Среди них важное место занимают доски Сегена с углублениями разной формы, в которые нужно вложить соответствующие углублениям фигуры. Этот метод позволяет оценивать и степень умственного развития. Применяют также методику Косса: набор кубиков разной окраски. Из этих кубиков нужно сложить узор, соответствующий показанному на картинке. Более старшим детям предлагают также куб Линка: нужно из 27 по-разному окрашенных кубиков сложить куб, чтобы все его стороны были одинакового цвета. Больному показывают собранный куб, затем разрушают его и просят сложить заново.
В этих методиках большое значение имеет то, как выполняет ребенок задание: действует ли он по методу проб и ошибок или по определенному плану.
Важно помнить, что праксис формируется по мере созревания ребенка, поэтому маленькие дети не могут выполнять еще таких простых действий, как причесывание, застегивание пуговиц и т. д. Апраксии в их классическом виде, как и агнозии, встречаются преимущественно у взрослых.
Апраксией называется нарушение способности совершать сложные произвольные целенаправленные движения — осуществлять различные практические бытовые и профессиональные двигательные навыки, выработанные в процессе жизни, несмотря на отсутствие параличей — полную сохранность мышечной силы, глубокого мышечного чувства и механизмов координации. Различают следующие виды апраксий.
Афферентная (кинестетическая) апраксия возникает при поражении задних отделов коркового ядра двигательного анализатора, что приводит к нарушению схем двигательных актов, сложного анализа двигательных импульсов, а также кинестетического синтеза движений. У больного наступает распад нужного набора движений, он не может застегнуть пуговицу, зажечь спичку, налить воду в стакан или пытается сделать это с помощью здоровой руки. Эта форма апраксий возникает чаще при поражении левого полушария и наиболее четко выявляется в противоположной, правой руке, но может наблюдаться и в левой.
Эфферентная (кинетическая), или динамическая, апраксия возникает при повреждении премоторных зон коры, т. е. вторичных полей коркового конца двигательного анализатора. Она характеризуется нарушением сложно построенных движений, навыков, возникновением двигательных персевераций.
Конструктивная апраксия, возникающая при поражении теменно-затылочной области коры, характеризуется нарушением тех движений, которые требуют сохранности пространственной ориентировки. Больные путаются в направлении движения (идут налево, если нужно направо, и т. п.), не могут правильно одеться, путая правый и левый рукав, правый и левый ботинок, не могут сложить фигуру из ее элементов, путаются в определении положения части тела и т. п.
Для исследования праксиса больному предлагают выполнить ряд действий. Вначале он должен проделать действия с реальными предметами (застегнуть пуговицу, причесаться, поднести ложку ко рту и т. д.), затем с воображаемыми (показать, как зажигают спичку, режут хлеб и т. п.). Следует также предложить больному выполнить ряд известных жестов (послать воздушный поцелуй, погрозить пальцем и т. п.) и манипуляций с частями собственного тела (положить правую руку на левое бедро, указатель-дым пальцем левой руки коснуться кончика носа и т. д.).
Гностические расстройства так же, как и праксические, возникают при поражении ассоциативных зон коры и волокон, связывающих их с проекционными корковыми зонами.
Исследование фунциональной системы гнозиса и выявление агнозий.
Для исследования праксиса предлагают ряд заданий (присесть, погрозить пальцем, причесаться и т. д.). Предъявляют также задания на действия с воображаемыми предметами (просят показать, как едят, как звонят по телефону, как пилят дрова и т. д.). Оценивают, как больной может подражать показываемым действиям.
Для исследования гнозиса и праксиса применяют также специальные психологические методики. Среди них важное место занимают доски Сегена с углублениями разной формы, в которые нужно вложить соответствующие углублениям фигуры. Этот метод позволяет оценивать и степень умственного развития. Применяют также методику Косса: набор кубиков разной окраски. Из этих кубиков нужно сложить узор, соответствующий показанному на картинке. Более старшим детям предлагают также куб Линка: нужно из 27 по-разному окрашенных кубиков сложить куб, чтобы все его стороны были одинакового цвета. Больному показывают собранный куб, затем разрушают его и просят сложить заново.
В этих методиках большое значение имеет то, как выполняет ребенок задание: действует ли он по методу проб и ошибок или по определенному плану.
Важно помнить, что праксис формируется по мере созревания ребенка, поэтому маленькие дети не могут выполнять еще таких простых действий, как причесывание, застегивание пуговиц и т. д. Апраксии в их классическом виде, как и агнозии, встречаются преимущественно у взрослых.
Агнозией называется нарушение узнавания раздражителей, сигналов, поступающих из внешней среды. Агнозии бывают следующих видов.
Агнозия поверхностной и глубокой чувствительности наблюдается при поражении постцентральной извилины и прилежащих к ней отделов теменной доли. При этом нарушаются сложные виды чувствительности — чувство локализации, дискриминации, двумерно-пространственное или штриховое. Утрачивается возможность определять предметы на ощупь (астереогно-зия). При поражении нижних отделов доли возникает своеобразное гностическое расстройство, вошедшее в литературу под названием нарушения схемы тела. Этот синдром почти всегда связан с локализацией патологического очага в правом полушарии мозга (у праворуких). Нарушение схемы тела может проявляться в клинике по-разному. Анозогнозия — это неосознание паралича конечностей. Больные без грубых психических дефектов не жалуются на слабость в конечностях, не замечают своего паралича, не проявляют в связи с ним ни малейшего беспокойства. Они уверяют, что могут передвигаться, двигать парализованными конечностями, но только “не хотят”. Другим видом нарушения схемы тела является аутотопагнозия — неузнавание частей собственного тела. Такие больные не могут найти или показать свою руку, ногу и другие части тела. Вариантом аутотопагнозии является агнозия пальцев руки, причем больные могут не узнавать не только собственные, но и пальцы других лиц. Ощущение отчужденности своих конечностей заключается в том, что больные, хотя и находят части своего тела, воспринимают их как чужие. К данной группе симптомов относится также псевдополимелия — ощущение ложных конечностей. Чаще всего больные ощущают третью руку. Иногда у больных возникает ощущение иллюзорных движений в парализованных конечностях, ощущение изменения величины тела или его отдельных частей. Следует отметить, что все эти своеобразные симптомы нередко возникают у больных с более или менее сохранной психикой, при наличии правильной ориентировки во времени, окружающей обстановке.
Слуховая агнозия возникает при поражении височных долей. Она заключается в потере способности узнавать предметы по характерным для них звукам (часы — по тиканью, машину — по гулу мотора и т. п.). Повреждение внутренней поверхности височной доли вызывает обонятельную и вкусовую агнозию.
Зрительная агнозия может возникнуть при поражении наружной поверхности затылочной доли. Больные теряют возможность узнавать и понимать видимое, что приводит их к полной дезориентировке. Выпадение функций коры этой области приводит также к извращению цветовых восприятии, восприятии формы и размеров видимого (микро- и макрофотопсии). При раздражении этой зоны коры могут возникать зрительные галлюцинации в виде цветного света.
Одним из видов зрительной агнозии является алексия — нарушение способности читать и понимать написанное. При этом обычно расстраивается и письмо, хотя полной аграфии не наблюдается. Алексия возникает при процессах в угловой извилине.
Для выявления агнозии больному предлагают узнавать предметы по зрительным, слуховым, осязательным, обонятельным, вкусовым восприятиям, а также проверяют схему тела, т. е. способность определять положение и размеры отдельных частей своего тела, пальцев, его отношение к имеющимся в связи с болезнью нарушениям.
Функциональная асимметрия больших полушарий головного мозга.
ФУНКЦИОНАЛЬНАЯ АСИММЕТРИЯ ПОЛУШАРИЙ БОЛЬШОГО МОЗГА
Учение о межполушарной асимметрии берет начало с 1861 г., когда французский врач П. Брока (Вгоса Р., 1824-1880) установил наличие в левом полушарии мозга так называемого моторного центра речи. Исследования последующих лет позволили создать представление о различии участия левого и правого полушарий в психической деятельности. Полушарие, от которого прежде всего зависит функция речи, стало именоваться доминантным. У большинства людей им оказалась левая гемисфера.
Пониманию функциональных различий роли правого и левого полушарий мозга в формировании психики человека способствовало обследование больных, подвергшихся операциям: 1) префронтальной лейкотомии — перерезке путей, связывающих лобные отделы полушарий с подкорковыми образованиями, разработанной в 1935 г. Е. Моницом (Moniz Е., 1874—1955) для лечения больных с аффективными психозами и шизофренией; 2) рассечению мозолистого тела — расщеплению мозга с целью лечения эпилепсии. В 1949 г. за разработку этих операций португальскому нейрохирургу Е. Моницу была присуждена Нобелевская премия.
В 60-х годах XX в. исследования мозга после комиссуротомии проводил профессор психологии Калифорнийского университета (США) Р. Сперри (Sperry R.). Он установил, что после рассечения мозолистого тела процессы в каждом полушарии протекают независимо, словно действуют два человека — каждый со своим жизненным опытом. В каждом полушарии представлены свои функции: в левом — речь, письмо, счет, в правом — восприятие пространственных отношений и не дифференцируемое словами опознание. За эти исследования Р. Сперри в 1981 г. получил Нобелевскую премию.
Большой вклад в разработку проблемы межполушарной асимметрии внесла группа нейропсихологов во главе с А.Р. Лурия (1902—1977), работавшая на базе НИИ нейрохирургии им. Н.Н. Бурденко в 50—70-х годах.
Функциональную асимметрию левого и правого полушарий можно рассматривать как эволюционное приобретение, отражающее достигнутый человеком исключительно высокий уровень функциональной дифференциации его мозга. По одной из гипотез с появлением зачатков абстрактного мышления и речи у далеких предков современного человека эти функции взяло на себя левое полушарие. В связи с этим связанная с левым полушарием правая рука постепенно становилась более активной и вместе с тем более сильной и ловкой. Абстрактное мышление и речь, находясь во взаимозависимости, постепенно совершенствовались и приобретали для человека все большую значимость.
В правом полушарии получили дальнейшее развитие функции конкретного мышления, восприятия и дифференциации неречевых звуков, музыки. Есть мнение, что правое полушарие имеет преимущества в обеспечении самосознания, в осуществлении ориентировки во внешнем пространстве, в узнавании людей по индивидуальным особенностям лица, голосу, в конструировании предметных действий.
В формировании функциональной асимметрии корковых полей большого мозга в процессе онтогенеза и последующего развития ребенка важное значение имеет наследственность. Признается, что у части людей, как правило, у левшей, возможна своеобразная ротация психических функций и тогда доминантным может оказаться правое полушарие. Однако у левшей в большинстве случаев асимметрия полушарий не столь выражена, как у правшей, при этом нередко отмечается сближение функциональных возможностей правой и левой руки, и в таком случае говорят об амбидекстрии.
На практике иногда возникает потребность выяснить, праворукость или леворукость имеет место у конкретного пациента, и таким образом ориентировочно определить, какое из его полушарий следует признать доминантным. Методов такой дифферениировки несколько. Можно уточнить, какая рука у пациента сильнее, на какой руке пальцы кисти более сильные и ловкие. Силу кистей рук можно проверить кистевым динамометром. Следует проверить, какой рукой пациент предпочитает резать хлеб, зажигать спичку и т.п. Контралатеральная доминантному полушарию рука обычно оказывается сверху, если пациент аплодирует, складывает руки на груди («по-нанолеоновски»). Большой палец этой руки обычно оказывается сверху, если попросить пациента свести кисти так, чтобы пальцы одной из них оказались между пальцами другой. На стороне, противоположной доминантному полушарию, обычно оказывается так называемая толчковая нога.
В 1981 г. Н.Н. Брагина и Т.А.Доброхотова предложили классификацию функциональных асимметрий. Неодинаковость двигательной активности правой и левой половин тела в ней рассматривается как моторная асимметрия. Неравнозначность восприятия объектов, расположенных справа и слева от сагиттальной плоскости тела, обозначается как сенсорная асимметрия. Наконец, специализация правого и левого полушарий мозга в осуществлении различных форм психической деятельности признается асимметрией психических функций.
В процессе развития ВПФ одно из полушарий, называемое доминантным (обычно левое), специализируется на обеспечении абстрактного мышления и речи — функций, свойственных только человеку. Левое полушарие, кроме того, оказалось ведущим в формировании наиболее сложных абстрактных психических процессов. Развитие же правого полушария создает возможности совершенствовать конкретное мышление, улавливать и адекватно оценивать особенности интонаций речи, воспринимать и дифференцировать неречевые звуки, в частности звуки музыки. Правое полушарие обеспечивает общее, зрительное и пространственное восприятие (табл. 15.1).
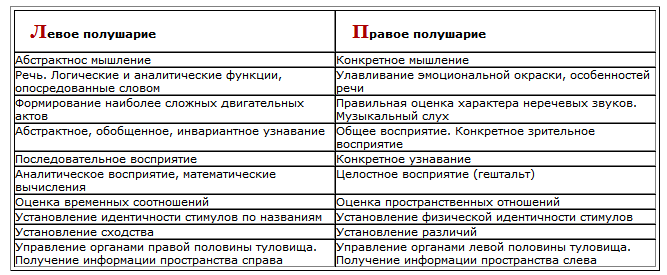
Некоторые современные психологи и физиологи (БатуевА.Б., 1991 и др.) считают, что человек с превалированием левополушарных функций тяготеет к теории, имеет больший словарный запас и активно им пользуется, ему присуща жизненная активность, целеустремленность, способность прогнозировать события. «Правополушарный» человек тяготеет к конкретным видам деятельности, он медлителен и неразговорчив, но наделен способностью тонко чувствовать и переживать и склонен к созерцательности и воспоминаниям. В норме для большинства людей характерно двуединство этих крайних проявлений поведения и психики.
Существует мнение (Костандов Э.А., 1983) и о том, что у здорового человека имеет место взаимодополняющее сотрудничество обоих полушарий и преимущество функции одного из них проявляется только в определенной стадии того или иного вида нейропсихической деятельности. Отмечается, что, по-видимому, правое полушарие быстрее, чем левое, обрабатывает поступающую информацию. Зрительно-пространственный анализ стимулов сначала осуществляется в правом полушарии, а затем передается в левое, где происходит окончательный высший, семантический анализ и осознание характера этих стимулов.
В настоящее время есть основания для обобщения накопленных сведений о межполушарной асимметрии и определения значения этой асимметрии для психической деятельности человека. Т.А. Доброхотова, Н.Н. Брагина и соавт. в 1998 г. на основании литературных и собственных материалов по этой проблеме пришли к выводу, что асимметрия мозга может быть представлена как проявление его функциональной зрелости. Она нарастает в детстве, обеспечивая нормальное психическое развитие ребенка, достигает максимума к зрелому возрасту, определяя возможную для данного человека эффективность его психической деятельности, и нивелируется в позднем возрасте, что проявляется постепенным снижением продуктивности психических процессов.
Исследование вегетативной нервной системы.
Большое внимание уделяется исследованию вегетативной нервной системы, регулирующей функции кровообращения, дыхания, пищеварения, выделения и др. Нормальная деятельность ее очень важна в обеспечении гомеостазиса. Через вегетативную нервную систему осуществляется адаптационно-трофические влияния центральной нервной системы, которые в значительной степени обусловливают функциональное состояние всего организма. ^ В вегетативной нервной системе выделяют симпатический и парасимпатический отделы, которые оказывают противоположные влияния на функции иннервируемых ими органов (например, возбуждение симпатического отдела приводит к учащению сердцебиений, а парасимпатического - к замедлению их). Однако симпатический и парасимпатический отделы могут действовать синер-гически (например, в критической ситуации, требующей незамедлительной адаптации к неожиданным воздействиям, симпатический отдел обеспечивает быструю мобилизацию энергетического потенциала организма, его адаптацию к изменившимся условиям, а парасимпатический - активно включается в действие, если напряжение становится длительным). При исследовании вегетативной нервной системы используют ряд инструментальных методов исследования и специальных проб, позволяющих установить функциональное состояние ее симпатического и парасимпатического отделов и выявить степень нарушения их взаимодействия. Следует заметить, что объективную оценку состояния вегетативной нервной системы дать непросто. Проявления ее деятельности весьма разнообразны, и каждая проба свидетельствует в основном о состоянии той или иной функции, обеспечиваемой вегетативной нервной системой. В целом о тонусе ее можно судить лишь на основании анализа результатов большого числа различных проб и инструментальных методов исследования. Опишем здесь некоторые из них. ^ Проба на дермографизм (кожно-сосудистая реакция) Выполняя ее, по коже проводят тупым концом металлической или деревянной палочки несколько штрихов. Через 5-15 с после раздражения на коже появляется полоска - розовая (в норме), белая (при повышенной возбудимости симпатической иннервации кожных сосудов), красная или выпукло-красная (при повышенной возбудимости парасимпатической иннервации кожных сосудов). ^ Проба Ашнера При поведении пробы Ашнера подсчитывается пульс в покое за 15 с (f1), затем подушечками большого и указательного пальцев производятся надавливания на глазные яблоки в течение 10 с с подсчетом пульса (f2). После прекращения надавливания на глазные яблоки продолжается подсчет пульса в течение двух 15-секундных интервалов (f3 и f4). Разница между значениям f1 и f2 указывает на степень замедления пульса, а величины f3 и f4 характеризуют восстановление его после надавливания. При нормальной возбудимости парасимпатического отдела вегетативной нервной системы пульс урежается на 6-12 уд/мин (наблюдается обычно у спортсменов с хорошим состоянием тренированности). При замедлении пульса более чем на 16 уд/мин реакция на пробу Ашнера считается усиленной. Если же пульс учащается, то говорят об извращенной реакции, а при отсутствии изменения пульса - об отрицательной реакции. ^ Ортостатическая проба Дает представление о симпатическом отделе вегетативной нервной системы, ее часто используют при исследовании сердечно-сосудистой системы спортсмена, так как она позволяет судить о регуляции сосудистого тонуса. Заключается ортостатическая проба в переводе тела из горизонтального положения в вертикальное или близкое к нему. При этом направление главных сосудов будет совпадать с направлением действия силы тяжести, обусловливающей возникновение гидростатических сил, затрудняющих кровообращение. Влияние гравитационного поля Земли на деятельность сердечно-сосудистой системы довольно значительно при снижении адаптационной способности аппарата кровообращения: может существенно страдать кровоснабжение головного мозга, что выражается в развитии так называемого ортостатического коллапса. Ортостатическая проба как метод функциональной диагностики часто используется в клинической практике. Ее проводят при экспертизе трудоспособности, при диагностике гипотонических состояний и в других случаях. Широкое применение она нашла при обследовании летчиков и космонавтов. Весьма перспективной ортостатическая проба, проводимая в различных вариантах, оказалась при обследовании спортсменов. При переходе из горизонтального положения в вертикальное затрудняется кровоток в нижней половине тела. Особенно затрудняется он в венах, что приводит к депонированию в них крови, степень которого зависит от тонуса вен. Возврат крови к сердцу значительно уменьшается, в связи с чем на 20-30% может снижаться систолический выброс. Частота сердечных сокращений при этом компенсаторно увеличивается, что позволяет поддерживать минутный объем кровообращения на прежнем уровне. ^ Ортостатическая проба по Шеллонгу представляет собой активную пробу, при которой испытуемый самостоятельно переходит из горизонтального положения в вертикальное и в дальнейшем стоит неподвижно. Чтобы уменьшить наблюдаемое при этом напряжение мускулатуры, Ю.М. Стойда (1974) предложил изменить вертикальную позу испытуемого на другую, при которой ноги его находятся на расстоянии одной ступни от стены, а сам испытуемый опирается на нее спиной, под крестец подкладывается валик диаметром 12 см. При такой позе достигается более выраженное расслабление мышц. Угол наклона тела относительно горизонтальной плоскости составляет около 75°. Для проведения пассивной ортостатической пробы необходим поворотный стол. Проводиться она может в различных модификациях под углом наклона стола от 60 до 90° и длительности преывания испытуемого в вертикальном положении до 20 мин. При проведении ортостатической пробы обычно регистрируется частота сердечных сокращений (ЧСС) и артериальное давление (АД), однако при наличии соответствующей аппаратуры исследование можно дополнить, к примеру, регистрацией поликардиограммы и плетизмограммы. ^ Функциональное состояние вестибулярного анализатора Можно оценить с помощью специальных проб, которые подразделяют на активные (т.е. выполняемые самим испытуемым) и пассивные. Некоторые из них мы уже описали выше (проба Ромберга и пальценосовая проба Барани). Довольно проста и информативна проба Яроцкого: выполнение в положении стоя кружений головой в одну сторону (вправо или влево) в темпе два кружения в 1 с. Фиксируется время сохранения равновесия. У нетренированных оно составляет в среднем 28 с. У спортсменов время сохранения равновесия может составлять 60-80 с и более. Наиболее объективную функцию вестибулярного анализатора можно составить по результатам вращательных проб (Барани, Воячека и др.), выполняемых в кресле Барани. Опишем некоторые из них. ^ Проба Барани. Испытуемый усаживается в кресло и закрывает глаза, производят 10 оборотов кресла за 20 с. После остановки вращения наблюдается нистагим глаз (т.е. ритмические горизонтальные движения глазных яблок, связанные с раздражением полукружных каналов), средняя продолжительность которого – 20-30 с. Оцениваются также отклонения туловища и вегетативные реакции (сдвиги пульса артериального давления и т.д.). Удлинение времени нистагма до 80-100 с и более, а также появление тошноты и рвоты указывают на повышенную возбудимость полукружных каналов.
Исследование симптомов натяжения корешков и нервов.
Исследуют симптомы натяжения корешков и «положения», в основе большинства которых лежит рефлекторная миофиксация пораженного двигательного сегмента позвоночника вследствие раздражения рецепторов его деформированных тканей.
Симптом де-Клейна. При форсированных поворотах и запрокидывании головы могут возникать ощущения головокружения, тошноты, шума в голове. Это указывает на заинтересованность позвоночной артерии.
Симптом Фенца – феномен «наклонного» вращения. Если при наклоненной вперед голове вращение ее в обе стороны вызывает боль, то это указывает на наличие трущихся спондилотических разрастаний смежных позвонков.
Симптом Нери. При активных и пассивных наклонах головы вперед боль возникает в зоне пораженного корешка.
Симптом Спурлинга – феномен «межпозвонкового отверстия». При нагрузке на голову, наклоненную на плечо или наклоненную и повернутую в больную сторону, возникают парестезии или боли, отдающие в зону иннервации корешка, подвергающегося компрессии в межпозвонковом отверстии.
Симптом Лермитта. При резком наклоне головы вперед появляется боль в виде прохождения электрического тока через все тело вдоль позвоночника.
Проба Берчи. Больной сидит на стуле, врач стоит позади больного, охватывает ладонями нижнюю челюсть, голову прижимает к груди, поднимается на носки и проводит вытяжение шейного отдела позвоночника. Если при этом меняется характер и интенсивность шума в ухе или в голове, болей в области шеи, то это указывает на заинтересованность шейного отдела позвоночника в возникновении симптомов.
Симптом «вожжей». При поражении грудных позвонков длинные мышцы спины ниже уровня поражения напряжены и при наклонах больного напрягаются в виде натянутых вожжей. Обычно обнаруживается при вторичной радикулалгии (туберкулез, метастаз опухоли, реже грыжа Шморля).
Проба Бонне – приведение и ротация внутрь бедра сопровождается болями вследствие натяжения грушевидной мышцы.
Симптом Ласега-Лазаревича. Различают три степени его выраженности.
I степень (слабо выраженный) – боль по ходу дерматома (корешка) появляется при поднятии ноги до угла 60°. Боль интенсивная, имеется умеренное защитное сокращение мышц спины, брюшной стенки, таза;
II степень (умеренно выраженный) – боль появляется при поднятии ноги до угла 45?, возникает резкое защитное сокращение отдельных мышц, умеренная вегетативная реакция;
III степень (резко выраженный) – угол поднятия ноги составляет до 30°, возникает генерализованное защитное сокращение мышц, резкая вегетативная реакция.
Модификация симптома Ласега, которое можно использовать в экспертных случаях: 1) появление боли при опускании ноги с края кушетки в положении больного лежа на животе; 2) исследование симптома Ласега в положении больного стоя; 3) прием Венгерова – сокращение брюшных мышц при исследовании симптома Ласега (необходимо предварительно отвлечь внимание больного).
Симптом «посадки» - сгибание больной ноги или обеих ног при попытке больного сесть в постели с выпрямленными ногами.
Симптом Бехтерева (перекрестный симптом Ласега) – возникновение боли в «больной» ноге при исследовании симптома Ласега на здоровой стороне.
Симптом Васермана – возникновение боли по передней поверхности бедра при подъеме вверх выпрямленной ноги у больного, лежащего на животе.
Симптом Мацкевича – появление боли по передней поверхности бедра при сгибании голени у больного, лежащего на животе.
Симптом «кашлевого толчка» (Дежерина) – появление боли в пояснице при кашле, чихании, натуживании.
Синдром Говерса-Сикара – боль по ходу седалищного нерва при сильном тыльном разгибании стопы.
Симптом Сикара - боль по ходу седалищного нерва при сильном подошвенном сгибании стопы у лежащего больного.
Симптом «звонка» - при надавливании на межостистую связку, остистый отросток или, лучше, на паравертебральные точки – боль отдает в корешковую или склеротомную зону больной ноги.
Амоса симптом – характеризуется своеобразным переходом из положения лежа в положение сидя – пытаясь, сесть, больной помогает себе, упираясь руками в поясничную область. Симптом отмечают при вертеброгенном пояснично-крестцовом болевом синдроме.
В основе большинства из них лежит миофиксация (рефлекторная, подсознательная) пораженного двигательного сегмента позвоночника вследствие раздражения рецепторов его деформированных тканей.
Симптом Фенца — феномен «наклонного» вращения. Голову наклонить вперед и вращать в обе стороны. Возникновение боли указывает на наличие трущихся спондилотических разрастаний смежных позвонков.
При форсированных поворотах и запрокидывании головы могут возникать головокружение, тошнота, шум в голове. Это указывает на вовлечение в процесс позвоночной артерии
Симптом Спурлинга — феномен «межпозвоночного отверстия». При нагрузке на голову, наклоненную на плечо или наклоненную и повернутую в больную сторону, возникают парестезии или боль, отдающая в зону иннервации корешка, подвергающегося компрессии в межпозвоночном отверстии. Часто зона отдачи соответствует точке надплечья, там же пальпируется узелок нейроостеофиброза.
Проба Берчи — больной сидит на стуле, врач, стоя позади него, охватывает ладонями нижнюю челюсть, голову прижимает к груди, поднимается на носки и вытягивает шейный отдел позвоночника. Если при этом меняется характер и интенсивность шума и боли в ухе или голове, шее, то это указывает на вовлечение в процесс шейного отдела позвоночника.
Симптом Пери — при активных и пассивных наклонах головы вперед боль возникает в зоне пораженного корешка.
Симптом осевой нагрузки — при надавливании на голову по вертикальной оси возрастают боль и парестезии в зоне пораженного корешка.
Симптом Лермитта — при резком наклоне головы вперед возникает боль в виде прохождения электрического тока через все тело вдоль позвоночника.
Симптом поднятой и опущенной руки — уменьшение боли при горизонтальном положении руки и возрастание ее с присоединением парестезии по ночам при опущенной руке; позволяет дифференцировать дискогенный процесс от инфекционного и токсического.
Симптом вожжей — при поражении грудных позвонков длинные мышцы спины ниже уровня поражения при наклонах напрягаются в виде натянутых вожжей. Обычно этот симптом положительный при вторичной радикулалгии (туберкулез, метастазы, грыжа Шморля).
Проба Бонне — приведение бедра сопровождается натяжением грушевидной мышцы, а при наличии нейроостеофиброза — и болезненностью.
Симптом Ласега — больной лежит на спине. Разогнутую в колене больную ногу берут за стопу и поднимают вверх, вследствие чего седалищный нерв натягивается и появляется сильная боль по длиннику нерва, отдающая в поясницу. Однако если ногу согнуть в колене, боль прекращается (натянутый до этого нерв расслабляется).
При форсированных поворотах и запрокидывании головы могут возникать головокружение, тошнота, шум в голове. Это указывает на вовлечение в процесс позвоночной артерии.
Симптом Спурлинга — феномен «межпозвоночного отверстия». При нагрузке на голову, наклоненную на плечо или наклоненную и повернутую в больную сторону, возникают парестезии или боль, отдающая в зону иннервации корешка, подвергающегося компрессии в межпозвоночном отверстии. Часто зона отдачи соответствует точке надплечья, там же пальпируется узелок нейроостеофиброза.
Проба Берчи — больной сидит на стуле, врач, стоя позади него, охватывает ладонями нижнюю челюсть, голову прижимает к груди, поднимается на носки и вытягивает шейный отдел позвоночника. Если при этом меняется характер и интенсивность шума и боли в ухе или голове, шее, то это указывает на вовлечение в процесс шейного отдела позвоночника.
Симптом Пери — при активных и пассивных наклонах головы вперед боль возникает в зоне пораженного корешка.
Симптом осевой нагрузки — при надавливании на голову по вертикальной оси возрастают боль и парестезии в зоне пораженного корешка.
Симптом Лермитта — при резком наклоне головы вперед возникает боль в виде прохождения электрического тока через все тело вдоль позвоночника.
Симптом поднятой и опущенной руки — уменьшение боли при горизонтальном положении руки и возрастание ее с присоединением парестезии по ночам при опущенной руке; позволяет дифференцировать дискогенный процесс от инфекционного и токсического.
Симптом вожжей — при поражении грудных позвонков длинные мышцы спины ниже уровня поражения при наклонах напрягаются в виде натянутых вожжей. Обычно этот симптом положительный при вторичной радикулалгии (туберкулез, метастазы, грыжа Шморля).
Проба Бонне — приведение бедра сопровождается натяжением грушевидной мышцы, а при наличии нейроостеофиброза — и болезненностью.
Симптом Ласега — больной лежит на спине. Разогнутую в колене больную ногу берут за стопу и поднимают вверх, вследствие чего седалищный нерв натягивается и появляется сильная боль по длиннику нерва, отдающая в поясницу. Однако если ногу согнуть в колене, боль прекращается (натянутый до этого нерв расслабляется).
4) сонной артерии — верхняя тройничного нерва (тригеминальная), диафрагмального нерва (над серединой ключицы), надплечья (в средней трети), срединная точка плеча, лучевой артерии, возвышения большого пальца (тенара), межреберная, солнечного сплетения (посредине между пупком и лобком), Лапинского (у внутреннего края подколенной складки), артерии стопы;
5) верхнего шейного симпатического узла.
6) звездчатого узла — от поперечного отростка.
показания и противопоказания к люмбальной пункции.
Пункция субарахноидального пространства: проводится в поясничной области с диагностической или лечебной целью.
Показания к проведению люмбальной пункции
Субарахноидальное кровоизлияние при ушибах головного и спинного мозга
Менингиты, менингоэнцефалиты и миелиты, а также другие воспалительные осложнения
Ликворея (истечение ликвора из носа, ушей)
Гидроцефалия
Арахноидит и др.
Эндолюмбальное введение лекарственных препаратов (например, антибиотиков при гнойном менингоэнцефалите и др.)
Введение рентгеноконтрастных йодосодержащих веществ, воздуха, кислорода, озона (для миело - и энцефалографии)
Если она проводится опытным врачом, то не вызывает осложнений. Люмбальную пункцию проводят в стерильных условиях. Больного укладывают на край кушетки на бок, спиной к врачу, в позе эмбриона - голова прижата к груди, колени - к животу. Плечи и таз должны быть перпендикулярны плоскости кушетки. Правильное положение больного - залог успешного выполнения пункции. Под шею подкладывают подушку; если больному холодно, можно накрыть его одеялом. Поскольку спинной мозг заканчивается на уровне позвонка L1, люмбальную пункцию проводят в промежутке L2-L3 или еще ниже. Ориентиром служат гребни подвздошных костей, поскольку линия, проведенная через них, пересекает позвоночник между позвонками L3 и L4. Межпозвоночные промежутки нащупывают путем пальпации остистых отростков поясничных позвонков. Место пункции обкладывают стерильным бельем и обрабатывают антисептиком и спиртом. Проводят инфильтрационную анестезию подкожной клетчатки 1% лидокаином. Чтобы уменьшить боль от укола, за 1,5 ч до процедуры кожу поясничной области смазывают кремом с 2,5% лидокаином и 2,5% прилокаином . Люмбальную пункцию можно начинать примерно через 5 мин после инфильтрационной анестезии. Пункционную иглу (обычно 22 G) вводят по средней линии между остистыми отростками двух смежных позвонков и медленно продвигают под небольшим углом к длинной оси позвоночника по направлению к пупку. Иглу держат срезом вверх, параллельно волокнам твердой мозговой оболочки, что уменьшает их повреждение. При попадании иглы в субарахноидальное пространство (у взрослых ее для этого обычно надо ввести на 4-5 см) возникает ощущение ее "проваливания". Иногда, по мере продвижения иглы вглубь, периодически извлекают мандрен. Появление СМЖ означает, что игла проникла в субарахноидальное пространство. Если игла упирается в кость, или появляется боль, иррадиирующая в ногу, или СМЖ из иглы не поступает, то иглу полностью извлекают и повторяют пункцию. Как только игла попала в субарахноидальное пространство, к ней присоединяют манометр и измеряют давление СМЖ. В норме оно колеблется синхронно с пульсом и дыханием.
Исследование СМЖ может включать:
- определение клеточного состава и микроорганизмов; клеточный состав определяют в содержимом первой и последней пробирок;
- определение белка, глюкозы и других биохимических показателей;
- реакцию преципитации СМЖ с кардиолипиновым антигеном (VDRL), выявление криптококкового антигена, определение ДНК микроорганизмов и антител к ним;
- определение иммуноглобулинов методом иммуноэлектрофореза (желательно в парных сыворотках), олигоклональных антител, специальные биохимические исследования (определение аммиака, рН, углекислого газа, ферментов и др.) и
- бактериологическое и вирусологическое исследование.
Объем СМЖ, забираемый для анализа, зависит от предполагаемых исследований. Особенно важно иметь достаточно СМЖ для определения клеточного состава.
Если попасть в субарахноидальное пространство после двух или трех попыток не удается, то люмбальную пункцию проводят в положении сидя. Затем больного кладут на бок, измеряют давление СМЖ и берут СМЖ на анализ. Отсутствие СМЖ в большинстве случаев обусловлено неправильным введением иглы, реже - блокадой субарахноидального пространства на уровне спинного мозга или слипчивым арахноидитом . Если при пункции повреждается сосуд твердой мозговой оболочки, то в СМЖ может быть кровь. Чтобы исключить субарахноидальное кровоизлияние, СМЖ берут в несколько пробирок (при повреждении сосуда количество эритроцитов в каждой последующей пробирке будет все меньше, при субарахноидальном кровоизлиянии во всех пробирках оно будет одинаковым). Кроме того, при субарахноидальном кровоизлиянии надосадочная жидкость после центрифугирования (сразу после пункции!) будет ксантохромной (желтой), а при ранении сосуда - прозрачной. СМЖ может также быть ксантохромной при высоком уровне белка (более 150-200 мг%) и заболеваниях печени.
Противопоказания к люмбальной пункции бывают абсолютными и относительными. С особой осторожностью ее проводят при тромбоцитопении или нарушениях свертывания крови в связи с возможностью кровотечения в эпидуральное или субарахноидальное пространство. Если есть риск кровотечения, перед люмбальной пункцией профилактически переливают тромбоцитарную массу, свежезамороженную плазму или временно отменяют антикоагулянты. Люмбальная пункция противопоказана при наличии очагов инфекции кожи или мягких тканей в месте пункции из-за риска инфицирования мозговых оболочек.
При высоком ВЧД (симптомы: головная боль и отек дисков зрительных нервов ) люмбальная пункция может привести к височнотенториальному или мозжечковому вклинению. Если люмбальная пункция все же необходима, то перед ней проводят КТ или МРТ для исключения объемного образования. Только при подозрении на менингит люмбальную пункцию проводят всегда, независимо от величины ВЧД. При этом используют тонкую иглу (24 G). Если ВЧД превышает 40 мм рт. ст., то берут как можно меньше СМЖ, а после процедуры вводят маннитол , 0,75-1,0 г/кг в/в, и (в отсутствие противопоказаний) - дексаметазон , 4-6 мг в/в каждые 6 ч.
Цистернальная и боковая цервикальная пункции проводятся только опытным специалистом. С помощью цистернальной пункции вводят контрастное вещество для миелографии при блокаде субарахноидального пространства.
После люмбальной пункции больному не разрешают вставать в течение часа.
Самое частое осложнение - постпункционная головная боль. Она развивается у 5-10% больных и связана со снижением ВЧД из-за истечения СМЖ через пункционное отверстие. Постпункционная головная боль начинается через 12-48 ч после процедуры и продолжается от нескольких суток до 2 нед. Она усиливается в вертикальном положении и уменьшается в горизонтальном.
Исследование менингеальных симптомов (мышечных контрактур).
Основными, наиболее постоянными и информативными признаками раздражения мозговых оболочек являются ригидность затылочных мышц и симптом Кернига. Их должен знать и уметь выявить врач любой специальности.
Ригидность затылочных мышц - следствие рефлекторного повышения тонуса мышц-разгибателей головы. При проверке этого симптома обследующий осуществляет пассивное сгибание головы больного, лежащего на спине, приближая его подбородок к грудине. В случае ригидности затылочных мышц действие это выполнить не удается из-за выраженного напряжения разгибателей головы (рис. 32.1а). Попытка согнуть голову пациента может привести к тому, что вместе с головой приподнимается верхняя часть туловища, при этом не провоцируются боли, как это бывает при проверке корешкового симптома Нери. Кроме того, надо иметь в виду, что ригидность мышц-разгибателей головы может быть и при выраженных проявлениях акинетико-ригидного синдрома, тогда ему сопутствуют и другие характерные для паркинсонизма признаки.
Симптом Кернига, описанный в 1882 г. петербургским врачом-инфекционистом Кернигом, получил заслуженное широкое признание во всем мире. Проверяется этот симптом следующим образом: нога больного, лежащего на спине, пассивно сгибается под углом 90° в тазобедренном и коленном суставах (первая фаза проводимого исследования), после чего обследующий делает попытку разогнуть эту ногу в коленном суставе (вторая фаза). При наличии у больного менингеального синдрома разогнуть его ногу в коленном суставе оказывается невозможным в связи с рефлекторным повышением тонуса мышц-сгибателей голени; при менингите этот симптом в равной степени положителен с обеих сторон. Вместе с тем надо иметь в виду, что при наличии у больного гемипареза на стороне пареза в связи с изменением мышечного тонуса симптом Кернига может быть отрицательным. Однако у пожилых людей, особенно при наличии у них мышечной ригидности, может возникнуть ложное представление о положительном симптоме Кернига.
болезней, сопровождающихся выраженной общей интоксикацией. Проявлением тяжело протекающего менингита является и своеобразная поза больного, известная как поза «легавой собаки» или поза «взведенного курка»: больной лежит с запрокинутой назад головой и подтянутыми к животу ногами. Признаком резко выраженного менингеального синдрома может быть и опистотонус — напряжение мышц-разгибателей позвоночника, ведущее к запрокидыванию головы и тенденции к переразгибанию позвоночного столба. При раздражении мозговых оболочек возможны симптом Биккеля, для которого характерно почти перманентное пребывание больного с согнутыми в локтевых суставах предплечьями, а также симптом одеяла — тенденция к удержанию больным стягиваемого с него одеяла, который проявляется у некоторых больных менингитом даже при наличии измененного сознания. Немецкий врач О. Leichtenstern в свое время обратил внимание на то, что при менингите перкуссия лобной кости вызывает усиление головной боли и общее вздрагивание (симптом Лихтенштерна).
Возможными признаками менингита, субарахноидального кровоизлияния или сосудисто-мозговой недостаточности в вертебрально-базилярной системе являются усиление головной боли при открывании глаз и при движениях глазных яблок, светобоязнь, шум в ушах, свидетельствующие о раздражении мозговых оболочек. Это менингеальный синдром Манна—Гуревича, описанный немецким невропатологом L. Mann и отечественным психиатром М.Б. Гуревичем.
Давление на глазные яблоки, а также надавливание введенными в наружные слуховые проходы пальцами на переднюю их стенку сопровождается выраженной болезненностью и болевой гримасой, обусловленными рефлекторным тоническим сокращением мышц лица. В первом случае речь идет о бульбофасци-альном тоническом симптоме, описанном при раздражении мозговых оболочек G. Mandonesi, во втором - о менингеальном симптоме Менделя (описал как проявление менингита, немецкий невропатолог К. Mendel.
Широко известен менингеальный скуловой симптом Бехтерева: перкуссия скуловой кости сопровождается усилением головной боли и тоническим напряжением мышц лица (болевой гримасой) преимущественно на той же стороне.
Возможным признаком раздражения мозговых оболочек может быть и выраженная болезненность при глубокой пальпации ретромандибулярных точек (симптом Синьорелли), который описал итальянский врач A. Signorelli. Признаком раздражения мозговых оболочек может быть и болезненность точек Керера, соответствующих местам выхода основных ветвей тройничного нерва - надглазничные, в области клыковой ямки и подбородочные точки, а также точки в подзатылочной области шеи, соответствующие местам выхода больших затылочных нервов. По той же причине возможна и болезненность при давлении на атлантозатылочную мембрану, обычно сопровождающаяся страдальческой мимикой.
Проявлением общей гиперестезии, характерной для раздражения мозговых оболочек, можно признать иногда наблюдаемое при менингите расширение зрачков при любом умеренном болевом воздействии (симптом Перро), который описал французский физиолог J. Parrot, а также при пассивном сгибании головы (зрачковый симптом Флатау), описанный польским невропатологом Е. Flatau.
Попытка больного менингитом по заданию согнуть голову так, чтобы подбородок коснулся грудины, иногда сопровождается раскрытием рта (менингеальный симптом Левинсона).
Польский невропатолог Е. Герман описал два менингеальных симптома: 1) пассивное сгибание головы больного, лежащего на спине с вытянутыми ногами, вызывает разгибание больших пальцев стоп; 2) сгибание в тазобедренном суставе выпрямленной в коленном суставе ноги сопровождается спонтанным разгибанием большого пальца стопы.
Широкую известность получили четыре менингеальных симптома Брудзинского:
1) щечный симптом - при надавливании на щеку под скуловой дугой на той же стороне приподнимается надплечье, рука сгибается в локтевом суставе;
2) верхний симптом - при попытке согнуть голову лежащего на спине больного, т.е. при попытке выявления ригидности затылочных мышц, ноги его непроизвольно сгибаются в тазобедренных и коленных суставах, подтягиваясь к животу; 3) средний, или лобковый, симптом - при давлении кулаком на лобок лежащего на спине больного ноги его сгибаются в тазобедренных и коленных суставах и подтягиваются к животу; 4) нижний симптом - попытка разогнуть в коленном суставе ногу больного, согнутую до этого в тазобедренном и коленном суставах, т.е. проверка симптома Кернига, сопровождается подтягиванием к животу и другой ноги.
Непроизвольное сгибание ног в коленных суставах при попытке обследующего приподнять верхнюю часть тела больного, лежащего на спине со скрещенными на груди руками, известен как менингеальный симптом Холоденко.
Австрийский врач Вайсе заметил, что в случаях менингита при вызывании симптомов Брудзинского и Кернига происходит спонтанное разгибание 1-го пальца стоп (симптом Вайсса). Спонтанное разгибание большого пальца стопы и иногда веерообразное расхождение остальных ее пальцев может быть также при надавливании на коленный сустав лежащего на спине с вытянутыми ногами больного менингитом - менингеальный симптом Штрюмпля.
Французский невролог G. Guillain установил, что при давлении на переднюю поверхность бедра или сжатии передних мышц бедра у лежащего на спине больного менингитом непроизвольно сгибается в тазобедренном и коленном суставах нога на другой стороне (менингеальный симптом Гийена). Отечественный невролог Боголепов обратил внимание на то, что при вызывании симптома Гийена, а иногда и симптома Кернига у больного возникает болевая гримаса (менингеальный симптом Боголепова). Разгибание большого пальца стопы при проверке симптома Кернига как проявление раздражения мозговых оболочек (симптом Эдельмана).
Надавливание на коленный сустав больного, сидящего в постели с вытянутыми ногами, вызывает спонтанное сгибание в коленном суставе другой ноги — это симптом Неттера — возможный признак раздражения мозговых оболочек. При фиксации к постели коленных суставов лежащего на спине больного он не может сесть, так как при попытке к этому спина откидывается назад и между нею и выпрямленными ногами образуется тупой угол — менингеальный симптом Мейтуса.
Американский хирург G. Simon (I866—1927) обратил внимание на возможное у больных менингитом нарушение корреляции между дыхательными движениями грудной клетки и диафрагмы (менингеальный симптом Саймона).
У больных менингитом иногда после раздражения кожи тупым предметом возникают выраженные проявления красного дермографизма, ведущие к формированию красных пятен (пятна Труссо). Этот признак как проявление туберкулезного менингита описал французский врач A. Trousseau (1801 — 1867). Нередко в тех же случаях у больных наблюдается напряжение брюшных мышц, обусловливающее втянутость живота (симптом «ладьевидного» живота). В ранней стадии туберкулезного менингита отечественный врач Сырнев описал увеличение лимфатических узлов брюшной полости и обусловленное этим высокое стояние диафрагмы и проявления спастичности восходящего отдела толстой кишки (симптом Сырнева).
Когда больной менингитом ребенок садится на горшок, он стремится опереться руками о пол позади спины (менингеальный симптом горшка). Положителен в таких случаях бывает и феномен «поцелуя колена»: при раздражении мозговых оболочек больной ребенок не может коснуться губами колена.
При менингите у детей первого года жизни французский врач A. Lesage описал симптом «подвешивания» : если здорового ребенка первых лет жизни взять под мышки и приподнять над постелью, то при этом он «семенит» ногами, как бы ища опору. Ребенок, больной менингитом, оказавшись в таком положении, подтягивает ноги к животу и фиксирует их в этой позиции.
Французский врач Lesage-Abrami обратил внимание, что у детей, больных менингитом, нередко наблюдаются сонливость, прогрессирующее исхудание и нарушение ритма сердечной деятельности (синдром Лесажа-Абрами).
Завершая эту главу, повторим, что при наличии у больного признаков менингеального синдрома с целью уточнения диагноза должен быть произведен поясничный прокол с определением при этом ликворного давления и с последующим анализом ЦСЖ. Кроме того, больному следует провести тщательное общесоматическое и неврологическое обследование, а в дальнейшем — в процессе лечения больного необходим систематический контроль за состоянием терапевтического и неврологического статуса.
Неврологическое исследование больного в коматозном состоянии.
Особенности неврологического исследования больных с тяжелой травмой черепа и головного мозга
При поступлении больного с тяжелой травмой черепа и головного мозга в стационар в первую очередь необходимо обращать внимание на состояние сердечно-сосудистой деятельности и дыхания, которые, как правило, бывают нарушены. Только после проведения соответствующих мероприятий, имеющих целью нормализацию этих функций и назначения целенаправленной терапии, следует приступать к тщательному неврологическому исследованию пациента.
Важное значение при этом имеет точный сбор анамнестических сведений как о времени и характере травмы (транспортная, производственная, бытовая, спортивная), так и о самом больном. У больного, находящегося в оглушенном состоянии, опрос жалоб и выяснение обстоятельств травмы могут быть крайне затруднены, а зачастую невозможны. В таком случае врач должен получить интересующие его сведения от окружающих, родственников или врачей скорой помощи. Позднее анамнез должен быть уточнен и дополнен, ибо знание о каких-либо сопутствующих заболеваниях (диабет, нефрит) существенным образом влияет на ход дальнейшего лечения больного и, в конечном итоге, может определить тот или иной прогноз.
При первичном осмотре необходимо обследовать все тело больного, обращая внимание на окраску кожных покровов, наличие ссадин и кровоподтеков (особенно при транспортной травме и падениях с высоты) с целью выявления возможных повреждений органов грудной клетки и брюшной полости, позвоночника и костей конечностей. Определяется степень наполнения мочевого пузыря. Нельзя забывать при этом и о визуальном исследовании мочи, которая может быть прозрачной, мутной или с примесью крови.
Уже при первичном осмотре можно отметить наличие или отсутствие активных движений конечностями с обеих сторон или с одной стороны. В процессе осмотра уточняется, связаны ли ограничения движений конечностей с поражением головного мозга (ушиб его, внутричерепная гематома) либо обусловлены повреждением костей конечностей и суставно-мышечного аппарата.
При осмотре головы больного определяются, как и на теле, следы травмирующей силы — ссадины, раны, гематомы. Наличие волос обычно затрудняет осмотр, в связи с чем их целесообразно сбрить. Внимательное обследование очень важно в диагностическом отношении. Так, если пальпируется гематома под galea aponeurotica, можно предполагать наличие перелома подлежащих костей. Гематома в области орбит и сосцевидных отростков иногда может косвенно указывать на перелом основания черепа. Истечение ликвора с кровью или мозгового детрита из наружных слуховых проходов, носовых ходов или ротовой полости является абсолютным признаком перелома костей основания черепа и свидетельствует о тяжелом повреждении вещества мозга.
Важнейшим звеном в неврологическом исследовании является определение степени и глубины нарушения сознания с учетом его динамики. При наличии светлого промежутка между травмой и началом изменений сознания возникает серьезное подозрение на сдав-ление головного мозга. К таким больным надо относиться с повышенной внимательностью. Это относится и к тем больным, психика которых характеризуется прогрессирующей заторможенностью.
В соответствии с классификацией, принятой в Ленинградском научно-исследовательском нейрохирургическом институте им. проф. А. Л. Поленова, следует различать 4 вида нарушения сознания у больных с травмой черепа и головного мозга: оглушение, сомноленция, сопор, кома.
Общая симптоматика оглушения при закрытой травме черепа и головного мозга проявляется резким повышением порога для всех внешних раздражителей, затрудненным и замедленным образованием ассоциаций. Для больных в оглушенном состоянии характерно ослабление степени выраженности двигательных реакций. Ответы больных замедленны, они часто не ориентируются во времени, месте. Взгляд и выражение лица безразличные.
Кома характеризуется исчезновением реакций на любые раздражители. Больной неподвижен. Отмечается арефлексия. Акт глотания отсутствует. Мышечный тонус низкий. В этом состоянии нарастают нарушения дыхания и сердечной деятельности. Коматозное состояние является весьма неблагоприятным для прогноза и требует проведения самых энергичных лечебных мероприятий.
При травме черепа и головного мозга острые клинические проявления со стороны центральной нервной системы могут быть представлены общемозговыми симптомами, симптомами поражения черепномозговых нервов и самого вещества мозга (очаговыми, местными симптомами).
Общемозговые симптомы возникают независимо от локализации повреждения головного мозга, в результате нарушения деятельности мозга в целом, расстройств циркуляции крови и ликвора. Между степенью тяжести травмы и выраженностью общемозговых симптомов существует прямая зависимость. К общемозговым симптомам относится в первую очередь нарушение сознания. В зависимости от глубины нарушения сознания можно говорить об оглушенном, сомнолентном, сопорозном или коматозном состоянии. Нередко у больных, находящихся в бессознательном состоянии, может отмечаться выраженное психомоторное возбуждение. .
К общемозговым симптомам относится также рвота. Она возникает в результате раздражения рвотного центра в дне IV желудочка, ядер вестибулярных или блуждающих нервов.
Обращают на себя внимание и различные нарушения сердечнососудистой деятельности в виде брадикардии или тахикардии. Замедление пульса может быть обусловлено раздражением ядер, блуждающего нерва, связанным с травмой, а в последующем — с повышением внутричерепного давления. Учащение пульса на фоне падения артериального давления свидетельствует об угнетении жизненно важных бульбарных центров. Наряду с этим отмечаются нарушения частоты, глубины и ритма дыхания.
Симптомы поражения черепно-мозговых нервов представляют большую ценность для уточнения локализации поражения костей черепа и вещества мозга. Наличие аносмии или гипосмии в совокупности с другими симптомами позволяет предполагать наличие перелома черепа в области передней черепной ямки и поражения базальных отделов лобных долей.
Чрезвычайно важно постоянное наблюдение за формой и величиной зрачков, их реакцией на свет. Двустороннее расширение зрачков при отсутствии зрачковых реакций является симптомом поражения ствола мозга и считается прогностически неблагоприятным признаком
При исследовании глазодвигательной функции иногда отмечаются «плавающие» движения глазных яблок, разное стояние их по вертикали, сходящееся или расходящееся косоглазие. Все эти проявления также указывают на вовлечение в патологический процесс верхних отделов ствола. При исследовании группы глазодвигательных нервов можно выявить поражение отводящего нерва, хотя нужно отметить, что слабость VI нерва чаще выявляется не в первые часы после травмы, а в более позднем периоде.
Необходимо обращать внимание и на спонтанный нистагм, ибо он в совокупности с другими мозжечковыми симптомами (если таковые выявляются) может свидетельствовать о поражении образований задней черепной ямки.
Поражение тройничного нерва проявляется снижением или отсутствием корнеального рефлекса, нарушением чувствительности на лице.
Примерно в 20% случаев травмы черепа и головного мозга встречаются признаки поражения лицевого нерва (Kobcke).
У больных в состоянии оглушения это выявляется невозможностью наморщить лоб и сомкнуть веки на стороне поражения, сглаженностью носо-губной складки. У больных в коматозном состоянии можно наблюдать, как «парусит» при дыхании щека на стороне пораженного нерва. Повреждения VI нерва особенно часто бывают при переломах пирамидки височной кости. Повреждение периферической части лицевого нерва может наступить и при переломах скуловой кости.
Проверка вестибулярной и кохлеарной функций VIII нерва в остром периоде тяжелой травмы черепа и головного мозга весьма затруднительна и бывает практически невозможной.
IX, XI и XII пары черепномозговых нервов только в исключительных случаях оказываются поврежденными в результате непосредственного воздействия травмирующей силы.
Поражение блуждающего нерва проявляется различными изменениями со .стороны дыхания и сердечно-сосудистой деятельности, в виде нарушения частоты и амплитуды дыхания, бради- и тахикардии, изменения артериального давления.
Большое значение в . оценке тяжести состояния больных при исследовании каудальной группы черепномозговых нервов придается акту глотания. Отсутствие II фазы (рефлекторной) глотания у больного с тяжелой травмой черепа и головного мозга на фоне прогрессирующих нарушений жизненно важных функций и нарастания неврологических симптомов является прогностически крайне неблагоприятным признаком.
После уточнения выраженности и характера поражений черепномозговых нервов следует приступить к исследованию двигатель-но-рефлекторной и чувствительной сферы. Обнаруживаемые при этом очаговые симптомы могут быть весьма разнообразными, хотя в первые часы после травмы общемозговые нарушения их перекрывают и затушевывают. По мере того как общемозговые симптомы в результате проводимого лечения регрессируют, симптомы очагового поражения головного мозга становятся более отчетливыми.
Для выявления стороны паралича и пареза у больных с нарушенным сознанием может быть использован ряд диагностических признаков. Так, при проверке корнеального рефлекса или рефлекса со слизистой оболочки носа возникает движение непарализован-ной руки по направлению к раздражаемому месту. При резком надавливании на область пупартовой связки происходит сгибание здоровой нижней конечности. Зачастую на стороне паралича могут не вызываться симптомы Кернига и Брудзинского. Парализованная нижняя конечность может быть ротирована кнаружи, а парализованная верхняя конечность, если ее поднять, падает «как плеть». На стороне парализованных или паретических конечностей отмечается повышение тонуса мышц по пирамидному или экстрапирамидному типу с преобладанием сухожильных и периостальных рефлексов на этих конечностях. Следует при этом помнить о том, что в первые минуты и часы после травмы мышечный тонус паретичных конечностей может быть сниженным, а глубокие рефлексы бывают очень низкими или же отсутствуют. В таком случае вопрос о стороне поражения может быть решен в процессе динамического наблюдения за больными.
На пораженной стороне в большинстве случаев наблюдается утрата кожных рефлексов (брюшных, кремастерных), ослабление или отсутствие подошвенного рефлекса. На этой же стороне могут быть выявлены патологические стопные симптомы Бабинского, Оппенгейма, Гордона, Россолимо, Жуковского. При наличии этих симптомов с двух сторон локализация стороны поражения может быть установлена лишь путем анализа всей совокупности имеющихся клинических проявлений.
При проверке чувствительности реакция на болевые раздражения может быть снижена или отсутствовать чаще по гемитипу на стороне, противоположной пораженному полушарию.
Уточнению стороны поражения головного мозга могут помочь наблюдающиеся иногда очаговые судорожные припадки.
В большинстве случаев тяжелой травмы черепа и головного мозга определяются менингеальные симптомы, обусловленные су-барахноидальным кровоизлиянием, отеком мозговых оболочек или асептическим менингитом. Наиболее постоянным и значимым из менингеальных симптомов является симптом Кернига. Довольно часто обнаруживается и ригидность мышц затылка. При попытке согнуть голову больного вперед иногда отмечается приведение нижних конечностей к животу (верхний симптом Брудзинского). Та же реакция возникает и при надавливании на лобок (надлобковый симптом Брудзинского). Сгибание ноги больного в тазобедренном и коленном суставах может вызвать сгибание другой ноги (контра-латеральный симптом Брудзинского).
Необходимым является проведение и ряда лабораторных исследований (определение общего состава и группы крови, сахара в ней, остаточного азота). В широкий комплекс диагностических мероприятий, помимо неврологического исследования, должны быть включены данные люмбальной пункции, рентгенологического исследования, электроэнцефалографии, эхоэнцефалографии.
Клинико-генеалогический метод в диагностике заболеваний нервной системы.
клинико-генеалогический метод включает три основных этапа: клиническое обследование, составление родословной и генеалогический анализ.
При составлении родословных принято использовать унифицированные символы, представленные на рисунке. Составление родословной начинается с пробанда (от англ. probe - зондирование), т.е. с лица, первым попавшего в поле зрения исследователя. Чаще всего им оказывается больной или носитель признака, сегрегацию которого необходимо проследить при анализе родословной. Однако им может быть и любой родственник больного, обратившийся за медико-генетической консультацией. Всех детей одной супружеской пары называют сибсами (от англ. аббревиатуры SIBS: Sisters - BrotherS). Если общим у братьев и сестер является только один из родителей, их называют полусибсами. В родословной сибсы располагаются в порядке рождения горизонтально слева направо, начиная со старшего.
При составлении родословной желательно получить сведения о максимальном количестве родственников 3-4 поколений. Чаще всего родословная бывает представлена последовательными, соединенными между собой горизонтальными рядами, однако, втом случае, если членов родословной оказывается очень много, эти ряды могут быть представлены в виде концентрических окружностей. Все члены одного поколения располагаются строго в одном ряду. Ряды поколений обозначают римскими цифрами. Представители одного поколения нумеруются арабскими цифрами, последовательно — слева направо. Таким образом, каждый член родословной имеет свой шифр двоичной системы, например- 1-1,II-1, II-2 и т.д.
Необходимо указывать возраст всех членов родословной, так как некоторые заболевания проявляются в различные периоды жизни, и отмечатьлично обследованных знаком «!». Супруги родственников пробанда, если они здоровы, могут не изображаться. При рассмотрении нескольких признаков прибегают к буквенным или штриховым изображениям внутри символов.
Далее, внизу под родословной записывается легенда (данные о состоянии здоровья родственников, причинах и возрасте смерти и др.) и указывается дата составления этого документа.
Использование клинико-генеалогического метода предполагает плательное клиническое обследование всех членов родословной с целью выявлена у них стертых или атипичных признаков заболевания. Иногда это оказывается возможным только с помощью дополнительных параклинических методов исследования (например, рентгенологических, биохимических, электрофизилогических, морфологических и других). При невозможности обследования всех членов родословной сбор информации о наличии в семье пробанда заболеваний или признаков, указывающих на таковое, можно проводить разными методами. Например, путем опроса или анкетирования. К сожалению, в настоящее время составление родословных представляет собой сложную задачу, вследствие того, что люди зачастую имеют скудные, отрывочные или неточные сведения о своих родственниках и состоянии их здоровья. Все это затрудняет постановку диагноза.
Сбор анамнестических данных проводится по определенной схеме.
1. Сведения о пробанде — анамнез заболевания, включающий начальные признаки и возраст их манифестации, последующее течение болезни; если это ребенок - сведения о раннем психомоторном и последующем умственном и физическом развитии.
2. Данные о сибсах (братьях и сестрах) и родителях пробанда — возраст, здоровы или больны, проведение аналогии с заболеванием пробанда в случае болезни.
3. Сведения о родственниках со стороны матери (родители, их дети, внуки).
4. Сведения о родственниках со стороны отца (родители, их дети, внуки).
Полученные данные записываются в этой последовательности в медико-генетическую карту. Чем больше родственников пробанда будет непосредственно опрошено или обследовано, тем выше шансы на получение более достоверных и полезных сведений, так как наследственные заболевания в семье часто скрываются или неправильно диагностируются. Необходимо внимательно анализировать сообщения об инфекциях и травмах, характер течения которых может указывать на сопутствующее наследственное заболевание или предрасположенность к нему. Важно учитывать генетическую гетерогенность и варьирующую экспрессивность наследственных заболеваний.
При сборе анамнестических данных необходимо выяснять акушерский анамнез у женщин: как протекала беременность, на каком фоне она наступила, подробности о всех случаях спонтанных абортов, мертворождений, наличии бесплодных браков и ранней детской смертности, что наиболее важно при подозрении на хромосомную патологию. Следует отмечать девичьи фамилии женщин и место жительства семьи и предков, национальность, что помогает выявить кровно-родственные браки, которые увеличивают вероятность рождения детей с АР наследственным заболеванием. Если родители пробанда родом из одного небольшого по числу жителей населенного пункта (особенно изолированного геофафически), можно предположить, что они имеют общих предков, а, следовательно, и общие патологические гены (случайный инбридинг).
При составлении родословных необходимо учитывать наличие и характер профессиональных вредностей (особенно для родителей, имеющих детей с врожденными пороками развития или хромосомной патологией), факторов, влияющих на возникновение патологии плода и новорожденного (прием лекарственных препаратов, заболевания матери, воздействие химических и радиационных мутагенов), время их действия (до или во время беременности).
Заключительный этап - анализ родословной - требует хорошего знания критериев типов наследования, которые представлены в наших статьях. Кроме того, необходимо учитывать возможность фенокопий наследственных заболеваний.
Основой метода является составление родословной и ее последующий анализ. Впервые был предложен Ф.Гальтоном в 1865 году.
Задачами метода являются установление наследственного характера признака и определение типа наследования. Вместе с тем этот метод дает возможность изучать сцепленное наследование, определять тип взаимодействия генов и пенетрантность аллелей. Он лежит в основе медико-генетического консультирования. Метод широко применяется для решения ряда научных и прикладных задач генетики.
Современные аспекты клинико-генеалогического метода
Клинико-генеалогический метод используется для диагностики наследственных болезней и медико-генетического консультирования, а также позволяет изучать гетерогенность наследственных болезней. С.Н. Давиденков применял клинико-генеалогический метод при изучении генетической гетерогенности и клинического полиморфизма нервных болезней. Позже такие исследования проводились с помощью анализа семейных данных (Н.Бочков, 1978). Кроме того, клинико-генеалогический метод позволяет осуществлять генетическую профилактику (предупреждение рождения больного ребенка), а также раннюю профилактику клинических проявлений наследственных болезней.
Для доказательства наследственного характера патологии применяются как анализ отдельных обширных родословных, так и статистическая обработка подобранных по определенному признаку сведений о семьях. Существует ряд признаков, свидетельствующих о наследственной природе некоторых болезней: «семейный» характер Проявления болезни; семейное накопление; увеличение числа больных среди родственников пробанда по сравнению с частотой данного заболевания в популяции; увеличение конкордантности монозиготных близнецов по сравнению с дизиготными; а также выявление рецессивных патологий в семьях кровнородственных браков.
Клинико-генеалогический анализ начинается с составления родословной.
Цитогенетический и биохимический методы исследования в нейрогенетике.
Цитогенетический метод
Цитогенетическим методом в генетике человека обычно называют анализ кариотипа (т.е. набора хромосом в клетках) в норме и патологии. В норме кариотип человека представлен 22 парами аутосом и парой половых хоромосом. Длина, форма и расположение центромеры хромосом каждой пары были в свое время описаны, и каждая пара получила свой номер. Графическое изображение набора хромосом называется идиограмма.
Для получения идиограмм клеток человека, обратившегося за консультацией, цитогенетики используют методы выращивания клеточной культуры и окраски хромосом. Сравнение такой идиограммы с нормальной позволяет точно выявлять аномалии хромосом. А число половых хромосом у человека можно установить, исследуя клетки в состоянии интерфазы.
В настоящее время в медицине применяют метод амниоцентеза – исследования клеток околоплодной жидкости, который позволяет обнаружить аномалии в числе и строении хромосом у плода уже на 16-й неделе беременности. Для этого берут пробу околоплодной жидкости путем пункции плодного пузыря.
Наиболее распространенными из таких аномалий являются различные проявления анеуплоидии (т.е. уменьшения или увеличения числа хромосом), а также появление хромосом с необычной структурой вследствие нарушений в процессе мейоза. Анеуплоидия и хромосомные перестройки являются цитогенетическими признаками многих болезней человека.
К таким болезням относятся, в частности, синдром Клайнфельтера, который встречается у одного из 400–600 новорожденных мальчиков. При этом заболевании половые хромосомы представлены набором ХХY. Синдром Клайнфельтера проявляется в недоразвитии первичных и вторичных половых признаков и искажении пропорций тела (высокий рост и непропорционально длинные конечности).
Другая аномалия – синдром Тернера, встречающийся у новорожденных девочек с частотой примерно 1:5000. У таких больных в клетках присутствует 45 хромосом, поскольку в их кариотипе половые хромосомы представлены не двумя, а только одной Х-хромосомой. Для таких больных также характерны многочисленные аномалии строения организма. Обе эти болезни – синдром Клайнфельтера и синдром Тернера – являются следствием нерасхождения половых хромосом при образовании гамет у родителей.
Хромосомные болезни могут быть вызваны и нерасхождением аутосом. Впервые связь между изменением хромосомного набора и резкими отклонениями от нормального развития была обнаружена при изучении синдрома Дауна (врожденной идиотии). Люди, страдающие этим заболеванием, имеют характерный разрез глаз, низкий рост, короткие и короткопалые руки и ноги, аномалии многих внутренних органов, специфическое выражение лица, для них характерна умственная отсталость. Изучение кариотипа таких больных показало наличие дополнительной, т.е. третьей, хромосомы в 21-й паре (так называемая трисомия). Причина трисомии связана с нерасхождением хромосом в ходе мейоза у женщин.
Дети с синдромом Дауна рождаются довольно часто – один на 500–600 новорожденных. Важно отметить, что существует четкая зависимость между частотой рождения детей с синдромом Дауна и возрастом матери – после 35–40 лет частота рождения больных детей повышается.
Дети с трисомией по другим хромосомам рождаются очень редко, так как такие аномалии вызывают гибель эмбрионов на ранних этапах развития. Доказано, что 60% самопроизвольных абортов связаны с хромосомными нарушениями у плода.
Причиной наследственных заболеваний могут стать и другие виды хромосомных перестроек – транслокации, делеции и т.д. Их возникновение может быть связано с воздействием ионизирующих излучений, некоторых химических веществ и других мутагенных факторов.
Биохимические методы
Молекулярный метод в диагностике заболеваний нервной системы.
Впервые молекулярная (ДНК) диагностика в России была осуществлена в Санкт-Петербурге в 1987 г. у женщины с высоким риском рождения ребенка, страдающего муковисцидозом. К настоящему времени встране проведено более 1000 ПД моногенных болезней. Более 500 из них выполнены в нашем центре, что позволило предотвратить рождение 154 детей с тяжелыми моногенными болезнями, в том числе с муковисцидозом, фенилкетонурией, гемофилией Аи В, миодистрофией Дюшенна, синдромом ломкой Х-хромосомы. Генетические центры страны, где проводится ДНК-диагностика наиболее частых моногенных болезней, приведены в таблице.
Основные принципы пренатальной диагностики генных болезней
Принимая во внимание высокую точность молекулярных методов, их большую чувствительность и, к сожалению, достаточно высокую себестоимость, необходимо помнить, что эффективность ДНК-диагностики у плода в значительной мере предопределяется следующими основными требованиями:
— точностью клинического диагноза;
— своевременным обследованием семьи высокого риска и больного молекулярными методами;
— правильностью оценки риска рождения больного ребенка;
— выбором оптимального срока ПД; возможностью получения материала плода;
— четкостью рекомендаций после ПД;
— наличием скринирующих программ в ДНК-диагностике.
Ниже приведена краткая характеристика каждого из этих положений.
Точность клинического диагноза
Молекулярная диагностика проводится на уровне индивидуальных генов, точнее, на уровне фрагментов ДНК самих генов или близлежащих ДНК-последовательностей. Отсутствие точного клинического диагноза моногенного заболевания по сути делает невозможным применение молекулярных методов. К сожалению, несовершенство стандартных лабораторных методов, недостаточный опыт клиницистов и медицинских генетиков, консультирующих семьи высокого риска, нередко приводят к тому, что на ПД направляют женщин, у которых диагностика ДНК-методами невозможна.
Своевременность обследования семьи высокого риска
Одно и то же моногенное заболевание может быть результатом самых разных мутаций одного и того же гена. Идентификация таких мутаций в каждой семье - необходимое условие успешной ПД. Особенно важно, чтобы идентификация мутаций и молекулярное маркирование мутантных хромосом, так называемая непрямая молекулярная диагностика, были проведены при наличии в семье больного ребенка. ДНК-обследование каждой семьи высокого риска должно быть проведено до наступления следующей беременности. При этом особую диагностическую ценность предстаатяют препараты ДНК самого больного. В случае отсутствия в семье больного ребенка и невозможности точно идентифицировать мутации у родителей ПД с использованием молекулярных методов невозможна. Своевременное обследование семей и отсылка образцов крови семей высокого риска в соответствующие центры ДНК-диагностики для выяснения информативности семьи, т.е. ее пригодности для ДНК-диагностики, — важная функция кабинетов медико-генетического консультирования.
сущность и диагностические возможности электроэнцефалографии.
ЭЭГ - метод исследования деятельности головного мозга животных и человека; основан на суммарной регистрации биоэлектрической активности отдельных зон, областей, долей мозга. ЭЭГ применяется в современной нейрофизиологии, а также в неврологии и психиатрии.
Работа мозга сопровождается электрической активностью, которую можно записать в виде электроэнцефалограмм. ЭЭГ дает некую интегральную запись деятельности мозга; наивно ожидать от расшифровки подобной записи, скажем, содержания мысли..
Электрическая активность мозга мала и выражается в миллионных долях вольта; её можно зарегистрировать лишь при помощи специальных высокочувствительных приборов и усилителей, которые называются электроэнцефалографами. Регистрация ЭЭГ осуществляется наложением на голову металлических пластинок (электродов), которые соединяют проводами со входом аппарата.
Электроды бываю нескольких разновидностей:
Мостовые - применяются при обследовании пациентов, способных определенное время находится в состоянии сидя или полулежа и выполнять команды нейрофизиолога (обычно взрослых или детей старше 3-5 лет, находящихся в сознании и поддерживающих контакт с окружающими)
Чашечковые - применяются для обследования маленьких детей, больных с нарушением сознания, при долговременных записях и исследовании ЭЭГ сна. Имеют форму диска с приподнятыми краями, крепящегося к покровам головы при помощи специальной шапочки.
Игольчатые - применяются во время хирургических операций для оценки состояния нервной системы и глубины наркоза. Вкалываются непосредственно в покровы головы пациента. При нейрохирургических операциях на головном мозге электроды устанавливаются непосредственно в мозговую ткань. На выходе получается графическое изображение колебаний разности биоэлектрических потенциалов живого мозга.
ЭЭГ - сложная кривая, состоящая из волн различных частот и амплитуд. В зависимости от частоты на ЭЭГ различают волны, обозначаемые греческими буквами:
Альфа-активность выявляется при проведении электроэнцефалограммы в состоянии пассивного бодрствования и представляет собой синусоидальные колебания частотой 8-13 Гц и амплитудой 40-100 мкВ. Альфа-активность зрелого мозга обычно модулирована в веретена и преобладает преимущественно в затылочных областях (связана с функционированием зрительного анализатора)
Бета активность представляет собой колебания частотой 14-40 Гц и амплитудой до 15-20 мкВ. Выявляется преимущественно в передних отделах головного мозга во время активного бодрствования. В структуре бета-активности выделяют низкочастотную (с частотой до 22-24 Гц) и высокочастотную (с частотой более 22-24 Гц) активность. Некоторые авторы в структуре бета-активности выделяют гамма-активность, или высокочастотные бета-активность с частотой 40-70 Гц и амплитудой до 5-7 мкв.
Мю-активность выявляется в центральных областях головного мозга с преобладанием в области роландической борозды (связана с проприоцептивной чувствительностью). По частоте и амплитуде соответствует альфа-активности, но имеет характерную аркоподобную форму.
Тета-активность – медленно-волновая активность частотой 4-7 Гц различной амплитуды, усиливающаяся при эмоциональном возбуждении и во в время сна. Появление активности на ЭЭГ в другие промежутки времени свидетельствует о снижении уровня функциональной активности коры и всего мозга в целом.
Дельта-активность – медленно-волновая активность частотой 1-3 Гц различной амплитуды, наиболее выраженная во время сна. Появление активности на ЭЭГ в другие промежутки времени свидетельствует о снижении уровня функциональной активности коры и всего мозга в целом
Эпилептическая активность - характеризует состояние мозга вне приступа.
Среди эпилептической активности, выявляемой при проведении ЭЭГ, выделяют:
-Спайки
-Острые волны
-Комплексы спайк- медленная волна
-Комплексы острая волна - медленная волна и их многочисленные комбинации (множественные спайки с последующими медленными волнами и пр.)
У здорового человека могут различаться ЭЭГ в зависимости от физиологического состояния (сон и бодрствование, восприятие зрительных или слуховых сигналов, разнообразные эмоции и т. п.). ЭЭГ здорового взрослого человека, находящегося в состоянии относительного покоя, обнаруживает два основных типа ритмов: α-ритм, характеризующийся частотой колебаний в 8-13 Гц, и β-ритм, проявляющийся частотой в 14-30 Гц.
Особенности ЭЭГ при различных заболеваниях мозга
Началом клинического применеия ЭЭГ считают середину 30-х годов, когда в США Devis, Jasper и Gibbs обнаружили специфические проявления на ЭЭГ у больных с малыми эпилептическими припадками.
ЭЭГ в диагностике эпилепсии
Наиболее информативной является регистрация ЭЭГ больных с эпилептическими припадками. ЭЭГ является первым и часто единственным неврологическим амбулатораторным исследованием, которое проводится при эпилептических приступах.
В первую очередь ЭЭГ помогает отличить эпилептические приступ от неэпилептических и классифицировать их.
С помощью ЭЭГ можно:
установить участки мозга, участвующие в провоцировании приступов;
следить за динамикой действия лекарственных препаратов;
решить вопрос о прекращении лекарственной терапии;
идентифицировать степень нарушения работы мозга в межприступные периоды.
Лучшее время для проведения ЭЭГ - не ранее чем через неделю после приступа. Электроэнцефалограмма, сделанная вскоре после приступа, может не показать никаких изменений. Для понимания этого можно привести аналогию с конденсатором: имеющий нарушения в работе противосудорожных систем мозг накапливает изменения, конденсирует их, что проявляется во все больших нарушениях на ЭЭГ. Во время приступа мозг происходит как бы короткое замыкание, разряжающее накопленные в мозгу изменения. У нескольких процентов практически здоровых взрослых людей встречаются нарушения биоэлектрической активности мозга в виде различных "эпифеноменов", условно-эпилептиформной активности. Возможно, такой тип реакции представляет собой врожденную особенность, дающую носителям соответствующих генов некоторые биологические преимущества. Об этом, например, свидетельствует то, что у пилотов высшего класса, обладающих наиболее быстрой реакцией, на ЭЭГ часто встречаются разряды эпилептиформного типа.
ЭЭГ в диагностике новообразований
Если опухоль располагается близко к поверхности мозга и воздействует преимущественно на кору и подкорковые структуры, на ЭЭГ возникают изменения на стороне поражения. Отмечаются локальные патологические изменения в зоне проекции опухоли - угнетение альфа-ритма, увеличение амплитуды дельта-волн.
Внутримозговые опухоли вызывают значительные общие изменения ЭЭГ, маскирующие очаговые нарушения биопотенциалов. Для более четкого выявления очаговой патологии показано проведение исследований ЭЭГ после дегидратационной и гормональной терапии, приводящей к уменьшению диффузных медленных волн.
При опухолях височной локализации ЭЭГ диагностика с указанием очага патологической электрической активности в височной области наиболее точна (до 90%). Как правило, при этом наблюдается очаговая бета-активность.
По современным стандартам, ЭЭГ-исследование может быть рекомендовано как скрининговое исследование при подозрении на новообразование. За счет безвредности, относительной доступности и быстроты проведения при неуверенности врача в диагнозе ЭЭГ может подсказать ему – стоит ли направлять пациента на дополнительное (чаще - томографическое) исследование или нет.
ЭЭГ при сосудистых заболеваниях и после травм
Для раннего периода после сотрясения головного мозга характерно наличие ирритативных изменений, сходных с нарушениями при сосудистых заболеваниях.
В отдаленном периоде ЧМТ особенностью ЭЭГ является наличие синхронности ритмов в различных отведениях, часто – низкоамплитудный характер ЭЭГ. Характерно снижение или инверсия лобно-затылочного градиента альфа-активности.
С помощью ЭЭГ можно:
- следить за динамикой действия лекарственных препаратов;
- оценить степень нарушения работы мозга;
- исследовать функциональное состояние мозга у людей, у которых структурные методы исследования (например, метод магнитно-резонансной томографии) показывают, что мозг "нормален", но дисфункция мозга очевидна клинически (например, при метаболической энцефалопатии).
При данных состояниях наибольшая ценность ЭЭГ не в подтверждении диагноза – саму травму при обследовании «не видно». При повторных исследованиях ЭЭГ помогает оценить скорость и полноту исчезновения признаков нарушения работы мозга. От этого зависит дальнейшее лечение.
Проведение исследования
ЭЭГ совершенно безвредно и безболезненно. Пациент во время обследования сидит в кресле или лежит на кушетке с закрытыми глазами. Для проведения ЭЭГ на голове прикрепляются с помощью специального шлема маленькие электроды, которые соединяются проводами с электроэнцефалографом. Аппарат усиливает потенциалы, полученные с датчиков, в сотни тысяч раз и записывает их на бумагу или в память компьютера.
Если во время ЭЭГ у пациента случится приступ, то результативность исследования намного возрастает, так как можно будет более точно выявить место нарушения электрической активности мозга. Однако, учитывая интересы безопасности пациента, специально судорожные приступы не провоцируются. Иногда перед ЭЭГ-исследованием больные не принимают лекарства. Этого не следует делать.
Диагностическая ценность ЭЭГ
В последнее время электроэнцефалографии часто противопоставляются новые, высокотехнологичные методы для отображения мозговой активности, типа позитронно-эмиссионной или функциональной магнитно-резонансной томографии (ПЭТ и фМРТ). Эти методы обеспечивают детализированное изображение структур мозга, включаемых в функционирование в норме или при повреждении патологическими процессами.
Каковы же преимущества ЭЭГ? Некоторые из них очевидны: ЭЭГ довольно проста в использовании, дешева и не связана с воздействием на испытуемого (неинвазивна). ЭЭГ может быть зарегистрирована около кровати пациента и использоваться для контроля стадии эпилепсии, длительного мониторинга мозговой активности. Но имеется еще одно, не такое очевидное, но очень ценное преимущество ЭЭГ. Фактически, ПЭТ и фМРТ основаны на измерении вторичных метаболических изменений в ткани мозга, а не первичных (то есть электрических процессов в нервных клетках). ЭЭГ может показать один из основных параметров работы нервной системы – свойство ритмичности, которое отражает согласованность работы разных структур мозга. Следовательно, при записи электрической (а также магнитной) энцефалограммы, нейрофизиолог имеет доступ к фактическим механизмам обработки информации мозга. Это помогает обнаружить схему процессов, задействованных мозгом, показывая не только «где», но и «как» информация обработана в мозге. Именно эта возможность делает ЭЭГ уникальным и, безусловно, ценным методом диагностики.
Электроэнцефалографические обследования позволяют раскрыть, как человеческий мозг использует свои функциональные резервы.
нейровизуализационные методы в диагностике заболеваний нервной системы.
Нейровизуализационные методы обследования в диагностике рассеянного склероза
Внедрение в клиническую практику нейровизуализационных методов исследования – магнитно-резонансной (МРТ) и компьютерной томографии (КТ) – самое большое достижение в диагностике рассеянного склероза за последние годы.
Нейровизуализационные методы. К ним относятся рентгеновская КТ, магнитно-резонансная томография (МРТ), а также позитронная эмиссионная томография (ПЭТ). Использование этих методов позволяет достоверно определить расположение, распространение, природу новообразования, тем самым решить вопрос о тактике лечения. Однако при малосимптомном течении заболевания у врачей, особенно догоспитального звена часто возникает психологический барьер для проведения больному этих информативных, но дорогостоящих исследований. В первую очередь, назначают КТ обязательно с включением в программу обследования контрастного усиления (76% урографин, омнипак). Тактику лечения часто удается определить уже при этом исследовании. Значительная часть опухолей обладает гиперденсностью по отношению к мозговой ткани, при контрастном усилении градиент в большинстве случаев нарастает, обычно неравномерно в отношении центральной и краеобразующей частей опухолевой массы. Особенно эффективна КТ (в тканевом и костном режимах) при оценке опухолей с петрификатами, для уточнения наличия и распространенности деструкции прилежащих костей черепа. Наиболее полную трехмерную реконструкцию поражения дает мультиспиральная КТ. КТ всегда является методом выбора при противопоказаниях к использованию МРТ (вживленный водитель ритма сердца, наличие в теле ферромагнитных конструкций), при подозрении на внутричерепное кровоизлияние (выявляются очаги диаметром до 5 мм). Однако на 4–21-е сутки после кровоизлияния может регистрироваться кольцевидное контрастирование по периферии гематомы, что может вести к ошибочному диагнозу абсцесса или опухоли мозга.
МРТ по стандартной программе включает получение Т1- и Т2-«взвешенных» изображений в трех плоскостях. Контрастное усиление, применяемое в ходе МР-томографии проводится с помощью веществ, имеющих в своей основе гадолиний: «Магневист» (Шеринг), «Омнискан» (Никомед). После введения контраста исследование продолжается только в режиме Т1-«взвешенных» изображений. При диагностике метастатического поражения ЦНС МРТ-исследование с контрастным усилением эффективнее КТ за счет большего разрешения и, соответственно, лучшей визуализации.
ПЭТ позволяет определить особенности метаболизма в опухолевом узле по распределению меченых изотопов в дезоксиглюкозе и метионине. Потребление последнего опухолью отражает степень ее злокачественности, однако топографическая оценка новообразования при ПЭТ еще недостаточно точна. Проведение ПЭТ пациенту с глиальной опухолью позволяет выявить участки анаплазии.
обзорная краниография. Краниографические признаки внутричерепной гипертензии.
Рентгенография. Обзорная и прицельная краниография позволяет выявить признаки внутричерепной гипертензии: изменения структуры турецкого седла (порозность стенок, истончение, укорочение, развернутость спинки седла), «пальцевые вдавления» (у взрослых наблюдается редко), расхождение черепных швов (у детей раннего возраста). Эти общие изменения возникают обычно на стадии выраженных клинических проявлений и значимость их не следует переоценивать. Местные изменения включают гиперостозы (при менингиомах), очаговые истончения кости и остеолиз (при костных метастазах, эозинофильных гранулемах, остеосаркомах и др.), а также локальные обызвествления, характерные для краниофарингиом (облаковидные тени), олигодендроглиом. Краниография является важным начальным, но далеко не исчерпывающим исследованием. Тонкую краниографическую информацию дает использование КТ в костном режиме и особенно спиральная КТ в режиме пространственной реконструкции.
Краниография. Это наиболее доступный и широко применяемый метод лучевой диагностики, позволяющий получить информацию о строении и форме черепа, его размерах, аномалиях развития, травматических изменениях и т.д.
Краниография может быть обзорной и прицельной. Обзорная краниография проводится в двух проекциях — прямой (фасной) и боковой (профильной). При оценке обзорных краниограмм обращают внимание на размеры и общую конфигурацию черепа, структуру черепных костей, состояние швов, выраженность сосудистого рисунка, физиологические и патологические обызвествления, форму и размеры турецкого седла, аномалии развития и травматические изменения. Чтобы обнаружить локальную патологию, в некоторых случаях прибегают к прицельным снимкам отдельных областей черепа (прицельные томограммы турецкого седла, снимки пирамидок височных костей по Стенверсу).
При обзорной краниографии могут выявляться косвенные признаки внутричерепной гипертензии, которыми служат: усиление рисунка пальцевых вдавлений, рстеопороз и деформации турецкого седла, расширение сосудистых борозд, подчеркнутость сосудистого рисунка, в некоторых наблюдениях — расхождение швов. Рентгенологические признаки повышения ликворного давления становятся особенно убедительными, если они нарастают при повторных (динамических) исследованиях.
Аномалии развития черепа. К ним относят раннее зарастание швов— краниостеноз, мозговые грыжи, аномалии краниовертебрального стыка, среди которых наибольшее клиническое значение имеет ба-зилярная импрессия. Степень ее определяют по уровню выстояния в полость черепа зуба II шейного позвонка.
Травматические поражения. Для переломов костей черепа характерно зияние просвета, четкость краев кости. Различают линейные, оскольчатые, вдавленные, дырчатые и другие переломы. При вдавленных переломах видно удвоение контуров и уплотнение структуры. Линейные переломы проявляются прямой или зигзагообразной линией перелома. Кости черепа лучше видны на аксиальных и полуаксиальных снимках (передних и задних).
Спондилография. Обзорная рентгенография позвоночника также проводится в двух основных проекциях: прямой и боковой. Иногда возникает необходимость в выполнении спондилограмм в косой проекции под углом в 45—60 град, (при подозрении на экстрамедуллярную опухоль — невриному корешка по типу "песочных часов"). При необходимости проводятся функциональные пробы со сгибанием, разгибанием и наклонами позвоночника в физиологических направлениях.
При чтении спондилограмм обращают внимание на наличие искривления оси позвоночника, выраженность физиологических изгибов, детали отдельных позвонков и др.
Обзорные снимки позвоночника помогают выявить ряд патологических изменений, во многом облегчают постановку диагноза, в том числе при заболеваниях периферической нервной системы, спинного мозга, позвоночника.
При спондилогенных радикулопатиях спондилография способствует определению косвенных признаков грыжи межпозвонковых дисков (ретро- и спондилолистезы, снижения высоты межпозвонковых дисков и т.д.).
Из аномалий развития позвоночника сравнительно часто обнаруживается так называемая spina bifida — незаращение задней части дужек позвонков, преимущественно крестцовых и нижних поясничных. Особую форму врожденной аномалии позвоночника представляет синдром Клиппеля-Фейля — слияние нескольких шейных позвонков в единую костную массу. При болезни Бехтерева (анкилозирующем спондилоартрите) вследствие анкилоза суставов и обызвествления связочного аппарата рентгенологически позвоночник приобретает вид "бамбуковой палки".
В ряде случаев спондилография помогает в диагностике опухолей спинного мозга. Так, экстрамедуллярные опухоли могут проявляться расширением позвоночного канала, атрофией корней дужек, уплощением их основания соответственно уровню поражения и увеличением расстояния между ними, что носит название симптома Эльберга-Дайка.
Основы клинико-рентгенологического анализа спондилограмм.
Клинический анализ спондилограммы
Клинический анализ спондилограммы начинается с ее общей оценки, с определения конфигурации исследуемого отдела позвоночника, количества позвонков, так как наличие переходного позвонка создает неблагоприятные статико-динамические нагрузки соответствующих пояснично-двигательных сегментах позвоночника.
Определяются следующие рентгеноанатомические детали:
тела позвонков
их замыкающие пластинки, окруженные костным краевым кантом
ножки дуг
межпозвонковые суставы и образующие их суставные отростки (верхний и нижний)
поперечные и остистые отростки.
Особое внимание уделяется оценке состояния рентгеноневидимых дисков, то есть межпозвонковых щелей.
Межпозвонковые диски на рентгенограммах без патологии позвоночника имеют вид светлой полосы (прямоугольника) определенной высоты, находящейся между изображением замыкающих пластинок тел смежных позвонков.
При остеохондрозе или других поражениях диска его высота обычно уменьшается.
Высота дисков исследуемого отдела позвоночника оценивается не только визуально, но и с вычислением коэффициента высоты дисков.
Он равен отношению суммарной высоты тел позвонков данного отдела к суммарной высоте дисков (измерение проводится на спондилограмме в боковой проекции по дорзальной поверхности).
В норме для шейного отдела позвоночника этот показатель равен 4,7; для грудного — 8,3 и поясничного — 5,5 (показатели даны для людей в возрасте от 36 до 50 лет).
При анализе рентгенограмм позвоночника необходимо изучение состояния позвоночного канала и межпозвонковых отверстий.
Рентгенологическая оценка состояния позвоночного канала и межпозвонковых отверстий дается на основании изучения рентгенограмм в двух основных проекциях.
Боковые стенки позвоночного канала образованы ножками (корнями) дуг позвонков.
На рентгенограммах в прямой проекции ножки дуг позвонков имеют вид более или менее четко очерченных овалов. Они проецируются на верхне-наружные участки тел позвонков.
Чтобы определить величину фронтального диаметра позвоночного канала на уровне любого позвонка, достаточно провести линию от медиальной части (овала) корня одной дужки к медиальной части симметричного корня дужки.
Оценка сагиттального размера позвоночного канала на шейном уровне не представляет трудностей.
При этом следует учесть, что передняя стенка канала образована задними поверхностями тел позвонков и соответствующих дисков, она хорошо прослеживается на всем протяжении позвоночника.
Несколько сложнее оценка состояния задних стенок позвоночного канала.
Задняя стенка позвоночного канала хорошо выявляется только в шейном отделе, она образована основанием остистых отростков и представляется на боковой рентгенограмме в виде дугообразной линии, выпуклой кпереди.
Сагиттальный диаметр канала — расстояние от указанной задней границы до передней — в норме он равен 14 мм и более (на шейном уровне).
Для воспроизведения задней стенки позвоночного канала в грудном и поясничном отделах следует провести линию от вершины верхнего суставного отростка до вершины нижнего суставного отростка данного позвонка.
Середина этой линии и соответствует задней стенке позвоночного канала. По двум рентгенограммам обычно удается определить состояние позвоночного канала.
Некоторые авторы рекомендуют оценивать ширину позвоночного канала по относительным показателям с учетом размеров тел позвонков.
В этих целях для шейного отдела может быть рекомендован индекс Чайковского, который вычисляется следующим образом.
Измеряется передне-задний размер позвоночного канала (расстояние между задним краем середины тела позвонка и основанием остистого отростка) (РК) и передне-задний размер тела позвонка (РТ).
Отношение первого показателя (числитель) ко второму (знаменатель) и составляет индекс Чайковского (ИЧ).
В норме индекс Чайковского равен единице. Если индекс Чайковского меньше 0,7, говорят о стенозе позвоночного канала. По данным неврологических клиник, подобный индекс для поясничного отдела равен 0,5.
На уровне третьего поясничного позвонка имеется наибольшее сужение позвоночного канала.
При анализе рентгенограмм позвоночника с целью диагностики остеохондроза, кроме вышеотмеченных рентгено-анатомических деталей, особо следует обратить внимание на межпозвонковые отверстия.
Они образованы нижней вырезкой в форме дуги вышележащего позвонка и верхней вырезки корня дужки нижележащего позвонка, а также капсулой межпозвонкового сустава, задним краем тела позвонка и диском.
На передне-задних (фронтальных) рентгенограммах позвоночника зона расположения межпозвонковых отверстий определяется непосредственно латерально от позвоночного канала.
Так как задней границей каждого отверстия являются передние края суставных отростков, указанная зона отверстий находится между смежными ножками дуг соседних позвонков.
Рентгеновские изображения (тени) — межпозвонковых отверстий на боковых снимках суммируются с обеих сторон и определяются на фоне позвоночного канала в виде четко очерченного просветления. Переднюю границу межпозвонкового отверстия на боковой рентгенограмме образуют, как упоминалось, нижний отдел задней поверхности тела позвонка и задняя поверхность диска соответствующего позвонка.
Верхняя граница межпозвонкового отверстия образована нижней вырезкой вышележащей ножки дуги, нижняя граница — верхней вырезкой нижележащей ножки дуги.
Заднюю границу межпозвонкового отверстия на боковой рентгенограмме можно определить по передним краям суставных отростков.
Таким образом, рентгенодиагностика остеохондроза основывается на анализе состояния указанных рентгено-анатомических деталей, так как клиническая картина чаще всего зависит от локализации и вовлечения в патологический процесс этих анатомических образований.
сущность и диагностические возможности эхоэнцефалографии.
Эхоэнцефалография – выявление внутричерепной патологии с помощью отраженных ультразвуковых волн.
Эхоэнцефалография широко применяется для распознавания болезней головного мозга: объемных процессов — опухолей, абсцессов, кист, гематом и др., а также для диагностики повышения внутричерепного давления.
Для исследования не требуется специальной подготовки пациента. Кожу над исследуемой областью, чтобы исключить поверхностные помехи, смазывают специальным гелем, хорошо проводящим ультразвук. Применение метода безболезненно и безвредно. Противопоказаний для эхоэнцефалографии не существует даже у детей и беременных.
Эхоэнцефалография (ЭхоЭГ) — неинвазивный метод исследования головного мозга с помощью ультразвуковой эхографии (ультразвука с частотой от 0,5 до 15 МГц/с). Звуковые волны такой частоты обладают способностью проникать сквозь ткани организма и отражаются от всех поверхностей, лежащих на границе тканей разного состава и плотности (мягкие покровы головы, кости черепа, мозговые оболочки, мозговое вещество, ликвор, кровь). Отражающими структурами могут быть и патологические образования (очаги размозжения, инородные тела, абсцессы, кисты, гематомы и др.).
Показания эхоэнцефалографии (ЭхоЭг)
У детей до 1,5 лет, пока еще не зарос родничок, через который проводится исследование ЭхоЭГ позволяет оценить все мозговые структуры. У взрослых эхоэнцефалография применяется, прежде всего, для выявления объемных образований мозга при следующих патологиях:
головная боль,головокружение,травма головы,диффузный и локальный отек мозга,гематомы внутричерепные,абсцессы,опухоли мозга,внутричерепная гипертензия,гидроцефалия,воспалительные заболевания головного мозга,
другие церебральные заболевания.
Эхоэнцефалография (ЭхоЭГ) используется для диагностики заболеваний:
Ишемия мозга, инсультСотрясение, ушиб мозгаВертебробазилярная недостаточностьВегето-сосудистая дистония (ВСД)Нарушение мозгового кровотокаГоловная больГоловокружениеШум в ушахВнутричерепное давлениеТравма шеиЭнцефалопатияБолезнь ПаркинсонаАденома гипофиза
Ход ЭхоЭг исследования
Обследование производят преимущественно лежа, последовательно с правой, затем с левой боковой поверхности головы от лобной до затылочной области. Наиболее постоянным импульсом является эхо-сигнал, отраженный от срединных структур головного мозга (прозрачная перегородка, третий желудочек, эпифиз), названный «М-эхо».
Противопоказаний нет.
Эхоэнцефалография (ЭхоЭг) расшифровка результатов
В процессе эхоэнцефалографии может быть использован режим эхолокации (эмиссионный метод). При этом используется один и тот же пьезодатчик для излучения и приема отраженного от мозговых структур ультразвука, а при трансмиссионном режиме локализации сигнал, излучаемый из одного пьезодатчика, принимается другим пьезоэлементом. Полученную при этом эхоэнцефалограмму составляют начальный комплекс — эхосигнал от мягких тканей головы и черепной кости, находящихся непосредственно под ультразвуковым зондом; эхосигналы от различных внутримозговых структур и конечный комплекс — эхосигналы от внутренней поверхности костей черепа и мягких тканей противоположной стороны.
Из эхосигналов от внутримозговых структур важнейшим является сигнал с наибольшей амплитудой — М-эхо (первый диагностический критери Лекселла), отраженный от срединных структур головного мозга, расположенных в сагиттальной плоскости (III желудочек и его стенки, прозрачная перегородка, большой серповидный отросток, межполушарная щель, эпифиз); расположенные
по сторонам от М-эха дополнительные сигналы значительно меньшей амплитуды (второй диагностический критерий Лекселла) в норме обычно являются отражением от стенок боковых желудочков.
В норме структуры, образующие М-эхо, расположены строго в сагиттальной плоскости и находятся на одинаковом расстоянии от симметричных точек правой и левой сторон головы, поэтому на эхоэнцефалограмме при отсутствии патологии сигнал М-эхо в равной степени отстоит от начального и конечного комплексов.
Отклонение срединного М-эха более чем на 2 мм в одну из сторон должно рассматриваться как проявление патологии. Наиболее информативным показателем наличия в супратенториальном пространстве объемного патологического очага (опухоль, абсцесс, локальный отек мозга, внутричерепная гематома) следует считать смещение срединного М-эха в сторону, противоположную расположению этого очага. Появление на ЭЭГ большого количества отраженных сигналов между начальным комплексом и сигналом М-эха указывает на вероятное наличие отека головного мозга. Если сигнал срединного М-эха состоит из двух импульсов или имеет зазубренные вершины и широкое основание, это свидетельствует о расширении III желудочка мозга.
Различное число эхосигналов левого и правого полушарий мозга рассматривается как ультразвуковая межполушарная асимметрия, причиной которой может быть патологический очаг различного происхождения в одном или в обоих полушариях мозга. Дополнительные сигналы от патологических
структур, находящихся в полости черепа (третий диагностический критерий Лекселла), указывают на наличие в полости черепа тканей с разной плотностью. Они могут быть различного происхождения и потому их не следует переоценивать при определении сущности обусловливающих их
причин.
При сотрясении мозга смещение срединных структур при эхоэнцефалографии (ЭхоЭГ) не превышает физиологических отклонений. При очаговых ушибах мозга, вследствие отека мозговой ткани, смещение М-эхо-сигнала при проведении эхоэнцефалографии (ЭхоЭГ) в сторону интактного полушария может составлять 2–5 мм с постепенным нарастанием к 4-м сут и имеет тенденцию к регрессу в течение 1–3 нед. В зоне ушиба на эхоэнцефалографии (ЭхоЭГ) могут регистрироваться пикоподобные сигналы, обусловленные отражением ультразвука от мелких очаговых кровоизлияний.
Особое значениеэхоэнцефалография (ЭхоЭГ) приобретает при сдавлении мозга. Возможна ранняя диагностика супратенториальных оболочечных гематом, при которых смещение срединных структур мозга в сторону здорового полушария появляется уже в первые часы после ЧМТ и имеет тенденцию к нарастанию до 6–15 мм. Нередко при эхоэнцефалографии (ЭхоЭГ) наблюдается и непосредственное отражение ультразвуковых сигналов от границы между гематомой и мозговым веществом или прилегающими оболочками мозга. При попытке эхолокации на стороне расположения гематомы отраженный от ее границы сигнал попадает в начальную «мертвую зону» и поэтому эхолокация гематомы возможна лишь с противоположной стороны.
Гематомное эхо при эхоэнцефалографии (ЭхоЭГ) представляет собой высокоамплитудный непульсирующий сигнал, регистрирующийся между пульсирующими низкоамплитудными сигналами от стенок боковых желудочков и конечным комплексом (отражение от противоположно расположенного датчика стенки черепа). Следует учитывать, что при повреждении и отеке мягких покровов черепа эхоэнцефалография (ЭхоЭГ) обнаруживает значительную разницу в расстоянии до конечных комплексов, что нередко приводит к ошибкам при трактовке результатов исследования. В этих случаях следует ориентироваться не на начальный, а на конечный комплекс сигналов от внутренней поверхности кости до М-эха с последующим определением величины его смещения по известным формулам.
При двусторонних полушарных гематомах, при гематомах задней черепной ямки, а также при лобнополюсной и базальной локализации объемных кровоизлияний диагностическая ценность метода эхоэнцефалографии (ЭхоЭГ) снижается, так как утрачивает свое решающее значение определение смещения срединных структур мозга. В этих случаях диагностические возможности многоосевой одномерной эхоэнцефалографии (ЭхоЭГ), при которой за счет применения специальных насадок ликвидируется «мертвое» пространство и достигается изменение угла ввода ультразвука в широких пределах.
При наблюдении за динамикой травматической болезни мозга определяют размеры желудочковой системы (в основном по величине вентрикулярного индекса) и величину их пульсации (в процентах по отношению к М–эхо-сигналу). Усиление пульсации обычно коррелирует с нарастанием внутричерепной гипертензии. Нормализация пульсации и размеров желудочковой системы при эхоэнцефалографии (ЭхоЭГ) является показателем благоприятного течения травматической болезни мозга. Полное отсутствие пульсации на эхоэнцефалографии (ЭхоЭГ) является дополнительным критерием, свидетельствующим об остановке церебрального кровообращения в случаях терминальной комы.
инструментальные методы исследования сосудов головного мозга.
ЭЛЕКТРОЭНЦЕФАЛОГРАФИЯ. Регистрация электрической активности мозга через неповрежденные покровы черепа является наиболее распространенным методом изучения функционального состояния мозга. В ряде случаев при органических заболеваниях мозга можно определить место и вид поражения.
Сложные электронные системы усиливают слабый электрический сигнал мозга (порядка десятков и сотен микровольт) в миллионы раз. Получаемые напряжения регистрируются катодными осциллографами и чернильнопишущими приборами.
Определяют электрическую активность мозга не только в покое, но и при воздействии различными раздражителями и выполнении функциональных проб (мелькающие вспышки света разной частоты, звук различной интенсивности и высоты, гипервентиляция и др.).
Сосудистые заболевания головного мозга. В записи мости от глубины поражения наблюдаются диффузные нарушения регулярности ритмов, появление медленных и острых волн, асинхронных быстрых колебаний, сглаживание регионарных различий. При инсульте в острой стадии альфа-ритм отсутствует, доминируют дельта- и тета-ритмы, регистрируются острые волны. Резко нарушается биоэлектрическая активность.
РЕОЭНЦЕФАЛОГРАФИЯ (РЭГ) — метод определения тонуса и кровообращения в сосудах головного мозга на основе измерения электрического сопротивления мозговой ткани. Установлено, что 80—90% изменений сопротивления обусловлено динамикой внутричерепного кровообращения и лишь 10—20% — динамикой кровообращения кожных покровов головы. Для регистрации РЭГ через ткани пропускают переменный ток частотой 80—150 кГц, силой 1—10 мА. Сопротивление при прохождении пульсовой волны изменяется в пределах от 0,25 до 2 Ом. Реограф обычно соединяется с усилителями и регистрирующим устройством электроэнцефалографа или электрокардиографа. Записывают синхронно две или более РЭГ и одно отведение ЭКГ.
РЭГ используется для оценки как функционального состояния мозга, так и состояния мозговых сосудов при всех заболеваниях с нарушением кровообращения, сосудистого тонуса, эластичности сосудов (атеросклероз, гипертония, острые и хронические нарушения мозгового кровообращения, опухоли, абсцессы).
Наиболее употребительные отведения — фронто-мастоидальное, битемпоральное и биокципитальное. Нередко применяют и более локальные отведения: фронто-центральное и фронто-темпоральное для бассейна передней мозговой артерии; парието-центральное и парието-темпоральное для бассейна средней мозговой артерии; окципитально-мастоидальное и окципитально-париетальное для бассейна задней мозговой артерии. Выбор отведений определяется задачами исследования.
КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ (КТГ) — метод рентгенодиагностики мозга, в котором используется послойная регистрация плотности мозговой ткани. Автоматическое управление и математическое выражение результатов с помощью мини-ЭВМ обеспечивают большое удобство и преимущества по сравнению с обычной рентгенографией. Получение послойных «срезов» всего объема мозга в современных аппаратах занимает 3 с.
Во время исследования больной лежит на специальном столе, вращающаяся рама перемещает вокруг головы рентгеновский аппарат, который автоматически делает послойные снимки мозга. Данные фиксируются ЭВМ в цифровой форме. После обработки результат в виде томограммы проецируется на экран, где малое поглощение рентгеновского луча отражается черным цветом, а большое — белым. Рисунок может быть представлен в условной цветовой шкале. С экрана рисунок фотографируется. Полученные данные хранятся в памяти ЭВМ, и с помощью специальной программы любой рисунок можно воспроизводить многократно целиком или частично с разным увеличением.
КТГ позволяет определять малые различия в плотности ткани, не улавливаемые обычной рентгенографией, не создает дискомфорта и не наносит вреда пациенту. КТГ с высокой точностью (до 80%) диагностирует опухоли, черепно-мозговые травмы, мозговые дегенерации и разнообразные интракраниальные нарушения. В ряде случаев он имеет преимущество перед другими методами диагностики органических поражений мозга.
Однако возможности этого метода ограничены при определении малых опухолей на основании черепа. При функциональных нарушениях психической деятельности его значение изучено недостаточно.
Исследование артерий, кровоснабжающих головной мозг, проводятся на специальных ультразвуковых аппаратах с функцией дуплексного сканирования. Дуплексные сканеры позволяют оценить, прежде всего, состояние внечерепных сосудов, кровоснабжающих головной мозг: брахиоцефального ствола, сонных, позвоночных и подключичных артерий. В большинстве случаев диагностических возможностей ультразвукового дуплексного сканирования достаточны для выявления атеросклероза церебральных артерий, обнаружения степени сужения атеросклеротической бляшкой сосуда, оценки характера атеросклеротической бляшки. Ультразвуковое исследование внечерепных артерий необходимо сочетать с ультразвуковым исследованием внутричерепных сосудов. Для исследования состояния внутричерепных сосудов используется транскраниальная допплерография. Сочетание этих двух методов исследования вполне достаточно для определения тактики и стратегии лечения больных церебральным атеросклерозом, оценки показаний к оперативному лечению. Необходимо отметить, что данные методы абсолютно безболезненны и безопасны.
Современные ультразвуковые сканеры позволяют оценить уровень поражения магистрального сосуда, определить степень сужения сосудов, кровоснабжающих головной мозг, оценить характер атеросклеротической бляшки. Сужение просвета сонной артерии атеросклеротической бляшкой на 70 % и более приводит к значительному нарушению артериального кроовобращения в сосудах головного мозга (гемодинамически значимый стеноз) и является опасным в отношении развития острого нарушения мозгового кровообращения. В последнее время уделяется большое значение характеру атеросклеротической бляшки. Выделяют несколько типов бляшек. Наиболее опасными из них являются т.н. гетерогенные бляшки, структура которых состоит из элементов разной плотности. Подобные образования легко разрушаются, их обломки с током крови мигрируют в более мелкие сосуды головного мозга, закупоривают их и приводят к развитию острого нарушения мозгового кровообращения.
В настоящий момент метод дуплексного сканирования стал широко распространённым и доступным. В г. Волгограде имеются несколько медицинских центров, имеющих в своём арсенале ультразвуковые аппараты с возможностью дуплексного сканирования артерий, кровоснабжающих головной мозг. Пациент может обратиться в областную клиническую больницу № 1, областной кардиологический центр, Волгоградский диагностический центр, где имеется необходимое ультразвуковое оборудование и специалисты, обладающие опытом исследования сосудов, кровоснабжающих головной мозг.
В некоторых случаях приходится прибегать к ангиографическому исследованию сосудов головного мозга. Это разновидность рентгенологического метода исследования. Как известно, в норме сосуды не видны на рентгеновских снимках. Поэтому при ангиографии для визуализации сосудов в их просвет предварительно вводится контрастное вещество. Данный вид исследования обладает высокими диагностическими возможностями и, в некоторых случаях, используются сосудистыми хирургами перед операциями для определения тактики хирургического лечения церебрального атеросклероза. Подобное исследование обладает определённой травматичностью, и поэтому выполняется только в специализированных отделениях сосудистой хирургии по строгим показаниям. У пациентов, перенёсших инсульт, с целью дообследования показано использование компьютерной томографии головного мозга. Метод позволяет оценить выраженность повреждения головного мозга, и в некоторых случаях определить тактику лечения церебрального атеросклероза, необходимость операции.
Ангиографическое исследование представляет собой рентгеновский метод исследования сосудов путем введения рентгеноконтрастного вещества в кровоток. Полученные изображения позволяют в деталях изучить особенности сосудистой патологии. Впервые контрастирование сосудов мозга осуществил португальский врач E. Moniz в 1927 г., используя прямой доступ к сонной артерии. В 1953 г. шведский врач S. Seldinger предложил использовать метод чрезкожной пункции артерии с последующим введением катетера для ангиографии сосудов интересующего бассейна.
Метод церебральной ангиографии позволяет визуализировать место сужения или закупорки сосудов головного мозга, выявить патологические расширения – аневризмы (которые опасны тем, что могут внезапно разорваться, в результате чего наступает внутримозговое кровотечение), а также опухоли головного мозга.
В подавляющем большинстве случаев для проведения церебральной ангиографии используется трансфеморальный доступ (пункция бедренной артерии в паховой области). Используя катетеры с различной конфигурацией концевого отрезка, производится катетеризация сосудов шеи (сонные, позвоночные артерии). Прямые пункционные методы ушли в прошлое, однако в некоторых случаях они могут быть использованы (например, при анатомически сложных вариантах отхождения ветвей дуги аорты). Кроме чрезкожной пункции сонной артерии на шее возможно проведение ангиографического исследования доступом из подмышечной артерии и даже лучевой артерии на предплечье.
После того, как в сосудистое русло вводится контрастное вещество, производится серия рентгеновских снимков. После того, как контраст пройдет через все ткани, вновь проводится серия снимков для оценки венозного оттока крови из головного мозга.
Метод церебральной ангиографии по своей информативности превосходит компьютерную томографию и магнитно-резонансную ангиографию (МРА). Кроме того, этот метод имеет преимущество перед вышеназванными методами в том, что во время его проведения возможны хирургические вмешательства. Например, при выявлении аневризмы, в не устанавливается специальная металлическая «пломба», после чего вокруг нее разрастается соединительная ткань, что приводит к закрытию аневризмы.
Как и перед всеми другими методами ангиографии, обязательно проводится аллергическая проба на переносимость контрастного вещества.
УЗИ сосудов проводят не только для диагностики, но и в профилактических целях. УЗИ позволяет увидеть на экране монитора размер просвета сосуда и измерить параметры кровотока. Это дает возможность диагностировать патологию на ранней стадии заболевания, когда оно еще протекает бессимптомно, максимально точно оценить проблему и назначить соответствующее лечение.
Допплерографические исследования сосудов основываются на абсолютно безопасном, неинвазивном методе, использующем эффект Доплера, то есть на анализе отраженных ультразвуковых сигналов от движущихся форменных элементов крови. Метод не влияет на самочувствие пациента, проводится безболезненно и в амбулаторных условиях. С его помощью можно быстро, без предварительной подготовки, в режиме реального времени определить:
скорость кровотока по исследуемым сосудам
ранние поражения различных сосудов
стенозы (сужение просвета) артерий головного мозга (также возможно определить их значимость)
сужение , повышение или понижение тонуса венозных сосудов
нарушения кровотока
изменения стенок сосудов и их эластичности, которая меняется с возрастом в результате атеросклеротического поражения
сосудистый тонус (гипертонус, гипотония), во многом определяющий самочувствие пациентов
причину головной боли (ангиоспазм, повышение внутричерепного давления и т.д.)
Ультразвуковая допплерография экстракраниальных сосудов - исследование состояния сонных и позвоночных артерий. Дает важную для диагностики и лечения информацию при недостаточности мозгового кровообращения, при различных типах головных болей, головокружениях (особенно связанных с поворотами головы) или неустойчивостью при ходьбе, приступах падений и/или потери сознания.
Транскраниальная ультразвуковая допплерография - метод исследования кровотока в сосудах головного мозга. Применяется в диагностике состояния сосудов головного мозга, наличия сосудистых аномалий, нарушении оттока венозной крови из полости черепа, выявления косвенных признаков повышения внутричерепного давления
Ультразвуковая допплерография периферических сосудов - исследование кровотока в периферических сосудах рук и ног. Исследование информативно при жалобах на боли в конечностях при нагрузке и хромоту, зябкость в руках и ногах, изменение цвета кожи рук и ног. Помогает в диагностике облитерирующих заболеваний сосудов конечностей, венозной патологии (варикозная и посттромбофлебитическая болезни, несостоятельность клапанов вен).
Ультразвуковая допплерография глазных сосудов - позволяет оценить степень и характер нарушения кровотока на глазном дне при закупорке артерий глаза, при гипертонической болезни, при сахарном диабете.
Ультразвуковая диагностика заболеваний сосудов при помощи дуплексного сканирования является быстрым, высокоинформативным, абсолютно безопасным, неинвазивным методом исследования. Дуплексное сканирование – метод, объединяющий возможности визуализации сосудистых структур в режиме реального времени с характеристикой кровотока в данном исследуемом сосуде. Эта технология в отдельных случаях может превосходить по точности данные рентгеноконтрастной ангиографии.
ДС наиболее широко используется в диагностике заболеваний ветвей дуги аорты и периферических сосудов. При помощи метода можно оценить состояние сосудистых стенок, их толщину, сужение и степени сужения сосуда, наличие в просвете включений, таких как, тромб, атеросклеротическая бляшка. Наиболее частой причиной сужения сонных артерий является атеросклероз, реже – воспалительные заболевания; возможны и врожденные аномалии развития сосудов. Большое значение для прогноза атросклеротического поражения сосудов головного мозга и выбора лечения имеет определение структуры атеросклеротической бляшки – является ли она относительно «стабильной», плотной или же неблагоприятной, «мягкой», являющей источником эмболии.
ДС позволяет оценить кровообращение нижних конечностей, достаточность притока крови и венозного оттока, состояние клапанного аппарата вен, наличие варикозной болезни, тромбофлебита, состояние системы компенсации и т.д.
сущность и диагностические возможности электромиографии.
Электромиографию (ЭМГ) обычно выполняют вместе с исследованиями проводимости нервов, получая при этомдополнительную информацию. Игольчатый электрод вводят в исследуемую мьшцу регистрируют потенциалы действия, генерируемые группами мышечных волокон (потенциалы действия двигательной единицы, или ПДДЕ). Исследуют мышцы в покое, в состоянии слабого сокращения и в состоянии сильного сокращения. В норме в состоянии покоя активность мышц не регистрируется. При активно протекающей невропатии, при тяжелых или воспалительных миопатиях могут регистрироваться спонтанные потенциалы действия с одиночных мышечных волокон (фибрилляционные потенциалы). При некоторых неврогенных процессах (особенно это характерно для болезни двигательного нейрона) могут наблюдаться спонтанные сокращения групп мышечных волокон (фасцикуляционные потенциалы).
Характерные изменения ПДДЕ могут наблюдаться при патологии нервов и мышц. При заболеваниях периферических нервов амплитуда, продолжительность и степень полифазности ПДДЕ часто увеличены, а восстановление затруднено, в то время как при миопатиях амплитуда и продолжительность ПДДЕ могут быть снижены, полифазность увеличена, а восстановление ускорено. Потенциалы действия единичного мышечного волокна могут быть исследованы с помощью технически более сложного метода — электромиографии единичного мышечного волокна.
В целом, электромиография и исследования нервной проводимости используются для обследования и уточнения диагноза у пациентов с болезнью двигательного нейрона (например, при боковом амиотрофическом склерозе), патологическими процессами, протекающими с поражением сплетений или нервных корешков, компрессионными невропатиями, периферическими полиневропатиями, заболеваниями нервно-мышечного синапса (например, myasthenia gravis), а также с заболеваниями мышц. Поскольку исследование требует введения игольчатых электродов в мышцы и применения электрических разрядов, для пациента оно сопряжено с определенными неудобствами. При соблюдении техники безопасности исследование не представляет опасности; ограничить проведение ЭМГ может склонность пациента к кровотечениям.
Электромиография при различных заболеваниях
ЭМГ и ИППН важны при обследовании и электрофизиологической диагностике болезней двигательного нейрона (например, бокового амиотрофического склероза). В целом, исследования проводимости периферических нервов дают нормальные результаты, кроме, вероятно, некоторого снижения амплитуд СПДМ (поскольку заболевание исключительно двигательного характера, результаты исследования чувствительности патологии не выявляют). С помощью игольчатой ЭМГ можно обнаружить признаки диффузного повреждения клеток переднего рога, в том числе патологическую спонтанную активность (фибрилляции и фасцикуляции), патологические параметры (увеличение амплитуды, расширение, полифазность) и замедление восстановления ПДДЕ.
Часто данные ЭМГ свидетельствуют об активном патологическом процессе даже при отсутствии клинических проявлений заболевания или минимальных проявлениях. С помощью игольчатой ЭМГ можно получить также информацию о прогнозе заболевания; ЭМГ может помочь диагностировать другие заболевания клеток переднего рога, такие как постполиоомиелитический синдром и спинальная мышечная атрофия.
Термин радикулопатии объединяет различные симптомы и признаки, возникающие в результате преходящего или стойкого повреждения нерва при его выходе из спинного мозга на уровне межпозвоночных отверстий. Результаты исследований проводимости обычно в норме. ЭМГ выявляет признаки неврогенных изменений (например, фибрилляции и изменения ПДДЕ) в мышцах, иннервируемых определенным корешком, тогда как мышцы, иннервируемые не вовлеченными в патологический процесс корешками, интактны. Характер неврологических изменений зависит от степени тяжести процесса, длительности заболевания и степени восстановления (реиннервации). В клинической практике ЭМГ может быть полезна в следующих ситуациях:
1. ЭМГ используется для подтверждения повреждения корешка и определения уровня поражения. Следует заметить, что патологические изменения по результатам ЭМГ наблюдались лишь примерно у 90 % пациентов с шейной или пояснично-крестцовой радикулопатиями, обнаруженных при оперативном вмешательстве. Таким образом, нормальные результаты ЭМГ не исключают наличия радикулопатии.
2. ЭМГ позволяет уточнить вовлечение конкретных корешков.
3. ЭМГ используют для выявления активной денервации (определяется по наличию фибрилляционных потенциалов).
4. С помощью ЭМГ можно определить время, прошедшее с момента возникновения радикулопатии (острая, подострая, хроническая или длительно существующая).
5. ЭМГ может предоставить определенную информацию о степени выраженности радикулопатии.
6. При ЭМГ можно обнаружить другую патологию, способную объяснить существование имеющихся у пациентов симптомов.
7. ЭМГ может помочь определить, имеют ли обнаруженные при МРТ или миелографии изменения какое-либо физиологическое значение.
С помощью ЭМГ/ИППН можно диагностировать плечевые и пояснично-крестцовые плексопатии и компрессионные нейропатии (например, синдром карпального канала, нейропатию локтевого нерва в области локтя и нейропатию малоберцового нерва в области головки малоберцовой кости), а также определить уровень поражения при этих заболеваниях.
Электромиографию часто назначают при периферических полинейропатиях. Электрофизиологические характеристики нейропатий используют в качестве дополнительной информации для уточнения природы заболевания, что позволяет сузить круг дифференциально-диагностического поиска. Результаты ЭМГ/ИППН позволяют оценить степень заинтересованности двигательных и чувствительных нервов; определить, является ли поражение главным образом результатом повреждения миелиновой оболочки или аксона; указать, является повреждение очаговым или диффузным; определить, распространяется процесс дистальнее или проксимальнее; предоставить информацию о степени тяжести и длительности существования патологического процесса.
Может наблюдаться увеличение дистальных чувствительных и двигательных латентностей, замедление скорости проведения, патология чувствительных ответов и ПДДЕ и «неврогенные» ЭМГ-изменения. Патологические результаты исследований подтверждают наличие нейропатий, но следует заметить, что при нейропатиях с поражением тонких чувствительных волокон (проводящих болевую и температурную чувствительность) результаты исследований часто нормальны. С помощью ЭМГ/ИППН можно дифференцировать генерализованную сенсомоторную периферическую полинейропатию от множественных мононейропатий в местах частой компрессии (например, нейропатий срединного и локтевого нервов в области запястья). По электрофизиологическим характеристикам периферические полинейропатии могут быть разделены на следующие категории:
1. Демиелинизирующие смешанные сенсомоторные нейропатий, в том числе некоторые наследственные нейропатий, метахроматическая лейкодистрофия, болезнь Краббе и болезнь Танжье.
2. Сегментарные демиелинизирующие сенсомоторные полинейропатии, в том числе воспалительные нейропатий (например, синдром Гийена-Барре) и нейропатий, ассоциированные с гаммапатиями, гипотиреозом, злокачественной опухолью или лимфомой, СПИДом, болезнью Лайма и воздействием определенных токсинов.
3. Аксональные моторно-сенсорные полинейропатии, включая порфирию, некоторые наследственные нейропатий, лимфоматозные нейропатий и некоторые токсические нейропатии.
4. Аксональные сенсорные нейронопатии или нейропатии, включая первичный амилоидоз, синдром Шегрена, паранеопластические нейропатии, а также нейропатии, вызванные приемом лекарственных препаратов и дефицитом витамина В12.
5. Смешанные аксональные сенсомоторные полинейропатии, в том числе нейропатии при уремии и сахарном диабете.
6. Аксональные сенсомоторные полинейропатии, в том числе нейропатий, вызванные дефицитом определенных питательных веществ, приемом алкоголя, связанные с саркоидозом, заболеваниями соединительной ткани, воздействием токсинов, тяжелых металлов и лекарственных препаратов.
Диагностическое значение офтальмологического исследования в неврологии.
В неврологической практике наиболее значимы сведения об остроте зрения (visus), о состоянии полей зрения и о результатах офтальмоскопии, в процессе которой возможен осмотр глазного дна и визуализация при этом диска зрительного нерва. При необходимости возможно и фотографирование глазного дна.
Острота зрения. Исследование остроты зрения обычно проводится по специальным таблицам Д.А. Сивцева, состоящим из 12 строк букв (для неграмотных — незамкнутые кольца, для детей — контурные рисунки). Нормально видящий глаз на расстоянии 5 м от хорошо освещенной таблицы четко дифференцирует буквы, составляющие ее 10-ю строку. В таком случае зрение признается нормальным и условно принимается за 1,0 (visus = 1,0). Если пациент различает на расстоянии 5 м лишь 5-ю строку, то visus = 0,5; если он читает только 1-ю строку таблицы, то visus = 0,1 и т.д. Если пациент на расстоянии 5 м не дифференцирует входящие в состав 1-й строки изображения, то можно приближать его к таблице до тех пор, пока он не станет различать составляющие ее буквы или рисунки. В связи с тем, что штрихи, которыми нарисованы буквы первой строки, имеют толщину, приблизительно равную толщине пальца, врач нередко при проверке зрения у слабовидящих показывает им пальцы своей руки. Если больной различает пальцы врача и может сосчитать их на расстоянии 1 м, то visus исследуемого глаза считается равным 0,02, при возможности считать пальцы лишь на расстоянии 0,5 м visus = 0,01. Если visus еще ниже, то больной различает пальцы обследующего лишь при еще большем приближении пальцев, тогда обычно говорят, что он «считает пальцы у лица». Если же больной не различает пальцы и на очень близком расстоянии, но указывает на источник света, говорят о наличии у него правильной или неправильной проекции света. В таких случаях visus обычно обозначается дробью '/бесконечность* чт0 означает: visus бесконечно мал.
При оценке остроты зрения, если почему-либо visus определяется не с расстояния 5 м, можно пользоваться формулой Снеленна: V = d/D, где V — visus, d — расстояние от исследуемого глаза до таблицы, a D — расстояние, с которого штрихи, составляющие буквы, различимы под углом в Г, — этот показатель указан в начале каждой строки таблицы Сивцева.
Visus всегда должен определяться для каждого глаза в отдельности, другой глаз при этом прикрывается. Если при обследовании выявлено снижение остроты зрения, то необходимо выяснить, не является ли оно следствием чисто офтальмологической патологии, в частности аномалии рефракции. В процессе проверки остроты зрения в случае наличия у больного аномалии рефракции (миопия, гиперметропия, астигматизм) необходима ее коррекция с помощью очковых стекол. В связи с этим пациент, который обычно пользуется очками, при проверке остроты зрения должен надеть их.
Снижение зрения обозначается термином «амблиопия», слепота — «амавроз».
Поле зрения. Каждый глаз видит лишь часть окружающего пространства — поле зрения, границы которого находятся под определенным углом от оптической оси глаза. А.И. Богословский (1962) дал этому пространству следующее определение: «Все поле, которое одновременно видит глаз, фиксируя неподвижным взором и при неподвижном положении головы определенную точку в пространстве, и составляет его поле зрения». Видимую глазом часть пространства, или поле зрения, можно очертить на осях координат и дополнительных диагональных осях, переводя при этом угловые градусы в линейные единицы измерения. В норме наружная граница поля зрения составляет 90°, верхняя и внутренняя — 50—60°, нижняя — до 70°. В связи с этим изображенное на графике поле зрения имеет форму неправильного эллипса, вытянутого кнаружи (рис. 12.2).
Поле зрения, как и visus, проверяется для каждого глаза отдельно. Второй глаз во время обследования прикрывается. Для исследования поля зрения пользуются периметром, первый вариант которого был предложен в 1855 г. немецким офтальмологом A. Grefe (1826—I870). Существуют различные его варианты, но в большинстве случаев каждый из них имеет вращающуюся вокруг центра градуированную дугу с двумя метками, одна из которых неподвижна и находится в центре дуги, другая перемещается по дуге. Первая метка служит
для фиксации на ней обследуемого глаза, вторая, подвижная, — для определения границ его поля зрения.
При неврологической патологии могут быть различные формы сужения полей зрения, в частности по концентрическому типу и по типу гемианопсии (выпадение половины поля зрения), или квадрантной гемианопсии (выпадение верхней или нижней части половины поля зрения). Кроме того, в процессе периметрии или кампиметрии1 могут выявляться скотомы — невидимые больным участки поля зрения. Надо иметь в виду обязательное наличие в поле зрения здорового глаза небольшой физиологической скотомы (слепого пятна) в 10-15° латеральнее от центра поля, представляющей собой проекцию участка глазного дна, занятого диском зрительного нерва и потому лишенного фоторецепторов.
Ориентировочное представление о состоянии полей зрения можно получить и предложив пациенту фиксировать исследуемый глаз на расположенной перед ним определенной точке, после чего вводить в поле зрения или выводить из него какой-либо предмет, выявляя при этом момент, когда этот предмет становится видимым или исчезающим. Границы поля зрения в таких случаях, конечно же, определяются приблизительно.
Выпадение одноименных (правых или левых) половин полей зрения (гомо-нимная гемианопсия) можно выявить, попросив больного, смотрящего перед собой, разделить пополам развернутое перед ним в горизонтальной плоскости полотенце (проба с полотенцем). Больной в случае наличия у него гемианопсии делит пополам лишь видимую им часть полотенца и в связи с этим оно разделяется на неравные отрезки (при полной гомонимной геминанопсии их соотношение равно 1:3). Проба с полотенцем может быть проверена, в частности, и у больного, находящегося в горизонтальном положении.
Диск зрительного нерва. Состояние глазного дна, в частности диска зрительного нерва, выявляется при его осмотре с помощью офтальмоскопа. Офтальмоскопы могут быть разной конструкции. Простейшим является зеркальный офтальмоскоп, состоящий из зеркала-отражателя, отражающего луч света на сетчатку. В центре этого зеркала имеется небольшое отверстие, через которое врач рассматривает сетчатую оболочку глаза. Для увеличения ее изображения пользуются лупой в 13 или 20 дптр. Лупа представляет собой двояковыпуклую линзу, поэтому врач видит через нее перевернутое (обратное) изображение осматриваемого участка сетчатки.
Более совершенными являются прямые безрефлексные электрические офтальмоскопы. Большие безрефлексные офтальмоскопы дают возможность не только осмотреть, но и сфотографировать глазное дно.
В норме диск зрительного нерва круглый, розовый, имеет четкие границы. От центра диска зрительного нерва в радиальном направлении расходятся артерии (ветви центральной артерии сетчатки), к центру диска сходятся вены сетчатки. Диаметры артерий и вен в норме соотносятся между собой как 2:3.
Волокна, идущие от желтого пятна и обеспечивающие центральное зрение, вступают в зрительный нерв с височной стороны и, лишь пройдя некоторое расстояние, смещаются в центральную часть нерва. Атрофия макулярных, т.е. идущих от желтого пятна, волокон вызывает характерное побледнение висон-
1 Метод выявления скотом; заключается в регистрации восприятия фиксированным глазом объектов, перемещающихся по черной поверхности, расположенной во фронтальной плоскости на расстоянии 1 м от исследуемого глаза.
ной половины диска зрительного нерва, которое может сочетаться с ухудшением центрального зрения, тогда как периферическое зрение при этом остается сохранным (возможный вариант нарушения зрения, в частности, при обострении рассеянного склероза). При повреждении периферических волокон зрительного нерва в экстраорбитальной зоне характерно концентрическое сужение зрительного ноля.
При поражении аксонов ганглиозных клеток на любом участке их следования до хиазмы (зрительный нерв) со временем наступает дегенерация диска зрительного нерва, называющаяся в таких случаях первичной атрофией диска зрительного нерва. Диск зрительного нерва сохраняет свои размеры и форму, но цвет его бледнеет и может стать серебристо-белым, сосуды его при этом запустевают.
При поражении проксимальных отделов зрительных нервов и особенно хиазмы признаки первичной атрофии дисков развиваются позднее, при этом атрофический процесс постепенно распространяется в проксимальном направлении — нисходящая первичная атрофия. Поражение хиазмы и зрительного тракта может вести к сужению полей зрения, при этом поражение хиазмы в большинстве случаев сопровождается частичной или полной гетеронимной гемианопсией. При полном поражении хиазмы или двустороннем тотальном поражении зрительных трактов со временем должны развиться слепота и первичная атрофия дисков зрительных нервов.
Если же у больного повышается внутричерепное давление, то нарушается венозный и лимфатический отток из диска зрительного нерва, что ведет к развитию в нем признаков застоя (застойного диска зрительного нерва). Диск при этом отекает, увеличивается в размере, границы его становятся размытыми, отечная ткань диска может выстоять в стекловидное тело. Артерии диска зрительного нерва сужаются, вены же оказываются расширенными и переполненными кровью, извитыми. При резко выраженных явлениях застоя возможны кровоизлияния в ткань диска зрительного нерва. Развитию застойных дисков зрительных нервов при внутричерепной гипертензии предшествует выявляемое при кампиметрии увеличение слепого пятна (Федоров С. Н., 1959).
Застойные диски зрительных нервов, если не устраняется причина внутричерепной гипертензии, со временем могут переходить в состояние вторичной атрофии, при этом размеры их постепенно уменьшаются, приближаясь к нормальным, границы становятся более четкими, цвет — бледным. В таких случаях говорят о развитии атрофии дисков зрительных нервов после застоя или о вторичной атрофии дисков зрительных нервов. Развитие вторичной атрофии дисков зрительных нервов у больного с выраженной внутричерепной ги-пертензией иногда сопровождается уменьшением гипертензионной головной боли, что можно объяснить параллельным развитием дегенеративных изменений в рецепторном аппарате мозговых оболочек и других тканей, находящихся в полости черепа.
Офтальмоскопическая картина застоя на глазном дне и неврита зрительного нерва имеет много общих черт, но при застое острота зрения длительно (в течение нескольких месяцев) может оставаться нормальной или близкой к норме и снижается лишь при развитии вторичной атрофии зрительных нервов, а при неврите зрительного нерва острота зрения падает остро или подостро и весьма значительно, вплоть до слепоты.
СИНДРОМЫ
Синдромы поражения центрального двигательного нейрона.
Установив наличие у больного паралича (или пареза), обусловленного заболеванием нервной системы, стараются прежде всего выяснить характер паралича (или пареза):зависит ли он от поражения центрального нейрона двигательного пути илипериферического. Напомним, что центральный нейрон основного пути для произвольных движений начинается в двигательной зоне мозговой коры, у пирамидных клеток, проходит через внутреннюю сумку и ствол мозга и оканчивается у клеток передних рогов спинного мозга или у ядер двигательных черепномозговых нервов. Периферический нейрон идет от клетки переднего рога спинного мозга или ядра черепномозгового нерва до мышцы.
Где бы ни был прерван этот двигательный путь, наступит паралич. Поражениецентрального нейрона даст центральный паралич, поражение периферического нейрона— периферический паралич. Клинические особенности центрального и периферического паралича настолько отличны друг от друга, что в огромнейшем большинстве случаев удается без труда отдифференцировать один вид паралича от другого. Признаки центрального паралича — повышение сухожильных и периостальных рефлексов, тонуса мышц, появление патологических, защитных рефлексов, клонусов и необычных содружественных движений — легко объясняются сущностью процесса.
Интенсивность Пареза может быть очень различной. В легких случаях приходится прибегать к некоторым специальным приемам, чтобы выявить имеющуюся слабость конечности. Подозревая, например, у исследуемого слабость одной кисти, можно предложить ему много раз подряд сжимать руки в кулаки и разжимать их, многократно перебирать пальцы той и другой руки большим пальцем.
Семиотика поражения периферического двигательного нейрона.
Семиотика двигательных расстройств. Выявив на основании исследования объема активных движений и их силы наличие паралича или пареза, обусловленного заболеванием нервной системы, определяют его характер: происходит ли он вследствие поражения центральных или периферических двигательных нейронов. Поражение центральных мотонейронов на любом уровне корково-спинномозгового пути обусловливает возникновение центрального , или спастического , паралича . При поражении периферических мотонейронов на любом участке (передний рог, корешок, сплетение и периферический нерв) возникает периферический , или вялый , паралич .
Центральный мотонейрон
: поражение двигательной области коры больших полушарий или пирамидного пути приводит к прекращению передачи всех импульсов для осуществления произвольных движений от этой части коры до передних рогов спинного мозга. Результатом является паралич соответствующих мышц. Если перерыв пирамидного пути произошел внезапно, рефлекс растяжения мышц подавлен. Это означает, что паралич вначале вялый. Могут пройти дни и недели, прежде чем этот рефлекс восстановится.
Когда это произойдет, мышечные веретена станут более чувствительными к растяжению, чем раньше. Особенно это проявляется в сгибателях руки и разгибателях ноги. Гиперчувствительность рецепторов растяжения вызвана повреждением экстрапирамидных путей, которые оканчиваются в клетках передних рогов и активируют гамма-мотонейроны, иннервирующие интрафузальные мышечные волокна. В результате этого явления импульсация по кольцам обратной связи, регулирующим длину мышц, изменяется так, что сгибатели руки и разгибатели ноги оказываются фиксированными в максимально коротком состоянии (положение минимальной длины). Больной утрачивает способность произвольно тормозить гиперактивные мышцы.
Спастический паралич всегда свидетельствует о повреждении ЦНС, т.е. головного или спинного мозга. Результатом повреждения пирамидного пути является утрата наиболее тонких произвольных движений, которая видна лучше всего в руках, пальцах, на лице.
Основными симптомами центрального паралича являются: 1) снижение силы в сочетании с утратой тонких движений; 2) спастическое повышение тонуса (гипертонус); 3) повышение проприоцептивных рефлексов с клонусом или без него; 4) снижение или утрата экстероцептивных рефлексов (брюшных, кремастерных, подошвенных); 5) появление патологических рефлексов (Бабинского, Россолимо и др.); 6) защитные рефлексы; 7) патологические содружественные движения; 8) отсутствие реакции перерождения.
Симптоматика изменяется в зависимости от локализации поражения в центральном двигательном нейроне. Поражение прецентральной извилины характеризуется двумя симптомами: фокальными эпилептическими припадками (джексоновская эпилепсия) в виде клонических судорог и центральным парезом (или параличом) конечности на противоположной стороне. Парез ноги указывает на поражение верхней трети извилины, руки – средней ее трети, половины лица и языка – нижней ее трети. Диагностически важно определить, откуда начинаются клонические судороги. Нередко судороги, начавшись в одной конечности, переходят затем на другие участки той же половины тела. Переход этот совершается в том порядке, в каком расположены центры в прецентральной извилине. Субкортикальное (лучистый венец) поражение, контралатеральный гемипарез в руке или ноге в зависимости от того, к какой части прецентральной извилины ближе расположен очаг: если к нижней половине, то больше пострадает рука, к верхней – нога. Поражение внутренней капсулы: контралатеральная гемиплегия. Вследствие вовлечения корково-ядерных волокон наблюдается нарушение иннервации в зоне контралатеральных лицевого и подъязычного нервов. Большинство черепных моторных ядер получает пирамидную иннервацию с двух сторон полностью либо частично. Быстрое повреждение пирамидного пути вызывает контралатеральный паралич, вначале вялый, так как поражение оказывает шокоподобное действие на периферич
Синдром поперечного поражения шейного утолщения СМ.
При прерывании спинного мозга на верхнешейном уровне (СI – СIV) появляются:
спастическая тетраплегия (спастический паралич всех четырех конечностей) за счет двустороннего поражения нисходящих моторных трактов, двусторонний периферический (вялый) паралич мышц соответствующего миотома (мышц затылочной области) за счет поражения периферических мотонейронов передних рогов, а также вялый паралич грудино-ключично-сосцевидных мышц и верхних отделов трапециевидных мышц в результате повреждения спинальной порции ядра XI пары (n. accesorius), двусторонний периферический паралич диафрагмы при повреждении периферических мотонейронов передних рогов спинного мозга на уровне CIII–CIV, аксоны которых формируют диафрагмальный нерв (n. phrenicus) с развитием синдрома острой дыхательной недостаточности или появления парадоксального типа дыхания (при вдохе передняя брюшная стенка втягивается, а при выдохе – выпячивается;
утрата всех видов чувствительности по проводниковому типу, т. е. ниже уровня поражения по принципу "все, что ниже" при двустороннем поражении всех чувствительных проводников, а также по сегментарному типу в соответствующих склеротомах (волосистая часть головы затылочной области);
двусторонняя диссоциированная анестезия боковых областей лица, т. е. выпадение поверхностных видов чувствительности – температурной (терманестезия) и болевой (анальгезия) при сохранности глубоких видов чувствительности (пространственной кожной чувствительности) в задних дерматомах Зельдера("луковичный" тип чувствительных нарушений) при поражении нижнего сегмента ядра спинномозгового пути тройничного нерва (nucl. spinalis n. trigemini);
нарушения функции органов малого таза по центральному типу, которые проявляются острой задержкой мочи (retentio urinae), кала (retentio alvi) или периодическим недержанием мочи (incontinentio intermittens urinae) и кала (incontinentio intermittens alvi). Это происходит потому, что утрачивается влияние центральных нейронов прецентральной извилины, расположенных на медиальной поверхности лобной доли, в парацентральной дольке, а периферическая соматическая регуляция функции органов малого таза осуществляется на уровне сегментов SIII–SV спинного мозга, где в передних рогах серого вещества располагаются мотонейроны, иннервирующие поперечно-полосатую мускулатуру органов малого таза (наружные сфинктеры). Причем при полном поперечном поражении спинного мозга утрачивается принцип двусторонней корковой иннервации органов малого таза.
Синдром поражения шейно-грудного утолщения
(СV–СVIII и TI–TII):
тетраплегия (периферический паралич рук за счет поражения передних рогов спинного мозга, сформированных периферическими мотонейронами и осуществляющих иннервацию верхних конечностей), и спастический паралич в мышцах туловища и нижних конечностях при поражении аксонов центральных (первых) мотонейронов, идущих в составе кортикоспинального тракта;
двусторонняя утрата всех видов чувствительности с уровня пораженного сегмента (с CV–CVIII по TI–TII по сегментарному типу и ниже уровня TIII–TIV по проводниковому типу);
расстройство функции органов малого таза по центральному типу;
синдром Клода Бернара – Горнера в виде триады симптомов: сужение глазной щели (птоз) при параличе верхней мышцы хряща века (m. tarsalis superior, гладкомышечная порция мышцы, поднимающей веко), сужение зрачка (миоз) вследствие паралича дилятатора зрачка (m. dilatator pupillae), и функционального преобладания парасимпатической нервной системы, поскольку парасимпатические волокна идут к m. sphincter pupillae в составе ЧМН (III пара), а симпатические волокна идут к дилятатору зрачка (m. dilatator pupillae) из спинного мозга (CVIII TI), энофтальм – западение глазного яблока (глазное яблоко как бы "вдавлено" в глазницу) за счет пареза гладких мышечных волокон ретробульбарной клетчатки (мюллеровских глазных мышц). Реже наблюдается депигментация радужки, что связано с поражением тел симпатических нейронов, расположенных в боковых рогах спинного мозга на уровне CVIII–TI. Вегетативные нарушения в грудных и шейном сегментах носят сосудисто-трофический характер.
Семиотика поперечного поражения поясничного утолщения СМ.
Возникающие при поражении проводникового аппарата спинного мозга расстройства носят, в отличие от сегментарных расстройств, более диффузный характер. При поражении двигательных (пирамидных) путей в состоянии центрального паралича оказываются отделы мускулатуры, иннервируемые от всех нижележащих сегментов. При перерыве чувствительных путей анестезированными оказываются участки, соответствующие также всем расположенным ниже сегментам (так называемые проводниковые расстройства). ^ Поражение заднего столба вызывает утрату суставно-мышечного чувства (и сенситивную атаксию), вибрационной и тактильной чувствительности книзу от уровня поражения на стороне очага. ^ Поражение бокового столба спинного мозга дает книзу от уровня поражения центральный паралич на своей стороне и утрату болевой и температурной чувствительности на противоположной, ^ Половинное поражение поперечника спинного мозга создает картину броун-секаровского паралича, или синдрома. Проводниковые расстройства выражаются в центральном параличе и утрате суставно-мышечного и вибрационного чувства на стороне поражения; на противоположной очагу стороне наблюдается болевая и температурная анестезия8. Соответственно пораженным сегментам (серого вещества) на стороне очага могут наблюдаться также сегментарные двигательные (периферические параличи) и чувствительные расстройства9. Полное поражение поперечника спинного мозга вызывает параплегию нижних конечностей или (при высоких поражениях) тетраплегию, т. е. паралич четырех конечностей с утратой всех видов чувствительности книзу от уровня поражения; одновременно возникают нарушения функции тазовых органов (мочеиспускания, дефекации). Соответственно пораженным сегментам возникают сегментарные выпадения, книзу от очага — проводниковые. Для того, чтобы отчетливо выступили сегментарные расстройства, необходимо поражение не менее 2 — 3 соседних сегментов (см. примечание на стр. 64).
^ Поясничное утолщение (LI — SII) — периферический паралич нижних конечностей, анестезия на нижних конечностях и в промежности, те же расстройства мочеиспускания.
Синдром Броун-Секара.
Синдром половинного поражения спинного мозга. Впервые описан французским физиологом Броун-Секаром в 1849 г. при экспериментальной перерезке у животного половины спинного мозга. Существует несколько клинических вариантов синдрома:
Классический вариант проявляется следующими симптомами на стороне половинного поражения спинного мозга:
спастический парез (паралич) книзу от уровня очага (за счет поражения пирамидного пути);
расстройство глубокой (вибрационной и суставно-мышечной) чувствительности ниже уровня очага (за счет поражения пучка Голля и Бурдаха);
вазомоторные нарушения книзу от уровня поражения (за счет вазоконстрикторов) на стороне, противоположной очагу (проводниковая анестезия болевой и температурной чувствительности с верхней границей на 2-3 сегмента ниже уровня патологического очага; узкой полоской, в 1-2 сегмента, гиперестезии над проводниковой анестезией).
Иногда на ранних этапах развития синдрома Броун-Секара вместо выпадения чувствительности наблюдается гипестезия и гиперпатия по перекрестному типу.
Инвертированный вариант проявляется следующими симптомами, которые располагаются в порядке, обратном классической форме:
двигательные расстройства и снижение поверхностной чувствительности отмечают на стороне очага;
расстройство глубокой (суставно-мышечной и вибрационной) чувствительности на противоположной стороне.
Иногда двигательные и чувствительные расстройства выражены только на одной стороне.
Парциальный вариант часто обнаруживают в форме корешково-сегментарных расстройств на фоне двусторонних чувствительных, двигательных и вегетативных нарушений.
Клиническая картина синдрома Броун-Секара зависит от уровня (высоты) по длиннику спинного мозга (поражения и вовлечения в процесс различных структур его поперечника). В чистом виде Синдром Броун-Секара встречается редко – только при ножевом ранении спинного мозга. Гораздо чаще синдром Броун-Секара наблюдается при экстрамедуллярных опухолях, реже – при рассеянном склерозе, ограниченных гематомиелиях и ишемических инфарктах спинного мозга.
Синдром поражения конского хвоста.
Анатомия конского хвоста
Конским хвостом называется пучок копчиковых, крестцовых и поясничных спинномозговых корешков, которые находятся в пояснично-крестцовом отделе позвоночника практически вертикально. По своему внешнему виду этот пучок нервов напоминает конский хвост, отсюда происходит и наименование данного образования. Спинномозговые нервы, входящие в конский хвост, иннервируют органы малого таза и нижние конечности. Сдавление корешков приводит к развитию синдрома конского хвоста. Длительное сдавление нервов конского хвоста приводит к параличу нижних конечностей, нарушению функций кишечника и мочевого пузыря.
Предшествующие синдрому конского хвоста состояния: недавняя тяжелая травма спины; недавние хирургические вмешательства в области поясничного отдела позвоночника; злокачественные опухоли; недавние тяжелые инфекции.
Самая частая причина синдрома конского хвоста – грыжа межпозвонкового диска в поясничной области позвоночника. Кроме того, с возрастом отмечаются дегенеративные процессы в самом межпозвонковом диске и ослабление связок. По мере прогрессирования данных процессов относительно небольшая нагрузка может вызвать разрыв диска.
Другими причинами появления синдрома конского хвоста являются: повреждение и опухоли спинного мозга; инфекционные и воспалительные процессы спинного мозга; сужения поясничных позвонков; тяжелые травмы нижней части спины (огнестрельные ранения, падения с высоты, автоаварии); врожденные аномалии; артериовенозные мальформации спинного мозга; кровоизлияния в спинной мозг (субарахноидальные, субдуральные, эпидуральные); осложнения после операций на поясничный отдел позвоночника; спинномозговая анестезия.
Клинические проявления синдрома конского хвоста могут быть различными по своей интенсивности и со временем они усиливаются. Симптоматика зависти от степени сдавления нервных корешков и от того, какие корешки сдавливаются. Больные с болями в нижней части спины должны быть насторожены при появлении следующих «знаковых» симптомов: сильные боли в нижней части спины; мышечная слабость, потеря чувствительности или боль в одной или обоих нижних конечностях; «седловидная анестезия» - отсутствие чувствительности в области ног, которая соответствует при сидении в седле; нарушение функции мочевого пузыря (недержание или задержка мочи); запоры; нарушения чувствительности в области мочевого пузыря или прямой кишки; нарушения в сексуальной сфере; утрата рефлексов в области ног.
Дифференциальная диагностика синдрома конского хвоста
Магнитно-резонансная томография - это вид исследования, позволяющий получить послойные изображения внутренних органов с очень высокой точностью. Он основан на облучении человека электромагнитными волнами в сильном магнитном поле, после чего электромагнитное излучение фиксируются. Далее оно обрабатывается с помощью компьютера.
Миелография – рентгенологический метод исследования спинного мозга и его структур. Он заключается в том, что в спинномозговой канал вводится контрастное вещество, после чего проводится рентгеновский снимок позвоночника. Этот метод позволяет определить наличие межпозвоночных грыж и других структур, которые сдавливают нервные корешки.
Нейрохирургическое лечение синдрома конского хвоста
При возникновении «знаковых» симптомов следует сразу же обратиться к нейрохирургу. В этих случаях лучшим методом лечения считается срочное оперативное вмешательство. Лечение в течение первых 48 часов после начала синдрома дает значительные преимущества в устранении симптомов ухудшения чувствительности и двигательных функций, а также функций мочевого пузыря и прямой кишки. И даже если операция проведена через 48 часов после начала заболевания может отметиться улучшение.
Хотя восстановление функции мочевого пузыря может запаздывать по сравнению с восстановлением двигательных функций ног, со временем в течение нескольких лет она также нормализуется. Медикаментозная терапия после операции способствует постепенному медленному восстановлению всех утраченных функций органов таза.
Операция при синдроме конского хвоста заключается в
Синдромы нарушения функции тазовых органов. Топико-диагностическое значение.
При каких заболеваниях возникает нарушение функции тазовых органов
|
|
|
|
|
|
I. Нарушение функции тазовых органов по центральному типу (периодическое недержание мочи, нарушение акта дефекации). 1. Двустороннее поражение головного мозга различной этиологии: цереброваскулярные болезни (нарушение артериального и венозного кровообращения головного мозга, диффузный церебральный атеросклероз и др.), - воспалительные заболевания головного мозга (энцефалит, абсцесс, менингоэнцефалит, энцефаломиелит и др.), - опухоли головного мозга; - последствия черепно-мозговых травм; - демиелинизирующие, дегенеративно-дистрофические и другие заболевания головного мозга (рассеянный склероз, ДЦП, болезнь Альцгеймера и др.) Симптомы: - автоматическое рефлекторное опорожнение мочевого пузыря, - остаточная моча в мочевом пузыре (редко), - задержка мочи в остром периоде, - невозможность произвольной дефекации - недержание кала, - возможны запоры. 2. Двустороннее поражение спинного мозга различной этиологии (с сегмента С1 до сегмента S2): - травмы спинного мозга, - опухоли спинного мозга (интра- и экстрамедуллярные), - воспалительные заболевания спинного мозга (миелит, абсцессы и др.), - миелопатиии различного генеза (вертеброгенные, сосудистые и др.), - дегенеративно-дистрофические, демиелинизирующие и другие заболевания спинного мозга. Симптомы: - автоматическое рефлекторное опорожнение мочевого пузыря, - остаточная моча в мочевом пузыре, - императивные позывы на мочеиспускание, - задержка мочи как правило только в остром периоде, - невозможность произвольной дефекации - недержание кала, - возможны запоры, метеоризм. II. Нарушение функции тазовых органов по периферическому типу (истинное недержание мочи, непроизвольная дефекация) 1. Двустороннее поражение конуса спинного мозга (с уровня S2 сегмента) различной этиологии. Симптомы: - непрерывное по каплям выделение мочи при поступлении ее в мочевой пузырь, - выделение мочи по каплям при переполненном мочевом пузыре, - императивные позывы на мочеиспускание, - возможна временная задержка мочи и кала, - непроизвольное отхождение жидких каловых масс и газа, - отсутствие позыва на мочеиспускание и дефекацию, - сохранение ощущения переполнения мочевого пузыря. 2. Поражение конского хвоста различной этиологии: травма, воспалительные процессы, вертеброгенные поражения, опухоли, tabes dorsalis и др. Симптомы: - непрерывное выделение мочи без задержки ее в мочевом пузыре, - выделение мочи по каплям при переполненном мочевом пузыре, - возможны частные болезненные позывы на мочеиспускание при накоплении незначительного количества мочи, - возможна временная задержка мочи, - непроизвольное отхождение жидких каловых масс и газа, - возможны ректальные тенезмы, - отсутствие позыва на мочеиспускание и дефекацию, - отсутствие чувства прохождения и выделения мочи. 3. Поражение крестцовых и копчиковых корешков, крестцового и копчикового сплетений, тазовых, подчревных и срамных нервов различной этиологии. Симптомы: - непрерывное выделение мочи без задержки ее в мочевом пузыре, - выделение мочи по каплям при переполненном мочевом пузыре, - возможны императивные позывы на мочеиспускание, - непроизвольное отхождение жидких каловых масс и газа, - возможны императивные позывы на дефекацию, - отсутствие или снижение позыва на мочеиспускание и дефекацию, - отсутствие или снижение чувства прохождения и выделения мочи. III. Нарушение функции тазовых органов в виде недержания мочи и кала (по центральному типу). 1. Длительные или кратковременные нарушения сознания (коматозное состояние, эпилептический припадок и др.). Симптомы: Непроизвольное мочеиспускание и дефекация/ IV. Нарушение функции тазовых органов в виде недержания мочи и кала (по центральному типу) или в связи с неопрятностью. 1. Психические расстройства (психические заболевания со снижением интеллекта и критики, поражение лобных долей любой этиологии, состояние психического распада - маразма). Симптомы: - непроизвольное мочеиспускание и дефекация, - неопрятность мочой и калом, - возможные запоры. V. Урологические заболевания. 1. Пороки развития (аномалии) мочеполовых органов: - Эктопия устья мочеточника. - Экстрофия мочевого пузыря. - Свищ мочевого протока. - Свищи пузырно-влагалищные, уретро-влагалищные, пузырно-маточные, мочеточниково-влагалищные, комбинированные и сложные мочевые свищи. - Гипоспадия и эписпадия. Симптомы: - Постоянное подтекание мочи наряду с нормальным мочеиспусканием (синдром Певзнера). - Постоянное недержание мочи. - Моча выделяется через свищ постоянно или каплями при повышении внутрипузырного давления. - Относительное или тотальное недержание мочи. VI. Повреждение мочевыводящих путей при травмах, операциях, опухолях. VII. Гиперреактивный мочевой пузырь (уретроцеле, цистоцеле, ректоцеле, выпадение матки и др.). VIII. Энурез первичный, ночной, дневной, сочетанный. - Врожденное нарушение механизмов формирования условного «сторожевого» рефлекса. - Задержка становления навыков регуляции мочеиспускания. - Нарушение приобретенного рефлекса мочеиспускания из-за воздействия неблагоприятных факторов. - Наследственная отягощенность. - Аномалия обратных связей в тубулогломерулярной системе почек. Симптомы: - Полное отсутствие длительных периодов «сухих» дней или ночей. - Полиурия, отклонения в циркадной секреции антидиуретического гормона. - Глубокий сон и трудности пробуждения. - Редкое сочетание с психическими расстройствами. - Днем сочетается с усиленными позывами, задержанным мочеиспусканием, дискоординации деятельности мочевого пузыря. IX. Энкопрез вследствие: - несвоевременного привития гигиенических навыков, - необходимости пользоваться туалетом в непривычном месте, - трещины прямой кишки, - мышечной гипотонии, - недостаточной перистальтики кишечника, - болезни Гиршпрунга, Крона - стеноза заднего прохода, - объемного образования в тазовой области, - выпадения прямой кишки - психоневрологические расстройства и др. - Синдром раздраженного кишечника. - Синдром опущения промежности. - Солитарная язва прямой кишки. - Выпадение прямой кишки. - Псевдообструктивный синдром. |
|
|
|
|
|
Синдром поражения внутренней капсулы.
Задняя треть задней ножки — гемианестезия, сенситивная гемиатаксия и гемианопсия на противоположной стороне; при поражении всего заднего бедра — гемиплегия, гемианестезия, гемианопсия (на парализованной стороне сенситивная гемиатаксия не определяется), при поражении передней ножки — гемиатаксия на противоположной стороне (перерыв корково-мостового пути, связывающего кору больших полушарий с мозжечком). Синдром поражения лучистого венца: гемипарез, гемигипестезия, монопарез, моноплегия с неравномерным поражением руки и ноги.
Поражения в области внутренней капсулы, прерывая проходящие здесь пути, вызывают двигательные и чувствительные расстройства на противоположной стороне тела (чувствительные проводники подвергаются перекресту в спинном и продолговатом мозге, пирамидные — на границе их). Для очагов в области внутренней капсулы характерен половинный тип расстройств, так как расположение волокон здесь, как уже было указано выше, весьма тесное.
При полном поражении внутренней капсулы наблюдается так называемый «синдром трех геми»: гемиплегия и гемианестезия на противоположной стороне тела и гемианопсия противоположных полей зрения.
Гемиплегия, понятно, имеет все черты центрального паралича. Обычно в равной мере наблюдается поражение как верхней, так и нижней конечностей, одновременно имеется центрального типа парез языка и нижней лицевой мускулатуры. Для капсулярной гемиплегии особенно характерна контрактура типа Вернике — Манна.
Гемианестезия хотя и имеет половинный тип, но резче всего выражена в дистальных отделах конечностей. Так как очаг располагается выше зрительного бугра, то выпадают больше только некоторые виды чувствительности (суставно-мышечная, тактильная, стереогнозия, тонкое болевое и температурное чувство и т.д.).
Грубые болевые и температурные раздражения вызывают резкое ощущение неприятного с иррадиацией, неточной локализацией, последействием, т. е. наблюдается гиперпатия. Гемианопсия возникает в результате поражения пучка Грасьоле, является гомонимной и наблюдается, понятно, в противоположных очагу полях зрения.
Отчетливых слуховых расстройств, несмотря на поражение слуховых проводников, не возникает, это станет понятным, если вспомнить о двухсторонности проведения слуховых путей от ядер к подкорковым слуховым центрам и, следовательно, о проведении импульсов от каждого уха в оба полушария. При тонких методах исследования все же можно определить некоторое понижение слуха на противоположное очагу ухо.
Далеко не всегда поражение внутренней капсулы бывает полным. Часто наблюдаются и более ограниченные очаги. При поражении в области колена и переднего отдела заднего бедра наблюдается только гемиплегия при отсутствии или наличии лишь легких расстройств чувствительности.
При поражении же заднего отдела заднего бедра преобладают, естественно, чувствительные расстройства, причем и здесь может наблюдаться «синдром трех геми» несколько иного характера: гемианестезия, гемианопсия и гемиатаксия (в результате выпадения суставно-мышечного чувства). Все же обычно имеются и в этих случаях хотя бы легкие пирамидные расстройства.
Близкое расположение внутренней капсулы к зрительному бугру и ганглиям экстрапирамидной системы легко объясняет присоединение иногда к капсулярному синдрому, например, таламических болей или экстрапирамидных расстройств. Нередко наблюдается одновременное поражение и больших ганглиев основания и внутренней капсулы.
Синдром нарушения координации движений. Акинетико-ригидный синдром.
Акинетико-ригидный синдром (греч. akinētos неподвижный; лат. rigidus жесткий. твердый; синоним: амиостатический симптомокомплекс, гипокинетико-гипертонический симптомокомплекс) — двигательные расстройства, выражающиеся понижением двигательной активности, замедлением произвольных движений и повышением мышечного тонуса по пластическому типу. А.-р. с. наблюдается при дрожательном параличе, после перенесенных энцефалитов (эпидемического летаргического, японского, энцефалита Сент-Луис), в результате атеросклероза сосудов головного мозга, токсического воздействия, например при отравлении марганцем, угарным газом, как побочное явление при лечении препаратами фенотиазинового ряда, раувольфии, метилдофа и др., при гепато-церебральной дистрофии, после черепно-мозговой травмы и др.
Акинетико-ригидный синдром является следствием поражения экстрапирамидной системы и прежде всего черного вещества и базальных ядер (нигральный синдром). В его развитии играет определенную роль наследственно обусловленная неполноценность энзимных механизмов контроля обмена катехоламинов в головном мозге, проявляющаяся уменьшением концентрации дофамина в базальных ядрах и черном веществе. Генетически обусловленная неполноценность подкорковых структур может проявляться под воздействием различных внешних факторов.
Замедленность произвольных движений (брадикинезия) при А.-р. с. достигает различных степеней, вплоть до невозможности двигаться (акинезия); отмечаются понижение двигательной активности (гипокинезия), пластическое повышение мышечного тонуса (ригидность), исчезновение содружественных движений (синкинезий), таких, как движения рук при ходьбе, мелких содружественных движений, придающих индивидуальную особенность произвольным движениям, жестикуляции, мимике (амимия). Речь больных становится монотонной, невнятной. В результате нарастания мышечного тонуса развивается своеобразная поза больного. У многих больных выявляется ритмичный тремор, имеющий малую частоту и прекращающийся при целенаправленных движениях (см. Паркинсонизм). При повышении мышечного тонуса до степени ригидности (акинетико-ригидный синдром Ферстера) больной теряет возможность двигаться. При пассивных движениях конечность может долго оставаться в приданном ей положении, возникают парадоксальные феномены Вестфаля.
Диагноз ставят на основании клинических данных, однако развернутая клиническая картина наблюдается не у всех больных с А.-р. с. Так, при лечении нервно-психических заболеваний препаратами фенотиазинового ряда и после хирургического лечения паркинсонизма могут возникать гипокинезия и скованность без повышения мышечного тонуса по экстрапирамидному типу.
Лечение направлено на основное заболевание. Наряду с этим применяют препараты, снижающие мышечный тонус (миорелаксанты), противопаркинсонические средства. При безуспешности консервативного лечения в ряде случаев проводят стереотаксические нейрохирургические операции. Для решения вопроса о нейрохирургическом лечении больного следует направить в специализированный стационар.
Прогноз определяется основным заболеванием. При А.-р. с., обусловленном интоксикацией и побочным действием лекарственных препаратов, устранение этих факторов может вести к исчезновению характерных для этого синдрома расстройств.
Экстрапирамидные гиперкинетические синдромы.
Экстрапирамидные синдромы - устаревший термин, но по-прежнему широко используемый в русскоязычной литературе. К экстрапирамидным принято относить синдромы, характеризующиеся избыточными движениями или, напротив, недостаточной двигательной активностью. Первую группу синдромов называют гиперкинетическими расстройствами, вторую - гипокинетическими. Экстрапирамидные синдромы развиваются при органических поражениях ЦНС, которые не затрагивают кортикоспинальньге (пирамидные) пути. В основе этих синдромов лежит дисфункция подкорковых узлов (базальных ганглиев) и их связей с другими отделами нервной системы.
Термин «гиперкинетические синдромы» не является точным синонимом термина «экстрапирамидные синдромы», так как обладает более широким смысловым содержанием и отражает избыточные движения, которые могут возникать при органическом поражении любых уровней нервной системы (периферический нерв, спинной мозг, ствол головного мозга, подкорковые узлы и мозжечок, кора головного мозга) и даже при отсутствии такого поражения (например, физиологический тремор или физиологический миоклонус, психогенные гиперкинезы). В мировой литературе используют термин «двигательные расстройства» (movement disorders), объединяющий все гипер- и гипокинетические синдромы центрального происхождения, а также атаксию, стереотипии, стартл-синдромы, синдром «чужой руки» и некоторые другие. Ниже рассматриваются гиперкинетические синдромы экстрапирамидного происхождения. Гипокинетические двигательные расстройства описаны в соответствующих разделах руководства.
Основные гиперкинетические синдромы - тремор, хорея, баллизм, дистония, миоклонус, тики. Диагностика этих синдромов осуществляется исключительно клиническим путём.
В распознавании любого гиперкинетического синдрома ключевое значение имеет анализ двигательного рисунка гиперкинеза. Кроме того, каждый из вышеперечисленных гиперкинезов по-своему нарушает сложные двигательные функции, такие как поддержание позы, речь, письмо и ходьба.
Клиническая диагностика любого гиперкинеза начинается с определения характера гиперкинеза, то есть с процесса «узнавания» («распознавания») постоянно меняющегося во времени и пространстве двигательного феномена. Каждый гиперкинез в глазах врача - не что иное, как сложно организованный моторный образ, в распознавании которого важны такие его элементы, как двигательный рисунок, топография (распределение), симметричность/асимметричность, стереотипность или её отсутствие, скорость и амплитуда движений, связь с произвольными движениями, а также с позой или с определёнными действиями.
Синдромальный диагноз - только начало диагностической работы. Следующий её этап - определение заболевания, вызвавшего развитие гиперкинетического синдрома. Важен учёт сопутствующих симптомов, «синдромального окружения», анализ провоцирующих факторов и факторов, устраняющих или уменьшающих выраженность гиперкинеза (сон, алкоголь и др.), а также учёт особенностей течения заболевания и клинической картины в целом.
Диагностика экстрапирамидного синдрома
Лабораторные и инструментальные исследования при гиперкинетических синдромах прежде всего направлены на разграничение первичных и вторичных форм. Учитывая огромный круг заболеваний, при которых возможны гиперкинетические синдромы, могут потребоваться самые различные исследования. Так, в случае необходимости проводят токсикологическое исследование крови и мочи, определяют уровень церулоплазмина в сыворотке крови, уровень тиреоидных и других гормонов, титры вирусных антител, содержание лактата и пирувата в сыворотке крови, исследования ликвора, офтальмологическое, генетическое и электрофизиологическое исследования (ЭЭГ, ЭМГ, вызванные потенциалы и потенциалы разных модальностей, транскраниальную ТКМС), стабилографию, нейровизуализацию, нейропсихологическое тестирование; биопсию мышц, нерва, кожи, слизистых оболочек и даже ткани мозга.
Лечение экстрапирамидного синдрома
Необходимо лечение основного заболевания. Впрочем широко применяют и симптоматическую терапию, которая во многих случаях является единственным доступным методом лечения. В зависимости от типа гиперкинеза используют нейролептики, типичные и атипичные бензодиазепины, бета-адреноблокаторы, миорелаксанты, препараты леводопы, антихолинергические и другие препараты, а также антиоксиданты, нейропротекторы, ноотропные и общеукрепляющие средства. Используются все формы нелекарственной терапии, в том числе нейрохирургические методы. При локальных формах дистонии широко применяют ботулинический нейротоксин (ботокс, диспорт) подкожно. Продолжительность эффекта составляет около 3 мес. Курсы повторяют до 3-4 раз.
Синдром периферической вегетативной недостаточности.
Симптомы периферической вегетативной недостаточностипредставлены во всех физиологических системах организма и могут протекать под маской многих соматических заболеваний. Типичными клиническими синдромами являются следующие:
Ортостатическая гипотензия.
Тахикардия в покое.
Гипертензия в положении лежа.
Гипогидроз.
Импотенция.
Гастропарез.
Запоры.
Диарея.
Недержание мочи.
Снижение зрения в сумерках.
Апноэ во сне.
Указанные синдромы приведены в той последовательности, которая соответствует преобладающей частоте встречаемости. Однако в каждом конкретном случае периферической вегетативной недостаточности «набор» симптомов может быть разным и не всегда полным (11 признаков). Так, для первичных форм периферической вегетативной недостаточности более характерны такие проявления, как ортостатическая гипотензия, тахикардия в покое, гипогидроз, импотенция. При вторичных синдромах периферической вегетативной недостаточности в одних случаях доминируют расстройства потоотделения (при алкоголизме, полиневропатии), в других - тахикардия в покое (при сахарном диабете) или желудочно-кишечные расстройства (амилоидоз, порфирия) и т. д. Неудивительно, что больные с признаками вегетативной недостаточности обращаются к специалистам разного профиля - кардиологам, невропатологам, гинекологам, сексопатологам, гериатрам и др.
Наиболее драматичным проявлением периферической вегетативной недостаточности в кардио-васкулярной системе является ортостатическая гипотензия, приводящая к частым обморокам при переходе в вертикальное положение или при длительном стоянии. Ортостатическая гипотензия - состояние, возникающее при самых различных заболеваниях (нейрогенный обморок, анемия, варикоз вен, патология сердца и т. д.). Следует, однако, обратить внимание, что при периферической вегетативной недостаточности ортостатическая гипотензия обусловлена поражением боковых рогов спинного мозга и/или эфферентных симпатических вазомоторных проводников, реализующих сосудосуживающие влияния на периферические и висцеральные сосуды. Поэтому при ортостатических нагрузках не происходит периферической вазоконстрикции, что приводит к падению системного артериального давления, а затем, соответственно, к острой аноксии мозга и развитию обмороков.
У больных может наблюдаться различная тяжесть клинических проявлений. В легких случаях вскоре после принятия вертикального положения (вставания) больной начинает отмечать признаки предобморочного состояния (липотимии), проявляющегося ощущением дурноты, головокружением, предчувствием потери сознания. Больной, как правило, предъявляет жалобы на общую слабость, потемнение в глазах, шум в ушах и в голове, неприятные ощущения в области эпигастрия, иногда чувство «проваливания», «уплывания почвы из-под ног» и т. п. Отмечаются бледность кожных покровов, кратковременная постуральная неустойчивость. Длительность липотимии 3-4 с. В более тяжелых случаях вслед за липотимией возможно развитие обморока. Длительность обморока при периферической вегетативной недостаточности составляет 8-10 с, иногда (при синдроме Shy - Drager) - несколько десятков секунд. Во время обморока отмечаются диффузная мышечная гипотония, расширение зрачков, отведение глазных яблок кверху, нитевидный пульс, низкое артериальное давление (60-50/40-30 мм рт. ст. и ниже). При длительности обморока более 10 с возможно появление судорог, гиперсаливации, упускания мочи, в крайне редких случаях может иметь место прикус языка. Грубые ортостатические расстройства кровообращения способны привести к летальному исходу. Обморочные состояния при периферической вегетативной недостаточности отличаются от других обмороков наличием гипо- и ангидроза и отсутствием вагальной реакции замедления PC. Для оценки тяжести ортостатических нарушений помимо учета клинических проявлений удобно использовать показатель скорости наступления обморока после принятия вертикального положения тела. Интервал времени от момента перехода больного из горизонтального положения в вертикальное до развития обморока мозкет сокращаться до нескольких минут или даже до 1 мин и меньше. Этот показатель всегда адекватно обозначается больным и довольно точно характеризует тяжесть ортостатических нарушений кровообращения. В динамике он отражает и скорость прогрессирования заболевания. В тяжелых случаях обморок может развиться даже в положении сидя.
Ортостатическая гипотензия - главный признак первичной периферической вегетативной недостаточности. Вторично она может наблюдаться при сахарном диабете, алкоголизме, синдроме Гийена - Барре, хронической почечной недостаточности, амилоидозе, порфирии, карциноме бронхов, лепре и других заболеваниях.
Наряду с ортостатической гипотензией, при периферической вегетативной недостаточности нередко развивается такой феномен, как артериальная гипертензия в положении лежа. Как правило, в этих случаях при длительном лежании днем или во время ночного сна отмечаются подъемы артериального давления до высоких цифр (180-220/100-120 мм рт. ст.). Эти сдвиги артериального давления обусловлены так называемой постденервационной гиперчувствительностью адренорецепторов гладких мышц сосудов, которая неизбежно формируется при хронических денервационных процессах (закон постденервационной гиперчувствительности Canon). Учет возможности появления артериальной гипертензии у больных периферической вегетативной недостаточностью, страдающих ортостатической гипотензией, является чрезвычайно важным при назначении препаратов, повышающих артериальное давление. Как правило, не назначаются препараты, обладающие мощным прямым сосудосуживающим действием (норадреналин).
Другой яркий признак периферической вегетативной недостаточности -тахикардия в покое (90-100 уд./мин). Из-за сниженной вариативности ритма сердца этот феномен получил название «фиксированный пульс». У больного с периферической вегетативной недостаточностью различные нагрузки (вставание, ходьба и т.д.) не сопровождаются адекватным изменением ЧСС, при четкой тенденции к тахикардии в покое. Доказано, что тахикардия и сниженная вариативность в данном случае обусловлена парасимпатической недостаточностью вследствие поражения эфферентных вагальных кардиальных ветвей. Поражение афферентных висцеральных нервов, идущих от сердечной мышцы, приводит к тому, что инфаркт миокарда может протекать без боли. Например, у больных сахарным диабетом каждый третий инфаркт миокарда протекает без боли. Именно безболевой инфаркт миокарда является одной из причин внезапной смерти при сахарном диабете.
Одним из характерных проявлений периферической вегетативной недостаточности является гипо- или ангидроз. Сниженное потоотделение на конечностях и туловище при периферической вегетативной недостаточности - это результат поражения эфферентных судомоторных симпатических аппаратов (боковые рога спинного мозга, вегетативные ганглии симпатической цепочки, пре- и посттанглионарные симпатические волокна). Распространенность нарушений потоотделения (диффузное, дистальное, асимметричное и др.) определяется механизмами основного заболевания. Как правило, пациенты не обращают внимание на сниженное потоотделение, поэтому врач должен сам уточнить и оценить состояние функции потоотделения. Выявление гипогидроза наряду с ортостатической гипотензией, тахикардией в покое, желудочно-кишечными расстройствами, нарушением мочеиспускания делает диагноз периферической вегетативной недостаточности более вероятным.
Периферическая вегетативная недостаточность в желудочно-кишечной системе обусловлена поражением как симпатических, так и парасимпатических волокон, проявляясь нарушением моторики желудочно-кишечного тракта и секреции гастроинтестинальных гормонов. Желудочно-кишечные симптомы часто неспецифичны и непостоянны. Симптомокомплекс гастропареза включает тошноту, рвоту, чувство «переполненного» желудка после еды, анорексию и обусловлен поражением гастральных моторных ветвей блуждающего нерва. Следует подчеркнуть, что запоры и диарея при периферической вегетативной недостаточности не связаны с алиментарным фактором, а их выраженность зависит от степени нарушения парасимпатической и симпатической иннервации кишечника соответственно. Эти расстройства могут наблюдаться в виде приступов от нескольких часов до нескольких дней. Между приступами функция кишечника бывает нормальной. Для правильной диагностики необходимо исключение всех других причин гастропареза, запоров и диареи.
Нарушение функции мочевого пузыря при периферической вегетативной недостаточности обусловлено вовлечением в патологический процесс парасимпатической иннервации детрузора и симпатических волокон, идущих к внутреннему сфинктеру. Чаще всего эти нарушения проявляются картиной атонии мочевого пузыря: натуживание при мочеиспускании, большие перерывы между актами мочеиспускания, выделение мочи из переполненного мочевого пузыря, чувство неполного опорожнения, присоединение вторичной уроинфекции. Дифференциальный диагноз долэкен включать аденому и гипертрофию предстательной железы, другие обструктивные процессы в мочеполовой сфере.
Одним из симптомов периферической вегетативной недостаточности является импотенция, обусловленная в таких случаях поражением парасимпатических нервов кавернозных и спонгиозных тел. При первичных формах импотенция встречается до 90 % случаев, при сахарном диабете - у 50 % пациентов. Наиболее актуальной является задача разграничения психогенной импотенции от импотенции при периферической вегетативной недостаточности. При этом важно обращать внимание на особенности дебюта импотенции (психогенные формы наступают внезапно, органические (периферическая вегетативная недостаточность) - постепенно) и наличие эрекций во время ночного сна. Сохранность последних подтверждает, психогенную природу расстройства.
Периферическая вегетативная недостаточность может проявляться нарушениями в дыхательной системе. К ним относятся, например, кратковременные остановки дыхания и сердечной деятельности при сахарном диабете (так называемые «кардиореспираторные аресты»). Они обычно возникают во время общего наркоза и при тяжелых бронхопневмониях. Другим частым клиническим феноменом у больных с периферической вегетативной недостаточностью (синдром Shy - Drager, сахарный диабет) являются эпизоды апноэ во сне, которые иногда могут принимать драматический характер; реже описываются непроизвольные приступы удушья (стридор, «кластерное» дыхание). Указанные вентиляционные расстройства становятся опасными при нарушении кардиоваскулярных рефлексов, и предполагают, что они могут быть причиной внезапной необъяснимой смерти, в частности, при сахарном диабете.
Нарушение зрения в сумерках при периферической вегетативной недостаточности связано с нарушением иннервации зрачка, что приводит к его недостаточному расширению в условиях слабого освещения и соответственно нарушает зрительное восприятие. Подобное нарушение следует отличать от состояния, возникающего при дефиците витамина А. Вспомогательными при этом могут быть другие симптомы периферической вегетативной недостаточности или проявления гиповитаминоза А. Обычно зрачковые расстройства при периферической вегетативной недостаточности не достигают выраженной степени и длительное время не замечаются больными.
Таким образом, следует подчеркнуть, что клинические проявления периферической вегетативной недостаточности являются полисистемными и часто неспецифичными. Именно некоторые клинические нюансы, описанные выше, позволяют предположить наличие у больного периферической вегетативной недостаточности. Для уточнения диагноза необходимо исключение всех других возможных причин имеющихся клинических симптомов, для чего могут быть использованы дополнительные методы исследования.
Синдромы нарушения сегментарной вегетативной иннервации.
При поражении сегментарного отдела вегетативной нервной системы возникают следующие нарушения.
Симпаталгический синдром - характеризуется вегетативной болью (сим-паталгия). Отличительной особенностью его является жгучая, распирающая боль, постепенное ее распространение и диффузность. Интенсивность боли может быть разной: от легкого покалывания до острой, невыносимой, но чаще всего боль носит жгучий характер. Симпаталгии могут проявляться постоянной болью или возникать в виде приступов (пароксизмов).
Вегетативно-сосудистый синдром проявляется сосудистыми расстройствами, обусловленными спазмом или расширением сосудов. В основном изменения возникают в конечностях, характеризуются изменением цвета кожи (побледнение, покраснение, синюшность, мраморность), изменением кожной температуры, отеком тканей в зоне поражения.
Вегетативно-трофический синдром проявляется изменением потоотделения (гипергидроз или сухость, шелушение кожи), депигментацией, местным гипертрихозом или облысением, образованием язв с их продолжительным заживлением (рис. 67). Возможны трофические нарушения ногтей (гиперкератоз, ломкость), а также изменение формы пальцев. При поражении боковых рогов на уровне шейного утолщения могут возникать артропа-тии (рис. 68), спонтанные, безболезненные переломы верхних конечностей..
Поражения одного периферического нерва или многих дистальных нервов (при полинейропатии) характеризуется вегетативно-трофическими, вегетативно-сосудистыми нарушениями в зоне иннервации и симпаталгия-ми. Для поражения вегетативных узлов и сплетений также характерны сим-паталгии. Вследствие поражения боковых рогов спинного мозга возникают вегетативно-трофические нарушения в соответствующих сегментах.
Синдром Бернара-Горнера.
Тела симпатических нейронов расположены в боковых рогах С8 и Т1 спинного мозга. Аксоны этих клеток в составе передних корешков выходят из позвоночного канала и в виде соединительной ветви проникают в первый грудной и нижний шейный узлы симпатического ствола (часто эти узлы объединены в узел, называемый звездчатым). Волокна, не прерываясь, проходят через него и через средний шейный узел и заканчиваются у клеток верхнего шейного симпатического узла. Постганглионарные волокна оплетают стенку внутренней сонной артерии, по которой попадают в полость черепа, а затем по глазной артерии достигают глазницы и заканчиваются в гладкой мышце с радиально расположенными волокнами – m. dilatator pupillae, при сокращении которой происходит расширение зрачка. Кроме того, симпатические волокна контактируют с мышцей, расширяющей глазную щель (m. tarsalis superior), и с гладкими мышцами клетчатки глазницы (так называемые мюллеровские глазные мышцы). При выключении импульсов, идущих по симпатическим волокнам на любом уровне от спинного мозга до глазного яблока, возникает на своей стороне триада симптомов: сужение зрачка (миоз) вследствие паралича дилататора; сужение глазной щели (птоз) в результате поражения m. tarsalis; западение глазного яблока (энофтальм) вследствие пареза гладких мышечных волокон ретробульбарной клетчатки. Эта триада симптомов обозначается как синдром Клода Бернара-Горнера. Наиболее часто она возникает при поражении бокового рога спинного мозга (опухоль, размягчение, кровоизлияние) в зоне сегментов С8-Е1, звездчатого или верхнешейного симпатического узла. К клеткам боковых рогов спинного мозга подходят волокна от коры головного мозга и подбугорной зоны. Эти проводники идут в боковых отделах ствола мозга и шейных сегментов спинного мозга. Поэтому при очаговом поражении одной половины ствола мозга, в частности заднебоковых отделов продолговатого мозга, наряду с другими симптомами возникает и триада Горнера. При синдроме Горнера иногда наблюдается депигментация радужки.
Синдром поражения зрительного бугра.
XI. Поражение зрительного бугра — thalami optici — вызывает, как и поражение медиальной петли, гемианестезию всех видов чувствительности и гемиатаксию на противоположной стороне; кроме этого, за счет поражения подкорковых зрительных центров (corpus geniculatum laterale) возникает и гемианопсия противоположных полей зрения, т. е. «синдром трех геми»: гемианестезия, гемиатаксия и гемианопсия.
Нередко при поражении зрительного бугра возникают своеобразные таламические боли в противоположной половине тела — гемиалгии: ощущается мучительное и крайне неприятное чувство холода или жжения, которое с трудом может быть описано больным и плохо локализуется им; наблюдается расплывчатость, иррадиация болей. Боли эти обычно плохо поддаются терапевтическим воздействиям. При исследовании чувствительности на противоположной очагу половине тела обнаруживается при этом обычно гиперпатия. Иногда эти боли сильнее в покое и уменьшаются при движениях.
Синдром зрительного бугра (syndromum thalami; син.: Дежерина — Русси синдром, синдром таламический) — сочетание резких постоянных или приступообразно усиливающихся болей, гиперпатии и гемигипестезии со снижением поверхностной и выпадением глубокой чувствительности, сенситивной гемиатаксией, типичным положением руки (таламическая рука) и нарушением мимики при смехе и плаче при сохранности произвольных движений мимических мышц; наблюдается при поражении таламуса.
Таламический синдром - наблюдается при поражении зрительного бугра. Клинические симптомы многообразны и зависят от функциональной роли поврежденных структур. Наиболее частой причиной возникновения классического таламического синдрома, описанного в 1906 г. Ж. Дежерином и Г. Русси, являются сосудистые расстройства в системе глубоких ветвей задней мозговой артерии, питающей зрительный бугор - a.thalamo-geniculata. При выключении a. thalamo-geniculata на стороне, противоположной очагу поражения в таламусе, развиваются следующие симптомы:
гемигипестезия или гемианестезия с выраженным нарушением глубокой чувствительности, иногда без расстройств чувствительности на лице,
гиперпатия или дизестезии, пароксизмально возникающие или постоянные жестокие боли, распространяющиеся на всю половину тела (таламический болевой синдром),
утрата вибрационной чувствительности,
преходящий гемипарез без выраженной мышечной спастичности и патологического рефлекса Бабинского,
атрофия мышц пострадавшей половины тела,
хореические и атетоидные движения в пальцах руки, псевдоатетотические движения при вытягивании руки вперед и при других напряжениях, своеобразное положение руки ("таламическая рука") - кисть слегка согнута, пальцы разогнуты в дистальных фалангах и полусогнуты в основных, предплечье слегка согнуто и пронировано,
гемиатаксия,
иногда гомонимная гемианопсия,
нотнагелевский мимический парез,
расстойство внимания.
Виды и типы чувствительных нарушений.
Под чувствительностью понимают способность организма ощущать и воспринимать воздействия раздражителей внешней и внутренней среды. Благодаря ощущению распознаются отдельные качества раздражителя (холод, тепло, прикосновение и тд.). Восприятие же обеспечивает воссоздание целостного представления о раздражителе.
Типы нарушения чувствительности:
а - проводниковый (гемианестезия) при поражениях таламуса или внутренней капсулы; 6 - альтернирующая анестезия - нарушение чувствительности на туловище и конечностях по проводниковому и на лице по сегментарному типу вследствие поражения ствола мозга; в - проводниковый вследствие поражения поперечника спинного мозга в среднегрудном отделе; г - сегментарный диссоциированный вследствие поражения задних рогов спинного мозга на уровне сегментов С4-Т10; д - сегментарный (корешковый); е - периферический (полиневритический); ж - периферический (мононевритический) при поражении лучевого нерва.
Периферический тип нарушения чувствительности подразделяют на невральный и полиневритический.
Невральный (мононевритический) тип возникает, если поражен отдельный периферический нерв.
Полиневритический тип наблюдается в случае множественного поражения периферических нервов. Нарушение чувствительности возникает в дисталь-ных отделах верхних и нижних конечностей по типу «перчаток» и «носков». Поэтому такой тип нарушения чувствительности называют дистальным.
Сегментарный тип нарушения чувствительности возникает в случаях поражения задних корешков, задних рогов, передней белой спайки и спинномозгового узла.
Заднекорешковый тип нарушения проявляется болью в соответствующем сегменте, выпадением всех видов чувствительности. Чтобы возникло выпадение чувствительности по корешковому типу, необходимо поражение нескольких смежных корешков. Если корешки принимают участие в образовании рефлекторной дуги, снижается или выпадает соответствующий рефлекс.
Заднероговой тип характеризуется выпадением болевой и температурной чувствительности в соответствующих дерматомах на стороне поражения при условии сохранения на том же участке мышечно-суставной, тактильной и вибрационной чувствительности. Поэтому такой тип нарушения чувствительности называют еще сегментарным диссоциированным. Обычно выявляется при сирингомиелии.
В случае повреждения передней белой спайки спинного мозга также возникают сегментарные диссоциированные нарушения чувствительности. Причем выпадение чувствительности может быть двусторонним и симметричным, поскольку через переднюю белую спайку проходят и перекрещиваются аксоны нейронов болевой и температурной чувствительности. Если передняя белая спайка поражена на уровне нижних шейных и грудных сегментов, нарушение чувствительности развивается в виде куртки - спиналь-ный сегментарный тип.
Поражение спинномозгового узла (ганглионарный тип) сопровождается випадением всех видов чувствительности, болью и парестезией. В зоне соответствующих сегментов возможные герпетически высыпания на коже (опоясывающий лишай).
Проводниковый тип нарушения чувствительности возникает при условии поражения чувствительных проводников на уровне головного и спинного мозга. При церебральной локализации процесса проводниковые нарушения чувствительности развиваются с противоположной стороны. Если повреждается спинномозгово-таламический путь в боковых канатиках спинного мозга, выпадение болевой и температурной чувствительности также возникает с противоположной стороны по проводниковому типу. Уровень нарушения чувствительности определяется на 1-2 сегмента ниже места поражения спинного мозга. При патологии задних канатиков спинного мозга, начиная с уровня поражения, на этой же стороне возникают проводниковые нарушения мышечно-суставного, тактильного и выбрационного чувства.
Проблемы боли в неврологии.
Боль является ощущением, хорошо знакомым каждому человеку. Практически нет людей, которые бы многократно в течение своей жизни не пережили чувство боли. Совершенно не случайно само слово «боль» коренным образом связано с такими понятиями, как больной, больница, а отклонение от нормального, здорового состояния обозначается как «болезнь». Боль и болезнь связаны в наших представлениях очень тесно, и нередко, отрываясь от первоначального понятия боли, мы говорим «болит душа», вкладывая в это уже другой смысл. Скорее всего, лингвистическая связь слов «боль» и «болезнь» определяется тем, что боль — одно из самых частых проявлений различных патологических процессов. В широком смысле боль является предупреждающим сигналом о возникающих в организме нарушениях, который открывает путь к распознаванию и лечению многих заболеваний. В этом смысле боль — важное, полезное и трудно переоценимое ощущение.
Боль — понятие клинически и патогенетически сложное и неоднородное. Она различается по интенсивности, локализации и по своим субъективным проявлениям. Боль может быть стреляющей, давящей, пульсирующей, режущей, а также постоянной или периодической. Все существующее многообразие характеристик боли во многом связано с самой причиной, вызвавшей ее, анатомической областью, в которой возникает ноцицептивный импульс, и очень важно для определения причины боли и последующего лечения. Одним из наиболее существенных факторов в понимании этого феномена является разделение боли на острую и хроническую. Все, что было сказано ранее о сигнальной роли боли, относится к острой боли.
В организме имеется сложно организованная и мощная ноцицептивная система, постоянно воспринимающая и анализирующая боль. Начальным звеном этой системы служат болевые рецепторы, расположенные практически во всех тканях организма, за исключением ЦНС, играющей особую роль в проведении и анализе болевых импульсов. О значении афферентных систем свидетельствуют анатомические особенности нервной системы. Так, в задних (афферентных, чувствительных) корешках спинного мозга имеется до 1 миллиона волокон (в каждом), а в передних (эфферентных, двигательных) — лишь 200 тыс. волокон. Афферентные системы, расположенные в боковых и задних столбах спинного мозга, занимают большую территорию, чем нисходящие эфферентные пути. На любое болевое раздражение организм может ответить мгновенной рефлекторной реакцией, реализующейся на уровне спинного мозга. Однако ощущение боли, анализ ее, эмоциональная окраска, построение стратегии поведения связаны с церебральными системами ствола мозга, таламуса, лимбико-ретикулярного комплекса и коры больших полушарий. Острые боли чаще всего определенным образом топически детерминированы и в их основе лежит местный патологический процесс. Характер, природа патологического процесса, степень вовлечения болевых рецепторов определяют интенсивность и особенности болевых ощущений. Однако при одном и том же патологическом процессе у разных людей болевые характеристики имеют значительные индивидуальные различия, и боль может восприниматься как нестерпимая или как незначительная. В этой ситуации следует иметь в виду, что чувство боли является результирующей реципрокных отношений между ноцицептивной и антиноцицептивной системами. Эти соотношения индивидуальны и определяются как генетическими, так и приобретенными факторами. Имеются высокочувствительные к болевым раздражениям, «болевые» личности и люди, которым свойственен высокий болевой порог. Кроме того, следует признать и факт того, что восприятие боли является психофизиологическим процессом. Боль всегда окрашена эмоциональными переживаниями, что и придает ей индивидуальный характер. Важнейшими факторами являются эмоционально-личностные особенности субъекта, уровень его невротизации, наличие депрессивно-ипохондрически-сенестопатических проявлений. Существенно, что антиноцицептивные системы и психическое состояние тесно взаимодействуют друг с другом за счет анатомо-функциональных и нейрохимических связей. В тесном взаимодействии они определяют уровни болевой восприимчивости и особенности болевого переживания.
Боли могут быть двусторонне-симметричными, могут преобладать на одной стороне, могут быть исключительно односторонними. Последние могут быть результатом как вовлечения периферических образований нервной системы (невралгии, люмбоишалгии, кластерные боли и т.п.), так и центральных, в частности таламические боли. Достаточным числом исследований было показано, что латерализованные боли не являются клинически идентичными, что они с различной частотой проявляются на левой и правой половинах тела. И этот аспект редко учитывается в практической работе невролога. Причинами латерализации являются функциональная асимметрия мозга, отнесение пациента к правшам или левшам, различная ширина костных каналов, укорочение одной из ног, перекос тазового или плечевого пояса. Оценка сказанного способствует пониманию определенных звеньев патогенеза в конкретной клинической ситуации и выработке адекватных лечебных мер.
Семиотика ноцицептивной и невропатической боли.
Невропатическая боль – это боль, которая возникает при нарушении соматосенсорной обработки информации вследствие органического поражения или нарушения функции различных отделов нервной системы на любом ее уровне, начиная от периферических нервов и заканчивая корой больших полушарий головного мозга (кроме изолированной дисфункции ноцицептивных [болевых] рецепторов, которая формирует ноцицептивную боль). Таким образом, «невропатическая» боль – это боль, возникающая вследствие прямого повреждения или дисфункции соматосенсорных периферических и/или центральных нервных структур, имеющих отношение к болевой (ноцицептивной) и противоболевой (антиноцецептивной) системам (в упрощенном виде - это болевые рецепторы и передающие от них информацию периферические нервы, сплетения, спинномозговые нервы и корешки; спинномозговой ганглий; задние рога серого вещества спинного мозга; проводниковый аппарат спинного мозга и ствола головного мозга; ядра таламуса; кора больших полушарий [постцентральная извилина, в т.ч. теменная доля и ее ассоциативные связи с др. отделами головного мозга]). Феномен невропатической боли формируется на основании: 1. имеющейся история (анамнеза) поражения или заболевания периферической и/или центральной соматосенсорной нервной системы; 2. локализации боли в нейроанатомической зоне (этим определяется необходимость консультации пациента неврологом при подозрении на наличие у него невропатической боли); 3. объективного подтверждения поражения соматосенсорной нервной системы (см. дополнение, в скобках, к п.2); ! обратите внимание: при отсутствии признаков такого повреждения или заболевания (клинических и/или инструментальных), а также при развитии болевого синдрома вне нейроанатомической зоны – боль невозможно отнести к разряду невропатических; 4. выявления в нейроанатомической зоне сенсорных явлений, которые характерны для невропатической боли: 4.1. позитивные (стимулзависимые) сенсорные явления - аллодиния, гиперальгезия, дизестезия (в т.ч. и гиперпатия – см. п.4.3.; обратите внимание - разделение аллодинии и гипералгезии в значительной мере условно); 4.2. негативные сенсорные явления - частичная или полная потеря чувствительности, в том числе и болевой (или потеря тактильной и температурной чувствительности, но с сохранением болевой чувствительности - anesthesia dolorosa); 4.3. эффект последействия - возникновение или усиление боли после окончания действия стимула (гипертпатия); 4.4. феномен «взвинчивания» (изменением временной суммации); 4.5. спонтанные (стимулнезависимые) боли (ноющие, жгучие, глубинные, т.е. трункальные боли и стреляющие, т.е. ланцинирующие боли); следует отметить, что ноющие и жгучие боли могут быть постоянными, а не только возникающими в момент «стимуляции» (т.е. нанесения раздражения); 5. в некоторых случаях феномен невропатической боли может дополняться вегетативно-трофическими расстройствами: изменение окраски кожи, изменение температуры кожи, нарушение потоотделения, трофические изменения (остеопороз, артрит, артроз мелких суставов, изменение скорости роста ногтей, изменение скорости роста волос, мышечные контрактуры), двигательные нарушения (слабость, тремор, а также ограничение объема движений). (!) Таким образом, в отличие от ноцицептивной боли, которая является адекватной реакцией (физиологической) на болевой раздражитель или повреждение тканей, невропатическая боль не адекватна или характеру, или интенсивности, или продолжительности воздействия раздражителя. Более того, в большинстве случаев невропатическая боль возникает при отсутствии каких-либо ноциогенных раздражений в том числе после заживления тканевого дефекта. Невропатическая боль представлена двумя основными ее компонентами: (1) спонтанной (стимулнезависимой) болью и (2) вызванной (стимулзависимой) гипералгезией. Спонтанная боль может быть постоянной (ноющей, жгучей) или пароксизмальной (стреляющей, в т.ч. и жгучей). ! Одним из наиболее частых компонентов феномена (семиотики) нейропатической боли является так называемая аллодиния (ощущение боли в ответ на нанесение неболевого раздражения). Различают механическую и температурная аллодинию, в свою очередь механическая аллодиния может быть статической (от давления или укола) и динамической (от поглаживания). Анализ аллодинии имеет большое практическое значение, поскольку помогает оптимизировать тактику лечения. Например, наличие у пациента механической аллодинии предполагает высокую эффективность использования ламотриджина, а также локальных аппликаций лидокаина, но при отсутствии данного признака - их применение нецелесообразно.
Синдром нарушения зрачковых рефлексов.

Основные признаки и причины нарушений. При амаврозе, когда восприятие света отсутствует из-за повреждения сетчатки или зрительного нерва, оба зрачка одинаковы по размеру, при засвете слепого глаза ни один из зрачков не реагирует, при засвете здорового (парного) оба зрачка реагируют, сохранена также реакция на ближний стимул.
При симптоме Маркуса — Гунна, когда сетчатка или зрительный нерв повреждены лишь частично (например, при неврите), а острота зрения может быть ненарушенной, ответная реакция обоих зрачков при засвете больного глаза замедлена. Для того чтобы легче уловить разницу, глаза поочередно засвечивают зеркальным офтальмоскопом, пытаясь уловить наличие парадоксальной реакции: при быстром переносе света со здорового глаза на больной его зрачок не только не суживается, а расширяется. Полагают, что это результат более сильной, чем прямая, содружественной реакции (зрачок здорового глаза при перенесении света на больной глаз начинает расширяться).
Симптом Аргайла Робертсона патогномоничен для нейросифилиса. Для него характерна диссоциация реакций на свет и ближний стимул: реакция на свет отсутствует, а на "близь" — живая. Обычно реагируют оба зрачка, хотя не исключена асимметрия реакций, зрачки узкие и плохо расширяются под влиянием мидриатиков. Диссоциация связана с нарушением неирональной связи между претектальным ядром и ядром Якубовича — Эдингера — Вестфаля (при утрате зрения диссоциацию реакций уловить не удается).
При тонической реакции зрачка (Эди — Холмса) нарушения связывают с патологией постганглионарной части III пары черепных нервов. Это наиболее частая причина анизокории у женщин в возрасте 30—40 лет, перенесших вирусную инфекцию (как правило, ослабевают также сухожильные рефлексы).
Более широкий, т.е. поврежденный, зрачок слабее реагирует на свет, а на "близь" его реакция очень замедлена. Так же замедлена обратная реакция расслабления сфинктера (он, а также ресничная мышца как бы находятся в состоянии повышенного тонуса). Для подтверждения диагноза проводят инсталляцию 0,1% раствора пилокарпина в конъюнктивальный мешок обоих глаз, при этом зрачок здорового глаза почти не реагирует, а больного — резко сужается.
Данный симптом не является признаком тяжелого течения процесса, хотя эффективного лечения нет, но нарушения аккомодации со временем могут уменьшаться.
При среднемозговой (тектальной) природе нарушений зрачковых реакций причиной их возникновения считают компрессию III желудочка (например, пинеаломой). Наряду с расширением зрачка и ослаблением его реакции на свет характерна длительная сохранность реакции на "близь", так как обеспечивающие ее волокна лежат более вентрально, чем те, от которых зависит реакция на свет. Этот симптом необходимо дифференцировать от симптома Аргайла Робертсона.
Нейросифилис не является единственной причиной диссоциаций реакций зрачка на свет и близко расположенный раздражитель (диссоциации "свет — близь"). Последние встречаются при юношеском диабете, миотонической дистрофии, неполноценной регенерации волокон III пары черепных нервов, синдроме Парино, при котором, кроме зрачковых нарушений, наблюдаются ограничения взора вверх и конвергентно-ретракционный нистагм.
При повреждении III пары черепных нервов, например, вследствие сдавления мозговой аневризмой нарушается эфферентный путь зрачкового рефлекса и, естественно, на поврежденной стороне исчезают реакции на свет и "близь". В процессе восстановления функции поврежденного нерва регенерация идет аберрантным путем и тогда в веточку зрачковых волокон вплетаются волокна приводящей, т.е. внутренней, прямой мышцы глаза. При этом может наблюдаться ложная диссоциация "свет — близь" (зрачок псевдо-Аргайла Робертсона). В связи с повреждением веточки III пары черепных нервов, иннервирующей сфинктер зрачка, реакция на свет невозможна (или очень ослаблена), но реакция на "близь" наблюдается. Она связана с напряжением внутренней прямой мышцы, в частности, при конвергенции (синкинетические движения зрачка этой мышцы явились следствием патологической регенерации). Дополнительными при-, знаками внутричерепной аневризмы являются симптом псевдо-Грефе, выражающийся в ретракции верхнего века в ответ на аддукцию глаза, и сегментарные подергивания сфинктера зрачка при движениях глаз [Charnecki J.S., Thompson H., 1978].
Особняком стоит синдром Горнера (глазосимпатический паралич), поскольку при нем, кроме зрачковых нарушений, проявляющихся лишь в виде миоза, более заметного при сниженной освещенности (все зрачковые реакции сохранены), наблюдаются умеренный птоз верхнего века (в связи с парезом мышцы Мюллера), а также приподнятость нижнего века (вследствие пареза гладкой мускулатуры, прислоняющей в норме "хрящевую" пластинку нижнего века к глазу). По указанным причинам сужается глазная щель, в связи с чем ошибочно диагностируют энофтальм, при котором обнаруживают усиление аккомодативной способности глаза к близким расстояниям.
Необходимо дифференцировать пре— и постганглионарные (относительно шейного ганглия) поражения. Первые (бронхиальная карцинома, аневризма грудной аорты и пр.) менее благоприятны, вторые, при которых нарушается также и потоотделение, чаще имеют сосудистый генез, являются причиной головной боли, но протекают более благоприятно.
Синдром Горнера подтверждается при инсталляции в конъюнктивальный мешок 4 % раствора кокаина, когда зрачок больного глаза не реагирует на капли, а здоровбго глаза — расширяется.
Нормальные зрачковые реакции являются благоприятным прогностическим признаком улучшения зрительных функций в различных условиях внешней освещенности, а стойкий мидриаз на разных расстояниях — причиной повышенной слепимости при ярких засветах. Благодаря мидриазу уменьшается глубина фокусной зоны и, следовательно, поля, в пределах которого одновременно можно четко видеть предметы, удаленные на разные расстояния. Стойкий миоз затрудняет ориентацию в условиях сниженной освещенности, а при крайних степенях сужения зрачка вследствие дифракции становится причиной снижения остроты зрения.
Общие методические рекомендации по исследованию зрачков. Исследование проводят в слабоос-вещенном помещении при взгляде пациента вдаль (например, на таблицу Сивцева), при этом подсвечивают его лицо так, чтобы оба глаза были равномерно освещены косыми лучами. Диаметр зрачка измеряют непосредственно миллиметровой линейкой или приставленным со стороны виска на исследуемой стороне пупиллометром, на котором рядом с линейкой представлены кружки черного цвета диаметром от 1,5 до 8 мм с интервалом 0,5 мм. Поскольку у каждого пятого обследуемого в норме бывает легкая анизокория, в поисках патологии следует изменять освещение. Так, у больных с синдромом Горнера разница проявляется гораздо отчетливее при сниженном освещении.
Нужно учитывать, что одностороннее снижение зрения само по себе не влияет на размеры зрачка, но при патологии именно зрительно-нервных путей зрачковая реакция может нарушаться, например, по типу симптома Гунна.
Для проверки светового рефлекса зрачка можно воспользоваться зеркалом офтальмоскопа или осветителем щелевой лампы. В случае возникновения подозрения на одностороннюю слабость зрачковой реакции при прямом освещении проверяют содружественную реакцию зрачка другого глаза. При одинаковой выраженности прямой и содружественной реакций афферентную дугу рефлекса признают нормальной. Для того чтобы выявить гемианопсические нарушения в реакции зрачка, удобнее всего воспользоваться точечным источником света от щелевой лампы, переводя его поочередно то в правую, то в левую позиции и наблюдая при этом через бино-куляр за выраженностью реакции зрачка.
Для оценки "ближнего" рефлекса зрачка пациента просят сначала посмотреть вдаль, а затем перевести взор на кончик собственного пальца, приставленного к носу. Подбородок желательно держать слегка приподнятым, так как многие люди легче конвергируют при опущенном взоре. Иногда приходится придерживать верхнее веко, чтобы легче было проследить за реакцией зрачка. Степень сужения можно оценивать по трех- или четырехбалльной системе.
Установки для регистрации движений зрачка предлагались еще в прошлом веке (Л.Г. Беллярминов и др.); в нашей стране известно устройство Самойлова — Шахновича, но в широкой клинической практике обходятся без записывающих устройств.
Синдром офтальмоплегии.
ОФТАЛЬМОПЛЕГИЯ - общее название клинических синдромов, характеризующихся ограничением подвижности глазных яблок вследствие слабости наружных мышц глаза (наружная офтальмоплегия) или внутренних мышц глаза, изменяющих размеры зрачка и кривизну хрусталика (внутренняя офтальмоплегия).
Причиной офтальмоплегии могут быть первичное поражение мышц (миопатии) и патология глазницы, нарушение нервно-мышечной передачи (миастения), поражение глазодвигательных нервов или их ядер (ядерная офтальмоплегия), связей между ядрами нервов в стволе (межъядерная офтальмоплегия), центров взора в стволе и коре больших полушарий (надъядерная офтальмоплегия).
Надъядерная офтальмоплегия характеризуется параличом взора, т. е. отсутствием произвольных содружественных движений обоих глаз в горизонтальной или вертикальной плоскости, при сохранности рефлекторных движений (феномен Белла). Паралич горизонтального взора может быть вызван поражением лобной доли либо варолиева моста (при инфаркте, кровоизлиянии, травме, опухоли, энцефалите). Паралич вертикального взора возникает при поражении среднего мозга или следующих к нему путей от коры и базальных ганглиев (при инсульте, гидроцефалии, дегенеративных заболеваниях нервной системы, травме).
Межъядерная офтальмоплегия - результат разрыва связей между ядрами отводящего и глазодвигательного нервов, обеспечивающих содружественное отклонение глазных яблок в стороны. На стороне поражения ограничено движение глаза кнутри, при этом в другом (отводимом) глазу возникает монокулярный (вовлекающий только один глаз) нистагм. Осн. причины: рассеянный склероз и инсульт в области ствола. Поражение глазодвигательных нервов и их ядер приводит к паралитическому косоглазию и двоению: при вовлечении глазодвигательного нерва возникает ограничение движения глазного яблока вверх, вниз и кнутри, сопровождаемое птозом и расширением зрачка с утратой его реакции на свет, при вовлечении отводящего нерва ограничиваются движения глазного яблока кнаружи. Причиной поражения нервов могут быть опухоли головного мозга и носоглотки, менингиты, внутричерепная гипертензия, полиневропатии (напр., синдром Миллера Фишера), внутричерепные гранулематозные процессы, тромбоз венозных синусов. У больных с сахарным диабетом, артериальной гипертензией, височным артериитом нередко развивается ишемическое поражение отдельных нервов.
Офтальмоплегия, вызванная поражением черепных нерBOB, нередко сопровождается болевым синдромом (см. Офтальмоплегия болезненная). Синдром, характеризующийся медленно нарастающей симметричной офтальмоплегией, обычно с птозом и слабостью круговой мышцы глаза (прогрессирующая наружная офтальмоплегия), может быть проявлением окулофарингеальной дистрофии, митохондриальных энцефаломиопатий и др.
Причиной офтальмоплегии могут быть также метастазы злокачественных опухолей в глазницу, ишемия наружных мышц глаза при височном артериите, дистиреоидная орбитопатия.
ОФТАЛЬМОПЛЕГИЯ
-паралич мышц глаза, вызванный по-ражением иннервирующих их нервов, ядер или корешков. Различают полную и частичную офтальмоплегию. При полной офтальмоплегии поражаются как наружные мышцы глаза (прямые, косая и поднимающая верхнее веко), так и внутренние, осуществляющие расширение и сужение зрачка. Частичная офтальмоплегия может быть наружной, когда в патологический процесс вовлечены наруж-ные мышцы глаза, и внутренней, когда парализуется только внутренняя мускулатура глаза. Различают также интернуклеарную офтальмоплегию, являющуюся следствием поражения заднего продольного пучка и выражающуюся в отсутствии согласованности движений обоих глаз. Офтальмоплегия может быть дву- и односторонней.
Клиника тотальной офтальмоплегии складывается из неподвижности глазных яблок и опущения верхних век (лицо Гетчинсона). Зрачки расширены и не реагируют на свет и конвергенцию. Картина частичной офтальмоплегии зависит от поражения того или иного нерва (глазодвигательного, отводящего). В зависимости от течения различают острую офтальмоплегию, возникающую в результате инфекции (базальные менингиты), интоксикации, сосудистой патологии (нарушение мозгового кровообращения, <офталь-моплегическая> мигрень) и хроническую офтальмоплегию, которая входит в клиническую картину миастении (см.), верхнего бульбарного паралича, нейросифилиса и ряда других органических заболеваний головного мозга, локализующихся в области орального отдела ствола или мозговых оболочек. Наряду с симптоматической офтальмоплегией иногда встречаются случаи первичной хронической прогрессирующей офтальмоплегии. Синдром офтальмоплегии можно наблюдать в клинике прогрессивной мышечной дистрофии и злокачественного экзофтальма. В основе ее лежат первичные из-менения наружных мышц глаза.
Лечение. Применяются средства для лечения основного заболевания. При первичной офтальмоплегии назначают витамины группы В, Е, прозерин, дибазол.
Семиотика центрального и периферического паралича лицевого нерва.
Центральный паралич лицевого нерва обусловлен поражением нерва на уровне ядер и ствола мозга, периферический паралич возникает при повреждении нерва на участке от внутреннего слухового прохода до шилососцевидного отверстия.
При центральном параличе лицевого нерва характерно нарушение функции мимических мышц нижней части лица, при периферическом параличе страдает вся мимическая мускулатура.
Периферический паралич лицевого нерва сопровождается рядом особенностей. Поражение лицевого нерва во внутреннем слуховом проходе может вызывать головокружение и снижение слуха. При повреждении нерва на уровне коленчатого узла и каменистого нерва в клинической картине появляется сухость глаза (ксерофтальмия). При поражении на уровне стременной мышцы характерна гиперакузия (болезненное восприятие громких звуков). При травме лицевого нерва на уровне барабанной струны выпадает вкусовая чувствительность на передних 2/3 языка и уменьшается слюноотделение. Для быстрой оценки уровня поражения лицевого нерва можно использовать схему Н. Curtin (1986).
Комплексную диагностику участка поражения лицевого нерва можно провести, используя электрофизиологические. акустические и аудиологические методы исследования. Первые работы по акустической рефлексометрии (исследование порогов, латентного периода и амплитудных характеристик стременного рефлекса) были проведены А. И. Лопотко (1976) при ЛОР-кафедре I Ленинградского медицинского института.
Поражение VII нерва вызывает периферический паралич мимической мускулатуры (prosopoplegia). Уже при простом осмотре бросается в глаза резкая асимметрия лица (рис. 29). Пораженная сторона маскообразна, складки лба и носо-губная складка здесь сглажены, главная щель шире, угол рта опущен. При наморщивании лба на стороне паралича не образуется складок (поражен m. frontalis); при зажмуривании глазная щель не смыкается (lagophtalmus) из-за слабости m. orbicularis oculi. При этом видно отхождение глазного яблока кверху (феномен Белла), причем на стороне поражения больше, чем на здоровой. При лагофтальме обычно (об исключении см. ниже) наблюдается усиленное слезотечение. При показывании зубов угол рта на пораженной стороне не оттягивается кзади (m. risorius), не напрягается m. platysma myoides на шее. Невозможен свист, несколько затруднена речь (m. orbicularis oris). Как и при всяком периферическом параличе, наблюдается реакция перерождения, утрачен или ослаблен надбровный рефлекс (и корнеальный).
Следует определять высоту поражения лицевого нерва в зависимости от сопутствующих описанной картине симптомов.
При поражении ядра или волокон внутри мозгового ствола (см. рис. 28) поражение лицевого нерва сопровождается центральным параличом или парезом конечностей противоположной стороны (альтернирующий синдром Мийар-Гублера), иногда с присоединением поражения n. abducentis (синдром Фовилля).
Поражение корешка n. facialis в месте выхода его из мозгового ствола обычно сочетается с поражением n. acustici (глухота) и другими симптомами поражения мосто-мозжечкового угла (см. рис. 22). Паралич лицевого нерва в этих случаях не сопровождается слезотечением (сухость глаза), отмечается нарушение вкуса в передних двух третях языка, может ощущаться сухость во рту. Hyperakusis не наблюдается из-за сочетанного поражения VIII нерва.
При процессах в области костного канала до genu n. facialis, т. е. выше отхождения n. petrosi superficialis majoris, одновременно с параличом отмечаются также сухость глаза, расстройства вкуса и слюноотделения (см. рис. 28); со стороны слуха здесь наблюдается hyperakusis (поражение волокон n. stapedii). При поражении в костном канале ниже отхождения n. petrosi, наблюдаются вместе с параличом те же расстройства вкуса, слюноотделения и hyperakusis, но вместо сухости глаза возникает усиленное слезотечение. В случае поражения лицевого нерва в костном канале ниже отхождения n. stapedii и выше chordae tympani (см. рис. 28) наблюдаются паралич, слезотечение, расстройства вкуса и слюноотделения. Наконец, при поражении нерва в кости ниже отхождения chordae tympani или уже после выхода его из черепа через foramen stylo-mastoideum наблюдается только паралич со слезотечением без тех сопутствующих симптомов, о которых шла речь при более высоких поражениях.
Наиболее частыми являются последние случаи с периферической локализацией процесса, причем паралич обычно бывает односторонним. Случаи diplegiae facialis достаточно редки. Следует отметить, что при периферическом параличе лицевого нерва, особенно в начале заболевания, очень часто наблюдаются боли в лице, в ухе и в окружности его (особенно часто в области сосцевидного отростка).
Это объясняется наличием на лице довольно интимных связей (анастомозов) с веточками тройничного нерва, возможным прохождением чувствительных волокон V нерва в canalis facialis (chorda tympani — canalis Fallopii — n. petrosis superficialis major), одновременным вовлечением в процесс лицевого нерва и корешка тройничного нерва или его узла при процессах на основании мозга (см. рис. 22).
Центральные параличи (парезы) лицевой мускулатуры наблюдаются, как правило, в сочетании с гемиплегией. Изолированные поражения лицевой мускулатуры центрального типа редки и наблюдаются иногда при поражении лобной доли или только нижнего отдела передней центральной извилины. Понятно, что центральный парез лицевых мышц является результатом надъядерного поражения tractus cortico-bulbaris на любом его участке (кора головного мозга, corona radiata, capsula interna, ножки мозга, мост). При центральном параличе верхняя лицевая мускулатура (m. frontalis, m. orbicularis oculi) почти не страдает, и пораженной оказывается только нижняя (оральная) мускулатура. Это объясняется тем, что верхняя клеточная группа ядра VII нерва имеет двустороннюю корковую иннервацию, в противоположность нижней, к клеткам которой подходят волокна центральных нервов tractus cortico-bulbaris) преимущественно только из противоположного полушария.
При центральном параличе лицевой мускулатуры, в отличие от периферического, не будет наблюдаться реакция перерождения; надбровный рефлекс сохранен и даже усилен.
К явлениям раздражения в области лицевой мускулатуры относятся различного рода тики (проявление невроза или органического заболевания), контрактуры, могущие быть последствием периферического паралича VII нерва, локализованный спазм, другие клонические и тонические судороги (корковые или подкорковые гиперкинезы).
Синдромы поражения среднего мозга.
Четверохолмный синдром. При поражении среднего мозга с обеих сторон отмечается нарушение поворота взора вверх, сочетающееся с ослаблением или отсутствием прямой и содружественной реакции на свет с обеих сторон и с нарушением конвергенции глазных яблок.
При локализации патологического очага в одной половине среднего мозга возможно возникновение следующих синдромов.
Синдром Кнаппа — расширение зрачка (паралитический мидриаз) на стороне патологического процесса в сочетании с центральным гемипарезом на противоположной стороне, проявляется при поражении вегетативной порции III черепного нерва или парасимпатического ядра среднего мозга, а также пирамидного тракта, в частности при синдроме вклинения медиобазальных отделов височной доли в щель Биша (см. главу 21). Относится к альтернирующим синдромам. Описал немецкий офтальмолог H.J. Кпарр (1832—1911).
Синдром Вебера (синдром Вебера— Гюблера—Жандре) — альтернирующий синдром, возникающий при поражении основания ножки мозга в зоне пересечения ее корешком глазодвигательного нерва. Проявляется на стороне поражения парезом или параличом наружных и внутренних мышц глаза (птоз верхнего века, офтальмопарез или офтальмоплегия, мидриаз); на противоположной стороне отмечается центральный гемипарез (рис. 11.6). Чаще возникает в связи с нарушением кровообращения в оральной части ствола мозга. Описали английский врач Н. Weber (1823-1918) и французские врачи A. Gubler (1821-1879) и A. Gendrin (1796-1890).
Синдром Бенедикта — альтернирующий синдром при локализации патологического очага в покрышке среднего мозга, на уровне ядер глазодвигательного нерва, красного ядра и мозжечково-красноядерных связей. Проявляется на стороне поражения расширением зрачка в сочетании с параличом поперечнополосатых мышц, иннервируемых глазодвигательным нервом, а на противоположной стороне — интенционным дрожанием, иногда гиперкинезом по типу хореоатетоза и гемигипестезией. Описал в 1889 г. австрийский невропатолог М. Benedikt (1835-1920).
Верхний синдром красного ядра (синдром Фуа) возникает, если патологический очаг находится в покрышке среднего мозга в зоне расположения верхней части красного ядра, и проявляется на противоположной стороне мозжечковым гемитремором (интенционное дрожание), который может сочетаться с гемиатаксией и хореоатетозом. Глазодвигательные нервы при этом в процесс не вовлекаются. Описал французский невропатолог Ch. Foix (1882-1927).
Нижний синдром красного ядра (синдром Клода) - альтернирующий синдром, обусловленный поражением нижней части красного ядра, через которую проходит корешок III черепного нерва. На стороне патологического процесса отмечаются признаки поражения глазодвигательного нерва (птоз верхнего века, расширение зрачка, расходяшееся косоглазие), а на противоположной стороне мозжечковые расстройства (интенционное дрожание, гемиатаксия, мышечная гипотония). Описал в 1912 г. французский невропатолог Н. Claude (1869-1946).
Синдром Нотнагеля — сочетание признаков поражения ядерного аппарата глазодвигательного нерва со снижением слуха и мозжечковой атаксией, которые могут отмечаться с обеих сторон и при этом быть неравномерно выраженными. Возникает при поражении или сдавлении крыши и покрышки среднего мозга, а также верхних мозжечковых ножек и структур метаталамуса, прежде всего внутренних коленчатых тел. Чаще проявляется при опухолях передних отделов ствола или шишковидной железы. Описал в 1879 г. австрийский невропатолог К. Nothnagel (1841-1905).
Синдром водопровода мозга (синдром Корбера—Салюса—Элшнига) — ретракция и дрожание век, анизокория, спазм конвергенции, вертикальный парез взора, нистагм — проявление поражения серого вещества, окружающего водопровод мозга, признаки окклюзионной гидроцефалии. Описали немецкий офтальмолог R. Koerber и австрийские офтальмологи R. Salus (род. в 1877 г.) и A. Elschnig (1863-1939).
Синдромы поражения продолговатого мозга.
Продолговатый мозг является продолжением спинного мозга и имеет сходные с ним черты строения - состоит из проводящих путей и ядер. Спереди он граничит с мостом мозга, а сзади без четкой границы переходит в спинной мозг (условно нижним краем продолговатого мозга считают перекрест пирамид или верхнюю границу первых шейных спинномозговых корешков).
На вентральной поверхности продолговатого мозга располагается передняя срединная щель, по ее сторонам - пирамиды. Наружнее пирамид находятся нижние оливы, отделенные от них боковой передней бороздой. На дорсальной поверхности продолговатого мозга ниже ромбовидной ямки различимы задние канатики (тонкий и клиновидный пучки), разделенные непарной задней медиальной бороздой и парными задне-латеральными бороздами. Дорсальная поверхность переднего отдела продолговатого мозга образует дно желудочка (задний угол ромбовидной ямки). Кнаружи от се краев на боковой поверхности продолговатого мозга прослеживаются нижние ножки мозжечка.
На поперечном срезе продолговатого мозга в его вентральном отделе проходит пирамидный тракт, в центральной части располагаются волокна перекреста медиальной петли (проводят импульсы глубокой чувствительности от ядер тонкого и клиновидного пучков к таламусу). Вентро-латеральные отделы продолговатого мозга занимают нижние оливы. Дорсальнее их проходят восходящие проводники, формирующие нижние ножки мозжечка, а также спинно-таламический пучок. В дорсальном отделе продолговатого мозга располагаются ядра задней группы черепных нервов (X-X пара), а также слой ретикулярной формации.
В дне V желудочка (ромбовидная ямка) располагаются ядра многих черепных нервов. На уровне нижнего (заднего) угла находятся ядра подъязычного (медиально) и блуждающего нервов (латерально). На уровне наружного угла ромбовидной ямки параллельно срединной борозде лежит чувствительное ядро тройничного нерва, латеральнее его - вестибулярные и слуховые ядра, а медиальное - ядро одиночного пути (вкусовое ядро языкоглоточного и блуждающего нервов). Парамедианно кпереди от ядра подъязычного нерва расположено двигательное ядро языкоглоточного и блуждающего нервов и слюноотделительные ядра.
Синдромы поражения продолговатого мозга: симптомы нарушения функции ядер и корешков X, X, X и X пар черепных нервов, нижней оливы, спинно-таламического тракта, ядер тонкого и клиновидного пучков, пирамидной и нисходящих экстрапирамидных систем, нисходящих симпатических волокон к цилио-спинальному центру, заднего и переднего спинно-мозжечковых путей.
Основными альтернирующими синдромами являются следующие.
Синдром Авеллиса: периферический паралич половины языка, мягкого неба и голосовой связки (X, X, X пары черепных нервов) на стороне очага и гемиплегия - на противоположной; развивается при очаге в одной половине продолговатого мозга.
Синдром Джексона: периферический паралич мыгац языка на стороне очага и центральный паралич противоположных конечностей возникает при поражении одной пирамиды продолговатого мозга и корешка X пары черепных нервов.
Синдром Валленберга-Захарченко: поражение блуждающего нерва на стороне очага (односторонний паралич мягкого неба, голосовой связки, расстройство глотания; на этой же стороне симптом Бернара-Горнера, атаксия мозжечкового типа, анестезия лица, диссоциированная анестезия на противоположной стороне (альтернирующая гемианестезия); возникает при нарушении кровообращения в позвоночной или отходящей от нее нижней задней мозжечковой артерии; ишемический очаг расположен в дорсолатеральном отделе продолговатого мозга.
Синдром Шмидта: на стороне очага парез голосовой связки, мягкого неба, трапециевидной и грудино-ключично-сосцевидной мышцы; на противоположной - спастический гемипарез, т. е. поражаются ядра и волокна IX, X, XI, XII пар черепных нервов и пирамидной системы.
Синдром Тапиа: на стороне очага паралич трапециевидной, грудино-ключично-сосцевндной мышц (добавочный нерв) и половины языка (подъязычный нерв), контралатерально-спастический гемипарез.
Синдром Воплештейна; на стороне очага парез голосовой связки вследствие поражения nucl. ambiguus, контралатерально - гемианестезия поверхностной чувствительности (спинно-таламический тракт).
Синдром Бабинского - Нажотта: на стороне очага - мозжечковые симптомы (атаксия, нистагм, асинергия), синдром Клода Бернара-Горнера, гипертермия; контралатерально-спастический гемипарез, диссоциированная гемианестезия (выпадает болевая и температурная чувствительность); синдром обусловлен поражением заднебокового отдела продолговатого мозга и моста мозга.
Синдром Глика: характеризуется сочетанным поражением , V, V, X нервов и пирамидной системы; на стороне очага - погашение зрения (или амавроз), боль в супраорбитальной области, парез мимических мышц, затруднение глотания; контрлатерально - спастический гемипарез.
При двустороннем поражении ядер и корешков X, X и X пар черепных нервов развивается бульбарньй паралич. Он характеризуется нарушением глотания (поперхивание, попадание жидкой пищи в нос), изменением звучности голоса (осиплость, афония), появлением носового оттенка речи (назолалия), дизартрией. Наблюдаются атрофия и фасцикулярные подергивания мышц языка. Исчезает глоточный рефлекс. Синдром этот чаще всего возникает при сосудистых и некоторых дегенеративных заболеваниях (боковой амиотрофический склероз, сирингобульбия).
Псевдобульбарный паралич - это центральный паралич мышц, иннервируемых X, X, X парами черепных нервов. Развивается при двустороннем поражении корково-ядерных путей. Очаги располагаются нa разных уровнях выше продолговатого мозга, в том числе и мозговом стволе. Клинические проявления аналогичны таковым при бульварном параличе (нарушение глотания, носовой оттенок голоса, дизартрия). При псевдобульбарном параличе появляются рефлексы орального автоматизма (хоботковый, ладонно-подбородочный, языко-губный и др.), насильственный смех и плач. Признаки поражения периферического нейрона (атрофия, фасцикулярные подергивания и др.) отсутствуют. Синдром чаще всего связан с сосудистыми поражениями мозга.
Таким образом, патологические очаги в мозговом стволе могут вовлекать пирамидную систему и двигательные ядра черепных нервов. Кроме того, при этом могут повреждаться проводники чувствительности, а также ядра и корешки чувствительных черепных нервов. Вместе с тем в стволе мозга располагаются нервные образования, оказывающие активирующее и тормозное воздействия на обширные зоны головного и спинного мозга. Имеется в виду функция ретикулярной формации ствола мозга. Она имеет широкие связи с ниже- и вышерасположенными отделами мозга. К ретикулярной формации подходят многочисленные коллатерали от специфических чувствительных путей. По ней проходят импульсы, которые тонизируют кору и подкорковые образования и обеспечивают их активность и бодрствующее состояние мозга. Торможение восходящих активирующих влияний приводит к снижению тонуса коры и наступлению сонливости или настоящего сна. По нисходящим путям сетевидное образование посылает импульсы, регулирующие мышечный тонус (усиливает или снижает).
В составе ретикулярной формации имеются отдельные участки, имеющие определенную специализацию функций (дыхательный, сосудодвигательный и другие центры). Ретикулярная формация участвует в поддержании ряда витальных рефлекторных актов (дыхание, сердечно-сосудистая деятельность, обмен веществ и др.). При поражении ствола мозга, особенно продолговатого мозга, помимо описанных выше, приходится встречаться и с такими тяжелыми симптомами, как расстройство дыхания и сердечно-сосудистой деятельности.
При нарушении функции ретикулярной формации развиваются расстройства сна и бодрствования.
Синдром нарколепсии: приступы неудержимого стремления больного к засыпанию в совершенно неподходящей обстановке (во время беседы, еды, при ходьбе и т. п.); пароксизмы нарколепсии часто сочетаются с приступообразной утратой мышечного тонуса (катаплексия), возникающей при эмоциях, что приводит к обездвиженности больного в течение нескольких секунд или минут; иногда наблюдается невозможность активных движений в течение короткого периода времени сразу после пробуждения ото сна (катаплексия пробуждения, или «ночной паралич»).
Существует еще один тип расстройства сна - синдром «периодической спячки»: приступы сна, длящиеся от 10 - 20 ч до нескольких суток,синдром Клейне-Левина: приступы сопровождаются булимией. Таким образом, ретикулярная формация может участвовать в формировании синдромов, возникающих при локализации очага не только в стволе, но и в других отделах мозга. Этим подчеркивается существование тесных функциональных связей по принципу нейрональных кругов, включающих корковые, подкорковые и стволовые структуры.
При патологических очагах вне ствола мозга (экстратрункально) могут страдать несколько близко расположенных нервов, возникают характерные синдромы. Среди них важно отметить синдром мосто-мозжечкового угла - поражение слухового, лицевого и тройничного нервов. Он характерен для невриномы V пары черепных нервов и базального арахноидита.
Синдром внутреннего слухового прохода (синдром Ляница): поражение слухового нерва, шум в ухе, снижение слуха по звуковоспринимающему типу), лицевого нерва (периферический паралич мимической мускулатуры, сухость глаза, снижение вкуса на передней трети языка) на стороне очага; возникает также при невриноме V пары черепных нервов.
Синдром Градениго-Ланнуа (синдром верхушки пирамиды височнойкости): боль в зоне иннервации тройничного нерва (раздражение тройничного узла), паралич наружной прямой мышцы глаза на стороне очага; появляется при воспалении среднего уха и при опухоли, локализующейся в средней черепной ямке.
При опухолевой природе экстратрункальных поражений в последующих стадиях развития заболевания вследствие сдавления ствола мозга присоединяются и проводниковые расстройства.
Семиотика поражения моста мозга.
Синдромы поражения моста мозга
В структуру синдрома обычно входят симптомы поражения тройничного, отводящего, лицевого и преддверно-улиткового нервов.
Часто при поражении моста мозга развиваются вегетативно-трофические нарушения (гипертермия, нарушение функции сфинктеров, нарушение потоотделения), иногда судороги и горметония.
При локализации поражения в области мостомозжечкового угла чаще наблюдаются симптомы со стороны лицевого и преддверно-улиткового нервов, реже тройничного, отводящего нервов, мозжечковые расстройства гомолатерально и контралатеральная гемиплегия.
Симптомы поражения моста мозга
Параличи и парезы мышц, иннервируемых лицевым и отводящим нервами на стороне поражения.
Контралатеральный спастический гемипарез или гемиплегия.
Паралич взора.
Нарушение глубокой и поверхностной чувствительности на лице.
Нарушение слуха
Вестибулярные расстройства
Вегетативно-трофические расстройства
Альтернирующие синдромы
Развиваются при одностороннем очаговом поражении половины ствола мозга на различных уровнях и характеризуются гомолатеральным нарушением функции черепных нервов и контралатеральными проводниковыми расстройствами.
Синдром Мийяра-Гюблера
Развивается при поражении в области ядра лицевого нерва или его волокон и пирамидного пути.
Гомолатеральный вялый паралич мимических мышц
Контралатеральная спастическая гемиплегия
Синдром Фовилля
Развивается при поражении в области ядер лицевого и отводящего нервов или их волокон и пирамидного пути.
Гомолатеральный вялый паралич мимических мышц
Паралич отводящей мышцы глаза (сходящееся косоглазие, диплопия и недоведение глазного яблока кнаружи)
Контралатеральная спастическая гемиплегия
Синдром Бриссо-Сикара
Развивается при раздражении ядра лицевого нерва с поражением пирамидного пути.
Гомолатеральный спазм мимических мышц
Контралатеральная спастическая гемиплегия
Синдром Раймона-Сестана
Развивается при сочетанном поражении заднего продольного пучка, мостового центра взора, средней ножки мозжечка, медиальной петли и пирамидного пути.
Парез взора в сторону очага
Гомолатеральная гемиатаксия
Гомолатеральный хореоатетоз
Контралатеральный спастический гемипарез
Контралатеральная гемианестезия
Синдром Грене
Развивается при поражении ядра поверхностной чувствительности тройничного нерва и спиноталамического тракта.
Гомолатеральное выпадение поверхностной чувствительности по сегментарному типу на лице
Контралатеральное выпадение поверхностной чувствительности по проводниковому типу (гемианестезия)
Локализация патологического процесса в одной половине моста мозга может вести к развитию следующих альтернирующих синдромов.
Синдром Мийяра-Гюблера — возникает при одностороннем патологическом очаге в нижней части моста мозга и поражении при этом ядра лицевого нерва или его корешка и корково-спинномозгового пути. На стороне поражения возникает периферический парез или паралич мимических мышц, на противоположной стороне — центральный гемипарез или гемиплегия. Описали в 1856 г. французский врач A. Millard (1830-1915) и в 1896 г. немецкий врач A. Gubler (1821-1897).
Синдром Фовилля — возникает при одностороннем патологическом очаге в нижней части моста мозга, обусловлен поражением ядер или корешков лицевого и отводящего нервов, а также пирамидного пути и иногда — медиальной петли. На стороне поражения проявляется периферическим парезом или параличом мимических мышц и прямой наружной мышцы глаза; на противоположной стороне — центральным гемипарезом или гемиплегией и, возможно, расстройством по гемитипу болевой и температурной чувствительности. Описал в 1858 г. французский невропатолог A. Foville (1799-1879).
Синдром Раймона—Сестана — возникает при одностороннем патологическом очаге в мосту вследствие сочетанного поражения мостового центра взора, средней мозжечковой ножки, медиальной петли и пирамидного пути. Отмечаются парез взора в сторону патологического очага, на стороне очага — ге-миатаксия; на противоположной стороне — центральный гемипарез или гемиплегия, расстройства по гемитипу болевой и температурной чувствительности. Описали в 1903 г. французские невропатологи F. Raymond (1844—1910) и Е. Cestan (1873-1932).
Синдром Гасперини — возникает вследствие патологического очага в покрышке моста. Проявляется признаками нарушений функций слухового, лицевого, отводящего и тройничного нервов на стороне поражения и расстройством болевой и температурной чувствительности по гемитипу на противоположной стороне. Описал итальянский невропатолог М. Gasperini.
При экстрацеребральной локализации патологического очага в полости черепа возможны следующие синдромы.
Синдром боковой цистерны моста, или мостомозжечкового угла, — сочетание признаков поражения слухового, лицевого и тройничного нервов, проходящих через боковую цистерну моста. Обычно развивается при формировании патологического процесса в ней, чаще при невриноме слухового нерва.
Синдром Градениго — тугоухость, обусловленная сочетанным поражением звукопроводящего и звуковоспринимающего аппаратов слухового нерва, в сочетании с нарушением функций лицевого, отводящего и тройничного нервов. Проявляется парезом мимической и жевательной мускулатуры, сходящимся косоглазием, диплопией и болями в лице. Обычно является следствием гнойного среднего отита, при котором инфекция через верхушку пирамиды височной кости проникает в полость черепа, что ведет к формированию ограниченного лептоменингита с вовлечением в процесс указанных черепных нервов. Описал в 1904 г. итальянский оториноларинголог G. Gradenigo (1859—1925).
При одностороннем поражении расположенного в покрышке моста так называемого мостового центра взора развивается парез взора в сторону патологического процесса.
При двустороннем поражении моста мозга возможны следующие синдромы.
Синдром понтинного миелинолиза — двусторонняя демиелинизация главным образом эфферентных проводящих путей на уровне моста мозга: корково-спинномозговых (пирамидных), фронтопонтоцеребеллярных и корково-ядер-ных. Проявляется центральным тетрапарезом, признаками псевдобульбарного синдрома и мозжечковой недостаточности. Характерны офтальмопарез, зрачковые расстройства, тремор, тонические судороги, снижение активности психических процессов. Со временем возможно развитие сопора, комы. Возникает в связи с нарушениями метаболизма при голодании, хронической интоксикации (при алкоголизме, инфекционных заболеваниях, тяжелой соматической патологии). Существует мнение о том, что понтинный миелинолиз может быть спровоцирован избыточной гидратацией, ведущей к тяжелой гипонатриемии с отеком мозговой ткани, чаще возникающим у больных алкоголизмом, так как у них воздержание от алкоголя ведет к увеличению содержания в крови антидиуретического гормона и вероятность развития гипонатриемии при внутривенном вливании жидкостей и лечении диуретиками особенно велика. На КТ и МРТ обнаруживают очаги пониженной плотности в центральной части моста и в прилежащих отделах ствола мозга. Избирательность поражения основания моста объясняется особенностями его миелоархитектоники.
Синдром «пляшущих глаз» (миоклонус глазной) — гиперкинез глазных яблок в форме содружественных быстрых, нерегулярных, неравномерных по амплитуде их движений, совершаемых в горизонтальной плоскости и особенно выраженных в начальной стадии фиксации взора на предмете. Возможен при поражении покрышки моста или среднего мозга.
Синдром Рота—Бильшовского (псевдоофтальмоплегия Бильшовского) — потеря способности к произвольным движениям глазных яблок в стороны при сохранности их реакций на раздражение лабиринта, при этом возможна конвергенция глаз и сохранены движения их в вертикальной плоскости. Возникает вследствие роста опухоли или нарушения кровообращения в покрышке ствола, может быть и проявлением рассеянного склероза. Описали в 1901 г. отечественный невропатолог В.К. Рот (1848—1916), в 1903 г. немецкий невропатолог М. Bielschowsky (1869-1940).
Синдром поражения структур мосто-мозжечкового угла.
Функцией мозжечка является рефлекторное поддержание мышечного тонуса, равновесия, координации и синергии движений. При поражении мозжечка возникает ряд двигательных расстройств атактического и асинергического характера.
Расстройство походки. Больной ходит, широко расставляя ноги и пошатываясь («пьяная» походка).
Интенционное дрожание. Обнаруживается когда больной касается указательным пальцем молоточка или пальца исследующего с открытыми глазами, причем положение молотка несколько раз меняется.
Нистагм – подергивание глазных яблок при отведении их.
Адиадохокинез. Невозможность быстро совершать попеременно противоположные движения.
Дисметрия (гиперметрия) движений. При предложении коснуться пяткой одной ноги, колено другой, больной заносит ногу выше колена.
Промахивание. Больному предлагается 2-3 раза попасть указательным пальцем в палец или молоточек исследующего, поставленный перед ним.
Расстройство речи. Речь теряет плавность, становится скандированной, взрывчатой, замедленной.
Гипотония мышц. Вялость, дряблость, избыточная экскурсия в суставах. Может сопровождаться понижением сухожильных рефлексов.
Симптоматика может меняться в зависимости от поражения разных отделов мозжечка. Так при поражении червя мозжечка нарушаются синергии, стабилизирующие центр тяжести. Вследствие этого теряется равновесие, наступает туловищная атаксия, больной не может стоять (статическая атаксия); ходит, широко расставляя ноги, пошатываясь, что особенно отчетливо наблюдается при резких поворотах. При ходьбе наблюдается отклонение в сторону поражения части мозжечка (гомолатерально).
При поражении полушарий мозжечка преобладают атаксия конечностей, интенционное дрожание, промахивание, гиперметрия (динамическая атаксия). Речь замедленная, скандированная. Выявляются мегалография (крупный с неровными буквами почерк) и диффузная гипотония мышц.
При патологическом процессе одного полушария мозжечка все эти симптомы развиваются на стороне поражения мозжечка (гомолатерально).
Поражение ножек мозжечка сопровождается развитием клинических симптомов, обусловленных повреждением соответствующих связей. При поражении нижних ножек наблюдается нистагм, миоклонии мягкого неба, при поражении средних ножек – нарушение локомоторных проб, при поражении верхних ножек – появление хореоатетоза, рубрального тремора.
Альтернирующие синдромы.
Это синдромы, сопровождающие односторонние очаговые поражения ствола головного мозга, общая схема которых включает поражение ядер черепных нервов на стороне очага и контралатеральные проводниковые (двигательные и чувствительные) нарушения. В зависимости от уровня локализации очага поражения выделяют бульбарные (продолговатый мозг), понтинные (варолиев мост) и пендункулярные (средний мозг, ножки мозга) альтернирующие синдромы.
Альтернирующие синдромы продолговатого мозга.
Синдром Джексона (периферический паралич подъязычного нерва на стороне поражения мозга; спастическая гемиплегия на противоположной стороне; утрата мышечно-суставной и вибрационной чувствительности; дизартрия; парез мышц гортани; нарушения глотания; мозжечковая атаксия на стороне очага; девиация языка в сторону поражения, атрофия и бугристость половины языка, фасцикулярные подергивания в нем). Причина – тромбоз ветвей a. spinalis anterior.
Синдром Авеллиса (паралич мягкого неба и голосовых связок; атрофические изменения языка на стороне поражения; контралатеральная спастическая гемиплегия; гемианестезия; расстр-ва глотания; дизартрия; дисфония). Причина – поражение веточек a. fossae lateralis bulbi.
Синдром Шмидта (периферический парез всей каудальной группы черепных нервов – 9,10,11,12; контралатеральный гемипарез и гемианестезия; односторонний паралич мягкого неба и голосовой связки; атрофия языка, грудино-ключично-сосцевидной и трапециевидной мышц).
Синдром Бабинского-Нажотта (мозжечковые нарушения на стороне очага – гемиасинергия и латеропульсия; нистагм и симпатические расстройства на лице; сужение глазной щели, энофтальм – синдром Бернара-Горнера; на противоположной стороне – гемипарез, болевая и температурная гемианестезия). Очаг обычно находится на границе продолговатого мозга и варолиева моста.
Синдром Валленберга-Захарченко (на стороне поражения – паралич мягкого неба и голосовой мышцы; расстройство чувствительности на лице по сегментарному типу; синдром Бернара-Горнера; на противоположной стороне – гемианестезия по проводниковому типу, реже гемиплегия; при обширных очагах – расстройства дыхания и сердечно-сосудистой деятельности).
Альтернирующие понтинные синдромы.
Синдром Мийяра-Гублера (периферический парез лицевого нерва на стороне поражения; центральный гемипарез или гемиплегия противоположных конечностей). Возникает при локализации патологического очага в основании моста.
Синдром Бриссо-Сикара (раздражение ядра лицевого нерва с развитием тонических и клонических судорог в мышцах лица на стороне поражения; гемипарез или гемиплегия на противоположной стороне). В основе лежит нарушение кровообращения в основной артерии или ее ветвях.
Синдром Фовилля (периферический парез лицевой мускулатуры и наружной прямой мышцы глаза на стороне поражения; гемипарез или гемиплегия по центральному типу на противоположной стороне; сходящееся косоглазие за счет глаза на стороне поражения). В основе лежит нарушение кровообращения в основной артерии или ее ветвях.
Синдром Гасперини (периферический паралич лицевого и отводящего нервов, двигательной порции тройничного нерва; снижение чувствительности на лице ; снижение слуха на стороне поражения; нистагм в сторону противоположную очагу поражения; синдром Бернара-Горнера; гемигипестезия по проводниковому типу на контралатеральной половине туловища и конечностей). Причина – нарушение кровообращения в бассейне передней нижней мозжечковой артерии.
Синдром Раймона-Сестана (мозжечковые расстройства на стороне очага – гомолатеральная асинергия, паралич взора в сторону очага, контралатеральная гемиплегия и гемианестезия; гиперкинезы). Причина – нарушение кровообращения в основной артерии или ее ветвях, а также опухоли.
Альтернирующие педункулярные синдромы.
Синдром Вебера (паралич глазодвигательного нерва на стороне поражения; контралатерально – центральная гемиплегия или гемипарез конечностей и туловища; центральный парез лицевого и подъязычного нервов; гемианопсия). Наблюдается при поражении основания ножек мозга вследствие стеноза задней мозговой артерии и ее ветвей, при сифилитическом эндартериите, аневризме задней мозговой артерии, при опухолях, базальных лептопахименингитах.
Синдром Бенедикта (на стороне поражения – парез глазодвигательного нерва; контралатерально – интенционное дрожание в конечностях и хореоатетоз; гемианестезия). Развивается при поражении красного ядра. Возникает при тромбозах и кровоизлияниях в ветвях задней мозговой артерии и при метастазе рака.
Бульбарный синдром.
Бульбарный паралич.
Это симптомокомплекс, возникающий в результате поражения двигательных ядер, корешков или самих 9, 10, 12 пар черепных нервов, с клиникой вялого атрофического (периферического) пареза, паралича мышц, иннервируемых этими нервами. Особенно выражен при двустороннем поражении.
Бульбарный паралич характерен для бокового амиотрофического склероза, прогрессирующего бульбарного паралича Дюшена, полиомиелита, полиомиелитподобных заболеваний, клещевого энцефалита, опухолей покрышки продолговатого мозга и мозжечка, сирингобульбии.
Этиология: при опухолях и арахноидитах в области задней черепной ямки, карциноматозе, саркоматозе, гранулематозных процессах, менингитах с преимущественной локализацией в задней черепной ямке, при дифтерийном полиневрите, инфекционно-аллергическом полирадикулоневрите.
Клиника: Возникает нарушение артикуляции (дизартрия, анартрия), глотания (дисфагия, афагия), фонации (дисфония, афония), отмечается носовой оттенок речи (назолалия). Наблюдается опущение мягкого неба, его неподвижность при произношении звуков, иногда отклонение небного язычка. Поражение 10 нерва проявляется расстройством дыхания и сердечно-сосудистой деятельности. Выявляются признаки периферического паралича (атрофия мышц языка, уменьшение его объема, складчатость слизистой оболочки языка). Поражение ядер характеризуется фасцикуляцией языка. Небный, глоточный, кашлевой, рвотный рефлексы снижены или отсутствуют, нередко отмечается парез круговой мышцы рта.
Диагностика основана на клинике. Дифференциальная диагностика проводится с псевдобульбарным параличом. Лечение заключается в терапии основного заболевания. При двустороннем поражении 10 пары исход летальный.
Псевдобульбарный синдром.
Бульбарный паралич.
Это симптомокомплекс, возникающий в результате поражения двигательных ядер, корешков или самих 9, 10, 12 пар черепных нервов, с клиникой вялого атрофического (периферического) пареза, паралича мышц, иннервируемых этими нервами. Особенно выражен при двустороннем поражении.
Бульбарный паралич характерен для бокового амиотрофического склероза, прогрессирующего бульбарного паралича Дюшена, полиомиелита, полиомиелитподобных заболеваний, клещевого энцефалита, опухолей покрышки продолговатого мозга и мозжечка, сирингобульбии.
Этиология: при опухолях и арахноидитах в области задней черепной ямки, карциноматозе, саркоматозе, гранулематозных процессах, менингитах с преимущественной локализацией в задней черепной ямке, при дифтерийном полиневрите, инфекционно-аллергическом полирадикулоневрите.
Клиника: Возникает нарушение артикуляции (дизартрия, анартрия), глотания (дисфагия, афагия), фонации (дисфония, афония), отмечается носовой оттенок речи (назолалия). Наблюдается опущение мягкого неба, его неподвижность при произношении звуков, иногда отклонение небного язычка. Поражение 10 нерва проявляется расстройством дыхания и сердечно-сосудистой деятельности. Выявляются признаки периферического паралича (атрофия мышц языка, уменьшение его объема, складчатость слизистой оболочки языка). Поражение ядер характеризуется фасцикуляцией языка. Небный, глоточный, кашлевой, рвотный рефлексы снижены или отсутствуют, нередко отмечается парез круговой мышцы рта.
Диагностика основана на клинике. Дифференциальная диагностика проводится с псевдобульбарным параличом. Лечение заключается в терапии основного заболевания. При двустороннем поражении 10 пары исход летальный.
Синдромы нарушения функции правого полушария головного мозга.
Правое полушарие:
1. Восприятие голоса, интонаций, мелодии речи. 2. Восприятие мелодии. 3. Восприятие деталей картин без понимания общего содержания. 4. Изолированное восприятие объектов. 5. Непроизвольное запоминание. 6. Восприятие пространственных отношений предметов.
У «правополушарного» человека отмечается резкое обеднение словаря. Его пониманию доступны только короткие, простые фразы. Сам говорит отдельными словами, но, несмотря на скудность словаря, у такого человека сохраняется интонационный рисунок речи; он легко узнает музыкальные мелодии, неречевые звуки, прекрасно различает голоса, интонации других людей. Итак, образное восприятие у «правополушарного» человека обострено по сравнению с нормой, а восприятие и отвлеченное мышление заторможены, снижены. Следовательно, «специализация» полушарий — явление не врожденное, а вырабатываемое. В левом полушарии головного мозга локализованы: смысловое восприятие и воспроизведение речи, письмо, самосознание, тонкий двигательный контроль пальцев обеих рук, логическое, абстрактное, аналитическое мышление, арифметический счет, музыкальная композиция, пространство цветов, положительные эмоции. В правом, полушарии головного мозга локализованы: пространственно-зрительные способности, интуиция, музыка, просодическая сторона речи, грубые движения всей руки, целостное восприятие, отрицательные эмоции, юмор. Оно не воспринимает глаголов, абстрактных терминов.
Синдром нарушения функциональной системы письма. Виды аграфий.
Письмо – это сложный психический процесс, который в любых психологических классификациях обычно включается в речь,имеющую разные виды и формы. Письменная речь является одним из видов речи, наряду с устной и внутренней, и включает в свой состав письмо и чтение.
История развития письма показывает, что письменная речь является собственно «искусственной памятью человека» и возникла она из примитивных мнемонических знаков.
Письменная речь имеет ряд психологических особенностей.
1. Она произвольнее устной. Уже звуковая форма, которая в устной речи автоматизирована, при обучении письму требует расчленения, анализа и синтеза. Синтаксис фразы так же произволен, как и фонетика.
2. Это сознательная деятельность и тесно связана с намерением. Знаки и употребление их усваиваются ребенком сознательно и намеренно в отличие от бессознательного употребления и усвоения устной речи.
1. Письмо требует прежде всего сформированности (или сохранности) устной речи, произвольного владения ею, т. е. анализом и синтезом устной речи.
2. Второй предпосылкой является формирование (или сохранность) пространственного восприятия и представлений (зрительно-пространственных; сомато-пространственных), ощущений своего тела в пространстве, формирование понятий «правого» и «левого» в пространстве.
3. Необходимым условием является и сформированность (или сохранность) двигательной сферы различных видов праксиса (позы, динамического, пространственного, конструктивного); сформированность оптико-моторных и слухомоторных координации.
4. Следующим необходимым условием является формирование у детей абстракций, абстрактных способов деятельности, которое возможно при постепенном переводе детей от конкретных, предметных способов действия к абстрактным.
5. И наконец, не менее важным является сформированность (или сохранность) общего поведения, личности, эмоционально-волевой сферы; сформированность познавательных и учебных мотивов деятельности, саморегуляции и контроля собственной деятельности.
Расстройства письма начали изучаться позже, чем афазии, однако первые упоминания о них имеются уже в 1798 г., затем появляются в 1829 г. в наблюдениях С. Джексона из Пенсильвании, в 1837 г. нарушение письма описал Чаптер (Chapter), в 1856 г. французский врач Труссо привел одно наблюдение, и, наконец, в 1864 г. X. Джексон впервые дал глубокий анализ письма и определил его нарушение как дефект осознанного произвольного процесса. «Больной, – пишет он, – может написать собственное имя или даже списывать слова, но не в состоянии письменно выразить свои мысли или писать под диктовку».
Термин «аграфия» приписывается Benedict (1865), а также Willam Ogle. Позднее вошел в жизнь и стал более популярным термин «дисграфия». Однако более точным является термин «аграфия». Этот термин греческого происхождения («а» – отрицание, «графо» – пишу).
Письмо может нарушаться при поражении почти любого участка коры левого полушария мозга – заднелобных, нижнетеменных, височных и затылочных отделов. Каждая из упомянутых зон коры обеспечивает определенное условие, необходимое для протекания акта письма. Кроме этих зон, каждая из которых обеспечивает модально-специфичное условие протекания письма, лобные доли мозга обеспечивают общую организацию письма как сложной речевой деятельности. Они создают условия для программирования, регуляции и контроля за протекающей деятельностью.
При поражении той или иной области нарушаются соответствующие компоненты процесса, выпадает определенное звено, соответствующее локализации поражения, без которого невозможно полноценное осуществление процесса письма. В зависимости от того, какой участок мозга пострадал, проявляются разные формы нарушений письма.
Аграфии делятся на две группы:
1. Речевые расстройства письма, входящие в синдром соответствующих форм афазий.
2. Неречевые формы аграфии, идущие в синдроме гнозиса (гнозис – от греческого слова знание) оптической и пространственной модальности.
Вторая группа включает аграфии, идущие в синдроме нарушений процесса зрительного и пространственного восприятия.
Несмотря на разницу в природе и механизмах нарушения процесса письма, имеется несколько общих методических требований к организации и ведению восстановительного обучения письму.
1. Восстановительное обучение больных письму начинается с нейропсихологического синдромного анализа дефекта, в результате которого устанавливается природа и механизм нарушения письма, т. е. путем квалификации дефекта вычленяется фактор, лежащий в основе аграфии.
2. Анализ психологической структуры дефекта позволяет вычленить уровень организации письма и то звено, которое пострадало.
3. На основе нейропсихологического и психологического анализа дефекта намечается путь его преодоления и проводится разработка (или подбор) методов, адекватных природе, механизму и структуре дефекта.
4. Такими путями могут быть внутри– или межсистемные перестройки пострадавшей функциональной системы. С этой целью используются методы, вовлекающие в работу сохранные анализаторные системы в качестве опоры для перестройки нарушенной функциональной системы или для создания новой. Используется и путь перевода процесса письма с одного уровня организации (или реализации) на другой, широко используются семантические связи слова.
5. Восстановительное обучение письму при речевых аграфиях проводится совместно (и внутри) с восстановлением устной речи и чтения.
6. При гностических формах аграфии ее преодоление идет совместно с восстановлением процесса восприятия и образов-представлений соответствующей модальности.
Патологические синдромы спинно-мозговой жидкости.
Менингеальный синдром характеризуется повышением давления спинномозговой жидкости (при люмбальной пункции вытекает струёй), которая может быть прозрачной при серозном менингите, опалесцирующей при туберкулезном и мутной при гнойном менингите, а также увеличением количества белка, плеоцитозом, снижением содержания глюкозы и хлоридов (туберкулезный и эпидемический менингит). Синдром белково-клеточной диссоциации заключается в отсутствии параллелизма между повышением белка и плеоцитозом (чаще в спинномозговой жидкости обнаруживается увеличение содержания белка при нормальном или несколько повышенном цитозе). Этотсиндром наблюдается при венозном застое в субарахнои-дальном пространстве, ликворном застое (опухолях, кистозных арахноидитах, пахименингитах и др.). Наличие плеоцитоза при нормальном количестве белковых веществ встречается значительно реже и свидетельствует о поражении мозговых оболочек при некоторых интоксикациях (глистной, хлорметилпроизводными веществами), малярии, бруцеллезе и др. Компрессионный синдром возникает в результате блока субарахноидального пространства спинного мозга при опухоли, кистозном арахноидите, ограниченном пахименингите, травме, остеохондрозе и спондилезе позвоночного столба, рассеянном склерозе. В таких случаях в спинномозговой жидкости обнаруживаются большое количество белка, отчетливая ксантохромия, повышение давления в начале и его снижение в конце пункции, положительные пробы Квекенштедта и Стукея—Сикара. Первая проба заключается в том, что сдавление яремных вен во время пункции в норме вызывает венозный застой и повышение внутричерепного давления, что отражается на давлении спинномозговой жидкости в подпаутинном пространстве спинного мозга, благодаря чему ускоряется ее вытекание. В случае блокады субарахноидального пространства спинного мозга сдавление яремных вен не влияет на вытекание спинномозговой жидкости. Вторая проба основана на том же принципе, только вместо яремных вен во время пункции сдавливают вены живота. Сифилитический синдром состоит из небольшого плеоцитоза (десятки клеток), повышенного содержания белка, положительной реакции Вассермана при исследовании крови и спинномозговой жидкости, изменения коллоидной кривой. При этом плеоцитоз состоит в основном из лимфоцитов, значительно меньше из плазматических клеток, имеются лишь единичные лейкоциты. Следует отметить, что цитоз изменяется в зависимости от клинической формы нейросифилиса: при ранних формах с сосудисто-мезенхимными воспалительными процессами наблюдается
Менингеальный синдром.
- совокупность симптомов, наблюдающихся при заболеваниях мозговых оболочек. Менингеальный синдром складывается из общемозговых и локальных симптомов, а также изменений спинномозговой жидкости, возникающих обычно на фоне более или менее выраженного общего инфекционного состояния (повышенная температура, изменения крови и т. д.). Общемозговые симптомы-это реакция нервной системы на процессы, сопровождающие воспаление мозговых оболочек (отек, нарушение ликвородинамики, интоксикация, растяжение и сдавление оболочек и т. д.). Наиболее частым и ранним признаком менннгеального синдрома является головная боль, достигающая различной интенсивности. Головная боль, обычно распирающая, мучительная, может быть диффузной или локализоваться в отдельных участках головы. Шум, свет и другие раздражители усиливают головную боль. У детей проявлением головной боли служит <гидроцефальный крик> - внезапное вскрикивание во время сна. Часто при менингеальном синдроме возникает рвота. Она обычно не связана с приемом пищи, наступает внезапно, без предшествующей тошноты .К числу характерных признаков менингеального синдрома относятся симптомы, выявляющие тоническое напряжение мышц конечностей и туловища: 1) ригидность мышц затылка (при попытке активного приведения головы к грудине исследующий ощущает сопротивление в мышцах затылка); 2) симптом Кернига (невозможность полного разгибания ноги в коленном суставе после предварительного сгибания ноги под прямым углом в тазобедренном и коленном суставах); 3) верхний симптом Брудзинского (при пассивном приведении головы к грудине у больного, лежащего на спине, происходит рефлекторное сгибание ног в коленных и тазобедренных суставах; у детей при этом возможно сгибание рук в локтевых суставах); 4) нижний симптом Брудзинского (непроизвольное сгибание ноги при пассивном сгибании другой ноги в тазобедренном и коленном суставах). При остро протекающих менингитах выражен еще один признак менингеального синдрома - <поза лягавой собаки>: голова запрокинута назад, туловище находится в положении переразгибания, ноги приведены к животу. К числу общемозговых симптомов относятся также появляющиеся иногда при менингитах эпилептиформные припадки, судороги и тики, гиперестезия к болевым, обонятельным, слуховым раздражителям, а также ряд психических нарушений (оглу-шенность, раздражительность, плаксивость, замкнутость, иногда делириозно-онейроидные состояния). У детей выпячиваются роднички, при перкуссии головы выявляется характерный <арбузный> звук. К числу локальных симптомов относятся параличи, парезы и нарушения чувствительности, зависящие от перехода воспалительного процесса с оболочек на вещество головного или спинного мозга. Локальными знаками являются также парезы черепномозговых нервов, особенно выраженные при базальных менингитах. При вовлечении в процесс корешков спинномозговых нервов отмечаются боли и сегментарно-корешковые расстройства чувствительности. Джексоновские припадки являются знаком локального поражения головного мозга. Спинномозговая жидкость при менингеальном синдроме всегда изменена. Она вытекает под большим давлением, содержит повышенное количество клеток в меньшей степени белка (клеточно-белковая диссоциация - см. Исследование спинномозговой жидкости).Лечение зависит от причины менингеального синдрома и изложено при описании отдельных форм менингитов. <гидроцефальный крик> - внезапное вскрикивание во время сна. Часто при менингеальном синдроме возникает рвота. Она обычно не связана с приемом пищи, наступает внезапно, без предшествующей тошноты.К числу характерных признаков менингеального синдрома относятся симптомы, выявляющие тоническое напряжение мышц конечностей и туловища: 1) ригидность мышц затылка (при попытке активного приведения головы к грудине исследующий ощущает сопротивление в мышцах затылка); 2) симптом Кернига (невозможность полного разгибания ноги в коленном суставе после предварительного сгибания ноги под прямым углом в тазобедренном и коленном суставах); 3) верхний симптом Брудзинского (при пассивном приведении головы к грудине у больного, лежащего на спине, происходит рефлекторное сгибание ног в коленных и тазобедренных суставах; у детей при этом возможно сгибание рук в локтевых суставах); 4) нижний симптом Брудзинского (непроизвольное сгибание ноги при пассивном сгибании другой ноги в тазобедренном и коленном суставах). При остро протекающих менингитах выражен еще один признак менингеального синдрома - <поза лягавой собаки>: голова запрокинута назад, туловище находится в положении переразгибания, ноги приведены к животу. К числу общемозговых симптомов относятся также появляющиеся иногда при менингитах эпилептиформные припадки, судороги и тики, гиперестезия к болевым, обонятельным, слуховым раздражителям, а также ряд психических нарушений (оглу-шенность, раздражительность, плаксивость, замкнутость, иногда делириозно-онейроидные состояния). У детей выпячиваются роднички, при перкуссии головы выявляется характерный <арбузный> звук. К числу локальных симптомов относятся параличи, парезы и нарушения чувствительности, зависящие от перехода воспалительного процесса с оболочек на вещество головного или спинного мозга. Локальными знаками являются также парезы черепномозговых нервов, особенно выраженные при базальных менингитах. При вовлечении в процесс корешков спинномозговых нервов отмечаются боли и сегментарно-корешковые расстройства чувствительности. Джексоновские припадки являются знаком локального поражения головного мозга. Спинномозговая жидкость при менингеальном синдроме всегда изменена. Она вытекает под большим давлением, содержит повышенное количество клеток в меньшей степени белка (клеточно-белковая диссоциация - см. Исследование спинномозговой жидкости).Лечение зависит от причины менингеального синдрома и изложено при описании отдельных форм менингитов.
Синдром парциальных эпилептических припадков. Клиника, топико-диагностическое значение.
Эпилепсия – это хроническое заболевание головного мозга, основным проявлением которого являются спонтанные, кратковременные, редко возникающие эпилептические приступы. Эпилепсия – одно из самых распространенных неврологических заболеваний. У каждого сотого человека на Земле бывают эпилептические приступы. СИМПТОМАТИЧЕСКИЕ ПАРЦИАЛЬНЫЕ ЭПИЛЕПСИИ
( G 40.1 - G 40.2)
Гетерогенная группа заболеваний установленной этиологии, при которых начальные клинические и электрофизиологические проявления свидетельствуют о фокальном характере эпилептических пароксизмов.
Классификация симптоматических парциальных эпилепсий по анатомической локализации:
Лобные;
Височные;
Теменные;
Затылочные.
Лобные эпилепсии
Клиническая характеристика ( Luders , 1993; Chauvel , Bancaud , 1994)
выраженная стереотипность приступов;
внезапное начало приступов (чаще - без ауры);
высокая частота приступов с тенденцией к серийности;
короткая продолжительность приступов - 30-60 сек;
выраженные, нередко необычные двигательные феномены (педалирование ногами, хаотичные движения, сложные жестовые автоматизмы);
отсутствие или минимальная постприступная спутанность;
нередко возникают во сне;
быстрая вторичная генерализация.
Симптоматическая лобная эпилепсия
|
Форма |
Локализация |
Клиническая симптоматика |
|
Моторная |
Передняя центральная извилина а) прецентральная зона
б) премоторная зона |
- простые парциальные припадки, возникающие контрлатерально очагу, преимущественно клонического характера (по типу марша) - тонические приступы в верхних конечностях, тонические повороты головы и глаз. Постприступная слабость в конечностях (паралич Тодда) |
|
Оперкулярная |
Оперкулярная зона нижней лобной извилины на стыке с височной долей |
- простые ороалиментарные автоматизмы (сосательные, жевательные, глотательные движения, причмокивание, облизывание, покашливание) - гиперсаливация - ипсилатеральное подергивание мышц лица - нарушение речи или вокализация |
|
Дорсолатеральная |
Верхняя и нижняя лобная извилины
Задние отделы нижней лобной извилины (центр Брока) |
- адверсивные приступы (насильственный поворот головы и глаз) контрлатерально очагу раздражения - приступы моторной афазии |
|
Орбито-фронтальная |
Орбитальная кора нижней лобной извилины |
- вегетативно-висцеральные приступы (эпигастральные, кардиоваскулярные, респираторные) - фарингооральные автоматизмы с гиперсаливацией - психомоторные приступы (автоматизмы жестов) |
|
Передняя фронтополярная |
Полюс лобных долей |
- простые парциальные приступы с нарушение психических функций |
|
Цингулярная |
Передняя часть поясной извилины медиальных отделов лобных долей |
- простые парциальные приступы (дисфорические) - сложные парциальные приступы (автоматизмы жестов), - покраснение лица, испуг, ипсилатеральные моргательные движения, клонические судороги контрлатеральной конечности |
|
Исходящая из дополнительной моторной зоны |
Дополнительная моторная зона |
- простые парциальные приступы, ночные (моторные, речевые, сенсорные) - приступы архаических движений в ночное время |
|
Срединная (медиальная) |
Срединные отделы лобных долей |
- "лобные абсансы" (атипичные абсансы) нарушение сознания, внезапное прерывание речи, жестовые автоматизмы, двигательная активность - сложные парциальные приступы |
Височные эпилепсии
Клиническая характеристика ( Kotagal, 1993; Duncan, 1995 )
дебют заболевания в любом возрасте;
преобладание психомоторных приступов;
изолированные ауры в 75% случаев;
ороалиментарные и кистевые автоматизмы;
вторичная генерализация в 50% случаев;
отсутствие диагностической значимости рутинного ЭЭГ-исследования.
Формы височной эпилепсии
|
Амигдало-гиппокампальная (медио-базальная, палиокортикальная) |
- сложные парциальные (психомоторные) приступы - выключение сознания с амнезией, отсутствие реакции на внешние раздражители, автоматизмы - простые парциальные приступы (моторные, сенсорные, вегетативно-висцеральные, с нарушением психических функций) |
|
Латеральная (неокортикальная) |
- слуховые галлюцинации - зрительные галлюцинации - приступы головокружения - приступы с нарушением речи - "височные синкопы" |
Теменные эпилепсии
Клинические проявления.
Теменные эпилепсии могут манифестировать как в детском возрасте, так и у взрослых ( Williamson et al , 1992). Начальные клинические проявления теменных пароксизмов характеризуются преимущественно субъективными ощущениями (соматосенсорные пароксизмы).
Соматосенсорные пароксизмы: не сопровождаются нарушением сознания и, как правило, обусловлены вовлечением в эпилептический процесс постцентральной извилины ( Sveinbjornnsdottir , Duncan , 1993). Соматосенсорные пароксизмы имеют короткую продолжительность - от нескольких секунд до 1-2 минут. Клинические проявления соматосенсорных пароксизмов включают:
элементарные парестезии;болевые ощущения;нарушения температурной перцепции; "сексуальные" приступы;идеомоторную апраксию;нарушения схемы тела.
Затылочные эпилепсии.
Клиническая характеристика
простые зрительные галлюцинации;
пароксизмальный амавроз;
пароксизмальные нарушения полей зрения;
субъективные ощущения в области глазных яблок;
моргание;
девиация головы и глаз.
Лечение симптоматических эпилепсий
I. Базовый препарат: карбамазепин (30 мг/кг/сут).
II. Препарат выбора:
Вальпроаты (40-70 мг/кг/сут).
Фенитоин (8-15 мг/кг/сут).
Фенобарбитал (5 мг/кг/сут).
Политерапия: карбамазепин + ламиктал (5-10 мг/кг/сут), карбамазепин + топамакс (5-7 мг/кг/сут).
III. Хирургическое лечение.
Основные этиологические факторы эпилепсий
|
Этиологические факторы эпилепсий |
Частота встречаемости (%) |
|
Генетические |
65,5 |
|
Сосудистые заболевания мозга |
10,9 |
|
Пре-, перинатальные поражения нервной системы |
8,0 |
|
Черепно-мозговая травма |
5,5 |
|
Опухоли мозга |
4,1 |
|
Дегенеративные заболевания центральной нервной системы |
3,5 |
|
Инфекции |
2,5 |
Эпилептические психозы
Острые психозы
|
С помрачением сознания (до нескольких суток) |
Сумеречные состояния:
|
|
Без помрачения сознания (более суток) |
|
Хронические эпилептические психозы (шизофреноподобные)
Общие характеристики:
развиваются спустя 10-15 лет и более после начала болезни;
при прогредиентном течении эпилепсии;
при наличии грубых изменений личности, интеллектуального снижения;
протекают в большинстве случаев на фоне сохранного сознания;
продолжительность от нескольких месяцев до нескольких лет;
чаще развиваются при височной локализации очага.
Паранояльные;
Галлюцинаторно-параноидные;
Парафренные;
Кататонические.
Диагностика эпилепсии
При постановке диагноза «эпилепсия» важным является установить ее характер – идиопатический или вторичный (т.е. исключить наличие основного заболевания, на фоне которого развивается эпилепсия), а также тип приступа. Это необходимо для назначения оптимального лечения. Сам пациент зачастую не помнит, что и как с ним происходило во время приступа. Поэтому очень важны те сведения, которые могут предоставить близкие пациента, находившиеся рядом с ним во время проявлений болезни.
Необходимые обследования:
Электроэнцефалография (ЭЭГ) – регистрирует измененную электрическую активность мозга. Во время приступов изменения на ЭЭГ присутствуют всегда, но между приступами в 40% случаев ЭЭГ соответствует норме, поэтому необходимы повторные обследования, провокационные пробы, а также видео-ЭЭГ-мониторинг.
Компьютерная (КТ) или магнитно-резонансная томография (МРТ) головного мозга
Общий и развернутый биохимический анализ крови
При подозрении на определенное основное заболевание при симптоматической эпилепсии – проводятся необходимые дополнительные обследования
Синдромы поражения плечевого сплетения.
Поражение плечевого сплетения
Сложная анатомия плечевого сплетения служит причиной того, что в зависимости от локализации поражения распределение нарушений моторики и чувствительности на руке может быть очень разнообразным. На рисунке представлена схема строения плечевого сплетения. Более подробное описание есть в соответствующих учебных пособиях.
Клиническая картина поражения плечевого сплетения всегда состоит из сочетания расстройств движений и чувствительности, однако при нарушении функции верхней части плечевого сплетения расстройство чувствительности может быть очень незначительным или дискретным. При проведении дифференциального диагноза с поражением отдельных шейных корешков следует обратить особое внимание на следующие моменты:
• наличие множественных корешковых нарушений движений и чувствительности;
• как правило, присутствие классических причин поражения плечевого сплетения в анамнезе (вывих плеча или другая травма) либо особенностей анатомического строения (шейное ребро);
• нередко нарушение кровообращения в бассейне подключичной артерии или вены (особенно при компрессионных синдромах верхней апертуры грудной клетки);
• отсутствие шейного болевого синдрома.
Сравните также поражение верхнего сплетения с характерными корешковыми синдромами верхней конечности. Дифференциальный диагноз с поражением отдельных периферических нервов проводят в соответствии с особенностями наблюдающихся при этом двигательных нарушений. Обычно поражение корешка С8 вызывает затруднения при дифференциальной диагностике с другими периферическими параличами.
Самые частые причины поражения плечевого сплетения:
• травма (прямая травма плеча, резкое растяжение руки);• сдавление в анатомически узких участках верхней апертуры грудной клетки (реберно-ключичном, между лестничными мышцами, прежде всего — сдавление шейным ребром, под акромиальным отростком); • сдавление извне (ношение рюкзака, длительное пребывание под наркозом в положении Тренделенбурга);• невралгическая амиотрофия плеча;• опухоли (саркома, опухоль Панкоста, метастазы);• повреждение после лучевой терапии.
Полиневритический синдром.
Полиневритический синдром сказывается в нарушениях чувствительности и выраженных сосудисто-вегетативных проявлениях. При этом имеют место парестезии в руках, боли, особенно по ночам, отечность пальцев, нарушение потоотделения, снижение кожной температуры, трофические изменения ногтей, снижение поверхностной чувствительности на конечностях по полиневритическому типу.
Полиневритический синдром (множественное симметричное поражение нервных стволов)
Периферические параличи преимущественно дистальных отделов конечностей
Нарушение чувствительности по "полиневритическому типу" - по типу "носков", "перчаток" и пр.
Парестезии и боли по ходу нервных стволов
Снижение кожных и сухожильных рефлексов в области поражения
Нарушение трофики, потливость, похолодание и отек дистальных отделов пораженных конечностей
Корешковый синдром.
Корешковый синдром — довольно частый невралгический синдром, который включает комплекс симптомов, возникающий в результате сдавливания (компрессии) спинномозговых корешков (спинномозговых нервов). Корешковый синдром может проявляться в виде болей в совершенно разных местах: в шее, конечностях, пояснице и даже в области внутренних органов, например, в области сердца или желудка. Правильный диагноз в таком случае может поставить только врач.
Основной причиной развития корешкового синдрома является остеохондроз. Однако данный синдром может развиться по причине спинномозговой грыжи, спондилоартроза, компрессионного перелома позвонков (при остеопорозе), спондилолистезов, развития опухоли (невриномы), бокового смещения тел позвонков, сдавливания корешка боковыми остеофитамии, а также инфекционного поражения позвонков (остеомиелит, туберкулёз).
Корешковый синдром возникает не сразу, как правило, к нему ведет длительный дегенеративный процесс в межпозвоночных дисках, который заканчивается образованием грыжи. В свою очередь грыжа, разрастаясь и, смещаясь, может повредить спинномозговой корешок и ганглий, что приводит к его сдавливанию и развитию воспалительной реакции, в итоге развивается радикулопатия, корешковый синдром.
Стандартный инструментальный метод диагностики корешкового синдрома включают рентгенографию позвоночника в передней и боковой проекциях. На сегодня самым чувствительным и информативным методом диагностики патологии позвоночника является магнитно-резонансная томография. Однако при установке диагноза корешковый синдром важную роль играют клинические симптомы.
Первым и наиболее характерным признаком корешкового синдрома является боль по ходу заинтересованного нерва. Так, процесс в шейном отделе позвоночника вызывает боли в шее и руке, в грудном — в области спины, иногда появляются ощущения характерных болей в сердце или в желудке (такие боли проходят только после лечения корешкового синдрома), в поясничном — в области поясницы, ягодиц и нижних конечностей и так далее. При движении или подъёме тяжести боли усиливаются. Иногда боль бывает в виде прострелов, отдающих в разные части тела в соответствии с расположением соответствующего нерва, в области поясницы такой прострел называется люмбаго. Боль может быть и постоянной, но она все равно усиливается при любом неосторожном движении (например, люмбалгия — боль в области поясницы). Приступы боли могут провоцироваться физическим или эмоциональным напряжением, переохлаждением. Иногда боли возникают ночью или во время сна, сопровождаются покраснением и отёком кожи, повышенной потливостью.
Другим признаком корешкового синдрома является нарушение чувствительности в зоне иннервации данного нерва: при лёгком покалывании иглой в этой зоне отмечается резкое снижение чувствительности по сравнению с аналогичной областью на противоположной стороне.
Третий признак корешкового синдрома — нарушение движений, которые появляются при изменениях в мышцах, возникающих на фоне поражения иннервирующих их нервов. Мышцы усыхают (атрофируются), становятся слабыми, иногда это видно даже на глаз, особенно, при сравнении двух конечностей.
Боль локализуется в области сдавления корешка и в тех органах, которые иннервируются поврежденным спинномозговым нервом. Например, при поражении корешка на уровне 5 поясничного позвонка (L5) боль определяется в поясничной области (люмбалгия), при ходьбе — в верхне-наружном квадранте ягодицы, иррадиирущая по наружной поверхности бедра и голени к II—IV пальцам стопы (люмбоишалгия). При повреждении корешка L4 боль распространяется от ягодицы через переднюю поверхность бедра и передне-внутреннюю поверхность голени к внутренней части стопы.
Так как в состав спинномозгового корешка входят двигательные отростки нейрона и чувствительные нервные волокна, то при корешковом синдроме может быть нарушение (снижении) чувствительности ткани. Например, при корешковом синдроме L5 снижается чувствительность кожи (гипестезия) в области наружной поверхности бедра, голени.
Наличие выраженной боли в спине (дорсалгии) в результате повреждения опорно-двигательного аппарата (ОДА) вертеброгенного характера необходимо отличать от другой патологии, имеющей сходную клинику, в частности, необходимо дифференцировать с дорсалгиями почечного и псхогенного характера, первичной миофасциальной патологией (растяжение мышц и связок).
При почечной колике боль в спине быстро прогрессирует и распространяется по ходу мочеточника в паховую область и наружные половые органы, а также сопровождается острыми болями в животе. При первичной миофасциальной патологии вдоль позвоночника «прощупывается» твёрдая мышца, напоминающая болезненный тяж, даже под слоем других мышц. При дорсалгиях психогенного характера важную роль играет анамнез (стресс, умственное перенапряжение).
При выяснении любого генеза дорсалгий необходимо обращать внимание на наличие общей лихорадки (при инфекционном поражении ОДА), местного повышения температуры в области позвоночника, возрастного фактора и лекарственного анамнеза (пациенты с компрессионным переломом, как правило, старше 50 лет, принимающие кортикостероиды), прогрессивное снижение массы тела (при опухолях любой локализации).
Основные принципы лечения корешкового синдрома включают строгий постельный режим на твёрдой поверхности, приём обезболивающих препаратов (Баралгин, Кеторол), нестероидных противовоспалительных средств (Нурофен, Диклофенак, Кетонал, Мовалис) и местных раздражителей (мазь Финалгон, мазь Капсикам, мазь Никофлекс, перцовый пластырь). При выраженном спазме мышцы применяют миорелаксанты — Мидокалм, Сирдалуд, Пентоксифиллин. Возможно проведение эпидуральной блокады с применением анестетиков (обезболивающих средств). Назначение антиконвульсантов и антидепрессантов — по показаниям.
Поскольку корешковый синдром сопровождается не только острыми, но и хроническими ноющими болями, то при лечении данного заболевания следует учитывать длительность курсового назначения НПВС и анальгетиков. Как правило, лекарственные средства данной группы обладают рядом побочных эффектов, нарастающих при длительном применении, поэтому при терапии хронической боли следует применять более щадящие методы — рефлексотерапию, мануальное воздействие, физиотерапию (электрофорез, фонофорез), массаж, лечебную гимнастику, диету (направленную на снижение веса и выведение солей).
Медикаментозные меры заключаются в назначении витаминов группы В (В6, В12, В1, комплекса Нейромультивит, Магне-В6), хондропротекторов (Структум, Хондроксид (таб.), Хондротек, Терафлекс, Артра), НПВС для наружного применения (Матарен плюс крем, Кетонал крем, Фастум-гель).
Иногда пациенты, страдающие корешковым синдромом, принимают миорелаксанты в надежде на то, что препараты снимут мышечные спазмы и сопровождающие их боли. Однако следует помнить, что миорелаксанты можно применять только по назначению врача, иначе лекарство может принести больше вреда, чем пользы.
В отдельных случаях для лечения корешкового синдрома показано хирургическое вмешательство.
Меры профилактики развития корешкового синдрома включают первичную профилактику дегенеративных процессов в позвоночнике, укрепление мышечного каркаса спины с помощью ЛФК и массажа, а также нормализация веса.
Корешковый синдром — это не заболевание, а только признак широкого круга заболеваний. Выяснить, какого именно и назначить правильное лечение — задача врача.
Туннельные синдромы. Основные клинические формы.
Среди частых причин боли и парестезии в конечностях фигурируют туннельные невропатии — поражение периферических нервов в анатомически узких пространствах — костно-фиброзных, мышечно-фиб-розных, либо в отверстиях апоневрозов и мышц, через которые проходят те или иные нервы. Их называют также компрессионно-ишемическими невропатиями, так как в участках сдавления нервы подвергаются ишемии. Большинство туннельных невропатий возникает в регионах суставов, рядом с которыми располагаются соответствующие каналы и где имеются условия, способствующие повреждению — макро- или микротравматизации. Непосредственной причиной клинического дебюта туннельных невропатий часто бывает постуральный фактор, например длительное положение на корточках создает условия для сдавления малоберцового нерва в узком канале мезкду головкой малоберцовой кости и фиброзным краем длинной малоберцовой мышцы. Сдавление может быть результатом спазма той или иной мышцы, участвующей в образовании канала, при болевой МФБД. Редким, но требующим немедленных действий является синдром мышечных лож, развивающийся вследствие резкого повышения тканевого давления в замкнутом пространстве мышечного ложа. Причины разнообразны, например сдавление тугой повязкой, шиной, лангетом, внутримышечные кровоизлияния, отек, тромбоз глубоких вен, ушибы и т. д., а также перенапряжение мышц при судорогах (столбняк, эпилепсия, эклампсия) либо при интенсивной нагрузке. Повышение давления в мышечном ложе ведет к нарушению оттока венозной крови, микроциркуляции и ишемии содержащихся в футляре мышц и нервов. При вовлечении крупных мышц и их некрозе возникает ми-оглобинурия. Синдром характеризуется нарастающей болью, локальным отеком, гиперемией, параличами соответствующих мышц, нередка лихорадка. При вовлечении нерва присоединяются двигательные и чувствительные расстройства в зоне его иннервации.Характерны плотность и напряжение мышечного ложа при пальпации. Лечебные мероприятия туннельных невропатий: срочное устранение давления повязок, шин, лангетов и т. д. и немедленное рассечение фасции, при выявлении некроза мышечной ткани — некрэктомия. Консервативное лечение туннельных невропатий абсолютно неэффективно. При затягивании с операцией нарастает некроз мышцы, в последующем развивается фиброз тканей, мышечные контрактуры и ретракции сухожилий. Инъекционные невропатии связаны с повторными инъекциями в одну и ту же мышцу с последующим развитием фиброза и сдавления нерва, в частности седалищного, грушевидной мышцей.
Источник: http://meduniver.com/Medical/Neurology/102.html MedUniver
Туннельный синдром – Виды
В каких же областях тела может появляться туннельный синдром:
Невропатия черепных нервов (туннельный синдром лицевого нерва, тройничного нерва, языкоглоточного нерва).
Невропатия нервов области шеи, плечевого пояса и рук:
Туннельный синдром подмышечного нерва.
На запястье – сдавление срединного нерва.
В области локтя – при длительном положении с упором на локти.
Синдром лестничных мышц – поражается плечевое сплетение.
Невропатия нервов тазового пояса и ног:
На бедре – при сдавлении наружного кожного нерва бедра (болезнь Рота).
Синдром грушевидной мышцы – приводит к компрессии седалищного нерва.
На голени и стопе – при сдавлении нервов подколенной области.
Туннельный синдром четвертого пальцевого нерва подошвы.
Туннельный синдром – Причины
Предрасполагающими факторами к развитию туннельных синдромов являются:
Многократно повторяющиеся движения, создающие статическую нагрузку на одни и те же группы мышц. В результате они гипертрофируются (увеличиваются в размерах) и приводят к сужению канала, где проходит срединный нерв. Это состояние приводит к хронической микротравматизации нервных волокон.;
Привычка сидеть, закинув ногу за ногу (поражаются нервные волокна в подколенной ямке);
Сдавление наружной боковой поверхности бедра тесной одеждой, при сидении в кресле (это влияет на наружный кожный нерв бедра);
Привычка читать лежа, опираясь на согнутые локти (ведет к ущемлению локтевого нерва);
Травматические поражения;Опухоли;Отеки;
Повышенная физическая нагрузка;Артриты;
Эндокринные нарушения (сахарный диабет, гипотиреоз, климакс, беременность);
Бруцеллез;
Амилоидоз;
Акромегалия.
Гиперсомнический синдром.
синдром гиперсомнический (syndromum hypersomnicum) - сочетание приступов гиперсомнии и катаплексии с нарушением ночного сна; наблюдается при поражении гипоталамуса. Расстройства сна проявляются в форме нарушения состояния бодрствования, или гиперсомнии, и нарушения сна, или инсомнии (термин «бессоница» не рекомендуется, так как не соответствует проявлениям нарушений и носит неоправданно устрашающий характер).
Расстройства С. клинически достаточно неоднородны и являются симптомами многих заболеваний.
К наиболее частым формам гиперсомнического синдрома относятся нарколепсия, пикквикский синдром, синдром Клейне — Левина, синдром идиопатической гиперсомнии, синдром периодической спячки, гиперсомния при психических и соматических заболеваниях.
Нарколепсия проявляется характерной пентадой, включающей приступы насильственного засыпания; катаплексию — внезапную потерю мышечного тонуса; гипнагогические галлюцинации в момент засыпания; катаплексию пробуждения или засыпания, когда также утрачивается мышечный тонус при сохранности состояния бодрствования; нарушения ночного сна с яркими, устрашающими сновидениями.
Пиквикский синдром проявляется ожирением, нарушением регуляции дыхания (обструкция верхних дыхательных путей жировой тканью) в виде сонных апноэ, храпом. Все это приводит к выраженному нарушению ночного сна и компенсаторной дневной сонливости.
Синдром Клейне — Левина характеризуется приступами сонливости продолжительностью от нескольких часов до нескольких дней, сопровождающейся повышенным аппетитом и агрессивностью; чаще возникает у юношей в пубертатном возрасте.
Синдром идиопатической гиперсомнии включает дневную сонливость, глубокий и часто удлиненный ночной сон и «сонное опьянение» — ощущение усталости и разбитости после ночного сна.
Синдром периодической спячки характеризуется пароксизмальным сноподобным состоянием длительностью от нескольких часов до нескольких дней. Чаще возникает у невротических больных на фоне психотравматических ситуаций. На ЭЭГ картина сна отсутствует.
Другие гиперсомнические синдромы встречаются гораздо реже. При неврастении и других нарушениях астенического круга может возникать нерезко выраженная гиперсомния — сонливость в течение дня.
Лечение нарколепсии заключается в назначении средств, стимулирующих уровень бодрствования и углубляющих ночной сон.
Гипоталамический синдром.
Гипоталамус (предбугорье) является дном 3 желудочка мозга и состоит из скопления ядер (32 пары). Различают 3 группы ядер гипоталамуса:
Передняя (паравентрикулярные супраоптические ядра)
Средняя (задние части супраоптических ядер, ядра центрального серого вещества 3 желудочка, передняя часть сосцевидно-воронковых, паллидоинфундибулярные, интерфорникальные ядра)
Задняя (сосцевидное тело, задняя часть сосцевидно-воронковых, субталамическое ядро).
Функции: Гипоталамус является важным вегетативным центром, влияет на все вегетативно-висцеральные функции организма. Участвует в регуляции сна и бодрствования, температуры тела, трофики тканей, дыхательной, сердечно-сосудистой системы, кроветворения и свертывающей системы крови, кислотно-основного состояния ЖКТ, всех видов обмена веществ, функции поперечно-полосатой мускулатуры, функции эндокринных желез, половой сферы. Обеспечение различных форм соматической и психической деятельности человека.
Синдромы поражения:
Пароксизмальная или перманентная гиперсомния, извращения формулы сна, диссомния.
Вегетативно-сосудистый синдром (дистонии) – характеризуется пароксизмально возникающими симпатико-адреналовыми, вагоинсулярными и смешанными симпатовагинальными кризами с астеническим синдромом.
Нейроэндокринный синдром с плюригландулярной дисфункцией – характеризуется различными эндокринными расстройствами, которые сочетаются с нервно-трофическими нарушениями (истончение и сухость кожи, язвы, пролежни, нейродермит, отеки, язвы ЖКТ), изменения в костях (остеопороз, склерозирование) и нервно-мышечными нарушениями в виде периодического пароксизмального паралича, слабости мышц, их гипотонии.
Синдром Иценко-Кушинга – возникает отложение жира в области лица («лунообразное лицо»), шеи, плечевого пояса («бычий» тип ожирения), груди, живота. Конечности на фоне ожирения выглядят худыми. Наблюдаются трофические расстройства в виде стрий на коже внутренней поверхности подмышечных областей, боковой поверхности грудной клетки и живота, в области молочных желез, ягодиц, сухости кожи. Повышение АД. Изменение сахарной кривой, снижение в моче кортикостероидов.
Адипозогенитальная дистрофия (болезнь Бабинского-Фрелиха) – выраженное отложение жира в области живота, груди, бедер. Часто клинодактилия, изменение костного скелета, недоразвитие половых органов и вторичных половых признаков. Трофические изменения кожи в виде ее истончения, мраморности, депигментации, повышенной ломкости капилляров.
Синдром Лоренса-Муна-Бидля – врожденная аномалия развития с дисфункцией гипоталамической области. Характеризуется ожирением, недоразвитием половых органов, слабоумием, задержкой роста, пигментной ретинопатией, полидактилией, прогрессирующее снижение зрения.
Преждевременное половое созревание
Задержка полового созревания
Несахарный диабет (вследствие пониженной выработки антидиуретического гормона)
Церебральный нанизм (замедление физического развития)
Синдром внитричерепной гипертензии.
Ткань головного мозга очень чувствительна к механическим воздействиям. Поэтому природа поместила головной мозг человека помимо костной коробки (череп) в защитную жидкую среду (субарахноидальные жидкостные пространства) и снабдила его внутренними жидкостными полостями (желудочками). Таким образом, головной мозг фактически взвешен в жидкости - ликворе (другие названия - цереброспинальная жидкость или ЦСЖ). Ликвор находится в полости черепа под определенным давлением. Именно давление ликвора на головной мозг и называется внутричерепным давлением.
Нормальный уровень внутричерепного давления очень важен для самочувствия человека. Повышенное внутричерепное давления - это не самостоятельное заболевание, а симптом многих неврологических заболеваний.
Причины повышения внутричерепного давления.
Все жидкостные пространства и желудочки связаны между собой протоками. Ликвор постоянно циркулирует. В одних отделах мозга он выделяется, а затем течет по ликворным протокам в другие отделы мозга, где всасывается в кровяное русло. Полное обновление ликвора происходит в среднем 7 раз в сутки.
Избыточное скопление ликвора вызывает повышение его давления на вещество головного мозга. Это и называют повышением внутричерепного давления (внутричерепная гипертензия).
Три частые причины хронического повышения внутричерепного давления:
1. ликвора выделяется слишком много;
2. ликвор недостаточно полно всасывается;
3. нарушена проходимость путей циркуляции ликвора.
К повышению внутричерепного давления и гидроцефалии приводят:
черепно-мозговая травма (даже очень давняя, вплоть до родовой травмы, сотрясения мозга, ушибы мозга);
менингит или энцефалит;
врожденные особенности строения центральной нервной системы (аномалия Арнольда-Киари, идиопатическая внутричерепная гипертензия и др.);
отравления (в том числе медикаментозные и алкогольные);
нарушения кровообращения в сосудах головного мозга ( например, ишемия, энцефалопатия, остеохондроз шейного отдела позвоночника);
гипоксии;
внутричерепные объёмные процессы (опухоли мозга, оболочек мозга, кровоизлияния в мозг и внутричерепные гематомы).
Гидроцефалия. Если внутричерепное давление повышено существенно и достаточно продолжительное время, жидкостные полости мозга могут расшириться - это расширение называют гидроцефалией. Поскольку полость черепа - замкнутое пространство, расширение жидкостных полостей головного мозга происходит за счет уменьшения массы самого мозгового вещества. Этот процесс может негативно сказаться на здоровье.
МР-томограмма нормального головного мозга. Серым цветом изображено вещество мозга, белым - ликвор. Нормальная величина жидкостных пространств головного мозга (они щелевидны). Желудочки видны внутри мозга. Субарахноидальные пространства - белая кайма вокруг мозга.
МР-томограммы при внутричерепной гипертензии и гидроцефалии. Результат недостаточного лечения повышенного внутричерепного давления. Видно избыточное скопление ликвора внутри головного мозга (в виде бабочки) и снаружи мозга (широкая белая кайма). Объем мозгового вещества уменьшен - атрофия головного мозга от давления жидкостью.
Симптомы повышения внутричерепного давления.
Повышенное давление на вещество мозга способно нарушить работу центральной нервной системы. Отсюда и характерные симптомы: Тяжесть в голове или головные боли, нарастающие утром или во второй половине ночи;
· В тяжелых случаях возможны тошнота и/или рвота по утрам;
· Вегето-сосудистая дистония (потливость, падение или повышение артериального давления, сердцебиение, предобморочные состояния и др.) - практически обязательный симптом;
· Утомляемость, "отупение", легкая истощаемость при нагрузках по работе или учебе;
· Нервозность;
· "Синяки" под газами (если натянуть кожу под глазами в области "синяка" видны расширенные мелкие вены);
· Возможно снижение сексуального влечения, потенции;
· Если тело человека находится в горизонтальном положении, ликвор выделяется активнее, а всасывается медленнее, поэтому внутричерепное давление и его симптомы имеют свойство достигать пика во второй половине ночи или к утру;
· Внутричерепное давление тем выше, чем ниже давление атмосферное, поэтому ухудшение состояния бывает связано с переменой погоды.
Диагноз внутричерепной гипертензии и гидроцефалии устанавливается врачами на основании характерных симптомов и на основании данных специальных исследований, например томографии головного мозга.
Диагностика при подозрении на повышение внутричерепного давления (внутричерепной гипертензии), гидроцефалии
Непосредственно измерить внутричерепное давление можно лишь путем введения в жидкостные полости черепа или позвоночного канала специальной иглы с подключенным к ней манометром. Поэтому прямое измерение внутричерепного давления из-за инвазивности процедуры не применяется.
Признаки изменения внутричерепного давления у детей и взрослых пациентов обнаруживаются при следующих процедурах обследования:
неврологический осмотр
МРТ головного мозга
осмотр глазного дна
проведение люмбальной пункции
рентгенография костей черепа
РЭГ(реоэнцефалография)
О повышении внутричерепного давления можно с уверенностью говорить на основании следующих данных:
- Расширение, извитость вен глазного дна - косвенный, но надежный признак повышения внутричерепного давления;
- Расширение жидкостных полостей головного мозга и разрежение мозгового вещества по краю желудочков мозга, ясно видимое при компьютерной рентгеновской томографии (КТ) или магнитно-резонансной томографии (МРТ);
- Нарушение оттока венозной крови из полости черепа, устанавливаемое с помощью ультразвуковых сосудистых исследований.
- снижение пульсовой волны на РЭГ исследовании (на реоэнцефалограмме)
Насколько от повышения внутричерепного давления страдает мозг, можно судить по данным ЭЭГ.
Золотой стандарт инструментального обследования пациентов - это оценка симптомов, данных томографии головного мозга и картины глазного дна и ЭЭГ.
Эхоэнцефалография (Эхо-ЭГ) дает косвенные и не всегда достоверные данные о повышении внутричерепного давления, она менее надежна, чем КТ и МРТ, поэтому этот метод используется редко.
Внутричерепная гипертензия. Гидроцефалия - лечение
Мозг человека под воздействием избыточного давления нормально работать не может, более того, происходит медленная атрофия белого мозгового вещества, а это ведет к медленному снижению интеллектуальных способностей, нарушению нервной регуляции работы внутренних органов (гормональные нарушения, артериальная гипертония и др.). Поэтому необходимо принять все меры к скорейшей нормализации внутричерепного давления.
В лечении повышения внутричерепного давления важно уменьшить выделение и увеличить всасывание ликвора. Традиционно принято назначать с этой целью мочегонные препараты. Однако постоянное применение мочегонных препаратов не всегда приемлемо для пациента.
ПРименяются методы лечения, направленные на нормализацию внутричерепного давления без лекарств. Это специальная гимнастика для снижения внутричерепного давления (применяется пациентом самостоятельно), индивидуальный питьевой режим и небольшие изменения в питании, разгрузка венозного русла головы с помощью методов мягкой мануальной терапии, иглоукалывание и физиотерапия.
Таким образом, достигается устойчивое снижение внутричерепного давления без постоянного приема мочегонных препаратов, после чего неприятные симптомы постепенно уменьшаются. Эффект обычно заметен уже на первой неделе лечения.
Повышенное внутричерепное давление можно вылечить только при условии лечения заболевания, которое вызвало этот симптом.
Хирургическое лечение гидроцефалии
В очень тяжелых случаях (например, ликворный блок после нейрохирургических операций или врожденный ликворный блок) применяется хирургическое лечение. Например, разработана технология вживления трубок (шунтов) для отвода избытка ликвора.
PS: К понижению внутричерепного давления (гипотензия) приводят обезвоживание организма (рвота, диарея, большие кровопотери), хронический стресс, вегето-сосудистая дистония, депрессия, невроз, заболевания, сопровождающиеся нарушением кровообращения в сосудах головного мозга ( например ишемия, энцефалопатия, шейный остеохондроз).
НОЗОЛОГИЧЕСКИЕ ФОРМЫ
Факторы риска и профилактика мозговых инсультов.Факторами риска являются различные клинические, биохимические, поведенческие и другие характеристики, указывающие на повышенную вероятность развития определенного заболевания. Все направления профилактической работы ориентированы на контроль факторов риска, их коррекцию как у конкретных людей, так и в популяции в целом.
В настоящее время важнейшими факторами риска развития инсульта считаются:
Возраст. Например, в 80 лет риск ишемического инсульта в 30 раз выше, чем в 50 лет.
Артериальная гипертония. Риск инсульта у больных с АД более 160/95 мм рт. ст. возрастает приблизительно в 4 раза по сравнению с лицами, имеющими нормальное давление, а при АД более 200/115 мм рт. ст. — в 10 раз.
Заболевания сердца. Наиболее значимым предиктором ишемического инсульта является фибрилляция предсердий (мерцательная аритмия). У лиц старше 65 лет ее распространенность составляет 5-6 проц. Риск ишемического инсульта при этом возрастает в 3-4 раза. Он также повышается при наличии ИБС (в 2 раза), гипертрофии миокарда левого желудочка по данным ЭКГ (в 3 раза), при сердечной недостаточности (в 3-4 раза).
ТИА являются существенным предиктором развития как инфаркта мозга, так и инфаркта миокарда. Риск развития ишемического инсульта составляет у больных с ТИА около 4-5 проц. в год.
Сахарный диабет. Больные с этим заболеванием чаще имеют нарушения липидного обмена, артериальную гипертонию и различные проявления атеросклероза. В то же время не получено данных, что применение гипогликемических препаратов у больных сахарным диабетом снижает у них риск развития ишемического инсульта.
Курение. Увеличивает риск развития инсульта вдвое. Ускоряет развитие атеросклероза сонных и коронарных артерий. Прекращение курения приводит через 2-4 года к снижению риска инсульта.
Оральные контрацептивы. Препараты с содержанием эстрогенов более 50 мг достоверно повышают риск ишемического инсульта. Особенно неблагоприятно сочетание их приема с курением и повышением АД.
Асимптомный стеноз сонных артерий. Риск развития инсульта около 2 проц. в год. Он существенно увеличивается при стенозе сосуда более чем на 70 проц. и при появлении ТИА до 13 проц. в год. Окклюзирующие поражения сонных артерий также служат маркером системного и, в частности, коронарного атеросклероза. Такие больные нередко погибают не от инсульта, а от ИБС.
Многие люди в популяции имеют одновременно несколько факторов риска, каждый из которых может быть выражен умеренно. Например, у обследуемого выявляется “мягкая” АГ, умеренная гипертрофия миокарда, легкий сахарный диабет. Индивидуальный риск развития инсульта, который может оказаться существенным, определяется в таких случаях по специальным шкалам, составленным на основании результатов многолетнего наблюдения за большим контингентом людей. Одной из наиболее известных является Фрамингемская шкала. Она позволяет оценить индивидуальный риск развития инсульта (в процентах) на ближайшие 10 лет и сравнить его со среднепопуляционным риском на тот же период.
![]()
