к экзамену / ShPORA_do_40
.docx|
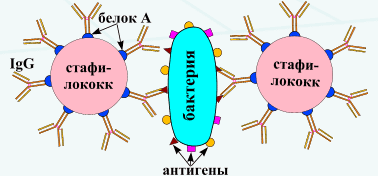
Билет 1 1.Микробиология как фундаментальная наука. Ее задачи. Микробиология — наука, изучающая строение, жизнедеятельность и экологию микроорганизмов — мельчайших форм жизни растительного или животного происхождения, не видимых невооруженным глазом. Микробиология изучает всех представителей микромира (бактерии, грибы, простейшие, вирусы). По своей сути микробиология является биологической фундаментальной наукой. Микробиология подразделяется на:1) Общая микробиология изучает закономерности строения и жизнедеятельности микроорганизмов на всех уровнях — молекулярном, клеточном, популяционном; генетику и взаимоотношения их с окружающей средой.Частная микробиология - отдельные представители микромира в зависимости от проявления и влияния их на окружающую среду, живую природу, в том числе человека. К частным разделам микробиологии относятся: медицинская, ветеринарная, сельскохозяйственная, техническая (раздел биотехнологии), морская, космическая микробиология. Микроиология связана с вирусологией и иммунологией, она является основой для разработки лабораторных методов диагностики, профилактики и лечения инфекционных и многих неинфекционных болезней, а также разработки иммунобиологических препаратов (вакцин, иммуноглобулинов, иммуномодуляторов, аллергенов, диагностических препаратов).Иммунология делится на:инфекционную;неинфекционную;аллергологию. Разработкой и производством иммунобиологических препаратов занимается иммунобиотехнология — самостоятельный раздел иммунологии. Задачи медицинской микробиологии ― изучение этиологии инфекционных болезней, изыскание и практическое применение методов микробиологической диагностики, специфической профилактй ки и терапии. При решении этих задач она использует достижени общей биологии, эпидемиологии, гигиены, клиники инфекционнь болезней, биофизики, биохимии, кибернетики и математики. Предметом изучения медицинской микробиологии являются болезнетворные (патогенные) и условно-патогенные для человека микроорганизмы, а также разработка методов микробиологической диагностики, специфической профилактики и этиотропного лечения вызываемых ими инфекционных заболеваний. Предметом изучения санитарной микробиологии являются санитарно-микробиологическое состояние объектов окружающей среды и пищевых продуктов, разработка санитарных нормативов. Все методы клинической микробиологии и иммунологии можно разделить на четыре группы :1. микроскопические ( бактериоскопический , вирусоскопические ).2 . (бактериологические , микологические , вирусологические ) .3 .химический.4. иммунологические ( серодиагностика , кожно - аллергические пробы ). 2.ГНТ. Анафилаксия. Механизм сенсибилизации анафилактического шока. Аллергия ( allos + ergon, в переводе- другое действие) - состояние патологически повышенной чувствительности организма к повторному введению антигена. Аллергические реакции - иммунопатологические реакции, связанные с высокой активностью клеточных и гуморальных факторов иммунной системы (иммунологической гиперреактивностью). Иммунные механизмы, обеспечивающие защиту организма, могут приводить к повреждению тканей, реализуясь в виде реакций гиперчувствительности. Классификация Джелла и Кумбса выделяет 4 основных поо скорости проявления и механизму аллергические реакции - аллергические реакции немедленного типа (ГНТ) и замедленного типа (ГЗТ). Аллергические реакции гуморального (немедленного) типа обусловлены IgG и особенно IgE (реагинов). В них принимают участие тучные клетки, эозинофилы, базофилы, тромбоциты. ГНТ делят на три типа. По классификации Джелла и Кумбса к ГНТ относятся реакции гиперчувствительности,развитие в течении 15-30 мин : Тип 1. Анафилактические реакции - немедленного типа, атопические, реагиновые. аллергенов + антителами класса IgE, фиксированными на поверхности тучных клеток и базофилов. Реакция сопровождается активацией и дегрануляцией клеток- мишеней с высвобождением медиаторов аллергии (главным образом гистамина). Примеры реакций типа 1 - анафилактический шок, атопическая бронхиальная астма, поллиноз. Тип 2. Цитотоксические реакции. В них участвуют цитотоксические антитела (IgM и IgG), которые связывают антиген на поверхности клеток, активируют систему комплемента и фагоцитоз, приводят к развитию антитело- зависимого клеточно- опосредованного цитолиза и повреждения тканей. Пример- аутоиммунная гемолитическая анемия. Тип 3. Реакции иммунных комплексов. Комплексы АГ- АТ откладываются в тканях (фиксированные иммунные комплексы), активируют систему комплемента, привлекают к месту фиксации иммунных комплексов полиморфноядерные лейкоциты, приводят к развитию воспалительной реакции. Примеры- острый гломерулонефрит, феномен Артюса. 3.Стафилококки. Виды. Дифференцирующие признаки. Лабораторная диагностика. Специфическая профилактика. Таксономия: относятся к отделу Firmicutes, семейству Мicrococcacae, роду Staphylococcus. К данному роду относятся 3 вида: S.aureus, S.epidermidis и S.saprophyticus. Морфологические свойства: Все виды стафилококков представляют собой округлые клетки. В мазке располагаются несимметричными гроздьями. Клеточная стенка содержит большое количество пептидогликана, связанных с ним тейхоевых кислот, протеин А. Грамположительны. Спор не образуют, жгутиков не имеют. У некоторых штаммов можно обнаружить капсулу. Могут образовывать L-формы. Культуральные свойства: Стафилококки — факультативные анаэробы. Хорошо растут на простых средах. На плотных средах образуют гладкие, выпуклые колонии с различным пигментом, не имеющим таксономического значения. Могут расти на агаре с высоким содержанием NaCl. Обладают сахаролитичес- кими и протеолитическими ферментами. Стафилококки могут вырабатывать гемолизины, фибринолизин, фосфатазу, лактамазу, бактериоцины, энтеротоксины, коагулазу. Стафилококки пластичны, быстро приобретают устойчивость к антибактериальным препаратам. Существенную роль в этом играют плазмиды, передающиеся с помощью трансдуцирующих фагов от одной клетки к другой. R-плазмиды детерминируют устойчивость к одному или нескольким антибиотикам, за счет продукции в-лактамазы. Антигенная структура. Около 30 антигенов, представляющих собой белки, полисахариды и тейхоевые кислоты. В составе клеточной стенки стафилококка содержится протеин А, который может прочно связываться с Fc-фрагментом молекулы иммуноглобулина, при этом Fab-фрагмент остается свободным и может соединяться со специфическим антигеном. Чувствительность к бактериофагам (фаготип) обусловлена поверхностными рецепторами. Многие штаммы стафилококков являются лизогенными(образование некоторых токсинов происходит с участием профага). Факторы патогенности: Условно – патогенные. Микрокапсула защищает от фагоцитоза, способствует адгезии микробов; компоненты клеточной стенки – стимулируют развитие воспалительных процессов. Ферменты агрессии: каталаза – защищает бактерии от действия фагоцитов, в-лактамаза – разрушает молекулы антибиотиков.Белок А(нарушение функции комплемента и фагоцитов) Ферменты агрессии:Плазмокоагулаза (свертывание плазмы – подавление фагоцитоза);Фибринолизин (растворение фибринного сгустка);Гиалуронидаза (отщепление сиаловых кислот – нарушение соединительнотканного барьера);Лецитиназа (расщепление лецитина – разрушение мембран клеток) Токсины:Гемолизины (мембраноповреждающие токсины) – α, β, γ, δ;Эксфолиатин (отслойка эпидермиса) Лейкоцидин (разрушение лейкоцитов – гной);Энтеротоксин (A, B, C, D, E, F) . Резистентность. Устойчивость в окружающей среде и чувствительность к дезинфектантам обычная. Патогенез. Источником инфекции стафилококков - человек и некоторые виды животных (больные или носители). Механизмы передачи — респираторный, контактно-бытовой, алиментарный. Иммунитет: Постинфекционный – клеточно-гуморальный, нестойкий, ненажряженный. Клиника. Около 120 клинических форм проявления, которые имеют местный, системный или генерализованный характер. К ним относятся гнойно-воспалительные болезни кожи и мягких тканей (фурункулы, абсцессы), поражения глаз, уха, носоглотки, урогенитального тракта, пищеварительной системы (интоксикации). Микробиологическая диагностика. Материал для исследования – гной, кровь, моча, мокрота, испражнения. Бактериоскопический метод: из исследуемого материала (кроме крови) готовят мазки, окрашивают по Граму. Наличие грам «+» гроздевидных кокков, располагающихся в виде скоплений. Бактериологический метод: Материал засевают петлей на чашки с кровяным и желточно-солевым агаром для получения изолированных колоний. Посевы инкубируют при 37С в течении суток. На следующий день исследуют выросшие колонии на обеих средах. На кровяном агаре отмечают наличие или отсутствие гемолиза. На ЖСА S. aureus образует золотистые круглые выпуклые непрозрачные колонии. Вокруг колоний стафилококков, обладающих лецитиназной активностью, образуются зоны помутнения с перламутровым оттенком. Для окончательного установления вида стафилококка 2—3 колонии пересевают в пробирки со скошенным питательным агаром для получения чистых культур с последующим определением их дифференциальных признаков. S.aureus – «+»: образование плазмокоагулазы, летициназы. Ферментация:глк, миннита, образование а-токсина. Для установления источника госпитальной инфекции выделяют чистые культуры стафилококка от больных и бактерионосителей, после чего проводят их фаготипирование с помощью набора типовых стафилофагов. Фаги разводят до титра, указанного на этикетке. Каждую из исследуемых культур засевают на питательный агар в чашку Петри газоном, высушивают, а затем петлей каплю соответствующего фага наносят на квадраты (по числу фагов, входящих в набор), предварительно размеченные карандашом на дне чашки Петри. Посевы инкубируют при 37 °С. Результаты оценивают на следующий день по наличию лизиса культуры. Серологический метод: в случаях хронической инфекции, определяют титр анти-а-токсина в сыворотке крови больных. Определяют титр АТ к риботейхоевой кислоте( компонент клеточной стенки). Лечение и профилактика. Антибиотики широкого спектра действия (пенициллины, устойчивые к в-лактамазе). В случае тяжелых стафилококковых инфекций, не поддающихся лечению антибиотиками, может быть использована антитоксическая противостафилококковая плазма или иммуноглобулин, иммунизированный адсорбированным стафилококковым анатоксином. Выявление, лечение больных; проведение планового обследования медперсонала, вакцинация стафилококковым анатоксином. Стафилококковый анатоксин: получают из нативного анатоксина путем осаждения трихлоруксусной кислотой и адсорбцией на гидрате оксида алюминия. Стафилококковая вакцина: взвесь коагулазоположительных стафилококков, инактивированных нагреванием. Применяют для лечения длительно текущих заболеваний. Иммуноглобулин человеческий противостафилококковый: гамма-глобулиновая фракция сыворотки крови, содержит стафилококковый анатоксин. Готовят из человеч. крови, с высоким содержанием антител. Применяется для специфического лечения. |
Билет 2 1.Значение медицинской микробиологии в практической деятельности врача. Микробиология — наука, изучающая строение, жизнедеятельность и экологию микроорганизмов — мельчайших форм жизни растительного или животного происхождения, не видимых невооруженным глазом. Микробиология изучает всех представителей микромира (бактерии, грибы, простейшие, вирусы). По своей сути микробиология является биологической фундаментальной наукой. Микробиология подразделяется на:1) Общая микробиология изучает закономерности строения и жизнедеятельности микроорганизмов на всех уровнях — молекулярном, клеточном, популяционном; генетику и взаимоотношения их с окружающей средой.Частная микробиология - отдельные представители микромира в зависимости от проявления и влияния их на окружающую среду, живую природу, в том числе человека. К частным разделам микробиологии относятся: медицинская, ветеринарная, сельскохозяйственная, техническая (раздел биотехнологии), морская, космическая микробиология. Микроиология связана с вирусологией и иммунологией, она является основой для разработки лабораторных методов диагностики, профилактики и лечения инфекционных и многих неинфекционных болезней, а также разработки иммунобиологических препаратов (вакцин, иммуноглобулинов, иммуномодуляторов, аллергенов, диагностических препаратов).Иммунология делится на:инфекционную;неинфекционную;аллергологию. Разработкой и производством иммунобиологических препаратов занимается иммунобиотехнология — самостоятельный раздел иммунологии. Задачи медицинской микробиологии ― изучение этиологии инфекционных болезней, изыскание и практическое применение методов микробиологической диагностики, специфической профилактй ки и терапии. При решении этих задач она использует достижени общей биологии, эпидемиологии, гигиены, клиники инфекционнь болезней, биофизики, биохимии, кибернетики и математики. Предметом изучения медицинской микробиологии являются болезнетворные (патогенные) и условно-патогенные для человека микроорганизмы, а также разработка методов микробиологической диагностики, специфической профилактики и этиотропного лечения вызываемых ими инфекционных заболеваний. Предметом изучения санитарной микробиологии являются санитарно-микробиологическое состояние объектов окружающей среды и пищевых продуктов, разработка санитарных нормативов. Все методы клинической микробиологии и иммунологии можно разделить на четыре группы :1. микроскопические ( бактериоскопический , вирусоскопические ).2 . (бактериологические , микологические , вирусологические ) .3 .химический.4. иммунологические ( серодиагностика , кожно - аллергические пробы ). 2.Антигены. Гаптены. Понятие об патогенности, иммуногенности и специфичности. Классификация, виды антигенов. Антигены – это вещ-ва несущие признаки генетически чужеродной информации и при введении в организм вызывающие развитие спецефических иммунологических реакций. Антигенами являются любые структуры, несущие признаки генетической чужеродности и распознаваемые в этом качестве иммунной системой. Наибольшей иммуногенностью обладают белковые антигены, в том числе бактериальные экзотоксины, вирусная нейраминидаза. Свойства АГ: Антигенность-способность вызывать иммунный ответ.Чужеродность является обязательным условием для реализации антигенности. Иммуногенность — потенциальная способность антигена вызывать по отношению к себе в макроорганизме специфическую защитную реакцию. Степень иммуногенности зависит от: 1. Молекулярных особенностей антигена(,химический состав, молекулярный вес); 2. Клиренс антигена в организме(На иммунный ответ влияет количество поступающего антигена: чем его больше, тем более выражен иммунный ответ); 3. Реактивности макроорганизма(наследственные факторы). Специфичность- называют способность антигена индуцировать иммунный ответ к строго определенному эпитопу, который имеет спецефические химические структуры. Антигены разделены на полные (иммуногенные), всегда проявляющие иммуногенные и антигенные свойства, и неполные (гаптены), не способные самостоятельно вызывать иммунный ответ(на них не образуются АТ, но они могут связываться с готовыми АТ). Антигенные детерминанты- фрагменты молекул антигена, вызывающие иммунный ответ и определяющие его специфичность. Антигенные детерминанты избирательно реагируют с антителами или антиген- распознающими рецепторами клетки.Антигены, содержащие одну антигенную детерминанту, называют моновалентными, ряд эпитопов- поливалентными. Основные типы АГ: 1.Изоантигены-по ним различные особи или группы особей 1-го вида, отличаются друг от друга. 2.Гетероантигены- общие для представителей разных видов 3. Аутоантигенов - веществ организма, к которым могут возникать иммунные реакции (аутоиммунные реакции), направленные против определенных тканей организма(вызывают образование в организме аутоанител при пат.измен. имун.системы). Относится к органам и тканям с барьерами (мозг, хрусталик и т.д.). 4.Патологические АГ. При различных патологических изменениях тканей и клеток макроорганизма. Появляются “ожоговые”, “лучевые”, “раковые” антигены с измененной видовой специфичностью5.Природные АГ-АГ возбудителей заболеваний. 6.Синтетические АГ- получаемые путем биохимического синтеза. 7. Моноклональных антител (МКА), распознающих только одну антигенную детерминанту. 8. протективные антигены, обеспечивающие защиту (протекцию) против соответствующих инфекций, что используется для создания вакцин. 9.Суперантигены - вызывают чрезмерно сильную иммунную реакцию, часто приводят к побочным реакциям, развитию иммунодефицита или аутоиммунных реакций. Антигенными свойствами обладают жгутики, капсула, клеточная стенка, цитоплазматическая мембрана, рибосомы и другие компоненты цитоплазмы, токсины, ферменты. Основ. виды бактериальных АГ: 1)Клеточные(целлюлярные): соматические или О- антигены(Его основу составляют ЛПС. О-антиген проявляет термостабильные свойства — он не разрушается при длительном кипячении. Однако соматический антиген подвержен действию альдегидов (например, формалина) и спиртов, которые нарушают его структуру.); жгутиковые или Н- антигены (белковые); поверхностные или капсульные К- антигены(Встречаются у бактерий, образующих капсулу. Как правило, К-антигены состоят из кислых полисахаридов (уроновые кислоты). По чувствительности к нагреванию различают три типа К-антигена: А, В, и L. Наибольшая термостабильность характерна для типа А, он не денатурирует даже при длительном кипячении. Тип В выдерживает непродолжительное нагревание (около 1 часа) до 60 "С. Тип L быстро разрушается при этой температуре. Поэтому частичное удаление К-антигена возможно путем длительного кипячения бактериальной культуры. На поверхности возбудителя брюшного тифа и других энтеробактерий, которые обладают высокой вирулентностью, можно обнаружить особый вариант капсульного антигена. Он получил название антигена вирулентности, или Vi-антигена.). 2)Внеклеточные(экстрацеллюлярные)-выделяемые из клетки):белки;ферменты;экзотоксины(Цитотоксины-блокируют синтез белка;Мембранотоксины-повыш.проницамость мембраны лейкоцитов,эритроцитов;Функциональные блокаторы-активируют аденилат циклазу;Эксфоалитины-наруш.межклеточ взаимодействие). Антигены гистосовместимости:Сопокупность генов, определяющих синтез трансплантационных антигенов, получила название главной системы гистосовместимости - HLA (Human leucocyte antigens), в связи с четким представительством на лейкоцитах трансплантационных антигенов.. Спектр молекул МНС уникален для организма, что определяет его биологическую индивидуальность и позволяет различать “чужое- несовместимое”. 1)Гены первого класса контролизуют синтез антигенов класса 1, определяют тканевые антигены и контролируют гистосовместимость, определяют индивидуальную антигенную специфичность, они представляют любые чужеродные антигены Т- цитотоксическим лимфоцитам. Антигены класса 1 представлены на поверхности всех ядросодержащих клеток. Молекулы МНС класса 1 взаимодействуют с молекулой CD8, экспрессируемой на мембране предшественников цитотоксических лимфоцитов (CD). 2)Гены МНС класса 2 контролируют антигены класса 2. Они контролируют ответ к тимусзависимым антигенам. Экспрессированы преимущественно на мембране иммунокомпетентных клеток (макрофагов и В- лимфоцитов, частично- активированных Т- лимфоцитов). Антигены МНС класса 2 обеспечивают взаимодействие между макрофагами и В- лимфоцитами, участвуют во всех стадиях иммунного ответа- представлении антигена макрофагами Т- лимфоцитам, взаимодействии макрофагов, Т- и В- лимфоцитов, дифференцировке иммунокомпетентных клеток. Антигены класса 2 принимают участие в формировании противомикробного, противоопухолевого, трансплантационного и других видов иммунитета. Структуры, с помощью которых белки МНС классов 1 и 2 связывают антигены (так называемые активные центры) по уровню специфичности уступают только активным центрам антител. 3)Гены МНС класса 3 кодируют отдельные компоненты системы комплемента. Процессинг антигенов- является переработка антигена макрофагом в иммуногенную форму и представление его иммунокомпетентным клеткам. Еще участвуют В- лимфоциты, дендритные клетки, Т- лимфоциты. Под процессингом понимают такую переработку антигена, в результате которой пептидные фрагменты антигена , необходимые для передачи (представления), отбираются и связываются с белками МНС класса 2 (или 1). В таком комплексном виде антигенная информация передается лимфоцитам. Дендритные клетки имеют значение в фиксации и длительном хранении переработанного антигена. Экзогенные антигены подвергаются эндоцитозу и расщеплению в антиген- представляющих клетках. Фрагмент антигена, содержащий антигенную детерминанту, в комплексе с молекулой класса 2 МНС транспортируется к плазматической мембране антиген- представляющей клетки, встраивается в нее и представляется CD4 Т- лимфоцитам. Эндогенные антигены - продукты собственных клеток организма. Это могут быть вирусные белки или аномальные белки опухолевых клеток. Их антигенные детерминанты представляются CD8 Т- лимфоцитам в комплексе с молекулой класса 1 МНС. 3.Стрептококки. Классификация, виды. Заболевания. Методы микробиологической диагностики стрептококковых заболеваний. Таксономия. Стрептококки относятся к семейству Streptococaceae, род:1) Streptococcus,2)Enterococcus,3)Aerococcus,4)Leuconostoc,5)Pediococcus,6)Lactococcus. Наиболее важны 1) и 2). Морфологические и культуральные свойства. Стрептококки — это мелкие(0,5-2,0мкм) шаровидные клетки, располагающиеся цепочками или парами, грамположительные, спор не образуют, неподвижные. Большинство штаммов образует капсулу, состоящую из гиалуроновой кислоты. Клеточная стенка содержит белки (М-, Т- и R-антигены), углеводы (группоспецифические) и пептидогликаны. Легко переходят в L-формы. Возбудители растут на средах, обогащенных углеводами, кровью, сывороткой, асцитической жидкостью. На плотных средах обычно образуют мелкие серые колонии. Капсульные штаммы стрептококков группы А образуют слизистые колонии. На жидких средах стрептококки обычно дают придонный рост. Стрептококки — факультативные анаэробы. По характеру роста на кровяном агаре они делятся на культуральные варианты: а-гемолитические (зеленящие), в-гемолитические (полный гемолиз) и негемолитические. Стрептококковые инфекции-группа острых и хронических,не- и спецефич.заболеваний человека.Делятся на острые и хронические заболевания. Резистентность. Чувствительны к физическим и химическим факторам окружающей среды, могут длительно сохранять жизнеспособность при низких температурах. Устойчивость к антибиотикам приобретается медленно. Патогенность. На основе полисахаридного антигена делятся на серогруппы (А, В, С...О). Стрептококки группы А вырабатывают более 20 веществ, обладающих антигенностью и агрессивностью. На поверхности клетки имеется белковый антиген М, который тесно связан с вирулентностью (препятствует фагоцитозу). Этот белок определяет типовую принадлежность стрептококков. Кофакторам патогенности относят стрептокиназу (фибринолизин), ДНКазу, гиалуронидазу, эритрогенин. Наиболее патогенны для человека гемолитические стрептококки группы А, называемые S. pyogenes. Этот вид вызывает у человека многие болезни: скарлатину, рожу, ангину, острый эндокардит, послеродовой сепсис, хронический тонзиллит, ревматизм. Иммунитет: постинфекционный нестойкий, ненапряженный. Микробиологическая диагностика. Материал для исследования – гной, моча, кровь, мокрота. Бактериоскопический метод: окраска по Граму мазков из патологического материала. При положительном результате обнаруживают цепочки грам «+» кокков. Бактериологический метод: Исследуемый материал засевают на кровяной агар в чашку Петри. После инкубации при 37 °С в течение 24 ч отмечают характер колоний и наличие вокруг них зон гемолиза. Из части материала, взятого из колоний, готовят мазок, окрашивают по Граму и микроскопируют. Для получения чистой культуры 1—3 подозрительные колонии пересевают в пробирки со скошенным кровяным агаром и сахарным бульоном. На кровяном агаре Streptococcus pyogenes образует мелкие мутноватые круглые колонии. В бульоне стрептококк дает придонно-пристеночный рост в виде хлопьев, оставляя среду прозрачной. По характеру гемолиза на кровяном агаре стрептококки делятся на три группы: 1) негемолитические; 2) а-гемолитиче-ские 3) β-гемолитические, образующие вокруг колонии полностью прозрачную зону гемолиза. Заключительным этапом бактериологического исследования является идентификация выделенной культуры по антигенным свойствам. По данному признаку все стрептококки делят на серологические группы (А, В, С, D и т. д.). Серогруппу определяют в реакции преципитации с полисахаридным преципитиногеном С. Серовар определяют в реакции агглютинации. Выявленную культуру стрептококка проверяют на чувствительность к антибиотикам методом дисков. Серодиагностика: устанавливают наличие специфических антигенов в крови больного с помощью РСК или реакции преципитации. Антитела к О-стрептолизину определяют для подтверждения диагноза ревматизма. Лечение: Антибиотики широкого спектра действия (пенициллины, устойчивые к в-лактамазе).При выделении стрептококка А – пенициллин. Химиотерапия антибиотиками, к которым выявлена чувствительность микроба – левомицетин, рифампицин. Профилактика: специфической – нет. Неспецифическая - выявление, лечение больных; проведение планового обследования медперсонала, вакцинация стрептококковый бактериофаг(жидкий) – фильтрат фаголизата стрептококка. Применятся наружно, внутрикожно, в/м., О-стрептолизин сухой (лиофильно высушенный фильтрат бульонной культуры стрептококка – активного продуцента О-стрептолизина. Применяется для постановки серологических реакций – определения анти-О-стрептолизина в сыворотке крови больных). |
Билет 3 1. окраска непостоянных структур Методы окраски мазков Простой метод. Фиксированный мазок окрашивают каким-либо одним красителем, например фуксином водным (1—2 мин) или метиленовым синим (3—5 мин), промывают водой, высушивают и микроскопируют. Сложные методы. Включают последовательное нанесение на препарат красителей, различающихся по химическому составу и цвету, протрав и дифференцирующих веществ. Это позволяет выявить определенные структуры клеток и дифференцировать одни виды микроорганизмов от других. Окраска по методу Грама. 1. На фиксированный мазок наносят карболово-спиртовой раствор генцианового фиолетового через полоску фильтровальной бумаги. Через 1—2 мин ее снимают, а краситель сливают.Наносят раствор Люголя на 1—2 мин.Обесцвечивают препарат этиловым спиртом в течение 30—60 с до прекращения отхождения фиолетовых струек красителя.Промывают препарат водой.Докрашивают мазок водным раствором фуксина в течение 1—2 мин, промывают водой, высушивают и микроскопи- руют. Грамположительные бактерии окрашиваются в темно-фиолетовый цвет, грамотрицательные — в красный (рис. 16). Отношение бактерий к окраске по Граму определяется их способностью удерживать образовавшийся в процессе окраски комплекс генцианового фиолетового с йодом. Это зависит от различий в химическом составе и в проницаемости клеточной стенки грамположительных и грамотрицательных бактерий, а также от соотношения РНК и ДНК в их цитоплазме. В клеточной стенке грамположительных бактерий наиболее выражен муреиновый (мукопептидный слой), содержащий гликопептиды и тейхоевую кислоту. Пептидогликаны грамположительных бактерий структурно отличаются от грамотрицательных бактерий. Тейхоевые кислоты стабилизируют ионы магния на поверхности клеток. У грамположительных бактерий на поверхности клетки имеется комплекс протеин — рибонуклеат магния; соотношение РНК и ДНК в их цитоплазме составляет 8 :1; у грамотрицательных бактерий это соотношение равно 1 :1. Изоэлектрическая точка цитоплазмы у грамположительных бактерий находится при pH 2,0—3,0, у грамотрицательных — около 5,0. После обработки раствором йода, являющегося окислителем, происходит сдвиг изоэлектрической точки в кислую сторону, выраженный у грамположительных бактерий в большей степени, чем у грамотрицательных. Кроме того, проницаемость клеточной стенки у грамположительных бактерий меньше, чем у грамотрицательных. Таким образом, у грамположительных бактерий создаются оптимальные условия для прочной фиксации красителя и резистентности к обесцвечиванию спиртом. Окраска по Граму имеет важное дифференциально-диагностическое значение и широко используется в микробиологии. К грамположительным бактериям относятся стафилококки, стрептококки, коринебактерии дифтерии, микобактерии туберкулеза и др., к грамотрицательным—гонококки, менингококки, кишечная палочка и др. Некоторые виды бактерий могут окрашиваться по Граму вариабельно в зависимости от возраста, особенностей культивирования и других факторов, изменяющих структуру клеточной стенки. Основная ошибка, допускаемая при окраске по Г раму, состоит в переобесцвечивании или недообесцвечивании мазка спиртом. В первом случае грамположительные бактерии могут утрачивать первоначальную окраску генциановым фиолетовым и приобретать красный цвет (характерный для грамот- рицательных бактерий) в результате последующей докраски мазка фуксином. Во втором случае грамотрицательные бактерии могут сохранять сине-фиолетовый цвет генцианового фиолетового. Для правильной окраски следует строго соблюдать технику обесцвечивания (см. п. 3 описания окраски по Г раму). Окраска кислотоустойчивых бактерий по методу Циля— Нельсена. 1. На фиксированный мазок наносят карболовый раствор фуксина через полоску фильтровальной бумаги и подогревают до появления паров в течение 3—5 мин.Снимают бумагу, промывают мазок водой.На мазок наносят 5% раствор серной кислоты или 3% раствор солянокислого спирта на 1—2 мин для обесцвечивания.Промывают водой.Докрашивают мазок водным раствором метиленового синего в течение 3—5 мин.Промывают водой, высушивают и микроскопируют. Кислотоустойчивость обусловлена наличием в клеточной стенке и цитоплазме бактерий повышенного количества липидов, воска и оксикислот, в частности миколовой кислоты. Раствор карболовой кислоты разрыхляет клеточную стенку и тем самым повышает ее тинкториальные свойства, а высокая концентрация красителя и нагревание в процессе окраски усиливают реакцию взаимодействия красителя с бактериальными клетками, которые окрашиваются при этом в красный цвет. При обработке препарата серной кислотой некислотоустойчивые бактерии обесцвечиваются и окрашиваются метиленовым синим в голубой цвет, а кислотоустойчивые бактерии остаются окрашенными фуксином в красный цвет Окраска спор по методу Ожешки. 1. На нефиксированный мазок наносят 0,5% раствор хлористоводородной кислоты и подогревают на пламени горелки в течение 2—3 мин.Кислоту сливают, препарат промывают водой, просушивают и фиксируют над пламенем горелки.Окрашивают препарат по Цилю —Нельсену. Споры бактерий при этом приобретают красный цвет, а вегетативные формы—синий . Окраска зерен волютина по методу Нейссера. 1. На фиксированный мазок наносят ацетат синьки Нейссера на 2—3 мин.Наносят раствор Люголя на 10—30 с.Промывают препарат водой.Мазок докрашивают водным раствором везувина или хризоидина в течение 'А—1 мин.Промывают водой, высушивают и микроскопируют. Зерна волютина представляют собой соединения, имеющие в отличие от цитоплазмы щелочную реакцию и поэтому избирательно воспринимают ацетат синьки, окрашиваясь в темно-синий цвет. Цитоплазма клетки, обладающая кислой реакцией, воспринимает щелочной краситель везувин и окрашивается в желтый цвет (рис. 19). Обнаружение капсул по методу Бурри—Гинса. 1. Готовят препарат по Бурри: смешивают каплю взвеси микробов с каплей туши и при помощи стекла со шлифовальным краем готовят мазок так же, как мазки из крови; затем его высушивают и фиксируют.На мазок наносят водный раствор фуксина на 1—2 мин. Промывают водой, высушивают на воздухе и микроскопируют. При этом бактерии окрашиваются в красный цвет, а неокрашенные капсулы контрастно выделяются на чернорозовом фоне. 2. госпитальные инфекции ВНУТИБОЛЬНИЧНЫЕ (госпитальные) ИНФЕКЦИИ (ВБИ) –ЛЮБЫЕ БОЛЕЗНИ БАКТЕРИАЛЬНОЙ, ВИРУСНОЙ, ГРИБКОВОЙ, ПРОТОЗОЙНОЙ ЭТИОЛОГИИ, КОТОРЫЕ ПОРАЖАЮТ БОЛЬНОГО В РЕЗУЛЬТАТЕ ЕГО ПРЕБЫВАНИЯ В ЛЕЧЕБНОМ УЧРЕЖДЕНИИ ИЛИ СОТРУДНИКА БОЛЬНИЦЫ ВСЛЕДСТВИЕ ЕГО РАБОТЫ В ДАННОМ УЧРЕЖДЕНИИ. Факторы, влияющие на развитие ВБИ:санитарно-техническое состояние объектов ЛПУ;соответствие планировки, площади, набора помещений ЛПУ гигиеническим нормативам;состояние противоэпидемического режима и условия труда медицинского персонала; инфекционная и профессиональная заболеваемость медицинских работников;оценка эпидемиологической безопасности новых инвазивных медицинских технологий и изделий;рациональная стратегия и тактика применения антибиотиков и химиопрепаратов;снижение резистентности организма. ОСОБЕННОСТИ ЭТИОЛОГИИ ВБИ:многочисленность видов возбудителей; преобладающая роль условно-патогенных микробов; полиорганный тропизм возбудителей; вегетирование в инфекционном очаге ассоциаций микроорганизмов; изменение видового состава в инфекционных очагах пациентов в процессе болезни; формирование госпитальных (больничных) эковаров и штаммов микроорганизмов - возбудителей ВБИ; УСЛОВИЯ РАЗВИТИЯ ГОСПИТАЛЬНЫХ ИНФЕКЦИЙ,вызываемых условно-патогенными микроорганизмами:заражение очень большой дозой микроба,ослабление организма пациента, усиление вирулентности этиологического агента,• необычные, эволюционно не обусловленные входные ворота «БОЛЬШАЯ ЧЕТВЕРКА» ВБИ:Госпитальные пневмонии,Хирургическая и ожоговая инфекция,Инфекции МПС,Кишечные инфекции. ОСОБЕННОСТИ ЭВОЛЮЦИИ ВОЗБУДИТЕЛЕЙ ВБИ:расширение видового состава (условно-патогенные и сапрофитные бактерии и грибы); возрастание значимости энтеробактерий, неферментирующих грамотрицательных бактерий (Pseudomonas, Acinetobacter, Alcaligenes и др.), коагулазоотрицательных стафилококков, энтерококков, неклостридиальных анаэробов; изменение устойчивости возбудителей ВБИ к антибиотикам, антисептикам и дезинфектантам; освоение возбудителями новых биотопов в организме человека, адаптация в них, формирование стабильных бактериальных и бактериально-грибковых ассоциаций; зависимость эволюции возбудителей ВБИ от типов стационаров, характера оперативных вмешательств, методов диагностики и лечения и т.д. различные темпы нарастания устойчивости к антибиотикам, антисептикам и дезинфектантам.зависимость эволюции возбудителей ВБИ от типов стационаров, характера оперативных вмешательств, методов диагностики и лечения и т.д. различные темпы нарастания устойчивости к антибиотикам, антисептикам и дезинфектантам. Основные направления профилактики ВБИ:Оптимизация системы эпидемиологического надзора за ВБИ. Совершенствование лабораторной диагностики и мониторинга возбудителей ВБИ. Повышение эффективности дезинфекционных мероприятий. Повышение эффективности стерилизационных мероприятий. Разработка стратегии и тактики применения антибиотиков и химиопрепаратов. Оптимизация мер борьбы и профилактики ВБИ с различными путями передачи. Оптимизация принципов профилактики ВБИ медицинского персонала. Оценка экономической эффективности мероприятий по профилактике ВБИ. 3. гонококки Нейсcерии – грамотрицательные аэробные кокки, относящиеся к роду Neisseria, включающему 8 видов: Neisseria meningitides, Niesseria gonorrhoeae, N. flava, N. subflava, N. perflava, N. sicca. Морфология: неподвижные неспорогенные грамотрицательные диплококки, образующие капсулу, полиморфны – встречаются в виде мелких или крупных форм а так же в виде палочек, хорошо окрашиваются анилиновыми красителями (метиленовым синим, бриллиантовым зелёным и т. д.), под действием пенициллина образуют L-формы, могут менять свойства и превратиться в грамположительную форму. Культуральные свойства: аэробы, хемоорганотрофы; для роста требуют свежеприготовленные влажные среды с добавлением нативных белков крови, сыворотки или асцитической жидкости . Не вызывают гемолиза на средах, содержащих кровь; на средах с добавлением молока, желатина и картофеля не растут. На плотных питательных средах через 24ч, при содержании протеина II образуют слегка мутные бесцветные колонии, не содержащие его образуют круглые прозрачные колонии в виде капель росы, на жидких питательных средах растут диффузно и образуют плёнку, через несколько часов оседающую на дно. Биохимическая активность: крайне низкая – разлагают только глюкозу, продуцируют каталазу и цитохромоксидазу, протеолитическая активность отсутствует, H2S, аммиака, индола не образует. Антигенная структура: Содержит А и К антигены, ЛПС обладают сильной иммуногенностью, основную антигенную нагрузку несут пили и белки мембраны. Наружная мембрана содержит протеины I, II, III классов, проявляющих сильные иммуногеннные свойства Факторы патогенности: капсула, пили, эндотоксин, белки мембраны Капсула обладает антифагоцитарным действием. Пили обеспечивают адгезию к эпителию. Клеточная стенка содержит эндотоксин. Поверхностный белок I класса – обеспечивает устойчивость к бактерицидным факторам слизистых оболочек. Класса II – (протеины мутности, ОРА-протеины) обуславливают прикрепление к эпителию, препятствуют фагоцитозу. N. синтезируют IgA протеазу, расщепляющую Ig. Резистентность: очень неустойчивы в окружающей среде, чувствительны к действию антисептиков, высокочувствительны к пенициллинам, тетрациклину, стрептомицину. Способны к утилизации пенициллинов при приобретении бета-лактамаз. Патогенез: Входные ворота – цилиндрический эпителий мочеполовых путей. Гонококки прикрепляются к эпителию посредством поверхностных белков, вызывают гибель и слущивание клеток, захватываются клетками, где размножаются, попадают на БМ, после чего попадают на соед. ткань и вызывают воспаление или попадают в кровь с возможным дессиминированием. Иммунитет – почти отсутствует. Микробиологическая диагностика: Бактериоскопическое исследование: Материалом для исследования служит гнойное отделяемое из уретры, влагалища, примой кишки, глотки, сыворотки крови. Готовят мазки, окраска по Граму, При «+» результате – обнаруживают гонококки – грам+ диплококки бобовидной формы., находятся внутри лейкоцитов. Положительный диагноз ставится при острой форме гонореи до применения антибиотиков. Бактериологическое исследование. Материал засевают на чашки Петри со специальными питательными средами — КДС, сывороточным агаром. Среда КДС содержит питательный агар с добавлением в определенной концентрации казеина, дрожжевого экстракта и сыворотки крови. Посевы инкубируют при 37°С в течение 24—72 ч. Гонококки образуют круглые прозрачные колонии, напоминающие капли росы, в отличие от более мутных колоний стрептококков или пигментированных колоний стафилококков, которые также могут расти на этих средах. Подозрительные колонии пересевают в пробирки на соответствующие среды для получения чистых культур, которые идентифицируют по сахаролитическим свойствам на средах «пестрого» ряда (полужидкий агар с сывороткой и углеводом). Гонококк ферментирует только глюкозу с образованием кислоты.. Серодиагностика. В некоторых случаях ставят РСК Борде — Жангу. В качестве антигена используют взвесь убитых гонококков. Реакция Борде—Жангу имеет вспомогательное значение при диагностике гонореи. Она положительна при хронической и осложненной гонорее. Лечение: антибиотикотерапия (пенициллин, тетрациклин, канамицин), иммунотерапия - Гонококковая вакцина - взвесь гонококков, убитых нагреванием, используется для вакцинотерапии хронической гонореи. |
|
Билет 4 1. Понятие о вирионе и вирусе. Морфология и структура вирионов. Химический состав. В основу классификации вирусов положены следующие категории: • тип нуклеиновой кислоты (ДНК или РНК), ее структура, количество нитей (одна или две), особенности воспроизводства вирусного генома; • размер и морфология вирионов, количество капсомеров и тип симметрии; • наличие суперкапсида; • чувствительность к эфиру и дезоксихолату; • место размножения в клетке; • антигенные свойства и пр. Вирусы имеют один набор генов. Геном вирусов представлен различными видами нуклеиновых кислот: двунитчатыми, однонитчатыми, линейными, кольцевыми, фрагментированными. Среди РНК- содержащих вирусов различают вирусы с положительным (плюс-нить РНК) геномом. Плюс-нить РНК этих вирусов выполняет наследственную функцию и функцию информационной РНК (иРНК). Имеются также РНК-содержащие вирусы с отрицательным (минус-нить РНК) геномом. Минус-нить РНК этих вирусов выполняет только наследственную функцию. Вирусы — мельчайшие микробы, не имеющие клеточного строения, белоксинтезирующей системы, содержащие только ДНК или РНК. Относятся к царству Vira. Являясь облигатными внутриклеточными паразитами, вирусы размножаются в цитоплазме или ядре клетки. Они — автономные генетические структуры. Отличаются особым — разобщенным (дисъюнктивным) способом размножения (репродукции): в клетке отдельно синтезируются нуклеиновые кислоты вирусов и их белки, затем происходит их сборка в вирусные частицы. Сформированная вирусная частица называется вирионом. Морфологию вирусов изучают с помощью электронной микроскопии. Одним из самых мелких вирусов является вирус полиомиелита (около 20 нм), наиболее крупным — натуральной оспы (около 350 нм). Форма вирионов может быть различной: палочковидной (вирус табачной мозаики), пулевидной (вирус бешенства), сферической (вирусы полиомиелита, ВИЧ), нитевидной (филовирусы), в виде сперматозоида (многие бактериофаги). Различают просто устроенные и сложно устроенные вирусы. Простые, или безоболочечные, вирусы состоят из нуклеиновой кислоты и белковой оболочки, называемой капсидом. Капсид состоит из повторяющихся морфологических субъединиц — капсомеров. Нуклеиновая кислота и капсид взаимодействуют друг с другом, образуя нуклеокапсид. Сложные, или оболочечные, вирусы снаружи капсида окружены ли-попротеиновой оболочкой (суперкапсидом, или пеплосом). Эта оболочка является производной структурой от мембран вирус-инфицированной клетки. На оболочке вируса расположены гликопротеиновые шипы, или шипики (пепломеры). Под оболочкой некоторых вирусов находится матриксный М-белок. Тип симметрии. Капсид или нуклеокапсид могут иметь спиральный, икосаэдрический (кубический) или сложный тип симметрии. Кубический тип симметрии обусловлен образованием изометрически полого тела из капсида, содержащего вирусную нуклеиновую кислоту (например, у вирусов гепатита А, герпеса, полиомиелита). Спиральный тип симметрии обусловлен винтообразной структурой нуклеокапсида (например, у вируса гриппа). Включения — скопление вирионов или отдельных их компонентов в цитоплазме или ядре клеток, выявляемые под микроскопом при специальном окрашивании. Вирус натуральной оспы образует цитоплазмати-ческие включения — тельца Гварниери; вирусы герпеса и аденовирусы — внутриядерные включения. Являясь основными возбудителями инфекционных заболеваний человека, вирусы также участвуют в процессах канцерогенеза, могут передаваться различными путями, в том числе через плаценту (вирус краснухи, цитомега ловирус и др.), поражая плод человека. Они могут приводить к постинфекционным осложнениям — развитию миокардитов, панкреатитов, иммунодефицитов и др. 2. Современные теории иммуногенеза. Теория иммунитета Мечникова - теория, согласно которой решающая роль в антибактериальном иммунитете принадлежит фагоцитозу.Экспериментально изучал действие чужеродных объектов на организм морского ежа.Выяснил что определенные клетки этих животных поглощают инородные субстанции (твердые частицы и бактерий), проникшие во внутреннюю среду. Затем он увидел аналогию между этим явлением и поглощением белыми клетками крови позвоночных животных микробных телец.Фагоцитоз- есть защитный процесс в интересах целого организма. И.И.Мечников первым рассматривал воспаление как защитное, а не разрушительное явление. Ученый назвал действующие таким образом защитные клетки «пожирающими клетками»-"фагоцит". Теория иммунитета Эрлиха — одна из первых теорий антителообразования, согласно которой у клеток имеются антигенспецифические рецепторы, высвобождающиеся в качестве антител под действием антигена(гуморальная теория иммунитета).Противомикробные вещества крови назвал термином "антитело.П.Эрлих каким-то образом осознал, что и до контакта с конкретным микробом в организме уже есть антитела в виде, который он назвал "боковыми цепями". Как мы теперь знаем, это именно так, и "боковые цепи" Эрлиха — это подробно изученные в наше время рецепторы лимфоцитов для антигенов. Позже этот же образ мыслей Теория иммунитета Безредки - теория, объясняющая защиту организма от ряда инфекционных болезней возникновением специфической местной невосприимчивости клеток к возбудителям. Инструктивные теории иммунитета — общее название теорий антителообразования, согласно которым ведущая роль в иммунном ответе отводится антигену, прямо участвующему в качестве матрицы при формировании специфической конфигурации антидетерминанты либо выступающему в качестве фактора, направленно изменяющего биосинтез иммуноглобулинов плазматическими клетками. 3. Менингококки. Свойства. Лабораторная диагностика. Бактерионосительство. Менингококковая инфекция — острая инфекционная болезнь, характеризующаяся поражением слизистой оболочки носоглотки, оболочек головного мозга и септицемией; антропоноз. Таксономия: возбудитель Neisseria meningitidis (менингококк) относится к отделу Gracilicutes, семейству Neisseriaceae, роду Neisseria. Морфологические свойства. Мелкие диплококки. Характерно расположение в виде пары кофейных зерен, обращенных вогнутыми поверхностями друг к другу. Неподвижны, спор не образуют, грамотрицательные, имеют пили, капсула непостоянна. Культуральные свойства. Относятся к аэробам, культивируются на средах, содержащих нормальную сыворотку или дефибринированную кровь лошади, растут на искусственных питательных средах, содержащих специальный набор аминокислот. Элективная среда должна содержать ристомицин. Повышенная концентрация СО2 в атмосфере стимулирует рост менингококков. Антигенная структура: Имеет несколько АГ: родовые, общие для рода нейссерии (белковые и полисахаридные, которые представлены полимерами аминосахаров и сиаловых кислот); видовой (протеиновый); группоспецифические (гликопротеидный комплекс); типоспецифические (белки наружной мембраны), которые разграничивают серотипы внутри серогрупп В и С. По капсульным АГ выделяют девять серогрупп (А, В, С, D, X, Y, Z, W135 и Е). Капсульные АГ некоторых серогрупп иммуногенны для человека. Штаммы серогруппы А вызывают эпидемические вспышки. В, С и Y - спорадические случаи заболевания. На основании различий типоспецифических АГ выделяют серотипы, которые обозначают арабскими цифрами (серотипы выявлены в серогруппах В, С, Y, W135). Наличие АГ серотипа 2 рассматривается как фактор патогенности. Во время эпидемий преобладают менингококки групп А и С, которые являются наиболее патогенными. Биохимическая активность: низкая. Разлагает мальтозу и глк. До кислоты, не образует индол и сероводород. Ферментация глк. и мальтозы – диф.-диагностический признак. Не образует крахмалоподобный полисахарид из сахарозы. Обладает цитохромоксидазой и каталазой. Отсутствие β-галактозидазы, наличие γ-глютаминтрансферазы. Факторы патогенности: капсула – защищает от фагоцитоза. AT, образующиеся к полисахаридам капсулы, проявляют бактерицидные свойства. Токсические проявления менингококковой инфекции обусловлены высокотоксичным эндотоксином. Для генерализованных форм менингококковой инфекции характерны кожные высыпания, выраженное пирогенное действие, образование AT. Пили, белки наружной мембраны, наличие гиалуронидазы и нейроминидазы. Пили являются фактором адгезии к слизистой оболочке носоглотки и тканях мозговой оболочки. Менингококки выделяют IgA-протеазы, расщепляющие молекулы IgA, что защищает бактерии от действия Ig. Резистентность. Малоустойчив во внешней среде, чувствителен к высушиванию и охлаждению. В течение нескольких минут погибает при повышении температуры более 50 °С и ниже 22 °С. Чувствительны к пенициллинам, тетрациклинам, эритромицину, устойчивы к ристомицину и сульфамидам. Чувствительны к 1 % раствору фенола, 0,2 % раствору хлорной извести, 1 % раствору хлорамина. Эпидемиология, патогенез и клиника. Человек — единственный природный хозяин менингококков. Носоглотка служит входными воротами инфекции, здесь возбудитель может длительно существовать, не вызывая воспаления (носительство). Механизм передачи инфекции от больного или носителя воздушно-капельный. Инкубационный период составляет 1—10 дней (чаще 2—3 дня). Различают локализованные (назофарингит) и генерализованные (менингит, менингоэнцефалит) формы менингококковой инфекции. Из носоглотки бактерии попадают в кровяное русло (менингококкемия) и вызывают поражение мозговых и слизистых оболочек с развитием лихорадки, геморрагической сыпи, воспаления мозговых оболочек. Иммунитет. Постинфекционный иммунитет при генерализованных формах болезни стойкий, напряженный. Микробиологическая диагностика: Материал для исследования - кровь, спинномозговая жидкость, носоглоточные смывы. Бактериоскопический метод – окраска мазков из ликвора и крови по Граму для определения лейкоцитарной формулы, выявления менингококков и их количества. Наблюдают полинуклеарные лейкоциты, эритроциты, нити фибрина, менингококки – грам «-», окружены капсулой. Бактериологический метод – выделение чистой культуры. Носоглоточная слизь, кровь, ликвор. Посев на плотные, полужидкие питательные среды, содержащие сыворотку, кровь. Культуры инкубируют в течение 20 ч. При 37С с повышенным содержанием СО2.Оксидазаположительные колонии – принадлежат в данному виду. Наличие N.meningitidis подтверждают образованием уксусной кислоты при ферментации глк. и мальтозы. Принадлежность к серогруппам – в реакции агглютинации (РА). Серологический метод – используют для обнаружения растворимых бактериальных АГ в ликворе, или АТ в сыворотке крови. Для обнаружения АГ применяют ИФА,РИА. У больных, перенесших менингококк – в сыворотке специфические АТ: бактерицидные, аггютинины, гемаггютинины. Лечение. В качестве этиотропной терапии используют антибиотики - бензилпенициллин (пенициллины, левомицетин, рифампицин), сульфамиды. Профилактика. Специфическую профилактику проводят менингококковой химической полисахаридной вакциной серогруппы А и дивакциной серогрупп А и С по эпидемическим показаниям. Неспецифическая профилактика сводится к соблюдению санитарно-противоэпидемического режима в дошкольных, школьных учреждениях и местах постоянного скопления людей. |
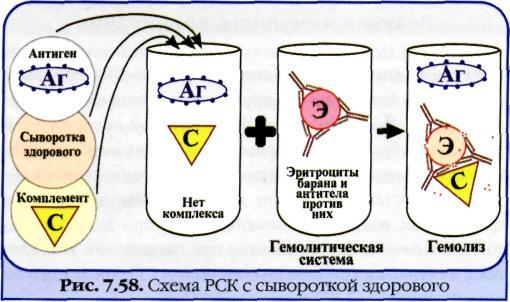
Билет 5 1. работы Пастера, их значение и вклад в микробиологию Пастер сделал ряд выдающихся открытий. За короткий период с 1857 по 1885 г. он доказал, что брожение (молочнокислое, спиртовое, уксуснокислое) не является химическим процессом, а его вызывают микроорганизмы; открыл явление анаэробиоза, т.е. возможность жизни микроорганизмов в отсутствие кислорода; заложил основы дезинфекции, асептики и антисептики; открыл способ предохранения от инфекционных болезней с помощью вакцинации.Путем прогревания (пастеризации) были побеждены болезни пива и вина, молочнокислых продуктов, вызываемые микроорганизмами; для предупреждения гнойных осложнений ран введена антисептика; на основе принципов Л. Пастера разработаны многие вакцины для борьбы с инфекционными болезнями. Принцип аттенуации (ослабления) микроорганизмов с помощью пассажей через восприимчивое животное или при выдерживании микроорганизмов в неблагоприятных условиях (температура, высушивание) позволил Л. Пастеру получить вакцины против бешенства, сибирской язвы, куриной холеры; Л. Пастер является основоположником научной иммунологии. 2. механизмы и факторы противовирусной защиты Интерферон относится к важным защитным белкам иммунной системы. Открыт при изучении интерференции вирусов, т. е. явления, когда животные или культуры клеток, инфицированные одним вирусом, становились нечувствительными к заражению другим вирусом. Оказалось, что интерференция обусловлена образующимся при этом белком, обладающим защитным противовирусным свойством. Этот белок назвали интерфероном. Интерферон представляет собой семейство белков-гликопротеидов, которые синтезируются клетками иммунной системы и соединительной ткани. В зависимости от того, какими клетками синтезируется интерферон, выделяют три типа: Альфа-интерферон вырабатывается лейкоцитами и он получил название лейкоцитарного; бета-интерферон называют фибробластным, поскольку он синтезируется фибробластами — клетками соединительной ткани, а гамма-интерферон — иммунным, так как он вырабатывается активированными Т-лимфоцитами, макрофагами, естественными киллерами, т. е. иммунными клетками. Интерферон синтезируется в организме постоянно, и его концентрация в крови держится на уровне примерно 2 МЕ/мл. Выработка интерферона резко возрастает при инфицировании вирусами, а также при воздействии индукторов интерферона, например РНК, ДНК, сложных полимеров. Помимо противовирусного действия интерферон обладает противоопухолевой защитой, так как задерживает пролиферацию (размножение) опухолевых клеток, а также иммуномодулирующей активностью, стимулируя фагоцитоз, естественные киллеры, регулируя антителообразование В-клетками, активируя экспрессию главного комплекса гистосовместимости. Механизм действия: Интерферон непосредственно на вирус вне клетки не действует, а связывается со специальными рецепторами клеток и оказывает влияние на процесс репродукции вируса внутри клетки на стадии синтеза белков. Применение интерферона. Действие интерферона тем эффективнее, чем раньше он начинает синтезироваться или поступать в организм извне. Поэтому его используют с профилактической целью при многих вирусных инфекциях, например гриппе, а также с лечебной целью при хронических вирусных инфекциях, таких как парентеральные гепатиты (В, С, D), герпес, рассеянный склероз и др. Получают интерферон двумя способами: а) путем инфицирования лейкоцитов или лимфоцитов крови человека безопасным вирусом, в результате чего инфицированные клетки синтезируют интерферон, который затем выделяют и конструируют из него препараты интерферона; б) генно-инженерным способом — путем выращивания в производственных условиях рекомбинантных штаммов бактерий, способных продуцировать интерферон. Обычно используют рекомбинантные штаммы псевдомонад, кишечной палочки со встроенными в их ДНК генами интерферона. Интерферон, полученный генно-инженерным способом, носит название рекомбинантного. В нашей стране рекомбинантный интерферон получил официальное название «Реаферон». Комплемент - сложный комплекс белков сыворотки крови, находящийся обычно в неактивном состоянии и активирующийся при соединении антигена с антителом или при агрегации антигена. В состав входят белки С1- С9. Компоненты комплемента синтезируются в большом количестве (составляют 5—10% от всех белков крови), часть из них образуют фагоциты. Функции комплемента многообразны: а) участвует в лизисе микробных и других клеток (цитотоксическое действие); б) обладает хемотаксической активностью; в) принимает участие в анафилаксии; г) участвует в фагоцитозе. Известны три пути активации комплемента: По классическому пути комплемент активируется комплексом антиген-антитело. Для этого достаточно участия в связывании антигена одной молекулы IgM или двух молекул IgG. Процесс начинается с присоединения к комплексу АГ+АТ компонента С1, который распадается на субъединицы Clq, Clr и С Is. Далее в реакции участвуют последовательно активированные «ранние» компоненты комплемента в такой последовательности: С4, С2, СЗ. Эта реакция имеет характер усиливающегося каскада, т. е. когда одна молекула предыдущего компонента активирует несколько молекул последующего. «Ранний» компонент комплемента С3 активирует компонент С5, который обладает свойством прикрепляться к мембране клетки. На компоненте С5 путем последовательного присоединения «поздних» компонентов С6, С7, С8, С9 образуется литический или мембраноатакующий комплекс который нарушает целостность мембраны (образует в ней отверстие), и клетка погибает в результате осмотического лизиса. Альтернативный путь активации комплемента проходит без участия антител. Этот путь характерен для защиты от грамотрицательных микробов. Каскадная цепная реакция при альтернативном пути начинается с взаимодействия антигена (например, полисахарида) с протеинами В, D и пропердином (Р) с последующей активацией компонента СЗ. Далее реакция идет так же, как и при классическом пути — образуется мембраноатакующий комплекс с С5-С9-лизирует АГ. Лектиновыи путь активации комплемента также происходит без участия антител. Он инициируется особым маннозосвязывающим белком сыворотки крови, который после взаимодействия с остатками маннозы на поверхности микробных клеток катализирует С4. Дальнейший каскад реакций сходен с классическим путем. 3. возбудитель сифилиса, свойства, диагностика, патогенез Treponema palladium ; T. entericum Морфология: типичные трепонемы. имеющие 8-12 завитков, двигательный аппарат – 3 периплазматических жгутика у каждого полюса клетки. Окраску по Граму не воспринимают(Гр «-«), по Романовскому-Гимзе – слабо розового цвета, выявляется импрегнацией серебром. Культуральные свойства: вирулентный штамм на пит. средах не растёт, накопление культуры происходит путём заражения кролика в яичко. Вирулентные штаммы культивируют на средах с мозговой и почечной тканью. Биохимические свойства: микроаэрофил Антигенная структура: солжная, обладает специфическим белковым и липоидным антигенами, последний по своему составу идентичен кардиолипину, , экстрагированному из бычьего сердца ( дифосфадилглицерин ) Факторы патогенности: в процессе прикрепления участвуют адгезины, липопротеины учавствуют в развитии иммунопатологических процессов. Резистентность: чувствителен к высыханию, солнечным лучам, на предметах сохраняется до высыхания. При неблагоприятных условиях переходит в L-формы и образует цисты. Патогенез: Вызывают сифилис. Из места входных ворот трепонемы попадают в регионарные лимфатические узлы, где размножаются. Далее Т. проникает в кровяное русло, где прикрепляется к эндотелиоцитам, вызывая эндартерииты, приводящие к васкулитам и тканевому нектрозу. С кровью Т. разносится по всему организму, обсеменяя органы: печень, почки, костную, сердечно-сосудистую, нервную системы. Иммунитет: защитный иммунитет не вырабатывается. В ответ на антигены возбудителя развивается ГЗТ и аутоиммунные процессы. Гуморальный иммунитет вырабатывается на липоидный антиген Т. и представляет собой титр IgA и IgM. Микроскопическое исследование. Проводят при первичном сифилисе во время появления твердого шанкра. Материал для исследования: отделяемое шанкра, содержимое регионарных лимфатических узлов, из которых готовят препарат «раздавленная» капля и исследуют в темном поле. При положительном результате видны тонкие извитые нити длиной 6—14 мкм, имеющие 10—12 равномерных мелких завитков правильной, формы. Для бледной трепонемы характерны маятникообразные и поступательно-сгибательные движения. При развитии поражений на слизистой оболочке рта при вторичном сифилисе, а также при локализации твердого шанкра в полости рта приходится дифференцировать бледную трепонему от сапрофитных трепонем, являющихся представителями нормальной микрофлоры. В этом случае решающее диагностическое значение имеет обнаружение типичных трепонем в пунктате регионарных лимфатических узлов. Серодиагностика. Реакцию Вассермана ставят одновременно с 2 антигенами: 1) специфическим, содержащим антиген возбудителя— разрушенные ультразвуком трепонемы; 2) неспецифическим — кардиолипиновым. Исследуемую сыворотку разводят в соотношении 1:5 и ставят РСК по общепринятой методике. При положительной реакции наблюдается задержка гемолиза, при отрицательной—происходит гемолиз эритроцитов; интенсивность реакции оценивается соответственно от ( + + + + ) До ( —). Первый период сифилиса является серонегативным и характеризуется отрицательной реакцией Вассермана. У 50 % больных реакция становится положительной не ранее чем через 2—3 нед после появления твердого шанкра. Во втором и третьем периодах сифилиса частота положительных реакций достигает 75— 90 %. После проведенного курса лечения реакция Вассермана становится отрицательной. Параллельно реакции Вассермана ставится реакция микропреципитации с неспецифическим кардиолипиновым антигеном и исследуемой инактивированной сывороткой крови или плазмой. В лунку на пластине из плексигласа (или на обычное стекло) наносят 3 капли сыворотки и добавляют 1 каплю кардиолипинового антигена. Смесь тщательно перемешивают и учитывают результаты. Положительная реакция е сывороткой крови больного сифилисом характеризуется образованием и выпадением хлопьев разной величины; при отрицательном результате наблюдается равномерная легкая опалесценция. РИФ — реакция непрямой иммунофлюоресценции — является специфической при диагностике сифилиса. В качестве антигена используют взвесь тканевых трепонем. Используется реакция РИФ_200. Сыворотку больного инактивируют так же, как для реакции Вассермана, и разводят в соотношении 1:200. На предметные стекла наносят капли антигена, высушивают и фиксируют 5 мин в ацетоне. Затем на препарат наносят сыворотку больного, через 30 мин промывают и высушивают. Следующим этапом является обработка препарата флюоресцирующей сывороткой против глобулинов человека. Изучают препарат с помощью люминесцентного микроскопа, отмечая степень свечения трепонем. РИТ—реакция иммобилизации трепонем — также является специфической. Живую культуру трепонем получают при культивировании в яичке кролика. Яичко измельчают в специальной среде, в которой трепонемы сохраняют подвижность. Ставят реакцию следующим образом: взвесь тканевых (подвижных) трепонем соединяют в пробирке с исследуемой сывороткой и добавляют свежий комплемент. В одну контрольную пробирку вместо исследуемой сыворотки добавляют сыворотку здорового человека, в другую — вместо свежего комплемента добавляют инактивированный — неактивный. После выдерживания при 35 °С в анаэробных условиях (анаэростат) из всех пробирок готовят препарат «раздавленная» капля и в темном поле определяют количество подвижных и неподвижных трепонем. Лечение: Пенициллины, тетрациклины, висмутсодержащие препараты. |
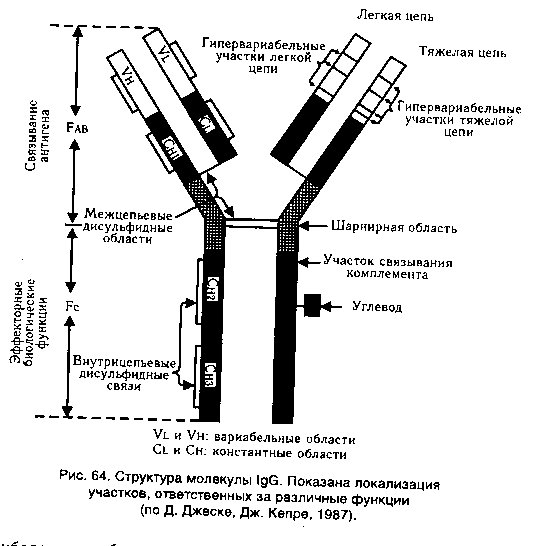
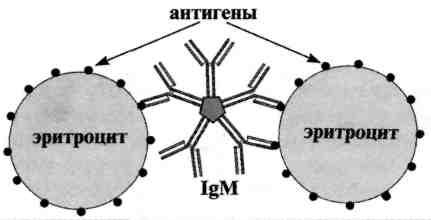
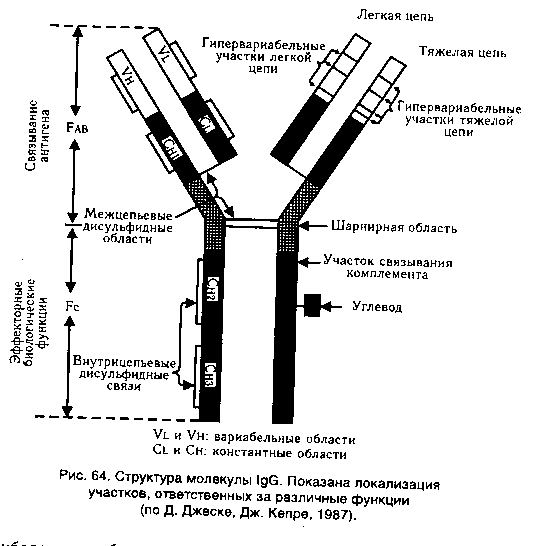
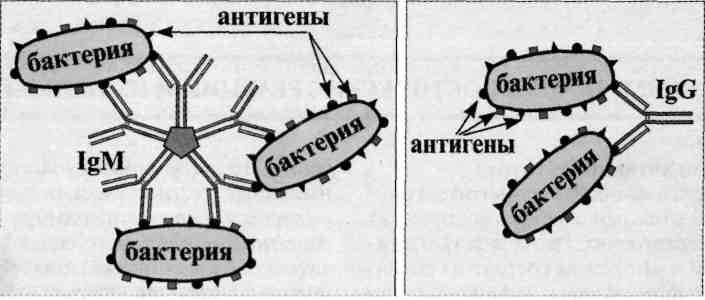
Билет 6 1. Работы Коха и его школы. Их значение для микробиологии. Физиологический период в развитии микробиологии связан также с именем немецкого ученого Роберта Коха, которому принадлежит разработка методов получения чистых культур бактерий, окраски бактерий при микроскопии, микрофотографии. Известна также сформулированная Р. Кохом триада Коха, которой до сих пор пользуются при установлении возбудителя болезни. 2. Защитная роль антител в приобретенном иммунитете. Приобретенный иммунитет может быть активным и пассивным. Активный иммунитет обусловлен активной реакцией, активным вовлечением в процесс иммунной системы при встрече с антигеном (например, поствакцинальный, постинфекционный иммунитет). С этой целью применяют вакцинацию, а также введение специфических иммуноглобулинов, сывороточных препаратов или иммунокомпетентных клеток. Приобретаемый при этом иммунитет называют поствакцинальным, и служит он для защиты от возбудителей инфекционных болезней, а также других чужеродных антигенов. А пассивный иммунитет формируется за счет введения в организм уже готовых иммунореагентов, способных обеспечить защиту от антигена. К таким иммунореагентам относятся антитела, т. е. специфические иммуноглобулины и иммунные сыворотки. Иммуноглобулины широко используют для пассивной иммунизации, а также для специфического лечения при многих инфекциях (дифтерия, ботулизм.). Пассивный иммунитет у новорожденных детей создается иммуноглобулинами при плацентарной внутриутробной передаче антител от матери ребенку ииграет существенную роль в защите от многих детских инфекций в первые месяцы жизни ребенка. Следовательно, антитела — это иммуноглобулины, вырабатываемые в ответ на введение антигена и способные специфически взаимодействовать с этим же антигеном. Функции. Первичная функция состоит во взаимодсйствии их активных центров с комплементарными им детерминантами антигенов. Вторичная функция состоит в их способности:Нейтрализация токсинов,лизис бактерий.при.участии.комплимента,опсонизация и усиление фагацитоза,участвовать в распознавании «чужого» антигена и его связывание;нейтрализация внеклеточ вируса,цитотоксическое действие на вирус, обеспечивать кооперацию.иммунокомпетентных клеток (макрофагов, Т- и В-лимфоцитов);участвовать в различных формах иммунного ответа . Иммуноглобулины по структуре, антигенным и иммунобиологическим свойствам разделяются на пять классов: IgM-5-10% в крови,молек масса 900 000,5 мономеров, валентность 10,содерж.в сыворотке крови- 1г/л, синтезируется В-лимфоцитами,не проходит через плаценту,функции:первич.имун.ответ,может образовывать секреторную форму и выделяться в молоко,обеспечивает нейтрализацию,опсонизацию и маркирование антигена,осуществляет запуск комплимент-опосредованного цитолиза и антителозависимой клеточно-опосредованной цитотоксичности. IgG-75-85%ур.крови,150 000 масса,1 мономер,валентность2, в сыворотке 12г/л,проходит через плаценту и обеспеч гуморал имунитет новорожденного в первые 3 месяца,участвует во 2-ом имун.ответе, синтезируется В-лимфацитами и плазматическими клетками,участвует в развитии аллерг.реакции 1-го типа, выделяется в секрет слизистых и в молоко путем диффузии. IgA-7-5% в крови молек.масса 170 000(сывороточный) или 350 000(секреторный), Сывороточный- 1 мономер,валентность 2,синтез. В-лимфоцитами и плазматич.клетками.Облад.высок. афинностью,не связ комплемент,не проходит через плацентарный барьер.Секреторный-2 мономера,валентность 4,синтез.В-лимфоцитами,Секретор Ig-основной фактор спецефического гуморалного местного иммунитета слизистых оболочек ЖКТ,мочеполовой системы и респираторного тракта,он препятствует адгезии микробов на эпителиальных клетках и генерализации инфекции в пределах слизистых. IgE-0,002%в крови,масса 190 000,1 мономер, валентность 2,содерж в сыворотке 0,00025 г/л,синтезируется В-лимфацитами, плазматическими клетками в лимфоидной ткани,бронхолегочной ткани ,ЖКТ, не связ.комплемент, не проходит через плаценту,является реагином-защита от паразитов. IgD-1%в крови,масса 180 000,мономеры 1, валентость 2,в сыворотке 0,03г/л,является мембранным рецептором.. Молекулы иммуноглобулинов всех пяти классов состоят из полипептидных цепей: двух одинаковых тяжелых цепей Н и двух одинаковых легких цепей — L, соединенных между собой дисульфидными мостиками. Как в Н-, так и в L-цепях имеется вариабельная — V область, в которой последовательность аминокислот непостоянна, и константная — С область с постоянным набором аминокислот. В легких и тяжелых цепях различают NH2- и СООН-концевые группы. При воздействии протеолитическим ферментом папаином иммуноглобулин расщепляется на три фрагмента: два не кристаллизующихся, содержащих детерминантные группы к антигену и названных Fab-фрагментами I и II и один кристаллизующий Fc-фрагмент. FabI- и FabII-фрагменты сходны по свойствам и аминокислотному составу и отличаются от Fc-фрагмента; Fab-и Fc-фрагменты являются компактными образованиями, соединенными между собой гибкими участками Н-цепи, благодаря чему молекулы иммуноглобулина имеют гибкую структуру. Как Н-цепи, так и L-цепи имеют отдельные, линейно связанные компактные участки, названные доменами; в Н-цепи их по 4, а в L-цепи — по 2. Активные центры, или детерминанты, которые формируются в V-областях, занимают примерно 2 % поверхности молекулы иммуноглобулина. В каждой молекуле имеются две детерминанты, относящиеся к гипервариабельным участкам Н-и L-цепей, т. е. каждая молекула иммуноглобулина может связать две молекулы антигена. Поэтому антитела являются двухвалентными.
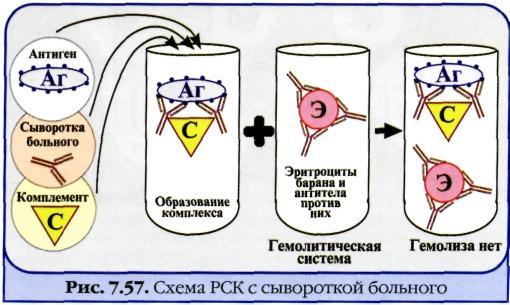
3. Возбудители сифилиса. Свойства. Патогенез. Лабораторная диагностика. Treponema palladium ; T. entericum Морфология: типичные трепонемы. имеющие 8-12 завитков, двигательный аппарат – 3 периплазматических жгутика у каждого полюса клетки. Окраску по Граму не воспринимают, по Романовскому-Гимзе – слабо розового цвета, выявляется импрегнацией серебром. Культуральные свойства: вирулентный штамм на пит. средах не растёт, накопление культуры происходит путём заражения кролика в яичко. Вирулентные штаммы культивируют на средах с мозговой и почечной тканью. Биохимические свойства: микроаэрофил Антигенная структура: солжная, обладает специфическим белковым и липоидным антигенами, последний по своему составу идентичен кардиолипину, , экстрагированному из бычьего сердца (дифосфадилглицерин ) Факторы патогенности: в процессе прикрепления участвуют адгезины, липопротеины учавствуют в развитии иммунопатологических процессов. Резистентность: чувствителен к высыханию, солнечным лучам, на предметах сохраняется до высыхания. При неблагоприятных условиях переходит в L-формы и образует цисты. Патогенез: Вызывают сифилис. Из места входных ворот трепонемы попадают в регионарные лимфатические узлы, где размножаются. Далее Т. проникает в кровяное русло, где прикрепляется к эндотелиоцитам, вызывая эндартерииты, приводящие к васкулитам и тканевому нектрозу. С кровью Т. разносится по всему организму, обсеменяя органы: печень, почки, костную, сердечно-сосудистую, нервную системы. Иммунитет: защитный иммунитет не вырабатывается. В ответ на антигены возбудителя развивается ГЗТ и аутоиммунные процессы. Гуморальный иммунитет вырабатывается на липоидный антиген Т. и представляет собой титр IgA и IgM. Микроскопическое исследование. Проводят при первичном сифилисе во время появления твердого шанкра. Материал для исследования: отделяемое шанкра, содержимое регионарных лимфатических узлов, из которых готовят препарат «раздавленная» капля и исследуют в темном поле. При положительном результате видны тонкие извитые нити длиной 6—14 мкм, имеющие 10—12 равномерных мелких завитков правильной, формы. Для бледной трепонемы характерны маятникообразные и поступательно-сгибательные движения. При развитии поражений на слизистой оболочке рта при вторичном сифилисе, а также при локализации твердого шанкра в полости рта приходится дифференцировать бледную трепонему от сапрофитных трепонем, являющихся представителями нормальной микрофлоры. В этом случае решающее диагностическое значение имеет обнаружение типичных трепонем в пунктате регионарных лимфатических узлов. Серодиагностика. Реакцию Вассермана ставят одновременно с 2 антигенами: 1) специфическим, содержащим антиген возбудителя— разрушенные ультразвуком трепонемы; 2) неспецифическим — кардиолипиновым. Исследуемую сыворотку разводят в соотношении 1:5 и ставят РСК по общепринятой методике. При положительной реакции наблюдается задержка гемолиза, при отрицательной—происходит гемолиз эритроцитов; интенсивность реакции оценивается соответственно от ( + + + + ) До ( —). Первый период сифилиса является серонегативным и характеризуется отрицательной реакцией Вассермана. У 50 % больных реакция становится положительной не ранее чем через 2—3 нед после появления твердого шанкра. Во втором и третьем периодах сифилиса частота положительных реакций достигает 75— 90 %. После проведенного курса лечения реакция Вассермана становится отрицательной. Параллельно реакции Вассермана ставится реакция микропреципитации с неспецифическим кардиолипиновым антигеном и исследуемой инактивированной сывороткой крови или плазмой. В лунку на пластине из плексигласа (или на обычное стекло) наносят 3 капли сыворотки и добавляют 1 каплю кардиолипинового антигена. Смесь тщательно перемешивают и учитывают результаты. Положительная реакция е сывороткой крови больного сифилисом характеризуется образованием и выпадением хлопьев разной величины; при отрицательном результате наблюдается равномерная легкая опалесценция. РИФ — реакция непрямой иммунофлюоресценции — является специфической при диагностике сифилиса. В качестве антигена используют взвесь тканевых трепонем. Используется реакция РИФ_200. Сыворотку больного инактивируют так же, как для реакции Вассермана, и разводят в соотношении 1:200. На предметные стекла наносят капли антигена, высушивают и фиксируют 5 мин в ацетоне. Затем на препарат наносят сыворотку больного, через 30 мин промывают и высушивают. Следующим этапом является обработка препарата флюоресцирующей сывороткой против глобулинов человека. Изучают препарат с помощью люминесцентного микроскопа, отмечая степень свечения трепонем. РИТ—реакция иммобилизации трепонем — также является специфической. Живую культуру трепонем получают при культивировании в яичке кролика. Яичко измельчают в специальной среде, в которой трепонемы сохраняют подвижность. Ставят реакцию следующим образом: взвесь тканевых (подвижных) трепонем соединяют в пробирке с исследуемой сывороткой и добавляют свежий комплемент. В одну контрольную пробирку вместо исследуемой сыворотки добавляют сыворотку здорового человека, в другую — вместо свежего комплемента добавляют инактивированный — неактивный. После выдерживания при 35 °С в анаэробных условиях (анаэростат) из всех пробирок готовят препарат «раздавленная» капля и в темном поле определяют количество подвижных и неподвижных трепонем. Лечение: Пенициллины, тетрациклины, висмутсодержащие препараты. |
|
Билет 7 1. Открытие Мечниковым фагоцитоза. Открытие гуморальных факторов иммунитета. Теория иммунитета Мечникова - теория, согласно которой решающая роль в антибактериальном иммунитете принадлежит фагоцитозу.Экспериментально изучал действие чужеродных объектов на организм морского ежа.Выяснил что определенные клетки этих животных поглощают инородные субстанции (твердые частицы и бактерий), проникшие во внутреннюю среду. Затем он увидел аналогию между этим явлением и поглощением белыми клетками крови позвоночных животных микробных телец.Фагоцитоз- есть защитный процесс в интересах целого организма. И.И.Мечников первым рассматривал воспаление как защитное, а не разрушительное явление. Ученый назвал действующие таким образом защитные клетки «пожирающими клетками»-"фагоцит". Теория иммунитета Эрлиха — одна из первых теорий антителообразования, согласно которой у клеток имеются антигенспецифические рецепторы, высвобождающиеся в качестве антител под действием антигена(гуморальная теория иммунитета).Противомикробные вещества крови назвал термином "антитело.П.Эрлих каким-то образом осознал, что и до контакта с конкретным микробом в организме уже есть антитела в виде, который он назвал "боковыми цепями". Как мы теперь знаем, это именно так, и "боковые цепи" Эрлиха — это подробно изученные в наше время рецепторы лимфоцитов для антигенов. Позже этот же образ мыслей Теория иммунитета Безредки - теория, объясняющая защиту организма от ряда инфекционных болезней возникновением специфической местной невосприимчивости клеток к возбудителям. Инструктивные теории иммунитета — общее название теорий антителообразования, согласно которым ведущая роль в иммунном ответе отводится антигену, прямо участвующему в качестве матрицы при формировании специфической конфигурации антидетерминанты либо выступающему в качестве фактора, направленно изменяющего биосинтез иммуноглобулинов плазматическими клетками. Неспецифические факторы защиты организма Механические факторы. Кожа и слизистые оболочки механически препятствуют проникновению микроорганизмов и других антигенов в организм, реснитчатый эпителий верхних дыхательных путей, так как движение ресничек постоянно удаляет слизь вместе с попавшими в дыхательные пути инородными частицами и микроорганизмами. Физико-химические факторы. Антимикробными свойствами обладают уксусная, молочная, муравьиная и другие кислоты, выделяемые потовыми и сальными железами кожи; соляная кислота желудочного сока, а также протеолитические и другие ферменты, имеющиеся в жидкостях и тканях организма. Особая роль в антимикробном действии принадлежит ферменту лизоциму. Этот протеолитический фермент получил название «мурамидаза», так как разрушает клеточную стенку бактерий и других клеток, вызывая их гибель и способствуя фагоцитозу. Лизоцим вырабатывают макрофаги и нейтрофилы. Содержится он в больших количествах во всех секретах, жидкостях и тканях организма (кровь, слюна, слезы, молоко, кишечная слизь, мозг и т. д.). Гуморальные факторы неспецифической резистентности состоят из разнообразных белков, содержащихся в крови и жидкостях организма. К ним относятся белки системы комплемента, интерферон, трансферрин, лизины, белок пропердин, фибронектин и др. Белки системы комплемента обычно неактивны, но приобретают активность в результате последовательной активации и взаимодействия компонентов комплемента. Интерферон оказывает иммуномодулирующий, пролиферативный эффект и вызывает в клетке, инфицированной вирусом, состояние противовирусной резистентности. Лизины вырабатываются тромбоцитами и обладают бактерицидным действием. Трансферрин конкурирует с микроорганизмами за необходимые для них метаболиты, без которых возбудители не могут размножаться. Белок пропердин участвует в активации комплемента и других реакциях. Сывороточные ингибиторы крови, например р-ингибиторы (р-липопротеины), инактивируют многие вирусы в результате неспецифической блокады их поверхности. Большое значение в неспецифической резистентности имеют клетки, способные к фагоцитозу, а также клетки с цитотоксической активностью, называемые естественными киллерами, или NK-клетками. NK-клетки представляют собой особую популяцию лимфоцитоподобных клеток (большие гранулосодержащие лимфоциты), обладающих цитотоксическим действием против чужеродных клеток (раковых, клеток простейших и клеток, пораженных вирусом). Видимо, NK-клетки осуществляют в организме противоопухолевый надзор. В поддержании резистентности организма имеет большое значение и нормальная микрофлора организма. Стадии фагоцитоза. 1.Активация (усиление энергетического метаболизма). Факторами активации и хемотаксиса являются бактериальные продукды (ЛПС, пептиды), компоненты комплемента (С3 и С5), цитокины и антитела. 2.Хемотаксис. 3.Адгезия(связана с наличием ряда рецепторов на поверхности фагоцитов ( к Fc- фрагментам антител, компонентам комплемента, фибронектину), обеспечивающих прочность рецептор- опосредованных взаимодействий опсонинов, обволакивающих микроорганизмы и ограничивающих их подвижность (антитела, С3в, фибронектин)). 4.Поглощение(образуется фагосома с поглощенным объектом (бактерией), к ней присоединяется и сливается содержащая литические ферменты лизосома, образуется фаголизосома). 5.Исход фагоцитоза. Возможно три исхода фагоцитоза: Завершенный фагоцитоз- полное переваривание микроорганизмов в клетке- фагоците. Незавершенный фагоцитоз- выживание и даже размножение микроорганизмов в фагоците. Это характерно для факультативных и особенно - облигатных внутриклеточных паразитов. 2. Методы оценки состояния гуморального и клеточного иммунитета. Оценка иммуного статуса организма. Клиническая иммунология - это клиническая и лабораторная дисциплина, занимающаяся изучением вопросов диагностики и лечения больных с различными заболеваниями и патологическими состояниями, в основе которых лежат иммунологические механизмы, а также состояниями, в терапии и профилактике которых иммунопрепараты играют ведущую роль. Иммунный статус — это структурное и функциональное состояние иммунной системы индивидуума, определяемое комплексом клинических и лабораторных иммунологических показателей. Таким образом, иммунный статус характеризует анатомо-функциональное состояние иммунной системы, т. е. ее способность к иммунному ответу на определенный антиген в данный момент времени. На иммунный статус оказывают влияние следующие факторы: климато-географические(температура, влажность, солнечная радиация, длина светового дня); социальные(питание, жилищно-бытовые условия, профессиональные вредности); экологические (физические, химические и биологические, ионизирующую радиацию, химические вещества, микробы и продукты их жизнедеятельности, температуру, шум, вибрацию); «медицинские» (влияние лекарственных веществ, оперативные вмешательства, стресс и т. д.). Иммунный статус можно определить путем постановки комплекса лабораторных тестов, включающих оценку состояния факторов неспецифической резистентности, гуморального (В-система) и клеточного (Т-система) иммунитета. Оценка иммунного статуса проводится в клинике при трансплантации органов и тканей, аутоиммунных заболеваниях, аллергиях, для выявления иммунологической недостаточности при различных инфекционных и соматических заболеваниях, для контроля эффективности лечения болезней, связанных с нарушениями иммунной системы. В зависимости от возможностей лаборатории оценка иммунного статуса чаше всего базируется на определении комплекса следующих показателей:1) общего клинического обследования(учитывают жалобы пациента, анамнез, клинические симптомы, результаты общего анализа крови (включая абсолютное число лимфоцитов), данные биохимического исследования. );2) состояния факторов естественной резистентности;3) гуморального иммунитета(определяют по уровню иммуноглобулинов классов G, M, A, D, Е в сыворотке крови, количеству специфических антител, катаболизму иммуноглобулинов, гиперчувствительности немедленного типа, показателю В-лимфоцитов в периферической крови, бласттрансформации В-лимфоцитов под действием В-клеточных митогенов и другим тестам. );4) клеточного иммунитета(оценивают по количеству Т-лимфоцитов, а также субпопуляций Т-лимфоцитов в периферической крови, бласттрансформации Т-лимфоцитов под действием Т-клеточных митогенов, определению гормонов тимуса, уровню секретируемых цитокинов, а также постановкой кожных проб с аллергенами, контактной сенсибилизацией динитрохлорбензолом.);5) дополнительных тестов. Для постановки кожных аллергических проб используются антигены, к которым в норме должна быть сенсибилизация, например проба Манту с туберкулином. Способность организма к индукции первичного иммунного ответа может дать контактная сенсибилизация динитрохлорбензолом. В качестве дополнительных тестов для оценки иммунного статуса можно использовать такие тесты, как определение бактерицидное™ сыворотки крови, титрование СЗ-, С4-компонентов комплемента, определение содержания С-реактивного белка в сыворотке крови, определение ревматоидных факторов и других аутоантител. Все тесты разделены на две группы: Тесты 1-го уровня могут быть выполнены в любой клинической иммунологической лаборатории первичного звена здравоохранения, они используются для первичного выявления лиц с явно выраженной иммунопатологией. Для более точной диагностики используются тесты 2-го уровня. 3. Флавовирусы. Заболевания, клещевой энцефалит. Лабораторная диагностика, лечение, профилактика. Таксономия: семейство Flaviviridae, род Flavivirus. Морфологические свойства: сложные, +РНК, структурные белки – V2капсид,V3суперкапсид,V1внутри от суперкапсида. Имеет пять генотипов, имеющих некоторые антигенные различия, но только один структурный гликопротеин V-3 индуцирует образование вируснейтрализующих антител. Он обладает четкой антигенной консервативностью. Несмотря на небольшую устойчивость вируса к действию физических и химических факторов, в организме переносчиков он сохраняет свою жизнеспособность от —150С до +30С. Сферическую форму. Строение сложное: на поверхности суперкапсида находятся шипы — гликопротеины. Имеют родоспецифические антигены, выявляемые в РСК, группоспецифические и типоспецифические антигены — гликопротеины, обладающие протективной активностью и выявляемые в РТГА и реакции нейтрализации. Резистентность: Высокая, к действию кислых значений рН, что важно при алиментарном пути заражения. Вирус обладает висцеротропностью и нейротропностью. К вирусу чувствительны белые мыши. Чувствительны к эфиру, дезинфектантам, УФ-облучению, формалину; инактивируются при 60С в течение 30 мин. Длительно сохраняются в замороженном и лиофилизированном состоянии. Эпидемиология: Природно-очаговым зоонозам.Переносчиком и основным резервуаром являются иксодовые клещи. У клещей происходит трансовариальная и трансфазовая передача вируса. Поддержание циркуляции осуществляется за счет прокормителей клещей — грызунов, птиц, диких животных. Характерна весенне-летняя сезонность. Патогенез: Человек заражается трансмиссивно при укусе инфицированными клещами, от которых в период кровососания вирус проникает в макроорганизм. Проникновение вируса в организм возможно также контактным путем через мелкие повреждения кожи. Алиментарный путь заражения при употреблении сырого молока коз и овец. Употребление молока ведет к ощелачиванию желудочного сока, что препятствует инактивации вируса. Инкубационный период — от 8 до 23 дн. Клиника: Сначала вирус размножается в месте входных ворот инфекции под кожей, откуда он попадает в кровь. Возникает резорбтивная вирусемия. Вирус проникает в эндотелий кровеносных сосудов, внутренних органов, где активно размножается. При пищевом пути заражения входными воротами является слизистая оболочка глотки и тонкой кишки. В конце инкубационного периода в эндотелии кровеносных сосудов возникает вторичная вирусемия, длящаяся 5 дн. Вирусы гематогенно, периневрально проникают в головной и спинной мозг, поражая мотонейроны (крупные двигательные клетки в сером веществе спинного мозга). Различают три клинические формы клещевого энцефалита: лихорадочную, менингеальную и очаговую. Иммунитет: После перенесенного заболевания остается стойкий иммунитет. Вирус клещевого энцефалита относится к факультативным возбудителям медленных вирусных инфекций. Микробиологическая диагностика: Выделение вируса из крови и цереброспинальной жидкости, внутренних органов и мозга путем интрацеребрального заражения мышей и культур клеток. Идентификацию вируса проводят в РТГА, РН и РСК, а в монослое культур клеток — в РИФ. Обнаружение антител в парных сыворотках и цереброспинальной жидкости проводят с помощью РСК и РТГА, а также других серологических реакций. Экспресс-диагностика основана на обнаружении вирусного антигена в крови с помощью РИГА и ИФА, выявлении IgM антител на первой неделе заболевания в цереброспинальной жидкости и обнаружении РНК-вируса в крови и цереброспинальной жидкости у людей, в клещах и внутренних органах животных с помощью ПЦР. Лечение и профилактика: Для лечения и экстренной профилактики применяют специфический гомологичный донорский иммуноглобулин против клещевого энцефалита, полученный из плазмы доноров, проживающих в природных очагах клещевого энцефалита и содержащий в высоком титре антитела к вирусу клещевого энцефалита. При отсутствии препарата назначают специфический гетерологичный лошадиный иммуноглобулин. При лечении тяжелых форм применяют иммуногемосорбцию и серотерапию иммунной плазмой доноров. Применяют виферон, ридостин, рибонуклеазу. Активная иммунизация – убитые вакцины: 1. Вакцина против клещевого энцефалита культуральная сорбированная инактивированная жидкая; 2. Вакцина против клещевого энцефалита культуральная очищенная концентрированная инактивированная сухая (вакцина клещевого энцефалита концентрированная), предназначенная для вакцинации взрослых; 3. Австрийская вакцина клещевого энцефалита культуральная очищенная концентрированная инактивированная для иммунизации детей; 4. Вакцина против клещевого энцефалита очищенная концентрированная инактивированная «Энцепур К» 5. Культуральная концентрированная инактивированная сухая вакцина для профилактики клещевого энцефалита у детей с 4-летнего возраста Для формирования надежной защиты необходима ревакцинация, так как при вакцинации убитыми вакцинами формируется кратковременный иммунитет. Протективным действием обладает неструктурный белок NS1 вируса - растворимый комплементсвязывающий антиген. Он является компонентом для противовирусных вакцин. |
Билет 8 1. Роль отечественных ученых в развитии микробиологии. Исследования И. И. Мечникова (1845—1916) показали, что большую роль в формировании иммунитета играют особые клетки — макро- и микрофаги. Исследования И. И. Мечникова по фагоцитозу убедительно доказали, что, помимо гуморального, существует клеточный иммунитет. И. И. Мечников. Д.И.Ивановский (1864— 1920) открыл вирусы — представителей царства vira. Один из основоположников вирусологии. Впервые открыл проходящий через бактериологические фильтры возбудитель табачной мозаики, названный впоследствии вирусом. Труды по фитопатологии и физиологии растений. Гамалея - выдающийся микробиолог. Вместе с И. И. Мечниковым в 1886 году организовал в Одессе первую в России бактериологическую станцию. Автор многих работ по микробиологии и иммунологии (по профилактике холеры, чумы, оспы, паразитарных тифов, бешенства). Открыл бактериолизины, возбудители холеры птиц. Обосновал значение дезинсекции для ликвидации сыпного и возвратного тифов. В 1888 году ученый издал книгу "О прививках против сибирской язвы". Здровский (1890-1976 года), российский микробиолог, иммунолог и эпидемиолог, академик АМН. Исследования по проблемам тропических болезней, бруцеллеза и др. Под руководством Здродовского разработаны методы вакцинации против столбняка, дифтерии и др. инфекций. Автор книги "Учение о риккетсиях и риккетсиозах" Смородинцев, российский вирусолог и иммунолог. Труды по этиологии и профилактике гриппа, энцефалитов и др. вирусных инфекций. Совместно с М. П. Чумаковым разработал и внедрил вакцину против полиомиелита. Ермольева, российский микробиолог. Получила первые отечественные образцы антибиотиков - пенициллина, стрептомицина и др.; интерферона. Жданов, российский вирусолог. Труды по вирусным инфекциям, молекулярной биологии и классификации вирусов, эволюции инфекционных болезней. 2 .Местный иммунитет: механизмы неспецифической защиты и роль секреторного иммуноглобулина Среди них- кожные покровы и слизистые оболочки, нормальная микрофлора организма, фагоцитоз, воспаление, лихорадка, система комплемента, барьерные механизмы лимфоузлов, противомикробные вещества, выделительные системы организма, главная система гистосовместимости. Кожа и слизистые- первая линия защиты против возбудителей. Кроме функции механического (анатомического) барьера кожа обладает бактерицидной активностью. Слизь, лизоцим, желудочный сок, слезная жидкость, слюна, деятельность мерцательного эпителия способствует защите слизистых оболочек. Нормальная микрофлора организма препятствует колонизации организма посторонней микрофлорой (конкуренция за субстраты, различные формы антагонизма, в т.ч. выделение антибиотических веществ, изменение рН и др.). Фагоцитоз и система комплемента- вторая линия защиты организма против микроорганизмов, преодолевших поверхностные барьеры. Клеточные факторы системы видовой резистентности- фагоциты, поглощающие и разрушающие патогенные микроорганизмы и другой генетически чужеродный материал. Представлены полиморфоядерными лейкоцитами или гранулоцитами- нейтрофилами, эозинофилами и базофилами (клетками миелопоэтического ряда), а также моноцитами и тканевыми макрофагами (клетками макрофагально- моноцитарной системы). Значение фагоцитирующих клеток для защиты организма впервые доказал И.И.Мечников, разработавший фагоцитарную теорию иммунитета. Стадии фагоцитоза. 1.Активация (усиление энергетического метаболизма). Факторами активации и хемотаксиса являются бактериальные продукды (ЛПС, пептиды), компоненты комплемента (С3 и С5), цитокины и антитела. 2.Хемотаксис. 3.Адгезия(связана с наличием ряда рецепторов на поверхности фагоцитов ( к Fc- фрагментам антител, компонентам комплемента, фибронектину), обеспечивающих прочность рецептор- опосредованных взаимодействий опсонинов, обволакивающих микроорганизмы и ограничивающих их подвижность (антитела, С3в, фибронектин)). 4.Поглощение(образуется фагосома с поглощенным объектом (бактерией), к ней присоединяется и сливается содержащая литические ферменты лизосома, образуется фаголизосома). 5.Исход фагоцитоза. Возможно три исхода фагоцитоза: Завершенный фагоцитоз- полное переваривание микроорганизмов в клетке- фагоците. Незавершенный фагоцитоз- выживание и даже размножение микроорганизмов в фагоците. Многие бактериальные продукты активируют клетки макрофагально- моноцитарной системы и лимфоциты, отвечающие на них выделением биологически активных продуктов- цитокинов, в частности интерлейкинов. Их можно характеризовать как медиаторы клеточных иммунных реакций. В воспалительных реакциях основную роль имеет интерлейкин-1 (ИЛ-1), стимулирующий лихорадку, повышающий проницаемость сосудов и адгезивные свойства эндотелия, активирующий фагоциты. Лихорадка. Повышение температуры тела- защитная реакция организма, ухудшающая условия для размножения многих микроорганизмов, активирует макрофаги, ускоряет кровоток и усиливает обменные процессы в организме. Барьерные функции лимфоузлов. По выражению П.Ф.Здродовского (1969) лимфоузлы- своеобразный биологический фильтр для возбудителей, переносимых с лимфой. Здесь проникшие через кожу или слизистые и занесенные током лимфы микроорганизмы задерживаются и подвергаются действию макрофагов и активированных лимфоцитов. Интерферон относится к важным защитным белкам иммунной системы. Открыт при изучении интерференции вирусов, т. е. явления, когда животные или культуры клеток, инфицированные одним вирусом, становились нечувствительными к заражению другим вирусом. Оказалось, что интерференция обусловлена образующимся при этом белком, обладающим защитным противовирусным свойством. Этот белок назвали интерфероном. Интерферон представляет собой семейство белков-гликопротеидов, которые синтезируются клетками иммунной системы и соединительной ткани. В зависимости от того, какими клетками синтезируется интерферон, выделяют три типа: Альфа-интерферон вырабатывается лейкоцитами и он получил название лейкоцитарного; бета-интерферон называют фибробластным, поскольку он синтезируется фибробластами — клетками соединительной ткани, а гамма-интерферон — иммунным, так как он вырабатывается активированными Т-лимфоцитами, макрофагами, естественными киллерами, т. е. иммунными клетками. Интерферон синтезируется в организме постоянно, и его концентрация в крови держится на уровне примерно 2 МЕ/мл. Выработка интерферона резко возрастает при инфицировании вирусами, а также при воздействии индукторов интерферона, например РНК, ДНК, сложных полимеров. Помимо противовирусного действия интерферон обладает противоопухолевой защитой, так как задерживает пролиферацию (размножение) опухолевых клеток, а также иммуномодулирующей активностью, стимулируя фагоцитоз, естественные киллеры, регулируя антителообразование В-клетками, активируя экспрессию главного комплекса гистосовместимости. Механизм действия: Интерферон непосредственно на вирус вне клетки не действует, а связывается со специальными рецепторами клеток и оказывает влияние на процесс репродукции вируса внутри клетки на стадии синтеза белков. Применение интерферона. Действие интерферона тем эффективнее, чем раньше он начинает синтезироваться или поступать в организм извне. Поэтому его используют с профилактической целью при многих вирусных инфекциях, например гриппе, а также с лечебной целью при хронических вирусных инфекциях, таких как парентеральные гепатиты (В, С, D), герпес, рассеянный склероз и др. Получают интерферон двумя способами: а) путем инфицирования лейкоцитов или лимфоцитов крови человека безопасным вирусом, в результате чего инфицированные клетки синтезируют интерферон, который затем выделяют и конструируют из него препараты интерферона; б) генно-инженерным способом — путем выращивания в производственных условиях рекомбинантных штаммов бактерий, способных продуцировать интерферон. Обычно используют рекомбинантные штаммы псевдомонад, кишечной палочки со встроенными в их ДНК генами интерферона. Интерферон, полученный генно-инженерным способом, носит название рекомбинантного. В нашей стране рекомбинантный интерферон получил официальное название «Реаферон». Комплемент - сложный комплекс белков сыворотки крови, находящийся обычно в неактивном состоянии и активирующийся при соединении антигена с антителом или при агрегации антигена. В состав входят белки С1- С9. Компоненты комплемента синтезируются в большом количестве (составляют 5—10% от всех белков крови), часть из них образуют фагоциты. Функции комплемента многообразны: а) участвует в лизисе микробных и других клеток (цитотоксическое действие); б) обладает хемотаксической активностью; в) принимает участие в анафилаксии; г) участвует в фагоцитозе. Известны три пути активации комплемента: По классическому пути комплемент активируется комплексом антиген-антитело. Для этого достаточно участия в связывании антигена одной молекулы IgM или двух молекул IgG. Процесс начинается с присоединения к комплексу АГ+АТ компонента С1, который распадается на субъединицы Clq, Clr и С Is. Далее в реакции участвуют последовательно активированные «ранние» компоненты комплемента в такой последовательности: С4, С2, СЗ. Эта реакция имеет характер усиливающегося каскада, т. е. когда одна молекула предыдущего компонента активирует несколько молекул последующего. «Ранний» компонент комплемента С3 активирует компонент С5, который обладает свойством прикрепляться к мембране клетки. На компоненте С5 путем последовательного присоединения «поздних» компонентов С6, С7, С8, С9 образуется литический или мембраноатакующий комплекс который нарушает целостность мембраны (образует в ней отверстие), и клетка погибает в результате осмотического лизиса. Альтернативный путь активации комплемента проходит без участия антител. Этот путь характерен для защиты от грамотрицательных микробов. Каскадная цепная реакция при альтернативном пути начинается с взаимодействия антигена (например, полисахарида) с протеинами В, D и пропердином (Р) с последующей активацией компонента СЗ. Далее реакция идет так же, как и при классическом пути — образуется мембраноатакующий комплекс с С5-С9-лизирует АГ. Лектиновыи путь активации комплемента также происходит без участия антител. Он инициируется особым маннозосвязывающим белком сыворотки крови, который после взаимодействия с остатками маннозы на поверхности микробных клеток катализирует С4. Дальнейший каскад реакций сходен с классическим путем. Киллерные клетки.- видового иммунитета существенную роль принадлежит Т- цитотоксическим лимфоцитам (Т- киллерам), а также главной системе гистосовместимости (подробнее- в следующих лекциях). Т- киллеры по представлению антигенов главной системы гистосовместимости класса 1 распознают любые чужеродные антигены (включая мутантные, например- раковые клетки), атакуют и уничтожают их. Клетки NK (natural killer- натуральные киллеры) имеют важное значение в поддержании генетического гомеостаза и противоопухолевой защите, их функции распознавания не зависят от представления антигенов МНС (major histocompatibility complex) класса 1. 3. Туберкулез. Иммунитет, аллергия, лечение, профилактика, лабораторная диагностика. Туберкулез—хроническое заболевание человека, сопровождающееся поражением органов дыхания, лимфатических узлов, кишечника, костей и суставов, глаз, кожи, почек и мочевыводящих путей, половых органов, центральной нервной системы. Болезнь вызывается 3 видами микобактерий: Mycobacterium tuberculosis — человеческий вид, Mycobacterium bovis — бычий вид, Mycobacterium africanum — промежуточный вид. Таксономия. отдел Firmicutes, род Mycobacterium. Родовой признак — кислото, спирто- и щелочеустойчивость. Морфология, тинкториальные и культуральные свойства. Выраженный полиморфизм. Они имеют форму длинных, тонких (М.tuberculosis) или коротких, толстых (M.bovis), прямых или слегка изогнутых палочек с гомогенной или зернистой цитоплазмой; грамположительны, неподвижны, спор не образуют, имеют микрокапсулу. Для их выявления применяют окраску по Цилю—Нильсену. Микобактерии могут образовывать различные морфовары (L-формы бактерий), которые длительно персистируют в организме и индуцируют противотуберкулезный иммунитет. Возбудители туберкулеза характеризуются медленным ростом, требовательны к питательным средам. М.tuberculosis относятся к аэробам, глицеринзависимы. На жидких питательных средах дают рост в виде сухой пленки кремового цвета. При внутриклеточном развитии, а также при росте на жидких средах выявляется характерный корд-фактор, благодаря которому микобактерии растут в виде «жгутов». На плотных средах рост в виде кремового, сухого чешуйчатого налета с неровными краями (R-формы). По мере роста колонии приобретают бородавчатый вид. Под влиянием антибактериальных средств возбудители изменяют культуральные свойства, образуя гладкие колонии (S-формы). M.bovis —растут на средах медленнее, чем M.tuberculosis, пируватзависимы; на плотных питательных средах образуют мелкие шаровидные, серовато-белые колонии (S-формы). Ферментная активность. Высокая каталазная и пероксидазная активность. Каталаза термолабильна. М.tuberculosis в большом количестве синтезирует ниацин (никотиновая кислота), который накапливается в культуральной среде и определяется в пробе Конно. Химический состав: Основными химическими компонентами микобактерии являются белки, углеводы и липиды. Липиды (фосфатиды, корд-фактор, туберкулостеариновая кислота) - обусловливают устойчивость к кислотам, спиртам и щелочам, препятствуют фагоцитозу, нарушают проницаемость лизосом, вызывают развитие специфических гранулем, разрушают митохондрии клеток. Микобактерии индуцируют развитие реакции гиперчувствительности IV типа (туберкулин). Факторы патогенности: основные патогенные свойства обусловлены прямым или иммунологически опосредованным действием липидов и липидсодержащих структур. Антигенная структура: В ходе заболевания к антигенам образуются антипротеиновые, антифосфатидные и антиполисахаридные антитела, свидетельствующие об активности процесса. Резистентность. Наличие липидов - устойчивы к действию неблагоприятных факторов. Высушивание мало влияет. Погибают при кипячении. Эпидемиология. Основной источник инфекции — человек, больной туберкулезом органов дыхания, выделяющий микробы в окружающую среду с мокротой. Основные пути передачи инфекции — воздушно-капельный и воздушно-пылевой. Патогенез и клиника. Возникновению заболевания способствуют различные иммунодефициты. Инкубационный период составляет от 3—8 нед. до 1 года и более. В развитии болезни выделяют первичный, диссеминированный и вторичный туберкулез, который является результатом эндогенной реактивации старых очагов. В зоне проникновения микобактерий возникает первичный туберкулезный комплекс, состоящий из воспалительного очага, пораженных регионарных лимфатических узлов и измененных лимфатических сосудов между ними. Диссеминация микробов может происходить бронхо-, лимфо- и гематогенно. В основе специфического воспаления при туберкулезе лежит реакция гиперчувствительности IV типа, что препятствует распространению микробов по организму. Различают 3 клинические формы: первичная туберкулезная интоксикация у детей и подростков, туберкулез органов дыхания, туберкулез других органов и систем. Основными симптомами легочного туберкулеза являются субфебрильная температура тела, кашель с мокротой, кровохарканье, одышка. Иммунитет. Противотуберкулезный иммунитет нестерильный инфекционный, обусловлен наличием в организме L-форм микобактерий. Микробиологическая диагностика. Диагностику проводят с помощью бактериоскопии, бактериологического исследования и постановки биологической пробы. Все методы направлены на обнаружение микобактерий в патологическом материале: мокроте, промывных водах бронхов, плевральной и церебральной жидкостях, кусочках тканей из органов. К обязательным методам обследования относится бактериоскопическое, бактериологическое исследование, биологическая проба, туберкулинодиагностика, основанная на определении повышенной чувствительности организма к туберкулину. Чаще для выявления инфицирования и аллергических реакций ставят внутрикожную пробу Манту с очищенным туберкулином в стандартном разведении. Для экспресс-диагностики туберкулеза применяют РИФ(реакция иммунофлюоресенции) и ПЦР(полимеразная цепная реакция). Для массового обследования населения, раннего выявления активных форм туберкулеза можно использовать ИФА(иммуноферментный анализ), направленный на обнаружение специфических антител. Лечение. По степени эффективности противотуберкулезные препараты делят на группы: группа А — изониазид, рифампицин; группа В — пиразинамид, стрептомицин, флоримицин; группа С – ПАСК, тиоацетозон. При наличии сопутствующей микрофлоры и множественной лекарственной устойчивости микобактерий применяют фторхинолоны и альдозон. Профилактика. Специфическую профилактику проводят путем введения живой вакцины — BCG(БЦЖ), внутрикожно на 2—5-й день после рождения ребенка. Проводят последующие ревакцинации. Предварительно ставят пробу Манту для выявления туберкулиннегативных лиц, подлежащих ревакцинации. Условно-патогенные микобактерии: семейство Mycobacteriaceae, род Mycobacterium. Сходны по биологич. свойствам, но устойчивы к противотуберкулезным препаратам. 1 группа: медленнорастущие фотохромогенные M.kansassi, M.marinum – поражения кожи, лимфадениты, инфекции мочеполового тракта. 2 группа: медленнорастущие скотохромогенные: M.scrofulaceum, M.gordonae. 3 группа: медленнорастущие нехромогенные: M.avium, M.gastri. 4 группа: быстрорастущие ското-,фотохромогенные: M.fortuitum, M.chelonei. |
Билет 9 1. структуры бактериальной клетки( без окраски) Постоянными органоидами являются: нуклеоид,рибосомы,мезосомы, цитоплазма, цитоплазматическая мембрана. Непостоянными структурными элементами являются: клеточная стенка, капсула, споры, пили, жгутики. 1. находится нуклеоид- ядерное образование, представленное чаще всего одной хромосомой кольцевидной формы. Состоит из двухцепочечной нити ДНК. Нуклеоид не отделен от цитоплазмы ядерной мембраной.Молекулярная масса 2х10 в 9-ой степени. 2.Цитоплазма- сложная коллоидная система,вязкая,содержащая большое кол-во белка и дрюрастворенных веществ.Она содержит в себе: включения метаболического происхождения (зерна волютина, гликогена, гранулезы и др.), рибосомы и другие элементы белоксинтезирующей системы, плазмиды (вненуклеоидное ДНК), мезосомы (образуются в результате инвагинации цитоплазматической мембраны в цитоплазму, участвуют в энергетическом обмене, спорообразовании, формировании межклеточной перегородки при делении). 3.Цитоплазматическая мембрана ограничивает с наружной стороны цитоплазму, имеет трехслойное строение(билипидный слой и ферментативный комплекс) и выполняет ряд важнейших функций- барьерную (создает и поддерживает осмотическое давление), энергетическую (содержит многие ферментные системы- дыхательные, окислительно- восстановительные, осуществляет перенос электронов), транспортную (перенос различных веществ в клетку и из клетки),придает форму клетки. 4.Клеточная стенка- присуща большинству бактерий (кроме микоплазм, ахолеплазм и некоторых других не имеющих истинной клеточной стенки микроорганизмов). Она обладает рядом функций, прежде всего обеспечивает механическую защиту и постоянную форму клеток, с ее наличием в значительной степени связаны антигенные свойства бактерий. В составе - два основных слоя, из которых наружный- более пластичный, внутренний- ригидный. Основное химическое соединение клеточной стенки, которое специфично только для бактерий- пептидогликан (муреиновые кислоты). От структуры и химического состава клеточной стенки бактерий зависит важный для систематики признак бактерий- отношение к окраске по Граму. В соответствии с ним выделяют две большие группы- грамположительные (“грам+”) и грамотрицательные (“грам - “) бактерии. Стенка грамположительных бактерий после окраски по Граму сохраняет комплекс йода с генциановым фиолетовым (окрашены в сине- фиолетовый цвет), грамотрицательные бактерии теряют этот комплекс и соответствующий цвет после обработки и окрашены в розовый цвет за счет докрашивания фуксином. Особенности клеточной стенки грамположительных бактерий. Мощная, толстая, несложно организованная клеточная стенка, в составе которой преобладают пептидогликан и тейхоевые кислоты, нет липополисахаридов (ЛПС), часто нет диаминопимелиновой кислоты. Особенности клеточной стенки грамотрицательных бактерий. Клеточная стенка значительно тоньше, чем у грамположительных бактерий, содержит ЛПС, липопротеины, фосфолипиды, диаминопимелиновую кислоту. Устроена более сложно- имеется внешняя мембрана, поэтому клеточная стенка трехслойная. 5.Капсула или слизистый слой окружает оболочку ряда бактерий. Выделяют микрокапсулу, выявляемую при электронной микроскопии в виде слоя микрофибрилл, и макрокапсулу, обнаруживаемую при световой микроскопии. Капсула является защитной структурой (прежде всего от высыхания), у ряда микробов- фактором патогенности, препятствует фагоцитозу, ингибирует первые этапы защитных реакций- распознавание и поглощение. Существут ряд методов окраски капсул в зависимости от их химического состава. Капсула чаще состоит из полисахаридов (наиболее распространенная окраска- по Гинсу), реже- из полипептидов. Жгутики- белковые образования размером до 12мкм содержащие в себе белок флагелин. По расположению и количеству жгутиков выделяют ряд форм бактерий. 1.Монотрихи- имеют один полярный жгутик. 2.Лофотрихи- имеют полярно расположенный пучок жгутиков. 3.Амфитрихи- имеют жгутики по диаметрально противоположным полюсам. 4.Перитрихи- имеют жгутики по всему периметру бактериальной клетки. Фимбрии или реснички –полые белковые образования размером до 10мкм.Делятся на Фимбрии 1го типа-от 200 и более являются факторами адгезии и колонизации.И Фимбрии 2 го типа(F- пили (фактор фертильности)) - аппарат конъюгации бактерий, встречаются в небольшом количестве в виде тонких белковых ворсинок.Не больше 4 штук,для передачи генетического материала. 6.Спорообры. Спорообразование- способ сохранения определенных видов бактерий в неблагоприятных условиях среды. Эндоспоры образуются в цитоплазме, представляют собой клетки с низкой метаболической активностью и высокой устойчивостью (резистентностью) к высушиванию, действию химических факторов, высокой температуры и других неблагоплиятных факторов окружающей среды. При световой микроскопии часто используют метод выявления спор по Ожешко. Высокая резистентность связана с большим содержанием кальциевой соли дипиколиновой кислоты в оболочке спор. Расположение и размеры спор у различных микроорганизмов отличается, что имеет дифференциально- диагностическое (таксономическое) значение. Основные фазы “жизненного цикла” спор- споруляция (включает подготовительную стадию, стадию предспоры, образования оболочки, созревания и покоя) и прорастание, заканчивающееся образованием вегетативной формы. Процесс спорообразования генетически обусловлен.По расположению споры делятся:терминальное,субтерминальное,центральное. 7.кластридии(поры растягивающие бактериальную клетку) 2. РГНТ Реакция непрямой (пассивной) гемагглютинации (РНГА, РПГА) основана на использовании эритроцитов (или латекса) с адсорбированными на их поверхности антигенами или антителами, взаимодействие которых с соответствующими антителами или антигенами сыворотки крови больных вызывает склеивание и выпадение эритроцитов на дно пробирки или ячейки в виде фестончатого осадка. Компоненты. Для постановки РНГА могут быть использованы эритроциты барана, лошади, обрабатывая формалином или глютаральдегидом. Адсорбционная емкость эритроцитов увеличивается при обработке их растворами танина или хлорида хрома. Антигенами в РНГА могут служить полисахаридные АГ микроорганизмов, экстракты бактериальных вакцин, АГ вирусов и риккетсий, а также другие вещества. Эритроциты, сенсибилизированные АГ, называются эритроцитарными диагностикумами. Для приготовления эритроцитарного диагностикума чаще всего используют эритроциты барана, обладающие высокой адсорбирующей активностью. Применение. РНГА применяют для диагностики инфекционных болезней, определения гонадотропного гормона в моче при установлении беременности, для выявления повышенной чувствительности к лекарственным препаратам, гормонам и в некоторых других случаях. Механизм. Реакция непрямой гемагглютинации (РНГА) отличается значительно более высокой чувствительностью и специфичностью, чем реакция агглютинации. Ее используют для идентификации возбудителя по его антигенной структуре или для индикации и идентификации бактериальных продуктов — токсинов в исследуемом патологическом материале. Соответственно используют стандартные (коммерческие) эритроцитарные антительные диагностикумы, полученные путем адсорбции специфических антител на поверхности танизированных (обработанных танином) эритроцитов. В лунках пластмассовых пластин готовят последовательные разведения исследуемого материала. Затем в каждую лунку вносят одинаковый объем 3 % суспензии нагруженных антителами эритроцитов. При необходимости реакцию ставят параллельно в нескольких рядах лунок с эритроцитами, нагруженными антителами разной групповой специфичности. Через 2 ч инкубации при 37 °С учитывают результаты, оценивая внешний вид осадка эритроцитов (без встряхивания): при отрицательной реакции появляется осадок в виде компактного.диска или кольца на дне лунки, при положительной реакции — характерный кружевной осадок эритроцитов, тонкая пленка с неровными краями.
3. брюшной тиф и паратифы Брюшной тиф и паратифы А и В — острые кишечные инфекции, характеризующиеся поражением лимфатического аппарата кишечника, выраженной интоксикацией. Их возбудителями являются соответственно Salmonella typhi, Salmonella paratyphi А и Salmonella schottmuelleri. Таксономическое положение. Возбудители брюшного тифа и паратифов А и В относятся к отделу Gracilicutes, семейству Enterobacteriaceae, роду Salmonella. Морфологические и тинкториальные свойства. Сальмонеллы — мелкие грамотрицательные палочки с закругленными концами. В мазках располагаются беспорядочно. Не образуют спор, имеют микрокапсулу, перитрихи. Культуральные свойства. Сальмонеллы — факультативные анаэробы. Оптимальными для роста являются температура 37С. Растут на простых питательных средах. Элективной средой для сальмонелл является желчный бульон. Биохимическая активность сальмонелл достаточно высока, но они не сбраживают лактозу. S.typhi менее активна, чем возбудители паратифов. Антигенные свойства и классификация. Сальмонеллы имеют О- и H-антигены, состоящие из ряда фракций. Каждый вид обладает определенным набором антигенов. Все виды сальмонелл, имеющие общую так называемую групповую фракцию 0-антигена, объединены в одну группу. Таких групп в настоящее время насчитывается около 65. S.typhi и некоторые другие сальмонеллы имеют Vi-антиген (разновидность К-антигена), с этим антигеном связывают вирулентность бактерий, их устойчивость к фагоцитозу. Факторы патогенности. Сальмонеллы образуют эндотоксин, обладающий энтеротропным, нейротропным и пирогенным действием. С белками наружной мембраны связаны адгезивные свойства, наличие микрокапсулы обусловливает устойчивость к фагоцитозу. Резистентность. Сальмонеллы довольно устойчивы к низкой т-ре. Очень чувствительны к дезинфицирующим веществам, высокой температуре, ультрафиолетовым лучам. В пищевых продуктах (мясе, молоке) сальмонеллы могут не только долго сохраняться, но и размножаться. Эпидемиология. Брюшной тиф и паратиф А — антропонозные инфекции; источником заболевания являются больные люди и бактерионосители. Источником паратифа В могут быть также сельскохозяйственные животные. Механизм заражения фекально-оральный. Среди путей передачи преобладает водный. Патогенез. Возбудители попадают в организм через рот, достигают тонкой кишки, где в ее лимфатических образованиях размножаются и затем попадают в кровь (стадия бактериемии). С током крови они разносятся по всему организму, внедряясь в паренхиматозные органы (селезенку, печень, почки, костный мозг). При гибели бактерий освобождается эндотоксин, вызывающий интоксикацию. Из желчного пузыря, где С. могут длительно сохраняться, они вновь попадают в те же лимфатические образования тонкой кишки. В результате повторного поступления С. может развиться аллергическая реакция, проявляющаяся в виде воспаления, а затем некроза лимфатических образований. Сальмонеллы выводятся из организма с мочой и калом. Клиника. Клинически брюшной тиф и паратифы неразличимы. Инкубационный период составляет 12 дней. Болезнь начинается остро: с повышения температуры тела, появления слабости, утомляемости; нарушаются сон и аппетит. Для брюшного тифа характерны помутнение сознания, бред, галлюцинации, сыпь. Очень тяжелыми осложнениями являются прободение стенки кишки, перитонит, кишечное кровотечение, возникающие в результате некроза лимфатических образований тонкой кишки. Иммунитет. После перенесенной болезни иммунитет прочный и продолжительный. Микробиологическая диагностика. Основной метод диагностики — бактериологический: посев и выделение S. typhi из крови (гемокультура), фекалий (копрокультура), мочи (урино-культура), желчи, костного мозга. РИФ для обнаружения антигена возбудителя в биологических жидкостях. Серологический метод обнаружения 0- и Н- антител в РПГА. Бактерионосителей выявляют по обнаружению Vi-антител в сыворотке крови с помощью РПГА и положительному результату бактериологического; выделения возбудителя. Для внутривидовой идентификации применяют фаготипирование. Лечение. Антибиотики. Иммуноантибиотикотерапия. Профилактика. Санитарно-гигиенические мероприятия. Вакцинация - брюшнотифозная химическая и брюшно-тифозная спиртовая вакцина, обогащенная Vi-антигеном. Для экстренной профилактики - брюшнотифозный бактериофаг.
|
|
Билет 10 1. Д. И. Ивановский - основоположник вирусологии. Развитие вирусологии во второй половине 20 века. Впервые существование вируса доказал в 1892 году Ивановский. В результате наблюдений он высказал предположение, что болезнь табака, под названием мозаичной, представляет собой не одно, а два совершенно различных заболевания одного и того же растения: одно из них - рябуха, возбудителем которого является грибок, а другое неизвестного происхождения. Возбудитель мозаичной болезни табака не мог быть обнаружен в тканях больных растений с помощью микроскопа и не культивировался на искусственных питательных средах. Ивановский открыл вирусы - новую форму существования жизни. Своими исследованиями он заложил основы ряда научных направлений вирусологии: изучение природы вируса, цитопаталогических вирусных инфекций, фильтрующихся форм микроорганизмов, хронического и латентного вирусоносительства. Этапы развития: Конец XIX — начало XX-го века. Основным методом идентификации вирусов в этот период был метод фильтрации через бактериологические фильтры, которые использовались как средство разделения возбудителей на бактерии и небактерии. Были открыты следующие вирусы: вирус табачной мозаики; ящура; желтой лихорадки; оспы и трахомы; полиомиелита; кори; вирус герпеса. 30-е годы — основным вирусологическим методом, используемым для выделения вирусов и их дальнейшей идентификации, являются лабораторные животные. 1931 г. — в качестве экспериментальной модели для выделения вирусов стали использоваться куриные эмбрионы, которые обладают высокой чувствительностью к вирусам гриппа, оспы, лейкоза. Открыты: вирус гриппа; клещевого энцефалита. 40-е годы. Установили, что вирус осповакцины содержит ДНК, но не РНК. Стало очевидным, что вирусы отличаются от бактерий не только размерами и неспособностью расти без клеток, но и тем, что они содержат только один вид нуклеиновой кислоты — ДНК или РНК. Введение в вирусологию метода культуры клеток явилось важным событием, давшим возможность получения культуральных вакцин. Из широко применяемых в настоящее время культуральных живых и убитых вакцин, созданных на основе аттенуированных штаммов вирусов, следует отметить вакцины против полиомиелита, паротита, кори и краснухи. 50-е годы: Открыты вирусы: аденовирусы; краснухи; вирусы парагриппа. 70-е годы: открытие в составе РНК-содержащих онкогенных вирусов фермента обратной транскриптазы (ревертазы). Становится реальным изучение генома РНК содержащих вирусов. Открыты вирусы: вирус гепатита B; ротавирусы, вирус гепатита A. 80-е годы. Развитие представлений о том, что возникновение опухолей может быть связано с вирусами. Компоненты вирусов, ответственные за развитие опухолей, назвали онкогенами. Открыты вирусы: иммунодефицита человека; вирус гепатита C. 2. Инфекция ( инфекционный процесс ), Инфекционная болезнь. Инфекция-совокупность физиологических и патологических процессов в макроорганизме,в результате его взаимодействия с микроорганизмом. Инфекционный процесс-антогонистическое взаимодействие макро- и микроорганизма. Инфекционное заболевание-крайнее проявление инфекции с ярковыраженными антогонистическими взаимоотношениями. Периоды:1.Заражение.2.Инкубационный период- от момента заражения до первых клинических признаков (процесс активного размножения возбудителя).3.Продромальный период (предвестников) характеризуется общими неспецифическими проявлениями- недомоганием, головной болью, повышением температуры и другими симптомами преимущественно токсического генеза.4.Период развития (разгара) болезни характеризуется типичными (специфическими) для данной инфекции клиническими проявлениями.5.Период угасания проявлений6.Выздоровление/летальный исход. Инфекция делится на:1.Эндоинфекция(активация собственной микрофлоры по какой то причине).2.Экзоинфекция-возбудитель попадает в организм несколькими путями(воздушно-капельный;Контактный(прямой-слизистые,непрямой-через одежду ложку);алементарный(пища,воздух,вода);трансмиссивный(через укус насекомого). Инфекция делится на:Смешанная(несколько возбудителей вызывают инфекцию);Моноинфекция(1 возбудитель);Вторичная инфекция(наслоение 1-го заболевания на другое);Суперинфекция(очень много 1-го микроба);Реинфекция( повторное заболевание новой инфекцией при выздоровлении);Рецедив(повторное заболевание тем же самым заболеванием);Престирующая инфекция(в сост.покоя-хламидиоз). Требуются определенные условия для реализации: - достаточная доза микроорганизмов (понятие о критических дозах). Чума- несколько бактериальных клеток, дизентерия- десятки, для некоторых возбудителей- тысячи- сотни тысяч; - естественный путь проникновения. Существует понятие о входных воротах инфекции, различных для различных групп инфекций- раневых, респираторных, кишечных, урогенитальных с различными механизмами заражения (глаза, кожа, дыхательные пути, желудочно- кишечный тракт, мочеполовая система и др.); - характеристики возбудителя, его болезнетворные свойства, способность преодолевать защитные механизмы хозяина; - состояние организма хозяина (наследственность- гетерогенность человеческой популяции по восприимчивости к инфекции, пол, возраст, состояние иммунной, нервной и эндокринной систем, образ жизни, природные и социальные условия жизни человека и др.). Патогенность - потенциальная,генетически обусловленная способность микроорганизма вызывать инфекционное заболевание.Этапы:1.Адгезия,колонизация.2.Инвазивность,агрессивность(ферменты агрессии-гиалуронидаза,плазмакоагулаза,коллагеназа,нейраминидаза,фибринолизин,лецитиназа).3.повреждающее действие на органы и системы.4.Противодействие защитным силам макроорганизма.(А-протеин стафилококка,капсула,Vi-АГ брюшнотифозной палочки). Вирулентность – мера патогенности микробов, способных вызывать заболевание+скорость размножения и распространения.Измеряется в DLM,LD50,DCL. Инфицирующая доза-минимальное кол-во микробов,способное вызывать заболевание. По способности вызывать заболевания микроорганизмы можно разделить на патогенные, условно- патогенные, непатогенные. Факторами патогенности считают токсины: Экзотоксины продуцируются во внешнюю среду (организм хозяина), обычно белковой природы,высокая избирательность и точечность действия,термолабильны,обезвреживаются формальдегидом,высокая антигенность, у Гр «-» и «+» бактерий,могут проявлять ферментативную активность. По механизму действия делятся на: цитотоксины (блокируют синтез белка), мембранотоксины (повышают проницаемость мембран эритроцитов и лейкоцитов;гемолизины, лейкоцидины), функциональные блокаторы (активируют аденилатциклазу;холероген), эксфолианты(нарушают межклеточное взаимодействие). Эндотоксины высвобождаются только при гибели бактерий, характерны для грамотрицательных бактерий, представляют собой сложные химические соединения клеточной стенки (ЛПС),термостабилен; избирательные и токсические свойства низкие,частично обезвреживаются формальдегидом,антигенность слабая. 3. Бруцеллы. Свойства, виды, факторы патогенности, патогенез, иммунитет, лабораторная диагностика. Таксономия: Возбудители бруцеллеза B.melitensis, B.abortus, B.suis, B.canis, B.ovis относятся к отделу Gracilicutes, роду Brucella. Морфологические и тинкториальные свойства: Мелкие, грамотрицательные палочки овоидной формы. Не имеют спор, жгутиков, иногда образуют микрокапсулу. Культуральные свойства: облигатные аэробы. B.abortus для своего роста нуждается в присутствии 5—10 % углекислого газа. Оптимальными для роста являются температура 37С. Требовательны к питательным средам и растут на специальных средах (печеночных, кровяной агар). Их особенностью является медленный (в течение 2 нед) рост. В жидких средах – равномерное помутнение с небольшим осадком. На плотных – мелкие, круглые гладкие голубые колонии. Диссоциация от S- к R-формам колоний. Биохимическая активность: очень низкая; содержат каталазу и оксидазу, нитраты редуцируют в нитриты, цитраты не утилизируют, продуцируют Н2S. Антигенная структура. O-антиген – соматический, и капсульный антигены. Две разновидности О-антигена — А(абортус) и М(мелитензис). Иногда обнаруживают К-антиген. Факторы патогенности: Образуют эндотоксин, обладающий высокой инвазивной активностью. Продуцируют один из ферментов агрессии — гиалу-ронидазу. Их адгезивные свойства связаны с белками наружной мембраны. Резистентность. Быстро погибают при кипячении, при действии дезинфицирующих веществ, устойчивы к низкой температуре: в замороженном мясе они сохраняются до 5 мес, в молочных продуктах — до 1,5 мес. Эпидемиология. Зоонозная инфекция. Источник - крупный и мелкий рогатый скот, свиньи, овцы, выделяющие B.melitensis. Люди более восприимчивы к этому виду возбудителя. Реже заражение происходит от коров (B.abortus) и свиней (B.suis). Больные люди не являются источником заболевания. Патогенез. Проникают в организм через слизистые оболочки или поврежденную кожу, попадают сначала в регионарные лимфатические узлы, затем в кровь, разносятся по всему организму и внедряются в органы ретикулоэндотелиальной системы (печень, селезенку, костный мозг). Там они могут длительное время сохраняться и вновь попадать в кровь. При гибели освобождается эндотоксин, вызывающий интоксикацию. Клиника: Инкубационный период составляет обычно 1—3 нед. Длительная лихорадка, озноб, потливость, боли в суставах, радикулиты. Иммунитет: После перенесенного заболевания формируется непрочный иммунитет. Клеточно-гуморальный, нестерильный, относительный. Микробиологическая диагностика: Микробиологическая диагностика обычно проводится путем серологических исследований (реакция Райта и Хеддлсона). Бактериологическое исследование. Для получения гемокультуры кровь засевают в два флакона печеночного бульона. Один из них (для выделения культуры В. melitensis) инкубируют в обычных аэробных условиях, другой (для выделения первичной культуры В. abortus) —с СО2. В первых генерациях бруцеллы растут очень медленно. На агаре бруцеллы образуют бесцветные колонии, в бульоне — помутнение и слизистый осадок. В мазках, окрашенных по Граму, обнаруживаются мелкие грамотрицательные формы. Они неподвижны, спор не образуют, в определенных условиях появляется видимая капсула. Для быстрой идентификации бруцелл ставят реакцию агглютинации со специфическими агглютинирующими сыворотками на стекле и определяют чувствительность к специфическому фагу. Все виды бруцелл не ферментируют углеводы. Их дифференцируют по образованию H2S, чувствительности к СО2, действию анилиновых красителей (основной фуксин). Серодиагностика. Реакция агглютинации Райта с бруцеллезным диагностикумом. Положительные результаты отмечаются спустя 1 нед. после начала заболевания и сохраняются у переболевших многие годы. Диагностический титр реакции 1:200. Для ускоренной серодиагностики применяется реакция агглютинации Хеддлсона, которая ставится с неразведенной сывороткой больного и концентрированным антигеном — диагностикумом, окрашенным метиленовым синим. При положительной реакции появляются хлопья синего цвета. Реакция положительна при наличии агглютинации на «++». Для серодиагностики используют РПГА, РИФ, РСК, метод определения неполных антител. В поздние периоды заболевания процент положительных серологических реакций (агглютинации, РПГА и РСК) начинает снижаться и большее диагностическое значение приобретают кожно-аллергическая проба и реакция Кумбса. Биопроба. Применяется для выделения чистой культуры из материала, загрязненного посторонней микрофлорой. Исследуемый материал вводят морским свинкам подкожно в паховую область. Кусочки органов и лимфатических узлов засевают на питательные среды для получения чистой культуры и ее идентификации. Кожно-аллергическая проба (реакция Бюрне). На предплечье внутрикожно вводят 0,1 мл бруцеллина. При наличии аллергии уже через 6 ч. могут появиться гиперемия кожи и болезненная отечность. Учет реакции производят через 24 ч. Реакция обладает высокой чувствительностью. Лечение: Антибиотики широкого спектра действия. Специфическая иммунотерапия убитой лечебной бруцеллезной вакциной или бруцеллина (фильтрат бульонных культур В. melitensis, B.abortus, В.suis, убитых нагреванием . При острых формах – бруцеллезный иммуноглобулин. Профилактика: Живая бруцеллезная вакцина получена штамма ВА-19А, полученную из В. abortus, создает перекрестный иммунитет против других видов бруцелл. Бруцеллезный единый диагностикум. Взвесь убитых бруцелл, окрашенных метиленовым синим, применяется при серологической диагностике бруцеллеза постановкой реакции агглютинации Райта и Хеддлсона. Накожная сухая живая бруцеллезная профилактическая вакцина. Взвесь вакцинного штамма. В. abortus применяется для профилактики бруцеллеза. |
Билет 11 1. Методы выделения чистых культур аэробов и анаэробов. Основные методы создания анаэробных условий для культивирования микроорганизмов. 1.Физический- откачивание воздуха, введение специальной газовой безкислородной смеси (чаще- N2- 85%, CO2- 10%, H2- 5%). 2.Химический- применяют химические поглотители кислорода. 3.Биологический- совместное культивирование строгих аэробов и анаэробов (аэробы поглощают кислород и создают условия для размножения анаэробов). 4.Смешанный- используют несколько разных подходов. Необходимо отметить, что создание оптимальных условий для строгих анаэробов- очень сложная задача. Очень непросто обеспечить постоянное поддержание безкислородных условий культивирования, необходимы специальные среды без содержания растворенного кислорода, поддержание необходимого окислительно- восстановительного потенциала питательных сред, взятие и доставка, посев материала в анаэробных условиях. Существует ряд приемов, обеспечивающих более подходящие условия для анаэробов- предварительное кипячение питательных сред, посев в глубокий столбик агара, заливка сред вазелиновым маслом для сокращения доступа кислорода, использование герметически закрывающихся флаконов и пробирок, шприцев и лабораторной посуды с инертным газом, использование плотно закрывающихся эксикаторов с горящей свечой. Используются специальные приборы для создания анаэробных условий- анаэростаты. Однако в настоящее время наиболее простым и эффективным оборудованием для создания анаэробных и микроаэрофильных условий является система “Газпак” со специальными газорегенерирующими пакетами, действующими по принципу вытеснения атмосферного воздуха газовыми смесями в герметически закрытых емкостях. Основные принципы культивирования микроорганизмов на питательных средах. 1.Использование всех необходимых для соответствующих микробов питательных компонентов. 2.Оптимальные температура, рН, rH2, концентрация ионов, степень насыщения кислородом, газовый состав и давление. Микроорганизмы культивируют на питательных средах при оптимальной температуре в термостатах, обеспечивающих условия инкубации. По температурному оптимуму роста выделяют три основные группы микроорганизмов. 1.Психрофилы- растут при температурах ниже +20 градусов Цельсия. 2.Мезофилы- растут в диапозоне температур от 20 до 45 градусов (часто оптимум- при 37 градусах С). 3.Термофилы- растут при температурах выше плюс 45 градусов. Краткая характеристика питательных сред. По консистенции выделяют жидкие, плотные (1,5- 3% агара) и полужидкие (0,3- 0,7 % агара) среды. Агар- полисахарид сложного состава из морских водорослей, основной отвердитель для плотных (твердых) сред. В качестве универсального источника углерода и азота применяют пептоны- продукты ферментации белков пепсином, различные гидролизаты- мясной, рыбный, казеиновый, дрожжевой и др. По назначению среды разделяют на ряд групп: - универсальные (простые), пригодные для различных нетребовательных микроорганизмов (мясо- пептонный бульон- МПБ, мясо- пептонный агар- МПА); - специальные- среды для микроорганизмов, не растущих на универсальных средах (среда Мак- Коя на туляремию, среда Левенштейна- Иенсена для возбудителя туберкулеза); - дифференциально- диагностические- для дифференциации микроорганизмов по ферментативной активности и культуральным свойствам ( среды Эндо, Плоскирева, Левина, Гисса); - селективные (элективные)- для выделения определенных видов микроорганизмов и подавления роста сопутствующих- пептонная вода, селенитовая среда, среда Мюллера. По происхождению среды делят на естественные, полусинтетические и синтетические. 2. Врожденные и приобретенные иммунодефициты. Аутоиммунные заболевания. Иммунодефициты — это нарушения нормального иммунного статуса, обусловленные дефектом одного или нескольких механизмов иммунного ответа. Различают первичные, или врожденные (генетические), и вторичные, или приобретенные, иммунодефициты. В качестве первичных иммунодефицитов выделяют такие состояния, при которых нарушение иммунных гуморальных и клеточных механизмов связано с генетическим блоком, т. е. генетически обусловлено неспособностью организма реализовывать то или иное звено иммунологической реактивности. Расстройства иммунной системы могут затрагивать как основные специфические звенья в функционировании иммунной системы, так и факторы, определяющие неспецифическую резистентность. Возможны комбинированные и селективные варианты иммунных расстройств. В зависимости от уровня и характера нарушений различают гуморальные, клеточные и комбинированные иммунодефициты. Врожденные иммунодефицитные синдромы и заболевания представляют собой довольно редкое явление. Причинами врожденных иммунодефицитов могут быть удвоение хромосом, точечные мутации, дефект ферментов обмена нуклеиновых кислот, генетически обусловленные нарушения мембран, повреждения генома в эмбриональном периоде и др. Как правило, первичные иммунодефицита проявляются на ранних этапах постнатального периода и наследуются по аутосомно-рецессивному типу. Проявляться первичные иммунодефициты могут в виде недостаточности фагоцитоза, системы комплемента, гуморального иммунитета (В-системы), клеточного иммунитета (Т-системы) или же в виде комбинированной иммунологической недостаточности. Вторичные иммунодефициты в отличие от первичных развиваются у лиц с нормально функционировавшей от рождения иммунной системой. Они формируются под воздействием окружающей среды на уровне фенотипа и обусловлены нарушением функции иммунной системы в результате различных заболеваний или неблагоприятных воздействий на организм. При вторичных иммунодефицитах могут поражаться Т- и В-системы иммунитета, факторы неспецифической резистентности, возможны также их сочетания. Вторичные иммунодефицита встречаются значительно чаще, чем первичные. Вторичные иммунодефицита, как правило, преходящи и поддаются иммунокоррекции, т. е. восстановлению нормальной деятельности иммунной системы. Вторичные иммунодефицита могут быть: после перенесенных инфекций (особенно вирусных) и инвазий (протозойные и гельминтозы); при ожоговой болезни; при уремии; при опухолях; при нарушении обмена веществ и истощении; при дисбиозах; при тяжелых травмах, обширных хирургических операциях, особенно выполняемых под общим наркозом; при облучении, действии химических веществ; при старении, а также медикаментозные, связанные с приемом лекарств. По времени возникновения выделяют антенатальные (например, ненаследственные формы синдрома ДиДжорджи), перинатальные (например, нейтропения новорожденного, вызванная изосенсибилизацией матери к антигенам нейтрофилов плода) и постнатальные вторичные иммунодефицита. По клиническому течению выделяют компенсированную, субкомпенсированную и декомпенсированную формы вторичных иммуноде-фицитов. Компенсированная форма сопровождается повышенной восприимчивостью организма к инфекционным агентам, вызывающим оппортунистические инфекции. Субкомпенсированная форма характеризуется склонностью к хронизации инфекционных процессов. Декомпенсированная форма проявляется в виде генерализованных инфекций, вызванных условно-патогенными микробами (УПМ) и злокачественными новообразованиями. Известно разделение вторичных иммунодефицитов на: Физиологические, новорожденные, пубертатного периода, беременности и лактации, старения, биоритмичности, экологические, сезонные, эндогенные интоксикации, радиационные, СВЧ, патологические, постинфекционные, стрессовые, регуляторно-метаболические, медикаментозные, онкологические. Иммунодефициты, как первичные, так и особенно вторичные, широко распространены среди людей. Они являются причиной проявления многих болезней и патологических состояний, поэтому требуют профилактики и лечения с помощью иммунотропных препаратов. 3. Вирусы гриппа. Антигенны, классификация, Патогенез. Лабораторная диагностика, специфическая профилактика. Таксономия: семейство – Orthomyxoviridae, род Influenzavirus. Различают 3 серотипа вируса гриппа: А, В и С. Структура вируса гриппа А. Возбудитель гриппа имеет однонитчатую РНК, состоящую из 8 фрагментов. Подобная сегментарность позволяет двум вирусам при взаимодействии легко обмениваться генетической информацией и тем самым способствует высокой изменчивости вируса. Капсомеры уложены вокруг нити РНК по спиральному типу. Вирус гриппа имеет также суперкапсид с отростками. Вирус полиморфен: встречаются сферические, палочковидные, нитевидные формы. Антигенная структура. Внутренние и поверхностные антигены. Внутренние антигены состоят из РНК и белков капсида, представлены нуклеопротеином (NP-белком) и М-белками. NP-и М-белки — это типоспецифические антигены. NP-белок способен связывать комплемент, поэтому тип вируса гриппа обычно определяют в РСК. Поверхностные антигены — это гемагглютинин и нейраминидаза. Их структуру, которая определяет подтип вируса гриппа, исследуют в РТГА, благодаря торможению специфическими антителами гемагглютинации вирусов. Внутренний антиген – стимулирует Т-киллеры и макрофаги, не вызывает антителообразования. У вируса имеются 3 разновидности Н- и 2 разновидности N – антигенов. Иммунитет: Во время заболевания в противовирусном ответе участвуют факторы неспецифической защиты: выделительная функция организма, сывороточные ингибиторы, альфа-интерферон, специфические IgA в секретах респираторного тракта, которые обеспечивают местный иммунитет. Клеточный иммунитет - NK-клетки и специфические цитотоксические Т-лимфоциты, действующие на клетки, инфицированные вирусом. Постинфекционный иммунитет достаточно длителен и прочен, но высокоспецифичен (типо-, подтипо-, вариантоспецифичен). Микробиологическая диагностика. Диагноз «грипп» базируется на (1) выделении и идентификации вируса, (2) определении вирусных АГ в клетках больного, (3) поиске вирусоспецифических антител в сыворотке больного. При отборе материала для исследования важно получить пораженные вирусом клетки, так как именно в них происходит репликация вирусов. Материал для исследования — носоглоточное отделяемое. Для определения антител исследуют парные сыворотки крови больного. Экспресс-диагностика. Обнаруживают вирусные антигены в исследуемом материале с помощью РИФ (прямой и непрямой варианты) и ИФА. Можно обнаружить в материале геном вирусов при помощи ПЦР. Вирусологический метод. Оптимальная лабораторная модель для культивирования штаммов—куриный эмбрион. Индикацию вирусов проводят в зависимости от лабораторной модели (по гибели, по клиническим и патоморфологическим изменениям, ЦПД, образованию «бляшек», «цветной пробе», РГА и гемадсорбции). Идентифицируют вирусы по антигенной структуре. Применяют РСК, РТГА, ИФА, РБН (реакцию биологической нейтрализации) вирусов и др. Обычно тип вирусов гриппа определяют в РСК, подтип — в РТГА. Серологический метод. Диагноз ставят при четырехкратном увеличении титра антител в парных сыворотках от больного, полученных с интервалом в 10 дней. Применяют РТГА, РСК, ИФА, РБН вирусов. Лечение: симптоматическое/патогенетическое. А-интерферон – угнетает размножение вирусов. 1. Препараты - индукторы эндогенного интерферона. Этиотропное лечение - ремантидин – препятствует репродукции вирусов, блокируя М-белки. Арбидол – действует на вирусы А и В. 2. Препараты - ингибиторы нейраминидазы. Блокируют выход вирусных частиц из инфицированных клеток. При тяжелых формах – противогриппозный донорский иммуноглобулин и нормальный человеческий иммуноглобулин для в\в введения. Профилактика: Неспецифическая профилактика – противоэпидемические мероприятия, препараты а-интерферона и оксолина. Специфическая – вакцины. Живые аллантоисные интраназальная и подкожная, тривалентные инактивированные цельно-вирионные гриппозные интраназальная и парентеральная-подкожная (Грипповак), химические Агриппал, полимер-субъединичная «Гриппол». Живые вакцины создают наиболее полноценный, в том числе местный, иммунитет. |
Билет 12 1. Морфология ультраструктур. Химический состав бактериальной клетки. Постоянными органоидами являются: нуклеоид,рибосомы,мезосомы, цитоплазма, цитоплазматическая мембрана. Непостоянными структурными элементами являются: клеточная стенка, капсула, споры, пили, жгутики. 1. находится нуклеоид- ядерное образование, представленное чаще всего одной хромосомой кольцевидной формы. Состоит из двухцепочечной нити ДНК. Нуклеоид не отделен от цитоплазмы ядерной мембраной.Молекулярная масса 2х10 в 9-ой степени. 2.Цитоплазма- сложная коллоидная система,вязкая,содержащая большое кол-во белка и дрюрастворенных веществ.Она содержит в себе: включения метаболического происхождения (зерна волютина, гликогена, гранулезы и др.), рибосомы и другие элементы белоксинтезирующей системы, плазмиды (вненуклеоидное ДНК), мезосомы (образуются в результате инвагинации цитоплазматической мембраны в цитоплазму, участвуют в энергетическом обмене, спорообразовании, формировании межклеточной перегородки при делении). 3.Цитоплазматическая мембрана ограничивает с наружной стороны цитоплазму, имеет трехслойное строение(билипидный слой и ферментативный комплекс) и выполняет ряд важнейших функций- барьерную (создает и поддерживает осмотическое давление), энергетическую (содержит многие ферментные системы- дыхательные, окислительно- восстановительные, осуществляет перенос электронов), транспортную (перенос различных веществ в клетку и из клетки),придает форму клетки. 4.Клеточная стенка- присуща большинству бактерий (кроме микоплазм, ахолеплазм и некоторых других не имеющих истинной клеточной стенки микроорганизмов). Она обладает рядом функций, прежде всего обеспечивает механическую защиту и постоянную форму клеток, с ее наличием в значительной степени связаны антигенные свойства бактерий. В составе - два основных слоя, из которых наружный- более пластичный, внутренний- ригидный. Основное химическое соединение клеточной стенки, которое специфично только для бактерий- пептидогликан (муреиновые кислоты). От структуры и химического состава клеточной стенки бактерий зависит важный для систематики признак бактерий- отношение к окраске по Граму. В соответствии с ним выделяют две большие группы- грамположительные (“грам+”) и грамотрицательные (“грам - “) бактерии. Стенка грамположительных бактерий после окраски по Граму сохраняет комплекс йода с генциановым фиолетовым (окрашены в сине- фиолетовый цвет), грамотрицательные бактерии теряют этот комплекс и соответствующий цвет после обработки и окрашены в розовый цвет за счет докрашивания фуксином. Особенности клеточной стенки грамположительных бактерий. Мощная, толстая, несложно организованная клеточная стенка, в составе которой преобладают пептидогликан и тейхоевые кислоты, нет липополисахаридов (ЛПС), часто нет диаминопимелиновой кислоты. Особенности клеточной стенки грамотрицательных бактерий. Клеточная стенка значительно тоньше, чем у грамположительных бактерий, содержит ЛПС, липопротеины, фосфолипиды, диаминопимелиновую кислоту. Устроена более сложно- имеется внешняя мембрана, поэтому клеточная стенка трехслойная. 5.Капсула или слизистый слой окружает оболочку ряда бактерий. Выделяют микрокапсулу, выявляемую при электронной микроскопии в виде слоя микрофибрилл, и макрокапсулу, обнаруживаемую при световой микроскопии. Капсула является защитной структурой (прежде всего от высыхания), у ряда микробов- фактором патогенности, препятствует фагоцитозу, ингибирует первые этапы защитных реакций- распознавание и поглощение. Существут ряд методов окраски капсул в зависимости от их химического состава. Капсула чаще состоит из полисахаридов (наиболее распространенная окраска- по Гинсу), реже- из полипептидов. Жгутики- белковые образования размером до 12мкм содержащие в себе белок флагелин. По расположению и количеству жгутиков выделяют ряд форм бактерий. 1.Монотрихи- имеют один полярный жгутик. 2.Лофотрихи- имеют полярно расположенный пучок жгутиков. 3.Амфитрихи- имеют жгутики по диаметрально противоположным полюсам. 4.Перитрихи- имеют жгутики по всему периметру бактериальной клетки. Фимбрии или реснички –полые белковые образования размером до 10мкм.Делятся на Фимбрии 1го типа-от 200 и более являются факторами адгезии и колонизации.И Фимбрии 2 го типа(F- пили (фактор фертильности)) - аппарат конъюгации бактерий, встречаются в небольшом количестве в виде тонких белковых ворсинок.Не больше 4 штук,для передачи генетического материала. 6.Спорообры. Спорообразование- способ сохранения определенных видов бактерий в неблагоприятных условиях среды. Эндоспоры образуются в цитоплазме, представляют собой клетки с низкой метаболической активностью и высокой устойчивостью (резистентностью) к высушиванию, действию химических факторов, высокой температуры и других неблагоплиятных факторов окружающей среды. При световой микроскопии часто используют метод выявления спор по Ожешко. Высокая резистентность связана с большим содержанием кальциевой соли дипиколиновой кислоты в оболочке спор. Расположение и размеры спор у различных микроорганизмов отличается, что имеет дифференциально- диагностическое (таксономическое) значение. Основные фазы “жизненного цикла” спор- споруляция (включает подготовительную стадию, стадию предспоры, образования оболочки, созревания и покоя) и прорастание, заканчивающееся образованием вегетативной формы. Процесс спорообразования генетически обусловлен.По расположению споры делятся:терминальное,субтерминальное,центральное. 7.кластридии(поры растягивающие бактериальную клетку) Химический состав клетки: 1.Биогенные химические элементы (50%- C, 20%- O, 15%- N, 10%- H). 2.Макроэлементы- P, S,Cl, K, Mg, Ca, Na. На них приходится около 5 %. 3.Микроэлементы- Fe, Cu, I, Co, Mo и др. Химические элементы входят в состав различных веществ:. Вода составляет от 70 до 90 % биомассы. Белки могут быть более простые (протеины) и сложные (протеиды), в чистом виде или в комплексе с липидами, сахарами. Выделяют структурные (структурообразующие) и функциональные (регуляторные) белки, к последним относятся ферменты. В состав белков входят как обычные для эукариотов аминокислоты, так и оригинальные- диаминопимелиновая, D-аланин, D-глютанин, входящие в состав пептидогликанов и капсул некоторых бактерий. Жгутики из белка флагеллина, обладающего сократительной способностью и выраженными антигенными свойствами. Пили (ворсинки) - пилин. Пептидогликан- биополимер, составляющего основу бактериальной клеточной стенки. Наличие двух типов связей- гликозидных (между аминосахарами) и пептидных, которые соединяют субъединицы пептидогликанов, придают этому гетерополимеру структуру молекулярной сети. Пептидогликан- наиболее устойчивое соединение, которое образует ригидную мешковидную макромолекулу, определяющую постоянную форму бактерий и ряд их свойств. 1.Пептидогликан содержит родо- и видоспецифические антигенные детерминанты. 2.Он запускает классический и альтернативный пути активации системы комплемента. 3.Пептидогликан тормозит фагоцитарную активность и миграцию макрофагов. 4.Он способен инициировать развитие гиперчувствительности замедленного типа (ГЗТ). 5.Пептидогликан обладает противоопухолевым действием. 6.Он оказывает пирогенное действие, т.е. вызывает лихорадку. Из соединений белков с небелковыми компонентами наибольшее значение имеют липопротеиды, гликопротеиды и нуклеопротеиды. Липиды (главным образом форфолипиды) содержатся в цитоплазматической мембране (липидный бислой), в также в наружной мембране грамотрицательных бактерий. В состав липидов входят различные жирные кислоты, весьма специфичные для разных групп микроорганизмов. Их определение имеет в ряде случаев диагностическое значение, например у анаэробов, микобактерий. У микобактерий туберкулеза в составе липидов имеется ряд кислотоустойчивых жирных кислот- фтионовая, миколовая и др. Высокое содержание липидов и их состав определяют многие свойства микобактерий туберкулеза:-устойчивость к кислотам, щелочам и спиртам;-трудная окрашиваемость красителями (используют специальные методы окраски, чаще- по Цилю- Нильсену);-устойчивость возбудителя к солнечной радиации и дезосредствам;- патогенность. Тейхоевые кислоты встречаются в клеточных стенках грамположительных бактерий. Представляют собой водорастворимые линейные полимеры, содержащие остатки глицерина или рибола, связанные фосфодиэфирными связыми. С тейхоевыми кислотами связаны главные поверхностные антигены ряда грамположительных бактерий. Углеводы встречаются чаще в виде полисахаридов, кторые могут быть экзо- и эндоклеточными. Среди экзоклеточных полисахаридов выделяют каркасные (входят в состав капсул) и истинно экзополисахариды (выходят во внешнюю среду). Среди бактериальных полисахаридов многие находят медицинское применение. Декстраны- полисахариды с большой молекулярной массой, по виду напоминают слизь. 6% раствор- кровезаменитель полиглюкин. Декстрановый гель сефадекс используется в колоночной хроматографии как молекулярное сито. Эндоклеточные полисахариды- запасные питательные вещества клетки (крахмал, гликоген и др.). Липополисахарид (ЛПС) - один из основных компонентов клеточной стенки грамотрицательных бактерий, это соединение липида с полисахаридом. ЛПС состоит из комплекса: 1.Липид А.2.Одинаковое для всех грамотрицательных бактерий полисахаридное ядро.3.Терминальная сахаридная цепочка (О- специфическая боковая цепь). Синонимы ЛПС- эндотоксин, О- антиген. ЛПС выполняет две основные функции- определяет антигенную специфичность и является одним из основных факторов патогенности. Это- эндотоксин, токсические свойства которого проявляются преимущественно при разрушении бактериальных клеток. Его токсичность определяется липидом А. ЛПС запускает синтез более 20 биологически активных веществ, определяющих патогенез эндотоксикоза, обладает пирогенным действием. Нуклеиновые кислоты- ДНК и РНК. Рибонуклеиновые кислоты (РНК) находятся главным образом в рибосомах (р-РНК- 80- 85%), т(транспортные)- РНК- 10%, м(матричные)- РНК- 1- 2%, главным образом в одноцепочечной форме. ДНК (дезоксирибонуклеиновая кислота) может находиться в ядерном аппарате (хромосомная ДНК) или в цитоплазме в специализированных образованиях- плазмидах- плазмидная (внехромосомная) ДНК. Микроорганизмы отличаются по структуре нуклеиновых кислот, содержанию азотистых оснований. Генетический код состоит всего из четырех букв (оснований) - А (аденин), Т (тимин), Г (гуанин) и Ц (цитозин). Наиболее часто для характеристики микроорганизмов используют как таксономический признак процентное соотношение Г/Ц, которое существенно отличается у различных групп микроорганизмов. Ферменты бактерий делят на экзо- и эндоферменты. Экзоферменты выделяются во внешнюю среду, осуществляют процессы расщепления высокомолекулярных органических соединений. Способность к образованию экзоферментов во многом определяет инвазивность бактерий- способность проникать через слизистые, соединительнотканные и другие тканевые барьеры. Примеры: гиалуронидаза расщепляет гиалуроновую кислоту, входящую в состав межклеточного вещества, что повышает проницаемость тканей (клостридии, стрептококки, стафилококки и многие другие микроорганизмы); нейраминидаза облегчает преодоление слоя слизи, проникновение внутрь клеток и распространение в межклеточном пространстве (холерный вибрион, дифтерийная палочка, вирус гриппа и многие другие). К этой же группе относятся энзимы, разлагающие антибиотики. 2. Пути проникновения микробов в организм. Распространение бактерий, вирусов и токсинов в организме человека. Инфекция-совокупность физиологических и патологических процессов в макроорганизме,в результате его взаимодействия с микроорганизмом. Инфекционный процесс-антогонистическое взаимодействие макро- и микроорганизма. Инфекционное заболевание-крайнее проявление инфекции с ярковыраженными антогонистическими взаимоотношениями. Периоды:1.Заражение.2.Инкубационный период- от момента заражения до первых клинических признаков (процесс активного размножения возбудителя).3.Продромальный период (предвестников) характеризуется общими неспецифическими проявлениями- недомоганием, головной болью, повышением температуры и другими симптомами преимущественно токсического генеза.4.Период развития (разгара) болезни характеризуется типичными (специфическими) для данной инфекции клиническими проявлениями.5.Период угасания проявлений6.Выздоровление/летальный исход. Инфекция делится по пути проникновения мекробов на:1.Эндоинфекция(активация собственной микрофлоры по какой то причине).2.Экзоинфекция-возбудитель попадает в организм несколькими путями(воздушно-капельный;Контактный(прямой-слизистые,непрямой-через одежду ложку);алементарный(пища,воздух,вода);трансмиссивный(через укус насекомого). Инфекция делится на:Смешанная(несколько возбудителей вызывают инфекцию);Моноинфекция(1 возбудитель);Вторичная инфекция(наслоение 1-го заболевания на другое);Суперинфекция(очень много 1-го микроба);Реинфекция( повторное заболевание новой инфекцией при выздоровлении);Рецедив(повторное заболевание тем же самым заболеванием);Престирующая инфекция(в сост.покоя-хламидиоз). Требуются определенные условия для реализации: - достаточная доза микроорганизмов (понятие о критических дозах). Чума- несколько бактериальных клеток, дизентерия- десятки, для некоторых возбудителей- тысячи- сотни тысяч; - естественный путь проникновения. Существует понятие о входных воротах инфекции, различных для различных групп инфекций- раневых, респираторных, кишечных, урогенитальных с различными механизмами заражения (глаза, кожа, дыхательные пути, желудочно- кишечный тракт, мочеполовая система и др.); - характеристики возбудителя, его болезнетворные свойства, способность преодолевать защитные механизмы хозяина; - состояние организма хозяина (наследственность- гетерогенность человеческой популяции по восприимчивости к инфекции, пол, возраст, состояние иммунной, нервной и эндокринной систем, образ жизни, природные и социальные условия жизни человека и др.). Вирулентность – мера патогенности микробов, способных вызывать заболевание+скорость размножения и распространения.Измеряется в DLM,LD50,DCL. Инфицирующая доза-минимальное кол-во микробов,способное вызывать заболевание. По способности вызывать заболевания микроорганизмы можно разделить на патогенные, условно- патогенные, непатогенные. Патогенность - потенциальная,генетически обусловленная способность микроорганизма вызывать инфекционное заболевание.Этапы:1.Адгезия,колонизация.2.Инвазивность,агрессивность(ферменты агрессии-гиалуронидаза, плазмакоагулаза, коллагеназа, нейраминидаза, фибринолизин, лецитиназа). 3.повреждающее действие на органы и системы.4.Противодействие защитным силам макроорганизма.(А-протеин стафилококка,капсула,Vi-АГ брюшнотифозной палочки). Факторами патогенности считают токсины: Экзотоксины продуцируются во внешнюю среду (организм хозяина), обычно белковой природы,высокая избирательность и точечность действия,термолабильны,обезвреживаются формальдегидом,высокая антигенность, у Гр «-» и «+» бактерий,могут проявлять ферментативную активность. По механизму действия делятся на: цитотоксины (блокируют синтез белка), мембранотоксины (повышают проницаемость мембран эритроцитов и лейкоцитов;гемолизины, лейкоцидины), функциональные блокаторы (активируют аденилатциклазу;холероген), эксфолианты(нарушают межклеточное взаимодействие). Эндотоксины высвобождаются только при гибели бактерий, характерны для грамотрицательных бактерий, представляют собой сложные химические соединения клеточной стенки (ЛПС),термостабилен; избирательные и токсические свойства низкие,частично обезвреживаются формальдегидом,антигенность слабая. Под адгезией понимают способность микроорганизма адсорбироваться на чувствительных клетках с последующей колонизацией. Под инвазивностью понимают способность микробов проникать через слизистые, кожу, соединительно-тканные барьеры во внутреннюю среду организма и распространятся по его тканям и органам. Проникновение микроорганизма в клетку связывается с продукцией ферментов, а также с факторами подавляющими клеточную защиту. Так фермент гиалуронидаза расщепляет гиалуроновую кислоту, входящую в состав межклеточного вещества, и, таким образом, повышает проницаемость слизистых оболочек и соединительной ткани. Нейраминидаза расщепляет нейраминовую кислоту, которая входит в состав поверхностных рецепторов клеток слизистых оболочек, что способствует проникновению возбудителя в ткани. Агрессия. Под агрессивностью понимают способность возбудителя противостоять защитным факторам макроорганизма. К факторам агрессии относятся: протеазы - ферменты, разрушающие иммуноглобулины; коагулаза - фермент, свертывающий плазму крови; фибринолизин - растворяющий сгусток фибрина; лецитиназа - фермент, действующий на фосфолипиды мембран мышечных волокон, эритроцитов и других клеток. Патогенность может быть связана и с другими ферментами микроорганизмов, при этом они действуют как местно, так и генерализовано. Важную роль в развитии инфекционного процесса играют токсины. 3. Вирусы гепатита. Пути передачи, характеристика вирусов, лабораторная диагностика, проблемы специфической профилактики. Гкпатит А.Острая инфекционная болезнь, с лихорадкой, поражением печени. Антропоноз. Таксономия, морфология, антигенная структура: Семейство Picornaviridae род Hepatovirus. Типовой вид —имеет один серотип. Это РНК-содержащий вирус, просто организованный, имеет один вирусоспецифический антиген. Культивирование: Вирус выращивают в культурах клеток. Цикл репродукции более длительный, чем у энтеровирусов, цитопатический эффект не выражен. Резистентность: Устойчивостью к нагреванию; инактивируется при кипячении в течение 5 мин. Относительно устойчив во внешней среде (воде). Эпидемиология. Источник-больные. Механизм заражения — фекально-оральный. Вирусы выделяются с фекалиями в начале клинических проявлений. С появлением желтухи интенсивность выделения вирусов снижается. Вирусы передаются через воду, пищевые продукты, руки. Болеют преимущественно дети в возрасте от 4 до 15 лет. Патогенез: Обладает гепатотропизмом. После заражения репликация вирусов происходит в кишечнике, а оттуда через портальную вену они проникают в печень и реплицируются в цитоплазме гепатоцитов. Повреждение гепатоцитов возникает в результате иммунопатологических механизмов. Клиника. Инкубационный период - от 15 до 50 дней. Начало острое, с повышением т-ры и тошнотой, рвотой). Возможно появление желтухи на 5-й день. Клиническое течение заболевания легкое, без особых осложнений. Продолжительность заболевания 2 нед. Хронические формы не развиваются. Иммунитет. После инфекции - стойкий пожизненный иммунитет, связанный с IgG. В начале заболевания в крови IgM, которые сохраняются в организме в течение 4 месяцев и имеют диагностическое значение. Помимо гуморального, развивается и местный иммунитет в кишечнике. Микробиологическая диагностика. Материал для исследования - сыворотка и испражнения. Диагностика основана главным образом на определении в крови IgM с помощью ИФА, РИА и иммунной электронной микроскопии. Этими же методами можно обнаружить вирусный антиген в фекалиях. Вирусологическое исследование не проводят. Лечение. Симптоматическое. Профилактика. Неспецифическая профилактика. Для специфической пассивной профилактики используют иммуноглобулин. Иммунитет сохраняется около 3 мес. Для специфической активной профилактики – инактивированная культуральная концентрированная вакцина. Рекомбинантная генно – инженерная вакцина. Гепатит Е Антропоноз, фекально – оральным механизмом передачи. Таксономия: семейство Caliciviridae. Недавно переведен из семейства в группу гепатит Е-подобных вирусов. Структура. Вирион безоболочечный, сферический. Геном — однонитевая плюс-РНК, которая кодирует РНК-зависимую РНК-полимеразу, папаинподобную протеазу и трансмембранный белок, обеспечивающий внедрение вируса в клетку. Эпидемиология, клиника. Основной путь передачи — водный. Инкубационный период 2—6 недели. Поражение печени, интоксикацией, желтухой. Иммунитет. После перенесенного заболевания стойкий. Микробиологическая диагностика: 1) серологический метод — в сыворотке, плазме крови с помощью ИФА определяют: антитела к вирусу (анти-HEV IgM, анти-HEV IgG); 2) молекулярно-генетический метод — применяют ПЦР для определения РНК вируса (HEV RNA) в кале и в сыворотке крови больных в острой фазе инфекции. Лечение. Симптоматическое. Беременным рекомендуется введение специфического иммуноглобулина. Профилактика. Неспецифическая профилактика - улучшение санитарно-гигиенических условий и снабжение качественной питьевой водой. Созданы неживые цельновирионные вакцины, разрабатываются рекомбинантные и живые вакцины. Вирус гепатита В - семейство Hepadnaviridae род Orthohepadnavirus. Морфология: ДНК-содержаший вирус сферической формы. Состоит из сердцевины, состоящей из 180 белковых частиц, составляющих сердцевинный НВс-антиген и липидсодержащей оболочки, содержащей поверхностный HBs-антиген. Внутри сердцевины находятся ДНК, фермент ДНК-полимераза, обладающая ревертазной активностью, и концевой белок НВе-антиген. Геном представлен двунитевой ДНК кольцевой формы. Культуральные свойства. Не культивируется на куриных эмбрионах, не обладает гемолитической и гемагглютинирующей активностью. ВГВ культивируется только в культуре клеток. Резистентность. Высокая к факторам окружающей среды и дезинфицирующим веществам. Вирус устойчив к длительному воздействию кислой среды, УФ-излучению, действию спирта, фенола. Антигенная структура. Сложная. В суперкапсиде вируса находится HBs-антиген, который локализован в гидрофильном слое на поверхности вириона. В формировании HBs-антигена участвуют 3 полипептида в гликозилированной форме:preSl — большой полипептид; preS2 — средний полипептид; S — малый полипептид. Эпидемиология: Развитие инфекционного процесса при попадании в кровь. Заражение происходит при парентеральных манипуляциях (инъекциях, хирургических вмешательствах), переливании крови. Патогенез и клиника заболевания. Инкубационный период 3—6 месяцев. Инфекционный процесс наступает после проникновения вируса в кровь. ВГВ из крови эндоцитозом проникает в гепатоцит. После проникновения вируса происходит достраивание плюс-нити ДНК ДНК-полимеразой до полноценной структуры. Клиническая картина характеризуется симптомами поражения печени, в большинстве случаев сопровождается развитием желтухи. Иммунитет. Гуморальный иммунитет, представленный антителами к HBs-антигену, защищает гепатоциты от вируса, элиминируя его из крови. Клеточный иммунитет освобождает организм от инфицированных гепатоцитов благодаря цитолитической функции Т-киллеров. Переход острой формы в хроническую обеспечивается нарушением Т-клеточного иммунитета. Микробиологическая диагностика. Используют серологический метод и ПЦР. Методами ИФА и РНГА в крови определяют маркеры гепатита В: антигены и антитела. ПЦР определяют наличие вирусной ДНК в крови и биоптатах печени. Для острого гепатита характерно обнаружение HBs антигена, НВе антигена и анти-HBc-IgM антитела. Лечение. Использование интерферона, интерфероногенов: виферона, амиксина, ингибитора ДНК-полимеразы, препарата аденинрибонозида. Профилактика. Исключение попадания вируса при парентеральных манипуляциях и переливаниях крови (применением одноразовых шприцев, проверкой на гепатит В по наличию HBs-антигена в крови доноров крови). Специфическая профилактика осуществляется вакцинацией рекомбинантной генно-инженерной вакциной, содержащей HBs-антиген. Вакцинации подлежат все новорожденные в первые 24 часа жизни. Длительность поствакцинального иммунитета — не менее 7 лет. Вирус гепатита С относится к семейству Flaviviridae роду Hepacivirus. Морфология. Сложноорганизованный РНК-содержащим вирус сферической формы. Геном представлен одной линейной «+» цепью РНК, обладает большой вариабельностью. Антигенная структура. Вирус обладает сложной антигенной структурой. Антигенами являются: 1. Гликопротеины оболочки 2. Сердцевинный антиген НСс-антиген 3. Неструктурные белки. Культуральные свойства. ВГС не культивируется на куриных эмбрионах, не обладает гемолитической и гемагглютинирующей активностью. Резистентность. чувствителен к эфиру, УФ-лучам, нагреванию до 50С. Эпидемиология. Заражение ВГС аналогично заражению ВГВ. Наиболее часто ВГС передается при переливаниях крови, трансплацентарно, половым путем. Клиника: Часто встречаются безжелтушные формы, течение инфекции в острой форме, в 50 % случаев процесс переходит в хроническое течение с развитием цирроза и первичного рака печени. Микробиологическая диагностика: Используются ПЦР и серологическое исследование. Подтверждением активного инфекционного процесса является обнаружение в крои вирусной РНК ПЦР. Серологическое исследование направлено на определение антител к NS3 методом ИФА. Профилактика и лечение. Для профилактики – тоже, что и при гепатите В. Для лечения применяют интерферон и рибовирин. Специфическая профилактика – нет. Вирус гепатита D - дефектный вирус, не имеющий собственной оболочки. Вирион имеет сферическую форму, который состоит из однонитчатой РНК и сердцевинного HDc-антигена. Эти белки регулируют синтез генома вируса: один белок стимулирует синтез генома, другой — тормозит. Различают три генотипа вируса. Все генотипы относятся к одному серотипу. Резервуаром BFD в природе являются носители ВГВ. Заражение BFD аналогично инфицированию ВГВ. Микробиологическая диагностика осуществляется серологическим методом путем определения антител к BFD методом ИФА. Профилактика: все те мероприятия, которые используют для профилактики гепатита В. Для лечения используют препараты интерферона. Вакцина против гепатита В защищает и от гепатита D. |
|
Билет 13 1. Развитие инфекционной и прикладной Иммунологии. Использование методов генной инженерии для получения вакцин. Генно-инженерные вакцины – это препараты, полученные с помощью биотехнологии, генетической рекомбинации . Для начала получают ген, который должен быть встроен в геном реципиента. Небольшие гены могут быть получены методом химического синтеза. Для этого расшифровывается число и последовательность аминокислот в белковой молекуле вещества, затем по этим данным узнают очерёдность нуклеотидов в гене, далее следует синтез гена химическим путем. Крупные структуры, которые довольно сложно синтезировать получаются путем выделения(клонирования), прицельного выщепления этих генетических образований с помощью рестриктаз. Полученный одним из способов целевой ген с помощью ферментов сшивается с другим геном, который используется в качестве вектора для встраивания гибридного гена в клетку. Вектором могут служить плазмиды, бактериофаги, вирусы человека и животных. Экспрессируемый ген встраивается в бактериальную или животную клетку, которая начинает синтезировать несвойственное ей ранее вещество, кодируемое эксперссируемым геном. В качестве реципиентов экспрессируемого гена чаще всего используется E. coli, B. subtilis, псевдомонады, дрожжи, вирусы. некоторые штаммы способны переключаться на синтез чужеродного вещества до 50% своих синтетических возможностей – эти штамм называются суперпродуцентами. Иногда к генно-инженерным вакцинам добавляется адъювант.Примерами таких вакцин служат вакцина против гепатита В (энджерикс), сифилиса, холеры, бруцеллёза, гриппа, бешенства. Есть определённые сложности в разработке и применении: - длительное время к генно-инженерным препаратам относились настороженно. - на разработку технологии для получения вакцины затрачиваются значительные средства. - при получении препаратов данным способом возникает вопрос об идентичности полученного материала природному веществу. 2. Неспецифические факторы противовирусной защиты. Интерферон относится к важным защитным белкам иммунной системы. Открыт при изучении интерференции вирусов, т. е. явления, когда животные или культуры клеток, инфицированные одним вирусом, становились нечувствительными к заражению другим вирусом. Оказалось, что интерференция обусловлена образующимся при этом белком, обладающим защитным противовирусным свойством. Этот белок назвали интерфероном. Интерферон представляет собой семейство белков-гликопротеидов, которые синтезируются клетками иммунной системы и соединительной ткани. В зависимости от того, какими клетками синтезируется интерферон, выделяют три типа: Альфа-интерферон вырабатывается лейкоцитами и он получил название лейкоцитарного; бета-интерферон называют фибробластным, поскольку он синтезируется фибробластами — клетками соединительной ткани, а гамма-интерферон — иммунным, так как он вырабатывается активированными Т-лимфоцитами, макрофагами, естественными киллерами, т. е. иммунными клетками. Интерферон синтезируется в организме постоянно, и его концентрация в крови держится на уровне примерно 2 МЕ/мл. Выработка интерферона резко возрастает при инфицировании вирусами, а также при воздействии индукторов интерферона, например РНК, ДНК, сложных полимеров. Помимо противовирусного действия интерферон обладает противоопухолевой защитой, так как задерживает пролиферацию (размножение) опухолевых клеток, а также иммуномодулирующей активностью, стимулируя фагоцитоз, естественные киллеры, регулируя антителообразование В-клетками, активируя экспрессию главного комплекса гистосовместимости. Механизм действия: Интерферон непосредственно на вирус вне клетки не действует, а связывается со специальными рецепторами клеток и оказывает влияние на процесс репродукции вируса внутри клетки на стадии синтеза белков. Применение интерферона. Действие интерферона тем эффективнее, чем раньше он начинает синтезироваться или поступать в организм извне. Поэтому его используют с профилактической целью при многих вирусных инфекциях, например гриппе, а также с лечебной целью при хронических вирусных инфекциях, таких как парентеральные гепатиты (В, С, D), герпес, рассеянный склероз и др. Получают интерферон двумя способами: а) путем инфицирования лейкоцитов или лимфоцитов крови человека безопасным вирусом, в результате чего инфицированные клетки синтезируют интерферон, который затем выделяют и конструируют из него препараты интерферона; б) генно-инженерным способом — путем выращивания в производственных условиях рекомбинантных штаммов бактерий, способных продуцировать интерферон. Обычно используют рекомбинантные штаммы псевдомонад, кишечной палочки со встроенными в их ДНК генами интерферона. Интерферон, полученный генно-инженерным способом, носит название рекомбинантного. В нашей стране рекомбинантный интерферон получил официальное название «Реаферон». Комплемент - сложный комплекс белков сыворотки крови, находящийся обычно в неактивном состоянии и активирующийся при соединении антигена с антителом или при агрегации антигена. В состав входят белки С1- С9. Компоненты комплемента синтезируются в большом количестве (составляют 5—10% от всех белков крови), часть из них образуют фагоциты. Функции комплемента многообразны: а) участвует в лизисе микробных и других клеток (цитотоксическое действие); б) обладает хемотаксической активностью; в) принимает участие в анафилаксии; г) участвует в фагоцитозе. Известны три пути активации комплемента: По классическому пути комплемент активируется комплексом антиген-антитело. Для этого достаточно участия в связывании антигена одной молекулы IgM или двух молекул IgG. Процесс начинается с присоединения к комплексу АГ+АТ компонента С1, который распадается на субъединицы Clq, Clr и С Is. Далее в реакции участвуют последовательно активированные «ранние» компоненты комплемента в такой последовательности: С4, С2, СЗ. Эта реакция имеет характер усиливающегося каскада, т. е. когда одна молекула предыдущего компонента активирует несколько молекул последующего. «Ранний» компонент комплемента С3 активирует компонент С5, который обладает свойством прикрепляться к мембране клетки. На компоненте С5 путем последовательного присоединения «поздних» компонентов С6, С7, С8, С9 образуется литический или мембраноатакующий комплекс который нарушает целостность мембраны (образует в ней отверстие), и клетка погибает в результате осмотического лизиса. Альтернативный путь активации комплемента проходит без участия антител. Этот путь характерен для защиты от грамотрицательных микробов. Каскадная цепная реакция при альтернативном пути начинается с взаимодействия антигена (например, полисахарида) с протеинами В, D и пропердином (Р) с последующей активацией компонента СЗ. Далее реакция идет так же, как и при классическом пути — образуется мембраноатакующий комплекс с С5-С9-лизирует АГ. Лектиновыи путь активации комплемента также происходит без участия антител. Он инициируется особым маннозосвязывающим белком сыворотки крови, который после взаимодействия с остатками маннозы на поверхности микробных клеток катализирует С4. Дальнейший каскад реакций сходен с классическим путем. 3. Коринобактерии. Возбудители дифтерии. Свойства, факторы патогенности, токсины, иммунитет, носительство, лабораторная диагностика, специфическая профилактика, терапия. Дифтерия — острая инфекционная болезнь, характеризующаяся фибринозным воспалением в зеве, гортани, реже в других органах и явлениями интоксикации. Возбудителем ее является Corynebacterium diphtheriae. Таксономия. Corynebacterium относится к отделу Firmicutes, роду Corynebacterium. Морфологические и тинкториальные свойства. Возбудитель дифтерии характеризуется полиморфизмом: тонкие, слегка изогнутые палочки (наиб. распространенные) встречаются кокковидные и ветвящиеся формы. Бактерии нередко располагаются под углом друг к другу. Они не образуют спор, не имеют жгутиков, у многих штаммов выявляют микрокапсулу. Характерная особенность - наличие на концах палочки зерен волютина (обусловливает булавовидную форму). Возбудитель дифтерии по Граму окрашивается положительно. Культуральные свойства. Факультативный анаэроб, оптим. температура. Микроб растет на специальных питательных средах, например на среде Клауберга (кровяно-теллуритовый агар), на которой дифтерийная палочка даёт колонии 3 типов: а) крупные, серые, с неровными краями, радиальной исчерченностью, напоминающие маргаритки; б) мелкие, черные, выпуклые, с ровными краями; в) похожие на первые и вторые. В зависимости от культуральных и ферментативных свойств различают 3 биологических варианта C.diphtheriae: gravis, mitis и промежуточный intermedius. Ферментативная активность. Высокая. Ферментируют глк и мальтозу в образованием кислоты, не разлагают сахарозу, лактозу и маннит. Не продуцируют уреазу и не образуют индол. Продуцирует фермент цистиназу, рпсщепляющую цистеин до H2S. Образует каталазу, сукцинатдегидрогеназу. Антигенные свойства. О-антигены – термостабильные полисахаридные, расположены в глубине клеточной стенки. К-антигены – поверхностные, термолабильные, сероватоспецифические. С помошью сывороток к К-антигену С.diph. разделяют на серовары(58). Факторы патогенности. Экзотоксин, нарушающий синтез белка и поражающий в связи с этим клетки миокарда, надпочечников, почек, нервных ганглиев. Способность вырабатывать экзотоксин обусловлена наличием в клетке профага, несущего tох-ген, ответственный за образование токсина. Ферменты агрессии — гиалуронидазу, нейраминидазу. К факторам патогенности относится также микрокапсула. Резистентность. Устойчив к высушиванию, действию низких температур, поэтому в течение нескольких дней может сохраняться на предметах, в воде. Эпидемиология. Источник дифтерии — больные люди Заражение происходит чаще через дыхательные пути. Основной путь передачи воздушно-капельный, возможен и контактный путь — через белье, посуду. Патогенез. Входные ворота инфекции — слизистые оболочки зева, носа, дыхательных путей, глаз, половых органов, раневая поверхность. На месте входных ворот наблюдается фибринозное воспаление, образуется характерная пленка, которая с трудом отделяется от подлежащих тканей. Бактерии выделяют экзотоксин, попадающий в кровь, — развивается токсинемия. Токсин поражает миокард, почки, надпочечники, нервную систему. Клиника. Существуют различные по локализации формы дифтерии: дифтерия зева, которая наблюдается в 85—90 % случаев, дифтерия носа, гортани, глаз, наружных половых органов, кожи, ран. Инкубационный период составляет от 2 до 10 дней. Заболевание начинается с повышения температуры тела, боли при глотании, появления пленки на миндалинах, увеличения лимфатических узлов. Отека гортани, развивается дифтерийный круп, который может привести к асфиксии и смерти. Другими тяжелыми осложнениями, которые также могут явиться причиной смерти, являются токсический миокардит, паралич дыхательных мышц. Иммунитет. После заболевания - стойкий, напряженный антитоксичный иммунитет. Особое значение – образование АТ к фрагменту В. Они нейтрализуют дифтерийный гистотоксин, предупреждая прикрепление последнего к клетке. Антибактериальный иммунитет – ненажняженный, сероватоспецифичен Микробиологическая диагностика. С помощью тампона у больного берут пленку и слизь из зева и носа. Для постановки предварительного диагноза возможно применение бактериоскопического метода. Основной метод диагностики — бактериологический: посев на среду Клаубера II (кровяно-теллуритовый агар), на плотную сывороточную среду для выявления продукции цистиназы, на среды Гисса, на среду для определения токсигенности возбудителя. Внутривидовая идентификация заключается в определении био- и серовара. Для ускоренного обнаружения дифтерийного токсина применяют: РНГА(реакция непрямой геммаглютинации) с антительным эритроцитарным диагностикумом , реакцию нейтрализации антител (о наличии токсина судят по эффекту предотвращения гемаггютинации); РИА (радиоиммунный) и ИФА(имунноферментный анализ). Лечение. Основной метод терапии — немедленное введение специфической антитоксической противодифтерийной лошадиной жидкой сыворотки. Иммуноглобулин человека противодифтерийный для в/в введения. Ассоциированные вакцины: АКДС (абсорбированная коклюшно – столбнячная вакцина), АДС(абсорбированный дифтерийно - столбнячный анатоксин). |
Билет 14 1. основные методы исследования морфологии бактерий. Микроскопия с использованием всех видов микроскопий. Люминесцентная (или флюоресцентная) микроскопия. Основана на явлении фотолюминесценции. Люминесценция — свечение веществ, возникающее после воздействия на них каких-либо источников энергии: световых, электронных лучей, ионизирующего излучения. Фотолюминесценция — люминесценция объекта под влиянием света. Если освещать люминесцирующий объект синим светом, то он испускает лучи красного, оранжевого, желтого или зеленого цвета. В результате возникает цветное изображение объекта. Темнопольная микроскопия. Микроскопия в темном поле зрения основана на явлении дифракции света при сильном боковом освещении взвешенных в жидкости мельчайших частиц (эффект Тиндаля). Эффект достигается с помощью параболоид- или кардиоидконденсора, которые заменяют обычный конденсор в биологическом микроскопе . Фазово-контрастная микроскопия. Фазово-контрастное приспособление дает возможность увидеть в микроскоп прозрачные объекты. Они приобретают высокую контрастность изображения, которая может быть позитивной или негативной. Позитивным фазовым контрастом называют темное изображение объекта в светлом поле зрения, негативным — светлое изображение объекта на темном фоне. Для фазово-контрастной микроскопии используют обычный микроскоп и дополнительное фазово-контрастное устройство, а также специальные осветители. Электронная микроскопия. Позволяет наблюдать объекты, размеры которых лежат за пределами разрешающей способности светового микроскопа (0,2 мкм). Электронный микроскоп применяется для изучения вирусов, тонкого строения различных микроорганизмов, макромолекулярных структур и других субмикроскопических объектов. 2. реакция нейтрализации вирусов. Применение для обнаружения и идентификации выделенных вирусов. Постановка реакции. В основе этой реакции лежит способность специфической антитоксической сыворотки нейтрализовать экзотоксин. Антитела иммунной сыворотки способны нейтрализовать повреждающее действие микробов или их токсинов на чувствительные клетки и ткани, что связано с блокадой микробных антигенов антителами, т. е. их нейтрализацией. Реакцию нейтрализации (РН) проводят путем введения смеси антиген—антитело животным или в чувствительные тест-объекты (культуру клеток, эмбрионы). При отсутствии у животных и тест-объектов повреждающего действия микроорганизмов или их антигенов, токсинов говорят о нейтрализующем действии иммунной сыворотки и, следовательно, о специфичности взаимодействия комплекса антиген—антитело. Для проведения реакции исследуемый материал, в котором предполагается наличие экзотоксина, смешивают с антитоксической сывороткой, выдерживают в термостате и вводят животным (морским свинкам, мышам). Контрольным животным вводят фильтрат исследуемого материала, не обработанный сывороткой. В том случае, если произойдет нейтрализация экзотоксина антитоксической сывороткой, животные опытной группы останутся живыми. Контрольные животные погибнут в результате действия экзотоксина.
3. Клостридия ботулизма. Ботулизм — острое инфекционное заболевание, характеризующееся интоксикацией организма с преимущественным поражением центральной нервной системы. Болезнь возникает в результате употребления пищевых продуктов, содержащих токсины Clostridium botulinum. Таксономия. Возбудитель ботулизма относится к отделу Firmicutes, роду Clostridium. Морфологические и тинкториальные свойства. C.botulinum — грамположительные палочки с закругленными концами, образуют споры и имеют вид веретена. Капсулой не обладают, перитрихи. Культуральные свойства. Строгий анаэроб. Оптимальными для его роста являются температура 30С. На кровяном агаре образует небольшие прозрачные колонии. В столбике сахарного агара можно обнаружить R-формы формы зерен чечевицы и S-формы – пушинок. Биохимическая активность. Выделяют 4 группы: бактерии I группы – выраженные протеолитические свойства, гидролизуют желатину, ферментируют глк. и мальтозу; II группы – проявляют сахаролитическую активность, протеолитической – нет. III группа – проявляют липазную активность, гидролизуют желатину. VI – гидролизуют желатину, не проявляют сахаролитических свойств. Все типы образуют желатиназу, лецитиназу, H2S.Бактерии типа А,В,Е,F – ферментируют глк., фруктозу, мальтозу, сахарозу. Типа С,D – глк, мальтозу. Антигенные свойства. Имеются группоспецифические жгутиковые – Н и типоспецифические О-АГ бактерий ,не проявляющие токсических свойств. По структуре экзотоксинов бактерии разделяют на 8 сероваров: А, В, С1,С2, D, E, F и G. Факторы патогенности. Выделяет экзотоксин, самый сильный из всех биологических ядов. Ботулинический экзотоксин обладает нейротоксическим действием. Его особенностью является высокая устойчивость к нагреванию (сохраняется в течение 10—15 мин при 100 °С), к кислой среде, высоким концентрациям поваренной соли, замораживанию, пищеварительным ферментам. Резистентность. Споры обладают очень большой резистентностью к высокой температуре (выдерживают кипячение в течение 3—5 ч). Эпидемиология. Широко распространен в природе. Его обнаруживают в организме животных, рыб, откуда он попадает в почву и воду. В почве C.botulinum долгое время сохраняется в виде спор и даже может размножаться, что позволяет отнести ботулизм к сапронозным инфекциям. Из почвы возбудитель попадает в пищевые продукты и при наличии анаэробных условий размножается там и выделяет экзотоксин. Путь заражения ботулизмом — пищевой. Чаще всего фактором передачи этой инфекции являются консервы (как правило, домашнего приготовления) — грибные, овощные, мясные, рыбные. Патогенез. Ботулинический токсин попадает с пищей в ЖКТ. Устойчивый к действию пищеварительных ферментов и хлористоводородной кислоты, токсин всасывается через стенку кишечника в кровь и обусловливает длительную токсинемию. Токсин связывается нервными клетками и блокирует передачу импульсов через нервно-мышечные синапсы. В результате развивается паралич мышц гортани, глотки, дыхательных мышц, что приводит к нарушению глотания и дыхания; наблюдаются изменения со стороны органа зрения. Клиника. Инкубационный период продолжается от 6—24 ч до 2—6 дней и более. Чем короче инкубационный период, тем тяжелее протекает болезнь. Обычно болезнь начинается остро, но температура тела остается нормальной. Возможны различные варианты ботулизма — с преобладанием симптомов поражения ЖКТ, зрения, глотания, речи или дыхательной функции. В первом случае болезнь начинается с появления сухости во рту, тошноты, рвоты, поноса, во втором — начальные проявления болезни связаны с нарушениями со стороны зрения (снижение остроты зрения, двоение). В результате паралича мышц гортани появляется осиплость, а затем голос пропадает. Иммунитет. После перенесенной болезни иммунитет не формируется. Однако введение ботулинических анатоксинов создает прочный искусственный вариантоспецифический антитоксический иммунитет. Микробиологическая диагностика. Исследуют промывные воды желудка, рвотные массы, остатки пищи, кровь. Применяют бактериологический метод, биологический (реакцию нейтрализации токсина антитоксином), с помощью реакции обратной непрямой гемагглютинации, и серологический (РПГА) методы, позволяющие выявить в исследуемом материале ботулинический токсин. Лечение. Антитоксические противоботулинические гетерологичные сыворотки и гомологичные иммуноглобулины. Профилактика. Соблюдение правил приготовления продуктов, домашних консервов. Для специфической активной профилактики ботулизма разработаны и применяются по показаниям тетра- и трианатоксины, в состав которых входят ботулинические анатоксины типов А, В и Е. Для экстренной пассивной профилактики используют противоботулинические антитоксические сыворотки. |
|
|
Билет 15 1. Простые и сложные методы окраски мазков. Механизмы воздействия красителей с отдельными структурами бактериальной клетки. 2. Реакция антиген – антитело. Реакция связывания комплемента (РСК) заключается в том, что при соответствии друг другу антигены и антитела образуют иммунный комплекс, к которому через Fc-фрагмент антител присоединяется комплемент (С), т. е. происходит связывание комплемента комплексом антиген—антитело. Если же комплекс антиген—антитело не образуется, то комплемент остается свободным. Специфическое взаимодействие АГ и AT сопровождается адсорбцией (связыванием) комплемента. Поскольку процесс связывания комплемента не проявляется визуально, Ж. Борде и О.Жангу предложили использовать в качестве индикатора гемолитическую систему (эритроциты барана + гемолитическая сыворотка), которая показывает, фиксирован ли комплемент комплексом АГ-АТ. Если АГ и AT соответствуют друг другу, т. е. образовался иммунный комплекс, то комплемент связывается этим комплексом и гемолиза не происходит. Если AT не соответствует АГ, то комплекс не образуется и комплемент, оставаясь свободным, соединяется со второй системой и вызывает гемолиз. Компоненты. Реакция связывания комплемента (РСК) относится к сложным серологическим реакциям. Для ее проведения необходимы 5 ингредиентов, а именно: АГ, AT и комплемент (первая система), эритроциты барана и гемолитическая сыворотка (вторая система). Антигеном для РСК могут быть культуры различных убитых микроорганизмов, их лизаты, компоненты бактерий, патологически измененных и нормальных органов, тканевых липидов, вирусы и вирусосодержащие материалы. В качестве комплемента используют свежую или сухую сыворотку морской свинки. Механизм. РСК проводят в две фазы: 1-я фаза — инкубация смеси, содержащей три компонента антиген + антитело + комплемент; 2-я фаза (индикаторная) — выявление в смеси свободного комплемента путем добавления к ней гемолитической системы, состоящей из эритроцитов барана, и гемолитической сыворотки, содержащей антитела к ним. В 1-й фазе реакции при образовании комплекса антиген—антитело происходит связывание им комплемента, и тогда во 2-й фазе гемолиз сенсибилизированных антителами эритроцитов не произойдет; реакция положительная. Если антиген и антитело не соответствуют друг другу (в исследуемом образце нет антигена или антитела), комплемент остается свободным и во 2-й фазе присоединится к комплексу эритроцит — ан-тиэритроцитарное антитело, вызывая гемолиз; реакция отрицательная. Применение. РСК применяют для диагностики многих инфекционных болезней, в частности сифилиса (реакция Вассермана).
3. Туляремия. Патогенез, лабораторная диагностика, Профилактика. Таксономия: отдел Gracilicutes, род Francisella. Возбудитель – Francisella tularensis. Морфология: мелкие кокковидные полиморфные палочки, неподвижные, грамотрицательные, не образующие спор, могут образовывать капсулу. Культуральные свойства: Факультативный аэроб, оптим. температура+37С. На простые питательных средах не растет. Культивируется на желточных средах, на средах с добавлением крови и цистеина. Рост медленный. Образуют мелкие колонии, круглые с ровным краем, выпуклые, блестящие. Биохимические свойства: слабо ферментируют до кислоты без газа глюкозу, мальтозу, левулезу, маннозу, образуют сероводород. Туляремийный микроб по вирулентности разделен на подвиды: голарктическую (не ферментирует глицерин, цитруллин), неарктическую (ферментирует глицерин, не ферментирует цитруллин; среднеазиатскую (ферментирует глицерин и цитруллин, мало вирулентен). Антигенные свойства: Содержит соматический О-и поверхностный Vi- антигены. Имеют антигенную близость с бруцеллами. В R- форме теряют Vi- антиген, а вместе с ним вирулентность и иммуногенность. Факторы патогенности: неарктический подвид – высокая патогенность для человека при кожном заражении, голарктический и среднеазиатский подвиды – умеренно патогенны. Вирулентными являются S-формы колоний. Патогенные свойства связаны с оболоченным антигенным комплексом и токсическими веществами типа эндотоксина. Вирулентность обусловлена:капсулой, угнетающей фагоцитоз; нейраминидазой, способствующей адгезии; эндотоксином (интоксикация); аллергенными свойствами клеточной стенки; Эпидемиология: природно-очаговое заболевание. Источник инфекции – грызуны. Множественность механизмов передачи. Передача возбудителя через клещей, комаров. Человек заражается контактным, алиментарным, трансмиссивными путями. Резистентность: в окружающей среде сохраняется долго, нестоек к высокой температуре, чувствителен к антибиотикам (тетрациклин, левомицетин). Патогенез: На месте внедрения возбудителя (кожа, слизистые оболочки глаз, дыхательных путей, желудочно-кишечного тракта) развивается первичный воспалительный очаг, откуда возбудитель распространяется по лимфатическим сосудам и узлам, поражая их с образованием первичных бубонов; в различных органах формируются гранулемы. Микроб и его токсины проникают в кровь, что приводит к бактериемии и генерализации процесса, метастазированию и развитию вторичных туляремийных бубонов. Клиника. Инкубационный период 3—7 дней. Болезнь начинается остро, внезапно с повышения температуры тела. Различают бубонную, язвенно-бубонную, глазо-бубонную, абдоминальную, легочную и генерализованную (септическую) клинические формы туляремии. Иммунитет. После перенесенной инфекции иммунитет сохраняется длительно, иногда пожизненно; развивается аллергизация организма к антигенам возбудителя. Микробиологическая диагностика: Бактериоскопическое исследование: Из исследуемого материала готовят мазки, окрашивают по Грамму. В чистой культуре - мелкие кокки. В мазках из органов преобладают палочковидные формы. Спор не образуют, грамотрицательные, иногда выражена биполярная окраска. Бактериологическое исследование и биопроба. Применяются для выделения чистой культуры бактерий туляремии. Наиболее чувствительными животными являются мыши и морские свинки, которые погибают даже при подкожном введении единичных бактерий. Выделение бактерий туляремии проводят на свернутой яично-желточной среде, глюкозоцистиновом кровяном агаре. Вирулентные штаммы образуют S-формы колоний—мелкие, гладкие, беловатого цвета с голубоватым оттенком. Идентификацию чистой культуры проводят по морфологии бактериальных клеток, характеру роста, биохимическим и антигенным свойствам. Биохимические свойства этих бактерий выявляются на специальной плотной среде с ограниченным содержанием белка. Бактерии туляремии содержат оболочечный антиген, с которым связаны их вирулентные и иммуногенные свойства, и О-соматический антиген. По антигенным свойствам близки к бруцеллам. Серодиагностика. Ставится реакция агглютинации с туляремийным диагностикумом. Относительно позднее появление агглютининов в крови (на 2-й неделе болезни) затрудняет применение этой реакции для ранней диагностики, однако их длительное сохранение делает возможной ретроспективную диагностику. Обязательно прослеживается нарастание титра агглютинации. Наиболее чувствительным методом серодиагностики туляремии является РПГА. Для экспресс-диагностики применяется кровяно-капельная реакция: кровь из пальца наносят на стекло, добавляют каплю дистиллированной воды (для лизиса эритроцитов), вносят каплю диагностикума и смешивают стеклянной палочкой. При наличии в крови агглютининов в диагностическом титре (1:100 и выше) в капле немедленно наступает агглютинация диагностикума; при титрах ниже диагностических агглютинация происходит через 2—3 мин. Кожно-аллергическая проба. Выпускаются два вида тулярина: для внутрикожной пробы и для надкожной. Проба высокочувствительна и дает положительные результаты у больных, начиная с 3—5-го дня болезни, но также и у переболевших и вакцинированных, поэтому оценка реакции должна проводиться с осторожностью. Лечение: антибиотики стрептомицинового и тетрациклинового ряда. В случае затяжного течения – комбинированная антибиотикотерапия с использованием убитой лечебной сыворотки. Профилактика: специфическая профилактика - применяют живую туляремийную вакцину. Иммунитет длительный, проверяется с помощью пробы с тулярином. Туляремийный диагностикум – взвесь убитых бактерий туляремии, применяется в случае постановки реакции агглютинации при серодиагностике. Тулярин – взвесь туляремийных бактерий (вакцинного штамма), убитых нагреванием, для постановки кожно-аллергической пробы. Туляремийная живая сухая накожная вакцина – высушенная живая культура вакцинного штамма, для профилактики. |
Билет 16 1. Морфология и структура риккетсий, хламидий и микоплазм. Микоплазмы. Таксономия. Характеристика. Микробиологическая диагностика. Лечение. Антропонозные бактериальные инфекции человека, поражающие органы дыхания или мочеполовой тракт. Микоплазмы относятся к классу Mollicutes, который включает 3 порядка: Acholeplasmatales, Mycoplasmatales, Anaeroplasmatales. Морфология: Отсутствие ригидной клеточной стенки, полиморфизм клеток, пластичность, осмотическую чувствительность, резистентность к различным агентам, подавляющим синтез клеточной стенки, в том числе к пенициллину и его производным. Грам «-», лучше окрашиваются по Романовскому—Гимзе; различают подвижные и неподвижные виды. Клеточная мембрана находится в жидкокристаллическом состоянии; включает белки, погруженные в два липидных слоя, основной компонент которых — холестерин. Культуральные свойства. Хемоорганотрофы, основной источник энергии — глюкоза или аргинин. Растут при температуре 30С. Большинство видов — факультативные анаэробы; чрезвычайно требовательны к питательным средам и условиям культивирования. Питательные среды (экстракт говяжьего сердца, дрожжевой экстракт, пептон, ДНК, глюкоза, аргинин). Культивируют на жидких, полужидких и плотных питательных средах. Биохимическая активность: Низкая. Выделяют 2 группы микоплазм: 1. разлагающие с образованием кислоты глюкозу, мальтозу, маннозу, фруктозу, крахмал и гликоген; 2.окисляющие глутамат и лактат, но не ферментирующие углеводы. Все виды не гидролизуют мочевину. Антигенная структура: Сложная, имеет видовые различия; основные АГ представлены фосфо- и гликолипидами, полисахаридами и белками; наиболее иммунногенны поверхностные АГ, включающие углеводы в составе сложных гликолипидных, липогликановых и гликопротеиновых комплексов. Факторы патогенности: адгезины, токсины, ферменты агрессии и продукты метаболизма. Адгезины входят в состав поверхностных АГ и обуславливают адгезию на клетках хозяина. Предполагают наличие нейротоксина у некоторых штаммов М. pneumoniae, так как часто инфекции дыхательных путей сопровождают поражения нервной системы. Эндотоксины выделены у многих патогенных микоплазм. У некоторых видов встречаются гемолизины. Среди ферментов агрессии основными факторами патогенности являются фосфолипаза А и аминопептидазы, гидролизующие фосфолипиды мембраны клетки. Протеазы, вызывающие дегрануляцию клеток, в том числе и тучных, расщепление молекул AT и незаменимых аминокислот. Эпидемиология: М. pneumoniae колонизирует слизистую оболочку респираторного тракта; M. hominis, M. genitalium u U. urealyticum — «урогенитальные микоплазмы» — обитают в урогенитальном тракте. Источник инфекции — больной человек. Механизм передачи — аэрогенный, основной путь передачи — воздушно-капельный. Патогенез: Проникают в организм, мигрируют через слизистые оболочки, прикрепляются к эпителию через гликопротеиновые рецепторы. Микробы не проявляют выраженного цитопатогенного действия, но вызывают нарушения свойств клеток с развитием местных воспалительных реакций. Клиника: Респираторный микоплазмоз - в форме инфекции верхних дыхательных путей, бронхита, пневмонии. Внереспираторные проявления: гемолитическая анемия, неврологические расстройства, осложнения со стороны ССС. Иммунитет: для респираторного и урогенитального микоплазмоза характерны случаи повторного заражения. Микробиологическая диагностика: мазки из носоглотки, мокрота, бронхиальные смывы. При урогенитальных инфекциях исследуют мочу, соскобы с уретры, влагалища. Для лабораторной диагностики микоплазменных инфекций используют культуральный, серологический и молекулярно-генетический методы. При серодиагностике материалом для исследования служат мазки-отпечатки тканей, соскобы из уретры, влагалиша, в которых можно обнаружить АГ микоплазм в прямой и непрямой РИФ. Микоплазмы и уреаплазмы выявляются в виде зеленых гранул. АГ микоплазм могут быть обнаружены также в сыворотке крови больных. Для этого используют ИФА. Для серодиагностики респираторного микоплазмоза определяют специфические AT в парных сыворотках больного. При урогенитальных микоплазмозах в ряде случаев проводят серодиагностику, AT определяют чаше всего в РПГА и ИФА. Лечение. Антибиотики. Этиотропная химиотерапия. Профилактика. Неспецифическая. Возбудитель хламидиозов. Таксономия. Характеристика. Микробиологическая диагностика. Лечение. Таксономия: порядок Chlamydiales, семейство Chlamydaceae, род Chlamydia. Род представлен видами С.trachomatis, C.psittaci,C.pneumoniae. Болезни, вызываемые хламидиями, называют хламидиозами. Заболевания, вызываемые C. trachomatis u C. pneumoniae, — антропонозы. Орнитоз, возбудителем которого является С. psittaci, — зооантропонозная инфекция. Морфология хламидий: мелкие, грам «-» бактерии, шаровидной формы. Не образуют спор, нет жгутиков и капсулы. Клеточная стенка: 2-х слойная мембрана. Имеют гликолипиды. По Граму – красный цвет. Основной метод окраски – по Романовскому – Гимзе. 2 формы существования: элементарные тельца (неактивные инфекционные частицы, вне клетки); ретикулярные тельца (внутри клеток, вегетативная форма). Культивирование: Можно размножать только в живых клетках. В желточном мешке развивающихся куриных эмбрионов, организме чувствительных животных и в культуре клеток Ферментативная активность: небольшая. Ферментируют пировиноградную кислоту, синтезируют липиды. Не способны синтезировать высокоэнергетические соединения. Антигенная структура: Антигены трех типов: родоспецифический термостабильный липополисахарид (в клеточной стенке). Выявляют с помощью РСК; видоспецифический антиген белковой природы (в наружной мембране). Обнаруживают с помощью РИФ; вариантоспецифический антиген белковой природы. Факторы патогенности. С белками наружной мембраны хламидий связаны их адгезивные свойства. Эти адгезины обнаруживают только у элементарных телец. Хламидии образуют эндотоксин. У некоторых хламидий обнаружен белок теплового шока, способный вызывать аутоиммунные реакции. Резистентность. Высокая к различным факторам внешней среды. Устойчивы к низким температурам, высушиванию. Чувствительны к нагреванию. С. trachomatis - возбудитель заболеваний мочеполовой системы, глаз и респираторного тракта человека. Трахома — хроническое инфекционное заболевание, характеризующееся поражением конъюнктивы и роговицы глаз. Антропоноз. Передается контактно- бытовым путем. Патогенез: поражает слизистую оболочку глаз. Он проникает в эпителий конъюнктивы и роговицы, где размножается, разрушая клетки. Развивается фолликулярный кератоконъюнктивит. Диагностика: исследование соскоба с конъюнктивы. В пораженных клетках при окраске по Романовскому—Гимзе обнаруживают цитоплазматические включения фиолетового цвета, расположенные около ядра — тельца Провачека. Для выявления специфического хламидийного антигена в пораженных клетках применяют также РИФ и ИФА. Иногда прибегают к культивированию хламидий трахомы на куриных эмбрионах или культуре клеток. Лечение: антибиотики (тетрациклин) и иммуностимуляторы (интерферон). Профилактика: Неспецифическая. Урогенитальный хламидиоз — заболевание, передающееся половым путем. Это — острое/хроническое инфекционное заболевание, которое характеризуется преимущественным поражением мочеполового тракта. Заражение человека происходит через слизистые оболочки половых путей. Основной механизм заражения — контактный, путь передачи — половой. Иммунитет: клеточный, с сыворотке инфицированных – специфические антитела. После перенесенного заболевания - не формируется. Диагностика: При заболеваниях глаз применяют бактериоскопический метод — в соскобах с эпителия конъюнктивы выявляют внутриклеточные включения. Для выявления антигена хламидии в пораженных клетках применяют РИФ. При поражении мочеполового тракта может быть применен биологический метод, основанный на заражении исследуемым материалом (соскобы эпителия из уретры, влагалища) культуры клеток. Постановка РИФ, ИФА позволяют обнаружить антигены хламидии в исследуемом материале. Серологический метод - для обнаружения IgM против С. trachomatis при диагностике пневмонии новорожденных. Лечение. антибиотики (азитромицин из группы макролидов), иммуномодуляторы, эубиотики. Профилактика. Только неспецифическая (лечение больных), соблюдение личной гигиены. Венерическая лимфогранулема — заболевание, передающееся половым путем, характеризуется поражением половых органов и регионарных лимфоузлов. Механизм заражения — контактный, путь передачи — половой. Иммунитет: стойкий, клеточный и гуморальный иммунитет. Диагностика: Материал для исследования - гной, биоптат из пораженных лимфоузлов, сыворотка крови. Бактериоскопический метод, биологический (культивирование в желточном мешке куриного эмбриона), серологический (РСК с парными сыворотками положительна) и аллергологический (внутрикожная проба с аллергеном хламидии) методы. Лечение. Антибиотики — макролиды и тетрациклины. Профилактика: Неспецифическая. С. pneumoniae - возбудитель респираторного хламидиоза, вызывает острые и хронические бронхиты и пневмонии. Антропоноз. Заражение – воздушно-капельным путем. Попадают в легкие через верхние дыхательные пути. Вызывают воспаление. Диагностика: постановка РСК для обнаружения специфических антител (серологический метод). При первичном заражении учитывают обнаружение IgM. Применяют также РИФ для обнаружения хламидийного антигена и ПЦР. Лечение: Проводят с помощью антибиотиков (тетрациклины и макролиды). Профилактика: Неспецифическая. С. psittaci - возбудитель орнитоза — острого инфекционного заболевания, которое характеризуется поражением легких, нервной системы и паренхиматозных органов (печени, селезенки) и интоксикацией. Зооантропоноз. Источники инфекции – птицы. Механизм заражения – аэрогенный, путь передачи – воздушно- капельный. Возбудитель – через слиз. оболочки дыхат. путей, в эпителий бронхов, альвеол, размножается, воспаление. Диагностика: Материал для исследования - кровь, мокрота больного, сыворотка крови для серологического исследования. Применяют биологический метод — культивирование хламидий в желточном мешке куриного эмбриона, в культуре клеток. Серологический метод. Применяют РСК, РПГА, ИФА, используя парные сыворотки крови больного. Внутрикожная аллергическая проба с орнитином. Лечение: антибиотики (тетрациклины, макролиды). Возбудитель сыпного тифа. Таксономия. Характеристика. Болезнь Брилла—Цинссера. Микробиологическая диагностика. Специфическая профилактика и лечение. Эпидемический сыпной тиф — острый антропоноз с трансмиссивным механизмом распространения платяными вшами. Клинически характеризуется лихорадкой, тяжелым течением в связи с поражением кровеносных капилляров с нарушением кровоснабжения жизненно важных органов (мозг, сердце, почки), появлением сыпи. Таксономия и общая характеристика: Возбудитель — R. prowazekii, род Rickettsia семейство Rickettsiaceae; паразитирует только в цитоплазме чувствительных клеток. Хорошо культивируется в организме платяных вшей, желточных мешках, обладает гемолитическими свойствами, способен формировать негативные колонии («бляшки») в культуре клеток; при окраске по Здродовскому окрашивается в красный цвет. Устойчив к действию факторов внешней среды; длительно сохраняется в высохших фекалиях инфицированных вшей. Эпидемиология и механизм заражения. Заражение реализуется либо втиранием фекалий инфицированных вшей через расчесы кожи, либо путем вдыхания пылевидного аэрозоля из высохших инфицированных риккетсиями фекалий. Клиника, диагноз, лечение. Инкубационный период 10 дней. Начало заболевания острое, клинические проявления обусловлены генерализованным поражением системы эндотелиальных клеток кровеносных сосудов, что приводит к нарушению каскада тромбо-антитромбообразования. Морфологическую основу болезни составляет генерализованный васкулит с формированием сыпи на кожных покровах. Болезнь протекает с высокой температурой, симптомами поражения сердечно-сосудистой и нервной систем. Иммунитет — непродолжительный, клеточно-гуморальный. Диагностика: осуществляется по клинико-эпидемиологическим данным, подкрепляется лабораторным исследованием на специфические антитела (РСК, РНГА, ИФА и др.). Лечение: Быстрое этиотропное лечение однократным приемом доксициклина, при его отсутствии — препаратами тетрациклинового ряда. Профилактика. Изоляция завшивленных больных, дезинфекция препаратами, содержащими перметрин. Для специфической профилактики разработана живая вакцина из штамма Е, которая применяется в комбинации с растворимым антигеном риккетсии Провачека (живая комбинированная сыпнотифозная вакцина из штамма), а также инактивированная вакцина из растворимого антигена. Болезнь Бриля – рецидив после ранее перенесенного эпидемического сыпного тифа. Возбудитель— R. prowazekii. Клинически протекает как эпидемический тиф легкой и средней тяжести. Патоморфология инфекционного процесса та же, что и при эпидемической форме. Различие заключается в эпидемиологии (нет переносчика, отсутствует сезонность проявления, источник и реализация способа заражения) и патогенезе начальной стадии болезни. Она возникает вследствие активации латентно «дремлющих» риккетсий. Микробиологическая диагностика. Затруднена неопределенностью симптоматики на первой неделе заболевания (до появления сыпи) и ее сходством с симптомами при инфекциях, чаще брюшнотифозной. Диагноз устанавливается на основании клинико-эпидемиологических данных с учетом анамнеза больного и подкрепляется серологическим исследованием со специфическим антигеном. При отсутствии переносчика в очаге лечение может осуществляться без изоляции больного, в зависимости от его состояния. Прогноз благоприятен даже в отсутствии лечения антибиотиками. Профилактика. Меры профилактики те же, что и при эпидемической форме. Специфическая профилактика невозможна. 2. Серотерапия и серопрофилактика. Характеристика антитоксических и антивирусных сывороток и иммуноглобулинов. Их приготовление и титрование. Иммунные сыворотки: иммунологические препараты на основе антител. 1.Антитоксические - сыворотки против дифтерии, столбняка, ботулизма, газовой гангрены, т.е. сыворотки, содержащие в качестве антител антитоксины, которые нейтрализуют специфические токсины. 2.Антибактериальные - сыворотки, содержащие агглютинины, преципитины, комплементсвязывающие антитела к возбудителям брюшного тифа, дизентерии, чумы, коклюша. 3.Противовирусные сыворотки (коревая, гриппозная, антирабическая) содержат вируснейтрализующие, комплементсвязывающие противовирусные антитела. Иммунные сыворотки получают путем гипериммунизации животных (лошади) специфическим антигеном (анатоксином, бактериальными или вирусными культурами и их антигенами) с последующим, в период максимального антителообразования, выделением из крови иммунной сыворотки. Иммунные сыворотки, полученные от животных, называют гетерогенными(АНТИТОКСИЧЕСКИЕ), так как они содержат чужеродные для человека сывороточные белки. Для получения гомологичных нечужеродных иммунных сывороток используют сыворотки переболевших людей (коревая, оспенная сыворотки) или специально иммунизированных людей-доноров (противостолбнячная, противоботулиническая), содержащие антитела к ряду возбудителей инфекционных болезней вследствие вакцинации или перенесенного заболевания. Нативные иммунные сыворотки содержат ненужные белки (альбумин), из этих сывороток выделяют и подвергают очистке специфические белки- иммуноглобулины. Методы очистки: осаждение спиртом, ацетоном на холоде, обработка ферментами. Иммунные сыворотки создают пассивный специфический иммунитет сразу после введения. Применяют с лечебной и профилактической целью. Для лечения токсинемических инфекций (столбняк, ботулизм, дифтерия, газовая гангрена), а также для лечения бактериальных и вирусных инфекций (корь, краснуха, чума, сибирская язва). С лечебной целью сывороточные препараты в/м. Профилактически: в/м лицам, имевшим контакт с больным, для создания пассивного иммунитета. Для очистки и концентрирования антитоксических сывороток используют методы: осаждение спиртом или ацетоном на холоде, обработка ферментами, аффинная хроматография, ультрафильтрация. Активность иммунных антитоксических сывороток выражают в антитоксических единицах, т.е. тем наименьшим кол-вом антител, которое вызывает видимую или регистрируемую соответствующим способом реакцию с определённым кол-вом специфического антигена. активность антитоксической противостолбнячной сыворотки и соответствующего Ig выражается в антитоксических единицах. Антитоксические сыворотки применяются для лечения токсинемических инфекций (столбняк, ботулизм, дифтерия, газовая гангрена).После введения антитоксических сывороток возможны осложнения в виде анафилактического шока и сывороточной болезни, поэтому пред введением препаратов ставят аллергическую пробу на чувствительность к ним пациента, а вводят их дробно, по Безредке. Нативные иммунные сыворотки содержат ненужные белки (альбумин), из этих сывороток выделяют и подвергают очистке специфические белки- иммуноглобулины.Иммуноглобулины создают пассивный специфический иммунитет сразу после введения. Применяют для лечения токсинемических инфекций (столбняк, ботулизм, дифтерия, газовая гангрена), а также для лечения бактериальных и вирусных инфекций (корь, краснуха, чума, сибирская язва). С лечебной целью сывороточные препараты в/м. Профилактически: в/м лицам, имевшим контакт с больным, для создания пассивного иммунитета. При необходимости экстренного создания иммунитета, для лечения развивающейся инфекции применяют иммуноглобулины, содержащие готовые антитела. Антитела — это иммуноглобулины, вырабатываемые в ответ на введение антигена и способные специфически взаимодействовать с этим же антигеном. Функции. Первичная функция состоит во взаимодсйствии их активных центров с комплементарными им детерминантами антигенов. Вторичная функция состоит в их способности:Нейтрализация токсинов,лизис бактерий.при.участии.комплимента,опсонизация и усиление фагацитоза,участвовать в распознавании «чужого» антигена и его связывание;нейтрализация внеклеточ вируса,цитотоксическое действие на вирус, обеспечивать кооперацию.иммунокомпетентных клеток (макрофагов, Т- и В-лимфоцитов);участвовать в различных формах иммунного ответа . Иммуноглобулины по структуре, антигенным и иммунобиологическим свойствам разделяются на пять классов: IgM-5-10% в крови,молек масса 900 000,5 мономеров, валентность 10,содерж.в сыворотке крови- 1г/л, синтезируется В-лимфоцитами,не проходит через плаценту,функции:первич.имун.ответ,может образовывать секреторную форму и выделяться в молоко,обеспечивает нейтрализацию,опсонизацию и маркирование антигена,осуществляет запуск комплимент-опосредованного цитолиза и антителозависимой клеточно-опосредованной цитотоксичности. IgG-75-85%ур.крови,150 000 масса,1 мономер,валентность2, в сыворотке 12г/л,проходит через плаценту и обеспеч гуморал имунитет новорожденного в первые 3 месяца,участвует во 2-ом имун.ответе, синтезируется В-лимфацитами и плазматическими клетками,участвует в развитии аллерг.реакции 1-го типа, выделяется в секрет слизистых и в молоко путем диффузии. IgA-7-5% в крови молек.масса 170 000(сывороточный) или 350 000(секреторный), Сывороточный- 1 мономер,валентность 2,синтез. В-лимфоцитами и плазматич.клетками.Облад.высок. афинностью,не связ комплемент,не проходит через плацентарный барьер.Секреторный-2 мономера,валентность 4,синтез.В-лимфоцитами,Секретор Ig-основной фактор спецефического гуморалного местного иммунитета слизистых оболочек ЖКТ,мочеполовой системы и респираторного тракта,он препятствует адгезии микробов на эпителиальных клетках и генерализации инфекции в пределах слизистых. IgE-0,002%в крови,масса 190 000,1 мономер, валентность 2,содерж в сыворотке 0,00025 г/л,синтезируется В-лимфацитами, плазматическими клетками в лимфоидной ткани,бронхолегочной ткани ,ЖКТ, не связ.комплемент, не проходит через плаценту,является реагином-защита от паразитов. IgD-1%в крови,масса 180 000,мономеры 1, валентость 2,в сыворотке 0,03г/л,является мембранным рецептором.. 3. Аденовирусы. Антигены, серотипы, заболевания, лабораторная диагностика, персистенция. Семейство Adenoviridae включает 2 рода:Mastadenovirus и Aviadenovirus-1-ый вирус млекопитающих,2-ой птиц.ДНК-геномные. Структура:нуклеокапсид-сферич.частицы диаметром 70-90нм.Капсид по кубическому типу симметрии.Геном из двунитевой линейной ДНК. Эпидемиология:источник инфекции-больные люди с острой или латентной инфекцией.Механизм распространения-контактный,респераторный,фекально-оральный(кишечные формы).Относительно устойчивы во внешней среде,не умерают при прогревании до 50 градусов,сохран.в заморож.сост.,устойчивы при рН 5,0-9,0.Заболеваемость в осенне-зимний период. Патогенез:Инкубация-4-5 дней.Репрадукция вируса в эпителиальных клетках слизистой оболочки дыхат.путей и кишечника,в коньюктиве глаза,лимфоидной ткани.По типу поражения чувствительных клеток выдел.3типа инфекции:!)Продуктивная-гибель клетки после выхода из нее следующей популяции вирионов.Низкопродуктивная инфекция-более низкий выход вирионов.Абортивная инфекция-полное отсутствие выхода вирионов из клетки при заражении малочувствительных клеток.2)Персистирующая-при замедленной скорости репродукции вируса,позволяет исправить повреждения,наносимые вирусом.Протекает хронически,бессимптомно.3)Трансформирующая-при заражении новорожденных мышей и крыс.Вызывают у них опухоли.Вирусы подгруппы В и Е вызывают острые циклические инфекции, а подгруппа С-более легкие поражения с длительной престенцией в миндалинах.Вирусы группы А вызывают опухоли у хомяков. Клиника:ОРВИ-как гриппоподобное заболевание .Эпидемические кератоконъюктивиты связ.с инфицированием роговицы при травмах или мед.вмешательствах.Тяжелые инфекции(пневмонии) среди коллективов людей(дет.сад),наиболее тяжело протек.у больных с иммунодефицитами(энцефалиты).У детей младшего возраста-гастроэнтериты.Редко-менингоэнцефалиты,геморрагические циститы. Иммунитет:непродолжительный типоспецифический,клеточно-гуморального характера. Исследуемый материал:отделяемое носоглотки,зева,конъюктивы,фекалий. Микробиологическая диагностика:РИФ,ИФА,РИА,РСК,РТГА,РН,выделение на культуре клеток человека(эпителиальных). Лечение и профилактика:лечение симптоматическое.Применяют интерферон,оксолин,глазные мази с теброфеном и др.противовирус.препараты. |
Билет 17 1.Фаги. Морфология. Фазы взаимодействия с клеткой. Бактериофаги — вирусы бактерий, обладающие способностью специфически проникать в бактериальные клетки, репродуцироваться в них и вызывать их растворение (лизис). По механизму взаимодействия различают : Вирулентные фаги, проникнув в бактериальную клетку, автономно репродуцируются в ней и вызывают лизис бактерий. Эти фаги адсорбируются на поверхности бактериальной клетки с помощью фибрилл хвостового отростка. В результате активации фагового фермента АТФазы происходит сокращение чехла хвостового отростка и внедрение стержня в клетку. В процессе «прокалывания» клеточной стенки бактерии принимает участие фермент лизоцим, находящийся на конце хвостового отростка. Вслед за этим ДНК фага, содержащаяся в головке, проходит через полость хвостового стержня и активно впрыскивается в цитоплазму клетки. Остальные структурные элементы фага (капсид и отросток) остаются вне клетки.После биосинтеза фаговых компонентов и их самосборки в бактериальной клетке накапливается до 200 новых фаговых частиц. Под действием фагового лизоцима и внутриклеточного осмотического давления происходит разрушение клеточной стенки, выход фагового потомства в окружающую среду и лизис бактерии. Взаимодействие фагов с бактериальной клеткой характеризуется определенной степенью специфичности. По специфичности действия различают поливалентные фаги, способные взаимодействовать с родственными видами бактерий, моновалентные фаги, взаимодействующие с бактериями определенного вида, и типовые фаги, взаимодействующие с отдельными вариантами (типами) данного вида бактерий. Умеренные фаги лизируют не все клетки в популяции, с частью из них они вступают в симбиоз, в результате чего ДНК фага встраивается в хромосому бактерии. В таком случае геномом фага называют профаг. Профаг, ставший частью хромосомы клетки, при ее размножении реплицируется синхронно с геном бактерии, не вызывая ее лизиса, и передается по наследству от клетки к клетке неограниченному числу потомков. Биологическое явление симбиоза микробной клетки с умеренным фагом (профагом) называется лизогенией, а культура бактерий, содержащая профаг, получила название лизогенной. Это название отражает способность профага самопроизвольно или под действием ряда физических и химических факторов исключаться из хромосомы клетки и переходить в цитоплазму, т. е. вести себя как вирулентный фаг, лизирующий бактерии. Лизогенные культуры по своим основным свойствам не отличаются от исходных, но они невосприимчивы к повторному заражению гомологичным или близкородственным фагом и, кроме того, приобретают дополнительные свойства, которые находятся под контролем генов профага. Изменение свойств микроорганизмов под влиянием профага получило название фаговой конверсии. Последняя имеет место у многих видов микроорганизмов и касается различных их свойств: культуральных, биохимических, токсигенных, антигенных, чувствительности к антибиотикам и др. Кроме того, переходя из интегрированного состояния в вирулентную форму, умеренный фаг может захватить часть хромосомы клетки и при лизисе последней переносит эту часть хромосомы в другую клетку. Если микробная клетка станет лизогенной, она приобретает новые свойства. Таким образом, умеренные фаги являются мощным фактором изменчивости микроорганизмов. Практическое применение фагов. Бактериофаги используют в лабораторной диагностике инфекций при внутривидовой идентификации бактерий, т. е. определении фаговара (фаготипа). Для этого применяют метод фаготипирования, основанный на строгой специфичности действия фагов: на чашку с плотной питательной средой, засеянной «газоном» чистой культурой возбудителя, наносят капли различных диагностических типоспецифических фагов. Фаговар бактерии определяется тем типом фага, который вызвал ее лизис (образование стерильного пятна, «бляшки», или «негативной колонии», фага). Методику фаготипирования используют для выявления источника и путей распространения инфекции (эпидемиологическое маркирование). Выделение бактерий одного фаговара от разных больных указывает на общий источник их заражения. По содержанию бактериофагов в объектах окружающей среды (например, в воде) можно судить о присутствии в них соответствующих патогенных бактерий. Подобные исследования проводят при эпидемиологическом анализе вспышек инфекционных болезней. Фаги применяют также для лечения и профилактики ряда бактериальных инфекций. Производят брюшнотифозный, сальмонеллезный, дизентерийный, синегнойный, стафилококковый, стрептококковый фаги и комбинированные препараты (колипротейный, пиобактериофаги и др). Бактериофаги назначают по показаниям перорально, парентерально или местно в виде жидких, таблети-рованных форм, свечей или аэрозолей. Бактериофаги широко применяют в генной инженерии и биотехнологии в качестве векторов для получения рекомбинантных ДНК. 2. Антибактериальный, Антитоксический, Противовирусный иммунитет. Иммунологическая толерантность и иммунная память. Противовирусный иммунитет. Основой является клеточный иммунитет. Клетки-мишени, инфицированные вирусом, уничтожаются цитотоксическими лимфоцитами, а также NK-клетками и фагоцитами, взаимодействующими с Fc-фрагментами антител, прикрепленных к вирусспецифическим белкам инфицированной клетки. Противовирусные антитела способны нейтрализовать только внеклеточно расположенные вирусы, как и факторы неспецифического иммунитета — сывороточные противовирусные ингибиторы. Такие вирусы, окруженные и блокированные белками организма, поглощаются фагоцитами или выводятся с мочой, потом и др. Интерфероны усиливают противовирусную резистентность, индуцируя в клетках синтез ферментов, подавляющих образование нуклеиновых кислот и белков вирусов. Кроме этого, интерфероны оказывают иммуномодулирующее действие, усиливают в клетках экспрессию антигенов главного комплекса гистосовместимости (МНС). Противовирусная защита слизистых оболочек обусловлена секреторными IgA, которые, взаимодействуя с вирусами, препятствуют их адгезии на эпителиоцитах. Противобактериальный иммунитет направлен как против бактерий, так и против их токсинов (антитоксический иммунитет). Бактерии и их токсины нейтрализуются антибактериальными и антитоксическими антителами. Комплексы бактерия (антигены)-антитела активируют комплемент, компоненты которого присоединяются к Fc-фрагменту антитела, а затем образуют мембраноатакующий комплекс, разрушающий наружную мембрану клеточной стенки грамотрицательных бактерий. Пептидогликан клеточных стенок бактерий разрушается лизоцимом. Антитела и комплемент (СЗЬ) обволакивают бактерии и «приклеивают» их к Fc- и С3b-рецепторам фагоцитов, выполняя роль опсонинов вместе с другими белками, усиливающими фагоцитоз (С-реактивным белком, фибриногеном, маннан-связывающим лектином, сывороточным амилоидом). Основным механизмом антибактериального иммунитета является фагоцитоз. Фагоциты направленно перемещаются к объекту фагоцитоза, реагируя на хемоаттрактанты: вещества микробов, активированные компоненты комплемента (С5а, С3а) и цитокины. Противобактериальная защита слизистых оболочек обусловлена секреторными IgA, которые, взаимодействуя с бактериями, препятствуют их адгезии на эпителиоцитах. Иммунологическая память. При повторной встрече с антигеном организм формирует более активную и быструю иммунную реакцию — вторичный иммунный ответ. Этот феномен получил название иммунологической памяти. Иммунологическая память имеет высокую специфичность к конкретному антигену, распространяется как на гуморальное, так и клеточное звено иммунитета и обусловлена В- и Т-лимфоцитами. Предполагает длительное сохранение антигена в организме. Этому имеется множество примеров: инкапсулированный возбудитель туберкулеза, персистирующие вирусы кори, полиомиелита. Вероятно также наличие долгоживущих дендритных АПК, способных длительно сохранять и презентировать антиген. Другой механизм - часть антигенореактивных Т- или В-лимфоцитов дифференцируется в малые покоящиеся клетки, или клетки иммунологической памяти. Эти клетки отличаются высокой специфичностью к конкретной антигенной детерминанте и большой продолжительностью жизни (до 10 лет и более). Они активно рециркулируют в организме, распределяясь в тканях и органах, но постоянно возвращаются в места своего происхождения за счет хоминговых рецепторов. Это обеспечивает постоянную готовность иммунной системы реагировать на повторный контакт с антигеном по вторичному типу. Феномен иммунологической памяти широко используется в практике вакцинации людей для создания напряженного иммунитета и поддержания его длительное время на защитном уровне. Осуществляют это 2—3-кратными прививками при первичной вакцинации и периодическими повторными введениями вакцинного препарата — ревакцинациями. Иммунологическая толерантность —проявляется она отсутствием специфического продуктивного иммунного ответа организма на антиген в связи с неспособностью его распознавания. Толерантность предполагает изначальную ареактивность иммунокомпетентных клеток к определенному антигену. Иммунологическую толерантность вызывают антигены, которые получили название толерогены. Ими могут быть практически все вещества, однако наибольшей толерогенностью обладают полисахариды. Иммунологическая толерантность :Примером врожденной толерантности является отсутствие реакции иммунной системы на свои собственные антигены. Приобретенную толерантность можно создать, вводя в организм вещества, подавляющие иммунитет (иммунодепрессанты), или же путем введения антигена в эмбриональном периоде или в первые дни после рождения индивидуума. Приобретенная толерантность может быть активной и пассивной. Активная толерантность создается путем введения в организм толерогена, который формирует специфическую толерантность. Пассивную толерантность можно вызвать веществами, тормозящими биосинтетическую или пролиферативную активность иммунокомпетентных клеток (антилимфоцитарная сыворотка, цитостатики и пр.). Иммунологическая толерантность отличается специфичностью — она направлена к строго определенным антигенам. По степени распространенности различают :Поливалентная толерантность возникает одновременно на все антигенные детерминанты, входящие в состав конкретного антигена. Для расщепленной, или моновалентной, толерантности характерна избирательная невосприимчивость каких-то отдельных антигенных детерминант. Выделяют три наиболее вероятные причины развития иммунологической толерантности: 1. Элиминация из организма антигенспецифических клонов лимфоцитов. 2. Блокада биологической активности иммунокомпетентных клеток. 3. Быстрая нейтрализация антигена антителами. Феномен иммунологической толерантности имеет большое практическое значение. Он используется для решения многих важных проблем медицины, таких как пересадка органов и тканей, подавление аутоиммунных реакций, лечение аллергий и других патологических состояний, связанных с агрессивным поведением иммунной системы. 3. Парамиксовирусы. Классификация, морфология. Диагностика. Характеристика заболеваний, вызванных этими вирусами Корь — острая инфекционная болезнь, характеризующаяся лихорадкой, катаральным воспалением слизистых оболочек верхних дыхательных путей и глаз, а также пятнисто-папулезной сыпью на коже. Таксономия. РНК-содержащий вирус. Семейства Paramyxoviridae. Род Morbillivirus. Структура и антигенные свойства. Вирион окружён оболочкой с гликопротеиновыми шипами. Под оболочкой находится спиральный нуклеокапсид. Геном вируса — однонитевая, нефрагменти-рованная минус РНК. Имеются следующие основные белки: NP — нуклеокапсидный; М — матриксный, а также поверхностные гли-козилированные белки липопротеиновой оболочки — гемагглютинин (Н) и белок слияния (F), гемолизин. Вирус обладает гемагглютинирующей и гемолитической активностью. Нейраминидаза отсутствует. Имеет общие антигены с вирусом чумы собак и крупного рогатого скота. Культивирование. Культивируют на первично-трипсинизированных культурах клеток почек обезьян и человека, перевиваемых культурах клеток HeLa, Vero. Возбудитель размножается с образованием гигантских многоядерных клеток — симпластов; появляются цитоплазматические и внутриядерные включения. Белок F вызывает слияние клеток. Резистентность. В окружающей среде нестоек, при комнатной температуре инактивируется через 3-4 ч. Быстро гибнет от солнечного света, УФ-лучей. Чувствителен к детергентам, дезинфектантам. Восприимчивость животных. Корь воспроизводится только на обезьянах, остальные животные маловосприимчивы. Эпидемиология. Корь — антропонозная инфекция, распространена повсеместно. Восприимчивость человека к вирусу кори чрезвычайно высока. Болеют люди разного возраста, но чаще дети 4—5 лет. Источник инфекции — больной человек. Основной путь инфицирования — воздушно-капельный, реже — контактный. Наибольшая заражаемость происходит в продромальном периоде и в 1-й день появления сыпи. Через 5 дней после появления сыпи больной не заразен. Патогенез. Возбудитель проникает через слизистые оболочки верхних дыхательных путей и глаз, откуда попадает в подслизистую оболочку, лимфатические узлы. После репродукции он поступает в кровь (вирусемия) и поражает эндотелий кровеносных капилляров, обуславливая тем самым появление сыпи. Развиваются отек и некротические изменения тканей. Клиника. Инкубационный период 8-15 дней. Вначале отмечаются острые респираторные проявления (ринит, фарингит, конъюнктивит, фотофобия, температура тела 39С). Затем, на 3—4-й день, на слизистых оболочках и коже появляется пятнисто-папулезная сыпь, распространяющаяся сверху вниз: сначала на лице, затем на туловище и конечностях. За сутки до появления сыпи на слизистой оболочке щек появляются мелкие пятна, окруженные красным ореолом. Заболевание длится 7—9 дней, сыпь исчезает, не оставляя следов. Возбудитель вызывает аллергию, подавляет активность Т-лимфоцитов и иммунные реакции, что способствует появлению осложнений в виде пневмоний, воспаления среднего уха и др. Редко развиваются энцефалит и ПСПЭ. Иммунитет. После перенесенной кори развивается гуморальный стойкий пожизненный иммунитет. Повторные заболевания редки. Пассивный иммунитет, передаваемый плоду через плаценту в виде IgG, защищает новорожденного в течение 6 месяцев после рождения. Микробиологическая диагностика. Исследуют смыв с носоглотки, соскобы с элементов сыпи, кровь, мочу. Вирус кори можно обнаружить в патологическом материале и в зараженных культурах клеток с помощью РИФ, РТГА и реакции нейтрализации. Характерно наличие многоядерных клеток и антигенов возбудителя в них. Для серологической диагностики применяют РСК, РТГА и реакцию нейтрализации. Лечение. Симптоматическое. Специфическая профилактика. Активную специфическую профилактику кори проводят подкожным введением детям первого года жизни или живой коревой вакцины из аттенуированных штаммов, или ассоциированной вакцины (против кори, паротита, краснухи). В очагах кори ослабленным детям вводят нормальный иммуноглобулин человека. Препарат эффективен при введении не позднее 7-го дня инкубационного периода. |
|
Билет 18 1. Микрофлора организма человека и ее роль в нормальных физиологических процессах и патологии. Микрофлора кишечника. Организм человека заселен (колонизирован) более чем 500 видов микроорганизмов, составляющих нормальную микрофлору человека, находящихся в состоянии равновесия (эубиоза) друг с другом и организмом человека. Микрофлора представляет собой стабильное сообщество микроорганизмов, т.е. микробиоценоз. Она колонизирует поверхность тела и полости, сообщающиеся с окружающей средой. Место обитания сообщества микроорганизмов называется биотопом. В норме микроорганизмы отсутствуют в легких и матке. Различают нормальную микрофлору кожи, слизистых оболочек рта, верхних дыхательных путей, пищеварительного тракта и мочеполовой системы. Среди нормальной микрофлоры выделяют резидентную и транзиторную микрофлору. Резидентная (постоянная) облигатная микрофлора представлена микроорганизмами, постоянно присутствующими в организме. Транзиторная (непостоянная) микрофлора не способна к длительному существованию в организме. Микрофлора кожи имеет большое значение в распространении микроорганизмов в воздухе. На коже и в ее более глубоких слоях (волосяные мешочки, просветы сальных и потовых желез) анаэробов в 3—10 раз больше, чем аэробов. Кожу колонизируют пропионибактерии, коринеформные бактерии, стафилококки, стрептококки, дрожжи Pityrosporum, дрож-жеподобные грибы Candida, редко микрококки, Мус. fortuitum. На 1 см2 кожи приходится менее 80 000 микроорганизмов. В норме это количество не увеличивается в результате действия бактерицидных стерилизующих факторов кожи. В верхние дыхательные пути попадают пылевые частицы, нагруженные микроорганизмами, большая часть которых задерживается в носо- и ротоглотке. Здесь растут бактероиды, коринеформные бактерии, гемофильные палочки, пептококки, лактобактерии, стафилококки, стрептококки, непатогенные нейссерии и др. Трахея и бронхи обычно стерильны. Микрофлора пищеварительного тракта является наиболее представительной по своему качественному и количественному составу. При этом микроорганизмы свободно обитают в полости пищеварительного тракта, а также колонизируют слизистые оболочки. В полости рта обитают актиномицеты, бактероиды, бифи-цобактерии, эубактерии, фузобактерии, лактобактерии, гемофильные палочки, лептотрихии, нейссерии, спирохеты, стрептококки, стафилококки, вейлонеллы и др. Обнаруживаются также грибы рода Candida и простейшие. Ассоцианты нормальной микрофлоры и продукты их жизнедеятельности образуют зубной налет. Микрофлора желудка представлена лактобациллами и дрожжами, единичными грамотрицательными бактериями. Она несколько беднее, чем, например, кишечника, так как желудочный сок имеет низкое значение рН, неблагоприятное для жизни многих микроорганизмов. При гастритах, язвенной болезни желудка обнаруживаются изогнутые формы бактерий — Helicobacter pylori, которые являются этиологическими факторами патологического процесса. В тонкой кишке микроорганизмов больше, чем в желудке; здесь обнаруживаются бифидобактерии, клостридии, эубактерии, лактобациллы, анаэробные кокки. Наибольшее количество микроорганизмов накапливается в толстой кишке. В 1 г фекалий содержится до 250 млрд микробных клеток. Около 95 % всех видов микроорганизмов составляют анаэробы. Основными представителями микрофлоры толстой кишки являются: грамположительные анаэробные палочки (бифидобактерии, лактобациллы, эубактерии); грамположительные спорообразующие анаэробные палочки (клостридии, перфрингенс и др.); энтерококки; грамотрицательные анаэробные палочки (бактероиды); грамотрицательные факультативно-анаэробные палочки (кишечные палочки и сходные с ними бактерии. Микрофлора толстой кишки — своеобразный экстракорпоральный орган. Она является антагонистом гнилостной микрофлоры, так как продуцирует молочную, уксусную кислоты, антибиотики и др. Известна ее роль в водно-солевом обмене, регуляции газового состава кишечника, обмене белков, углеводов, жирных кислот, холестерина и нуклеиновых кислот, а также продукции биологически активных соединений — антибиотиков, витаминов, токсинов и др. Морфокинетическая роль микрофлоры заключается в ее участии в развитии органов и систем организма; она принимает участие также в физиологическом воспалении слизистой оболочки и смене эпителия, переваривании и детокси-кации экзогенных субстратов и метаболитов, что сравнимо с функцией печени. Нормальная микрофлора выполняет, кроме того, антимутагенную роль, разрушая канцерогенные вещества. Пристеночная микрофлора кишечника колонизирует слизистую оболочку в виде микроколоний, образуя своеобразную биологическую пленку, состоящую из микробных тел и экзополи-сахаридного матрикса. Экзополисахариды микроорганизмов, называемые гликокаликсом, защищают микробные клетки от разнообразных физико-химических и биологических воздействий. Слизистая оболочка кишечника также находится под защитой биологической пленки. Важнейшей функцией нормальной микрофлоры кишечника является ее участие в колонизационной резистентности, под которой понимают совокупность защитных факторов организма и конкурентных, антагонистических и других особенностей анаэробов кишечника, придающих стабильность микрофлоре и предотвращающих колонизацию слизистых оболочек посторонними микроорганизмами. Нормальная микрофлора влагалища включает бактероиды, лактобактерии, пептострептококки и клостридии. Представители нормальной микрофлоры при снижении сопротивляемости организма могут вызвать гнойно-воспалительные процессы, т.е. нормальная микрофлора может стать источником аутоинфекции, или эндогенной инфекции. Она также является источником генов, например генов лекарственной устойчивости к антибиотикам. 2. ГЗТ. Роль в противомикробном и противовирусном иммунитете. Аллергические пробы в лабораторной диагностике. ГЗТ — реакции, возникающие не ранее чем через 24—48 ч. Механизм и клинические проявления связаны с клеточными реакциями. Эта форма опосредована клеточными механизмами с участием Т-лимфоцитов. К ГЗТ относятся следующие формы проявления: туберкулиновая реакция, замедленная аллергия к белкам, контактная аллергия. Реакции замедленного типа могут возникать при сенсибилизации организма:1. Микроорганизмами и микробными антигенами (бактериальными, грибковыми, протозойными, вирусными); 2. Гельминтами; 3. Природными и искусственно синтезированными гаптенами (лекарственные препараты, красители); 4. Некоторыми белками. Реакцию вызывают малые дозы антигенов и лучше всего при внутрикожном введении. Механизм аллергической реакции этого типа состоит в сенсибилизации Т-лимфоцитов-хелперов антигеном. Сенсибилизация лимфоцитов вызывает выделение медиаторов, в частности интерлейкина-2, которые активируют макрофаги и тем самым вовлекают их в процесс разрушения антигена, вызвавшего сенсибилизацию лимфоцитов. Цитотоксичность проявляют также и сами Т-лимфоциты. О роли лимфоцитов в возникновении аллергий клеточного типа свидетельствуют возможность передачи аллергии от сенсибилизированного животного несенсибилизированному с помощью введения лимфоцитов, а также подавление реакции при помощи антилимфоцитарной сыворотки. Морфологическая картина при аллергиях клеточного типа носит воспалительный характер, обусловленный реакцией лимфоцитов и макрофагов на образующийся комплекс антигена с сенсибилизированными лимфоцитами.Аллергические реакции клеточного типа проявляются в виде туберкулиновой реакции, замедленной аллергии к белкам, контактной аллергии. Туберкулиновая реакция возникает через 5—6 ч после внутрикожного введения сенсибилизированным туберкулезной палочкой животным или человеку туберкулина, т. е. антигенов туберкулезной палочки. Выражается реакция в виде покраснения, припухлости, уплотнения на месте введения туберкулина. Сопровождается иногда повышением температуры тела, лимфопенией. Развитие реакции достигает максимума через 24—48 ч. Туберкулиновая реакция используется с диагностической целью для выявления заболеваний туберкулезом или контактов организма с туберкулезной палочкой. Замедленная аллергия возникает при сенсибилизации малыми дозами белковых антигенов с адъювантом, а также конъю-гатами белков с гаптенами. В этих случаях аллергическая реакция возникает не раньше чем через 5 дней и длится 2—3 нед. Видимо, здесь играют роль замедленное действие конъюгированных белков на лимфоидную ткань и сенсибилизация Т-лимфо-цитов. Контактная аллергия возникает, если антигенами являются низкомолекулярные органические и неорганические вещества, которые в организме соединяются с белками, образуя конъюга-ты. Конъюгированные соединения, выполняя роль гаптенов, вызывают сенсибилизацию. Контактная аллергия может возникать при длительном контакте с химическими веществами, в том числе фармацевтическими препаратами, красками, косметическими препаратами (губная помада, краска для ресниц). Проявляется контактная аллергия в виде всевозможных дерматитов, т. е. поражений поверхностных слоев кожи. Аллергические пробы - биологические реакции для диагностики ряда заболеваний, основанные на повышенной чувствительности организма, вызванной аллергеном. При многих инфекционных заболеваниях за счет активации клеточного иммунитета развивается повышенная чувствительность организма к возбудителям и продуктам их жизнедеятельности. На этом основаны аллергические пробы, используемые для диагностики бактериальных, вирусных, протозойных инфекций, микозов и гельминтозов. Все аллергические пробы подразделяют на две группы — пробы in vivo и in vitro. К первой группе {in vivo) относятся кожные пробы, осуществляемые непосредственно на пациенте и выявляющие аллергию немедленного (через 20 мин) и замедленного (через 24 — 48 ч) типов. Аллергические пробы in vitro основаны на выявлении сенсибилизации вне организма больного. Их применяют тогда, когда по тем или иным причинам нельзя произвести кожные пробы, либо в тех случаях, когда кожные реакции дают неясные результаты. Для проведения аллергических проб используют аллергены — диагностические препараты, предназначенные для выявления специфической сенсибилизации организма. Инфекционные аллергены, используемые в диагностике инфекционных заболеваний, представляют собой очищенные фильтраты бульонных культур, реже взвеси убитых микроорганизмов или АГ, выделенные из них. Кожные пробы. Инфекционные аллергены вводят, как правило, внутрикожно или накожно, путем втирания в скарифицированные участки кожи. При внутрикожном способе в среднюю треть передней поверхности предплечья специальной тонкой иглой вводят 0,1 мл аллергена. Через 28 — 48 ч оценивают результаты реакции ГЗТ, определяя на месте введения размеры папулы. Неинфекционные аллергены (пыльца растений, бытовая пыль, пищевые продукты, лекарственные и химические препараты) вводят в кожу уколом (прик-тест), накожно путем скарификации и втирания или внутрикожной инъекцией разведенного раствора аллергена. В качестве отрицательного контроля используют ИХН, в качестве положительного — раствор гистамина. Результаты учитывают в течение 20 мин (ГНТ) по величине папулы (иногда до 20 мм в диаметре), наличию отека и зуда. Внутрикожные пробы ставят в случае отрицательного или сомнительного результата прик-теста. По сравнению с последним, дозу аллергена уменьшают в 100-5000 раз. Кожные пробы на наличие ГЗТ широко применяют для выявления инфицированности людей микобактериями туберкулеза (проба Манту), возбудителями бруцеллеза (проба Бюрне), лепры (реакция Митсуды), туляремии, сапа, актиномикоза, дерматомикозов, токсоплазмоза, некоторых гельминтозов и др. Пробы in vitro. Эти методы исследования безопасны для больного, достаточно чувствительны, позволяют количественно оценить уровень аллергизации организма. В настоящее время разработаны тесты для определения сенсибилизации, основанные на реакциях Т- и B-лимфоцитов, тканевых базофилов, выявлении общих специфических IgE в сыворотке крови и др. К ним относятся реакции торможения миграции лейкоцитов и бласттрансформации лимфоцитов, специфическое розеткообразование, базофильный тест Шелли, реакция дегрануляции тканевых базофилов, а также аллергосорбентные методы (определение специфических IgE в сыворотке крови). Реакция торможения миграции лейкоцитов (РТМЛ). РТМЛ основана на подавлении миграции моноцитов и других лейкоцитов под действием медиаторов, вырабатываемых сенсибилизированными лимфоцитами, в присутствии специфического аллергена. Реакция бласттрансформации лимфоцитов (РБТ). В основе этой реакции лежит способность нормальных лимфоцитов периферической крови вступать в митоз и превращаться в бластные формы при культивировании их in vitro под действием специфических факторов — аллергенов и неспецифических стимуляторов митогенеза — митогенов (фитогемагглютинин, конканавалин А, липополисахариды и другие вещества). Реакция специфического розеткообразования. Розетки — характерные образования, возникающие in vitro в результате прилипания эритроцитов к поверхности иммунокомпетентных клеток. Розеткообразование может происходить спонтанно, поскольку Т-лимфоциты человека содержат рецепторы к эритроцитам барана. Спонтанное розеткообразование здоровых людей составляет 52 — 53% и служит показателем функционального состояния Т-лимфоцитов. Этот феномен воспроизводится также и в том случае, если используют эритроциты, на которых фиксированы соответствующие аллергены. Реакция дегрануляции тканевых базофилов. Методика основана на том, что под действием аллергена происходит дегрануляция тканевых базофилов крысы, предварительно сенсибилизированных цитофильными AT из сыворотки крови больного. Базофильный тест Шелли. Известно, что базофильные гранулоциты человека или кролика также дегранулируются в присутствии сыворотки больного и аллергена, к которому чувствителен данный пациент. Определение антител класса IgE in vitro. Лабораторная диагностика заболеваний, в основе которых лежит ГНТ, основана на определении аллергенспецифических IgEанти-IgE. При использовании радиоактивной метки метод носит название радиоаллергосорбентного теста (PACT), но чаще в качестве метки используют фермент или флюоресцирующее вещество (ФАСТ). Время анализа — 6 — 7 часов. Принцип метода: фиксированный на твердой основе известный аллерген инкубируют с сывороткой крови больного; находящиеся в сыворотке специфические IgEанти-IgE связываются с аллергеном и, таким образом, остаются фиксированными на основе и могут вступать в специфическое взаимодействие с добавляемыми мечеными анти-IgE. 3. Вибриолы. Холера. Свойства: морфологические, культуральные, биохимические, антигенные. Факторы патогенности, токсины, специфическая прфилактика и терапия. Возбудитель – Vibrio cholerae, серогрупп О1 и О139, характеризуется токсическим поражением тонкого кишечника, нарушением водно-солевого баланса. Морфологические и культуральные свойства. Вибрион имеет один полярно расположенный жгутик. Под действием пенициллина образуются L-формы. Грамотрицательны, спор не образуют. Факультативный анаэроб. Не требователен к питательным средам. Температурный оптимум 37C. На плотных средах вибрионы образуют мелкие круглые прозрачные S-колонии с ровными краями. На скошенном агаре образуется желтоватый налет. В непрозрачных R-колониях бактерии становятся устойчивыми к действию бактериофагов, антибиотиков и не агглютинируются О-сыворотками. Биохимические свойства. Активны: сбраживают до кислоты глюкозу, мальтозу, сахарозу, маннит, лактозу, крахмал. Все вибрионы делятся на шесть групп по отношению к трем сахарам (манноза, сахароза, арабиноза). Первую группу, к которой относятся истинные возбудители холеры, составляют вибрионы, разлагающие маннозу и сахарозу и не разлагающие арабинозу: разлагают белки до аммиака и индола. H2S не образуют. Антигенная структура. Термостабильный О-антиген и термолабильный Н-антиген. Н-АГ являются общими для большой группы вибрионов. Возбудители классической холеры и холеры Эль-Тор объединяются в серогруппу 01. Антигены серогруппы 01 включают в различных сочетаниях А-, В- и С-субъединицы. Сочетание субъединиц АВ называется сероваром Огава, сочетание АС — сероваром Инаба, сочетание ABC — Гикошима. R-формы колоний утрачивают О-АГ. Резистентность. Вибрионы плохо переносят высушивание. Долго сохраняются в водоемах, пищевых продуктах.. Биовар Эль-Тор более устойчив в окружающей среде, чем классический вибрион. Эпидемиология. Острая кишечная инфекция с фекально-оральным механизмом передачи. Путь передачи - водный, пищевой. Источник инфекции — больной человек или вибрионоситель. Факторы патогенности. Пили адгезии; фермент муциназа, разжижающий слизь и обеспечивающий доступ к эпителию. Эпителиальные клетки выделяют щелочной секрет, который в сочетании с желчью является прекрасной питательной средой для размножения вибрионов. Токсинообразование вибрионов, которые вырабатывают эндо- и экзотоксины. Экзотоксин (энтеротоксин) холероген — термолабильный белок, чувствителен к протеолитическим ферментам. Холероген содержит 2 субъединицы: А и В. А активизирует внутриклеточную аденилатциклазу, происходит повышение выхода жидкости в просвет кишечника. Диарея, рвота. Фермент нейраминидаза усиливает связывание холерного экзотоксина с эпителием слизистой кишечника. Эндотоксин запускает каскад арахидоновой кислоты, которая запускает синтез простагландинов (Е, F). Они вызывают сокращение гладкой мускулатуры тонкого кишечника и подавляют иммунный ответ, чем обусловлены диарея. Клинические проявления. Инкубационный период 2—3 дня. Боль в животе, рвота, диарея. Иммунитет. Гуморально-клеточный. При выздоровлении возникает напряженный непродолжительный иммунитет. Микробиологическая диагностика. Выделение и идентификация возбудителя. Материал для исследования - выделения от больных (кал, рвота), вода. Для экспресс-диагностики используют РИФ, ПЦР. Бактериоскопический метод в настоящее время не используется. Лечение: а)регидратация (восполнение потерь жидкости и электролитов введением изотонических, растворов, а также плазмозаменяющих жидкостей внутривенно;б) антибактериальная терапия (тетрациклины, фторхинолоны). Профилактика. Санит.-гиг. мероприятия. Экстренная профилактика антибиотиками широкого спектра действия, а также вакцинопрофилактика. Современная вакцина представляет собой комплексный препарат, состоящий из холероген-анатоксина и химического О-антигена, обоих биоваров и сероваров Огава и Инаба. Прививка обеспечивает выработку вибриоцидных антител и антитоксинов в высоких титрах. |
Билет 19 1. Репродукция вирусов. Основные стадии взаимодействия вирусов с клеткой хозяев. Различают три типа взаимодействия вируса с клеткой: Продуктивный тип — завершается образованием нового поколения вирионов и гибелью (лизисом) зараженных клеток (цитолитическая форма). Некоторые вирусы выходят из клеток, не разрушая их (нецитолитическая форма). Абортивный тип — не завершается образованием новых вирионов, поскольку инфекционный процесс в клетке прерывается на одном из этапов. Интегративный тип, или вирогения — характеризуется встраиванием (интеграцией) вирусной ДНК в виде провируса в хромосому клетки и их совместным сосуществованием (совместная репликация). Репродукция вирусов: 1.адсорбция вируса на клетке- прикрепления вирусов к поверхности клетки. Вирус адсорбируется на определенных участках клеточной мембраны — так называемых рецепторах.; 2. проникновение вируса в клетку-два способа: виропексис и слияние вирусной оболочки с клеточной мембраной. При виропексисе после адсорбции вирусов происходят инвагинация (впячивание) участка клеточной мембраны и образование внутриклеточной вакуоли, которая содержит вирусную частицу. Вакуоль с вирусом может транспортироваться в любом направлении в разные участки цитоплазмы или ядро клетки. Процесс слияния осуществляется одним из поверхностных вирусных белков капсидной или суперкапсидной оболочки; 3.«раздевание» вируса- удалении защитных вирусных оболочек и освобождении внутреннего компонента вируса, способного вызвать инфекционный процесс. Конечными продуктами «раздевания» являются сердцевина, нуклеокапсид или нуклеиновая кислота вируса.; 3.биосинтез вирусных компонентов в клетке- Проникшая в клетку вирусная нуклеиновая кислота несет генетическую информацию, которая успешно конкурирует с генетической информацией клетки. Она дезорганизует работу клеточных систем, подавляет собственный метаболизм клетки и заставляет ее синтезировать новые вирусные белки и нуклеиновые кислоты, идущие на построение вирусного потомства. Реализация генетической информации вируса осуществляется в соответствии с процессами транскрипции, трансляции и репликации; 4. формирование вирусов- Существуют следующие общие принципы сборки вирусов, имеющих разную структуру: 1. Формирование вирусов является многоступенчатым процессом с образованием промежуточных форм; 2. Сборка просто устроенных вирусов заключается во взаимодействии молекул вирусных нуклеиновых кислот с капсидными белками и образовании нуклеокапсидов (например, вирусы полиомиелита). У сложно устроенных вирусов сначала формируются нуклеокапсиды, с которыми взаимодействуют белки суперкапсидных оболочек (например, вирусы гриппа); 3. Формирование вирусов происходит не во внутриклеточной жидкости, а на ядерных или цитоплазматических мембранах клетки; 4. Сложно организованные вирусы в процессе формирования включают в свой состав компоненты клетки-хозяина (липиды, углеводы); 5. выход вирусов из клетки- Первый тип — взрывной — характеризуется одновременным выходом большого количества вирусов. При этом клетка быстро погибает. Такой способ выхода характерен для вирусов, не имеющих суперкапсидной оболочки. Второй тип — почкование. Он присущ вирусам, имеющим суперкапсидную оболочку. На заключительном этапе сборки нуклеокапсиды сложно устроенных вирусов фиксируются на клеточной плазматической мембране, модифицированной вирусными белками, и постепенно выпячивают ее. В результате выпячивания образуется «почка», содержащая нуклеокапсид. Затем «почка» отделяется от клетки. Таким образом, внешняя оболочка этих вирусов формируется в процессе их выхода из клетки. 2. Антитела. Классификация иммуноглобулинов. Динамика антителообразования. Следовательно, антитела — это иммуноглобулины, вырабатываемые в ответ на введение антигена и способные специфически взаимодействовать с этим же антигеном. Функции. Первичная функция состоит во взаимодсйствии их активных центров с комплементарными им детерминантами антигенов. Вторичная функция состоит в их способности:Нейтрализация токсинов,лизис бактерий.при.участии.комплимента,опсонизация и усиление фагацитоза,участвовать в распознавании «чужого» антигена и его связывание;нейтрализация внеклеточ вируса,цитотоксическое действие на вирус, обеспечивать кооперацию.иммунокомпетентных клеток (макрофагов, Т- и В-лимфоцитов);участвовать в различных формах иммунного ответа . Иммуноглобулины по структуре, антигенным и иммунобиологическим свойствам разделяются на пять классов: IgM-5-10% в крови,молек масса 900 000,5 мономеров, валентность 10,содерж.в сыворотке крови- 1г/л, синтезируется В-лимфоцитами,не проходит через плаценту,функции:первич.имун.ответ,может образовывать секреторную форму и выделяться в молоко,обеспечивает нейтрализацию,опсонизацию и маркирование антигена,осуществляет запуск комплимент-опосредованного цитолиза и антителозависимой клеточно-опосредованной цитотоксичности. IgG-75-85%ур.крови,150 000 масса,1 мономер,валентность2, в сыворотке 12г/л,проходит через плаценту и обеспеч гуморал имунитет новорожденного в первые 3 месяца,участвует во 2-ом имун.ответе, синтезируется В-лимфацитами и плазматическими клетками,участвует в развитии аллерг.реакции 1-го типа, выделяется в секрет слизистых и в молоко путем диффузии. IgA-7-5% в крови молек.масса 170 000(сывороточный) или 350 000(секреторный), Сывороточный- 1 мономер,валентность 2,синтез. В-лимфоцитами и плазматич.клетками.Облад.высок. афинностью,не связ комплемент,не проходит через плацентарный барьер.Секреторный-2 мономера,валентность 4,синтез.В-лимфоцитами,Секретор Ig-основной фактор спецефического гуморалного местного иммунитета слизистых оболочек ЖКТ,мочеполовой системы и респираторного тракта,он препятствует адгезии микробов на эпителиальных клетках и генерализации инфекции в пределах слизистых. IgE-0,002%в крови,масса 190 000,1 мономер, валентность 2,содерж в сыворотке 0,00025 г/л,синтезируется В-лимфацитами, плазматическими клетками в лимфоидной ткани,бронхолегочной ткани ,ЖКТ, не связ.комплемент, не проходит через плаценту,является реагином-защита от паразитов. IgD-1%в крови,масса 180 000,мономеры 1, валентость 2,в сыворотке 0,03г/л,является мембранным рецептором.. Молекулы иммуноглобулинов всех пяти классов состоят из полипептидных цепей: двух одинаковых тяжелых цепей Н и двух одинаковых легких цепей — L, соединенных между собой дисульфидными мостиками. Как в Н-, так и в L-цепях имеется вариабельная — V область, в которой последовательность аминокислот непостоянна, и константная — С область с постоянным набором аминокислот. В легких и тяжелых цепях различают NH2- и СООН-концевые группы. При воздействии протеолитическим ферментом папаином иммуноглобулин расщепляется на три фрагмента: два не кристаллизующихся, содержащих детерминантные группы к антигену и названных Fab-фрагментами I и II и один кристаллизующий Fc-фрагмент. FabI- и FabII-фрагменты сходны по свойствам и аминокислотному составу и отличаются от Fc-фрагмента; Fab-и Fc-фрагменты являются компактными образованиями, соединенными между собой гибкими участками Н-цепи, благодаря чему молекулы иммуноглобулина имеют гибкую структуру. Как Н-цепи, так и L-цепи имеют отдельные, линейно связанные компактные участки, названные доменами; в Н-цепи их по 4, а в L-цепи — по 2. Активные центры, или детерминанты, которые формируются в V-областях, занимают примерно 2 % поверхности молекулы иммуноглобулина. В каждой молекуле имеются две детерминанты, относящиеся к гипервариабельным участкам Н-и L-цепей, т. е. каждая молекула иммуноглобулина может связать две молекулы антигена. Поэтому антитела являются двухвалентными.
3. Возбудители раневой анаэробной инфекции. Виды клостридий. Свойства, токсины, развитие патологического процесса, Лабораторная диагностика, профилактика, терапия. Анаэробная инфекция — болезнь, вызываемая облигатными анаэробными бактериями в условиях, благоприятствующих жизнедеятельности этих микробов. Анаэробы могут поражать любые органы и ткани. Облигатные анаэробы разделяются на две группы: 1) бактерии, образующие споры (клостридии) и 2) неспорообразующие или так называемые неклостридиальные анаэробы. Первые вызывают клостридиозы, вторые — гнойно-воспалительные заболевания различной локализации. Представители обеих групп бактерий относятся к условно-патогенным микробам. Газовая гангрена — раневая инфекция, вызываемая бактериями рода Clostridium, характеризуется быстро наступающим некрозом преимущественно мышечной ткани, тяжелой интоксикацией и отсутствием выраженных воспалительных явлений. Таксономия. Возбудители — несколько видов рода Clostridium, отдел Firmicutes. Основными представителями являются C.perfringens, C.novii, C.ramosum, C.septicum и др. Первое место по частоте встречаемости и тяжести вызываемого заболевания занимает C.perfringens. Морфологические и культуральные свойства. Палочковидные, грамположительные бактерии, образующие споры. В пораженных тканях клостридии газовой гангрены формируют капсулы, обладающие антифагоцитарной активностью, при попадании в окружающую среду образуют споры. Биохимические свойства. Обладают высокой ферментативной активностью, расщепляют углеводы с образованием кислоты и газа; проявляют гистолитическую активность. Антигенные свойства и токсинообразование. Каждый вид клостридии разделяется на серовары, продуцирующие экзотоксины и различающиеся по антигенным свойствам. Например, токсин С. perfringens подразделяется на 6 сероваров: А, В, С, D, Е и F. Из них патогенными для человека являются А и F, остальные патогенны для животных. С. novii по антигенным свойствам токсина разделяются на серовары А, В, С и D. Некоторые токсины обладают свойствами ферментов. Факторы патогенности: Клостридии газовой гангрены образуют экзотоксин — а-токсин, являющийся лецитиназой, а также гемолизины, коллагеназу, гиалуронидазу и ДНКазу. Экзотоксины специфичны для каждого вида клостридий. Резистентность. Чувствительны к кислороду, солнечному свету, высокой температуре, дезинфектантам. Возбудители газовой гангрены, являясь нормальными обитателями кишечника животных и человека, с фекалиями попадают в почву, где споры длительное время сохраняются. В некоторых почвах клостридии могут размножаться. Эпидемиология. При тяжелых травмах и несвоевременной хирургической обработке ран. В эпидемиологии газовой гангрены большое значение имеет загрязнение ран почвой. Патогенез. Возникновению газовой гангрены способствует ряд условий: попадание микробов в рану (заболевание обычно вызывается ассоциацией нескольких видов анаэробов и реже одним из них), наличие некротических тканей, снижение резистентности. В некротических тканях анаэробы часто находят условия гипоксии, благоприятные для их размножения. Образуемые ими токсины и ферменты приводят к повреждению здоровых тканей и тяжелой общей интоксикации организма; а-токсин, лецитиназа, расщепляет лецитин — важный компонент клеточных мембран. Выделяемые гиалуронидаза и коллагеназа увеличивают проницаемость тканей, а также способствуют распространению микроба в окружающей ткани. Клиника. Инкубационный период короткий — 1—3 дня. Отеки, газообразованием в ране, выраженной интоксикацией организма. Течение болезни усугубляют сопутствующие бактерии. Иммунитет. Перенесенная инфекция не оставляет иммунитета. Ведущая роль в защите от токсина принадлежит антитоксинам. Микробиологическая диагностика. Материал для исследования (кусочки пораженных тканей, раневое отделяемое) микроскопируют. Диагноз подтверждается при обнаружении грам «+» палочек в материале в отсутствии лейкоцитов. Проводят бактериологическое исследование – обнаружение С.perfringens в факалиях – пищевая токсикоинфекция; Лечение. Хирургическое: удаляют некротические ткани. Вводят антитоксические сыворотки, применяют антибиотики и гипербарическую оксигенацию. Антитоксические сыворотки - в жидком и сухом виде после очистки методом ферментативного гидролиза анатоксических сывороток, полученных при иммунизации лошадей анатоксинами. Применяют для экстренной профилактики и специфич. терапии. Профилактика. Хирургическая обработка ран, соблюдение асептики и антисептики при операциях. Для специфической активной иммунизации применяют анатоксин в составе секстанатоксина, создающий приобретенный, искусственный, активный, антитоксический иммунитет. |
|
|
Билет 20 1. Распространение фагов в природе. Лизогения и ее значение. Фаговая конверсия. Применение фагов в микробиологии и медицине. Вирусы бактерий (бактериофаги). Естественной средой обитания фагов является бактериальная клетка, поэтому фаги распространены повсеместно (например, в сточных водах). Фагам присущи биологические особенности, свойственные и другим вирусам. Наиболее морфологически распространенный тип фагов характеризуется наличием головки- икосаэдра, отростка (хвоста) со спиральной симметрией (часто имеет полый стержень и сократительный чехол), шипов и отростков (нитей), т.е. внешне несколько напоминают сперматозоид. Взаимодействие фагов с клеткой (бактерией) строго специфично, т.е. бактериофаги способны инфицировать только определенные виды и фаготипы бактерий. Основные этапы взаимодействия фагов и бактерий. 1.Адсорбция (взаимодействие специфических рецепторов). 2.Внедрение вирусной ДНК (инъекция фага) осуществляется за счет лизирования веществами типа лизоцима участка клеточной стенки, сокращения чехла, вталкивания стержня хвоста через цитоплазматическую мембрану в клетку, впрыскивание ДНК в цитоплазму. 3.Репродукция фага. 4.Выход дочерних популяций. Основные свойства фагов. Различают вирулентные фаги, способные вызвать продуктивную форму процесса, и умеренные фаги, вызывающие редуктивную фаговую инфекцию (редукцию фага). В последнем случае геном фага в клетке не не реплицируется, а внедряется (интегрируется) в хромосому клетки хозяина (ДНК в ДНК), фаг превращается в профаг. Этот процесс получил название лизогении. Если в результате внедрения фага в хромосому бактериальной клетки она приобретает новые наследуемые признаки, такую форму изменчивости бактерий называют лизогенной (фаговой) конверсией. Бактериальную клетку, несущую в своем геноме профаг, называют лизогенной, поскольку профаг при нарушении синтеза особого белка- репрессора может перейти в литический цикл развития, вызвать продуктивную инфекцию с лизисом бактерии. Умеренные фаги имеют важное значение в обмене генетическим материалом между бактериями- в трансдукции (одна из форм генетического обмена). Например, способностью вырабатывать экзотоксин обладают только возбудитель дифтерии, в хромосому которого интегрирован умеренный профаг, несущий оперон tox, отвечающий за синтез дифтерийного экзотоксина. Умеренный фаг tox вызывает лизогенную конверсию нетоксигенной дифтерийной палочки в токсигенную. По спектру действия на бактерии фаги разделяют на : - поливалентные (лизируют близкородственные бактерии, например сальмонеллы); - моновалентные (лизируют бактерии одного вида); - типоспецифические (лизируют только определенные фаговары возбудителя). На плотных средах фаги обнаруживают чаще с помощью спот (spot) - теста (образование негативного пятна при росте колоний) или методом агаровых слоев (титрования по Грациа). Практическое использование бактериофагов. 1.Для идентификации (определение фаготипа). 2.Для фагопрофилактики (купирование вспышек). 3.Для фаготерапии (лечение дисбактериозов). 4.Для оценки санитарного состояния окружающей среды и эпидемиологического анализа. 2. Реакция агглютинации. Реакция агглютинации — простая по постановке реакция, при которой происходит связывание антителами корпускулярных антигенов (бактерий, эритроцитов или других клеток, нерастворимых частиц с адсорбированными на них антигенами, а также макромолекулярных агрегатов). Она протекает при наличии электролитов, например при добавлении изотонического раствора натрия хлорида. Применяются различные варианты реакции агглютинации: развернутая, ориентировочная, непрямая и др. Реакция агглютинации проявляется образованием хлопьев или осадка . РА используют для: 1) определения антител в сыворотке крови больных, например, при бруцеллезе (реакции Райта, Хеддельсона), брюшном тифе и паратифах (реакция Видаля) и других инфекционных болезнях; 2) определения возбудителя, выделенного от больного; 3) определения групп крови с использованием моноклональных антител против алло-антигенов эритроцитов. Для определения у больного антител ставят развернутую реакцию агглютинации: к разведениям сыворотки крови больного добавляют диагностикум (взвесь убитых микробов,) и через несколько часов инкубации при 37 ˚С отмечают наибольшее разведение сыворотки (титр сыворотки), при котором произошла агглютинация, т. е. образовался осадок. Характер и скорость агглютинации зависят от вида антигена и антител. Примером являются особенности взаимодействия диагностикумов (О- и H-антигенов) со специфическими антителами. Реакция агглютинации с О-диагностикумом (бактерии, убитые нагреванием, сохранившие термостабильный О-антиген) происходит в виде мелкозернистой агглютинации. Реакция агглютинации с Н-диагностикумом (бактерии, убитые формалином, сохранившие термолабильный жгутиковый Н-антиген) — крупнохлопчатая и протекает быстрее. Если необходимо определить возбудитель, выделенный от больного, ставят ориентировочную реакцию агглютинации, применяя диагностические антитела (агглютинирующую сыворотку), т. е. проводят серотипирование возбудителя. Ориентировочную реакцию проводят на предметном стекле. К капле диагностической агглютинирующей сыворотки в разведении 1:10 или 1:20 добавляют чистую культуру возбудителя, выделенного от больного. Рядом ставят контроль: вместо сыворотки наносят каплю раствора натрия хлорида. При появлении в капле с сывороткой и микробами хлопьевидного осадка ставят развернутую реакцию агглютинации в пробирках с увеличивающимися разведениями агглютинирующей сыворотки, к которым добавляют по 2—3 капли взвеси возбудителя. Агглютинацию учитывают по количеству осадка и степени просветления жидкости. Реакцию считают положительной, если агглютинация отмечается в разведении, близком к титру диагностической сыворотки. Одновременно учитывают контроли: сыворотка, разведенная изотоническим раствором натрия хлорида, должна быть прозрачной, взвесь микробов в том же растворе — равномерно мутной, без осадка. Разные родственные бактерии могут агглютинироваться одной и той же диагностической агглютинирующей сывороткой, что затрудняет их идентификацию. Поэтому пользуются адсорбированными агглютинирующими сыворотками, из которых удалены перекрестно реагирующие антитела путем адсорбции их родственными бактериями. В таких сыворотках сохраняются антитела, специфичные только к данной бактерии.
Реакция непрямой (пассивной) гемагглютинации (РНГА, РПГА) основана на использовании эритроцитов (или латекса) с адсорбированными на их поверхности антигенами или антителами, взаимодействие которых с соответствующими антителами или антигенами сыворотки крови больных вызывает склеивание и выпадение эритроцитов на дно пробирки или ячейки в виде фестончатого осадка. Компоненты. Для постановки РНГА могут быть использованы эритроциты барана, лошади, кролика, курицы, мыши, человека и другие, которые заготавливают впрок, обрабатывая формалином или глютаральдегидом. Адсорбционная емкость эритроцитов увеличивается при обработке их растворами танина или хлорида хрома. Антигенами в РНГА могут служить полисахаридные АГ микроорганизмов, экстракты бактериальных вакцин, АГ вирусов и риккетсий, а также другие вещества. Эритроциты, сенсибилизированные АГ, называются эритроцитарными диагностикумами. Для приготовления эритроцитарного диагностикума чаще всего используют эритроциты барана, обладающие высокой адсорбирующей активностью. Применение. РНГА применяют для диагностики инфекционных болезней, определения гонадотропного гормона в моче при установлении беременности, для выявления повышенной чувствительности к лекарственным препаратам, гормонам и в некоторых других случаях. Механизм. Реакция непрямой гемагглютинации (РНГА) отличается значительно более высокой чувствительностью и специфичностью, чем реакция агглютинации. Ее используют для идентификации возбудителя по его антигенной структуре или для индикации и идентификации бактериальных продуктов — токсинов в исследуемом патологическом материале. Соответственно используют стандартные (коммерческие) эритроцитарные антительные диагностикумы, полученные путем адсорбции специфических антител на поверхности танизированных (обработанных танином) эритроцитов. В лунках пластмассовых пластин готовят последовательные разведения исследуемого материала. Затем в каждую лунку вносят одинаковый объем 3 % суспензии нагруженных антителами эритроцитов. При необходимости реакцию ставят параллельно в нескольких рядах лунок с эритроцитами, нагруженными антителами разной групповой специфичности. Через 2 ч инкубации при 37 °С учитывают результаты, оценивая внешний вид осадка эритроцитов (без встряхивания): при отрицательной реакции появляется осадок в виде компактного.диска или кольца на дне лунки, при положительной реакции — характерный кружевной осадок эритроцитов, тонкая пленка с неровными краями.
Реакцию коагглютинации применяют для определения антигенов с помощью антител, адсорбированных на белке А клеток стафилококка (антительный диагностикум). Белок А имеет сродство к Fc-фрагменту иммуноглобулинов, поэтому такие бактерии, обработанные иммунной диагностической сывороткой неспецифически адсорбируют антитела сыворотки, которые затем взаимодействуют активными центрами с соответствующими микробами, выделенными от больных. В результате коагглютинации образуются хлопья, состоящие из стафилококков, антител диагностической сыворотки и определяемого микроба. Механизм. Основан на том, что находящийся на поверхности золотистого стафилококка белок А селективно реагирует с Fc-фрагментом IgGl, G2, G4, оставляя свободными антидетерминанты Ат, которые, взаимодействуя с гомологичным Аг, вызывают агглютинацию стафилококков. Для постановки КОА применяют коммерческие стафилококковые реагенты, содержащиеся в ампулах или высушенные в лунках полистироловых пластин или предметных стекол. К реагенту добавляют 0,01-0,1 мл исследуемой культуры или растворимого Аг, инкубируют при комнатной температуре 10-30 мин (в условиях постановки реакции на стекле) или 18 -20 ч (в условиях постановки реакции в капиллярах). Учет проводят так же, как при обычной РА. Агглютинацию учитывают по количеству осадка и степени просветления жидкости. Реакцию считают положительной, если агглютинация отмечается в разведении, близком к титру диагностической сыворотки. Одновременно учитывают контроли: сыворотка, разведенная изотоническим раствором натрия хлорида, должна быть прозрачной, взвесь микробов в том же растворе — равномерно мутной, без осадка.
Реакция торможения гемагглютинации (РТГА) - метод идентификации вируса или выявления противовирусных антител в сыворотке крови больного, основанный на феномене отсутствия агглютинации эритроцитов препаратом, содержащим вирус, в присутствии иммунной к нему сыворотки крови. Реакция торможения гемагглютинации (РТГА) основана на блокаде, подавлении антигенов вирусов антителами иммунной сыворотки, в результате чего вирусы теряют свойство агглютинировать эритроциты. РТГА применяют для диагностики многих вирусных болезней, возбудители которых (вирусы гриппа, кори, краснухи, клещевого энцефалита и др.) могут агглютинировать эритроциты различных животных. Механизм. Типирование вируса проводят в реакции торможения гемаг-глютинации (РТГА) с набором типоспецифических сывороток. Результаты реакции учитывают по отсутствию гемагглютинации. Подтипы вируса А с антигенами H0N1, H1N1, Н2N2, H3N2 и др. могут быть дифференцированы в РТГА с набором гомологичных типоспецифических сывороток.
3. Лептоспиры и боррелии. Свойства, патогенез, заболевания, иммунитет, лабораторная диагностика, профилактика. Лептоспиры являются возбудителями зоонозной бактериальной инфекции, характеризующейся волнообразной лихорадкой, интоксикацией, поражением капилляров печени, почек, ЦНС. Возбудитель L. interrhogans относится к семейству Leptospiraceae, poд Leptospira. Морфология. Лептоспиры представляют собой тонкие спирохеты, с изогнутыми концами. Двигательный аппарат - фибриллы. Легко различимы при микроскопии в темном поле и фазово-контрасте. Цист не образуют. Культуральные и биохимические свойства. Аэробы. Источником углерода и энергии служат липиды. Каталаза-и оксидазаположительны. Культивируются на питательных средах, содержащих сыворотку или сывороточный альбумин, при температуре 30С. Особенность роста на жидкой питательной среде — отсутствие помутнения. Делятся поперечным делением. Растут медленно. Цист не образуют. Антигенная структура. Содержат общеродовой антиген белковой природы, выявляемый в PCК, а также вариантоспецифический поверхностный антиген липополисахаридной природы, выявляемый в реакции агглютинации. Таксономическим критерием для лептоспир служит антигенный состав. Основным таксоном является серовар. Серовары объединены в серогруппы (насчитывается более 25 серогрупп). Резистентность. L. interrhogans чувствительна к высыханию, нагреванию, низким значениям рН, дезинфицирующим веществам. При нагревании до 56С погибает в течение 25—30 мин. Кипячение убивает микроб мгновенно. Эпидемиология. Лептоспироз относится к природно-очаговым зоонозам, с преимущественно фекально-оральным механизмом передачи возбудителя. Основным резервуаром и источником инфекции служат домовые и полевые грызуны, дополнительными — домашние животные. У диких животных инфекция имеет хроническое течение без клинических проявлений, при этом возбудитель выделяется с мочой, загрязняя водоемы и почву. Каждый из сероваров циркулирует в популяции определенного вида животного и является самостоятельным возбудителем заболевания. Восприимчивость людей к лептоспирозу высокая, но больной человек, хотя и выделяет лептоспиры в окружающую среду не имеет практического значения в распространении заболевания. Основные пути передачи: водный, алиментарный, контактный. Факторы патогенности. Некоторые серовары характеризуются гемолитической и липазной активностью, продуцируют плазмокоагулазу, фибринолизин, цитотоксины. Патогенез и клиника заболевания. острая инфекционная болезнь, которая вызывается различными сероварами. Инкубационный период составляет 7—10 дней. Входные ворота — слизистые оболочки пищеварительного тракта, поврежденная кожа. Проникнув в организм, микроб с кровью разносится к органам ретикулоэндотелиальной системы (печень, почки), где размножается и вторично поступает в кровь, что совпадает с началом болезни. Возбудитель поражает капилляры печени, почек, ЦНС, что приводит к развитию геморрагии в этих органах. Болезнь протекает остро, с явлениями волнообразной лихорадки, интоксикации, с желтухой, развитием почечной недостаточности, асептического менингита. Иммунитет: Стойкий, гуморальный, серовароспецифический иммунитет. Микробиологическая диагностика. Материалом для исследования служат кровь, спинномозговая жидкость, моча, сыворотка крови в зависимости от стадии заболевания. Для диагностики используют бактериоскопический (обнаружение лептоспир в темнопольном микроскопе), бактериологический и серологические методы (РА, РСК), а также применяют ПЦР. Биопробу на кроликах. Профилактика и лечение. Специфическая профилактика проводится вакцинацией по эпидемическим показаниям убитой нагреванием, корпускулярной вакциной, содержащей 4 основных серогруппы возбудителя. Для лечения используют антибиотики (пенициллин, тетрациклин) в сочетании с лептоспирозным гетерологичным иммуноглобулином. Спирохеты рода Borrelia вызывают антропонозные (возвратный тиф), зоонозные (болезни Лайма) инфекционные болезни с трансмиссивным механизмом передачи возбудителей (клещи, вши). Морфологические свойства: тонкие спирохеты с крупными завитками. Двигательный аппарат представлен фибриллами. Они хорошо воспринимают анилиновые красители, по Романовскому—Гимзе окрашиваются в сине-фиолетовый цвет. Боррелии обладают генетическим аппаратом, который состоит из небольших размеров линейной хромосомы и набора циркулярных и линейных плазмид. Культуральные свойства: культивируются на сложных питательных средах, содержащих сыворотку, тканевые экстракты, а также в куриных эмбрионах. Чувствительны к высыханию и нагреванию. Устойчивы к низким t-рам. Болезнь Лайма - возбудитель В. burgdorferi. Хроническая инфекция с поражением кожи, сердечной и нервной систем, суставов. Морфология и культуральные свойства: типичные боррелии. Антигенная структура: Сложная. Белковые антигены фибриллярного аппарата и цитоплазматического цилиндра, антитела к которым появляются на ранних этапах инфекции. Протективную активность имеют антигены, представленные липидмодифицированными интегральными белками наружной мембраны А, В, С, D, E, F. Факторы патогенности. Липидмодифицированные белки наружной мембраны обеспечивают способность боррелий прикрепляться и проникать в клетки хозяина. В результате взаимодействия боррелий с макрофагами происходит выделение ИЛ-1, который индуцирует воспалительный процесс. Патогенез: На месте укуса клеща образуется красная папула. Возбудитель распространяется из места укуса через окружающую кожу с последующей диссеминацией с током крови к различным органам, особенно сердцу, ЦНС, суставам. Клиника подразделяется на 3 стадии: 1.Мигрирующая эритема, которая сопровождается развитием гриппоподобного симптомокомплекса. 2.Развитие доброкачественных поражений сердца и ЦНС 3.Развитие артритов крупных суставов Иммунитет. Гуморальный, видоспецифический к антигенам клеточной стенки. Микробиологическая диагностика. Используются бактериоскопический, серологический методы и ПЦР в зависимости от стадии заболевания. Материалом для исследования служат биоптаты кожи, синовиальная жидкость суставов, ликвор, сыворотка крови. На 1-й стадии заболевания проводится бактериологическое исследование биоптатов кожи из эритемы. Начиная со 2-й стадии заболевания осуществляется серологическое исследование определением IgM или нарастания титра IgG ИФА или РИФ. ПЦР используется для определения наличия боррелий в ликворе, суставной жидкости. Лечение: антибиотики тетрациклинового ряда. Профилактика. Неспецифическая. Возвратные тифы — группа острых инфекционных заболеваний, вызываемых боррелиями, характеризующихся острым началом, приступообразной лихорадкой, общей интоксикацией. Различают эпидемический и эндемический возвратные тифы. Возбудителем эпидемического возвратного тифа является В. recurrentis. Эпидемический возвратный тиф - антропоноз. Специфические переносчики - платяная, головная вши. Человек заражается возвратным тифом при втирании гемолимфы раздавленных вшей в кожу при расчесывания места укуса. Эндемический возвратный тиф— зооноз. Возбудители - В. duttoni и В. persica. Резервуар - грызуны, клещи. Человек заражается через укусы клещей. Патогенез: Попав во внутреннюю среду организма, боррелии внедряются в клетки лимфоидно-макрофагальной системы, где размножаются и поступают в кровь, вызывая лихорадку, головную боль, озноб. Взаимодействуя с АТ, боррелии образуют агрегаты, которые нагружаются тромбоцитами, вызывая закупорку капилляров, следствием чего является нарушение кровообращения в органах. Иммунитет: к эпидемическому возвратному тифу гуморальный, непродолжительный. Микробиологическая диагностика. Бактериоскопический метод — обнаружение возбудителя в крови, окрашенной по Романовскому—Гимзе. Биопробу ставят для дифференциации В. recurrentis от возбудителей эндемического возвратного тифа. В качестве вспомогательного используют серологический метод с постановкой РСК. Лечение: антибиотики тетрациклинового ряда, левомицетин, ампициллин. Профилактика. Неспецифическая. |
Билет 21 1. Основные методы и принципы культивирования бактерий. Питательные среды, классификация. Основные методы создания анаэробных условий для культивирования микроорганизмов. 1.Физический- откачивание воздуха, введение специальной газовой безкислородной смеси (чаще- N2- 85%, CO2- 10%, H2- 5%). 2.Химический- применяют химические поглотители кислорода. 3.Биологический- совместное культивирование строгих аэробов и анаэробов (аэробы поглощают кислород и создают условия для размножения анаэробов). 4.Смешанный- используют несколько разных подходов. Существует ряд приемов, обеспечивающих более подходящие условия для анаэробов- предварительное кипячение питательных сред, посев в глубокий столбик агара, заливка сред вазелиновым маслом для сокращения доступа кислорода, использование герметически закрывающихся флаконов и пробирок, шприцев и лабораторной посуды с инертным газом, использование плотно закрывающихся эксикаторов с горящей свечой. Используются специальные приборы для создания анаэробных условий- анаэростаты. Однако в настоящее время наиболее простым и эффективным оборудованием для создания анаэробных и микроаэрофильных условий является система “Газпак” со специальными газорегенерирующими пакетами, действующими по принципу вытеснения атмосферного воздуха газовыми смесями в герметически закрытых емкостях. Основные принципы культивирования микроорганизмов на питательных средах. 1.Использование всех необходимых для соответствующих микробов питательных компонентов. 2.Оптимальные температура, рН, rH2, концентрация ионов, степень насыщения кислородом, газовый состав и давление. Микроорганизмы культивируют на питательных средах при оптимальной температуре в термостатах, обеспечивающих условия инкубации. По температурному оптимуму роста выделяют три основные группы микроорганизмов. 1.Психрофилы- растут при температурах ниже +20 градусов Цельсия. 2.Мезофилы- растут в диапозоне температур от 20 до 45 градусов (часто оптимум- при 37 градусах С). 3.Термофилы- растут при температурах выше плюс 45 градусов. Краткая характеристика питательных сред. По консистенции выделяют жидкие, плотные (1,5- 3% агара) и полужидкие (0,3- 0,7 % агара) среды. Агар- полисахарид сложного состава из морских водорослей, основной отвердитель для плотных (твердых) сред. В качестве универсального источника углерода и азота применяют пептоны- продукты ферментации белков пепсином, различные гидролизаты- мясной, рыбный, казеиновый, дрожжевой и др. По назначению среды разделяют на ряд групп: - универсальные (простые), пригодные для различных нетребовательных микроорганизмов (мясо- пептонный бульон- МПБ, мясо- пептонный агар- МПА); - специальные- среды для микроорганизмов, не растущих на универсальных средах (среда Мак- Коя на туляремию, среда Левенштейна- Иенсена для возбудителя туберкулеза); - дифференциально- диагностические- для дифференциации микроорганизмов по ферментативной активности и культуральным свойствам ( среды Эндо, Плоскирева, Левина, Гисса); - селективные (элективные)- для выделения определенных видов микроорганизмов и подавления роста сопутствующих- пептонная вода, селенитовая среда, среда Мюллера. По происхождению среды делят на естественные, полусинтетические и синтетические. 2. Неспецифические факторы защиты организма от микробов. Среди них- кожные покровы и слизистые оболочки, нормальная микрофлора организма, фагоцитоз, воспаление, лихорадка, система комплемента, барьерные механизмы лимфоузлов, противомикробные вещества, выделительные системы организма, главная система гистосовместимости. Кожа и слизистые- первая линия защиты против возбудителей. Кроме функции механического (анатомического) барьера кожа обладает бактерицидной активностью. Слизь, лизоцим, желудочный сок, слезная жидкость, слюна, деятельность мерцательного эпителия способствует защите слизистых оболочек. Нормальная микрофлора организма препятствует колонизации организма посторонней микрофлорой (конкуренция за субстраты, различные формы антагонизма, в т.ч. выделение антибиотических веществ, изменение рН и др.). Фагоцитоз и система комплемента- вторая линия защиты организма против микроорганизмов, преодолевших поверхностные барьеры. Клеточные факторы системы видовой резистентности- фагоциты, поглощающие и разрушающие патогенные микроорганизмы и другой генетически чужеродный материал. Представлены полиморфоядерными лейкоцитами или гранулоцитами- нейтрофилами, эозинофилами и базофилами (клетками миелопоэтического ряда), а также моноцитами и тканевыми макрофагами (клетками макрофагально- моноцитарной системы). Стадии фагоцитоза. 1.Активация (усиление энергетического метаболизма). Факторами активации и хемотаксиса являются бактериальные продукды (ЛПС, пептиды), компоненты комплемента (С3 и С5), цитокины и антитела. 2.Хемотаксис. 3.Адгезия. 4.Поглощение. 5.Исход фагоцитоза. Адгезия связана с наличием ряда рецепторов на поверхности фагоцитов ( к Fc- фрагментам антител, компонентам комплемента, фибронектину), обеспечивающих прочность рецептор- опосредованных взаимодействий опсонинов, обволакивающих микроорганизмы и ограничивающих их подвижность (антитела, С3в, фибронектин). Фагоциты обладают амебоподобными псевдоподиями. При поглощении образуется фагосома с поглощенным объектом (бактерией), к ней присоединяется и сливается содержащая литические ферменты лизосома, образуется фаголизосома. Возможно три исхода фагоцитоза: - завершенный фагоцитоз; - незавершенный фагоцитоз; - процессинг антигенов. Барьерные функции лимфоузлов. По выражению П.Ф.Здродовского (1969) лимфоузлы- своеобразный биологический фильтр для возбудителей, переносимых с лимфой. Здесь проникшие через кожу или слизистые и занесенные током лимфы микроорганизмы задерживаются и подвергаются действию макрофагов и активированных лимфоцитов. Киллерные клетки. роль принадлежит Т- цитотоксическим лимфоцитам (Т- киллерам), а также главной системе гистосовместимости (подробнее- в следующих лекциях). Т- киллеры по представлению антигенов главной системы гистосовместимости класса 1 распознают любые чужеродные антигены (включая мутантные, например- раковые клетки), атакуют и уничтожают их. Клетки NK (natural killer- натуральные киллеры) имеют важное значение в поддержании генетического гомеостаза и противоопухолевой защите, их функции распознавания не зависят от представления антигенов МНС (major histocompatibility complex) класса 1. Интерферон относится к важным защитным белкам иммунной системы. Открыт при изучении интерференции вирусов, т. е. явления, когда животные или культуры клеток, инфицированные одним вирусом, становились нечувствительными к заражению другим вирусом. Оказалось, что интерференция обусловлена образующимся при этом белком, обладающим защитным противовирусным свойством. Этот белок назвали интерфероном. Интерферон представляет собой семейство белков-гликопротеидов, которые синтезируются клетками иммунной системы и соединительной ткани. В зависимости от того, какими клетками синтезируется интерферон, выделяют три типа: Альфа-интерферон вырабатывается лейкоцитами и он получил название лейкоцитарного; бета-интерферон называют фибробластным, поскольку он синтезируется фибробластами — клетками соединительной ткани, а гамма-интерферон — иммунным, так как он вырабатывается активированными Т-лимфоцитами, макрофагами, естественными киллерами, т. е. иммунными клетками. Интерферон синтезируется в организме постоянно, и его концентрация в крови держится на уровне примерно 2 МЕ/мл. Выработка интерферона резко возрастает при инфицировании вирусами, а также при воздействии индукторов интерферона, например РНК, ДНК, сложных полимеров. Помимо противовирусного действия интерферон обладает противоопухолевой защитой, так как задерживает пролиферацию (размножение) опухолевых клеток, а также иммуномодулирующей активностью, стимулируя фагоцитоз, естественные киллеры, регулируя антителообразование В-клетками, активируя экспрессию главного комплекса гистосовместимости. Механизм действия: Интерферон непосредственно на вирус вне клетки не действует, а связывается со специальными рецепторами клеток и оказывает влияние на процесс репродукции вируса внутри клетки на стадии синтеза белков. Применение интерферона. Действие интерферона тем эффективнее, чем раньше он начинает синтезироваться или поступать в организм извне. Поэтому его используют с профилактической целью при многих вирусных инфекциях, например гриппе, а также с лечебной целью при хронических вирусных инфекциях, таких как парентеральные гепатиты (В, С, D), герпес, рассеянный склероз и др. Получают интерферон двумя способами: а) путем инфицирования лейкоцитов или лимфоцитов крови человека безопасным вирусом, в результате чего инфицированные клетки синтезируют интерферон, который затем выделяют и конструируют из него препараты интерферона; б) генно-инженерным способом — путем выращивания в производственных условиях рекомбинантных штаммов бактерий, способных продуцировать интерферон. Обычно используют рекомбинантные штаммы псевдомонад, кишечной палочки со встроенными в их ДНК генами интерферона. Интерферон, полученный генно-инженерным способом, носит название рекомбинантного. В нашей стране рекомбинантный интерферон получил официальное название «Реаферон». Комплемент - сложный комплекс белков сыворотки крови, находящийся обычно в неактивном состоянии и активирующийся при соединении антигена с антителом или при агрегации антигена. В состав входят белки С1- С9. Компоненты комплемента синтезируются в большом количестве (составляют 5—10% от всех белков крови), часть из них образуют фагоциты. Функции комплемента многообразны: а) участвует в лизисе микробных и других клеток (цитотоксическое действие); б) обладает хемотаксической активностью; в) принимает участие в анафилаксии; г) участвует в фагоцитозе. Известны три пути активации комплемента: По классическому пути комплемент активируется комплексом антиген-антитело. Для этого достаточно участия в связывании антигена одной молекулы IgM или двух молекул IgG. Процесс начинается с присоединения к комплексу АГ+АТ компонента С1, который распадается на субъединицы Clq, Clr и С Is. Далее в реакции участвуют последовательно активированные «ранние» компоненты комплемента в такой последовательности: С4, С2, СЗ. Эта реакция имеет характер усиливающегося каскада, т. е. когда одна молекула предыдущего компонента активирует несколько молекул последующего. «Ранний» компонент комплемента С3 активирует компонент С5, который обладает свойством прикрепляться к мембране клетки. На компоненте С5 путем последовательного присоединения «поздних» компонентов С6, С7, С8, С9 образуется литический или мембраноатакующий комплекс который нарушает целостность мембраны (образует в ней отверстие), и клетка погибает в результате осмотического лизиса. Альтернативный путь активации комплемента проходит без участия антител. Этот путь характерен для защиты от грамотрицательных микробов. Каскадная цепная реакция при альтернативном пути начинается с взаимодействия антигена (например, полисахарида) с протеинами В, D и пропердином (Р) с последующей активацией компонента СЗ. Далее реакция идет так же, как и при классическом пути — образуется мембраноатакующий комплекс с С5-С9-лизирует АГ. Лектиновыи путь активации комплемента также происходит без участия антител. Он инициируется особым маннозосвязывающим белком сыворотки крови, который после взаимодействия с остатками маннозы на поверхности микробных клеток катализирует С4. Дальнейший каскад реакций сходен с классическим путем. 3. Вирус бешенства. Структура вириона, культивирование, внутриклеточные включения, лабораторная диагностика, специфическая профилактика. Таксономия: РНК-содержащий вирус, семейство Rhabdoviride, род Lyssavirus. Морфология и антигенные свойства. Вирион имеет форму пули, состоит из сердцевины (РНП(рибонуклеопротеин) спирального типа и матриксного белка), окруженной липопротеиновой оболочкой с гликопротеиновыми шипами. Гликопротеин G отвечает за адсорбцию и внедрение вируса в клетку, обладает антигенными (типоспецифический антиген) и иммуногенными свойствами. Антитела к нему нейтрализуют вирус и выявляются в РН(рекция нейтрализации). РНП состоит из геномной однонитевой линейной минус-РНК и белков: N-белка, L-белка и NS-белка. РНП является группоспецифическим антигеном; выявляется в РСК, РИФ, РП. Различают два вируса бешенства: дикий вирус, циркулирующий среди животных, патогенный для человека; фиксированный – не патогенный для человека. Культивирование. Вирус культивируют путем внутримозгового заражения лабораторных животных (мышей, крыс) и в культуре клеток: фибробластов человека, куриного эмбриона. В нейронах головного мозга зараженных животных образуются цитоплазматические включения, содержащие антигены вируса (тела Бабеша-Негри – эозинофильные включения). Резистентность: Вирус бешенства неустойчив: быстро погибает под действием солнечных и УФ-лучей, а также при нагревании до 60С. Чувствителен к дезинфицирующим веществам, жирорастворителям, щелочам и протеолитическим ферментам. Эпидемиология. Источниками инфекции в природных очагах являются волки, грызуны. Вирус бешенства накапливается в слюнных железах больного животного и выделяется со слюной. Животное заразно в последние дни инкубационного периода (за 2—10 дней до клинических проявлений болезни). Механизм передачи возбудителя — контактный при укусах. Иногда заболевание развивается при употреблении мяса больных животных или при трансплантации инфицированных тканей (роговицы глаза). У собаки после инкубационного периода (14дн.) появляются возбуждение, обильное слюнотечение, рвота, водобоязнь. Она грызет место укуса, бросается на людей, животных. Через 1—3 дня наступают паралич и смерть животного. Патогенез и клиника. Вирус, попав со слюной больного животного в поврежденные наружные покровы, реплицируется и персистирует в месте внедрения. Затем возбудитель распространяется по аксонам периферических нервов, достигает клеток головного и спинного мозга, где размножается. Клетки претерпевают дистрофические, воспалительные и дегенеративные изменения. Размножившийся вирус попадает из мозга по центробежным нейронам в различные ткани, в том числе в слюнные железы. Инкубационный период у человека при бешенстве — от 10 дней до 3 месяцев. В начале заболевания появляются недомогание, страх, беспокойство, бессонница, затем развиваются рефлекторная возбудимость, спазматические сокращения мышц глотки и гортани. Иммунитет: Человек относительно устойчив к бешенству. Постинфекционный иммунитет не изучен, так как больной обычно погибает. Введение людям, укушенным бешеным животным, инактивированной антирабической вакцины вызывает выработку антител, интерферонов и активацию клеточного иммунитета. Микробиологическая диагностика: Постмортальная диагностика включает обнаружение телец Бабеша—Негри в мазках-отпечатках или срезах из ткани мозга, а также выделение вируса из мозга и подчелюстных слюнных желез. Тельца Бабеша—Негри выявляют методами окраски по Романовскому—Гимзе. Вирусные антигены в клетках обнаруживают с помощью РИФ. Выделяют вирус из патологического материала путем биопробы на мышах: заражают интрацеребрально. Идентификацию вирусов проводят с помощью ИФА, а также в РН на мышах, используя для нейтрализации вируса антирабический иммуноглобулин. Прижизненная диагностика основана на исследовании: отпечатков роговицы, биоптатов кожи с помощью РИФ; выделении вируса из слюны, цереброспинальной и слезной жидкости путем интрацеребрального инфицирования мышей. Возможно определение антител у больных с помощью РСК, ИФА. Лечение. Симптоматическое; эффективное лечение отсутствует. Профилактика. Выявление, уничтожение животных. Иммунизация антирабической вакциной собак. Специфическую профилактику проводят антирабической вакциной и антирабической сывороткой или иммуноглобулином. Инактивированная УФ- или гамма лучами культуральная вакцина. С лечебно–профилактической целью иммунизируют людей; формируется активный иммунитет. |
Билет 22 1. Рост и размножение бактерий. Жизнедеятельность бактерий характеризуется ростом — формированием структурно-функциональных компонентов клетки и увеличением самой бактериальной клетки, а также размножением — самовоспроизведением, приводящим к увеличению количества бактериальных клеток в популяции. Бактерии размножаются путем бинарного деления пополам, реже путем почкования. Актиномицеты, как и грибы, могут размножаться спорами. Актиномицеты, являясь ветвящимися бактериями, размножаются путем фрагментации нитевидных клеток. Грамположительные бактерии делятся путем врастания синтезирующихся перегородок деления внутрь клетки, а грамотрицательные — путем перетяжки, в результате образования гантелевидных фигур, из которых образуются две одинаковые клетки. Делению клеток предшествует репликация бактериальной хромосомы по полуконсервативному типу (двуспиральная цепь ДНК раскрывается и каждая нить достраивается комплементарной нитью), приводящая к удвоению молекул ДНК бактериального ядра — нуклеоида. Репликация ДНК происходит в три этапа: инициация, элонгация, или рост цепи, и терминация. Размножение бактерий в жидкой питательной среде. Бактерии, засеянные в определенный, не изменяющийся объем питательной среды, размножаясь, потребляют питательные элементы, что приводит в дальнейшем к истощению питательной среды и прекращению роста бактерий. Культивирование бактерий в такой системе называют периодическим культивированием, а культуру — периодической. Если же условия культивирования поддерживаются путем непрерывной подачи свежей питательной среды и оттока такого же объема культуральной жидкости, то такое культивирование называется непрерывным, а культура — непрерывной. При выращивании бактерий на жидкой питательной среде наблюдается придонный, диффузный или поверхностный (в виде пленки) рост культуры. Рост периодической культуры бактерий, выращиваемых на жидкой питательной среде, подразделяют на несколько фаз, или периодов: 1. лаг-фаза; 2. фаза логарифмического роста; 3. фаза стационарного роста, или максимальной концентрации бактерий; 4. фаза гибели бактерий. Эти фазы можно изобразить графически в виде отрезков кривой размножения бактерий, отражающей зависимость логарифма числа живых клеток от времени их культивирования. Лаг-фаза — период между посевом бактерий и началом размножения. Продолжительность лаг-фазы в среднем 4—5 ч. Бактерии при этом увеличиваются в размерах и готовятся к делению; нарастает количество нуклеиновых кислот, белка и других компонентов. Фаза логарифмического (экспоненциального) роста является периодом интенсивного деления бактерий. Продолжительность ее около 5— 6 ч. При оптимальных условиях роста бактерии могут делиться каждые 20—40 мин. Во время этой фазы бактерии наиболее ранимы, что объясняется высокой чувствительностью компонентов метаболизма интенсивно растущей клетки к ингибиторам синтеза белка, нуклеиновых кислот и др. Затем наступает фаза стационарного роста, при которой количество жизнеспособных клеток остается без изменений, составляя максимальный уровень (М-концентрация). Ее продолжительность выражается в часах и колеблется в зависимости от вида бактерий, их особенностей и культивирования. Завершает процесс роста бактерий фаза гибели, характеризующаяся отмиранием бактерий в условиях истощения источников питательной среды и накопления в ней продуктов метаболизма бактерий. Продолжительность ее колеблется от 10 ч до нескольких недель. Интенсивность роста и размножения бактерий зависит от многих факторов, в том числе оптимального состава питательной среды, окислительно-восстановительного потенциала, рН, температуры и др. Размножение бактерий на плотной питательной среде. Бактерии, растущие на плотных питательных средах, образуют изолированные колонии округлой формы с ровными или неровными краями (S- и R-формы), различной консистенции и цвета, зависящего от пигмента бактерий. Пигменты, растворимые в воде, диффундируют в питательную среду и окрашивают её. Другая группа пигментов нерастворима в воде, но растворима в органических растворителях. И, наконец, существуют пигменты, не растворимые ни в воде, ни в органических соединениях. Наиболее распространены среди микроорганизмов такие пигменты, как каротины, ксантофиллы и меланины. Меланины являются нерастворимыми пигментами черного, коричневого или красного цвета, синтезирующимися из фенольных соединений. Меланины наряду с каталазой, супероксидцисмутазой и пероксидазами защищают микроорганизмы от воздействия токсичных перекисных радикалов кислорода. Многие пигменты обладают антимикробным, антибиотикоподобным действием. 2. Роль микрофлоры и окружающей среды в инфекционном процессе. Значение социальных факторов. Карантинная (конвенционная) болезнь — это болезнь, система информации и меры профилактики которой обусловлены международными соглашениями . Действуют Международные медико-санитарные правила, которые касаются чумы, холеры, желтой лихорадки и натуральной оспы. Основная цель этих Правил заключалась в обеспечении противоэпидемической защиты государств от заноса инфекций. Правила обязывают национальные органы здравоохранения немедленно уведомлять ВОЗ о возникновении карантинных болезней. При возникновении в любой точке планеты случаев карантинных инфекций вступает в силу система: 1) страна направляет в ВОЗ информацию о возникших случаях; 2) ВОЗ обрабатывает данные и направляет их всем странам мира; 3) страны мира, получив информацию, принимают решение относительно проведения каких-либо особых противоэпидемических мероприятий и информируют об этом ВОЗ; 4) ВОЗ обрабатывает полученную информацию и направляет ее всем странам мира. Контроль за международным распространением инфекционных болезней - система глобального эпидемиологического надзора, направленная на выявление и уменьшение размеров пораженных болезнью территорий, на совершенствование противоэпидемических мероприятий, снижающих риск распространения заболевания в случае его завоза из вне. В России действуют Правила по санитарной охране территории, которые распространяются на особо опасные инфекционные и паразитарные болезни: холеру, чуму, желтую лихорадку (карантинные болезни); вирусные геморрагические лихорадки Ласса, Эбола; малярию; энцефалиты. Микрофлора воздуха и методы ее исследования. В воздух попадают микроорганизмы из дыхательных путей и с каплями слюны человека и животных. Здесь обнаруживаются кокковидные и палочковидные бактерии, бациллы, клостридии, актиномицеты, грибы и вирусы. С целью снижения микробной обсемененности воздуха проводят влажную уборку помещения, очистку поступающего воздуха. Применяют также аэрозольную дезинфекцию и обработку помещений лампами ультрафиолетового излучения. Микробиологический контроль воздуха проводится с помощью методов естественной или принудительной седиментации микробов. Естественная седиментация (по методу Коха) проводится в течение 10 мин путем осаждения микробов на поверхность твердой питательной среды в чашке Петри. Принудительная седиментация микробов осуществляется путем «посева» проб воздуха на питательные среды с помощью специальных приборов. Санитарно-гигиеническое состояние воздуха определяется по следующим микробиологическим показателям: 1. Общее количество микроорганизмов в 1 м воздуха (обсемененность воздуха) — количество колоний микроорганизмов, выросших при посеве воздуха на питательном агаре в чашке Петри в течение 24 ч при 37С. 2. Индекс санитарно-показательных микробов— количество золотистого стафилококка и гемолитических стрептококков в 1 м3 воздуха. Эти бактерии являются представителями микрофлоры верхних дыхательных путей и имеют общий путь выделения с патогенными микроорганизмами, передающимися воздушно-капельным путем. Появление в воздухе спорообразующих бактерий — показатель загрязненности воздуха микроорганизмами почвы, а появление грамотрицательных бактерий — показатель возможного антисанитарного состояния. 3. Сибирская язва. Свойства, патогенность, токсины, лабораторная диагностика, сецифическая профилактика и терапия. Сибирская язва - острая антропонозная инфекционная болезнь, вызываемая Bacillus anthracis, характеризуется тяжелой интоксикацией, поражением кожи, лимфатических узлов. Таксономия. Возбудитель относится к отделу Firmicutes, роду Bacillus. Морфологические свойства. Очень крупные грамположительные палочки с обрубленными концами, в мазке из чистой культуры располагаются короткими цепочками (стрептобациллы). Неподвижны; образуют расположенные центрально споры, а также капсулу. Культуральные свойства. Аэробы. Хорошо растут на простых питательных средах в диапазоне температур 10—40С, температурный оптимум роста 35С. На жидких средах дают придонный рост; на плотных средах образуют крупные, с неровными краями, шероховатые матовые колонии (R-форма). На средах, содержащих пенициллин, через 3ч роста сибиреязвенные бациллы образуют сферопласты, расположенные цепочкой и напоминающие в мазке жемчужное ожерелье. Биохимические свойства. Ферментативная активность достаточно высока: возбудители ферментируют до кислоты глюкозу, сахарозу, мальтозу, крахмал, инулин; обладают протеолитической и липолитической активностью. Выделяют желатиназу, обладают слабой гемолитической, лецитиназной и фосфатазной активностью. Выделяют желатиназу, проявляют низкую гемолитическую, лецитиназную и фосфатазную активность. Антигены и факторы патогенности. Содержат родовой соматический полисахаридный и видовой белковый капсульный антигены. Образуют белковый экзотоксин, обладающий антигенными свойствами и состоящий из нескольких компонентов (летальный, протективный и вызывающий отеки). Вирулентные штаммы в восприимчивом организме синтезируют сложный экзотоксин и большое количество капсульного вещества с выраженной антифагоцитарной активностью. Резистентность. Вегетативная форма неустойчива к факторам окружающей среды, споры чрезвычайно устойчивы и сохраняются в окружающей среде, выдерживают кипячение. Чувствительны к пенициллину и другим антибиотикам; споры устойчивы к антисептикам. Эпидемиология и патогенез. Источник инфекции — больные животные, чаще крупный рогатый скот, овцы, свиньи. Человек заражается в основном контактным путем, реже алиментарно, при уходе за больными животными, переработке животного сырья, употреблении мяса. Входными воротами инфекции в большинстве случаев являются поврежденная кожа, значительно реже слизистые оболочки дыхательных путей и желудочно-кишечного тракта. В основе патогенеза лежит действие экзотоксина, который вызывает коагуляцию белков, отек тканей, приводят к развитию токсико-инфекционного шока. Клиника. Различают кожную, легочную и кишечную формы сибирской язвы. При кожной (локализованной) форме на месте внедрения возбудителя появляется характерный сибиреязвенный карбункул, сопровождается отеком. Легочная и кишечная формы относятся к генерализованным формам и выражаются геморрагическим и некротическим поражением соответствующих органов. Иммунитет. После перенесенной болезни развивается стойкий клеточно-гуморальный иммунитет. Микробиологическая диагностика: Наиболее достоверным методом лабораторной диагностики сибирской язвы является выделение из исследуемого материала культуры возбудителя. Диагностическую ценность представляют также реакция термопреципитации по Асколи и кожно-аллергическая проба. Бактериоскопическое исследование. Изучение окрашенных по Граму мазков из патологического материала позволяет обнаружить возбудителя, представляющего собой грамположительную крупную неподвижную стрептобациллу. В организме больных и на белковой питательной среде микроорганизмы образуют капсулу, в почве— споры. Бактериологическое исследование. Исследуемый материал засевают на чашки с питательным и кровяным агаром, а также в пробирку с питательным бульоном. Посевы инкубируют при 37С в течение 18ч. В бульоне В. anthracis растет в виде хлопьевидного осадка; на агаре вирулентные штаммы образуют колонии R-формы. Авирулентные или слабовирулентные бактерии образуют S-формы колоний. В. anthracis обладает сахаролитическими свойствами, не гемолизирует эритроциты, медленно разжижает желатин. Под действием пенициллина образует сферопласты, имеющие вид «жемчужин». Это явление используется для дифференциации В. anthracis от непатогенных бацилл. Биопроба. Исследуемый материал вводят подкожно морским свинкам кроликам. Готовят мазки из крови и внутренних органов, делают посевы для выделения чистой культуры возбудителя. Экспресс-диагностика проводится с помощью реакции термопреципитации по Асколи и иммунофлюоресцентного метода. Реакцию Асколи ставят при необходимости диагностировать сибирскую язву у павших животных или у умерших людей. Образцы исследуемого материала измельчают и кипятят в пробирке с изотоническим раствором хлорида натрия в течение 10 мин, после чего фильтруют до полной прозрачности. Метод иммунофлюоресценции позволяет выявить капсульные формы В. anthracis в экссудате. Мазки из экссудата через 5—18 ч после заражения животного обрабатывают капсульной сибиреязвенной антисывороткой, а затем флюоресцирующей антикроличьей сывороткой. В препаратах, содержащих капсульные бациллы, наблюдается желто-зеленое свечение возбудителя. Кожно-аллергическая проба. Ставится на внутренней поверхности предплечья — внутрикожно вводят 0,1 мл антраксина. При положительной реакции через 24 ч появляются гиперемия и инфильтрат. Лечение: антибиотики и сибиреязвенный иммуноглобулин. Для антибактериальной терапии препарат выбора – пенициллин. Профилактика. Для специфической профилактики используют живую сибиреязвенную вакцину. Для экстренной профилактики назначают сибиреязвенный иммуноглобулин. Преципитирующая сибиреязвенная сыворотка. Получена из крови кролика, гипериммунизированного культурой В. anthracis. Применяется для постановки реакции термопреципитации по Асколи. Сибиреязвенная живая вакцина СТИ. Высушенную взвесь живых спор В. anthracis авирулентного бескапсульного штамма. Применяется для профилактики сибирской язвы. Противосибиреязвенный иммуноглобулин. Гамма-глобулиновая фракция сыворотки крови лошади, гипериммунизированной живой сибиреязвенной вакциной и вирулентным штаммом В.anthracis, используется с профилактической и лечебной целью.
|
|
Билет 23 1. Плазмиды бактерий Плазмиды- экстрахромосомный генетический материал (ДНК), более просто устроенные по сравнению с вирусами организмы, наделяющие бактерии дополнительными полезными свойствами. По молекулярной массе плазмиды значительно меньше хромосомной ДНК, содержат от 40 до 50 генов. Их выделение в отдельный класс определяется существенными отличиями от вирусов. 1.Среда их обитания- только бактерии (среди вирусов , кроме вирусов бактерий- бактериофагов имеются вирусы растений и животных). 2.Плазмиды сосуществуют с бактериями, наделяя их дополнительными свойствами. У вирусов эти свойства могут быть только у умеренных фагов при лизогении бактерий, чаще же всего вирусы вызывают отрицательный последствия, лизис клеток. 3.Геном представлен двунитевой ДНК. 4.Плазмиды представляют собой “голые” геномы, не имеющие никакой оболочки, их репликация не требует синтеза структурных белков и процессов самосборки. Плазмиды могут распространяться по вертикали (при клеточном делении) и по горизонтали, прежде всего путем конъюгационного переноса. В зависимости от наличия или отсутствия механизма самопереноса (его контролируют гены tra- оперона) выделяют конъюгативные и неконъюгативные плазмиды. Плазмиды могут встраиваться в хромосому бактерий- интегративные плазмиды или находиться в виде отдельной структуры- автономные плазмиды ( эписомы). Классификация и биологическая роль плазмид. Функциональная классификация плазмид основана на свойствах, которыми они наделяют бактерии. Среди них- способность продуцировать экзотоксины и ферменты, устойчивость к лекарственным препаратам, синтез бактериоцинов. Основные категории плазмид. 1.F- плазмиды - донорские функции, индуцируют деление (от fertility - плодовитость). Интегрированные F - плазмиды- Hfr- плазмиды (высокой частоты рекомбинаций). 2.R- плазмиды (resistance) - устойчивость к лекарственным препаратам. 3.Col- плазмиды- синтез колицинов (бактериоцинов)- факторов конкуренции близкородственных бактерий (антогонизм). На этом свойстве основано колицинотипирование штаммов. 4.Hly- плазмиды- синтез гемолизинов. 5.Ent- плазмиды- синтез энтеротоксинов. 6.Tox- плазмиды- токсинообразование. Близкородственные плазмиды не способны стабильно сосуществовать, что позволило объединить их по степени родства в Inc- группы (incompatibility- несовместимость). Биологическая роль плазмид многообразна, в том числе: - контроль генетического обмена бактерий; - контроль синтеза факторов патогенности; - совершенствование защиты бактерий. Бактерии для плазмид- среда обитания, плазмиды для них- переносимые между ними дополнительные геномы с наборами генов, благоприятствующих сохранению бактерий в природе. 2. Иммунитет. Классификация по этиологии Иммунитет – это способ защиты организма от генетически чужеродных веществ – антигенов экзогенного и эндогенного происхождения, направленный на поддержание и сохранение гомеостаза, структурной и функциональной целостности организма, биологической (антигенной)индивидуальности каждого организма и вида в целом. Различают несколько основных видов иммунитета. Врожденный, иди видовой, иммунитет, он же наследственный, генетический, конституциональный — это выработанная в процессе филогенеза генетически закрепленная, передающаяся по наследству невосприимчивость данного вида и его индивидов к какому-либо антигену (или микроорганизму), обусловленная биологическими особенностями самого организма, свойствами данного антигена, а также особенностями их взаимодействия. Примером может служить невосприимчивость человека к некоторым возбудителям, в том числе к особо опасным для сельскохозяйственных животных (чума крупного рогатого скота), нечувствительность человека к бактериофагам, поражающим клетки бактерий. Видовой иммунитет может быть :абсолютным и относительным. Например, нечувствительные к столбнячному токсину лягушки могут реагировать на его введение, если повысить температуру их тела. Белые мыши, не чувствительные к какому-либо антигену, приобретают способность реагировать на него, если воздействовать на них иммунодепрессантами или удалить у них центральный орган иммунитета — тимус. Приобретенный иммунитет — это невосприимчивость к антигену чувствительного к нему организма человека, животных и пр., приобретаемая в процессе онтогенеза в результате естественной встречи с этим антигеном организма, например, при вакцинации. Примером естественного приобретенного иммунитета у человека может служить невосприимчивость к инфекции, возникающая после перенесенного заболевания, так называемый постинфекционный иммунитет (например, после брюшного тифа, дифтерии и других инфекций), а также «проиммуниция», т. е. приобретение невосприимчивости к ряду микроорганизмов, обитающих в окружающей среде и в организме человека и постепенно воздействующих на иммунную систему своими антигенами. Приобретенный иммунитет может быть :Активный иммунитет обусловлен активной реакцией, активным вовлечением в процесс иммунной системы при встрече с данным антигеном (например, поствакцинальный, постинфекционный иммунитет), а пассивный иммунитет формируется за счет введения в организм уже готовых иммунореагентов, способных обеспечить защиту от антигена. К таким иммунореагентам относятся антитела, т. е. специфические иммуноглобулины и иммунные сыворотки, а также иммунные лимфоциты. В связи с этим различают клеточный, гуморальный, клеточно-гуморальный и гуморально-клеточ-ный иммунитет. Примером клеточного иммунитета может служить противоопухолевый, а также трансплантационный иммунитет, когда ведущую роль в иммунитете играют цитотоксические Т-лимфоциты-киллеры; иммунитет при ток-синемических инфекциях (столбняк, ботулизм, дифтерия) обусловлен в основном антителами (антитоксинами); при туберкулезе ведущую роль играют иммунокомпетентные клетки (лимфоциты, фагоциты) с участием специфических антител; при некоторых вирусных инфекциях (натуральная оспа, корь и др.) роль в защите играют специфические антитела, а также клетки иммунной системы. От природы и свойств антигена пользуются также такой терминологией: антитоксический, противовирусный, противогрибковый, противобактериальный, противопротозойный, трансплантационный, противоопухолевый и другие виды иммунитета. Активный иммунитет, может поддерживаться, сохраняться либо в отсутствие, либо только в присутствии антигена в организме. В первом случае антиген играет роль пускового фактора, а иммунитет называют стерильным. Во втором случае иммунитет трактуют как нестерильный. Примером стерильного иммунитета является поствакцинальный иммунитет при введении убитых вакцин, а нестерильного— иммунитет при туберкулезе, который сохраняется только в присутствии в организме микобактерий туберкулеза. Иммунитет (резистентность к антигену) может быть системным, т. е. генерализованным, и местным, при котором наблюдается более выраженная резистентность отдельных органов и тканей, например слизистых верхних дыхательных путей (поэтому иногда его называют мукозальным). 3.клостридии столбняка. Свойства, токсины, лабораторная диагностика, профилактика и терапия. Столбняк — тяжелая раневая инфекция, вызываемая Clostridium tetani, характеризуется поражением нервной системы, приступами тонических и клонических судорог. Таксономия. С. tetani относится к отделу Firmicutes, роду Clostridium. Морфологические свойства. Возбудитель - подвижная (перитрих) грамположительная палочка, образует споры, чаще круглые, реже овальные, споры расположены терминально. В культуре старше 24 ч бактерии становятся грамотрицательными. Капсул не образуют. Культуральные свойства. Облигатный анаэроб. На жидких питательных средах бактерии растут придонно, продуцируя сильный экзотоксин. На плотных питательных средах образуют прозрачные или слегка сероватые колонии с шероховатой поверхностью. Не расщепляют углеводов, обладают слабым протеолитическим действием. Антигенная структура и токсинообразование. По жгутиковому Н-антигену делится на 10 сероваров; О-антиген является общим для всех представителей вида. Возбудитель продуцирует два патогенных растворимых антигена — тетанолизин и тетаноспазмин, составляющих две фракции столбнячного экзотоксина. Факторы патогенности. Основным фактором патогенности является экзотоксин. Тетанолизин и тетаноспазмин оказывают соответственно гемолитическое (вызывает лизис эритроцитов) и спастическое (вызывает непроизвольное сокращение мышц) действие. Резистентность. Являясь нормальным обитателем кишечника животных, человека, клостридии попадают в окружающую среду, в почву с фекалиями, ще в виде спор могут сохраняться годами. Споры столбнячной палочки отличаются термоустойчивостью: при кипячении погибают лишь через 50—60 мин.. Эпидемиология и патогенез. Заражение происходит при проникновении возбудителя в организм через дефекты кожи и слизистых оболочек при ранениях (боевых, производственных, бытовых), ожогах, обморожениях, через операционные раны, после инъекций. При инфицировании пуповины возможно развитие столбняка у новорожденных («пупочный столбняк»). Патогенез. Главным патогенетическим фактором является столбнячный токсин. Палочки столбняка остаются в раневой ткани, т.е. на месте внедрения, и не распространяются по организму. От места размножения возбудителя токсин распространяется по кровеносным и лимфатическим сосудам, по нервным стволам, достигает спинного и продолговатого мозга и поражает нервные окончания синапсов, секретирующих медиаторы (ацетилхолин), в результате чего нарушается проведение импульсов по нервным волокнам. Клиника. Инкубационный период составляет в среднем 6— 14 дней. У больных наблюдаются спазм жевательных мышц, затрудненное глотание, напряжение мышц затылка, спины (туловище принимает дугообразное положение — опистотонус), груди и живота. Характерны постоянные мышечные боли, повышенная чувствительность к различным раздражителям, частые генерализованные судороги. Болезнь протекает при повышенной температуре тела и ясном сознании. Иммунитет. После перенесенной болезни иммунитет не вырабатывается. От матери, вакцинированной против столбняка, новорожденным передается непродолжительный пассивный антитоксический иммунитет. Микробиологическая диагностика. Для бактериологического исследования берут материал из раны и очагов воспаления, а также кровь. В культурах выявляют столбнячный токсин, проводя опыт на мышах, у которых развивается характерная клиническая картина. Обнаружение столбнячного токсина при наличии грамположительных палочек с круглыми терминальными спорами позволяет сделать заключение, что в исследуемом материале присутствует С. tetani. Лечение. Адсорбированный столбнячный анатоксин. Получен путем обезвреживания формалином столбнячного токсина с последующей его очисткой, концентрацией и адсорбцией на гидрате оксида алюминия. Входит в состав ассоциированной коклюшно-дифтерийно-столбнячной вакцины и других препаратов. Применяется для активной иммунизации против столбняка. Противостолбнячная сыворотка. Получена из крови лошадей, гинериммунизированных столбнячным анатоксином. Применяется для профилактики и лечения столбняка.. Иммуноглобулин человеческий противостолбнячный. Получен из гамма-глобулиновой фракции крови людей-доноров, ревакцинированных очищенным столбнячным анатоксином. Применяется для пассивной экстренной профилактики столбняка в сочетании со столбнячным анатоксином при повреждениях кожных покровов, а также для лечения начавшегося заболевания. Профилактика: При обширных травмах необходимо обратиться к врачу. Проводится хирургическая обработка раны. Надежным способом защиты от столбняка является специфическая профилактика, которая состоит в проведении плановой и экстренной иммунизации. Экстренная пассивная иммунизация осуществляется у привитых детей и взрослых в случаях травм, ожогов и обморожений путем введения 0,5 мл сорбированного столбнячного анатоксина; непривитым вводят 1 мл столбнячного анатоксина и человеческий иммуноглобулин. Для создания искусственного активного иммунитета применяют адсорбированный столбнячный анатоксин в составе вакцин АКДС и АДС или секстанатоксина. Вакцинацию начинают с 3—5-месячного возраста и затем периодически проводят ревакцинации. |
Билет 24 1. Методы культивирования вирусов Для культивирования вирусов используют культуры клеток, куриные эмбрионы и чувствительных лабораторных животных. Культуры клеток готовят из тканей животных или человека. Культуры подразделяют на первичные (неперевиваемые), полуперевиваемые и перевиваемые. Приготовление первичной культуры клеток складывается из нескольких последовательных этапов: измельчения ткани, разъединения клеток путем трипсинизации, отмывания полученной однородной суспензии изолированных клеток от трипсина с последующим суспендированием клеток в питательной среде, обеспечивающей их рост, например в среде 199 с добавлением телячьей сыворотки крови. Перевиваемые культуры в отличие от первичных адаптированы к условиям, обеспечивающим им постоянное существование in vitro, и сохраняются на протяжении нескольких десятков пассажей. Перевиваемые однослойные культуры клеток приготовляют из злокачественных и нормальных линий клеток, обладающих способностью длительно размножаться in vitro в определенных условиях. К ним относятся злокачественные клетки HeLa, первоначально выделенные из карциномы шейки матки, Нер-3 (из лимфоидной карциномы), а также нормальные клетки амниона человека, почек обезьяны и др. К полуперевиваемым культурам относятся диплоидные клетки человека. Они представляют собой клеточную систему, сохраняющую в процессе 50 пассажей (до года) диплоидный набор хромосом, типичный для соматических клеток используемой ткани. Диплоидные клетки человека не претерпевают злокачественного перерождения и этим выгодно отличаются от опухолевых. О размножении (репродукции) вирусов в культуре клеток судят по цитопатическому действию (ЦПД), которое может быть обнаружено микроскопически и характеризуется морфологическими изменениями клеток. Характер ЦПД вирусов используют как для их обнаружения (индикации), так и для ориентировочной идентификации, т. е. определения их видовой принадлежности. Один из методов индикации вирусов основан на способности поверхности клеток, в которых они репродуцируются, адсорбировать эритроциты — реакция гемадсорбции. Для ее постановки в культуру клеток, зараженных вирусами, добавляют взвесь эритроцитов и после некоторого времени контакта клетки промывают изотоническим раствором хлорида натрия. На поверхности пораженных вирусами клеток остаются прилипшие эритроциты. Реакция гемагглютинации (РГ). Применяется для обнаружения вирусов в культуральной жидкости культуры клеток либо хорионаллантоисной или амниотической жидкости куриного эмбриона. Количество вирусных частиц определяют методом титрования по ЦПД в культуре клеток. Для этого клетки культуры заражают десятикратным разведением вируса. После 6—7-дневной инкубации их просматривают на наличие ЦПД. За титр вируса принимают наибольшее разведение, которое вызывает ЦПД в 50 % зараженных культур. Титр вируса выражают количеством цитопатических доз. Более точным количественным методом учета отдельных вирусных частиц является метод бляшек. Некоторые вирусы можно обнаружить и идентифицировать по включениям, которые они образуют в ядре или цитоплазме зараженных клеток. Куриные эмбрионы. Куриные эмбрионы по сравнению с культурами клеток значительно реже бывают контаминированы вирусами и микоплазмами, а также обладают сравнительно высокой жизнеспособностью и устойчивостью к различным воздействиям. Для получения чистых культур риккетсий, хламидий. и ряда вирусов в диагностических целях, а также для приготовления разнообразных препаратов (вакцины, диагностикумы) используют 8—12-дневные куриные эмбрионы. О размножении упомянутых микроорганизмов судят по морфологическим изменениям, выявляемым после вскрытия эмбриона на его оболочках. О репродукции некоторых вирусов, например гриппа, оспы, можно судить по реакции гемагглютинации (РГА) с куриными или другими эритроцитами. К недостаткам данного метода относятся невозможность обнаружения исследуемого микроорганизма без предварительного вскрытия эмбриона, а также наличие в нем большого количества белков и других соединений, затрудняющих последующую очистку риккетсий или вирусов при изготовлении различных препаратов. Лабораторные животные. Видовая чувствительность животных к определенному вирусу и их возраст определяют репродуктивную способность вирусов. Во многих случаях только новорожденные животные чувствительны к тому или иному вирусу (например, мыши-сосунки — к вирусам Коксаки). Преимущество данного метода перед другими состоит в возможности выделения тех вирусов, которые плохо репродуцируются в культуре или эмбрионе. К его недостаткам относятся контаминация организма подопытных животных посторонними вирусами и микоплазмами, а также необходимость последующего заражения культуры клеток для получения чистой линии данного вируса, что удлиняет сроки исследования. 2. Формы инфекции. Экзогенная, эндогенная, очаговая и генерализованная. Инфекция-совокупность физиологических и патологических процессов в макроорганизме,в результате его взаимодействия с микроорганизмом. Инфекционный процесс-антогонистическое взаимодействие макро- и микроорганизма. Инфекционное заболевание-крайнее проявление инфекции с ярковыраженными антогонистическими взаимоотношениями. Периоды:1.Заражение.2.Инкубационный период- от момента заражения до первых клинических признаков (процесс активного размножения возбудителя).3.Продромальный период (предвестников) характеризуется общими неспецифическими проявлениями- недомоганием, головной болью, повышением температуры и другими симптомами преимущественно токсического генеза.4.Период развития (разгара) болезни характеризуется типичными (специфическими) для данной инфекции клиническими проявлениями.5.Период угасания проявлений6.Выздоровление/летальный исход. Инфекция делится на:1.Эндоинфекция(активация собственной микрофлоры по какой то причине).2.Экзоинфекция-возбудитель попадает в организм несколькими путями(воздушно-капельный;Контактный(прямой-слизистые,непрямой-через одежду ложку);алементарный(пища,воздух,вода);трансмиссивный(через укус насекомого). Инфекция делится на:Смешанная(несколько возбудителей вызывают инфекцию);Моноинфекция(1 возбудитель);Вторичная инфекция(наслоение 1-го заболевания на другое);Суперинфекция(очень много 1-го микроба);Реинфекция( повторное заболевание новой инфекцией при выздоровлении);Рецедив(повторное заболевание тем же самым заболеванием);Престирующая инфекция(в сост.покоя-хламидиоз). Требуются определенные условия для реализации: - достаточная доза микроорганизмов (понятие о критических дозах). Чума- несколько бактериальных клеток, дизентерия- десятки, для некоторых возбудителей- тысячи- сотни тысяч; - естественный путь проникновения. Существует понятие о входных воротах инфекции, различных для различных групп инфекций- раневых, респираторных, кишечных, урогенитальных с различными механизмами заражения (глаза, кожа, дыхательные пути, желудочно- кишечный тракт, мочеполовая система и др.); - характеристики возбудителя, его болезнетворные свойства, способность преодолевать защитные механизмы хозяина; - состояние организма хозяина (наследственность- гетерогенность человеческой популяции по восприимчивости к инфекции, пол, возраст, состояние иммунной, нервной и эндокринной систем, образ жизни, природные и социальные условия жизни человека и др.). Патогенность - потенциальная,генетически обусловленная способность микроорганизма вызывать инфекционное заболевание.Этапы:1.Адгезия,колонизация.2.Инвазивность,агрессивность(ферменты агрессии-гиалуронидаза,плазмакоагулаза,коллагеназа,нейраминидаза,фибринолизин,лецитиназа).3.повреждающее действие на органы и системы.4.Противодействие защитным силам макроорганизма.(А-протеин стафилококка,капсула,Vi-АГ брюшнотифозной палочки). Вирулентность – мера патогенности микробов, способных вызывать заболевание+скорость размножения и распространения.Измеряется в DLM,LD50,DCL. Инфицирующая доза-минимальное кол-во микробов,способное вызывать заболевание. По способности вызывать заболевания микроорганизмы можно разделить на патогенные, условно- патогенные, непатогенные. Факторами патогенности считают токсины: Экзотоксины продуцируются во внешнюю среду (организм хозяина), обычно белковой природы,высокая избирательность и точечность действия,термолабильны,обезвреживаются формальдегидом,высокая антигенность, у Гр «-» и «+» бактерий,могут проявлять ферментативную активность. По механизму действия делятся на: цитотоксины (блокируют синтез белка), мембранотоксины (повышают проницаемость мембран эритроцитов и лейкоцитов;гемолизины, лейкоцидины), функциональные блокаторы (активируют аденилатциклазу;холероген), эксфолианты(нарушают межклеточное взаимодействие). Эндотоксины высвобождаются только при гибели бактерий, характерны для грамотрицательных бактерий, представляют собой сложные химические соединения клеточной стенки (ЛПС),термостабилен; избирательные и токсические свойства низкие,частично обезвреживаются формальдегидом,антигенность слабая. 3. Шигеллы. Свойства, лабораторная диагностика, профилактика. Род Shigella включает 4 вида: S. dysenteriae — 12 сероваров, S.flexneri — 9 сероваров, S. boydii — 18 сероваров, S. sonnei — 1 серовар. Морфология. Шигеллы представлены неподвижными палочками. Спор и капсул не образуют. Культуральные свойства. Хорошо культивируются на простых питательных средах. На плотных средах образуют мелкие гладкие, блестящие, полупрозрачные колонии; на жидких — диффузное помутнение. Жидкой средой обогащения является селенитовый бульон. У S. sonnei отмечена при росте на плотных средах S R-диссоциация. Биохимическая активность: слабая; отсутствие газообразования при ферментации глюкозы, отсутствие продукции сероводорода, отсутствие ферментации лактозы. Резистентность. Наиболее неустойчив во внешней среде вид S. dysenteriae. Шигеллы переносят высушивание, низкие температуры, быстро погибают при нагревании. S. sonnei в молоке способны не только длительно переживать, но и размножаться. У S. dysenteriae отмечен переход в некультивируемую форму. Антигенная структура. Соматический О-антиген, в зависимости от строения которого происходит их подразделение на серовары, a S. flexneri внутри сероваров подразделяется на подсеровары. S. sonnei обладает антигеном 1-й фазы, который является К-антигеном. Факторы патогенности. Способность вызывать инвазию с последующим межклеточным распространением и размножением в эпителии слизистой толстого кишечника. Функционирование крупной плазмиды инвазии, которая имеется у всех 4 видов шигелл. Плазмида инвазии детерминирует синтез белков, входящих в состав наружной мембраны, которые обеспечивают процесс инвазии слизистой. Продуцируют шига и шигаподобные белковые токсины. Эндотоксин защищает шигеллы от действия низких значений рН и желчи. Эпидемиология: Заболевания - шигеллезы, антропонозы с фекально-оральным механизмом передачи. Заболевание, вызываемое S. dysenteriae, имеет контактно-бытовой путь передачи. S. flexneri — водный, a S. sonnei — алиментарный. Патогенез и клиника: Инфекционные заболевания, характеризующиеся поражением толстого кишечника, с развитием колита и интоксикацией. Шигеллы взаимодействуют с эпителием слизистой толстой кишки. Прикрепляясь инвазинами к М-клеткам, шигеллы поглощаются макрофагами. Взаимодействие шигелл с макрофагами приводит к их гибели, следствием чего является выделение ИЛ-1, который инициирует воспаление в подслизистой. При гибели шигелл происходит выделение шига токсинов, действие которых приводит к появлению крови в испражнениях. Иммунитет. Секреторные IgA, предотвращающие адгезию, и цитотоксическая антителозависимая активность лимфоцитов. Микробиологическая диагностика. Бактериологический: материалом для исследования - испражнения. Для посева отбираются гнойно-кровяные образования из кала, которые при диагностике заболевания высеваются на лактозосодержащие дифференциальные питательные плотные среды. В случае выявления бактерионосителей посев испражнений проводится в селенитовый бульон с выделением возбудителя на плотных лактозосодержащих дифференциальных питательных средах. Среди выросших на этих средах отбирают лактозонегативные колонии, которые идентифицируют до вида и серовара, а выделенные культуры S. flexneri — до подсероваров, S. sonnei — до хемоваров. В качестве вспомогательного используют серологический метод с постановкой РНГА. Лечение и профилактика: Для лечения - бактериофаг орального применения, антибиотики после определения антибиотикограммы; в случае возникновения дисбактериоза — препараты пробиотиков для коррекции микрофлоры. Не специфическая профилактика.
|
|
|
Билет 25 1.Химиотерапия вирусных инфекций. Химиотерапия ВИЧ-инфекции: 1)Зидовудин,ставудин,фосфазид – Нуклеозидные ингибиторы обратной транскриптазы. 2)Невирапин, ифавиренц,делавердин - Ненуклеозидные ингибиторы обратной транскриптазы. 3)Саквинавир, ритонавир, индинавир, ампренавир – Ингибиторы протеазы ВИЧ. Химиотерапия Герпетических инфекций: 1)Ацикловир (зовиракс)- герпес 1, 2 типов,опоясывающий лишай.2)Ганцикловир- герпес 1 типа,цитомегалия.Механизм действия: Конкурентное взаимодействие с вирусной тимидинкинзой,ингибирование вирусной ДНК-полимеразы. 1)Флореналь- Герпес 1, 2 типа,Опоясывающий лишай.Механизм действия: Вирулицидное действие. 1)Бонафтон – Герпес 1, 2 типа,опоясывающий лишай.Механизм действия: Нарушение синтеза вирусных белков и сборки вируса. Химиотерапия гриппа и ОРВИ: 1)Амантадин,ремантадин-Грипп А.2)Дейтифорин- Грипп А,парагрипп,РС-инфекция. Механизм: Затруднение освобождения рибонуклеопротеида от матриксного белка и начала транскрипции. 1)озельтамивир(тамифлю)- Грипп А, В.Механизм: Ингибиторы нейраминидазы. 1)Арбидол- Грипп А, В,другие ОРВИ.Механизм: Ингибирует слияние липидной оболочки вируса с клеточной мембраной, обладает иммуностимулирующим и интерферониндуцирующим действием. 1)Оксолин- Грипп, риновирусные инфекции.Механизм:Вирулицидное действие. 1)Виразол- Грипп А, В, парагрипп, эпидемический паротит,реовирусная инфекция.Механизм: Подавление синтеза РНК и вирусспецифических белков. 2.Основные клетки иммунной системы: Т и В лимфоциты, макрофаги, антигенпрезетирующие клетки. К клеткам иммунной системы относят лимфоциты, макрофаги и другие антиген- представляющие клетки ,а также клеток, не имеющих основных поверхностных маркеров Т- и В- лимфоцитов. По функциональным свойствам все иммунокомпетентные клетки разделяют на эффекторные и регуляторные. Взаимодействие клеток в иммунном ответе осуществляется с помощью гуморальных медиаторов - цитокинов. Основные клетки иммунной системы- Т- и В- лимфоциты. Лимфоциты. В организме лимфоциты постоянно рециркулируют между зонами скопления лимфоидной ткани. Расположение лимфоцитов в лимфоидных органах и их миграция по кровеносному и лимфатическому руслу строго упорядочены и связаны с функциями различных субпопуляций. По наличию поверхностных CD маркеров лимфоциты разделяют на функционально различные популяции и субпопуляции, прежде всего на Т- (тимусзависимые, прошедшие первичную дифференцировку в тимусе) лимфоциты и В - лимфоциты. Т- лимфоциты. Локализация:в Т- зависимых зонах периферических лимфоидных органов (периартикулярно в белой пульпе селезенки и паракортикальных зонах лимфоузлов). Функции: распознают процессированный и представленный на поверхности антиген представляющих клеток антиген. Они отвечают за клеточный иммунитет, иммунные реакции клеточного типа. Отдельные субпопуляции помогают В- лимфоцитам реагировать на Т- зависимые антигены выработкой антител. Происхождение и созревание: единая стволовая клетка костного мозга, она генерирует два типа клеток- предшественников- лимфоидную стволовую клетку и предшественника клеток красной крови, от которой происходят и клетки- предшественники лейкоцитов и макрофагов. Образование и созревание осуществляется в центральных органах иммунитета (для Т- лимфоцитов- в тимусе). Клетки- предшественники Т- лимфоцитов попадают в тимус, где пре- Т- клетки (тимоциты) созревают, пролиферируют и проходят дифференцировку на отдельные субклассы в результате взаимодействия с эпителиальными и дендритными клетками стромы и воздействия гормоноподобных полипептидных факторов, секретируемых эпителиальными клетками тимуса (тимопоэтин). При дифференцировке Т- лимфоциты приобретают определенный набор мембранных CD- маркеров. Т-клетки разделяют на субпопуляции в соответствии с их функцией и профилем CD- маркеров. Т- лимфоциты распознают антигены с помощью двух типов мембранных гликопротеинов- Т- клеточных рецепторов (семейство Ig- подобных молекул) и CD3, нековалентно связанных между собой. Они распознают пептидные фрагменты, представляемые им АПК через комплекс чужеродных веществ с соответствующим белком главной системы гистосовместимости 1 и 2 класса. Выделяют три основные группы Т- лимфоцитов- помощники (активаторы), эффекторы, регуляторы. Первая группа- помощники (активаторы):1. Т- хелперы1 несут рецепторы CD4 (как и Т- хелперы2) и CD44, отвечают за созревание Т- цитотоксических лимфоцитов (Т- киллеров), активируют Т- хелперы2 и цитотоксическую функцию макрофагов, секретируют ИЛ-2, ИЛ-3 и другие цитокины. 2. Т- хелперы2 имеют общий для хелперов CD4 и специфический CD28 рецепторы, обеспечивают пролиферацию и дифференцировку В- лимфоцитов в антителпродуцирующие (плазматические) клетки, синтез антител, тормозят функцию Т- хелперов1, секретируют ИЛ-4, ИЛ-5 и ИЛ-6. 3. Индукторы Т- хелперов несут CD29, отвечают за экспрессию антигенов HLA класса 2 на макрофагах и других А- клетках. 4. Индукторы Т- супрессоров несут CD45 специфический рецептор, отвечают за секрецию ИЛ-1 макрофагами, активацию дифференцировки предшественников Т- супрессоров. Вторая группа- Т- эффекторы: 5. Т- цитотоксические лимфоциты (Т- киллеры). Имеют специфический рецептор CD8, лизируют клетки- мишени, несущие чужеродные антигены или измененные аутоантигены (трансплантант, опухоль, вирус и др.). ЦТЛ распознают чужеродный эпитоп вирусного или опухолевого антигена в комплексе с молекулой класса 1 HLA в плазматической мембране клетки- мишени. Третья группа- Т-клетки- регуляторы: 6. Т- супрессоры имеют важное значение в регуляции иммунитета, обеспечивая подавление функций Т- хелперов 1 и 2, В- лимфоцитов. Имеют рецепторы CD11, CD8. Их активация происходит в результате непосредственной стимуляции антигеном без существенного участия главной системы гистосовместимости. 7. Т- контсупрессоры. Имеют рецептор к особому лейкину. Способствуют подавлению функций Т- супрессоров, вырабатывают резистентность Т- хелперов к эффекту Т- супрессоров. В- лимфоциты. Функция В- клеток- эффекторное участие в гуморальных иммунных реакциях, дифференциация в результате антигенной стимуляции в плазматические клетки, продуцирующие антитела. Образование В- клеток у плода происходит в печени, в дальнейшем- в костном мозге. Процесс созревания В- клеток осуществляется в две стадии:Антиген -независимая фаза. В- лимфоцит в процессе созревания проходит стадию пре- В- лимфоцита- активно пролиферирующей клетки. Следующая стадия- незрелый В- лимфоцит характеризуется появлением рецепторного IgM на поверхности. Конечная стадия - образование зрелого В- лимфоцита, который может иметь два мембранных рецептора с одинаковой антигенной специфичностью - IgM и IgD. Зрелые В- лимфоциты покидают костный мозг и заселяют селезенку, лимфоузлы и другие скопления лимфоидной ткани, где их развитие задерживается до антиген- зависимой дифференцировки. Антиген- зависимая дифференцировка включает активацию, пролиферацию и дифференцировку В- клеток в плазматические клетки и В- клетки памяти. Активация осуществляется различными путями, что зависит от свойств антигенов и участия других клеток ( макрофагов, Т- хелперов). Большинство антигенов, индуцирующих синтез антител, для индукции иммунного ответа требуют участия Т- клеток- тимус- зависимые антигены. Тимус- независимые антигены (ЛПС, высокомолекулярные синтетические полимеры) способны стимулировать синтез антител без помощи Т- лимфоцитов. В- лимфоцит с помощью своих иммуноглобулиновых рецепторов распознает и связывает антиген. Одновременно с В- клеткой антиген по представлению макрофага распознается Т- хелпером (Т- хелпером 2), который активируется и начинает синтезировать факторы роста и дифференцировки. Активированный этими факторами В- лимфоцит претерпевает ряд делений и одновременно дифференцируется в плазматические клетки, продуцирующие антитела. Активация В- лимфоцитов может осуществляться:- Т- зависимым антигеном при участии белков МНС класса 2 Т- хелпера;- Т- независимым антигеном, имеющим в составе митогенные компоненты; - поликлональным активатором (ЛПС);- анти- мю иммуноглобулинами;- Т- независимым антигеном, не имеющим митогенного компонента. Кооперация клеток в иммунном ответе:1. Поглощение и процессинг антигена макрофагом.2. Представление процессированного антигена макрофагом с помощью белка главной системы гистосовместимости класса 2 Т- хелперам.3. Узнавание антигена Т- хелперами и их активация.4. Узнавание антигена и активация В- лимфоцитов.5. Дифференциация В- лимфоцитов в плазматические клетки, синтез антител.6. Взаимодействие антител с антигеном, активация систем комплемента и макрофагов, интерферонов.7. Представление при участии белков МНС класса 1 чужеродных антигенов Т- киллерам, разрушение инфицированных чужеродными антигенами клеток Т- киллерами.8. Индукция Т- и В- клеток иммунной памяти, способных специфически распознавать антиген и участвовать во вторичном иммунном ответе ( антигенстимулированные лимфоциты). Клетки иммунной памяти. Поддержание долгоживущих и метаболически малоактивных клеток памяти, рециркулирующих в организме, является основой длительного сохранения приобретенного иммунитета. Состояние иммунной памяти обусловлено не только длительностью жизни Т- и В- клеток памяти, но и их антигенной стимуляцией. Длительное сохранение антигенов в организме обеспечивается дендритными клетками (депо антигенов), сохраняющими их на своей поверхности. Дендритные клетки - популяции отросчатых клеток лимфоидной ткани костномозгового (моноцитарного) генеза, представляющая антигенные пептиды Т- лимфоцитам и сохраняющая антигены на своей поверхности. К ним относятся фолликулярные отросчатые клетки лимфоузлов и селезенки, клетки Лангерханса кожи и дыхательных путей, М- клетки лимфатических фолликулов пищеварительного тракта, дендритные эпителиальные клетки тимуса. 3.Легеонелы. Свойства и экология. Заболевания. Лаб. диагностика. Болезнь легионеров— группа инфекционных болезней, вызываемых Legionella pneumophila, характеризующихся поражением респираторного тракта, развитием тяжелых пневмоний и сопровождающихся нарушениями со стороны ЦНС и почек. Морфологические свойства: семейство Legionellaceae, род Legionella. Грамотрицательные палочки. Спор не образуют. Наличие внутренней и внешней мембран; полисахаридная капсула отсутствует; имеют внутриклеточные жировые вакуоли, а также множество рибосом. Нуклеоид диффузно распределен в цитоплазме. Геномная ДНК. Аэробы. Культуральные свойства: требовательны к условиям культивирования. Растут при определенном наборе аминокислот, ростовых факторов, рН среды и температуры на искусственных питательных средах. Являются факультативными внутриклеточными паразитами, поэтому растут в желточном мешке куриных эмбрионов, в культуре клеток животных. На плотной среде образуют характерные колонии с коричневым пигментом. Ферментативная активность: сложная система: набор протеолитических ферментов, эстераз, гликолитических ферментов. Антигенная структура: достаточно сложная, основными антигенами являются типо- и группоспецифические. По антигенам выделяют не менее 8 серогрупп. Факторами патогенности являются термостабильный белково-полисахаридный эндотоксин, проявляющийся гемолитической активностью, и цитолизин, обладающий цитотоксическим, а также протеолитическим действием. Резистентность: устойчивы к действию физических и химических факторов. Чувствительны к антибиотикам (рифампицин, эритромицин). Патогенез и клиника. Входные ворота инфекции — дыхательные пути. Возбудитель вызывает пневмонию. При гибели бактерий высвобождается эндотоксин, который вызывает интоксикацию, обуславливает системное поражение с дыхательной и почечной недостаточностью. Выделяют три клинические формы: 1) болезнь легионеров, протекающую с тяжелой пневмонией; 2) лихорадка Понтиак — респираторное заболевание без пневмонии; 3) лихорадка Форт-Брагг — острое лихорадочное заболевание с экзантемой. Заболевание начинается остро, протекает с повышенной температурой, ознобом, головными болями, кашлем с мокротой. Эпидемиология: обитают в водоемах, системах водоснабжения. Иммунитет: выраженный клеточный характер, штаммоспецифичен. Микробиологическая диагностика: микробиологические и серологические исследования: обнаружение на 2е сутки антигенов в крови и в моче (в ИФА, РИА с помошью моноклональных антител), обнаружение через 1-3 недели антител в крови (ИФА). Применяют генодиагностику (ПЦР), а также выявление возбудителя в мокроте, слизи, биоптатах. Лечение: Антибиотики: (эритромицин + рифампицин).Фторхинолоны. Профилактика. Специфической нет. Неспецифическая – сан.-гиг. профилактика. |
Билет 26 1 .Санитарно-показательные бактерии. Понятие о микробном числе воды, воздуза, почвы. Загрязненность воды определяется по общей микробной обсемененности и обнаружению санитарно-показательных микроорганизмов — индикаторов наличия выделений человека или животных. В воде регистрируют кишечную палочку, БГКП (колиформные палочки), энтерококк, стафилококки; На основании количественного выявления этих санитарно-показательных бактерий вычисляются индекс БГКП (число БГКП в 1 л воды), перфрингенс-титр, титр энтерококка и т.д. Так, например, титр энтерококка воды — это наименьшее количество воды, в котором определяется энтерококк. К бактериям группы кишечной палочки относят грамотрицательные палочки, сбраживающие с образованием кислоты и газа лактозу или глюкозу при температуре 37°С в течение 24-48 ч и не обладающие оксидазной активностью. Наиболее часто этот показатель применяют как индикатор фекального загрязнения воды. Другой сходный показатель фекального загрязнения — общие колиформные бактерии: грамотрицательные, оксида-заотрицательные палочки, ферментирующие лактозу или маннит (глюкозу) с образованием альдегида, кислоты и газа при температуре 37°С в течение 24 часов. Вместо последнего термина предлагается использовать термин «бактерии семейства Enterobacteriaceae», так как все бактерии этого семейства имеют индикаторное значение. К бактериям семейства Enterobacteriaceae относятся грамотрицательные, оксидазаотрицательные палочки, растущие на лактозосодержащих средах типа среды Эндо и ферментирующие глюкозу до кислоты и газа при температуре 37°С в течение 24 часов; колиформные бактерии (палочки). При бактериальном загрязнении воды свыше допустимых норм следует провести дополнительное исследование на наличие бактерий — показателей свежего фекального загрязнения. К таким бактериям относят термотолерантные колиформные бактерии, фекальные кишечные палочки, ферментирующие лактозу до кислоты и газа при температуре 44 °С в течение 24 часов и не растущие на нитратной среде. О свежем фекальном загрязнении свидетельствует также выявление энтерококка. На давнее фекальное загрязнение указывают отсутствие БГКП и наличие определенного количества клостридш перфрингенс, т. е. наиболее устойчивых споро-образующих бактерий. В соответствии с нормативными документами регламентируются следующие нормативы микробиологических показателей питьевой воды при централизованном водоснабжении: 1. Общее микробное число воды не должно превышать 100 микробов в 1 мл исследуемой воды; 2. Общие колиформные бактерии должны отсутствовать в 100 мл исследуемой воды; 3. Термотолерантные колиформные бактерии должны отсутстовать в 100 мл исследуемой воды; 4. Колифаги не должны определяться в 100 мл исследуемой воды (учет по бляшкооб-разующим единицам); 5. Споры сульфитредуцирующих клостридий не должны определяться в 20 мл исследуемой воды; 6. Цисты лямблий не должны определяться в 50 мл исследуемой воды. Кроме того, загрязненность воды оценивается по обнаружению патогенных микробов с фекально-оральным механизмом передачи (энтеровирусы, энтеробактерии, холерные вибрионы и др.). Общее микробное число— количество аэробных и факультативно-анаэробных бактерий в 1 мл воды — определяют у всех видов воды. Исследуемую воду вносят по 1 мл в две стерильные чашки Петри и заливают питательным агаром. Результат вычисляют путем суммирования среднего арифметического числа бактерий, дрожжевых и плесневых грибов. ОМЧ не должно превышать 100 микробов в 1 мл. воды. Коли – индекс – измеряется количеством БГКП, содержащихся в 1 л. исследуемой воды. Определение колиформных бактерий. Общие колиформные бактерии — это Гр- аспорогенные палочки, не обладающие оксидазной активностью и сбраживающие лактозу с образованием кислоты и газа. Их обнаружение свидетельствует о свежем фекальном загрязнении воды. Общие колиформные бактерии должны отсутствовать в 100 мл. воды. Определение колифагов. Присутствие колифагов (бактериофагов, паразитирующих на Е. coli) определяют в воде поверхностных источников и питьевой воде, в сточных водах. Исследование проводят методом агаровых слоев. При наличии колифагов образуются прозрачные бляшки. Колифаги не должны определяться в 100 мл. воды. Микробиологический контроль воздуха проводится с помощью методов естественной или принудительной седиментации микробов. Естественная седиментация (по методу Коха) проводится в течение 5—10 мин путем осаждения микробов на поверхность твердой питательной среды в чашке Петри. Принудительная седиментация микробов осуществляется путем «посева» проб воздуха на питательные среды с помощью специальных приборов (импакторов, импинджеров, фильтров). Импакторы — приборы для принудительного осаждения микробов из воздуха на поверхность питательной среды (прибор Кротова, пробоотборник аэрозоля бактериологический и др.). Импшджеры — приборы, с помощью которых воздух проходит через жидкую питательную среду или изотонический раствор хлорида натрия. Санитарно-гигиеническое состояние воздуха определяется по следующим микробиологическим показателям: 1. Общее количество микроорганизмов в 1 м3 воздуха (так называемое общее микробное число, или обсемененность воздуха) — количество колоний микроорганизмов, выросших при посеве воздуха на питательном агаре в чашке Петри в течение 24 ч при 37 °С, выраженное в КОЕ; 2. Индекс санитарно-показательных микробов— количество золотистого стафилококка и гемолитических стрептококков в 1 м3 воздуха. Эти бактерии являются представителями микрофлоры верхних дыхательных путей и имеют общий путь выделения с патогенными микроорганизмами, передающимися воздушно-капельным путем. Появление в воздухе спорообразу-ющих бактерий — показатель загрязненности воздуха микроорганизмами почвы, а появление грамотрицательных бактерий — показатель возможного антисанитарного состояния. Для оценки воздуха лечебных учреждений можно использовать данные из официально рекомендованных нормативных документов. Санитарно-микробиологическое исследование почвы. Микробное число, коли-титр, перфрингенс-титр почвы. Общее микробное число определяют глубинным посевом (на плотной среде) Перфрингенс-титр почвы - минимальное количество почвы, в котором еще определяются Clostridium perfringens. При фекальном загрязнении почвы клостридии обнаруживают в титре 0,01 г. Определяют перфрингенс-титр глубинным посевом. Оценка фекального заражения проводится по индексу БГКП – коли-титр(количество БГКП в 1 г почвы). На свежее фекальное загрязнение указывают: обнаружение энтерококков, большое количество БГКП при отсутствии нитрифицирующих бактерий, относительно высокое содержание вегетативных форм клостридий. Титр БГКП и перфрингенс-титр для сильно загрязненных почв – 0,009; для чистых почв – коли-титр 1,0; перфрингенс-титр – 0,01. 2. Инфекционные свойства вирусов. Особенности вирусной инфекции. 1.Ультрамикроскопические размеры (измеряются в нанометрах). Крупные вирусы (вирус оспы) могут достигать размеров 300 нм, мелкие- от 20 до 40 нм. 1мм=1000мкм, 1мкм=1000нм. 2.Вирусы содержат нуклеиновую кислоту только одного типа- или ДНК (ДНК- вирусы) или РНК (РНК- вирусы). У всех остальных организмов геном представлен ДНК, в них содержится как ДНК, так и РНК. 3.Вирусы не способны к росту и бинарному делению. 4.Вирусы размножаются путем воспроизводства себя в инфицированной клетке хозяина за счет собственной геномной нуклеиновой кислоты. 5.У вирусов нет собственных систем мобилизации энергии и белок- синтензирующих систем, в связи с чем вирусы являются абсолютными внутриклеточными паразитами. 6.Средой обитания вирусов являются живые клетки- бактерии (это вирусы бактерий или бактериофаги), клетки растений, животных и человека. Все вирусы существуют в двух качественно разных формах: внеклеточной- вирион и внутриклеточной- вирус. Таксономия этих представителей микромира основана на характеристике вирионов- конечной фазы развития вирусов. Основные этапы взаимодействия вируса с клеткой хозяина. 1.Адсорбция- пусковой механизм, связанный со взаимодействием специфических рецепторов вируса и хозяина (у вируса гриппа- гемагглютинин, у вируса иммунодефицита человека- гликопротеин gp 120). 2.Проникновение- путем слияния суперкапсида с мембраной клетки или путем эндоцитоза (пиноцитоза). 3.Освобождение нуклеиновых кислот- “раздевание” нуклеокапсида и активация нуклеиновой кислоты. 4.Синтез нуклеиновых кислот и вирусных белков, т.е. подчинение систем клетки хозяина и их работа на воспроизводство вируса. 5.Сборка вирионов- ассоциация реплицированных копий вирусной нуклеиновой кислоты с капсидным белком. 6.Выход вирусных частиц из клетки, приобретения суперкапсида оболочечными вирусами. Исходы взаимодействия вирусов с клеткой хозяина. 1.Абортивный процесс- когда клетки освобождаются от вируса: - при инфицировании дефектным вирусом, для репликации которого нужен вирус- помощник, самостоятельная репликация этих вирусов невозможна ( так называемые вирусоиды). Например, вирус дельта (D) гепатита может реплицироваться только при наличии вируса гепатита B, его Hbs - антигена, аденоассоциированный вирус- в присутствии аденовируса); - при инфицировании вирусом генетически нечувствительных к нему клеток; - при заражении чувствительных клеток вирусом в неразрешающих условиях. 2.Продуктивный процесс- репликация (продукция) вирусов: - гибель (лизис) клеток (цитопатический эффект)- результат интенсивного размножения и формирования большого количества вирусных частиц - характерный результат продуктивного процесса, вызванного вирусами с высокой цитопатогенностью. Цитопатический эффект действия на клеточные культуры для многих вирусов носит достаточно узнаваемый специфический характер; - стабильное взаимодействие, не приводящее к гибели клетки (персистирующие и латентные инфекции) - так называемая вирусная трансформация клетки. 3.Интегративный процесс- интеграция вирусного генома с геномом клетки хозяина. Это особый вариант продуктивного процесса по типу стабильного взаимодействия. Вирус реплицируется вместе с геномом клетки хозяина и может длительно находиться в латентном состоянии. Встраиваться в ДНК- геном хозяина могут только ДНК- вирусы (принцип “ДНК- в ДНК”). Единственные РНК- вирусы, способные интегрироваться в геном клетки хозяина- ретровирусы, имеют для этого специальный механизм. Особенность их репродукции- синтез ДНК провируса на основе геномной РНК с помощью фермента обратной транскриптазы с последующим встраиванием ДНК в геном хозяина. Выявляемые проявления вирусной инфекции клеточных культур. 1.Цитопатический эффект. 2.Выявление телец включений. 3. Выявление вирусов методом флюоресцирующих антител (МФА), электронной микроскопией, авторадиографией. 4.Цветная проба. Обычный цвет используемых культуральных сред, содержащих в качестве индикатора рН феноловый красный, при оптимальных для клеток условиях культивирования (рН около 7,2)- красный. Размножение клеток меняет рН и соответственно- цвет среды с красного на желтый за счет смещения рН в кислую сторону. При размножении в клеточных культурах вирусов происходит лизис клеток, изменения рН и цвета среды не происходит. 5.Выявление гемагглютинина вирусов- гемадсорбция, гемагглютинация. 6.Метод бляшек (бляшкообразования). В результате цитолитического действия многих вирусов на клеточные культуры образуются зоны массовой гибели клеток. Выявляют бляшки- вирусные “ клеточно- негативные” колонии. 3. Микобактериозы. Биологические особенности возбудителей проказы, лабораторная диагностика. Туберкулез—хроническое заболевание человека, сопровождающееся поражением органов дыхания, лимфатических узлов, кишечника, костей и суставов, глаз, кожи, почек и мочевыводящих путей, половых органов, центральной нервной системы. Болезнь вызывается 3 видами микобактерий: Mycobacterium tuberculosis — человеческий вид, Mycobacterium bovis — бычий вид, Mycobacterium africanum — промежуточный вид. Таксономия. отдел Firmicutes, род Mycobacterium. Родовой признак — кислото, спирто- и щелочеустойчивость. Морфология, тинкториальные и культуральные свойства. Выраженный полиморфизм. Они имеют форму длинных, тонких (М.tuberculosis) или коротких, толстых (M.bovis), прямых или слегка изогнутых палочек с гомогенной или зернистой цитоплазмой; грамположительны, неподвижны, спор не образуют, имеют микрокапсулу. Для их выявления применяют окраску по Цилю—Нильсену. Микобактерии могут образовывать различные морфовары (L-формы бактерий), которые длительно персистируют в организме и индуцируют противотуберкулезный иммунитет. Возбудители туберкулеза характеризуются медленным ростом, требовательны к питательным средам. М.tuberculosis относятся к аэробам, глицеринзависимы. На жидких питательных средах дают рост в виде сухой пленки кремового цвета. При внутриклеточном развитии, а также при росте на жидких средах выявляется характерный корд-фактор, благодаря которому микобактерии растут в виде «жгутов». На плотных средах рост в виде кремового, сухого чешуйчатого налета с неровными краями (R-формы). По мере роста колонии приобретают бородавчатый вид. Под влиянием антибактериальных средств возбудители изменяют культуральные свойства, образуя гладкие колонии (S-формы). M.bovis —растут на средах медленнее, чем M.tuberculosis, пируватзависимы; на плотных питательных средах образуют мелкие шаровидные, серовато-белые колонии (S-формы). Возбудитель проказы. Таксономия. Характеристика. Микробиологическая диагностика. Лечение. Проказа-хроническое гранулематозное заболевание, поражаются слизистые оболочки, верхние дыхат. пути, периферическая нервная система, глаза. Таксономия. семейство Mycobacteriaceae, род Mycobocterium, вид M. leprae. Морфологические и культуральные свойства: прямая/изогнутая палочка с закругленными концами. Грамположительные, спор и капсул не образуют, имеют микрокапсулу, жгутиков не имеют. Кислото- и спиртоустойчивость, что обуславливает окраску по Цилю—Нельсену. Не культивируется на искусственных питательных средах. Размножается только в цитоплазме клетки путем деления и образуют шаровидные скопления Характерной особенностью лепрозных клеток, относящихся к макрофагам, является наличие бледного ядра и «пенистой» цитоплазмы. Токсинов не образует. Биохимические свойства. Утилизируют глицерин и глюкозу и имеют специфический фермент О-дифенолоксидазу. Обладают способностью продуцировать внеклеточные липиды. Аэробы по выявлению на мембранных структурах микроорганизма ОВ ферментов: пероксидазы, цитохромоксидазы. Антигенная структура. Выраженная способность усиливать клеточные иммунные реакции без добавления адъювантов. Ряд антигенов М. leprae являются общими для всех микобактерий, в том числе с вакцинным штаммом BCG, что используется для профилактики лепры.Из М. leprae выделен видоспецифический гликолипид с наличием трисахарида. АТ к гликолипиду обнаруживаются только у больных лепрой, что используется для активного выявления больных лепрой при обследовании лиц с помощью ИФА. Патогенез, клиника: Антропоноз. Резервуар, источник возбудителя - больной человек (при кашле, чихании – выделяет бактерии). Основной механизм заражения — аэрогенный, путь передачи — воздушно-капельный. Входные ворота - слизистая оболочка верхних дыхательных путей и поврежденные кожные покровы. Возбудитель распространяется лимфогематогенным путем, поражая клетки кожи и периферической нервной системы. Инкубационный период от 3-5 лет. При высокой резистентности развивается полярная туберкулоидная форма заболевания (ТТ-тип лепры), а при низкой резистентности развивается полярная лепроматозная форма заболевания (LL-тип лепры). Иммунитет: относительный. В зонах с массивным инфицированием лепра может быть вызвана на фоне существующего естественного или приобретенного иммунитета. Микробиологическая диагностика: Материал для бактериоскопического исследования: соскобы с кожи и слизистых оболочек носа, мокрота, пунктаты лимфатических узлов. Мазки окрашивают по Цилю—Нельсену. Наибольшее значение бактериоскопия соскобов имеет при LL-форме, при которых М. leprae выявляются во всех высыпаниях в больших количествах. При ТТ-форме заболевания М. leprae в соскобах выявляются очень редко, поэтому окончательную роль в диагностике заболевания имеет гистологическое исследование биоптатов кожи и слизистых оболочек, которое позволяет определить структуру гранулем. Серологическая диагностика основана на обнаружении антител к фенольному гликолипиду в ИФА. При LL-форме заболевания антитела определяются в 95 % случаев, а при ТТ-форме — в 50 % случаев. В настоящее время получены моноклональные антитела, которые позволяют определять лепрозные антигены в тканях, разрабатывается ПЦР. Вспомогательное значение имеет изучение иммунного статуса больного, в том числе постановка лепроминовой пробы (лепромин А). У больных LL-формой проба отрицательная, а у больных ТТ-формой она положительная. Лечение: Препараты сульфонового ряда: дапсон, солюсульфон. Рифампицин, клофазимин и фторхинолоны. Методы генной терапии. Профилактика: Специфической профилактики нет. Для относительного усиления иммунитета используется вакцина BCG, составной частью которой является лепромин А. Предварительно проводится проверка с помощью лепроминовой пробы. Разработка генно-инженерных вакцин, вакцин с использованием специфических антигенов из М. leprae. |
Билет 27 1. Основные типы биологического окисления субстрата бактериями. Аэробы, анаэробы, факультативные анаэробы. Дыхание- биологический процесс переноса электронов через дыхательную цепь от доноров к акцепторам с образованием АТФ. В зависимости от того, что является конечным акцептором электронов, выделяют аэробное и анаэробное дыхание. При аэробном дыхании конечным акцептором электронов является молекулярный кислород (О2), при анаэробном- связанный кислород ( -NO3 , =SO4, =SO3). По типу дыхания выделяют четыре группы микроорганизмов. 1.Облигатные (строгие) аэробы. Им необходим атмосферный О2 для дыхания. 2.Микроаэрофилы нуждаются в уменьшенной концентрации свободного кислорода. Для создания этих условий в газовую смесь для культивирования обычно добавляют CO2, например до 10% концентрации. 3.Факультативные анаэробы могут потреблять глюкозу и размножаться в аэробных и анаэробных условиях. Среди них имеются микроорганизмы, толерантные к относительно высоким (близких к атмосферным) концентрациям молекулярного кислорода - т.е. аэротолерантные, а также микроорганизмы которые способны в определенных условиях переключаться с анаэробного на аэробное дыхание. 4.Строгие анаэробы размножаются только в анаэробных условиях - низких концентрациях молекулярного кислорода, который в больших концентрациях для них губителен. Биохимически анаэробное дыхание протекает по типу бродильных процессов. Аэробное дыхание энергетически более эффективно (синтезируется большее количество АТФ). В процессе аэробного дыхания образуются токсические продукты окисления (H2O2- перекись водорода, -О2 - свободные кислородные радикалы), от которых защищают специфические ферменты, прежде всего каталаза, пероксидаза, пероксиддисмутаза. У анаэробов эти ферменты отсутствуют, также как и система регуляции окислительно- восстановительного потенциала (rH2). Дыхание, или биологическое окисление, основано на окислительно-восстановительных реакциях, идущих с образованием АТФ-универсального аккумулятора химической энергии. Энергия необходима микробной клетке для ее жизнедеятельности. При дыхании происходят процессы окисления и восстановления: окисление — отдача донорами (молекулами или атомами) водорода или электронов; восстановление — присоединение водорода или электронов к акцептору. Акцептором водорода или электронов может быть молекулярный кислород (такое дыхание называется аэробным) или нитрат, сульфат, фумарат (такое дыхание называется анаэробным — нитратным, сульфатным, фумаратным). Анаэробиоз— жизнедеятельность, протекающая при отсутствии свободного кислорода. Если донорами и акцепторами водорода являются органические соединения, то такой процесс называется брожением. При брожении происходит ферментативное расщепление органических соединений, преимущественно углеводов, в анаэробных условиях. С учетом конечного продукта расщепления углеводов различают спиртовое, молочнокислое, уксуснокислое и другие виды брожения. 2. Динамика развития инфекционной болезни, периоды. Инфекция-совокупность физиологических и патологических процессов в макроорганизме,в результате его взаимодействия с микроорганизмом. Инфекционный процесс-антогонистическое взаимодействие макро- и микроорганизма. Инфекционное заболевание-крайнее проявление инфекции с ярковыраженными антогонистическими взаимоотношениями. Периоды:1.Заражение.2.Инкубационный период- от момента заражения до первых клинических признаков (процесс активного размножения возбудителя).3.Продромальный период (предвестников) характеризуется общими неспецифическими проявлениями- недомоганием, головной болью, повышением температуры и другими симптомами преимущественно токсического генеза.4.Период развития (разгара) болезни характеризуется типичными (специфическими) для данной инфекции клиническими проявлениями.5.Период угасания проявлений6.Выздоровление/летальный исход. Инфекция делится на:1.Эндоинфекция(активация собственной микрофлоры по какой то причине).2.Экзоинфекция-возбудитель попадает в организм несколькими путями(воздушно-капельный;Контактный(прямой-слизистые,непрямой-через одежду ложку);алементарный(пища,воздух,вода);трансмиссивный(через укус насекомого). Инфекция делится на:Смешанная(несколько возбудителей вызывают инфекцию);Моноинфекция(1 возбудитель);Вторичная инфекция(наслоение 1-го заболевания на другое);Суперинфекция(очень много 1-го микроба);Реинфекция( повторное заболевание новой инфекцией при выздоровлении);Рецедив(повторное заболевание тем же самым заболеванием);Престирующая инфекция(в сост.покоя-хламидиоз). Требуются определенные условия для реализации: - достаточная доза микроорганизмов. Чума- несколько бактериальных клеток, дизентерия- десятки, для некоторых возбудителей- тысячи- сотни тысяч; - естественный путь проникновения. Существует понятие о входных воротах инфекции, различных для различных групп инфекций- раневых, респираторных, кишечных, урогенитальных с различными механизмами заражения (глаза, кожа, дыхательные пути, желудочно- кишечный тракт, мочеполовая система и др.); - характеристики возбудителя, его болезнетворные свойства, способность преодолевать защитные механизмы хозяина; - состояние организма хозяина (наследственность- гетерогенность человеческой популяции по восприимчивости к инфекции, пол, возраст, состояние иммунной, нервной и эндокринной систем, образ жизни, природные и социальные условия жизни человека и др.). Патогенность - потенциальная,генетически обусловленная способность микроорганизма вызывать инфекционное заболевание.Этапы:1.Адгезия,колонизация.2.Инвазивность,агрессивность(ферменты агрессии-гиалуронидаза,плазмакоагулаза,коллагеназа,нейраминидаза,фибринолизин,лецитиназа).3.повреждающее действие на органы и системы.4.Противодействие защитным силам макроорганизма.(А-протеин стафилококка,капсула,Vi-АГ брюшнотифозной палочки). Вирулентность – мера патогенности микробов, способных вызывать заболевание+скорость размножения и распространения.Измеряется в DLM,LD50,DCL. Инфицирующая доза-минимальное кол-во микробов,способное вызывать заболевание. По способности вызывать заболевания микроорганизмы можно разделить на патогенные, условно- патогенные, непатогенные. Факторами патогенности считают токсины: Экзотоксины продуцируются во внешнюю среду (организм хозяина), обычно белковой природы,высокая избирательность и точечность действия,термолабильны,обезвреживаются формальдегидом,высокая антигенность, у Гр «-» и «+» бактерий,могут проявлять ферментативную активность. По механизму действия делятся на: цитотоксины (блокируют синтез белка), мембранотоксины (повышают проницаемость мембран эритроцитов и лейкоцитов;гемолизины, лейкоцидины), функциональные блокаторы (активируют аденилатциклазу;холероген), эксфолианты(нарушают межклеточное взаимодействие). Эндотоксины высвобождаются только при гибели бактерий, характерны для грамотрицательных бактерий, представляют собой сложные химические соединения клеточной стенки (ЛПС),термостабилен; избирательные и токсические свойства низкие,частично обезвреживаются формальдегидом,антигенность слабая. 3. Стрептококки пневмонии. Серологические группы, свойства, роль в патологии человека, лабораторная диагностика. Таксономия. Стрептококки относятся к семейству Streptococaceae, род:1) Streptococcus,2)Enterococcus,3)Aerococcus,4)Leuconostoc,5)Pediococcus,6)Lactococcus. Наиболее важны 1) и 2). Морфологические и культуральные свойства. Пневмококки-Род Streptococcus. Мелкие 1 мкм овальные клетки, располагающиеся парами,каждая из которых окружена толстой капсулой; грамположительные, спор не образуют, неподвижные. При росте на простых средах образует капсулу, состоящую из гиалуроновой кислоты. Клеточная стенка содержит белки (М-, Т- и R-антигены), углеводы (группоспецифические) и пептидогликаны. Легко переходят в L-формы. Культуральные свойства: Возбудители растут на средах, обогащенных углеводами, кровью, сывороткой, асцитической жидкостью. На плотных средах обычно образуют мелкие полупрозрачные колонии. Капсульные штаммы стрептококков группы А образуют слизистые колонии. На жидких средах равномерное помутнение и хлопьевидный осадок.Капнофилы. По характеру роста на кровяном агаре они делятся на культуральные варианты: а-гемолитические (зеленящие), в-гемолитические (полный гемолиз) и негемолитические.Растут при температуре 37 градусов,рН-7,8 Резистентность. Чувствительны к физическим и химическим факторам окружающей среды, могут длительно сохранять жизнеспособность при низких температурах. Устойчивость к антибиотикам приобретается медленно. Патогенность. На основе полисахаридного антигена делятся на серогруппы (А, В, С...О). Стрептококки группы А вырабатывают более 20 веществ, обладающих антигенностью и агрессивностью. На поверхности клетки имеется белковый антиген М, который тесно связан с вирулентностью (препятствует фагоцитозу). Этот белок определяет типовую принадлежность стрептококков. Кофакторам патогенности относят стрептокиназу (фибринолизин), ДНКазу, гиалуронидазу, эритрогенин. Наиболее патогенны для человека гемолитические стрептококки группы А, называемые S. pyogenes. Этот вид вызывает у человека многие болезни: скарлатину, рожу, ангину, острый эндокардит, послеродовой сепсис, хронический тонзиллит, ревматизм. Эпидемиология:Представители норм.микрофлоры. Часто развивается на фоне вторичных иммунодефицитов. Клиника:пневмококковая пневмания начинается внезапно,подъем температуры тела,продуктивный кашель,боли в груди,долевые или очаговые поражения легких. Источник инфекции-больные люди, бактерионосители. Клиника:Поражения различных органов и тканей. Иммунитет: постинфекционный нестойкий, ненапряженный. Микробиологическая диагностика. Материал для исследования – гной, моча, кровь, мокрота. Бактериоскопический метод: окраска по Граму мазков из патологического материала. При положительном результате обнаруживают цепочки грам «+» кокков. Бактериологический метод: Исследуемый материал засевают на кровяной агар в чашку Петри. После инкубации при 37 °С в течение 24 ч отмечают характер колоний и наличие вокруг них зон гемолиза. Из части материала, взятого из колоний, готовят мазок, окрашивают по Граму и микроскопируют. Для получения чистой культуры 1—3 подозрительные колонии пересевают в пробирки со скошенным кровяным агаром и сахарным бульоном. На кровяном агаре Streptococcus pyogenes образует мелкие мутноватые круглые колонии. В бульоне стрептококк дает придонно-пристеночный рост в виде хлопьев, оставляя среду прозрачной. По характеру гемолиза на кровяном агаре стрептококки делятся на три группы: 1) негемолитические; 2) а-гемолитиче-ские 3) β-гемолитические, образующие вокруг колонии полностью прозрачную зону гемолиза. Заключительным этапом бактериологического исследования является идентификация выделенной культуры по антигенным свойствам. По данному признаку все стрептококки делят на серологические группы (А, В, С, D и т. д.). Серогруппу определяют в реакции преципитации с полисахаридным преципитиногеном С. Серовар определяют в реакции агглютинации. Выявленную культуру стрептококка проверяют на чувствительность к антибиотикам методом дисков. Серодиагностика: устанавливают наличие специфических антигенов в крови больного с помощью РСК или реакции преципитации. Антитела к О-стрептолизину определяют для подтверждения диагноза ревматизма. Лечение: Антибиотики широкого спектра действия (пенициллины, устойчивые к в-лактамазе).При выделении стрептококка А – пенициллин. Химиотерапия антибиотиками, к которым выявлена чувствительность микроба – левомицетин, рифампицин. Профилактика: специфической – нет. Неспецифическая - выявление, лечение больных; проведение планового обследования медперсонала, вакцинация стрептококковый бактериофаг(жидкий) – фильтрат фаголизата стрептококка. Применятся наружно, внутрикожно, в/м., О-стрептолизин сухой (лиофильно высушенный фильтрат бульонной культуры стрептококка – активного продуцента О-стрептолизина. Применяется для постановки серологических реакций – определения анти-О-стрептолизина в сыворотке крови больных).
|
|
Билет 28 1.Основные этапы окисления субстрата, аэробы, анаэробы Дыхание- биологический процесс переноса электронов через дыхательную цепь от доноров к акцепторам с образованием АТФ. В зависимости от того, что является конечным акцептором электронов, выделяют аэробное и анаэробное дыхание. При аэробном дыхании конечным акцептором электронов является молекулярный кислород (О2), при анаэробном- связанный кислород ( -NO3 , =SO4, =SO3). По типу дыхания выделяют четыре группы микроорганизмов. 1.Облигатные (строгие) аэробы. Им необходим атмосферный О2 для дыхания. 2.Микроаэрофилы нуждаются в уменьшенной концентрации свободного кислорода. Для создания этих условий в газовую смесь для культивирования обычно добавляют CO2, например до 10% концентрации. 3.Факультативные анаэробы могут потреблять глюкозу и размножаться в аэробных и анаэробных условиях. Среди них имеются микроорганизмы, толерантные к относительно высоким (близких к атмосферным) концентрациям молекулярного кислорода - т.е. аэротолерантные, а также микроорганизмы которые способны в определенных условиях переключаться с анаэробного на аэробное дыхание. 4.Строгие анаэробы размножаются только в анаэробных условиях - низких концентрациях молекулярного кислорода, который в больших концентрациях для них губителен. Биохимически анаэробное дыхание протекает по типу бродильных процессов. Аэробное дыхание энергетически более эффективно (синтезируется большее количество АТФ). В процессе аэробного дыхания образуются токсические продукты окисления (H2O2- перекись водорода, -О2 - свободные кислородные радикалы), от которых защищают специфические ферменты, прежде всего каталаза, пероксидаза, пероксиддисмутаза. У анаэробов эти ферменты отсутствуют, также как и система регуляции окислительно- восстановительного потенциала (rH2). Дыхание, или биологическое окисление, основано на окислительно-восстановительных реакциях, идущих с образованием АТФ-универсального аккумулятора химической энергии. Энергия необходима микробной клетке для ее жизнедеятельности. При дыхании происходят процессы окисления и восстановления: окисление — отдача донорами (молекулами или атомами) водорода или электронов; восстановление — присоединение водорода или электронов к акцептору. Акцептором водорода или электронов может быть молекулярный кислород (такое дыхание называется аэробным) или нитрат, сульфат, фумарат (такое дыхание называется анаэробным — нитратным, сульфатным, фумаратным). Анаэробиоз— жизнедеятельность, протекающая при отсутствии свободного кислорода. Если донорами и акцепторами водорода являются органические соединения, то такой процесс называется брожением. При брожении происходит ферментативное расщепление органических соединений, преимущественно углеводов, в анаэробных условиях. С учетом конечного продукта расщепления углеводов различают спиртовое, молочнокислое, уксуснокислое и другие виды брожения. 2.Периоды и динамика инфекционных болезней Инфекция-совокупность физиологических и патологических процессов в макроорганизме,в результате его взаимодействия с микроорганизмом. Инфекционный процесс-антогонистическое взаимодействие макро- и микроорганизма. Инфекционное заболевание-крайнее проявление инфекции с ярковыраженными антогонистическими взаимоотношениями. Периоды:1.Заражение.2.Инкубационный период- от момента заражения до первых клинических признаков (процесс активного размножения возбудителя).3.Продромальный период (предвестников) характеризуется общими неспецифическими проявлениями- недомоганием, головной болью, повышением температуры и другими симптомами преимущественно токсического генеза.4.Период развития (разгара) болезни характеризуется типичными (специфическими) для данной инфекции клиническими проявлениями.5.Период угасания проявлений6.Выздоровление/летальный исход. Инфекция делится на:1.Эндоинфекция(активация собственной микрофлоры по какой то причине).2.Экзоинфекция-возбудитель попадает в организм несколькими путями(воздушно-капельный;Контактный(прямой-слизистые,непрямой-через одежду ложку);алементарный(пища,воздух,вода);трансмиссивный(через укус насекомого). Инфекция делится на:Смешанная(несколько возбудителей вызывают инфекцию);Моноинфекция(1 возбудитель);Вторичная инфекция(наслоение 1-го заболевания на другое);Суперинфекция(очень много 1-го микроба);Реинфекция( повторное заболевание новой инфекцией при выздоровлении);Рецедив(повторное заболевание тем же самым заболеванием);Престирующая инфекция(в сост.покоя-хламидиоз). Требуются определенные условия для реализации: - достаточная доза микроорганизмов. Чума- несколько бактериальных клеток, дизентерия- десятки, для некоторых возбудителей- тысячи- сотни тысяч; - естественный путь проникновения. Существует понятие о входных воротах инфекции, различных для различных групп инфекций- раневых, респираторных, кишечных, урогенитальных с различными механизмами заражения (глаза, кожа, дыхательные пути, желудочно- кишечный тракт, мочеполовая система и др.); - характеристики возбудителя, его болезнетворные свойства, способность преодолевать защитные механизмы хозяина; - состояние организма хозяина (наследственность- гетерогенность человеческой популяции по восприимчивости к инфекции, пол, возраст, состояние иммунной, нервной и эндокринной систем, образ жизни, природные и социальные условия жизни человека и др.). Патогенность - потенциальная,генетически обусловленная способность микроорганизма вызывать инфекционное заболевание.Этапы:1.Адгезия,колонизация.2.Инвазивность,агрессивность(ферменты агрессии-гиалуронидаза,плазмакоагулаза,коллагеназа,нейраминидаза,фибринолизин,лецитиназа).3.повреждающее действие на органы и системы.4.Противодействие защитным силам макроорганизма.(А-протеин стафилококка,капсула,Vi-АГ брюшнотифозной палочки). Вирулентность – мера патогенности микробов, способных вызывать заболевание+скорость размножения и распространения.Измеряется в DLM,LD50,DCL. Инфицирующая доза-минимальное кол-во микробов,способное вызывать заболевание. По способности вызывать заболевания микроорганизмы можно разделить на патогенные, условно- патогенные, непатогенные. Факторами патогенности считают токсины: Экзотоксины продуцируются во внешнюю среду (организм хозяина), обычно белковой природы,высокая избирательность и точечность действия,термолабильны,обезвреживаются формальдегидом,высокая антигенность, у Гр «-» и «+» бактерий,могут проявлять ферментативную активность. По механизму действия делятся на: цитотоксины (блокируют синтез белка), мембранотоксины (повышают проницаемость мембран эритроцитов и лейкоцитов;гемолизины, лейкоцидины), функциональные блокаторы (активируют аденилатциклазу;холероген), эксфолианты(нарушают межклеточное взаимодействие). Эндотоксины высвобождаются только при гибели бактерий, характерны для грамотрицательных бактерий, представляют собой сложные химические соединения клеточной стенки (ЛПС),термостабилен; избирательные и токсические свойства низкие,частично обезвреживаются формальдегидом,антигенность слабая. 3.Кампилобактерии, хеликобактерии Род Campylobacter (Campyla - изогнутые) относится к группе аэробных или микроаэрофильных подвижных спирально изогнутых грамотрицательных бактерий. Наибольшее значение в патологии человека имеет С. jejunii. Реже встречаются С. fetus и С. coli. Ранее отнесенный к данному роду С. pylori выделен в род Helicobacter. Морфология и физиология.Тонкие вибриоидные клетки, имеющие один или более витков спирали. Споры не образуют. Подвижные, совершают характерное винтовое движение с помощью одиночных жгутиков, расположенных на одном или обоих частях клетки. Хемоорганотрофы не требовательны к питательному субстрату, не сбраживают углеводы. Для получения энергии используют аминокислоты, а не углеводы. Оксидазоположительные и уреазоотрицательные. Пигментов не образуют. Антигены.Кампилобактеры содержат О-, К- и Н-антигены. В настоящее время выделено свыше 50 О-серогрупп кампилобактеров. Патогеность и патогенез.К факторам вирулентности относят жгутики и муциназу, способствующие проникновению в слизистую оболочку тонкой кишки. Обладают умеренной пенетрационной активностью. Их токсичность связана с секрецией энтеротоксинов (функциональные блокаторы), нарушающими водно-солевой обмен через образование цАМФ, аналогично энтеротоксинам Е. coli и V. cholerae. При разрушении кампилобактеров освобождается эндотоксин. Описаны цитотоксины, вызывающие гибель чувствительных клеток. После колонизации участка тонкой кишки они могут проникнуть в кровяное русло, вызывая генерализованную инфекцию, чаще у иммунодефицитных лиц. В патогенезе кампилобактериозных энтеритов преобладают явления диареи или дизентериеподобных состояний. При этом С. jejunii и С. fetus вызывают энтериты у людей. С. jejunii встречается также при абортах овец. С.fetus чаще встречается у пожилых людей с иммунодефицитами, а также при некишечных формах кампилобактериоза, вызывая поражение паренхиматозных органов и даже сепсис. Иммунитет. гуморальный иммунный ответ. Источником инфекции являются больные животные и люди, от которых кампилобактеры попадают в пищевые продукты (мясо, молоко) и воду. Передача инфекции происходит алиментарным путем. Возможен и контактно-бытовой путь. В окружающей среде при 4°-10°С сохраняются около недели. Зарегистрированы пищевые, молочные и водные вспышки кампи-лобактериоза, чаще у детей. Род Helicobacter Морфология и физиология.H.pylori представляют собой мелкие грамотрицательные палочки, лофотрихи, микроаэрофилы. Растут на сложных питательных средах. Продуцируют каталазу и оксидазу, которые используют для идентификации этих бактерий. Патогенность и патогенез.К факторам вирулентности хеликобактеров относят их способность к движению и участие в проникновении в слизистую оболочку. Фермент уреаза при разрушении мочевины до аммиака и СO2 приводит к образованию газовой оболочки, защищающей от кишечного сока. Хеликобактеры продуцируют фосфолипазы, разрушающие фосфолипиды. Их токсичность связана с цитотоксином, действующим на эпителиальные клетки, токсином, нарушающим межклеточные контакты, и с ЛПС. Кроме того, на поверхности клеток образуются белки теплового шока, которые рассматривают как реакцию на стресс. Это приводит к аутоиммунному воспалению и образованию язв в желудке и двенадцатиперстной кишке. Н. pylori выделяются в 80% случаев язвенных гастритов. Экология и эпидемиология.Является представителем нормальной микрофлоры животных. Пути передачи человеку окончательно не выяснены. По-видимому, люди заражаются алиментарным путем. Инфекционные заболевания, которые вызывают бактерии рода Campylobacter, получили общее название кампилобактериозы. Они имеют острое течение, сопровождающиеся лихорадкой, поражением желудка и кишечника и с каждым годом встречаются все чаще. Среди 13 видов кампилобактерий главнейшими являются: Campylobacter jejuni, C.coli. В 1991 p. выделен отдельный вид Helicobacter pylori. Его стабильно обнаруживают у больных язвой желудка, гастрит и дуоденит. Этим заболеванием дали общее название геликобактериоза.Кроме энтеритов и энтероколитов, этих частых кампилобактериоз, значительно реже встречаются септицемии, эндокардиты, перикардиты, менингиты, поражения мочеполовой системы. Для диагностики широко используют микроскопический, бактериологический и несколько меньше серологический методы.Материалом для исследования служит кровь, ликвор, стул или содержимое прямой кишки, взятый с помощью ректальных тампонов, плацентарная и околоплодной жидкости, содержимое абсцессов, биоптаты слизистой оболочки желудка и 12-перстной кишки. Исследуют также воду, молоко, другие продукты питания, смывы с предметов и т.п.. Бактериоскопический метод используется для быстрой идентификации кампило-и геликобактерий. Тонкие мазки из фекалий и других клинических материалов фиксируют на огне, окрашивают фуксином Пфейфера течение 10-20 с и промывают водой. Поскольку для окраски других бактерий требуется 3-5 мин, то в течение 10-20 сек успевают зафарбуватись только кампилобактерии. Особенно четко их типовые формы обнаруживают при окраске кристаллическим фиолетовым. Под обычным световым микроскопом они выглядят как тонкие, спирально изогнутые бактерии, имеющие один полный завиток, С-и S-образную форму или напоминают крылья чайки. Helicobacter pylori имеет несколько большие размеры. Можно также использовать фазово-контрастную микроскопию суспензии стула в бульоне для культивирования бруцелл или жидкой среде Мюллера-Хинтон (МПБ с крахмалом и казеином). При этом выявляют не только типичные особенности морфологии кампилобактерий, но и очень характерную их подвижность. Бактериологический метод Для выделения кампило-и геликобактерий чаще применяют среду Бутцлера (до кровяного агара добавляют цефоперазон - ЗО мг / л, рифампицин - 10 мг / л и амфотерицин В - 2 мг / л). Антибиотики подавляют рост сопутствующей микрофлоры. Посевы атмосфере 10% С02пры температуре 25 ° С, 37 ° С и 42 ° С в течение 24-72 час.Кампилобактерии образуют два типа колоний: 1) правильной круглой формы с ровными краями диаметром 1-2 мм, блестящей выпуклой поверхностью, прозрачные, гомогенные, 2) неправильной округлой формы диаметром 2-8 мм, бесцветные или светло-серого цвета, прозрачные, напоминают капли воды. Типичные колонии исследуют микроскопически, окрашивая препараты по Граму. В мазках возбудители имеют вид тонких, изогнутых, чаще спиралевидных клеток, могут иметь один и более витков и достигать в длину до 8 мкм. Затем выделяют чистую культуру, которую идентифицируют по ряду признаков: выделение оксидазы, каталазы, уреазы, рост при температуре 25 ° С , 37 ° С и 42 ° С, гидролиз гиппурат, восстановления нитратов, чувствительность к цефалотину.Для серотипирования кампило - и геликобактерий используют реакцию агглютинации со стандартными диагностическими сыворотками и суспензией прогретых культур. Хорошие результаты типирования получены также в реакциях коаглютинации, латекс-агглютинации и непрямой гемагглютинации. Установлено 50 серотипов С. jejuni и 20 серотипов С. coli, но их количество из года в год растет. Еще более точные результаты серотипирования получены при использовании метода иммуноферментного анализа. В частности, разработана надежная тест-система для определения антигенов Н pylori в биоптатах слизистой оболочки желудка и кишечника. |
Билет 29 1.Химические и физические методы действия на бактерии. Дезинфекция. Стерилизация. Стерилизация — уничтожение различных микроорганизмов и их спор с помощью физических и химических факторов. К физическим факторам стерилизации относятся высокая температура, ультрафиолетовые лучи, ионизирующие излучения, ультразвук и фильтрование через бактериальные фильтры. Стерилизация на пламени является простым и надежным методом для обработки различных термоустойчивых объектов: игл, бактериальных петель, микробиологических шпателей, пипеток, предметных и покровных стекол, пинцетов и т. п. Стерилизация сухим жаром производят в сушильном шкафу (печь Пастера). Этим методом стерилизуют только сухие предметы — лабораторную посуду, перевязочный материал и т. п. Сушильный шкаф представляет собой небольшой железный шкаф, с двойными стенками, между которыми вложен теплоизоляционный материал (асбест, стекловата). Чисто вымытые пробирки и флаконы закупоривают ватными пробками; пипетки, вату, марлю заворачивают в бумагу и помещают на полки шкафа так, чтобы стерилизуемые предметы не касались горячих стенок прибора и нагретый воздух свободно проникал между ними. Стерилизация в сушильном шкафу продолжается 45 минут — 1 час при t° 160—170°, При температуре выше 175° бумага и вата сгорают. Кипячение в воде уничтожает неспоровые формы микробов за 1—3 мин. Шприцы, иглы, ножи, небольшие инструменты и т. п. можно кипятить в металлических стерилизаторах и даже в обычной кастрюле. Прибавление к воде небольшого количества гидрокарбоната натрия (двууглекислой соды) повышает эффективность стерилизации. Флаконы, пробирки или ампулы с жидкостью можно стерилизовать кипячением в водяной бане . Однократное кипячение не уничтожает спор микробов, поэтому при необходимости применяется фракционная стерилизация, т. е. кипячение по 30—40 минут в течение трех дней подряд. Стерилизация паром под давлением — наиболее надежный способ стерилизации; при однократной обработке материала уничтожаются не только вегетативные формы бактерий, но и их споры. Стерилизация паром под давлением проводят в специальных приборах — автоклавах под давлением до 1 избыточной атмосферы (am), что соответствует t° 119—120°. Таким путем в течение 15—20 мин. производят стерилизацию заразного материала, посуды, приборов, особенно имеющих резиновые части, питательных сред, не содержащих нативного белка и углеводов. Лучевая (холодная) стерилизация — метод, при котором в качестве стерилизующего агента применяются некоторые виды ионизирующих излучений, пригодных для стерилизации пищевых продуктов, перевязочных материалов, лечебных и диагностических препаратов, антибиотиков, вакцин. Для стерилизации обычно используют гамма-излучения радиоактивных веществ и электроны высоких энергий, полученные на ускорителях. Для получения стерилизующего эффекта необходимы высокие дозы облучения. Так, для гибели дрожжевых клеток необходимо облучение в дозе 200 000 р, а бактерий кишечной группы — 400 000—600 000 р. Для обеспложивания материалов, содержащих споры бактерий, необходимы еще большие дозы — 1,5— 2,5 млн. р. Стерилизация ультрафиолетовым облучением проводится с помощью любого источника ультрафиолетовых лучей, чаще всего бактерицидных ламп. Бактерицидные лампы можно применять для обеззараживания воздуха и поверхностей помещений, различных предметов и оборудования, воды и пищевых продуктов. Стерилизация при помощи бактериальных фильтров применяется в тех случаях, когда стерилизуемые растворы (среды) не переносят нагревания, когда необходимо удалить микробы из той или иной жидкости, существенно не нарушив ее состава и свойств. Например, фильтруют воду, загрязненную микробами, мочу, асцитическую жидкость, кровяную сыворотку, а также бульонные культуры для получения содержащихся в бульоне продуктов обмена веществ бактерий (микробные яды, антибиотики и пр.). После фильтрования все эти жидкости оказываются стерильными, так как фильтры надежно задерживают микробы. Контроль стерилизации. Эффективность стерилизации контролируют химическими индикаторами (веществами, имеющими определенную точку плавления), реже — биологической пробой. При первом способе вещество-индикатор, смешанное с каким-нибудь красителем, в запаянной стеклянной трубочке помещают в автоклав и по его расплавлению и окрашиванию определяют температуру, при которой проводили стерилизацию. Для этой цели употребляют бензонафтол (t° плавления 110°), антипирин (t° плавления 110— 112°), резорцин (t° плавления 110°), серу (t° плавления 120°), бензойную кислоту (t° плавления 121,7°). При втором способе внутрь автоклава в стерильной упаковке кладут шелковые нити, смоченные споровым материалом; после окончания стерилизации их переносят на питательные среды и выращивают в течение 2—3 суток при t° 37°. Отсутствие роста указывает на хорошее качество обработки материала. Дезинфекция – это комплекс мероприятий, направленных на удаление или уничтожение возбудителей заразных болезней в среде, окружающей человека, в том числе и в живых организмах (членистоногие и грызуны). Основная цель – не допустить распространения инфекционных болезней. Различают такие дезинфекционные мероприятия как собственно дезинфекция, дезинсекция и дератизация.В общем случае дезинфекция – это процесс удаления или уничтожения патогенных микроорганизмов на предметах окружающей среды и разнообразных объектах. Профилактическая дезинфекция - это обеззараживание тех объектов, где лишь предполагается наличие патогенных возбудителей (к ней можно отнести хлорирование водопроводной воды). Очаговая дезинфекция (текущая и заключительная) производится непосредственно в очаге инфекционного заболевания, то есть там, где находится (или же находился) инфекционный больной, например, в квартире или инфекционной отделении. Обеззараживание объектов следует проводить следующими способами: орошением дезинфицирующим раствором поверхностей помещений, оборудования, мебели, транспорта и других; направленным нанесением на поверхности аэрозолей дезинфицирующих растворов с помощью распылителей, обеспечивающих преимущественно мелкокапельное распыление жидкости; обработкой аэрозолями дезинфицирующих средств герметичных помещений (боксы, транспорт и т.д.) объемным методом; протирание ветошью, смоченной дезинфицирующим раствором, поверхностей мебели, оборудования, игрушек, изделий медицинского назначения, предметов ухода за больными, пищевых продуктов и т.д. ;погружением в дезинфицирующий раствор посуды, белья, игрушек, изделий медицинского назначения, предметов ухода за больными, пищевых продуктов и т.д. обработкой дезинфицирующими средствами в форме порошков, гранул или их концентрированными растворами выделений, остатков пищи, трупов, мусоросборников, почвы и т.д.; обработкой паровоздушной смесью, паром, пароформалиновой смесью, горячим воздухом в камерах: одежды, обуви, постельных принадлежностей, мягких игрушек и т.д.; облучением ультрафиолетовыми лучами воздуха, поверхностей. В качестве дезинфицирующих средств, следует использовать: Механические (фильтрование, мытье и др.); Физические (сжигание, горячий воздух, кипячение, пар, ультрафиолетовое излучение и др.); Химические соединения из различных групп (галоидсодержащие, кислородсодержащие, альдегиды, фенолсодержащие, поверхностно-активные вещества, гуанидины, кислоты, щелочи и др.) или композиционные препараты на их основе. Дезинфицирующие средства должны обладать бактерицидным и (или) вирулицидным, фунгицидным, спороцидным действием. Не допускается применение средств, обладающих статическим действием, то есть только задерживающим рост микроорганизмов. Асептика – это комплекс мероприятий, направленных на уничтожение микроорганизмов в окружающей среде. Асептика включает стерилизацию инструментов, медицинской одежды и белья, помещений. Антисептика – это комплекс мероприятий, направленных на уничтожение микробов в ране или организме в целом, на предупреждение и ликвидацию воспалительного процесса. К антисептикам относятся: препараты йода (спиртовый раствор, раствор Люголя, йодинол), соединения тяжелых металлов (соли ртути, серебра, цинка), вещества нитрофуранового ряда (фурациллин, фуразолидон), окислители (перекись водорода, перманганат калия), кислоты и их соли (салициловая, борная), красители (метиленовый синий, бриллиантовый зеленый). 2.Антигенная структура бактериальной клетки Антигенными свойствами обладают жгутики, капсула, клеточная стенка, цитоплазматическая мембрана, рибосомы и другие компоненты цитоплазмы, токсины, ферменты. Основными видами бактериальных антигенов являются: - соматические или О- антигены (у грамотрицательных бактерий специфичность определяется дезоксисахарами полисахаридов ЛПС); - жгутиковые или Н- антигены (белковые); - поверхностные или капсульные К- антигены. Выделяют протективные антигены, обеспечивающие защиту (протекцию) против соответствующих инфекций, что используется для создания вакцин. Суперантигены (некоторые экзотоксины, например- стафилококковый) вызывают чрезмерно сильную иммунную реакцию, часто приводят к побочным реакциям, развитию иммунодефицита или аутоиммунных реакций. Антигены гистосовместимости. Сопокупность генов, определяющих синтез трансплантационных антигенов, получила название главной системы гистосовместимости. У людей она часто называется системой HLA (Human leucocyte antigens), в связи с четким представительством на лейкоцитах трансплантационных антигенов. Семь генетических локусов системы разделены на три класса. Гены первого класса контролизуют синтез антигенов класса 1, определяют тканевые антигены и контролируют гистосовместимость. Антигены класса 1 определяют индивидуальную антигенную специфичность, они представляют любые чужеродные антигены Т- цитотоксическим лимфоцитам. Антигены класса 1 представлены на поверхности всех ядросодержащих клеток. Молекулы МНС класса 1 взаимодействуют с молекулой CD8, экспрессируемой на мембране предшественников цитотоксических лимфоцитов (CD- claster difference). Гены МНС класса 2 контролируют антигены класса 2. Они контролируют ответ к тимусзависимым антигенам. Антигены класса 2 экспрессированы преимущественно на мембране иммунокомпетентных клеток (прежде всего макрофагов и В- лимфоцитов, частично- активированных Т- лимфоцитов). К этой же группе генов (точнее- области HLA- D) относятся также гены Ir - силы иммунного ответа и гены Is - супрессии иммунного ответа. Антигены МНС класса 2 обеспечивают взаимодействие между макрофагами и В- лимфоцитами, участвуют во всех стадиях иммунного ответа- представлении антигена макрофагами Т- лимфоцитам, взаимодействии (кооперации) макрофагов, Т- и В- лимфоцитов, дифференцировке иммунокомпетентных клеток. Антигены класса 2 принимают участие в формировании противомикробного, противоопухолевого, трансплантационного и других видов иммунитета. Структуры, с помощью которых белки МНС классов 1 и 2 связывают антигены (так называемые активные центры) по уровню специфичности уступают только активным центрам антител. Процессинг антигенов- это их судьба в организме. Одной из важнейших функций макрофагов является переработка антигена в иммуногенную форму и представление его иммунокомпетентным клеткам. В процессинге, наряду с макрофагами, участвуют В- лимфоциты, дендритные клетки, Т- лимфоциты. Под процессингом понимают такую переработку антигена, в результате которой пептидные фрагменты антигена (эпитопы), необходимые для передачи (представления), отбираются и связываются с белками МНС класса 2 (или класса 1). В таком комплексном виде антигенная информация передается лимфоцитам. Дендритные клетки имеют значение в фиксации и длительном хранении (депонировании) переработанного антигена. Экзогенные антигены подвергаются эндоцитозу и расщеплению в антиген- представляющих (презентирующих) клетках. Фрагмент антигена, содержащий антигенную детерминанту, в комплексе с молекулой класса 2 МНС транспортируется к плазматической мембране антиген- представляющей клетки, встраивается в нее и представляется CD4 Т- лимфоцитам. Эндогенные антигены - продукты собственных клеток организма. Это могут быть вирусные белки или аномальные белки опухолевых клеток. Их антигенные детерминанты представляются CD8 Т- лимфоцитам в комплексе с молекулой класса 1 МНС. 3.ВИЧ Вирус иммунодефицита человека вызывает ВИЧ-инфекцию, заканчивающуюся развитием синдрома приобретенного иммунного дефицита. Возбудитель ВИЧ-инфекции — лимфотропный вирус, относящийся к семейству Retroviridae роду Lentivirus. Морфологические свойства: РНК-содержащий вирус. Вирусная частица сферической формы Оболочка состоит из двойного слоя липидов, пронизанного гликопротеинами. Липидная оболочка происходит из плазматической мембраны клетки хозяина, в которой репродуцируется вирус. Гликопротеиновая молекула состоит из 2 субъединиц, находящихся на поверхности вириона и пронизывающих его липидную оболочку. Сердцевина вируса конусовидной формы, состоит из капсидных белков, ряда матриксных белков и белков протеазы. Геном образует две нити РНК, для осуществления процесса репродукции ВИЧ имеет обратную транскриптазу, или ревертазу. Геном вируса состоит из 3 основных структурных генов и 7 регуляторных и функциональных генов. Функциональные гены выполняют регуляторные функции и обеспечивают осуществление процессов репродукции и участие вируса в инфекционном процессе. Вирус поражает в основном Т- и В-лимфоциты, некоторые клетки моноцитарного ряда (макрофаги, лейкоциты), клетки нервной системы. Культуральные свойства: на культуре клеток Т-лимфоцитов и моноцитов человека (в присутствии ИЛ-2). Антигенная структура: 2 типа вируса — ВИЧ-1 и ВИЧ-2 ВИЧ-1, имеет более 10 генотипов (субтипов): А, В, С, D, E, F…, отличающихся между собой по аминокислотному составу белков. ВИЧ-1 делят на 3 группы: М, N, О. Большинство изолятов относится к группе М, в которой выделяют 10 подтипов: А, В, С, D, F-l, F-2, G, Н, I, К. Устойчивость: Чувствителен к физическим и химическим факторам, гибнет в при нагревании. Вирус может длительно сохраняться в высушенном состоянии, в высохшей крови. Факторы патогенности, патогенез: Вирус прикрепляется к лимфоциту, проникает в клетку и репродуцирует в лимфоците. В результате размножения ВИЧ в лимфоците последние разрушаются или теряют свои функциональные свойства. В результате размножения вируса в различных клетках происходит накопление его в органах и тканях, и он обнаруживается в крови, лимфе, слюне, моче, поте, каловых массах. При ВИЧ-инфекции снижается число Т-4-лимфоцитов, нарушается функция В-лимфоцитов, подавляется функция естественных киллеров и ответ на антигены снижается и нарушается продукция комплемента, лимфокинов и других факторов, регулирующих иммунные функции (ИЛ), в результате чего наступает дисфункция иммунной системы. Клиника: поражается дыхательная система (пневмония, бронхиты); ЦНС (абсцессы, менингиты); ЖКТ (диареи), возникают злокачественные новообразования (опухоли внутренних органов). ВИЧ-инфекция протекает в несколько стадий: 1) инкубационный период, составляющий в среднем 2—4 недели; 2) стадия первичных проявлений, характеризующаяся вначале острой лихорадкой, диареей; завершается стадия бессимптомной фазой и персистенцией вируса, восстановлением самочувствия, однако в крови определяются ВИЧ-антитела, 3) стадия вторичных заболеваний, проявляющихся поражением дыхательной, нервной системы. Завешается ВИЧ-инфекция последней, 4-й терминальной стадией- СПИДом. Микробиологическая диагностика. Вирусологические и серологические исследования включают методы определения антигенов и антител ВИЧ. Для этого используют ИФА, ИБ и ПЦР. Сыворотки больных ВИЧ-1 и ВИЧ-2 содержат антитела ко всем вирусным белкам. Однако для подтверждения диагноза определяют антитела к белкам gp41, gpl20, gpl60, p24 у ВИЧ-1 и антитела к белкам gp36, gpl05, gpl40 у ВИЧ-2. ВИЧ-антитела появляются через 2—4 недели после инфицирования и определяются на всех стадиях ВИЧ. Метод выявления вируса в крови, лимфоцитах. Однако при любой положительной пробе для подтверждения результатов ставится реакция ИБ. Применяют также ПЦР, способную выявлять ВИЧ-инфекцию в инкубационном и раннем клиническом периоде, однако ее чувствительность несколько ниже, чем у ИФА. Клинический и серологический диагнозы подтверждаются иммунологическими исследованиями, если они указывают на наличие иммунодефицита у обследуемого пациента. Диагностическая иммуноферментная тест-система для определения антител к ВИЧ – включает вирусный АГ, адсорбированный на носителе, АТ против Ig человека. Используется для серодиагностики СПИДа. Лечение: применение ингибиторов обратной транскриптазы, действующих в активированных клетках. Препараты являются производные тимидина — азидотимидин и фосфазид. Профилактика. Специфическая - нет. |
|
|
Билет 30 1. взаимодействие вируса и клетки. Репликация вирусов Различают три типа взаимодействия вируса с клеткой: Продуктивный тип — завершается образованием нового поколения вирионов и гибелью (лизисом) зараженных клеток (цитолитическая форма). Некоторые вирусы выходят из клеток, не разрушая их (нецитолитическая форма). Абортивный тип — не завершается образованием новых вирионов, поскольку инфекционный процесс в клетке прерывается на одном из этапов. Интегративный тип, или вирогения — характеризуется встраиванием (интеграцией) вирусной ДНК в виде провируса в хромосому клетки и их совместным сосуществованием (совместная репликация). Репродукция вирусов: 1.адсорбция вируса на клетке- прикрепления вирусов к поверхности клетки. Вирус адсорбируется на определенных участках клеточной мембраны — так называемых рецепторах.; 2. проникновение вируса в клетку-два способа: виропексис и слияние вирусной оболочки с клеточной мембраной. При виропексисе после адсорбции вирусов происходят инвагинация (впячивание) участка клеточной мембраны и образование внутриклеточной вакуоли, которая содержит вирусную частицу. Вакуоль с вирусом может транспортироваться в любом направлении в разные участки цитоплазмы или ядро клетки. Процесс слияния осуществляется одним из поверхностных вирусных белков капсидной или суперкапсидной оболочки; 3.«раздевание» вируса- удалении защитных вирусных оболочек и освобождении внутреннего компонента вируса, способного вызвать инфекционный процесс. Конечными продуктами «раздевания» являются сердцевина, нуклеокапсид или нуклеиновая кислота вируса.; 3.биосинтез вирусных компонентов в клетке- Проникшая в клетку вирусная нуклеиновая кислота несет генетическую информацию, которая успешно конкурирует с генетической информацией клетки. Она дезорганизует работу клеточных систем, подавляет собственный метаболизм клетки и заставляет ее синтезировать новые вирусные белки и нуклеиновые кислоты, идущие на построение вирусного потомства. Реализация генетической информации вируса осуществляется в соответствии с процессами транскрипции, трансляции и репликации; 4. формирование вирусов- Существуют следующие общие принципы сборки вирусов, имеющих разную структуру: 1. Формирование вирусов является многоступенчатым процессом с образованием промежуточных форм; 2. Сборка просто устроенных вирусов заключается во взаимодействии молекул вирусных нуклеиновых кислот с капсидными белками и образовании нуклеокапсидов (например, вирусы полиомиелита). У сложно устроенных вирусов сначала формируются нуклеокапсиды, с которыми взаимодействуют белки суперкапсидных оболочек (например, вирусы гриппа); 3. Формирование вирусов происходит не во внутриклеточной жидкости, а на ядерных или цитоплазматических мембранах клетки; 4. Сложно организованные вирусы в процессе формирования включают в свой состав компоненты клетки-хозяина (липиды, углеводы); 5. выход вирусов из клетки- Первый тип — взрывной — характеризуется одновременным выходом большого количества вирусов. При этом клетка быстро погибает. Такой способ выхода характерен для вирусов, не имеющих суперкапсидной оболочки. Второй тип — почкование. Он присущ вирусам, имеющим суперкапсидную оболочку. На заключительном этапе сборки нуклеокапсиды сложно устроенных вирусов фиксируются на клеточной плазматической мембране, модифицированной вирусными белками, и постепенно выпячивают ее. В результате выпячивания образуется «почка», содержащая нуклеокапсид. Затем «почка» отделяется от клетки. Таким образом, внешняя оболочка этих вирусов формируется в процессе их выхода из клетки. 2.Гуморальная неспецифическая защита. Система комплимента, активация Комплемент - сложный комплекс белков сыворотки крови, находящийся обычно в неактивном состоянии и активирующийся при соединении антигена с антителом или при агрегации антигена. В состав входят белки С1- С9. Компоненты комплемента синтезируются в большом количестве (составляют 5—10% от всех белков крови), часть из них образуют фагоциты. Функции комплемента многообразны: а) участвует в лизисе микробных и других клеток (цитотоксическое действие); б) обладает хемотаксической активностью; в) принимает участие в анафилаксии; г) участвует в фагоцитозе. Известны три пути активации комплемента: По классическому пути комплемент активируется комплексом антиген-антитело. Для этого достаточно участия в связывании антигена одной молекулы IgM или двух молекул IgG. Процесс начинается с присоединения к комплексу АГ+АТ компонента С1, который распадается на субъединицы Clq, Clr и С Is. Далее в реакции участвуют последовательно активированные «ранние» компоненты комплемента в такой последовательности: С4, С2, СЗ. Эта реакция имеет характер усиливающегося каскада, т. е. когда одна молекула предыдущего компонента активирует несколько молекул последующего. «Ранний» компонент комплемента С3 активирует компонент С5, который обладает свойством прикрепляться к мембране клетки. На компоненте С5 путем последовательного присоединения «поздних» компонентов С6, С7, С8, С9 образуется литический или мембраноатакующий комплекс который нарушает целостность мембраны (образует в ней отверстие), и клетка погибает в результате осмотического лизиса. Альтернативный путь активации комплемента проходит без участия антител. Этот путь характерен для защиты от грамотрицательных микробов. Каскадная цепная реакция при альтернативном пути начинается с взаимодействия антигена (например, полисахарида) с протеинами В, D и пропердином (Р) с последующей активацией компонента СЗ. Далее реакция идет так же, как и при классическом пути — образуется мембраноатакующий комплекс с С5-С9-лизирует АГ. Лектиновыи путь активации комплемента также происходит без участия антител. Он инициируется особым маннозосвязывающим белком сыворотки крови, который после взаимодействия с остатками маннозы на поверхности микробных клеток катализирует С4. Дальнейший каскад реакций сходен с классическим путем. 3.Yersinia pestis Таксономия: Y.pestis вызывает чуму; отдел Gracilicutes, семейство Enterobacteriaceae, род Yersinia. Возбудитель – Yersinia pestis. Морфологические свойства: грамотрицательные палочки, овоидной формы, окрашиваются биполярно. Подвижны, имеют капсулу, спор не образуют. Культуральные свойства. Факультативные анаэробы. Температурный оптимум +25С. Хорошо культивируются на простых питательных средах. Ферментируют большинство углеводов без образования газа. Психофилы - способны менять свой метаболизм в зависимости от температуры и размножаться при низких температурах. Вирулентные штаммы образуют шероховатые (R) колонии, переходные (RS) и сероватые слизистые гладкие авирулентные(S) формы. Два типа колоний - молодые и зрелые. Молодые с неровными краями. Зрелые колонии крупные, с бурым зернистым центром и неровными краями. На скошенном агаре черед двое суток при +28 С образуют серовато - белый налет, врастающий в среду, на бульоне - нежную поверхностную пленку и хлопковидный осадок. Биохимические свойства: фенментативная активнсть высокая: ферментация до кислоты ксилозу, синтез плазмокоагулазы, фибринолизина, гемолизина, лецитиназу, сероводород. Рамнозу, мочевину не ферментирует. Антигенная структура. Группа белково - полисахаридных и липополисахаридных антигенов: термостабильный соматический О-антиген и термолабильный капсульный V,W антигены. С W-антигеном связывают вирулентность бактерий. Продуцирует факторы патогенности: фибринолизин, плазмокоагулазу, эндотоксин, экзотоксин, капсулу, V,W антигены. Резистентность: чувствителен к антибиотикам (особенно стрептомицин), нестоек к окружающей среде при высокой температуре. Патогенные свойства. Обладает патогенным потенциалом, подавляет функции фагоцитарной системы, подавляет окислительный взрыв в фагоцитах и беспрепятственно в них размножается. Факторы патогенности контролируются плазмидами трех классов. В патогенезе выделяют три основных стадии - лимфогенного заноса, бактеремии, генерализованной септицемии. Имеют адгезины и инвазины, низкомолекулярные протеины (ингибируют бактерицидные факторы), энтеротоксин. Часть факторов контролируется плазмидами вирулентности. Клинические особенности: Инкубационный период – несколько часов до 8 сут. Различают локальные – кожно-бубонная, бубонная; внешне-диссеминированные – первично-легочная, вторично-легочная и кишечная; генерализованная – первично-септическая, вторично-септическая формы чумы. Региональная лимфоаденопатия, энтероколиты, реактивные артриты, спондилит, лихорадка. Эпидемиология: Чума - классический природноочаговый зооноз диких животных. Основные носители в природе - сурки, суслики, в городских условиях - крысы. В передаче возбудителя - блохи животных, способные заражать человека. Иммунитет: клеточно-гуморальный, ограничен по длительности и напряженности. Микробиологическая диагностика: Бактериоскопическое исследование. Из исследуемого материала готовят мазки, окрашивают по Граму и водным раствором метиленового синего. Бактерии чумы представляют собой грамотрицательные палочки овоидной формы Бактериологическое исследование. Исследуемый материал засевают на чашки с питательным агаром. Посевы инкубируют при 25С. Первичное изучение посевов производят через 10ч. К этому сроку появляются колонии, которые образованы вирулентными R-формами. Мало- и авирулентные бактерии формируют S-формы колоний. Идентификацию чистой культуры проводят по морфологии бактериальных клеток, характеру роста, антигенным и биохимическим свойствам, чувствительности к специфическому фагу и биопробе. На бульоне бактерии образуют пленку; ферментируют многие сахара до кислоты, индола не образуют, желатин не разжижают. Содержат групповой термостабильный соматический антиген и специфический термолабильный капсульный антиген. Биопроба. Проводится для выделения чистой культуры из материала, загрязненного посторонней микрофлорой. Наиболее чувствительными лабораторными животными являются морские свинки, которым материал вводят подкожно. Внутрибрюшинно материал вводят в том случае, если он не загрязнен другими бактериями. После гибели животных отмечают патологические изменения органов и проводят бактериологическое исследование Экспресс-методы лабораторной диагностики: 1.Иммунофлюоресцентный метод позволяет обнаружить присутствие возбудителя как в патологическом материале, так и в объектах окружающей среды (вода, воздух), а также в пищевых продуктах и эктопаразитах. С этой целью используют люминесцентную видоспецифическую противочумную сыворотку, люминесцентные противокапсульную и противосоматическую сыворотку. 2.РПГА - для обнаружения антигенов бактерий в материале с помощью стандартной противочумной сыворотки, антитела которой нагружены на эритроциты. Лечение: антибиотики –стрептомицин, препараты тетрациклинового ряда. Профилактика: специфическая профилактика - живая ослабленная чумная вакцина EV. Имеется сухая таблетированная вакцина для перорального применения. Для оценки иммунитета к чуме (естественного постинфекционного и вакцинального) может применяться внутрикожная аллергическая проба с пестином. Чумной бактериофаг – при идентификации Y.pestis. Чумная сухая вакцина – высушенная живая культура Y.pestis вакцинного штамма EV, используется для профилактики чумы. |
||
|
Билет 31 1. Распространение микроорганизмов в среде. Понятия биоциноз. Какие они бывают. Биоценоз— это совокупность бактерий на определенной территории.Больше всего бактерий в почве(верхнем слое литосферы)- 10 млрд клеток в 1 г.Наибольшее число содержится в верхнем слое почвы-10 см.В ней живут:1)Азотофиксирующие бактерии(микобактерии,азотобактерии);2)Спорообразующие палочки(бациллы,клостридии,возбудители сибирской язвы,ботулизма,столбняка,газовой гангрены);3)кишечные бактерии(кишечная палочка,возбудители брюшного тифа,сальманеллезов,дизентирии-поступают с фекалиями,но достаточно быстро отмирают);4)грибы. Бактерии воды:палочковидные(псевдомонады),кокковидные(микрококки), извитые.Загрязнение воды сопровождается увеличением аэробных и анаэробных бактерий,грибов.В воду могут попадать представители норм.микрофлоры человека и животных(кишечная палочка,энтнробактер,энтерококки,клостридии) и возбудителей кишечной инфекции(брюшного тифа,паратифов,дизентирии,холеры,лептоспироза,энтеровирусных инфекций).Некоторые возбудители размножаются в воде(холерный вибрион). В воздух попадают микроорганизмы из дыхательных путей и с каплями слюны человека и животных. Здесь обнаруживаются кокковидные и палочковидные бактерии, бациллы, клостридии, актиномицеты, грибы и вирусы. Золотистый стафилококк и гемолитические стрептококки являются представителями микрофлоры верхних дыхательных путей и имеют общий путь выделения с патогенными микроорганизмами, передающимися воздушно-капельным путем. Появление в воздухе спорообразующих бактерий — показатель загрязненности воздуха микроорганизмами почвы, а появление грамотрицательных бактерий — показатель возможного антисанитарного состояния.По эпидемиологическим показаниям в воздухе определяют наличие сальмонелл, микобактерий, вирусов. Виды биоцинозов по взаимоотношению:1.междусобой,2.с организмом. Симбиоз-сожительство разных видов. Типы симбиоза между микро- и макроорганизмом: Коменсализм-1 из симбионтов живет за счет другого,не приченяя ему вреда(условно-патогенная микрофлора).Мутуализм-оба симбионта извлекают пользу.Паразитизм-1 симбионт живет за счет другого,нанося ему вред. Типы симбиоза между микроорганизмами: Синергизм-происходит усиление физиологических процессов у всех членов микробиоценоза.Сателизм-1 вид стимулирует рост другого,находящегося у него в зависемости.Метабиоз-продукты жизнидеятельности одного вида служат источником питания другого вида.Нейтрализм-члены микробиоценоза не оказывают друг на друга стимулирующего или подавляющего влияния.Антогонизм-подавление жизнидеятельности 1-го вида другим. 2. Антитоксин, антигенные свойства. Антигенные свойства вирусов. Анатоксины – препараты, полученные из бактериальных экзотоксинов, полностью лишенные своих токсических свойств, но сохранившие антигенные и иммуногенные свойства. Получение: токсигенные бактерии выращивают на жидких средах, фильтруют с помощью бактериальных фильтров для удаления микробных тел, к фильтрату добавляют 0,4% формалина и выдерживают в термостате при 30-40t на 4 недели до полного исчезновения токсических свойств, проверяют на стерильность, токсигенность и иммуногенность. Эти препараты называются нативными анатоксинам, в настоящее время почти не используются, т. к. содержат большое количество балластных веществ, неблагоприятно влияющих на организм. Анатоксины подвергаю физической и химической очистке, адсорбируют на адъювантах. Такие препараты называются адсорбированными высокоочищенными концентрированными анатоксинами. Титрование анатоксинов в реакции фолликуляции производят по стандартной фолликулирующей атитоксической сыворотке, в которой известно количество антитоксических единиц. 1 антигенная единица анатоксина обозначается Lf, это то количество анатоксина, которое вступает в реакцию фолликуляции с 1 единицей дифтерийного анатоксина. Анатоксины применяются для профилактики и реже, для лечения токсинемических инфекций дифтерия, газовая гангрена, ботулизм, столбняк). Так же анатоксины применяются для получения антитоксических сывороток путем гипериммунизации животных. Примеры препаратов: АКДС, АДС, адсорбированный стафилококковый анатоксин, ботулинистический анатоксин, анатоксины из экзотоксинов возбудителей газовых инфекций. В каждом вирионе любого вируса содержатся различные антигены. Одни из них являются вирусспецифическими. В состав других антигенов входят компоненты клетки хозяина (липиды, углеводы), которые включаются в его внешнюю оболочку. Антигены простых вирионов связаны с их нуклеокапсидами. По своему химическому составу они принадлежат к рибонуклеопротеидам или дезоксирибонуклеопротеидам, которые являются растворимыми соединениями и поэтому обозначаются как S-антигены (solutio - раствор). У сложноорганизованных вирионов одни антигенные компоненты связаны с нуклеокапсидами, другие - с гликопротеидами внешней оболочки. Многие простые и сложные вирионы содержат особые поверхностные V-антигены - гемагглютинин и фермент нейраминидазу. 3.Эшерихии. свойства. Кишечная палочка. роль в организме. Род Escherichia. Эшерихии - наиболее распространенные аэробные бактерии кишечника, способные при определенным условиях вызывать обширную группу заболеваний человека, как кишечной (диарея), так и внекишечной (бактеремия, инфекции мочевыводящих путей и др.) локализации. Основной вид - E.coli (кишечная палочка) - самый распространенный возбудитель инфекционных заболеваний, вызываемых энтеробактериями. Этот возбудитель является показателем фекального загрязнения, особенно воды. Коли - титр и коли - индекс часто использовали как санитарные показатели. Эшерихии входят в состав микрофлоры толстого кишечника млекопитающих, птиц, пресмыкающихся и рыб. Культуральные свойства. На жидких средах E.coli дает диффузное помутнение, на плотных средах образует S- и R- формы колоний. На основной для эшерихий среде Эндо лактозоферментирующие кишечные палочки образуют интенсивно красные колонии с металлическим блеском, не ферментирующие - бледно- розовые или бесцветные колонии с более темным центром, на среде Плоскирева - красные с желтоватым оттенком, на среде Левина - темно- синие с металлическим блеском. Биохимические свойства. Кишечная палочка в большинстве случаев ферментирует углеводы (глюкозу, лактозу, маннит, арабинозу, галактозу и др.) с образованием кислоты и газа, образует индол, но не образует сероводород, не разжижает желатин. Антигенная структура. Какие - либо существенные морфологические различия между патогенными и непатогенными кишечными палочками не обнаружены. Их дифференциация основана на изучении антигенных свойств. Среди поверхностных антигенов выделяют полисахаридные О- антигены, жгутиковые Н- антигены и капсульные полисахаридные К- антигены. Известно более 170 вариантов О- антигенов (это соответствует принадлежности возбудителя к определенной серогруппе) и 57 - Н- антигенов (принадлежность к серовару). В состав диареегенных (вызывающих диарею) кишечных палочек входят 43 О- группы и 57 ОН- вариантов. Основные факторы патогенности диареегенных E.coli. 1. Факторы адгезии, колонизации и инвазии, связанные с пилями, фимбриальными структурами, белками наружной мембраны. Они кодируются плазмидными генами и способствуют колонизации нижних отделов тонкой кишки. 2. Экзотоксины: цитотонины (стимулируют гиперсекрецию клетками кишечника жидкости, нарушают водно - солевой обмен и способствуют развитию диареи) и энтероцитотоксины (действуют на клетки стенки кишечника и эндотелия капилляров). 3. Эндотоксин (липополисахарид). В зависимости от наличия различных факторов патогенности диареегенные кишечные палочки разделены на пять основных типов: энтеротоксигенные, энтероинвазивные, энтеропатогенные, энтерогеморрагические, энтероадгезивные. 4. Для патогенных кишечных палочек характерна выработка бактериоцинов (колицинов). Энтеротоксигенные E.coli имеют высокомолекулярный термолабильный токсин, схожий по действию с холерным, вызывают холероподобную диарею (гастроэнтериты у детей младшего возраста, диарею путешественников и др.). Энтероинвазивные кишечные палочки способны проникать и размножаться в клетках эпителия кишечника. Вызывают профузную диарею с примесью крови и большим количеством лейкоцитов (показатель инвазивного процесса) в испражнениях. Клинически напоминает дизентерию. Штаммы имеют некоторое сходство с шигеллами (неподвижные, не ферментируют лактозу, обладают высокими энтероинвазивными свойствами). Энтеропатогенные E.coli - основные возбудители диареи у детей. В основе поражений - адгезия бактерий к эпителию кишечника с повреждением микроворсинок. Характерна водянистая диарея и выраженное обезвоживание. Энтерогеморрагические кишечные палочки вызывают диарею с примесью крови (геморрагический колит), гемолитико - уремический синдром (гемолитическая анемия в сочетании с почечной недостаточностью). Наиболее частый серотип энтерогеморрагических кишечных палочек - О157: Н7. Энтероадгезивные E.coli не образуют цитотоксины, слабо изучены. Эпидемиология. Основной механизм распространения диареегенных кишечных палочек - фекально - оральный. Заражение может происходить через пищу, воду, при уходе за животными. Поскольку эшерихии обитают в кишечниках многих видов животных, конкретный источник заражения установить сложно. Контактный путь заражения может быть в закрытых заведениях. Энтеропатогенные и энтероинвазивные E.coli - наиболее частые причины внутрибольничных вспышек эшерихиозов. Лабораторная диагностика. Основным подходом является выделение чистой культуры на дифференциально - диагностических средах и ее идентификация по антигенным свойствам. Ставят РА с набором поливалентных ОК (к О- и К- антигенам) сывороток, затем - адсорбированных О- сывороток и прогретыми при 100 градусах Цельсия (для разрушения К- антигенов) культурами. Биохимическая дифференциация имеет дополнительное значение. Идентификация диареегенных типов возможна при выявлении специфических маркеров (энтерогеморрагические кишечные палочки не ферментируют сорбит, а серовар О157: Н7 не проявляет бета - глюкуронидазной активности). |
Билет 32 1. Классификация и морфология грибов. Классификация, строение и физиология грибов. Грибы относятся к царству Fungi (Mycetes, Mycota). Это многоклеточные или одноклеточные нефотосинтезирующие (бесхлорофильные) эукариотические микроорганизмы с клеточной стенкой. Широко распространены в природе, особенно в почве. Грибы имеют ядро с ядерной оболочкой, цитоплазму с органеллами, цитоплазматическую мембрану и многослойную, ригидную клеточную стенку, состоящую из нескольких типов полисахаридов (маннанов, глюканов, целлюлозы, хитина), а также белка, липидов и др. Некоторые грибы образуют капсулу. Цитоплазматическая мембрана содержит гликопротеины, фосфолипиды и эргостеролы (в отличие от холестерина - главного стерола тканей млекопитающих). Грибы являются грамположительными микробами, вегетативные клетки - некислотоустойчивые. Различают два основных типа грибов - гифальный и дрожжевой. Гифальные (плесневые) грибы образуют ветвящиеся тонкие нити (гифы), сплетающиеся в грибницу, или мицелий (плесень). Толщина гиф колеблется от 2 до 100 мкм. Гифы, врастающие в питательный субстрат называются вегетативными гифами (отвечают за питание гриба), а растущие над поверхностью субстрата - воздушными или репродуктивными гифами (отвечают за бесполое размножение). Гифы низших грибов не имеют перегородок. Они представлены многоядерными клетками. Гифы высших грибов разделены перегородками, или септами с отверстиями. Дрожжевые грибы (дрожжи) имеют вид отдельных овальных клеток. Считают, что термин дрожжи применим к особой группе аскомицет, образующих аскоспоры - половые споры. Дрожжеподобные грибы образуют псевдогифы, состоящие из цепочек удлиненных клеток в виде "сарделек". При размножении они формируют ложный мицелий (псевдомицелий). Многие грибы характеризуются диморфизмом - способностью к гифальному (мицелиальному) или дрожжеподобному росту, в зависимости от условий культивирования. Например, в инфицированном организме они растут в виде дрожжеподобных клеток, а на питательных средах образуют гифы. Размножение грибов происходит половым, бесполым (вегетативным) путями: Половое размножение грибов происходит с образованием гамет, половых спор и других половых форм. Половые формы называются телеоморфами. Бесполое, вегетативное размножение грибов происходит с образованием соответствующих форм, называемых анаморфами. Такое размножение происходит почкованием, фрагментацией гиф и бесполыми спорами. Эндогенные споры (спорангиоспоры) созревают внутри округлой структуры - спорангия. Экзогенные споры (конидии) формируются на кончиках плодоносящих гиф, так называемых конидиеносцах. Основные типы конидий: артроконидии (артроспоры), или таллоконидии (старое название - оидии, таллоспоры) образуются путем равномерного септирования и расчленения гиф; бластоконидии образуются в результате почкования. Одноклеточные небольшие конидии называются микроконидиями. Многоклеточные, большие конидии называются макроконидиями. К бесполым формам грибов относят также хламидоконидии, или хламидоспоры (толстостенные клетки или комплекс мелких клеток) и склероции (многоклеточные с оболочкой) - покоящиеся органы грибов, способствующие их выживанию в неблагоприятных условиях. Различают совершенные и несовершенные грибы: совершенные грибы имеют половой путь размножения (к ним относятся аскомицеты, базидиомицеты); несовершенные грибы не имеют полового пути размножения (к ним относятся дейтеромицеты). Среди грибов, имеющих медицинское значение, различают ЗИГОМИЦЕТЫ (класс Zygomycetes), АСКОМИЦЕТЫ (классы Ascomycetes, Archiascomycetes), БАЗИДИОМИЦЕТЫ (класс Basidiomycetes), ДЕЙТЕРОМИЦЕТЫ (класс Deiteromycetes). 2. Токсины и эндотоксины. Классификация. Экзотоксины продуцируются во внешнюю среду (организм хозяина), обычно белковой природы,высокая избирательность и точечность действия,термолабильны,обезвреживаются формальдегидом,высокая антигенность, у Гр «-» и «+» бактерий,могут проявлять ферментативную активность. По механизму действия делятся на: цитотоксины (блокируют синтез белка), мембранотоксины (повышают проницаемость мембран эритроцитов и лейкоцитов;гемолизины, лейкоцидины), функциональные блокаторы (активируют аденилатциклазу;холероген), эксфолианты(нарушают межклеточное взаимодействие). Эндотоксины высвобождаются только при гибели бактерий, характерны для грамотрицательных бактерий, представляют собой сложные химические соединения клеточной стенки (ЛПС),термостабилен; избирательные и токсические свойства низкие,частично обезвреживаются формальдегидом,антигенность слабая. 3. Риккетсии Морфология. Риккетсии- мелкие плеоморфные микроорганизмы от кокковидных до палочковидных, иногда нитевидные, однако чаще короткие палочки 0,3-0,6 х 0,8-2,0 мкм, у некоторых видов длиной до 4 мкм перед делением клеток. Жгутиков и капсул нет, но на электронных микрофотографиях клеток, подвергнутых минимальным лабораторным манипуляциям, обычно виден внешний слой аморфного материала. Грамотрицательные микроорганизмы, плохо окрашиваются обычными анилиновыми красителями. Удерживают основной фуксин. Применяется также модификация окраски по П.Ф.Здродовскому, который в связи с наличием большого количества липоидов рекомендовал использование карболового фуксина. При этом риккетсии окрашиваются в ярко-розовый или рубиново-красный цвет, цитоплазма клеток - в голубой, ядра - в синий.Риккетсии имеют сходное с классическими грамотрицательными бактериями строение клетки: снаружи расположен микрокапсулярный слой толщиной 10-15 нм, обладающий антигенными свойствами, далее выявляется трехслойная мембрана клеточной стенки шириной 8-12 нм; цитоплазма образуется рибосомоподобными гранулами, между которыми обнаруживаются нити ДНК. При электронной микроскопии различают двухслойную клеточную оболочку, напоминающую по химическому составу клеточную оболочку бактерий, а также диффузно расположенный в цитоплазме ядерный материал - нуклеоид, рибосомы, РНК, ДНК. При изучении поверхностных структур риккетсий с помощью электронной микроскопии выявлены, как у многих бактерий, особого рода образования - волосовидные придатки или фимбрии. С наличием жгутикоподобных образований у R.sibirica, возможно, связана подвижность. У ряда видов риккетсий отмечают наличие вегетативных и покоящихся форм. Типовой вид - Rickettsia prowazekii da Rocha-Lima, 1916. Схема изучения. При изучении штаммов риккетсий придерживаются общей схемы, предложенной иммунитета; Основные группы и виды микроорганизмов рода Rickettsia A. R.rickettsii группа(1.R.conorii.2.R.rickettsii.3.R.sibirica). B. R.massiliae группа(4.R.massiliae.5.R.rhipicephali.6.R.montanensis). C. R.akari группа(7.R.akari.8.R.australis). D. R.prowazekii группа(9.R.prowazekii.10.R.typhi). E. R.canadensis группа(11.R.canadensis) Эпидемический сыпной тиф — острый антропоноз с трансмиссивным механизмом распространения платяными вшами. Клинически характеризуется лихорадкой, тяжелым течением в связи с поражением кровеносных капилляров с нарушением кровоснабжения жизненно важных органов (мозг, сердце, почки), появлением сыпи. Таксономия и общая характеристика: Возбудитель — R. prowazekii, род Rickettsia семейство Rickettsiaceae; паразитирует только в цитоплазме чувствительных клеток. Хорошо культивируется в организме платяных вшей, желточных мешках, обладает гемолитическими свойствами, способен формировать негативные колонии («бляшки») в культуре клеток; при окраске по Здродовскому окрашивается в красный цвет. Устойчив к действию факторов внешней среды; длительно сохраняется в высохших фекалиях инфицированных вшей. Эпидемиология и механизм заражения. Заражение реализуется либо втиранием фекалий инфицированных вшей через расчесы кожи, либо путем вдыхания пылевидного аэрозоля из высохших инфицированных риккетсиями фекалий. Клиника, диагноз, лечение. Инкубационный период 10 дней. Начало заболевания острое, клинические проявления обусловлены генерализованным поражением системы эндотелиальных клеток кровеносных сосудов, что приводит к нарушению каскада тромбо-антитромбообразования. Морфологическую основу болезни составляет генерализованный васкулит с формированием сыпи на кожных покровах. Болезнь протекает с высокой температурой, симптомами поражения сердечно-сосудистой и нервной систем. Иммунитет — непродолжительный, клеточно-гуморальный. Диагностика: осуществляется по клинико-эпидемиологическим данным, подкрепляется лабораторным исследованием на специфические антитела (РСК, РНГА, ИФА и др.). Лечение: Быстрое этиотропное лечение однократным приемом доксициклина, при его отсутствии — препаратами тетрациклинового ряда. Профилактика. Изоляция завшивленных больных, дезинфекция препаратами, содержащими перметрин. Для специфической профилактики разработана живая вакцина из штамма Е, которая применяется в комбинации с растворимым антигеном риккетсии Провачека (живая комбинированная сыпнотифозная вакцина из штамма), а также инактивированная вакцина из растворимого антигена. Болезнь Бриля – рецидив после ранее перенесенного эпидемического сыпного тифа. Возбудитель— R. prowazekii. Клинически протекает как эпидемический тиф легкой и средней тяжести. Патоморфология инфекционного процесса та же, что и при эпидемической форме. Различие заключается в эпидемиологии (нет переносчика, отсутствует сезонность проявления, источник и реализация способа заражения) и патогенезе начальной стадии болезни. Она возникает вследствие активации латентно «дремлющих» риккетсий. Микробиологическая диагностика. Затруднена неопределенностью симптоматики на первой неделе заболевания (до появления сыпи) и ее сходством с симптомами при инфекциях, чаще брюшнотифозной. Диагноз устанавливается на основании клинико-эпидемиологических данных с учетом анамнеза больного и подкрепляется серологическим исследованием со специфическим антигеном. При отсутствии переносчика в очаге лечение может осуществляться без изоляции больного, в зависимости от его состояния. Прогноз благоприятен даже в отсутствии лечения антибиотиками. Профилактика. Меры профилактики те же, что и при эпидемической форме. Специфическая профилактика невозможна. |
Билет 33 1. Антибиотики, история создания, классификация. Антибиотики — химиотерапевтические вещества, продуцируемые микроорганизмами, животными клетками, растениями, а также их производные и синтетические продукты, которые обладают избирательной способностью угнетать и задерживать рост микроорганизмов, а также подавлять развитие злокачественных новообразований. Наиболее важными классами синтетических антибиотиков являются хинолоны и фторхинолоны (например, ципрофлоксацин), сульфаниламиды (сульфадиметоксин), имидазолы (метронидазол), нитрофураны (фурадонин, фурагин). Основными продуцентами природных антибиотиков являются микроорганизмы, которые, находясь в своей естественной среде (в основном, в почве), синтезируют антибиотики в качестве средства выживания в борьбе за существование. Животные и растительные клетки также могут вырабатывать некоторые вещества с селективным антимикробным действием (например, фитонциды), однако широкого применения в медицине в качестве продуцентов антибиотиков они не получили. Таким образом, основными источниками получения природных и полусинтетических антибиотиков стали: • Актиномицеты (особенно стрептомицеты) — ветвящиеся бактерии. Они синтезируют большинство природных антибиотиков (80 %). • Плесневые грибы — синтезируют природные бета-лактамы (грибы рода Cephalosporium и Penicillium)H фузидиевую кислоту. • Типичные бактерии — например, эубактерии, бациллы, псевдомонады — продуцируют бацитрацин, полимиксины и другие вещества, обладающие антибактериальным действием. Способы получения. Существует три основных способа получения антибиотиков: • биологический синтез (так получают природные антибиотики — натуральные продукты ферментации, когда в оптимальных условиях культивируют микробы-продуценты, которые выделяют антибиотики в процессе своей жизнедеятельности); • биосинтез с последующими химическими модификациями (так создают полусинтетические антибиотики). Сначала путем биосинтеза получают природный антибиотик, а затем его первоначальную молекулу видоизменяют путем химических модификаций, например присоединяют определенные радикалы, в результате чего улучшаются противомикробные и фармакологические характеристики препарата; • химический синтез (так получают синтетические аналоги природных антибиотиков, например хлорамфеникол/левомицетин). 2. Вакцинотерапия, вакцинопрофилактика. Классификация Вакцины, определение. Классификация. Требования, предъявляемые к вакцинным препаратам. Вакцинация. Вакцинацией человечество обязано Э.Дженнеру, который в 1796г. показал, что прививка коровьей оспы - вакцинация (vaccinum - с лат. коровий) эффективна для профилактики натуральной оспы. С тех пор препараты, используемые для создания специфического активного иммунитета, называют вакцинами. Существует ряд типов вакцин - живые, убитые, компонентные и субъединичные, рекомбинантные, синтетические олигопептидные, антиидиотипические и др. 1. Убитые (инактивированные ) вакцины - это вакцинные препараты, не содержащие живых микроорганизмов. Вакцины могут содержать цельные микробы (корпускулы) - вакцины против чумы, гриппа, полиомиелитная вакцина Солка, а также отдельные компоненты (полисахаридная пневмококковая вакцина) или иммунологически активные фракции (вакцина против вируса гепатита В). Различают вакцины, содержащие антигены одного возбудителя (моновалентные) или нескольких возбудителей (поливалентные).Убитые вакцины как правило менее иммуногенны, чем живые, реактогенны, могут вызывать сенсибилизацию организма. 2. Ослабленные (аттенуированные) вакцины. Эти вакцины имеют некоторые преимущества перед убитыми. Они полностью сохраняют антигенный набор микроорганизма и обеспечивают более длительное состояние специфической невосприимчивости. Живые вакцины применяют для профилактики полиомиелита, туляремии, бруцеллеза, кори, желтой лихорадки, эпидемического паротита. Недостатки - наличие не только нужных (протективных), но и вредных для организма антигенных комплексов ( в том числе перекрестно реагирующих с тканями человека), сенсибилизация организма, большая антигенная нагрузка на иммунную систему и др. 3. Компонентные (субъединичные) вакцины состоят из главных (мажорных) антигенных компонентов, способных обеспечить протективный иммунитет. Ими могут быть : - компоненты структур клетки ( антигены клеточной стенки, Н - и Vi - антигены, рибосомальные антигены); - анатоксины - препараты, содержащие модифицированные химическим путем экзотоксины, лишенные токсических свойств, но сохранившие высокую антигенность и иммуногенность. Эти препараты обеспечивают выработку антитоксического иммунитета (антитоксических антител - антитоксинов). Наиболее широко используются дифтерийный и столбнячный анатоксины. АКДС - ассоциированная коклюшно- дифтерийно- столбнячная вакцина. Полученные химическим путем вакцинные препараты (пример- анатоксины, получаемые обработкой экзотоксинов формалином) называют химическими вакцинами; - конъюгированные вакцины- комплекс малоиммуногенных полисахаридов и высокоиммуногенных анатоксинов- например, сочетание антигенов Haemophilus influenzae и обеспечивающего иммуногенность вакцины дифтерийного анатоксина; - субъединичные вакцины. Вакцину против вируса гепатита В готовят из поверхностных белков (субъединиц) вирусных частиц (HBs антиген). В настоящее время эту вакцину получают на рекомбинантной основе- с помощью дрожжевых клеток с плазмидой, кодирующей HBs антиген. 4. Рекомбинантные вакцины. С помощью методов генной инженерии гены, контролирующие синтез наиболее значимых иммуногенных детерминант, встраивают в самореплицирующиеся генетические структуры (плазмиды, вирусы). Если носителем (вектором) является вирус осповакцины, то данная вакцина будет в организме индуцировать иммунитет не только против оспы, но и против того возбудителя, чей ген был встроен в его геном (если ген HBs антигена - против вируса гепатита В). Если вектором является плазмида, то при размножении рекомбинантного клона микроорганизма (дрожжей, например) нарабатывается необходимый антиген, который и используется в дальнейшем для производства вакцин. 5. Синтетические олигопептидные вакцины. Принципы их конструирования включают синтез пептидных последовательностей, образующих эпитопы, распознаваемые нейтрализующими антителами. 6. Кассетные или экспозиционные вакцины. В качестве носителя используют белковую структуру, на поверхности которой экспонируют (располагают) введенные химическим или генно- инженерным путем соответствующие определенные антигенные детерминанты. В качестве носителей при создании искусственных вакцин могут использовать синтетические полимеры- полиэлектролиты. 7. Липосомальные вакцины. Они представляют собой комплексы, состоящие из антигенов и липофильных носителей (пример- фосфолипиды). Иммуногенные липосомы более эффективно стимулируют выработку антител, пролиферацию Т- лимфоцитов и секрецию ими ИЛ- 2. 8. Антиидиопатические вакцины. Антиидиотипические антитела содержат “внутренний” специфический портрет антигенной детерминанты. Получают моноклональные антиидиотипические антитела, содержащие “внутренний образ” протективного антигена. Для оптимальных результатов (защиты в отношении возбудителя) необходимо иметь набор МКА против различных антигенных детерминант возбудителя. 3.Герпесвирусы, классификация, лабораторная диагностика, еще что-то СЕМЕЙСТВО Herpesviridae α-герпесвирусы(в. простого герпеса 1 типа(HHV – 1);в. простого герпеса 2 типа (HHV – 2);в. ветряной оспы и опоясывающего лишая (HHV – 3)). β-герпесвирусы(в. цитомегалии (HHV –5);в. герпеса человека 6 типа (HHV –6);в. герпеса человека 7 типа (HHV –7)) γ-герпесвирусы(в. Эпштейна-Барр (HHV –4);в. герпеса человека 8 типа (HHV – 8), ассоциированный с саркомой Капоши) ВПГ вызывает герпетическую инфекцию, или простой герпес, характеризующийся везикулезными высыпаниями на коже, слизистых оболочках, поражением ЦНС и внутренних органов, а также пожизненным носительством (персистенцией) и рецидивами болезни. Таксономия. Семейство Herpesviridae. Род Simplexvirus. Структура. Геном ВПГ кодирует около 80 белков, необходимых для репродукции вируса и взаимодействия последнего с клетками организма и иммунным ответом. ВПГ кодирует 11 гликопротеинов, являющихся прикрепительными белками (gB, gC, gD, gH), белками слияния (gB), структурными белками, иммунными белками «уклонения» (gC, gE, gl).Вирус вызывает литические инфекции фибробластов, эпителиальных клеток и латентные инфекции нейронов. Культивирование. Для культивирования вируса применяют куриный эмбрион (на оболочке образуются мелкие плотные бляшки) и культуру клеток, на которой он вызывает цитопатический эффект в виде появления гигантских многоядерных клеток с внутриядерными включениями. Антигенная структура. Вирус содержит ряд антигенов, связанных как с внутренними белками, так и с гликопротеидами наружной оболочки. Последние являются основными иммуногенами, индуцирущими выработку антител и клеточный иммунитет. Существует два серотипа: ВПГ 1 типа и ВПГ 2 типа. Резистентность. Вирус нестоек, чувствителен к солнечным и УФ-лучам. Эпидемиология. Источник инфекции — больной. ВПГ-1 и ВПГ-2 передаются преимущественно контактным путем (с везикулярной жидкостью, со слюной, половых контактах), через предметы обихода, реже — воздушно-капельным путем, через плаценту, при рождении ребенка. Оба типа вирусов могут вызывать оральный и генитальный герпес. ВПГ-1 чаще поражает слизистые оболочки ротовой полости и глотки, вызывает энцефалиты, а ВПГ-2 — гениталии (генитальный герпес). Патогенез. Различают первичный и рецидивирующий простой герпес. Чаще вирус вызывает бессимптомную или латентную инфекцию. Первичная инфекция. Везикула —проявление простого герпеса с дегенерацией эпителиальных клеток. Основу везикулы составляют многоядерные клетки. Пораженные ядра клеток содержат эозинофильные включения. Верхушка везикулы через некоторое время вскрывается, и формируется язвочка, которая вскоре покрывается струпом с образованием корочки с последующим заживлением. Минуя входные ворота эпителия, вирусы проходят через чувствительные нервные окончания с дальнейшим передвижением нуклеокапсидов вдоль аксона к телу нейрона в чувствительных ганглиях. Репродукция вируса в нейроне заканчивается его гибелью. Некоторые вирусы герпеса, достигая ганглионарных клеток, способны приводить к развитию латентной инфекции, при которой нейроны не гибнут, но содержат в себе вирусный геном. Большинство людей (70-90 %) являются пожизненными носителями вируса, который сохраняется в ганглиях, вызывая в нейронах латентную персистирующую инфекцию. Латентная инфекция чувствительных нейронов является характерной особенностью нейротропных герпесвирусов ВПГ. В латентно инфицированных нейронах около 1 % клеток в пораженном ганглии несет вирусный геном. Клиника. Инкубационный период 2—12 дней. Болезнь начинается с возникновения на пораженных участках зуда, появления отека и пузырьков, заполненных жидкостью. ВПГ поражает кожу (везикулы, экзема), слизистые оболочки рта, глотки (стоматит) и кишечника, печень (гепатиты), глаза (кератит) и ЦНС (энцефалит). Рецидивирующий герпес обусловлен реактивацией вируса, сохранившегося в ганглиях. Он характеризуется повторными высыпаниями и поражением органов и тканей. Генитальная инфекция является результатом аутоинокуляции из других пораженных участков тела; но наиболее часто встречающийся путь заражения — половой. Поражение проявляется в образовании везикулы, которая довольно быстро изъязвляется. Вирус простого герпеса проникает во время прохождения новорожденного через родовые пути матери, вызывая неонаталъный герпес. Неонатальный герпес обнаруживается на 6-й день после родов. Вирус диссеминирует во внутренние органы с развитием генерализованного сепсиса. Иммунитет. Основной иммунитет— клеточный. Развивается ГЗТ. NK-клетки играют важную роль в ранней противомикробной защите. Организм пораженного реагирует на гликопротеины вируса, продуцируя цитотоксические Т-лимфоциты, а также Т-хелперы, активирующие В-лимфоциты с последующей продукцией специфических антител. Гликопротеины вызывают образование вируснейтрализующих антител. Вирус - нейтрализующие антитела подавляют межклеточное распространение вирусов. Микробиологическая диагностика. Используют содержимое герпетических везикул, слюну, соскобы с роговой оболочки глаз, кровь, спинномозговую жидкость. В окрашенных мазках наблюдают гигантские многоядерные клетки, клетки с увеличенной цитоплазмой и внутриядерными включениями . Для выделения вируса исследуемым материалом заражают клетки HeLa, Нер-2, человеческие эмбриональные фибробласты. Рост в культуре клеток проявляется округлением клеток с последующим прогрессирующим поражением всей культуры клеток. Заражают также куриные эмбрионы, у которых после внутримозгового заражения развивается энцефалит. Выделенный вирус идентифицируют в РИФ и ИФА с использованием моноклональных антител. Серодиагностику проводят с помощью РСК, РИФ, ИФА и реакции нейтрализации по нарастанию титра антител больного. ИБ также способен выявлять типоспецифические антитела. При экспресс-диагностике в мазках-отпечатках из высыпаний, окрашенных по Романовскому-Гимзе, выявляются гигантские многоядерные клетки с внутриядерными включениями. Для идентификации вируса используют также амплификацию генов вирусной ДНК в реакции ПЦР. Лечение. Для лечения применяют препараты интерферона, индукторы интерферона и противовирусные химиотерапевтические препараты (ацикловир, видарабин). Профилактика. Специфическая профилактика рецидивирующего герпеса осуществляется в период ремиссии многократным введением инактивированной культуральной герпетической вакцины. |
|
Билет 34 1. Фазы репродукции вирусов, бактерий Типы взаимодействия вируса с клеткой. Фазы репродукции вирусов. Различают три типа взаимодействия вируса с клеткой: Продуктивный тип — завершается образованием нового поколения вирионов и гибелью (лизисом) зараженных клеток (цитолитическая форма). Некоторые вирусы выходят из клеток, не разрушая их (нецитолитическая форма). Абортивный тип — не завершается образованием новых вирионов, поскольку инфекционный процесс в клетке прерывается на одном из этапов. Интегративный тип, или вирогения — характеризуется встраиванием (интеграцией) вирусной ДНК в виде провируса в хромосому клетки и их совместным сосуществованием (совместная репликация). Репродукция вирусов: 1.адсорбция вируса на клетке- прикрепления вирусов к поверхности клетки. Вирус адсорбируется на определенных участках клеточной мембраны — так называемых рецепторах.; 2. проникновение вируса в клетку-два способа: виропексис и слияние вирусной оболочки с клеточной мембраной. При виропексисе после адсорбции вирусов происходят инвагинация (впячивание) участка клеточной мембраны и образование внутриклеточной вакуоли, которая содержит вирусную частицу. Вакуоль с вирусом может транспортироваться в любом направлении в разные участки цитоплазмы или ядро клетки. Процесс слияния осуществляется одним из поверхностных вирусных белков капсидной или суперкапсидной оболочки; 3.«раздевание» вируса- удалении защитных вирусных оболочек и освобождении внутреннего компонента вируса, способного вызвать инфекционный процесс. Конечными продуктами «раздевания» являются сердцевина, нуклеокапсид или нуклеиновая кислота вируса.; 3.биосинтез вирусных компонентов в клетке- Проникшая в клетку вирусная нуклеиновая кислота несет генетическую информацию, которая успешно конкурирует с генетической информацией клетки. Она дезорганизует работу клеточных систем, подавляет собственный метаболизм клетки и заставляет ее синтезировать новые вирусные белки и нуклеиновые кислоты, идущие на построение вирусного потомства. Реализация генетической информации вируса осуществляется в соответствии с процессами транскрипции, трансляции и репликации; 4. формирование вирусов- Существуют следующие общие принципы сборки вирусов, имеющих разную структуру: 1. Формирование вирусов является многоступенчатым процессом с образованием промежуточных форм; 2. Сборка просто устроенных вирусов заключается во взаимодействии молекул вирусных нуклеиновых кислот с капсидными белками и образовании нуклеокапсидов (например, вирусы полиомиелита). У сложно устроенных вирусов сначала формируются нуклеокапсиды, с которыми взаимодействуют белки суперкапсидных оболочек (например, вирусы гриппа); 3. Формирование вирусов происходит не во внутриклеточной жидкости, а на ядерных или цитоплазматических мембранах клетки; 4. Сложно организованные вирусы в процессе формирования включают в свой состав компоненты клетки-хозяина (липиды, углеводы); 5. выход вирусов из клетки- Первый тип — взрывной — характеризуется одновременным выходом большого количества вирусов. При этом клетка быстро погибает. Такой способ выхода характерен для вирусов, не имеющих суперкапсидной оболочки. Второй тип — почкование. Он присущ вирусам, имеющим суперкапсидную оболочку. На заключительном этапе сборки нуклеокапсиды сложно устроенных вирусов фиксируются на клеточной плазматической мембране, модифицированной вирусными белками, и постепенно выпячивают ее. В результате выпячивания образуется «почка», содержащая нуклеокапсид. Затем «почка» отделяется от клетки. Таким образом, внешняя оболочка этих вирусов формируется в процессе их выхода из клетки. Жизнедеятельность бактерий характеризуется ростом — формированием структурно-функциональных компонентов клетки и увеличением самой бактериальной клетки, а также размножением — самовоспроизведением, приводящим к увеличению количества бактериальных клеток в популяции. Бактерии размножаются путем бинарного деления пополам, реже путем почкования. Актиномицеты, как и грибы, могут размножаться спорами. Актиномицеты, являясь ветвящимися бактериями, размножаются путем фрагментации нитевидных клеток. Грамположительные бактерии делятся путем врастания синтезирующихся перегородок деления внутрь клетки, а грамотрицательные — путем перетяжки, в результате образования гантелевид-ных фигур, из которых образуются две одинаковые клетки. Делению клеток предшествует репликация бактериальной хромосомы по полуконсервативному типу (двуспиральная цепь ДНК раскрывается и каждая нить достраивается комплементарной нитью), приводящая к удвоению молекул ДНК бактериального ядра — нуклеоида. Репликация ДНК происходит в три этапа: инициация, элонгация, или рост цепи, и терминация. Размножение бактерий в жидкой питательной среде. Бактерии, засеянные в определенный, не изменяющийся объем питательной среды, размножаясь, потребляют питательные элементы, что приводит в дальнейшем к истощению питательной среды и прекращению роста бактерий. Культивирование бактерий в такой системе называют периодическим культивированием, а культуру — периодической. Если же условия культивирования поддерживаются путем непрерывной подачи свежей питательной среды и оттока такого же объема культуральной жидкости, то такое культивирование называется непрерывным, а культура — непрерывной. При выращивании бактерий на жидкой питательной среде наблюдается придонный, диффузный или поверхностный (в виде пленки) рост культуры. Рост периодической культуры бактерий, выращиваемых на жидкой питательной среде, подразделяют на несколько фаз, или периодов: 1. лаг-фаза; 2. фаза логарифмического роста; 3. фаза стационарного роста, или максимальной концентрации бактерий; 4. фаза гибели бактерий. Лаг-фаза — период между посевом бактерий и началом размножения. Продолжительность лаг-фазы в среднем 4—5 ч. Бактерии при этом увеличиваются в размерах и готовятся к делению; нарастает количество нуклеиновых кислот, белка и других компонентов. Фаза логарифмического (экспоненциального) роста является периодом интенсивного деления бактерий. Продолжительность ее около 5— 6 ч. При оптимальных условиях роста бактерии могут делиться каждые 20—40 мин. Во время этой фазы бактерии наиболее ранимы, что объясняется высокой чувствительностью компонентов метаболизма интенсивно растущей клетки к ингибиторам синтеза белка, нуклеиновых кислот и др. Затем наступает фаза стационарного роста, при которой количество жизнеспособных клеток остается без изменений, составляя максимальный уровень (М-концентрация). Ее продолжительность выражается в часах и колеблется в зависимости от вида бактерий, их особенностей и культивирования. Завершает процесс роста бактерий фаза гибели, характеризующаяся отмиранием бактерий в условиях истощения источников питательной среды и накопления в ней продуктов метаболизма бактерий. Продолжительность ее колеблется от 10 ч до нескольких недель. Интенсивность роста и размножения бактерий зависит от многих факторов, в том числе оптимального состава питательной среды, окислительно-восстановительного потенциала, рН, температуры и др. Размножение бактерий на плотной питательной среде. Бактерии, растущие на плотных питательных средах, образуют изолированные колонии округлой формы с ровными или неровными краями (S- и R-формы), различной консистенции и цвета, зависящего от пигмента бактерий. Пигменты, растворимые в воде, диффундируют в питательную среду и окрашивают её. Другая группа пигментов нерастворима в воде, но растворима в органических растворителях. И, наконец, существуют пигменты, не растворимые ни в воде, ни в органических соединениях. Наиболее распространены среди микроорганизмов такие пигменты, как каротины, ксантофиллы и меланины. Меланины являются нерастворимыми пигментами черного, коричневого или красного цвета, синтезирующимися из фенольных соединений. Меланины наряду с каталазой, супероксидцисмутазой и пероксидазами защищают микроорганизмы от воздействия токсичных перекисных радикалов кислорода. Многие пигменты обладают антимикробным, антибиотикоподобным действием. 2. Реакция связывания комплемента Реакция связывания комплемента (РСК) заключается в том, что при соответствии друг другу антигены и антитела образуют иммунный комплекс, к которому через Fc-фрагмент антител присоединяется комплемент (С), т. е. происходит связывание комплемента комплексом антиген—антитело. Если же комплекс антиген—антитело не образуется, то комплемент остается свободным. Специфическое взаимодействие АГ и AT сопровождается адсорбцией (связыванием) комплемента. Поскольку процесс связывания комплемента не проявляется визуально, Ж. Борде и О.Жангу предложили использовать в качестве индикатора гемолитическую систему (эритроциты барана + гемолитическая сыворотка), которая показывает, фиксирован ли комплемент комплексом АГ-АТ. Если АГ и AT соответствуют друг другу, т. е. образовался иммунный комплекс, то комплемент связывается этим комплексом и гемолиза не происходит. Если AT не соответствует АГ, то комплекс не образуется и комплемент, оставаясь свободным, соединяется со второй системой и вызывает гемолиз. Компоненты. Реакция связывания комплемента (РСК) относится к сложным серологическим реакциям. Для ее проведения необходимы 5 ингредиентов, а именно: АГ, AT и комплемент (первая система), эритроциты барана и гемолитическая сыворотка (вторая система). Антигеном для РСК могут быть культуры различных убитых микроорганизмов, их лизаты, компоненты бактерий, патологически измененных и нормальных органов, тканевых липидов, вирусы и вирусосодержащие материалы. В качестве комплемента используют свежую или сухую сыворотку морской свинки. Механизм. РСК проводят в две фазы: 1-я фаза — инкубация смеси, содержащей три компонента антиген + антитело + комплемент; 2-я фаза (индикаторная) — выявление в смеси свободного комплемента путем добавления к ней гемолитической системы, состоящей из эритроцитов барана, и гемолитической сыворотки, содержащей антитела к ним. В 1-й фазе реакции при образовании комплекса антиген—антитело происходит связывание им комплемента, и тогда во 2-й фазе гемолиз сенсибилизированных антителами эритроцитов не произойдет; реакция положительная. Если антиген и антитело не соответствуют друг другу (в исследуемом образце нет антигена или антитела), комплемент остается свободным и во 2-й фазе присоединится к комплексу эритроцит — ан-тиэритроцитарное антитело, вызывая гемолиз; реакция отрицательная. Применение. РСК применяют для диагностики многих инфекционных болезней, в частности сифилиса (реакция Вассермана). 3. Сальмонеллы. Острая кишечная зоонозная инфекция, вызываемая сероварами сальмонелл, характеризующаяся поражением ЖКТ. Морфологические свойства: подвижные, грам «-» палочки, капсулы нет. Хорошо растут на простых питательных и желчесодержащих средах. На плотных – образуют колонии в R-и S-формах, на жидких – помутнение. На лактозособержащих средах образуют бесцветные колонии. Биохимическая активность: ферментация глк. до кислоты и газа, отсутствие ферментации лактозы, продукция сероводорода, отсутствие индолообразования. Антигенная структура: соматический О-антиген, жгутиковый Н-антиген, Некоторые – К-антиген. Род Salmonella состоит из двух видов — вида S. enterica, в который включены все сальмонеллы, являющиеся возбудителями человека и теплокровных животных, и вида S. bongori, который подразделяется на 10 сероваров. Вид S. enterica разделен на 6 подвидов, которые подразделены на серовары. Некоторые серовары сальмонелл, в частности S. Typhi, имеют полисахаридный Vi-антиген, являющийся разновидностью К-антигена. Эпидемиология. Возбудителями сальмонеллеза является большая группа сальмонелл, входящая в подвид enterica. Наиболее часто возбудителями сальмонеллезов у человека являются серовары S. Typhimurium, S. Dublin, S. Choleraesuis. Основные факторы передачи — мясо, молоко, яйца, вода. Патогенез и клиника. Заболевание протекает в локальной форме гастроэнтерита, ведущий синдром - диарейный. Инвазировав слизистую тонкого кишечника через М-клетки и проникнув в подслизистую, сальмонеллы захватываются макрофагами, переносясь ими в пейеровы бляшки, где формируют первичный очаг инфекции. При этом выделяются эндотоксин и белковый энтеротоксин. Энтеротоксин активирует поступление в просвет кишечника большого количества жидкости, К,Na. Понос, рвота. Иммунитет: Ненапряженный, серовароспецифический, опосредован секреторным IgA, который предотвращает процесс пенетрации сальмонеллами слизистой тонкого кишечника. В крови могут определяться антитела. Микробиологическая диагностика. Бактериологическому исследованию подвергают рвотные массы, промывные воды желудка, испражнения, желчь, мочу, кровь. При идентификации выделенных культур необходим широкий набор диагностических О- и Н- сывороток. Для серологического исследования применяют РНГА, ИФА. Важное диагностическое значение имеет нарастание титра антител в динамике заболевания. Лечение. Применяется патогенетическая терапия, направленная на нормализацию водно-солевого обмена. При генерализованных формах — этиотропная антибиотикотерапия. Сальмонеллезные групповые, адсорбированные О- и Н-агглютинирующие сыворотки. Применяются для установления серогрупп и сероваров сальмонелл в реакции агглютинации. Сальмонеллезные О- и Н-монодиагностикумы представляют собой взвеси сальмонелл, убитых нагреванием (О-диагностикумы) или обработкой формалином (Н-диагностикумы). Применяются для серодиагностики брюшного тифа. Профилактика. Специфическая профилактика сальмонеллеза у с/х животных и птиц. Неспецифическая профилактика - проведение ветеринарно-санитарных мероприятий. |
Билет 35 1. Методы физического воздействия на бактерию Влияние физических факторов. Влияние температуры. Различные группы микроорганизмов развиваются при определенных диапазонах температур. Бактерии, растущие при низкой температуре, называют психрофилами, при средней (около 37 °С) — мезофилами, при высокой — термофилами. К психрофильным микроорганизмам относится большая группа сапрофитов — обитателей почвы, морей, пресных водоемов и сточных вод (железобактерии, псевдомонады, светящиеся бактерии, бациллы). Некоторые из них могут вызывать порчу продуктов питания на холоде. Способностью расти при низких температурах обладают и некоторые патогенные бактерии (возбудитель псевдотуберкулеза размножается при температуре 4 °С). В зависимости от температуры культивирования свойства бактерий меняются. Интервал температур, при котором возможен рост психрофильных бактерий, колеблется от -10 до 40 °С, а температурный оптимум — от 15 до 40 °С, приближаясь к температурному оптимуму мезофильных бактерий. Мезофилы включают основную группу патогенных и условно-патогенных бактерий. Они растут в диапазоне температур 10— 47 °С; оптимум роста для большинства из них 37 °С. При более высоких температурах (от 40 до 90 °С) развиваются термофильные бактерии. На дне океана в горячих сульфидных водах живут бактерии, развивающиеся при температуре 250—300 °С и давлении 262 атм. Термофилы обитают в горячих источниках, участвуют в процессах самонагревания навоза, зерна, сена. Наличие большого количества термофилов в почве свидетельствует о ее загрязненности навозом и компостом. Поскольку навоз наиболее богат термофилами, их рассматривают как показатель загрязненности почвы. Хорошо выдерживают микроорганизмы действие низких температур. Поэтому их можно долго хранить в замороженном состоянии, в том числе при температуре жидкого газа (—173 °С). Высушивание. Обезвоживание вызывает нарушение функций большинства микроорганизмов. Наиболее чувствительны к высушиванию патогенные микроорганизмы (возбудители гонореи, менингита, холеры, брюшного тифа, дизентерии и др.). Более устойчивыми являются микроорганизмы, защищенные слизью мокроты. Высушивание под вакуумом из замороженного состояния — лиофилизацию — используют для продления жизнеспособности, консервирования микроорганизмов. Лиофилизированные культуры микроорганизмов и иммунобиологические препараты длительно (в течение нескольких лет) сохраняются, не изменяя своих первоначальных свойств. Действие излучения. Неионизирующее излучение — ультрафиолетовые и инфракрасные лучи солнечного света, а также ионизирующее излучение — гамма-излучение радиоактивных веществ и электроны высоких энергий губительно действуют на микроорганизмы через короткий промежуток времени. УФ-лучи применяют для обеззараживания воздуха и различных предметов в больницах, родильных домах, микробиологических лабораториях. С этой целью используют бактерицидные лампы УФ-излучения с длиной волны 200—450 нм. Ионизирующее излучение применяют для стерилизации одноразовой пластиковой микробиологической посуды, питательных сред, перевязочных материалов, лекарственных препаратов и др. Однако имеются бактерии, устойчивые к действию ионизирующих излучений, например Micrococcus radiodurans была выделена из ядерного реактора. 2. Пцр Полимеразная цепная реакция позволяет обнаружить микроб в исследуемом материале (воде, продуктах, материале от больного) по наличию в нем ДНК микроба без выделения последнего в чистую культуру. Для проведения этой реакции из исследуемого материала выделяют ДНК, в которой определяют наличие специфичного для данного микроба гена. Обнаружение гена осуществляют его накоплением. Для этого необходимо иметь праймеры комплементарного З'-концам ДНК. исходного гена. Накопление (амплификация) гена выполняется следующим образом. Выделенную из исследуемого материала ДНК нагревают. При этом ДНК распадается на 2 нити. Добавляют праймеры. Смесь ДНК и праймеров охлаждают. При этом праймеры, при наличии в смеси ДНК искомого гена, связываются с его комплементарными участками. Затем к смеси ДНК и праймера добавляют ДНК-полимеразу и нуклеотиды. Устанавливают температуру, оптимальную для функционирования ДНК-полимеразы. В этих условиях, в случае комплементарное™ ДНК гена и праймера, происходит присоединение нуклеотидов к З'-концам праймеров, в результате чего синтезируются две копии гена. После этого цикл повторяется снова, при этом количество ДНК гена будет увеличиваться каждый раз вдвое. Проводят реакцию в специальных приборах — амплификаторах. ПЦР применяется для диагностики вирусных и бактериальных инфекций. 3. Боррелии Род Borrelia Морфология и классификация.Спиральные, имеющие до 10 неправильной формы крупных завитков, грамотрицательные бактерии с вращательно- поступательным характером движений. Анаэробы, часто требующие сложных сред для культивирования. Патогенные для человека боррелии являются возбудителями возвратных тифов (рекуррентных лихорадок) или боррелиозов. B.recurrens передается человеку вшами, вызывает эпидемический или вшивый возвратный тиф. Остальные боррелиозы человека делят на две самостоятельные группы - аргасовые клещевые боррелиозы (АКБ), вызываемые более 12 видами боррелий, и иксодовые клещевые боррелиозы (ИКБ), вызываемые B.burgdorferi sensu stricto, B.garinii, B.afzelii и некоторыми другими. АКБ связаны с аргасовыми клещами рода Ornithodorus, обитающими в тропических и субтропических регионах Африки, Азии, Америки, и характеризуются повторяющимися приступами лихорадки (как при малярии). ИКБ вызывают клещи рода Ixodes (группа I.ricinus / I.persulcatus), распространены преимущественно в лесной зоне в Евразии и Америке. Культуральные свойства.Представители этого рода взыскательны к условиям культивирования, особенно боррелии группы ИКБ. Для них необходимы факультативно - анаэробные условия, температура плюс 33 градуса Цельсия, специальные среды (BSK-2), содержащие среду 199, глюкозу, альбумин, цистеин, кроличью сыворотку, желатин и другие компоненты. Антигенные свойства.Имеют перекрестно- реагирующие антигены с другими спирохетами, родо - и видоспецифические антигены. Выделяют H- (жгутиковые) флагеллиновые антигены (обладают слабой специфичностью) и поверностные белковые антигены (OspA, OspC, более специфичны, используют для межвидовой и внутривидовой идентификации). Патогенез поражений.После присасывания клеща боррелии со слюной попадают в макроорганизм, размножаются во входных воротах инфекции, поражая кожу (эритема) и ближайшие лимфоузлы (фаза первичной адаптации). Преодолев кожный и лимфатический барьеры, боррелии попадают в кровь, вызывают спирохетемию, проявляющуюся общетоксическим синдромом (стадия первичной диссеминации). По мере прогрессирования процесса боррелии проникают через гематотканевые барьеры (в т.ч.- через гематоэнцефалитический барьер) и вызывают поражение различных органов и систем. В ряде случаев инфекция приобретает хронический характер, вызывая поражения нервной и сердечно - сосудистой систем, опорно - двигательного аппарата, вторичные поражения кожи и др. Существует недостаточно обоснованное на современном этапе мнение о связи преимущественных клинических проявлений с геновидовой принадлежностью боррелий ( B.garinii - преимущественно неврологические проявления, например). Эпидемиология.ИКБ - облигатно- трансмиссивные природноочаговые инфекции, распространенные преимущественно в умеренном климатическом поясе северного полушария, лесной ландшафтной зоне и связанные с присасыванием клещей рода Ixodes. Очаги ИКБ часто сопряжены с очагами клещевого энцефалита, поскольку имеют одних и тех же переносчиков в Евразии - клещей I.reticulatus (таежный клещ) и I.ricinus (европейский лесной клещ). Лабораторная диагностика.Боррелии можно выделить с использованием среды BSK2 у больных из очагов кожных поражений, из крови и спинномозговой жидкости (при менингиальных формах), при исследовании переносчиков (в т.ч. снятых с людей) и теплокровных хозяев (наибольшая высеваемость - из мочевого пузыря) в природных очагах. Боррелии можно выявить в иксодовых клещах с помощью световой микроскопии (окраска по Романовскому - Гимзе), темнопольной и люминесцентной микроскопии, ПЦР. Основной метод серологической диагностики - реакция непрямой иммунофлюоресценции (РНИФ) с корпускулярным антигеном B.afzelii, позволяющим выявлять антитела к боррелиям группы ИКБ. Лечение.Применяют предупредительную терапию (при положительных результатах исследования присосавшегося клеща) и лечение больных ИКБ тетрациклинами, пенициллинами и цефалоспоринами. Мер специфической профилактики не разработано.
|
Билет 36 1. Антибиотики. Классификация. Антибиотики — химиотерапевтические вещества, продуцируемые микроорганизмами, животными клетками, растениями, а также их производные и синтетические продукты, которые обладают избирательной способностью угнетать и задерживать рост микроорганизмов, а также подавлять развитие злокачественных новообразований. Наиболее важными классами синтетических антибиотиков являются хинолоны и фторхинолоны (например, ципрофлоксацин), сульфаниламиды (сульфадиметоксин), имидазолы (метронидазол), нитрофураны (фурадонин, фурагин). Основными продуцентами природных антибиотиков являются микроорганизмы, которые, находясь в своей естественной среде (в основном, в почве), синтезируют антибиотики в качестве средства выживания в борьбе за существование. Животные и растительные клетки также могут вырабатывать некоторые вещества с селективным антимикробным действием (например, фитонциды), однако широкого применения в медицине в качестве продуцентов антибиотиков они не получили. Таким образом, основными источниками получения природных и полусинтетических антибиотиков стали: • Актиномицеты (особенно стрептомицеты) — ветвящиеся бактерии. Они синтезируют большинство природных антибиотиков (80 %). • Плесневые грибы — синтезируют природные бета-лактамы (грибы рода Cephalosporium и Penicillium)H фузидиевую кислоту. • Типичные бактерии — например, эубактерии, бациллы, псевдомонады — продуцируют бацитрацин, полимиксины и другие вещества, обладающие антибактериальным действием. Существует три основных способа получения антибиотиков: • биологический синтез (так получают природные антибиотики — натуральные продукты ферментации, когда в оптимальных условиях культивируют микробы-продуценты, которые выделяют антибиотики в процессе своей жизнедеятельности); • биосинтез с последующими химическими модификациями (так создают полусинтетические антибиотики). Сначала путем биосинтеза получают природный антибиотик, а затем его первоначальную молекулу видоизменяют путем химических модификаций, например присоединяют определенные радикалы, в результате чего улучшаются противомикробные и фармакологические характеристики препарата; • химический синтез (так получают синтетические аналоги природных антибиотиков, например хлорамфеникол/левомицетин) 2. Реакция преципитация Реакция преципитации (РП) - это формирование и осаждение комплекса растворимого молекулярного антигена с антителами в виде помутнения, называемого преципитатом. Он образуется при смешивании антигенов и антител в эквивалентных количествах; избыток одного из них снижает уровень образования иммунного комплекса. РП ставят в пробирках (реакция кольцепреципитации), в гелях, питательных средах и др. Широкое распространение получили разновидности РП в полужидком геле агара или агарозы: двойная иммунодиффузия по Оухтерлони, радиальная иммунодиффузия, иммуноэлектрофорез и др. Механизм. Проводится с прозрачными коллоидными растворимыми антигенами, экстрагированными из патологического материала, объектов внешней среды или чистых культур бактерий. В реакции используют прозрачные диагностические преципитирующие сыворотки с высокими титрами антител. За титр преципитирующей сыворотки принимают то наибольшее разведение антигена, которое при взаимодействии с иммунной сывороткой вызывает образование видимого преципитата — помутнение. Реакция кольцепреципитации ставится в узких пробирках (диаметр 0,5 см), в которые вносят по 0,2—0,3 мл преципити-рующей сыворотки. Затем пастеровской пипеткой медленно наслаивают 0,1—0,2 мл раствора антигена. Пробирки осторожно переводят в'вертикальное положение. Учет реакции производят через 1—2 мин. В случае положительной реакции на границе между сывороткой и исследуемым антигеном появляется преципитат в виде белого кольца. В контрольных пробирках преципитат не образуется. 3. Онкогенные вирусы РНК-содержащие: семейство Retroviridae. ДНК-содержащие: семейства Papillomaviridae, Polyomaviridae, Adenoviridae 12, 18, 31, Hepadnaviridae, Herpesviridae, Poxviridae Семейство Retroviridae включает 7 родов. Онковирусы являются сложноорганизованными вирусами. Вирионы построены из сердцевины, окруженной липопротеиновой оболочкой с шипами. Размеры и формы шипов, а также локализация сердцевины служат основой для подразделения вирусов на 4 морфологических типа (А, В, С, D), а также вирус бычьего лейкоза. Капсид онковирусов построен по кубическому типу симметрии. В него заключены нуклеопротеин и фермент ревертаза. Ревертаза обладает способностью транскрибировать ДНК. Геном – 2 идентичные цепи РНК. Культивирование вирусов: не культивируются на куриных эмбрионах, культивируются в организме чувствительных животных, в культурах клеток. Репродукция вирусов: проникают в клетку путем эндоцитоза. 3 этапа: синтез ДНК, на матрице РНК; ферментативное расщепление матричной РНК; синтез комплементарной нити ДНК на матрице первой нити ДНК. К семейству Retroviridae относится примерно 150 видов вирусов, вызывающих развитие опухолей у животных, и только 4 вида вызывают опухоли у человека: HTLV-1, HTLV-2, ВИЧ-1,ВИЧ-2. Вирусы Т-клеточного лейкоза человека К семейству Retroviridae роду Deltaretrovirus относятся вирусы, поражающие CD4 Т-лимфоциты, для которых доказана этиологическая роль в развитии опухолевого процесса у людей: HTLV-1 и HTLV-2 Вирус HTLV-1 является возбудителем Т-клеточного лимфолейкоза взрослых. Он является экзогенным онковирусом, который, в отличие от других онковирусов, имеет два дополнительных структурных гена: tax и rех. Продукт tax-гена действует на терминальные повторы LTR, стимулируя синтез вирусной иРНК, а также образование ИЛ-2 рецепторов на поверхности зараженной клетки. Продукт rex-гена определяет очередность трансляции вирусных иРНК. HTLV-2 был изолирован от больного волосисто-клеточным лейкозом. Оба вируса передаются половым, трансфузионным и трансплацентарным путями. Семейство Papillomaviridae – вирус папилломы человека, собак. Вызывают инфекцию в клетках плоского эпителия. Доброкачественные папилломы в области половых органов, на коже, на слизистых дыхательных путей. Семейство Polyomaviridae – вакуолизирующий вирус обезьян SV-40.Вирус полиомы человека. Семейство Adenoviridae – аденовирусы, особенно серотипы 12,18,31 – индуцируют саркомы и трансформируют культуры клеток. Семейство Poxviridae – вирусы фибромы-миксомы кролика, вирус Ябы, вызывающий развитие опухолей, вирус контагиозного моллюска. Семейство Herpesviridae – лимфомы, карциномы. Онкогенез у человека связан с вирусом простого герпеса 2 типа (ВПГ-2) и вирусом Эпштейна-Барр (ВЭБ)..
|
|
Билет 37 1. Метаболизм бактерий. Ферменты. Роль биохимической активности бактерий Ферменты бактерий. Идентификация бактерий по ферментативной активности. В основе всех метаболических реакций в бактериальной клетке лежит деятельность ферментов, которые принадлежат к 6 классам: оксиредуктазы, трансферазы, гидролазы, лигазы, лиазы, изомеразы. Ферменты, образуемые бактериальной клеткой, могут локализоваться как внутри клетки — эндоферменты, так и выделяться в окружающую среду — экзоферменты. Экзоферменты играют большую роль в обеспечении бактериальной клетки доступными для проникновения внутрь источниками углерода и энергии. Большинство гидролаз является экзоферментами, которые, выделяясь в окружающую среду, расщепляют крупные молекулы пептидов, полисахаридов, липидов до мономеров и димеров, способных проникнуть внутрь клетки. Ряд экзоферментов, например гиалуронидаза, коллагеназа и другие, являются ферментами агрессии. Некоторые ферменты локализованы в периплазматическом пространстве бактериальной клетки. Они участвуют в процессах переноса веществ в бактериальную клетку. Ферментативный спектр является таксономическим признаком, характерным для семейства, рода и — в некоторых случаях — для видов. Поэтому определением спектра ферментативной активности пользуются при установлении таксономического положения бактерий. Наличие экзоферментов можно определить при помощи дифференциально-диагностических сред, поэтому для идентификации бактерий разработаны специальные тест-системы, состоящие из набора дифференциально-диагностических сред. Идентификация бактерий по ферментативной активности. Наиболее часто определяют ферменты класса гидролаз и оксидоредуктаз, используя специальные методы и среды. Для определения протеолитической активности микроорганизмы засевают в столбик желатина уколом. Через 3—5 дней посевы просматривают и отмечают характер разжижения желатина. При разложении белка некоторыми бактериями могут выделяться специфические продукты — индол, сероводород, аммиак. Для их определения служат специальные индикаторные бумажки, которые помещают между горлышком и ватной пробкой в пробирку с МПБ или (и) пептонной водой, засеянными изучаемыми микроорганизмами. Индол (продукт разложения триптофана) окрашивает в розовый цвет полоску бумаги, пропитанной насыщенным раствором щавелевой кислоты. Бумага, пропитанная раствором ацетата свинца, в присутствии сероводорода чернеет. Для определения аммиака используют красную лакмусовую бумажку. Для многих микроорганизмов таксономическим признаком служит способность разлагать определенные углеводы с образованием кислот и газообразных продуктов. Для выявления этого используют среды Гисса, содержащие различные углеводы (глюкозу, сахарозу, мальтозу, лактозу и др.). Для обнаружения кислот в среду добавлен реактив Андреде, который изменяет свой цвет от бледно-желтого до красного в интервале рН 7,2—6,5, поэтому набор сред Гисса с ростом микроорганизмов называют «пестрым рядом». Для обнаружения газообразования в жидкие среды опускают поплавки или используют полужидкие среды с 0,5% агара. Для того чтобы определить интенсивное кислотообразование, характерное для брожения смешанного типа, в среду с 1% глюкозы и 0,5% пептона (среда Кларка) добавляют индикатор метиловый красный, который имеет желтый цвет при рН 4,5 и выше, и красный —при более низких значениях рН. Гидролиз мочевины определяют по выделению аммиака (лакмусовая бумажка) и подщелачиванию среды. При идентификации многих микроорганизмов используют реакцию Фогеса — Проскауэра на ацетоин — промежуточное соединение при образовании бутандиола из пировиноградной кислоты. Положительная реакция свидетельствует о наличии бутандиолового брожения. Обнаружить каталазу можно по пузырькам кислорода, которые начинают выделяться сразу же после смешивания микробных клеток с 1 % раствором перекиси водорода. Для определения цитохромоксидазы применяют реактивы: 1) 1% спиртовый раствор сс-нафтола-1; 2) 1% водный раствор N-диметил-р-фенилендиамина дигидро-хлорида. О наличии цитохромоксидазы судят по синему окрашиванию, появляющемуся через 2—5 мин. Для определения нитритов используют реактив Грисса: Появление красного окрашивания свидетельствует о наличии нитритов. Дыхание, или биологическое окисление, основано на окислительно-восстановительных реакциях, идущих с образованием АТФ-универсального аккумулятора химической энергии. Энергия необходима микробной клетке для ее жизнедеятельности. При дыхании происходят процессы окисления и восстановления: окисление — отдача донорами (молекулами или атомами) водорода или электронов; восстановление — присоединение водорода или электронов к акцептору. Акцептором водорода или электронов может быть молекулярный кислород (такое дыхание называется аэробным) или нитрат, сульфат, фумарат (такое дыхание называется анаэробным — нитратным, сульфатным, фумаратным). Анаэробиоз (от греч. аег — воздух + bios — жизнь) — жизнедеятельность, протекающая при отсутствии свободного кислорода. Если донорами и акцепторами водорода являются органические соединения, то такой процесс называется брожением. При брожении происходит ферментативное расщепление органических соединений, преимущественно углеводов, в анаэробных условиях. С учетом конечного продукта расщепления углеводов различают спиртовое, молочнокислое, уксуснокислое и другие виды брожения. По отношению к молекулярному кислороду бактерии можно разделить на три основные группы: облигатные, т.е. обязательные, аэробы, облигатные анаэробы и факультативные анаэробы. Типы питания. Микроорганизмы нуждаются в углеводе, азоте, сере, фосфоре, калии и других элементах. В зависимости от источников углерода для питания бактерии делятся на аутотрофы, использующие для построения своих клеток диоксид углерода С02 и другие неорганические соединения, и гетеротрофы, питающиеся за счет готовых органических соединений. Аутотрофными бактериями являются нитрифицирующие бактерии, находящиеся в почве; серобактерии, обитающие в воде с сероводородом; железобактерии, живущие в воде с закисным железом, и др. Гетеротрофы, утилизирующие органические остатки отмерших организмов в окружающей среде, называются сапрофитами. Гетеротрофы, вызывающие заболевания у человека или животных, относят к патогенным и условно-патогенным. Среди патогенных микроорганизмов встречаются облигатные и факультативные паразиты (от греч. parasitos — нахлебник). Облигатные паразиты способны существовать только внутри клетки, например риккетсии, вирусы и некоторые простейшие. В зависимости от окисляемого субстрата, называемого донором электронов или водорода, микроорганизмы делят на две группы. Микроорганизмы, использующие в качестве доноров водорода неорганические соединения, называют литотрофны-ми (от греч. lithos — камень), а микроорганизмы, использующие в качестве доноров водорода органические соединения, — органотрофами. Учитывая источник энергии, среди бактерий различают фототрофы, т.е. фотосинтезирующие (например, сине-зеленые водоросли, использующие энергию света), и хемотрофы, нуждающиеся в химических источниках энергии. Механизмы питания. Поступление различных веществ в бактериальную клетку зависит от величины и растворимости их молекул в липидах или воде, рН среды, концентрации веществ, различных факторов проницаемости мембран и др. Клеточная стенка пропускает небольшие молекулы и ионы, задерживая макромолекулы массой более 600 Д. Основным регулятором поступления веществ в клетку является цитоплазматическая мембрана. Условно можно выделить четыре механизма проникновения питательных веществ в бактериальную клетку: это простая диффузия, облегченная диффузия, активный транспорт, транслокация групп. Наиболее простой механизм поступления веществ в клетку — простая диффузия, при которой перемещение веществ происходит вследствие разницы их концентрации по обе стороны цитоплазматической мембраны. Вещества проходят через липид-ную часть цитоплазматической мембраны (органические молекулы, лекарственные препараты) и реже по заполненным водой каналам в цитоплазматической мембране. Пассивная диффузия осуществляется без затраты энергии. Облегченная диффузия происходит также в результате разницы концентрации веществ по обе стороны цитоплазматической мембраны. Однако этот процесс осуществляется с помощью молекул-переносчиков, локализующихся в цитоплазматической мембране и обладающих специфичностью. Каждый переносчик транспортирует через мембрану соответствующее вещество или передает другому компоненту цитоплазматической мембраны — собственно переносчику. Белками-переносчиками могут быть пермеазы, место синтеза которых — цитоплазматическая мембрана. Облегченная диффузия протекает без затраты энергии, вещества перемещаются от более высокой концентрации к более низкой. Активный транспорт происходит с помощью пермеаз и направлен на перенос веществ от меньшей концентрации в сторону большей, т.е. как бы против течения, поэтому данный про цесс сопровождается затратой метаболической энергии (АТФ), образующейся в результате окислительно-восстановительных реакций в клетке. Перенос (транслокация) групп сходен с активным транспортом, отличаясь тем, что переносимая молекула видоизменяется в процессе переноса, например фосфорилируется. Выход веществ из клетки осуществляется за счет диффузии и при участии транспортных систем. 2. Инфекция условия её возникновения . Инфекция-совокупность физиологических и патологических процессов в макроорганизме,в результате его взаимодействия с микроорганизмом. Инфекционный процесс-антогонистическое взаимодействие макро- и микроорганизма. Инфекционное заболевание-крайнее проявление инфекции с ярковыраженными антогонистическими взаимоотношениями. Периоды:1.Заражение.2.Инкубационный период- от момента заражения до первых клинических признаков (процесс активного размножения возбудителя).3.Продромальный период (предвестников) характеризуется общими неспецифическими проявлениями- недомоганием, головной болью, повышением температуры и другими симптомами преимущественно токсического генеза.4.Период развития (разгара) болезни характеризуется типичными (специфическими) для данной инфекции клиническими проявлениями.5.Период угасания проявлений6.Выздоровление/летальный исход. Инфекция делится на:1.Эндоинфекция(активация собственной микрофлоры по какой то причине).2.Экзоинфекция-возбудитель попадает в организм несколькими путями(воздушно-капельный;Контактный(прямой-слизистые,непрямой-через одежду ложку);алементарный(пища,воздух,вода);трансмиссивный(через укус насекомого). Инфекция делится на:Смешанная(несколько возбудителей вызывают инфекцию);Моноинфекция(1 возбудитель);Вторичная инфекция(наслоение 1-го заболевания на другое);Суперинфекция(очень много 1-го микроба);Реинфекция( повторное заболевание новой инфекцией при выздоровлении);Рецедив(повторное заболевание тем же самым заболеванием);Престирующая инфекция(в сост.покоя-хламидиоз). Требуются определенные условия для реализации: - достаточная доза микроорганизмов (понятие о критических дозах). Чума- несколько бактериальных клеток, дизентерия- десятки, для некоторых возбудителей- тысячи- сотни тысяч; - естественный путь проникновения. Существует понятие о входных воротах инфекции, различных для различных групп инфекций- раневых, респираторных, кишечных, урогенитальных с различными механизмами заражения (глаза, кожа, дыхательные пути, желудочно- кишечный тракт, мочеполовая система и др.); - характеристики возбудителя, его болезнетворные свойства, способность преодолевать защитные механизмы хозяина; - состояние организма хозяина (наследственность- гетерогенность человеческой популяции по восприимчивости к инфекции, пол, возраст, состояние иммунной, нервной и эндокринной систем, образ жизни, природные и социальные условия жизни человека и др.). Патогенность - потенциальная,генетически обусловленная способность микроорганизма вызывать инфекционное заболевание.Этапы:1.Адгезия,колонизация.2.Инвазивность,агрессивность(ферменты агрессии-гиалуронидаза,плазмакоагулаза,коллагеназа,нейраминидаза,фибринолизин,лецитиназа).3.повреждающее действие на органы и системы.4.Противодействие защитным силам макроорганизма.(А-протеин стафилококка,капсула,Vi-АГ брюшнотифозной палочки). Вирулентность – мера патогенности микробов, способных вызывать заболевание+скорость размножения и распространения.Измеряется в DLM,LD50,DCL. Инфицирующая доза-минимальное кол-во микробов,способное вызывать заболевание. По способности вызывать заболевания микроорганизмы можно разделить на патогенные, условно- патогенные, непатогенные. Факторами патогенности считают токсины: Экзотоксины продуцируются во внешнюю среду (организм хозяина), обычно белковой природы,высокая избирательность и точечность действия,термолабильны,обезвреживаются формальдегидом,высокая антигенность, у Гр «-» и «+» бактерий,могут проявлять ферментативную активность. По механизму действия делятся на: цитотоксины (блокируют синтез белка), мембранотоксины (повышают проницаемость мембран эритроцитов и лейкоцитов;гемолизины, лейкоцидины), функциональные блокаторы (активируют аденилатциклазу;холероген), эксфолианты(нарушают межклеточное взаимодействие). Эндотоксины высвобождаются только при гибели бактерий, характерны для грамотрицательных бактерий, представляют собой сложные химические соединения клеточной стенки (ЛПС),термостабилен; избирательные и токсические свойства низкие,частично обезвреживаются формальдегидом,антигенность слабая. 3. Хламидии. Таксономия: порядок Chlamydiales, семейство Chlamydaceae, род Chlamydia. Род представлен видами С.trachomatis, C.psittaci,C.pneumoniae. Болезни, вызываемые хламидиями, называют хламидиозами. Заболевания, вызываемые C. trachomatis u C. pneumoniae, — антропонозы. Орнитоз, возбудителем которого является С. psittaci, — зооантропонозная инфекция. Морфология хламидий: мелкие, грам «-» бактерии, шаровидной формы. Не образуют спор, нет жгутиков и капсулы. Клеточная стенка: 2-х слойная мембрана. Имеют гликолипиды. По Граму – красный цвет. Основной метод окраски – по Романовскому – Гимзе. 2 формы существования: элементарные тельца (неактивные инфекционные частицы, вне клетки); ретикулярные тельца (внутри клеток, вегетативная форма). Культивирование: Можно размножать только в живых клетках. В желточном мешке развивающихся куриных эмбрионов, организме чувствительных животных и в культуре клеток Ферментативная активность: небольшая. Ферментируют пировиноградную кислоту, синтезируют липиды. Не способны синтезировать высокоэнергетические соединения. Антигенная структура: Антигены трех типов: родоспецифический термостабильный липополисахарид (в клеточной стенке). Выявляют с помощью РСК; видоспецифический антиген белковой природы (в наружной мембране). Обнаруживают с помощью РИФ; вариантоспецифический антиген белковой природы. Факторы патогенности. С белками наружной мембраны хламидий связаны их адгезивные свойства. Эти адгезины обнаруживают только у элементарных телец. Хламидии образуют эндотоксин. У некоторых хламидий обнаружен белок теплового шока, способный вызывать аутоиммунные реакции. Резистентность. Высокая к различным факторам внешней среды. Устойчивы к низким температурам, высушиванию. Чувствительны к нагреванию. С. trachomatis - возбудитель заболеваний мочеполовой системы, глаз и респираторного тракта человека. Трахома — хроническое инфекционное заболевание, характеризующееся поражением конъюнктивы и роговицы глаз. Антропоноз. Передается контактно- бытовым путем. Патогенез: поражает слизистую оболочку глаз. Он проникает в эпителий конъюнктивы и роговицы, где размножается, разрушая клетки. Развивается фолликулярный кератоконъюнктивит. Диагностика: исследование соскоба с конъюнктивы. В пораженных клетках при окраске по Романовскому—Гимзе обнаруживают цитоплазматические включения фиолетового цвета, расположенные около ядра — тельца Провачека. Для выявления специфического хламидийного антигена в пораженных клетках применяют также РИФ и ИФА. Иногда прибегают к культивированию хламидий трахомы на куриных эмбрионах или культуре клеток. Лечение: антибиотики (тетрациклин) и иммуностимуляторы (интерферон). Профилактика: Неспецифическая. Урогенитальный хламидиоз — заболевание, передающееся половым путем. Это — острое/хроническое инфекционное заболевание, которое характеризуется преимущественным поражением мочеполового тракта. Заражение человека происходит через слизистые оболочки половых путей. Основной механизм заражения — контактный, путь передачи — половой. Иммунитет: клеточный, с сыворотке инфицированных – специфические антитела. После перенесенного заболевания - не формируется. Диагностика: При заболеваниях глаз применяют бактериоскопический метод — в соскобах с эпителия конъюнктивы выявляют внутриклеточные включения. Для выявления антигена хламидии в пораженных клетках применяют РИФ. При поражении мочеполового тракта может быть применен биологический метод, основанный на заражении исследуемым материалом (соскобы эпителия из уретры, влагалища) культуры клеток. Постановка РИФ, ИФА позволяют обнаружить антигены хламидии в исследуемом материале. Серологический метод - для обнаружения IgM против С. trachomatis при диагностике пневмонии новорожденных. Лечение. антибиотики (азитромицин из группы макролидов), иммуномодуляторы, эубиотики. Профилактика. Только неспецифическая (лечение больных), соблюдение личной гигиены. Венерическая лимфогранулема — заболевание, передающееся половым путем, характеризуется поражением половых органов и регионарных лимфоузлов. Механизм заражения — контактный, путь передачи — половой. Иммунитет: стойкий, клеточный и гуморальный иммунитет. Диагностика: Материал для исследования - гной, биоптат из пораженных лимфоузлов, сыворотка крови. Бактериоскопический метод, биологический (культивирование в желточном мешке куриного эмбриона), серологический (РСК с парными сыворотками положительна) и аллергологический (внутрикожная проба с аллергеном хламидии) методы. Лечение. Антибиотики — макролиды и тетрациклины. Профилактика: Неспецифическая. С. pneumoniae - возбудитель респираторного хламидиоза, вызывает острые и хронические бронхиты и пневмонии. Антропоноз. Заражение – воздушно-капельным путем. Попадают в легкие через верхние дыхательные пути. Вызывают воспаление. Диагностика: постановка РСК для обнаружения специфических антител (серологический метод). При первичном заражении учитывают обнаружение IgM. Применяют также РИФ для обнаружения хламидийного антигена и ПЦР. Лечение: Проводят с помощью антибиотиков (тетрациклины и макролиды). Профилактика: Неспецифическая. С. psittaci - возбудитель орнитоза — острого инфекционного заболевания, которое характеризуется поражением легких, нервной системы и паренхиматозных органов (печени, селезенки) и интоксикацией. Зооантропоноз. Источники инфекции – птицы. Механизм заражения – аэрогенный, путь передачи – воздушно- капельный. Возбудитель – через слиз. оболочки дыхат. путей, в эпителий бронхов, альвеол, размножается, воспаление. Диагностика: Материал для исследования - кровь, мокрота больного, сыворотка крови для серологического исследования. Применяют биологический метод — культивирование хламидий в желточном мешке куриного эмбриона, в культуре клеток. Серологический метод. Применяют РСК, РПГА, ИФА, используя парные сыворотки крови больного. Внутрикожная аллергическая проба с орнитином. Лечение: антибиотики (тетрациклины, макролиды). |
Билет 38 1. Идентификация, инициация вирусов Типы взаимодействия вируса с клеткой. Различают три типа взаимодействия вируса с клеткой: продуктивный, абортивный и ин-тегративный. Продуктивный тип — завершается образованием нового поколения вирионов и гибелью (лизисом) зараженных клеток (цитоли-тическая форма). Некоторые вирусы выходят из клеток, не разрушая их (нецитолитическая форма). Абортивный тип — не завершается образованием новых вирионов, поскольку инфекционный процесс в клетке прерывается на одном из этапов. Интегративный тип, или вирогения — характеризуется встраиванием (интеграцией) вирусной ДНК в виде провируса в хромосому клетки и их совместным сосуществованием (совместная репликация). Репродукция вирусов осуществляется в несколько стадий, последовательно сменяющих друг друга: адсорбция вируса на клетке; проникновение вируса в клетку; «раздевание» вируса; биосинтез вирусных компонентов в клетке; формирование вирусов; выход вирусов из клетки. Адсорбция. Взаимодействие вируса с клеткой начинается с процесса адсорбции, т. е. прикрепления вирусов к поверхности клетки. Это высокоспецифический процесс. Вирус адсорбируется на определенных участках клеточной мембраны — так называемых рецепторах. Клеточные рецепторы могут иметь разную химическую природу, представляя собой белки, углеводные компоненты белков и липидов, липиды. Число специфических рецепторов на поверхности одной клетки колеблется от 104 до 105. Следовательно, на клетке могут адсорбироваться десятки и даже сотни вирусных частиц. Проникновение в клетку. Существует два способа проникновения вирусов животных в клетку: виропексис и слияние вирусной оболочки с клеточной мембраной. При виропексисе после адсорбции вирусов происходят инвагинация (впячивание) участка клеточной мембраны и образование внутриклеточной вакуоли, которая содержит вирусную частицу. Вакуоль с вирусом может транспортироваться в любом направлении в разные участки цитоплазмы или ядро клетки. Процесс слияния осуществляется одним из поверхностных вирусных белков капсидной или суперкапсидной оболочки. По-видимому, оба механизма проникновения вируса в клетку не исключают, а дополняют друг друга. «Раздевание». Процесс «раздевания» заключается в удалении защитных вирусных оболочек и освобождении внутреннего компонента вируса, способного вызвать инфекционный процесс. «Раздевание» вирусов происходит постепенно, в несколько этапов, в определенных участках цитоплазмы или ядра клетки, для чего клетка использует набор специальных ферментов. В случае проникновения вируса путем слияния вирусной оболочки с клеточной мембраной процесс проникновения вируса в клетку сочетается с первым этапом его «раздевания». Конечными продуктами «раздевания» являются сердцевина, нуклеокапсид или нуклеиновая кислота вируса. Биосинтез компонентов вируса. Проникшая в клетку вирусная нуклеиновая кислота несет генетическую информацию, которая успешно конкурирует с генетической информацией клетки. Она дезорганизует работу клеточных систем, подавляет собственный метаболизм клетки и заставляет ее синтезировать новые вирусные белки и нуклеиновые кислоты, идущие на построение вирусного потомства. Реализация генетической информации вируса осуществляется в соответствии с процессами транскрипции, трансляции и репликации. Формирование (сборка) вирусов. Синтезированные вирусные нуклеиновые кислоты и белки обладают способностью специфически «узнавать» друг друга и при достаточной их концентрации самопроизвольно соединяются в результате гидрофобных, солевых и водородных связей. Существуют следующие общие принципы сборки вирусов, имеющих разную структуру: 1. Формирование вирусов является многоступенчатым процессом с образованием промежуточных форм; 2. Сборка просто устроенных вирусов заключается во взаимодействии молекул вирусных нуклеиновых кислот с капсидными белками и образовании нуклеокапсидов (например, вирусы полиомиелита). У сложно устроенных вирусов сначала формируются нуклеокапсиды, с которыми взаимодействуют белки суперкапсидных оболочек (например, вирусы гриппа); 3. Формирование вирусов происходит не во внутриклеточной жидкости, а на ядерных или цитоплазматических мембранах клетки; 4. Сложно организованные вирусы в процессе формирования включают в свой состав компоненты клетки-хозяина (липиды, углеводы). Выход вирусов из клетки. Различают два основных типа выхода вирусного потомства из клетки. Первый тип — взрывной — характеризуется одновременным выходом большого количества вирусов. При этом клетка быстро погибает. Такой способ выхода характерен для вирусов, не имеющих суперкапсидной оболочки. Второй тип — почкование. Он присущ вирусам, имеющим суперкапсидную оболочку. На заключительном этапе сборки нуклеокапсиды сложно устроенных вирусов фиксируются на клеточной плазматической мембране, модифицированной вирусными белками, и постепенно выпячивают ее. В результате выпячивания образуется «почка», содержащая нуклеокапсид. Затем «почка» отделяется от клетки. Таким образом, внешняя оболочка этих вирусов формируется в процессе их выхода из клетки. При таком механизме клетка может продолжительное время продуцировать вирус, сохраняя в той или иной мере свои основные функции. Время, необходимое для осуществления полного цикла репродукции вирусов, варьирует от 5—6 ч (вирусы гриппа, натуральной оспы и др.) до нескольких суток (вирусы кори, аденовирусы и др.). Образовавшиеся вирусы способны инфицировать новые клетки и проходить в них указанный выше цикл репродукции. 2. Фагоцитоз Стадии фагоцитоза. 1.Активация (усиление энергетического метаболизма). Факторами активации и хемотаксиса являются бактериальные продукды (ЛПС, пептиды), компоненты комплемента (С3 и С5), цитокины и антитела. 2.Хемотаксис. 3.Адгезия(связана с наличием ряда рецепторов на поверхности фагоцитов ( к Fc- фрагментам антител, компонентам комплемента, фибронектину), обеспечивающих прочность рецептор- опосредованных взаимодействий опсонинов, обволакивающих микроорганизмы и ограничивающих их подвижность (антитела, С3в, фибронектин)). 4.Поглощение(образуется фагосома с поглощенным объектом (бактерией), к ней присоединяется и сливается содержащая литические ферменты лизосома, образуется фаголизосома). 5.Исход фагоцитоза. Возможно три исхода фагоцитоза: Завершенный фагоцитоз- полное переваривание микроорганизмов в клетке- фагоците. Незавершенный фагоцитоз- выживание и даже размножение микроорганизмов в фагоците. Многие бактериальные продукты активируют клетки макрофагально- моноцитарной системы и лимфоциты, отвечающие на них выделением биологически активных продуктов- цитокинов, в частности интерлейкинов. Их можно характеризовать как медиаторы клеточных иммунных реакций. В воспалительных реакциях основную роль имеет интерлейкин-1 (ИЛ-1), стимулирующий лихорадку, повышающий проницаемость сосудов и адгезивные свойства эндотелия, активирующий фагоциты. Лихорадка. Повышение температуры тела- защитная реакция организма, ухудшающая условия для размножения многих микроорганизмов, активирует макрофаги, ускоряет кровоток и усиливает обменные процессы в организме.. Если фагоцитоз не заканчивается перевариванием объекта, то он называется незавершенным. Причины незавершенного фагоцитоза: 1.Способность микробов подавлять слияние фагоцита с лизосомой 2.Способность микробов выделять вещества, которые нейтрализуют действие ферментов 3.Способность микробов выходить из фагосомы Фагоцитоз , открытый и изученный И. И. Мечниковым, является одним из основных мощных факторов, обеспечивающих резистентность организма, защиту от инородных веществ, в том числе микробов. И. И. Мечников к фагоцитирующим клеткам отнес макрофаги и микрофаги. Наиболее изучены и численно преобладающие это моноциты крови и образующиеся из них макрофаги тканей. Длительность пребывания моноцитов в кровотоке составляет 2-4 сут. После этого они мигрируют в ткани, превращаясь в макрофаги. Продолжительность жизни макрофагов – от 20 сут до 7 мес; в большинстве это – 20 -40 дней. Макрофаги крупнее моноцитов из-за распластанной формы. Макрофаги подразделяются на резидентные (стабильно локализующиеся в определенных тканях) и подвижные (мобилизуемые в очаг воспаления ) В настоящее время все фагоциты объединены в единую мононуклеарную фагоцитирующую систему: В нее включены тканевые макрофаги (альвеолярные, перитонеальные и др.), клетки Лангерганса и Гренстейна (эпидермоциты кожи), клетки Купфера (звездчатые ретикулоэндотелиоциты), эпителиоидные клетки, нейтрофилы и эозинофилы крови и некоторые другие. Основные функции фагоцитов. 1.удаляют из организма отмирающие клетки и их структуры (эритроциты, раковые клетки); 2.удаляют неметабилизируемые неорганические вещества, попадающие во внутреннюю среду организма тем или иным путем (например, частички угля, минеральную и другую пыль, проникающую в дыхательные пути); 3. поглощают и инактивируют микробы (бактерии, вирусы, грибы), их останки и продукты; 4. синтезируют разнообразные биологически активные вещества, необходимые для обеспечения резистентности организма (некоторые компоненты комплемента, лизоцим, интерферон, интерлейкины и др.); 5. участвуют в регуляции иммунной системы; 6. осуществляют «ознакомление» Т-хелперов с антигенами, т. е. участвуют в кооперации иммунокомпетентных клеток. 3. Вирусы геморрагических лихорадок Филовирусы.СЕМ. FILOVIRIDAE.РОД FILOVIRUS.Вид: вирус лихорадки Марбург,вирус лихорадки Эбола. Лихорадка Марбург (синонимы: болезнь Марбурга, геморрагическая лихорадка Мариди; Marburg disease - англ.) - острая вирусная болезнь, характеризующаяся тяжелым течением, высокой летальностью, геморрагическим синдромом, поражением печени, желудочно-кишечного тракта и центральной нервной системы. Этиология. Вирусы Марбурга и Эбола сходны по своей морфологии, но отличаются по антигенной структуре. Характерен полиморфизм, вирионы могут быть червеобразной, спиралевидной и округлой формы. Длина их колеблется от 665 до 1200 нм, диаметр поперечного сечения - 70-80 нм. Вирусные частицы содержат РНК, липопротеин; присутствия гемагглютининов и гемолизинов не выявлено. Антигенная активность связана с вирусными частицами, существования растворимого антигена не доказано. Вирусы выделяются и пассируются на морских свинках и в культуре перевиваемых клеток почки зеленой мартышки (Vero). При пассировании в культурах тканей вирус оказывает неполный цитопатический эффект или вовсе его не вызывает. Относится к семейству Filoviridae, роду Lyssavirus. Воротами инфекции служат повреждённая кожа, слизистые оболочки (ротовая полость, глаза). Характерна диссеминация вируса. Размножение его может происходить в различных органах и тканях (печень, селезёнка, лёгкие, костный мозг, яички и др.). Вирус длительно обнаруживается в крови,. Патогистологические изменения отмечаются в печени (ожирение печёночных клеток, некробиоз отдельных клеток, клеточная инфильтрация), почках (поражение эпителия почечных канальцев), селезёнке, миокарде, лёгких. Множественные мелкие кровоизлияния в различных органах (головной мозг и другие). Инкубационный период 2—16 суток. Клинические симптомы, тяжесть течения и исходы при заболеваниях, описанных как лихорадка Марбург и геморрагическая лихорадка Мариди, ничем не различаются. Продромальный период отсутствует. Болезнь начинается остро с быстрым повышением температуры тела до высокого уровня, часто с ознобом. С первых дней болезни отмечаются признаки общей интоксикации (головная боль, разбитость, мышечные и суставные боли), через несколько дней присоединяются поражения желудочно-кишечного тракта, геморрагический синдром; развивается обезвоживание, нарушается сознание. В начальный период больной жалуется на головную боль разлитого характера или более выраженную в лобной области, боли в груди колющего характера, усиливающиеся при дыхании, загрудинные боли, иногда сухой кашель. Появляется ощущение сухости и боль в горле. Отмечается гиперемия слизистой оболочки глотки, кончик и края языка красные; на твёрдом и мягком нёбе, языке появляются везикулы, при вскрытии которых образуются поверхностные эрозии; в отличие от лихорадки Ласса, выраженного некроза не наблюдается. Тонус мышц, особенно спины, шеи, жевательных мышц повышен, пальпация их болезненна. С 3—4-го дня болезни присоединяются боли в животе схваткообразного характера. Стул жидкий, водянистый, у половины больных отмечается примесь крови в стуле (иногда сгустками) или наблюдаются признаки желудочно-кишечного кровотечения (мелена). У отдельных больных появляется рвота с примесью желчи и крови в рвотных массах. Понос наблюдается почти у всех больных (83 %), длится около недели; рвота бывает реже (68 %), продолжается 4—5 дней. У половины больных на 4—5-й день болезни на туловище появляется сыпь (иногда кореподобная), у некоторых больных на фоне макулопапулезной сыпи могут отмечаться везикулезные элементы. Сыпь распространяется на верхние конечности, шею, лицо. Иногда беспокоит кожный зуд. При развитии геморрагического синдрома появляются кровоизлияния в кожу (у 62 % больных), в конъюнктиву, слизистую оболочку полости рта. В это время появляются носовые, маточные, желудочно-кишечные кровотечения. В конце 1-й, иногда на 2-й неделе признаки токсикоза достигают максимальной выраженности. Появляются симптомы дегидратации, инфекционно-токсического шока. Иногда наблюдаются судороги, потеря сознания. В этот период больные нередко умирают. Характерна клиническая картина: острое начало заболевания, тяжелое течение, наличие везикулезно-эрозивных изменений слизистой оболочки полости рта, геморрагический синдром, экзантема, понос, рвота, обезвоживание, тяжелое поражение центральной нервной системы (расстройства сознания, менингеальный синдром), характерные изменения периферической крови. Марбургская вирусная инфекция может быть окончательно диагностирована только в лабораториях путем проведения целого ряда различных тестов, таких как:иммуносорбентный анализ с применением фиксированных ферментов (ELISA);тесты для выявления антигенов; реакция сывороточной нейтрализации;полимеразная цепная реакция с обратной транскриптазой (ОТ-ПЦР);изолирование вируса в культурах клеток.Тестирование клинических образцов представляет крайне высокий биориск и проводится только в условиях обеспечения максимальной биобезопасности. Лихорадка Эбола - острая вирусная высококонтагиозная болезнь, характеризуется тяжелым течением, высокой летальностью и развитием геморрагического синдрома. Эпидемиология. Резервуаром вируса в природе считаются грызуны, обитающие около жилья человека. Больной человек представляет опасность для окружающих. Патогенез. Воротами инфекции являются слизистые оболочки респираторного тракта и микротравмы кожи. На месте ворот инфекции видимых изменений не развивается. Характерна быстрая генерализация инфекции с развитием общей интоксикации и тромбогеморрагического синдрома. При обследовании населения в эндемичных районах у 7% обнаружены антитела к вирусу Эбола, что позволяет допустить возможность легкого и даже бессимптомного течения инфекции, которые остаются не выявленными. Симптомы и течение. Инкубационный период продолжается от 4 до 6 дней. В клинической симптоматике лихорадка Эбола сходна с лихорадкой Марбург. Различная тяжесть болезни и частота летальных исходов при эпидемических вспышках в различных регионах связана с биологическими и антигенными различиями выделенных штаммов вируса. Заболевание начинается остро, больных беспокоит сильная головная боль, боли в мышцах, понос, боли в животе. Несколько позднее появляется сухой кашель и колющие боли в грудной клетке, развиваются признаки дегидратации. На 5-7-й день болезни появляется макулопапулезная сыпь, после исчезновения которой отмечается шелушение кожи. Геморрагический синдром проявляется в виде носовых кровотечений, кровавой рвоте, маточных кровотечений, у беременных наступает выкидыш. При исследовании крови отмечается нейтрофильный лейкоцитоз, тромбоцитопения, анемия. Смерть наступает обычно на 2-й неделе болезни на фоне кровотечений и шока. По морфологическим особенностям и размерам вирусы Марбург и Эбола во многом сходны. Это прямые (вирус Эбола) или извитые различным образом нити (вирус Марбург — спиральные, в виде цифры 6, V-образные); концы их закруглены. Иногда встречаются формы с нитевидными ответвлениями. Наружный диаметр вирионов — 70—100 нм, средняя длина — 665 нм, но в электронно-микроскопических препаратах встречаются частицы длиной до 1400 нм (вирус Эбола). Геном вируса Эбола представлен одной молекулой одноцепочечной негативной РНК с молекулярной массой 4,0—4,2 МД. В центре вириона располагается тяж диаметром 20 нм, который составляет основу цилиндрического спирального рибонуклеопротеида вируса диаметром 30 нм. Между рибонуклеопротеидом и оболочкой вириона располагается промежуточный слой толщиной 3,3 нм. Вирион имеет наружную липопротеиновую мембрану толщиной 20—30 нм, на поверхности которой на расстоянии 10 нм друг от друга располагаются шипы длиной 7—10 нм. В составе вириона, так же как и у вируса Марбург, 7 структурных белков. В материале от больного вирусы Марбург и Эбола достаточно устойчивы к нагреванию. В крови и плазме они инактивируются при температуре 60 °С в течение 30 мин, в 10%-ной суспензии печени больных обезьян — при 56 °С в течение 1 ч, под действием УФ-лучей — в течение 1—2 мин. В суспензии печени под действием ацетона, метанола или формалина инактивируются в течение 1 ч. Чувствительны к действию жирорастворителей — этанола, хлороформа и дезоксихолата натрия. Хорошо сохраняются при —70 °С, в лиофилизированном виде (более 1 года — срок наблюдения). |
Билет 39 1. Питание бактерий, классификация, классификация питательных сред. Питание бактерий. Фазы роста бактерий на питательных средах. Типы питания бактерий определяются по характеру усвоения углерода. По этому признаку бактерии делят на два типа – аутотрофы и гетеротрофы. По характеру использования источника энергии бактерии делят на фототрофы и хемотрофы. При выращивании бактерий в жидкой питательной среде наблюдается несколько фаз роста: латентная фаза, фаза логарифмического роста, стационарная фаза и фаза отмирания. При росте на плотных питательных средах бактерии образуют колонии, которые могут быть выпуклыми или плоскими, с ровными или неровными краями, с шероховатой или гладкой поверхностью и иметь различную окраску. Классификация питательных сред и основные требования к ним. Питательные среды должны создавать оптимальные условия для жизнедеятельности микробов, они должны соответствовать следующим условиям: быть питательными,иметь оптимальную концентрацию водородных ионов (7,2 – 7,4),быть изотоничными (0,5% раствора хлорида натрия),быть стерильными быть влажными,иметь определенный окислительно-восстановительный потенциал (показывать насыщение среды кислородом, важно для аэробов и факультативных анаэробов),быть унифицированными (иметь постоянное количество некоторых ингредиентов). Микроорганизмы культивируют на питательных средах при оптимальной температуре в термостатах, обеспечивающих условия инкубации. По температурному оптимуму роста выделяют три основные группы микроорганизмов. 1.Психрофилы- растут при температурах ниже +20 градусов Цельсия. 2.Мезофилы- растут в диапозоне температур от 20 до 45 градусов (часто оптимум- при 37 градусах С). 3.Термофилы- растут при температурах выше плюс 45 градусов. Краткая характеристика питательных сред. По консистенции выделяют жидкие, плотные (1,5- 3% агара) и полужидкие (0,3- 0,7 % агара) среды. Агар- полисахарид сложного состава из морских водорослей, основной отвердитель для плотных (твердых) сред. В качестве универсального источника углерода и азота применяют пептоны- продукты ферментации белков пепсином, различные гидролизаты- мясной, рыбный, казеиновый, дрожжевой и др. По назначению среды разделяют на ряд групп: - универсальные (простые), пригодные для различных нетребовательных микроорганизмов (мясо- пептонный бульон- МПБ, мясо- пептонный агар- МПА); - специальные- среды для микроорганизмов, не растущих на универсальных средах (среда Мак- Коя на туляремию, среда Левенштейна- Иенсена для возбудителя туберкулеза); - дифференциально- диагностические- для дифференциации микроорганизмов по ферментативной активности и культуральным свойствам ( среды Эндо, Плоскирева, Левина, Гисса); - селективные (элективные)- для выделения определенных видов микроорганизмов и подавления роста сопутствующих- пептонная вода, селенитовая среда, среда Мюллера. По происхождению среды делят на естественные, полусинтетические и синтетические. 2. Иммунный статус, свойства. Понятие об иммунном статусе человека. Оценка иммунного статуса: основные показатели и методы их определения. Иммунный статус — это структурное и функциональное состояние иммунной системы индивидуума, определяемое комплексом клинических и лабораторных иммунологических показателей. Иммунный статус характеризует анатомо-функциональное состояние иммунной системы, т. е. ее способность к иммунному ответу на определенный антиген в данный момент времени. Несмотря на вариабельность иммунологических показателей в норме, иммунный статус можно определить путем постановки комплекса лабораторных тестов, включающих оценку состояния факторов неспецифической резистентности, гуморального (В-система) и клеточного (Т-система) иммунитета. Оценка иммунного статуса проводится в клинике при трансплантации органов и тканей, аутоиммунных заболеваниях, аллергиях, для выявления иммунологической недостаточности при различных инфекционных и соматических заболеваниях, для контроля эффективности лечения болезней, связанных с нарушениями иммунной системы. В зависимости от возможностей лаборатории оценка иммунного статуса чаше всего базируется на определении комплекса следующих показателей:1) общего клинического обследования;2) состояния факторов естественной резистентности;3) гуморального иммунитета;4) клеточного иммунитета;5) дополнительных тестов. При общем клиническом обследовании учитывают жалобы пациента, анамнез, клинические симптомы, результаты общего анализа крови (включая абсолютное число лимфоцитов), данные биохимического исследования. Гуморальный иммунитет определяют по уровню иммуноглобулинов классов G, M, A, D, Е в сыворотке крови, количеству специфических антител, катаболизму иммуноглобулинов, гиперчувствительности немедленного типа, показателю В-лимфоцитов в периферической крови, бласттрансформации В-лимфоцитов под действием В-клеточных митогенов и другим тестам. Состояние клеточного иммунитета оценивают по количеству Т-лимфоцитов, а также субпопуляций Т-лимфоцитов в периферической крови, бласттрансформации Т-лимфоцитов под действием Т-клеточных митогенов, определению гормонов тимуса, уровню секретируемых цитокинов, а также постановкой кожных проб с аллергенами, контактной сенсибилизацией динитрохлорбензолом. Для постановки кожных аллергических проб используются антигены, к которым в норме должна быть сенсибилизация, например проба Манту с туберкулином. Способность организма к индукции первичного иммунного ответа может дать контактная сенсибилизация динитрохлорбензолом. В качестве дополнительных тестов для оценки иммунного статуса можно использовать такие тесты, как определение бактерицидное™ сыворотки крови, титрование СЗ-, С4-компонентов комплемента, определение содержания С-реактивного белка в сыворотке крови, определение ревматоидных факторов и других аутоантител. 3. Клебсиелы, классификациия, роль в патологии человека. Род Klebsiella относится к семейству энтеробактерий. Особенность представителей рода - способность образовывать капсулу. Основной вид - K.pneumoniae (с подвидами pneumoniae, ozaenae, rhinoscleromatis). Определенную роль в патологии имеют также K.oxytoca, K.planticola, K.terrigena. Вызывают оппортунистические поражения - госпитальные пневмонии, инфекции мочевыводящих путей, диареи у новорожденных. Клебсиеллы вызывают маститы, септицемии и пневмонии у животных, постоянно обнаруживаются на коже и слизистых оболочках человека и животных. Клебсиеллы - прямые неподвижные палочки различных размеров. Факультативные анаэробы. Оксидаза - отрицательны, каталаза- положительны. Культуральные свойства. Хорошо растут на простых питательных средах. Оптимум рН - 7,2-7,4, температуры - от +35 до 37 градусов Цельсия, хотя клебсиеллы могут расти в широком диапозоне температур. На плотных средах чаще образуют мутные слизистые колонии, на жидких средах - равномерное помутнение, иногда со слизистой пленкой на поверхности. Антигенная структура. Выделяют капсульные (К) и соматические (О) антигены. Для серотипирования в РА используют К- антигены (безкапсульные варианты в РА не выявляют) с антиК- сыворотками. Некоторые К- антигены родственны К- антигенам стрептококков, эшерихий и сальмонелл. Факторы патогенности. К ним относят полисахаридную капсулу (К- антиген), эндотоксин, фимбрии, сидерофорную систему (связывает ионы двухвалентного железа и снижает их содержание в тканях), термолабильные и термостабильные экзотоксины. Клинические проявления. Для K.pneumoniae (subsp. pneumoniae) характерны госпитальные бронхиты и бронхопневмонии, долевые пневмонии, инфекции мочевыводящих путей, поражения мозговых оболочек, суставов, позвоночника, глаз, а также бактеремии и септикопиемии. Подвид ozaenae вызывает особую форму хронического атрофического ринита - озену, подвид rhinoscleromatis - хроническое гранулематозное поражение дыхательных путей. Лабораторная диагностика. Основной метод - бактериологический. Чаще используют дифференциально - диагностическую среду К-2 (с мочевиной, рафинозой, бромтимоловым синим), на которой через сутки вырастают крупные блестящие слизистые колонии. Колонии окрашенные (желтые или зеленые). Идентификация культур - по биохимическим свойствам и в РА с К- сыворотками (определение серогруппы). Лечение. Одна из особенностей клебсиелл - их множественная лекарственная устойчивость и развитие поражений на фоне снижения резистентности организма. Антибиотики применяют при генерализованных и вялотекущих хронических формах клебсиеллезов как правило в сочетании с препаратами, стимулирующими иммунитет. Препараты выбора - аминогликозиды и бета- лактамовые антибиотики широкого спектра действия. |
|
Билет 40 1. Санитарная микробиология. Санитарная микробиология — раздел медицинской микробиологии, изучающий микроорганизмы, содержащиеся в окружающей среде и способные оказывать неблагоприятное воздействие на состояние здоровья человека. Она разрабатывает микробиологические; показатели гигиенического нормирования, методы контроля за эффективностью обеззараживания объектов окружающей среды, а также выявляет в объектах окружающей среды патогенные, условно-патогенные и санитарно-показательные микроорганизмы. Санитарно-показательные микроорганизмы используют в основном для косвенного определения возможного присутствия в объектах окружающей среды патогенных микроорганизмов. Их наличие свидетельствует о загрязнении объекта выделениями человека и животных, так как они постоянно обитают в тех же органах, что и возбудители заболеваний, и имеют общий путь выделения в окружающую среду. Например, возбудители кишечных инфекций имеют общий путь выделения (с фекалиями) с такими санитарно-показательными бактериями, как бактерии группы кишечной палочки —(в группу входят сходные по свойствам бактерии родов Citrobacter, Enterobacter, Klebsiella), энтерококки, клостридии перфрингенс. Возбудители воздушно-капельных инфекций имеют общий путь выделения с бактериями (кокками), постоянно обитающими на слизистой оболочке верхних дыхательных путей, выделяющимися в окружающую среду (при кашле, чиханье, разговоре), поэтому в качестве санитарно-показательных бактерий для воздуха закрытых помещений предложены гемолитические стрептококки и золотистые стафилококки. Санитарно-показательные микроорганизмы должны отвечать следующим основным требованиям: 1. должны обитать только в организме людей или животных и постоянно обнаруживаться в их выделениях; 2. не должны размножаться или обитать в почве и воде; 3. сроки их выживания и устойчивость к различным факторам после выделения из организма в окружающую среду должны быть равными или превышать таковые у патогенных микробов; 4. их свойства должны быть типичными и легко выявляемыми для их дифференциации; 5. методы их обнаружения и идентификации должны быть простыми, методически и экономически доступными; 6. должны встречаться в окружающей среде в значительно больших количествах, чем патогенные микроорганизмы; 7. в окружающей среде не должно быть близко сходных обитателей — микроорганизмов. 2. Иммунный ответ, что происходит в организме при попадании антигена, влияние цитокинов Иммунный ответ в виде антителообразования происходит при распознавании В-клетками антигена, который индуцирует их пролиферацию и дифференциацию в плазмоцит. Прямое воздействие на В-клетку без участия Т-клеток могут оказать только тимуснезависимые антигены. В этом случае В-клетки кооперируются с Т-хелперами и макрофагами. Кооперация на тимусза-висимый антиген начинается с его презентации на макрофаге Т-хелперу. В механизме этого распознавания ключевую роль имеют молекулы МНС, так как рецепторы Т-хелперов распознают номинальный антиген как комплекс в целом или же как модифицированные номинальным антигеном молекулы МНС, приобретшие чужеродность. Распознав антиген, Т-хелперы секретируют γ-интерферон, который активирует макрофаги и способствует уничтожению захваченных ими микроорганизмов. Хелперный эффект на В-клетки проявляется пролиферацией и дифференциацией их в плазмоциты. В распознавании антигена при клеточном характере иммунного ответа, кроме Т-хелперов, участвуют также Т-киллеры, которые обнаруживают антиген на тех антигенпрезентирующих клетках, где он комплексируется с молекулами МНС. Более того, Т-киллеры, обусловливающие цитолиз, способны распознавать не только трансформированный, но и нативный антиген. Приобретая способность вызывать цитолиз, Т-киллеры связываются с комплексом антиген + молекулы МНС класса 1 на клетках-мишенях; привлекают к месту соприкосновения с ними цитоплазма-тические гранулы; повреждают мембраны мишеней после экзоцитоза их содержимого. В результате продуцируемые Т-киллерами лимфотоксины вызывают гибель всех трансформированных клеток организма, причем особенно чувствительны к нему клетки, зараженные вирусом. При этом наряду с лимфотоксином активированные Т-киллеры синтезируют интерферон, который препятствует проникновению вирусов в окружающие клетки и индуцирует в клетках образование рецепторов лимфотоксина, тем самым повышая их чувствительность к литическому действию Т-киллеров. Кооперируясь в распознавании и элиминации антигенов, Т-хелперы и Т-киллеры не только активируют друг друга и своих предшественников, но и макрофагов. Те же, в свою очередь, стимулируют активность различных субпопуляций лимфоцитов. Регуляция клеточного иммунного ответа, как и гуморального, осуществляется Т-супрессорами, которые воздействуют на пролиферацию цитотоксических и антигенпрезентирующих клеток. Цитокины. Все процессы кооперативных взаимодействий им-мунокомпетентных клеток, независимо от характера иммунного ответа, обусловливаются особыми веществами с медиаторными свойствами, которые секретируются Т-хелперами, Т-киллерами, мононуклеарными фагоцитами и некоторыми другими клетками, участвующими в реализации клеточного иммунитета. Все их многообразие принято называть цитокинами. По структуре цитокины являются протеинами, а по эффекту действия — медиаторами. Вырабатываются они при иммунных реакциях и обладают потенциирующим и аддитивным действием; быстро синтезируясь, цитокины расходуются в короткие сроки. При угасании иммунной реакции синтез цитокинов прекращается. 3. Буньявирусы Семейство Bunyaviridae (местность Буньямвера в Уганде) насчитывает более 260 арбовирусов, объединенных по характеру строения вириона и особенностям репродукции. В составе семейства Рода. Структура и химический состав. Вирионы имеют диаметр 90-100 им, снаружи окружены липидсодержащей внешней оболочкой, от которой отходят шиловидные отростки, состоящие из вирусных гли-копротеинов. Капсид построен по спиральному типу симметрии. Геном состоит из трех фрагментов, циркулярно замкнутых однонитевых минус-РНК, не обладающих инфекционными свойствами. Фрагменты РНК соединены с внутренним белком и с РНК-полимеразой (транскриптазой). Антигены. Нуклеопротеин является группоспецифическим антигеном, два наружных гликопротеина - типоспецифическими антигенами, с которыми связаны гемагглютинирующие свойства. Культивирование и репродукция. Буньявирусы культивируют в культурах клеток различного происхождения.Проникновение буньявирусов в клетки хозяина происходит так же, как и тогавирусов, путем рецепторного эндоцитоза.Буньявирусы репродуцируются в цитоплазме клетки. С каждого фрагмента РНК транскрибируются мРНК при участии вирусспецифи-ческой РНК-транскриптазы. Образование вирусных белков происходит на фоне интенсивного макромолекулярного синтеза клетки-хозяина. Вирусные частицы выходят путем почкования через стенки везикул в области аппарата Гольджи. Выход частиц из пораженных клеток происходит путем экзоцитоза и клеточного лизиса. Патогенез, эпидемиология, профилактика. У человека вызывают различные по клинической картине и тяжести заболевания - от бессимптомных инфекций до тяжелых геморрагических лихорадок. Основными возбудителями в Европе являются буньявирусы Крымской геморрагической лихорадки, москитной лихорадки, геморрагической лихорадки с почечным синдромом и др. Их хозяевами являются грызуны, птицы, домашние животные. Буньявирусы быстро разрушаются при нагревании и действии детергентов, УФ-облучения и солнечного света. Инактивация в воздухе происходит быстрее при повышенной влажности. Для специфической профилактики некоторых буньявирусных инфекций предложены инактивированные вакцины. Лабораторная диагностика буньявирусных инфекций проводится путем выделения вируса из крови больных в первые дни заболевания. Для выделения возбудителя заражают новорожденных мышей и культуры клеток. Серодиагностику проводят в реакции нейтрализации, РТГА, РСК, иммунопреципитации, РНГА с парными сыворотками. |