
Гемолитические анемии
Гемолитические анемии – это группа анемий, обусловленная укорочением продолжительности жизни эритроцитов. Постановка диагноза гемолитической анемии (ГА) как правило не вызывает больших проблем, в связи с достаточно характерной клинической картиной заболевания, в которой можно выделить следующие клинические синдромы и лабораторные проявления.
Следует отметить, что в зависимости от места секвестрации эритроцитов все гемолитические анемии подразделяются на две группы – анемии с внутриклеточным и внутрисосудистым разрушением клеток эритроидного ряда.
Для гемолитических анемий с внутриклетоной секвестрацией эритроцитов характерны:
Синдром гемолиза, проявляющийся желтухой с лимонно-желтым оттенком, изменением цвета мочи, спленомегалией.
Интоксикационный синдром с повышением температуры тела.
Циркуляторно-гипоксический (анемический) синдром, особенностью которого является быстрые темпы нарастания (гемолитический криз).
При дебюте заболевания в детском возрасте возможно формирование костных дефектов, обусловленное гиперплазией кроветворящего костного мозга.
Лабораторный симптомокомплекс, представленный нормохромной анемией, ретикулоцитозом, увеличением концентрации свободн6ого билирубина, появлением уробилина в моче и нарастанием концентрации стеркобилина в кале.
Гемолиз внутрисосудистый имеет ряд клинических особенностей:
Бледность превалирует над желтухой;
Моча имеет бурый, черный цвет за счет свободного гемоглобина и гемосидерина;
Спленомегалия незначительная или вообще отсутствует;
В крови появляется свободный гемоглобин, а в моче гемосидерин.
Определением патогенетического варианта анемии и определения места секвестрации эритроцитов первый этап диагностического поиска при гемолизе можно считать завершенным. На втором этапе обследования необходимо установить нозологический диагноз.
Классификация гемолитических анемий достаточно сложна и громоздка. Прежде всего все гемолитические анемии подразделяются на две группы – врожденные и приобретенные. В свою очередь врожденные подразделяются:
Мембранопатии – болезнь Минковского – Шоффара (наследственный микросфероцитоз), наследственный овалоцитоз, стоматоцитоз, акантоцитоз и пр. – в основе которых лежат дефекты белкового или липидных слоев мембраны эритроцита;
Ферментопатии – дефект глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ), дефект пируваткиназы, глютатион-редуктазы и других ферментов пентозно-фосфатного и лимонно-кислого циклов.
Гемоглобинопатии – таласеми, серповидно-клеточная анемия – обусловленные наличием дефектных геглобинов.
Приобретенные гемолитические анемии можно разделить на две группы – иммунные и не иммунные. Не иммунные приобретенные гемолитические анемии обусловлены:
Механическим травмированием эритроцитов (искусственные клапаны сердца, гемодиализ, использование аппарата искусственного кровообращения, маршевая гемоглобинурия, ДВС-синдром);
Дефицитом витамина Е;
Воздействием гемолитических ядов;
Приобретенные дефекты стволовой клетки – болезнь Маркиафавы-Микели.
Приобретенные иммунные гемолитические анемии подразделяются на:
Аутоиммунные, когда антитела вырабатываются к собственным эритроцитам
Гетероиммунные, при которых неполные антитела (вирусы, метаболиты лекарственных препаратов) соединяются с эритроцитами и приобретают свойства полных антигенов, что сопровождается выработкой антител;
Трансиммунные, когда антигены поступают через плаценту от матери к плоду;
Изоиммунные, развивающиеся при поступлении антигенов извне (при переливании несовместимой по какой-либо из антигенных групп крови).
И, наконец, аутоимммунные гемолитические анемии можно разделить на две группы:
Идиопатические, когда антилела вырабатываются к эритроцитам при срыве иммунной толерантности per se.
Симптоматические, при которых появление антител к эритроцитам связано с наличием какого-либо иного аутоиммунного процесса (системная красная волчанка, аутоиммунный гепатит и пр.).
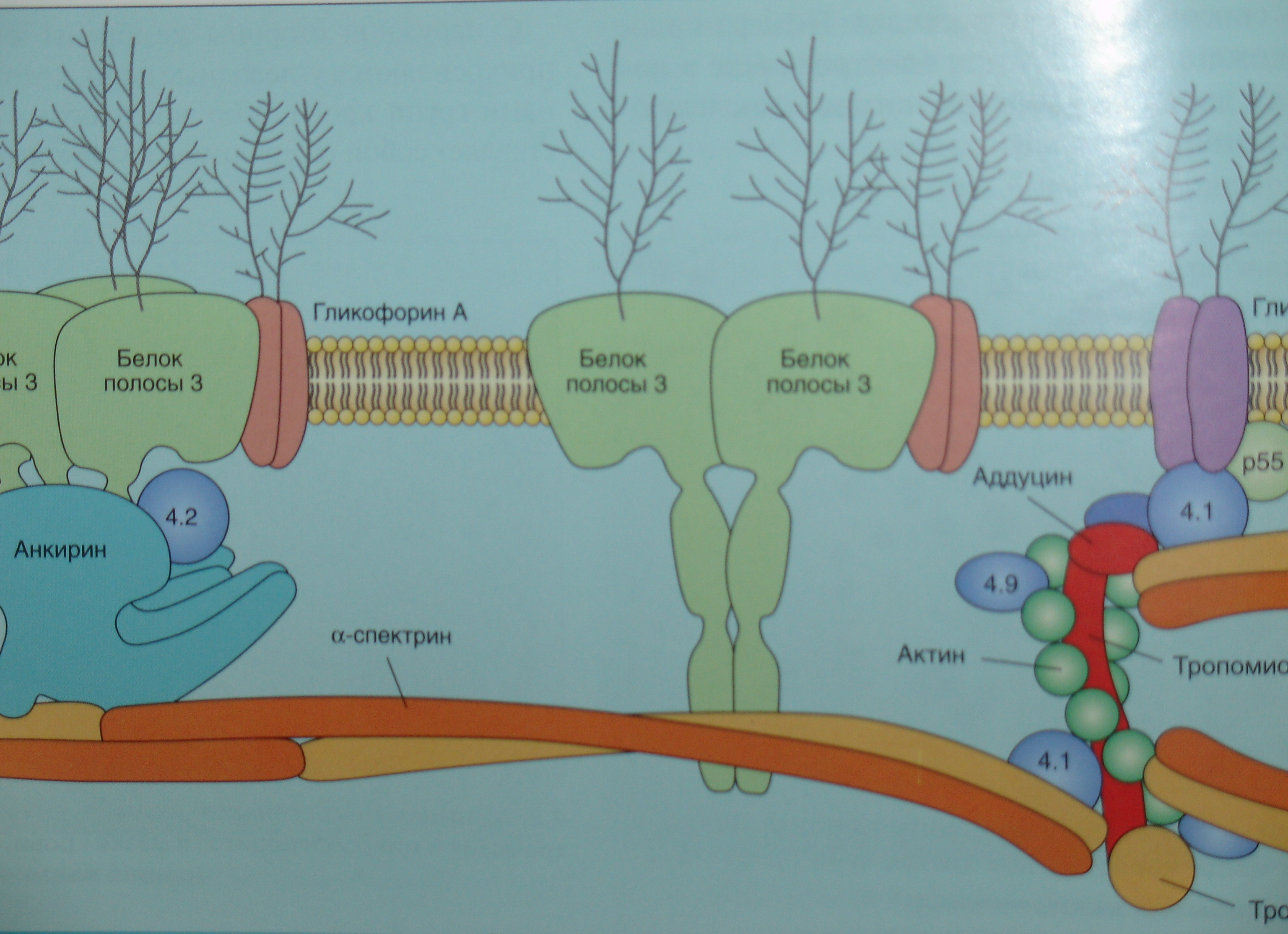
Критериями диагноза одного из наиболее актуальных заболеваний из группы наследственных мембранопатий – наследственного микросфероцитоза являются:
Синдром внутриклеточного гемолиза;
Интоксикационный синдром при гемолитическом кризе;
Наличие признаков мезенхимальных дисплазий (гипермобильность суставов, пролапс митрального клапана, дополнительные хорды клапанов сердца и пр.);
Отягощенная наследственность;
Снижение осмотической стойкости эритроцитов;
Морфологические особенности эритроцитов – микросфероцитоз (рис 3);
Рисунок 3.

Дефект белка мембраны эритроцитов спектрина (рис 4).
Рисунок 4.
Обсуждая лечение наследственного микросфероцитоза, следует отметить, что единственным радикальным методом лечения является спленэктомия. Можно выделить следующие показания к удалению селезенки:
Анемия тяжелой степени и часто рецидивирующие гемолитические кризы;
Гипербилирубинемия свыше 40 мкмоль/л;
Отставание детей в развитии;
Желчнокаменная болезнь (одновременно с холецисэктомией);
Наличие трофических расстройств.
При отсутствии перечисленных выше ситуаций можно обсуждать проведение консервативной терапии, которая предполагает улучшение реологии желчи, профилактику гемолитических кризов и стабилизацию мембраны (антиоксиданты).
Анемии, характеризующиеся нарушением структуры цепей глобина – гемоглобинопатии представляют собой группу заболеваний, обусловленных нарушением нормального аминокислотного строения цепей глобина. К гемоглобинопатиям относятся серповидно-клеточная анемия. Это заболевание имеет наибольшее распространение в Центральной Африке, в Индии, Иране, Турции, в Азербайджане, Грузии, на побережье Средиземного моря.
Феномен серповидности является следствием пониженной растворимости гемоглобина, отдавшего кислород. Особенно это касается гемоглобина S. Подобное явление приводит к образованию геля, в котором при микроскопии появляются кристаллы величиной до 1,5 мкм, напоминающие по форме серповидные эритроциты.
Клиническая картина гомозиготной формы гемоглобинопатии S складывается из умеренной нормохромной анемии и тромботических осложнений.
Помимо представленного выше в клинической картине заболевания может быть представлен поражением костно-суставной системы – боль и припухлость суставов стоп, кистей, голеней. Могут иметь место асептические некрозы головок бедренных и плечевых костей. У пациентов может наблюдаться башенный череп, измененные зубы.
Тромботические осложнения могут приводить к появлению болевого абдоминального синдрома, тромбоэмболии ветвей легочной артерии, поражению сосудов сетчатки, головного мозга.
Спленомегалия чаще всего имеет место у детей, однако в дальнейшем она уменьшается вследствие ее фиброза епосле перенесенных инфарктов («аутопленэктомия»).
В анализе крови при серповидно-клеточной анемии могут быть:
Нормохромная анемия;
Ретикулоцитоз;
Серповидно-клеточные эритроциты;
Гипербилирубинемия.
Гетерозиготная форма гемоглобинопатии S зачастую проявляется лишь в период гипоксии, вызванной различными факторами – тяжелая пневмония, во время анестезии, при больших нагрузках в горах, при подводном плавании. Тромбозы могут развиваться в любом сосудистом регионе и быть причиной фатальных исходов.
Помимо клинической картины и общего анализа крови диагностика основывается на электрофорезе гемоглобина, когда у больных помимо гемоглобина А обнаруживается гемоглобин S.
Лечение серповидно-клеточной анемии предполагает профилактику гемолитических кризов и лечение так называемых тромботических кризов.
К гемоглобинопатиям также относится талассемия – группа наследственных заболеваний, при которых нарушен синтез одной из цепей глобина.
В нормальных условиях синтез цепей глобина сбалансирован. При талассемии нарушение баланса синтеза цепей глобина приводит к тому, что цепь, которая производится в избытке откладывается в эритрокариоцитах.
Нарушением синтеза α-цепи у плода приводит к развитию водянки и внутриутробной смерти. Гемоглобин Н состоящий из β-цепей нестоек, что сопровождается выраженной гемолитической анемией.
При талассемии β оказывается много свободных α-цепей, что и является причиной неэффективного кроветворения. Гибель эритрокариоцитов, ретикулоцитов и эритроцитов становится причиной анемии. В рамках компенсаторной реакции появляются очаги кроветворения в селезенке и печени, появляются очаги кроветворения в костях, что приводит к их изменению.
Лабораторные признаки гомозиготной формы талассесии:
Гипохромная анемия;
Умеренный ретикулоцитоз;
Гипербилирубинемия
Увеличение железа сыворотки
Увеличение содержания сидеробластов в костном мозге
Увеличение содержания гемоглобина F до 20-30%.
Гетерозиготная форма β-талассемии характеризуется следующими клиническими и лабораторными признаками:
Умеренная гипохромная анемия;
Мишеневидность эритроцитов;
Гиперплазия эритроидного ростка в костном мозге;
Содержание фетального гемоглобина 2,5-7%.
Лечение предполагает заместительную терапию эритроцитарной массой или отмытыми эритроцитами, а также профилактику развития гемосидероза внутренних органов комплексонами (десферал и пр.)
Диагностика аутоиммунных гемолитических анемий (АИГА) основывается на выявлении:
Внутриклеточного гемолиза (АИГА с неполными тепловыми агглютининами);
Позитивной пробы Кумбса, позитивной аггрегат-гемагглютинационной пробы.
Обнаружение антител на мембране эритроцитов предполагает назначение кортикостероидов в дозе 1 мг/кг/сутки в качестве первого этапа лечения. Оценка эффективности терапии проводится в течение 24-48 часов. В случае нормализации температуры тела, прекращения «падения» концентрации гемоглобина гемолитический криз можно считать купированным. Если этого не произошло, то обоснованным является увеличение дозы преднизолона до 1,5-2 мг/кг/сутки. При отсутствии эффекта возможна пульс-терапия метипредом.
Отсутствие эффекта диктует необходимость перехода к второму этапу лечения – спленэктомии. Третьим этапом лечения является назначение цитостатиков – винкристина, азатиоприна, циклофосфана и пр. вплоть до ритуксимаба.
Особенностями течения АИГА с полными тепловыми гемолизинами является внутрисосудистая секвестрация эритроцитов и, к сожалению, недостаточной эффективностью кортикостероидной терапии.
Клиническими особенностями АИГА с полными холодовыми агглютининами могут быть:
Преимущественно внутриклеточный гемолиз;
Непереносимость холода и дебют заболевания в холодное время года;
Невозможность определения группы крови пациента;
Частая сопряженность с опухолевыми заболеваниями (кроветворных и не кроветворных органов).
Особенностью терапии АИГА с холодовыми агглютининами является назначение уже на первом этапе терапии цитостатических средств (лейкеран, мельфалан и пр.). Возможно проведение плазмафереза в условиях постоянного подогрева крови, назначение анти- и дезагрегантов.
