
- •Хирургическая инфекция Учебное пособие
- •Саранск 2006
- •Хирургическая инфекция
- •Предисловие
- •Глава I. Этиология, патогенез, классификация хирургической инфекции
- •1.1. Этиология гнойно-воспалительных заболеваний
- •1.2. Классификация хирургической инфекции
- •1.3. Патогенез гнойно-воспалительных заболеваний и раневого процесса
- •Глава II. Клиника и диагностика гнойно-воспалительных заболеваний
- •2.1. Клиническая симптоматика
- •2.2. Диагностика гнойно-воспалительных заболеваний
- •Техника забора и транспортировки биологического материала для проведения микробиологического исследования
- •Глава III. Лечение гнойных ран и острых гнойных хирургических заболеваний
- •3.1. Основные принципы активного хирургического лечения гнойных ран и острых гнойных хирургических заболеваний
- •Основные положения хирургического лечения гнойных ран
- •3.2. Способы дренирования гнойных ран
- •3.3. Принципы интенсивной терапии гнойно-септических заболеваний
- •3.4. Методы детоксикации организма
- •3.5. Методы местного лечения ран
- •3.5.1. Препараты для местного лечения в I фазе раневого процесса
- •Водные или спиртовые однокомпонентные растворы с противомикробной активностью
- •3.5.2. Препараты для местного лечения во II фазе раневого процесса
- •Наибольшее распространение для стимуляции процессов регенерации в ране получили перевязочные средства на основе производных белков и полисахаридов и их комбинаций с лекарственными средствами.
- •3.5.3. Препараты для местного лечения в III фазе раневого процесса (эпителизации, реорганизации рубца)
- •3.6. Энзимотерапия хирургической инфекции
- •3.7. Физические методы воздействия на гнойную рану
- •3.8. Антибактериальная химиотерапия раневой инфекции
- •Осложнения антибиотикотерапии
- •3.9. Антибиотикопрофилактика раневой инфекции
- •3.10. Иммунотерапия
- •3.11. Внутригоспитальная инфекция
- •Глава IV. Частные вопросы хирургической инфекции
- •4.1. Хирургическая инфекция мягких тканей
- •4.1.1. Поражение собственно кожи
- •4.1.2. Поражение подкожной клетчатки
- •На рентгенограмме определяется значительное скопление газа в области раны
- •4.1.4. Поражение мышц и глубоких фасциальных структур
- •Инфекции, локализованные в мышечных футлярах. Среди этой группы заболеваний наиболее часто встречается абсцесс в области поясничной мышцы (псоас-абсцесс) и прямой мышцы живота.
- •Клостридиальный мионекроз. Синоним – «газовая гангрена». Является быстро расространяющимся некрозом мышечных структур, вызванным возбудителями рода Clostridiae и сопровождаемым выраженной токсемией.
- •4.2. Хирургические инфекции кисти (панариции и флегмоны)
- •4.3. Гнойно-воспалительные заболевания молочной железы
- •4.4. Гнойно-воспалительные заболевания лимфатических сосудов и узлов
- •4.5. Гнойно-воспалительные заболевания костей (остеомиелиты)
- •4.5.1. Острый гематогенный остеомиелит
- •Этиология у 60 – 80 % больных остеомиелит вызывается стафилококком, стрептококком – 5 –30 %, у 10 –15 % - пневмококки, грамотрицательная или смешанная флора.
- •4.5.2. Хронический остеомиелит
- •4.5.3. Первично-хронический остеомиелит
- •4.5.4. Посттравматический остеомиелит
- •4.6. Диабетическая стопа
- •1. Специфические повреждения кожи и ногтей стопы при сахарном диабете.
- •1. Нейропатическои язве, 2. Остеоартропатии (с последующим развитием сустава Шарко), 3. Нейропатическим отекам.
- •4.7. Общая хирургическая инфекция (сепсис)
- •4.8. Острая специфическая хирургическая инфекция
- •4.8.1. Столбняк
- •4.8.2. Бешенство
- •4.9. Анаэробная хирургическая инфекция (газовая гангрена)
- •Глава V. Контрольные вопросы, ситуационные задачи, тестовые задания
- •5.1. Контрольные вопросы
- •5.2. Ситуационные задачи
- •Инфекционные осложнения ран
- •Острая гнойная инфекция
- •Анаэробная инфекция, столбняк
- •5.3. Тестовые задания
- •5.4. Эталоны ответов на тестовые задания
- •Список рекомендуемой литературы
- •Приложение
1.2. Классификация хирургической инфекции
В понятие «хирургическая инфекция» принято включать острые и хронические гнойные заболевания, либо травматические повреждения, которые связаны с воспалением и на определенных стадиях требуют хирургического лечения.
Наиболее приемлема классификация хирургической инфекции, предложенная В. И. Стручковым, В. К. Гостищевым, Ю. В. Стручковым (1984).
В соответствии с клиническим течением и изменениями в тканях из всех видов хирургической инфекции выделяют острую и хроническую.
Острая хирургическая инфекция: а) гнойная; б) гнилостная; в) анаэробная; г) специфическая (столбняк, сибирская язва и др.).
Хроническая хирургическая инфекция: а) неспецифическая; б) специфическая (туберкулез, сифилис, актиномикоз и др.).
При одних видах хирургической инфекции могут преобладать местные проявления (местная хирургическая инфекция), при других - общие явления с септическим течением (общая хирургическая инфекция).
Для гнойных хирургических заболеваний в зависимости от принципа, положенного в основу их деления, предложено несколько классификаций:
I. По характеру возбудителя гнойная хирургическая инфекция классифицируется следующим образом:
1. Аэробная моноинфекция
А. Грамположительная: стафилоккоки, стрептоккоки, пневмоккоки.
В. Грамотрицательная: колибактерии, синегнойная палочка, протей, ме-нингококки, гонококки.
2. Анаэробная моноинфекция:
А. Клостридиальная
В. Неклостридиальная (неспорообразующая) инфекция.
3. Смешанная инфекция
А. Аэробно-аэробная;
Б. Анаэробно-анаэробная;
В. Аэробно-анаэробная.
II. По структуре патологии:
а) инфекционные хирургические болезни;
б) инфекционные осложнения хирургических болезней;
в) послеоперационные инфекционные осложнения;
г) инфекционные осложнения закрытых и открытых травм.
III. По локализации:
а) поражения кожи, подкожной жировой клетчатки и мышц (хирургическая инфекция мягких тканей).
б) поражения покровов черепа, мозга и его оболочек;
в) поражения шеи;
г) поражения грудной стенки, плевральной полости, легких;
д) поражения средостения;
е) поражения брюшины и органов брюшной полости;
ж) поражения органов таза;
з) поражения костей и суставов;
и) поражения сердца и кровеностных сосудов (абсцессы сердца, тромбофлебит, гнойные осложнения ушибов и ранений сердца, реконструктивно-восстановительных операций на кровеностных сосудах).
IV. По клиническому течению:
Острая гнойная инфекция:
а) общая;
б) местная.
Хроническая гнойная инфекция:
а) общая;
б) местная.
1.3. Патогенез гнойно-воспалительных заболеваний и раневого процесса
Патогенез раневой инфекции определяется взаимодействием патогенного микроорганизма с макроорганизмом.
Для развития раневой инфекции патогенными микроорганизмами необходимо сочетание следующих условий:
1. Высокое число микробов в ране;
2. Способность микробов проникать через защитные барьеры и склон-ность к транслокации;
3. Высокая патогенность;
4. Высокая вирулентность;
5. Высокая токсичность;
6. Низкая чувствительность к лекарственным препаратам;
7. Способность к размножению внутри клеток.
Развитию микробов при проникновении их через дефект кожи и слизистых оболочек благоприятствуют: а) наличие в зоне травмы питательной среды (кровоизлияние, некроз тканей), наличие слепых карманов, инородных тел; б) одновременное проникновение нескольких микробов (полиинфекция), обладающих синергическим действием; в) проникновение микробов повышенной вирулентности, например загрязнение повреждения отделяемым раны другого больного.
«Критическим уровнем» бактериальной инфицированности ран является количество микроорганизмов 105 на 1 грамм ткани, превышение которого может сопровождаться проникновением инфекции в глубокие слои раны с прорывом демаркационного вала и развитием септических осложнений.
«Критический уровень» может быть значительно меньшим при наличии в ране большого количества мертвых тканей, инородных тел, а также при нарушении защитных реакций, гуморальных и клеточных факторов иммунологической реактивности. В результате этого гнойно-некротический раневой процесс может развиться при наличии в ране 103 – 104 микроорганизмов на 1 грамм ткани.
Реакция организма на внедрение микробов сопровождается местными и общими проявлениями.
В настоящее время течение хирургической инфекции рассматривают как вариант развития каскадной реакции на очаг воспаления (синдром системной воспалительной реакции – ССВР). Термин принятый на согласительной конференции по сепсису в Чикаго в 1991 году (Bone R. C. и соавт., 1992).
Очаг хирургической инфекции (очаг воспаления) приводит к активации и поступлению в кровь многочисленных и многофакторных медиаторов воспаления (кинины, серотонин, простагландины и др). Влияние медиаторов воспаления на периферические сосуды приводит к дилятации или констрикции артериол и венул, к стазу, агрегации и микроэмболизации, к повреждению эндотелия сосудов. Медиаторы оказывают также прямое влияние на миокард. Дальнейшее развитие системного ответа на очаг хирургической инфекции проявляется нарушением тканевой перфузии, снижением периферического сосудистого сопротивления, полиорганной дисфункцией.
В развитии системной реакции на воспаление отмечается стадийность (очаг гнойной инфекции, сепсис, тяжелый сепсис, септический шок). При неадекватном лечении происходит генерализация местной инфекции с формированием сепсиса.
Интоксикация складывается из: 1) воздействия токсинов и всасывающихся продуктов распада; 2) эндотоксикоза, нарушений гомеостаза из-за потерь через раневую поверхность белков, электролитов.
Основное отличие общей реакции организма на гнойный процесс от сепсиса заключается в том, что все симптомы ее резко ослабевают или исчезают при вскрытии гнойного очага и создании хорошего оттока; при сепсисе этого не происходит.
Проникновение микроорганизма в ткани вызывает местную реакцию, выражающуюся в изменениях кровообращения нервно-рефлекторной природы: вначале развивается артериальная гиперемия, затем венозный стаз с образованием отека, появляются боли, местное повышение температуры, нарушаются функции. В воспалительном экссудате накапливается большое число нейтрофильных лейкоцитов. Степень выраженности местных симптомов и быстрота их развития зависят от реактивности организма.
Результатом местной реакции макроорганизма на проникновение инфекционного агента является развитие защитных барьеров. Прежде всего, образуется лейкоцитарный вал, ограничивающий очаг инфекции от внутренней среды организма; такими же барьерами служат лимфатические сосуды и узлы. В процессе развития тканевой реакции вокруг гнойного очага и размножения клеток соединительной ткани образуется грануляционный вал, который еще более надежно ограничивает гнойный очаг. При длительном существовании ограниченного гнойного процесса из окружающего его грануляционного вала образуется плотная пиогенная оболочка, которая служит надежным барьером, ограничивающим процесс. Формируется абсцесс.
При высоковирулентной инфекции и слабой реакции организма защитные барьеры образуются медленно, что нередко приводит к прорыву инфекции через лимфатические пути (сосуды, узлы) в кровеносное русло. В таких случаях развивается сепсис
Раневой процесс – сложный комплекс общих и местных биологических реакций организма в ответ на повреждение органов и тканей, заканчивающийся обычно их заживлением (М. И. Кузин).
Раневая инфекция - основной вид хирургической инфекции у стационарных больных.
Классификация ран:
По характеру и механизму поражения раны делят на резаные, колотые, рубленые, ушибленные, разможженные, рваные, укушенные, скальпированные, огнестрельные (пулевые и минно-взрывные) и смешанные.
По отношению к полостям тела раны делят на проникающие и непроникающие, с повреждением или без повреждения внутренних органов.
По обстоятельствам нанесения раны делят на хирургические (операционные); боевые и случайные (бытовая, производственная, автодорожная).
по характеру раневого канала различают ранения сквозные, касательные и слепые.
В зависимости от анатомической локализации пораженной части тела различают ранения кожи, подкожной клетчатки, шеи, грудной клетки, костей, суставов и др.
По наличию или отсутствию микробного загрязнения выделяют раны
асептичные («чистые» - только при плановых операциях); инфицированные (после хирургических вмешательств по поводу острых гнойных заболеваний); гнойные.
В зависимости от времени возникновения выделяют рану
свежую (если пострадавший обратился за врачебной помощью не позже 24 часа после поражения);
позднюю (если пострадавший обратился за врачебной помощью позже 24 часа после поражения).
8. В зависимости от характера течения и фаз раневого процесса можно выделять различные особенности ран, например: гнойно-некротическую рану, гранулирующую рану, длительно незаживающую рану и др.
Гнойные раны разделяются на первичные, т.е. образовавшиеся после операций по поводу острых гнойных процессов - вскрытия абсцессов, флегмон, разведения краев операционной раны в связи с нагноением, и вторичные, к которым относятся, например, раны, нагноившиеся в процессе заживления.
Первичное микробное загрязнение наступает в момент ранения, вторичное – в дальнейшем, чаще всего, в процессе лечения, т. е. вследствие внутригоспитального инфицирования.
Классификация ран по степени бактериального загрязнения:
1. Условно асептичными (чистыми) считают раны, нанесенные в относительно стерильных условиях при выполнении чистых операций (которые не проникают в желудочно-кишечный тракт, мочеполовую и трахеобронхиальную систему). В таких ранах микробов или нет совсем, или они присутствуют в очень небольшом количестве. К этой категории относятся операционные раны, нанесенные при плановых операциях. На чистые раны накладывается первичный шов.
2. Условно загрязнённые раны – раны, нанесенные в относительно стерильных условиях при выполнении операций (которые проникают в желудочно-кишечный тракт, мочеполовую и трахеобронхиальную систему). К этой категории относятся операции на кишечнике, желчных путях, аппендиксе. Условно загрязнённая рана в большинстве случаев заживает по типу первичного натяжения, ибо края раны сопоставляются без возникновения дефекта ткани.
3. Загрязнённые раны – раны с высокой степенью загрязнения. Раны, находящиеся в прямом контакте с гнойным материалом (например, открытые переломы, проникающие ранения со значительным истечением кишечного содержимого). Загрязненные раны оставляют открытыми, заживление происходит вторичным натяжением.
4. Грязные и инфицированные раны сильно загрязнены и имеют клинические признаки инфекции ещё до хирургического вмешательства. К таковым относятся раны после вмешательств по поводу абсцессов, флегмон, раны, содержащие инородные тела.
Хирургическую раневую инфекцию разделяют на инфекцию в месте разреза и глубоко лежащих тканях.
Хирургическая раневая инфекция в месте разреза возникает в течение 30 часов после хирургического лечения и затрагивает кожу, подкожную клетчатку и мышцы.
Характеристика основных фаз раневого процесса
Развитие хирургической инфекции тесно связано с течением раневого процесса и имеет те же стадии – фазы.
Следует выделить 3 последовательные фазы:
1. Гнойно-некротическая фаза воспаления (деструкции, гидратации, экссудации), состоящая из двух последовательных периодов – сосудистых изменений и очищения раны за счет подавления микрофлоры и отторжения нежизнеспособных тканей. Гнойно-некротическая фаза воспаления характеризуется наличием некротических тканей, гнойным отделяемым из раны, инфильтрацией краев раны (рис. 1). В этой фазе отмечается высокий уровень бактериальной инфицированности. В paну поступает жидкость, содержащая белки плазмы, клетки крови, фибрин и антитела. Нарушение метаболических процессов приводит к повышению осмотического давления в тканях, в результате чего развивается ацидоз и нарушение микроциркуляции в очаге воспаления, что приводит к вторичным некрозам. Непосредственно в глубине раны, в зоне вторичных некрозов, а не на ее поверхности локализуется микрофлора, которая определяет развитие патологического процесса.
2. Фаза появления грануляций (дегидратации, пролиферации). В эту фазу происходит очищение раны от гнойно-некротического секрета, появляется серозное отделяемое, значительно уменьшаются гиперосмотичность ткани, отек и инфильтрация. Нейтрофильные лейкоциты (микрофаги) фагоцитируют клеточный детрит, микроорганизмы и мелкие инородные вещества.
П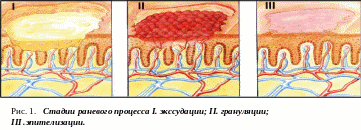 родуктивный
характер раневого процесса проявляется
появлением и развитием грануляционной
ткани, которая постепенно заполняет
рану. Происходит реканализация
лимфатических сосудов, начинается
прорастание кровеносных сосудов,
формируется множество капилляров,
питающих фибробласты. При
заживлении ран макрофаги
активируют фибробласты. Фибробласты
пролиферируют и мигрируют к месту
повреждения, связываясь с фибриллярными
структурами через фибронектин.
Одновременно они интенсивно синтезируют
вещества внеклеточного матрикса, в том
числе коллагены.
Коллагены обеспечивают закрытие
тканевого дефекта и прочность
формирующегося
рубца.
родуктивный
характер раневого процесса проявляется
появлением и развитием грануляционной
ткани, которая постепенно заполняет
рану. Происходит реканализация
лимфатических сосудов, начинается
прорастание кровеносных сосудов,
формируется множество капилляров,
питающих фибробласты. При
заживлении ран макрофаги
активируют фибробласты. Фибробласты
пролиферируют и мигрируют к месту
повреждения, связываясь с фибриллярными
структурами через фибронектин.
Одновременно они интенсивно синтезируют
вещества внеклеточного матрикса, в том
числе коллагены.
Коллагены обеспечивают закрытие
тканевого дефекта и прочность
формирующегося
рубца.
3. Фаза эпителизации – клинически проявляется эпителизацией раневой
поверхности и реорганизацией (огрубеванием) рубца. Эпителизация раны происходит по мере миграции клеток эпителия от краёв раны на ее поверхность. Миграция эпителия с краёв раны не может обеспечить заживления больших раневых площадей, для этого может потребоваться пересадка кожи.
Сокращение раневых поверхностей и закрытие раны обеспечивает эффект тканевого стяжения, в определённой степени обусловленный сокращением миофибробластов.
Чёткой границы между регенерационной фазой и рубцеванием нет. Заживление бурно начинается во время 2-й фазы и затем постепенно затухает. К этому времени в ране уменьшается синтетическая активность фибробластов и других клеток. Количество коллагена в течении этой фазы практически не увеличивается, происходит его перестройка и образование поперечных связей между волокнами коллагена, за счёт которых нарастает прочность рубца. По мере увеличения плотности коллагена формирование новых кровеносных сосудов замедляется, и рубцовая ткань постепенно бледнеет.
Развитие раневого процесса существенно отличается при заживлении ран первичным, вторичным натяжением или при заживлении под струпом (коркой).
Первичное натяжение – заживление при срастании краев раны в отсутствии инфекции. Заживление происходит за 6 – 8 дней.
Вторичное натяжение – заживление при наличии раневого дефекта, большом количестве нежизнеспособных тканей, сгустков крови, инородных тел и микробной флоры выше критического уровня (105 на 1 грамм ткани). В этих условиях заживление начинается через нагноение раны путем замещения раневого дефекта грануляционной тканью и формированием рубца. Заживление идет несколько недель.
Заживление раны под струпом происходит при наличии поверхностной раны, когда она покрывается коркой из крови и клеточных элементов.
Причины замедленного заживления раны.
1. Возраст. У молодых пациентов заживление идет быстрее, чем у пожилых. Жировая клетчатка более восприимчива к травматическому повреждению и инфекции из-за относительно слабого ее кровоснабжения.
2. Состояние питания. Потребности организма в энергетическом и пластическом материале значительно возрастают при раневой инфекции, нарушения питания сказываются на качестве и скорости репаративных процессов в ране.
3. Обезвоживание. При недостатке жидкости в организме может развиться электролитный дисбаланс, негативно сказывающийся на функции сердца и почек, на внутриклеточном метаболизме, оксигенации крови и гормональном статусе.
4. Состояние кровоснабжения в зоне раны важно для скорости её заживления. Раны, которые находятся в областях с большим количеством сосудов (например, на лице), заживают быстрее.
5. Состояние иммунобиологических сил макроорганизма. Иммунная система защищяет пациента от инфекции, иммунодефицит любого рода ухудшает прогноз хирургического вмешательства (например, лица, зараженные вирусом иммунодефицита человека (ВИЧ), получавшие химиотерапию или длительные курсы лечения кортикостероидами в высоких дозах).
6. Хронические заболевании. Например, эндокринные нарушения и сахарный диабет всегда приводят к замедленному течению раневого процесса и часто к развитию послеоперационных осложнений.
7. Достаточное поступление кислорода в ткани - необходимое условие для заживления и уничтожения бактерий. Любой процесс, препятствующий доступу кислорода или других питательных веществ, нарушает заживление ран (например, гипоксемия, гипотензия, сосудистая недостаточность, ишемия тканей вследствие слишком сильно затянутых швов).
8. Лучевое воздействие вызывает облитерацию мелких сосудов дермы, что приводит к местной ишемии и замедляет заживление ран.
Противовоспалительные лекарственные средства (стероиды) замедляют заживление ран.
9. Вторичное инфицирование и нагноение являются одной из самых частых причин нарушения заживления ран.
