
- •1.Історія розвитку анестезіології та реаніматології
- •2.Поняття про анестезіологію.
- •3.Загальна анестезія (наркоз), її види.
- •4.Інгаляційний наркоз.
- •5.Методи проведення інгаляційного наркозу.
- •6.Неінгаляційний наркоз.
- •7.Стадії наркозу.
- •8.Апаратура для проведення наркозу.
- •9.Етапи анестезіологічного забезпечення.
- •II. Інтраопераційний період
- •III. Післяопераційний період
- •10.Місцева анестезія, її види.
- •11.Місцевоанестезійні засоби.
- •12.Знеболювання після операцій.
- •13.Сестринське спостереження та догляд за хворим після наркозу.
- •1.Поняття про реаніматологію та інтенсивну терапію.
- •2.Термінальні стани.
- •3.Ознаки клінічної смерті.
- •4.Класифікація стадій реанімації за сафаром.
- •5.Правила проведення реанімаційних заходів.
- •6.Післяреанімаційна хвороба.
- •7.Смерть мозку.
- •1.Непритомність.
- •5.Геморагічний шок.
- •6.Анафілактичний шок.
- •7.Септичний шок.
- •6.Гіпертонічний криз.
- •7. Гострі порушення ритму серця.
- •4.Ступені тяжкості гострої недостатності дихання.
- •5. Інтенсивна терапія в разі гострої недостатності дихання.
- •6.Сторонні тіла в дихальних шляхах. Методи видалення.
- •7.Утоплення
- •12.Напад бронхіальної астми.
- •13.Стенозувальний ларинготрахеїт.
6.Гіпертонічний криз.
Гіпертонічний кардіальний криз — гостра лівошлуночкова недостатність за підвищення АТ >220/120 мм рт. ст. з переходом у набряк легень.
Церебрально-гіпертонічна енцефалопатія — перерозтягування внутрішньочерепних вен: головний біль, підвищення АТ, нудота, блювання.
Церебральний ішемічний криз — вогнищеві неврологічні порушення.
Невідкладна долікарська допомога:
Забезпечують горизонтальне положення пацієнта з піднятим на 20—30° головним кінцем ліжка.
Забезпечують вільний доступ повітря.
Проводять відволікальні процедури: гірчичники на потилицю або литкові м’язи.
Закапують 5—10 крапель фармадипіну під язик хворому.
Забезпечують госпіталізацію на ношах до спеціалізованого відділення.
Інтенсивна терапія:
Лікування проводять з урахуванням виявлених причин і тяжкості стану хворого.
7. Гострі порушення ритму серця.
Порушення нормального ритму серця (аритмії) є наслідком функціональних розладів або тяжких органічних уражень серця. У деяких випадках аритмії призводять до смерті хворого.
Для встановлення діагнозу аритмії слід зняти і розшифрувати ЕКГ.
Нормальний синусовий ритм на ЕКГ характеризується послідовними комплексами Р—QRS з частотою 60—90 скорочень серця за 1 хв тривалістю інтервалу Р—Q 0,12—0,2 с і комплексу Р—QRS до 0,1 с з рівними інтервалами Р—Р, R—R.
Порушеннями серцевого ритму, або аритмією, називають:
зміну частоти скорочень серця — менше ніж 60 або більше ніж 90 за 1 хв;
неправильний і несинусовий ритм серця;
порушення провідності електричного імпульсу провідною системою серця.
Аритмії виникають при різних захворюваннях серцево-судинної системи, а також унаслідок впливу фізичних та хімічних чинників. Також можуть бути функціонального походження при здоровому серці (психогенні, рефлекторні). Механізми розвитку аритмій пов’язані з порушеннями автоматизму, провідності або їх поєднання.
До порушень автоматизму належать: підвищення або зниження автоматизму синоатріального (пазухо-передсердного) вузла (синусова тахікардія або брадикардія), позасиноатріального водія серцевого ритму (екстрасистолія, ектопічна тахі- або брадикардія, асистолія).
Порушення провідності характеризується повним або частковим припиненням проходження електричного імпульсу провідною системою серця (блокада).
 8.Синусова
тахікардія
— це збільшення частоти скорочень
серця (ЧСС) від 90 до 100 за 1 хв за збереження
правильного синусового ритму. На ЕКГ
— збільшення частоти скорочень.
8.Синусова
тахікардія
— це збільшення частоти скорочень
серця (ЧСС) від 90 до 100 за 1 хв за збереження
правильного синусового ритму. На ЕКГ
— збільшення частоти скорочень.
Мал. 1. ЕКГ: синусова тахікардія серця.
Клінічна картина. Суб’єктивно симптоми аритмії можуть бути відсутні або має місце незначне збільшення ЧСС, відчуття тяжкості або болю в ділянці серця, поступовий початок і кінець нападу. Об’єктивно виявляють збільшення ЧСС від 90 до 150— 160 за 1 хв при правильному ритмі.
Лікування. Вирішальне значення має лікування основного захворювання.
Прогноз синусової тахікардії залежить від основного захворювання та здебільшого сприятливий.
9.Синусова брадикардія — це зменшення ЧСС до 59—40 за 1 хв за збереження правильного синусового ритму. Якщо ЧСС становить ЗО та менше за 1 хв, можна з достатньою ймовірністю вважати, що брадикардія несинусового походження. На ЕКГ — зменшена ЧСС.
Клінічна картина. Здебільшого скарги відсутні, іноді хворі відзначають запаморочення, депресію, серцебиття.
Об’єктивно спостерігається правильний ритм серця з частотою 60 і менше ударів за 1 хв.
Невідкладна допомога:
за стабільної гемодинаміки — уводять внутрішньовенно болюсно 0,5—1 мл атропіну сульфату, при неефективності — адреностимулятори (допамін);
за нестабільної гемодинаміки — вводять внутрішньовенно краплинно допамін, при неефективності — тимчасова ендокардіальна електрокардіостимуляція;
забезпечують транспортування до відповідного відділення.
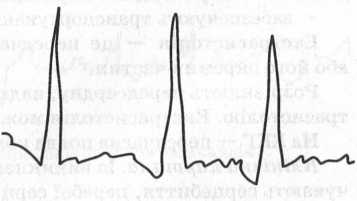
10.Екстрасистолія — це передчасне скорочення всього серця або його окремих частин.
Розрізняють передсердну, надшлуночкову і шлуночкову екстрасистолію. Екстрасистолія може бути моно- і політопною.
На ЕКГ — передчасна поява комплексів і зубців .
Клінічна картина. Із виникненням екстрасистолії пацієнти відчувають серцебиття, перебої серцевого ритму, рідше біль у серці. У цей момент можуть виникати запаморочення, нудота, задишка. Іноді спостерігається блідість шкірних покривів. На ЕКГ спостерігається передчасна пульсова хвиля слабкого наповнення, за якою має місце тривала пауза та напружена пульсова хвиля.
Невідкладна допомога:
у разі стабільної гемодинаміки:
при надшлуночкових екстрасистолах — верапаміл 2 мл 0,25 % розчину внутрішньовенно;
при шлуночкових екстрасистолах — лідокаїн до 80 мг внутрішньовенно
у разі екстрасистолії з розвитком недостатності серця:
при надшлуночкових екстрасистолах — кордарон 150— 300 мг внутрішньовенно краплинно;
при шлуночкових екстрасистолах — кордарон 150—300 мг внутрішньовенно краплинно;
транспортування до відповідного відділення.
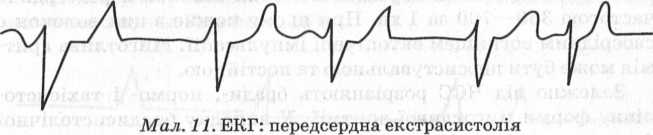


11.Пароксизмальна тахікардія — це напад прискореного серцебиття (140—250 скорочень серця за 1 хв), що раптово виникає і раптово зникає, за збереження переважно правильного ритму. На ЕКГ — збільшення ЧСС (мал. 13).
Клінічна картина. У пацієнта виникає напад сильного серцебиття. Спочатку він відчуває сильний поштовх у ділянці серця або його зупинку, тріпотіння. Можуть спостерігатися загальна слабість, нудота, поліурія, непритомність.
Об’єктивно відзначається блідість шкірних покривів, підвищена їх вологість. ЧСС — 160—220 за 1 хв, ритм скорочень серця здебільшого правильний.
Невідкладна допомога:
верапаміл — 2—4 мл 0,25 % розчину внутрішньовенно болюсно, або кордарон — 150—300 мг, або новокаїнамід — до 10 мл внутрішньовенно.
транспортування до відповідного відділення.
12.Миготлива аритмія — порушення ритму серця, за якого протягом усього серцевого циклу спостерігається хаотичне збудження та скорочення окремих м’язових волокон передсердь із частотою 350—700 за 1 хв. При цьому кожне з цих волокон є своєрідним вогнищем ектопічної імпульсації. Миготлива аритмія може бути персистувальною та постійною.
Залежно від ЧСС розрізняють бради-, нормо- і тахісистолічну форми миготливої аритмії. У випадку брадисистолічної форми частота шлуночкових скорочень за 1 хв менше ніж 60, при нормосистолічній — 60—90, тахісистолічній — 90—200. На ЕКГ — відсутність зубця Р, нерегулярний шлуночковий ритм (мал. 14).
![]() Мал.
14. Миготлива аритмія
Мал.
14. Миготлива аритмія
Клінічна картина. Пацієнти скаржаться на загальну слабість, раптовий напад серцебиття, запаморочення.
Невідкладна допомога:
у разі персистувальної форми:
кордарон — 300 мг внутрішньовенно повільно з подальшим краплинним уведенням, дигоксин — до насичення;
у разі постійної форми:
нормосистолія не потребує лікування;
у разі тахісистолії — дигоксин, верапаміл, кордарон залежно від стану пацієнта;
за наявності брадисистолії — атропіну сульфат або еуфілін залежно від основного захворювання;
транспортування до відповідного відділення.
13. Блокади серця, синдром Морганьї—Адамса— Стокса. Блокада — це сповільнене або повне припинення проходження електричного імпульсу провідною системою серця.
Залежно від локалізації розрізняють синоатріальну, внутрішньопередсердну, атріовентрикулярну і внутрішньошлуночкову блокаду.
Синоатріальна блокада — це порушення проходження електричного імпульсу від синусового вузла до передсердь (мал. 15).
Внутрішньопередсердна блокада — це порушення проходження електричного імпульсу провідною системою передсердь.
Внутрішньошлуночкова блокада — це порушення проходження імпульсу правою або лівою ніжкою передсердно-шлуночкового пучка Гіса (мал. 16).

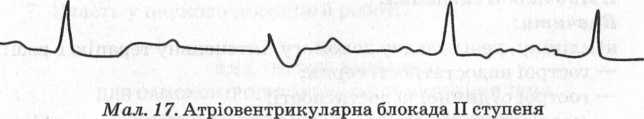
Атріовентрикулярна блокада — це порушення проходження електричного імпульсу від передсердь до шлуночків.
Розрізняють три ступені атріовентрикулярної блокади:
блокада І ступеня виявляється на ЕКГ подовженням інтервалу Р-Q більше ніж 0,2 с (мал. 17);
блокада II ступеня характеризується періодичним припиненням проходження окремих імпульсів від передсердь до шлуночків. Внаслідок цього час від часу спостерігається випадіння окремих шлуночкових комплексів;
блокада III ступеня характеризується повним порушенням проходження імпульсу від передсердь до шлуночків (ще має назву — повна поперечна блокада).
Невідкладна допомога:
атропіну сульфат 0,5—1 мг внутрішньовенно болюсно, повторити через 3—5 хв;
черезшкірна електрокардіостимулядія (ЧШКС);
допамін — 5—20 мкг/(кг-хв) при артеріальній гіпотензії та відсутності ефекту від атропіну сульфату та ЧШКС.
14.Синдром Морганьї—Адамса—Стокса — це ускладнення повної поперечної блокади. Проявляється нападами втрати свідомості зі скороченням мускулатури та іноді з епілептичним нападом, який виникає раптово та триває 1—2 хв. На ЕКГ уповільнений ритм скорочень серця і розширені шлуночкові комплекси.
Об’єктивно: втрата свідомості, пульс відсутній, серцеві тони не прослуховуються, АТ не визначається, обличчя бліде, розвиток клонічних судом. Якщо напад не закінчується протягом 1 хв, може настати клінічна смерть. Після нападу спостерігається слабкість і біль у кінцівках.
Невідкладна допомога:
внутрішньовенно адреналіну гідрохлорид;
транспортування до відповідного відділення.
Лекція
Гостра дихальна недостатність.

Викладач : Підсуткевич М.Б
Лекція. Гостра дихальна недостатність.
План
Гостра дихальна недостатність.Причини виникнення.
Види гіпоксії.
Гіперкапнія та гіпокапнія.
Ступені тяжкості гострої дихальної недостатності.
Інтенсивна терапія при гострій дихальній недостатності.
Сторонні тіла у дихальних шляхах.Методи видалення.
Утоплення.
Странгуляційна асфіксія-повішення.
Астматичний стан.
Бронхоспазм.
Аспіраційний синдром.
Напад бронхіальної астми.
Стенозувальний ларинготрахеїт.
1.Гостра недостатність дихання (ГНД) — це стан організму, за якого система зовнішнього дихання не здатна забезпечувати достатню оксигенацію крові і виведення вуглекислого газу.
За походженням розрізняють два типи ГНД:
1) первинна, виникнення якої пов’язане з органами дихання — порушення прохідності дихальних шляхів, церебральної регуляції дихання (інтоксикація, пухлини, абсцес мозку), порушення цілості та обмеження рухливості грудної клітки, податливості легень (ателектаз);
2) вторинна, зумовлена іншими причинами: гіповолемією, порушенням мікроциркуляції, анемією, отруєнням чадним газом, шоком, перитонітом.
ГНД супроводжується гіпоксією, гіперкапнією.
2.Види гіпоксії — це дефіцит кисню в організмі (гіпоксемія — дефіцит кисню в крові).
Розрізняють чотири види гіпоксії:
1. Гіпоксична гіпоксія — кисень не потрапляє до організму чи потрапляє в недостатній кількості:
— якщо його немає в атмосферному повітрі;
— якщо людина не дихає;
— при захворюваннях легень.
2. Циркуляторна гіпоксія — серце не може доставити кисень до тканин внаслідок недостатності кровообігу.
3. Гемічна гіпоксія — кисень не надходить до тканин через зменшення кількості гемоглобіну або його неспроможності засвоїти кисень (анемія, отруєння оксидом вуглецю).
4. Тканинна гіпоксія — кисень не засвоюється клітинами тканин організму (авітаміноз, злоякісні пухлини).
За впливом на ЦНС розрізняють чотири стадії гіпоксії:
1) ейфорія — підвищене збудження, некритична оцінка свого стану;
2) апатія або адинамія — оглушення, млявість, реакція зіниць на світло збережена, рефлекси ослаблені;
3) гіпоксична кома — пригнічені функції кори головного мозку, періодичні клонічні або тонічні судоми, розширення зіниць;
4) декортикація — пригнічення кори головного мозку і розгальмування підкіркових функцій.
3.Гіперкапнія — зростання вмісту вуглекислого газу в крові (ра02 перевищує 40 мм рт. ст.).
Ознаки: підвищення АТ, аритмія, пітливість, підсилена салівація та бронхорея, підвищена кровоточивість тканин (СО розширює капіляри).
Гіпокапнія — розвивається в умовах прискореного дихання внаслідок виведення надлишку вуглекислого газу (ра02 буде нижче 35 мм рт. ст.).
Ознаки: гіпокапнія може спричиняти відчуття сп’яніння, м’язову слабкість, судоми, звуження судин мозку. Найчастіше цей стан виникає під час ШВЛ.
