
- •Механизм развития атеросклероза:
- •Лечение пчелиным подмором
- •Препараты пчелиного подмора
- •Лечение пчелиным подмором
- •Теперь несколько рецептов.
- •Чистка сосудов от бляшек и холестерина народными средствами
- •Народные средства лечения атеросклероза и сопутствующих головных болей
- •Приблизительная схема лечения
- •Очищение сосудов
Атеросклероз – это хроническое очаговое поражение артерий, характеризующееся отложением и накоплением во внутренней оболочке сосуда жиросодержащих белков и доставляемого ими холестерина, сопровождающееся разрастанием соединительной ткани и образованием так называемых атеросклеротических бляшек, которые суживают просвет артерии и вызывают хроническую медленно нарастающую недостаточность кровоснабжения органа. Кроме того возможна острая закупорка (окклюзия) просвета сосуда либо тромбом, либо содержимым распавшейся атероматозной бляшки.
Атеросклероз может поражать различные артерии. При поражении артерий сердца (атеросклероз коронарных артерий) возникает ишемическая болезнь сердца (ИБС), стенокардия, инфаркт миокарда, сердечная недостаточность. При поражении сосудов мозга – мозговой инсульт, деменция (слабоумие), сосудистый паркинсонизм. Поражение сосудов нижних конечностей сопровождается болями в ногах, синдромом «перемежающейся хромоты», трофическими нарушениями, гангреной.
Механизм развития атеросклероза:
Липидное (жировое) пятно. Для того, что бы жиры могли отложиться в стенке артерии, необходимы определенные условия: микроповреждение стенки артерии, замедление тока крови в этом месте. Чаще это происходит в местах разветвления сосуда. Сосудистая оболочка отекает, разрыхляется. Длительность этой стадии различна. Ферменты сосудистой стенки растворяют липиды и защищают ее целостность. Такие липидные пятна видны только под микроскопом и их находят даже у детей первого года жизни. При истощении защитных механизмов в этих местах появляются сложные соединения состоящие из белков и жиров, холестерина, происходит целый комплекс взаимодействия жиров с клетками сосудистой оболочки, клетками крови и в результате происходит отложение жиров в стенке сосуда.
Затем в участках отложения жира разрастается молодая соединительная ткань, происходит липосклероз. Постепенно формируется атеросклеротическая бляшка, состоящая из жиров, волокон соединительной ткани. Такие атеросклеротические бляшки жидкие и их еще можно растворить. Однако именно они являются и опасными. Их рыхлая крышка часто разрывается и изъязвляется. Фрагменты ее могут отрываться и приводить к закупорке просвета артерий. Сосудистая стенка под атеросклеротической бляшкой теряет эластичность. В ней могут происходить кровоизлияния, трещины, что вызывает образование кровяных сгустков – тромбов. Это в свою очередь тоже является источником опасности.
Далее с течением времени бляшка уплотняется, происходит отложение в нее солей кальция. Происходит завершающая стадия образования атеросклеротической бляшки атерокальциноз. Такая бляшка может быть стабильной или медленно расти вызывая постепенное ухудшение кровоснабжения.
Существует много теорий причин и развития этого заболевания. Обсуждается инфекционная теория развития атеросклероза. Периодически виновниками болезни называются вирусы (цитомегаловирус, вирус герпеса), изучается связь атеросклероза с поражением человека хламидийной инфекцией. Большую роль играет наследственная предрасположенность. Выявлены наследственные болезни с постоянным повышенным уровнем холестерина в крови. Предложена мутагенная теория, согласно которой сначала происходит мутация одной из клеток мышечного слоя сосудистой стенки. Однако ни одна из теорий на сегодня не подтверждена и не опровергнута.
В начальных стадиях заболевания атеросклероз распознать крайне трудно. Диагноз атеросклероза ставится на основании выявления атеросклеротического поражения сосудов и определения в крови повышенного холестерина, повышения количества жиров – предшественников холестерина – триглицеридов, дисбаланса фракций белков, которые транспортируют жиры и холестерин.
Лечение атеросклероза длительное, практически пожизненное, требующее значительных экономических затрат. На сегодня есть несколько путей воздействия на болезнь:
Уменьшение поступления холестерина в организм
Уменьшение синтеза холестерина в клетках органов и тканей
Увеличение выведения из организма холестерина и продуктов его обмена
Снижение перекисного окисления липидов
Применение эстрогензамещающей терапии у женщин в период менопаузы
Воздействие на возможные инфекционные возбудители.
Уменьшить поступление холестерина в организм можно при помощи диеты, исключения из рациона питания продуктов, содержащих жиры и холестерин. Такая диета одновременно служит и лечению и профилактике атеросклероза.
Для того, что бы проводить медикаментозное лечение, необходимо сначала получить данные биохимического анализа крови. Это позволяет уточнить содержание в ней холестерина и различных фракций липидов. В России 60% людей имеют концентрацию холестерина выше нормы, а у 20% - эти цифры просто чрезмерно высоки. Европейской ассоциацией кардиологов разработана таблица для больных ИБС. Эта таблица называется «Правила 1, 2, 3 ,4, 5», которая позволяет врачу определиться с тактикой лечения.
На сегодняшний день в мире для лечения атеросклероза используется четыре группы препаратов:
Препараты никотиновой кислоты. Достоинство этих препаратов – низкая цена. Однако для достижения эффекта требуются большие дозы 1,5-3 г в сутки, что в пересчете на имеющиеся в аптеках таблетки никотиновой кислоты составляет 30-60 таблеток по 0,05 г. При приеме такого количества таблеток может возниктуть чувство жара, головные боли, боли в желудке. Не рекомендуется принимать никотиновую кислоту натощак и запивать горячим чаем или кофе. Никотиновая кислота эффективно снижает уровень холестерина и триглицеридов в крови, повышает уровень антиатерогенных липопротеинов высокой плотности.Однако такое лечение противопоказано пациентам с заболеваниями печени, так как никотиновая кислота может вызвать нарушение работы печени и жировой гепатоз.
Фибраты. К этой группе относятся такие препараты как гевилан, атромид, мисклерон. Они снижают синтез жиров в организме. Они тоже могут нарушать работу печени и усиливать образование камней в желчном пузыре.
Следующая группа препаратов – секвестранты желчных кислот. Их действие подобно действию ионообменных смол. Они связывают желчные кислоты в кишечнике и выводят их. А поскольку желчные кислоты это продукт обмена холестерина и жиров, то тем самым снижают количество холестерина и жиров в крови. К этим препаратам относятся холестид и холестирамин. Все они неприятны на вкус, поэтому обычно рекомендуется запивать их соком или супом. При применении секвестрантов желчных кислот могут быть запоры, метеоризм и другие нарушения со стороны желудочно-кишечного тракта. Кроме этого они могут нарушать всасывание других лекарств, поэтому другие лекарства надо принимать за 1 час или через 4 часа после приема секвестрантов желчных кислот.
Наиболее сильное снижение холестерина и жиров в крови получают при применении лекарств из группы статинов. Эти препараты уменьшают производство холестерина самим организмом человека. Статины получают из грибов (зокор, мевакор, правахол) или производят синтетическим путем (лескол). Назначают эти препараты один раз в день, вечером, так как ночью усиливается выработка холестерина. Эффективность статинов доказана многими исследованиями. К сожалению, они тоже могут вызывать нарушение работы печени.
Необходимо помнить, что лечение может быть максимально эффективным только при условии соблюдения рекомендаций врача по принципам здорового питания и здорового образа жизни, а хирургическое лечение атеросклероза – это лишь лечение его грозных осложнений, что, к сожалению, не гарантирует дальнейшего развития и прогрессирования заболевания.
Последующая фаза прогрессирования бляшки связана с ее эволюцией (от стабильности до острого коронарного проявления) и зависит от локальных и системных тромбогенных факторов, а также от равновесия между гемостазом и фибринолизом. Основные тромбогенные факторы бляшки — коллаген и ядро, богатое липидами с большим количеством факторов, способствующих свертыванию крови. Неожиданный разрыв бляшки (формируется ОКС) возможен у больного и без предварительной симптоматики.
Начало клинических эпизодов сердечно-сосудистой патологии — результат нарушения равновесия между продукцией составных внеклеточного матрикса и деструкции ГМК. Когда процесс распада превышает интенсивность синтеза составных атеросклеротической бляшки, ее волокнистая «покрышка» ослабляется (становится нестабильной, способной треснуть и разорваться). Коронарные события обусловлены постепенным сужением просвета коронарной артерии, приводящим к ишемии миокарда в период ФН. Риск развития острого коронарного проявления зависит в большей степени от нестабильности бляшки, чем от сужения артерии.
На конечном этапе формирования бляшек в них откладываются соли кальция, происходит их обызвествление. «Старые» бляшки не опасны, так как не изъязвляются, но плохо поддаются обратному развитию. При фиброзе бляшки атеросклероз необратим, существенно суживается просвет артерий, приводя к длительной ишемии органа и появлению симптомов стенокардии, ИМ или нарушений ритма.
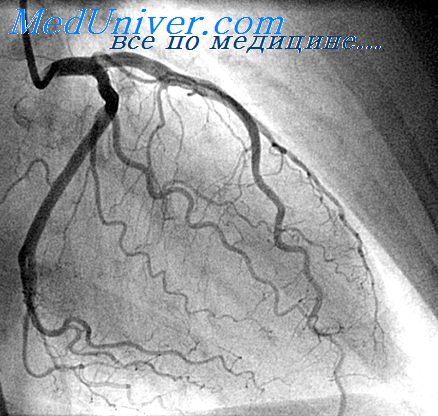
Ликвидировать фиброз бляшки ЛС невозможно, но некоторая степень обратимости присуща атеросклеротической бляшке на любой стадии ее развития за счет липидных компонентов. В ряде случаев даже некоторое снижение размера бляшки может существенно улучшить течение ИБС и ее исход.
Локализация и распространенность «липидных полосок» и фиброзных атеросклеротических бляшек иногда не совпадают, многие «липидные полоски» не прогрессируют. Но чаще в их зоне позднее развиваются фиброзные бляшки. Первоначально они появляются в аорте, венечных и сонных артериях у лиц в возрасте 30 лет и затем прогрессируют. Эти бляшки возникают у мужчин раньше, чем у женщин, в аорте — раньше, чем в венечных артериях, и значительно позже — в позвоночных, внутричерепных артериях мозга. Причины различной предрасположенности отдельных областей артериального русла к атеросклерозу неизвестны.
Атеросклеротическая бляшка может формироваться весьма длительно и волнообразно. Рост липидной бляшки может протекать бессимптомно или проявляться синдромом хронической ишемии. Тромбогенная фаза характеризуется наличием зрелой атеросклеротической бляшки, состоящей из аморфных липидов (эфиры и кристаллы ХС). Поверхность такой бляшки состоит из фибромускулярной ткани. Нестабильность этой поверхности, нарушение ее целостности, изъязвление являются патофизиологической основой тромбообразования. Далее бляшка, содержащая много коллагена и кальция, может продолжать медленный рост с постепенной окклюзией просвета артерии.
Бляшки могут расти вдоль сосуда, тогда они развиваются медленно, длительно и менее опасны. Иногда единичные и небольших размеров атеросклеротические бляшки («летальные») располагаются поперек сосуда, приводя к быстрой коронарной катастрофе.
Последний этап атеросклероза — облитерация просвета артерии (создается турбулентный ток крови в сосуде, повреждаются форменные элементы крови) вследствие тромбоза, изъязвления атеромы и кровоизлияния в нее. Образовавшийся тромб не может быть самостоятельно лизирован и организуется соединительной тканью.
Атеросклероз (и сопутствующий ему тромбоз артерий) — постоянный процесс, поражающий большие зоны артериальной сети. Временные клинические последствия атеросклероза мало предсказуемы. Так, долго (десятки лет) имеющаяся бляшка может быть «немой», но затем внезапно развивается острый коронарный инцидент. Появляется тромб в месте разрыва бляшки, который в большей степени ответственен за последующую ишемическую симптоматику атеросклероза, чем время сужения просвета артерии. Для атеросклероза характерна комбинация изменений в разных сосудистых зонах. Постепенно появляется хроническая ишемия, зависящая от локализации бляшки.
