
- •Содержание
- •Раздел 1. Анамнез 9
- •Введение
- •Раздел 1. Анамнез
- •Паспортная часть
- •Анамнез заболевания (anamnesis morbi)
- •1.3. Анамнез жизни (anamnesis vitae)
- •1.3.1. Анамнез жизни детей раннего возраста
- •1.3.2. Анамнез жизни детей старшего возраста.
- •Раздел 2. Объективное исследование (status praesens) (осмотр, пальпация, перкуссия, аускультация).
- •2.2. Нервная система.
- •2.3. Кожа и видимые слизистые оболочки:
- •2.4. Подкожно-жировой слой:
- •2.7. Костная и суставная системы:
- •2.8. Антропометрия:
- •2.9. Органы дыхания:
- •2.10. Сердечно-сосудистая система:
- •2.11. Органы пищеварения:
- •Раздел 3. Оценка антропометрических показателей и физического развития ребенка
- •Оценка основных антропометрических данных методом эмпирических формул
- •Оценка основных антропометрических данных методом индексов физического развития
- •Индекс массы тела (индекс Кетле II)
- •Индекс Эрисмана
- •«Филиппинский тест»
- •Оценка основных антропометрических данных центильным методом
- •Заключение
- •Приложения
- •Список использованных источников
- •Список сокращений и условных обозначений
рефлекс Галанта (при раздражении кожи спины у ребенка, лежащего на боку, большим и указательным пальцами по паравертебральным линиям в направлении от шеи к ягодицам происходит выгибание туловища дугой, открытой кзади, в сторону раздражителя. Иногда при этом разгибается нога на соответствующей стороне. Исчезает к 4 месяцам);
менингеальный синдром (проявляется ригидностью затылочных мышц, положительными симптомами Кернига и Брудзинского, у грудных детей — выбуханием большого родничка, положительным симптомом Лессажа):
Ригидность затылочных мышц — рефлекторное напряжение мышц шеи делает невозможным сгибание головы вперед.
Симптом Брудзинского:
а) верхний: при пассивном сгибании головы ребенка, лежащего на спине с вытянутыми ногами, наблюдается рефлекторное сгибание нижних конечностей в тазобедренном и коленном суставах (часто одновременно сгибаются и верхние конечности);
б) средний (лобковый): при надавливании ребром ладони над лобком рефлекторно сгибаются нижние конечности в тазобедренных и коленных суставах.
в) нижний: при сильном пассивном сгибании в тазобедренном и коленном суставах одной ноги наступает сгибание другой ноги.
Симптом Кернига: невозможность полного разгибания ноги в коленном суставе в то время, когда она согнута под прямым углом в тазобедренном.
Симптом Лессажа (симптом подвешивания): определяется у грудных детей – при поддержке ребенка за подмышки ноги его сгибаются в тазобедренных и коленных суставах и приводятся к животу.
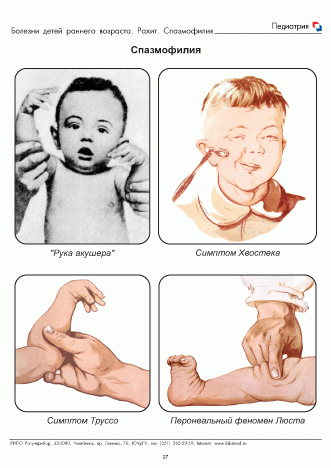
Симптомы повышенной нервно-рефлекторной возбудимости (Хвостека, Труссо, Люста – рис. 2).
Симптом Хвостека — поколачивание перкуссионным молоточком впереди ушной раковины приводит к сокращению мышц века, а иногда и верхней губы.
Симптом Труссо — при накладывании жгута или ручном сжатии середины плеча кисть руки ребенка принимает форму «руки акушера».
Симтом Люста — при постукивании молоточком позади головки малоберцовой кости или при сжатии икроножной мышцы в области Ахиллова сухожилия нога принимает форму «ноги балерины».
а)
 б)
в)
б)
в)
Рис. 2. Симптомы повышенной нервно-рефлекторной возбудимости: а) Хвостека, б) Труссо, в) Люста.
2.3. Кожа и видимые слизистые оболочки:
цвет, сыпи, рубцы; придатки кожи, температура, влажность, эластичность;
эндотелиальные пробы (симптомы жгута, щипка, молоточка);
дермографизм (вид, скорость появления и исчезновения).
Объективными методами исследования кожи являются: осмотр, пальпация, исследование ломкости сосудов и определение дермографизма.
Осмотр. Тщательный осмотр кожи ребенка может быть произведен только при хорошем, желательно дневном, освещении. Ребенка необходимо полностью раздеть. Так как старшие дети при этом стесняются, то целесообразно обнажать ребенка постепенно по ходу осмотра. Особенно внимательно следует смотреть подмышечные впадины, кожные складки.
Прежде всего, следует обратить внимание на окраску кожи и видимых слизистых оболочек, а затем на наличие сыпи, кровоизлияний, рубцов.
Нормальная окраска кожи ребенка — нежно-розовая. Однако при заболеваниях возможны бледность или покраснение кожи, желтушность, цианотичность, землистый или землисто-серый оттенок. Необходимо также обратить внимание и на другие кожные изменения: расширение кожной венозной сети в верхней межлопаточной области в верхней части груди, на голове и части живота. Различают следующие элементы сыпи:
Розеола — пятнышко бледно-розового, красного или пурпурного цвета, размеры от точки до 5мм. Форма округлая или неправильная; края четкие или размытые, над уровнем кожи не выступает. При растяжении кожи исчезает, при отпускании — появляется вновь. Множественные розеолы размером 1-2мм обычно описываются как мелкоточечная сыпь.
Пятно — имеет такую же окраску, как и розеола, размер от 5 до 20мм, не выступает над уровнем кожи. Форма пятна чаще всего неправильная. Пятно исчезает при давлении на кожу; после прекращения давления возникает в том же виде снова. Множественные пятна размером от 5 до 10мм описываются как мелкопятнистая сыпь. Пятна размером 10-20мм образуют крупнопятнистую сыпь.
Эритема — обширные участки гиперемированной кожи красного, пурпурно-красного или пурпурного цвета. Пятна размером более 20мм, имеющие тенденцию к слиянию, следует рассматривать как эритему.
Геморрагия — кровоизлияние в кожу. Геморрагия имеет вид точек или пятен различной величины и формы, не исчезающих при растягивании кожи. Цвет вначале красный, пурпурный или фиолетовый, затем, по мере рассасывания кровоизлияния становится желто – зеленым и, наконец, желтым. Изменение цвета хорошо заметно при более крупных геморрагиях. Точечные кровоизлияния называются петехиями. Множественные геморрагии округлой формы размером от 2 до 5мм описываются как пурпура. Кровоизлияния неправильной формы размером больше 5мм называются экхимозами.
Папула - элемент, слегка возвышающийся над уровнем кожи, что нередко хорошо определяется на ощупь. Имеет плоскую или куполообразную поверхность. Размер от 1 до 20мм. Форма и окраска такие же, как у розеол, пятен. Папулы часто оставляют после себя пигментацию и шелушение кожи. Нередко при обычном клиническом исследовании больного ребенка очень трудно или даже совершенно невозможно отличить розеолу от пятна и папул. С другой стороны, у одного и того же больного одновременно могут быть и розеола, и папулы или пятна и папулы. В таких случаях целесообразно описывать сыпь как розеолезно — папулезную или пятнисто — папулезную. Тем самым одновременно определяется и величина папул: розеоло-папулы имеют размер до 5мм, макуло – папулы — от 5 до 20мм.
Бугорок — элемент, который клинически сходен с папулой, однако отличается от последней тем, что при ощупывании бугорка всегда отчетливо определяется инфильтрат в коже. Кроме того, бугорки в отличие от папул, при обратном развитии подвергаются некрозу, часто образуют язвы и оставляют после себя рубец или рубцовую атрофию кожи.
Узел представляет собой ограниченное, глубоко уходящее вглубь кожи уплотнение, часто выстоит над уровнем кожи, имеет размер до 6-8-10мм и больше.
Волдырь возникает обычно быстро и быстро исчезает, не оставляя после себя никакого следа. Возвышается над уровнем кожи, имеет округлую или овальную форму, размер от нескольких миллиметров до 15-20мм и больше. Цвет от белого до бледно-розового или светло-красного, часто сопровождается зудом.
Пузырек — полостной элемент размером от 1 до 5мм. Пузырек заполнен прозрачным серозным или кровянистым содержимым, может ссыхаться и давать прозрачную или бурого цвета корочку. Если покрышка его вскрывается, то образуется эрозия, ограниченная размерами пузырька мокнущая поверхность розового или красного цвета. Пузырьки не оставляют после себя следов на коже.
В случае скопления в пузырьке большого количества лейкоцитов он превращается в гнойничок — пустулу.
Группа пузырьков, располагающихся на воспаленной коже, называется герпесом.
Пузырь — аналогичное пузырьку образование, но размерами больше 5мм (до 10-15мм и больше).
Необходимо обратить внимание на наличие пигментированных и депигментированных участков кожи, шелушение, элементы экссудативного диатеза — молочные корки на щеках, гнейс на волосистой части головы и бровях, также на расчесы, потницу, рубцы и др.
При осмотре волосистой части головы обратить внимание на облысение, особенно на затылке, выраженность (достаточность или поредение) волосяного покрова, обилие пушковой и более грубой растительности на лбу, обильную растительность на конечностях и спине. Следует осмотреть состояние ногтей на руках и ногах, обратить внимание на их форму (часовое стекло), ломкость.
Необходимо осмотреть дополнительно видимые слизистые оболочки нижнего века (для этого необходимо слегка оттянуть нижнее веко пальцами вниз) и полости рта, отметить степень их кровенаполнения и изменения цвета слизистых (бледность, цианотичность, гиперемия). Дальнейший осмотр полости рта и зева как процедуру, неприятную для ребенка раннего возраста, следует отнести на самый конец объективного исследования. Полученные визуальные данные необходимо дополнить пальпацией.
Пальпация должна быть поверхностной, проводить ее нужно нежно и не причинять ребенку боли, особенно на месте воспалительных инфильтратов, при которых неизбежно бывают неприятные и часто болевые ощущения. Руки врача должны быть чистыми, теплыми, сухими. Внимательно следить за мимикой ребенка, разговором отвлекать внимание ребенка от обследования.
С помощью пальпации определяются эластичность, влажность, температура кожи.
Для того, чтобы определить эластичность кожи, необходимо захватить кожу (без подкожно-жирового слоя) в небольшую складку большим и указательным пальцами правой руки, затем пальцы отнять. Если складка расправляется сразу же, как только отняли пальцы, то кожа считается нормальной эластичности; если же складка расправляется не сразу, а постепенно, то эластичность кожи считается сниженной. Захватить кожу в складки легче там, где мало подкожно-жирового слоя — на тыльной поверхности кисти, на локтевом сгибе. Эластичность кожи у грудных детей можно определить на животе. Особенно большое значение имеет определение эластичности кожи у детей раннего возраста.
Влажность определяется путем поглаживания кожи пальцами на симметричных участках тела, на груди, туловище, в подмышечных впадинах и паховых областях, на конечностях, в том числе на ладонях и подошвах, на затылке — у грудных детей. В норме пальпаторно определяется умеренная влажность кожи, а при заболеваниях могут быть выявлены сухость кожи, повышенная влажность и усиленная потливость.
Ощупыванием определяется и температура тела. У больных детей температура кожи может быть повышенной или пониженной, в зависимости от общей температуры тела, но может быть местное повышение или понижение температуры. Так, например, местное повышение температуры легко определить в области воспаленных суставов, а похолодание конечностей — при спазме сосудов, при поражении центральной и периферической нервных систем.
Для выявления состояния кровеносных сосудов, особенно их повышенной ломкости, применяется несколько симптомов:
Симптом жгута (или симптом Кончаловского-Румпель-Лееде): резиновый жгут или манжетка от аппарата измерения артериального давления накладывается непосредственно на среднюю часть плеча. При этом сила, с которой накладывается жгут, должна прекратить венозный отток, не прекращая артериального притока, то есть пульс на лучевой артерии должен быть сохранен. При наложении манжетки давление в ней повышают до уровня, не превышающего систолического. После 3-5 минут внимательно осматривают кожу в области локтевого сгиба и предплечья. Обычно кожа не изменяется, однако иногда при повышенной ломкости сосудов на коже появляется петехиальная сыпь. Патологическим считается появление более 4-5 петехиальных элементов в области локтевого сгиба.
Симптом щипка: необходимо захватить кожную складку (без подкожно-жирового слоя), лучше на передней или боковой поверхности груди, большим и указательным пальцами обеих рук (расстояние между пальцами правой и левой рук около 2-3 мм) и смещать ее части поперек длины складки в противоположном направлении. Появление на месте щипка геморрагического пятна — положительный симптом.
Молоточковый симптом: производят постукиванием умеренной силы, не вызывающим болевых ощущений у ребенка, перкуссионным молоточком в области грудины. При появлении на коже геморрагии симптом считается положительным.
Исследование дермографизма производится путем проведения сверху вниз рукояткой молоточка или тупой иглой по коже груди и живота. Через некоторое время на месте механического раздражения кожи появляется белая полоса (белый дермографизм) или красная полоса (красный дермографизм). Отмечают не только вид дермографизма (белый, красный), но и скорость его появления и исчезновения.
2.4. Подкожно-жировой слой:
степень развития, характер распространения, толщина подкожной жировой складки на животе, на груди, спине, конечностях, лице;
наличие отеков и уплотнений;
тургор тканей.
Некоторое представление о количестве и распределении подкожно-жирового слоя можно получить при общем осмотре ребенка, однако окончательное суждение о состоянии подкожно-жирового слоя делают только после пальпации.
Для оценки подкожно-жирового слоя требуется несколько более глубокая пальпация, чем при исследовании кожи — большим и указательным пальцами правой руки захватывают в складку не только кожу, но и подкожную клетчатку. Определить толщину подкожно-жирового слоя следует не на одном каком-нибудь участке, а в различных местах, так как в патологических случаях отложение жира в различных местах оказывается неодинаковым. В зависимости от толщины подкожно-жирового слоя говорят о нормальном, избыточном и недостаточном отложении жира. Обращается внимание на равномерное (по всему телу) или неравномерное распределение подкожно-жирового слоя.
Определять толщину подкожно-жирового слоя лучше в следующей последовательности: сначала на животе — на уровне пупка и снаружи от него, затем на груди — у края грудины, на спине — под лопатками, на конечностях — внутренней поверхности бедра и плеча, и, наконец, на лице — в области щек.
При пальпации следует обращать внимание и на качество подкожно-жирового слоя, его консистенцию. В некоторых случаях подкожно-жировой слой становится плотным, причем уплотнение может ограничиваться отдельными небольшими участками – склеродерма.
Уплотнение может захватывать всю или почти всю подкожную клетчатку — склерема. Наряду с уплотнением может наблюдаться и отечность подкожно-жирового слоя — склередема (отечность от уплотнения отличается тем, что в первом случае при надавливании образуется углубление, которое постепенно исчезает, во втором случае при надавливании ямка не образуется).
Следует обратить внимание на наличие отеков и их распространенность (на лице, веках, конечностях, общий отек — анасарка или локализованный). Отеки легко заметить при осмотре, если они хорошо выражены или локализуются на лице. Чтобы определить наличие отеков на нижних конечностях, необходимо надавить указательным пальцем правой руки в области голени над большеберцовой костью. Если при надавливании образуется ямка, исчезающая постепенно, то это отек подкожной клетчатки; в том случае, если ямка исчезает сразу, то говорят о слизистом отеке. У здорового ребенка ямка не образуется.
Определение тургора мягких тканей проводится путем сдавливания большим и указательным пальцами правой руки кожи и всех мягких тканей на внутренней поверхности бедра и плеча, при этом воспринимается ощущение сопротивления или упругости, называемое тургором. Если у маленьких детей тургор снижен, то при сдавливании их определяется ощущение вялости или дряблости.
2.5. Лимфатические узлы (рис. 3):
Для исследования периферических лимфатических узлов применяются осмотра и пальпации, причем основным методом обследования следует считать пальпацию, требующую определенного навыка. Необходимо их пальпировать с двух сторон. Указательными и средними пальцами обеих рук симметрично, прижимая пальпируемые узлы к более плотной ткани (мышечная, костная), прощупывают лимфатические узлы, расположенные в подкожной клетчатке.
Пальпация производится в следующем порядке. Начинать целесообразно с затылочных лимфатических узлов, идя далее вперед и вниз:
заушные лимфатические узлы — на сосцевидном отростке,
подчелюстные — под углом нижней челюсти,
подбородочные,
передние шейные — по ходу переднего края грудино-ключично-сосцевидной мышцы,
задние шейные — сзади грудино-ключично-сосцевидной мышцы,
надключичные — в надключичных ямках,
подключичные — в подключичных ямках,
подмышечные — в подмышечных впадинах,
локтевые — в желобке двуглавой мышцы у локтя и выше,
торакальные — у нижнего края большой грудной мышцы,
паховые — в паховых областях.
Наиболее трудно поддаются пальпации подбородочные, подмышечные и локтевые лимфатические узлы. Подбородочные лимфатические узлы ощупываются легкими движениями пальцев сзади наперед около средней линии подбородочной области. Чтобы найти подмышечные узлы, необходимо ввести пальцы как можно глубже в подмышечную впадину и из нее вести пальцы книзу по грудной клетке. Локтевые узлы прощупываются следующим образом: захватив кистью левой руки нижнюю треть предплечья противоположной руки обследуемого ребенка, сгибают его руку в локтевом суставе под прямым углом и затем указательными и средним пальцами правой руки продольными скользящими движениями прощупывают лимфатические узлы на уровне локтя и несколько выше.

Рис.3. Периферические лимфатические узлы (схема): 1) затылочные, 2) заушные, 3) подбородочные, 4) подчелюстные, 5) переднешейные, 6) заднешейные, 7) надключичные, 8) подключичные, 9) подмышечные, 10) торакальные, 11) локтевые, 12) паховые, 13) бедренные.
У здоровых детей обычно пальпируется не более 3 групп лимфоузлов (подчелюстные, подмышечные и паховые). Если лимфатические узлы удалось прощупать, то необходимо отметить следующие их особенности: количество (если в каждой группе пальпируется не более 3 лимфоузлов – единичные, если более 3 – множественные лимфоузлы), величину (желательно в миллиметрах или сантиметрах, нормальной величины размер до небольшой горошины, до 5мм), консистенцию (эластичные, плотные), подвижность, отношение к окружающим тканям, коже и подкожной клетчатке (спаяны или нет) и чувствительность при пальпации (болезненные или безболезненны).
Пальпация лимфоузлов зависит и от состояния подкожной жировой клетчатки. У детей на первом году жизни из–за хорошо развитого подкожного жира, недостаточного развития капсулы лимфоузлов они с трудом пальпируются.
Исследование состояния глоточного лимфатического кольца Пирогова — Вальдейера. Для этого необходимо, пользуясь шпателем, широко открыть рот ребенка и осмотреть небные миндалины, расположенные между дужками. Обращают внимание на величину миндалин, цвет, наличие налетов.
Носоглоточные миндалины расположены позади хоан. На их увеличение (аденоиды) могут указывать: затруднение носового дыхания, храп по ночам, гнусавый оттенок голоса, снижение слуха, открытый рот. Носоглоточные миндалины доступны для осмотра при расщелине твердого нёба — «волчьей пасти», в других случаях при подозрении на увеличение их применяется дополнительное исследование ощупыванием указательным пальцем (выполняется ЛОР-врачом).
2.6. Мышечная система: степень развития мускулатуры, тонус и сила мышц, объем и характер движений. Тонус мышц определяется при помощи пассивного сгибания и разгибания верхних и нижних конечностей. По степени сопротивления, которое возникает при пассивных движениях, а также по консистенции мышечной ткани, определяемой на ощупь, судят о тонусе мышц. В норме тонус мышц на симметричных местах одинаковый. Возможно повышение тонуса — гипертония или понижение — гипотония.
Сила мышц у старших детей исследуется при помощи динамометра. У детей раннего возраста сила мышц определяется лишь приблизительно субъективными ощущениями необходимого сопротивления тому или иному произвольному движению ребенка.
2.7. Костная и суставная системы:
голова (величина, форма, большой родничок, швы черепа);
грудная клетка (форма, рахитические четки, гаррисонова борозда);
позвоночник (кифоз, лордоз, сколиоз);
конечности (искривление, плоскостопие);
суставы (формы, величина, подвижность).
Объективное исследование производится путем осмотра, пальпации и измерения.
Осмотр необходимо проводить в положении лежа, сидя и стоя на выпрямленных ногах при свободно опущенных руках. Затем просят ребенка пройтись, присесть, согнуть и разогнуть руки и ноги и т.д.
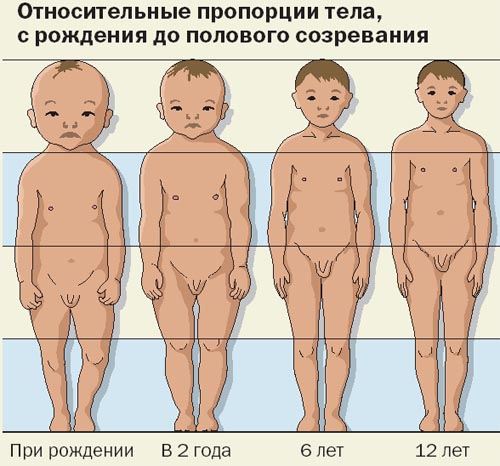
При рождении 2 года 6 лет 12 лет
Рис. 4. Относительные пропорции тела с рождения до полового созревания
Осмотр спереди помогает выявить форму, положение и пропорции головы, шеи, грудной клетки, конечностей (рис. 4). При осмотре сзади обращают внимание на уровень лопаток, форму позвоночника, симметричность треугольников талии. Важен также осмотр сбоку, при котором можно оценить наклон таза, взаимоотношение таза и нижних конечностей, изгибы позвоночника, углы сгибания и разгибания конечностей в суставах (рис. 5).

Рис. 5. Нормальная осанка.
Исследование проводится последовательно в следующем порядке: сначала голова (череп), затем туловище (грудная клетка, позвоночник), верхние и нижние конечности.
Осмотром головы определяют величину и ее форму, однако более точное представление о величине головы можно получить только при измерении ее сантиметровой лентой. Обращают внимание на увеличение или уменьшение размеров головы.
При осмотре необходимо также отметить форму черепа. В норме форма черепа округлая, а при патологии может быть квадратной, четырехугольной, башенной, ягодицеобразной и т.д.
Ощупыванием обследуются роднички (рис. 6), швы, а также плотность самих костей. Ощупывание производится сразу обеими руками, положив большие пальцы на лоб, ладони на височные области, средним и указательным пальцами обследуют теменные кости, затылочную область, швы и роднички, т.е. всю поверхность черепа. Обращают внимание, имеется ли размягчение костей, особенно в области затылка (симптом краниотабеса), теменных и височных костей или уплотнение костей черепа.
Пальпируя большой родничок, необходимо, прежде всего, определить величину родничка, причем измеряется расстояние между противоположными сторонами родничка (рис. 7), а не по его диагонали, ибо в этом случае трудно решить, где кончается шов и где начинается родничок (размер БР у новорожденного менее 0,5см и более 4см должен насторожить медработника). Необходимо также тщательно ощупать края родничка, обратив внимание — имеется ли их мягкость, податливость, выпячивание или западение. Роднички описывают следующим образом: открыт или закрыт, выбухает, западает или ровный, размеры, края. Следует ощупать и оценить состояние швов, имеется ли их податливость или расхождение. Если швы «открыты», то указывается ширина шва в мм или см (у новорожденных доношенных детей сагиттальный шов обычно открыт, ширина его не более 3мм). Другие швы пальпируются на стыке костей («закрыты»).

Рис. 6. Роднички черепа (большой и малый). Рис. 7. Измерение размеров БР.
Затем переходят к осмотру грудной клетки, оценивают ее форму. Обращают внимание на деформацию грудной клетки, наличие «куриной» груди (грудина выпячивается вперед в виде киля - рис. 8 а)), гаррисоновой борозды (западение на месте прикрепления диафрагмы, в этом случае реберные дуги выглядят как бы вывернутыми вперед), сердечного горба (выпячивание грудной клетки в области сердца), груди «сапожника» или воронкообразной груди (западение грудины – рис.8 б)) и т.д.
а)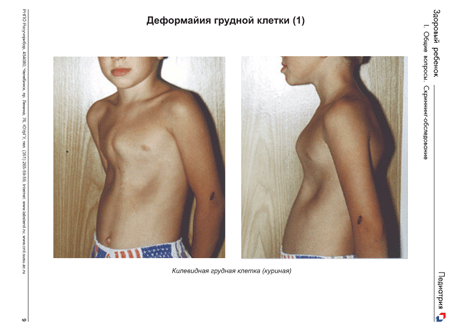 б)
б)
Рис.8. Д еформации грудной клетки: а). килевидная грудь, б). грудь сапожника.
Необходимо обратить внимание на величину эпигастрального угла. По его величине можно ориентировочно оценить конституцию ребенка: при нормостенической конституции эпигастральный угол равен 90°, при гиперстенической — угол тупой (рис. 9), при астенической — острый. Для определения эпигастрального угла пользуются следующим методом: ладони обеих рук ставят ребром соответственно направлению сторон угла, образованного реберными дугами с грудиной.
Затем переходят к пальпации грудной клетки. При пальпации ребер у здоровых детей имеется едва заметное утолщение в области перехода костных ребер в хрящевые. Пальпация проводится кончиками пальцев по ходу ребер снизу от передней подмышечной линии к грудине. Можно пропальпировать сразу переходную зону от передней подмышечной линии на уровне 8 ребра по направлению к грудине до места прикрепления к ней 4 ребра. Иногда при пальпации обнаруживается значительное утолщение на границе костной и хрящевой части ребер вследствие избыточного образования остеоидной ткани — «рахитические четки».
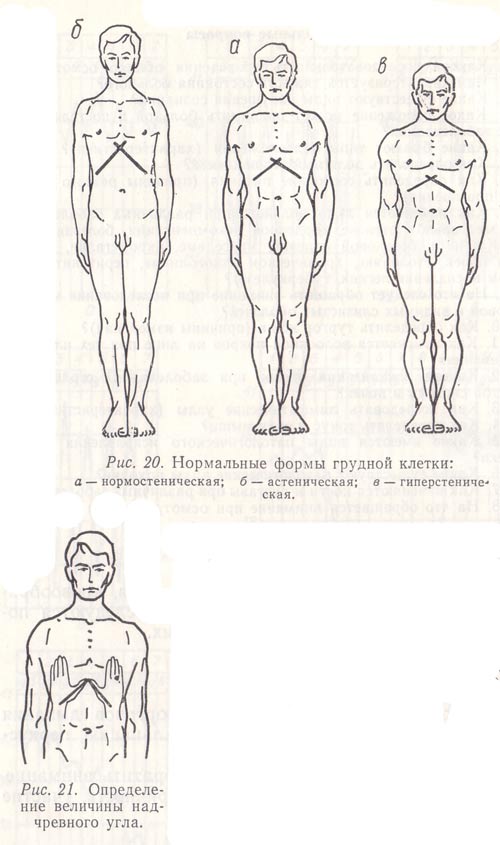
Рис. 9. Гиперстеническая конституция.
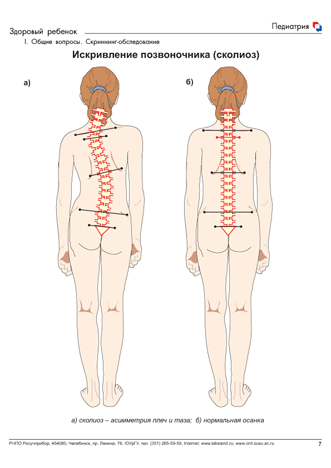
Рис. 10. Искривление позвоночника (сколиоз).
При осмотре позвоночника следует обратить внимание, имеется ли искривление позвоночника. Искривление позвоночника вперед носит названия лордоза, назад — кифоза, в сторону — сколиоза (последнее всегда патология). В случае сколиоза (рис. 10) при осмотре ребенка спереди и сзади можно заметить, что одно плечо стоит выше другого и одна рука прилегает к туловищу (при свободно висящих руках) плотнее, чем другая. Можно заметить также и асимметрию расположения треугольников талии (треугольники талии образуются на каждой стороне внутренней линией руки и линией талии).
При осмотре верхних конечностей обращают внимание на наличие деформации плечевых костей; пальпацией можно определить утолщение в области эпифизов лучевой кости («рахитические браслеты»). Так как у детей всех возрастов имеется некоторое утолщение эпифизов лучевой кости, то пальпацию лучше всего проводить при слегка согнутой руке ребенка в лучезапястном суставе по тыльной поверхности в области сустава, при наличии браслетов ощущается валикообразное вздутие. Пальпацией же можно обнаружить и утолщение в области диафизов фаланг пальцев («нити жемчуга»).
При осмотре нижних конечностей необходимо обратить внимание на симметричность ягодичных складок, количество складок на внутренней поверхности бедер (особенно у детей первых месяцев жизни), укорочение конечностей, Х-образное или О-образное искривление (рис. 11), плоскостопие (рис. 12).
Обследование суставов производится обычно одновременно с исследованием костной и мышечной систем при помощи осмотра, пальпации и измерения. При осмотре выявляется форма суставов, наличие припухлости, деформаций. Следует также обратить внимание на окраску кожи в области суставов, изменения ее. Величина суставов измеряется сантиметровой лентой: на одинаковом уровне измеряется окружность обоих суставов.
После этого переходят к пальпации суставов. Целесообразно начинать пальпацию нежно (особенно при наличии болезненности), определяя при этом температуру кожи над суставами, чувствительность, подвижность кожи над суставами, наличие уплотнения, отечности

:Рис. 11. Нарушение осей нижних конечностей: а) О – образные ноги, б) Х – образные ноги, в) косолапость.

Рис. 12. Плантография и оценка плантограммы: а) нормальная стопа, б) уплощенная стопа, в) плоская стопа.
2.8. Антропометрия:
Определение массы и длины тела, окружности груди, головы, плеча, бедра, голени, «филиппинского теста», массо-ростовых индексов. Заключение по физическому развитию: уровень, гармоничность соответствие биологического возраста паспортному (раздел 3).
2.9. Органы дыхания:
голос, крик, кашель, мокрота;
тип дыхания, число дыханий в минуту, глубина и ритм дыхания, отношение пульса к дыханию, вид одышки (экспираторная, инспираторная, смешанная);
симметричность грудной клетки, участие в дыхании вспомогательной мускулатуры, резистентность грудной клетки;
голосовое дрожание;
сравнительная перкуссия легких;
аускультация легких (характер дыхания, хрипы, шум трения плевры, бронхофония);
симптомы бронхоаденита (Кораньи, Д'Эспина, «чаши Философова», Аркавина).
Для объективного исследования органов дыхания используют следующие методы: осмотр, пальпацию, перкуссию и аускультацию.
Осмотр. Осмотр начинается с лица, затем осматривают грудную клетку. При осмотре лица обращают внимание на то, как дышит ребенок — ртом или носом, есть ли выделения из носа, какого они характера, наблюдается ли раздувание крыльев носа. Важно отметить цвет лица, нет ли цианоза, если есть, то степень его выраженности, постоянный он или временный, появляющийся при сосании, крике ребенка, физическом напряжении. Часто, особенно у маленьких детей, цианотическая окраска появляется только в области носогубного треугольника — периоральный цианоз.
При осмотре грудной клетки отмечается симметричность движения лопаток с обеих сторон грудной клетки, выбухание или втяжение межреберий, отставание в акте дыхания одной половины грудной клетки. Обращается внимание на участие вспомогательных мышц в акте дыхания. Важно охарактеризовать голос ребенка, его крик и кашель. У старших детей рекомендуется попросить ребенка сделать форсированный вдох и выдох и при этом обратить внимание на участие грудной клетки в акте дыхания.
В зависимости от преимущественного участия грудной клетки или живота определяют тип дыхания (грудной, брюшной, грудобрюшной). Ориентировочно по величине экскурсии грудной клетки определяют глубину дыхания.
Ритм дыхания оценивают по регулярности дыхательного акта. Наконец, необходимо подсчитать число дыханий, отношение пульса к дыханию.
Подсчет числа дыханий производят либо на глаз, либо рукой, положенной на грудь или живот, у новорожденных и грудных детей подсчет числа дыханий может быть проведен путем поднесения стетоскопа к носу ребенка (лучше во время сна). Подсчет числа дыханий проводят обязательно в течение одной минуты. Желательно, чтобы ребенок подсчета не заметил.
Пальпация. Путем пальпации получают представление о состоянии кожи в области грудной клетки (локальная потливость, гиперестезия, отечность).
Ощупывание производится обеими руками путем легкого поглаживания; руки кладут ладонями на исследуемые участки груди симметрично с обеих сторон. Определяют эластичность грудной клетки путем её сдавливания обеими руками спереди назад или с боков. Отставание одной половины грудной клетки можно определить, держа концы указательных пальцев у углов лопаток. Ощупывание позволяет выяснить также место и степень болезненности грудной клетки.
Пальпацией определяется и голосовое дрожание, при этом руки кладут на грудь ребенка симметрично с обеих сторон. Ребенка просят произносить слова типа «раз-два-три», «сорок три»; у маленького ребенка голосовое дрожание исследуют во время плача.
Перкуссия. При перкуссии легких чрезвычайно важно обратить внимание на правильное положение ребенка, обеспечивающее симметричное положение грудной клетки.
Переднюю поверхность грудной клетки детей раннего возраста удобнее всего перкутировать в лежачем положении, причем маленьких детей кто-нибудь должен поддерживать. Детей, не умеющих еще держать голову, можно перкутировать, положив их на животик или взяв ребенка на левую руку. В этом случае ребенок лежит грудью на ладони левой руки фельдшера, большой палец этой руки проводится в левую подмышечную впадину ребенка, указательный располагается на правой ключице. Старших детей перкутируют в положении стоя. При перкуссии задней поверхности предлагают ребенку скрестить руки на груди и одновременно слегка нагнуться вперед. При перкуссии передней поверхности ребенок должен опустить руки вдоль тела. Тяжелобольных можно перкутировать в сидячем и даже в лежачем положении, не забывая при этом о необходимости соблюдения симметричности обеих половин тела.
У старших детей применяется опосредованная перкуссия, у младших— непосредственная.
Опосредованная перкуссия. Средний палец левой руки, служащий в качестве плессиметра, должен плотно прилегать к исследуемой поверхности. Перкуссионные удары производятся средним пальцем правой руки, который должен быть согнут в межфаланговых суставах и не должен соприкасаться с другими пальцами. Удары производятся по средней фаланге среднего пальца левой руки, перкуссионный удар должен быть, по возможности коротким, выстукивание производят только кистью за счет движения в лучезапястном суставе. Детям, как правило, проводится негромкая перкуссия. Удары проводятся по межреберьям или ребрам.
ОБЩЕЕ ПРАВИЛО ПЕРКУССИИ ЛЮБОГО ОРГАНА — ПЕРКУССИЯ ДОЛЖНА ПРОВОДИТЬСЯ ОТ ЗАВЕДОМО ЯСНОГО ЗВУКА К ТУПОМУ ЗВУКУ!
Непосредственная перкуссия. Проводится средним пальцем правой руки, согнутой в локте.
Пальцы должны быть слегка согнуты в пястно-фаланговом и межфаланговых суставах. При перкуссии предплечье остается в покое, движение кисти совершается в лучезапястном суставе и слегка в пястно-фаланговом, что обеспечивает эластичность удара. Перкуссия должна быть тихой, чтобы была возможность уловить переход от воздухосодержащих участков к безвоздушным.
Сравнительная перкуссия. Сравнивают анатомически одинаково расположенные участки легких с правой и левой стороны: спереди, над и под ключицами, с боков по подмышечным линиям, сзади - по лопаточным и паравертебральным линиям (выстукивают перекрестно). Палец-плессиметр во всех участках легких, кроме межлопаточной области, располагается по межреберьям. В межлопаточной области палец-плессиметр располагается параллельно позвоночнику.
При перкуссии легких можно выявить следующие звуки:
Ясный звук здорового легкого, содержащего воздух.
Глухой звук с различными оттенками от приглушенного до абсолютно глухого (звук бедренной тупости);
Тимпанический звук (более высокий звук, чем звук над здоровыми легкими), приближающийся к перкуторному тону брюшной полости над петлями кишечника.
Коробочный звук — более высокий, чем ясный звук здорового легкого, но более низкий, чем тимпанический.
При помощи перкуссии можно определить и состояние лимфатических узлов в области бифуркации трахеи, корня легкого, трахеобронхиальных лимфоузлов — симптомы бронхоаденита.
Симптом Кораньи. Проводится непосредственная перкуссия по остистым отросткам, начиная с 7-8 грудных позвонков снизу вверх. В норме выявляется притупление перкуторного звука на втором грудном позвонке у маленьких детей, на четвертом грудном позвонке — у старших детей. В этом случае симптом Кораньи считается отрицательным.
Симптом «чаши» Философа. Проводится громкая перкуссия в первом и втором межреберье с обеих сторон по направлению к грудине. В норме притупление отмечается на грудине, в этом случае симптом считается отрицательным. В случае наличия притупления, отступя от грудины, — симптом положительный.
Симптом Аркавина. Проводится перкуссия по передним подмышечным линиям снизу вверх по направлению к подмышечным впадинам. В норме укорочения не наблюдается (симптом отрицательный). В случае увеличения лимфоузлов корня легкого отмечается укорочение перкуторного звука и симптом считается положительным (следует помнить, что если палец-плессиметр будет наложен на край большой грудной мышцы, то получим притупление перкуторного звука, что может быть ошибочно расценено как положительный симптом Аркавина).
Аускультация. Выслушиваются симметричные участки: верхушки, передняя поверхность легких, боковые отделы, подмышечные впадины, задние отделы легких над лопатками, между лопатками, паравертебральные области. Выслушивать ребенка, также как и перкутировать, удобно в сидячем положении — у маленьких детей лучше с отведенными в сторону или согнутыми в локтях и приведенными к животу руками. Тяжело больных можно выслушивать и в положении лежа, тем более что положение больного при аускультации не играет такой роли, как при перкуссии.
При аускультации, прежде всего, необходимо определить характер дыхания.
Различают:
а) везикулярное (при этом выдох составляет 1/3 вдоха);
б) ослабленное везикулярное (прослушивается у детей первых 3-6 мес. в норме);
в) жесткое дыхание (выдох составляет более половины вдоха или равен ему);
г) пуэрильное дыхание (усиленное везикулярное дыхание с удлиненным выдохом у здоровых детей раннего возраста);
д) бронхиальное дыхание (в этом случае выдох прослушивается длиннее вдоха).
При аускультации можно выслушать и хрипы: различают сухие (свистящие, жужжащие и т.п.), влажные (крупнопузырчатые, средне- и мелкопузырчатые). Аускультацией можно определить также крепитацию и шум трения плевры. Необходимо также различать хрипы, образующиеся в легочной ткани, и проводные из верхних дыхательных путей. Для разграничения можно пользоваться следующими свойствами проводных хрипов: они хорошо слышны над носом и ртом, хорошо проводятся на лопатки и остистые отростки грудных позвонков. При выслушивании хрипов обязательно нужно отметить их звучность.
Аускультацией можно выявить бронхофонию (усиленное проведение звука, чаще всего связанное с уплотнением ткани).
Для выявления бронхофонии в качестве исходной точки используют правое межлопаточное пространство (проекция правого бронха), после выслушивания в этой точке стетоскоп быстро переносят на другие отделы легких. Выслушивание проводится во время произнесения слов «кис-кис», «чашка чая», «раз-два-три» или крика (у маленьких детей).
Выслушивание звука такой же силы, как в правом межлопаточном пространстве, в других отделах легких позволяет говорить о положительном симптоме бронхофонии.
Симптом Домбровской. Выслушиваются тоны сердца в области левого соска, а затем фонендоскоп переносится в правую аксиллярную область. В норме тоны здесь практически не слышны (симптом отрицательный). При уплотнении легочной ткани они сюда хорошо проводятся (симптом положительный).
Симптом Д'Эспина. Проводится аускультация над остистыми отростками, начиная с 7-8 грудных позвонков, снизу вверх во время шепота ребенка («кис-кис», «раз-два-три», «чашка чая»). В норме наблюдается резкое усиление проведения звука в области первого-второго грудных позвонков (симптом отрицательный). В случае увеличения лимфатических узлов в области бифуркации трахеи проведение голоса наблюдается ниже указанных позвонков (симптом положительный).
2.10. Сердечно-сосудистая система:
пульсация сонных артерий, набухание и пульсация шейных вен, пульсация области сердца и эпигастрия;
пульс на лучевой артерии (частота в минуту, ритм, наполнение, напряжение, синхронность), пульс на бедренной артерии и артерии тыла стопы;
верхушечный толчок (локализация, сила, распространенность), симптом «кошачьего мурлыканья»;
границы относительной и абсолютной тупости, ширина сосудистого пучка;
аускультация сердца (характеристика тонов, ритм, акценты, наличие шумов). При наличии систолического или диастолического шумов определить тембр, интенсивность, место наилучшего выслушивания, продолжительность, проводимость, зависимость от перемены положения тела. артериальное давление на руках и на ногах; функциональные пробы (Штанге, Генча, Мартинэ, Шалкова).
Объективное обследование сердечно-сосудистой системы состоит из осмотра, пальпации, перкуссии и аускультации. К дополнительным методам обследования относятся также определение артериального давления и функциональные пробы сердечно-сосудистой системы.
Осмотр. Осмотр обычно начинают с лица и шеи, при этом обращают внимание на окраску кожных покровов, цианоз, бледность, иктеричность. При осмотре шеи обращается внимание на наличие или отсутствие пульсации сонных артерий (усиленная пульсация сонных артерий носит название «пляски каротид»), пульсацию и набухание яремных вен. У старших детей небольшое набухание вен шеи может быть в горизонтальном положении и без патологии сердечно – сосудистой системы, но в этом случае набухание исчезает в вертикальном положении ребенка.
После этого переходят к осмотру грудной клетки. При осмотре грудной клетки необходимо обратить внимание на наличие ассиметричного выпячивания грудной клетки в области сердца (сердечный горб).
Осматривается верхушечный толчок у ребенка — периодическое, ритмичное выпячивание грудной клетки в области верхушки сердца в момент систолы сердца. Часто, особенно у тучных детей, верхушечный толчок может быть не виден, он хорошо выявляется у детей-астеников с плохо развитым подкожно – жировым слоем. У здоровых детей, в зависимости от возраста верхушечный толчок может быть в 4 (у грудных детей) или 5 межреберьях. При патологии может наблюдаться и отрицательный верхушечный толчок, который характеризуется втяжением грудной клетки во время систолы в области верхушечного толчка. Реже наблюдаются сердечный толчок, сотрясение грудной клетки в области сердца, распространяющееся на грудину и в надчревную область. Он обусловлен сокращениями всего сердца, главным образом прилегающего к грудной клетке правого желудочка. У здоровых детей сердечный толчок не наблюдается.
Необходимо обратить внимание на наличие или отсутствие надчревной (эпигастральной) пульсации, она может наблюдаться и в норме у детей с короткой грудной клеткой, при низком состоянии диафрагмы.
Большое значение имеет и осмотр конечностей, здесь обращается внимание на наличие отеков (особенно нижних конечностей), акроцианоза.
Пальпация. Прежде всего, исследуется состояние пульса ребенка. Состояние пульса проверяется в нескольких местах. Пульс на лучевой артерии следует ощупывать одновременно на обеих руках, при отсутствии разницы в свойствах пульса дальнейшее исследование проводится на одной руке. Рука ребенка помещается на уровне его сердца в расслабленном состоянии, кисть свободно захватывается правой рукой исследующего в области лучезапястного сустава с тыльной стороны — большой палец исследующего находится на локтевой стороне руки ребенка, средним и указательным проводится пальпация артерии.
Различают следующие характеристики пульса: частоту, ритм, напряжение, наполнение, форму.
Для определения частоты пульса подсчет ведется не менее одной минуты, параллельно проводится подсчет частоты сердечных сокращений (по верхушечному толчку или аускультативно); явление при котором наблюдается разница между числом сердечных сокращений и числом пульсовых ударов, носит название дефицита пульса.
Ритмичность пульса оценивается по равномерности интервалов между пульсовыми ударами (различают ритмичный и аритмичный пульс). Некоторая аритмичность пульса, связанная с дыханием, — явление физиологичное для детей школьного возраста: при вдохе пульс учащается, при выдохе — замедляется. Задержка дыхания этот вид аритмии устраняет.
Напряжение пульса определяется силой, которую необходимо применить, чтобы сдавить пульс. По напряжению различают: пульс нормального напряжения, напряженный, твердый и мягкий.
Исследование наполнения проводят двумя пальцами: проксимально расположенный палец сдавливает артерию до исчезновения пульса, затем давление пальцем прекращают, и дистально расположенный палец получает ощущение наполнения артерии кровью. По наполнению различают: пульс удовлетворительного наполнения, полный пульс (наполнение больше обычного), пустой (меньше обычного).
При помощи пальпации уточняются свойства верхушечного точка, для этого исследующий кладет основание правой руки к левому краю грудины, чтобы пальцы прикрывали область верхушечного толчка, найденный верхушечный толчок ощупывается указательным, средним и четвертым слегка согнутыми пальцами. Определяются свойства верхушечного толчка: локализация, площадь, высота, сила. У здорового ребенка площадь верхушечного толчка составляет 1-2 см2. Высота характеризуется амплитудой колебания в области толчка: различают высокий и низкий верхушечный толчок. Сила верхушечного толчка измеряется тем давлением, которое оказывает верхушка на пальпирующие пальцы, — различают толчок умеренной силы, сильный и слабый.
Пальпаторно определяется симптом «кошачьего мурлыканья» (систолического или диастолического дрожания), для этого необходимо положить ладонь плашмя на всю область сердца. Таким образом, иногда можно пальпировать шум трения перикарда.
Перкуссию сердца проводят при вертикальном и/или горизонтальном положении больного. Различают опосредованную и непосредственную перкуссию (технику перкуссии смотрите в «Перкуссия легких»). При опосредованной перкуссии палец-плессиметр плотно прикладывается к грудной клетке, параллельно определяемой границе, по направлению от ясного звука к тупому; перкуссия должна быть средней силы или тишайшей. Отметка границы сердца производится по наружному краю пальца-плессиметра, обращенного к органу, дающему более громкий перкуторный звук. Порядок перкуссии: правая, верхняя, левая границы сердца.
Определение правой границы относительной тупости сердца
Для определения правой границы относительной тупости сердца палец-плессиметр ставят во 2 межреберье справа на срединно-ключичной линии параллельно нижней границе легких. Перемещая палец-плессиметр сверху вниз по ребрам и межреберьям, тихой перкуссией определяют верхнюю границу печеночной тупости (или нижнюю границу правого легкого). Затем палец-плессиметр переносят на одно межреберье выше печеночной тупости, поворачивают его под прямым углом, располагая его параллельно определяемой границе сердечной тупости. Нанося перкуторный удар средней силы, перемещают палец-плессиметр по межреберному промежутку на небольшие расстояния по направлению к сердцу до появления притупления перкуторного звука.
Определение верхней границы относительной тупости сердца
Палец-плессиметр ставят на межреберье по левой парастернальной линии, начиная от первого, опускают вниз, передвигая палец последовательно по ребру и межреберью. Отметку границы сердца ведут по верхнему краю пальца.
Определение левой границы относительной тупости сердца
Перкуссию начинают от средней подмышечной линии в межреберье, где обнаружен верхушечный толчок. Палец-плессиметр должен быть расположен параллельно определяемой границе своей тыльной стороной все время вперед, таким образом, в подмышечной области палец плессиметр прижимается к грудной клетке своей боковой, а не ладонной поверхностью. Перкуторный удар должен иметь направление все время перпендикулярно передней поверхности самого сердца, а не перпендикулярно боковой поверхности грудной клетки.
Аускультация. Выслушивание ребенка производится в вертикальном, горизонтальном положении и в положении на левом боку. Фельдшер обычно располагается с правой стороны от больного.
Точки и порядок аускультации.
Область верхушечного толчка (выслушивание звуковых явлений с митрального клапана).
Второе межреберье справа у края грудины (выслушивание звуковых явлений с клапанов аорты).
Второе межреберье слева у края грудины (выслушивание звуковых явлений с клапанов легочной артерии).
Нижняя треть грудины у мечевидного отростка, несколько правее от средней линии (проекция трехстворчатого клапана).
Точка Боткина — место прикрепления 3 - 4 ребра к грудине или третье межреберье слева (здесь хорошо прослушиваются звуковые явления с клапанов аорты).
После основных точек аускультации обязательно прослушать и всю область сердца.
Некоторые правила аускультации:
а) ввиду того, что дыхательные шумы иногда мешают выслушивать звуковые явления в сердце, то рекомендуется выслушивать больного в период задержки дыхания — после глубокого вдоха и последующего выдоха (у старших детей);
б) первоначально необходимо оценить тоны сердца (ясность, ритмичность), после этого обращают внимание на наличие или отсутствие шумов сердца;
в) при выслушивании шума необходимо отметить следующие его свойства: тембр, силу, в какую фазу деятельности он слышен (систолический или диастолический), изменения его при перемене положения тела или при нагрузке;
г) определить частоту сердечных сокращений.
Неорганические, функциональные шумы:
причины:
нарушений иннервации и последующей дисфункции папиллярных мышц и хордального аппарата,
сдавления крупных сосудов,
изменений направления тока крови и ее состава (гидремия) и др.
обычно систолические
тембр – мягкий, музыкальный
непостоянство, изменчивость по продолжительности (чаще короткие), силе и тембру, локализации (определяются обычно на основании сердца и на крупных сосудах, не распространяется за пределы сердца)
зависимость от положения тела (лучше выслушиваются лежа), фаз дыхания (исчезают или резко ослабевают на глубине вдоха), физической нагрузки (меняют интенсивность и тембр, чаще ослабевает).
Органические шумы:
причины:
морфологические изменения клапанов и крупных сосудов
неправильным их расположением
наличием лишних отверстий
грубые воспалительные или склеротические изменения миокарда.
постоянные, продолжительные
тембр грубый или дующий, жесткий
локализуются в определенных точках
проводятся по току крови, хорошо распространяется по области сердца и за её пределы
систолические, часто сочетаются с диастолическими
не связаны с положением тела и фазами дыхания, физическая нагрузка не меняет их характера.
Окончательное решение о характере и происхождении шума можно принять лишь после фонокардиографического исследования.
г) Артериальное давление и функциональные пробы
Для точности измерения артериального давления размер манжеток должен соответствовать возрасту ребенка (ширина манжетки должна составлять половину окружности плеча исследуемого ребенка). Ребенок не должен разговаривать. Артериальное давление рекомендуется измерять два-три раза с двух-, трехминутным интервалом, за искомое принимают минимальные цифры давления.
При первичном осмотре ребенка артериальное давление измеряют на обеих руках и обеих ногах.
2.11. Органы пищеварения:
состояние слизистой полости рта, языка, зубов; зубная формула;
форма и величина живота, состояние брюшной стенки и пупка; определение асцита;
поверхностная пальпация живота (напряжение мышц брюшной стенки, болезненность, уплотнения);
глубокая пальпация живота (тонкий и толстый кишечник, мезентериальные лимфатические узлы, поджелудочная железа);
перкуссия и пальпация печени;
пальпация селезенки;
болевая пальпация живота (болевые точки: т. желчного пузыря, Дежардена, Мейо-Робсона, Боаса, Оппенховского; болевые симптомы Георгиевского-Мюсси, Кера, Ортнера, Мерфи);
аускультация живота;
состояние ануса, выпадение прямой кишки;
характер стула (цвет, запах, консистенция, примеси).
Осмотр начинают с живота и заканчивают (у маленьких детей) осмотром полости рта.
Осмотр живота проводится в горизонтальном и вертикальном положении. Обращают внимание на форму живота, его размеры, симметричность, наличие видимой на глаз перистальтики желудка и кишечника, участие в дыхании. Имеют значение и вид кожи живота, ее напряжение; блеск, сосудистая сеть, состояние пупка (втянут, сглажен, выпячен).
Осмотр ануса обязателен на наличие трещин слизистой, выпадение прямой кишки, зияние ануса.
При осмотре полости рта следует обратить внимание на состояние слизистой полости рта, десен, неба, языка, состояние зубов и миндалин. Обязательным условием осмотра является хорошее освещение полости рта. Для тщательного осмотра полости рта ребенка младшего возраста иногда необходимо фиксировать. Медработник должен находиться справа от ребенка и головой не закрывать свет, падающий в полость рта. Осматривать полость рта необходимо с помощью шпателя или ложки.
Прежде всего, нужно осмотреть слизистую оболочку полости рта, начиная со слизистой губ, затем мягкого и твердого неба, языка и зева. Обратить внимание на: окраску слизистой, наличие гиперемии, ее влажность, наличие пузырьков, язв, афт, молочницы, пятен Филатова-Коплика; разрыхления и кровоточивости десен; состояние языка (глоссит, макроглоссия, язвы, налеты, сосочки, географический язык и т.п.) и зубов (количество постоянных или молочных, наличие кариеса, налета на зубах).
Заканчивают обследование полости рта осмотром ротоглотки, для этого необходимо умеренно надавить шпателем книзу и попросить ребенка широко открыть рот. Язык при этом должен находиться в полости рта.
Необходимо обратить внимание на миндалины — увеличены ли они (обычно они не выходят за нёбные дужки), есть ли на их поверхности налет, гнойные пробки, цвет слизистой оболочки.
Пальпация. Для правильного проведения пальпации сесть справа от больного лицом к нему. Ребенок должен лежать на спине со слегка согнутыми в тазобедренных и коленных суставах ногами, руки должны быть вытянуты вдоль туловища, голова на одном уровне с туловищем, желательно отвлечь ребенка.
Поверхностная или ориентировочная пальпация осуществляется путем легкого поглаживания и незначительного надавливания брюшной стенки, для этого обе или одна рука кладется ладонной поверхностью на брюшную стенку, надавливание осуществляется 2-3-4-5 пальцами пальпирующей руки. Этим методом пальпации выявляют локализацию болей и зоны кожной гиперестезии Захарьина-Геда. Различают следующие зоны гиперестезии:
холедоходуоденальная — правый верхний квадрант (область, ограниченная правой реберной дугой, белой линией живота и линией, проходящей через пупок перпендикулярно белой линии живота);
эпигастральная зона — занимает эпигастрий (область живота выше линии, соединяющей правую и левую реберные дуги);
зона Шоффара — расположена между белой линией живота и биссектрисой правого верхнего квадранта;
панкреатическая зона — зона в виде полосы, занимающей мезогастрий;
болевая зона тела и хвоста поджелудочной железы — занимает весь левый верхний квадрант;
аппендикулярная зона — правый нижний квадрант;
сигмальная зона — левый нижний квадрант.
При помощи поверхностной пальпации определяют также напряжение мышц передней брюшной стенки (дефанс) и асимметрию толщины подкожной клетчатки, для чего на уровне пупка симметрично кожа и подкожная клетчатка первым и вторым пальцами собираются в складки.
После ориентировочной пальпации переходят к глубокой, топографической пальпации. Начинают обычно с пальпации, сигмовидной кишки. Затем следует пальпация печени, селезенки, поджелудочной железы и мезентериальных лимфатических желез.
Пальпация толстого кишечника. Пальпация сигмовидной кишки – правая рука врача кладется плашмя с несколько согнутыми пальцами на левую подвздошную область так, чтобы линия концевых фаланг пальцев была расположена параллельно длиннику сигмовидной кишки. Поверхностным движением пальцев кожа сдвигается медленно, постепенно на выдохе проникают в глубь живота в направлении, перпендикулярном к продольной оси кишки. Ладонная поверхность должна быть обращена к центру.
Пальпация слепой кишки — техника пальпации та же, что и при пальпации сигмовидной кишки, но производится в правой подвздошной области. Направление слепой кишки справа сверху вниз налево. При пальпации любого из отделов толстого кишечника необходимо отмечать следующие свойства пальпируемого отдела: локализация, форма, консистенция, размер, состояние поверхности, подвижность, наличие урчания и болезненности.
Пальпация печени. Перед пальпацией печени целесообразно перкуторно определить нижний край печени. Различают два основных вида пальпации печени:
Скользящая (соскальзывающая) пальпация печени по Н.Д. Стражеско — положение больного лежа на спине со слегка согнутыми ногами, подушку убирают. Руки или вытянуты вдоль туловища, или лежат на грудной клетке. Пальцы пальпирующей руки образуют одну линию — параллельную нижней границе печени и производят легкое скользящее движение сверху вниз. Скользящими движениями следует ощупывать всю доступную пальпации поверхность печени. Особенно часто скользящую методику пальпации печени используют у детей грудного и раннего возраста.
Бимануальная пальпация печени по В.П. Образцову — правую (пальпирующую) руку кладут плашмя на область правой половины брюшной стенки на уровне пупка или ниже. Левой рукой охватывают правую половину грудной клетки в нижнем отделе. Оставляя правую руку, глубоко введенную на выдохе в брюшную полость, на месте, просят ребенка глубоко вдохнуть. При вдохе пальпирующая рука выводится из брюшной полости в направлений вперед и вверх. При этом нижний край печени, скользя вниз, стремится обойти пальпирующие пальцы. В этот момент определяют форму и очертания края печени, ее консистенцию и болезненность.
Пальпация селезенки. Пальпация селезенки так же, как и печени, может осуществляться двумя методами — скользящая пальпация и бимануальная. Техника пальпации та же, как и при пальпации печени, только при бимануальной пальпации селезенки ребенок укладывается на правый бок со слегка согнутыми ногами и согнутой головой (подбородок должен касаться грудной клетки).
Пальпация поджелудочной железы по Гроту. Пальпацию производят в положении ребенка на спине с правой рукой, сжатой в кулак и подведенной под поясницу. Ноги должны быть согнуты в коленях. Пальцы правой руки (пальпирующей) вводят в брюшную полость по наружному краю левой прямой мышцы в левом верхнем квадранте. Направление пальцев к позвоночному столбу. Пальпация проводится на выдохе, пальпирущие пальцы, достигая позвоночника на уровне пупка, пальпируют поджелудочную железу в виде ленты, косо перекрывающей позвоночный столб.
У старших детей пальпация поджелудочной железы может проводиться и бимануально, таким образом, что пальцы правой руки служат для восприятия ощущений при прощупывании, а помещенные на них пальцы левой руки, оказывая давление, способствуют проникновению в глубь брюшной полости.
Можно проводить пальпацию поджелудочной железы в положении на правом боку, а также в положении сидя.
С целью выявления патологии органов брюшной полости существует так называемая болевая пальпация, определение болевых точек. Наиболее часто определяемые болевые точки:
точка Кера, или пузырная точка (при патологии желчного пузыря) — место пересечения наружного края прямой мышцы живота с правой реберной дугой;
точка Мейо-Робсона, или панкреатическая точка (болевая точка тела и хвоста поджелудочной железы) находится на биссектрисе левого верхнего квадранта, на одну треть не доходя до реберной дуги);
точки Боаса (надавливание в области поперечных отростков 10-11—12 грудных позвонков) и точки Оппенховского (надавливание в области остистых отростков тех же позвонков) характерны для поражения язвенным процессом желудка и двенадцатиперстной кишки.
Существует также ряд болевых симптомов:
симптом Мерфи (при патологии желчного пузыря) — введение пальцев правой руки их ладонной поверхностью в подреберье в область желчного пузыря. Ребенка, сидящего и несколько наклоненного вперед, просят вдохнуть и отмечают болезненность при вдохе.
симптом Ортнера-Грекова — поколачивание ребром ладони по правой реберной дуге болезненно при поражении желчного пузыря или печени.
Симптом Георгиевского-Мюсси (френикус-симптом) — надавливание между ножками грудинно-ключично-сосцевидной мышцы. При поражении печени и желчного пузыря появляется болезненность справа.
Перкуссия печени. Определяют верхнюю границу печени по среднеключичной линии. Снизу перкуссия границ печени проводится по двум линиям (среднеключичной и срединной). Палец – плессиметр расположен параллельно границе печени в направлении от ясного звука к тупому.
Аускультация живота. При выслушивании живота у здорового ребенка можно услышать перистальтику кишечника, интенсивность этих звуковых явлений невелика. При патологии звуковые явления могут усиливаться или ослабляться или исчезать.
2.12. Мочевыделительая система: осмотр поясничной области, перкуссия и пальпация почек, перкуссия и пальпация мочевого пузыря, болевые точки, симптом поколачивания, частота мочеиспусканий, количество выделяемой за сутки мочи, цвет мочи, состояние наружных половых органов.
При осмотре обращают внимание на окраску кожных покровов — бледность кожи, отеки (особенно в области век), одутловатость лица, размеры живота, состояние поясничной области. Необходимо осмотреть также мошонку и наружные половые органы мальчиков (головку полового члена), промежность у девочек с целью выявления уретрита, вульвовагинита.
Пальпация почек. Осуществляется при помощи бимануальной, глубокой пальпации по В. П. Образцову в горизонтальном и вертикальном положении ребенка (в вертикальном положении преимущественно у старших детей). Ребенок лежит на спине со слегка согнутыми ногами. Левая рука исследующего с выпрямленными и сложенными вместе пальцами находится под поясницей в области нижнего края реберной дуги. Производится постепенное сближение рук до соприкосновения передней и задней брюшной стенки.
При достижении соприкосновения ребенка просят сделать глубокий вдох — пальпируется опускающийся нижний полюс почки.
Пальпация в положении ребенка стоя: туловище сгибается под прямым углом, руки опущены. Левая рука исследующего — на поясничной области ребенка, правая—кнаружи от прямой мышцы живота на уровне реберной дуги. Техника пальпации та же, что и в положении ребенка лежа.
Перкуссия. С помощью перкуссии определяют наличие свободной жидкости в брюшной полости (технику смотри выше) и верхнюю границу мочевого пузыря.
Определение верхней границы мочевого пузыря проводится опосредованной перкуссией по белой линии живота от пупка вниз, палец-плессиметр расположен параллельно нижней границе живота. При наполненном пузыре над лобком получают притупление перкуторного звука.
Симптом поколачивания (в настоящее время описывается как симптом Пастернацкого) — поколачивание согнутыми пальцами симметричных участков поясничной области или поколачивание ребром ладони правой руки по тыльной поверхности левой кисти, расположенной на поясничной области. Симптом считается положительным, если при поколачивании появляется боль. Истинный симптом Пастернацкого — появление или усиление эритроцитурии после поколачивания.
2.13. Эндокринная система: нарушение роста (гигантизм и нанизм) и массы тела (ожирение, истощение), распределение подкожного жирового слоя. Пальпация щитовидной железы. Половые органы: вторичные половые признаки (степень выраженности, формула).
О состоянии эндокринной систем можно судить на основании уже проведенных исследований кожи, подкожной клетчатки и соматометрических измерений. При гормональных расстройствах могут встречаться изменение эластичности и толщины кожи, необычное распределение подкожно-жирового слоя, избыточное или недостаточное отложение его. Могут наблюдаться нарушения роста и массы как в сторону увеличения, так и уменьшения, а также изменение сроков и темпов полового развития. Большинство эндокринных органов недоступно для непосредственного исследования за исключением щитовидной железы и яичек у мальчиков.
При пальпации яичек прежде всего необходимо отметить опущение яичек в мошонку, наличие уплотнений, затем отмечают форму, консистенцию, болезненность.
Раздел 3. Оценка антропометрических показателей и физического развития ребенка
Методы, при помощи которых изучается физическое развитие, включают в себя:
антропометрию;
осмотр и описание признаков телосложения и внешнего облика (соматоскопия);
исследование функции: динамометрия с помощью специальных приборов-динамометров;
исследование физической работоспособности с помощью стептеста или велоэргометрии;
физические показатели (жизненная емкость легких, данные ЭКГ, ЧСС, АД и т.д.)
Контроль физического развитиия осуществляется на первом году жизни ежемесячно, на втором году жизни — ежеквартально, на 3-ем году жизни — 1 раз в 6 мес., у детей старше 3-х лет — один раз в год.
Клиническая антропометрия включает в себя умение произвести измерения тела (методика антропометрических измерений описана в приложении № 5) и осмыслить их результаты. Все антропометрические показатели условно разделяют на 2 группы: основные и дополнительные. Антропометрическое исследование обязательно включает в себя измерение основных показателей (длина тела, масса тела, окружности грудной клетки и головы). При углубленных медицинских осмотрах в школах обычно проводится измерение длины и массы тела. Иногда для более точной оценки питания и биологическую зрелости используют измерение и дополнительных показателей (окружность плеча, бедра, голени, длину ноги, высоту головы).
Для оценки физического развития ребенка в сравнении с нормативными показателями принято использовать центильные таблицы. При отсутствии таблиц можно ориентировочно оценить антропометрические данные эмпирическим методом и методом индексов физического развития.
Оценка основных антропометрических данных методом эмпирических формул
Метод оценки основан на сравнении антропометрических показателей ребенка с должными средневозрастными величинами, вычисленными с помощью эмпирических формул (Воронцов И. М., 1986). Достоинства метода – простота и удобство, недостатки – большая погрешность.
Формулы ориентировочного расчета основных антропометрических данных у детей первого года жизни
1). Длина тела
Длина тела 6-месячного ребенка 66см, на каждый недостающий месяц вычитается по 2,5см, на каждый месяц свыше 6 месяцев прибавляется по 1,5см.
Длина тела в 1 полугодии жизни: 66 – 2,5см х (6 – n)
Длина тела во 2 полугодии жизни: 66 + 1,5см х (n – 6),
где n - число месяцев жизни.
2). Масса тела
Масса тела в 1 полугодии жизни: масса тела при рождении + 800г х n,
Масса тела во 2 полугодии жизни: масса тела при рождении + 800г х 6 + 400г х (n – 6),
где n – число месяцев жизни, 800г и 400г – средняя ежемесячная прибавка массы тела соответственно за первое и второе полугодие жизни.
Масса тела в 6 месяцев 8200г, на каждый месяц до 6 месяцев вычитается по 800г, на каждый месяц свыше 6 месяцев прибавляется по 400г.
3). Окружность груди
Окружность груди в 6 месяцев 45см, на каждый недостающий месяц вычитается по 2см, на каждый месяц свыше 6 месяцев прибавляется по 0,5см:
Окружность груди в 1 полугодии жизни: 45см – 2см х (6 – n)
Окружность груди в 1 полугодии жизни: 45см + 0,5см х (n - 6),
где n - число месяцев жизни.
4). Окружность головы
Окружность головы в 6 месяцев составляет 43см, на каждый месяц свыше вычитается 1,5см, на каждый месяц свыше 6 месяцев прибавляется по 0,5см:
Окружность головы в 1 полугодии жизни: 43см – 1,5см х (6 – n)
Окружность головы во 2 полугодии жизни: 43см + 0,5см х (n - 6),
где n - число месяцев жизни.
Формулы расчета основных антропологических данных у детей старше 1 года
1). Длина тела (от 1 до 6 лет)
Длина тела ребенка 4 лет равна 100см, на каждый недостающий год вычитается по 6см, на каждый год свыше 4 лет прибавляется по 7см.
2). Длина тела (от 6 до 15 лет)
Длина тела ребенка 8 лет равна 130см, на каждый недостающий год вычитается по 7см, на каждый последующий год прибавляется по 5см.
3). Масса тела (2- 12 лет)
Масса тела в 5 лет равна 19кг, на каждый год до 5 лет отнимается по 2кг, на каждый год свыше 5 лет прибавляется по 3кг.
4). Масса тела (свыше 12 лет)
Определяется по формуле: 5 x n - 20кг, где n - возраст в годах.
5). Окружность груди
У ребенка 10 лет окружность груди равна 63см. На каждый год до 10 лет вычитается 1,5см, на каждый свыше 10 лет прибавляется по 3см.
6). Окружность головы
В 5 лет окружность головы равна 50см, на каждый год до 5 лет вычитается по 1см, на каждый год свыше 5 лет прибавляется по 0,6см.
Оценка основных антропометрических данных методом индексов физического развития
Метод основан на расчете индексов - числовых соотношений между отдельными антропометрическими признаками, выраженных в математических формулах. В настоящее время в качестве оценки антропометрических показателей не используется, а применяется с целью оценки состояния питания или для расчета индексов пропорциональности как показателей биологической зрелости ребенка.
В качестве оценки состояния питания наиболее широко используются: массо-ростовой индекс, индекс Чулицкой, индекс массы тела, индекс Эрисмана.
Оценка производится путем сравнения рассчитанного индекса для данного ребенка со среднестатистическим распределением индекса с учетом возраста.
Массо-ростовой индекс (Кетле-I)
Применяют для оценки состояния упитанности. Используется в период новорожденности и отражает состояние питания ребенка во внутриутробном периоде. Вычисляют по формуле: масса тела (г) при рождении
длине тела (см).
При нормотрофии величина индекса составляет 60–70. Снижение этого показателя свидетельствует о внутриутробной гипотрофии.
Индекс Чулицкой (индекс упитанности)
В настоящее время применяется у детей первого года жизни и отражает состояние питания ребенка в этот период. Вычисляют по формуле: три окружности плеча (см) + окружность бедра (см) + окружность голени (см) – длина тела (см). При нормотрофии величина индекса составляет 20–25; при гипотрофии она снижается.
Индекс массы тела (индекс Кетле II)
Применяется для оценки состояния питания детей старшего возраста. Вычисляется по формуле: масса тела (в кг)
длина, возведенная в квадрат.
В норме составляет 24-27, снижен при дефиците массы, повышен при избытке. В детской практике этот индекс не находит широкого применения.
Индекс Эрисмана
Характеризует степень развития грудной клетки и ее органов. Вычисляют по формуле: окружность груди – (длина тела:2). У детей до 1 года составляет +13,5, 2 - 3 года +9, 6 - 7 лет -4.
«Филиппинский тест»
Применяется для наблюдения за изменяющимися в процессе роста пропорциями тела, например, за увеличением конечностей, которое впервые наиболее четко прослеживается в периоде первого вытягивания. Для его выполнения необходимо руку ребенка при вертикальном положении головы поперечно положить через середину темени. Рука и кисть при этом плотно прилегают к голове. Положительный тест (кончики пальцев достигают противоположного уха) знаменует окончание периода первого вытягивания (6 – 7 лет).
Оценка основных антропометрических данных центильным методом
Считается наиболее объективной, метод прост и удобен в использовании. В центильной таблице имеется 6 цифр, отражающих значения признака, ниже которых он может встретиться только у 3, 10, 25, 75, 90 и 97% детей данной возрастно – половой группы. Пространство между цифрами — это интервалы (коридоры, зоны).
Каждый измерительный признак (рост, масса тела, окружность груди, окружность головы) может соответственно быть помещен в свой интервал (коридор) центильной шкалы в соответствующей таблице. В зависимости от того, где расположен этот интервал, можно формулировать оценочное суждение о ФР и принять решение. Главным критерием, характеризующим физическое развитие, является длина тела как наиболее стабильная и несущая информацию о биологической зрелости. Если показатель длины тела находится в 4 центильном интервале, физическое развитие оценивается как среднее; в 3 и 5 интервалах — соответственно, ниже среднего и выше среднего; во 2 и 6 интервалах — низкое и высокое. Если длина тела относится к 1 интервалу — очень низкое, нанизм, к 7 — очень высокое, гигантизм.
Интервал № 1 (до 3 центиля) |
Это область "очень низких величин", встречающихся у здоровых детей редко (не чаще 3%). |
Интервал № 2 (от 3 до 10 центиля) |
Это область "низких величин", встречающихся у 7 % здоровых детей |
Интервал № 3 (от 10 до 25 центиля) |
Это область величин "ниже среднего", свойственных 15% здоровых детей данного пола и возраста |
Интервал № 4 (от 25 до 75 центиля) |
Это область "средних величин", свойственных 50% здоровых детей и поэтому наиболее характерных для данной возрастно-половой группы. |
Интервал № 5 (от 75 до 90 центиля) |
Это область величин "выше среднего", свойственных 15% здоровых детей |
Интервал № 6 (от 90 до 97 центиля) |
Это область "высоких величин", свойственных 7% здоровых детей |
Интервал № 7 (от 97 центиля) |
Это область "очень высоких" величин, свойственных не более чем 3% здоровых детей. |
Гармоничность развития определяется по разности между номерами интервалов. Если разность между максимальным и минимальным номерами интервалов равна 0 или 1, - гармоничное развитие; если разность составляет 2 — дисгармоничное, если разность 3 и более — резко дисгармоничное развитие.
В случаях, когда все или хотя бы один из оцениваемых признаков попадают в крайние зоны центильных таблиц (1-ю или 7-ю), говорить о гармоничности без дополнительного анализа зависимых признаков некорректно.
При выявлении дисгармоничности или резкой дисгармоничности в развитии отмечают причину негармоничности, то есть наиболее отклоняющийся признак.
Степень отклонения уточняют по дополнительным вневозрастным центильным таблицам (масса тела по длине, окружность грудной клетки по длине тела).
Заключение по физическому развитию: степень, гармоничность, соответствие биологического возраста паспортному.
Пример конкретной оценки физического развития:
Длина тела по центильной таблице - коридор 4.
Масса тела по центильной таблице - коридор 5.
Окружность груди по центильной таблице – коридор 6.
На основании длины тела оценивают степень физического развития; в данном примере — среднее.
Определяют гармоничность развития по разности номеров коридоров. В данном примере: 6-4=2, развитие оценивается как дисгармоничное.
Биологический возраст, или биологическую зрелость, или соответствие показателей физического развития паспортному возрасту ребенка оценивают по длине тела, смене прикуса (количество постоянных зубов), срокам появления вторичных половых признаков (в зависимости от возраста ребенка). Самый надежный метод оценки – определение точек окостенения при рентгенографии костей – не может быть использован в повседневной практике.
Таким образом, заключение по физическому развитию должно быть оформлено следующим образом (в приведенном примере): ФР – среднее, дисгармоничное, биологический возраст соответствует паспортному.
Если антропометрические показатели находятся во 2 или 6 интервалах, то антропометрия детям проводится ежемесячно на 1 и 2 году, ежеквартально у детей 3-го года жизни, один раз в 6 месяцев у детей старшего возраста. Дополнительно оценивают функциональные и соматоскопические признаки физического развития, индексы физического развития, проводят углубленное клиническое обследование для уточнения соматической патологии. Показаны специальное обследование и консультация специалистов (эндокринолога, ортопеда, генетика). Дети с нанизмом и гигантизмом (1 и 7 центильные интервалы) находятся на диспансерном учете у эндокринолога.
Заключение
В результате клинической подготовки по пропедевтике у будущего специалиста формируются основы клинического мышления, а также умения, обеспечивающие решения профессиональных задач. А область применения полученных знаний и умений – это повседневная практика фельдшера. Рабочими местами фельдшеров являются ФАП, детские учреждения (сады, школы, дома ребенка), оздоровительные лагеря, детские поликлиники, бригады педиатрической скорой помощи, различные консультативные кабинеты и диспансеры, детские санатории. Они проводят практические мероприятия по обеспечению и контролю гармоничности развития детей, рациональному питанию, распознаванию, лечению и предупреждению их заболеваний.
Пособие помогает студентам освоить методику исследования ребенка, с большей эффективностью самостоятельно готовиться к практическим занятиям не только по пропедевтике в педиатрии, а также по педиатрии с детскими инфекциями, синдромной патологии с фармакотерапией в педиатрии, специализации в педиатрии. Оно является незаменимым помощником при курации больных в стационаре, при осуществлении активных посещений на дому больных детей, улучшает качество образовательного процесса, повышая мотивацию студентов к самостоятельной работе.
В заключение необходимо иметь в виду студентам и молодым специалистам, что для получения достоверной информации о пациенте нужно быть внимательным, строго выполнять технику исследования и обязательно многократно повторять конкретные приемы обследования.
Приложения
ПРИЛОЖЕНИЕ №1.
ПЕРЕЧЕНЬ МАЛЫХ АНОМАЛИЙ РАЗВИТИЯ (МАР)
Малые аномалии развития (стигмы) – врожденные отклонения от нормального анатомического строения наружных частей тела, которые могут быть связаны с генетической патологией, но могут и просто отражать генетические особенности данного ребенка. Например, монголоидный размер глаз является стигмой, если семья ребенка не относится к представителям монголоидной расы.
Для определения уровня стигматизации учитывают общее количество стигм у ребенка, независимо от их локализации. Превышение критического уровня стигматизации (5-6 стигм) может расцениваться как вероятность наличия аномалии развития внутренних органов и систем. Чаще всего стигмы описывают по частям тела.
Череп.
Изменение размеров и формы головы (микроцефалия – окружность головы менее 3% перцентиля, макроцефалия – окружность головы больше 97% перцентиля);
Нависающая затылочная кость;
Плоский затылок;
Нависание лба;
Высокая (низкая) линия роста волос на затылке, лбу.
Разнообразные варианты формы головы описаны в костной системе. Как стигмы дизэмбриогенеза, любые изменения черепа могут рассматриваться только при отсутствии патологии!
Лицо.
Искривление носа;
Широкая переносица;
Резко выраженные надбровные дуги;
Синофриз (сращение бровей в надпереносье);
Прогнатия (чрезмерное развитие и выступание вперед верхней челюсти) или микрогнатия (обратное состояние);
Прогения (чрезмерное развитие и выступание вперед нижней челюсти) или микрогения (обратное состояние);
Изменение подбородка (раздвоение, скошенность, клиновидность).
Глаза.
Монголоидный (узкие глазные щели, наружные углы глаз приподняты кверху) или антимонголоидный разрез глаз (наружные углы глаз опущены вниз);
Гипотелоризм (близко расположенные глаза, индекс межорбитальной окружности менее 3,8%) или гипертелоризм (широко расставленные глаза, индекс более 6,8%). Индекс равен соотношению расстояния между орбитами на уровне внутреннего угла глаза и окружностью головы х 100%.
Микрофтальмия ( уменьшение) или макрофтальмия (увеличение всех размеров глазного яблока) при отсутствии пороков развития глаз;
Асимметрия глазных щелей;
Неправильная форма зрачков;
Эпикант (вертикальная, полулунная кожная складка), прикрывающая медиальный угол глаза (третье веко);
Колобома радужки (дефект части радужки);
Гетерохромия радужки (неодинаковая окраска радужки одного или обоих глаз);
Дистихиаз (двойной рост ресниц) и другие нарушения роста ресниц;
Эктропион (выворот края нижнего века кнаружи, энтропион (заворот края нижнего века внутрь).
Уши.
Высоко (низко) расположенные уши;
Асимметрия расположения ушных раковин;
Большие оттопыренные уши,
Малые деформированные уши;
Разновеликие уши;
Приращение мочки;
Отсутствие мочек;
Добавочные козелки;
Аномалии развития завитка, противозавитка.
Рот.
Макростомия (большой рот) или микростомия (маленький рот);
Готическое нёбо (высокое, узкое нёбо);
Короткое небо;
Макроглоссия (большие размеры языка) или микроглоссия (малые размеры);
Короткая уздечка языка;
Раздвоенный кончик языка, раздвоенность uvulae.
Зубы.
Редкие зубы;
Неправильная форма (пилкообразные или шиповидные) или неправильное расположение зубов.
Шея и туловище.
Короткая или втянутая шея;
Низкий рост волос на затылке;
Птеригиум (крыловидные складки кожи на боковых поверхностях туловища);
Асимметрия или добавочные соски молочных желез;
Расхождение прямых мышц живота, неправильное расположение пупка, грыжи.
Кисти и стопы.
Короткая и широкая ладонь;
Поперечная борозда ладони;
Арахнодактилия (длинные, «паучьи» пальцы), брахидактилия (укорочение пальцев за счет недоразвития валанг);
Клинодактилия (искривление пальцев);
Синдактилия (полное или частичное сращение пальцев);
Полидактилия (лишние пальцы), экстродактилия (уменьшение числа пальцев);
Камптодактилия (сгибательная контрактура пальцев);
Сандалевидная щель (углубленный и расширенный промежуток между первым и вторым пальцем стоп);
Нахождение пальцев стоп друг на друга;
Плоскостопие.
Кожа.
Обилие депигментированных или пигментированных участков;
Большие родимые пятна (с оволосением или без него);
Избыточное локальное оволосение.
Подход к оценке уровня стигматизации должен быть индивидуально ориентированным! Говорить о стигмах, в их истинном понимании, можно только при отсутствии пороков развития, генетической патологии. Стигматизация ребенка при пороках развития и генетической патологии лишь подтверждает наличие неблагоприятного воздействия в период закладки и формирования органов и систем.
ПРИЛОЖЕНИЕ №2.
ЦЕНТИЛЬНЫЕ ВЕЛИЧИНЫ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ
(0 мес. – 14 лет)
Возраст |
Физическое развитие |
САД-центили |
ДАД-центили |
||||||
10 |
25 |
75 |
90 |
10 |
25 |
75 |
90 |
||
До 1 года |
|
60 |
74 |
86 |
90 |
32 |
46 |
56 |
60 |
1 год
|
|
72 |
82 |
94 |
98 |
44 |
54 |
58 |
62 |
2 год
|
|
76 |
86 |
96 |
104 |
46 |
56 |
62 |
66 |
3-4 года |
|
78 |
88 |
100 |
110 |
48 |
58 |
64 |
68 |
5-7 лет |
Ниже средн. |
76 |
84 |
100 |
106 |
36 |
48 |
62 |
64 |
Среднее |
78 |
86 |
102 |
108 |
44 |
50 |
64 |
66 |
|
Выше средн. |
80 |
88 |
104 |
110 |
48 |
52 |
66 |
68 |
|
8-10 лет |
Ниже средн. |
82 |
90 |
104 |
112 |
44 |
52 |
64 |
70 |
Среднее |
84 |
94 |
108 |
114 |
48 |
54 |
66 |
72 |
|
Выше среднего |
86 |
96 |
110 |
116 |
50 |
56 |
68 |
74 |
|
11-13 лет |
Ниже средн. |
86 |
94 |
106 |
116 |
48 |
56 |
66 |
74 |
Среднее |
88 |
96 |
114 |
118 |
50 |
58 |
68 |
76 |
|
Выше средн. |
94 |
98 |
116 |
120 |
54 |
60 |
70 |
78 |
|
14-17 лет |
Ниже средн. |
90 |
98 |
110 |
118 |
54 |
60 |
68 |
76 |
Среднее |
96 |
106 |
116 |
128 |
56 |
64 |
72 |
78 |
|
Выше средн. |
98 |
110 |
128 |
136 |
58 |
66 |
76 |
80 |
|
ПРИЛОЖЕНИЕ №3.
ЦЕНТИЛЬНЫЕ ВЕЛИЧИНЫ ЧАСТОТЫ ПУЛЬСА (0 мес. – 14 лет)
Возраст (лет) |
Центили |
|||
10 |
25 |
75 |
90 |
|
0 |
110,0 |
120,0 |
130,0 |
140,0 |
1 |
100,5 |
110,0 |
120,5 |
130,5 |
2 |
80,5 |
95,0 |
110,5 |
120,5 |
3-4 |
80,5 |
90,0 |
105,5 |
120,0 |
5-7 |
75,5 |
82,5 |
100,5 |
110,0 |
8-10 |
72,5 |
80,5 |
95,0 |
108,0 |
11-13 |
70,0 |
80,0 |
95,0 |
108,0 |
14 |
70,0 |
80,0 |
95,0 |
108,0 |
ЦЕНТИЛЬНЫЕ ВЕЛИЧИНЫ ЧАСТОТЫ ДЫХАНИЯ
Возраст (лет) |
Центили |
|||
10 |
25 |
75 |
90 |
|
0 |
29,5 |
34,5 |
45,5 |
52,5 |
1 |
24,5 |
27,5 |
36,5 |
42,5 |
2 |
22,5 |
24,5 |
32,0 |
36,5 |
3-4 |
22,0 |
24,0 |
32,0 |
36,0 |
5-7 |
19,0 |
22,0 |
30,0 |
34,0 |
8-10 |
17,5 |
19,5 |
25,0 |
28,0 |
11-13 |
17,0 |
19,0 |
24,5 |
26,5 |
14 |
16,0 |
18,0 |
24,0 |
26,0 |
ПРИЛОЖЕНИЕ №4.
ФИЗИОЛОГИЧЕСКИЕ КОНСТАНТЫ В ПЕДИАТРИИ
ГЕМОГРАММА РЕБЕНКА

Возраст |
Эритроциты 12 х10 /л |
Нв г/л |
Лейко циты х10 9 /л
|
Тромбоциты х10 9/л
|
СОЭ мм/ч |
Лейкоформула |
||||
эози н-офилы % |
базофилы % |
нейтрофилы % |
лимф-оциты % |
моноциты % |
||||||
Новорожд |
4,5-5,3 |
145-170 |
10-15 |
150-180 |
6 |
2-3
|
0-0,5 |
25-30 |
60-65 |
10-12 |
1-3 мес. |
4,2-4,5 |
130-140 |
10-12 |
180-200 |
6 |
2-3 |
0-0,5 |
25-30 |
60-65 |
10 |
4-6 мес. |
4,0-4,5 |
120-130 |
10-11 |
180-200 |
6 |
2-3 |
0-0,5 |
25-30 |
60-65 |
10 |
6-12 мес. |
4,0-4,5 |
120-130 |
10-11 |
180-200 |
6 |
1-2 |
0-0,5 |
30 |
60 |
8-10 |
1-3 года |
4,5-4,8 |
120-130 |
10-11 |
200-400 |
7-8 |
1-2 |
0-0,5 |
35 |
55 |
8-10 |
4-6 лет |
4,5-5,0 |
125-140 |
8-9 |
200-400 |
8-10 |
1-2 |
0-0,5 |
45 |
45 |
8-9 |
7-10 лет |
4,5-5,0 |
130-145 |
7-8 |
200-400 |
8-10 |
2-3 |
0-0,5 |
50-55 |
35-40 |
8-9 |
11-15 лет |
4,5-5,0 |
130-150 |
7-8 |
200-400 |
8-10 |
2-3 |
0-0,5 |
60-65 |
25-30 |
8-9 |
РИС. 1. Первый и второй перекресты кривой нейтрофилов и лимфоцитов у детей.
МИНЕРАЛЬНЫЙ ОБМЕН
Неорганическое соединение |
Возраст |
Объект исследования |
Ммоль/л |
Калий |
Новорожд. |
плазма |
4,66-6,66 |
|
1 мес. – 5 лет |
|
4,15-5,76 |
|
6-14 лет |
|
3,69-5,12 |
|
0-1 год |
эритроциты |
74,5-87,1 |
|
2-14 лет |
|
77,1-87,1 |
Кальций общий |
0-5 дней |
сыворотка |
2,25-2,45 |
|
6 дн.-14 лет |
|
2,50-2,87 |
Фосфор |
1-14 лет |
плазма |
0,65-2,0 |
|
|
эритроциты |
1,0-1,5 |
Магний |
0-1 год |
плазма |
0,66-0,95 |
|
2-14 лет |
|
0,78-0,99 |
Натрий |
Новорожд. |
сыворотка |
135-155 |
|
1 мес.-1 год |
|
133-142 |
|
2-3 года |
|
125-143 |
|
4-14 лет |
|
137-147 |
|
0-1 год |
эритроциты |
26,5-34,8 |
|
2-14 лет |
|
15,6-25,6 |
Хлор |
0-14 лет |
плазма |
95-110 |
|
|
эритроциты |
75-85 |
ПОКАЗАТЕЛИ ОБМЕНА ЖЕЛЕЗА
Железо сыворотки |
12,5-30,4 мкмоль/л |
Общая железосвязывающая способность сыворотки крови |
30,6-84,6 мкмоль/л |
Коэффициент насыщения железом |
16-54 |
ПОКАЗАТЕЛИ ГЕМОСТАЗА
Коагулограмма
Фибриноген 2-4 г/л
Протромбиновый индекс 80-100%
Ретракция кровяного сгустка 40-50%
Время рекальцификации плазмы 30-60 сек.
Толерантность плазмы к гепарину 2-3 мин.
Тромбиновое время 8-10 сек.
Тромботест IV-V ст.
Факторы: VII1, IX 50-150%
XI 100%
Длительность кровотечения 2-4 мин.
Время свертывания по Бюргеру (из пальца) – 5-6 мин.
по ЛИ-Уайту (из вены) – 6-10 мин.
ОБЩИЙ БИЛИРУБИН КРОВИ (МКМОЛЬ/Л)
Новорожденные: 1 сутки - 50;
2 сутки - 85;
4 сутки - 115;
5 сутки - 108;
7 сутки - 67;
8-14 сутки - 55;
1 мес.-15 лет – 8-20.
Свободный (непрямой) – 75% от общего количества.
Связанный (прямой) – 25% билирубина.
АСТ – 0,1-0,45 мкмоль/мл/час.
АЛТ – 0,1-0,68 мкмоль/мл/час.
НОРМАЛЬНЫЙ БИОЦЕНОЗ КИШЕЧНИКА
Общее количество кишечной палочки 300-400 млн/г
Кишечная палочка со слабовыраженными ферментативными свойствами до 10%
Лактозонегативные энтеробактерии до 5%
Гемолизирующая кишечная палочка-
Кокковые формы в общей сумме микробов до 25%
Бифидобактерии 1011
Спороносные анаэробы +
Молочнокислые микробы 1010
Микробы рода протея –
Грибы рода Candida –
КОПРОГРАММА ЗДОРОВОГО РЕБЕНКА
- мышечные волокна +
- крахмальные зерна
- запах – каловый, нерезкий
- консистенция – кашицеобразный (у детей раннего возраста), оформленный
- цвет – зависит от вида принимаемой пищи
- слизи, гноя, крови нет
- мышечные волокна до +
- нейтральный жир +
- жирные кислоты +/-
- с калом должно выделяться не более 10% от жира, введенного с пищей
- детрит ++
- мыла +/-
- неперевариваемая клетчатка от + до ++
- перевариваемая –
- крахмал –
- иодофильные бактерии –
- слизь +
- лейкоциты 0-4 в п/зр.
- эритроциты –
- эпителий цилиндрический +
- простейшие –
- яйца глистов –
ПРИЛОЖЕНИЕ №5.
МЕТОДИКА АНТРОПОМЕТРИЧЕСКИХ ИССЛЕДОВАНИЙ
Антропометрические исследования должны проводиться в первой половине дня, в помещении с температурой воздуха, оптимальной для конкретной возрастной группы, и с естественным освещением. Инструментарий для этих исследований должен быть стандартизованным и подвергаться дезинфекции.
Измерение длины тела у детей первого года жизни производят с помощью специального ростомера в виде доски длиной 80см и шириной 40см. На его боковой стороне нанесена сантиметровая шкала, вдоль которой скользит подвижная поперечная планка.
Ребенка укладывают на ростомер на спину так, чтобы его голова плотно прилегала к неподвижной поперечной планке ростомера. Помощник фиксирует голову ребенка в положении, при котором наружный край глазницы и козелок уха находятся в одной вертикальной плоскости. Легким надавливанием на колени распрямляют ноги и плотно подводят под пятки подвижную планку ростомера. Расстояние между подвижной и неподвижной планками соответствует длине тела ребенка.
Измерение длины тела ребенка старше 3 лет производят с помощью вертикального ростомера с откидной скамейкой. На стойке ростомера нанесены 2 шкалы. Ребенка ставят ногами на площадку ростомера спиной к шкале. Его тело должно быть выпрямлено, руки свободно опущены, колени разогнуты, стопы плотно сдвинуты. При правильной установке ребенка пятки, ягодицы, межлопаточная область и затылок должны касаться вертикальной стойки ростомера. Голову устанавливают в положении, при котором наружный край глазницы и верхний край козелка уха находятся в одной горизонтальной плоскости. Подвижную планку подводят к голове без надавливания. Отсчет длины тела ведут по шкале справа.
Измерение длины тела детей от 1 года до 3 лет производят тем же ростомером, по тем же правилам, только ребенка устанавливают не на нижнюю площадку, а на откидную скамейку и отсчет длины тела ведут по шкале слева. Измерение проводится с точностью до 0,5см.
Измерение окружностей проводят с использованием сантиметровой ленты. Необходимо следить, чтобы лента плотно прилегала к мягким тканям, а считываемый результат находился перед глазами медработника. Измерение окружности грудной клетки проводят у грудных детей в положении лежа, у старших детей - стоя. Ребенок должен находиться в состоянии покоя, руки опущены. Начало сантиметровой ленты должно находится в левой руке со стороны подмышки, сзади лента проводится под углом лопаток, а спереди - по нижнему краю ареолы соска. У девочек с развитыми грудными железами лента спереди проводится по четвертому ребру над грудными железами в месте перехода кожи с грудной клетки на железу.
Измерение окружности головы проводят сантиметровой лентой, располагая её сзади на затылочном бугре, спереди по надбровным дугам.
Измерение окружности плеча проводят при расслабленной мускулатуре руки на границе верхней и средней трети плеча, располагая сантиметровую ленту перпендикулярно длиннику плечевой кости.
Измерение окружности бедра проводят в положении лежа при расслабленной мускулатуре ноги, располагая сантиметровую ленту под ягодичной складкой, перпендикулярно длиннику бедренной кости.
Измерение окружности голени проводят также в положении лежа при расслабленной мускулатуре ноги, располагая сантиметровую ленту в области наибольшего развития икроножной мышцы.
Список использованных источников
1 Чернышов, В.Н. Поликлиническая педиатрия: учебное пособие для студентов педиатрических факультетов медицинских вузов / В.Н. Чернышов, А.А. Сависько, А.А. Лебеденко, М.С. Касьян, Т.Б. Козырева, В.Д. Павленко, Т.Д. Тараканова, Л.С. Щербак, С.Г. Гончаров. – М.: ФГОУ «ВУНМЦ Росздрава», 2007.- 448 с.
2 Макарова, В.И. Руководство по клиническому исследованию ребенка: учебное пособие для студентов медицинских вузов / В.И. Макарова, Л.В. Титова, М.А. Калинин, Л.И. Меньшикова, И.В. Бабикова, Н.И. Кондакова, В.А. Плаксин, А.И. Макаров. – издание 2, исправленное и дополненное.- Архангельск: СГМУ, 2002.- 278 с.
3 Дроздов, А.А. Пропедевтика детских болезней: учебное пособие / А.А. Дроздов, Г.И. Дядя, О.В. Осипова. – М.: Эксмо, 2007.- 352 с. – (Полный курс за 3 дня).
4 Соколова, Н.Г. Педиатрия для фельдшера: учебное пособие для студентов средних медицинских учреждений / Н.Г. Соколова, В.Д. Тульчинская. - Ростов н/Д: Феникс, 2001.- 448 с.
5 Воронцов, И.М. Пропедевтика детских болезней: учебник для студентов медицинских институтов / И.М. Воронцов, А.В. Мазурин. - М.: Фолиант, 2009.- 1008 с.
6 Юрьев, В.В. Пропедевтика детских болезней. Практикум: учебное пособие для студентов медицинских вузов / В.В. Юрьев, Е.И. Алешина, Н.Н. Воронович, В.И. Пуринь, А.Я. Пучкова, М.М. Хомич, М.В. Эрман. – СПб: Питер, 2003.- 352 с.: илл.
Список сокращений и условных обозначений
МАР |
– малые аномалии развития |
БР |
– большой родничок |
ММ |
– миллиметры |
СМ |
– сантиметры |
ФР |
– физическое развитие |
САД |
– систолическое артериальное давление |
ДАД |
– диастолическое артериальное давление |
СОЭ |
– скорость оседания эритроцитов |
Нв |
– гемоглобин |
АЛТ |
– аланинтрансфераза |
АСТ |
– аспарагинтрансфераза |
ОАК |
– общий анализ крови |
ОАМ |
– общий анализ мочи |
г |
– грамм |
кг |
– килограмм |
УЗИ |
– ультразвуковое исследование |
ФАП |
– фельдшерско – акушерский пункт |
ЦНС |
– центральная нервная система |
ЧСС |
– частота сердечных сокращений |
