
Введение в диагностику:
симптом, синдром, диагноз
Диагностика (греч. diagnosticos — способный распознавать) — раздел клинической медицины, изучающий содержание, методы и средства распознавания болезней и состояния больных для принятия соответствующих лечебных и профилактических мероприятий.
Термином «диагностика» обычно обозначают весь процесс постановки диагноза, который состоит из обследования больного, наблюдения за течением болезни и рассуждений по определению болезни и состояния больного.
Диагностический процесс носит творческий характер, поскольку клиническая картина заболеваний отличается великим множеством различных комбинаций симптомов, с одной стороны, и разнообразнейшим характером индивидуальных особенностей у больных, их неодинаковой реакцией на болезнь. Поэтому очень важно в этом процессе правильно осмыслить полученные данные, вдумчиво сочетать их анализ и синтез. Процесс диагностики усложняется наличием множества эмоционально-психологических, юридических, этических и других факторов, воздействующих как на больного, так и на врача.
Объект познания в клинической медицине — человек — является очень сложным биологическим объектом, относящимся не только к самой высокой форме движения материи, но и к самой высшей и сложной социальной форме, в человеке сочетаются все известные науке материальные процессы — физические, химические, биологические, социальные. Таким образом, больной человек не только объект, но и субъект познания, является общественным существом и поэтому в диагностике тесно переплетается субъективное и объективное, и это сочетание более сложно, чем в любой другой области познания.
В процессе диагностики важно умение не только обнаруживать различные патологические изменения, но и понимать их значение в совокупности как между собой, так и с учетом динамически меняющейся со временем картины болезни, индивидуальных особенностей организма заболевшего, возникших осложнений и других моментов.
Диагностика состоит из 3-х основных разделов: 1) семиотики, 2) методов диагностического обследования больного или диагностической техники, 3) методологических основ, определяющих теорию и методы диагноза. Эти разделы соответствуют этапам диагностического процесса.
Распознавание болезни возможно только через посредство ее проявлений, поэтому развитие диагностики тесно связано с наблюдением и изучением симптомов заболевания. Семиотика или семиология — это учение о симптомах или признаках болезни и их диагностическом значении. В задачу семиотики входит всесторонняя информативная оценка симптомов в диагностическом плане.
Симптом болезни (греч. symptome - признак) - это статистически значимое отклонение того или иного показателя жизнедеятельности организма от его нормальных значений или возникновение качественно нового, не свойственного здоровому организму явления.
В зависимости от способов выявления все симптомы разделяют на субъективные и объективные, явные и скрытые. В зависимости от диагностической значимости симптомы бывают неспецифические (факультативные), специфические (абсолютные, патогномоничные).
Объект — это то, на что воздействуют, субъект — это тот, кто воздействует. Объективное — то, что не зависит от субъекта, субъективное — то, что зависит от субъекта. В клинической практике к субъективным симптомам принято относить все жалобы и ощущения больного, которые он так или иначе связывает со своим заболеванием, к объективным — те симптомы, которые врач обнаруживает посредством своих личных впечатлений. Однако ощущения и больного, и врача — все это субъективные образы объективного мира. Повышенная эмоциональность больного подчас приводит к невольному искажению его внутренних ощущений, что сказывается на характере жалоб. С другой стороны, невнимательность врача или излишняя увлеченность одной из теорий может приводить к недостаточному выявлению и неправильной оценке симптомов. Деление симптомов на объективные и субъективные весьма относительно, поскольку любое человеческое отражение и восприятие осуществляется или непосредственно органами чувств, или опосредованно через инструменты и приборы и всегда является одновременно и субъективным и объективным, причем даже оценка показаний приборов, особенно визуализирующих, не может полностью освободиться от субъективизма. Любое ощущение является субъективным образом объективной реальности и вопрос может идти лишь о степени субъективности симптома. При субъективном обследовании врач в определенной степени выясняет и объективное состояние больного, а используя такие объективные методы исследования, как пальпация, перкуссия, аускультация, врач оценивает их довольно субъективно. Свидетельством этого являются различные врачебные мнения у постели больного. Высоко объективными симптомами являются измеряемые величины (пульс, давление, температура, параметры морфологии и биохимии крови), а также симптомы выявляемые методами визуализации (рентген, томография, УЗИ, эндоскопия, патоморфология).
Явными симптомами называют те, которые обнаруживаются непосредственно органами чувств врача, а скрытыми — те, которые выявляются лишь с помощью лабораторно-инструментальных методов исследования.
Диагностическая ценность различных симптомов заболевания неодинакова. Существуют симптомы «решающие», «патогномоничиые» или «абсолютные» и симптомы «факультативные» или «опорные».
Абсолютные симптомы встречаются только при одном заболевании и не встречаются при других, являясь патогномоничными для определенного заболевания. Так, например, гиперемия в виде «контурной карты» встречается только при рожистом воспалении, а характерный карбункул — лишь при кожной форме сибирской язвы.
Факультативные или опорные симптомы встречаются при нескольких заболеваниях. Так, например, стул с кровью может наблюдаться при дизентерии, амебиазе, сальмонеллезе, раке и туберкулезе кишечника, отравлении ртутью, уремии, а ригидность мышц затылка и положительный симптом Кернига — при раздражении мозговых оболочек различной природы – кровью, воспалительным процессом.
При постановке диагноза рекомендуют в первую очередь учитывать достоверные симптомы. Большое значение для диагностики имеет наличие двух или трех решающих симптомов. Но если не обнаруживаются решающие симптомы, приходится внимательно изучать и менее значительные симптомы, тщательно их анализировать, следить за появлением новых и динамикой уже имевшихся симптомов.
На разных этапах заболевания симптомы могут изменяться, приобретать новое значение, но чем больше их будет и чем конкретнее и выраженнее они будут, тем большими будут диагностические возможности врача. Так, боль при аппендиците локализуется сначала в эпигастрии, а через несколько часов спускается в правую подвздошную область. Затем боль может стихнуть, что говорит о некрозе тканей червеобразного отростка, и наконец боль охватывает весь живот при развитии перитонита. Каждый лишний симптом облегчает диагностику, иногда всего лишь один симптом, подмеченный знающим и опытным врачом, уже решает диагноз. Так начало боли в правом подреберье перед клиникой кишечной непроходимости может направить диагностический поиск в направлении желчнокаменной природы кишечной непроходимости.
Основным критерием диагностической ценности всякого симптома является его специфичность. Большинство симптомов лишь относительно специфично или мало специфично, но их достоверность увеличивается, когда обнаруживается два и более симптомов, патогенетически связанных между собой. Число патогномоничных симптомов ограничено, поэтому в диагностике большинства заболеваний обычно ориентируются на совокупность специфических и неспецифических симптомов, составляющих характерную картину болезни. Особое диагностическое значение имеет устойчиво наблюдаемая совокупность патогенетически связанных симптомов, определяемая как синдром.
Синдромы (греч. syndrome — стечение, скопление, бег вместе) в зависимости от соответствия симптомов морфологическим или функциональным изменениям подразделяют на анатомические и функциональные. К первым, например, можно отнести пневмоторакс и гепатолиенальный синдром, ко вторым — уремию, полиорганную недостаточность.
В современной медицине описано около 1500 синдромов, а по сообщению ВОЗ, количество болезней и синдромов в настоящее время достигает 20 тысяч. Синдром — это еще не конкретное заболевание, так как он может быть связан с различными заболеваниями. Например, такой синдром, как желтуха встречается при гепатите, холедохолитиазе, массивном гемолизе, опухоли головки поджелудочной железы и т. д.
В диагностике получил определенное распространение термин «симптомокомплекс». Два или больше самых постоянных и характерных для данного заболевания синдромов определяют симптомокомплекс. Например, наличие при столбняке судорожного и вегетативного синдромов.
Диагноз (греч. diagnosis — определение, различение, распознавание) — медицинское заключение о патологическом состоянии здоровья обследуемого, об имеющемся заболевании (травме) или о причине смерти, выраженное в терминах, предусмотренных принятыми классификациями и номенклатурой болезней. Содержанием диагноза могут быть также особые физиологические состояния организма, например беременность, климакс и др., а также заключение об эпидемическом очаге. С точки зрения теории познания диагноз — это субъективное отражение объективно существующей истины; диагностика — это процесс познания объективной истины.
Установление диагноза болезни является заключительной частью процесса диагностики, но лишь на каком-либо этапе или по завершении целенаправленного обследования больного. Диагностика не прекращается и после установления диагноза, так как диагноз может быть уточнен и изменен при получении дополнительных данных. Правильность, своевременность и обоснованность диагноза в каждом случае заболевания отражается в таких медицинских документах как история болезни, амбулаторная и диспансерные карты. В зависимости от целей диагностики, а также характера обследуемого объекта и применяемых диагностических методов различают следующие основные виды диагноза: клинический (прижизненный), патологоанатомический, эпидемиологический и судебно-медицинский.
Клинический диагноз.
Существуют различные классификации диагнозов.
1. По этапам построения: а) предварительный, б) клинический, в) окончательный или развернутый.
2. По характеру и содержанию: а) анатомический, морфологический, патологоанатомический; б) патофизиологический или функциональный; в) патогенетический; г) нозологический.
3. По способу построения и обоснования: а) прямой, б) дифференциальный, в) путем наблюдения, г) по лечебному эффекту.
4. По времени выявления: а) доклинический, б) ранний, в) поздний, г) ретроспективный, д) посмертный.
5. По степени достоверности: а) ориентировочный, б) предварительный, в) окончательный, г) «под вопросом».
В диагнозе болезни отражается не только название нозологической формы в соответствии с международной классификацией болезней, но и по возможности этиология болезни, ее патогенез, патологоанатомические изменения, характер и степень нарушений деятельности отдельных физиологических систем. Таким образом, в диагнозе болезни стремятся по мере возможности отразить этиологический, патогенетический, морфологический и функциональный компоненты.
Однако в диагнозе обычно не все его компоненты выражены в одинаковой степени. В отношении некоторых болезней нельзя уверенно говорить о этиологии - вообще (злокачественные опухоли) или в конкретном случае (неинфекционный гепатит). Много заболеваний еще не имеет доказанных или во всяком случае видимых анатомических изменений органов (шизофрения). Далеко не все заболевания сопровождаются нарушением функции (доброкачественные опухоли).
Этиологический компонент характеризует причины нозологической формы болезни. Указание в диагнозе на природу болезни не только желательно, но в ряде случаев необходимо, так как дает возможность определить врачебную тактику, как в отношении лечебных, так и профилактических мероприятий. Так, диагноз «лихорадка неясного генеза» недостаточен для проведения специфического лечения, тогда как диагноз «острая пневмония» позволяет определить основной объем лечебных, профилактических и противоэпидемических мероприятий, а дальнейшее уточнение этиологии и выделение соответствующего возбудителя (например, «острая госпитальная колибациллярная пневмония») с последующим определением его чувствительности к антибиотикам, дает возможность применить наиболее эффективное лечение.
Патогенетический компонент характеризует особенности патогенеза болезни и ее осложнений. Обычно патогенетическая характеристика применяется или для определения качественных особенностей заболевания (например, «паренхиматозная желтуха», «механическая желтуха»), или для указания связи между патологическими состояниями, отраженными в диагнозе (например, «посттравматический панкреатит», «слоновость, хроническая рецидивирующая рожа нижних конечностей») .
Морфологический компонент характеризует сущность и локализацию основных патологоанатомических изменений в органах и тканях при данном заболевании или его осложнениях (например «гнойная рана передней поверхности средней трети правого предплечья»).
Функциональный компонент говорит о связанных с болезнью нарушениях важнейших физиологических функций, отражая в первую очередь полуколичественную характеристику функциональной недостаточности по степеням, что имеет определенное значение для лечения, экспертизы трудоспособности больных и прогнозирования болезни (например «туберкулезный коксит, постартритическая стадия, функциональная недостаточность сустава II степени».
По способу построения и обоснования выделяют два вида диагноза: прямой и дифференциальный диагноз. Суть прямого или обоснованного диагноза состоит в том, что врач, собрав все типичные или патогномоничные симптомы, рассматривает их с точки зрения лишь одного, предполагаемого заболевания, тогда как сущность дифференциального диагноза заключается в том, что из ряда различных заболеваний (так называемого дифференциально-диагностического ряда), имеющих много общих симптомов, после установления различий исключается то или иное, заболевание. Дифференциальная диагностика состоит в сравнении данной конкретной клинической картины с рядом других абстрактных клинических картин с целью идентификации с одной из них и исключения остальных. Например причиной гангрены ноги может быть атеросклероз сосудов ног, облитерирующий эндартериит или сахарный диабет. Установление этиологического компонента диагноза предполагает сравнение клиники заболевания у конкретного человека с абстрактными картинами данных заболеваний и нахождение подтверждений и опровержений для каждого из диагнозов.
Противопоставлять прямой и дифференциальный диагнозы нельзя, так как они по существу дополняют друг друга. В сознании врача осмысливаются последовательно разные этапы построения диагноза. На практике врач использует эти два этапа мышления параллельно, хотя в отдельные периоды преобладает мышление по дифференциальному диагнозу, в другие — по обоснованному диагнозу.
Предварительный и ориентировочный диагнозы ставятся при первоначальном обследовании больного, когда достоверность распознавания основного заболевания еще сомнительна, главным образом, из-за недостатка сведений о нем. Также такие диагнозы могут быть поставлены фельдшером или врачом иной специальности. Степень его обоснованности может быть различной, важно то, что он определяет объем последующего диагностического обследования и начальную терапевтическую тактику. Такой диагноз может быть сформулирован в виде синдрома: «острый живот», «острая задержка мочи», «острый коронарный синдром». На этом этапе возможны такие ошибки как гиподиагностика – недооценка тяжести, распространенности заболевания, а также постановка более «легкого» диагноза, чем есть на самом деле, а также гипердиагностика – наоборот – переоценка тяжести заболевания, постановка более серьезного диагноза. Относительно первой можно сказать, что она однозначно отрицательна для больного, который не получит должного объема исследования и лечения. Гипердиагностика казалось бы, в плане прогноза более благоприятна, так как диагноз активно уточняется, а лечение проводится, но нельзя забывать, что она приведет к осуществлению ненужных лечебных и диагностических процедур, со своими осложнениями, неудобствами и материальными затратами, а в хирургии может привести к необоснованному оперативному вмешательству (лапаротомия в связи с подозрением на прободную язву при панкреатите, не требующем оперативного лечения).
Клинический диагноз обосновывается и утверждается на основании продолжающёгося наблюдения и обследования, как клинического, так и лабораторного и инструментального, анализа и синтеза многих симптомов болезни, а также проведенного дифференциального диагноза. Этот диагноз должен быть сформулирован в течение 3-х дней от начала обследования больного.
Окончательный (заключительный) диагноз ставится на основании повторных клинических обследований и лечения больного, при завершении обследования больного или в связи с его убытием или смертью. Этот диагноз следует рассматривать как неизменяемый; он может оказаться ошибочным, о чем свидетельствуют, например, случаи расхождения клинического и патологоанатомического диагноза.
Каким же требованиям должен отвечать диагноз? Он должен быть четко и конкретно сформулированным, быть ранним и точным, должен отражать динамику развития основного заболевания и его осложнений, характер и этиологию болезни, локализацию патологического процесса, стадию, фазу или форму заболевания. Абсолютной истины, как и абсолютно достоверного диагноза, не существует, поэтому в каждый данный момент необходима такая степень точности диагноза, которая должна настолько точно отражать заболевание и состояние больного, чтобы явиться основанием для эффективных практических врачебных действий. Иногда увлечение диагностикой совершенно излишне, так при выявлении крови в животе или картины распространенного перитонита не следует терять время на выяснение источника кровотечения или перитонита, необходимо выполнить операцию, которая явится одновременно и диагностической процедурой.
В диагнозе, согласно существующим правилам (приложение 7 к приказу МЗ СССР № 4 от 3/1-1952 г.), последовательно указываются: основное заболевание, осложнение основного заболевания и, наконец, сопутствующие болезни.
Основным считается заболевание, которое послужило причиной обращения за медицинской помощью, госпитализации или смерти. Осложнением основного заболевания называют патологические процессы, патогенетически связанные с основным заболеванием, но формирующие, отличные от него клинические синдромы, анатомические и функциональные изменения. Сопутствующими заболеваниями называют болезни, имеющиеся у больного, но не связанные с основным заболеванием этиологически и патогенетически, и имеющие иную номенклатурную рубрификацию. Например: основной: Перфоративная язва желудка осложнение: Распространенный гнойный перитонит. сопутствующий: Ишемическая болезнь сердца: стенокардия напряжения функциональный класс III, гипертоническая болезнь II ст.
Соотношение нескольких болезней может в клиническом диагнозе определяться и такими понятиями, как «конкурирующие заболевания», «сочетанные заболевания», «фоновое заболевание». Конкурирующими являются взаимонезависимые заболевания, в одинаковой мере угрожающие жизни больного, например, при одновременном развитии у больного инфаркта миокарда и прободной язвы желудка в качестве основных выступают конкурирующие заболевания: инфаркт миокарда и прободная язва желудка. К сочетанным относят заболевания, которые, взятые в отдельности, не угрожают жизни больного, но вследствие совокупности осложнений могут привести к летальному исходу, например от почечной недостаточности у больного с диабетической нефропатией и хроническим пиелонефритом. Фоновым считают заболевание, которое сыграло существенную роль в возникновении и неблагоприятном течении основного, рассматриваемого по отношению к фоновому как вторая болезнь. К фоновым заболеваниям относят, например сахарный диабет при туберкулезе и гнойных процессах. Надо учитывать, что по отношению к своим осложнениям эти же болезни рассматриваются не как фоновые заболевания, а как основные. Так, в качестве основного заболевания сахарный диабет выступает при развитии диабетической комы, диабетической гангрены нижних конечностей и почечной недостаточности вследствие диабетической нефропатии.
Важно, чтобы диагноз был ранним (diagnosis praecox), сформулированным еще в доклинической стадии или при начальных симптомах болезни, что позволяет применять необходимое лечение в начале заболевания, до развития осложнений, а также своевременно провести профилактические мероприятия в случае инфекционного заболевания. В отличие от раннего, поздний или запоздалый диагноз устанавливается в разгаре болезни или еще позже. В ранней диагностике ведущее значение имеет диспансерное наблюдение и обследование здоровых лиц и лиц из групп риска по определенным заболеваниям.
В ряде случаев диагноз устанавливается только после длительного наблюдения — ретроспективный диагноз. Существуют еще диагнозы по анализу проведенного лечения (diagnosis ex juvantibus) или только на основании данных патологоанатомического вскрытия (посмертный диагноз). Способ диагностики «ех juvantibus» в настоящее время в значительной мере утратил свое значение, чему способствовало совершенствование диагностических методов, а также внедрение в клиническую практику антибиотиков широкого спектра действия, оказывающих влияние на многих возбудителей болезней. Диагноз по лечебному эффекту — это своеобразный диагностический эксперимент, что, конечно, не желательно. Следует учитывать, что улучшение состояния больного может наступить и не в результате применения лекарственных препаратов. Нельзя также не учитывать и того, что каждый человек болеет по-своему и реакция на лечение индивидуальна. Поэтому самостоятельная диагностика по методу ex juvantibus является одним из наименее желательных способов дифференциальной диагностики. Тем не менее, получаемая в процессе лечения информация о течении заболевания всегда оценивается врачом и является критерием правильности поставленного диагноза.
По степени обоснованности различают обоснованный и гипотетический или «под вопросом» (diagnosis probabilis) диагнозы. Если обоснованный диагноз часто выступает как окончательный, то гипотетический — как предварительный.
Патологоанатомический диагноз устанавливается патологоанатомом на основании обнаруженных морфологических изменений после смерти больного. Он также основан на нозологическом принципе и включает в себя основное заболевание, осложнения и сопутствующие заболевания.
Эпидемиологический диагноз — это заключение о причинах и особенностях возникновения эпидемического очага, характеристике типа эпидемии с указанием пораженных контингентов населения.
Судебно-медицинский диагноз — заключение о сущности повреждения или заболевания, о состоянии обследуемого или о причине смерти, составленное на основании судебно-медицинской экспертизы.
5. Контрольные вопросы
1. Что такое диагностика?
2. Что такое симптом?
3. Классификация симптомов.
4. Что такое синдром, в чем его отличие от симптома и симптомокомплекса?
5. Что такое диагноз?
6. Классификация диагноза.
7. Какие компоненты присутствуют в диагнозе?
8. Дифференциальный диагноз.
9. Что такое диагностика ex juvantibus?
10. Структура диагноза.
8. Литература
Основная:
Диагноз и диагностика в клинической медицине : Учеб. пособие / В. А. Постовит ; Ленингр. педиатр. мед. ин-т, Л. ЛПМИ, -1991, -101,[2] с.
Основы диагностики: Учебное пособие для студентов по спец. -Лечебное дело / Под ред.В. Р. Вебера. - М.: Медицина, 2008. - 752с.
Казначеев В. П. Клинический диагноз / В. П. Казначеев, А. Д. Куимов. - Новосибирск: Изд-во Новосибирского университета, 1992. - 95 с.: ил.
Дополнительная:
Кротков, Евгений Алексеевич Логика врачебной диагностики: Учебное пособие / Е. А. Кротков; МЗ УССР, Республиканский методический кабинет по высшему медицинскому образованию, Днепропетровский медицинский институт. - Днепропетровск: Б.и., 1990. - 133 с.
Пропедевтика внутренних болезней: ключевые моменты: Учебное пособие для медицинских вузов / Под ред. Ж. Д. Кобалава. - М.: ГЭОТАР-Медиа, 2008. - 400с.: ил.
Чучалин А. Г. Клиническая диагностика: Руководство для практикующих врачей / А. Г. Чучалин, Е. В. Бобков. - М.: Литтерра, 2006. - 312с.: ил.
Клиническое обследование:
опрос, осмотр, пальпация
перкуссия, аускультация
К наиболее исторически ранним методам диагностики относят сбор жалоб и анамнеза, общий осмотр больного, пальпацию, перкуссию, аускультацию.
Обследование больного начинается с выслушивания его жалоб и расспроса (interrogatio), которые являются наиболее древними диагностическими приемами. Основоположники отечественной клинической медицины придавали большое диагностическое значение жалобам больного, его рассказу о болезни и жизни. М.Я.Мудров впервые в России ввел плановый расспрос больных и историю болезни. Несмотря на кажущуюся простоту и общедоступность, метод расспроса труден, требует значительного умения и специальной подготовленности врача. Жалобы больного, его ощущения представляют собой отражение в его сознании объективных процессов, происходящих в его организме. От знаний и опыта врача зависит умение разгадать за словесными жалобами больного эти объективные процессы. Выслушивая жалобы и расспрашивая больного, врач не должен забывать, что больной является не только объектом, но и субъектом, поэтому прежде чем приступить к детальному расспросу, следует ознакомиться с личностью больного, выяснить возраст, профессию, перенесенные ранее заболевания, образ и условия жизни и т. п., что поможет лучше понять личность больного и характер заболевания.
Интеллектуальное развитие больных различно, поэтому врач должен уже в процессе обследования выработать наиболее приемлемую для данного больного манеру общения. Задаваемые вопросы должны быть четкими и понятными. Случается, что одни врачи грубы в разговоре, другие — впадают в приторно-слащавый тон, третьи — прибегают к нарочито-примитивной, псевдодемократической манере разговора с больным. Врач должен постоянно следить за тоном своей беседы с больным. Фальшивый тон не располагает больного к открытой беседе с врачом. Следует помнить, что больной во время расспроса в свою очередь изучает врача, стремится выяснить степень его компетентности и надежности. Поэтому, сочувственно выслушивая больного, врач должен суметь найти золотую середину общения, лежащую между строго объективной официальной манерой поведения и преувеличенной сентиментальной заботливостью. Оптимальным поведением врача при расспросе будет искренняя заинтересованность.
Беседу с пациентом следует вести конфиденциально. Нельзя забывать о забывчивости или отсутствии наблюдательности у больного. С другой стороны, вследствие повышенной эмоциональности, больные непреднамеренно искажают свои внутренние ощущения, их жалобы приобретают неадекватный, искаженный характер, имеют сугубо индивидуальную выраженность. Выяснение жалоб и анамнеза должно быть активным, не стоит ждать, пока больной «вспомнит» о каком-либо симптом, надо целенаправленно побуждать его память. Проводя активное выяснение жалоб больного, врач должен стремиться сохранить полную объективность и ни в коем случае не ставить вопросы больному, в формулировке которых заранее подсказывается уже определенный ответ. Встречаются и легко внушаемые больные, добивающиеся расположения врача и угодливо поддакивающие ему. Диагноз не должен быть предвзятым.
Главными жалобами считаются те, которые определяют основное заболевание, они обычно наиболее постоянны и стойки, усиливаются по мере развития заболевания. Как правило, они же имеют наибольшее субъективное значение и являются причиной обращения за медицинской помощью. Остальные сопутствующие жалобы считаются второстепенными. Выяснение жалоб не должно сводиться к их пассивному выслушиванию, врач обязан активно расспрашивать больного и, таким образом, этот процесс обследования состоит, из двух частей: пассивно-естественного рассказа больного и активно-умелого, профессионального расспроса врача. В хирургии все, что больной может продемонстрировать, также трактуется как жалоба, например – наличие раны, отека, покраснения.
После выяснения жалоб, их надо детализировать: подробно выяснить характеристики, условия возникновения и облегчения, сопутствующие явления.
Расспрос — это трудный и сложный метод обследования, для овладения которым нужно много и разносторонне работать над собой. Замечено, что чем ниже квалификация врача, тем меньше он говорит с больным. Анамнез может быть достаточно полным тогда, когда между врачом и больным устанавливается полный психологический контакт. Различным врачам больные могут по-разному рассказывать о своем заболевании. Так, например, женщины нередко по-разному рассказывают о себе и о болезни в зависимости от того врач женщина или мужчина. Чем опытнее врач, тем больше данных он получает при расспросе больного.
Анамнез (от греч. аnamnesis – воспоминание) – совокупность сведений о больном и истории его болезни, полученных путем целенаправленного расспроса больного или знающих его лиц. Различаем два основных направления в сборе анамнеза: анамнез болезни (anamnesis morbi) и анамнез жизни больного (anamnesis vitae).
Анамнез болезни подразумевает сбор данных о начале и характере течения болезни. В ходе сбора анамнеза болезни выясняются момент возникновения жалоб и их изменение с течением времени, устанавливаются возможные причины возникновения болезни, уточняются результаты проведенного обследования, методы предпринятого лечения (или самолечения), их эффективность, повод для настоящего обращения за медицинской помощью. Собирая анамнез, необходимо выявить последовательность развития тех или иных симптомов, возможное изменение их выраженности и характера по ходу развертывания патологического процесса.
Сбор анамнеза состоит из непринужденного рассказа больного о начале и развитии болезни и направленного расспроса врача, во время которого он оценивает существенное и несущественное в рассказе, одновременно наблюдая за нервно-психическим состоянием больного. Сбор анамнеза требует больше времени, чем другие виды обследования, но врач не должен экономить время на анамнезе.
Анамнез жизни включает медицинский, эпидемиологический, аллергологический, лекарственный, социальный, профессиональный, гинекологический, наследственный анамнезы и анамнез вредных привычек.
Медицинский анамнез включает сбор сведений о хронических заболеваниях, которыми страдает пациент, о заболеваниях, которые он перенес, об операциях и травмах. Важно выяснять эти моменты активно, перечисляя наиболее частые болезни, и задавая наводящие вопросы по органам.
Эпидемиологический анамнез включает сведения о перенесенных инфекционных болезнях (туберкулез, гепатит, венерические заболевания), о контакте с инфекционными и температурящими больными, о выездах из региона в течение ближайшего года.
При сборе аллергологического анамнеза выясняют наличие аллергических проявлений на препараты, запахи, пищевые продукты. Необходимо указать, в какой форме эти проявления возникают (сыпь, зуд, одышка и т.д.).
Лекарственный анамнез подразумевает сведения о препаратах, которые больной получает постоянно или получал в обозримом прошлом. Также выясняют непереносимость препаратов в любой форме.
Социальный анамнез включает сбор сведений об образе жизни, семейном положении и половой жизни, жилищных условиях, условиях питания, уровне физической активности, увлечениях, наличии домашних животных.
Профессиональный анамнез включает сведения о работе больного, профессиональных вредностях, соблюдении техники безопасности на производстве.
Гинекологический анамнез состоит из сведений о начале менструаций, их регулярности, наступлении менопаузы, способах контрацепции, количестве беременностей, абортов, родов, гормональной терапии, гинекологических заболеваниях.
Наследственный анамнез включает данные о заболеваниях родителей и причинах их смерти.
Расспрашивая о вредных привычках (курение, употребление алкоголя, наркомания), уточняют их давность, характер употребляемых средств и количественные характеристики.
Анамнез у детей (до определенного возраста), собирается путем опроса людей заботящихся о ребенке. При сборе анамнеза от больных с психическими расстройствами, существует необходимость отличить субъективный анамнез (искаженное представление самого больного о его болезни) от объективного анамнеза (реальное состояние дел, выясняемое у лиц знающих больного).
Осмотр больного (inspectio) – первый основной объективный физический метод клинического исследования, основанный на зрительном восприятии врача. В хирургии осмотр раны, поверхностного воспалительного процесса является решающим методом диагностики. Различают общий и специальный осмотр больного. Общий осмотр осуществляется во всех случаях, не зависимо от типа пациента и его жалоб. Грамотно и внимательно проведенный осмотр больного может стать основой успешной диагностики или значительно сузить круг предполагаемых заболеваний. Специальный осмотр осуществляется специалистами (гинеколог, офтальмолог) с использованием специальных инструментов.
Общий осмотр больного осуществляют в теплом, изолированном помещении с хорошим освещением (желательно дневной свет).
Осмотр больного проводят по специальному плану. В начале оценивают общее состояние больного, положение тела, общий вид (habitus), осанку, цвет кожи, выражение лица, рост, вес тела, телосложение, походку состояние кожи и видимых слизистых оболочек, волосяного покрова и ногтей, подкожно-жировой клетчатки, опорно-двигательного аппарата. Затем осматривают голову, лицо, шею, туловище, конечности, наружные половые органы, определяют состояние подкожной жировой ткани, костно-мышечной системы, а так же лимфатических узлов.
Местный осмотр предполагает последовательный детальный осмотр отдельных частей тела по определенной схеме: конечности, голова, лицо, шея, полость рта, грудная клетка, живот. При этом оценивают также характер движений частей тела. Например, отставание половины грудной клетки при дыхании будет говорить о наличии патологического содержимого – воздуха или жидкости в соответствующей плевральной полости.
Важнейшую информацию получают при осмотре поверхностно расположенного патологического образования – раны, трофической язвы, свища, гангрены, очага воспаления, ожога, отморожения, гематомы, грыжи и т.д. При этом фиксируют его размеры, глубину, форму, характер дна, стенок, количество и характер отделяемого. Часто одного осмотра местного статуса заболевания достаточно для постановки правильного диагноза, другие методы его лишь уточняют.

Рис 1. Гангрена

Рис 2. Рожистое воспаление
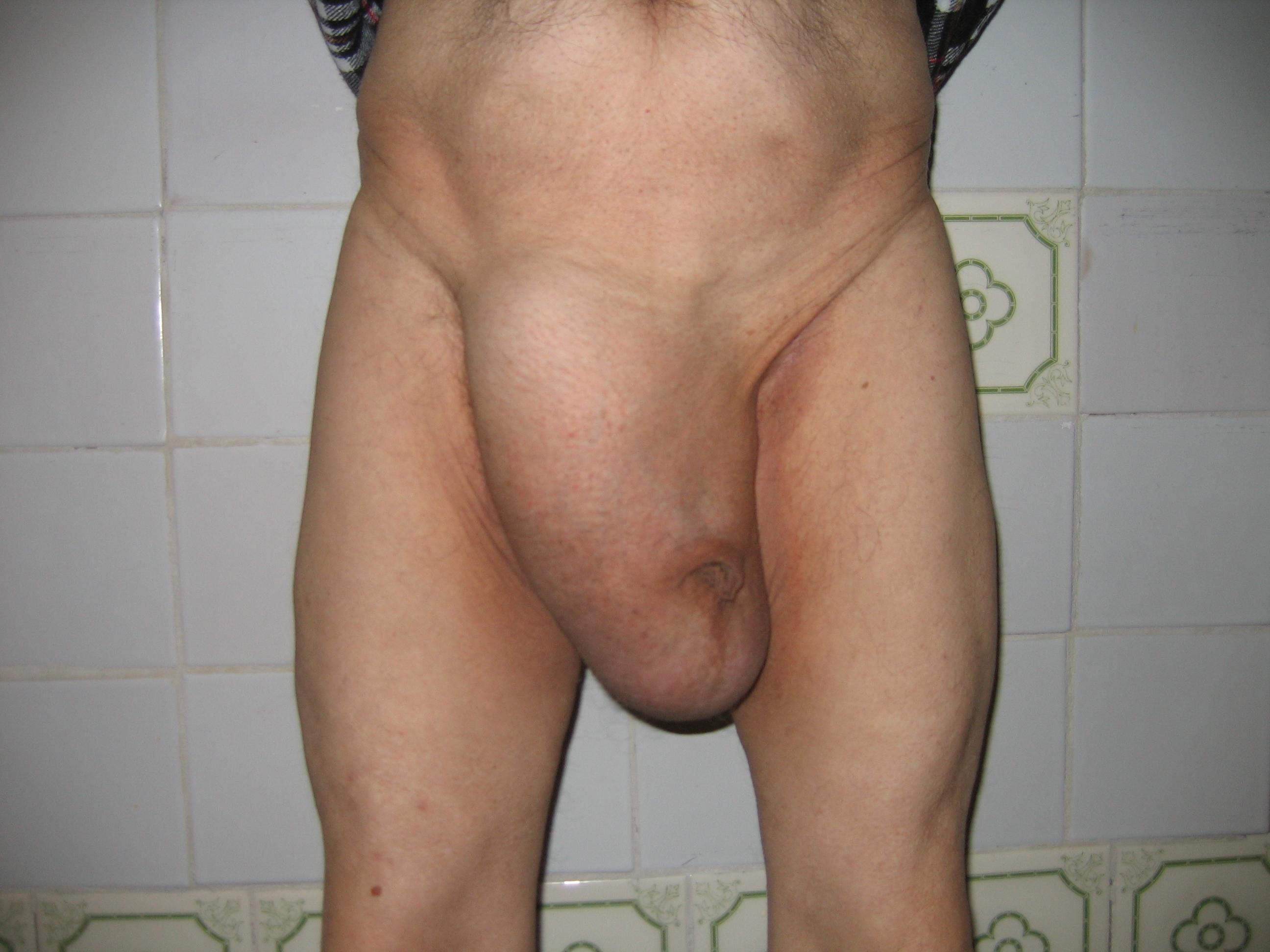
Рис 3. Пахово-мошоночная грыжа
При осмотре необходимо соблюдать следующие условия.
1. Осмотр желательно проводить при естественном дневном освещении, так как искусственные источники освещения могут изменять цветовую гамму, искажать оттенки окраски кожи и слизистых оболочек. Если осмотр производился при искусственном освещении, то его следует повторить при дневном освещении, либо при лампах дневного света.
2. Освещение пациента должно быть прямым и боковым. Для обеспечения прямого освещения пациент находится напротив его источника, а врач спиной к нему. При боковом освещении пациент и врач стоят боком к источнику света. При прямом освещении четко выявляются весь контур тела, его части и цветовые оттенки на освещенной поверхности. Боковое освещение позволяет лучше рассмотреть движения внутренних органов, отражающиеся на поверхности тела (например, дыхательные движения грудной клетки, различные пульсации, верхушечный толчок, перистальтические движения желудка и кишечника).
Туловище и грудную клетку лучше осматривать в вертикальном положении обследуемого; живот в вертикальном и горизонтальном положениях.
Пальпация (лат. рalpatio – поглаживание) – метод клинического обследования основанный на осязательном (мануальном) исследовании больного. При помощи пальпации определяют место расположения различных органов, консистенцию и эластичность тканей организма, характер движения органов, локальную температуру, болезненные участки, место локализации травмы, наличие патологических образований в различных полостях тела и др. Пальпация, наряду с осмотром, является основным методом исследования воспалительных процессов в хирургии – абсцессов, инфильтратов, флегмон. Пальпация может быть поверхностной или глубокой, причем глубокая пальпация осуществляется только после поверхностной. При системном исследовании проводят последовательную пальпацию кожных покровов, мышц и костей, грудной клетки, брюшной полости, зон скопления лимфатических узлов. Для наилучшего исследования внутренних органов применяют специальные виды пальпации: бимануальная пальпация почек, трансректальная пальпация органов малого таза, влагалищная пальпация матки и ее придатков и др.
Пальпация может производиться пальцами или всей ладонной поверхностью кисти, одной или двумя руками (бимануальная пальпация). По характеру движения пальпирующих пальцев выделяют скользящую пальпацию, которую применяют для исследования поверхностей, границ и плотности объемных образований; толчкообразную пальпацию, используемую для обнаружения жидкости в полости с податливыми стенками (например, в брюшной полости при асците, в суставной сумке по баллотированию надколенника и т.п.); проникающую пальпацию, которую проводят, вдавливая кончики пальцев в ткани какой-либо области тела, в основном с целью определения болевых точек.
Пальпацию следует проводить чистыми теплыми руками (лучше всего помыть и согреть теплой водой при больном непосредственно перед исследованием), начинать с легких касаний к коже больного, следя за его реакцией на надавливания малой силы, и лишь затем, с учетом реакции больного, проводить исследование.
Глубокой пальпации всегда предшествует поверхностная, позволяющая больному расслабиться, преодолеть страх возможного ощущения боли. При исследовании предположительно болезненных участков тела пальпацию начинают осторожно, с поглаживающих движений; больного просят немедленно сообщать о появлении болевых ощущений.
Пальпацию кожи начинают с поверхностного скольжения по ней ладонями для оценки степени ее влажности в разных участках тела. Выделение пота в подмышечных впадинах, на ладонях, стопах свидетельствует о вегетативной дисфункции разной природы. Повышенная потливость шеи и верхней половины туловища отмечается у больных с пневмонией.
Температуру кожи лба, разных участков туловища, конечностей определяют, прикладывая к этим участкам ладони или тыльную поверхность пальцев. Разницу температур на симметричных участках тела оценивают как местное ее повышение (например, над воспаленным суставом) или понижение (например, на стопе при нарушении кровоснабжения).
Для определения эластичности, упругости, толщины кожи ее собирают в складку двумя или тремя пальцами, складку слегка оттягивают и прощупывают, как бы разминая пальцами, затем отпускают; при нормальном состоянии кожи складна расправляется сразу. Для определения подкожной крепитации кончиками близко поставленных II и III пальцев попеременно надавливают на кожу в месте предполагаемой подкожной эмфиземы, при этом осязается хруст.
Пальпацию лимфатических узлов проводят в следующей последовательности: затылочные, лежащие около сосцевидных отростков височных костей, нижнечелюстные, подбородочные, шейные, надключичные, подмышечные, локтевые, паховые, подколенные. Пальпацию осуществляют, прижимая подушечками пальцев кожу над лимфатическими узлами, которую затем смещают скользящими движениями. Определяют число лимфатических узлов в каждой группе, их величину, плотность, степень спаянности между собой и с окружающими тканями, болезненность. В норме многие из перечисленных групп лимфатических узлов, особенно у взрослых, прощупать не удается. Увеличение какой-либо группы лимфатических узлов и их болезненность обычно связаны с близко расположенным очаговым воспалением или опухолевым процессом. При пальпации щитовидной железы определяют наличие в ней узлов, а также ее подвижность, болезненность.
Пальпация мышц и костей позволяет оценить состояние опорно-двигательного аппарата, выявить патологические изменения костей, например боль, патологическую смещаемость отломков и костную крепитацию при переломах костей.
Пальпацию мышц производят двумя—тремя пальцами, охватывая отдельную мышцу или группу мышц. Оценивают степень и симметричность развития мышц, их тонус при расслаблении и сокращении, болезненность. Гипотрофия и гипотония отдельных мышечных групп наблюдаются при нарушении их иннервации (например, при неврите, полиомиелите), некоторых формах миопатии: болезненность характерна для миозита.
Пальпацию грудной клетки осуществляют с целью исследования как опорно-двигательного аппарата, так и состояния легких и сердца. Можно выявить изменения объема грудной клетки, отставание одной из ее половин при дыхании (например, при плеврите, гидротораксе и др.). При этом пальпацию проводят, находясь сзади больного, который стоит или сидит; его грудную клетку плотно охватывают с боков кистями рук, растопырив пальцы так, чтобы концы первых пальцев располагались у углов лопаток, а концы остальных были приложены или максимально приближены к передней грудной стенке: больного просят вдохнуть и определяют степень расхождения I и III пальцев с каждой стороны и первых пальцев на спине. Для выявления участков измененной плотности легочной ткани пальпаторно исследуют голосовое дрожание. Его отсутствие говорит о скоплении в плевральной полости жидкости или воздуха.
В процессе пальпации сердца определяют локализацию, площадь, силу, а также ритмичность верхушечного толчка сердца, наличие или отсутствие сердечного толчка, патологические пульсации в третьем — четвертом межреберье слева от грудины (наблюдается при аневризме передней стенки левого желудочка), специфическое дрожание грудной стенки (так называемое кошачье мурлыканье), которое возникает иногда при стенозах митрального и трехстворчатого клапанов, стенозах устья аорты и легочного ствола.
Пальпация пульса на сонных, бедренных, лучевых и других артериях, а также поверхностных и глубоких вен в различных участках тела (для выявления тромбов, флебитов, варикозного расширения или болезненности вен) дает информацию о состоянии кровообращения.
Пальпацию живота применяют для определения защитного мышечного напряжения при воспалении и для исследования органов брюшной полости — желудка, печени, желчного пузыря, селезенки, петель кишечника; обнаружения внутрибрюшных опухолей, признаков кишечной непроходимости, болевых точек с целью диагностики различных болезней, шума плеска при кишечной непроходимости. Специальная техника пальпации прямой кишки используется при ректальном обследовании.
Для исследования мочеполовой системы применяют бимануальную пальпацию почек, пальпацию мочевого пузыря, яичка. Матку и ее придатки пальпируют при влагалищном или ректальном исследовании.
Перкуссия (лат. рercussion – простукивание, удар) – метод клинического обследования больного, основанный на простукивании различных частей тела, с последующей интерпретацией изменения звука получаемого при простукивании. Метод получил признание и был внедрён в медицину в начале 19 в. после работ Л.Ауэнбруггера(1761) и Ж.Н.Корвизара(1808). При простукивании различных частей тела, возникает колебание тканей организма. Эти колебания воспринимаются ухом врача в виде звуков определенной высоты. Высота звука пропорциональна плотности простукиваемой области: при перкуссии легких (ткань с низкой плотностью) возникают низкие звуки, а при простукивании сердца (плотные ткани) – высокие. Громкость звука прямо пропорциональна амплитуде колебаний, которая тем выше, чем больше сила перкуторного удара, и обычно перкуторный звук тем громче и продолжительнее, чем меньше плотность перкутируемых тканей. Чем плотнее тело, тем короче перкуторный звук. К тканям или органам малой плотности относятся те, которые содержат много воздуха. Перкуссия легких с нормальной воздушностью дает ясный, т.е. достаточно продолжительный и громкий перкуторный звук. При уменьшении воздушности легочной ткани (ателектаз, пневмония) плотность ее повышается, и перкуторный звук становится тихим и коротким или тупым. Тупой перкуторный звук получают, когда перкутируют имеющие большую плотность кости, мышцы, жидкости в полостях, такие органы, как печень, сердце, селезенка.
При перкуссии относительно крупных полостей, заполненных воздухом (желудок, или петля кишки, скопление воздуха в плевральной полости), возникает гармонический музыкальный звук, в котором доминирует основной тон. Этот звук похож на звук при ударе в барабан, поэтому его называют тимпаническим перкуторным звуком.
Таким образом, при перкуссии разных участков тела здорового человека можно получить три основных варианта перкуторного звука: ясный, тупой и тимпанический.
В зависимости от способа простукивания различают прямую, или непосредственную, и опосредованную перкуссию. Непосредственная перкуссия производится ударами кончиков пальцев по поверхности исследуемого тела, при опосредованной перкуссии удары пальцем или молоточком наносятся по наложенному на тело другому пальцу или плессиметру — специальной пластинке из металла, дерева, пластмассы или кости.
Существует также метод аускультаторной перкуссии. Он заключается в выслушивании перкуторного звука стетоскопом, который устанавливают на противоположной перкутируемому органу стороне грудной клетки (при исследовании легких) или над перкутируемым органом (при исследовании печени, желудка, сердца) в месте его прилегания к брюшной или грудной стенке. Слабые перкуторные удары (или штриховые движения по коже подушечкой пальца) наносят по телу от места соприкосновения с ним стетоскопа в направлении к краю исследуемого органа. Пока перкуторные удары производят в пределах органа, перкуторный звук слышен ясно, как только перкуссия выходит за пределы органа, звук резко заглушается или исчезает.
Различают перкуссию топографическую (определение границ органа) и сравнительную, которой выявляют изменения в органе.
При топографической перкуссии определяют границы и размеры органа (сердца, легких, печени, селезенки), наличие полости или очага уплотнения в легких, жидкости или воздуха в брюшной или плевральной полостях. С ее помощью устанавливают границу перехода одного звука в другой. Так, о границе относительной тупости сердца судят по переходу ясного легочного звука в притупленный, а об абсолютной тупости — по переходу притупленного звука в тупой. При перкуссии постукивания производят обычно от ясного перкуторного звука к тупому, нанося слабые или средней силы удары. Также можно определять границы легких, селезенки и печени. В любом случае должен присутствовать контраст звука. Определить границы отдельной мышцы или петли кишки или жидкостного образования в толще мышц, нельзя так как окружающие образования звучат также.
Сравнительную перкуссию производят, нанося одинаковые по силе перкуторные удары в строго симметричные участки исследуемой области. Чаще сравнительную перкуссию применяют при исследовании легких, определяя характер перкуторного звука в симметричных участках задней и боковых поверхностей грудной клетки. Сравнительную перкуссию следует проводить строго на симметричных участках грудной клетки. При этом сравнивают полученный на данном участке перкуторный звук с таковым на симметричном участке другой половины грудной клетки (о патологических изменениях свидетельствует не столько характер перкуторного звука, сколько различие его на симметричных участках грудной клетки). Разница между перкуторными звуками лучше улавливается, если сначала слышен нормальный, а затем измененный звук. Поэтому прежде надо перкутировать на здоровой, а потом на больной стороне грудной клетки. Повышение звука свидетельствует о повышении содержания воздуха, что происходит при эмфиземе легких или пневмотораксе, понижение говорит об увеличении содержания жидкости, что мы видим при гемотораксе, эмпиеме плевры, гидротораксе, пневмонии.
При проведении перкуссии надо соблюдать следующие правила.
Руки врача должны быть теплыми.
В помещении, где проводится перкуссия, должно быть тепло. Больной должен находиться в удобном положении (лучше всего в положении сидя или стоя, за исключением случаев, когда тяжесть его состояния не позволяет этого).
При перкуссии задней поверхности грудной клетки голова больного должна быть слегка наклонена вперед, а руки скрещены на груди.
Для получения чистого перкуторного звука при перкуссии необходимо придерживаться определенной техники исполнения.
В качестве плессиметра следует использовать 2-й или 3-й палец левой руки.
Перкуторные удары надо наносить мякотью концевой фаланги 2-го или 3-го пальца правой руки по средней фаланге или по сочленению между концевой и средней фалангой пальца-плессиметра.
Палец-плессиметр должен плотно прилегать к перкутируемой поверхности на всем протяжении.
Перкуторные удары должны наноситься строго перперпендикулярно к поверхности пальца-плессиметра.
Перкуторный удар должен наноситься только движением кисти в лучезапястном суставе и быть коротким, отрывистым, одинаковой силы.
При проведении топографической перкуссии палец-плессиметр надо ставить параллельно границе органа и отметку ее делать по краю плессиметра (пальца), обращенного к более громкому звуку (если перкутировать от более громкого звука к более тихому).
Аускультация (лат. аuscultare – слушать, выслушивать) – метод клинической диагностики в основе которого лежит выслушивание и интерпретация звуков, образующихся при работе внутренних органов. Аускультация может быть прямой (если врач прикладывает ухо к поверхности тела больного) и непрямой (с использованием различных инструментов проводящих и усиливающих звук – стетоскоп). В норме работа внутренних органов сопровождается характерными звуками. При вовлечении внутренних органов в тот или иной патологический процесс, звуки сопровождающие их функционирование изменяются. Улавливание и интерпретация этих звуков и составляет принцип аускультации. Так, например, при различных поражениях легких и бронхов возникают хрипы, при поражении клапанов сердца возникают различные шумы по характеру которых можно предположить конкретный тип заболевания, при патологии органов живота изменяется характер кишечных перистальтических шумов. Отсутствие звуков также несет диагностическую информацию: при отсутствии звуков дыхания можно заключить о наличии скопления жидкости или газа в плевральной полости, при отсутствии звуков перистальтики о торможении двигательной функции кишки – ее парезе.
Аускультация предложена Лаэннеком в 1816 г.; он же изобрел первый прибор для аускультации — стетоскоп, описал и дал название основным аускультативным феноменам.
Современные стетофонендоскопы, позволяют определять разные по частоте аускультативные признаки. Для выслушивания высокочастотных признаков используют фонендоскопическую головку прибора (с мембраной). При использовании стетоскопической головки (или стетоскопа) необходимо следить, чтобы воронка плотно всей окружностью была прижата к коже больного, так как аускультация возможна лишь при герметизации объема (воздух в воронке и звукопроводе).
Физикальные методы обследования больных сохранили свое значение и в настоящее время, несмотря на то, что они уже исчерпали свои возможности в отношении установления новых научных фактов. Развитие науки и медицинской техники дало возможность простые физикальные методы обследования усилить и дополнить новыми инструментами и приборами, что значительно повысило уровень диагностики. Но и сейчас главным методом диагностики является клинический метод, сущность которого заключается в непосредственном обследовании больного с помощью органов чувств врача и некоторых простейших приборов, увеличивающих разрешающую способность органов чувств.
Если врач не владеет клиническим методом, то он не может считаться практическим врачом. Хотя физикальные методы (осмотр, пальпация, перкуссия, аускультация) и относят к простейшим методам, но термин «простейшие методы» надо понимать с учетом того, что эти методы одновременно простые и сложные: простые — потому, что не требуют сложной аппаратуры, но сложные — ибо овладение ими требует длительной и серьезной тренировки. Физикальные методы подчас дают больше сведений, чем инструментальные. Симптомы заболевания, выявляемые с помощью клинического метода, являются тем первичным фактическим материалом, на основании которого строится диагноз. Первым условием эффективного применения клинических методов исследования является технически правильное владение ими, вторым — строго объективное применение их и третье — полнота обследования больного «с головы до пят» даже тогда, когда диагноз якобы ясен с первого взгляда.
При клиническом обследовании больного шире всего используется зрение, с помощью которого осуществляется осмотр. Зрительные раздражения имеют очень низкий порог, ввиду чего даже очень малое раздражение уже способно вызвать зрительные восприятия, которые вследствие незначительного разностного порога, дают возможность человеческому глазу различать нарастание или уменьшение светового раздражения на весьма небольшую величину. Перкуссия и аускультация основаны на слуховых восприятиях, пальпация и частично непосредственная перкуссия — на осязании.
Большинство симптомов, выявляемых с помощью зрения, как-то цвет кожи, телосложение, грубые изменения скелета, высыпания на коже и слизистых, выражение лица, блеск глаз и многие другие относятся к категории достоверных признаков. Второе место по достоверности, после симптомов, обнаруживаемых зрительно, занимают симптомы, выявляемые методом пальпации с помощью осязания, особенно при обследовании лимфатического и опорно-двигательного аппарата, пульса, органов брюшной полости и др. Следует заметить, что осязательные способности пальцев рук у различных врачей не одинаковы, что зависит как от врожденных особенностей, так и от приобретенного опыта. Данные перкуссии и аускультации, основанные на слуховых восприятиях, обладают лишь относительной точностью, так как многие звуки мы не воспринимаем. Недаром в народе говорят, что лучше один раз увидеть, чем сто раз услышать, и, наверное, эта поговорка не звучит нигде так реалистично, как в области практической медицины. Способность различать высоту и продолжительность звука очень варьирует индивидуально, что зависит от возраста людей, степени их тренированности, утомления, развития органов слуха, поэтому перкуссия и аускультация часто открывают лишь симптомы вероятные, имеющие относительное значение, в силу чего к ним нужно подходить осторожнее, чем к симптомам, полученным с помощью осмотра или пальпации.
Органы чувств человека не настолько совершенны, чтобы с их помощью можно было обнаружить проявления всех патологических процессов, поэтому при динамическом наблюдении за больным необходимо проводить повторные исследования.
