
- •К задаче № 42
- •К задаче № 42
- •Задача № 59
- •Эталон ответа № 59
- •Задача № 62
- •Эталон ответа к задаче № 62
- •Задача №63
- •Задания:
- •Эталон к задаче №63
- •Задача № 64
- •Задание:
- •Эталон к задаче№ 64.
- •Задача № 65
- •Эталон ответа № 65
- •К задаче № 42
- •К задаче № 42
- •Задача № 59
- •К задаче № 59
- •Эталон ответа № 59
- •Задача № 62
- •К задаче № 62
- •Эталон ответа к задаче № 62
- •Задача №63
- •Задания:
- •К задаче № 63
- •Эталон к задаче №63
- •Задача № 64
- •Задание:
- •К задаче № 64
- •Эталон к задаче№ 64.
- •Задача № 65
- •К задаче № 65
- •Эталон ответа № 65
- •Задача №33.
- •Задание
- •Эталон ответа к задаче №33
- •Задача№34
- •Задание
- •Эталон ответа к задаче № 34
- •Sol. Analgini 50% - 0,1 ml
- •Отсасывание слизи из вдп
- •Задача № 35
- •Эталон ответа к задаче № 35
- •Задача № 36
- •Задание к задаче
- •Эталон ответа к задаче № 36
- •Задание
- •Эталон ответа №39
- •Задача 40
- •Эталон ответа №40
- •Задача №12
- •Эталон ответа к задаче №12
- •Задача №43
- •Задание:
- •Эталон к задаче № 43
- •Задача №44
- •Задание:
- •Эталон к задаче № 44
- •Задача №46
- •Эталон ответа к задаче № 46
- •Задача № 47
- •Эталон ответа к задаче №47.
- •Задача №48
- •Эталон ответа №48
- •Задача № 49
- •Задание:
- •Эталон ответа к задаче № 49
- •Задача № 50
- •Эталон ответа №50
- •Эндокринология. Задача №12
- •Эталон ответа к задаче №12
- •Задача №43
- •Эталон к задаче № 43
- •Задача №44
- •Эталон к задаче № 44
- •Задача №46
- •Эталон ответа к задаче № 46
- •Задача № 47
- •Эталон ответа к задаче №47.
- •Задача №48
- •Эталон ответа №48
- •Задача № 49
- •Эталон ответа к задаче № 49
- •Задача № 50
- •Эталон ответа №50
- •Задача №9
- •Эталон ответа к задаче №9
- •Задача 10.
- •Эталон ответа 10.
- •Задача 13
- •Эталон ответа к задаче №13
- •Эталон ответа №15
- •Задача № 18
- •Задача № 19
- •Эталон ответа к задаче 19
- •Гастроэнтерология. Задача №22
- •Эталон ответа к задаче №22
- •Задача №23
- •Эталон ответа к задаче №23
- •Задача № 27
- •Эталон ответа к задаче № 27
- •Задача № 28
- •Эталон ответа к задаче 28
- •Задача № 59
- •Эталон ответа № 59
- •Задача № 62
- •Эталон ответа к задаче № 62
- •Задача №63
- •Эталон к задаче №63
- •Задача № 64
- •Эталон к задаче№ 64.
- •Задача № 65
- •Эталон ответа № 65
- •Задача №1
- •Эталоны ответов к задаче 1
- •Задача 2
- •Эталоны ответов к задаче 2
- •Задача № 3
- •Лабораторные показатели к задаче 3
- •Эталон ответа к задаче 3.
- •Задача №4.
- •Лабораторные показатели к задаче 4.
- •Эталон ответа на задачу 4.
- •Задача № 5.
- •Эталон ответа на задачу 5.
- •Задача 96.
- •Лабораторные данные к задаче 96.
- •Эталон ответа на задачу 96.
- •Задача №7.
- •Эталон ответа к задаче №7.
- •Задача №21
- •К задаче №21
- •Задача №24
- •К задаче №24
- •Эталон ответа к задаче №24
- •Задача №25
- •Задания:
- •Эталон ответа к задаче №25
- •Задача №26
- •К задаче №26
- •К задаче № 31
- •Задача № 32
- •К задаче № 32
- •Задача №55
- •Задания
- •Эталон ответа к задаче № 55
- •Кардиология.
- •Пульмонология
- •Гастроэнтерология.
- •Нефрология.
- •Гематология
- •Ранний возраст
- •Неонатология
- •Нефрология.
- •Задача №21
- •Эталон ответа к задаче №21
- •Задача №24
- •Эталон ответа к задаче №24
- •Задача №25
- •Эталон ответа к задаче №25
- •Задача №26
- •Эталон ответа к задаче №26
- •Задача № 32
- •Задача №55
- •Эталон ответа к задаче № 55
- •Задача №9
- •Эталон ответа к задаче №9
- •Задача 10.
- •Эталон ответа 10.
- •Задача 13
- •Эталон ответа к задаче №13
- •Эталон ответа №15
- •Задача № 18
- •Задача № 19
- •Эталон ответа к задаче 19
- •Задача №20
- •Эталон ответа к задаче№20
- •Задача 37.
- •Эталон ответа 37.
- •Задача №38
- •Эталон ответа к задаче №38
- •Задача №45
- •Задача № 74.
- •Эталон ответа № 74.
- •Эталон ответа к задаче №8
- •Задача № 11
- •Эталон ответа к задаче №11
- •Задача №66
- •Эталон ответа к задаче №66
- •Эталон ответа к задаче №67
- •Задача № 68.
- •Эталон ответа к задаче № 68.
- •Эталон ответа к задаче № 69
- •Дополнительные вопросы (а):
- •Дополнительное задание к задаче № 69 (б)
- •Общий клинический анализ крови
- •Дополнительное задание к задаче № 69 (в)
- •Общий клинический анализ крови
- •Дополнительное задание к задаче № 69 (г)
- •Эталон ответа к задаче №70
- •Эталон ответа к задаче №71
- •Эталон ответа к задаче №72
- •Задача №33.
- •Эталон ответа к задаче №33
- •1. Гипохромная железодефицитная анемия алиментарно-инфекционного генеза, тяжелой степени. Рахит II, период разгара, подострое течение. Атопический дерматит. Паратрофия. Дисбактериоз?
- •Задача№34
- •Эталон ответа к задаче № 34
- •Sol. Analgini 50% - 0,1 ml
- •Отсасывание слизи из вдп
- •Задача № 35
- •Эталон ответа к задаче № 35
- •Задача № 36
- •Эталон ответа к задаче № 36
- •Эталон ответа №39
- •Задача 40
- •Эталон ответа №40
- •Задача №22
- •К задаче №22
- •К задаче №22
- •Эталон ответа к задаче №22
- •Задача №23
- •К задаче №23
- •Эталон ответа к задаче №23
- •Задача № 27
- •Задания:
- •К задаче № 27
- •К задаче № 27
- •К задаче № 27
- •Эталон ответа к задаче № 27
- •Задача № 28
- •К задаче № 28
- •Эталон ответа к задаче 28
- •К задаче № 29
- •К задаче № 29
- •К задаче № 29
- •К задаче № 29
- •Задача № 41
- •Эталон ответа № 41
- •Задача № 53
- •Задание к задаче
- •Эталон ответа к задаче № 53
- •Задача № 54
- •Задание
- •Эталон ответа к задаче № 54
- •Задача №56
- •Задание.
- •Эталон ответа к задаче № 56
- •Задача №57
- •Задание
- •Эталон ответа к задаче №57
- •Задача № 58
- •Задание:
- •Эталон ответа к задаче № 58
- •Задание:
- •Эталон ответа к задаче № 60
- •Задача № 61
- •Задание:
- •Эталон ответа к задаче № 61
- •Эталон ответа к задаче №8
- •Задача №11
- •Эталон ответа к задаче №11
- •1) Атрезия пищевода, нижний трахеопищеводный свищ
- •Эталон ответа к задаче №8
- •Задача №11
- •Эталон ответа к задаче №11
- •Задача № 100.
- •Задача №1
- •Эталоны ответов к задаче 1
- •Задача 2
- •Эталоны ответов к задаче 2
- •Задача № 3
- •Лабораторные показатели к задаче 3
- •Эталон ответа к задаче 3.
- •Задача №4.
- •Лабораторные показатели к задаче 4.
- •Эталон ответа на задачу 4.
- •Задача № 5.
- •Эталон ответа на задачу 5.
- •Лабораторные данные к задаче 6.
- •Эталон ответа на задачу 6.
- •Задача №7.
- •Эталон ответа к задаче №7.
- •Эталон ответа к задаче №8
- •Задача №9
- •Эталон ответа к задаче №9
- •Задача 10.
- •Эталон ответа 10.
- •Задача №11
- •Эталон ответа к задаче №11
- •Задача №12
- •Эталон ответа к задаче №12
- •Задача 13
- •Эталон ответа к задаче №13
- •Задача № 18
- •Задача № 19
- •Эталон ответа к задаче 19
- •Задача №20
- •Эталон ответа к задаче№20
- •Задача №21
- •К задаче №21
- •Задача №22
- •К задаче №22
- •К задаче №22
- •Эталон ответа к задаче №22
- •Задача №23
- •К задаче №23
- •Эталон ответа к задаче №23
- •Задача №24
- •К задаче №24
- •Эталон ответа к задаче №24
- •Задача №25
- •Задания:
- •Эталон ответа к задаче №25
- •Задача №26
- •К задаче №26
- •Задача № 27
- •Задания:
- •К задаче № 27
- •К задаче № 27
- •К задаче № 27
- •Эталон ответа к задаче № 27
- •Задача № 28
- •К задаче № 28
- •Эталон ответа к задаче 28
- •К задаче № 29
- •К задаче № 29
- •К задаче № 29
- •К задаче № 29
- •К задаче № 31
- •Задача № 32
- •К задаче № 32
- •Задача №33.
- •Задание
- •Эталон ответа к задаче №33
- •Задача№34
- •Задание
- •Эталон ответа к задаче № 34
- •Задача № 35
- •Эталон ответа к задаче № 35
- •Задача № 36
- •Задание к задаче
- •Эталон ответа к задаче № 36
- •Задача 37.
- •Эталон ответа 37.
- •Задача №38
- •Эталон ответа к задаче №38
- •Задание
- •Эталон ответа №39
- •Задача 40
- •Эталон ответа № 40
- •Задача № 41
- •Эталон ответа № 41
- •К задаче № 42
- •К задаче № 42
- •Задача №43
- •Задание:
- •Эталон к задаче № 43
- •Задача №44
- •Задание:
- •Эталон к задаче № 44
- •Задача №45
- •Задание:
- •Задача №46
- •Эталон ответа к задаче № 46
- •Задача № 47
- •Эталон ответа к задаче №47.
- •Задача №48
- •Эталон ответа №48
- •Задача № 49
- •Задание:
- •Эталон ответа к задаче № 49
- •Задача № 50
- •Эталон ответа №50
- •Задача № 53
- •Задание к задаче
- •Эталон ответа к задаче № 53
- •Задача № 54
- •Задание
- •Эталон ответа к задаче № 54
- •Задача №55
- •Задания
- •Эталон ответа к задаче № 55
- •Задача №56
- •Задание.
- •Эталон ответа к задаче № 56
- •Задача №57
- •Задание
- •Эталон ответа к задаче №57
- •Задача № 58
- •Задание:
- •Эталон ответа к задаче № 58
- •Задача № 59
- •Эталон ответа № 59
- •Задание:
- •Эталон ответа к задаче № 60
- •Задача № 61
- •Задание:
- •Эталон ответа к задаче № 61
- •Задача № 62
- •Эталон ответа к задаче № 62
- •Задача №63
- •Задания:
- •Эталон к задаче №63
- •Задача № 64
- •Задание:
- •Эталон к задаче№ 64.
- •Задача № 65
- •Эталон ответа № 65
- •Задача № 74.
- •Задание:
- •Эталон ответа № 74.
- •Эталон ответа к задаче №8
- •Задача № 11
- •Эталон ответа к задаче №11
- •Задача №66
- •Эталон ответа к задаче №66
- •Дополнительные исследования к задаче №66:
- •Общий клинический анализ крови
- •Офв1– 72%;
- •Мос25–76%;
- •Мос50– 71%;
- •Мос75– 50%.
- •Задание:
- •Дополнительные исследования к задаче №67:
- •Общий клинический анализ крови
- •Биохимическое исследование
- •Проба с пилокарпином
- •Копрограмма
- •Эталон ответа к задаче №67
- •Задача № 68.
- •Эталон ответа к задаче № 68.
- •Задание:
- •Эталон ответа к задаче № 69
- •Дополнительные вопросы (а):
- •Дополнительное задание к задаче № 69 (б)
- •Общий клинический анализ крови
- •Дополнительное задание к задаче № 69 (в)
- •Общий клинический анализ крови
- •Дополнительное задание к задаче № 69 (г)
- •Задание:
- •Дополнительные исследования к задаче №70:
- •Общий клинический анализ крови
- •Эталон ответа к задаче №70
- •Задание:
- •Дополнительные исследования к задаче №71:
- •Общий клинический анализ крови
- •Эталон ответа к задаче №71
- •Задание:
- •Дополнительные исследования к задаче №72:
- •Общий клинический анализ крови
- •Эталон ответа к задаче №72
- •Задание:
- •Задача №21
- •К задаче №21
- •Задача №24
- •К задаче №24
- •Эталон ответа к задаче №24
- •Задача №25
- •Задания:
- •Эталон ответа к задаче №25
- •Задача №26
- •К задаче №26
- •К задаче № 31
- •Задача № 32
- •К задаче № 32
- •Задача №55
- •Задания
- •Эталон ответа к задаче № 55
- •Задача №21
- •К задаче №21
- •Задача №24
- •К задаче №24
- •Эталон ответа к задаче №24
- •Задача №25
- •Задания:
- •Эталон ответа к задаче №25
- •Задача №26
- •К задаче №26
- •К задаче № 31
- •Задача № 32
- •К задаче № 32
- •Задача №55
- •Задания
- •Эталон ответа к задаче № 55
- •Задача №1
- •Эталон ответа к задаче №1
- •Задача №2
- •Эталон ответа к задаче №2
- •Задача №3
- •Лабораторные показатели к задаче №3
- •Эталон ответа к задаче №3
- •Задача №4
- •Лабораторные показатели к задаче №4
- •Эталон ответа к задаче №4
- •Задача №5
- •Лабораторные показатели к задаче №5
- •Эталон ответа к задаче №5
- •Задача №6
- •Лабораторные данные к задаче №6
- •Эталон ответа к задаче №6
- •Задача №7
- •Эталон ответа к задаче №7
- •Задача №9
- •Эталон ответа к задаче №9
- •Задача №10
- •Эталон ответа к задаче №10
- •Задача №12
- •Эталон ответа к задаче №12
- •Задача №13
- •Эталон ответа к задаче №13
Лабораторные показатели к задаче 5.
Клинический анализ крови:
Hb – 120 г/л,
эритроциты – 4,9Х1012/л,
ЦП – 0,9,
лейкоциты - 7,0Х109/л,
п/я – 5%,
с – 60%,
л – 31%,
м – 4%,
СОЭ – 5 мм/час.
Биохимический анализ крови:
АЛТ – 23 ЕД/л,
АСТ – 19 ЕД/л,
СРБ - отрицательный.
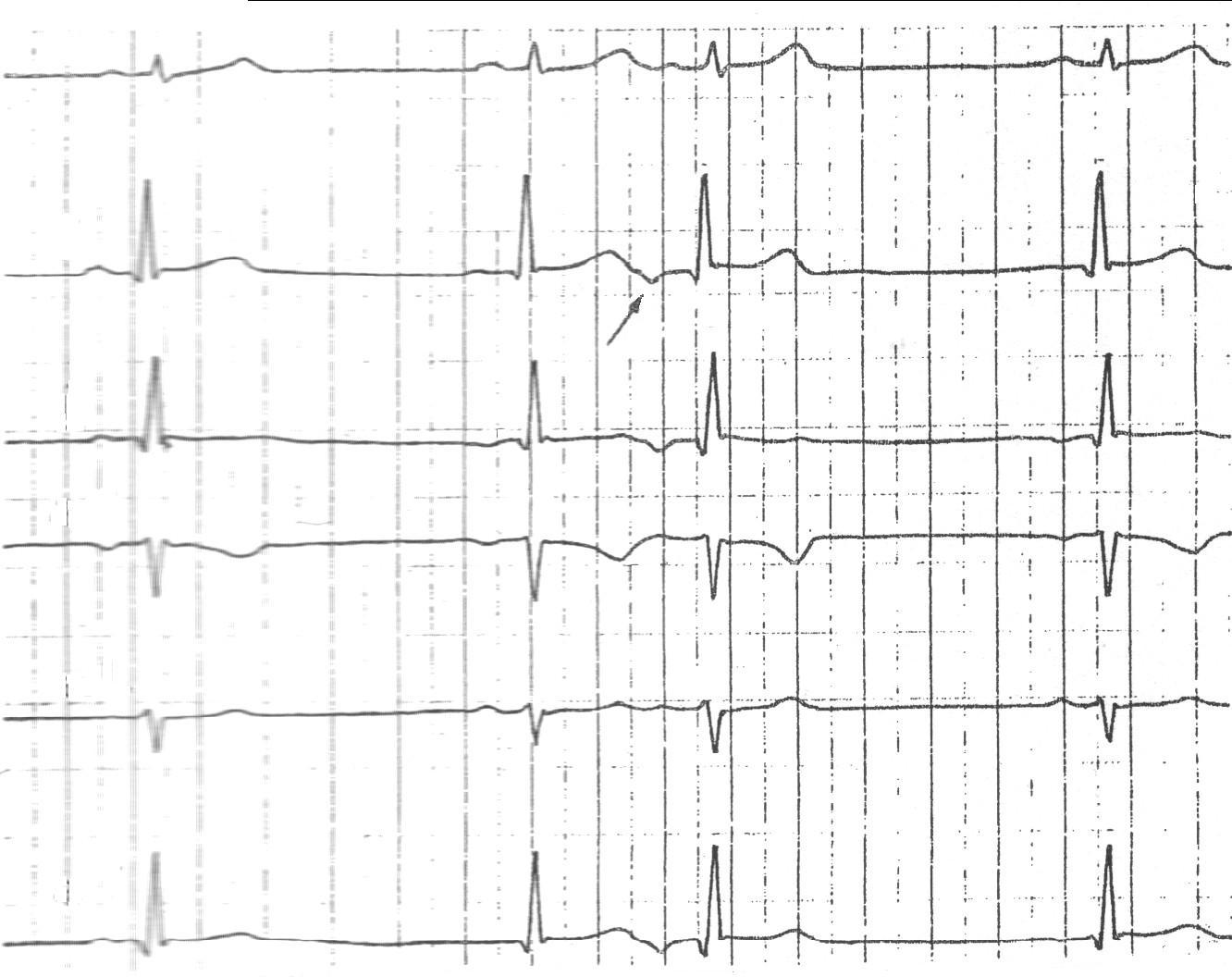
I
II
III
aVR
aVL
aVF

ЭКГ к задаче 5.
Рисунок к задаче 5.
Эталон ответа на задачу 5.
Синдром вегетативной дистонии. Функциональная кардиопатия (суправентрикулярная экстрасистолия, пролапс митрального клапана.)
Нарушение ритма сердца у девочки связано с нарушением вегетативной регуляции сердечного ритма из-за вегетативно-сосудистой дистонии.
КИГ, ЭЭГ, ЭхоЭС, холтеровское мониторирование с оценкой вариабельности сердечного ритма, лекарственные пробы.
Неревматический кардит, недостаточность митрального клапана, ревматизм, кардиомиопатия, ВПС.
Режим труда и отдыха, кардиометаболическая терапия (ноотропы, кардиотрофики, мембраностабилизаторы, витаминотерапия), массаж, ЛФК, НИЛИ.
Неправильная оценка состояния ребенка. Нарушение врачебной этики. П.9 Ятрогения (внушение наличия тяжелого заболевания).
Ребенок относится ко II Б группе здоровья. Исключить III группу здоровья, т.е. наличие истиной нозологической единицы.
Задача 6.
Мальчик С., 1 года 2 месяцев, поступил в отделение с жалобами на снижение аппетита, рвоту, потерю массы тела, влажный кашель.
Из анамнеза известно, что до 1 года ребенок развивался в соответствии с возрастом, ходит самостоятельно с 10 месяцев. В возрасте 11,5 месяцев перенес ОРЗ, сопровождающееся катаральными явлениями и абдоминальным синдромом (боли в животе, жидкий стул), отмечалась субфебрильная температура. Указанные изменения сохранялись в течение 7 дней.
Через 3 недели после выздоровления родители отметили, что ребенок стал быстро уставать после физической нагрузки во время игр, отмечалась одышка. Состояние постепенно ухудшалось: периодически появлялись симптомы беспокойства и влажный кашель в ночные часы, рвота, ухудшился аппетит, мальчик потерял в весе. Температура не повышалась. При обращении к участковому врачу он объяснил родителям, что данное ухудшение состояния связано с реинфицированием и ослабленным иммунитетом ребенка, назначив амбулаторное лечение.
При поступлении в стационар состояние тяжелое, аппетит снижен, ребенок неактивен. Кода и слизистые бледные. ЧД 44 в 1 минуту. В легких выслушиваются единичные влажные хрипы в нижних отделах. Над областью сердца визуально определяется небольшой сердечный левосторонний горб, разлитой верхушечный толчек, перкуторно – границы относительной сердечной тупости: правая – по правому краю грудины, левая – по передней подмышечной линии, верхняя – IIмежреберье, аускультативно – ЧСС – 140 уд/мин, тоны сердца ослаблены, на верхушке выслушивается негрубого тембра систолический шум, занимающий 1/3 систолы, связанный сIтоном. Живот мягкий, печень +6 см по правой срединно-ключичной линии. Мочеиспускание свободное, безболезненное.
ЭКГ: низкий вольтаж комплексов QRSв стандартных отведениях, синусовая тахикардия до 140 в минуту, угол альфа – 5о. Признаки перегрузки левого предсердия и левого желудочка. Отрицательные зубцы Т вI,II,aVL,V5,V6отведениях,RV5<RV6.
Старший ребенок в семье болен ветряной оспой.
Сформулируйте диагноз и обоснуйте его.
Оцените представленные результаты инструментального обследования.
Чем обусловлены жалобы на боли в животе и рвота?
Какой биохимический показатель крови нужно определить для подтверждения диагноза?
Составьте план лечения данного ребенка.
В каких условиях должен находиться данный ребенок в стационаре?
Какую ошибку допустил участковый врач?
