
- •0J7. Ліпко — професор;
- •1111К — плацентарно-плоловий коефіцієнт
- •4 Акушерство 97
- •1.Ко рений кесарів розтин
- •2 Рази на день і трийолтироксин по 25 мкг 2 рази на день. Якщо вагітність настає при первинному гіпотиреозі на тлі замісної терапії, то дозу тиреоїдину не змінюють до кінця вагітності.
- •4. Методика інтраамніального введення гіпертонічного розчину натрію хлориду.
- •1. Інтраоперапійні ускладнення:
1.Ко рений кесарів розтин
Ведення пології в головному пере л лежанні
|
Ведення пологів чЄра природні пологові шляхи |
||||
|
|
г |
|
1 |
|
|
Ускладнення під час пологів |
|
Нсускладнсний перебіг пологів |
||
|
|
1 |
|
г |
|
|
Кесарів ропин дГю витягання плода за пахвинну складку |
|
|
||
|
|
Ручна допомога |
|||
Мол. 42. Алгоритм ведення вагітної з тазовим передлежанням плода в акушерському стаціонарі
В ТЕСТОВІ ЗАПИТАННЯ
1. Планова госпіталізація вагітних із тазовим передлежанням плода при фізіологічному перебігу вагітності показана в терміні: 2.
а) 32 тиж., 38 тиж.;
б) 28 гиж., 40 тиж.;
в) 34 тиж., 38 гиж.
У чому полягає суть ручною прийому та Цон'яновим при тазових
Розділ 8
3.
4
5.
б.
переллежаннях:
а) збереження розташування частин тіла плола;
б) прискорення пологів при тазових переллежаннях;
в) усунення слабості пологової
діяльності;
г) усунення еклампсії;
д) замість витягування плода при газовому передлежанні?
Назвіть прийом, застосовуваний при змішаному сідничному передлежанні:
а) метол Цов'янова;
б) поворот плода на голівку;
в) витягання плола за тазову частину;
г) класичний ручний прийом.
Метод Цов'янова застосовують при:
а) ножному передлежанні;
б) колінному передлежанні;
в) сідничному передлежанні;
г) повному сідничному передлежанні.
Визначте ступінь закидання ручки при тазовому передлежанні, якщо ручка розташовується на дичку плола:
а) 1;
б) II;
в) III.
До класичного ручного прийому при тазовому передлежанні вдаються:
а) у перший період пологів;
б) на початку другого періоду пологів;
в) при народженні плода до пупка;
г) при народженні плода до нижнього кута лопатки.
7. З якого етапу народження плода при тазових переллежаннях виникає стиснення пуповини:
а) після народження до пупка;
б) після народження до нижнього кута лопатки;
в) після народження ніжок;
г) у процесі народження голівки?
8. У який період застосовують звільнення ручки при тазових переллежаннях у ході виконання класичного ручного прийому:
а) народження до пупка;
б) народження до нижнього куга лопатки;
в) народження ло верхнього кута лопатки?
9. З якою мстою під час виконання класичного ручного прийому при тазовому передлежанні вводять палець у ротову порожнину плода:
а) для посилення тракцій;
б) для зручності маніпулювання рукою;
в) щоб не допустити розгинання голівки?
10. Перерахуйте протипоказання до застосування допологових методів виправлення положення плола:
а) передлежання плаценти;
б) багатоплідність;
в) пухлини матки або придатків;
г) анатомічно вузький таз;
д) аномалії розвитку матки;
е) усе вищеперераховане.
Правильні ні ншві її
|
І |
2 |
3 |
А |
5 |
6 |
7 |
8 |
9 |
10 |
|
|
а |
|
|
|
|
|
|
|
|
|
|
41 |
г |
в |
а |
г |
а |
0 |
в |
е |
Роїгннальні, тазові персллсжання та нсирапильні положення плола
^ СИТУАЦІЙНІ ЗАДАЧІ
Задана І. К . ЗО років, з першою вагітністю нерсбувас в пологовому відділенні в терміні вагітності 38—39 тиж. Діагноз — тазове передлежання плода. Серцебиття плола виражене, ритмічне, 132 за 1 хв, вислуховується ліворуч нише пупка, компенсаторні можливості плода задовільні, передбачувана маса тіла плола 3800± 200,0 г.
Вагітність настала після лікування безплідності протягом п'яти років. У зн'язку із загрозою переривання вагітності тричі проходила стаціонарне лікування Розміри таза вагітної: 26—28—30—20.
1. Встановіть діагноз.
2. Визначте раціональний план ведення пологів.
Задача 2. Вагітна з першою вагітністю. 26 років, перебуває в пологовому відділенні в терміні вагітності 39—40 тиж. При зовнішньому акушерському дослідженні спинка плода визначається ліворуч попереду. Над входом у малий таз — м'яка частина, шо не балотує. Серцебиття плода вислуховується ліворуч иишс пупка, виражене, ритмічне, 136 за 1 хв. Розміри газа вагітної нормальні. При УЗД встановлено сідничне передлежання. Передбачувана маса тіла плода — 30001200.0 г. Компенсаторні можливості плода задовільні. Соматичний статус вагітної без особливостей.
1. Встановіть діагноз.
2. Які методи дослідження погрібно застосувати для визначення раціональною плану ведення пологів?
3. Визначте раціональний план ведення пологів.
Правильні відповіді
Задача І.
1 Вагітність у терміні 38—39 тиж. Тазове передлежання іьзола, перша позиція. Обтяжении гінекологічний анамнез (безплідність протягом п'яти років)
2. З огляду на передбачувану масу тіла плода 3800+200.0 г при його тазовому передлежанні, а також на тс, то вагітність настала після тривалого лікування безплідності, показане розродження шляхом виконання кесаревого розтину.
Задача 2
1. Вагітність у терміні 39—40 тиж., перші пологи, перша позиція тазового передлежання, передній вій плола.
2. УЗД для визначення маси тіла плода та йото біофізичного профілю; піхвове дослідження для визначення ступеня Зрілості шийки матки; клініко лабораторне дослідження для виключення тяжкої екстраіенітальної патології.
3. Зогляд> на масу тіла плода 3000±200,0 і. нормальні розміри таза матері, задовільні компенсаторні можливості плода за даними його бюфішчного профілю, відсутність тяжкої ексграгенітальної патології пологи слід вести чере» природні пологові шляхи. Погрібно ретельно стежити за внуїрішні.оутробним сіаном плода Піл час полопв допустиме засіосуваиня методу Цов'янова, за потреби — класичного ручного прийому.
Рої діл Я
НЕПРАВИЛЬНІ ПОЛОЖЕННЯ ПЛОДА
До неправильних положень плода належать поперечне (situs Iransvcrsus) і косе (situs obliquus) положення плода, частота яких становить 0,5—0,7 % усіх пологів. Ці положення плода переважно характерні для повторних вагітностей і належать до патологічних, тому що пологи доношеного плода через природні пологові шляхи зазвичай неможливі або супроводжуються тяжкими ускладненнями як з боку плола, так і з боку роділлі.
Поперечне положення (мал. 43) — не таке положення плода, при якому поздовжня вісь плола утворює з ПОЗДОВЖНЬОЮ віссю матки прямий кут. Якщо кут гострий, визначають косе положення плола. Важливо пам'ятати, що при поперечному положенні плода велика частина його тіла (голівка, тазова частина) розташовується вище, а при КОСОМУ — нижче гребеня клубової кістки.
Позицію плода при цих положеннях визначають за голівкою: якщо голівка ліворуч — перша позиція, праворуч — друга позиція. Вид, як і при поздовжньому положенні, визначається за спинкою: спинка спереду — передній вид, спинка ззаду — задній вид. Окрім цього, при поперечному положенні плода його спинка може бути повернена донизу, до входу в малий таз (situs dorsoinfehor) або доюри, до дна матки (situs dorsosuperior).
Розташування спинки плола донизу є найнссприятливішим у зв'язку з утрудненням доступу до дрібних частин тіла плода за потреби виконати класичний іовнішньо-внутрішній акушерський поворот плода на ніжку.
До факторів, що спричинюють аномалії положення плода, належать:
1) з боку роділлі:
— пухлини матки на рівні входу в малий таз або в його порожнині (лейо-
міома);

Ротна і мі і. тяюві передлежання ті неправильні положення плола
— вали розвитку магки (сідлоподібна, дворога матка);
— передлежання плаценти;
— знижений тонус матки, в'ялість м'язів передньої черевної стінки, розходження прямих м'язів живота.
2) з боку плода:
— багатоплідність;
— нервово-м'язові порушення:
— мало- або багатоводдя.
Діагностика поперечного і косого положень плода
Діагностика поперечного і косого положень плода грунтується на даних зовнішнього та внутрішнього акушерського досліджень Велике значення має УЗД.
При зовнішньому акушерському дослідженні увагу привертає поперечно-овальна або косо-овальна форма живота, висота стояння дна матки не відповідає передбачуваному терміну вагітності, частина, шо переллежить. не визначається, праворуч або ліворуч віт середньої лінії живота можна протупати голівку плола. Серцебиття плода при поперечному положенні найкраше вислуховується в ділянці пупка.
Піхвове дослідження в плані діагностики поперечного або косого положення плода найінформативиіше після вилипя навколоплідних вод і розкриті я маткового вічка. При ньому вдасться пальпувати бік плода, лопатки, кульшову западину. У разі випадіння із соромітної щілини ручки діагноз поперечного положення плода не викликає сумнівів. Якщо вдається визначити, яка ручка випала (права або ліва), то при встановленій позиції плода можна визначній його вид. При першій позиції випадіння правої ручки свідчить про передній вид, лівої — про задній. При другій позиції випадіння правої ручки вказує на задній вид, лівої — на передній.
З появою ультразвукових методів обстеження вагітних встановлення діагнозу поперечного положення плода не становить труднощів. При УЗД можна також чітко визначити позицію, вид плода, розташування спинки до входу в малий таз. Особливо ефективний цей метод дослідження для діагностики поперечного або косого положення плода в разі багатоплідної вагітності, коли один плід перебуває в поздовжньому, а другий — у поперечному положенні.
Клінічний перебіг і ведення вагітності та пологів
Н.іі її ми Мі при поперечному або косому положенні плода перебігає без особливостей. Якшо до 34—35 гиж. вапіності неправильне положення самовільно не іміниться на поздовжнє, то вагітній призначають коригувальну гімнастику або виконують зовнішній поворої плода на голівку за відсутності про-гинокаїань. Оскільки при поперечному і косому положеннях плода відсутній пояс притиснення і не відбувається розподіл вод на передні й задні, до кінця ваш носи можливе передчасне вилиття навколоплшних вод.
Розділ *
При поперечному або косому положенні плола розродження проводять
шляхом виконання планового кесаревою розтину.
Госпіталізувати вагітну з поперечним або косим положенням плода потрібно за 2—3 тиж. до передбачуваного терміну пологів. Якшо не було вчасно діагностовано поперечне положення плода і розпочалися пологи, то можливе виникнення задавненого поперечного положення плола (див. мал. 43, б), про яке свідчать такі ознаки:
1) плід втратив рухливість:
2) плече стоїть глибоко і нерухомо, ручка набрякла і синюшна;
3) плече зазвичай відсунуте вбік унаслідок того, що з ним поруч низько опустилася грудна клітка;
4) перерозтягнення нижнього маткового сегмента;
5) загроза розриву магци.
Окрім нього, у зв'яжу з передчасним або раннім вилиттям навколоплідних вод може розвинутися слабкість пологової діяльності, можливі випадіння пуповини або дрібних частин тіла плода, інфікування пологових шляхів. Часто виникає листрсс-сиилром плола.
Украй рідко пологи в поперечному положенні можуть завершитися самостійно шляхом самоповороту або народження плода зі складеним навпіл тулубом, але тільки в разі глибоко недоношеної вам шості й активної пологової
ДІЯЛЬНОСТІ.
При багатоплідній вагітності з головним передлежанням першого плода і поперечним положенням другого за умови повторних пологів можливо пологи провести через природні пологові шляхи. В такому разі після народжений першого плола виконують класичний комбінований ювнішньо-внутрішніГі поворот другого плода на ніжку з наступним його витяганням.
У разі виникнення запушеного поперечного положення плода при мертвому плоді здійснюють ембріотомію (декапітаиію), при живому плоді — ексгра-перитонсальний кесарів розтин, технічно надзвичайно складний.
![]()
ТЕСТОВІ ЗАПИТАННЯ
І. Які фактори спричинюють виникнення неправильних положень тіла
плода:
а) пухлини матки;
б) імунологічна несумісність крові вагітної і плода;
в) передлежаннн плаценти;
г) загроза переривання вагітності;
д) маловоддя;
е) вади розвитку матки?
б) відсутність передлежачої час-і ини;
а) над входом у малий газ визначається м'яка велика частина, шо не балотує;
муть про поперечне положення
плола:
в) висота стояння дна матки не відповідає передбачуваному терміну вагітності — нижча;
2. Які ознаки при зовнішньому акушерському дослідженні евгдчитиі) висота стояння дна матки не виповідає передбачуваному терміну вагітності — вища;
Роїгниальні. і а юні іісре.исжаиня та неправильні положення плода
д) серцебиття плода вислуховується ліворуч вите пупка; с) серцебиття плода вислуховується в ділянці пупка?
3. Які ускладнення вииикаюіь при проведенні пологів через природні пологові шляхи при поперечному положенні плода:
а) передчасне вилиті я навколоплідних вол;
б) запізніле вилиїтя навколоплідних вод;
в) первинна слабість пологової діяльності;
і) випадіння петель пуповини;
д) загроза розриву матки;
е) стрімкі пологи?
4. Які ознаки свідчать про запушене поперечне положення плода:
а) плід втратив рухливість;
б) плече стоїть глибоко і нерухомо, ручка набрякла і синюшна;
в) загроза розриву матки;
г) усе вишсисрсраховапс?
5.' Після народження першого плода в * головному переллежанні через цілий плодовий міхур другого нлола промацуються його бік, лопатка, пахвова ямка. V такій ситуації слід:
а) виконати кесарів розтин;
б) продовжити пологи через природні пологові шляхи;
в) здійснити амніотомію і комбінований зовнішньо-внутрішній поворот плода на ніжку з наступним його витягненням.
6. При веденні пологів через природні пологові шляхи виникло запушене поперечне положення плода. Серцебиття плода не ирослу-ховується. Визначте подальшу тактику ведення пологів:
а) виконати декапітанію;
б) виконати кесарів розтин;
в) здійснити краніотомію;
г) витягти плід за ніжку.
Правильні відповіді
|
|
|
3 |
4 |
5 |
6 |
|
а, в, д, е |
6. в. с |
а. в. г,д |
Г |
в |
а |
^ СИТУАЦІЙНІ ЗАДАЧІ
Задача 1. У вагітної з повторною вагітністю. 25 років, у жіночій консуль-ілпп встановлено поперечне положення плода. Термін вагітності — 30—31 тиж. Серцебиття плода не порушене. Визначте тактику ведення ваііїності і полетів.
Задача 2. Вагітну. 23 роки (перша вагітність), доставлено в пологову залу з регулярною пологовою діяльністю. Дві години тому сталося вилиїтя навколо-пльїних вод. Термін вагітності — 37—38 тиж. Серцебиття плода виражене, ритмічне, 132 за І хв, вислуховується В ДІЛЯНЦІ пупка При піхвовому дослідженні: шийка матки вкорочена, нропускас палень, плодовий міхур відсуіиій. частина, ній передлежить, не визначається.
Розділ 8
1. Встановіть діагноз.
2. Визначте акушерську тактику.
Правильні відповіді
Задача І.
За відсутності протипоказань вагітній призначають коригувальну гімнастику. За відсутності ефекту і наявності умов виконують зовнішній поворот плода на голівку.
Задача 2
1. Вагітність у терміні 37—38 тиж., перші пологи, поперечне положення
плода.
2. Кесарів розтин.
Розділ 9
НЕВИНОШУВАННЯ І ПЕРЕНОШУВАННЯ ВАГІТНОСТІ
НЕВИНОШУВАННЯ ВАГІТНОСТІ
Нсвиношувзння вагітності — мимовільне (споніапне) переривання вагітності. До 12 тиж. — ранній мимовільний аборт, у 13—22 тиж. — пізній мимовільний аборт, у 23—37 тиж. — передчасні полоні. Частота невиноінуваїїня становить у середньому 10—35 %. Якшо переривання вагітності відбувається більше двох разів, його називають звичним.
Мимовільний аборт — переривання вагітності в перші 22 тиж. Маса тіла плода в цих випадках не перевищує 500 г.
Передчасні пологи — це пологи зі спонтанним початком, прогресуванням родової діяльності і народженням плода з масою тіла понад 500 г у термін вагітності віл 23 до 37 тиж.
Невиношування — поліетіологічна патологія. Серед факторів невиношу-вання виокремлюють сприятливі:
• генетичні фактори та хромосомні аномалії;
• ендокринна патологія;
• інфекційні;
• патологія матки;
• імунологічні порушення;
• патологія вагітності;
• екстрагенітальні захворювання вагітної.
Генетичні фактори та хромосомні аномалії призводять до затримки розвитку, загибелі ембріона і викидня в ранні терміни нам шості.
Ендокринна патологія. В етіології невиношування найбільше значення мають гормональні порушення і насамперед гормональна недостатність яєчників (гіпофункція яєчників) і плаценти.
Інфекційні фактори. До них належать загальні гострі та хронічні інфекційні захворювання матері, а також місцеві ураження сіаіевих органів, спричинені
Püióíj 9
бактеріальною флорою, міконлазмамн. хламідіями, токсоплазмами, вірусами,
грибами та ін.
Патологією матки є аномалії розвитку статевих органів, синехії в порожнині маїки. істміко-исрвікальна иелостатність, гіпоплазія матки, аленоміоз, оперативні втручання.
Імунологічні норунісшія. Доведено участь автоімунних (антифосфоліпідний синдром) і алоімунних процесів (ізоантигенна несумісність крові вагітної і плода за резус-фактором і системою ABO, сенсибілізація іа фетальними антигенами ra tu.) у розвитку мимовільного аборту.
Патологія вагітності. Цс ранній і пізній гестоз, неправильні положення плода, багатогіліддя. багатоводдя, маловоддя, аномалії прикріплення і розвитку плаценти, її передчасне відшарування.
Екстраіснітальні захворювання. У вагітних з екстрагенітальною патологією адаптаційні можливості організму значно нижчі, ніж у здорових вагітних, тому частота передчасного переривання вагітності у них значно виша. Крім перерахованих причин ііепииошупапіїн С '"критичні періоди" ембріогенезу, коли ембріон с найчутливішим до впливу ріших факторів ювнішнього середовища та захворювань материнського організму. До таких факторів належать також неповноцінне харчування вагітної, екологічні фактори (радіаційне опромінення), шкідливі звички, виробничі шкідливості, стресові ситуації.
Патогенетично розрізняють чотири варіанти переривання вагітності.
1-й — за типом відшарування плодового яйця (у І і на початку II триместрів);
2-й — за типом пологів (II і III триместри);
3-й — за типом пологів, проте з коротшою тривалістю їх при істміко-цер-вікальній недостатності (II і III триместри);
4-й — аборт, шо не відбувся, при первинній загибелі плода (у будь-який
термін вагітності).
Класифікація
Згідно з МКХ-ІО за стадіями розвитку виокремлюють:
1. Загрозливий аборт (abortus imminens).
2. Аборт, що розпочався {abortus icipiens).
3. Аборт в ходу (abortus progredient).
4. Неповний аборт (abortus incompletus).
5. Повний аборт (abortus completus).
Крім юго, виокремлюють аборт, що не відбувся (missed abortion), інфікований аборт. У деяких класифікаціях відсутня сіалія аборту, що розпочався (наказ МОЗ України № 624 від 03.11.2008).
Діагностика
Діагноз мимовільного аборту зазвичай не становить труднощів і грунтується на даних анамнезу та загальною і гінекологічного досліджень, скаргах, результатах кольпоцитолопчного, гормонального й ультразвукового методів дослідження.
Невнношування і переношування вагітності
Серед даних анамнезу при мимовільному аборті виокремлюють: пізнє ме-1 нархе і тривалий період встановлення менструального никлу; часті захворювання вірусної етіології га іпфекційно-алергійного харакіеру в пре- і пубертатний періоди; порушення менструального циклу; медичний аборт, особливо перший; безплідність, у лікуванні якої застосовували допоміжні репродуктивні технології; мимовільні аборти піт час попередніх вагітностей; перинатальні втрати в анамнезі; патологічний псрсбії попередніх вагітностей і пологів; гінекологічні операції; перенесені ТОКСН-інфекціі в репродуктивний період; хронічні захворювання (хронічний юнзилії та ін.); алсріійні захворювання полівалентного характеру, провокаційні фактори (травмування, падіння, фізичне навантаження, статевий акт).
Клінічні прояви мимовільного аборту залежать від терміну вагітності, сталії аборту і причин, що зумовили переривання вагітності.
Для мимовільного аборту в І триместрі характерне поєднання больовою синдрому і кров'янистих виділень. У II триместрі початковим проявом мимовільного аборту є переймоподібний біль уни (у живота. Кровотеча виникає пізніше. Винятком є мимовільне переривання вагітності на тлі передлежання плаценти, коли провідним симптомом стає кровотеча.
Генетичні фактори зумовлюють мимовільний аборт у ранній термін вагітності. Аборт, причиною якого є істміко-первікальпл недостатність, настає в II триместр вагітності, починаючись із вилиття навколоплідних вод і завершуючись швидким народженням плода на тлі слабких майже безболісних иереймів.
Мимовільні аборти на тлі андрогени в ранній термін вагітності розпочинаються з кров'янистих виділень, потім приєднується больовий синдром, нерідко формується синдром вагітності, що не розвивається; у пізній термін можлива внутрішньоутробна загибель плода.
Загибель плодового яйця з наступним зганянням його з матки можна спостерігати при хронічних і гострих інфекційних іахворюваннях: вона супроводжується незначними кров'янисіими виділеннями.
Загрозливий аборт (мал. 44)
Клінічно загрозливий аборт характеризується: слабким ниючим болем унизу живота і (або) у крижовій ділянці; відчуттям тиснення на сечовий міхур, пряму кишку, піхву; іноді з'являються мізерні, темні кров'янисті виділення i піхви в дні передбачуваних менструацій або їх може не бути.
Об'єктивно: посилення скоротливої здатності матки, підвищення її тонусу; зниження базальної температури тіла в І іриместр до 37 "С і нижче; розм'якшення, вкорочення ШИЙКИ маїкн, іноді шийка матки може бузи сформованою, зовнішнє вічко й закрите
Нхографічними ознаками загроіливого аборту є: локальне стовщення мю-метрія у вигляді валика, що виступає в порожнину матки; деформація контурів плодового яйця; ділянки відшарування хоріона або плаценти. Деякі ехографіч-ні загальні ознаки за відсутності клінічних проявів самостійного іначення не мають.
Розділ 9
Аборт, то розпочався (мал. 45)
Клінічно проявляється сильним болем унизу живота і в ділянці крижів; почастішанням сечовиділення, дефекації; появою кров'янистих виділень.
Об'єктивні ознаки: підвищення тонусу матки, її болючість, розміри матки виповідають терміну вагітності; шнження базальної температури; піл час піхвового дослідження виявляють вкорочення шийки матки і незначне викриття її зовнішнього вічка.
Ехографічними ознаками аборту, що розпочався, є: підвищення тонусу міометрія; часткове відшарування плодового яйця (плаценти); подальше вкорочення і відкриття шийки матки.
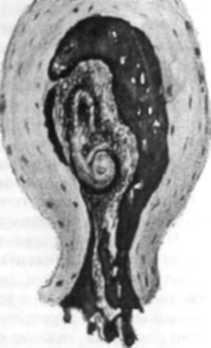
Аборт в ходу (мал. 46)
Аборт в ходу супроводжується сильним переймоподібним болем унизу живота, рясними кров'янистими виділеннями. Під час біма-нуального обстеження цервікальний канал відкритий, плодове яйце частково в каналі шийки матки або в піхві.
Ехографічною ознакою є повне або майже повне відшарування плодового яйця (до 12 тиж.); наявність ділянки відшарування плаценти (після 12 тиж.).
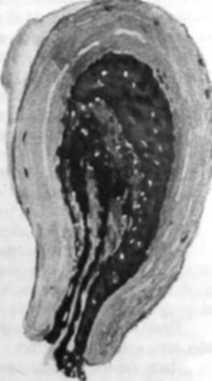
Аборт неповний і повний (мал. 47)
Якщо частина плодового яйця вийшла з матки, а в порожнині матки виявляють йото излишки, такий аборт називають неповним. Провідним симптомом нього етапу переривання вагітності є кровотеча різного ступеня ви-раженості — віт незначної до масивної, що призводить до розвитку геморагічного шоку.
При повному аборті плодове яйце повністю виривається віт стінки матки, в п порожнині можуть залишатися лише рештки дециду-альноі оболонки. Подібна форма аборту над-ншчайно рішена і діагностують її іазвичай наприкінці II триместру вагітності.
Иеншннтн.пшч і іісрсм»ііі>пання вагішосіі
Аборт, що не відбувся
Припиняється ро (ниток вагітності із затримкою плодових тканин у матці. Вагітна скаржиться на зникнення суб'єктивних ознак вагітності, підвищення температури тіла, іноді на появу кров'янистих виділень з матки. Піт час біману-ального обстеження розміри матки не відповідають терміну гестапії. шийка матки сформована, зовнішнє вічко закрите. Для діагностики припинення розвитку ембріона (плода) використовують УЗД, кольпоцитологічне, гормональне і клінічне дослідження в динаміті Уразі підтвердження діагнозу слід терміново провести евакуацію ембріональних (плодових) тканин з порожнини матки. Слід враховувати тс, що перебування їх у порожнині матки протягом 4 тиж. і довше підвищує ризик коагулопатичиих ускладнень, у зв'язку з чим потрібно бути готовим до усунення можливої кровотечі (визначити групу крові, резус-фактор, коагулограму). Індукцію скоротливої діяльності матки під час вагітності, що не розвивається, у II триместрі здійснююгь із застосуванням препаратів простагландинів (мізо-простол) або утеротонічних засобів (окситонин).
Клінічна картина істміко-цервікальної недостатності мало виражена. Біль часто відсутній, с тільки відчуття важкості і тиснення внизу живота і на пряму кишку. Під час обстеження за допомогою дзеркал видно пролабований плодовий міхур із зовнішнього вічка матки. У разі подальшого відшарування плодового яйця з'являються сукровичні виділення, розривається навколоплідний міхур, народжуються плід, плацента. Вольові відчуття помірні. Переривання вагітності при істміко-исриікальній недостатності відбувається найчастіше а термін 16—24 тиж.
Лікування невиношування вагітності
У разі іагрозливого аборту і аборту, шо розпочався, проводять консервативну терапію,спрямовану на збереження ваш ноем. В реши випадків показане інструментальне видалення плодового яйіоі або його залишків
Мал. 46. Аборт в ходу
Мал. 47. Неповний аборт
Роїділ 9
Призначаючи лікування і підбираючи дозу медикаментозних препаратів, погрібно пам'ятати про їх можливий ембріотоксичний і тератогенний вплив, особливо в І триместр вагітності.
На жаль, виявити причину переривання вагітності вдасться не завжди. З появою ознак загрози переривання вагітності проводять госпіталізацію в стаціонар. Амбулаторно загрозу мимовільного аборту не усувають.
Схема лікування включає: І) повноцінне, збалансоване, вітамінізоване харчування; 2) постільний режим; 3) нсмедикаментозні методи впливу. 4) призначення лікарських засобів, що знижують психоемоційні порушення і розслаблюють м'язи тіла матки.
До комплексу лікувальних заходів входять: госпіталізація вагітних за наявності симптомів загрози мимовільного аборту, а також вагітних із групи ризику в критичні періоди НГІТНОСГІ і перед терміном, під час якого сталося переривання попередньої вагітності.
Нормалізації нервово-психічного статусу вагітної досягають застосуванням седативних засобів (настойки валеріани, ново наситу, пересну), в І! триместрі за потреби — тазепаму, седуксену. Надзвичайно актуальною с психотерапія, особливо у пацієнток з ускладненим акушерським анамнезом, у яких формується синдром нереалізованого материнства, що характеризується невротичними розладами, наявністю депресії.
Із спазмолітичних засобів використовують папаверин, но-шпу, вібуркол (ректально), спазмалгон. Після 16 тиж. вагітності, особливо при вираженому больовому синдромі, застосовують баралгін, триган. максиган. Токолітичну терапію застосовують після 16 тиж. вагітності внутрішньом'язово або внутрішньовенно краплинно: 25 % розчин магнію сульфату, мате В6, р-адреномімсти-ки (партусистсн, гініпрал, алупент, ритодрин).
Щоб усунути побічну дію р-адреноміметиків, одночасно призначають антагоністи кальцію, зокрема ізоитин (верапаміл).
Токолітичну терапію також проводять блокаторами кальцієвих каналів. Для досягнення гострого токолізу призначають коринфар (ніфедипін).
Гормональну терапію, спрямовану на нормалізацію гормонального балансу в системі мати — плацента — плід, проводять піт контролем вмісту гормонів у сироватці крові, сечі вагітної та гормональної кольпоцитограми.
Принципи гормональної терапії:
• обгрунтованість застосування;
• індивідуальний підбір дози;
• призначення гормональних засобів після 8 тиж. вагітності. Виняток становлять вагітні з лікованою безплідністю шляхом застосування допоміжних репродуктивних технологій. Гормональну корекцію в цих пацієнток проводять виразу після перенесення ембріона.
Призначають гестагенні препарати: прогестерон, утрожестан перорально або вагінально, дуфастон.
Дозу гормональних препаратів підвищують зі збільшенням терміну вагітності. Виміняють їх поступово; різка відміна може спровокувати переривання вагітності.
Нсвиноїшвання і переношування вагітності
При пперандрогенії налнирковозалозного гснеіу проводять лікування кор-' тикостероїлами: преднізолон, лексамстазон. Кортикостероїди призначають для пригнічення секреції АКТІ*, то сприяє зниженню синтезу андрогенів у надниркових залозах вагітної. Таку терапію проводять до 32-го тижня вагітності, потім її відміняють, щоб уникнути пригнічення функції надниркових залоз плода. Критичні терміни гестлції при цій патології — ІЗ, 24, 28 тиж., коли проявляється гормональна активність плода.
Мри гіперандрогенїі яєчникового генезу кортикостероїди призначають до терміну 20—24 тиж.
Ефективна вітамінотерапія: вітамін Е. полівітаміни (прегнавіт. пренатал. гендсвіт. матерна). Призначення фолієвої кислоти в терміні до 12 тиж. позитивно впливає на формування нервової трубки плода за наявності загрози переривання вагітності.
Для пригнічення надмірної продукції простагландинів після 16 гиж. вагітності призначають інгібітори простагландинів, які зумовлюють скорочення матки (інломстацин, диклофенак ректально).
Для зниження продукції ендогенних простагландинів і запобігання гормональному впливу на плід за наявності ангифосфоліпідного синдрому призначають лексамстазон, ацетилсаліцилову кислоту (аспірин). Також застосовують реокоригувальну терапію: реополіглюкін, грентал; антикоаіулннтну терапію: фраксииарин; лікування фезоплацентарної недостатності.
Нсмеликаментозні методи включають: електроанальгезію, електрорелакса-пію. голкорефлексотерапію, фізіо- і баротерапію.
Хірургічне лікування при істміко-цервікальній недостатності проводять у II триместрі вагітності. Лікування полягає в накладанні циркулярного шва на шийку матки на рівні її внутрішнього вічка для звуження каналу шийки матки (операції Мак-Дональда. Любимової. Широдкара). Використовують шовний матеріал, що не розсмоктується. Для забезпечення ефекту від операції дотримуються таких умов: оптимальний термін операції 13—16 тиж.: бактеріоскоиіч-нс і бактеріологічне дослідження матеріалу із сечових і статевих органів жінки; токолітична терапія під час операції і в післяопераційний період.
Протипоказання до операції:
• з боку вагітної — відносні: виражений гіпертонус матки, кольпіг; абсолютні: нсвиношування вагітності за станом здоров'я, внутрішньоматкова інфекція;
• з боку плода — аномалії розвитку.
Щоб забезпечити життєдіяльність і розвиток плодового яйця в разі вияв лення плацентарної недостатності застосовують засоби, шо поліпшують мат-ково-нлацситарний кровообіг, реокоаіуляційні властивості крові: еуфілін, тсо-нікол. трентал, реополіглюкін. низькомолекулярні гепарини, курантил; функцію плаценти, стан плода: розчин глюкози з актовеїтном, інстеноном внутрішньовенно, есенціалс, гіпербаричну оксигенашю, озоноісраіню. Додатково проводять метаболічну терапію, шо включає препарати-синерпети, субстрати і кофактори циклу Кребса: ціанокобаламін, фітин, калію оротаг. вітамін Е, фолієву кислої;., хофітол, метіонін.
Розділ 9
У разі загрози передчасних пологів проводять профілактику респіраторного дистрес-синдрому. На курс лікування призначають дексаметазон 24 мг. преднізолон 60 мг на добу, дексазон 24 мг.
Для пригнічення імунної ВІДПОВІДІ організму вагітної на антигени фетопла-нентарного комплексу, щоб запобігти розвитку реакції відторгнення застосовують: імунал, афлубін. енгістол. протефлазид, анти-ЯЬо (О)-імуноглобулін; сорбпійну терапію (ентеросорбенти); системну ензимотерапію (вобензим); плазмаферез.
Терапію антифосфоліпідного синдрому проводять після чіткого встановлення діагнозу, використовуючи ацетилсаліцилову кислоту 75 мг на добу, нс-фракціонований гепарин 5000 ОД підшкірно кожні 12 год, або низькомолекулярний гепарин у середній профілактичній дозі (під контролем рівня тромбоцитів).
Окрім хірургічного видалення плодового яйця або його залишків існує медикаментозний метод евакуації вмісту порожнини матки. Для цього використовують мізопростол — 800— 1200 мкг одноразово онутрішньовагінально. Через кілька годин (3—6) після введення препарату починаються скорочення матки і зганяння залишків плодового яйця. Проте цей метод небезпечний через можливість виникнення алергійних реакцій, кровотечі.
До методів відновлення репродуктивної функції після мимовільного аборту належать:
• профілактика інфекційно-запальних захворювань, санація вогнищ хронічного запалення, нормалізація біоценозу піхви, діагностика та лікування ТОКСН-інфскцій;
• психологічна реабілітація після перенесеного аборту;
• неспецифічна прегравідарна підготовка: антистресова терапія, за 3 міс до зачаття призначення фолієвої кислоти (400 мкг на день), нормалізація раціону харчування, режиму праці та відпочинку, відмова від шкідливих звичок;
• медико-генетичне консультування.
Передчасні пологи
Передчасні пологи с актуальною проблемою в практичному акушерстві у зв'язку з тяжкими ускладненнями, насамперед для плода (новонародженого). Перинатальна смертність унаслідок пологів у 20 разів перевищує цей показник при термінових пологах у зв'язку із загальною фізіологічною незрілістю організму новонародженого. Зазначені раніше причини нсвиношування вагітності повністю стосуються і передчасних пологів.
У зв'язку з особливостями акушерської тактики і догляду за дітьми, які народилися за різних термінів гестації, варто виокремити такі періоди гестації:
• 22—27 тиж.;
• 28—33 тиж.;
• 34—37 тиж.
Передчасні пологи приймають у спеціалізованих акушерських стаціонарах за наявності умов, потрібних для проведення інтенсивної терапії та реанімації
новонароджених.
Нсвиноипвання і переношування вагітності
За клінічними проявами виокремлюють загрозливі передчасні пологи, пс-1 редчасні пологи, що розпочинаються, і такі, що розпочалися.
Загрозливі передчасні пологи характеризуються незначним болем унизу живота або в ділянці крижів. Часом скарги відсутні. Піт час пальпації матки визначають її підвищений тонус і збудливість. Серцебиття плода в нормі. Під час обстеження піхви змін з боку шийки матки не виявлено. При передчасних пологах, шо розпочинаються, біль посилюється, сіас переймоподібним. Виявляють вкорочену або згладжену шийку мазки. Нерізко спостерігають вилиття навколоплідних вол.
Передчасні пологи, що рошочалися. характеризую і ься регулярними переймами, розкриттям шийки матки, шо свідчить про незворотність пронесу переривання вагітності.
Діагностика і підтвердження початку передчасних пологів. У вагітної з'являються переймоподібний бізь унизу живота і в ділянці крижів, слизисто-кров'янисп або водянисті (внасдізок вилиття навколоплідних вод) виділення і піхви. Під час обстеження піхви визначають змінену форму і розташування шийки матки, прогресивне її скорочення і згладжування, поступове опускання голівки плода в малий таз.
Тактика ведення передчасних пологів залежить віт перебігу, терміну вагітності, стану роділлі і плода, стану плодового міхура, ступеня розкриття шийки матки.
Консервативна тактика (пролонгування вагітності) показана при загрозливих пологах або пологах, ЩО розпочинаються, у термін до 36 тиж., цізому плодовому міхурі, відкритті вічка шийки матки до 4 см, задовітьному стані плода, за вшеутності тяжкої акушерської і соматичної патології та ознак інфекційного процесу.
Комплекс лікування загрозливих і передчасних пологів, що розпочинаються, включає: 1) постільний режим; 2) збалансоване харчування; 3) призначення лікарських препаратів; 4) фізіотерапію; 5) рефлексо- і психотерапію. Вагітним призначають седативні препарати, спазмолітики, ангипростагландини, антагоністи кальцію. Особливе місце в усуненні загрош переривання вапгності займають препарати токолітичної дії — р-алреномімстики. Лікування розпочинають із внутрішньовенного краплинного введення препаратів, після досягнення ефекту переходять до їх иерорального застосування. Медикаментозне лікування доповнюють фізіотерапевтичними процедурами (електрофорез магнію синусоїдальним модульованим струмом).
Обов'язково проводять профілактику респіраторною дистрес-синдрому плода Протягом 3 днів вагітні приймають кортикостероїди (дексаметазон або преднізолон), які сприяють синтезу сурфактангу і дозріванню легень плода. Через і тиж. курс кортикостероїдної терапії можна повторити.
Особливої уваги потребують вагітні із загрозливими і передчасними пологами, шо розпочинаються, в яких відбулося видніти нанколопліїних вод. За відсутності інфекційного процесу та у разі задовільною стану вагітної і плода в термін вагітності до 34 тиж вагітність можна пролонгувати, дотримуючи правил профілактики інфекції (використання стерильних підкладок, дезінфек
Розділ 9
ція зовнішніх статевих органів, введення в піхву супозиторіїв або таблеток антибактеріальної ДІЇ). Потрібно вчасно виявляти перші ознаки інфекції пологових шляхів. З появою їх призначають терапію, ЩО стимулює пологи.
Активну тактику заірозливих пологів і пологів, шо розпочинаються, застосовують при тяжких захворюваннях вагітної, гестозах, гіпоксії плода, вадах розвитку і загибелі плода, ознаках інфекції.
Передчасні пологи, шо розпочалися, ведуть через природні пологові шляхи під постійним кардіомоніторингом. Широко застосовують спазмолітики, адекватне знеболення без наркотичних препаратів. При порушеннях пологової діяльності проводять луже обережну її регуляцію. Слабкість пологової діяльності коригують шляхом внутрішньовенного введення простагландинів або ок-ситоішну під ретельним контролем КТІ.
Передчасні пологи часто усюїалнюються стрімким або швидким перебігом. У такому разі показані токолітики або магнію сульфат. Обов'язково проводять профілактику гіпоксії плода.
Функцію дихання в недоношених новонароджених оцінюють у дипамиці за шкалою Сільвсрмана (табл. 5).
Таблиця 5. Оцінка функції дихання за інкалою Сільвермана
|
Показники |
Бали одразу після народження |
|
Рух грудної клітки |
0-1-2 |
|
Угягнення міжребрових проміжків |
0-1-2 |
|
Утягнсния груднини |
0-1-2 |
|
Участь крил носа, положення нижньої щелгпи |
0-1-2 |
|
Характер дихання |
0-1-2 |
|
|
|
Підраховують загальну кількість балів. Оцінка 0 балів свідчить про відсутність синдрому дихальних розладів (СДР), віл І до 3 балів — про початкові ознаки СДР, 4—5 балів — про середній ступінь тяжкості СДР. При сумарній оцінні 6 балів і більше констатують тяжкий перебіг СДР.
ПЕРЕНОШЕНА ВАГІТНІСТЬ
Частота переношування вагітності (понад 42 тиж.) коливається від 4 до 14 %. Пологи у разі переношеної вагітності визначають як запізнілі.
Переношена вагітність супроводжується високим показником перинаталь-ної захворюваності і смертності, великою кількістю ускладнень під час пологів і в післяпологовий період як у роділлі (породіллі), так і в плода (новонародженого).
Симптомокомплекс переношеного плода називається синдромом Белен-тайна—Руніс. Він характеризується: підвищенням щільності кісток черепа, звуженням швів черепа і тім'ячок, різким зменшенням або відсутністю пер-
и
і нсрсноїшвання нагітносп
шорідної змазки, зменшенням пілшкірної жирової клітковини, зниженням тургору шкіри, яушеИНЯМ шкіри ("рука прачки", "лазнева стопа"), збільшенням довжини нігтів, ЩІЛЬНИМИ Хрящами вушних раковин і носа. Характерними змінами посліду є: ділянки петрифікатів і жирового переродження, збільшення маси, зменшення товщини, склеротичні й дистрофічні зміни, вогнища некрозу, тонка пуповина.
При переношеній вагітності спостерігають: відсутність збільшення маси тїла вагітної або її зменшення більш ніж на 1 кг; іменшеннн окружності живота на 5—10 см, шо пов'язано зі зменшенням кількості навколоплідних вол, маловоддя, наявність мсконію в навколоплідних водах у разі розриву плодових оболонок; виділення молока з І рудних залоз; листрес-синдром у плода; незрілість або недостатню зрілість шийки матки.
Для діагностики переношеної вагітності і вибору раціональної акушерської тактики найбільше значення має правильне оцінювання стану плода. Для нього використовують ультразвукові методи в поєднанні з допплєромстричним дослідженням кривих швидкої їси кровотоку в артеріальному й венозному рус-
Характсрними ознаками переношеної вагітності при УЗД є маловоддя, відсутність збільшення біпарієгадьного розміру голівки плода в динаміці, відсутність росту плода, стоншення плаценти, її незрілість.
Методом .ічіш.іі ромі-1ріі в плода встановлюють послідовне поетапне погіршення гемодинаміки. шо вшворює зростаючий ришк несприятливих перина-гальних наслідків. При переношеній вагітності прогресує погіршення гемодинаміки плода. У разі незначного переношування іемолинаміка плода не зазнає змін Навіть при інволютивних змінах у плаценті і зрілості головного мозку плода в нього вистачає компенсаторних можливостей адаптуватися до умов зниженого надходження кисню. Далі настає централізація кровообігу плода. Не універсальний захисно-пристосувальний механізм, дія якого спрямована на посилення кровопостачання і підтримку потрібного рівня оксигенаші головного мозку. На цьому етані варто розрізняти дві послідовні стадії. По-перше, цс централізація кровообігу з незмінним венозним і внутрішньосернсвим кровотоком, що характеризується зниженням резистентності в середньо-мозковіи артерії (СМА); систоло-ліастолічнс відношення (СДВ) > 2.8. зменшенням колірного показника крові (КПК < 1.10), збільшенням судинного опору в аорті (СДВ > 7,0), збільшенням резистентності в ниркових артеріях (СДВ > 5,0). Пі (інше формується централі ілцін кровообігу з включенням сфінкгсрноіо механізму венозної протоки і збільшенням швидкості кровотоку на клапані аорти. Додатково виявляють зростання середньої швидкості кровотоку (Т^) у венозній протоці (Т^ > 32 см/с), підвищення середньої лінійної та об'ємної швидкості кровотоку на клапані аорти. У разі тяжких порушень відбувається исшралізаиія кровообігу плода з порушенням венозного відтоку і декомпенсацією ннугрпнньосерцевої гемодинаміки ll.ti.in знижусться судинна резистент
Діапюстика переношеної вагітності
![]()
К і І
Розділ 9
ність в СМА (СДВ < 2,20), зменшується КЛІК < 1.0, прогресивно наростає судинна резистентність в аоргі і ниркових артеріях (СДВ > 8,0; КПК > 6,0), у венозній протоці — зменшується середня швидкість кровотоку і підвищується резистентність (Т^ й 28,4 см/с), у нижній порожнистій вені — порушується венозний відтік, у яремних венах — знижується середня швидкість кровотоку і зростає судинний опір, знижується середня лінійна та об'ємна швидкість на клапанах аорти й легеневого стовбура.
Зазначені зміни гемодинаміки плода відтворюють послідовне погіршення його стану в умовах хронічної внутрішньоутробної гіпоксії.
За таких показників імовірність розвитку перинатальних ускладнень (гі-поксично-ішемічне ураження ЦНС, аспірація меконію, антс- й інтранатальна заіибель плода) значно зростає.
Кардіомоніторинг, як і допилерометрія, кровотоку плода є одним з основних методів оцінювання стану плода при переношеній вагітності. КТГ дає змогу виявити ознаки початкової, помірної і тяжкої гіпоксії плода і правильно визначити акушерську тактику.
Акушерська тактика при переношеній вагітності
Перинатальні наслідки при переношеній вагітності визначаються обраною акушерською тактикою, яка залежить від правильного оцінювання стану плода, що грунтується на даних сонографічного дослідження з допплєромстрією кровотоку плода і КТГ. Іншим фактором, шо визначає акушерську тактику при переношеній вагітності, є належна біологічна готовність організму вагітної до пологів.
! 11 нитика шийки матки. Запорукою успішного початку і розвитку пологової діяльності надалі вважають зрілість шийки матки (за Бішопом).
При незрілій шийці матки підготовку її до індукції проводять із застосуванням простагландинів Е, та Е,. Якщо ступінь зрілості шийки матки становить до 5 балів, можна призначати ламінарії. При цьому її канал вволять від І до 5 ламінаріїв на термін до 24 гол. За потреби процедуру можна повторити.
Застосування естрогенів та простагландинів ї:7 для підготовки пологових шляхів до розродження недостатньо ефективне.
Індукція пологової діяльності доказана при терміні вагітності 42 тиж. і більше, якщо стан плода за біофі нічним профілем оцінюють не менше ніж 7— 8 балів, зрілості шийки матки не менше ніж 6 балів за шкалою Бішопа; при відповідності розмірів плода розмірам таза роділлі, відсутності плодовою міхура (амніотомія).
Протипоказання до індукції пологів такі самі, як і при термінових пологах. Індукцію пологів проводять лише за умов отримання письмової згоди роділлі.
Методом вибору індукції пологів є амніотомія з наступним краплинним внутрішньовенним уведенням розчину окситоцину.
Індукцію пологів слід розпочинати зранку (з 6-ї до 8-ї години); проводять амніотомію обов'язково з оцінюванням якості й кількості навколоплідних вод;
Нсвнноїщвамня і порсноїшваїшя вагітності _
_ ^ ТЕСТОІ
1. Назвіть ознаки, не характерні для переношеної вагітності:
а) зменшення окружності живота;
б) зменшення висоти стояння дна матки;
в) відсутність збільшення маси тіла вагітної;
г) фетопланентарна недостатність;
д) збільшення окружності живота
2. Кількість навколоплідних вод при переношеній вагітності:
а) збільшена незначно;
б) зменшена;
в) без змін.
3. Симптоми неповного мимовільного аборту в ранній термін вагіт-
ЗАПИТАННЯ _
пості:
а) магка щільна, збільшена, вічко матки закрите;
б) розміри матки не відповідають терміну вагітності, матка щільна, вічко закрите;
в) матка нормальних розмірів, є кров'янисті виділення;
г) матка м'якої консистенції, розміри її не відповідають терміну вагітності, внутрішнє анатомічне вічко відкрите, с кров'янисті виділення.
4. Найпоширенішою причиною мимовільною аборту в ранні терміни вагітності є:
а) статевий інфантилізм;
і моменту проведення амніотомії записується партоірама. За відсутності пологової діяльності через 2—3 гол після амніоюмії вводять окситонин внутрішньовенно краплинно за такою схемою: 1 мл оксигоиину (5 ОД) розчиняють у 500 мл ізотонічного розчину нагрію хлориду. Обов'язково катетеризують ліктьову вену роділлі для забезпечення її активної поведінки. Початкова швидкість введення — 6—8 крапель за І хв. У разі досягнення ефекту через 30 хв швидкість введення залишають такою самою. За відсутності ефекту ШВИДКІСТЬ уведення збільшують кожні 30 хв на 6 крапель. Максимальна швидкість уведення не перевищує 40 крапель за 1 хв.
Критерієм досягнення регулярної адекватної пологової діяльності вважавсь 4—5 скорочень матки протягом 10 хв; тривалість скорочень — 40—50 с. За відсутності ефекту протягом 6 юд тактику ведення пологів слід змінити і завершити їх кесаревим розтином.
Застосування окситонину пов'язане з можливим розвитком дистрее-сипд-рому плода та підвищенням базального тонусу матки.
Ведення третього періоду ВОЛОСІВ. Для профілактики кровотечі пропонують активне ведення третьою періоду пологів згідно з наказом МОЗ України № 620.
При вагітності в термін 42 тиж. і більше у разі неефективності попередніх заходів шодо підготовки шийки матки до розродження та за умови незадовільного стану плода показане оперативне розродження — кесарів розтин.
Ранній післяпологовий період потребує ретельного спостереження за станом породіллі та новонародженого.
Розділ 9
5.
б) травма;
в) несумісність та резус-фактором; т) гіпофункція жовтого тіла;
л) інфекційне захворювання.
Які з нпжченавслемих ознак не враховуються піл час оцінювання стану плода за Сільверманом: а) рух грудної клітки піл час вдиху;
б) втягнення міжребрових проміжків;
в) втягнення груднини;
г) участь в акті дихання крил носа;
д) характер дихання;
е) характер крику?
Правильні відповіді
|
1 |
■і |
3 |
4 |
5 |
|
2 |
||||
|
д |
6 |
Е __ |
а, г |
е |
СИТУАЦІЙНІ ЗАДАЧІ
Задача І. Хвора, ЗО років, госпіталізована зі скаргами на біль унизу живота і кров'янисті виділення з піхви. В анамнезі — 2 мимовільних аборти. Під час обстеження піхви: шийка матки сформована, піанотична, зовнішнє вічко пропускає палець, матка м'якої консистенції, збільшена до 6—7 тиж. вагітності, придатки не визначаються, склепіння глибокі. Остання менструація — 2 міс тому. Встановіть діагноз:
а) дисфункція яєчників;
б) загрогіивий аборт;
в) аборт, шо розпочався;
г) аборт в ходу;
д) позаматкова вагітність.
Задача 2. У жіночій консультації на диспансерному обліку перебуває вагітна 26 років. Скарг немає. В анамнезі — один медичний аборт і два мимовільних аборти в терміни 18 і 21 тиж. Під час обстеження піхви, проведеному в термін вагітності 17 тиж., визначено: шийка маски вкорочена до 1,5 см, розм'якшена по всій довжині, вічко шийки матки вільно пропускає один палець. Визначте лікарську тактику.
а) продовжити амбулаторне спостереження;
б) призначити седативну і спазмолітичну терапію;
в) провести лікування токолігиками;
г) госпіталізувати вагітну;
д) видати лікарняний листок, рекомендувати дотримувати постільного режиму і повторно з'явитися через тиждень.
Правильні відповіді
Задача І: б. Задача 2: г.
Розділ 10 АНОМАЛІЇ КІСТКОВОГО ТАЗА
Вузький тазе однією з причин акушерської і перинатально! патології. Вчення про вузький таз розробляли Дсвснтер. Смсллі. Н.М. Амбодик-Максимович. Бодслок. Роберт, Лішман, Негслс, Міхаеліс. Вастсн, Гентер. А.Я. Красовсь-кий, І.П. Лазаревич. М.М. Феноменов, М.С. Малиновський, БО. Архангельський, Р.І. Калганова та інші відомі акушери.
В акушерстві розрізняють поняітя анатомічно і клінічно вузького таза.
АНАТОМІЧНО ВУЗЬКИЙ ТАЗ
Анатомічно вузьким називають таз. усі або один із розмірів якого зменшений на 1,5—2 см порівняно з нормою. Частота цієї патології сягає 8 %. До сіюлогічних факторів розвитку анатомічно вузького таза належать перенесений рахіт, поліомієліт, туберкульоз, травми, пухлини кісток таза, порушення обмінних процесів в організмі, недостатнє харчування тощо. Заняття деякими видами спорту з раннього дитинства (фігурне катання, спортивна гімнастика та ін.), стреси, дисгормональні розлади, інфантилізм також призводять до виникнення різних форм вузького газа.
Класифікація вузького таза грунтується на його формі та сіл пені звуження.
Класифікація вузького таза за ступенем звуження
Виділяють чотири ступені звуження таза, які визначаюіь іа величиною справжньої кон'югати (conjúgala vera);
— І ступінь — 11—9 см (якщо плід невеликий, пологи можуть закінчитися самовільно);
— ii ступінь — 9—7,5 см (значні утруднення в пологах);
— iii ступінь — 7,5—6 см (пологи через природні полоіові шляхи неможливі, тільки кесарів розтин або илодоруйнівиа операція).
Розділ 10
Ми.і. 48. Зліольнорівномфноінужсний їжі Мял. 49. Простий плоский таз
— IV ступінь — менше ніж 6 см (абсолютно вузький таз; пологи та плодо-руйнівні операції неможливі, тільки кесарів розтин, навіть при мертвому
плоді).
Кіасифікація таза за формою звуження включає поширені га рідкісні типи
вузького таза.
Поширені форми анатомічно вузького таза
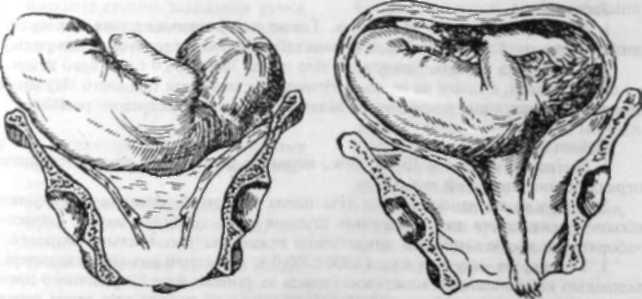
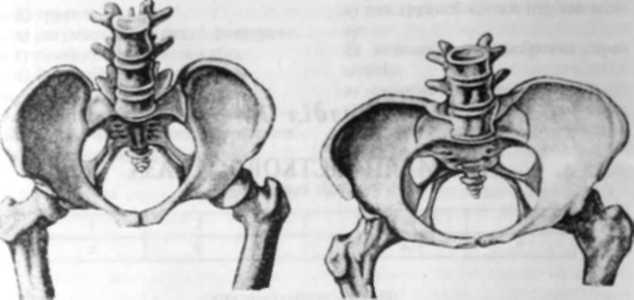
Загальїіорінномірнозвужсний таз — таз, усі розміри якого зменшені на 1,5—
2 см (мал. 48).
До загальнорівномірнозвужених форм таза відносять інфантильний таз, таз чоловічого типу і карликовий.
Інфантиіьний, або дитячий, таз. Для нього характерні вузькі плоскі крижі та вузька лобкова дуга (2—2,5 см), високе стояння крижового мису. Інфантильний таз властивий жінкам із загальними ознаками інфантилізму.
Таз чоловічого типу. Чоловічим (андроїлним) називається таз із масивними кістками, гострим лобковим кутом, високою і лійкоподібною порожниною. Чоловічий таз властивий жінкам високого зросту з чоловічим типом будови тіла.
Карликовий таз. Карликовим називається таз із крайнім ступенем загального рівномірного звуження всіх розмірів. Карликовий газ спостерігається в жінок-карлиць.
Плоский таз — таз зі зменшеними прямими розмірами.
Простий плоский таз (девентерівський) — таз з усіма зменшеними прямими розмірами (мал. 49).
Плоскорихітичпий таї — таз зі зменшеним прямим розміром площини входу (мал. 50).
Загальнозвужений плоский таз — таз з усіма зменшеними розмірами і особливо прямими (мал. 51).
Аномалії кісткового таи
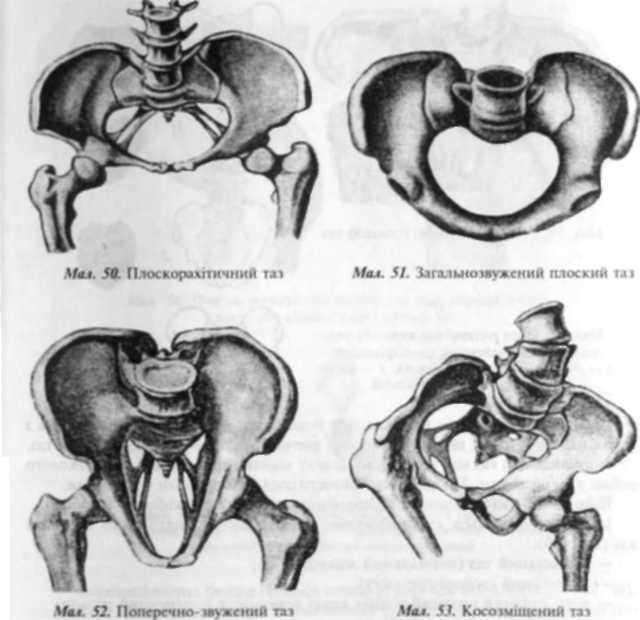
Поперечно-звужений таі (робертівський) — таз зі звуженням поперечних розмірів при нормальних прямих розмірах, аналої апдроідноіо таза (мал. 52).
Рідкісні (/юрми анатомічно вузького таза
Косозміиісний таз харакіеризусться вкороченням або анкілозом однієї з нижніх кінцівок і зменшенням косих розмірів з одного боку (мал. S3).
Косозвужсний, або лійкоподібний, таз проявляється недорозвиненням одного з крил крижів.
Оетеомалятичний (спалии) газ виникає при розм'якшенні кісток унаслідок декальцинації (мал. 54).
Розділ 10
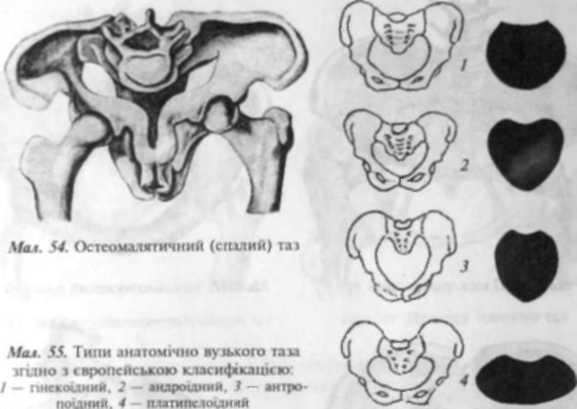
Спондилолістичний таз вимикає при зісковзуванні І поперекового хребця з
І крижового лопсрелу. то призводить ло зменшення розміру входу в малий таз.
Асиміляційний таз має подовжену форму завдяки зрошенню І поперекового хребця з І крижовим. Газ звужений екзостозами і кістковими пухлинами.
Кіфотичиий таз — аналог лійкоподібного, зумовлений кіфозом (горбом).
Іноді користуються європейською класифікацією анатомічно вузького таза (мал. 55):
— гінскоїдний таз (нормальний жіночий таз);
— андроїди ий (чоловічого тилу);
— антропоїдний (прямий розмір входу перевищує поперечний розмір);
— платииелоїлний (плоский).
Діагностика включає анамнез (перенесені дитячі хвороби, перебіг попередніх пологів та ін.ї, об'єктивне дослідження (зріст, маса тіла, будова скелета, наявність екстрагеиітальних захворювань, форма живота; мал. 56).
Також вимірюють кут нахилу таза. Оглядають ромб Міхаеліса, який змінює форму при вузькому тазі (мал. 57).
Визначають променево-зап'ястковий індекс Соловйова. Проводять пель-віометрію. Розраховують передбачувану масу тіла плода. Проводять УЗД (ультразвукову пельвіомегрію).
Особливості біомеханізму пологів при загальнорівпомірнозвужепому тазі:
— вставлення голівки стріловим швом в один із косих розмірів;
— максимальне зіинання голівки плода, голівка починає згинатися вже у вході в малий таз;
Аномалії кісткового тата
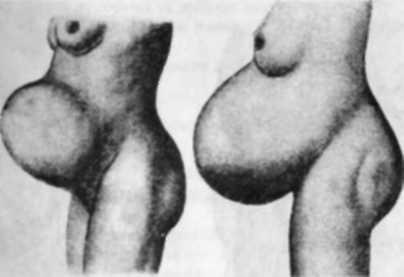

Мол. 56. Форма живота: гострокінцева при першій нагїт-ності або відвисла при наступних
![]()
![]()
0 ♦
З
4
Мал. 57. Форма ромба Мічасліса при ріших типах таза / — нормальним. 2 — плоский; 3 поперечно- шуженнн. 4 - косо-1ХПШСІІИН, 5 — ^агд-їьморівномірноінужснин
— долтхоцефалічна форма іо пики плода за рахунок конфігурації (мал. 58). Пологи триваліші, ніж при нормальному тазі, часто супроволжуюпля пологовими травмами.
Особливості біомеханізму пологів при простому москому тазі:
— вставлення голівки плода до входу в малий тат стріловим швом у поперечному розмірі; часто виникає асинклітичне вставлення, переважно перелік (Негеле). при якому стріловий шов роїмпцений ближче до мису крижів, шо супроводжується вираженою конфігурацією кісток голівки плода;
— опускання голівки стріловим швом у поперечному розмірі до вузької площини порожнини малого та*а (низьке поперечне стояння голівки плода). Мри сприятливому прогнозі виникає рогашя голівки;
— внутрішній поворот (роїацін) голівки при переході и широкої у вузьку частину порожнини малого таза, закінчується на тазовому дні нри максимальній її конфігурації (брахіоцефалічна форма);
— розгинання голівки (має затяжний харакіер).
Розділ Ю
Ма.і. 58. Доліхоцефалічна форма голівки пледа

Ма.і. 60. Задній асинклітизм
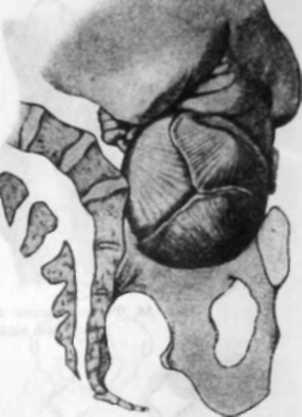
Мла. 59. Передній асинклітизм
Особливості біомеханізму пологів при п.іоскорахітинному тазі:
— голівка вставляється в поперечний розмір, її стояння тривале;
— незначне розгинання голівки у вході (переднє тім'ячко розміщене нижче заднього);
— виникає передній асинклітизм Нетеле (мал. 59), рідше — задній асинклітизм Літамана (мал. 60);
— різка конфігурація голівки;
— голінка швидше проходить інші частини пологового каналу.
При загальнозвуженому плоскому тазі розродження доношеним плодом через природні шляхи, як правило, неможливе.
Ускладнення пологів при вузькому тазі:
— несвоєчасне вилиття навколоплідних вод;
Аномалії кісткового газа
— випадіння петель пуповини та дрібних частин плода;
— неправильне вставлення голівки плода;
— аномалії пологової діяльності;
— травми пологових шляхів (розриви шийки та тіла матки, розрив лобкового симфізу, утворення норииь);
— септичні захворювання.
— травматизм плода (дистрес плода, ксфадоіематома, крововилив у мозок, перелом кісток черепа).
КЛІНІЧНО ВУЗЬКИЙ ТАЗ
Під клінічно (функціонально) вузьким тазом розуміють функціональну невідповідність між голівкою плода і тазом матері незалежно від їхніх розмірів Частота клінічно вузького таза становить 3—5 %.
Фактори ризику виникнення клінічно вузькою таза включають анатомічно вузький таз, великий плід, розгинальні передлежання голівки плода, переношену вагітність, гідроцефалію плода, пухлини і вади розвитку плода, пухлини і вади розвитку таза матері, пухлини органів малого таза.
Треба пам'ятати, що не існує надійного способу точного допологового прогнозування клінічно вузького таза. Цей діагноз встановлюють лише в пологах.
Діагностичні ознаки клінічно вузького таза:
— відсутність поступального руху голівки при нормальній пологовій діяльності;
— симптом Генкеля — Вастсна врівень або позитивний. Розмір Ііангсмсй-стера більший за зовнішню кон'югату:
— нависання шийки матки;
— високе розташування контракційною кільця;
— поява потуг при високому розташуванні голівки илола;
— набряк шийки матки з можливим поширенням на піхву і зовнішні статеві органи;
— симптоми стиснення сечового міхура.
Симптом Генкеля — Вастена позитивний — поверхня голівки перебуває вище від поверхні симфізу; врівень — передня поверхня голівки плода перебуває на одному рівні із симфізом; негативний - передня поверхня юлівкп розміщена нижче від площини симфізу (мал. 61).
Діагноз клінічно вузького таза встановлюють за наявності декількох ознак.
Акушерська тактика. Діагноз клінічно вузького таза є показанням до завершення пологів шляхом виконання кесаревого розгину. За умови загибелі плода розродження проводять шляхом гиюдоруЙНІВНОЇ операції. Акушерські ЩИПЦІ та вакуум-екстракпія плода при клінічно вузькому тазі протипоказані.
Розділ 10
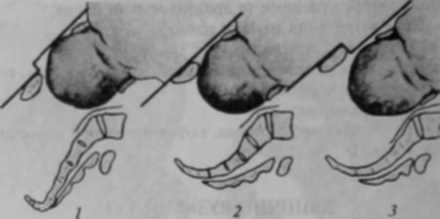
Мол. 61. Симптом Гснксля Вастсна: / — поіигивнии; 2 - врівень; 3 — негативний
ТЕСТОВІ ЗАПИТАННЯ
1. Для якої форми вузького таза характерні такі розміри: міжостьова відстань — 26, міжгребснева відстань — 27, міжвертлюгова відстань — ЗІ, зовнішня кон'югата —
17: 4.
а) іаіальнорівномірнозвужсний таз;
б) простий плоский таз;
в) илоскорахітичний таз;
г) нормальний таз;
д) поперечно-звужений таз?
2. При якому ступені звуження таза розродження проводять лише шляхом виконання кесаревого розтину, навіть при мертвому плоді:
а) І; 5.
б) II;
в) III; і) IV?
3. Який симптом є діагностично значущим при клінічно вузькому тазі: а) Шредера;
б) Гснксля — Вастсна;
в) Ккн:тиера — Чукалова;
г) Гснтера?
При якій формі таза розродження через природні пологові шляхи доношеним плодом неможливе:
а) загальнорівномірнозвужений
таз;
б) простий плоский таз;
в) илоскорахітичний таз;
г) загальнорівномірнозвужений плоский таз;
д) поперечно-звужений таз?
Яку з перерахованих форм вузького таза відносять до поширених:
а) кіфотичний таз;
б) лійкоподібний таз;
в) коксалгічний таз;
г) остеомалягичний таз;
д) поперечно-звужений таз?
IIрапильні виновій
|
1 |
2 |
3 |
4 |
5 |
|
в |
г |
6 |
г |
л |
Аномалії кісткового rata
^ СИТУАЦІЙНІ ЗАДАЧІ
Задана /. Другий період пологів триває понад І гол. Передбачувана маса тіла плода — 4200 г. Серцебиття плода — 160 та 1 хв. Потуги — по 40—50 с кожні 2—3 хв. Розміри таза — 25—28—ЗІ—20 см. Контрактним кільце — на рівні пупка. Відкриття маткового вічка повне. Голівка притиснута до входу в малий таз. Мису не досягнуто.
Визначте акушерську тактику:
а) застосування акушерських щипців;
б) вакуум-екстракція;
в) плодоруйнівна операція;
г) кесарів розтин;
д) поворот плода на ніжку.
Задана 2. Другий період пологів триває більше ніж І гол. Артеріальний тиск — 120/80 мм рт. ст. Передбачувана маса тіла плода — 4200 г. Серцебиття плода — 160 за І хв. Потуги — по 40—50 с кожні 2—3 хв. Розміри таза — 25— 28—ЗІ—20 см. Контракційне кільце — на рівні пупка. Відкриття маткового вічка повне. Голівка притиснута до входу в малий таз. Мису не досягнуто. Визначте, яка патологія ускладнила пологи:
а) анатомічно вузький таз;
б) клінічно вузький таз;
в) пресклампсія;
г) передчасне відшарування плаценти;
д) емболія навколоплідними водами.
Задана 3. До пологового будинку поступила вагітна з першою вагітністю в терміні 39—40 тиж. Зріст — 150 см. Розміри таза — 23—26—28—18 см. Передбачувана маса тіла плода — 3500 г. Форма живота — гострокінцева. При акушерському обстеженні голівка над входом у малий таз, легко змішується. Серцебиття плода ритмічне. 136 за 1 хв. Визначте план розродження:
а) застосування акушерських щипців;
б) вакуум-екстракція;
в) плодоруйнівна операція; і > кесарів розтин;
д) поворот плода на ніжку.
Задана 4. До пологового будинку поступила вагітна з першою вагітністю в терміні 39—40 тиж. Зріст — 150 см. Розміри таза — 22—25—27—17 см. Передбачувана маса тіла плода — 3500 г. Голівка розташована високо над входом у малий таз, легко змішується. Серцебиття плода ритмічне.
Визначте форму вузького таза:
а) загальнорівномірнозвужений таз;
б) простий плоский таз;
в) плоскорахпичний таз;
б Алушг(к-тм>
161
Розділ 10
г) загальнорівноміріюзвужсний плоский таз;
д) поперечно-звужений таз.
Задача 5. До пологового будинку поступила роділля з переймами по 20 с кожні 5 хв. Пологи треті. Розміри таза — 26—27—31 — 17 см. Перші пологи закінчилися застосуванням акушерських щипців і мертвонароджснням, другі пологи — плолоруйнівною операцією. Передбачувана маса тіла плода — 3600 г.
Визначте план розродження:
а) застосування акушерських щипців;
б) вакуум-екстракція;
в) плодоруйнівна операція;
г) кесарів розтин;
д) поворот плода на ніжку.
Правильні відповіді
Задача 1: г. Задача 2: б. Задача 3: г. Задача 4: а. Задача 5: г.
Розділ 11
ПОЛОГОВИЙ ТРАВМАТИЗМ РОДІЛЛІ І ПЛОДА
ПОЛОГОВИЙ ТРАВМАТИЗМ РОДІЛЛІ
До пологового травматизму роділлі належать травматичні ушкодження газ час пологів м'яких тканин пологових шляхів: шийки матки, піхви, вульви, промежини; розходження та розрив симфізу (тазових з'єднань); розриви уретри, сечового міхура і прямої кишки.
Розриви слизової оболонки вульви і піхви
Такого роду травми бувають мимовільними і насильницькими (при оперативному розродженні). Виникають переважно при статевому інфантилізмі, кольпіті, швидких і стрімких пологах, великому плоді та поєднуються з розривами промежини. Найчастіше трапляються розриви нижньої третини піхви та її бічних стінок. Діагностують розриви верхнього бічного склепіння піхви як наслідок продовження розриву шийки матки. Нерідко розриви піхви супроводжуються ушкодженням судин припіхвової клітковини, навіть парамстрія. Розриви верхньої частини піхви здебільшого циркулярні — відрив склепіння піхви від шийки матки (кольпопорексис).
Клінічна картина. Клінічними проявами розривів слизової оболонки вульви і піхви є кровотечі різного ступеня вираженості наприкінці другого періоду, у послідовий або ранній післяпологовий період. Інтенсивність кровотечі визначається її локалізацією (різні ділянки слизової оболонки мають різне кровопостачання). Рясна кровотеча спостерігається при травмуванні ділянки клітора. Травма склепінь піхви може супроводжуватися помірною зовнішньою кровотечею і значною — в ділянці параметрія.
Діагностика. Діагноз встановлюють на підставі ретельного огляду зовнішніх статевих органів і піхви. Огляду підлягають усі породіллі в ранній післяпологовий період.
Лікування. Зашивають розриви піхви окремими або безперервними швами за правилами хірургічного лікування ран. Для зашивання розривів піхви їх ого-
Роїділ II
люють за допомогою дзеркал і накладають шви. починаючи з верхнього кута рани. Ізольовані кровоточиві судини захоплюють затискачами і перев'язують. Кровотеча з ран піхви зазвичай припиняється після зашивання розриву.
Окремі, ізольовані розриви сгінки піхви, малих і великих соромітних губ
також зашивають.
Розриви варикозних вузлів вульви і піхви
Лікування оперативне. Однак прошивання ранової поверхні, шо кровоточить, може спричинити ускладнення, тому шо проколювання неушкоджених варикозних вен призводить до утворення гематом. Тільки відеспаровування ушкоджених судин з наступним їх перев'язуванням дає позитивний результат. Якщо не вдається накласти лігатуру на кровоточиві судини, здійснюють тугу тампонаду піхви на 24 год.
Гематоми зовнішніх статевих органів І піхви
Розриви судин без ушкодження шкіри та слизової вульви і стінок піхви призводять до утворення гематом, розміри яких залежать від калібру ушкодженої судини, тривалості кровотечі, часу виявлення гематоми. При значній кровотечі гематома може поширитися в припіхвову, приматкову клітковину і далі — до припупкової ділянки, локалізуючись заочеревинно. Гематома може опускатися під шкіру соромітних губ, на сідницю, промежину.
Етіологія. Гематоми пологових шляхів є наслідком не тільки механічного ушкодження стінок піхви під час оперативного розродження. їх утворенню також сприяють підвищена проникність судинної стінки при варикозному розширенні вен нижніх кінцівок і вен зовнішніх статевих органів, піхви, соматична патологія породілей (серцево-судинні захворювання, патології нирок, анемії вагітних, авітамінози), порушення гемостазу.
Клінічна картива зумовлена розмірами гематоми. Гематоми невеликих розмірів характеризуються безсимптомним перебігом. Великі гематоми можуть стискати прилеглі тканини й органи, проявлятися болем у ділянці великих соромітних губ, промежини, прямої кишки. Біль зазвичай з'яшшєгься в ранній післяпологовий період. Іноді біль супроводжується тенезмами. Гематоми луже великих розмірів можуть містити 400—500 мл крові і призводити до анемізааії породіть.
Можливе нагноєння гематоми, що супроводжується підвищенням температури тіла, ознобом, погіршенням загального стану. При нагноєнні гематом розвиваються прогресуючий флеботромбоз і тромбофлебіт вен матки і малого таза, параметрит і навіть генералізована інфекція.
Діагностика грунтується на скаргах породіллі, результатах огляду зовнішніх статевих органів і піхви за допомогою дзеркал. Гематома має вигляд пухлиноподібного утворення синьо-багряного кольору, без чітких контурів, еластичної консистенції. Пальпація утворення різко болюча.
Лікування. Невеликі гематоми лікують консервативно: призначають спокій, холод на ділянку промежини, кровоспинні засоби.
Пологовим іраичаплч роліллі і плода
Невеликі, які проте проловжують збільшуватися, або великі гематоми розтинають, лігують судини, шо кровоточать, накладають різкі шви і залишають дренаж. Нагноєну гематому також ротіпають і лікують як гнійну рану.
У деяких випадках з мстою зупиниш паренхіматозну кровотечу при рідкісних тяжких ушкодженнях слизової оболонки піхви вдаються до перев'язування внутрішньої клубової артерії або емболізації судин малого заза.
Розриви промежини — найпоширеніший вид травматизму роділей.
Класифікація. Розрізняють мимовільні (без цінніший по впливу) і насильницькі (при акушерських операціях, неправильному веденні подоіів) розриви промежини. За клінічним перебігом роіріліиюіь заіроіливий роїрин промежини, такий, шо почався, і такий, шо відбувся. Клінічними симптомами загрозливого розриву промежини є ціаноз і набряк тканин унаслідок венозного застою, надалі шкіра стає блідою і блискучою. Про початок розриву свідчить поява кров'янистих виділень з піхви. За глибиною ушкодження розрізняюсь розриви промежини трьох ступенів:
— 1 ступінь — розрив задньої спайки, невеликої ділянки шкіри промежини (не більше 2 см). м'язи промежини нілі;
— II ступінь — ушкодження шкіри промежини, стінок піхви та м'язів промежини. М'яз — замикач відхідника та пряма кишка цілі;
— III ступінь — окрім розривів шкіри та м'язів промежини вибувається розрив зовнішнього м'яза — замикача відхідника (неповний розрив III ступе-
ня); у разі розриву слизової оболонки прямої кишки діагностують повний розрив III ступеня.
Рідкісним видом є центральний розрив промежини, при якому спостерігаються розриви задньої стінки піхви, м'язів тазового дна та шкіри промежини, а задня спайка і зовнішній м'яз — замикач відхідника залишаються ЦІЛИМИ. Пологи відбуваються через новоутворений отвір.
Ктіологія. Виникнення розривів промежини залежить від анатомо-функ-ціонального стану пологових шляхів і тактики ведення пологів. Розривів переважно зазнає висока, малопіддатлива, нееластична промежина роліль старшого віку, які народжують уперше, рубпево-змінсна промежина після попередніх полопв. В етіології розривів промежини мають значення швидкі і стрімкі пологи, розгинальні вставлення голівки, тазові передлежання. великий плід, неправильне виконання прийомів захисту промежини, утруднення при виведенні плечового пояса, оперативні втручання та ін.
При розриві промежини можлива кровотеча різного ступеня нираженості Рана є вхідними воротами для висхідної інфекції. Надалі рана промежини, шо зажила вторинним натягом, сприяє зяянню соромітної щілини, порушенню фізіологічного середовиша піхви, розладам статевої функції: розірвані м'язи тазового дна не можуть виконувати свою функцію, поступово розвиваємся опушення і випадіння матки й ниви. При розривах промежини III ступеня визначають нетримання іаив і калу, шо зумовлю* інвалии іацію породіллі.
Розриви промежини
![]()
Р О їді А II
Діагностика. Після пологів здійснюють огляд пологових шляхів. В асептичних умовах розводять великі і малі соромітні губи й уважно оглядають промежину, піхву. За допомогою дзеркал оглядають шийку матки, уточнюють висоту розриву слизової оболонки піхви, ступінь ушкодження промежини. За підозри на розрив промежини III ступеня вводять палень у пряму кишку і, натискаючи па пере цію стінку, визначають наявність ушкоджень кишки і м'ні.і -- ьзмикача відхідника
Лікування. Цілість промежини відновлюють піл місцевою чи провідниковою анестезією розчином новокаїну або під загальним наркозом Промежину починають зашивати з верхнього кута розриву, потім послідовно зверху вниз накладають на край стінки піхви шви до формування задньої спайки. Голку варто проводити піл всією рановою поверхнею, оскільки можуть залишитися "кишені", у яких накопичується кров. Такі гематоми перешкоджають первинному загоєнню рани.
При розривах промежини II ступеня спочатку накладають шви на верхній кут рани, потім з'єднують розірвані м'язи промежини, а потім уже накладають шви на слизову оболонку піхви до задньої спайки і на шкіру. Таким чином, при розриві промежини І ступеня накладені шви розташовуватимуться в один поверх, при II ступені — у два поверхи.
При розриві промежини III ступеня стінку прямої кишки ушивають вузлуватими швами, занурюючи їх в отвір кишки. Потім ушивають зовнішній м'яз — замикач відхідника вузловими швами, безперервними швами ушивають задню стінку піхви, окремими швами — ніжки м'язів — підіймачів відхідника після їх виділення. Окремі шви накладають на шкіру промежини.
При зашиванні центрального розриву промежини спочатку розрізають ножицями тканини, які залишилися неушколженими в ділянці задньої спайки, і в такий спосіб перетворюють його на розрив промежини II ступеня. Потім рану зашивають у звичайний спосіб.
Післяопераційне ведення полягає в обробленні швів промежини тричі на добу і після кожного акту сечовипускання та дефекації. Після туалету шви просушують стерильним марлевим тампоном та обробляють розчином калію перманганату або І % спиртовим розчином брильянтового зеленого. Швидшому загоєнню рани сприяє ультрафіолетове опромінення промежини.
Профілактика. З мстою профілактики розривів промежини під час пологів здійснюють її розсічення — перинеотомію або епізіотомію. В основі профілактики розривів промежини лежить правильна тактика ведення пологів при виведенні голівки і плечового пояса.
Розриви шийки матки
Класифікація. Розриви шийки матки можуть бути мимовільними і насильницькими при форсованому або оперативному розродженні. Розрізняють розриви шийки матки трьох ступенів:
— І ступінь - розрив шийки матки завдовжки не більше ніж 2 см;
Пологовий гравчатиіч роділлі і плода
— II ступінь — розрив завдовжки понад 2 см, який не досягає склепіння піхви;
— III ступінь — розрив шийки матки, який досягає склепіння піхви або який переходить на верхній відділ піхви.
Етіологія і патогенез. Незначні бічні надриви шинки матки с фізіологічними. Вони виникають практично в усіх роділь при перших пологах. Ці надриви можуть перетворюватися на розриви за наявності паюморфологічних змін у тканинах шинки матки (статевий інфантилізм, рубці, запальні процеси тощо), аномалій пологової діяльності, великого плода, насильницької травми при оперативному розродженні.
Клінічна картина. І'оіриви шийки матки проявляються кровотечею, шо починається виразу після народження плода. Інтенсивність кровотечі залежить віл калібру ушкодженої судини (від незначної до рясної).
Діагностика. Діагноз розриву шийки матки встановлюють при огляді шийки матки за допомогою дзеркал.
Лікування. Розриви шийки матки зашивають вузловими швами. Для зашивання шийку матки вікончастими щипцями ииііягують до входу в піхву і відводять у бік. протилежний розриву. Перший шов накладають трохи вище від місця розриву. Якшо верхній кут рани на шийці матки візуально не визначається, варто припиниш огляд шийки матки в дзеркалах і виконати ручне дослідження порожнини матки для встановлення цілості ЇЇ стінок.
Розриви шийки матки небезпечні ше й тому, що не тільки спричинюють кровотечу, а й виступають джерелом післяпологових виразок і ВИСХІДНОЇ інфекції в післяпологовий період. У процесі загоєння незашитого розриву шийки матки утворюються рубці, які сприяють вивороту шийки матки (ектропіон), розвитку псевдоерозій та інших фонових для раку шийки матки станів.
Профілактика. З метою профілактики розривів шийки матки проводять своєчасну підготовку шийки матки до пологів у роділь старшого віку при перших пологах, у вагітних з тенденцією до переношування. Широко застосовують спазмолітичні засоби, аналгезію під час пологів. Технічно правильно накладають акушерські шинні з дотриманням усіх умов і правил.
Під час пологів СЛІД запобігати ущемленню шийки матки між голівкою плода і лобковим симфізом. З появою кров'янистих вилічень із пологових шляхів у другий період пологів лікар виконує піхвове дослідження і заправляє передню губу шийки матки за голівку плода.
Розриви матки
Частота розривів матки — 0,1—0,05 % випадків віт загальної кількості пологів. Серед причин материнської смертності розриви матки займають одне і провідних місць. Кожен випадок розриву матки в роділлі або породіллі підлягає розбиранню для з'ясування обставин, які призвели до тяжкого акушерського травмування.
Класифікація. В акушерській практиці найбільшого поширення набула класифікація МО. Рєпіної (1984).
Розділ II
За патогенезом:
1) мимовільний розрив магки:
— при морфологічних змінах міометрія;
— при механічній перешкоді народженню плода;
— при поєднанні морфологічних змін міометрія та механічної перешкоди
народженню плода;
2) насильницький розрив матки:
— чистий (при розроджувальних піхвових операціях, за наявності зовнішньої травми);
— змішаний (при різних поєднаннях грубого втручання, морфологічних змін міометрія та механічної перешкоди народженню плода).
За клінічніш перебігом:
1) загрозливий розрив матки;
2) розрив матки, то розпочався;
3) розрив матки, шо відбувся. За характером ушкодження:
1) неповний розрив матки (не проникний у черевну порожнину):
2) ПОВНИЙ розрив матки (прониклий у черевну порожнину).
За локалізацією:
1) розрив у нижньому сегмсігті матки:
— розрив передньої стінки;
— бічний розрив;
— розрив задньої стінки;
— вирив матки віт піхвових склепінь;
2) роїрив у тілі матки:
— розрив передньої стінки;
— розрив задньої стінки;
3) розрив у дні матки.
Етіологія і патогенез. В патогенезі розриву матки основне місце займає поєднання гістопатологічного фактора з механічним. Патологічні зміни м'язів матки є сприятливим чинником, а механічний фактор — вирішальним. Від переважання того чи того фактора залежать особливості патогенезу і клінічної картини розриву.
За теорією Л; Бандли (1875) розрив матки є наслідком перерозтягнення нижнього сегмента, пов'язаного з механічною перешкодою для народження плода (вузький газ. великий плід, неправильні вставлення голівки, неправильні положення плода, фіксовані в малому тазі пухлини яєчника або матки, значні рубцеві зміни шийки матки).
За теорією Я. Вербова (1911 — 1913) серед причин розривів матки виділяють морфологічні зміни стінки матки. При затяжних пологах відбувається значне порушення енергетичного метаболізму, яке супроводжується нагромадженням токсичних сполук, що ушкоджують тканини (біохімічна травма матки). М'язи матки стаюіь в'ялими, легко рвуться. Розрив матки відбувається на тлі ослаблених скорочень або дискоординованої пологової діяльності.
_Пологовий трата ти ге роділлі і плода_
До причин неповноцінності міометрія відносять інфантилізм і вали роз-. витку матки (матка бідна на м'язову тканину, низькоедастична). рубцеві зміни у зв'язку з абортами, ускладнений иеребії попередніх пологів, інфекційні пронеси Найпоширенішою причиною неповноцінності м'язового шару матки < рубець після попереднього кесаревого розтину, особливо в раїі прикріплення плаценти в ділянці рубця.
Клінічна картина. Кіінічна картина загрозливого розриву матки:
1) інтенсинна пологова діяльність, часті інтенсивні болісні перейми, погане розслаблення матки поза переймами;
2) роділля неспокійна, збуджена; скаріи на вічуття страху, сильний біль у животі й попереку, шо не припиняється, незважаючи на введення спазмолітиків;
3) матка псрсрозтягнута, стоншена в ділянці нижнього сегмента, болюча при пальпації;
4) при повному відкритті маткового вічка границя між тілом матки і нижнім сегментом (контракшйнс кільце) змішується до рівня пупка і займає косе положення. Матка набуває вигляду пісочного годинника;
5) круглі зв'язки матки напружені, сечовипускання болісне, прискорене або відсутнє внаслідок розвитку синдрому тиснення сечового міхура;
6) пальпація частин плода утруднена у зв'язку з напруженням матки;
7) при диспропорції плода і таза роділлі визначається позитивна ознака Вастена;
8) відсутнє просування переллежачої частини плода;
9) утворюється пологова пухлина на голівці плода, що поступово заповню* ділянку малого таза роділлі;
10) набрякання шийки матки, піхви і зовнішніх статевих органів;
11) передчасне, раннє видиття навколоплідних вод.
Клінічні симптоми заірозливого розриву матки при морфологічних змінах міометрія наростають поступово і характеризуються;
1) патологічним перебігом прелімінарного періоду;
2) слабкістю пологової діяльності, відсутністю ефекту віт пологостимуляціі;
3) надмірною пологовою діяльністю після слабкості пологових сил у відповідь на пологостимулювальну терапію;
4) можливим больовим синдромом (постійний біль і локальна болісність після псрсймів у ділянці рубця на матні або нижнього сегмента, постійний біль невизначеної локалізації після переймів. який іррадіює я крижову ділянку; частіше — відсутність болю);
5) передчасним, раннім нилиттям навколоплідних вод;
6) клінічними проявами інфекційного процесу під час подомв (хоріонам-нюнп, метрит);
7) інтранатальною гіпоксією, антенатальною загибеллю плода.
У зв'язку зі збільшенням кількості випадків абдомінального роїродження почастішали випадки розривів матки по лінії рубця після перенесеного кесаревого розтину. В аспекті діагностики неповноцінності маткового рубця важливе шачення мають такі ознаки, як: І) гарячка в післяопераційний період; 2) на пий ним післяопераційного шва. іагосння йою вторинним иаіягом; 3) корио
Розділ II
ральний кесарів розтин; 4) поява при вагітності болю в животі; 5) лані УЗД, м вкагують на стоншення (■ 0,5 см) П нерівномірнійЬ рубни До факіорів. які вказують на можливість ротрнву матки по лінії рубця, відносять розташування плаценти по передній стінці матки, невеликий (до двох років) інтервал між перенесеним кесаревим розтином і теперішньою вагітністю, поєднання рубця на матці з вузьким тазом, поперечним і косим положенням плода, неправильними вставленнями голівки.
Цинічна картина загрози розриву матки по рубцю в нижньому сегменті після перенесеного кесаревого розтину включає такі симптоми:
1) біль унизу живота в ділянці рубця піл час вагітності, в останньому її триместрі, а на початку пологів — між переймами;
2) болісні перейми на тлі об'єктивно слабких скорочень матки;
3) слабка або дискоорлинована пологова діяльність, шо не підлягає корекції;
4) підвищена болючість в одній з ділянок рубця на матці при пальпації, стоншення, симптом ніші;
5) затримка просування плода при повному викритті.
Цинічна картина розриву матки, що розпочався, подібна до такої при загрозливому розриві матки. Однак перейми набувають судомного характеру, з'являються кров'янисті виділення з піхви, у сечі — кров. Виникають симптоми гіпоксії плода, порушуються ритм і частота серцебиття.
Клінічна картина розриву матки, що відбувся:
1) момент розриву матки супроводжується відчуттям сильного раптового кинджального болю, іноді відчуттям того, що "в животі щось розірвалося". Роділля скрикує, хапається за живіт;
2) пологова діяльність раптово припиняється (тиша в пологовій залі);
3) змінюються контури і форма матки, з'являються симптоми подразнення очеревини;
4) плід виходить з порожнини матки і промацується під шкірою поруч із
маткою;
5) серцебиття плода не вислуховується;
6) можливі кров'янисті виділення зі статевих органів. Однак переважно кровотеча відбувається в черевну порожнину. Ступінь крововтрати і характер роїриву матки визначають картину геморагічного (і травматичного) шоку.
Певні труднощі при діаі ностиііі становлять неповні розриви матки в нижньому сегменті на тлі збереження цілості очеревини. Однією з головних ознак такого розриву є виникнення заочеревинних гематом у прилеглих до матки ділянках. З'являються симптоми внутрішньої кровотечі.
Легальність при розривах матки, що відбулися, досягає 80 %, причиною чого є геморагічний і травматичний шок.
Іноді симптоми розриву мазки можуть буги не настільки яскраво вираженими. Тому якшо в процесі другого періоду пологів з'являються кров'янисті виділення незрозумілого генезу, народжується мертвий плід (або плід у стані тяжкої асфіксії) і раптово погіршується стан роділлі, терміново проводять ре-іельне ручне дослідження стінок матки.
Пологовий травма їм т роділлі і плода
При ньому слід звернути увагу на кровотечу зі статевих оріанів, відсутність 1 ознак відокремлення плаценти, біль при пальпації матки, можливі нудогу, блювання, симптом перекритого дна магки (дно матки не контурусться), виявлення при пальпації ребра матки болісного утворення (гематоми).
Основні принципи надання невідкладної допомоги. Уразі виникнення загрози розриву матка:
— припиняють пологову діяльність;
— проводять негайне розродження.
Пологову діяльність припиняють шляхом уведення токолітиків та введення роділлі в наркоз. Наркоз має бути досить глибоким, щоб наступні акушерські маніпуляції не призвели до скорочення перерой я гнутої матки і не спровокували її розрив.
Під час встановлення діагнозу загрози розриву матки за життєвими показаннями проводять термінове розродження. При живому її io.il виконують кесарів розгин, в інших випадках — плодоруйнівні операції. У ран загрози розриву матки протипоказані поворот плода, накладення акушерських щипців, витягання плода за тазову частину. Ці операції і навіть спроби їх застосувати неминуче призводять до розриву матки.
У разі загрози розриву матки по лінії рубця негайно виконують кесарів розтин
При розриві матки, що відбувся, так само негайно проводять череворозтин на тлі лікування геморагічного шоку і повноцінного знеболений. Після розтину черевної порожнини здійснюють її ревізію, видаляють мертвий ПЛІД. Потім оглядають матку, особливо судинні пучки по обидва боки, тому що нерідко матка розривається по бічній стінці в місці перетинання м'язових волокон. Виявляють обсяг ушкодження, їх локалізацію, глибину роїривів, стан нижнього сегмента матки, звертаючи увагу на структуру стінки. Ретельно оглядають прилеглі органи (сечовий міхур), які можуть бути ушкодженими при насильницьких розривах матки. Обсяг операції (зашивання розриву, ампутація, екстирпація матки) залежить віл тривалості розриву матки, характеру змін стінки матки, віку породіллі, наявності інфекції. Типовою операцією при розриві матки, шо відбувся, є її екстирпація. Показаннями до органозбсріїадьних операцій є неповний розрив матки, лінійний розрив із чіткими краями, відсутність ознак інфікування, збережена скоротлива здатність матки.
При масивній крововтраті з порушенням згортання крові виконують перев'язування внутрішніх клубових артерій. При великій травмі та значній крововтраті перев'язування внутрішніх клубових артерій виконують до початку основного етапу операції
За відсутності досвідченого спеціаліста, який може виконати перев'язування внутрішніх клубових артерій, операцію починають з накладення клем на основні судини по ребру матки.
У післяопераційний період проводять протишокову, інфузійно-трансфузій-ну та антибактеріальну терапію, профілактику тромбоемболічних ускладнень.
При тяжкому стані породіллі операцію проводять у два-три етапи, з операційною паузою після зупинення кровотечі, піл час якої тривають реанімаційні заходи щодо усунення шоку.
Ромділ II
Профілактика. Для запобігання розривам магки виявляють і вчасно госпі-галізують вагітних з групи ризику в лопологовс віллілсння. У стаціонарі іх ретельно обстежують і визначають тактику розродження: плановий кесарів розтин або ведення пологів через природні пологові шляхи. Групу ризику становлять вагітні з рубцем на матні, з кількома ускладненими пологами в анамнезі, кі 11,кома абортами або ус к іа іненим абортом, в> ч.ким га юм. великим плодом, неправильним положенням плода.
Виворіт матки
Рідкісним вилом пологової травми є виворіт матки, шо буває мимовільним і насильницьким. Акушерський виворіт матки, як правило, буває насильницьким. Він виникає при неправильних діях лікаря або акушерки в третьому періоді пологів: потягуванні за пуповину плаценти, шо не відокремилася, застосуванні прийому Бреде — Лазаревича щодо виділення посліду та інше.
Шляхом натиснення на дію розслабленої гіпотонічної матки можна легко спричинити її виворіт, шо часто ускладнюється травматичним шоком. При цьому з піхви звисає пухлиноподібне м'яке яскраво-червоного забарвлення утворення, на якому іноді локалізується плацента. Лікування полягає у вправленні матки під наркозом. У разі неефективності маніпуляції та за наявності ділянок некрозу в стінках матки, які виникають у зв'язку з різким порушенням кровопостачання органа після вивороту, а також інфікування застосовують хірургічні методи лікування (видалення матки).
Розходження і розриви симфізу
У період вагітності в кістках і суглобах таза відбувається набрякання, розпушення, серозне просочування з'єднань зв'язкового апарату таза. Особливо ці зміни виражені в лобковому симфізі. Розходження кісток лобковою симфізу іноді визначається під час спонтанних пологів великим плодом, у вагітних і вузьким тазом, частіше при оперативному розродженні (акушерські щипці, ішодоруйнівні операції, витягання плода за тазову частину). Така ситуація виникає і внаслідок розривів зв'язкового апарату лобкового симфізу (рідше — крижово-клубового).
Виділяють три ступеня роїривів симфізу за величиною розходження лобкових кісток (фізіолопчне розходження — до 0,5 см): І ступінь — 6—9 мм. II — 10—20 мм. III ступінь — понад 20 мм. Величину розходження вимірюють на рсттеноірамах.
Клініка. Породілля скаржиться на біль у ділянці симфізу, що посилюється "І"' р*)шедениі nil іігнутих у колінних і кульшових суглобах, ЮЙМ8С вимушене положення тіла — лежачи на спині з розведеними стегнами при трохи зігнутих колінах (симптом М.М. Волковича). Пальпагорно тканини набряклі, виявляється заглибина між лобковими кістками, шо розійшлися Пальпація болюча.
Лікування. При легких ступенях ушкодження симфізу рекомендують змінювати положення тіла в ліжку - по черзі лежати то на лівому, то на правому
Молотовий іравматиіч роділлі і плода
боні. На спині припустимо лежати ло 2 гол на лобу. На лілянку великого всрі люга накладають плоску подушку з піском масою 3—5 кг. Положення тіла лежачи на боці рекомендують для зближення кісгок симфізу й утримання його в правильному положенні. Можна також використати "гамак", що ПІД впливом маси тіла стискає таз із боків Якшо при ушкодженні симфізу утворилася гематома, проводять також і консервативне лікування Нагноєння гемагоми вимагає хірургічного втручання. У разі формування у симфізі исевлосуглоба (гусяча хола) показане ортопедичне лікування.
Післяпологові фістули
Сечостатеві і кишково-піхвові фістули — найтяжчі ускладнення пологів, що призводять ло втрати працездатності, порушення сгатсвої, менструальної, генеративної та інших функцій.
Розрізняють міхурово-піхвові, шийково-міхурові, сечівниково-піхвові, сс-човілно-піхвові. кишково-піхвові фістули. Фістули виникають унаслідок насильницького ушкодження суміжних органів інструментами при травматичному оперативному втручанні, тривалого стиснення тканин між голівкою плода і тазом роділлі, з некрозом і наступним відторгненням ДІЛЯНОК тканин сечовивідних шляхів, прямої кишки і піхви. Тривале стиснення тканин пологового каналу спостерігається в разі невідповідності розмірів голівки плода розмірам таза вагіттюї (анатомічно або клінічно вузький таз, аномалії вставлення і перед-лежання, великий плід). Особливе значення мають затяжні пологи, шо пов'язано зі слабкістю пологової діяльності. Прямокишково-піхвова фістула може сформуватися при неправильному ушиванні розриву промежини III ступеня (якшо лігатура проходить через пряму кишку)
Характерними клінічними ознаками фістул є нетримання сечі і виділення її через піхву (сечостатеві фістули), а також відходженнн газів і калу через піхву (кишково-піхвові фістули). Поява них ознак у перші години після оперативного розродження вказує на те. шо фістули спричинені травмуванням, на 6— 9-й день — некрозом тканини внаслідок стиснення.
Огляд піхви за допомогою дзеркал і дослідження за допомогою катетера дають змогу встановити локалізацію і розміри фістул. Для діагностики використовують цистоскопію та інші спеціальні методи дослідження. Щоденний догляд включає туалет статевих органів, змащування шкіри зовнішніх статевих органів і слизової оболонки піхви антисеппічними маслами, емульсіями. Через 3—4 міс після пологів показане хірургічне лікування
ПОЛОГОВІ ТРАВМИ ПЛОДА
Під терміном "нолотова травма" розуміють ушкодження плода, шо виникли при його проходженні через пологові шляхи Ушкодження плода внаслідок акушерських маніпуляцій (поворот, накладення шиїтів, хірургічні втручання) при ускладнених пологах прийнято визначати як акушерську травму Хронічна
Розділ II
і гостра внугрішньоугробна гіпоксія плода збільшус імовірність пологового травматизму навіть при фізіологічних пологах.
Ксфалогематома
Ксфалогематома — крововилив піл окістя тім'яної або потиличної кістки, поширеність — І—2 % випадків. Флуктуюча пухлина ніколи не поширюється та межі кістки, над якою вона локалізується. Вона безболісна, не пульсує, мас тенденцію до збільшення протягом першого тижня після пологів, потім її розміри поступово зменшуються і повна резорбція вибувається до 6—8-го тижня. При кефалогематомі великих розмірів і двобічній ксфалогематомі часто (18— 20 % випадків) виявляють тріщину кісток черепа, для виключення якої варто виконати рентгенографію.
Пункцію здійснюють при дуже великих, наростаючих ксфалогематомах або при нагноєній гематомі (у поєднанні з антибіотикотерапією).
Тріщини і переломи кісток черепа
Тріщини й переломи кісток черепа є наслідком акушерських втручань (накладення щипців та ін.) або результатом стиснення голівки при аномаліях таза роділлі. Хірургічне втручання застосовують лише в разі появи неврологічних симптомів, шо свідчать про підвищення внутрішньочерепного тиску, наростання крововиливу або стиснення мозкової тканини.
Внутрішньочерепні пологові травми
Внутрішньочерепні пологові травми супроводжуються ушкодженням тканини мозку з розвитком ЇЇ набряку. Клінічні прояви зумовлені ступенем порушеній* гемоліквородинаміки. У тяжких випадках смерть дитини настає вже в перші години життя, тоді як при легких формах зміни можуть мати зворотний характер.
Розрізняють спідуральні, субдуральні, субарахноїдальні, внутрішньомозко-ві і змішані крововиливи. При розриві намету мозочка (гематома в задній черепній ямці) вибувається стиснення мозкового стовбура. Стан новонародженого тяжкий: порушені акти смоктання і ковтання, спостерігаються анізокорія, грубий вертикальний або ротаторний ністагм, плаваючі очні яблука. У тяжких випадках наростають розлади дихання і серцевої діяльності.
У гострий період внутрішньочерепної пологової травми в клінічній картині переважають загальномозкові симптоми, зумовлені порушенням мозкового кровообігу і набряком мозку. Переважають симптоми загального пригнічення функцій: атонія м'язів, відсутність активних рухів і реакції на зовнішні подразники, пригнічення дихальної функції й уповільнення серцевого ритму, симптоми ураження центрів лицевого, трійчастого, під'язикового нервів.
Більш пізній період характеризується руховим неспокоєм, неадекватною реакцією на подразники, розладами сну, розгинальною гіпертонією, різким іремором кінцівок, судомами, порушенням терморсіуляції. Відновлення функ-
Пологовий ір.ікч.тііч роліллі і плола
цій відбувається повільно з розвитком різних клінічних синдромів: всгетовіс-псральних дисфункпій, рухових порушень. и*ЯЗОВОІ гіпотонії і гіпертонії.
Діагностика внутрішньочерепної пологової травми грунтується на даних клінічного обстеження, результатах дослідження спинномозкової рідини, оч-
Лікування пологової травми в іострий період полягає в забезпеченні повного спокою, проведенні адекватної оксигенотерапії, інфузійної терапії з мстою дегідратації і поліпшення мікропиркуляції, уведенні протисудомних препаратів. При субарахноїдальних і субдуральних крововиливах показані люмбальні пункції.
Діти з пологовою травмою в анамнезі повинні перебувати піл спостереженням невропатолога.
Пологова травма спинного мозку виникає внаслідок форсованого витягання за голівку при фіксованих плечах плода або витягання за плечі при фіксованій голівці, а також при надмірній й ротації. При цьому можуть виникати
ушкодження хребта (підвивихи, зсув тіл хребців, переломи тошо), ушкодження міжхребцевих дисків, крововиливи в спинний мозок, його оболонки й епіду-ральну клітковину, ішемія в басейні хребтових артерій.
Клінічна картина залежить кіл локалізації й виду ушкодження. При травмі шийного відділу хребта спостерігаються виражений больовий синдром, кривошия, при ушкодженні шийних сегментів на рівні C,^)v — м'язова гіпотонія, арефлексія і дихальні рохіали, симптом короткої шиї, поза жаби, що може поєднуватись із симптомами ураження стовбура мозку і порушенням функції органів малого таза. У разі травмування спинного мозку на рівні Сш_IV може розвинутися парез діафрагми, переважно правобічний.
Залежно віл локалізації ушкодження плечового сплетення розрізняють три і м 11 и паралічу верхніх кінцівок:
— верхній царалІЧ (Дюшена — Ерба) при ушкодженні пучків V—VI шийних сегментів;
— нижній параліч (Дсжсрин — Клюмике) при ушкодженні VII—VIII шийних і І грудного сегмента;
— тотальний (повний) параліч при комбінованому ушкодженні всіх компонентів плечового сплетення.
При верхньому паралічі рука дитини приведена до тулуба, розігнута в ліктьовому суглобі, повернена всередину, рогована в плечовому суглобі, пронова-на в передпліччі. Рухи кисп й пальпів вільні. При нижньому паралічі рука івисає. відсутні рухи кисті й пальців. Рухи в ЛІКТЬОВОМУ і плечовому суглобах бережені, чутливість не порушена. Прогноз несприятливий.
Полоюва травма спинного мозку в попереково-крижовій ДІЛЯНЦІ нронв-іжіься нижнім в'ялим парапареюм на тлі збереження нормальних рухів у верхніх кінцівках.
Діагноз спінальної травми всіановлююгь на підставі даних анамнезу, типової клінічної картини і результатів ренггеної рафічного дослідження хребта.
ного дна, ЕЕГ, УЗД. КТ, ЯМР.
Пологова травма спинного мозку
![]()
Розділ //
Лікування. За підозри на травму шийного відділу спинного мозку цю ділянку іммобілізують шляхом накладення влтно-марлевого коміра. При паралічі Дюшена накладають гіпсову пов'язку на кінцівку у фізіологічному положенні на 3—6 тиж. (забешечують спокій для верхніх кінцівок) Через 2 тиж. дозволяють легкі пасивні рухи у всіх суглобах, масаж і фізіотерапевтичні процедури.
Травми ключиці та кінцівок
Травми ключиці та кінцівок спостерігаються переважно в новонароджених з великою масою тіла і масивними плечима (наприклад, при діабетичній фсто-патії). Також виникають унаслідок утрудненого витягання ручок (тазове перед-
лежання плода).
Перелом к.гюнии,і — одна з найпоширеніших пологових травм. При промацуванні в перші години і дні життя визначаються крепітація в ділянці ключиці й обмеження активних рухів руки, до 2-го тижня формується кістковий мозоль. Загальний сіан дитини не порушений Лікування полягає в накладенні пов'язки, шо фіксує руку і плечовий пояс. Наприкінці 2-го тижня життя дитини перелом ключиці зростається.
Перелом п.іечо*ої кістки локалізується здебільшого в її середній або верхній третині. Іноді він комбінується з ні пікіруванням епіфіза кістки. У цьому разі можливі крововилив у суглоб і незначний зсув кісткових уламків. Розпізнають травму за виїсутністю самостійних рухів в ушкодженій руці. Під час пальпації виявляють порушення цілості плечової кістки. Діагноз уточнюють рсніїенографічно. Ці переломи зростаються повністю іа рахунок проведеної іммобілізації кінцівки на 2—3 тиж. При значному зсуві улахіків показане спеціальне лікування з участю травматолога.
Найпоширеніша пологова травма нижніх кінцівок — перелом стегнової кістки як наслідок витягування плода за ніжку. Для цього перелому характерний значний зсув кісткових уламків у результаті м'язовою перенапруження. Лікування в умовах спеціалізованого відділення.
Субкапсулярна гематома печінки, крововилив у надниркові залози
Факторами виникнення субкапсулярної гематоми печінки є тазові перел-лежання плода, макросомія, гемолітична хвороба новонароджених та ін. Наростаюча гематома може супроводжуватися розривом, у результаті чого кров проникає в черевну порожнину. У дитини діагностують геморагічний шок і колапс. Ехотомограма дає змогу встановити діагноз.
Симптоми при крововиливі в надниркові залози з'являються протягом першого тижня життя, часто атипові. Це анорексія, блювання, діарея, в'ялість, порушення ритму дихання, гематурія, зниження рівня гемоглобіну. Діагноз нсіанонлюють метолом внутрішньовенної пієлографії та УЗД.
Діти з пологовою травмою в анамнезі потребують спостереження не тільки педіатра, а й невропатолога та ортопеда.
Пологовий гра мати їм роліллі і плода
ТЕСТОВІ ЗАПИТАННЯ
1. Який тип розриву матки характеризується утворенням заочеревин-ної гематоми:
а) неповний;
б) повний?
2. Розрив матки по її ребру при на-птності буває:
а) пстоиатичним;
б) механічним.
3. При встановленні діагнозу загрозливого розриву матки пологову діяльність слід:
а) зупинити;
б) посилити;
в) залишити на попередньому рівні
5.

Піт час пологів трапився розрив промежини з ушкодженням зовнішнього м'яза — замикача відхії-ника та стінки прямої кишки. Ваш діагноз:
а) розрив промежини І ступеня;
б) розрив промежини II ступеня;
в) розрив промежини III ступеня
Кольпопорсксис — це:
а) глибокий розрив піхви;
б) розрив переднього склепіння піхви;
в) вітрив матки віт склепінь піхви;
т) поєднання розриву матки й піхви.
Правильні ві uiimui
|
1 |
2 |
3 |
4 |
5 |
|
б |
а |
а |
в |
в |
^ СИТУАЦІЙНІ ЗАДАЧІ
Задана 1. Роділля, 32 роки, поступила в пологову залу і регулярною пологовою діяльністю (перейми по 45—50 с кожні 2—3 хв, шо переходять у потуги). Положення плода поздовжнє, голівка — в порожнині малого таза. Розміри таза 26—29—31—21 см. Серцебиття плода — 136 за І хв. чітке, ритмічне. При піхвовому дослідженні шийка згладжена, викриття матковою вічка повне. Голівка плода на тазовому дні стріловидним швом у прямому розмірі виходу з таза, мале тім'ячко — попереду лобкового симфізу, велике — недосяжне. Екзостози таза відсутні. Увагу привертає значне випинання промежини. Шкіра над промежиною блискуча і трохи синюшна. У ділянці задньої спайки під час потуги шкіра блідне, а з припиненням потуг із соромітної шілини з'являється крон. На тлі проведеного захисту промежини народився живий доношений хлопчик i масою тіла 3400 г. Послід відокремився і видьзився самоспйно через 10 хв. цілий. При огляді за допомогою дзеркал шийка і піхва цілі, у ділянці промежини визначається глибокий розрив шкіри проіяжшстю до вьтхілника, задньої стінки піхви, м'язів, окрім зовнішнього м'яза — замикача відхідника.
1 Встановіть діагноз.
2 Визначте тактику лікаря.
3 Назвіть способи профілактики розривів промежини.
Розділ И
Задана 3. Роділля, 24 роки, і першими пологами, поступила в пологову залу з регулярною пологовою діяльністю. Розміри таза в нормі. Положення плода правильне. Серцебиття плода — 136 за 1 хв. Через 15 хв відійшла помірна кількість світлих вод, почалися потуги і народився живий доношений хлопчик з масою тіла 3900 г. Відразу ж після народження дитини почалася незначна кровотеча. Сечу виведено за допомогою катетера. Через 10 хв самостійно народився послід, без дефектів. Матка щільна, куляста, дно — на І палець нижче пупка. Кровотеча не припиняється, кров згортається в щільний згусток. Крововтрата становить 500 мл. Промежина ціла. При огляді за допомогою піхвових дзеркал праворуч виявлено розрив шийки матки протяжністю до правої частини склепіння піхви.
1. Встановіть діагноз.
2. Визначте тактику лікаря.
Правильні відповіді
Задача 1.
1. Розрив промежини II ступеня.
2. Ушивання розриву з дотриманням правил асептики й обов'язковим зне-
боленням.
3. Своєчасне розсічення промежини (перинео- або епізіотомія). Задача 2.
1. Кровотеча в послідовий і ранній післяпологовий період. Розрив шийки матки НІ ступеня.
2. Ушивання вузловими швами. Одночасно при зупиненні кровотечі вжити заходів щодо поповнення ОЦК.
Розділ 12
ПРЕЕКЛАМПСІЯ ТА ЕКЛАМПСІЯ ВАГІТНИХ
Частота вагітностей і пологів, ускладнених пізнім гсстозом, в Україні коливається від 10 до 15 %. Генує очевидна тенденція до збільшення частоти тяжких форм гестозу.
З часу затвердження принципів доказової медицини находи до класифіка ції, діагностики, тактики ведення та лікування гіпертензивних розладів вагітних, зокрема прееклампсії, істотно переглянуто.
ПРЕЕКЛАМПСІЯ
Пресклампсія та еклампсія — симптомокомплекс поліорганної та полісне-темної недостатності, шо виникає під час вагітності. Пресклампсія та еклампсія — не самостійні захворювання, а клінічний прояв неспроможності адаптаційних механізмів організму вагітної адекватно забезпечити потреби плода, шо розвивається. Реалізується ия неспроможність через різного ступеня вираженосгі иерфузійно-дифузійну недостатність у системі мати — плацента — плід.
Класифікашзі
Згідно з МКХ-10, прееклампсію класифікуюіь як:
— Гестаційна (зумовлена вагітністю) гіпертензія без значної протеїнурії. Прееклампсія легкого ступеня
— Прееклампсія середньої тяжкості
— Тяжка прееклампсія
— Прееклампсія, неуточнена
— Еклампсія
— Еклампсія під час вагітності
— Еклампсія під час пологів
— Еклампсія в післяпологовий період
— Еклампсія, не уточнена за терміном
Розділ 12
Етіологія та патогенез
Хоча нині відомо близько ЗО різноманітних теорій стіопатогенсзу преек-лампсії, її патофізіологія залишається те не повністю з'ясованою. Однак ключовим фактором розвитку хвороби вважають ішемію плаценти. У ранній період вагітності цитотрофобласгичні клітини проникають у спіральні артерії матки, заміщуючи в них ендотеліальний шар, а надалі спричинюючи деструкцію медіальної м'язової тканини. Така перебудова спіральних артерій забезпечує дуже низький судинний опір. Цс морфологічно підтверджує правильне завершення інвазії трофобласта в децидуальну оболонку, що створює умови для значного посилення кровопостачання плода, який росте.
При пресклампсії інвазія спіральних артерій матки обмежується проксимальною частиною депидуальної оболонки, при цьому будова 30—50 % спіральних артерій не змінюється. У жінок із преекламисісю середній зовнішній діаметр спіральних артерій матки становить менше половини діаметра подібних артерій при нсускладненій вагітності. Кровопостачання плаценти значно знижується, що призводить до розвитку ішемії плаценти різного ступеня.
Унаслідок ішемії та гіпоксії плацента виділяє низку різних факторів, що впливають на судинні ендотеліальні клітини, які виконують багато важливих функцій, у тому числі регулюють тонус непосмугованих м'язів, а також анти-коагулянтну, антигромбопитну і фібринолігичну функції.
Неадекватне кровопостачання і гіпоксія плаценти призводять до вивільнення медіаторів запалення, які спричинюють генералізовану ендотедіальну дисфункцію, що на сучасному етапі вважається основним у розвитку преек-лампсії як імунокомплексної патології. Порушення ендотеліальної функції спричинює гіпертензію, генералізований вазоспазм, гіповолемію, зниження внугрішньосудииного опору, інтерстиціальний набряк і тромбоз, які призводять до формування мультиорганної генералізованої хвороби.
Зміни в органах, характерні для прееклампсії:
1. Серцево-судинна система: генералізований вазоспазм, підвищення периферійного судинного опору, гіповолемія.
2. Гематологічні зміни: активація тромбоцитів, що супроводжується коаі-у-лопатісю споживання, зниження об'єму плазми, підвищення в'язкості крові, гемоконцентрація.
3. Сечова система: протеїнурія, зниження швидкості клубочкової фільтрації, зниження екскреції сечової кислоти.
4. Печінка: перипортальні некрози, субкапсульна гематома,
5. ЦНС: набряк головного мозку, внутрішньочерепні крововиливи. Виділяють тяжку клінічну форму гестозу — HELLP-синдром (hemolysis —
мікроанпопатична гемолітична анемія; elevation of liver enzymes — підвищена концентрація ферментів печінки в плазмі крові; low platelet count (LP) — зниження рівня тромбоцитів).
Патофізіологічні зміни при HELLP-синдромі відбуваються переважно в печінці. Сегментний вазоспазм призводить до порушення кровотоку в печінні
Прітк лачпсія та еклампсія вагітних
і розтягнення фіброзної оболонки печінки (Гліссонової капсули) Геиагоислю-лчрний некроз зумовлює підвищення рівня грансамінаї у крові.
Тромбоцитопенія і гемоліз виникають унаслідок ушкодження ендотелію в обструктивно змінених судинах. Якшо не "хибне коло", сформоване з ушкодження ендотелію та внутршіньосулинної активації системи згоріання крові, не переривається, то протягом кількох годин розвивається ДВЗ-синдром з летальною кровотечею.
Фактори ризику розвитку преек-іампсії:
1. Екстрагенітальна патологія: захворювання нирок, печінки, артеріальна ііпертснзія. хронічні захворювання легень і бронхів, вали серця, цукровий діабет, ожиріння та інші прояви ендокринопатії.
2. Акушерсько-гінекологічні фактори ризику:
— спадковість гіпергеїпивних розладів (сімейний анамнез);
— наявність прсеклампсп при попередній вагітності;
— вік вагітної (до 19 років і понад ЗО років);
— багатоводдя, багатоплідна вагітність;
— анемія вагітної;
— ізосенсибілізація за Кп-фактором та АВО-системою.
3. Соціально-побутові фактори:
— шкідливі звички;
— професійні шкідливості;
— не збалансоване харчування.
Знання факторів ризику розвитку пресклампсп та їх своєчасне виявлення дає змогу формувати трупи ризику шодо виникнення преекламсії.
Клінічна картина та діагностика
Класичну тріаду симптомів гестозу (набряки, протеїнурія, артеріальна гіпертензія) було описано в 1913 році німецьким акушером Цангеменєтром. Головний біль, порушення зору, біль у надчеревній ділянці та правому підребер'ї « клінічними проявами тяжких форм пресклампсії.
Діагноз нрееклампей є правомірним у іерміпі вагітності понад 20 тиж. при рівні артеріального тиску понад 140/90 мм рт. ст. або в разі підвищення рівня діастолічного тиску на 15 % віт виханих показників у І триместрі, за наявності ирогеїнурїї (вміст білка в лобовій сечі перевищує 0,3 г/л) і генералізованих набряків (збільшення маси тіла вагітної більше ніж на 900 г за тиждень чи на * кг за місяць). Діагноз "пресклампсія" встановлюють за наявності артеріальної гіпертензії в поєднанні з иротеїнурією або генералізованими набряками чи іа наявності всіх трьох ознак
На сьогодні розрізняють чисті і поєднані форми гестозу яапгних. Поєднаний гестоз. як правило, розвивається на тлі екстрагснітхіьних захворювань Діагноз поєднаних форм пізнього гестозу встановлюють залежно віт проявів і ступеня тяжкості, а потім зазначають, на тлі якої екстрагспітальної патології вони виникли. Як критерій встановлення тяжкості артеріальної гі-пертензії у вагітних, визначення показань до проведення антигпіеріеінивно-
Роїділ 12
Таблиця п Діяпіостичиі критерії тяжкості лрееклампсії
|
Діапюі |
Діастол ічний і мі к. чім рт. ст. |
Протеїиурія, г на лобу |
інші м їм ,ікИ |
|
Гсстаційна артеріальна гіпертензія або прееклампсія легкого ступеня |
90-99 |
<0.3 |
|
|
Прееклампсія середнього ступеня тяжкості |
100-109 |
0,3-5,0 |
Набряки на обличчі, руках. Головний біль (рідко) |
|
Тяжка прееклампсія |
¿110 |
>5 |
Набряки генералізовані, значні. Головний біль Порушення зору. Біль V надчеревній ділянці або/та правому підребер'ї. Гіисррсфлексія. Олігурія (<500 мл на добу). Тромбоцитопенія |
Примітка наявність у вагітної хоча 6 однісі і оінак тяжкої пресклампем с пілставою для встановлення вілповілного діагнозу.
Таблиця 7. Додаткові клініко-лабора горні о пики лрееклампсії
|
Оінаки |
Прееклампсія легкого ступеня |
Прееклампсія середнього ступеня тяжкості |
Тяжка прееклампсія |
|
Сечова кислота, ммоль/л |
<0,35 |
0,35-0,45 |
>0,45 |
|
Сечовина, ммоль/л |
<4,5 |
4.5-8,0 |
>8 |
|
Креатинін, мкмоль/л |
<75 |
75-120 |
>120 або олігурія |
|
Тромбоцити, ЮУл |
>150 |
80-150 |
<80 |
ю лікування та його сфекіивності використовують показники діастолічного артеріального тиску (табл. 6), при вимірюванні якого слід враховувати V тон Короткова (а не IV, як раніше), а також додаткові клініко-лабораторні ознаки (табл. 7).
Для проведення моніторингу стану вагітних з групи ризику щодо розвитку ирееклампей слід виконувати скринінгові тести (контроль за масою тіла, артеріальним тиском, визначення рівня тромбоцитів, вмісту білка, бактеріо-скопічне дослідження сечі) І раз на 3 тиж. у першій половині вагітності і 1 раз на 2 тиж. з 20-го по 28-й тиждень та щотижнево після 28 тиж. вагітності, вживати заходів щодо усунення високого психоемоційного напруження в побуті і на виробництві.
Ирсскдампсія та еклампсія вагітних
Лікарська тактика Прескламнсія легкого ступеня
Надання допомоги залежить віл стану вагітної, показників артеріального тиску та протеїнурії. У ран прееклампсії легкого ступеня в терміні вагітності до 37 тиж. можливий нагляд в умовах стаціонару денного перебування Паніснтку навчають здійснювати моніторинг основних показників розвитку прееклампсії. вимірювати артеріальний тиск, контролювати баланс рідини га набряків, реєструвати рухи плода.
Лабораторне досіідження включає проведення загального аналізу сечі, визначення добової протеїнурії, рівнів крсатиніну та сечовини плазми крові, гемоглобіну, гематокрнтного числа, тромбоцитів, АлЛТ і АсЛТ, стану плода (нестресовий тест по можливості), коагулограму. Медикаментозну терапію призначають не завжти. Не обмежують вживання рідини та кухонної солі.
Показаннями до госпіта-іізації с: поява хоча б однієї ознаки прееклампсії середнього ступеня тяжкості та порушення стану плода.
У разі стабільного стану вагітної з прееклампсісю легкого ступеня тактика ведення вагітності вичікувальна. Розродження проводять згідно з акушерською ситуацією.
![]()
ІІреекламнсія середнього ступеня тяжкості
Вагітну планово госпіталізують до стаціонару. Первинне лабораторне дослідження включає проведення загального аналізу крові, загальною аналізу сечі, визначення гематокрнтного числа, рівнів тромбоцитів, АлЛТ і ЛсЛТ, групи крові та резус-фактора (іа відсутності точних відомостей), коагулограму, визначення добової протеїнурії. вмісту креатнніну, сечовини, сечової кислоти плазми, електролітів (нагрій, копій), оцінювання стану плода.
Рекомендують напівпостільний режим, обмеження фізичного та психічного навантаження, раціональне харчування (споживати їжу, багату на білок, не обмежувати споживання солі, води, продуктів, які спричинюють відчуття спраги) Призначають комплекс вітамінів та мікроелементів, за потреби — препарати заліза. При рівні діастолічного артеріальною тиску понад 100— 109 мм рт. ст. призначають гіпотензивні препарати (метиддофа по 0,25—0,5 г 3—4 рази на добу, максимальна доза — 3 г на добу; за погреби додають ніфе-лиіпн по 10 мт 2—3 рази на добу, максимальна добова доза — 100 мг на добу).
При терміні вагітності до 34 тиж. иришачають кортикостероїди ДЛЯ профілактики респіраторного дисгрсс-синдрому дорослих (РДСД) — дексаметазон по 6 мг кожні 12 год чотири рази впродовж двох діб.
Дослідження проводять зі встановленою частоїою динамічного контролю за показниками.
— контроль за артеріальним тиском — кожні 6 год у першу добу, надалі — двічі на добу:
— аускультація серцебиття плода кожні 8 год;
Роїділ 12
— аналіз сечі — щодоби;
— визначення добової протеїнурп — щодоби;
— визначення рівнів гемоглобіну, тромбоцитів. АлЛТ і ЛсЛТ. креатиніну, сечовини, а також гематокритного числа, коагулограма - кожні три дні;
щоденний моніторинг сіану плода. У разі проірссування пресклампеії розпочинають підготовку до розродження Метод розродження в будь-якому терміні гестаци визначається готовністю пологових шляхів та станом плода. За неефективності проведеної підготовки пологових шляхів із застосуванням простагландинів виконують кесарів розтин. Якшо шийка матки достатньо зріла, розродження проводять через природні пологові шляхи.
До алгоритму ведення вагітної з тяжкою прссклампсісю вдаються в разі посилення хоча б однієї з таких ознак:
— діастолічнші тиск — понад 110 мм рт. ст.;
— головний біль;
— порушення зору;
— біль у надчеревній ділянці або правому підребер'ї;
— ознаки печінкової недостатності;
— олігурія (до 25 мл/год);
— тромбоцитопеноз (до ІОО.ОхЮУл);
— ознаки ДВЗ-синлрому;
— підвищення активності АлАТ, ЛсАТ.
Преек-іампсія тяжкого ступеня
Вагітну госпіталізують до відділення анестезіології та інтенсивної терапії стаціонару III рівня для оцінювання ступеня ризику прсеклампсії для вагітної і плода та вибору методу розродження протягом 24 год. Вагітній виділяють індивідуальну палату з інтенсивним цілодобовим спостереженням медичного персоналу. Виникає потреба в консультації терапевта, невропатолога, офтальмолога.
Катетеризують периферійну вену для тривалої інфузійної терапії, за потреби здійснити контроль за ÜBT — центральну вену, хзя контролю зз погодинним діурезом — сечовий міхур. За нокаїанннми виконують трансназальну катетеризацію шлунка.
Первинне лабораторне дослідження включає проведення загального аналізу крові, сечі, визначення гематокритного числа, вмісту тромбоцитів, АлАТ, АсАТ, Групи крові та резус-фактора, протеїнурії, рівня креатиніну, сечовини, загального білка, білірубіну та йото фракцій, електролітів, коагулограму.
Ретельне динамічне спостереження охоплює:
— контроль за артеріальним тиском — щогодини;
— аналіз сечі — кожні 4 год;
— погодинний діурез (катетеризація сечового міхура катетером Фался);
— визначення рівня гемоглобіну, креатиніну, вмісту тромбоцитів плазми, гематокритного числа, проведення функціональних печінкових проб — щодоби;
— моніторинг стану плода.
Прескламнсія та еклампсія вагітних
Лікування. Призначають суворий постільний режим, при терміні вагітності ' до 34 тиж. — кортикостероїди для профілактики РДСД (дексамстазон по 6 мг кожні 12 гол чотири рази впродовж двох діб).
Тактика ведення активна, із розродженням у найближчі 24 год з моменту встановлення діагнозу незалежно віл терміну ваіітності.
Антигіпертензивиа терапія (табл. 8). Лікування артеріальної гіпертензії не патоіснетичне. однак необхідне для вагітної і плода. Артеріальний тиск знижують з мстою запобігти гіпертензивній енпефалопатії та мозковим крововиливам. Слід прагнути довести артеріальний тиск до безпечного рівня — 150/90— 160/100 мм рг. ст.. який забезпечує ібереженни адекватного мозкового та плацентарного кровотоку. Швидке і різке зниження рівня артеріального тиску може спричинити погіршення стану вагітної і плода. Антигіпсртснзивну терапію проводять у разі підвищення діастолічного тиску понад 110 мм рт. ст. Доведено, що медикаментозну антиііпсртензивну терапію не слід розпочинати, якщо рівень артеріального тиску нижчий від 150/100 мм рт. ст. Постійна аніи-гіпертензивна терапія ідатна запобігти прогресуванню артеріальної гіпертензії (розвитку тяжкої гіпертензії) та підвищенню тяжкості прееклампсії. що розвинулася, проте не розвитку иреекламисії. Постійна антигіпертеизивна терапія не поліпшує наслідки вагітності для плода і навіть призводить до збільшення частоти народження дітей з низькою для гестапійного віку масою тіла. У цілому зниження артеріального тиску завдяки медикаментозній терапії може покращувати наслідки вагітності для вагітної. Серед антигіпергензивних засобів під час вагітності перевагу віддають метиллофі 1,0—3,0 г на добу (препарат вибору), ніфедипіну 5—10 мг під язик, лабеталолу внутрішньовенно 10 мг, ад-реноблокаторам, 0,01 % розчину клонідину 0,5—1 мл внутрішньовенно чи внутрішньом'язово або 0.15—0,2 мг піт язик 4—6 разів на день, гідралазину 20 мг (1 мл) внутрішньовенно.
Слід уникати застосування сечогінних препаратів, особливо при прееклампсії (виняток — набряк легень або ниркова недостатність). Категорично протипоказані інгібітори АПФ і блокагори рецепторів ангіотензину II.
Як .пі пі кой в> u.c.пі і з одночасною антнііпергснзивною дією використовують магнію сульфат, що є препаратом вибору хія профілактики та лікування судом, які у госпіталізованих вагітних виникають унаслідок недостатнього лікування прееклампсії тяжкого ступеня.
Магнезійна терапія — не болюсне введення 4 г сухої речовини магнію сульфату з наступною безперервною внутрішньовенною інфуїігю зі швидкістю, яка залежить віл стану хворої. Магнезійну терапію починають з моменту госпіталізації, якщо діастолічний тиск перевищує 130 мм рт. сг. Мста магнезійної терапії — підтримати концентрацію йонів магнію в крові вагітної па рівні, потрібному для профілактики судом.
Моніторинг стану вагітної під час проведення антигіперіензивиої та магнезійної терапії включає вимірювання артеріального тиску кожні 20 хв. визначення ЧСС, спостереження за частотою та характером дихання (частота дихання мас бути 14 за І хв), визначення сатурації кисню (не нижче 95 %), кардіо-моніторинг, ПКГ, перевірку колінних рефлексів кожні 2 год, погодинною
Роїділ 12
ліурсзу (не менше ніж 50 мл/гол). Крім того, контролюють симптоми наростання тяжкості прееклампсії: головний біль, порушення зору (двоїння в очах, мерехтіння мушок перел очима), біль у надчеревній діляніп; симптоми можливого набряку легень (відчуття важкості у грудях, кашель (продуктивний чи непродуктивний), задишка, підвищення ЦВТ, поява крепітації чи вологих хрипів при аускультації легень, підвищення ЧСС та посилення гіпоксії, зниження рівня свідомості); стан плода (аускультація серцебиття щогодини, фетальний моніторинг).
Умовою адекватної інфузійної терапії є суворий контроль за об'ємом введеної і випитої рідини та діурезу. Діурез мас становити не менше ніж 50 мл/гол. Загальний об'єм рідини, шо вводиться, мас відповідати лосювій фізіологічній потребі жінки (у середньому 30—35 мл/кг) з додаванням об'єму нсфізіологіч-них втрат (крововтрата тошо). ГІрсиараіами вибору інфузійної терапії до моменту розродження є ізотонічні сольові рОЗЧННИ (Рінгсра, натрію хлориду), розчини гшроксиетилкрохмалю 6 або 10 % (стабізол, рефортан), донорська свіжозаморожена плазма для усунення гіпопротеїнемії (рівень білка плазми — до 55 г/л) і нормалізації співвідношення антикоагулянти/прокоагулянти, шо є профілактикою кровотеч у пологах і післяпологовий період.
Розродження іфоводять з урахуванням акушерської ситуації. Перевагу віддають пологам через природні пологові шляхи з адекватним знеболенням (спі-луральна анестезія або інгаляція закисом азоту).
За умови готовності полоювих шляхів виконують амніотомію з наступною пологостимуляцісю окситоцином.
За умови незрілості шийки матки та за відсутності ефекту від підготовки простагландинами або в разі ироірссування артеріальної гіпертензії, загрози судомного нападу, погіршення стану плода розродження проводять шляхом кесаревого розтину.
Показанням до планового кесаревого розтину в разі прееклампсії тяжкого ступеня є прогресування прееклампсії або погіршення стану плода на тлі нсго-товності пологових шляхів роділлі.
У разі погіршення стану роділлі або плода у другий період пологів накладають акушерські щипці або проводять вакуум-екстракнію плода на тлі адекватною знеболення.
У третій період пологів здійснюють утеротонічну терапію з метою профілактики кровотечі (окситоцин внутрішньовенно крапельно). Мстилергомет-рин не застосовують.
Лікування прееклампсії в післяпологовий період визначається станом породіллі, клінічною симптоматикою та лабораторними показниками. Проводять моніторинг артеріального тиску й антигіпергензивну терапію. Дози ангигіпер-тензивних препаратів поступово знижують, але не раніше ніж через 48 гол після пологів. Магнезійна терапія триває не менше ніж 24 год після пологів.
Преекламисія в післяпологовий період
Призначають охоронний режим, контроль за артеріальним тиском, збалансоване харчування.
11|>іч-к.имііі ія va еклампсія RJiumiv
Лабораторне дослідження нключас загальний аналіз крові (рівень ісмо-глобіну. гематокритне число, кількість тромбонні їв) та сечі, біохімічне дослідження крові (рівні АлАТ. АсАТ. бьзірубіну. креатиніну. сечовини, загального білка), коагулограму.
Лікування. За умови застосування гіпотензивних препаратів до пологів у післяпологовий період продовжують їх уволити- У разі недостатньої ефективності терапії додають тіазидш діурстики (лив. табл. Н). У разі виникнення артеріальної гіпертензії вперше після пологів лікування розпочинають із застосування тіазидних діурстиків. Магнію сульфат призначають за показаннями в разі ризику виникнення еклампсії. Проводять ретельний контроль за інволюцією матки. Профілактику кровотечі здійснюють шляхом уведення оксито-иину.
Породіллю з пологового стаціонару виписують після нормалізації стану під нагляд лікаря жіночої консультації та спеціалістів відповідного профілю.
ЕКЛАМПСІЯ
[Еклампсія вагітних — найважча форма пізнього гестозу. Основний клінічний прояв еклампсії — судоми із непритомністю. Нападу судом зазвичай передують ознаки порушення мозковою кровообігу: запаморочення, сильний головний біль, порушення зору (туман, "мушки" перед очима), млявість, сонливість або збудження, шум у вухах, висока гіпертензія (діастолічпий АТ > 120 мм рт. ст.), нудота, блювання, біль у правому під ребер 'і та/або надчеревній ділянці.
У нападі еклампсії розрізняють 4 періоди. Перший, вступний, супроводжується фібрилярними посмикуваннями мімічних м'язів, а потім верхніх кінцівок. Погляд фіксований в один бік. Цей період триває близько 30 с. Для другою періоду характерні тонічні судоми, які поширюються віл голови до ніг; голова відхиляється назад, дихання зупиняється, пульс майже не промацується, язик часто прикушений, шкіра та слизові оболонки ціанотичні. Триває близько 30 с. Третій період супроводжується клонічними судомами, що також поширюються донизу, після припинення їх. зазвичай через 2 хв, відбувається глибокий, переривчастий вдих, з рота з'являється піна, дихання стає регулярним, зникає ціаноз. Жінка опритомнює після нетривалою коматозного стану, про напад вона не пам'ятає Висновок про тяжкість еклампсії роблять з кількості нападів, тривалості їх і тривалості непритомності. Часом вагітна не встигає вийти ІЗ коми, як починається нас гупни й напад. Таку серію нападів прийнято називати екламптичним статусом (status eclamlicus). Особливою формою еклампсії є та, коли вагітна без жодного нападу непритомніє ("еклампсія без еклампсії", або "сопла hepática"). Вона дуже часто завершується смертю.
Шкування у разі нападу судом починається на місці, де він стався. Розгортають палату інтенсивної терапії чи вагітну госпіталізують до відділення анестезіології та інтенсивної терапії її вкладають на рівну поверхню в положенні на лівому бот. швидко звільняють дихальні шляхи, відкриваючи рога і висуваючи вперед нижню щелепу, імр.ис.іьно ви і.і омом, вміст ротової порожнини За можливості, якшо збережене спонтанне дихання, вводять повітровід іа
Розділ 12
проводять інгаляцію кисню При роївигку тривалого апное негайно розпочинають примусову вентиляцію за допомогою посолииевої маски з передаванням 100 % кисню в режимі позитивною тиску наприкінці видиху. Якщо судоми повторюються або пацієнтка залишається в стані коми, їй вводять м'язові релаксанти і переводять на штучну вентиляцію легень (ШВЛ) у режимі помірної ішервсніїїляції. Головна мста екстреної допомоги — цс припинення судом, відновлення прохідності дихальних шляхів, запобігання повторним судомним нападам, усунення гіпоксії й ацидозу (дихального і метаболічного), профілактика аспіранійного синдрому, невідкладне розродження.
Паралельно із заходами, спрямованими на відновлення адекватного газообміну, иійснююгь катетеризацію периферійної вени і вводять протисуломні препарати (магнію сульсфат 4 г болюсно протягом 5 хв внутрішньовенно, потім пілтримувальну терапію — 1—2 г/год) під ретельним контролем АГ і ЧСС. Катетеризують сечовий міхур. Усі маніпуляції (катетеризація вен, сечового міхура, акушерські маніпуляції) проводять піл загальною анестезією. Після усунення судом здійснюють корекцію метаболічних порушень, водно-електролітного балансу і кислотно-основного стану, білкового обміну. Вагітну обстежують невропатолог та окуліст. Лабораторні аналізи: розгорнений аналіз крові (тромбоцити, гематокрит, гемоглобін, час згортання), загальний білок, альбумін, глюкоза, сечовина, креатинін, трансамінази, електроліти, кальцій, магній, фібриноген і продукти його деградації, протромбін та протромбінований час, аналіз сечі, добова протеїнурія.
За жінкою, яка перенесла еклампсію, ведуть спостереження в умовах пала-іи реанімації та іігтенсивної терапії або організовують індивідуальний пост.
Розродження здійснюють у терміновому порядку. Якщо акушерська ситуація не лає змоги провести негайне розродження через природні пологові шляхи (напад еклампсії стався в другий період пологів), виконують кесарів розгин Розродження здійснюють відразу після ліквідації нападу судом на тлі ностійно-ю введення магнію сульфату та проведення антигінертензианої терапії. За умови продовження нападу судом термінове розродження здійснюють після переведення хворої на ШВЛ. Після закінчення оперативного втручання ШВЛ проводять до стабілізації стану пацієнтки. У післяпологовий період лікування продовжують відповідно до стану породіллі Магнезійна терапія мас тривати не менше ніж 48 гол.
Спостереження за жінкою, яка перенесла напад прееклампсії/ек.іампсії, після виписування з паюгового стаціонару. В умовах жіночої консультації за участю гераневта встановлюють диспансерний нагляд за жінкою, яка перенесла середнього ступеня або тяжку ирсеклампсію чи еклампсію:
— патронаж на дому;
— консультація профільних спеціалістів (за потреби);
— комплексне обстеження через 6 гиж. після пологів.
Жінки, які погребують лікування гіпотензивними препаратами, після ви иисування з пологового стаціонару проходять щотижневий огляд з обов'язковим лабораторним контролем за протеїнурією та концентрацією креатиніну в плазмі крові.
Ирсеклачпсія та еклампсія вагітних
У разі збереження артеріальної гіпертензії протягом 3 тиж. після пологів хвору госпіталізують ло терапевтичного стаціонару. Тривалість диспансерного нагляду ПІСЛЯ перенесеної середнього або тяжкою ступеня прееклампсп чи еклампсії становить один рік.
Обсяг і терміни обстеження:
— загальний аналіз сечі — через 1, 3, 6, 9 і 12 міс після пологів:
— загальний аналіз крові через 1 і 3 міс;
— офтальмоскопія — через 1, Зі 12 міс;
— ЕКГ — через 1 міс, надалі — за приіначенням терапевта.
Породіллям, які перенесли ирсеклампсію, призначають щоденний контроль за артеріальним тиском протягом року після пологів, оскільки у ході великих проспектианих досліджень продемонстровано, шо в жінок, які перенесли гестаиійну гіпертензію або ирсеклампсію, існує підвищений ритик розвитку артеріальної гіпертензії, загибелі вьз інсульту та серцево-судинної патології. Тому такі породіллі мають перебувати під наглядом терапевта і регулярно проходити обстеження щороку (визначення вмісту холестерину і глюкози крові).
Велике значення для жінок, які перенесли еклампсію (а також .тля їхніх чоловіків), має допомога психолога, оскільки тяжкі ускладнення вагітності часто призводять до виникнення посттравматичних стресових розладів.
Таблиця Я. Препарати, рекомендовані для лікування преек-іачнсії/екламисії
|
Міжнародна нспагснтоваїїа назва |
Торгова наша |
|
Ацетилсаліцилова кислота |
Аспірин, аспекард. анопірин. анссал, терапін. упсарин та ін. |
|
Препарати кальцію |
Кальпію фосфат, кальцію глюконат, кальцію карбонат, кальцію лактат, кальцію лактоглюко-нат. кальцію гліцерофосфат, кальцію ацетат |
|
Мстилдофл |
Допепт, альдомст, альфалопа. лопанол |
|
Клонілин |
Гсмітон, клофелін, катапресан. хлофззолін |
|
Піндолол |
Віскен |
|
Окспрснолол |
Тразикор |
|
Атснолол |
Атснобсне, атснова, тснолол. унілок, атсносан. блокатенол. аткардил та ін |
|
Мстопролол |
Вазокардин, корнпол, лопресор, меюпролол |
|
Лабеталол |
Лакардія |
|
Ніфсдипін |
■Vt.ii.ii. кориифар. аніфед. корлиніи. нікардія. ніфебенс, ніфедикор. ніфекард. фармалинін. «1". ті і іпн га ін |
|
Всрапаміл |
Ізоптин, фіноптин.лекоптин |
|
Гідралазин (липдрала жн) |
Апресин |
|
Ради І2 |
|
|
Закінчений табл 8 |
|
|
Міжнародна нспаггніованя наїва |
Торгова наїва |
|
Натрію нітропрусил |
Наніпрус |
|
Плрохлортіазид |
Гіпоііазид, гідротіазил |
|
Фуроссмід |
Лазикс, діуфур, елсимід. фрусемід, фурон |
|
Празозин |
Празозинбене. польпресин, празозин |
|
Пророксан |
Піроксен |
|
Препарати заліза двовалентного |
Гіно-тардифсрин. ирдиферон, сорбіфер дурулес, акіиферин, гсмо(|)ер пролонгатум, ферро-фаду-мет, тотема, хеферол. рлнферон 12 та ін. |
|
Дексамста зон |
Дсксазон, дексавен, фортскортин, дскадрон, дск- сабенс |
|
Простагландин Е} (для місисвого застосування) |
Прспідил-гсль, простий Е. |
|
Діазепам |
Рсланіум, валіум, седуксен, сибазон, фаустан, діапам та ін. |
|
Гідроксиетилкрохмаїь |
Інфукол ГЕК 6 %, інфукол ГЕК 10 %, рефортан. рефортан плюс, стабізол, хасс-стерил |
|
Де кс гран |
Дсксіран 40 000, реополіглюкін, рсомакродекс, ре ос сломан |
|
Тіопентал - натрій |
Тіопентал |
|
Дсполяризувальні мюрелаксанти |
Диіилін |
|
Суксаметонію хлорид |
Лістснон, хлорсукцинал |
|
Недсполяризувальні міорелаксанти |
Ардуан |
|
Панкуроній-бромід |
Мускурон, павулон |
|
Губокурариіі-хлорид |
Тубокурарин |
- ^ ТЕСТОВІ ЗАПИТАННЯ _
1. Під час чергового огляду у лікаря жіночої консультації у вагітної в терміні вагітності ЗО тиж. виникли судоми з короткочасним знепритомненням. Артеріальний тнек — 170/100 мм рт. ст., генералізовані набряки. У сечі за тиждень до нападу визначалися білок (3 г/л), гіалінові циліндри. Встановіть імов рний діагноз:
а) еклампсія;
б) епілепсія;
в) артеріальна гіпертензія вагітних; і) судомний синдром; д)пресклампсія.
І Іріск іачпсія та еклампсія вагітних
2. Вагітна. 19 років, у терміні вагітності ЗО тиж. скаржиться на головний Сііль. мерехтіння мушок перед очима. Об'єктивно: генералііовані набряки, артеріальний тиск — 190/110 мм рт. ст., протеїнурія 2.0 г/л. Гіпотрофія плода. Встановіть найімовірніший
діагноз:
а) прееклампсія тяжкого ступеня; б)артеріальна гіпертензія;
в) прееклампсія легкого ступеня;
г) еклампсія:
д) прееклампсія на тлі артеріальної гіпертензії.
Вагітна у терміні вагітності 37 тиж. скаржиться на утруднене дихання через ніс. набрякання всього тіла протягом тижня. Артеріальний тиск — 190/120 мм рт. ст. У сечі — білок (3 г/л). Від госпіталізації відмовлялася. З'явилися посмикування м'язів обличчя, які перейшли у тонічні і клонічні судоми, знепритомніла. Опритомніла через 3 хв.
Визначте тактику ведення вагітної: а) кесарів розтин;
б) роїродження з виключенням другого періоду пологів;
в) розродження з укороченням другого періоду пологів;
г) консервативне лікування про-тяіом 24 гол;
д) консервативне лікування протягом 16 гол.
4. У жіночій консультації вагітна в терміні 37 тиж. поскаржилася на різкий головний біль, погіршення зору, біль у ділянці черевного сплетення. Об'єктивно: артеріальний тиск — 170/110 мм рт. ст., набряки нижніх кінцівок. Яку першу невідкладну допомогу слід надати вагітній:
а) уведення 20,0 мл 25% магнію сульфату, 0,02 мл сибазону внутрішньовенно, госпіталі іанія до акушерського стаціонару:
б) уведення 2,0 мл 50 % анальгіну;
в) внутрішньовенне введення 40 мг лазиксу;
г) внутрішньовенне введення 5 мл 5 % розчину аскорбінової кислоти;
д) внутрішньовенне введення 150 МГ кокарбоксилази?
Правильні віпюві п
|
1 |
2 |
3 |
4 |
|
а |
а |
а |
а |
^ СИТУАЦІЙНІ ЗАДАЧІ
Задана І. Термін вагітності — 37 тиж. Генсрдлізовані набряки, аріеріаль-ний тиск — 170/120 мм рт. ст., протеїнурія 4 г/л. При УЗД — ознаки плацентарної недостатності та гіпотрофії плода.
Встановіть діагноз, визначте лікарську такіику.
Задана 2. На прийомі в жіночій консультації вагпна в терміні 37 тиж. поскаржилася на різкий головний біль, погіршення зору, біль у ділянці черевного сплетення. Об'єктивно: артеріальний тиск — 180/110 мм рг. ст.. анасарка У
Розділ 12
сечі визначається білок (6 г/л). При офтальмоскопії артеріоли звужені, венули
розширені.
Оцініть результати інструментальних досліджень.
Задача 3. Вагітна з першою вагітністю перебуває на обліку в жіночій консультації (термін — 34 тиж.). Скарги на набряки нижніх кінцівок протягом останніх трьох діб. На гомілках, на стопах — помірні набряки. Артеріальний тиск — 130/90—140/90 мм рт. ст. З боку внутрішніх органів патології не виявлено. Положення плода поздовжнє, над площиною входу в малий таз — балотування голівки плода. Серцебиття плода ясне, ритмічне, 136 за І хв. Аналіз сечі: відносна густина — 1,019, протеїнурія — 0,6 г/л, лейкоцити — 3—4 в полі зору.
Оцініть результати лабораторних досліджень.
Задача 4. Вагітна, 25 років, перша вагітність, поступила зі скаргами на сильний головний біль, біль у надчеревній ділянці, мерехтіння мушок перед очима. Згідно з анамнезом та даними жіночої консультації термін вагітності 30 тиж. Об'єктивно: загальмована, обличчя одутле, на нижніх кінцівках та передній черевній стінні виражені набряки, артеріальний тиск — 175/100— 180/100 мм рт. ст., пульс — 84 за 1 хв. Матка — в нормотонусі, неболюча, дно — на 28 см вище від лобка. Положення плода поздовжнє, голівка рухома над площиною входу в малий газ. Серцебиття плода глухе, ритмічне, 130 за 1 хв. У сечі — білок (4 г/л).
Встановіть діагноз і визначте лікарську тактику.
Правильні відповіді
Задача /.
Діагноз: Вагітність 37 тиж.
Прсеклампсія тяжкого ступеня. Затримка внутрішньоутробного розвитку
плода.
Лікарська тактика: кесарів розтин Задача 2.
Прееклампсія тяжкого ступеня. Задача 3.
Прееклампсія легкого ступеня. Задача 4.
Діагноз: Вагітність 30 тиж. Прсеклампсія тяжкого ступеня.
Лікарська тактика: Дострокове розродження шляхом кесаревого розтину.
Розділ 13
ПЛАЦЕНТАРНІ УСКЛАДНЕННЯ
До плацентарних ускладнень відносять передлежання і передчасне відшарування нормально розташованої плаценти.
Терміном "передлежання плаценти" (віл лат. plácenla praevia; prae — попереду, via — дорога) позначають патологію, що характеризується розташуванням плаценти вділянні нижнього сегмента матки, у зв'язку з чим вона перекриває повністю або частково внутрішнє маткове вічко.
Виділяють такі види передлежання плаценти:
— повне (центральне) передлежання (placenta pracvia totalis), при якому внутрішнє маткове вічко повністю перекривається плацентарною тканиною (мал. 62);
— неповне (часткове) передлежання (placenta pracvia partialis) — плацента перекриває лише частину внутрішнього маткового вічка, біля плацентарної тканини визначаються плодові оболонки (мал. 63).
Неповне передлежання поділяють на бічне і крайове. Бічне передлежання (placenta praevia lateralis) — цс передлежання. при якому Внутрішнє маткове вічко перекрите плацентою на 2/3 його площі. У ході піхвового дослідження у вічку визначаються плодові оболонки і тканина плаценти.
Крайове передлежання (placenta pracvia marginalis) проявляється наявністю у вічку навколоплідних оболонок і лише краю плаценти
Вил передлежання визначають піл час піхвового та ультразвукового досліджень.
РОЗРІЗНЯЮТЬ також низьке прикріплення плаценти (плацента розташована в нижньому матковому сегменті, але не досягає внутрішнього маткового вічка; мал 64) та істміко-цервікальне прикріплення плаценти (плацента розташована в нижньому сегменті матки з інвазією ворсин).
ПЕРЫЛЕЖА1ШЯ ПЛА11ЕНТИ
Класифікація
7 Лкушгрггк»
193
Розділ із
Л/аі. 62. Повне (центральне) перед-лежання плаценти
Afar. 63. Неповне (часткове) передле-жання плаценги
Мол. 64. Низьке прикріплення плаценти
Виділяють передлежання плаценти перейти, яке формується одразу при вагітності, і вторинне, то проявляється нідацією плодового яйця в ділянці тіла матки, а потім його переміщенням у нижній матковий сегмент (феномен міграції).
Виділяють дві основні групи причин передлежання плаценти:
I. Захворювання матки, до яких належать усі патологічні процеси, то призводять до дистрофічних Імін енломегрія, перешкоджаючи імплантації плодового яйіоз в типовому місці:
• ендометрити (післяабортні, післяпологові, на тлі застосування внутріш-ньоматкових контрацептивів, унаслідок впливу хімічних речовин і фізичних факторів);
• деформації порожнини матки в результаті аномалій її розвитку або пухлин, зокрема субмукозної фіброміоми;
• гіпоплазія матки;
• застійні гемолинамічні явища в малому тазі (при захворюванні серця, іапаленні внутрішніх статевих органів, ендометрюзі та ін.);
II. Патологія плодовою яйця. У результаті сповільненого дозрівання гро-фобласта (брадигенез) плодове яйце прикріплюється в ділянці перешийка або шийки матки (за Гофмайсром). Як НАСЛІДОК виникає передлежання плаценти або шийкова вагітність.
Одним з гіпотетичних варіантів формування передлежання плаценти є так ■ . plat сич capsuiaris. При цьому зберігається частина ворсин, розташованих
у ділянці decidua capsuiaris, у результаті чого формується не гладенький хоріон
(chorion laevc), а ворсинчастий (chorion frondosum).
Виникнення вторинного передлежання пояснюють феноменом міграції
(так звана динамічна плацента). Міграція плаценти відбувається в результаті
Міни архітектоніки перешийка і формування нижнього маткового сегмент
Етіологія та патогенез
Плацентарні ускладнення
Окрім нього, міграція плаценти може бути пов'язана з її компенсаторним збільшенням, шо підвищує матково-плаиентарний кровообіг.
При передлежанні плаценти виникає низка своєрідних морфологічних змін у нижньому сегменті. Плацентарні ворсини вділянні перешийка інвазу-ються значно глибше, ніж у ділянці тіла матки, унаслідок чого нерідко виникає інтимне прикріплення плаценти (placenta adhacrens), а іноді навіть справжнє її приростання (placenta accreta). Нижній сегмент матки перетворюється на губчасту їапалу тканину, не здатну до листракції, і в результаті виникає зсув по площині двох поверхонь, а саме нижнього сегмента матки і плаценти. Ворсини плаценти втрачають взаємозв'язок зі стінкою матки, шо спричинкх кровотечу із судин плацентарної площадки (материнська крововтрата).
Піт час пологів при неповному передлежанні кровотеча може припинитися після розриву плодових оболонок і механічного притиснення плаценти пс-реллежачою частиною плода, що опускається в малий таз.
Клінічна картина та діагностика
Основним симптомом перехтежання плаценти є маткова кровотеча, яка переважно виникає в другій половині вагітності.
Час появи кровотечі лише певною мірою виповідає виду передлежання плаценти. Є така закономірність: шо раніше у вагітної розпочинається кровотеча, то виша вірогідність повного перехтежання нланенти. Обсяг крововтрати не завжди відповідає ступеню перехтежання. Так. дуже рясна кровотеча можлива як при повному, так і при частковому псрсхіежанні. Кровотеча зазвичай з'являється на тлі абсолютного благополуччя, переважно вночі, після фізичного навантаження (акт дефекації, статевий акт тощо).
Характерна особливість подібних кровотеч — це їх повторне виникнення. Значно рідше кровотеча під час вагітності виникає одноразово, а потім поновлюється з початком пологів.
Унаслідок кровотеч, що повторюються, виникає прогресуюча анемія. За подібних умов навіть незначна кровотеча під час пологів може зумовити клінічну картину декомпенсованої крововтрат, шо становить суттєву небезпеку хія життя породіллі.
При передлежанні плаценти спостерігається високий відсоток неправильних положень плода, тазових перехтежань і передчасних пологів.
Під час пологів інтенсивність кровотечі іалежить від характеру пологової діяльності, ступеня передлежання плаценти. Що сильніші перейми, то утруд-неніший венозний відтік крові з міжворсинчасіих просторів унаслідок стиснення венозної сітки і рясніша кровотеча.
Діагностика грунтується на даних анамнезу та об'їктивного обстеження Кардинальний симптом, на підставі якого лікар повинен іапідозриіи переллє -жання плаценти, це виникнення кровотечі (часто повторної) зі сі ніс них органів у другій половині вагітності Кровотеча може бути вілраіу рясною або частіше незначною. Уран звернення вашпої і такими скаргами в жіночу консультацію лікар повинен обмежитися обережним загальним зовнішнім акушерським до
Розділ /Я
слідженням і негайно направити вагітну в пологовий будинок.
Для передлежання плаценти характерні такі ознаки:
— високе стояння переллсжачої частини і дна матки при нормальному її тонусі;
— неправильне положення плода (косе, поперечне);
— нечітке промацування персдле-жачої частини плода.
Піхвове дослідження в умовах жіночої консультації не проводять, ос-Л/аі. 65. Передлежання плаценти УЗД КІЛЬК|| ы>т може спричинити поси.
лення кровотечі.
Під час госпіталізації до пологового будинку вагітної (роділлі) зі скаргами на кровотечу з пологових шляхів здійснюють поглиблене обстеження з метою провести диференціальну діагностику нижи захворювань, що супроводжуються кровотечею, і визначити відповідну лікарську тактику.
Кровотеча з пологових шляхів у вагітної може бути зумовлена крім передлежання плаценти такими чинниками, як:
— передчасне відшарування нормально розташованої плаценти;
— розрив кратним пазухи плаценти;
— розрив пуновинних судин при оболочковому прикріпленні пуповини;
— поліп шийки матки;
— ектопія шийки матки;
— рак шийки матки;
— розрив варикозно-розширсних вен піхви.
У стаціонарі з метою провести диференціальну діагностику здійснюють огляд за допомогою дзеркал, що дає змоіу виключити захворювання шийки матки та піхви. Піхвове дослідження проводять лише в умовах операційної у зв'язку з небезпекою розвитку кровотечі.
При піхвовому дослідженні про передлежання плацента свідчитиме пастоз-ність склепінь піхни. пульсація судин, через склепіння іноді визначається губчаста тканина. При розкритті маткового вічка на 3—4 см вдається пальпувати тканину плаценти разом з оболонками або без них. У разі низького прикріплення плаценти визначатимуться шорсікі оболонки і флуктуаційний симптом Телалла.
Основне значення має УЗД, при якому можна чітко визначити локалізацію плаценти, вил її передлежання, а також здійснювати динамічне спостереження за можливою міграцією плаценти (мал. 65).
Лікування, тактика ведення вагітності та пологів
Тактика ведення вагітної з передлежанням плаценти (схема І) залежить від інтенсивності кровотечі, величини крововтрати, стану плода, терміну вагітності, наявності або відсутності іюлоіової діяльності.
Плацентарні ускладнення
Кроной і гш а до 250 мл
Крововтрата понад 250 ид неилсжно від терміну вагітності
Консервативна іграмія, підготовка легень плода (до 34 їм* вагітності)
Припинення кровотечі
і
Відновлення кровотечі
Повне передлФжвння плаценти незалежно від обсягу- крововтрати
Кесарів розтин
Розродження при недозрілих легенях плода
|
Відсутня |
кровотеча |
|
3 |
|
|
Пологи через природні пологові шляхи |
|
|
|
|
|
Припинення кровоісчі |
|
Низька планснтаїїія, неповне перехтежання
Незрілі пологові шляхи
Зрілі полоюві шляхи
Дистрсс-синдроч плода
Газове передлежанмя
Л ми ни ом ія
Кровотеча
('хема /. АДГОрКТМ ведення вагітних і» иерсисжашшм плаценти
Піл час вагітності при незначній крововтраті (ло 250 мл). недоношеній вагітності, та відсутності регулярної пологової діяльності, дисгрсс-синдрому плода тактика консервативно-вичікувальна, з терапією, завданням якої є пролонгація вагітності. Вагітна повинна дотримувати суворого постільного режиму. При жачають:
— гемостатики, за винятком препаратів Са'*, які зумовлюють скорочення матки і тим самим посилюють відшарування передлежачої плаценти;
— токолітики;
— кортикостероїди — дексамстаюіі 6 мг внутрішньом'язово кожні 12 гол упродовж двох днів;
— антиансмічну терапію (за потреби);
— моніторинг стану плода.
У разі прогресування кровотечі зі значним обсягом крововтрати незалежно віл іерміну вагітності і стану плода і іл відсутності умов хзя рОЗрОДЖСННЯ ЧСрС і природні пологові шляхи проводять в екстреному порядку кесарів розтин.
Під чає пологів лікарська тактика залежить від ступеня перехтежання плаценти. Повне перехтежання є абсолютним показанням ло кесаревого
Po ід і л U
розтину. При неповному переллежапні і виникненні кровотечі за можливості досягти амніотичних оболонок, а також при головному передлежанні плода виконують інструментальну амніотомію під контролем зору, оскільки пальцевий розтин оболонок може посилити відшарування плаценти і спричиниш профузну кровотечу. Амніотомія сприяє опусканню голівки плода і тампонаді ділянки плаценти, шо відшарувалася.
За умови досягнення гемостазу і за відсутності впутрішньоутробного страждання плода пологи можна вести через природні пологові шляхи. У разі відновлення кровотечі здійснюють кесарів розтин.
Після народження плода виконують ручне відділення плаценти і виділення посліду, прово;іять ревізію порожнини матки для оцінювання стану нижнього маткового сегмента.
У ранній післяпологовий період потрібне ретельне спостереження за станом породіллі у зв'язку з можливістю виникнення гіпотонічної кровотечі.
ПЕРЕДЧАСНЕ ВІДШАРУВАННЯ НОРМАЛЬНО РОЗТАШОВАНОЇ ПЛАЦЕНТИ
Передчасне відшарування нормально розташованої плаценти (separatio placentae) — це відшарування плаценти, розташованої в типовому місці, до народження плода.
Класифікація
Розрізняють повне відшарування плаценти і часткове, яке, у свою чергу, поділяється на центр&іьне, при якому відшарування плаценти починається з центру, краї плаценті залишаються прикріпленими, ЗОВНІШНЯ кровотеча спочатку відсутня, і крайове, або периферійне, при якому відшарувашш плаценти починається з периферії. При цьому, як правило, виникає зовнішня кровотеча.
Етіологія та патогенез
Чинники передчасного відшарування нормально розташованої плаценти умовно можна класифікувати як такі, що сприяють, і такі, що безпосередньо зумовлюють цю патологію.
До першої групи чинників належать патологічні стани, що супроводжуються:
— васкулопатіями з підвищеною проникністю і ламкістю капілярів;
— деструктивними аутоімунними процесами в плаценті;
— перерозтяїненням стінок матки (багатоводдя, багатоплідна вагітність.
крупний плід).
Васкулопатіі виникають на тлі пізніх гестозів, при артеріальній гіпертензії, захворюванні нирок і сполучної тканини, діабеті. Деструктивні аутоімунні зміни в плаценті відбуваються при імунологічному конфлікті між органі імами
ІІлаиентарні ускладнення
вагітної і плода, запальних процесах в енломстріі і міомегрії, навколоплідних оболонках і плаценті (плацентиіи. хоріонамніоніги). Перерозтягнення стінок матки провокус передчасне відшарування илаиеніи.
Додрутої групи чинників, які безпосередньо зумовлюють відшарування плаценти, належать різного роду несприятливі фактори (механічні, психічні, непрямі).
Механічний вплив виникає внаслідок стиснення живота (забиття, падіння), проведення грубих маніпуляцій ( товнішній поворот плода, акушерське дослідження), а також надмірно сильної пологової діяльності, особливо ятрогенного характеру (при передозуванні прямих утеротоніків).
Передчасне відшарування нормально розташованої плаценти можуть спричинити психоемоційні навантаження, відчуття страху, надмірне збудження під час пологів.
До непрямих впливів виносять ситуації, в яких відшарування плаценти зумовлене короткою пуповиною або надмірною рухливістю плода, пізнім розривом плодових оболонок. Відшарування плаценти можливе в результаті різкого зниження внутршіньоматкового тиску при бурхливому вилитті навколоплідних вод. Відшарування плаценти можливе при гетерозиготних близнюках після народження першого плода внаслідок різкого зниження внуїрішньоматкового тиску.
Патофізіологічні зміни при відшаруванні плаценти. Передчасне відшарування нормально розташованої плаценти розцінюють як перехід хронічної форми недостатності матково-плацентарного кровообігу в гостру.
Плацента утримується на стінці матки за рахунок її' зв'язку з ленидуальною оболонкою та впливу внуїрішньоматкового тиску.
Стан матково-нлапентарноіо кровообігу прямо залежить віл будови і функцій термінальних відділів спіральних артерій ленилуально-м'язової оболонки матки в ділянці прикріплення плаценти.
Кровообіг порушується внаслідок консгрнкцїї артеріол і капілярів, підви-шення в'язкості крові, тромбозу, відкладення фібрину в між ворсинчастому просторі, що призводить до порушення між ворсинчастого кровообігу, некрозу і склерозуваннн ворсин. У результаті змін, що відбуваються в термінальних відділах судин і ссптах міжворсинчастих просторів, останні стаюіь крихкими, втрачають еластичність, шо спричинює їх розрив навіть унаслідок незначного впливу механічних факторів, зміни тиску в маткових судинах або амніотичній порожнині. Розрив спіральних судин і сені лецилуальної оболонки іумовлює утворення рсфоіілацсніарної гематоми. При значному відділенні поверхні плаценти кров, яка скупчується в рсіроіілаиснтарній гематомі, може впливати на відокремлення оболонок від стінки матки, що проявляється ювнішньою кровотечею.
У ділянці регроплапенгарної гематоми стінка матки просякає кров'ю, втрачає тонус і скоротливу здатність унаслідок механічного ушкодження м'яза і судин Виникає гіпо- або атонія матки.
Дифузно просякнута кров'ю матка називається маткою Кувелера (французький акушер, який уперше описав цю патологію в 1912 році).
Матка Кувелера характеризується фіолетовим забарвленням, й тканина в'яла, крихка, майже повністю не реагує на механічні, термічні і фармакологіч-
но
■
Роіділ ІЗ
ні подразники. Порушення моторної функції е наслідком ушкодження нерво-во-м'я юного апарату маїки при просяканні її кров'ю і порушень метаболізму.
Унаслідок імбібіції стінки маїки кров'ю утворюються тромбопластичні субстанції, які потрапляють у кровотік і запускають тромбогеморагічний синдром, шо призволить до порушення згортальної системи крові. Подразнення нервових рецепторів маїки гематомою може спричинити больовий шок. Виключення з ОЦК частини крові зумовлюї розвиток геморагічного шоку. Унаслідок виключення з матково-планснтарного кровообігу частини плаценти в плода розвивається гоезрий дистрес-синлром, тяжкість якого визначається ступенем відшарування плаценти.
Клінічна картина та діагностика
Клінічні прояви передчасного відшарування нормально розташованої плаценти залежать від плоті відшарування і ступеня крововтрати. Розрізняють відшарування легкого, середньої тяжкості і тяжкого ступеня. До основних симптомів передчасного відшарування нормально розташованої плаценти відносять:
— больовий синдром;
— гіпертонус матки;
— дистрес-синдром плода;
— кровотечу зі статевих органів (не завжди).
Відшарування плаценти легкого ступеня, як правило, не призводить до виникнення виражених порушень гемолинаміки і матково-плацентарного кровотоку, характеризується асимптомагичним перебігом і діагностується лише після народження посліду. При огляді материнської поверхні плаценти виявляють невелике кратеронодібне втиснення, заповнене темним згустком крові.
При відшаруванні плаценти середнього ступеня тяжкості (ділянка відшарування — до І/З її плоші) роділля скаржиться на биь у животі, переважно в місці відшарування. Надалі біль може поширитися по всій матці. Біль найви-раженіший при відшаруванні плаценти за центральним типом.
Якщо плацентз прикріплена по передній стінні матки, то при її відшаруванні середнього сгупсіш тяжкості може змінюватися конфігурація матки (випинання в місці відшаруїання). Відзначається виражений гіпертонус матки, аж до те-іанії. який не ндастіїся кунірувати спазмолітичними і токолітични.ми засобами.
Зовнішня кровотеча виникає при відшаруванні плаценти за периферійним тином. Відшарування плаценти за центральним тином може не проя&інтисн зовнішньою кровотечею, але при цьому з'являються ознаки геморагічного шоку (зниження артеріальною тиску, збільшення ЧСС. поява холодного липкого поту тошо).
У всіх випадкгх відшарування плаценти середнього ступеня тяжкості розвивав іься дистрес-синдром плода.
При відшаруванні плаценти тяжкого ступеня (відшарування більше ніж І/З її плоші) наявні всі КЛІНІЧНІ ознаки, характерні для відшарування середнього ступеня іяжкості, проте виражені більшою мірою. Відшарування нлаиеніи більше ніж на 1/2 її плоші призводить до внутрішньоугробної загибелі плода.
Планетарні ускладнення
При відшаруванні середнього ступеня тяжкості і тяжкому, як правило, вини кас гостра форма тромбогемораітчного синдрому, розвивається гіпокоагуляшя.
Серед клінічних ознак, шо свідчать про розвиток тромбогеморагічного синдрому, виділяють:
— відсутність кров'яних згустків;
— тривалу кровотечу на тлі скороченої матки і відсутності травм пологових шляхів;
— крововиливи в місцях ін'єкцій, з клітковини і з кукси шийки матки (ямно Суло проведено ампутацію матки).
Діагностика передчасного відшарування нормально розташованої ііланснги ґрунтується на даних анамнезу (скарги пацієнтки на біль уділянні матки) і результатах зовнішнього акушерського дослідження (гіпертонус матки, її деформація у він лялі локальною випинання, болючість при пальпації). Аускультатив-но виявляють ознаки гострого диетрес-синлрому плода або його загибелі.
При внутрішньому акушерському дослідженні звертають увагу на напруження плодового міхура, появу кровотечі з пологових шляхів, на забарвлення навколоплідних вод кров'ю.
Пінне діагностичне значення мас УЗД, при якому між стінкою матки і плацентою візуалізусться схо-негативне вогнище певних розмірів (регропла-пентарна іематома).
Лікування
Тактика ведення вагітної або роділлі з передчасним відшаруванням нормально розташованої плаценти залежить від ступеня відшарування, величини крововтрати, стану плода, наявності або відсутності умов для термінового розродження через природні пологові шляхи.
У ран незначного і неироірссуючого відшарування плаценти, яке не супроводжується ознаками дистрсс-синдрому плода, при недоношеній вагітності (до 34 тиж ) можливе динамічне спостереження і проведення терапії, направленої на купірування гіпертонусу матки. Така тактика ведення можлива тільки в лікувальних закладах, оснащених обладнанням для здійснення постійного контролю за станом вагітної і плода (КТГ і УЗД у динаміці).
При відшаруванні плаценти, шо супроводжується симптомами геморамч-ного шоку. ДВЗ-синдрому. гострого дистрес-синдрому плода, незалежно від терміну вагітності виконують термінове розродження.
За наявності умов для швидкого розродження через природні пологові шляхи при головному переллежанні здійснюють накладення порожнинних або вихідних акушерських щипців, при тазовому витятають плід за тазову частину За відсутності умов для розродження через природні пологові шляхи виконують кесарів розтин (абсолютне показання до операції).
Слід зазначити, що під час виконання кесаревою роїгину і приводу перед часною відшарування нормально розташованої плаценти погрібно здійснимі ретельну ревізію синок матки для визначення б здатності скорочуватися, а також виключення або підтвердження діагнозу матки Кувелера. при якій вико нують екстирпацію матки з матковими трубами За наявності коагулопатті її доповнюють перев'язуванням внутрішніх клубових артерій
Рол) і л ІЗ
В ішшвілуальїіич випадках при збереженні здатності матки скорочуватися, відсутності ознак ДВЗ-синдрому консиліумом лікарів вирішується питання про збереження матки.
У таких випадках з метою посилити контрактильні властивості матки проводять її деваскуляризанію. Деваскуляризація матки полягає в перев'язуванні висхідних гілок маткових артерій више від внутрішнього маткового вічка на 1—2 см, власних зв'язок яєчників — у ділянці їх основи, круглих маткових зв'язок — у безсудинній зоні на відстані 3—4 см від матки за Цииишвілі. У післяопераційний період здійснюють ретельне спостереження за гемолинамі-кою і гемостазом породіллі.
_ Я ТЕСТОВІ ЗАПИТАННЯ _
1. Назвіть симптоми, характерні для часткового передчасного відшарування нормально розташованої плаценти:
а) рясна кровотеча зі згустками;
б) помірні кров'яні виділення;
в) тахікардія в плода і роділлі;
г) передчасне вилиття вод;
д) біль у животі, кров'яні виділення.
2. Повне і неповне передлежання плаценти можна діагностувати при викритті маткового вічка на:
а) 2—3 см;
б) 4-5 см;
в) 6—7 см;
г) повному відкритті.
3. Яких екстрених заходів уживають під час пологів при неповному пе-редлежанні плаценти з метою запобігти її подальшому відшаруванню:
а) пологостимуляиія;
б) амніотомія;
в) спазмолітична терапія; і) седативна терапія;
д) застосування закису азоту?
4. Визначте тактику при гострому прогресуючому передчасному відшаруванні нормально розташованої нланенти:
а) пологостимуляиія;
б) спазмолітична терапія;
в) розродження в екстреному порядку;
г) седативна терапія.
5. Назвіть симптом, найхарактерніший для передлежання плаценти в НІ триместрі вагітності:
а) раптовий гострий біль у животі;
б) піхвова кровотеча;
в) передчасний розрив оболонок;
г) високе стояння передлежачої частини.
6. Основним чинником, що визначає розвиток гострої форми ДВЗ-синдрому при передчасному відшаруванні нормально розташованої плаценти, є:
а) матково-плацентарна апоплексія;
б) морфофункніональні зміни плаценти;
в) ушкодження ендотелію судин;
г) потрапляння тромбопластичних тканинних субстанцій у кровоносну систему роділлі;
д) усе вищеперераховане.
7. Найхарактернішим клінічним симптомом передлежання плаценти є:
а) хронічна внутрішньоутробна гіпоксія плода;
б) артеріальна гіпотензія;
Плацентарні ускладнення
в) повторні кров'яні виділення з пологових шляхів;
г) переймоподібний біль унизу живота;
д) гіпохромна анемія.
8. При передчасному відшаруванні нормально розташованої плаценти під час пологів уживають усіх перерахованих нижче заходів, окрім:
а) кесаревого розтину;
б) стимуляції пологової діяльності;
в) екстракції плода за тазову частину;
г) плодоруйнівних операцій;
д) накладення акушерських щипців.
9. Передчасне відшарування нормально розташованої плаценти можливе:
а) під час вагітності;
б) у прелімінарний період;
в) у перший період пологів;
■г) у другий період пологів; д) усе вишеперераховане правильно.
10. Розвиток матки Кувелера супроводжується: а) утворенням ретроплансніарноі гематоми;
б) інфільтрацією м'язового шару кров'ю;
в) порушенням скоротливої функції матки;
Г) формуванням ДВЗ-синдрому; д) усе вишеперераховане правильно.
11. У якому терміні вагітності закінчується міграція плаценти:
а) 16-18 тиж.;
б) 20-25 тиж.;
в) 32—35 тиж.;
г) 38 тих.;
д) 40 тиж?
12. За підозри на передлежання плаценти піхвове дослідження проводять:
а) у жіночій консультації;
б) у приймальному відділенні пологового будинку;
в) у пологовому відділенні і лише в умовах операційної;
г) у будь-яких умовах;
д) не проводять у зв'язку з небезпекою виникнення профуиюї кровотечі.
Правильні відповіді
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
II |
12 |
|
д |
6 |
6 |
В |
б |
г |
В |
6 |
д |
д |
н |
в |
^ СИТУАЦІЙНІ ЗАДАЧІ
Задача І. Термін вагітності 40 тиж., перші пологи. Пологова діяльність відсутня. Дві години тому почалася значна тривка кровотеча. Положення плода поздовжнє, перша позиція, передній вид. передлежить голівка, рухома над входом у малий таз. При піхвовому дослідженні: шийка матки згладжена, відкриття — 5 см, внутрішнє вічко повністю закрите губчастою тканиною. Після дослідження кровотеча посилилася.
1 Встановіть діагноз.
Роїділ ІЗ
2. Иншачтс тактику лікаря.
Задана 2. Термін вагітності 39 тих., ПОЛОГИ Другі, перший період пологів. Перейми почалися 3 гол тому. Кровотеча то посилюється, то зменшується. Роділля бліда. Розміри таза нормальні. Положення плода поздовжнє, перша ПОЗИЦІЯ, передній вил, передлежить голівка, рухома над входом у малий таз. Серцебиття плода ясне, ритмічне, 136 за І хв. При піхвовому дослідженні: у піхві — згустки крові, відкриття шийки матки повне, плодовий міхур цілий, зліва скраю нависає край плаценти, голівка рухома над входом у малий таз.
1. Встановіть діагноз.
2. Визначте тактику лікаря.
Задана 3. Роділля. 36 років, пологи другі, ЗО хв тому відійшли воли і почалися потуги. Голівка — в порожнині малого таза. На тлі потуги роділля зблідла. Почалося блювання. Живіт напружений, спереду і справа в ділянці матки з'явилися різко болючі випинання, кров'яні виділення з пологових шляхів. Серцебиття плода — 90 за 1 хв. При піхвовому дослідженні: розкриття шийки матки повне, голівка плода — в порожнині малого таза, стріловий шов — у лівому косому розмірі.
1. Встановіть діагноз.
2. Визначте тактику лікаря.
Задана 4. Повторні пологи. Перейми почалися 2 год тому. Положення плола поздовжнє, перша позиція, передній вид, голівка рухома над входом у малий таз. На висоті перейм їв роділля зблідла. Дихання утруднене, пульс — 100 за 1 хв, малого наповнення, артеріальний тиск — 90/50 мм рт. ст. У ділянці дна матки — болючість при пальпації, зникло серцебиття плода, з'явилася зовнішня кровотеча. При піхвовому дослідженні: шийка матки згладжена, відкриття маткового вічка — 4 см. Плодовий міхур цілий.
1. Встановіть діагноз.
2. Визначте тактику лікаря.
Правильні КІ.іікіі.. і:
Задана І.
1. Повне передлежапня плаценти.
2. Кесарів розтин. Задана 2.
І - Неповне, часткове иередлежання плаценти (крайове). 2. Амніоюмія. Задана 3.
1. Передчасне відшарування нормально розташованої плаценти.
2. Накладення порожнинних акушерських шиїтів.
Задача 4
1. Передчасне відшарування нормально розташованої плаценти.
2. Кесарів розтин.
Розділ 14
ПЛАЦЕНТАРНА НЕДОСТАТНІСТЬ.
ДИСТРЕС ПЛОДА. ЗАТРИМКА ВНУТРІШНЬОУТРОБНОГО РОЗВИТКУ ПЛОДА

ПЛАЦЕНТАРНА 11 ДОСТАТНІСТЬ, ДИСТРЕС ПЛОДА
іаиентарна недостатність — не комплекс порушень функцій плаценти інспортної, трофічної, ендокринної, метаболічної), зумовлених морфофунк-ніональннми змінами в ній і розладами матхово-іілацснтарного кровообігу. Плацентарна недостатність с причиною внутрішньоугробної гіпоксії (листре-су) плода, затримки його розвитку, патологічних станів і захворювань новонародженого. Плацентарна недостатність лежить в основі порушень закономірностей розвитку плода і с провідним об'єктом досліджень у перинатології.
Причинами патології плаценти с порушення формування та дозрівання плаценти в жінок із патологією ендомстрія, гормональними порушеннями, в яких були штучні аборти та нсвиношувания, хронічні інфекції і судинні розлади Важливу роль у виникненні плацентарної дисфункції відводять акушерській патології, інфантилізму, багатоплідності, екстрагенітальній патології матері.
Основна частина зрілої плідної плаценти має численні ворсини хоріона, які поєднуються в часточкові утворення — котилелонн, кількість їх досягає 15—20 Часточки плаценти утворюються внаслідок поділу ворсин хоріона перегородками (септами). шо виходять із базальної пластинки. До кожної з таких часточок пітхолить своя велика судина Прийнято розрізняти два види ворсин стовбурові та термінальні, шо несуть судини плода. Термінальні ворсини, а таких більшість, занурені в міжворсинчасгий простір лецилуальної оболонки і немовби плавають у материнській крові. Матково-плаценіарний кровообіг (діиснюється за допомогою 150—200 материнських спіральних артерій, шо відкриваються у міжворсинковий простір. Артеріальна кров омиває ворсини хоріона, видаючи при цьому в кров плода кисень, необхітні поживні речовини Кров, шо містить COj й інші продукти метаболізму плода, виливається у
Роїділ 14
венозні отвори материнських вен; загальна кількість їх перевищує 180. Кровообіг у міжворсинчастому просторі наприкінпі вагітності досить інтенсивний — в середньому становить 500—700 мл на хвилину. Спіральні артерії відіграють дуже важливу роль у взаєминах організму матері та плода. Дистальні відділи їхньої стінки в дешідуальній зоні планетарної ділянки позбавлені м'язового шару, тому устя таких артерій не здатні скорочуватися і розширюватися, у них дуже низький судинний опір, ато морфологічно підтверджує правильне завершення інвазії трофобласту в деиидуальну оболонку. Порушення ферментативної активності хоріона, що супроводжується гальмуванням процесів інвазії, і вшеутність гестаційних перебудов у спіральних артеріях призводять до дискредитації матково-плацентарних взаємин, невідповідності кровотоку масі плаценти і о>ормуванню гіпоксичних порушень.
За морфофункшональними характеристиками планетарної недостатності розрізняють плацентарно-мембранну, клітинно-паренхіматозну і гемодинаміч-ну плацентарну недостатність, що вказують відповідно на порушення транспортної, ендокринної, метаболічної, а також газообмінної функцій плаценти. Варіанти плацентарної недостатності визначаються часом її виникнення.
Відповідно, первинно виникла патологія формується в період раннього ембріогенезу і нлацентації, шо пов'язане з анатомічними порушеннями структури, положення і прикріплення плаценти, супроводжується загрозою переривання вагітності або призводить до мимовільного аборту. Ускладнений перебіг вагітності й екстрагенітадьна патологія спричинюють виникнення вторинної плацентарної недостатності на тлі вже сформованої плаценти в другій половині ваш пості. Патологічні стани під час вагітності (прескламисія, загроза переривання вагітності, переношування, імунологічний конфлікт, анемії вагітних, ексграгенігальні захворювання матері) зумовлюють хронічні порушення трофічної, гормонпродукувальної і дихальної функцій плаценти. Гостра плацентарна дисфункція припускає раптове порушення матково-плацентарного кровотоку.
Плацентарна недостатність може мати компенсований (стан плода не порушений), субкомпенсований (стан плода ще не порушений за відсутності різноманітних видів навантажень на фегоплаиентарний комплекс) і декомпенсований (порушений стан плода визначається навіть без проведення функціональних проб ше до початку пологової діяльності) характер.
Виділяють такі основні групи чинників, які призводять до розвитку порушень матково-плаиентарної іемопсрфузії та оксигенації крові в міжворсинчастому просторі.
Група патологічних станів, які зумовлюють порушення транспорту кисню до матки, включає порушення оксигенації материнської крові (серцево-судинна і легенева патологія матері), гемічну гіпоксію матері (анемії вагітних), циркуля-торні порушення генералізованого характеру (артеріальна гіпотензія вагітних, гіпертонічна хвороба, пізні гестози з переважно гіпертензивним синдромом).
До циркуляторних порушень у матково-нлацентарному комплексі відносять патологічні зміни спіральних артеріол у зоні п.іацентарного майданчика внаслідок перенесених запальних захворювань енлометрія і численних медич-
Плацентарна недостатність. Дистрсс нлола. Затримка міутріїїіііьоугробного рп плітку нлола
них абортів, оклюїійні судинні ушкодження і периферійний вазоспазм. які є характерними дія гестозів і переношувань вагітності.
Серед власне плацентарних чинників виділяють первинну плацентарну недостатність унаслідок порушень розвитку і дозрівання плаценти, інфекиійно-токсичні ушкодження плаценти в пізні терміни вагітності.
Усі зазначені чинники зумовлюють порушення оксигенацй або швидкості материнського кровотоку в міжворсинчасіому просторі, гемоциркулиторні розлади матково-плацентарно-плодового кровообігу, порушення газообміну, зміни активності дихальних ферментів, зниження біосингетичних і трофічних процесів, які зрештою клінічно проявляються порушенням функціонального стану плода або призводять до затримки його розвитку.
Діагностика гіпоксії плода грунтується на результатах безпосереднього оцінювання його стану (параметри серцевої діяльності, рухова і дихальна активність, біологічні показники), а також на вивченні його життєзабезпечення (ультразвукова структура плаценти, інтенсивність кровотоку в системі мати — плацента — плід, кількість і біохімічний склад навколоплідних вод, показники гормональної функції фстоплацентарного комплексу, стан метаболічних процесів, гемостазу та ін.).
Аускультація серцебиття плода є найдоступнішим методом оцінювання внутрішньоутробного стану плода. Оцінюють частоту, ритм, звучність серцевих тонів, наявність шумів. Фізіологічний норматив визначення ЧСС плода становить 120—160 за І хв; ЧСС, шо не відповідає цьому інтервалу, свідчить про дистрес плода.
На сьогодні одним із найпоширеніших методів, шо лають змогу судити про
стан плода як під час вагітності, так і піт час пологів, є моніторинг його серцевої діяльності за допомогою А'7Т(табл. 9). Використовують два способи реєстрації кардіотокограми: прямий і непрямий. При прямому способі (застосування якого можливе тільки в разі вилиття навколоплідних вод і при головному перед-лежанні плода) електрокардіограму плода реєструють за допомогою електрода, фіксованого на шкірі голівки плода, а ДЛЯ реєстрації внутрішньоматкового тиску використовують спеціальний катетер, уведений у порожнину матки.
Для реєстрації кардіотокограми непрямим методом використовують ультразвуковий датчик, який ро імітують на передній черевній стінці вагітної в точці найкращого вислуховування серцебиття плода у вигляді ритмограми. Синхронно на папері реєструкиь токограму за допомогою тензометричного датчика, закріпленого на передній черевній стінні вище від цупка, ближче до правого кута матки Синхронний електронний запис серцевого ритму плода і маткових скорочень проводять кожні 10—15 хв.
При аналізі показників кардіотокограми оцінюють такі параметри: базальну ЧСС (БЧСС), варіабельність ЧСС (амплітуду і частоту осииляній). наявність і тип тимчасових змін БЧСС у вигляді прискорення (лкиелерашя) або уповільнення (деиелерашя) серцевого ритму.
За наявності патологічних параметрів ЧСС, які свідчать про заіроіливии стан плода, пропонується здійснювати безперервний запис кардіотокограми під час пологів.
![]()
1
Розділ 14
Таблиця 9 Оцінювання карліотокоірами піл час пологів і тактика їх веления
|
Пока ін и к |
Граді иіі |
Оцінювання стану плода |
Рекомендація |
|
|
Перший перім) пологів |
||||
|
БЧСС, за 1 хв |
Нормокарлія |
110-170 |
Задовільний |
Спостереження |
|
Тахікардія |
171-180 |
Допустимий |
Моніторинг ЧСС |
|
|
>180 |
Дистрсс |
Кесарів розтин |
||
|
Брадикардія |
109-100 |
Допустимий |
Моніторинг ЧСС |
|
|
<100 |
Дистрсс |
Кесарів розгин |
||
|
Варіабельність, и 1 хв |
Хвилеподібна |
10-25 |
Залові паїіш |
Спостереження |
|
Звужена |
5-9 |
Допустимий |
Моніторинг ЧСС |
|
|
Монотонна |
3-4 |
Допустимий |
Моніторинг ЧСС |
|
|
2 і менше |
Дистрсс |
Кесарів розтин |
||
|
Ленелераиіі (амплітуда, за 1 хв) |
Ранні |
Відсутні |
Задовільний |
Спостереження |
|
<50 |
Допустимий |
Моніторинг ЧСС |
||
|
>50 |
Дистрсс |
Кесарів розтин |
||
|
Пізні |
Відсутні |
Задовільний |
Спостереження |
|
|
<30 |
Допустимий |
Моніторинг ЧСС |
||
|
>30 |
Дистрсс |
Кесарів розтин |
||
|
Варіабельні |
Відсутні |
Задовільний |
Спостереження |
|
|
<50 |
Допустимий |
Моніторинг ЧСС |
||
|
>50 |
Дистрсс |
Кесарів розтин |
||
|
Другий період пологів |
||||
|
БЧСС, за 1 хв |
Нормокардія |
110-170 |
Задовільний |
Спостереження |
|
Тахікардія |
171-190 |
Допустимий |
Моніторинг ЧСС |
|
|
>190 |
Дистрсс |
Екстракція плода |
||
|
Брадикардія |
109-90 |
Допустимий |
Моніторинг ЧСС |
|
|
<90 |
Дистрсс |
Екстракція плода |
||
|
Варіабельність, и 1 хв |
Хвилеподібна |
10-25 |
Задовільний |
Спостереження |
|
Звужена |
5-9 |
Допустимий |
Моніторинг ЧСС |
|
|
|
Монотонна |
3-4 |
Допустимий |
Моніторинг ЧСС |
|
2 і менше |
Дистрсс |
Екстракція плода |
||
|
Децелера шї (амплітуда, за 1 хв) |
Ранні |
Відсутні |
Задовільний |
Спостереження |
|
<60 |
Допустимий |
Моніторинг ЧСС |
||
|
>60 |
Дистрсс |
Екстракція плода |
||
Плацентарні недостатніет*. Листрес плода. Затримка вн>трішньоуіро6носо роївнтку ШЯвШ
Закінчення табл 9
|
Покаїмик |
Градації |
Оцінювання стану плаї а |
РекочснлаїІІн |
|
|
|
Пізні |
Відсутні |
Задовільний |
Спостереження |
|
<45 |
Допустимий |
Моніторинг ЧСС |
||
|
>45 |
Дистрес |
Екстракція плода |
||
|
|
Варіабельні |
Відсутні |
Задовільний |
Спостереження |
|
<60 |
Допустимий |
Моніторинг ЧСС |
||
|
|
>60 |
Дистрес |
Екстракція плода |
|
Показанням до екстреного розродження с наближення хоча б одного з показників кардіогокоірами до рівня, який свідчить про дистрес плода, то підтверджено записом на плівці. Про несприятливий ироіноз свідчать також уповільнення серцевого ритму плода на піку децелерації до 70 за 1 хв незалежно від вигляду й амплітуди децелерації виносно БЧСС, перехід пізніх або варіабельних децелерацій у стійку брадикардію.
За бальною системою кожний із параметрів карліотокограми оцінюють у два бали при задовільному стані плода, в один бал — за наявності початкових ознак гіпоксії (дистресу) і в нуль балів — при вираженому стражданні плода Відиовино, загальна оцінка при нормальному стані плода становить 8— 10 балів, при загрозливому стані плода — 7 балів, при початкових ознаках гіпоксії — 5—6 балів і при вираженому стражданні плода — 4 бали і менше.
Діагностичне і прогностичне значення має застосування функціоиа.іьии.х проб Найбільшого поширення набув нестресовий тест (HCT) завдяки своїй нешкідливості, а також високій діагностичній і прогностичній цінності. Суть методу полягає в появі акнелерації у відповідь на мимовільні рухи плода або мимовільні скорочення матки. Позитивний HCT у 99 % випадків є достовірним критерієм благополучного стану плода. Відсутність почастішання серцебиття (нереактивний HCT), особливо при повторному контрольному дослідженні, може свідчити про напруження і виснаження компенсаторних реакцій плода.
Для зниження частоти отримання нсевлонегативннх результатів HCT застосовують стресову кардіотокографію з використанням функціональних проб: навантаження ("стсп-тсст" — дозоване фізичне наваніаження матері, тест зі зміною положення плода), термічних (холодова і теплова), медикаментозних (окс и і (її міновим тест), проб із затримкою дихання та ін.
Актографія — реєстрація рухової активності плода за допомогою ульїра-звука в реальному масштабі часу Метод дає змогу виявляти гіпоксію плода (при цьому спостерігається відсутність або значне зниження рухової активності). Недоліками методу є значні витрати часу на розшифрування отриманих реіульгатів і низька інформативність при ізольованому оцінюванні актоірам (значно поступається аналізу серцевої діяльності), проте в комплексному оцінюванні біофізичною профілю плода метод використовують досить широко.
Рої діл 14
Збіг суб'єктивних віл чутті в вагітної з даними об'єктивного дослідження при оцінюванні рухової активності плола спостерігається у 82—87 % випадків, тому жінок обстежують скрипінг-методом для раннього визначення дис-тресу плода (підрахунок здійснюють протягом ЗО хв, нормою вважається три ворушіння за 10 хв).
Для підвищення діагностичної і прогностичної точності використовуваних метолів вивчення стану плода їх оцінюють у комплексі з визначенням БПП за п'ятьма змінними складовими (значні рухи тулуба плода, дихальні рухи, тонус плода, нсстрссовпй тест, об'єм амніотичної рідини; табл. 10).
Таблиця 10. Оцінювання показників БПП (ІД. \fanning)
|
Параметри |
Бали |
||
|
|
1 |
0 |
|
|
НСТ (реактивність серцевої діяльності плола після його ворушіння за даними КТГ) |
5 і більше акцелера-цій, ЧСС з амплітудою не менше ніж 15 за І хв, тривалістю не менше ніж 15 с, пов'язані з рухами плода, протягом 20 хв спостереження |
2—4 акцелеранії, ЧСС з амплітудою не менше ніж !5 за 1 хв. тривалістю не менше ніж 15 с, пов'язані з рухами плода, протягом 20 хв спостереження |
1 акцелерація або відсутність її протягом 20 хв спостереження |
|
Дихальні рухи плода (ДРП) |
Не менше одного епізоду ДРП тривалістю 60 с і більше протягом 30 хв спостереження |
Не менше одною епізоду ДРП тривалістю від 30 до 60 с протягом 30 хв спостереження |
ДРП тривалістю до 30 с або їх відсутність протягом 30 хв спостереження |
|
Рухова актив- |
Не менше 3 генералі- |
1 або 2 генералізова- |
Відсутність гене- |
|
ність плода |
зованих рухів протягом 30 хв спостереження |
них рухи протягом 30 хв спостереження |
ралі зова них рухів |
|
Тонус плода |
Один епізод і більше розгинань із поверненням у згинальне положення хребта та кінцівок протягом 30 хв спостереження |
Не менше одного епізоду розгинання із поверненням у згинальне положення за ЗО хв спостереження |
Кінцівки в розгинальному положенні |
|
Об'єм навколоплідних вод |
Всріикальний діаметр вільної ділянки вод 2 см і більше |
Вертикальний розмір вільної ділянки вод більше 1 см, але не менше 2 см |
Тісне розташування дрібних частин плода, вертикальний діаметр вільної ділянки менше 1 см |
|
Оцінка БПП |
7—10 балів — задовільний етан плода; 5—6 балів — сумнівний тест; 4 бали і менше — патологічна оцінка БПП |
||
Плацентарна недостатність. Дистрсс плода. Затримка вн>-ірініньоутро6ного роніитку плода
Акушерську тактику вибирають з урахуванням ознак зрілості плода і ступеня готовності до пологів. Оцінка до 3 балів вказус на несприятливий прогноз для плода. У цьому разі потрібне негайне розродження.
Цопп.\срометрія. На сьогодні широко впроваджується в практику дослідження об'ємно-швилкісних характеристик кровотоку в судинах матки, пуповини і плода методом Допплсра. Порушення матково-плапсптарно-плодовоіо кровотоку об'єктивно характеризує ступінь страждання плода- До індикаторів перииатального ризику належать, у першу чергу, відношення систоли — діастоли й індексу судинної резистентності в судинах пуповини.
Допплєромстрія швидкості кровотоку в артерії пуповини відтворює стан мікрониркулянії в плодовій частині плаценти, судинний опір якої відіграє ключову роль у фстошіацснтарній гемолинаміці.
Діагностичні критерії:
— фізіологічний кровотік — високий компонент діастоли на допплерогра-мі виносно ізолінії, співвідношення амплітуди систоли до діастоли; становить не більше 3;
— патологічний кровотік:
• сповільнений кровотік — зниження компоненту діастоли, співвідношення амплітуди систоли ло діастоли; становить більше 3;
• термінальний кровотік;
• нульовий кровотік у фазі діастоли припиняється (на лопплерограмі їм і сутній компонент діастоли);
• негативний (реверсний, зворотний) кровотік у фазі діастоли набуває зворотного напрямку (на лопплерограмі компонент діастоли низький відносно ізолінії).
Характер і ступінь вираженості порушень у різних ланках кровообігу в системі мати — плацента — плід дає змогу оцінити ступінь гіпоксії плода, ефективність її терапії, визначити тактику ведення вагітності і пологів, а також спрогнозувати перебіг періоду новонародженості.
Ехокардіографію плода проводять при виконанні УЗД у другій половині вагітності. Визначають такі показники, як систолічний і діастолічний об'єм шлуночків серця плода, ударний об'єм і маса міокарда.
імніснкопія — трансиервікальний огляд нижнього полюса плодового міхура. У холі проведення амніоскопії звертають увагу на колір і консистенцію навколоплідних вол, домішку мсконію або крові, наявність і рухливість пластівців казеозної змазки.
Для проведення амніоскопії вагітну вкладають у гінекологічне крісло і проводять піхвове дослідження для вивчення прохідності каналу шийки матки В асептичних умовах після оголення шийки матки за допомогою дзеркал у її канал за внутрішнє вічко вводять тубус з мандреном. Діаметр тубуса підбирають залежно від розкриття шийки (12—20 мм). Після витягання мандрена і ввімкнення освітлювача тубус розташовують так. щоб було видно иередлежачу частину плода, віл якої відбивається світловий промінь.
Амніоцентез — операція, мстою якої є отримати навколоплідні води для біохімічного, гормонального, імунологічного, цитологічного і генетичного досліджень, що дають змогу судити про стан плола. Залежно віл місця пункті
Розділ 14
розрізняють транс вагінальний і трансабломі пальний амніопснтсз. Операцію завжди виконують під УЗ-конфодсм. вибираючи найзручніше місце лункий
іадежно від розташування плаценти і дрібних частин плода.
При грансабдомінальному амніонентезі після обробки передньої черевної сішки антисептиком ідіиснююгь анестезію шкіри, підшкірної жирової клітковини і пілапоневротичного простору 0.5 % розчином новокаїну. Для виконання процедури можна застосовувати толку для спинномозкової пункції. Для дослідження беруть 10—15 мл навколоплідних вод.
Трансвагінальннй амніоцентез проводять через переднє склепіння піхви, канал шийки матки або заднє склепіння піхви. Вибір місця введення пункти -ної голки залежить віт розташування плаценти. Після попередньої санації піхви шийку матки фіксують кульовими шиппями, змішують вгору або вниз залежно від обраного методу і проколюють стінку піхви під кутом до стінки матки. У разі потрапляння пункнійної голки в порожнину плодового міхура починають виділятися навколоплідні води.
Ускладнення, можливі при амнюцентезі: передчасне виліптя навколоплідних вод (частіше при транснервікальному доступі), поранення судин плода, поранення сечового міхура і кинюк вагітної, хоріоамніоніт, передчасний розрив навколоплідних оболонок, передчасні пологи, відшарування плаценти, поранення плода і ушкодження пуповини. Протипоказанням до проведення амніо-центезу с загроза переривання вагітності. Цитологічне дослідження навколоплідних вод дає змогу визначити ступінь зрілості плода. Відсотковий вміст у мазку так званих помаранчевих клітин (продукт сальних залоз плода) відповідає ступеню зрілості плода: до 38 тиж. — 50 %. Для оцінювання сформованості легень плола визначають концентрацію (|юєфоліпідів у навколоплідних волах і, в першу черіу, співвідношення ленитин/сфінгомієлін (Л/С). Лецитин, насичений фосфатилилхоліном, є основною діючою складовою сурфактанту. Інтерпретація величини співвідношення Л/С мас бути такою: Л/С=2:1 або більше.
Методика кордоцентезу полягає у взятті крові із судин пуповини шляхом внутрішньоутробної її пункції під УЗ-конгролем. Мста дослідження — отримати інформацію про стан плола методом безпосереднього дослідження його крові, взятої з пуповини або голівки. Результати дослідження газового складу і КОС крові передлежачої частини плола є достовірними ознаками гіпоксич-ного ураження плода, для якою характерне зниження рН нижче 7,2.
Фетоскопію, або безпосередній огляд плода, використовують для виявлення природженої і спадкової патології. Метод дає змогу оглянути частини плода через ендоскоп, уведений в амшоїичну порожнину, і через спеціальний канал узяти для аналізу зразки крові, епідермісу. Фетоскопію здійснюють як кінцевий етап генетичного дослідження за підозри на природжену аномалію плода.
Амніоненіез, кордоцентез і фетоскопію використовують у сучасних умовах значно рідше, ніж ультразвукові методи діаіпоетики стану фетоплацентарноіо комплексу, у зв'язку з технічною складністю виконання, інвазивністю і високим ризиком для матері і плода.
Важливою складовою комплексного оцінювання етапу плода, особливо при вагітності групи високого ризику, є біохімічний профіль. Серед ензимів маркерами стану плода є лужна фосфатаза, лактатдегідрогеназа, у-глутаматтранспеп-
Плацентарна недостатність. Дистрсс плода, іа гримка шіутрінііім)тробнога ромиїку плой
, гіиаза креатинфосфокіназа та інші ферменти. Несприятливою прогностичною ознакою і. і-і плода с швидке нілнишенни активності лужної с|юсфагази в кроні (особливо термостабільної фракції) і наступним різким її шиженням. Про іі-поксію плода може свідчити пивишеннн активності лактатдегирогенази.
У комплексі з іншими метолами також використовують визначення різних типів специфічних бьзків вагітності. Інформаїивним показником вважається зниження рівнів АФП. / глобуліну Діаіностичнс значення має визначення концентрації трофоб.шетепецифічного р-глікопротешу, оскільки іа ним показником визначають гесгаційний вік плода і він корелює з масою тіла плода і плаценти Найпоширенішими серед гормональних показників функції плаценти і стану плода є показники концентрації естріолу, корти юлу і плацентарного лактогену в крові матері та екскреції сегріолу із сечею. Концентрацію гормонів оцінюють в абсолютних числах і у відсотках від нормального рівня для кожного терміну гестації. У стадії компенсаторних змін спостерігається підвищення в крові рівня одного чи двох гормонів і зниження інших. У разі подальшого розвитку паголоіічних імін відбувле гься ірив компенсаторних ме ханізмів, шо проявляється різким зниженням концентрації (на 30—50 %) і більше для естріолу і кортизолу. Зниження рівня плацентарного лактогену (більше ніж на 20 %) і зменшення відношення вмісту плацентарного лактогену в кроні вагітних до такого в навколоплідних водах (до 6:1 і менше) свідчать про плацентарну недостатність і тяжкі порушення стану плода.
Основні методи лікування плацентарної недостатності і тактика ведення ва-міносіі і пологів при дистресі плода. Основними напрямами терапії плацентарної недостатності і дистресу плода є призначення спазмолітиків і дезагрегантів, лікування супутніх захворювань вагітної, які призводять до виникнення цієї патології, та поетапне динамічне спостереження за станом плода.
Серед показань до госпіталізації — патологічна оцінка БГІП (6 балів і нижче), повторна (через лобу) сумнівна оцінка БПП (7—8 балів), сповільнений кровотік діастоли в артеріях пуповини, критичні зміни кровотоку в артеріях пуповини (нульовий і реверс ний)
Розродження через природні пологові шляхи можна проводиш (піл кардю-монпорним контролем за станом плода) при нормальному або сповільненому кровотоці в артеріях пуповини за відсутності дистресу плода. Показання до екстреного розродження шляхом кесаревого розтину в терміні після 30 тиж вагітності — критичні зміни кровотоку в артеріях пуповини (нульовий і ренер-снии). гострий дистрсс плода (патологічні брадикардія і леїіелераіін ЧСС) незалежно ви гину кровотоку в артеріях пуповини під час вагітності, патологічний БПП (оцінка 4 бали і нижче) за відсутності біологічної зрілості шийки матки.
Показаннями до екстреного розродження » досягнення хоча б одним показником КТГ рівня, який свідчить про листрес плода, шо підтверджено записом на п.нвпі. Про несприятливий прогноз спілчан, також уповільнення серцевою ритму плода на піку депелераїш нижче 70 за І хв незалежно від вигляду и амплітуди децелеранії виносно БЧСС. перехід пізніх або варіабельних депе-лераши у стінку брадикардію. Наявність густою меконію в амнюгичніи рідині н ііоі інаниі з патологічними змінами серцевою ритму плода вимагають терміновою розродження при головному передлежанн! плода.
Розділ 14
СИНДРОМ ЗАТРИМКИ ВН>ТРІШНЬО\ТРОБІІОГО РОЗВИТКУ ПЛОДА
Синдром затримки шіу'ірннньоутробного розвитку плола (ЗВУР) — уповільнення росту і розвитку плода, що проявляється при народженні недостатньою масою тіла і низькими морфологічними показниками зрілості відносно геста-пійного віку. ЗВУР виявляють у 5—12 % доношених новонароджених, у недоношених частота зростає до 18—24 %. ЗВУР розвивається в результаті плацентарної недостатності (при гестозі, тривалій загрозі переривання вагітності та іншій патології).
Класифікація. Виділякнь основні форми ЗВУР:
— симетричну — маса і довжина тіла плода зменшені пропорційно;
— асиметричну — зниження маси тіла плола при нормальних показниках довжини його тіла.
Фактори ризику виникнення ЗВУР:
— медичні:
• хронічна артеріальна гіпертензія;
• цукровий діабет;
• системні захворювання сполучної тканини;
• тромбофілія;
• захворювання нирок;
• пресклампсія вагітних;
• багатоплідна вагітність;
• крововтрата під час вагітності;
• аномалії пуповини та розташування плаценти;
• перинатальні інфекції;
• ЗВУР в анамнезі;
• хромосомні та генетичні порушення;
• медикаментозний вплив (варфарин, фені і тії).
— соціально-економ ічні:
• недостатнє харчування;
• тютюнопаління, вживання алкоголю, наркотиків;
• забруднення навколишнього середовища;
• професійні шкідливості.
Діагностика. Для діагностики ЗВУР застосовують біометричні методи: визначення висоти стояння дна матки у II—III триместрах вагітності на основі іравідограми (у нормі до 30-го тижня приріст висоти стояння дна матки становить 0.7-1,9 см на тиждень, у 30—36 тиж. — 0,6— 1,2 см на тиждень, у 36 тиж. і пі плис — 0,1—0,4 см; відставання розмірів на 2 см або відсутність приросту протягом 2—3 тиж. при динамічному спостереженні дає підстави запідозрити ЗВУР), ультразвукову фетометрію, яка включає визначення розмірів голівки, окружності живота та довжини стегна плода. У разі встановлення невідповідності одного або кількох основних фетометричних показників терміну вагітності виконують розширену фегометрію та розраховують співвідношення лоб-но-потиличноіо розміру до біпарієтального, окружності голівки до окружності
Плацентарна недостатність. Дистрсс плата. Затримка шіутрішньоут ровного по ній тну плода
живота, бі парі стального роїміру до довжини стегна, довжини сгеїна до окружності живота. Найціннішим показником е прогнозована маса тіла плода. За даними УЗД виділяють три ступені тяжкості ЗНУР:
— 1 ступінь — відставання показників фстомстрії на 2 тиж. віл гссгашйпо-го терміну;
— II ступінь — відставання на 3—4 тиж. від геста цій ного терміну;
— III ступінь — відставання більше ніж на 4 тиж. Фстомстрія інформативна з 20-го іижни вагітності.
Принципи лікування ЗВУР. Основним принципом лікування ЗБУР є лікування захворювань вагітної, які при зводять до виникнення ЗВУР. І Кри нормальних показниках біофізичних методів діагностики стану плода можливе амбулаторне спостереження ra пролонгування вагітності до доношеного терміну. Госпіталі запію вагітної до акушерською стаціонару здійснюють за наявності таких результатів дослідження ВПП і/або допплсрометрп кровотоку, як патологічна оцінка БПП. повторна сумнівна оцінка БПП, сповільнений діастодічний кро-вотік в артеріях пуповини, критичні зміни кровотоку в артеріях пуповини. Погіршення показників плодового кровотоку у терміні після ЗО тиж. с показанням до розродження шляхом виконання кесаревою розтину. У терміні вагітності до ЗО тиж., зважаючи на глибоку функціональну незрілість плода і високу ймовірність перинатальних втрат, питання про спосіб розродження вирішують індивідуально залежно від акушерської ситуації та згоди поінформованої вагітної.
Профілактика та лікування ЗВУР полягає у виявленні факторів ризику та здійсненні динамічного контролю за вагітними цієї ірупи. дотриманні вагітною режиму вщпочинку та раціонального харчування, відмова віл шкідливих звичок (тютюнопалінни, вживання алкоголю тощо).
![]()
ТЕСТОВІ ЗАПИТАННЯ
1. Основною причиною гострої нс-компенсованої плацентарної недостатності є:
а) загроза передчасних пологів;
б) професійні шкідливості;
в) генітальний інфантилізм;
і) передчасне відшарування плаценти;
д) усе перераховане.
3. Основна мста проведення антенатальної кардіотокографи є:
а) встановлення строку пологів;
б) ВСЯНОВЛСННЯ ступеня тяжкості гіпоксії плода під час моніторингу його серцевої діяльності;
в) вимірювання розмірів голівки плода;
г) встановлення передбачуваної ваги плода;
л) усе перераховане.
в) хронічні інфекції;
г) недоношування вагітності;
д) усе перераховане.
2. До факторів ризику формування хронічної планетарної дисфункції належать:
а) анемії вагітних,
б) алкоголізм та тютюнопаління ваіпної;
4. Кордоцентез — це:
Раїділ 14
а) віяли кроні із судин пуповини; в) взяття навколоплідних вод;
б) взяття крові з маткових судин г) взятгя аспірату з ворсин хоріона; вагітної; д) нічого з перерахованого.
Правильні шпоні м
|
1 |
2 |
3 |
4 |
|
г |
д |
б |
а |
^ СИТУАЦІЙНІ ЗАДАЧІ
Задача 1. У роділлі М. у перший період пологів спостерігається активна, регулярна пологова діяльність. Положення плода поздовжнє, головне передле-жання. Під час перейм серцебиття плода 80 за І хв, а після їх закінчення не повертаються до норми. При піхвовому дослідженні: шийка матки згладжена, розкриття до 5 см, иередлежить голівка плода в площині входу в малий таз, плодовий міхур цілий.
Встановіть діагноз та визначте тактику лікаря.
Задача 2. У пологову залу поступила першоролілля з регулярною пологовою діяльністю. Положенння плода поздовжнє, головне передлежання. Серцебиття ритмічне — 170—176 за 1 хв, приїлушепс. Відкриття матки повне. Голівка плода врізується. Встановіть діагноз та визначте тактику лікаря.
Задача 3. У жінки з терміном вагітності 34 тиж. є підозра на наявність плацентарної недостатності. Який метод пренатальної діагностики найбільш інформативний у цьому випадку?
Віїиовіді
Задача 1 Перший період пологів, дистрес плода, негайний кесарів розтин. Задача 2. Пологи перші, другий період пологів, епізіотомія. Задача і. Ультразвукова доиплєрометрія.
Розділ 15
ІЗОСЕРОЛОГГЧНА НЕСУМІСНІСТЬ КРОВІ ВАГІТНОЇ І ПЛОДА
Організми вагітної і плода різняться своїми антигенними властивостями. Імунні взаємозв'язки в процесі фізіологічної вагітності між рініими в антигенному аспекті організмами вагітної і плода, як правило, не переростають в імунний конфлікт, проте в деяких випадках виникають Імунні реакції, що проявляються гемолітичною хворобою новонароджених. Найчастіше імунологічні ускладнення розвиваються внаслідок несумісності організмів вагітної і плода за еритроцитними ізоантигенами генетичних систем груп крові і резус(Кзт)-фактором.
ЕТІОЛОГІЯ ТА ПАТОГЕНЕЗ
На сьогодні відомо понад 10 ізосерологічних систем еригроцитних антигенів (система ABO; Rh-Hr; Келла; Даффі; MNSs; І'р; Лютсрана; Льюїса). Частота гемолітичної хвороби внаслідок несумісності крові за системою ABO — 1:200- 1:256 пологів.
При гетероспеиифічній вагітності гемолітична хвороба плода і новонародженого переважно розвивається за наявності в матері 0(1) групи крові, у батька (і відповідно, плода) А(П) групи. Цей факт, очевидно, можна пояснити вищим титром анти-А-антигену порівняно з титром анти-В-антигену і більшою активністю антигену А. Крім того, молекулярна маса u-частинки з 0(1) ірупою крові в 5 разів менша, ніж з В(III) групою. Групові антигени системи ABO виявляють в еритроцитах зародка на ранніх стадіях його розвитку, починаючи J 5— 6-го тижля вагітності.
Аглютинабсльна активність антигенів А і В у новонароджених у 5 разів нижча, ніж у матері. Групові ізоаглютини, на відміну but антигенів А і В, з'являються значно пізніше.
Розділ 15
РтрІЗіШЮП дві категорії групових антитіл-аглюгинінів: природні, шо виникають у процесі формування організму, та імунні, шо з'являються в результаті імунізації антигенами Л або В. Окрім гемаглютинінів у сироватці крові виявляють групові гемолізини, але в невисокому титрі, які переважно утворюються при ЛВО-ізоімунізації. а-Гсмолізини активніші порівняно з ß-гсмолізи-нами. Поява імунних антитіл може бути спричинена переливанням несумісної крові, вагітністю та пологами, абортом. Відомо, шо деякі вакцини у зв'язку з особливостях!»! живильних середовиш, на яких впрошують мікробні культури, містять фактор А. Тому сенсибілізація жінки з l(0)aß або ІП(В)а групами крові виникле досить часто шс до вагітності і поза зв'язком з гемотрансфузією. Вона може бути зумовлена повторними профілактичними вакцинаціями.
Важливо підкреслити, шо до зазначених антигенів також виникають і.мунні антитіла як унаслідок переливання крові, так і в зв'язку з вагітнісгю. Антитіла можуть проникати через плаценту і, отже, бути потенційно шкідливими для плода. Однак з усіх клінічних форм гемолітичної хвороби, шо розвивається в результаті несумісності крові вагітної і плода за еригронитнимн антигенами, найпоширенішою і найтяжчою с гемолітична хвороба на тлі резус-несумісності.
Резус-фактор було відкрито в 1940 році К. ^ndsteiner і А. Wiener.
Виділяють три основних різновиди резус-фактора, шо якісно відрізняються один від одного. Антиген D (Rh) міститься в крові 85 % осіб, антиген С (Rh') виявляється у 70 % осіб, антиген Е (Rh") міститься в крові 30 % осіб. За наявності хоча б одного з цих антигенів в еритроцитах людини фактор визначається як резус-позитивний.
Кров резус-негативних осіб також не позбавлена антигенних властивостей. Виділяють гри різновиди антигену Нп антигени сі, с, е. Фактор "d" — аморфна маса, не здатна впливати па утворення антитіл. Антиген "с" має виражені антигенні властивості. Антиген "є" володіє слабкими антигенними властивостями.
Успадкування резус-ангигенів визначається серією алельних генів, локалізованих на одній хромосомі, причому гени І) і d, С і с, Е і е взасмовиклю-чаютьолин одного. Наявність І)-антигену на еритроцитах зумовлена геном D, шо мас алель d. Таким чином, розрізняють три генотипи: DD-гомозиіотний. Dd-гстсрозиготний і dd-іомозиготний. Усі три ієни однієї хромосоми успадковуються одночасно.
Рсзус-антигсни успадковуються не окремими антигенами, а цілим комплексом — DCe. Беручи до уваги шість основних алелей антигенів системи резус, виділяють вісім основних їхніх комбінацій: CÜe, ede, CDE, cDe, cd, Cde, cDE, Cd. Однак у різному поєднанні генів ремус виявляється не з однаковою частотою. Найпоширенішими серед європейською населення є три комбінації хромосом: CDe (R1), cDE (R;), cde (г).
Якщо взяти до уваги, шо дитина успадковує по одному гену від кожного з батьків, ТО існує принаймні 36 можливих генотипів системи резус. На жаль, на сьогодні повністю визначити ГЄНОТИП людини за системою резус неможливо у зв'язку з відсутністю антисироватки анти-d. Тому можна говорити лише про ймовірний генотип, встановлюючи і урахуванням інших наявних антигенів ступінь імовірності тієї або іншої комбінації.
І «серологічна несумісність крові вагітної і плода
» Складність структури резус-систсми зумовлена більшою кількістю мутацій кожного гена. Існує кілька антигенів, які належать до системи резус, але володіють дешо відмітними властивостями порівняно з основними антпіенами. Комплексні антигени не є простою сумішшю двох або трьох антигенів. У результаті поєднання антигенів формується новий антиген, що володіє іншими серологічними властивостями.
Антигени-резус на виміну ви групових антигенів Л і В якщо і переходять у рідини організму, то в такій незначній кількості. ЩО за допомогою сучасних методів дослідження виявити їх пракіично не вдасться. Відсутність анти ген -резусу в рідинах організму є наслідком нерозчинності його у воді. Отже, сироватка або плазма крові плода, а також амніотична рай на не в змозі належним чином нейтралізувати антитіло-рсзус. що проникає з організму магері. Цим пояснюють той факт, що гемолітична хвороба плода і новонародженого здебільшого пов'язана з резус-фактором.
Диференціація резус-фактора починається в ранній термін внутрішньоут-робного розвитку: виявляється в плода в терміні 8—9 ТИХ. вагітності. До 5—6-го місяця внутршіиьоутробного розвитку ступінь аглютинабельності резус-пози-тивних еритроцитів досягає ЗО %, ступінь активності аглютиногенів Л, В, М в еритроцитах плода набагато нижчий.
У крові жінки природні антитіла до резус-фактора відсутні. Імунні антирс-зус-аітггіла з'являються у відновіть на потрапляння резус-антигену. Наявність у крові резус-негативних осіб антнрезус-антитіл свідчить про сенсибілізацію організму до резус-фактора.
Поява антитіл у резус-негативних жінок залежить від різних обставин: повторності потрапляння ангиісиу, інтервалів між ними потрапляннями, кількості антигену, толерантності організму тощо. Продукція антитіл вшшачасться через 3—5 міс і пізніше з моменту проникнення антигену в кровотік. Сенсибілізація організму посилюється в міру тривалості дії антигену.
Імунні антирезус-антигіла належать до класу глобулінів М, О, А. Нанпо ширешшими способами виявлення антирезус-антитіл є пряма і непряма проби Кумбса із застосуванням антиглобулінової сироватки. Виявленню антитіл, особливо на тлі слабкої реакції, сприяє застосування еритроцитів, попередньо оброблених ферментами: трипсином, хімотрипсином, иапаїном га ін.
Про активність антитіл судять за їхнім титром. Однак тигр і біологічна активність антитіл не обов'язково збігаються, тому шо титр зазвичай характеризує фіксована кількість антитіл у реакції з еритроцитами і не вказує на КІЛЬКІСТЬ вільних антитіл у розчині Реакція взаємодії антиіену з аніштлом є оборотною і підлягає закону дії мас: антиіен+антитіло <-> (антиген-антигіло). Реакція протікає до настання рівноваги між вільними і зв'язаними антитілами При високій сполучній здатності антитіл на тлі тих самих концентрацій ериї-роцинв їхній титр буде вищим, ніж в антитіл з низької сполучною здатністю, навіть за умови однакових концентрацій.
Окрім сполучної здатносп антити на реакцію між антигеном й антитілом впливають pH середовища і іемпература. іа якої проіікас реакція. На показники титру антитіл впливаюіь срнгропиіи. тому що кількісіь антигенних
Розділ 15
сторін на еритроцитах різних фснотишн рпна. Еритроцити з більшою кількістю антигенних сторін (генотип CcDEe, ccDEE) за інших однакових умов зв'язуватимуть більшу кількість антитіл.
Резус-фактор має виражені антигенні властивості. Олнс переливання ре-іус-иоіиі инної крові резус - негативному реципієнтові стимулює утворення антитіл в 50 % випадків.
До імунізації резус-негативної людини може призвести не тільки внутрішньовенне, а й внутрішньом нзове введення крові. Імунізація жінок з резус-не-гативною кров'ю переважно є наслідком вагітності і пологів плодом з резус-иозитивною кров'ю. Найімовірніший час одержання первинного стимулу — післяпологовий період. Різні оперативні втручання при пологах, особливо ручне відділення посліду, кесарів розтин, значною мірою посилюють транс-плаиснтлрний перехід еритроцитів плода в кров матері. У зв'язку з вираженою антигенністю резус-фактора в значної кількості резус-нсгативних жінок у результаті трансплапентарного переходу еритроцитів плода розвивається імунізація, частота якої залежить віл величини трансплаиентарного кровотоку.
Після першої вагітності плодом з позитивним резус-фактором сенсибілізуються 10 % резус-нсгативних жінок. Якщо резус-негативна жінка уникла імунізації при першій вагітності, то при наступній вагітності плодом з резус-пози-тивною кров'ю у 10 % випадків виникає ризик імунізації. Народження дитини з резус-позиіивною кров'ю, несумісною з кров'ю матері за системою ABO, знижує можливість імунізації.
Сенсибілізацію організму до резус-фактора можуть спричинити не тільки пологи. її причиною нерідко є мимовільне або штучне переривання вагітності. На розвиток сенсибілізації окрім трансплаиентарного переходу еритроцитів впливають також група крові і генотип за резус-фактором плода. Окрім того, мають значення стать плода, імунологічна толерантність організму матері, зниження імунологічної реактивності організму під час вагітності, генетичні фактори. Якими б не були шляхи розвитку сенсибілізації, виниклий імунний статус залишається на все життя. У плода вагітної, сенсибілізованої до резус-фактора, уже при першій вагітності може розвинутися гемолітична хвороба (мал. 66).
Ізоімунізаіня впливає не тільки на розвиток плода, а й на перебіг вагітності. Одними з найпоширеніших ускладнень при ізоімунізаиії материнського організму є загроза переривання вагітності, анемія, значне порушення функціонального стану печінки, ню залежніь віл ступеня сенсибілізації. В ізоімуні-зованих жінок зміна рівня білків крові, особливо глобулінів й альбумінів, свідчить про дисфункцію печінки Порушення синтезу білків залежить не тільки від печінкової недостатності, а й від пригнічення функції кіркової речовини надниркових залоз, яка регулює білковий обмін. Існують дані про зміни при ізосснсибілізанії вмісту електролітів і мікроелементів у крові.
При тяжкій формі гемолітичної хвороби плода в матері розвивається синдром. ЩО нагадує гестоз, — так знаний иссвдогестоз, або материнський синдром. Розвиток водянки в плода і гестозу в матері — це наслідок різко вираженої імунізації. У разі поєднання ізоімунгзаий з гестозом прогноз для плода несприятливий.
І юссрологічна несумісність крові вагітної і плола
Фетоплацснтарна циркуляція
Материнська циркуляція
А 0
V.
(^Материнські
© \
Плодові еритроцит и з антигеном Iі (Нгі-позитивні)
аятолла, які продукуються у відповідь на фетальні еритроцити
Материнські еритроцити з антигеном р (Кп-негаїивні)

V
Наступна вагітність
г V»
Материнські аігги-О-антитіла
проходять крпь У плацентарний бар'єр. Уч призводять до лізису
фетальних еритроцитів
Ми. 66. Схема патогенеіу рсіус-нссумісності крові вагітної і плода
КЛІНІЧНА КАРТИНА ГЕМОЛІТИЧНО! ХВОРОЬИ
Гемолітична хвороба плода і новонародженого — форма патологи, яка етіологічно пов'язана з імуноконфліктною реакцією між органі імами матері і плода. Гемолітична хвороба розвнвасться в результаті проникнення материнських ли піт через плаценту до плода. Резус-антитіла вступаюіь у реакцію з резус-позитивними еритроцитами плода, шо призводить до їх гемолізу.
Анемія, шо роївивається. спричинює компенсаторну реакцію оріанізму. формування вогниш екстрамелулярного кровотворення з подальшим розвитком іспатоспленомегалії. Продукти розпалу еритроцитів стимулюють кістковий мозок до утворення молодих, незрілих форм червоної крові У результаїі переважання процесу руйнування еритроцитів нал іемопоезом у плода розвнвасться анемія.
Виникнення і посилення жовтяниці пі)и гемолітичній хворобі пов'язане п збільшенням у крові новонародженого вмісту непрямого білірубіну. У разі обмежених можливостей печінки щодо переведення непрямого білірубіну в иря
Розділ IS
мий перетворення продуктів рошаду еритроцитів виявляється для неї значним навантаженням. У зв'язку з ним спостерігається швидке нагромадження непрямого білірубіну, шо характеризується токсичністю і не виводиться нирками. Його токсичність проявляється порушенням тканинного метаболізму внаслідок виключення дихальних ферментів і процесів фосфорилування. У результаті перевантаження печінки залізом, білірубіновими пігментами і розвитку фіброзу порушується її функція, особливо синтез білків, шо призводить до виникнення гіпопротеїнемії п посилення проникності судин. Розвиток серцевої недостатності і збільшення печінки зумовлюють застій у великому колі кровообігу, випотівання рідини в тканини й порожнини з розвитком анасарки
До сьогодні відсутні переконливі дані про причину різноманітності клінічних форм гемолітичної хвороби, шо, можливо, залежить від компетентності захисних механізмів, які сприяють збереженню вагітності, індивідуальних у кожному конкретному випадку.
КЛАСИФІКАЦІЯ І КЛІНІЧНА Х\РАКТЕРИСТИКА ОСНОВНИХ ФОРМ ГЕМОЛІТИЧНОЇ ХВОРОБИ
Відповідно до існуючої класифікації виділяють три основні форми гемолітичної хвороби (табл. 11): 1) гемолітичну анемію без жовтяниці і водянки; 2) гемолітичну анемію з жовтяницею; 3) гемолітичну анемію з жовгянинею і водянкою.
Гемолітична анемія без жовтяниці і водянки — найлегша форма захворювання. Основним її симптомом є блідість шкіри в поєднанні з низьким рівнем гемоглобіну й еритроцитів. Відзначаються незначне збільшення печінки та се-пезінки, петехіальні висипання. Анемія розвивається не стільки внаслідок гемолізу, скільки в результаті гальмування функції кісткового мозку і затримки виходу з нього незрілих і зрілих форм еритроцитів.
Гемолітична анемія з жовтяницею — тяжка і поширена форма гемолітичної хвороби. Серед її симптомів — анемія, жовтяниця, гепатоспленомегалія. У тяжких випадках спостерігаються симптоми ураження ЦНС. Нерідко при пологах відмічають жовтяничне забарвлення навколоплідних вод, першорідної змазки, шкіри. Анемія перевахно нормохромна або гіперхромна і зазвичай не досягає вираженого ступеня, можливо, унаслідок високої рспаративної активності кісткового мозку і наявності вогнищ екстрамедулярного кровотворення. Григробласзоз, не будучи постійною ознакою, слугує показником тяжкості захворювання. Поява і посилення жовтяниці зумовлені підвищенням у крові рівня непрямого білірубіну.
Гемолітична анемія з жовтяницею та водянкою (універсальний набряк) — найтяжча о>орма гемолітичної хвороби. Плід з універсальним набряком зазвичай народжується мертвим або гине незабаром після народження. Різко вираженими симптомами захворювання є загальний набряк (анасарка, асцит), значна анемія, менше вираженими — жоптиііиїм, гепатоспленомегалія, ісмо-динамічні порушення (гіперволемія, підвищення венозного тиску, застій у малому і великому коді кровообну, серцево-легепева недостатність). Часто при ній формі захворювання с п ос ге р і гається геморагічний синдром.
Ізосерологічна нсс>ліісність крові вагіїноі і ііло;іа
Габлиця II Критерії ступеня тяжкості гемолітичної хвороби
|
|
|
Ступінь тяжкості |
||
|
-_ |
|
|||
|
Основні клінічні сннлрочн |
1 — л ІаІ кий |
|
1! — середньої тяжкое ГІ |
НІ — іяжкіїн |
|
Анемія (вміст НЬ у кроні пуповини, г/л) |
До 150 |
|
150- 100 |
< 100 |
|
Жовтяниця (вміст білірубіну в кроні пуповини, мкмоль/л) |
До 85.5 |
|
85,5- 136,8 |
> 1.16.9 |
|
Набряковий синдром |
Пастозність пілшкірн жирової клітковини |
|
Пастозність і асцит |
Набряки |
ДІАШОСТИКА ІМУНОЛОГІЧНОГО КОНФЛ1КГЛ
Для діагностики імунологічного конфлікту і визначення його тяжкості використовують такі методи дослідження, як:
— імунологічні (визначення тигру антитіл, комплементу, гемолізинів, блокувального фактора сироватки крові);
— генетичні (визначення генотипу крові батька й дитини);
— амніоцентез (визначення ріння білірубіну, загального білка, групи крові і статі плода, титру антитіл, фосфоліпідного складу, поверхневого натягу, в'язкості, щільності, питомої електропровідності навколоплідних вод, спектро-фегомстрія);
— визначення стану плода (ГКГ, ФКГ, КТГ, УЗД, допплерометрія).
Імунологічний аналіз
Імунологічний аналіз у жінок із рсзус-нсіативною кров'ю — один із найважливіших методів клінічного дослідження. Однак величина титру антитіл у крові матері мас лише виносне значення як для прогнозу результату вагітності, так і для встановлення наявності резус-конфлікгу. Виявлення в крові вагітної антитіл дас змогу лише зробити висновок про імовірність наявносіі захворювання в плода і про необхідність застосування лікувально-профілак-тичних заходів.
Генотип крові батька
Для прогнозу гемолітичної хвороби плода певне значення мас визначення існогипу крові батька шодо антиген-резусу. Відомо, шо імовірність виникнення ісмолітнчноі хвороби плода в чотири рази перевищує цей показник при гомози-готному типі крові батька. Наявність антитіл у крові вагіїноі і гомозиготний тип крові батька свідчать про можливість розвитку в плода гемолітичної хвороби.
Розділ 15
Водночас результати імунологічних досліджень не лають змогу в усіх випадках достовірно встановлювати діагноз захворювання плода і прогнозувати результати вагітності. У резус-негативних жінок із симптомами ізо-імунізації. а також при призначенні відповідних засобів терапії і профілактики імунопатології крім імунологічних даних слід враховувати й інші, які безпосередньо вказують на стан плода (ЕКГ. ФКГ, УЗД, допплєрометрія, КТГ).
Результати аналізу серцевої діяльності плода з різними формами гемолітичної хвороби вказують на стан хронічної гіпоксії плода, шо розвивається внаслідок анемії та інтоксикації організму продуктами розпаду еритроцитів, особливо непрямого білірубіну.
Визначаючи тактику ведення вагітності при резус-конфлікті, особливу увагу варто приділити зміні серцевої діяльності плода. Різке погіршення даних ЕКГ. ФКГ, УЗД і доііплєромстрії слід розглядати як показання до амніоценте-зу або дострокового розродження.
Мал. 67. ГІ.і.зиентомегалія
Ультразвукове дослідження
Застосування УЗД дає змогу в динаміці стежити за ростом і розвитком плода. Про тяжкість гемолітичної хвороби плода свідчать розміри плаценти: наприкінці нсусклалненої вагітності товщина її не перевищує 5 см; у разі розвитку гемолітичної хвороби плода її товщина перевищує 5 см (мал. 67).
При товщині плаценти 7—8 см у плода, як правило, діагностують набрякову форму гемолітичної хвороби. Кулясті порожні ділянки на ехограмі, по-
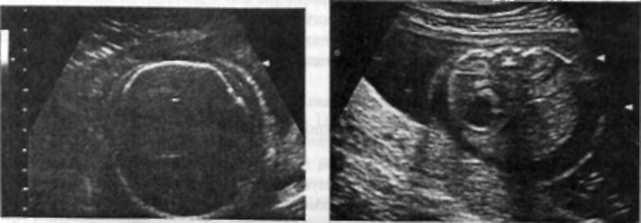
Мал. 68. ПОДВІЙНИЙ контур голівки
Мал. 69. Асцит у плода
Ііоссро.іогічиа несумісність крові вагітної і плода
Таблиця 12 Трактування результатів спектрофотометрії
|
Оптична густина |
Вміст білірубіну в навколоплідних водах, мі .і |
Стал плода: риіик роївитку гемолітичної хвороби |
|
0,15-0.20 |
0-2,8 |
НніькиЙ |
|
0,21-0,34 |
2,9-4,6 |
Помірний |
|
0.35-0,70 |
4.7-9,5 |
Високий |
|
Понад 0,70 |
Понад 9.5 |
Украй високий |
Спектрофотометричне дослідження навколоплідних вод є одним із провідних методів встановлення діагнозу гемолітичної хвороби в антенатальний період, ступеня ЇЇ тяжкості і прогнозу для плода. Точність визначення ступеня тяжкості гемолітичної хвороби на підставі спектрофотометричного аналізу підвищується при повторному дослідженні.
Одноразове дослідження навколоплідних вод, особливо в пізньому терміні вагітності, не завжди дає змогу встановити правильний діагноз, тому дослідження доцільно розпочинати в терміні 30—32 тиж. вагітності і новіорюваїи лнічі-гричі.
8 Акушерство
225
' лвійний контур голівки (мал. 68), гспатоснлсномсгалія, асцит (мал. 69) свідчать про універсальний набряк плода і плаценти.
Для діагностики гемолітичної хвороби легкого або середнього ступеня тяжкості дані ультразвукового сканування менш інформативні порівняно т тяжкою формою
Амігіоцентез
В антенатальній діагностиці гемолітичної хвороби плода в акушерській практиці амніоцентез використовують з наступним дослідженням навколоплідних вод у терміні вагітності понад 26 гиж.
Показання до амніоцентезу.
— титр антитіл — 1:64 або вищий;
— наростання титру антитіл у чотири рази при повторному дослідженні через 2 тиж.;
— наростання титру антитіл у поєднанні з ультразвуковими ознаками гемолітичної хвороби плода;
— випадки народження мертвого плода або дітей з гемолітичною хворобою в анамнезі в поєднанні з ультразвуковими ознаками гемолітичної хвороби плода при дійсній вагітності.
II .іьмі.иш шиї води. Стан плода не може не вплинути на склад і якість амніо-тичної рідини, яка є для плода навколишнім середовищем. Таким чином, навколоплідні води слуїують найважливішим джерелом інформації про стан плода.
Для визначення рівня білірубіну досліджують оптичну густину навколоплідних вод спектрофотометричним методом при довжині хвилі 450 нм (табл. 12).
Розділ 15
Труднощі інтерпретації змін рівня білірубіну в навколоплідних волах вимагають додаткових тестів для поліпшення антенатальної діагностики. При тяжкої формі гемолітичної хвороби ПЛІД перебуває в стані метаболічного інсульту. Безсумнівно, зміна його стану проявляється змінами з боку основних біохімічних компонентів навколоплідних вод.
Одним із тестів є визначення рівня загального протеїну в навколоплідних водах за методом Лоурі. Існує тісна кореляція між концентрацією загального протеїну і білірубіну. При легкій формі гемолітичної хвороби концентрація загального протеїну становить 2,1 г/л, при хворобі середньої тяжкості підвищується до 3,4 г/л, при тяжкій формі — до 8 г/л.
Численні дослідження свідчать, шо при набряковій формі в плода виникає виражена гіпопротеїнсмія, яка сприяє розвитку генералізованого набряку. Вона пов'язана, з одного боку, з порушенням здатності печінки синтезувати протеїн, з іншого — із втратою його організмом плода. Виходячи з цього припущення, можна стверджувати, що високий рівень протеїну в навколоплідних волах при набряковій формі захворювання є наслідком втрати його плодом і свідчить про настання необоротних змін у печінці. Вміст протеїну в навколоплідних водах певною мірою відтворює функціональну здатність печінки плода. Проте слід відзначити, шо визначення вмісту протеїну в навколоплідних волах як діагностичний тест поступається перед спектрофотометричним метолом, тому що індивідуальні коливання концентрації протеїну в амнІотичній РІДИНІ досить високі. Отже, визначення вмісту протеїну в навколоплідних водах є додатковим тестом до спектрофотометричного методу.
ЛВО-несумісність крові вагітної і плода при її резус-імунізації — захисний механізм проти тяжкого ураження плода. Визначення групи крові плода в ході дослідження навколоплідних вод є одним із провідних прогностичних тестів. Слід відзначити особливу цінність раннього визначення групи крові плода за підозри на розвиток АВО-конфліктної вагітності. Якщо в нього встановлено групу крові, несумісну з материнською, то ступінь тяжкості захворювання визначають за допомогою тих самих тестів, що і при резус-несуміс-ності.
За наявності антитіл у навколоплідних водах майже в усіх дітей з резус-позитивним типом крові розвивається тяжка форма гемолітичної хвороби. Нерідко, незважаючи на високий титр антитіл, що містяться в навколоплідних волах, плід має резус-негативний тип крові. За відсутності антитіл у навколоплідних водах можливе народження резус-негативної дитини в 25 % випадків. У резус-позитивних дітей перебіг гемолітичної хвороби, яка розвинулася за відсутності в навколоплідних водах антитіл, легкий.
Дослідження статевого хроматину в клітинах епідермісу плода дає змогу визначити стать дитини, шо також є пінною прогностичною ознакою. Несприятливі наслідки гемолітичної хвороби в хлопчиків спосгсріїаються удвічі частіше порівняно з дівчатками.
Для діагностики резус-коифлікту велике значення має визначення фос-азоліпідного складу сироватки крові и амніотичної рідини. При імунологічному
І юссро.кхічна несумісність крові вагітної і плода
конфлікті загальна кількість фосфолпнлів у сироватці крові вагітних і в амніо пічній рьтині значно зменшується порівняно з фізіологічною вагітністю. При вмісті загальних фосфоліпілів у сироватці крові до 130 мт/% (після 20 тиж.). в амнютичній рідині — до 40 мг/% (після 30 тиж.) стан плода СЛІД вважати загрозливим: розвивається тяжка форма ісмолітичної хвороби.
Паралельно ним змінам відбувається зниження вмісту фосфоліпілів в амнютичній рідині, шо вказує на ризик виникнення дихальної недостатності в новонародженого. Ця патологія підтверджується результатами пінного тесту Клсмснтса (проміжний, негативний результат), співвідношенням лецитин — сфінгомієлін.
Таким чином, фізико-хімічні параметри амніотичної рідини можуть бути використані як експрсс-діагностика стану плода. Підвищення в'язкості, поверх* исвого натягу' і зниження питомої електропровідності при імунологічному конфлікті вказують на патологію плода.
При рсзус-несумісній вагітності в мембранах еритроцитів плода і новонародженою виникають складні структурно-функціональні порушення, які у своїй сукупності становлять деяку послідовність прихованих патологічних змін, шо призводять до їх руйнування (гемолізу). Тому в комплексному дослідженні вагітних для ранньої діагностики гемолітичної хвороби використовують метод визначення електромеханічної міцності еритроцитних мембран за допомоіою імпульсного електричного поля високої напруги. Кров плода одержують мето-
![]()
кордоцентезу.
ЛІКУВАННЯ ГЕМОЛІТИЧНОЇ ХВОРОБИ ПЛОДА
У лікуванні гемолітичної хвороби велике значення мас своєчасне вжиття лікувально-профілактичних заходів, шо включають ранню діагностику несумісності крові матері і плода. Наявність резус-антитіл у крові в період вагітності вказує на необхідність проведення терапії і ретельного контролю за станом здоров'я вагітної та дитини.
З метою профілактики й лікування гемолітичної хвороби в антенатхіьний період застосовують комплекс заходів, який включає: І) динамічне спостереження в амбулаторних умовах за станом здоров'я вагітної і плода; 2) систематичне імунологічне дослідження; 3) госпіталізацію на 12—14 днів у терміні 12. 28 і 32 тиж. вагітності для проведення лікування та детальнішого обстеження вагітної і плода.
Згідно з наказом МОЗ України .V? 676 віл 31.12.04 р.. тигр ангирезус-анти-тіл у К.п-негативних вагітних варто визначати при першому відвідуванні жіночої консультації, в терміні 20 тиж., а надалі — кожні 4 тиж.
За відсутносп антирезус-антиттл і симптомів загрози переривання вагітності в 28—32 тиж. здійснюють профілактичне внутрішпьом'язове введення 300 мкг анти-Юю (О) імуноглобуліну. За наявності симптомів загрози переривання вагітності імуноглобулін уводять у терміні до 28 тиж У терміні вагпносп до ІЗ тиж. доза зазначеного імуноглобуліну становить 75 мкг.
Розділ 15
За наявності антигкпус-антитіл проводять їх повторне визначення кожні 4 тиж-, а в разі обтяженого акушерського анамнезу (мертвонародження або гемолітична хвороба новонародженого при попередніх пологах) — кожні 2 тиж.
Згідно із зазначеним наказом МОЗ України, неспецифічну медикаментозну профілактику й лікування резус-конфлікту при вагітності проводити не рекомендується.
ВЕДЕННЯ ПОЛОГІВ
Розродження ваііїних з Rh-нсгативним типом крові залежно від рівня антитіл виконують достроково.
Показання до дострокового розродження при резус-конфлікті:
— титр антитіл становить 1:64 (критичний рівень) або вище;
— збільшення титру антитіл при повторному аналізі в 4 рази;
— концентрація білірубіну в ампіотичній рідині — 4,7—9,5 мг/л, оптична іустина навколоплідних вод — 0,35—0,7 і вище;
— ультразвукові ознаки гемолітичної хвороби плода;
— мертвонародження або народження дітей з гемолітичною хворобою в анамнезі.
У разі дострокового розродження в терміні до 34 тиж. вагітності призначають глюкокоргико'ши для профілактики респіраторного дистрес-синдрому новонародженого.
При набряковій формі гемолітичної хвороби вагітність переривають у будь-якому терміні, тому що плід нежиттєздатний і доношування вагітності
недоцільне.
Розродження проводять, як правило, через природні пологові шляхи. Після народження дитини пуповину варто відразу перетиснути з метою виключити потрапляння антирезус-антитіл у кров новонародженого. Кесарів розтин виконують за неможливості здійснити розродження через природні пологові шляхи або за наявності додаткових акушерських ускладнень (передлежання плаценти, неправильне положення плода, рубець на матці, випадіння пуповини тощо).
ЛІКУВАННЯ ГЕМОЛІТИЧНОЇ ХВОРОБИ НОВОНАРОДЖЕНИХ
Для лікування застосовують 4>енобарбітал, замісне переливання крові, ін-фузійну та фототерапію.
Показання до замісного переливання крові:
— поява жовтяниці відразу після пологів або в перші години життя;
— вміст непрямого білірубіну в пуповинній крові — 68,14 ммоль/л і більше;
— погодинний приріст вмісту білірубіну в перші години життя — 6,8 ммоль/л
і більше;
— низький рівень НЬ — 150 r/л і менше;
І юссрологічна несумісність прові вагітної І плода
— поява перших ознак білірубінової інтоксикації (наростаюча в'ялість, зниження смоктального і колінного рефлексів, напали апное) незалежно віл рівня білірубіну і дня життя дитини.
Виводять і вводять кров дрібними лозами по 20 мл. Після введення кожних 100 мл крові донора вливають розчини кальцію глюконату й глюкози. Операцію завершують уведенням 20 мл плазми або 20—25 мл 10 % розчину альбуміну,
При гемолітичній хворобі, спричиненій іЧп-конфліктом. використовують одногрупну. завжди Юі-нсгативну кров у кількості 50 мл/кг.
Фототерапія (світлолікування) спрямована на руйнування фракції непрямого білірубіну в поверхневих шарах шкіри новонародженого. Опромінення проводять до зникнення жовтяниці лампами денного або синього світла (довжина хвиль — 480 нм).
Фенобарбітал призначають для поліпшення білірубінзв'язувальної функції печінки з першого дня життя протягом 3—5 днів по 10 мг 3 рази на добу.
Інфуіійну терапію проводять з першого дня виявлення гемолітичної хвороби до стійкого зниження рівня непрямого білірубіну:
— глюкоза внутрішньовенно крапельно 8—10 мг/кг 5—10 % розчину;
— альбумін 5—8 мг/кг 10— 20 % розчину;
— плазма 8—10 мг/кг (загальний обсяг рідини мас становити 60—70 мг/кг);
— антиоксидант на терапія (вітамін їі внутрішньом'яюво 0,2 мл 20—30 % розчину один раз на добу);
— рибофлавін;
— антибактеріальна терапія;
— вигодовування перші 3—5 днів донорським молоком, тому що фішчне навантаження може посилити гемоліз еритроцитів. Прикладати до грудей — після зниження вмісту білірубіну в крові і послаблення жовтяниці.
Для лікування і смолі пічної хвороби слід застосовувати біологічний ліпідний препарат аміфосфодин, що сприяє стабілізації ериіроцитарних мембран у новонародженого, затримуючи гемоліз.
Г/рофі пік тик и резус-сенсибиізації:
— будь-яке переливання крові мас проводитися з урахуванням КІі-налсж-ності крові реципієнта й донора;
— збереження першої вагітності в резус-нсгативної жінки;
— профілактичне введення Ют-негативним ваги ним однієї дози (300 мкг) антк-Юю (О) імуноглобуліну внутршліьом'язово:
• у терміні 28—32 тиж. — усім Кп-нсгатианим ваііїним з Яп-позитинними плодами;
• у разі появи симптомів загрози переривання вагітності — до 28 тиж.;
• після амніоцентезу або біопсії хоріона;
• після видалення міхурового заносу;
• після позаматкової вагітності;
• після переривання вагітності (не пізніше ніж через 48 гол після аборту);
• після переливання іромбонитної маси або донорської крові;
Розділ 15
• після передчасного відшарування нормально розташованої плаценти або
в разі маткової кровотечі нез"ясованої етіології;
• протягом 72 гол після пологів.
Протипоказанням до введення анти-ИИо (И) імуноглобуліну с анафілактичні
або системні алергійні реакції на медикаменти.
^ ТЕСТОВІ ЗАПИТАННЯ
1. У вагітної із сенсибілізацією за резус-фактором правильним метолом ведення вагітності є:
а) призначення міні-доз анти резус-антитіл у терміні 12, 20, 28 і 34 тиж. вагітності;
б) профілактичне лікуваїіня в 32 тиж. вагітності;
в) дослідження рівня білірубіну в амніотичній рідині (у динаміці);
г) ретельне стеження за рівнем білірубіну в крові вагітної.
2. Після пологів потрібно ввести анти-Юіо (І)) імуноглобулін породіллі:
а) сенсибілізованій резус-фактором;
б) яка перенесла краснуху;
в) із несумісністю за ірупою крові з плодом.
3. У патогенезі гемолітичної хвороби новонароджених основне значення мас:
а) гемолі* еритроцитів матері;
б) гемоліз еритроцитів плода.
4. При гемолітичній хворобі в крові новонароджених накопичується білірубін:
а) прямий;
б) непрямий;
в) обидві фракції білірубіну.
5. Найтяжчим проявом гемолітичної хвороби новонароджених є:
а) анемія;
б) набряковий синдром;
в) збільшення розмірів печінки;
г) ядерна жовтиншоз;
д) синдром згущення жовчі.
6. Гемолітичну хворобу новонароджених слід диференціювати від ниж-ченаведених станів, окрім:
а) кефалогематоми;
б) вірусного гепатиту;
в) токсоплазмозу;
г) пупкового сепсису.
7. Показанням до замісного переливання крові в новонароджених є приріст вмісту білірубіну (за 1 гол).
а) 1 мкмоль/л;
б) понад 2 мкмоль/л;
в) понад 4 мкмоль/л;
г) понад 6 мкмоль/л.
8. Який рівень білірубіну в крові пуповини (мкмоль/л) свідчить про розвиток тяжкої форми гемолітичної форми новонароджених:
а) 36,8;
б) 85,5;
в) 136,9?
9. Які показники оптичної густини білірубіну навколоплідних вод (на спектрофотометрі) свідчать про тяжку форму гемолітичної хвороби новонароджених:
а) 0,16;
б) 0,05;
в) 0,35?
Іюссрологічна несумісність крові вагітної і плода
10.
11
Який із препаратів, призначених роділлі до пологів, може знизити рівень непрямого білірубіну в крові плода:
а) резус-імуноглобулін;
б) вікасол;
в) фенобарбітал; і) вітамін О;
д) вітамін В|2?
Яке головне ускладнення спостерігається в новонародженого при резус-конфліктній вагітності:
а) гідроцефалія;
б) гілрамніон;
в) гепатомегалія;
і) гіпербілірубіисмія?
Наявність анти-О-антитіл у крові вагітної свідчить про:
а) гемолітичну хворобу плода;
б) сенсибілізацію за резус-фактором;
в) анемію вагітних;
г) гемофілію.
13. Найдостовірнішим методом ранньої діагностики гемолітичної хвороби плода є:
а) визначення тигру антитіл у вагітної;
б) УЗД;
в) амніоскоиія;
г) спектральний аналіз навколоплідних вод.
14. Профілакзичнс введення анти-іЛпо (О) імуиоглобуліну резус-нс-і.мийним вагітним з резус-пози-і іншим плодом за відсутності ознак загрози переривання вагітності здійснюють у терміні:
а) 20- 22 тиж.;
б) 28- 32 тиж.;
в) 34— 36 тиж.;
г) 14— 16 тиж.
Правильні відповіді
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
II |
12 |
13 |
14 |
|
в |
а |
6 |
б |
г |
а |
г |
в |
в |
в |
г |
в |
г |
б |
^ СИТУАЦІЙНІ ЗАДАЧІ
Задача 1. Вагітна, 27 років, у терміні вагітності 28 тиж. поступила в поло-ювий будинок з явищами загрози переривання вагітності. Вагітність друга, перша вагітність завершилася мертвонароджениям у терміні 37 тиж. У вагітної 0(1) КИ-неіаіивна кров. У чоловіка — А(ІІ) кзі-позигивиа кров.
1 Встановіть попередній діагноз.
2. Які спеціальні методи дослідження слід застосувати в цьому випадку?
3. Визначте тактику ведення вагітності.
Задача 2. Вагітна, ЗО років, у терміні 32 тиж. перебуває на стаціонарному лікуванні з 28 тиж. з приводу загрози передчасних пологів, імунологічного конфлікту за резус-фактором. Друга вагітність. Перша вагітність завершилася медичним абортом у терміні 10 тиж. У 28 тиж. вагітній було введено 300 мкг анти-Шю (О) імуиоглобуліну внутрішньом'язово. При попередньому аналізі в крові іитр кзз-антитіл становив 1:16. Через 2 тиж. відзначено наростання антитіл до рівня 1:64. Наявні ультразвукові ознаки гемолітичної хвороби плода.
Розділ IS
1. Визначте тактику подальшого ведення вагітності.
2. Назвіть особливості ведення пологів.
3. Назвіть особливості ведення періоду новонародженості.
Правильні відповіді
Задана І.
1. Вагітність 26 тиж. Загрозливі передчасні пологи. Імунологічний конфлікт.
2. Імунологічний аналіз крові з визначенням титру антирезус-антитіл; УЗД; амніоиентез із визначенням концентрації білірубіну в навколоплідних водах.
3. Уводять 300 мкг анти-Kho (О) імуноглобуліну внутрішньом'язово; визначають титр антирезус-антитіл кожні 2 тиж; для профілактики респіраторного дистрес-синдрому плода за потреби виконують дострокове розродження; призначають глюкокортикоїли; при наростанні титру антитіл або підвищенні концентрації білірубіну в амніотичній рідині вирішують питання про дострокове розродження.
Задача 2.
!. З огляду на наростання титру антитіл протягом 2 тиж. і наявність ультразвукових ознак гемолітичної хвороби плода пролонгація вагітності недоцільна. Показане дострокове розродження в терміні 32 тиж.
2. У терміні 32 тиж., як правило, відсутня готовність шийки матки до пологів. Тому пацієнтці показаний кесарів розтин. Після витягування плода якнайшвидше перетискають пуповину і відлучають новонародженого від матері для запобігання потраплянню Rh-антитіл у його кровотік.
3. У новонародженого відразу визначають рівень гемоглобіну, білірубіну, а надалі контролюють погодинний приріст концентрації білірубіну. За наявності ознак білірубінової інтоксикації з рівнем білірубіну 68,1 ммоль/л і більше або низьким рівнем гемоглобіну (до 150 г/л), погодинним приростом білірубіну на 6,8 ммоль/л і більше новонародженому проводять замісне переливання крові. Вигодовування новонародженого грудним молоком показане лише після повної стабілізації біохімічних показників.
Розділ 16
АНОМАЛІЇ РОЗВИТКУ ПЛОДА ТА ЙОГО ПРИДАТКІВ. ПИТАННЯ МЕДИЧНОЇ ГЕНЕТИКИ
Під терміном "природжена вада розвитку" слід розуміти стійкі морфологічні зміни органа або всього організму, що виходять за межі варіацій їх будови. Тератологія (віз грен. ісгаїоз — виродок, чудовисько) — наука про етіологію, патогенез і прояви природжених вад розвитку. Природжені вади розвитку плода займають трете місце в структурі причин перинатальної загибелі плода і новонародженого.
Етіологія. Причини виникнення аномалій розвитку і природжених захворювань плода численні, різноманітні за своїм характером. За етіологічною ознакою розрізняють три групи вад: а) спадкові, чи ендогенні (генні мутації, хромосомні аберації, ендокринні захворювання, "перезрівання" статевих клітин, вік батьків), екзогенні <фі нічні фактори — радіаційні, механічні; хімічні — лікарські засоби, побутова хімія, гіпоксія, неповноцінне харчування; біологічні — віруси, мікоплазми, протозойні інфекції, ізоімунізація), мультифакторт (внаслідок поєднаного впливу генетичних та екзогенних чинників).
Аномалії розвитку плода можуть виникати в різні періоди онтогенезу. Залежно від часу дії шкідливих чинників і, відповідно, об'єкта ураження виділяють такі форми вад розвитку:
— гаметопатії і бластопатії зумовлені змінами генетичного апарату, а також можуть виникати в процесі дозрівання статевих клітин, під час запліднення чи на початкових стадіях дроблення заплідненої клітини (перші 15 діб). Важність здебільшого переривається через 3—4 тиж. після ушкодження або загибелі зародка;
— ембріопатії виникають у період з 16-го дня по 10-й тиждень після запліднення. У цей період формування зачатків усіх важливих органів (органогене з) відбувається посилений процес диференціювання клітин і тканин. Заро
Розділ 16
док надзвичайно чутливий до дії ушкоджувальних факторів. Вагітність нерідко іакінчусться мимовільним абортом, народженням дитини з виродливістю чи мертвонародженням;
— фетопатії — захворювання і функціональні розлади, шо виникають у плода під впливом екзогенних чинників у період з 11-го тижня вагітності і до народження.
До природжених вад відносять такі порушення розвитку, як:
— агенезія — повна відсутність органа;
— аплазія — відсутність органа з наявністю його судинної ніжки;
— гіпогиазія — недорозвинення органа;
— гіпотрофія — зменшення маси органа;
— гіпертрофія — збільшення маси органа;
— макросомія — збільшення довжини і маси тіла плода;
— гетеротипія — наявність клітин або тканин органа в іншому органі, де їх бути не повинно;
— ектопія — зсув органа;
— атрезія — відсутність каналу або отвору;
— стеноз — звуження каналу або отвору;
— нерозд'иенпя (злиття) органів, двійнята, що не розділилися, називаються пагами, до цієї назви додасться латинський термін, який означає місце злиття (торакопаги, краніопаги); нерозлілення кінцівок або їх частин — синдактилія;
— дисхронія — порушення темпів розвитку. Класифікація природжених ваз розвитку (ВООЗ, 1995):
— природжені вади розвитку органів і систем:
• ЦНС і органів чуття;
• обличчя і шиї;
• серцево-судинної системи;
• дихальної системи;
• органів травлення;
• кістково-м'язової системи;
• сечової системи;
• статевих органів;
• ендокринних залоз;
• шкіри і її придатків;
• посліду;
• інші вади;
— множинні природжені вади:
• хромосомні синдроми;
• генні синдроми;
• синдроми, зумовлені екзогенними чинниками;
• синдроми невсіановленої етіології;
• множинні неугочнені вади.
Виділяють також ізольовані (локилізовані в одному оріамі), системні (в межах однієї системи оріанів) і множинні (в органах двох систем і більше)
вали.
Аномалії роївнім ilti и іа нот прийти. Питання медичної генетиці_
Вали розвитку ЦНС
ГілроіісфалІя характеризується обструкцією на одній з ділянок циркуляції спинномозкової рідини. Гідроцефалія представлена переважно стенозом водопроводу мозку, відкритою глроцсфаіісю (розширення шлуночків мозку і суб-арахноїлальиої системи мозку в результаті обструкції позашлуночкової системи шляхів відтоку спинномозкової рідини), синдромом Денді — Уокера (поєднання гідроцефалії, кісти задньої черепної ямки, дефектів черв'яка мозочка; кіста з'єднується з порожниною IV шлуночка; мал. 70—72).
Папілома судинного сплетення — новоутворення, яке локалізується на рівні присінка бічних шлуночків. Вона предстаїзлена тканиною ворсин, гістологічно подібною до тканини інтактного судинного сплетення, мас доброякісний перебіг і, як правило, поєднується з гідроцефалією. Папілому судинного сплетення діагностують за допомогою нейросонографії або КТ.
Дефекти нервової трубки. Піл ним терміном об'єлнуюіь аненцефалію, не-фалоцеле і spina bifida. Spina bifida — серединний дефект дорсальних дуг хребців, іио супроводжується "оголенням" вмісту спинномозкового каналу. Spina
bifida може бути складовою генетичних синдромів (з ізольованим мутантним геном) або хромосомних аномалій (трисомія за 13-ю і 18-ю парами хромосом, триплоілія. незбалансована гранслокація або кільцева хромосома), результатом дії на плід тератогенних чинників у період органогенезу. Розрізняють кістозну форму спинномозкової грижі з утворенням грижового мішка, шо містить оболонки мозку та/або речовину мозку, і приховану форму, яка не супроводжується утворенням грижового випинання. Спинномозкова грижа часто поєднується з гідронсфалісю, природженими вадами серця і сечової та статевої систем.
Припни залежить ні.і рівня і ступеня ураження, наявності супутніх аномалій. Виживаність дітей, які отримали лікування в ранній неонатальннй період, не перевищує 40 %, причому 25 % з них залишаються паралізованими. У разі вия&зення патології і за наявності нежиттєздатного плода показане переривання вагітності. Показанням до дострокового переривання вагітності с швидке наростання вент-рикуломегалн і макрокранії.
Аненцефалія — відсутність півкуль мозку і більшої частини склепіння черепа, шо супроводжується дефектом лобової кістки вище ні і супраорбі-гальної (надочноямкове»!) ділянки, відсутністю скроневої і частини потиличної кісток. Верхня частина голови а/<и. 70. Гідроцефалія Препарат
Розділ 16
Мол. 71. Гідроцефалія МРТ
вкрита судинною мембраною. Структури середнього і проміжного мозку частково або повністю зруйновані. Гіпофіз і ромбоподібна ямка переважно збережені. До типових проявів можна віднести витрішкуваті очі, великий язик, коротку шию. До чинників ризику належать цукровий діабет у матері. В експериментах на тваринах встановленотератогеннісгь іонізувального випромінювання, саліцилатів, сульфаніламідних препаратів, підвищеного вмісту вуглекислого газу в крові. Ехографічно діагноз може бути встановлений вже в 12—13 тиж. вагітності. Серед новонароджених з цісю патологією 32 % народжуються живими. При внутрішньоутробній діагностиці аненцефалії переривання вагітності показане в будь-якому її терміні.
_ І Іефи.ище.зе (розщеплення черепа) — вибухання вмісту черепної коробки через кістковий дефект. Терміном "краніальне менінгоцеле" позначають випинання через лео>скт тільки мозкових оболонок. Наявність у грижовому мішку тканини мозку позначають терміном "енцефалоиелс". Це-фалоцеле — патологія рідкісна і є компонентом багатьох генетичних синдромів (синдром Меккеля, синдром серединної розколини лиця) і не-існсіичних (амніотичні нереінжки). Прогноз залежить від наявності тканини мозку в грижовому мішку і су-
Мол. 72. Гідроцефалія УЗД
Аномалії рошгге\ іиода та його придатків. Питання медичної генетики
путніх гідро- або мікроцефалії. Показане переривання вагітності в будь-якому її терміні.
Мікроцефалія (мікросніїефадія) — клінічний синдром, для якого характерні зменшення окр>-жності голівки і розумова відсталість. Частота виникнення — 1,6 на 1000 жнвонароджених. Мікроцефалія є полістіологічним захворюванням, у розвитку якого важливу роль втирають генетичні (хромосомна аберація, моногенні дефекти) та екологічні чинники. Прогноз залежить від наявності поєднаних аномалії!. Трисомії за 13-ю і 18-ю хромосомами та синдром Меккеля належать до фатальних уражень. У разі відсутності супутніх аномалій прогноз залежить від розмірів голівки: що вона менша, то нижчий індекс інтелектуального розвитку. Мікроцефалія — невиліковне захворювання. Акушерська тактика — переривання вагітності.
Вали розвитку сечових органів
Полікістозна хвороба нирок інфантильного тину (полікістозна хвороба нирок І типу, аугосомно-репесивне полікістозне захворювання нирок) проявляється двобічним симетричним збільшенням нирок унаслідок заміщення паренхіми вторинно-розширеними збиральними канальнями беї проліферації сполучної тканини. Прогноз несприятливий. Смерть настає від ниркової недостатності. Акушерська тактика полягає в перериванні вагітності в будь-якому терміні.
Полікістозна хвороба нирок дорослого типу (аутосомно-домінантна хвороба, гепаторенальна полікістозна хвороба дорослого типу, синдром Поттера III типу) характеризується заміщенням паренхіми нирки численними кістами різних розмірів, які утворюються внаслідок розширення збиральних канальців та інших каиальнсвих сегментів нефрона. Нирки уражені з обох боків і збільшені, але однобічний процес може бути першим проявом захворювання. Печінка також залучається до патологічного процесу — розвивається перипортальний фіброз вогнищевого характеру.
Етіологія захворювання невідома. Проте тип успадкування створює 50-відсотковий ризик розвитку хвороби, а її іенетичний фокус розташований у 16-й парі хромосом. Носієм мутантного гена є одна особа із тисячі. Иенеграпія гена відбувається в 100 % випадків, проте перебіг захворювання може варіювати від тяжких форм зі смертельним наслідком у исонатальпий період до безсимптом-них, що виявляються тільки ПІД час аутопсії.
Полікістоз нирок — хронічне захворювання, перші симптоми його з'являються у віці 35 років (ПОСТІЙНИЙ біль у поперековій ділянці, збільшення нирок, артеріальна гіпертензія, ниркова недостатність і уремія). Акушерська тактика полягає в ранній діагностиці і перериванні вагітності. Пренатальну діагностику здійснюють шляхом проведення біопсії ворсин хоріона.
Полікістоз нирок (мульїикістозна хвороба, кістозне захворювання нирок, синдром Поттера II типу, лиснластична хвороба нирок) характеризується кіс-іоіним переродженням ниркової паренхіми внаслідок первинного розширення ниркових канальців. Процес може бути двобічним, однобічним і сегменглр-
Роїділ 16
ним. Захворювання виникає переважно спорадично і може бути вторинним у комплексі з іншими синдромами. Акушерська тактика при двобічному процесі, діагностованому в ранні терміни, у зв'язку з несприятливим прогнозом полягає в перериванні вагітності. При однобічному процесі і нормальному каріотипі без поєднаних аномалій показане розродження через природні пологові шляхи з подальшою консультацією дитини у фахівіш.
Природжений гідронефроз (пієлоектазія) є наслідком обструкції сечовивідних шляхів у місці з'єднання ниркової миски і сечоводу. Частота його розвитку не встановлена, оскільки ця патологія є спорадичним феноменом. У хлопчиків його діагностують у 5 разів частіше. У 25 % дітей з гідронефрозом виявляють міхурово-сгчовілний рефлюкг. двобічне подвоєння сечоводів, двобічний обструктивний мегаурегер, нсфункпіонуючу контралатеральну нирку та її агенезію. Акушерська тактика залежить віт терміну виникнення і тривалості перебігу патологічного процесу, а також ступеня порушення функції нирок.
Природжені вади серця
Частота природжених вад серця становить від 1—2 до 8—9 на 1000 живо-народжених. Найпоширенішими серед них є дефекти між пере дсердної і міжш-дуночкової перегородок, незарощення артеріальної протоки, стеноз легеневої артерії, гіпопластичний синдром лівих відділів серця, єдиний шлуночок та ін. У 90 % випадків вади серця є наслідком багатофакторного ушкодження (генетична схильність і середовищні чинники). ЕхоКГ плода — найінформативні-ший метод пренатальної діагностики природжених вад серця.
Показання до пренатальної діагностики визначаються станом матері і плода:
— показання, зумовлені станом матері:
• наявність природжених вад серця у членів сім і;
• цукровий діабет;
• приймання вагітною лікарських засобів під час органогенезу;
• алкоголізм;
• системний червоний вовчак;
• фенілкетонурія;
— показання, зумовлені станом плода:
• багатоводдя;
• нсімунна водянка;
• дизаритмії;
• ексгракарліальні вади;
• хромосомні порушення;
• симетрична форма затримки внугрішньоутробного розвитку плода. Прогноз залежить ви виду вади, наявності супутніх аномалій і хромосомних порушень.
Акушерська тактика полягає у проведенні після ретельного ехокардіогра-фічного дослідження кордо- або амніоцентезу з мстою отримати матеріал для хромосомного аналізу. У разі виявлення вади серця у нежиттєздатного плода
W4j.ni роївитк) ІЯШ та його притків. ІІИТ1ННЯ ЧСДИЧНОІ ІСНСТИКИ
показане переривання вагітності. При доношеній вагітності роїродження краще виконувати в спеціалізованих перинатальних центрах. При поєднаних вадах і генетичних аномаліях показане переривання вагітності в будь-якому терміні.
Аномалії розвитку травного тракту
Діафрагмова грижа — переміщення органів черевної порожнини в грудну порожнину через дефект діафрагми. Припускають, що природжена діафрагмова ірижа — наслідок тератогенного впливу хініну, прогиепілептичних препаратів, дефіциту вітаміну А.
Природжені діафрагмові грижі часто поєднуються з аненцефалією, цефа-лопеле. розколиною іуби і твердого піднебіння, омфалоиеле, дефектами міжш-луночкової перегородки і тетрадою Фалдо. Прогноз несприятливий, значна кількість дітей умирають у перші години після народження.
Акушерська тактика полягає в перериванні вагітності до досягнення плодом життєздатності. У разі проведення розродження при доношеній вагітності слід передбачити необхідність наданий хірургічної допомоги дитині.
Омфалоиеле (пупкова грижа) — дефект передньої черевної стінки в ділянці пупкового кільця, при якому утворюється грижовий мішок з внутрішньочеревним вмістом, покритий амніоперитонсальною мембраною (мал. 73, 74).
Патологію нерідко супроводжують трисомії, природжені вади серця, вали розвитку сечової і статевої систем, дефекти нервової трубки.
Прогноз залежить віт наявності супутніх аномалій. Псринатальні втрати частіше пов'язані з вадами серця, хромосомною аберацією і недоношеністю. Незначний дефект усувають шляхом проведення одностайної операції, при великому виконують баїагоегапні оперлий з метою закрити отвір у передній черевній стінці силіконовою або тефлоновою мембраною.
Акушерська тактика визначається терміном виявлення вади, наявністю поєднаних аномалій і хромосомних порушень. При виявленні вади в ранні терміни вагітності її слід перервати. У разі діагностування супутніх аномалій.
А/д.1. 7.1 Омфалоиеле УЗД
Аби. 74. Омо>адопсдс Доііплєрографія
Роїділ 16
несумісних із життям, переривають вагітність у будь-якому терміні. Метод розродження залежить від життєздатності плода, оскільки в процесі пологів при великих омфалоцеле можуть статися розрив грижового мішка й інфікування внутрішніх органів плода.
Гвстроіпизис — дефект передньої черевної стінки в припупковій ділянці з свентрацією петель кишок, покритих запальним ексудатом. Аномалія поширена спорадично, проте відзначаються випадки сімейного захворювання з ауто-сомно-домінантним типом успадкування.
Поєднані аномалії рідкісні, але у 25 % дітей спостерігаються вторинні зміни в травному тракті, шо є наслідком судинних порушень, — незавершений поворот кишок, атрезія або стеноз їхніх відділів.
Летальність новонароджених досягає 28 %, а при розташуванні печінки за межами черевної порожнини — 50 %.
При виявленні гастрошизису до настання періоду життєздатності плода вагітність слід перервати. У разі доношеної вагітності пологи проводять у закладі, де може бути надана хірургічна допомога.
Атрезія стравоходу (із трахеостравохідною норицею і без неї) — відсутність сегмента стравоходу, шо супроводжується утворенням фістули між ним і дихальними шляхами. Етіологія невідома. У 60 % випадків атрезія стравоходу виникає на тлі природжених вад серця, генетичних аномалій, вад розвитку сечової і статевої систем, інших аномалій травного тракту.
Антенатальна діагностика утруднена, оскільки шлунок містить секрет залоз або наповнюється через фістулу Прогноз залежить віт наявності супутніх аномалій і респіраторних ускладнень, маси тіла і гестапійиого віку при народженні.
Для визначення акушерської тактики проводять ретельне ультразвукове оцінювання анатомії і топографії внутрішніх органів плода, включаючи ехо-кардіографію. Виявлення супутніх, несумісних із життям аномалій є показанням ло переривання вагітності в будь-якому терміні.
Атрезія дванадцятипалої кишки — найпоширеніша причина непрохідності тонкої кишки. Можливе виникнення вади піт впливом тератогенних чинників Ірапляються випадки сімейної пілородуоденальної атрезії з аутосомно-реце-енвним типом успадкування. Приблизно в третини хворих атрезія дванадцятипалої кишки поєднується з трисомією іа 21-ю парою хромосом.
Для визначення акушерської тактики здійснюють детальне ультразвукове оцінювання анатомії внутрішніх органів плода та його каріотипування. До початку періоду життєздатності плода показане переривання вагітності. При виявленні ізольованої аномалії в III триместрі можлива пролонгація вагітності з подальшим розродженням і хірургічною корекцією вади розвитку.
Аномалії лицевих структур, шиї і кісткової системи плода
Розколина лиця (розколина верхньої губи і твердого піднебіння) — лінійний дефект, шо поширюється віт краю губи до носового отвору. Розколина твердого піднебіння, поєднана з розколиною губи, через альвеолярні відростки
Мючалії роїмгтку плода та його придатні». ІІктання медичної генетики
може поширитися на носову порожнину чи навіть на очне дно. Пренатальна діагностика дефекту методом схографії утруднена, проте завдяки ультразвуковому скануванню і кольоровому картируванню можливості діаіносійки розширюються. В окремих випадках можлива діагностика аномалії методом фс-тоскопії. Розколина верхньої губи (заяча губа) не перешкоджає акту смоктання і с косметичним дефектом. У разі постання розколини верхньої губи, верхньої шелепи і твердого піднебіння (вовча паша) відзначаються функціональні порушення: при смоктанні молоко витікає через ніс за рахунок з'єднання його з ротовою порожниною. Молоко може потрапляти в дихальні шляхи. Прогноз сприятливий. Сучасні хірургічні метоли лають змогу скоригувати косметичні і функціональні дефекти.
Серединна розколина губи (повна серединна розколина губи, псевломеліаль-на розколина губи, премаксилярна агенезія) — чотирикутний або ірикутний дефект верхньої губи. Аномалія виявляється тільки як компонент двох синдромів: орбітального ппотелоризму (голопрозенцефалія) та орбітального гіперте-лоризму. При ехографії проводять оцінювання внутрішньочерепних структур, оскільки існує зв'язок між розвитком структур .нши і процесами диференціації переднього мозку. Прогноз визначається лише поєднанням з іншими аномаліями.
Кістозна гігрома (лімфангіома або наслідок обструкції яремного лімфатичного стовбура) — осумковане скупчення різний. Характеризується наявністю поодиноких або множинних кіст м'яких тканин у ділянці шиї, що утворюються внаслідок порушень у лімфатичній системі. Кістозна гігрома часто поєднується з хромосомною аберацією (синдром Тернсра, трисомії за 13-ю, 18-ю, 21-ю парою хромосом, мозаіцизм). Як ізольована аномалія успадковується за аугосомно-рецесивним типом.
Прогноз переважно несприятливий: плід гине в перші два триместри вагітності.
Вади розвитку кісткової системи: амелія (аплазія всіх кінцівок), фокомелія (недорозвинення проксимальних відділів кінцівок, при цьому кисті і стопи з'єднуються безпосередньо з тулубом), аплазія однієї з кісток гомілки або передпліччя, полідактилія (збільшена кьіькість пальців на кінцівці), синдактилія (зменшена кількість пальців унаслідок зрошення м'яких тканин або кісткової іканини пальців), аномальна установка стоп, остсохонлродисплазії, то характеризуються аномаліями росту і розвитку хрящів і/або кісток (ахондрогенез, ахондроплазія, танатоформна дисплазія, недосконалий осгеогенез, гіпофос-фатазія та ін.).
Хромосомні хвороби
Хромосомні хвороби діагностують у 0,5 % новонароджених Переважно не хвороба Дауна.
Анеуплоїді? здебільшого представлені трисоміями, які виникають унаслідок нерозходження хромосом при мейозі. Найпоширенішими с трпеомії за парами хромосом ІЗ (синдром Паїау). 18 (Едвардса) і 21 (Дауна) Для синд-
Розділ 16
ромів Патау й Едвардса характерні ірубі дефекти, плід гине внутрішньоут-робно, тому скринінгові програми направлені на виявлення синдрому Дауна, що проявляється глухотою, короткозорістю, психічним недорозвиненням, сплощеним лицем, макроглосією, природженими вадами серця, атрезією кишок. У 40 % випадків плід із синдромом Дауна гине внутрішньоутробно, після народження відзначаються зниження імунітету і зменшення тривалості життя.
До полігенних (мультифакторних) станів відносять дефекти нервової трубки, які проявляються аненцефалією, розколиною хребта, природженими вадами серця, розколиною губи і піднебіння, стенозом воротаря, природженим
вивихом стегна і т.д.
Для проведення пренатальної діагностики хромосомної аберації слід враховувати:
— вік вагітної понад 35 років;
— низький рівень сироваткового ЛФП у вагітної;
— наявність у роду або в членів сім'ї хромосомної патології;
— мимовільні аборти в анамнезі.
Методи пренатального скринінгу дають змогу виявити дефект нервової трубки та інші аномалії у плода (синдром Дауна та ін.) у терміні вагітності
15—20 тиж. До таких методів виносять: -УЗД;
— визначення рівня ЛФП у сироватці крові вагітної:
• підвищення рівня ЛФП понад 95—98 перценгилів, 2—2,5 величини медіани свідчить про підвищений ризик виникнення дефекту нервової трубки, ом-фалоцеле, природженого нефрозу, гастрошизису, атрезії травного тракту та ін. Для підтвердження діагнозу виконують УЗД, амніоцентез для визначення рівня ЛФП в амніотичній рідині; наявність ацетилхолінестерази в навколоплідних водах підтверджує діагноз дефекту нервової трубки;
• зниження рівня ЛФП вказує на синдром Дауна.
Аномалії статевих хромосом
Синдром ІНсрспіевськото — Тернера (моносомія X або 45,Х0) — безплідні
жінки низького зросту з нормальним психічним розвитком.
Синдром Клаинфсльтера (47,ХХУ) — безплідні високорослі чоловіки з дешо ппіженим інтелектом і недорозвиненням яєчок.
Синдром ламкої Х-хромосоми — успадкована розумова відсталість у чоловіків, спричинена мутацією в гені ГМЯІ, унаслідок чого відбувається його гіпермстилування та інактивація.
Спадкові захворювання
Спадкові іалшфнлвання — генетично зумовлені захворювання, успадковані за аутосомно-домінантним або ауіосомно-рецссивним типом, а також зчеплені зі статтю.
Аномалії розвитку плода та його придатків. Питання медичної генетики
Муковісиилоз — захворювання, успадковане за аутосомно-рспсспвним піїтом, зумовлене мутацією гена, розташованого на довгому плечі 7-ї хромосоми. Діагностика полягає у проведенні ДНК-аналізу.
Гемоглобінопатії (сериоиодібно-клітинна анемія і таласемія) успадковуються за аутосомно-репесивним типом. Діагностика полягає у здійсненні ДНК-аналізу та біопсії ворсин хоріона.
МЕДИКО-ИЛІКТИЧНЕ КОНСУЛЬТУВАННЯ
Показання до медико-генстнчного консультування:
— наявність природжених вад розвитку або спадкового захворювання у подружжя чи близьких родичів;
— народження дітей з вадами розвитку або спадковими захворюваннями;
— наявність у сім'ї розумово неповноцінних осіб;
— шлюб між близькими родичами;
— безплізність або звичне невиношування;
— аменорея;
— перинагальна смертність;
— вплив тератогенних і мутагенних чинників на батьків;
— ускладнений перебіг вагітності.
Методи пренатальної діапюстики
Ачніоцентез — одержання грансабдомінальним шляхом навколоплідних вод. то містять фібробласти плода (проводять у терміні вагітності 15— 17 тиж.).
Біопсія ворсин хоріона — трансабдомінальна (якщо плацента розташована по передній стінці матки) або трансцервікальна (якшо плацента розмішена на задній стінці матки) аспірація ворсин хоріона (проводять у терміні вагітності 19-12 тиж).
Кордонентез — трансабдомінальне взяття крові з пуповини (проводять після 20 тиж. вагітності) для швидкого аналізу каріотипу в іих випадках, коли при УЗД було виявлено аномалії розвитку плода.
Біопсію шкіри плода (переважно шкіри зі спини) застосовують для виявлення тяжких спадкових захворювань шкіри (природжений іхтіоз, бульозний ешлермоліз, гіперкератоз та ін.).
Лабораторні методи
Цитогенетнчне дослідження — вивчення клітин плода, отриманих різними методами. Дає можливість визначити аномалії кількості хромосом.
ДНК-аналіз — використання ДНК клітин плода для проведення ПДР (природжений токсоплазмоз, нитомегаловірусна інфекція), реакції гібридизації (муковіспилоз, серпоподібно-клігинна анемія), аналізу зчеплення генів (синдром ламкої Х-хромосоми).
Біохімічний аналіз використовують для виявлення муконолісахаридозу, природженої гіпоплазії кіркової речовини надниркових залоз.
Розділ 16
Виїначсння клітин плода в материнському кровотоку — виділення ядерних
еритроцитів і клітин трофобласта плода з подальшим генетичним аналізом.
Фдюорссаснтна гібриди іаиія in situ — аналіз інтерфазних клітин для цито-генстичних досліджень.
ІІередімпдантаиійна генетична діапюстика —- метод біопсії ембріона з подальшим молекулярно-генетичним аналізом із використанням ПЛР.
Тривимірне УЗД — тривимірна реконструкція тіла плода з використанням спеціалізованих ультра івукових апаратів.
MPT плода проводять після виявлення вал розвитку плода при УЗД.
АНОМАЛІЇ ПУПОВИНИ
В основі аномалій пуповини лежать неправильний розвиток судин (єдина артерія пуповини, третя артерія пуповини, аневризми, атипові анастомози, артеріальні вузли та ін.), зміна довжини пуповини (надмірно довга, коротка), утворення справжніх і псевдовузлів пуповини. Крім того, можливе патологічне (крайове й оболонкове) прикріплення пуповини. Розрізняють абсолютно і виносно коротку пуповину. Абсолютно короткою пуповиною слід вважати пуповину завдовжки до 40 см. Відносно короткою пуповиною називають пуповину нормальної довжини, але вкорочену в результаті її обвиття навколо плода. Абсолютно коротка пуповина може бути причиною неправильних положень плода, сповільнення просування плода пологовим каналом або відшарування плаценти внаслідок її натягнення. Можливий роїрив пуповини із кровотечею з її судин. Діагностика короткої пуповини під час вагітності утруднена. При УЗД можна запідозрити вкорочення пуповини, якшо виявляють обвиття її навколо шиї і тулуба плода. Зал ідо ірити абсолютно коротку пуповину в пологах можна на підставі таких ознак, як повільне просування голівки плода в період зганяння, зміни його серцевої діяльності.
Надмірно довга пуповина (70—80 см і більше) є поширеною аномалією. Серед небезпечних ускладнень дія плода при довгій пуповині виділяють випадіння ЇЇ петель у момент вили ті я навколоплідних вод при рухомій голівці плода.
Справжній вузол пуповини утворюється в ранні терміни вагітності, коли невеликі роїміри плода дають йому змогу проскочити через петлю пуповини. Під час затягування цих вузлів (під час ваіітпості або в пологах) може виникнути гостра гіпоксія плода, аж до його загибелі. Псевдовузли пуповини, що обмежені п потовщеннями внаслідок варикозного розширення пупкової вени або скупчення варіонових драгхів, практичного значення не мають.
Патологічне прикріплення пуповини буває крайовим і оболонковим. У дру-іому випадку пуповина кріпиться до оболонок на деякій відстані від краю плаценти. Судини пуповини при цьому направлені до плаценти по оболонках. Розрив судин при оболоиковому прикріпленні пуповини найчастіше відбувається в результаті вилигтя навколоплідних вод. Причому нерідко настає рантова загибель плода.
Аномалії роївнтку плода та його придатній. Питання медичної іенстики
АНОМАЛІЇ II. І МІКНТИ
Розрізняють збільшення маси плаценти (при сифілісі, імунологічному конфлікті та ін.) і порушення її форми, то виникає в результаті дистрофічних імін в ендомстрії. Найчастіше відзначають плаценти з додатковими часточками (placenta succenturiata). ронашованими на деякій відстані ви краю плаценти і з'єднаними з нею судинами Долаїкові часточки можуть ті римуватися в матці, тому завжди потрібно перевіряти цілість посліду і відсутність обриву судин Виявляють також плаценту і двох часток (placenta bipartiata), вікончасту плаценту (placenta fenestrata) — плаценту і ділянками різкою еюншення, плівчасту плапенгу (placenta membranácea) — обширну, але вкрай гонку плаценту. До інших порушень форми плаценти відносять бобоподібну, підковоподібну, поясоподібну (placenta ¿onaria) п.і.шсніи
МА.ІОВОДДЯ ТА БАГАТОВОДДЯ
Спочатку амніогична рідина є секретом амніона, а з 10-го тижня вагітності — не іранссудат плазми плода, шо виділяється через шкіру та пуповину. З 16-го гижня вагітності загальний обсяі амніотичної рідини збільшується за рахунок виділення води чере» нирки та легені порівняні» з ковтанням її плодом. Зі збільшенням терміну вагітності обсяг навколоплідної рідини збільшується від ЗО мл — у 10 тиж. до 1000 мл — у 38 тиж.. але при переношуванні він швидко зменшується (у 42 тиж. — 350 мл).
Кількість навколоплідної риини в матці свідчить про стан плода і змінюється у разі його захворювання. Для оцінювання кількості амніотичної рідини використовують вимірювання найбільшої водяної кишені за допомогою УЗД (менше 2 см вказує на маловоддя, більше ніж 7 см — багатоводдя) або визначення індексу обсягу' навколоплідних вод (сума найбільших вертикальних розмірів, визначених у 4 квадрантах матки, в нормі становиїь віт 10 до 25 см, менше ніж 5 см — маловоддя, понад 25 см — багатоводдя).
Маловоддя (oligohydramnion) - стан, коли кількість навколоплідної рідини менше ніж 0,5 л.
Маловоддя зумовлене зниженням секреторної функції амніотичною епітелію, агенезією нирок плода, полікісгозом нирок чи затримкою розвитку шюда.
Маловоддя впливає на перебіг вагітності та пологів: частіше спостерігають самовільні викидні, болісні відчуття під час рухів плода, затяжні пологи, повільне рожригтя шийки матки, інколи передчасне відшарування нормально прикріпленої плаценти
Маловоддя впливає на стан плода, обмежуються рухи плода, затримуються його розвиток, інколи спостерігається викривлення хребта, зрошення між ііікі рою плода та амніоном (симонаргові нитки, синехіі, шварти), що спричинює самовільні ампутації кінцівок або спотворення.
Розрізняють маловоддя внаслідок ушкодження оболонок (травматичне, вторинне) — амнюнальну іідрорею.
Розділ 16
Ьагаїоволля (гюітуагатпіоп) — надмірне накопичення навколоплідної
рідним (понад 1,5 л) — 10—12 л. Етіологія:
• з боку матері: інфекційні (вірусні) захворювання, цукровий діабет;
• з боку плаценти та амніона: надмірна продукція або повільне всмоктування навколоплідної рідини амніотичним епітелієм, хоріонангіома. артеріовенозна нориця;
• з боку плода: багатоплідна вагітність (синдром фето-фстальної трансфузії при монохоріальному типі плацентації). ідіоматичне багатоводдя, атрезія сграховолу, трахсостравохідна нориця, атрезія дванадцятипалої кишки, нерво-во-м'язова патологія (порушення ковтання), аненцефалія.
Гостре багатоводдя розвивається дуже швидко, хронічне — повільно
Клінічна картина. Значне збільшення розмірів матки (окружність живота понад 120 см), задишка у зв'язку з високим стоянням діафрагми; неправильне положення плода; передчасні пологи.
Ускладнення пологів: слабкість пологової діяльності у зв'язку з перерозтяг-иенням матки; передчасний вилив навколоплідної рідини, що може супроводжуватися вина.шипім дрібних частин плода, передчасним відшаруванням плаценти; гіпотонічна кровотеча в послідовий та ранній післяпологовий період.
Лікування. Лмніопснтез з видаленням надмірної кількості амніотичної рідини; нормалізація рівня глюкози в плазмі крові вагітної; лазерна коагуляція плацентарних анастомозів (при фсто-фстальній трансфузії); використання антибактеріальної терапії, на жаль, малоефективне. Головне — це профілактика ускладнень: своєчасна амніогомія з повільним випусканням амніотичної рідини; посилення пологової діяльності, якшо вона слабка; профілактика гіпотонічних кровотеч.
Дуже часто багатоводдя супроводжує аномалії розвитку плода (аненцефалію, вовчу пашу, ектопію сечового міхура тощо). Тому при багатоводді потрібно ретельно обстежити плід на наявність вад розвитку і за потреби своєчасно перервати вагітність.
- ^ ТЕСТОВІ ЗАПИТАННЯ _
1. Назвіть оптимальний термін вагітності для проведення ультразвукового скринінгового дослідження:
а) 12—16 тиж.;
б) 18-22 тиж.;
в) 26-28 тиж.;
г) 34—36 тиж.;
д) 38-40 тиж.
2. Трисомія за 2І-ю парою хромосом є ознакою синдрому:
а) Дауна;
б) Марфана;
в) Клайнфельтсра;
г) Едвардса;
д) Патау.
3. Підвищення вмісту АФП у терміні вагітності 16—18 тиж. дає змогу запідозрити:
а) дефект нервової трубки;
б) тстралу Фалдо;
в) синдром Клайнфельтера;
г) синдром Дауна;
Аномалії роните) плода та його придатків. Питання медичної генетики
д) синдром ламкої Х-хромосомн. 5.
4. Що не входить у поняття "дефект нервової трубки":
а) аненцефалія;
б) нсфалоцеле;
в) spina bifida;
г) гастрошизис?
Яка патологія не с аномалією розвитку плаценти:
а) вікончаста плацента;
б) двочасткона плацента;
в) плацента з додатковою часточкою;
г) відшарування плаценти;
д) плівчаста плацента?
Відповіді
|
1 |
2 |
3 |
4 |
5 |
|
б |
а |
а |
г |
|
^ СИТУАЦІЙНІ ЗАДАЧІ
Задача І. До пологового будинку звернулася вагітна, термін вагітності 38— 39 тиж.. зі скаргами на залишку, важкість у животі. Під час огляду окружність живота становила 128 см, висота стояння дна матки — 42 см. живі г погружений, великі частини організму плода пальпуються з труднощами. Під час УЗД визначено: вертикальний розмір найбільшої водяної кишені — 10 см, стан плода без особливостей Яку патологію слід запідозрити?
1. Ьагатоводдя.
2. Маловоддя.
3. Передчасне відшарування нормально прикріпленої планети
4. Емболія навколоплідними водами.
Задача 2. До жіночої консультації звернулася вагітна віком 40 років, вагії-ність перша терміном 10 між. В анамнезі первинне безпліддя, призначено повне обстеження. Під час аналізу отриманих результатів лабораторних досліджень привернуло увагу значне підвищення рівня ХГЧ у сироватці крові. Яку патологію плода слід запілоірити?
1. Синдром Плварлса.
2. Затримку розвитку плода.
3. Синдром Дауна.
4. Синдром Клайнфельтера.
Задача J. Піл час проведення ультразвуковою скриннпу у вагітної терміном ваптності 20 тиж. визначено природжену ваду розвитку плода — аненцефалію. Яка тактика ведення вагітносп надалі?
1 Продовжити спостереження в жіночій консультації.
2 Провести повторний огляд через 1 міс 3.Перервані вагітність.
4 Продовжити спостереження в ГЄНЄТИЧНІЙ консультації.
Розділ 16
Задача 4. Вагітність 39—40 тиж. Пологи перші. Стан новонародженого за
шкалою Лигар — 3 бали. Дитина народилася з подвійним тугим обвиттям пуповини навколо шиї. Чим зумовлена асфіксія новонародженого?
1. Вродженими валами роївитку.
2. ВІДНОСНО короткою пуповиною.
3. Істинно короткою пуповиною.
4. Справжнім вузлом пуповини.
Задача 5. У жінки — лаборанта рентгенологічного відділення народилася дитина з природженою вадою серця (тетрада Фалдо). У який термін вагітності ймовірно сталася дія ушкоджувального фактора, шо призвела до вказаної патології?
1. 4—6 тиж.
2. 8-10 тиж.
3. 12-14 тиж.
4. 18-20 тиж.
Правильні відповіді
Задача /: І. Задача 2: 3. Задача 3: 3. Задача 4: 2. Задача 5: І.
Розділ 17
ВАГІТНІСТЬ І ПОЛОГИ ПРИ ЕКСТРАГЕНІТАЛЬНИХ ЗАХВОРЮВАННЯХ
Сучасні дослідження стану здоров'я вагітних свідчать, шо патологічний перебіг вагітності в 60—70 % випадків зумовлений прихованою або хронічною екстрагенітальною патологією. Екстрагснітальні та супутні гінекологічні захворювання можуть впливати на вагітність, пологи, перинатлльну захворюваність. У свою чергу, вагітність і пологи нерізко обтяжують перебіг основного захворювання. У зв'язку із цим відомості про перебіг вагітності та пологів при різних захворюваннях дають змогу обрати правильну тактику ведення вагітності, зберегти здоров'я жінки та новонародженого. На сьогодні завдяки впровадженню в медицину нових технологій, удосконаленню лікарських препаратів показання до збереження вагітності при екстрагснітальиїй патології розширилися. Однак лікарський контроль за вагітною з тим або іншим захворюванням мас проводитися особливо ретельно.
ЗАХВОРЮВАННЯ СЕРЦЕВО-СУДИННОЇ СИСТЕМИ І ВАГІТНІСТЬ
Серцево-судинні захворювання у вагітних займають перше місце серед екстрагеніїальних захворювань. Під час вагпності серцево-судинна сне гема корових жінок зазнає значних змін. Збільшується (до 80 %) ХОС, особливо на 26—28-му тижнях, з поступовим зниженням до пологів. На 30 — 50 % іросіає ОЦК переважно м рахунок ОЦІЇ, досягаючи максимуму до 30—36-го тижня. Створює і ься додаткове навантаження на серцево-судинну систему і. як настілок, у ЗО % здорових ваптних вислуховується систолічний шум над легеневою
Ролділ 17
артерією і верхівкою серця, посилюється II тон над легеневою артерією, порушуються збудливість і провідність міокарда, виникають аритмії.
Найчастіше у вагітних трапляються такі захворювання серцево-судинної
системи:
— ревматизм і ревматичні набуті вади серця;
— природжені вали серця;
— опероване серце;
— артеріальна гіпертензія;
— артеріальна гіпотензія;
— хвороби вен із тромботичними ускладненнями
Ревматизм
Ревматизм — системне захворювання сполучної тканини з ураженням серцево-судинної системи, переважно виникає в жінок молодого віку. Спричинений р-гемолітичним стрептококом групи А. У патогенезі захворювання мають значення алергійні та імунологічні фактори. З урахуванням клінічних проявів і лабораторних даних розрізняють активну та неактивну фази і три ступені активності процесу (І — низький, II — середній і III — високий).
Клінічна картина та діагностика. Ніл час вагітності виникають певні труднощі діагностики активності ревматизму, тому що типові клінічні ознаки і лабораторні дані — субфебрилітст, задишка при фізичному навантаженні, за-і л.п.на слабість, швидка стомлюваність, тахікардія, аритмія, лейкоцитоз і збільшення ЩОБ — можуть супроводжувати і фізіологічний перебіг вагітності. Водночас ревматизм у вагітних може маскуватися анемією та порушенням кровообігу. Тому в діагностиці ревматизму вагітних мають значення дані анамнезу — ревматизм в анамнезі, наявність факторів, які сприяють рецидиву (переохолодження, інфекція ЛОР-органів, перевтома та ін.); ЕКГ-ознаки: синусова тахікардія або брадикардія, порушення передсердно-шлуночкової провідності (атрювентрикудярна блокада, екстрасистолія), миготлива аритмія і порушення вінцевого кровотоку. Певну діагностичну цінність становлять цитологічний та імунофлюорссценгний методи. Особливість перебігу ревмокардиту у вагітних — латентність, хвилеполібність. Критичні періоди загострення — І— 4 тиж. вагітності, період між 20-м і 32-м тижнями і післяпологовий період. Характерною для цього терміну клінічною ознакою загострення ревматизму є недостатність кровообігу.
Акушерська тактика. Безупинно рецидивуючий гострий і иідгосгрий ревматизм у будь-якому терміні вагітності II—III ступеня активності, наявність активною процесу в І триместрі вагітності, термін після активації ревматизму до року є показаннями до переривання вагітності. При ревматизмі І ступеня активності на настійну вимогу жінки вагітність може бути збережена. У критичні періоди загострення ікиітну слід госпіталізувати для проведення відповідної терапії. У пізній термін вагітності проводять дострокове розродження із наступним призначенням проти рецидивної терапії.
Вагітність і полоти нрн ексграгагітальних захворюваннях
На6>ті ревматичні вали серця
Поширеність набутих ревматичних вал ссріцт становить 75—90 % усіх уражень серця у вагітних. При прогнозуванні результату вагітності і пологів у вагітних із набутими валами серця мають значення активність ревматичного Процесу, форма і стадія розвитку вали, компенсація або декомпенсація кровообігу, ступінь легеневої гіпертензії, порушення серцевого ритму, приєднання акушерської патології.
З усіх форм ревматичних вад серця найпоширенішими є мітральні вади у вигляді поєднання недостатності та стенозу лівого передсердно-шлуночкового отвору, тобто у вигляді комбінованої мітральної вади, або мітральної хвороби Однак у клінічній картині захворювання зазвичай переважають ознаки або мітрхтьного стенозу, або недостатності мітрального клапана. Аортальні вали діагностують значно рідше, ніж мітральні, вони переважно поєднуються з іншими вадами. Недостатність аортального клапана переважає над стенозом за частотою виникнення. Прогноз при аортальному стенозі сприятливіший, ніж при недостатності аортального клапана.
Стеноз лівого передсердно-ш.іуночкового отвору (мітральний стеноз). Приблизно у 85 % вагітних з мітральним стенозом виявляють ознаки серцевої недостатності у зв'язку з перснаповненням малого кола кровообігу. Найчастіше вони з'являються або починають наростати з 18—20-ю тижня вагітності. Гсмо-динаміка у породіль відновлюється лише через 2 тиж. після пологів.
Клінічними проявами вираженого мітрального стенозу є серцева недостатність, тахікардія, тахіпнос, застійні хрипи в легенях, збільшення печінки, небезпека розвитку набряку легень.
Тактика ведення вагітності при мпральному стенозі залежить віч ступеня звуження передсердно-шлуночкового отвору. При мітральному стенозі І ступеня вагітність може бути збережена за відсутності загострення ревматичного процесу, серцевої недостатності і порушення серцевою ритму У пацієнток з мітральним стенозом 11 — III ступеня вагітність варто перервати в ранній термін і рекомендувати надалі мітральну комісуротомію. Якщо хвора категорично наполягає на збереженні вагітності, то її пролонгація припустима дише на тлі стаціонарного лікування та за умови забезпечення можливості виконувати операцію на серці під час вагітності здебільшого в терміні 24—32 тиж.
Недостатність лівого передсердно-ш.іуиочкового юіапана (мітр&іьна недостатність). Вагітність і пологи при цій патології перебігають без істотних ускладнень. При надмірно вираженій мітральній недостатності зі значною ре-гургітацією крові та різким збільшенням лівого шлуночка перебіг вагітності тяжкий і може ускладнюватися рожитком гострої лівошлуночкової недостатності. У таких вагітних у ранній термін вагітності з'являються або наростають атаки серцевої недостатності, до яких, як правило, приєднується гестоз. Збереження вагітності в них умовах недоцільне.
Комбінована мітральна вада серця є протипоказанням до настання вагітності у хворих з ознаками декомпенсації серцевої діяльності.
Стеноз отвору аорти (аортальний стеноз). Вагітність і полоні можливі лише за відсутності виражених ознак гіпертрофії лівого шлуночка і симптомів
Роїділ 17
недостатності кровообігу, оскільки компенсація вали відбувається та рахунок концентричної гіпертрофії м'ята лівого шлуночка та потовщення його стінки. У разі тяжкого перебігу аортального стенозу за потреби в хірургічній корекції вади (заміна ураженого клапана протезом) питання про можливості виношування вагітності вирішують після операції.
Недостатність клапана аорти (аорта^іьна недостатність). Порівняно з аортальним стенозом аортальна недостатність характеризується меншою тяжкістю, оскьіьки при ній тривалий час зберігається компенсація кровообігу. Однак у зв'язку зі змінами гемодинаміки на тлі вагітності і частим приєднанням гестозу перебіг аортально: недостатності стає тяжким.
У хворих з аортальними налами серця вагітність і пологи через природні пологові шляхи припустимі в стадії компенсації кровообіїу. За наявності симптомів серцевої недостатності вагітнієіь неприпустима.
Природжені вади серця
Нараховується близько 50 різних форм природжених аномалій розвитку серцево-судинної системи.
Найпоширенішими є три групи вад:
— вади зі скиданням крові зліва направо — "білі" вади (дефект міжпередсердної перегородки, викрита артеріальна протока, дефект міжшлуночкової
перегородки);
— вади зі скиданням крові справа наліво та артеріальною гіпоксемією — "сині" вали (тетрада Фалло. транспозиція магістральних судин, синдром гіпоплазії лівого серця);
— вади з перешкодою кровотоку (стеноз легеневої артерії, стеноз отвору аорти, коарктаиія аорти).
Вагітність припустима при оперованій викритій артеріальній протоці, ізольованому стенозі легеневої артерії з невеликим звуженням без значного навантаження на праві відділи серця, коарктації аорти І ступеня (при стабілізації артеріального тиску в межах 160/90 мм рт. ст.), низько локалізованому дефекті (у м'язовому відділі) міжшлуночкової перегородки і незначному ізольованому дефекті міжпередсердної перегородки.
Вагітність неприпустима при вадах з минущим ціанозом, наприклад у хворих із високо локалізованим дефектом міжшлуночкової перегородки. Вагітність і пологи становлять значний ризик при вираженому стенозі легеневої артерії, поширеному дефекті міжпередсердної перегородки, коарктації аорти II — МІ ступеня (аріеріадьний тиск - понад 160/100 мм рг. ст.), з вадами "синьою" тину.
Прогноз вагітності і пологін визначається ступенем вираженості недостатності кровообігу, рівнем легеневої гіпертензії, вираженістю гіпоксемії. Тривалий перебіг В9ДИ спричинює нсвинопіування, передчасні пологи, гіпотрофію плода. Найбільшу небезпеку для таких хворих становлять пологи та ранній нісляполоювий період у ів'язку » несприятливою реакцією організму на зміни, унаслідок яких зменшується повернення вено тої крові до серця або серцевий
It.il і І МИ М. І ПОЛОГИ ПрІІ СК( ір.іІЄИІІ.1 И.ПИЧ и\ворЮ№іния\
викид. У післяпологовий період та під час полопн зберігається високий ризик розвитку емболічних ускладнень і гострої серцевої недостатності.
Своєчасне (у дитинстві) хірургічне лікування природжених вад серця в найефективнішим метолом профілактики ускладнень Жінки, які перенесли операцію корекції природженої вади серця, зазвичай виношують вагітність і народжують без ускладнень.
Тактика ведення вагітності і полоіів при валах серця. На підставі визначення ступеня ризику несприятливого наслідку вагітності у хворих із валами серця з урахуванням функціональної здатності серця, ступеня активності ревматичного процесу та наявності тих або інших ускладнень вагітність можна зберегти при валах серия без виражених ознак серцевої недостатності та загострення ревматичного процесу або з початковими симптомами серцевої недостатності за умови, іііо хвора перебуватиме під спостереженням в акушерському (краше спеціалізованому карліо-акушерському) стаціонарі. Першу госпіталізацію здійснюють у терміні 8—12 тиж. у терапевтичне відділення для вирішення питання про збереження або переривання вагітності. Другого разу вагітну госпіталізують у 28—32 тиж. у відділення патології вагітності для вжиття лікувально-профілактичних заходів (кардіотонічна, антиревмагична терапія). Третього разу госпіталізують за 2—3 тиж. до подоив у відділення патології вагітності для підготовки до пологів.
При декомпенсованих станах вад серця з ознаками переважання право-шлуночковоі недостатності, ревматизмі активної фази, миготливій аритмії, легеневій гіпертензії, за наявності ознак лівошлуночкової недостатності і миготливої аритмії з тромбоемболічними проявами легеневої гіпертензії вагітність протипоказана.
'За відсутності серцевої недостатності та при її мінімальних проявах розродження проводять через природні пологові шляхи із застосуванням знеболювальних засобів. Кардіотонічну терапію іа виключення потуг у другий період пологів шляхом накладення акушерських шиїтів застосовують у зв'язку з погіршенням гемодинамічних показників. Кесарів розтин виконують за акушерськими показаннями. При захворюваннях серця кесарів розтин не с оптимальним методом розродження, оскільки при цій операції створюється більше гемолинамічне навантаження на серце порівняно з таким при пологах через природні пологові шляхи, шо зберігається в перші 4 дні післяопераційного періоду.
Пологи через природні пологові шляхи проводять на тлі здійснення постійної (ікс ні с мани У кінці першого періоду пологів вводять корглікон або строфантин та еуфілін у розчині глюкози. Найбільшу небезпеку ДЛЯ породілей із захворюваннями серця становить другий період пологів у зв'язку з надмірним навантаженням на серце. Тому в друїии період пологів з метою виключити потуги рекомендують накладення акушерських шиннів. Пологи проводять у положенні тіла роділлі напівсидячи в присутності терапевта під кардіомонігорним контролем. Виразу після пологів внутрішньовенно вводять окситонин і урахуванням небешеки виникнення кровотечі. Виразу після народження дитини у породіллі різко знижується тиск, судини оріанів черевної порожнини перенаповнюютьсн кров'ю, шо може призвести до ііповолемії і жиження аріеріальною іиску.
Розділ 17
Кесарів розтин показаний при недостатності кровообігу IIB, III ступеня, яка збереглася до пологів (септичний ендокардит, гостра серцева недостатність і висока легенева гіпертензія).
Пологи та кесарів розтин проводять з метою уникнути розвитку прогресуючої серцевої недостатності та набряку легень.
Породіллі з валами серця потребують ретельного нагляду та лікування. Найнсбсзпсчнішими с перші години після пологів, шо характеризуються різкими гсмодинамічними порушеннями. Незалежно від способу розродження в післяпологовий період розрізняють два критичних періоди: з перших годин до 3—5 днів, коли наростають я виша серцевої недостатності (необхідний суворий постільний режим), і до кінця першого тижня після пологів, коли збільшується імовірність загострення ревматизму. За відсутності компенсації кровообігу протягом 3—4 тиж. хвору переводять у терапевтичний стаціонар.
Вагітність та опероване серпе
Прогноз вагітності і пологів у жінок, які перенесли операцію на серпі, залежить від виду операції, її ефективності, терміну післяопераційного періоду. На сьогодні вагітним переважно виконують мігральну комісуротомію, протезування клапанів або корекцію природжених вал.
Після мітральної комісуротомії вагітність допускається лише в разі одержання ефекту від операції не раніше ніж через 6—12 міс. Найсприятливішим є термін 2—5 років після операції.
Серед протипоказань до вагітності — бактеріальний ендокардит, загострення ревматичного пронесу, неадекватне розширення передсердно-шлуноч-кового огвору, недостатність морального клапана. Після неадекватної мітральної комісуротомії або при ро миненому рестенозі вагітність або переривають, або виконують повторну операцію на серці в період вагітності.
У разі одержання ецЬскту від протезування клапанів серця після заміни одного клапана протезом сучасної конструкції з антитромботичним покриттям або біологічним трансплантатом (нормалізація серцевого ритму, виражений гемолинамічнигі ефект) допускають вагітність через рік після хірургічної корекції, коли організм адаптується до нових умов гемодинаміки і відновиться його працездатність. Після багатоклаиаііного протезування вагітність неприпустима навіть у разі одержання позитивних результатів операції. До специфічних ускладнень, шо виникають у вагітних з оперованим серцем, відносять системні артеріальні тромбоемболії (переважно судин головного мозку, у системі ниркових артерій) і тромбози протеза клапанів.
Артеріальна гіпертензія вагітних
Поширеність артеріальної гіпертензії (гіпертонічної хвороби) становить 4—5 % випадків. Про наявність артеріальної гіпертензії свідчить показник артеріального тиску, шо перевищує 130/90 мм рт. ст. Перебіг артеріальної гіпертензії у вагітних може бути різним. У І триместрі в 1/3 вагітних артеріальний
Вагітність і полога при скстрагснітальних іахпорюваніїнх
1 тиск знижується і створюється враження виносного благополуччя, але надалі він стійко підвищується.
У більшості вагітних артеріальна гіпертензія розвивається ло настання вагітності, проте може вперше проявитися в цей період гсстаїїії. Артеріальна гіпертензія характеризується підвищенням систолічного артеріального тиску до 130 мм рт. ст. і більше та/або діастолічного артеріального тиску до 90 мм рт. ст. і більше за умови його вимірювання в стані спокою з інтервалом не менше ніж 4 гол. На цьому тлі можуть розвинутися такі ускладнення вагіїпості, як преск-лампсія (78 %), плацентарна недостатність, внутрішньоутробна затримка розвитку плода, хронічна гіпоксія, передчасне відшарування нормально розташованої плаценти, ппертензивна енцефалопатія, порушення мозкового кровообігу, масивні коагулопатичні кровотечі в післяпологовий період.
Серед гіпертензивних розладів у вагітних виділяють хронічну артеріальну гіпертензію, артеріальну гіпертензію, діагностовану до вагітності або виявлену до 20 тиж. вагітності, та гестаційну гіпертензію, що виникла після 20 тиж. вагітності і не супроводжується прогеїнурією аж до пологів.
Артеріальну гіпертензію, пов'язану з вагітністю, діагностують та оцінюють за ступенем тяжкості на підставі показників діастолічного тиску, який більшою мірою характеризує периферійний судинний опір і залежно від емоційного стану жінки зазнає менше змін, ніж систолічний. Для вніначення обсягу лікування та антигіпсртснзивної терапії (цільовий рівень артеріального тиску) також використовують показник діастолічного тиску.
Діагностику хронічної гіпертензії пи час вагітності проводять на підставі:
— анамнестичних даних щодо підвищення тиску до настання вагітності;
— отримання пиви пісних показників артеріального тиску одноразово в терміні до 20 тиж.
Вагітні з хронічною артеріальною гіпертензією становлять групу ризику щодо розвитку акушерських ускладнень. Питання щодо ібереження вагітності чи її виношування вирішується спільно з терапевтом з урахуванням даних обстеження та інформації про попередній перебіг основного захворкї-вання.
Протипоказаннями до вагітності є тяжка артеріальна гіпертензія — гіпертензія III ступеня за ВООЗ (артеріальний тиск 180/110 мм рт. ст.), спричинені артеріальною гіпертензією тяжкі ураження оргапів-мішеней: серця (перенесені інфаркт міокарда, серцева недостатність), мозку (перенесені інсульт, транзи-торні ішемічні напали, гіпертензивна енцефалопатія). сітківки ока (геморагії та ексудати, набряк диска зоровою нерва), нирок (ниркова недостатність), судин (розшаровувальна аневризма аорти); злоякісний персон і іпергензіі (ліас-толічиий гиск понад 130 мм рт. ст.. зміни очною дна за типом нейрорегино-патії). Серед показань до переривання вагітності в пізньому терміні — злоякісний перебіг артеріальної гіпертензії, розшаровувальна аневризма аорти, гостре порушення мозкового або вінцевою кровообігу (після стабиїзашї стану хворої), раннє приєднання прееклампси. яка не піддається інтенсивній терапії Способом переривання вагітності в пізньому терміні за зазначеними показаннями є кесарів розтин.
Розділ 17
Медична допомога вагітним и хронічною гіпертензією полягає в запобіганні виникненню поєднаної прссклампсії або якомога ранньому встановленні нього діагнозу. На приєднання прссклампсії вказують такі ознаки, як поява протсїнурії, прогресування артеріальної гіпертензії та зниження ефективності попередньої антигіпертензивної терапії, виникнення генералізованих набряків, стійкий головний біль, порушення зору, біль у правому підребер'ї або/та надчеревній ділянці живота, гіперрефлексія, олігурія.
Моніюринг стану вагітної з артеріальною гіпертензією має обов'язково включати вимірювання артеріального тиску в першій половині вагітності 1 раз на 3 тиж.. з 20-го по 28-й тиждень — І раз на 2 тиж., після 28 тиж. — щотижня, огляд окуліста при першому відвідуванні жіночої консультації, в терміні 28 та 36 тиж. У разі потреби огляд очного дна можна проводити частіше та в інші терміни, ЕКГ — при першому відвідуванні жіночої консультації, в 26—30 тиж. та після 36 тиж. вагітності, біохімічне дослідження крові — при першому відвідуванні жіночої консультації та після 36 тиж. вагітності. Додатково визначають концентрацію білірубіну та акгивність АлАТ і АсАТ.
Приєднання прееклампей значно погіршує прогноз вагітності, підвищує ризик розвитку материнських і неринатальних ускладнень, не контрольованої тяжкої гіпертензії, гіпертснїивного кризу, зумовлює появу або прогресування змін очного дна, порушення мозковою кровообігу, виникнення вінцевої патології, серцевої недостатності, горушення функції нирок, затримки внутрішньо-утробного розвитку плода, спричинює загрозу передчасних пологів та є пока-іаниям до госпіталізації в акушерські стаціонари закладів II та III рівня в терміні вагітності до 22 тиж. За умови відсутності акушерських ускладнень вагітна може буги госпіталізована до терапевтичного відділення.
Лікування та профілактика. Вагітним з легкою чи помірною первинною артеріальною гіпертензією, які до вагітності отримували постійну антигіпер-ієн шину терапію, медикаментозне лікування після встановлення діагнозу вагітності відміняють. У подальшому за наш пою ретельно спостерігають та інформують її про необхідність щоденного самоконтролю тиску в домашніх умовах. Не виключається можливість повернення ло постійної антигіпертензивної терапії препаратами, застосовуваними під час вагітності.
Хворим з артеріальною гіпертензією тяжкого ступеня, вазорснальною артеріальною гіпертензією, синдромом Кушінга, вузликовим періартеріїтом, системною склеродермією, цукровим діабетом, з тяжкими ураженнями органів-мішеней продовжують постійну антигіпертензивну терапію під час вагітності. Я кию до вагітності лікування проводилося інгібіторами АПФ, або блокатора-ми рецепторів ангіотензину II, або сечогінними засобами, хвору переводять на піший (інші) препарат, застосування якого (яких) безпечне для плода. Пока-іанням до призначення постійної антигіпертензивної терапії під час вагітності при хронічній артеріальній гіпертензії є показник діастолічного тиску
100 чім рт. ст.
Якшо хронічна артеріальна гіпертензія характеризується підвищенням переважно систолічного тиску (ізольована систолічна, атеросклеротична, гемо-линамічна, спричинена недостатністю аортального клапана або відкритою ар-
Вагітність і пологи при е*сграгсмгталмш\ илворюыннях
тсріальною протокою), показанням до антигіпсртензивноі терапії є показник тиску 150 мм рт. ст. Серед показань до антигіпсртензивноі терапії під час вагітності виділяють стійке підтримання діастолічного артеріального тиску на рівні 80—90 мм рт. ст. У вагітних із гіпертензією, яка характеризується переважним підвищенням систолічного тиску, мстою лікування є його стабілізація на рівні 130—140 мм рт. ст. Медикаментозне лікування включає призначення мстилдофи. що с препаратом вибору при антигіпертензнвній терапії під час вагітності, лабеталолу. ніфедипіну. [ї-алреноблокаторів, клонідину. Натрію нітропрусид використовують лише для швидкого зниження тиску в загрозливих випадках і за умови неефективності інших засобів. Магнію сульфат застосовують у разі розвитку пресклампсії або еклампсії, діуретики (переважно тіа-зидні) призначають здебільшого при поєднанні артеріальної гіпертензії із серцевою недостатністю або нирковою патологією. Категорично протипоказані вагітним інгібітори АПФ.
З мстою профілактики розвитку пресклампсії призначають ацетилсаліцилову кислоту 60—100 мт на лобу, починаючи з 20 тиж. вагітності, препарати кальцію 2 г на добу (у перерахунку на елементарний кальній), починаючи з 16 тиж. вагітності, до раціону включають морепродукти з високим вмістом полінснасичених жирних кислот.
Тактика ведення вагітності і пологів. Вагітність пролонгують до фізіологічного терміну пологів. Розродження проводять через природні пологові шляхи за умови, якшо не розвинулася преекламнсія і гіпертензія є контрольованою. Під час пологів забезпечують контроль за артеріальним тиском та серцевою діяльністю роділлі, моніторинг стану плода. Медикаментозну антигінертен-швну терапію починають при показниках тиску 160/110 мм рт. ст. (причому бажано не знижувати тиск нижче 130/90 мм рт. ст.). Ефективною профілактикою прогресування гіпертензії є знеболення пологової діяльності в перший і другий періоди пологів. Застосовують спілуральну анестезію, ненаркотичні аналгетики. седативні засоби, фентаніл. Третій період пологів ведуть активно.
Кесарів розтин у плановому порядку виконують при неконтрольоваиій тяжкій гіпертензії, ураженні органів-мішеней, затримці внутрішньоутробного розвитку плода тяжкого ступеня. У разі приєднання пресклампсії обиранні. ШСГИКу лікування відповідно до тяжкості перебігу патології.
У післяпологовий період забезпечують ретельний нагляд терапевта, здійснюють щоденний контроль за артеріальним тиском, огляд очного дна, визначення протеїнурії, досліджують кров на вміст креатиніну. Продовжують попереднє антигіпертензивне лікування.
Артеріальна гіпотензія вагітних
Про артеріальну гіпотензію вагітних свідчить зниження артеріального тиску нижче 100/60 мм рт ст. Розрізняють первинну артеріальну гіпотензію і симпіоматичну, яка може виникати ПІД час вагітності (зазвичай у перші місяці) або передувати їй.
9 Аж у шерстю
257
Роиііл 17
Залежно віл перебігу виділяють три сталії артеріальної гіпотензії: компенсовану, субкомпенсовану. декомпенсовану з явищами гіпотензивних кризів (знепритомнення. акронізноз).
клінічна картина. Вагітні з артеріальною гіпотензією скаржаться на головний біль, запаморочення, загальну слабість, серцебиття, біль та відчуття дискомфорту в ділянці серця, зниження пам'яті, працездатності, дратівливість, емоційну нестійкість.
До артеріальної гіпотензії схильні переважно жінки астенічної статури. Пульс лабільний, малого наповнення та напруження, нерідко відзначаються брадикардія, збільшення лівого шлуночка еерця, систолічний шум па верхівці.
Гіпотензивні кризи перебігають подібно до колаптоїлного стану, що триває кілька хвилин. ПІД час кризу артеріальний тиск знижується до 80/50 мм рт. ст. і нижче. Відзначаються посилення головного болю, запаморочення, різка загальна слабість, відчуття закгаденості у вухах, можливе блювання. Шкіра і слизові оболонки набувають блідого забарвлення, з'являється холодний піт.
При артеріальній гіпотензії перебіг вагітності ускладнюється нудотою та блюванням вагітних, прееклампсісю {рівень артеріального тиску може не перевищувати норму — 120/80 мм рт. ст., однак буде на ЗО мм рт. ст. вищим від вихідного), загрозою переривання вагітності та передчасних пологів. У пологах спостерігається слабкість пологової діяльності, дистрес-синдром плода, кровотеча в послідовий і ранній післяпологовий періоди.
Лікування. При лікуванні артеріальної гіпотензії великого значення надають дотриманню режиму праці та відпочинку, лікувальній фізкультурі, повноцінному різноманітному харчуванню (споживання їжі, багатої на вітаміни і білкові продукти). Основним метолом лікування артеріальної гіпотензії є за-гальнозміцнювальна і тонізувальна терапія (40 % розчин глюкози по 20—40 мл, комплекс вітамінів, а також засобів, шо справляють збудливу дію на ЦНС: настойки женьшеню, лимоннику китайського, елеутерококу по 20 крапель 2—3 рази на добу за 20 хв до їди). Зазначене лікування проводять, як правило, амбулаторно, трьома курсами по 10—15 днів.
ї\\ВОРІОВЛІИІЯ ВЕН І ТРОМБОТИЧНІ УСКЛАДНЕННЯ
Варикозна хвороба нижніх кінцівок
Поширеність варикозної хвороби нижніх кінцівок серед вагітних становить у середньому 20—40 % випадків Варикозна хвороба розвивається внаслідок іривкою розширення вен при патологічних змінах їхніх стінок і клапанного апарату на тлі спадкових порушень еластичності венозної стінки, що реалізуються через гормональні виливи проіестерону при венозній гіпертензії, яка виникає внаслідок змін гемодинаміки в судинах малого таза при вагітності.
Клінічна картина та діагностика. Клінічні прояви залежать віз локалізації ураження, форми і сталії захворювання. Можуть бути ураженими підшкірні вени нижніх кінцівок, а також зовнішніх статевих органів, піхви, прямої киш-
Вагітність і пологи при екстрагснітальних іахіюрюїиішях
ки. органів малого тата, шкіри живота, грудних залоз, сідниць. Розрізняють дві форми варикозної хвороби: нсусклалпену та ускладнену кровотечею, тромбофлебітом підшкірних вен, гострим тромбозом глибоких вен. алергійним дерматитом, екземою, медикаментозною алергією, запаленням, варикозною виразкою. Хворі скаржаться на біль, швидку стомлюваність при ходьбі, набряки При розширенні вен у ділянці соромітних 176, піхви та пахвини виникають біль і відчуття розпирання в ділянці статевих органів.
Діагностика ґрунтується наданих анамнезу і клінічній картині, результатах флебоїрафії. гемолинамічних функціональних проб, комплексного УЗД, що включає ангіосканування та лопплєрографію, які дають змогу уточнити характер захворювання.
Лікування варикозної хвороби нижніх кінцівок у вагітних, як правило, консервативне. Рекомендують періодично приймати горизонтальне положення тіла з трохи піднятими нижніми кінцівками та підтримувати еластичну компресію (еластичні бинти, панчохи або колготки), лікувальну фізкультуру і самомасаж у поєднанні з дотриманням режиму праці та відпочинку, режиму харчування. Для підвищення тонусу судин призначають ескузан (по 12—15 крапель 3 рази на день), троксевазин (по 0,3 мг 2—3 рази на день), детралекс (по 1—2 таблетки на день). За наявності ознак гіперкоагуляїгії призначають гепарин по 2500—5000 ОД кожні 6 гол під контролем згортання крові. Непрямі антикоагулянти (нсодикумарин, фенілін та ін.) не показані. Після відміни гепарину призначають аспірин (0,5 г двічі на добу) протягом 10 днів.
При вираженому розширенні вен, що супроводжується недостатністю клапанів нашкірних або сполучних вен, вирішують питання про хірургічне лікування
Ведення вагітності і пологів. Варикоша хвороба нижніх кінцівок не є протипоказанням до пролонгування вагітності. Перевагу варто віддавати веденню полоіів через природні пологові шляхи. Пологи у вагітних із варикозною хворобою нерідко ускладнюються передчасним вилиттям навколоплідних вол. слабкістю пологової діяльності, передчасним відшаруванням плаценти, кровотечею у послідовий і ранній післяиолоіовий періоди. Обов'язковим заходом є еластичне бинтування обох ніг для запобігання рефлюксу крові під час потуг.
У разі проведення оперативного розродження за наявності вираженої гі-перкоагуляції дезагрегантна терапія та гепаринотерапія мають бути продовжені в післяпологовий період. При вираженій варикозній хворобі породіллю повинен оглянути хірург для вирішення питання про подальше лікування.
Тромбоз вен, тромбофлебіт, тромбоембо.іія
Утруднення венозного відтоку з нижніх кінцівок, зумовлене збільшенням витоку крові від матки, шо призводить до переиаповнення клубових вен і порушення відтоку крові з нижніх кінцівок, зниженням тонусу венозної стінки Внутрниньосудинна активація системи гемостазу, спричинена операційними і пологовими травмами, відіграє провишу роль у виникненні тромбозів у вагітних. Тромбоз глибоких вен і тромбоемболію легеневої артерії (ТЕЛА) у вагіт-
Розділ 17
них діагностують у 5—6 разів частіше, ніж у невагітних жінок, а після пологів — у 3—6 разів частіше.
Тромбофлебіт поверхневих вен
Клінічна картина та діагностика. Захворювання проявляється гіперемією шкіри, ущільненням і болісністю вени по всій протяжності, локальною гіпертермією. Загальний стан задовільний, температура тіла переважно субфебриль-на, у багатьох хворих спостерігається ступінчасте наростання пульсу (симптом Малера), у крові — незначні зміни або помірний лейкоцитоз зі зсувом лейкоцитарної формули вліво, ШОП дещо підвищена.
Діагностика тромбофлебіту поверхневих вен неутруднена, труднощі можуть виникнути при діагностиці висхідної форми захворювання. Визначити проксимальний рівень тромбозу і виключити безсимптомний тромбоз глибоких вен можна на підставі результатів комплексного УЗД судин нижніх кінцівок, що включає ангіосканування та допплєрографію.
Лікування. Консервативна терапія включає місцевий і загальний вплив на патологічний процес. Як місцеву терапію призначають холод протягом перших 2—3 днів, мазеві аплікації (гепаринова, троксевазинова мазь), еластичну компресію нижніх кінцівок. Рекомендують під час сну надавати кінцівкам трохи піднятого положення.
Загальна терапія включає протизапальні препарати і лезагреганти (теоні-кол, ацетилсаліцилова кислота), дєсенсибілізувальні засоби (димедрол, піполь-фен, супрастин або тавегіл), препарати, що поліпшують мікроциркуляцію та справляють флебодинамічну дію (троксевазин, ескузан). Гепаринотерапію призначають при патологічній гіперкоаіуляції, а також за наявності тяжких тромбоемболічних ускладнень в анамнезі. Окрім звичайного гепарину можуть бути застосовані також його низькомолекулярні аналоги (тропарин, фрагмін, фраксипарин, кліварин, клексан та їн.).
Ведення пологів. Пологи проводять, орієнтуючись переважно на акушерську ситуацію, застосовуючи знеболення. Усім породіллям виконують еластичне бинтування нижніх кінцівок для зменшення венозного застою і запобігання рефлюксу крові під час потуг. У післяпологовий період має бути продовжена еластична компресія нижніх кінцівок. Рекомендують лікувальну фізкультуру. У всіх породіль слід щодня оглядати нижні кінцівки, пальпувати підшкірні вени, на 3—4-й день після пологів доцільно провести комплексне УЗД судин, ангіосканування і допплєрографію.
Тромбоз глибоких вен
Ранніми клінічними проявами глибокого венозного тромбозу є біль, що виникає в литкових м'язах, у підколінній ямці або в стегновій і пахвинній ділянках по ходу судинного пучка. Уваїу привертають вегетативні симптоми: частий пульс, невідповідність частоти пульсу температурній кривій, озноби. Уражена кінцівка збільшується в об'ємі, змінюється забарвлення шкіри, відзначається локальне підвищення температури.
Вагітність і полога при екстра генітальних іахворюваниях
Ведення вагітності і пологів. Напіним ми контролем за тромбоннтарною та прокоагулянтною ланками системи гемостазу призначають комплексну анти-тромботичну терапію (антикоагулянти, дсзаіреганги. вазопротектори, неспецифічні протизапальні засоби) з обов'язковою еластичною компресією нижніх кінцівок.
При веденні пологів у роділь, які перенесли тромбоз глибоких вен. потрібно враховувати ступінь активності тромботичного процесу. Пологи можуть бути проведені як через природні пологові шляхи, так і шляхом кесаревого розтину, залежно віл акушерської ситуації. Оскільки операція спричинює значно вираженіші зміни в системі іемостазу, перевагу здебільшого віддають веденню пологів через природні пологові шляхи на тлі дезагрегантної терапії. Уведення гепарину варто припинити та 6 гол ло очікуваних пологів і відновити через 6 год після них.
У післяпологовий період усім породіллям пролонгують лезагрегантну терапію та еластичну компресію нижніх кінцівок, рекомендують лікувальну фізкультуру.
Тромбоемболія легеневих вен
Характерними клінічними ознаками є ціаноз шкіри обличчя, набряк і пульсація яремних вен. прискорене і поверхневе дихання, артеріальна гіпотензія, тахікардія, біль у грудях, що посилюється піт час дихання, гіпертермія, кашель, синдром гострої ссрпсво-лсісневої недостатності з болем у грудях і нападами раптового знепритомнення. Ступінь вираженоегі симптомів залежить від обсягу емболічної оклюзії (леїеневий стовбур, головні або дрібні гілки легеневих артерій).
Діагностика. Усім пацієнткам з підозрою на ТЫЛ в першу чергу проводять ЕКГ і рентгенографію органів грудної клітки. На рентгенограмі грудної клітки при поширеній ТЕЛА відзначають розширення правих відділів серия та високе стояння куполів діафрагми. При тромбоемболії периферійних легеневих артерій рентгенологічно визначаються симптоми інфарктної пневмонії, що розвивається, як правило, через 2—3 доби після нападу емболії. Подальше спостереження та лікування проводять в умовах реанімаційного відділення.
Ведення вагітності і пологів. Акушерська тактика у вагітних із ТЕЛА залежить ви тяжкості їхнього стану і терміну вагітності. У разі тяжкою стану вагітної, а також при прогресуючому погіршенні функціонального стану плода ва-мтність варю перервати. При тяжкому сіані пацієнтки розродження проводять шляхом кесаревого розтину. Крім тою, покаїанням до оперативного розродження є поєднання екстрагенітальної та акушерської патології. При лікуванні вагітних і породіль застосовують усі загальновизнані методи лікування: ембол-ектомію легеневих артерій, тромболітичну та комплексну антитромботичну терапію. У післяпологовий період продовжують гспаринотерапію з поступовим переходом до застосування антнкоагулянпв непрямої дії, які тривало (до 6 міс) застосовують і після виписування н стаціонару.
Розділ 17
Анемія вагітних
Анемія — патологічний стан, що характеризується зниженням вмісту еритроцитів та/або рівня гемоглобіну в одиниці об'єму крові.
Класифікація. За етіологією виділяють анемії, пов'язані з харчуванням (за-лізодефіцитна, В|7-дефіцитна, фолієводефіцитна тощо), гемолітичні анемії (унаслідок ферментних порушень, таласемія, серпоподібно-клітинна анемія, інші спадкові гемолітичні анемії, набута гемолітична анемія), апластичні анемії (набута "чиста" червоноклітинна аплазія — еритробластопснія тощо), гостру постгеморагічну анемію, анемії при хронічних хворобах.
За ступенем тяжкості розрізняють анемії легкого, середнього і тяжкого ступеня (табл. ІЗ).
Таблиця ІЗ. Класифікація анемії за ступенем тяжкості
|
Ступінь тяжкості |
К он и с міряні я гемоглобіну, г/л |
Гематокрите число, % |
|
Легкий |
109-90 |
37-31 |
|
Середній |
89-70 |
30-24 |
|
Тяжкий |
69-40 |
23-13 |
У вагітних переважно виникає залізодефіцитна анемія (90 %), у 50 % випадків — поєднаного залізо- і фолісводефіцитного генезу. Решту видів анемії у вагітних діагностують відносно рідко. Анемія легкого ступеня тяжкості зазвичай не спричинює погіршення стану вагітної.
Анемія тяжкого ступеня (НЬ<70 г/л) негативно впливає на загальний стан вагітної і плода, спричинює порушення функцій нервової, серцево-судинної, імунної та інших систем організму, збільшення частоти передчасних пологів, післяпологових інфекційно-запальних захворювань, затримки внут-рішньоутробного розвитку плода, асфіксії новонароджених та пологового травматизму.
Задізодефіїштна анемія
До чинників ризику розвитку належать недостатнє або неповноцінне харчування, гіперполіменорея, інтервал між пологами до 2 років, багатоплідна вагітність, четверо чи більше пологів у минулому, кровотечі під час вагітності (маткові, носові, з травного тракту, гематурія тощо), геморагічні діатези, хвороби з порушенням усмоктування заліза (стан після гастректоми або субтотальної резекції шлунка, стан після резекції значної частини тонкої кишки, синдром мальабсорбції, хронічний ентерит, амілоїдоз кишок), постійне приймання антацидних препаратів, хвороби з перерозподілом заліза (системні захворювання сполучної тканини, гнійно-септичні стани, хронічні інфекції, туберкульоз, злоякісні пухлини), паразитарні та глистяні інвазії.
Клини-іь і пологи ирн екстрагенггалмлп ихворюваннях
Клінічна картина та ліапюстнка. Саме лише зниження концентраті іемо глобіну нижче віл норми (< 110 г/л) не може вважатися доказом дефіциту заліза в організмі вагітної і бути підставою для призначення лікування. З'ясування наявності залізодефінитного стану вимагає додаткового обстеження (сироваткове залізо, залізозв'язувадьна здатність сироватки, вміст феритну, наявність мікронитів у мазку крові тощо).
До ознак анемічної гіпоксії (власне анемічний синдром) відносять блідість шкіри та слизових оболонок, тахікардію, скарги на загальну слабість, запаморочення, біль у ділянці серця, затишку при фізичних навантаженнях тощо. До ознак дефіциту заліза (сидеропснічний синдром) належать швидка втомлюваність, погіршення нам'яті, спотворення смаку, випадіння і ламкість волосся, ламкість нігтів, поява заїв:, блакитне забарвлення склер, сухість шкіри, гіпо- чи антацидний стан.
Профілактика та лікування. Рекомендують повноцінне харчування Раціон мас включати достатню кількість м'ясних продуктів, свіжих овочів і фруктів. Виявляють та усувають хвороби, то спричинюють залізолефіцитну анемію, а також по можливості — чинники ризику розвитку залізодефіпитної анемії.
Лікування полягає у призначенні препаратів заліза перорально (незалежно від ступеня тяжкості анемії). Виняток становлять лише випадки, при яких приймання залізовмісних препаратів протипоказане. Серед йонних препаратів перевагу слід віддавати тим, що містять двовалентне залізо, біодоступність якого значно виша порівняно з тривалентним. Лікувальна добова доза жііш при пероральному застосуванні має становити 2 мг/кг (у середньому 100—200 мг на добу). Якшо в пізньому терміні вагітності (понад 37 тиж.) діагностують симптоматичну анемію тяжкого ступеня, вирішують питання про трансфузію еритроцитної маси або відмитих еритроцитів.
Залізодсфіиитна анемія суттєво не впливає на тактику ведення вагітності та пологів.
Фоди водефіцигна анемія
Серед чинників ризику розвитку — гемоліз будь-якого гене ту, баїатоплілдя, постійне вживання протисудомних препаратів, стан після резекції значної частий тонкої кишки.
Діагностика. У крові — макроцити. ані зо- та пойкілоцитоз, дефіцит фолієвої кислоти в еритроцитах.
Лікування і профілактика. Фолієву кислоту призначають по 1—5 мг на добу. Потреба у фолієвій кислоті від самого початку вагітності зростає у 2,5— З рази і досягає 0.6—0.8 мг на лобу. Додаткове вживання фолієвої кислоти в період вагітності зменшує частоту виникнення дефіциту фолатів та анемії і не чинить впливу на перебіг вагітності, пологів, стан плода і новонародженого. Повноцінне харчування з достатнім вмістом зелених овочів і додаткове вживання фолієвої кислоти в дозі по 0,4 мг на добу жінками і в І триместрі вагітності призводить до зниження частоти природжених вад розвитку ПНС у 3.5 разу.
Роїділ 17
В|2-лефіцитііа анемія
Причини виникнення - недостатність синтезу внутрішнього фактора Кас-ла, необхідного для всмоктування вітаміну В|? (спостерігається після резекції або видалення шлунка, при аутоімунному гастриті), порушення процесів усмоктування в клубовій кишці (неспецифічний виразковий коліт, хвороба Крона, гельмінтози, стан після резекції клубової кишки), недостатній вміст вітаміну В|? у їжі (відмова від продуктів тваринного походження).
В12-дсфіиитна анемія с макроцитарною, гіперхромною і супроводжується неврологічною симптоматикою.
Діагностика грунтується на визначенні вмісту вітаміну Віг (знижується до 50 пг/мл і більше) за наявності в крові гіперхромних макроцитів.
Лікування. Призначають ціанокобаламін 1000 мкг внутрішньом'язово 1 раз на тиждень упродовж 5—6 тиж.
Таласемія
Талассмія — генетично зумовлений (успадкований за аутосомно-рецесив-ним тином) дефіцит синтезу а- або р-ланцюга молекули гемоглобіну. В Україні захворювання мало поширене. При легкій формі а-таласемії вагітність перебігає без ускладнень. Тяжкі форми вимагають призначення препаратів заліза, нерідко трансфузій еритроцитпої маси.
Гемолітичні анемії
Гемолітичні анемії зумовлені посиленим руйнуванням еритроцитів, яке не компенсується за рахунок активації еритропоезу. До них належать серпоподібно-клітинна анемія, шо є проявом генетично зумовленої структурної аномалії [ї-ланцюга молекули гемоглобіну; спадковий мікросфероцитоз — аномалія структурного білка мембран еритроцитів (спектрину); анемії, зумовлені природженими ферментними порушеннями, переважно недостатністю глюкозо-6-фосфатдегідрогенази еритроцитів. Вагітні з гемолітичними анеміями потребують кваліфікованої допомоги. Рішення про виношування вагітності, характер лікування, термін і спосіб розродження приймається індивідуально. Препарати заліза протипоказані.
Спастична анемія
Апластична анемія у вагітних виникає досить рідко, причина її появи здебільшого не з'ясована. Діагноз встановлюють на підставі результатів морфологічного дослідження пунктату кісткового мозку. Вагітність протипоказана і підлягає перериванню як у ранньому, так і в пізньому терміні. У разі розвитку або виявлення апластичної анемії в терміні понад 22 тиж. показане дострокове розродження. Хворі становлять групу високого ризику щодо розвитку геморагічних і септичних ускладнень. Високою є материнська смертність, дуже часті випадки антенатальної загибелі плода.
_Вдгггнкгп. і іюлопі при емпрагснгтжлшнх іітвпвиииии_
ВАГІТНІСТЬ І ХВОРОБИ ОРГАНІВ ДИХАННЯ
Найпоширенішою патологією дихальної системи с бронхіти, пневмонії, бронхіальна астма. Одним іі наслідків поєднання хвороб оріанів дихання та вапгності є народження дпей з клінічними ознаками ннутрішньоутробної інфекції, синдромом затримки розвитку плода. При вагітності слід враховувати характер і стадію захворювання, наявність гнійио-сеиіичних ускладнень, стан функції зовнішнього дихання та газообміну, вираженість дихальної і серцевої недостатності.
Бронхіти
У вагітних переважно розвивається первинний бронхіт інфекційної, вірусної етіології, який часто поєднується з ларингітом, гострою респіраторно-вірусною інфекцією, астматичними станами.
Клінічна картина. Основні клінічні ознаки — кашель, біль у грудях, погане відхолження мокротиння внаслідок набрякання слизової оболонки бронхів, шо властиве періоду вагітності. Перебії хронічною процесу характеризується чергуванням періодів загострень і ремісій.
Лікування. Призначають часте тепле питво (чай з медом і лимоном, липовий чай), інгаляції лужних розчинів, відвари трав (кореня алтеї), мікстуру з іермопсису. Для купірування бронхосиазму може бути використаний еуфілін (0,15 т 3 рази на лобу). У разі потреби застосовують антибіотики (ампіцилін по 0.05 і 4 рази на день).
Ведення вагітності і пологів. Бронхіти не є протипоказанням до вагітності та пологів. Пологи у хворих із неускладненим бронхіїом перебігають найчастіше без ускладнень. У разі тяжкого перебігу та розвитку вираженої дихальної недостатності показане скорочення другою періоду пологів (епізіотомія, акушерські шинці). У післяпологовий період спостерігається підвищена частота інійно-сепіичних ускладнень.
Гостра пневмонія
У вагітних пневмонія перебігає значно тяжче у зв'язку зі зменшенням дихальної поверхні легень, високим стоянням діафрагми, шо обмежує екскурсію легень, додатковим навантаженням на серцево-судинну систему.
Клінічна картина. Почаюк хвороби переважно поступовий, проте в деяких випадках може бути гострим. Основні скарги: кашель з невеликою кількістю мокротиння, загальна слабість, головний біль. Визначаються помірне тахіпное, притуплення иеркуюр тю звуку над обмеженою ділянкою легень, аускульта-іивно — хрипи в легенях. Рентгенолопчно виявляють вогнищеві інфільтративні зміни, іноді при стертому перебігу захворювання.
Лікування. Застосовують антибактеріальну терапію з урахуванням чутливості мікрофлори. Показані іакож масаж трудної клітки, дихальна гімнастика, оксигенотерапія.
Розділ 17
Ведення вагітності і пологів. Виражена дихальна недостатність на тлі пневмонії під час пологів є показанням до скорочення другого періоду пологів (епізіотомія, накладення акушерських щипців).
Бронхіальна астма
Бронхіальна астма — алергійне захворювання, пов'язане з розвитком у дихальних шляхах хронічного запального процесу з явищами обструкції і появою респіраторних симптомів. Вплив бронхіальної астми на перебіг вагітності і стан плода здебільшого несприятливий у зв'язку з високим ризиком розвитку пресклампсії, аномалій пологової діяльності, стрімких пологів.
Клінічна картина. Виділяють передастму (хронічний астмоїдний бронхіт, хронічна пневмонія із бронхоспазмом), напади ядухи, астматичний стан. За частотою нападів і ступенем ефективності лікування розрізняють бронхіальну астму легкого, середнього ступеня тяжкості і тяжку. Астматичний статус — найтяжчий стан, при якому тяжку асфіксію не вдається купірувати протягом кількох годин.
Лікування. Вагітні з бронхіальною астмою повинні перебувати на обліку в терапевта жіночої консультації. Потрібно усунути фактори ризику загострення захворювання: переохолодження, вплив побутових і харчових алергенів, професійні шкідливості. Для запобігання нападам ядухи застосовують бронхолі-тичні препарати у вигляді інгаляцій і таблеток — ізадрин, алупент (астмопент) по 0,02 г під язик або 1—2 інгаляції. При легкому нападі ядухи одночасно призначають гаряче питво, гірчичники або банки.
При тяжчих нападах ядухи лікування хворих з астматичним станом обов'язково проводять у стаціонарі: внутрішньовенно вводять 10 мл 2,4 % розчину еуфіліну, при серцевій недостатності додають корглікон, інгаляції кисню, призначають антибіотики.
У разі низького ефекту внутрішньовенно вводять 30 мг преднізолону кожні 3 год до купірування астматичного стану. Підшкірно вводять 2—4 мл кордіаміну для стимуляції дихального центра. Постійно подають кисень. Якщо протягом 1—1,5 год стан не поліпшується, то вдаються до ШВЛ з активним розродженням.
Ведення вагітності і пологів. Бронхіальна астма не є протипоказанням до вагітності. Повторні напади ядухи, астматичні стани і явища легенево-серцевої недостатності — показання до дострокового розродження.
Розродження зазвичай проводять через природні пологові шляхи. Під час пологів варто продовжувати бронхолітичну терапію. Тяжка дихальна і легене-во-сериева недостатність є показанням до виконання кесаревого розтину.
ЗАХВОРЮВАННЯ НИРОК І СЕЧОВИВІДНИХ ІШІЯХІВ ПРИ ВАГІТНОСТІ
У вагітних найпоширенішими серед патологій сечової системи є пієлонефрит, гломерулонефрит, сечокам'яна хвороба. Захворювання нирок погіршують перебіг вагітності, становлять загрозу переривання вагітності, перед-
Вагітність і пологи прм сисіраггнгта-їишх іахворюваннях
часних пологів, розвитку пресклампсії, синдрому затримки розвитку плода. ДВЗ-синдрому і ниркової недостатності. Полоти протікають з такими ускладненнями, як аномалії пологової діяльності, кровотечі, листрсс-синлром плода. Післяпологовий період ускладнюється гнійно-ссптичними процесами.
Вагітність зумовлює загострення захворювань нирок. У результаті зміни гормонального та гуморального тла (підвищення рівня прогестерону, проста-цикліну) знижується тонус верхніх сечовивідних шляхів, підвищується тиск і виникає застій сечі в нирках. Тому вагітність провокує загострення пієлонефриту, ниркової коліки, ускладнює перебіг гломерулонефриту.
Пієлонефрит вагітних
Пієлонефрит — неспецифічний інфекційно-запальний процес, що супроводжується ураженням інтерстииійної тканини нирок, канальиевого апарату та стінок чашечко-мискової системи. У вагітних процес переважно розвивається в правій нирці. Пієлонефрит злебільшого виникає або загострюється в терміні 22—28 тиж. вагітності, коли різко підвищуються рівні статевих і кортикостероїдних гормонів.
Клінічна картина. Збудниками пієлонефриту можуть виступати патогенні, умовно-патогенні мікроорганізми: кишкова паличка, протей, клебсієла, ентерокок, а також грамнегативні стрептококи груп І) і В. стафілококи.
Гострий пієлонефрит починається з підвищення температури тіла до 38— 40 °С. ознобу, головного болю, болю в кінцівках. Виражені ознаки інтоксикації супроводжуються болем у попереку, що посилюється під час дихання, іррадіює по ходу сечоводів у піхвову ділянку, стегно, соромітні іуби. Симптом Пастернанького позитивний. Біль у попереку з'являється на 2—3-й день, спочатку двобічний, потім — з одного боку, переважно праворуч. Виділяють ін-терстииійну, серозну та гнійну форми пієлонефриту. При гнійному пієлонефриті приєднуються симптоми бактеріально-токсичного шоку зі зниженням артеріального тиску, різкою блідістю шкіри, акроиіанозом, сплутаністю свідомості. У разі тяжкого перебігу з'являються ознаки печінково-ниркової недостатності з азотемією та вираженою жовтяницею.
Хронічний пієлонефрит виникає, як правило, у дитинстві. Загострення пов'язані з гормональними змінами під час вагітності (пубертатний період, вагітність, пологи) Поза періодом загострення загальний стан хворої не порушений, іноді з'являються загальна слабість, головний біль, тупий біль у попереку. У 5—10 % вагітних спостерігається безсимитомна бактеріурія без СОНЯХ запалення сечовивідних шляхів, яка у 40 % жінок переходить у клінічно виражений пієлонефрит.
Діагностика. Діагноз встановлюють на підставі результатів загальноклініч-них, лабораторних досліджень і УЗД нирок. У крові — лейкоцитоз із нейтро-фільним зсувом вліво, помірна гіпохромна анемія, збільшення ШОЕ. При біохімічному дослідженні кроні зазвичай виявляють гіпопротеїнсмію і диспро-іеінемію. Можливе нетривале підвищення концентрації сечовини і крсатині-ну, У сечі — значна піурія, бактеріурія, протеінурія (до 1 г/л) і мікрогематурія.
Розділ 17
Інолі визначають гзостснурію та ніктурію. шо вказує на порушення концентраційної здатності нирок. УЗД лає змогу визначити розміри нирок, товшину кіркового шару, чашсчково-мискового апарату, виявити вади розвитку нирок, пухлину нирки, наявність сечокам'яної хвороби, гідронефроз. При порушеннях уролинаміки виконують хромоцистоскопію, шо лає можливість встановити порушення пасажу сечі, визначити локалізацію запального процесу та джерело піурії. Доцільно проводити посіви сечі для виявлення мікрофлори і визначення її чутливості до антибіотиків.
Ведення вагітності і пологів. Залежно від форми пієлонефриту розрізняють три ступені ризику розвитку ускладнень під час вагітності і пологів: І ступінь — гострий пієлонефрит, шо виник у період вагітності; II ступінь — хронічний пієлонефрит; III ступінь — пієлонефрит у поєднанні з артеріальною гіпертензією або азотемією, пієлонефрит єдиної нирки. При ризику І та II ступеня вагітність можна пролоніувати за умови контролю за станом сечі (у період між 22-м і 28-м тижнями щотижня). При ризику III ступеня вагітність протипоказана у зв'язку з різким погіршенням стану здоров'я під час вагітності, аж до летального наслідку. У разі виникнення показань до урологічної операції спочатку виконують оперативне втручання, а потім вирішують питання про збереження вагітності.
Розродження проводять переважно через природні пологові шляхи. Кесарів розтин виконують лише за акушерськими показаннями, здебільшого екс-траперитонсальним шляхом, щоб уникнути розвитку тяжких септичних ускладнень у післяопераційний період.
У післяпологовий період захворювання загострюється на 4-й і 12—14-й дні (критичні терміни). Проводять обстеження і профілактику загострення пієлонефриту до виписування з пологового будинку.
Лікування пієлонефриту залежить від форми та стадії захворювання, виду збудника, терміну вагітності. В основі лікування гострого пієлонефриту лежить антибіоіикотсрапія на тлі відновлення пасажу сечі з хворої нирки шляхом катетеризації сечоводів. Для посилення антибактеріальної дії антибіотики призначають у комбінації з 5-НОК, певіграмоном, фурагіиом, уросульфаном. На тлі антибактеріальної терапії широко застосовують інфузійну, дезінтоксика-ційну, седативну, десенсибілізувальну терапію, вітамінотерапію. Проводять ретельне спостереження за станом плода, обов'язково профілактику гіпоксії і синдрому затримки внутріишьоутробного розвитку. У разі неефективності консервативної терапії показане оперативне лікування (нефростомія, дскапсу-лнііія нирки, нефректомія).
Гломерулонефрит
Гломерулонефрит - іпфекційно-алергійие захворювання, що супроводжується ураженням клубочкового апарату нирок. Збудниками є переважно ге молітичний стрептокок і руни А (12-го фаготину), віруси, включаючи вірус іеиагиту В. До ускладнень вагітності, зумовлених гломерулонефритом, відносять прееклампсію «під час вагітності гострий гломерулонефрит часто розці-
Вагітність і пологи при екстрагсніталкних іахяорюваннях
нюють як тяжку форму ПІЗНЬОГО гссготу), порушення маткою-плацентарного кровообігу, синдром затримки вііутріїїіньоутробного розвитку плода, порушення системи згортання крові вагітної, то спричинює передчасне відшарування нормально розташованої плаценти.
Клінічна картина. У ватних здебільшого діагностують чотири форМИ хронічного гломерулонефриту — нефротичну, гіпертснзивну. змішану, латентну. Найпоширенішою є латентна форма, шо проявляється появою набряків, незначною протеїнурією до 3 г на добу, еритроцитурісю без артеріальної гіпертензії, при якій перебіг вагітності, пологів і післяпологового періоду найсприятливіші.
Гіиертензивна стадія характеризується приєднанням артеріальної гіпергенні, гематурії, циліндрурії, змін очного дна. Максимальний ступінь ризику визначається у вагітних зі змішаною формою, гострим гломерулонефритом і будь-якою формою захворювання, шо супроводжується азотемією та нирковою недостатністю.
Лікування. Терапію питостатичними засобами й імунолепреслнтами вагітним не проводять у зв'язку з ембріотокгичною лігю препаратів. Призначають комплексну симптоматичну терапію та відповідну дієту. Обережно застосовують сечогінні препарати (гіиотіазид по 0,25—0,75 г на добу протягом 3—5 днів, фуроесмід по 0.04—0.08 г внутрішньовенно), антигіисртензивні (вазолилатато-ри, симпатоміметикн, спазмолітики), десенсибілізувальні препарати, антикоагулянти (гепарин 15 000—20 000 ОД на добу), інфузії білкових препаратів, кор-тикостероьзи за показаннями.
Призначаючи дієту, слід враховувати форму гломерулонефриту. При не-фротичній формі добовий раціон має включати 2 г/кг білка, до 5 г солі, 800 мл рідини. При змішаній і гіпергензивній формах споживання солі обмежують до 5 г. рідини — до 1000 мл. білка — до І г/кг на добу. При латентній формі гломерулонефриту обмеження в раціоні не встановлюють Дефіцит білка усувають шляхом парентерального введення свіжозамороженої плазми та інших білкових препаратів.
Ведення вагітності і пологів. При гіпертензивній та змішаній формах гломерулонефриту з типовим перебігом захворювання, а також при будь-якій його формі, шо супроводжується азотемією і нирковою недостатністю, вагітність переривають. Показаннями до дострокового розродження є загострення хронічного гломерулонефриту з пору темним функції нирок, наростанням азотемії, приєднання тяжких форм пізнього гестозу, відсутність ефекту від проведеного лікування, погіршення стану плода.
Сечокам'яна хвороба
Сечокам'яна хвороба зазвичай не виникає під час вагітності, проте клінічні прояви в разі її латентного перебігу можуть загострюватися, шо зумовлено змінами водно-сольового обміну, порушеннями уродинаміки та пріклнлнням вторинної інфекції. Провиним патогенетичним фактором у розвитку сечокам'яної хвороби в жінок є пієлонефрит У період вагітності часто спостерігається поєднання пієлонефриту з нефролітіазом.
264
Розділ 17
Клінічна картина. Сечокам'яна хвороба проявляється класичною тріадою симптомів: нирковою колікою, гематурією, піурією, вілходженням каменів із сечею. Водночас клінічна картина може бути різноманітною. Для каменів у нирках характерний інтенсивний біль у поперековій ділянці, що іррадіює по ходу сечоводу в піхвову ділянку, стегно, соромітні губи. Нерідко біль супроводжується нудотою, блюванням, метеоризмом, затримкою випорожнень і газів, дизурійними явищами.
Діагноз встановлюють на підставі даних анамнезу, клінічної картини, результатів аналізу сечі, УЗД нирок. Застосовують хромоцистоскопію, катетеризацію сечоводу для визначення ступеня оклюзії та рівня розташування каменів. Для оцінювання ниркової функції використовують комплекс досліджень, який включає визначення рівнів сечовини або залишкового азоту та креатиніну, електролітів у сироватці крові.
Лікування, як правило, консервативне. З метою усунути ниркову коліку призначають спазмолітичні та аналгетичні засоби (атропін, баралгін, промедол), парансфральну блокаду. За відсутності ефекту від лікарської терапії здійснюють катетеризацію сечоводу. У разі поєднання сечокам'яної хвороби з пієлонефритом призначають антибактеріальну терапію з обов'язковим відновленням пасажу сечі. За неефективності комбінованого лікування виконують иісло- або нсфротомію з метою запобігти розвитку гнійного процесу в нирці.
Ведення вагітності і пологів. Питання про збереження вагітності варто вирішувати з урахуванням кшькох моментів: тривалості захворювання, локалізації конкремеїпа, функціонального етапу нирок, ступеня і гостроти запального процесу. Вагітність, як правило, розвивається без ускладнень при однобічному нефролітіазі та задовільній функції контралатеральної нирки. Білатеральний нефролітіаз часто супроводжується нирковою недостатністю, тому збереження вагітності в таких випадках небажане. Перешкодою до збереження вагітності є камені в єдиній нирці. У разі відновлення в результаті лікування функції нирки вагітність зберігають. За відсутності ефекту віт лікування розвивається ниркова недостатність, шо диктує необхідність переривання вагітності.
ПАТОЛОГІЯ ЩИТОПОДІБНОЇ ЗАЛОЗИ І ВАГІТНІСТЬ
У період гестації переважно розвиваються дифузний токсичний зоб (гіпертрофія, гіперплазія і гіперфункція щитоподібної залози), гіпотиреоз, ендемічний зоб, вузловий нстоксичний зоб, тиреоїдити різного генезу. Ускладненнями вагітності при патології щитоподібної залози є нсвиношуванни вагітності (25—50 %), прсеклампсія, мертвонародження, аномалії розвитку плода.
Вагітність і дифузний токсичний зоб
Клінічна картина. Скарги на стомлюваність, дратівливість, пітливість, ск-юфгальм. У першій половині вагітності відзначаються тахікардія, знижений
_Вагітність і пологи при см.1рм«1іальни\ і ах полюваннях _
артеріального тиску, підвищення пульсового тиску, субфебрилітет, ЕКГ-ознакп тиреотоксичної дистрофії міокарда. У другій половині вагітності стан хворих покращується за рахунок збільшення вмісту гормонзв'нзувальних білків крові. При тяжкому тиреотоксикозі в 28—30 тиж. вагітності виникає серцево-судинна недостатність, визначаються тахікардія до 120—140 за 1 хв, миготлива аритмія.
Серед ускладнень вагітності при гіпертиреозі — мимовільні аборти, передчасні пологи, нудота, блювання можливий розвиток серцевої недостатності, миготливої аритмії.
До діагностичних критеріїв гіперфункції щитоподібної залози у ватних відносять збільшення щитоподібної залози, почастішання пульсу під час сну, тахікардію, шо Перевищує функціонально припустиму у вагітних, екзофтальм, аномальне зниження маси тіла, значне підвищення рівня тироксину в плазмі крові.
Лікування. При гіперіирсозі легкого ступеня призначають:
— дийодтирозин по 0,05 мг 2 рази на день;
— екстракт валеріани:
— вітамінотерапію.
При гіпертиреозі середнього і тяжкого ступеня призначають:
— мерказоліл, починаючи з ранніх термінів вагітності піл контролем за рівнем тиреоїлних гормонів у крові;
— хірургічне лікування за відсутності ефекту віл консервативного лікування.
Ведення вагітності і пологів полягає в госпіталізації в терміні до 12 тиж. для вирішення питання про збереження вагітності; проведенні обстеження, шо включає вимірювання пульсу, артеріального тиску, виконання ЕКГ, визначення рівня ТТГ у крові кожні 5 тиж., консультування фахівців (терапевта й ендокринолога); ужитті оздоровчих заходів за рекомендаціями ендокринолога; застосуванні вичікувальної тактики ведення пологів з контролюванням діяльності серцево-судинної системи.
Визначають стрімкий перебіг пологів з можливим розвитком дистрсс-син-дрому плода та пологовим травматизмом. У післяпологовий період можливі гіногалактія, загосгрення тиреотоксикозу, що може бути ітоказлнннхі до приміщення лактації.
Гіпотиреоз і вагітність
Клінічна картина. Основні скарги: заіальна слабість, сонливість, погіршення пам'яті, сухість шкіри, випадіння волосся, ламкість нігтів, тривалі закрепи, озноб, біль у м'язах, кровоточивість ясен, руйнування зубів. Відзначаються блідість і набряклість шкіри, уповільнення мовлення, рухів, захриплість голосу. ЧСС — 52—60 за І хв Виявляють зниження ріння ТТГ при низькому або нормальному рівні тиреоїлних гормонів.
До ускладнень вагітності і пологів належать:
— прееклампсія, еклампсія тяжкою ступеня.
— гиреоідна анемія;
Розділ 17
— антенатальна загибель плода;
— аномалії розвитку плода;
— слабкість пологової діяльності;
— атонія матки в третій період пологів і ранній післяпологовий період;
— гіпогалактія.
Лікування. У першій половині ваіітності призначають тиреоїдин по 0,1 мг
