
- •1. Медикаментозная терапия:
- •Атеросклероз и гиперлипидемии. Классификация. Стандарты лечения, и принципы первичной и вторичной профилактики
- •Дифференциальный диагноз легочного инфильтративного синдрома. Вопросы врачебной тактики при организации дифференциальной диагностики ведущих нозологий (пневмония, рак, туберкулез).
- •Врачебная тактика и дифференциальный диагноз суставного синдрома при ревматоидном артрите.
- •Суставной синдром при ра характеризуется наличием:
- •3. Хроническая болезнь почек. Классификация, факторы риска развития и прогрессирования хбп. Маркеры повреждения почек.
- •1 Инфаркт миокарда с подъемом st. Критерии постановки диагноза. Неотложная помощь. Вопросы маршрутизации пациентов.
- •2 Цирроз печени. Определение. Этиология, патогенез. Классификация. Диагностика, дифференциальная диагностика. Осложнения.
- •4) Инструментальная диагностика. Фгдс; Ультрасонография; Рентгенография пищевода и желудка; Ретроманоскопия, кт, мрт, Биопсия печени.
- •3Хронический бронхит. Критерии постановки диагноза. Вопросы дифференциальной диагностики. Тактика ведения.
- •Острый коронарный синдром без подъема сегмента st. Критерии постановки диагноза. Выбор стратегии лечения при окСбпSt. Организация мониторинга за пациентами.
- •Интерстициальные заболевания легких. Основные нозологии. Вопросы диагностики. Принципы лечения.
- •Врачебная тактика и дифференциальный диагноз при остеоартрите с явлениями вторичного синовита.
- •2.Шкала глобальной оценки 10-летнего сердечно-сосудистого риска
- •Купирование подагрического приступа – колхицин и нпвс
- •1. Острое, активное поражение кожи
- •2. Хроническая кожная волчанка
- •7. Поражение почек
- •8. Психоневрологические нарушения
- •Гипертоническая болезнь. Дифференциальная диагностика с вторичной (симптоматической) артериальной гипертонией.
- •Заболевания плевры. Вопросы дифференциальной диагностики. Тактика ведения.
- •Цирроз печени. Профилактика и методы консервативной терапии при печеночной энцефалопатии, печеночной коме.
- •Хроническая сердечная недостаточность. Критерии постановки диагноза. Вопросы инструментальной и лабораторной диагностики.
- •3. Гранулематозные:
- •5. Прочие:
- •Осложнения язвенной болезни. Ранняя диагностика стеноза привратника и желудочного кровотечения. Врачебная тактика.
- •Обострение хобл. Клинические проявления. Критерии тяжелого обострения. Вопросы неотложной помощи. Тактика ведения. Профилактика
- •Вопросы диагностики легочной артериальной гипертонии, связанной с хроническими заболеваниями легких. Принципы лечения.
- •Тактика ведения и медикаментозное лечение больного с циррозом печени со стойким асцитом. Показания к лапароцентезу.
- •Реноваскулярная артериальная гипертония, клинико-инструментальная диагностика, врачебная тактика.
- •Коарктация аорты – причина вторичной артериальной гипертензии. Этиология. Клиническая картина. Вопросы диагностики, врачебная тактика.
- •Пневмония тяжелого течения. Критерии постановки диагноза. Врачебная тактика.
- •2. Респираторная поддержка
- •Неантибактериальная терапия:
- •Классификация острых лейкозов. Основные формы. Стадии течения острых лейкозов. Принципы диагностики.
- •Остеоартрит. Современные представления об этиологии. Клинические проявления. Стандарты лечения
- •Хобл. Этиология. Критерии постановки диагноза. Алгоритмы лечения.
- •Наджелудочковые нарушения ритма. Врачебная тактика. Стандарты диагностики и лечения.
- •1. Вопросы стратификации сердечно-сосудистого риска. Популяционный и индивидуализированный подход. Шкалы оценки.
- •2. Хроническая болезнь почек. Вопросы диагностики. Тактика врача терапевта зависимости от стадии хбп
- •Аг у молодых. Критерии диагностики. Стратификация риска.
- •Протеинурия и нефротический синдром. Клинико-лабораторные признаки нефротического синдрома.
- •Дифференциальная диагностика и лечение желтух. Патогенез и классификация желтух. Алгоритм дифференциальной диагностики. Признаки заболеваний, проявляющихся надпеченочной формой желтух.
- •1. Нажбп:
- •Инфаркт миокарда с подъемом сегмента st на электрокардиограмме. Принципы диагностики, оказание помощи на догоспитальном и госпитальном этапах.
- •Холангиты. Определение. Этиология, патогенез. Классификация. Клинические проявления. Клиническая картина. Осложнения. Диагностика, дифференциальная диагностика. Лечение.
- •Восстановление синусового ритма
- •1.Непрямые антикоагулянты (варфарин) 3 недели до и 4 недели после
- •Восстановление синусового ритма
- •1.Непрямые антикоагулянты (варфарин) 3 недели до и 4 недели после
- •Лечение
- •Лечение ибс
- •Острый коронарный синдром и острый инфаркт миокарда
- •Антиаритмические препараты для купирования пароксизмов желудочковой тахикардии
- •2. Дифференциальная диагностика и врачебная тактика при воспалительных заболеваниях суставов.
- •3. Фенотипы хобл. Вопросы дифференциальной диагностики и тактики ведения.
- •Клинико-лабораторные признаки двух основных фенотипов хобл.
- •Этиология хронического гастрита.
- •Аутоиммунный атрофический гастрит
- •I. Средства, понижающие потребность миокарда в кислороде и повышающие доставку кислорода.
- •II. Средства, понижающие потребность миокарда в кислороде.
- •III. Средства, повышающие доставку кислорода к миокарду.
- •Лечение
- •Восстановление синусового ритма
- •1.Непрямые антикоагулянты (варфарин) 3 недели до и 4 недели после
- •1. Митральные пороки ревматической и неревматической этиологии. Вопросы клинической и инструментальной диагностики в практике врача-терапевта. Принципы организации лечения
- •2. Эзофагиты. Определение. Этиология, патогенез. Клиническая картина. Осложнения. Диагностика, дифференциальная диагностика. Медикаментозная терапия
- •Этиология и патогенез
- •1) Острый эзофагит связанный с инфекционными заболеваниями, ожо-гами, отравлениями, травмами, реже аллергической реакцией
- •2) Хронический эзофагит
- •Дифференциальный диагноз
- •Осложнения
- •1. Медикаментозная терапия:
- •3.Дыхательная недостаточность. Классификация. Клинические проявления. Критерии диагностики. Неотложная помощь. Профилактика.
- •66 Билет
- •67 Билет
- •68 Билет
- •1.Инфекционный эндокардит. Критерии постановки диагноза. Вопросы первичной и вторичной профилактики. Принципы лечения.
- •2.Вопросы классификации пневмонии. Стандарты лечения в зависимости от тяжести течения и этиологии. Вопросы профилактики
- •3.Поражение почек при артериальной гипертензии. Патогенез, клинические проявления, методы диагностики, врачебная тактика.
- •1.Гастроэзофагеальная рефлюксная болезнь. Этиология и патогенез. Клиническая картина. Критерии оценки степени тяжести гэрб. Основные принципы лечения.
- •2.Дифференциальный диагноз и врачебная тактика при нефротическом синдроме.
- •3.Инфаркт миокарда 2-го типа. Причины. Дифференциальная диагностика с инфарктом миокарда 1-го типа.
- •1.Ишемическая кардиомиопатия. Критерии постановки диагноза. Принципы лечения.
- •2.Дифференциальный диагноз и врачебная тактика при нефротическом синдроме.
- •3.Язвенная болезнь 12-ти перстной кишки. Базисная терапия. Показания к эрадикации н.Pylori. Современные методы.
- •2.Бронхоэктазы. Этилология . Диагностика. Принципы лечения
- •3.Диагностические критерии и лечебная тактика при синдроме раздраженного кишечника с преобладанием запора.
- •1.Инфекционный эндокардит. Этиология. Критерии постановки диагноза. Вопросы первичной и вторичной профилактики. Принципы лечения и профилактики
- •2.Диагностика, дифференциальная диагностика и лечебная тактика при хронической обструктивной болезни легких.
- •3.Клинические и лабораторные критерии нефротического синдрома
Острый коронарный синдром без подъема сегмента st. Критерии постановки диагноза. Выбор стратегии лечения при окСбпSt. Организация мониторинга за пациентами.
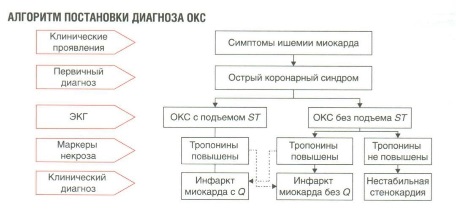
Острый коронарный синдром без стойкого подъема сегмента ST на ЭКГ (ОКСбпST) – остро возникшие клинические признаки или симптомы ишемии миокарда, когда на ЭКГ отсутствует стойкий (длительностью более 20 минут) подъем сегмента ST как минимум в двух смежных отведениях и нет остро возникшей блокады левой ножки пучка Гиса. Может закончиться без развития очагов некроза миокарда (НС) или с развитием очагов некроза (ИМ, с формированием или без формирования патологических зубцов Q на ЭКГ).
Нестабильная стенокардия – остро возникшая или утяжелившаяся стенокардия, когда тяжесть и продолжительность ишемии недостаточны для развития некроза кардиомиоцитов (выброса в кровоток биомаркеров некроза миокарда в количестве, достаточном для диагностики острого ИМ). Включает пациентов с затяжным (более 20 минут) ангинозным приступом в покое, впервые возникшей, прогрессирующей и постинфарктной стенокардией.
Чаще всего исходом предварительного диагноза “ОКCбпST” является заключительный диагноз:
- ИМ без формирования патологических зубцов Q (ему соответствуют рубрики I21.4, I22.0–I.22.8);
- НС (рубрика I20.0).
- В редких случаях может сформироваться ИМ с патологическими зубцами Q на ЭКГ (в таких случаях используются рубрики I21.0–I21.3, I22.0, I22.1, I22.8)
О наличии ОКС свидетельствуют: длительный (более 20 мин.) ангинозный приступ в покое; впервые возникшая стенокардия, соответствующая как минимум II ФК; утяжеление до этого стабильной стенокардии как минимум до III ФК (стенокардия crescendo); стенокардия, появившаяся в первые 2 недели после ИМ (постинфарктная стенокардия)
ЭКГ изменения, характерные для ОКС без подъема ST:
-Переходящая элевация сегмента ST
-Стойкая или преходящая депрессия сегмента ST
-Инверсия, сглаженность, псевдонормализация зубца Т
-Изменения на ЭКГ могут отсутствовать
Диагноз ИМ устанавливают при динамическом изменении (повышение и/или снижение) концентрации сердечного тропонина в крови, которая должна как минимум однократно превысить 99-й перцентиль верхней референсной границы без исходного повышения уровня сердечного тропонина в крови, либо его увеличение > 20% при исходно повышенном уровне сердечного тропонина, если до этого он оставался стабильным (вариация £ 20%) или снижался, в сочетании с хотя бы одним критерием острой ишемии миокарда.
Симптомы ишемии миокарда:
• Остро возникшие (или предположительно остро возникшие) ишемические изменения на ЭКГ;
• Появление патологических зубцов Q на ЭКГ;
• Подтверждение с помощью методов визуализации наличия новых участков миокарда с потерей жизнеспособности или нарушением локальной сократимости, характерных для ишемической этиологии;
• Выявление внутрикоронарного тромбоза при коронарной ангиографии или атеротромбоза (или признаков нестабильной АБ) на аутопсии (для ИМ 1 типа).
В случае отсутствия изменений тропонина следует провести поввторное исследование через 1-3 ч при применении высокочувствительных методов определения сердечного тропонина, 6-12ч- с «обычной» чувствительностью.
Всех пациентов с подозрением на ОКСбпST рекомендуется срочно госпитализировать, предпочтительно в стационар, специализирующийся на лечении пациентов с ОКС, предпочтительно в лечебное учреждение, где возможно инвазивное лечение ОКС.
У пациентов с подозрением на ОКСбпST на догоспитальном этапе не рекомендуется проведение лабораторно-инструментальных исследований, кроме ЭКГ, направленных на подтверждение или исключение диагноза. Диагноз ОКС клинический и никаких его подтверждений на догоспитальном этапе не требуется. Регистрация ЭКГ нужна для определения патогенетического варианта ОКС (ОКСпST или ОКСбпST) и, соответственно, необходимости срочного реперфузионного лечения. Любые догоспитальные диагностические мероприятия, которые могут задержать госпитализацию, неприемлемы.
При показаниях к инвазивной стратегии лечения ОКСбпST пациент, госпитализированный в стационар, не располагающий такими возможностями, должен быть своевременно переведен в лечебное учреждение, где реализуется программа реваскуляризации при ОКС. В зависимости от риска неблагоприятного исхода сроки КГ с намерением выполнить реваскуляризацию миокарда составляют от 2 до 72 часов после госпитализации.
Стратегии ведения больных с острым коронарным синдромом без подъема сегмента ST
Неотложная инвазивная стратегия (проведение коронарографии с намерением выполнить реваскуляризацию миокарда <2 ч от поступления пациента в стационар). Рекомендована при выявлении у пациентов с ОКС без подъема сегмента ST признаков очень высокого риска:
• нестабильность гемодинамики или кардиогенный шок;
• сохраняющаяся боль в грудной клетке, рефрактерная к медикаментозному лечению;
• остановка сердца или жизнеугрожающие нарушения ритма;
• механические осложнения инфаркта миокарда (разрывы миокарда);
• острая СН;
• смещение сегмента ST на ЭКГ, особенно транзиторная элевация ST).
Ранняя инвазивная стратегия (проведение коронарографии с намерением выполнить реваскуляризацию миокарда <24 ч от поступления пациента в стационар). Рекомендована пациентам высокого риска:
•с повышением и снижением сердечного тропонина;
• динамическими изменениями сегмента ST или зубца Т (в том числе бессимптомные);
• количеством баллов по шкале GRACE >140.
Инвазивная стратегия (проведение коронарографии с намерением выполнить реваскуляризацию миокарда <72 ч от поступления в стационар). Рекомендована пациентам среднего риска:
• с СД;
• почечной недостаточностью (СКФ <60 мл/мин/1,73 м2);
• ФВ левого желудочка <40% или застойной СН;
• ранней постинфарктной стенокардией;
• перенесенными ранее ЧКВ или аортокоронарное шунтирование;
• количеством баллов по шкале GRACE 109-140 или рецидивом симптомов либо установленной ишемией по данным неинвазивных тестов
В остальных случаях медикаментозное лечение и коронарография с решением вопроса о целесообразности реваскуляризации миокарда проводятся при возобновлении ишемии миокарда, положительном результате провокационного теста (нагрузочной пробы), возникновении осложнений.
Принципы лечения:
1.При сохраняющейся ишемии миокарда рекомендуется скорейшее начало использования бета-адреноблокаторов (Бисопролол 1,25 мг). Дополнительные основания для раннего начала применения бета-АБ – АГ, тахикардия, тахиаритмии.
2.Если есть противопоказания к бета-АБ для устранения симптомов рекомендуются верапамил или дилтиазем
3.У пациентов с ОКСбпST при ФВ ЛЖ £ 40%, АГ, СД, ХБП рекомендуются инг АПФ
4.Аторвастатин в суточной дозе 40–80 мг или розувастатин в суточной дозе 20–40 мг.
5.В начале лечения рекомендуется тройная антитромботическая терапия (АСК+ингибитор Р2Y12-рецептора тромбоцитов+антикоагулянта -4недели) с последующим переходом на сочетание АСК+ингибитор Р2Y12-рецептора тромбоцитов: АСК в дозе 75–100 мг 1 раз в сутки, клопидогрел в дозе 75 мг 1 раз в сутки, ривароксабан 2,5мг 2р в сутки
