
- •Міністерство освіти і науки України
- •1.1. Загальні принципи устрою хірургічного відділення.
- •1.2. Організація роботи приймального відділення, операційно-перев’язувального блоку, палат і допоміжних приміщень.
- •1.2.1. Організація роботи приймального відділення хірургічного стаціонару. Особливості санітарної обробки хворих з хірургічною патологією.
- •1.2.2. Організація роботи операційно-перев’язувального блоку
- •1 2 2 3 4 5 6 7 8 9 10
- •1.2.3. Організація роботи та санітарно-гігієнічний режим палат і допоміжних приміщень.
- •1.3. Функціональні обов’язки медичного персоналу хірургічного відділення.
- •1.4. Деонтологія догляду
- •Питання для контролю вивчення матеріалу.
- •Тестові завдання для контролю вивчення матеріалу.
- •2.1. Хірургічна інфекція. Основи асептики, антисептики та інфекційного контролю в хірургії.
- •2.1.1. Хірургічна інфекція.
- •Шляхи розповсюдження інфекції
- •2.1.2. Основи асептики та антисептики.
- •2.1.3. Інфекційний контроль в хірургії.
- •2.2. Підтримання санітарно-гігієнічного режиму в операційній, види її прибирання.
- •2.3. Організація роботи чистої та гнійної перев’язувальної, особливості догляду за хворими з гнійною патологією. Утилізація перев’язувального матеріалу.
- •Питання для контролю вивчення матеріалу.
- •Тестові завдання для контролю вивчення матеріалу.
- •3. Гігієна медичного персоналу хірургічних відділень, гігієна тіла хворого, гігієна виділень хворих.
- •3.1. Гігієна медичного персоналу хірургічних відділень.
- •1 3 5 2 4 6
- •3.2. Гігієна тіла та виділень хірургічного хворого.
- •Питання для контролю вивчення матеріалу.
- •Тестові завдання для контролю вивчення матеріалу.
- •4. Правила транспортування хворих. Підготовка хворих до операцій, зокрема до ургентних та планових втручань.
- •4.1. Правила транспортування хворих.
- •4.2. Підготовка хворих до операцій, зокрема до ургентних та планових втручань.
- •Питання для контролю вивчення матеріалу.
- •Тестові завдання для контролю вивчення матеріалу.
- •5. Робота медичного персоналу в операційній та виконання хірургічних маніпуляцій (діагностичних пункцій).
- •5.1. Загальні поняття про операцію та дії медичного персоналу під час операційного періоду.
- •5.2. Робота медичного персоналу під час виконання хірургічних маніпуляцій (діагностичних пункцій).
- •Питання для контролю вивчення матеріалу.
- •Тестові завдання для контролю вивчення матеріалу.
- •6. Основні принципи догляду за хворими в післяопераційному періоді. Профілактика ускладнень, основи догляду за хворими у вкрай важкому та в непритомному станах.
- •6.1. Загальні питання організації догляду в післяопераційному періоді.
- •6.2. Окремі питання догляду за оперованими хворими на органах черевної порожнини, грудної клітини та сечовидільної системи.
- •6.3. Використання міхура із льодом, газовивідної трубки, грілки під час догляду за хворими.
- •Товста кишка Вставлена газовивідна трубка
- •Питання для контролю вивчення матеріалу.
- •Тестові завдання для контролю вивчення матеріалу.
- •7. Принципи складання розкладу роботи хірургічного відділення. Гігієна передавань і відвідувань, організація харчування та дозвілля хворих.
- •7.1. Розклад роботи хірургічного відділення. Гігієна передавань і відвідування хворих.
- •7.2. Організація харчування хірургічних хворих.
- •7.2.1. Загальні питання ролі харчування хворих в післяопераційний період, способи годування.
- •7.2.2. Дієтичне природне ентеральне харчування хірургічного хворого.
- •7.2.3. Організація роботи та підтримання гігієни харчового блоку.
- •Питання для контролю вивчення матеріалу.
- •Тестові завдання для контролю вивчення матеріалу.
- •Бібліографічний список та інтернет-ресурси
4.2. Підготовка хворих до операцій, зокрема до ургентних та планових втручань.
Необхідно чітко розрізняти дві категорії хворих, що потребують оперативного втручання:
Хворі, що потребують екстреного оперативного втручання;
Хворі, в яких оперативне втручання може виконуватися в плановому порядку.
Екстрені операції виконуються при невідкладних станах, а часом і за життєвими показаннями (тобто коли зволікання з операцією може привести до значного погіршення стану хворого, а то й до його загибелі). Їх проводять одразу, або через декілька годин після надходження до стаціонару. Тому підготовка до операції в цих випадках зводиться до визначення функціонального стану основних органів і систем (дихальної, серцево-судинної, видільної) та їх корекції при необхідності і гігієнічної обробки. При компенсованому стані основних органів і систем проводять санітарну обробку шкіри, голять волосся на місці операційного поля, пропонують хворому спорожнити сечовий міхур, або випускають сечу катетером, дренують шлунок, а при необхідності промивають його і транспортують хворого для проведення необхідного оперативного втручання в операційну. При декомпенсації органів проводять короткочасну (до 2 годин) підготовку, наприклад, підвищують рівень артеріального тиску, відновлюють кислотно-лужну рівновагу, знижують рівень глікемії, а потім виконують операцію.
При виконанні планових операцій (операції, що можуть бути відстрочені на певний час без шкоди для хворого) проводять повноцінне обстеження всіх органів та систем і поступово проводять загальну та спеціальну підготовку хворих до оперативного втручання. Передопераційний період в таких випадках продовжується в середньому 7 – 10 діб, починаючи з встановлення показань до оперативного втручання.
До загальної підготовки хворих входить психологічна підготовка та загальна соматична.
Психологічна підготовка має за мету впевнити хворого про необхідність оперативного втручання, заспокоїти його перед операцією, створити атмосферу повної довіри і впевненості в позитивний результат лікування.
Завданням загальної соматичної підготовки є досягання компенсації порушених функцій органів та систем, які були виявлені в процесі обстеження і створити резерв для їх функціонування. Наприклад, при обстеженні хворого перед операцією була виявлена гіпертонічна хвороба з високими цифрами артеріального тиску. Перед операцією необхідно провести корекцію підвищеного артеріального тиску і лише потім провести оперативне втручання.
Спеціальна підготовка проводиться також при виконанні певних операцій. Наприклад, при звуженні стравоходу над місцем звуження накопичуються залишки їжі, створюються сприятливі умови для розвитку інфекції. Тому перед операцією виконується санація стравоходу – за 5-6 днів до втручань промивається стравохід 0,1 % теплим розчином перманганату калію або розчином фурациліну. Сануються каріозні зуби. Рекомендують споживання подрібненої висококалорійної їжі, а іноді накладають штучне зовнішнє з'єднання з шлунком (гастростому) і згодом виконують основний етап операції.
Інший приклад – при стенозі вихідного відділу шлунка у хворих виникає блювота. З блювотними масами втрачаються білки, електроліти, наступає зневоднення організму. Перед операцією проводиться корекція виявлених змін, щоденно (на протязі 6-8 днів) промивають шлунок на ніч за допомогою зонду для скорочення його стінок, зменшення запальних змін, що має певне значення для відновлення моторної функції шлунку в наступному після операції періоді.
Спеціальна підготовка хворих з захворюваннями товстої кишки полягає в механічному очищенні кишки та боротьбі з вірулентною флорою. Для очищення кишки призначають вазелінову олію по 20 мл 3 рази на добу, 10% розчин сульфату магнію по 5-6 ложок на добу. За 2 дні до операції вечорами ставлять очисні клізми, останню клізму ставлять за 2 –3 год до операції. З метою профілактики вірулентної інфекції за 2 дні до операції призначають метронідазол по 0,5 г тричі на день, або безпосередньо перед операцією вводять внутрішньовенно 100 мл метронідазолу та антибіотик, чутливий до кишкової мікрофлори.
У хворих з жовчнокам´яною хворобою і механічною жовтяницею проводять інфузійну, дезінтоксикаційну терапію, іноді проводять попереднє оперативне втручання – ендоскопічну папіллосфінктеротомію. Після зниження жовтяниці поводять основний етап операції. Необхідно пам´ятати, що хворих, в яких немає ефекту від проведення консервативного лікування, необхідно оперувати якомога раніше.
Пацієнтів з великими післяопераційними грижами перед операцією вчать правильно (через ніс) дихати, тренують м´язи передньої черевної стінки, примушують носити бандажі. Між бандажем і черевною стінкою поступово роздувають спеціальні гумові вироби для адаптації органів до підвищеного тиску в животі, що, як правило, констатують після операції.
Одним із важливих завдань передопераційної підготовки у хворих з захворюваннями легень є навчання пацієнтів періодичному глибокому диханню, особливо повному видиху, вмінню відкашляти мокроту. Для цього призначається курс лікувальної фізкультури. Проводять також санацію трахеобронхіального дерева шляхом призначення антибіотиків, їх ендобронхіальну інстиляцію, надають тулубу постуральне (таке положення тіла, при якому найкраще виділяється мокрота) положення.
Безпосередня підготовка хворих до всіх операцій включає наступне:
1) попередня підготовка операційного поля;
2) спорожнення шлунку;
3) спорожнення кишечнику;
4) спорожнення сечового міхура;
5) виконання премедикації.
Попередня підготовка операційного поля при планових втручаннях передбачає гігієнічну ванну напередодні, зміну натільної та постільної білизни, сухе гоління операційного поля за 1-2 години до операції, а при екстрених оперативних втручаннях гігієнічна обробка та гоління проводяться під час госпіталізації в приймальному відділенні.
Порожній шлунок – напередодні операції пацієнт приймає легку вечерю о 17-18 годині, після 19 години прийом їжі заборонений, можна лише пити воду. В день операції забороняється прийом їжі і рідини. В екстрених випадках проводиться промивання шлунку.
Порожній кишечник – напередодні ввечері хворому ставлять очисну клізму і другу клізму ставлять наступним ранком. Або, замість очисних клізм, напередодні, приблизно о 15 годині, рекомендують фортранс – 1 пакет розчиняють в 1,0 літрі води і випивають її по склянці через кожних 10 хвилин. До вечора наступає очищення тонкої і товстої кишки. Цей метод не рекомендують хворим з проявами часткової кишкової непрохідності. В екстрених випадках примусове випорожнення кишечнику не використовується.
Порожній сечовий міхур – кожному хворому перед операцією пропонують спорожнити сечовий міхур. При тривалих операціях, або операціях на органах малого тазу та інших ситуаціях, за показаннями, проводять катетеризацію сечового міхура
Премедикація – передбачає введення медичних препаратів безпосередньо перед операцією з метою профілактики психологічного навантаження і ускладнень, що пов´язані з дією наркозних препаратів.
Використання клізм в хірургічній практиці для спорожнення кишечнику має давну історію і у великій кількості хворих, незважаючи на появу нових фарматерапевтичних засобів, вони використовуються як надійний та простий засіб в доопераційному та післяопераційному періоді. Найчастіше для підготовки кишечнику до операції чи діагностичного обстеження використовують очисну, сифонну та гіпертонічні клізми.
Виконання очисної клізми – найважливіша процедура в переліку засобів догляду за хірургічним хворим і являє собою не тільки елемент підготовки хворого до операції, але є елементом лікування при певних невідкладних станах (гостра кишкова непрохідність). Очисна клізма виконується для очищення нижніх відділів товстої кишки від калових мас у хворих, що готуються, в першу чергу, до планових оперативних втручань. Механізм дії очисної клізми базується на механічному подразненні стінки прямої кишки та розрідженні калових мас водою, що приводить до стимуляції дефекації та спорожнення кишечника.
Відносними протипоказаннями для виконання очисної клізми являються:
пухлини прямої кишки;
кишкові кровотечі;
загострення геморою;
гострі запальні хвороби товстої кишки;
випадіння прямої кишки;
гострі болі в животі невстановленого ґенезу.
Очисна клізма в хірургічному відділенні виконується в клізменній кімнаті. Для виконання очисної клізми необхідно мати наступне оснащення: 1) кружка Есмарха із шлангом та спеціальним наконечником; 2) штатив чи інший пристрій для фіксації кружки Есмарха; 3) клейонку чи індивідуальну одноразову пелюшку для підкладання під хворого; 4) таз чи судно, відро для збору випорожнень; 5) медичні рукавички, що призначені для маніпуляцій по догляду за хворими та захисний фартух; 6) вазелін або інший мазевий засіб для обробки наконечника; 7) затискач медичний (якщо шланг не обладнаний краном); 8) антисептичні засоби для дезінфекції всіх пристосувань після використання.
Кружка Есмарха може бути виготовленою із скла, кераміки, металу, гуми ємкістю 1,0 – 3,0 літри, в середньому необхідний об’єм води 2,0 літри (мал. 4.2.1). Іноді використовують універсальні так звані кружки-грілки, які виготовлені з гуми, що набули великої популярності саме завдяки своєї універсальності, в першу чергу в побутових умовах догляду за хворими, оскільки можуть використовуватись як кружка для клізми, так і як грілка. Шланг для кружки в середньому довжиною до 1,5 м, діаметром 1,0 см, виготовлений з гуми чи полівінілхлориду. Шланг з’єднує кружку та наконечник, який може бути виготовленим із скла, ебоніту чи пластмаси. На шлангу може бути спеціальний кран чи затискач для регулювання потоку води, якщо такого немає можна використовувати звичайний медичний металевий затискач, або корнцанг.
Методика виконання очисної клізми:
- Хворого укладають на кушетку на лівий бік із приведеними до тулубу ногами (мал. 4.2.2), під таз підкладають клейонку чи індивідуальну одноразову пелюшку. Укладання на лівий бік обумовлено тим, що на цій стороні знаходяться низхідні відділи товстої кишки і таке положення зручне для заповнення кишки водою та зменшує неприємні відчуття від процедури;

Малюнок 4.2.1. Гумова кружка Есмарха з шлангом, набором наконечників та пластиковим затискачем для шлангу.
- В кружку Есмарха наливають 1,5 – 2,0 літри води з температурою 27 – 32° С та заповнюють шланг та наконечник водою після чого закривають кран на шлангу або накладають на шланг затискач;
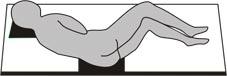
Малюнок 4.2.2. Положення хворого під час виконання очисної клізми
- Наконечник змазують вазеліном чи іншим мазевим засобом і вводять у пряму кишку на глибину 8,0 – 10,0 см. Введення наконечнику повинно бути повільним та обережним, щоб не травмувати слизову оболонку прямої кишки. Проводять наконечник спочатку паралельно тулубу на кілька сантиметрів, а потім трохи під кутом до тулубу, паралельно ходу куприка, на всю глибину. Такий напрямок введення співпадає з напрямком ходу прямої кишки та попереджає можливе травмування її;
- Після введення наконечнику кружку Есмарха піднімають на висоту 1,0 метр вище хворого, закріплюють на штативі чи іншому пристрої (можна тримати в руках) та повільно відкривають кран чи затискач на шлангу (мал. 4.2.3). Якщо вода не поступає до прямої кишки можна змінити положення та глибину введення наконечнику. Воду вводять повільно, щоб уникнути болісного відчуття чи передчасні позиви до дефекації на протязі 5 – 10 хвилин;
- Після введення води закривають кран (затискач) та наконечник витягують. Хворий протягом кількох хвилин продовжує лежати на спині потім може повернутися на спину. Доцільно витримати воду 5 – 10 хвилин в кишці до початку дефекації. Якщо очисний ефект відсутній можна повторити процедуру з початку через 1 – 2 години.
Сифонні клізми використовуються: при відсутності ефекту від очисної клізми; для видалення з кишечнику продуктів посиленого бродіння та гниття, або отруйних речовин при отруєннях та інтоксикаціях; для видалення накопиченого слизу та гною з товстої кишки при її хронічному ураженні; при механічній кишковій непрохідності в плані підготовки хворого до операції та з діагностичною метою.

Малюнок 4.2.3. Виконання очисної клізми хворому
Протипоказанням до використання сифонної клізми при кишковій непрохідності є підозра на тромбоз чи емболію судин брижі, а також важка серцево-судинна недостатність.
Для сифонної клізми використовують велику воронку об’ємом 1,0 літри і більше, що з’єднана з гумовою трубкою 1,0 – 1,5 метрів довжиною і внутрішнім діаметром до 10 мм з гумовим наконечником довжиною 20,0 – 30,0 см (замість якого може бути використаний товстий шлунковий зонд).
В положенні хворого на спині з декілька зігнутими в колінах та розведеними ногами під таз хворого підкладають клейонку та судно. Наконечник або кінець товстого зонду змазують вазеліном чи іншим мазевим засобом і вводять на глибину 20,0 – 30,0 см у пряму і сигмоподібну кишку. Потім, утримуючи воронку вище рівня тазу пацієнту заповнюють її доверху чистою водою (або розчином перманганату калію 1:4000) і піднімають вище. При цьому вода з воронки надходить до кишечнику хворого. Після досягнення водою рівня звуження воронки її опускають нижче кушетки на який знаходиться хворий. Вода з кишечнику разом з пухирками газу і шматочками калових мас починає надходити у воронку. Спорожнивши вміст воронки в окремий таз поруч з кушеткою її знову заповнюють чистою водою і продовжують промивання кишечнику ще 10 – 15 разів (тобто потребується 10 – 15 літрів води) доки в воронку з кишки не почне надходити прозора вода без домішок калових мас чи продуктів гниття.
Гіпертонічну клізму відносять до послаблюючих клізм, які використовують для стимуляції самостійного спорожнення товстої кишки при атонічних запорах.
При цьому виді клізми в пряму кишку вводять невелику кількість (50,0 – 100,0 мл) гіпертонічного розчину за допомогою гумового балончика чи шприца типу Жане з одягнутим на нього гумовим наконечником. Як гіпертонічні розчини для введення використовують 10,0 % розчин хлориду натрію, 20,0 – 30,0 % розчин сульфату магнію або сульфату натрію. Після введення розчину хворому рекомендують утриматись від дефекації на протязі 20 – 30 хвилин. Гіпертонічні розчини завдяки своїй осмотичній дії посилюють транссудацію рідини через слизову оболонку і стимулюють кишкову перистальтику внаслідок розтягування стінки кишки та рефлекторної стимуляції перистальтики. Це викликає поклик на дефекацію. У зв’язку з цим гіпертонічні клізми використовують іноді в лікуванні набрякового синдрому, при внутрішньомозговій гіпертензії. Такі клізми не показані при спастичних колітах з-за посилення спастичного стану кишечнику.
Промивання шлунку найчастіше використовується при підготовці хворих до екстрених оперативних втручань для видалення залишків їжі, якщо від останнього прийому їжі пройшло менше 3 годин. Також ця маніпуляція виконується при отруєннях, підготовці хворих до планових оперативних втручань з приводу звуження вихідного відділу шлунку, гострому розширенні шлунку, опущенні шлунку (гастроптоз). Протипоказання для промивання шлунку – гостра гастродуоденальна кровотеча, інтенсивний больовий синдром в животі невстановленого ґенезу, підозра на перфоративну гастродуоденальну виразку.
Необхідне оснащення для промивання шлунку: 1) шлунковий зонд для промивання, з’єднаний з лейкою місткістю 1,0 – 2,0 літри; 2) вода, сода харчова чи марганцевокислий калій; 3) фартух для хворого та медичної сестри; 4) таз чи відро для збирання промивного вмісту; 5) рукавички для маніпуляцій; 6) антисептичні засоби для дезінфекції пристосувань після використання.
Шлунковий зонд для промивання повинний бути товстим (діаметр біля 1,0 см), бажано з багатою кількістю перфораційних отворів, довжиною 1,0 – 1,5 метрів (мал.. 4.2.4). Промивання проводять водою кімнатної температури, в якій розчинюють харчову соду (1 чайна ложка на 1 літр води) або марганцевокислий калій до слабо-рожевого розчину.

Малюнок 4.2.4. Зонд для промивання шлунку.
Методика виконання промивання шлунку:
- Хворого садять на стілець, трохи нахиляючи голову. Важким хворим можна робити промивання в положенні лежачи на лівому боці з опущеною головою. Зубні протези, що знімаються, необхідно зняти. Хворого просять глибоко повільно дихати через ніс. Попередньо вимірюють довжину зонда, щоб він потрапив до тіла шлунка, при цьому враховують відстань від нижніх різців до пупка плюс 8,0 – 10,0 см;
- Одягають фартух на хворого, проміж ніг ставлять таз чи відро. Медична сестра стає праворуч від хворого;
- Просять хворого відкрити рота і трохи висунути язик. Кінець зонду проводять за корінь язика та просять хворого зробити ковтальні рухи, під час яких швидко проводять зонд до шлунку (мал.. 4.2.5). Якщо зонд потрапляє до дихальних шляхів (поява кашлю, задухи, ціаноз шкіри) зонд потрібно негайно видалити та повторити процедуру проведення його через кілька хвилин;
- Після попадання зонду до шлунку дають повільно витікати шлунковому вмісту, якщо такий є. Потім на зовнішньому кінці зонду закріплюють лейку, встановлюють її на рівні шлунку хворого і наповнюють підготовленим розчином. Лійку повільно підіймають на рівні голови хворого, та коли вода дійде до шийки лійки її починають опускати донизу. При цьому промивні води з шлунку надходять до лійки, їх зливають і процедуру повторюють знову до появи чистої води;
- По закінченню промивання шлунковий зонд видаляють. Всі пристосування дезінфікують.

Малюнок 4.2.5. Проведення шлункового зонду через ротову порожнину в стравохід.
Ослабленим хворим промивання шлунку проводять в ліжку чи на кушетці. При цьому хворий лежить на лівому боці, голова розташована низько і повернена набік.
Якщо хворий не може проковтнути зонд, то пропонують йому випити 1,0 – 2,0 л теплого розчину натрію гідрокарбонату. Якщо блювота після цього швидко не наступає, то подразнюють корінь язика шпателем, живцем ложки чи пальцем. Таке промивання (або спорожнення за допомогою блювоти) шлунку проводять кілька разів. Воно, проте, набагато менш ефективніше, ніж промивання за допомогою зонду.
Катетеризація сечового міхура в плані передопераційної підготовки проводиться перед проведенням тривалих операцій, чи перед виконанням операцій на органах малого тазу. Також ця маніпуляція проводиться за показаннями у хворих, що знаходяться у важкому стані для контролю діурезу, для одержання сечі з метою лабораторних досліджень, при гострій затримці сечовиділення, для промивання сечового міхура, для виконання рентген-контрастних досліджень сечового міхура та уродінамічних досліджень в урології.
Необхідне оснащення проведення для катетеризації сечового міхура: 1) стерильні сечові катетери; 2) стерильні медичні рукавички; 3) стерильний анатомічний пінцет; 4) стерильна вазелінова олія чи спеціальні олії для катетеризації, що включають знеболювальні компоненти для полегшення процедури; 5) розчин фурациліну у розведенні 1:5000; 6) шприц об'ємом 20 мл; 7) стерильні марлеві кульки; 8) сечоприймач або інша ємкість для збору сечі.
Сечові катетери (urinary catheters) відрізняються за багатьма ознаками – вони можуть бути м’якими та жорсткими, для жінок та чоловіків, з засобами для фіксації та без таких, з одним каналом та з декількома каналами, різними за діаметром та інше. Розрізняють м'які катетери (які виготовляють з пластичних матеріалів, наприклад гуми або поліхлорвініла, що пластифікує) і жорсткі катетери (наприклад, металеві). Жорсткі катетери використовують лише при гострій затримці сечі, така катетеризація є виключно лікарською маніпуляцією. Жорсткі катетери використовують тільки для виведення сечі, вони не залишаються в сечовому міхурі, а тому не потребують фіксації. Для одноразового виведення сечі можна використовувати також м’які, або, так звані, напівжорсткі (поліхловінілові) катетери, наприклад моделі Нелатона (мал. 4.2.6). Всі катетери, що встановлюють на тривалий час, вимагають фіксації. Практично завжди виконується фіксація катетера до шкіри пластиром, пов’язкою – «кошиком», спеціальними фіксаторами, або шовним матеріалом. Також використовується фіксація катетера в порожнині шляхом зміни його форми після введення: раздувним балоном, за допомогою системи петлі (пігтейл, закрита петля, міні-пігтейл), система Malecot, система Petzer та ін. Останнім часом найбільшого розповсюдження набули система з раздувним балоном (катетери типу Фолея (Foley)) та система пігтейл (pigtale, поросячий хвіст) – як найнебезпечніші, малотравматичні і простіші у виконанні.


Малюнок 4.2.6. Катетери Нелатона чоловічій та жіночій.
Раздувні катетери типу Фолея мають раздувний балон на кінці, який заповнюють після введення у січовий міхур за допомогою шприца розчином (фурациліном чи фізіологічним розчином натрію хлориду) через окремий канал з клапаном (мал. 4.2.7).
Катетер системи пігтейл (полівініловий або гумовий) має кінчик у формі поросячого хвоста – при установці він в розпрямленому вигляді знаходиться на стилеті або провіднику, а після їх видалення знову скручується, перешкоджаючи випаданню (мал. 4.2.8). Для надійнішої фіксації в стінку катетера поміщається дротик, який при підтяганні жорстко фіксує кінчик катетера до основи петлі.
Чоловічі на жіночі катетери відрізняються довжиною (від 12,0 до 30,0 см) та діаметром (від 0,33 до 10 мм). Сечовипускальний канал у жінок короткий (4,0 – 6,0 см), тому катетеризація у них не представляє значної складності і використовують частіше короткі катетери. У чоловіків же сечовипускальний канал має довжину 22,0 – 25,0 см і утворює два фізіологічних звуження, що перешкоджають катетеризації. Катетери типу Фолея мають однакову довжину (30 см) та відрізняються лише діаметром.

Малюнок 4.2.7. Катетер Фолея з раздувним балоном для фіксації в сечовому міхурі.


А Б
Малюнок 4.2.8. Катетери системи пігтейл: А) Пеццера із стилетом для проведення в сечовий міхур; Б) Тіманна.
Методика виконання катетеризації січового міхура у чоловіків:
- Хворого укладають на спині, ноги напівзігнуті в колінах і розведені. Між ніг ставлять лоток для збору сечі (сечоприймач);
- Медична сестра проводить обробку рук на гігієнічному антисептичному рівні та надягає стерильні медичні рукавички;
- Голівку статевого члена обробляють розчином фурациліну марлевою кулькою за допомогою пінцету (не менше 3-х разів);
- Сечовий катетер беруть пінцетом та змазують кінчик його стерильним вазеліном чи іншим призначеним для цього засобом. Катетер утримують пінцетом на відстані 3,0 – 5,0 см від кінчика, дистальний кінець утримують між IV – V пальцями правої руки;
- Лівою рукою утримують голівку статевого члена, кінець катетера вводять у зовнішній отвір уретри та повільно поступовими рухами проводять пінцетом у січовий міхур до появи сечі;
- Якщо метою було одноразове виведення сечі катетер видаляють після випорожнення сечового міхура. При необхідності тривалої катетеризації проводять фіксацію катетеру та з’єднують дистальний кінець з сечоприймачем.
Методика виконання катетеризації січового міхура у жінок:
- Перед катетеризацією проводять підмивання піхви розчином антисептику;
- Хвору укладають на спині, ноги напівзігнуті в колінах і розведені. Між ніг ставлять лоток для збору сечі (сечоприймач);
- Лівою рукою I – II пальцями розводять статеві губи та обробляють зовнішні статеві органи розчином фурациліну марлевою кулькою за допомогою пінцету в напрямку від уретри до промежини;
- Сечовий катетер беруть пінцетом, утримують та оброблюють кінчик так само як і у чоловіків, після чого повільно проводять на глибину 8,0 – 10,0 см до появи сечі;
- Видаляють катетер після випорожнення сечового міхура, або проводять його фіксацію при тривалому використанні та само як і у чоловіків.
Для відпрацювання навичок постановки очисної клізми, промивання шлунку, катетеризації сечового міхура найкраще використовувати спеціальні учбові тренажери (мал. 4.2.9).




Малюнок 4.2.9. Приклади тренажерів для відпрацювання навичок промивання шлунку, постановки клізми, катетеризації сечового міхура у чоловіків та жінок (виробництво ВАТ «Медиус», Росія, Санкт-Петербург).
