
акушерство
.pdf- малое кесарево сечение.
Наиболее эффективно, но далеко не безопасно введение в амниотическую полость 20% раствора натрия хлорида в количестве 10 мл на каждую неделю беременности. Через иглу, введенную под контролем УЗИ в полость матки, постепенно выводят околоплодные воды и медленно вводят гипертонический раствор. Количество введенной жидкости должно быть на 20-30 мл меньше, чем выводимых вод.
При расположении плаценты на передней стенке матки предпочтительнее использовать трансцервикальный или трансвагинальный путь. При трансвагинальном методе иглу вводят в место прикрепления свода влагалища к шейке матки и проводят параллельно цервикальному каналу до вытекания из иглы околоплодных вод. При трансцервикальном введении гипертонического раствора в амниотическую полость через шеечный канал вводят тонкую иглу и проделывают ту же процедуру. От момента введения раствора до появления схваток в среднем проходит 17-21 ч.
После рождения плода и последа осуществляют УЗИ. По показаниям производят инструментальное обследование стенок матки под контролем эхографии.
Любой способ введения гипертонического раствора небезопасен, так как известны случаи попадания раствора в ткани матки с последующим их некрозом. Противопоказаниями к введению гипертонического раствора являются заболевания почек, гипертоническая болезнь.
Более безопасно, особенно в сроки 18-22 нед, кесарево сечение, техника которого практически не отличается от обычного. Разрез на матке осуществляется продольно после отслойки мочевого пузыря (в области перешейка и нижнего отдела тела матки). В прошлом с целью прерывания беременности применяли влагалищное кесарево сечение, но в настоящее время его не используют.
Осложнения во время и после прерывания беременности в ранние и поздние сроки:
•перфорация матки с возможным кровотечением в брюшную полость и ранением соседних органов (кишечник, сальник, мочевой пузырь);
•кровотечения из матки;
•оставление части плодного яйца в матке;
•ранение шейки матки с образованием в последующем шеечно-влагалищного или шеечно-мочевого свища.
Клиническая картина перфорации матки зависит от локализации отверстий и от инструмента, которым она была произведена. Если прободение матки произошло зондом (рис. 30.4, а), то никаких клинических проявлений может не быть, и под контролем УЗИ аборт может быть продолжен. Опасна перфорация расширителями Гегара, кюреткой, абортцангом в области сосудистого пучка - может возникнуть сильное кровотечение в брюшную полость. Перфорация кюреткой и абортцангом нередко приводит к ранению кишечника (рис. 30.4, б). Описаны наблюдения, когда через перфоративное отверстие в матке абортцангом извлекались сальник, кишечник. Нарушение целостности кишечника может приводить к тяжелому перитониту. Иногда перфорирующий инструмент проходит между листками широкой связки, где образуется ограниченная гематома, которую можно определить при двуручном влагалищноабдоминальном исследовании и при УЗИ. Нарастание гематомы становится показанием к операции. Небольшие гематомы хирургического вмешательства не требуют, так как в последующем они рассасываются.
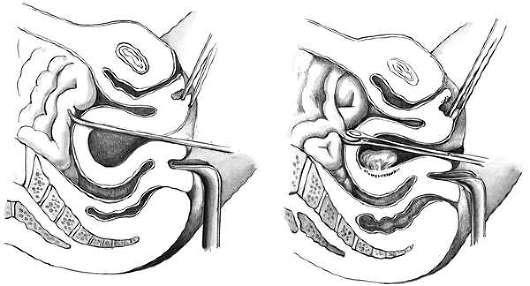
Рис. 30.4. Осложнения искусственного аборта (схема).А - перфорация матки зондом; Б - перфорация матки аботцангом и захват петли кишки
При установлении диагноза прободения матки (за исключением прободения зондом) лучше произвести чревосечение, ревизию брюшной полости и ушивание всех обнаруженных повреждений, в том числе повреждений матки.
При перфорации матки расширителем Гегара или кюреткой у оперирующего появляется ощущение, что инструмент прошел за пределы матки, "провалился в брюшную полость. В таких случаях лучше произвести контроль за размерами и локализацией отверстия с помощью лапароскопии (лапаротомии). Иногда перфорация матки во время аборта остается незамеченной и тогда в ближайшие часы появляются симптомы раздражения брюшины, или внутрибрюшного кровотечения, что является показанием к чревосечению
Кровотечение из матки может быть в ходе удаления плодного яйца, пока оно не полностью удалено или недостаточно сокращается матка, а также при заболеваниях крови. С целью уменьшения маточного кровотечения внутривенно вводят окситоцин и стремятся как можно скорее удалить ворсины хориона. При продолжающемся кровотечении иногда приходится прибегать к чревосечению и перевязке подчревных артерий. В настоящее время (при наличии ангиографической установки) с целью остановки кровотечения можно проводить эмболизацию маточных артерий. Кровопотеря восстанавливается введением плазмы и кровезаменяющих растворов.
Осложнения в позднем периоде после аборта:
•образование плацентарного полипа вследствие неполного удаления элементов плодного яйца;
•воспаление матки и ее придатков;
•появление шеечно-мочевого свища;
•распространение воспаления на параметральную клетчатку - параметрит;
•сепсис.
Плацентарный полип сопровождается типичной клинической картиной: длительные мажущие маточные кровяные выделения или внезапное обильное кровотечение. Уточнить диагноз позволяют УЗИ и гистероскопия. Под контролем УЗИ или гистероскопии кюреткой из матки удаляют ткань полипа, а затем назначают антибиотики.
Шеечно-мочевые свищи проявляются подтеканием мочи через 2-3 недели после аборта. Лечение хирургическое.
ОПЕРАЦИИ, ИСПРАВЛЯЮЩИЕ НЕПРАВИЛЬНЫЕ ПОЛОЖЕНИЯ ПЛОДА (АКУШЕРСКИЙ ПОВОРОТ)
Акушерский поворот (versio obstetrica) направлен на изменение неправильного положения плода на продольное.
Различают наружный поворот и комбинированный наружно-внутренний поворот, который в свою очередь делится на поворот на ножку при полном раскрытии шейки матки - классический и поворот на ножку при неполном раскрытии шейки матки - поворот по Брекстон-Гиксу.
Наружный акушерский поворот плода производится при поперечном или косом его положении на головку или тазовый конец. При тазовом предлежании поворот производится на головку.
Наружный акушерский поворот на головку при тазовом предлежании предложен Б.А Архангельским (1941) и обрел сначала сторонников, а затем противников, так как при этом наблюдались осложнения - преждевременная отслойка нормально расположенной плаценты, преждевременные роды.
В последние годы в связи с внедрением в практику УЗИ и b-адреномиметиков возродился интерес к наружному акушерскому повороту на головку. УЗИ дает возможность проследить за перемещением плода, а введение b-адреномиметиков способствует расслаблению мускулатуры матки.
При выполнении наружного акушерского поворота необходимо четко определить расположение плода в матке с помощью УЗИ и убедиться в:
-удовлетворительном состоянии беременной и плода;
-подвижности плода в матке;
-наличии одного плода;
-нормальном расположении плаценты;
-нормальных размерах таза.
Противопоказаниями к наружному акушерскому повороту являются экстрагенитальные заболевания (артериальная гипертензия, тяжелые сердечно-сосудистые заболевания, заболевания почек), осложнения беременности (гестоз, угроза преждевременных родов, многоводие, маловодие, аномалия расположения плаценты, крупный плод, обвитие пуповины), изменения родовых путей (сужение таза, рубец на матке, миома матки). Перед операцией беременной объясняют цель и сущность проводимой манипуляции.
Подготовка к операции заключается в опорожнении кишечника и мочевого пузыря. Беременную укладывают на кушетку и за 20 мин до начала поворота на головку при тазовом предлежании плода или неправильным его положении начинают внутривенное капельное введение b-адреномиметиков, которое продолжают во время поворота. Операцию наружного акушерского поворота осуществляют под контролем УЗИ.
Поворот плода лучше всего осуществлять в срок 37-38 нед. Если возникают трудности при повороте, то насильственно преодолевать их не следует.
Техника поворота на головку при тазовом предлежании плода. Операцию производят двумя руками. Одну руку располагают на тазовом конце, вторую - на головке (рис. 30.5,
а, б).
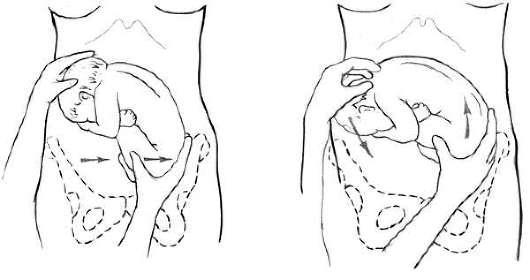
Рис. 30.5. Наружный профилактический поворот на головку (схема). А - правая рука отводит тазовый конец в сторону, левая удерживает головку в согнутом состоянии; Б - смещение ягодиц вверх, головкой вниз
При первой позиции плода тазовый конец отводят влево, при второй позиции - вправо. Планомерно, осторожно и постепенно тазовый конец плода смещают по направлению к спинке, спинку - по направлению к головке, а головку - ко входу в таз. После успешного поворота в 80% случаев происходят роды в головном предлежании, у остальных сохраняется тазовое предлежание.
Техника наружного поворота при поперечном и косом положении плода. Как правило,
при поперечном и косом положении плода осуществляют поворот на головку. Акушер располагает руки на головке и тазовом конце, головку смещает ко входу в таз, а тазовый конец - к дну матки. Если спинка плода обращена ко входу в таз, то сначала создают тазовое предлежание (чтобы не привести к разгибательному предлежанию головки), а затем поворотом туловища плода на 270° - переводят плод в головное предлежание.
Классический комбинированный (наружно-внутренний) поворот плода на ножку предполагает действие двух рук, из которых одна вводится в полость матки, вторая способствует повороту снаружи.
Классический поворот плода на ножку с последующим извлечением жизнеспособного плода производится крайне редко, даже когда это второй плод из двойни. Технически поворот второго плода при двойне несложен, так как матка при двойне растянута, родовые пути подготовлены рождением первого плода. В настоящее время в связи с возможной травматичностью этой операции чаще прибегают к кесареву сечению для извлечения второго плода. Тем не менее поворот на ножку второго плода при двойне допустим, особенно у повторнородящих. Иногда для ускоренного родоразрешения приходится прибегать к повороту на ножку мертвого или нежизнеспособного плода, что вполне оправдано.
Показанием является косое или поперечное положение 2-го плода при двойне.
Условия: полное раскрытие маточного зева; подвижность плода в матке (плодный пузырь либо цел, либо только что произошло его вскрытие); соответствие размеров плода и таза матери.
Противопоказания к классическому повороту плода на ножку: потеря подвижности плода вследствие излития околоплодных вод - запущенное поперечное положение плода; рубцовые изменения на матке; несоразмерность родовых путей и головки.
Операцию поворота плода на ножку производят только под общим обезболиванием, который обеспечивает расслабление мышц матки и передней брюшной стенки.
Врач обрабатывает руки, как при всех акушерских операциях, надевает длинные перчатки (до локтевого сгиба).
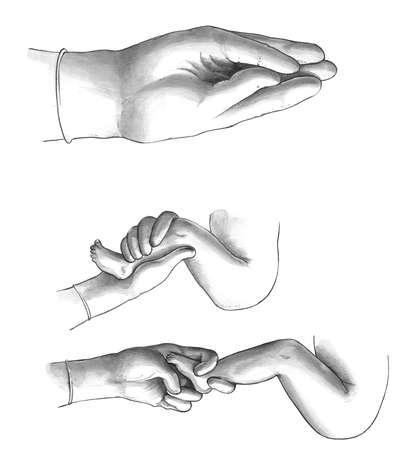
Перед операцией нужно иметь четкое представление о членорасположении плода, которое можно получить при наружном акушерском обследовании, а более точно - при УЗИ.
Техника операции. При выполнении классического поворота на ножку различают три этапа: выбор руки и ее введение в полость матки; нахождение и захват ножки; собственно поворот.
Первый этап. Чаще в полость матки вводят правую руку, хотя существует правило, по которому рука выбирается соответственно позиции: при первой - левая, при второй - правая. Пальцы руки вытянуты и соединены друг с другом - "рука акушера" (рис. 30.6,
а).
Рис. 30.6. Положение руки врача при комбинированном повороте плода на ножку. А - кисть вводимой в матку руки складывается в виде "руки акушера"; Б - ножка захвачена всей рукой; В - ножка захвачена двумя пальцами
Одной рукой раздвигают малые половые губы, а вторую вводят сначала во влагалище, надавливая на промежность, а затем в матку. Руку вводят в прямом размере таза. После введения в матку руки вторую располагают снаружи в области дна матки с целью приближения тазового конца ко входу в таз. Если плодный пузырь цел, то его вскрывают рукой.
Второй этап заключается в выборе и нахождении ножки. Для того, чтобы после поворота образовался передний вид, необходимо при переднем виде (спинка кпереди) захватить нижележащую ножку, при заднем (спинка кзади) - вышележащую.
Для отыскания ножек существует короткий и длинный путь. При коротком рукой, введенной в матку, сразу же стараются подойти к месту предполагаемого расположения ножки, помогая себе наружной рукой, которая приближает к внутренней тазовый конец плода. При длинном пути рука акушера доходит до боковой поверхности плода и, скользя, двигается до бедра и голени. Обнаружению ножки способствует ультразвуковой контроль. Иногда приходится различать ручку от ножки. Кисть отличается от стопы более длинными пальцами и отстоящим большим пальцем. Иногда вместо ножки из половых путей выпадает ручка. В этих случаях на ручку нужно надеть марлевую петлю и отвести ее в сторону. Заправлять ручку в матку не следует.
После нахождения ножки ее лучше захватить всей кистью за голень или двумя пальцами за голеностопный сустав (рис. 30.6, б, в). Первый способ более щадящий для плода (профилактика перелома) и удобен для акушера.
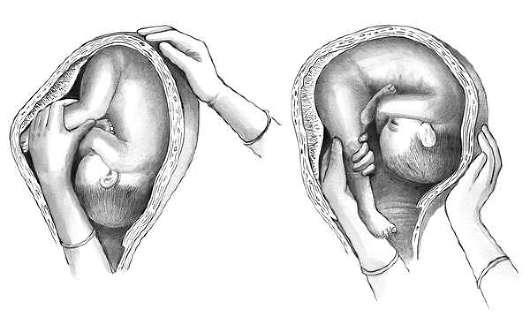
Третий этап предусматривает поворот плода за ножку внутренней рукой и отведением головки к дну матки наружной (рис. 30.7, а, б). Поворот считается законченным после появления из половой щели подколенной ямки .
Рис. 30.7. Классический комбинированный поворот плода на ножку (схема). А - при головном предлежании; Б - при поперечном положении плода
Если плод жив, то следует приступить к его извлечению. После родов обязательно ручное обследование матки, так как не исключен ее разрыв. При мертвом или нежизнеспособном плоде роды могут проходить естественным путем.
Операция поворота плода на ножку травматична как для матери (разрывы мягких родовых путей), так и для плода (гипоксия, внутричерепная травма, травма шейного отдела позвоночника).
Комбинированный акушерский поворот при неполном открытии маточного зева (по Брекстону Гиксу). Поворот производится за тазовый конец плода с целью прижатия отслаивающейся низко расположенной плаценты при раскрытии 5-6 см и мертвом плоде или его уродстве несовместимом с жизнью.
Условия. Подвижность плода. Масса плода не более 700-800 г.
Техника операции. Подготовка к операции обычная: выпускают мочу, наружные половые органы, область бедра, низ живота обрабатывают дезинфицирующим раствором.
Кисть руки вводят во влагалище, а указательный и средний пальцы -
во внутренний зев матки. Браншей пулевых щипцов разрывают плодный пузырь и захватывают ножку за голеностопный сустав. Захвату ножки помогает наружная рука, которая приближает тазовый конец ко входу в таз. Затем наружная рука отводит головку вверх. Ножку следует вывести из половой щели и к ней подвесить груз 200 г.
Плод рождается самостоятельно.
АКУШЕРСКИЕ ОПЕРАЦИИ, УСКОРЯЮЩИЕ РАСКРЫТИЕ ШЕЙКИ МАТКИ
Кожно-головные щипцы (Уилт-Иванова-Гаусса) используются для подтягивания головки плода к выходу из половых путей при неполном раскрытии шейки с целью ускорения родов и попытки прижатия головкой низко расположенной плаценты.
Показания к операции: необходимость ускорения родов при мертвом или нежизнеспособном плоде; попытка головкой мертвого плода прижать отслаивающуюся низко расположенную плаценту.
Условия: головное предлежание; соразмерность таза и головки; мертвый плод; раскрытие шейки не менее чем на 2-3 см; отсутствие кровотечения.
Техника операции. После обычной обработки наружных половых органов дезинфицирующим раствором при положении женщины на гинекологическом кресле во влагалище вводят зеркала и обнажают шейку матки. Если плодный пузырь цел, разрывают его оболочки и в матку входят двузубчатые пулевые щипцы, которыми захватывают кожную складку головки. К рукоятке щипцов подвешивают груз (грелку с водой) весом не более 500 г. Роженицу укладывают на родильную кровать. Направление тяги должно соответствовать направлению родового канала. Если головка во входе в таз, то подвешенную грелку можно разместить между польстерами родильной кровати. После прохождения головки широкой части полости малого таза бинт с подвешенной грелкой пропускают через ножной конец кровати. Далее происходят самопроизвольные роды.
Метрейриз - операция, направленная на ускорение раскрытия шейки матки введенным за внутренний зев резиновым баллоном (метрейритнер). Операция в настоящее время применяется крайне редко в связи с опасностью инфицирования матки.
Показания. Искусственное прерывание беременности по медицинским показаниям
Метрейринтер заполняют стерильным изотоническим раствором хлорида натрия, резиновую трубку пережимают, к трубке подвешивают груз (до 400 г). Некоторые метрейринтеры устроены по типу сообщающихся сосудов. Во время схваток жидкость из баллона перемещается в сообщающийся сосуд, а во время паузы возвращается в баллон. Колебания давления при этом способствуют раздражению шейки и усилению сокращений матки.
Условия. Раскрытие шейки матки на 2-3 см (шеечный канал можно расширить с помощью расширителей Гегара), отсутствие проявлений инфекции.
Техника. Резиновый баллон (метрейринтер) складывают в виде сигары, захватывают корнцангом, заводят за внутренний зев и заполняют стерильным раствором.
После раскрытия шейки матки метрейринтер без труда рождается. Если этого не происходит, его удаляют через 6 ч.
КЕСАРЕВО СЕЧЕНИЕ
Кесарево сечение (caesarean section) - хирургическая операция, при которой рассекают беременную матку и извлекают плод и послед. Кесарево сечение долго представляло чрезвычайно большую опасность для жизни и здоровья матери, так как часто сопровождалось кровотечением и инфекционными осложнениями вплоть до сепсиса и смерти женщины. Эту операцию производили только по жизненным показаниям со стороны матери.
Кесарево сечение небезопасно и в настоящее время, но материнская смертность и заболеваемость стали гораздо ниже благодаря усовершенствованию техники операции, использованию синтетического шовного материала, адекватного обезболивания и применения антибиотиков широкого спектра действия.
Хирургический доступ при кесаревом сечении чаще всего абдоминальный, т.е. брюшностеночный и крайне редко при малых сроках беременности - влагалищный.
АБДОМИНАЛЬНОЕ КЕСАРЕВО СЕЧЕНИЕ
Абдоминальное кесарево сечение, как правило, применяют для родоразрешения при жизнеспособном плоде. Иногда его производят с целью прерывания беременности по медицинским показаниям в малые сроки (17-22 нед), и тогда его называют малым кесаревым сечением.
Кесареву сечению в современном акушерстве принадлежит огромная роль, так как при осложненном течении беременности и родов оно способствует сохранению здоровья и жизни как матери, так и ребенка. Но каждое оперативное вмешательство может иметь серьезные неблагоприятные последствия как в ближайшем послеоперационном
периоде (кровотечение, инфицирование, тромбоэмболия легочных артерий, эмболия околоплодными водами, перитонит), так и при последующем наступлении беременности (рубцовые изменения в области рассечения матки, предлежание плаценты, истинное врастание плаценты). Кесарево сечение может оказывать определенное влияние на последующую детородную функцию женщин: возможно развитие бесплодия, привычного невынашивания беременности, нарушения менструального цикла. Кроме того, кесарево сечение (КС) не всегда может обеспечить здоровье ребенка, особенно при глубоком невынашивании (26-28 недель беременности), перенашивании, инфекционном заболевании плода, выраженной гипоксии.
Несмотря на возможные осложнения КС, частота его во всем мире неуклонно растет, что вызывает обоснованную тревогу акушеров всех стран. В РФ частота КС в 1995 г.
составляла 10,2%, в 2005 г. - 17,9%. В США в 2003 г. % КС был равен 27,6%, в 2004 г. -
он возрос до 29,1 %; в Канаде в 2003 г. -
24%; в Италии - 32,9%; во Франции - 18%.
Высокий процент КС в современном акушерстве имеет объективные причины, заключающиеся в повышении частоты:
-Первородящих свыше 35, а иногда и больше лет;
-Экстракорпорального оплодотворения (нередко неоднократного);
-Кесарева сечения в анамнезе в связи с расширением показаний в интересах плода;
-Рубцовых изменений матки после миомэктомии, произведенной лапароскопическим доступом.
Увеличению частоты КС способствуют также объективные методы получения информации о состоянии плода, приводя к гипердиагностике (кардиомониторинг плода, УЗИ, рентгенопельвиометрия).
Показания к КС в современном акушерстве. В течение многих лет показания к КС делили и до настоящего времени делят на абсолютные и относительные. При этом перечень абсолютных показаний по данным различных авторов не одинаков, и он постоянно меняется, так как многие показание в прошлом, считающиеся относительными, в настоящее время рассматриваются как абсолютные.
Для стандартизации показаний к КС целесообразно деление их на 3 основные группы:
1.Показания к плановому КС во время беременности;
2.Экстренные показания к КС во время беременности;
3.Показания к КС во время родов.
В перечень показаний включены только те, которые определяют высокий риск для здоровья и жизни как матери, так и ребенка.
Показания к плановому кесареву сечению во время беременности:
I. Нарушение плацентации:
-предлежание плаценты. II. Изменения стенки матки:
-несостоятельность рубца на матке по данным УЗИ (после кесарева сечения, миомэктомии, перфорации матки, удаления рудиментарного рога, иссечения угла матки при трубной беременности, пластических операций на матке);
- множественная миома матки с наличием крупных узлов, особенно в области нижнего сегмента, нарушение питания узлов, шеечное расположение узла.
III. Препятствие рождающемуся плоду:
-препятствие со стороны родовых путей рождению ребенка (анатомически узкий таз II и более степени сужения, деформация костей таза, опухоли матки, яичников, органов малого таза);
-врожденный вывих тазобедренных суставов, после операций на тазобедренных суставах, анкилоз тазобедренных суставов;
-выраженный симфизит;
-предполагаемые крупные размеры плода (более 4500 г) при I родах;
-выраженные рубцовые сужения шейки матки и влагалища;
-наличие в анамнезе пластических операций на шейке матки, влагалище, ушивания мочеполовых и кишечно-половых свищей, разрыва промежности III степени.
IV. Неправильное положение и предлежание плода:
-тазовое предлежание, сочетающееся с массой плода > 3600-3800 г (в зависимости от размеров таза пациентки) и ‹ 2000 г, разгибание головки III степени по данным УЗИ, смешанное ягодично-ножное предлежание у первородящих;
-при многоплодии: тазовое предлежание первого плода при двойне у первородящих, тройня (или большее количество плодов), сросшиеся близнецы;
-монохориальная моноамниотическая двойня;
-устойчивое поперечное положение плода
V. Экстрагенитальные заболевания:
-экстрагенитальный и генитальный рак (яичников, шейки матки);
-миопия высокой степени с изменениями на глазном дне;
-острый генитальный герпес (высыпания в области наружных половых органов), не пролеченный за 2 и менее недели до родов;
-пересадка почки в анамнезе, искусственный клапан сердца.
VI. Состояния плода:
-хроническая гипоксия и задержка роста плода III степени, не поддающаяся терапии;
-гибель или инвалидизация ребенка в процессе предыдущих родов;
-пороки развития плода (гастрошизис, тератома копчика больших размеров, омфалоцеле и др.).
VII. Экстракорпоральное оплодотворение:
- ЭКО, особенно неоднократное, при наличии дополнительных осложнений.
Показания к экстренному кесареву сечению во время беременности:
-любой вариант предлежания плаценты, кровотечение;
-преждевременная отслойка нормально расположенной плаценты;
-угрожающий, начавшийся, свершившийся разрыв матки по рубцу;
-острая гипоксия плода;
-тяжелые формы гестоза, не поддающиеся терапии, эклампсия;
-экстрагенитальные заболевания (сердечно-сосудистой системы, заболевания легких, нервной системы и др.), ухудшение состояния беременной;
-состояние агонии или внезапная смерть женщины при наличии живого плода.
Показания к экстренному кесареву сечению во время родов:
Во время родов показания к кесареву сечению те же, что и во время беременности. Кроме того, может появиться необходимость производства кесарева сечения при следующих осложнениях родов:
-нарушение сократительной деятельности матки, не поддающееся коррекции (слабость, дискоординация);
-клинически узкий таз;
-неправильные вставления и предлежания плода (лобное, передний вид лицевого, высокое прямое стояние стреловидного шва);
-выпадение пульсирующей петли пуповины и/или мелких частей плода при головном предлежании, при тазовом предлежании и неполном открытии шейки матки;
-угрожающий, начавшийся, свершившийся разрыв матки;
-преждевременное излитие околоплодных вод и отсутствие эффекта от родовозбуждения;
-ножное предлежание плода;
-острый генитальный герпес (высыпания в области наружных половых органах) при безводном промежутке менее 6 часов.
Кесарево сечение выполняется также по комбинированным показаниям, которые являются совокупностью нескольких осложнений беременности и родов, каждое из которых в отдельности не служит основанием для производства кесарева сечения, но вместе они создают реальную угрозу для жизни плода в случае родоразрешения через естественные родовые пути.
К ним относятся:
-переношенная беременность в сочетании с отягощенным гинекологическим или акушерским анамнезом, неподготовленность родовых путей, отсутствие эффекта от родовозбуждения;
-гемолитическая болезнь плода при неподготовленности родовых путей;
-роды у первородящих старше 30 лет в сочетании с другой патологии;
-мертворождение или невынашивание беременности в анамнезе;
-предшествующее длительное бесплодие;
-беременность после ЭКО, стимуляция овуляции в сочетании с акушерской, гинекологической и другой патологией;
-крупный плод (>4000 г) в сочетании с другой патологией (узкий таз, отягощенный акушерский анамнез и др.).
Может ли врач принять решение при наличии указанных показаний к КС провести роды через естественные родовые пути? Может, но при этом он несет моральную, а иногда и юридическую ответственность в случае неблагоприятного исхода для матери и плода.
