- •Экзаменационные вопросы по дисциплине «факультетская терапия» раздел «кардиология»
- •Атеросклероз: определение, эпидемиология, факторы риска, патогенез, патоморфология, классификация по стадиям.
- •Атеросклероз: факторы риска, клиника, диагностика, классификация типов дислипидемий по Фридрексону, воз.
- •Атеросклероз: принципы немедикаментозной и медикаментозной терапии. Профилактика.
- •Ибс. Нестабильная стенокардия. Определение. Понятие о нестабильной атеросклеротической бляшке. Классификация по ю. Браунвальду, Ризику. Принципы диагностики.
- •Ибс. Острый коронарный синдром без элевации сегмента st. Определение. Патогенез. Принципы диагностики.
- •Ибс. Острый коронарный синдром без элевации сегмента st. Определение. Стратификация риска (шкала grase, клинические принципы). Тактика лечения. Реваскуляризация.
- •Ибс. Острый коронарный синдром с подъемом (элевацией) сегмента st. Определение. Патогенез. Принципы диагностики.
- •Ибс. Острый коронарный синдром с подъемом (элевацией) сегмента st. Определение. Виды реваскуляризации миокарда. Тактика выбора способа реваскуляризации.
- •Ибс. Инфаркт миокарда. Определение. Этиология и патогенез. 5 типов инфаркта миокарда. Классификация инфаркта миокарда. Патоморфологические и клинические периоды инфаркта миокарда.
- •Ибс. Инфаркт миокарда. Определение. Лабораторно-инструментальные методы диагностики. Клинические формы инфаркта миокарда. Дифференциальная диагностика. Критерии диагностики.
- •Гипертоническая болезнь. Дифференциальный диагноз первичной и вторичных артериальных гипертензий.
- •Гипертоническая болезнь. Понятие об истинной и ложной рефрактерной артериальной гипертензии, злокачественной артериальной гипертензии. Гипертонические кризы: классификация. Принципы лечения.
- •Хроническая сердечная недостаточность (хсн). Определение. Принципы медикаментозного и немедикаментозного лечения больных хсн с сохранной фракцией выброса левого желудочка. Прогноз.
- •Миокардиты. Определение. Классификация - этиологическая, патогенетическая, патоморфологическая, клинико-морфологическая. Принципы немедикаментозного и медикаментозного лечения. Прогноз.
- •Гипертрофическая кардиомиопатия: определение, молекулярно-генетическая основа, морфология, патогенез и патофизиология. Клиника, диагностика, принципы лечения.
- •Перикардиты. Определение. Принципы лечение острого перикардита, рецидивирующего перикардита, констриктивного перикардита. Перикардиоцентез.
- •Тампонады сердца: определение, этиология, клиника, диагностика. Прогноз
- •2. Экстракардиальные:
- •3. Идиопатические
- •1. Синоатриальная блокада.
- •5. Асистолия желудочков.
- •Нарушения ритма сердца – экстрасистолия: определение экстрасистолии, этиология, классификация, клиническая картина, экг – критерии. Принципы лечения.
- •Раздел «ревматология»
- •Подагра. Определение. Стадии развития подагры. Нефармакологическое лечение. Лечение острого приступа подагрического артрита. Антигиперурикемическая терапия.
- •Раздел «пульмонология»
- •Хроническая обструктивная болезнь легких / хобл /. Этиология. Факторы риска. Роль табакокурения. Патогенетические этапы развития хобл. Бронхитическая триада.
- •Хобл: классификация gold (последняя редакция). Клинические фенотипы. Стандарт инструментальной и лабораторной диагностики хобл.
- •Принципы лечения хобл в фазу обострения и ремиссии. Классификация бронходилятаторов. Профилактика хобл.
- •Хобл: диагностика осложнений. Принципы лечения дыхательной недостаточности и декомпенсированного легочного сердца
- •Хобл: особенности бронхообструктивного синдрома. Дифференциальный диагноз с бронхиальной астмой.
- •Принципы лечения бронхообструктивного синдрома при хобл. Показания к назначению системных глюкокортикоидных гормонов.
- •Бронхиальная астма / ба /. Определение. Классификация ginа (последняя редакция). Особенности бронхообструктивного синдрома. Критерии диагностики ба.
- •Принципы лечения бронхиальной астмы. Ступенчатая схема лечения.
- •Бронхиальная астма / ба /. Факторы риска. Патогенетические механизмы бронхообструкции
- •Бронхиальная астма / ба /, атопическая форма. Определение. Ранняя и поздняя аллергические реакции. Патогенез атопической ба. Особенности клиники.
- •Атопическая бронхиальная астма: принципы лечения. Классификация бронходилататоров, механизм их действия. Профилактика
- •Бронхиальная астма / ба /. Дифференциальный диагноз с хобл. Стандарт обследования больного ба. Роль пикфлуометрии и спирографии для диагностики и оценки эффективности терапии. Профилактика ба.
- •Пневмония. Определение. Классификация. Этиология домашней и нозокомиальной пневмонии. Критерии диагностики пневмонии.
- •Пневмония: осложнения легочные, внелегочные. Принципы лечения инфекционно-токсического шока.
- •Пневмония. Определение. Патогенез, клиника пневмоний, вызванных микоплазмой, легионеллой, хламидиями. Критерии их диагностики.
- •Пневмонии, вызванные микоплазмой, легионеллой, хламидиями: особенности клинической картины, принципы лечения. Профилактика.
- •Нозокомиальная пневмония, определение. Этиология, патогенез, клиника. Диагностика.
- •Нозокомиальная пневмония: принципы лечения. Профилактика нозокомиальной пневмонии.
- •Респираторные и общие интоксикационные синдромы при пневмонии. Дифференциальный диагноз пневмонии с туберкулезом легких, раком. Профилактика домашней пневмонии.
- •1. Легочные проявления пневмонии:
- •2. Внелегочные проявления пневмонии
- •Idsa/ats критерии тяжелой вп
- •I. Природные пенициллины
- •II. Цефалоспорины
- •III. Макролиды
- •Астматический статус: причинная обусловленность, патогенез, классификация. Клиника в зависимости от стадии. Принципы лечения.
- •Раздел «анемии»
- •Анемия: определение. Классификация. Критерии диагностики анемий. Общеанемические (гипоксические) синдромы. Стандарт лабораторно- инструментального обследования больного анемией.
- •1. Анамнез, для выявления возможной причины анемии (наследственность, провоцирующие факторы).
- •2. Обследование, определение варианта анемии.
- •3. Определение основного заболевания, приведшего к анемии:
- •Железодефицитная анемия. Определение. Классификация. Причины.
- •Cидеропенический синдром. Лабораторные критерии диагностики железодефицитной анемии.
- •Железодефицитная анемия: принципы ферротерапии. Осложнения лечения. Показания для переливания крови. Профилактика.
- •Железодефицитные состояния и железодефицитная анемия. Дифференциальный диагноз.
- •Стандарт обследования больных с анемией.
- •Дифференциальный диагноз анемий: железодефицитной, мегалобластной, гемолитической, апластической. Раздел «гастроэнтерология»
- •Хронический гастрит. Факторы риска, этиология и патогенез. Классификация olga. Хронический аутоиммунный гастрит /тип а/. Особенности патогенеза, клиники. Критерии диагностики. Принципы лечения
- •Хронический гастрит. Определение. Киотская классификация. Методы диагностики пилорических геликобактеров
- •Хронический гастрит. Определение. Гастрит, ассоциированный с геликобактериозом /тип в/. Патогенез, клинико-лабораторная диагностика.
- •Хронический гастрит, ассоциированный с геликобактериозом /тип в/. Принципы лечения. Антигеликобактерная терапия.
- •Язвенная болезнь. Принципы и схемы лечения геликобактерзависимых форм /терапия первой и второй линии/. Профилактика рецидивов.
- •Язвенная болезнь. Определение. Факторы риска. Классификация. Местные факторы агрессии и защиты.
- •Язвенная болезнь желудка. Особенности патогенеза, клиники, диагностики и лечения. Осложнения.
- •Язвенная болезнь. Определение. Геликобактерная инфекция как патогенетический фактор развития язвенной болезни: современные представления. Клиника и диагностика язвенной болезни дпк.
- •Язвенная болезнь желудка и дпк. Принципы лечения. Профилактика.
- •Язвенная болезнь желудка и дпк. Осложнения. Лабораторно-инструментальная диагностика.
- •Хронический гастрит /тип с/. Этиология и патогенез, клиника. Диагностика.
- •Хронический токсико-химический гастрит /тип с – рефлюкс-гастрит/: принципы лечения. Профилактика гастритов.
- •Хронический панкреатит. Определение. Классификация. Особенности патогенеза, клиники алкогольного панкреатита. Лабораторно-инструментальная диагностика.
- •Хронический панкреатит. Классификация tigar-o. Принципы лечения. Профилактика.
- •Хронический панкреатит. Определение. Основные клинические синдромы. Методы диагностики функциональной недостаточности поджелудочной железы. Принципы лечения. Профилактика.
- •Хронический панкреатит. Классификация. Дифференциальный диагноз.
- •Хронический панкреатит. Этиология и патогенез билиарнозависимого панкреатита. Лабораторно-инструментальная диагностика. Лечение.
- •Дисфункции желчевыводящих путей. Классификация. Клиника. Лабораторно-инструментальная диагностика. Дифференцированное лечение
- •Дисфункции желчевыводящих путей. Дисфункция сфинктера Одди. Диагностика. Дифференцированное лечение.
- •1)Скрининговые (обязательные)
- •Хронический бескаменный холецистит. Классификация. Диагностика: клинические симптомы 1, 2, 3 групп; инструментальные и лабораторные методы диагностики холецистита.
- •Этиология и патогенез
- •2. С нарушением тонуса сфинктерного аппарата внепеченочных желчных путей (вжп):
- •«Маски» хронического холецистита
- •!!!Физикальная диагностика: выявление болевых точек на коже при пальпации и перкуссии и их характеристика (Циммерман я.С., Головской б.В., 1973, 1984):
- •Лабораторная диагностика
- •Динамическая сцинтиграфия гепато-билиарной системы
- •Желчнокаменная болезнь, первая стадия - билиарный сладж. Клиника. Диагностика. Лечение. (1)Билиарный сладж (бс)
- •Факторы, способствующие перенасыщению желчи холестерином.
- •Факторы, способствующие осаждению холестерина в желчи.
- •Факторы, приводящие к нарушению функции желчного пузыря(сокращение, всасывание, секреция).
- •Билиарный сладж: принципы терапии:
- •Впервые выявленный бс в форме взвешенных гиперэхогенных частиц, при отсутствии клинической симптоматики:
- •2. Бс в форме эхонеоднородной желчи с наличием сгустков и зж вне зависимости от клинической симптоматики - консервативная терапия:
- •Хронический бескаменный холецистит. Этиология, патогенез. Клиника. Клинические «маски».
- •Этиология и патогенез
- •2. С нарушением тонуса сфинктерного аппарата внепеченочных желчных путей (вжп):
- •«Маски» хронического холецистита
- •Хронический бескаменный холецистит. Дифференциальный диагноз с жкб. Принципы лечения бескаменного хронического холецистита. Лечение
- •Принципы лечени хх
- •Медикаментозная терапия хбх
- •Симптоматическая терапия
- •Прием урсофалька для профилактики образования камней
- •Хронический гепатит. Определение. Классификация. Аутоиммунный гепатит. Патогенез. Критерии клинико-лабораторной диагностики.
- •Аутоиммунный гепатит. Дифференциальный диагноз. Принципы лечения. Профилактика.
- •Хронический гепатит. Определение. Классификация. Вирусные гепатиты. Вирусологическая диагностика.
- •1. Вирусный гепатит в (hbv)
- •Хронический вирусный гепатит. Принципы противовирусной терапии. Профилактика вирусных гепатитов.
- •Хронический гепатит. Определение. Классификация. Основные клинико-лабораторные (биохимические) синдромы. Инструментальные методы диагностики.
- •Принципы лечения хронических гепатитов.
- •Хронический лекарственный гепатит. Этиология, патогенез. Методы определения активности процесса и степени фиброза печени.
- •Циррозы печени. Определение, классификация. Основные клинические синдромы. Лабораторно-инструментальная диагностика.
- •Циррозы печени: первичный и вторичный биллиарный цирроз. Патогенез, клиника, дифференциальная диагностика. Лабораторно-инструментальная диагностика. Прогноз.
- •4.Кровотечения из варикозно расширенных вен:
- •Метаболические циррозы: гемахроматоз, болезнь Вильсона. Патогенез, клинические синдромы. Лабораторно-инструментальная диагностика. Принципы лечения
- •Синдром функциональной диспепсии (сфд). Римские критерии IV. Клинические варианты. Дифференциальная диагностика. Стандарт обследования. Синдромы «тревоги". Принципы лечения.
- •Синдром раздраженной кишки (срк). "Римские критерии IV". Клинические формы. Дифференциальный диагноз. Диагностика. Синдром "тревоги". Принципы лечения.
- •Хронические энтериты. Этиология, патогенез. Лабораторно-инструментальная диагностика. Принципы лечения.
- •Хронические энтериты, классификация. Основные клинические синдромы. Дифференциальный диагноз.
- •Ферментопатии: целиакия, определение, патогенез, клиника. Лабораторно-инструментальная диагностика. Дифференциальный диагноз. Принципы лечения
- •Хронический колит. Классификация. Основные клинические синдромы. Лабораторно-инструментальная диагностика, дифференциальный диагноз. Принципы лечения. Профилактика
- •Дисбиоз кишечника, облигатная, транзиторная, факультативная микрофлора кишечника. Степени дисбиоза. Клиника. Диагностика, принципы лечения.
- •Язвенный колит, этиология, патогенез, клиника. Классификация.
- •Язвенный колит. Лабораторно-инструментальная диагностика. Осложнения.
- •Воспалительные заболевания кишечника (язвенный колит, Болезнь Крона): принципы лечения (основные базисные препараты).
- •Болезнь Крона. Этиология, патогенез. Клиника (кишечные, внекишечные проявления). Классификация.
- •Болезнь Крона. Лабораторно-инструментальная диагностика. Осложнения.
- •Гэрб, определение, этиология, предрасполагающие факторы, патогенез. Клиника (пищеводные и внепищеводные симптомы). Инструментальная диагностика. Дифференциальный диагноз
- •Гэрб: Эндоскопическая классификация. Осложнения, принципы лечения. Профилактика
- •Алкогольная и неалкогольная жировая болезнь печени. Этиология, патогенез. Лабораторно-инструментальная диагностика. Принципы лечения.
- •Раздел «нефрология»
- •Хронический гломерулонефрит. Определение. Патогенез основных клинических синдромов: мочевого, гипертензивного, нефротического, отёчного. Принципы терапии.
- •Хронический гломерулонефрит. Клинические варианты: латентный и гематурический. Патоморфология. Характеристика протеинурии и гематурии. Диагностика. Принципы терапии.
- •Хронический гломерулонефрит. Клинический вариант - гипертензивный. Патоморфология. Патогенез гипертензивного синдрома. Дифференциальная диагностика с гипертонической болезнью. Принципы терапии.
- •Хронический гломерулонефрит. Клинический вариант - нефротический. Патоморфология. Патогенез формирования компонентов нефротического синдрома. Диагностика. Принципы терапии.
- •Хроническая болезнь почек. Определение. Факторы риска. Патогенез. Классификация по стадиям, степени альбуминурии.
- •Хроническая болезнь почек. Определение. Диагностика. Медикаментозная и немедикаментозная терапия. Экстракорпоральные методы лечения. Показания для хронического гемодиализа. Прогноз.
Атеросклероз: принципы немедикаментозной и медикаментозной терапии. Профилактика.
Лечение:
1. выявление и коррекция сопутствующих модифицированных факторов риска (АГ, курение, СД, ожирение, ↓ Хна ЛПВП)
2. определение и коррекция причин вторичной ГЛП
3. определение желательного уровня Хна ЛПНП плазмы крови
4. Объяснение больному цели лечения и риска, связанного с нелеченной ГЛП
5. составление гиполипидемической диеты и контроль за ее соблюдением
6. при неэффективности диетотерапии присоединение медикаментов
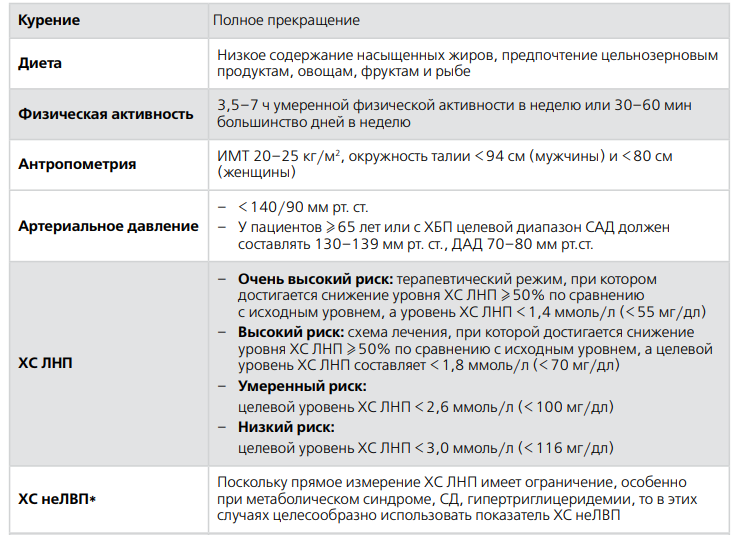
- статины (ингибируют фермент ГМК-КоА-редуктазу, ↓ ЛНП, умеренно – ТГ, ↑ ЛВП) – аторва-, розуво-, флувастатин
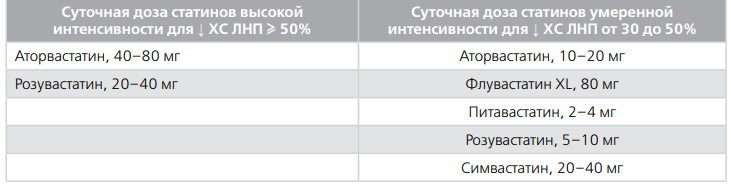
- Если на фоне максимально переносимых доз (или при непереносимости) статинов целевой уровень ХС ЛНП не достигнут, добавить эзетимиб (ингибитор абсорбции холестерина)
- Для профилактики у пациентов с очень высоким риском, если целевой уровень ХС ЛНП не достигнут на фоне максимально переносимых доз статинов и эзетимиба, добавить ингибитор PCSK9
- смолы – секвестранты желчных кислот (связывают Хн и выводят) – холестирамин
- никотиновая кислота и ее производные (↓ выработку ЛПОНП и ЛПНП, ↓ Хн, ТГ и ЛП(а), ↑ ЛВП) – эндурацин, ниацин
- препараты, блокирующие всасывание Хна в клетке (омакор→жирный стул)
- фибраты (↑ катаболизм ТГ, ЛОНП, ↑ активность липопротеинлипазы, ↑ выделение Хна с желчью, ↓ ТГ, ЛПНП, ЛПОНП, ↑ ЛПВП) – гемфиброзил, клофибрат
- экракорпоральное удаление ЛП (плазмафарез, иммуносорбция с помощью фиксированных на сефарозе бараньих антител против ЛПНП, гемосорбция на колонках с целлюлозой).
Профилактика: диета, правильный образ жизни.
ИБС. Определение, классификация (формы ИБС). Стабильная стенокардия напряжения. Определение. Патогенез, понятие о стабильной атеросклеротической бляшке. Оценка предтестовой вероятности наличия стабильной стенокардии напряжения. Классификация функциональных классов (по рекомендациям Канадской ассоциации кардиологов). Диагностика.
Ишемическая болезнь сердца (ИБС) — поражение миокарда, вызванное нарушением кровотока по коронарным артериям (КА). ИБС возникает в результате органических (необратимых) и функциональных (преходящих) изменений. Главная причина органического поражения — атеросклероз КА. К функциональным изменениям относят спазм и внутрисосудистый тромбоз.
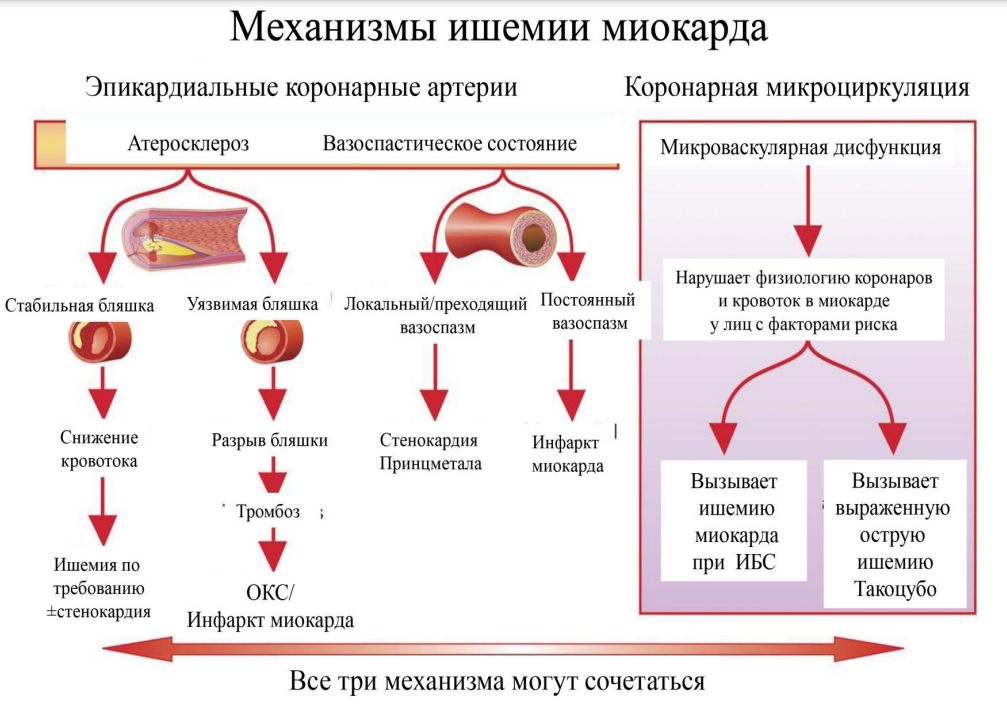
Понятие «ИБС» включает в себя острые преходящие (нестабильные) и хронические (стабильные) состояния.
Стабильная ишемическая болезнь сердца - характеризуется эпизодами обратимого несоответствия между потребностями миокарда и их обеспечением, в связи с ишемией или гипоксией, которые обычно индуцируются физической нагрузкой, эмоциональным или иным стрессом, хотя могут возникать и спонтанно.
Формы хронической ИБС: стенокардия напряжения; безболевая ишемия миокарда; вазоспастическая стенокардия , микрососудистая стенокардия, ишемическая кардиомиопатия, атеросклероз коронарных сосудов
Атеросклеротические бляшки бывают стабильные и нестабильные. Стабильные растут медленно и не разрушаются. Нестабильные могут распадаться.
Патогенез АТБ:
Атеросклеротические бляшки формируются в местах повреждения внутренней стенки артерий. По различным причинам эндотелий на определенном участке повреждается. В области повреждения возникает очаг воспаления. Развивается специфическая реакция, направленная на восстановление целостности эндотелия, что вызывает присоединение тромбоцитов и других клеток к очагу повреждения эндотелия. Липопротеины низкой и очень низкой плотности также задерживаются в очаге поврежденного эндотелия. Так постепенно образуется атеросклеротическая бляшка. Со временем в состав данного участка включаются волокна соединительной ткани, кальций и другие компоненты.
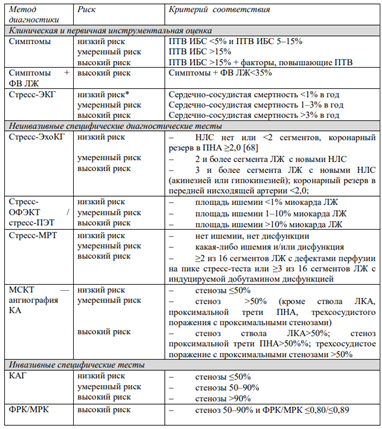
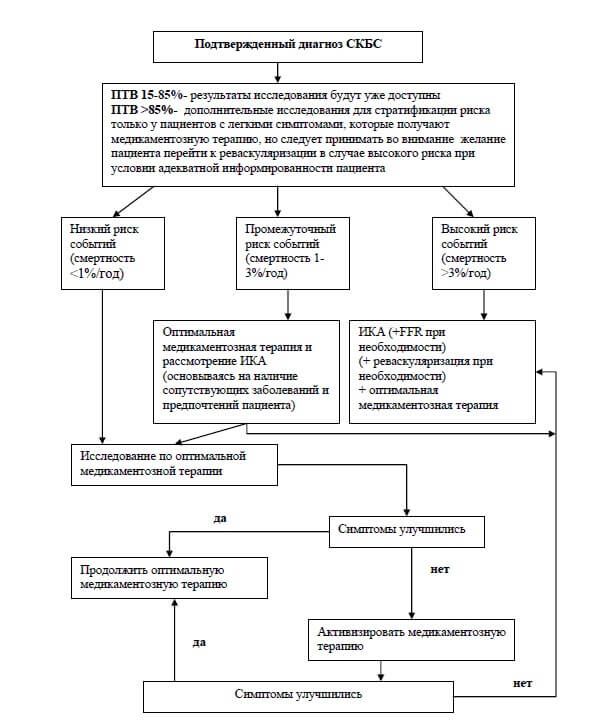
ПТВ. Всем с подозрением на ИБС определяют расчетную ПТВ – показатель предтестовой вероятности ИБС у пациента, который базируется на оценке характера боли в грудной клетке, возраста и пола.
ПТВ ИБС считается очень низкой при значении < 5%; ПТВ ИБС 5–15% в целом обеспечивает хороший прогноз но при наличии дополнительных клинических факторов, повышающих вероятность ИБС; ПТВ ИБС >15% является умеренной и требует проведения не только первичного обследования, но и дополнительных специфических методов диагностики ИБС.
Группы пациентов с ПТВ <15% (белые ячейки) имеют низкую вероятность ИБС и, следовательно, ведение данных пациентов возможно без дальнейшего обследования. У пациентов с низким уровнем ПТВ < 15%, необходимо исключить другие причины боли в грудной клетке и оценить факторы риска развития ССЗ по шкале риска SCORE с проведением профилактических мероприятий. Таким пациентам нет необходимости выполнять какие-либо неинвазивные стресс тесты.
Группе пациентов с ПТВ в пределах 15-65% (голубые ячейки) в обязательном порядке провести ЭКГ-тест с физической нагрузкой в качестве первичного обследования. При невозможности его выполнения провести стресс-тест с неинвазивной визуализацией (стресс-ЭхоКГ и др.).
Группе пациентов с ПТВ 65-85% (розовые ячейки) должно быть проведено исследование неинвазивной визуализации и стратификация риска последующих событий на основании данных неинвазивных исследований.
У группы пациентов с ПТВ >85% (красные ячейки) с высокой претестовой вероятностью и/или тяжелыми симптомами стенокардии могут быть направлены на раннюю инвазивную коронарную ангиографию (КАГ) без выполнения нагрузочного тестирования. Если в будущем реваскуляризация вряд ли будет приемлема, из-за тяжелых сопутствующих заболеваний или отказа пациента, дальнейшая тактика может ограничиваться соответствующей оптимальной антиангинальной терапией
Функциональные классы стенокардии
Функциональный класс I - Обычная для пациента физическая нагрузка не вызывает приступов стенокардии. Стенокардия возникает только при физической нагрузке высокой интенсивности и продолжительности.
Функциональный класс II - Приступы стенокардии возникают при средней физической нагрузке: быстрой ходьбе, после приема пищи, при выходе на холод, ветре, при эмоциональном стрессе, подъеме в гору, по лестнице более чем на один этаж (>2 пролетов) или в течение нескольких часов после пробуждения.
Функциональный класс III - Приступы стенокардии резко ограничивают физическую активность: возникают при незначительной физической нагрузке: ходьбе в среднем темпе до 500 м, при подъеме по лестнице на 1—2 пролета. Изредка приступы возникают в покое
Функциональный класс IV - Неспособность к выполнению любой, даже минимальной нагрузки из-за возникновения стенокардии. Приступы возникают в покое.
Диагностика:
1. ОАК – провоцирующие факторы – анемия, ↓ СОЭ, лейкоцитоз со сдвигом влево - усугубление состояния (↑ t0 →↑ ЧСС→ провокация ишемического эпизода). Изомерный лейкоцитоз - адаптационная реакция.
2. ОАМ – поражение почек (атеросклероз, причина дислипидемии)
3. Б/х анализ крови – активность аминотрансфераз, креатинин, глюкоза, липиды.
Маркеры повреждения миокарды: КФК, глутаминовый тест, АСТ, АЛТ, ЦРБ, фибриноген,
Если данные обследования свидетельствуют о клинической нестабильности состояния или наличии ОКС, для исключения некроза миокарда рекомендуется проводить повторные измерения уровней тропонина. У всех пациентов рекомендуется проводить общий анализ крови с измерением уровней гемоглобин и лейкоцитов. Cкрининг на СД 2 типа рекомендуется начинать с измерения уровней HbA и глюкозы плазмы натощак, и если результаты их оценки неубедительные, следует дополнительно провести ПТТГ. У всех пациентов рекомендуется проводить измерение уровня креатинина сыворотки и оценку функции почек I B У всех пациентов рекомендуется провести анализ липидного спектра
4. кровь на RW
5. оценка функции ЩЖ (гормоны: ТТГ, Т4, Т3) – гипотиреоз – дислипидемия, гипер - ↑ CCЗ
6. ЭКГ (во время приступа – депрессия ST на 2мм и > или подъем ST)
7. холеровское мониторирование
8. ЭхоКГ в покое – снижение ФВ, региональные нарушения сократимости, диастолическая дисфункция.
9. Ультразвуковое исследование сонных артерий. Всем пациентам с подозрением на ИБС без ранее верифицированного атеросклероза любой локализации рекомендуется дуплексное сканирование экстракраниальных отделов сонных артерий для выявления атеросклеротических бляшек. Критерием атеросклеротической бляшки является локальное утолщение комплекса интима-медия (ИМ) ≥ 1,5 мм или толщина комплекса ИМ, на 50% или 0,5 мм превышающая толщину комплекса ИМ рядом расположенных участков сонной артерии
10. велоэргометрия
11. чрезпищеводная элекростимуляция предсердий
12.фармакологические пробы (с нитрогицерином, дипиридамолом)
13. радионуклеидные методы (сцинтиграфия, вентрикулография)
14. Инвазивная коронарная ангиография. При доказанной ИБС КАГ рекомендуется для стратификации риска ССО у пациентов с тяжелой стабильной стенокардией (ФК III–IV) или с клиническими признаками высокого риска ССО, особенно когда симптомы плохо поддаются медикаментозной терапии, в том числе и без предшествующего стресс-тестирования
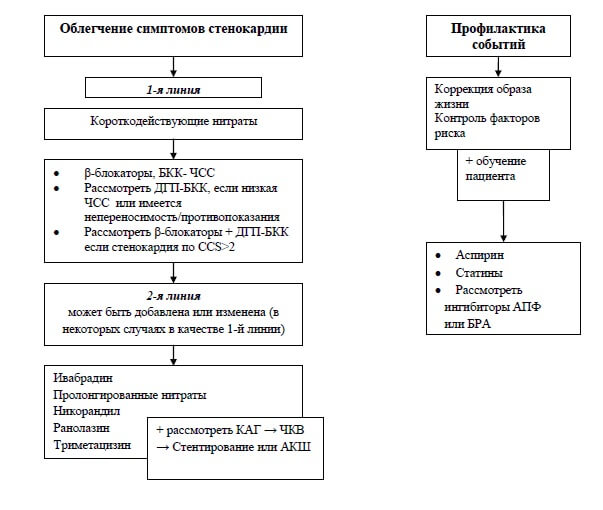
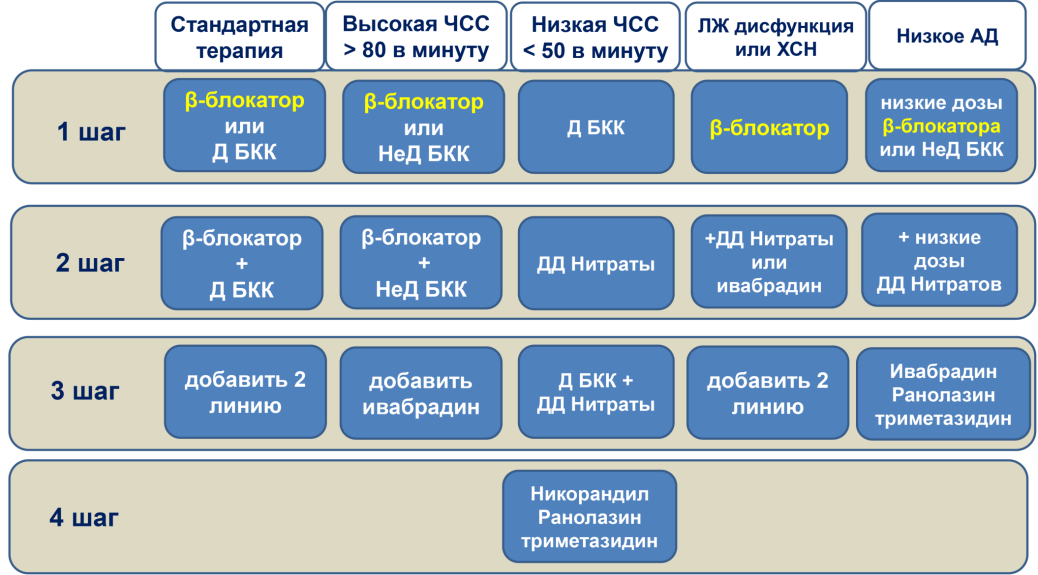
ИБС. Стабильная стенокардия напряжения. Определение. Стратификация риска стабильной стенокардии напряжения (основные подходы). Принципы лечения в соответствии с определенным риском. Антиангинальные препараты 1 и 2 линии. Терапия, направленная на улучшение прогноза пациентов.
Стабильная стенокардия (стенокардия напряжения) характеризуется эпизодами обратимого несоответствия между потребностями миокарда и их обеспечением, в связи с ишемией или гипоксией, которые обычно индуцируются физической нагрузкой, эмоциональным или иным стрессом, хотя могут возникать и спонтанно, клинически проявляется болевым синдром за грудиной.
Конечной целью диагностических исследований у лиц с впервые установленным и ранее известным диагнозом ИБС является стратификация риска ССО. Она необходима для выявления группы с высоким риском ССО, в которой можно добиться улучшения симптомов заболевания и/или прогноза при проведении реваскуляризации миокарда.
Стратификация рисков нежелательных кардиальных событий проводиться на основе неинвазивных тестов и инвазивной КАГ. Ежегодная смертность >3% в год определяется как высокий риск возникновения события. У таких пациентов реваскуляризация имеет потенциальный эффект улучшения прогноза. Пациентами с низким риском событий являются те, у которых риск смерти в течение года составляет <1%. Пациенты с промежуточным риском событий имеют риск смерти в течение года ≥1%, но ≤3%.
Последовательность оценки риска можно охарактеризовать следующим образом:
Стратификация риска по клинической оценке: возраст, диабет, АГ, курение и повышенный уровень общего холестерина, хроническая патология почек или периферических сосудов, перенесенный ранее инфаркт миокарда, наличие сердечной недостаточности являются важными факторами при стратификации риска и предикторами неблагоприятного исхода.
Стратификация риска по функции левого желудочка: пациент с ФВЛЖ <50% относится к высокому риску по сердечно-сосудистой смертности (ежегодная смертность >3%), даже без учета дополнительный факторов риска, таких как степень ишемии. У таких пациентов при необходимости должны быть использованы методы стресс визуализации вместо ЭКГ с физической нагрузкой. Всем пациентам при подозрении на стабильную стенокардию рекомендуется проведение ЭхоКГ в покое.
Стратификация риска с использованием тестирования для выявления ишемии миокарда
Виды стресса • Ишемия провоцируется физической нагрузкой на тредмиле/велоэргометре, • учащающей чреспищеводной электрокардиостимуляцией • или фармакологическими стресс-агентами, которые повышают работу сердца и потребность в кислороде (добутамин**) или провоцируют гетерогенность миокардиальной перфузии при вазодилатации (трифосаденин (С.01.Е.В.10) , дипиридамол). • Стресс-ЭхоКГ проводится со всеми типами стресс-агентов, • стрессОФЭКТ и стресс-ПЭТ выполняются с физической нагрузкой и вазодилататорами (аденозином фосфатом (С.01.Е.В.10) дипиридамолом), • а стресс-МРТ — только с фармакологическими агентами.
Альтернатива стрессметодам • мультиспиральная компьютерная томография (МСКТ) коронарных артерий (МСКТА КА, компьютерно-томографическая коронарография) или МСКТА КА, дополненная МСКТ-оценкой перфузии (компьютерная томография сердца с контрастированием) • Пациентам с высоким кальциевым индексом, нерегулярным ритмом, при ЧСС >80 ударов в минуту, с выраженным ожирением, невозможностью следовать командам задержки дыхания и другими состояниями, при которых невозможно получение качественных изображений, не рекомендуется проводить МСКТ-ангиографии КА • Изолированная оценка коронарного кальция при МСКТА не рекомендуется для диагностики ИБС
Пациенты высокого риска согласно указанным критериям должны быть направлены на инвазивную коронарную ангиографию (КАГ) с определением фракционного резерва кровотока при необходимости.
Пациенты среднего риска (смертность 1–3 % в год), у которых по результатам стресс теста выявлена ишемия без критериев высокого риска, или площадь ишемии от 1 до 10%, или другая ишемия ниже высокого риска по результатам однофотонной эмиссионной компьютерной томографии, по данным МСКТ поражение крупных или проксимальных частей коронарных артерий, но не высокий риск, нуждаются в оптимальной медикаментозной терапии и обсуждении инвазивной КАГ с учетом сопутствующих заболеваний и предпочтений пациента.
Пациенты низкого риска (менее 1% в год), у которых нет ишемии по результатам стресс тестов или стабильная стенокардия ФК I–II (CCS), при МСКТ только атеросклеротические бляшки или коронарные артерии без значимых стенозов, нуждаются в оптимальной медикаментозной терапии. В случае неэффективности оптимальной медикаментозной терапии или прогрессировании симптомов ишемии (дестабилизация) направляются на КАГ.