
- •Экзаменационные вопросы по дисциплине «факультетская терапия» раздел «кардиология»
- •Атеросклероз: определение, эпидемиология, факторы риска, патогенез, патоморфология, классификация по стадиям.
- •Атеросклероз: факторы риска, клиника, диагностика, классификация типов дислипидемий по Фридрексону, воз.
- •Атеросклероз: принципы немедикаментозной и медикаментозной терапии. Профилактика.
- •Ибс. Нестабильная стенокардия. Определение. Понятие о нестабильной атеросклеротической бляшке. Классификация по ю. Браунвальду, Ризику. Принципы диагностики.
- •Ибс. Острый коронарный синдром без элевации сегмента st. Определение. Патогенез. Принципы диагностики.
- •Ибс. Острый коронарный синдром без элевации сегмента st. Определение. Стратификация риска (шкала grase, клинические принципы). Тактика лечения. Реваскуляризация.
- •Ибс. Острый коронарный синдром с подъемом (элевацией) сегмента st. Определение. Патогенез. Принципы диагностики.
- •Ибс. Острый коронарный синдром с подъемом (элевацией) сегмента st. Определение. Виды реваскуляризации миокарда. Тактика выбора способа реваскуляризации.
- •Ибс. Инфаркт миокарда. Определение. Этиология и патогенез. 5 типов инфаркта миокарда. Классификация инфаркта миокарда. Патоморфологические и клинические периоды инфаркта миокарда.
- •Ибс. Инфаркт миокарда. Определение. Лабораторно-инструментальные методы диагностики. Клинические формы инфаркта миокарда. Дифференциальная диагностика. Критерии диагностики.
- •Гипертоническая болезнь. Дифференциальный диагноз первичной и вторичных артериальных гипертензий.
- •Гипертоническая болезнь. Понятие об истинной и ложной рефрактерной артериальной гипертензии, злокачественной артериальной гипертензии. Гипертонические кризы: классификация. Принципы лечения.
- •Хроническая сердечная недостаточность (хсн). Определение. Принципы медикаментозного и немедикаментозного лечения больных хсн с сохранной фракцией выброса левого желудочка. Прогноз.
- •Миокардиты. Определение. Классификация - этиологическая, патогенетическая, патоморфологическая, клинико-морфологическая. Принципы немедикаментозного и медикаментозного лечения. Прогноз.
- •Гипертрофическая кардиомиопатия: определение, молекулярно-генетическая основа, морфология, патогенез и патофизиология. Клиника, диагностика, принципы лечения.
- •Перикардиты. Определение. Принципы лечение острого перикардита, рецидивирующего перикардита, констриктивного перикардита. Перикардиоцентез.
- •Тампонады сердца: определение, этиология, клиника, диагностика. Прогноз
- •2. Экстракардиальные:
- •3. Идиопатические
- •1. Синоатриальная блокада.
- •5. Асистолия желудочков.
- •Нарушения ритма сердца – экстрасистолия: определение экстрасистолии, этиология, классификация, клиническая картина, экг – критерии. Принципы лечения.
- •Раздел «ревматология»
- •Подагра. Определение. Стадии развития подагры. Нефармакологическое лечение. Лечение острого приступа подагрического артрита. Антигиперурикемическая терапия.
- •Раздел «пульмонология»
- •Хроническая обструктивная болезнь легких / хобл /. Этиология. Факторы риска. Роль табакокурения. Патогенетические этапы развития хобл. Бронхитическая триада.
- •Хобл: классификация gold (последняя редакция). Клинические фенотипы. Стандарт инструментальной и лабораторной диагностики хобл.
- •Принципы лечения хобл в фазу обострения и ремиссии. Классификация бронходилятаторов. Профилактика хобл.
- •Хобл: диагностика осложнений. Принципы лечения дыхательной недостаточности и декомпенсированного легочного сердца
- •Хобл: особенности бронхообструктивного синдрома. Дифференциальный диагноз с бронхиальной астмой.
- •Принципы лечения бронхообструктивного синдрома при хобл. Показания к назначению системных глюкокортикоидных гормонов.
- •Бронхиальная астма / ба /. Определение. Классификация ginа (последняя редакция). Особенности бронхообструктивного синдрома. Критерии диагностики ба.
- •Принципы лечения бронхиальной астмы. Ступенчатая схема лечения.
- •Бронхиальная астма / ба /. Факторы риска. Патогенетические механизмы бронхообструкции
- •Бронхиальная астма / ба /, атопическая форма. Определение. Ранняя и поздняя аллергические реакции. Патогенез атопической ба. Особенности клиники.
- •Атопическая бронхиальная астма: принципы лечения. Классификация бронходилататоров, механизм их действия. Профилактика
- •Бронхиальная астма / ба /. Дифференциальный диагноз с хобл. Стандарт обследования больного ба. Роль пикфлуометрии и спирографии для диагностики и оценки эффективности терапии. Профилактика ба.
- •Пневмония. Определение. Классификация. Этиология домашней и нозокомиальной пневмонии. Критерии диагностики пневмонии.
- •Пневмония: осложнения легочные, внелегочные. Принципы лечения инфекционно-токсического шока.
- •Пневмония. Определение. Патогенез, клиника пневмоний, вызванных микоплазмой, легионеллой, хламидиями. Критерии их диагностики.
- •Пневмонии, вызванные микоплазмой, легионеллой, хламидиями: особенности клинической картины, принципы лечения. Профилактика.
- •Нозокомиальная пневмония, определение. Этиология, патогенез, клиника. Диагностика.
- •Нозокомиальная пневмония: принципы лечения. Профилактика нозокомиальной пневмонии.
- •Респираторные и общие интоксикационные синдромы при пневмонии. Дифференциальный диагноз пневмонии с туберкулезом легких, раком. Профилактика домашней пневмонии.
- •1. Легочные проявления пневмонии:
- •2. Внелегочные проявления пневмонии
- •Idsa/ats критерии тяжелой вп
- •I. Природные пенициллины
- •II. Цефалоспорины
- •III. Макролиды
- •Астматический статус: причинная обусловленность, патогенез, классификация. Клиника в зависимости от стадии. Принципы лечения.
- •Раздел «анемии»
- •Анемия: определение. Классификация. Критерии диагностики анемий. Общеанемические (гипоксические) синдромы. Стандарт лабораторно- инструментального обследования больного анемией.
- •1. Анамнез, для выявления возможной причины анемии (наследственность, провоцирующие факторы).
- •2. Обследование, определение варианта анемии.
- •3. Определение основного заболевания, приведшего к анемии:
- •Железодефицитная анемия. Определение. Классификация. Причины.
- •Cидеропенический синдром. Лабораторные критерии диагностики железодефицитной анемии.
- •Железодефицитная анемия: принципы ферротерапии. Осложнения лечения. Показания для переливания крови. Профилактика.
- •Железодефицитные состояния и железодефицитная анемия. Дифференциальный диагноз.
- •Стандарт обследования больных с анемией.
- •Дифференциальный диагноз анемий: железодефицитной, мегалобластной, гемолитической, апластической. Раздел «гастроэнтерология»
- •Хронический гастрит. Факторы риска, этиология и патогенез. Классификация olga. Хронический аутоиммунный гастрит /тип а/. Особенности патогенеза, клиники. Критерии диагностики. Принципы лечения
- •Хронический гастрит. Определение. Киотская классификация. Методы диагностики пилорических геликобактеров
- •Хронический гастрит. Определение. Гастрит, ассоциированный с геликобактериозом /тип в/. Патогенез, клинико-лабораторная диагностика.
- •Хронический гастрит, ассоциированный с геликобактериозом /тип в/. Принципы лечения. Антигеликобактерная терапия.
- •Язвенная болезнь. Принципы и схемы лечения геликобактерзависимых форм /терапия первой и второй линии/. Профилактика рецидивов.
- •Язвенная болезнь. Определение. Факторы риска. Классификация. Местные факторы агрессии и защиты.
- •Язвенная болезнь желудка. Особенности патогенеза, клиники, диагностики и лечения. Осложнения.
- •Язвенная болезнь. Определение. Геликобактерная инфекция как патогенетический фактор развития язвенной болезни: современные представления. Клиника и диагностика язвенной болезни дпк.
- •Язвенная болезнь желудка и дпк. Принципы лечения. Профилактика.
- •Язвенная болезнь желудка и дпк. Осложнения. Лабораторно-инструментальная диагностика.
- •Хронический гастрит /тип с/. Этиология и патогенез, клиника. Диагностика.
- •Хронический токсико-химический гастрит /тип с – рефлюкс-гастрит/: принципы лечения. Профилактика гастритов.
- •Хронический панкреатит. Определение. Классификация. Особенности патогенеза, клиники алкогольного панкреатита. Лабораторно-инструментальная диагностика.
- •Хронический панкреатит. Классификация tigar-o. Принципы лечения. Профилактика.
- •Хронический панкреатит. Определение. Основные клинические синдромы. Методы диагностики функциональной недостаточности поджелудочной железы. Принципы лечения. Профилактика.
- •Хронический панкреатит. Классификация. Дифференциальный диагноз.
- •Хронический панкреатит. Этиология и патогенез билиарнозависимого панкреатита. Лабораторно-инструментальная диагностика. Лечение.
- •Дисфункции желчевыводящих путей. Классификация. Клиника. Лабораторно-инструментальная диагностика. Дифференцированное лечение
- •Дисфункции желчевыводящих путей. Дисфункция сфинктера Одди. Диагностика. Дифференцированное лечение.
- •1)Скрининговые (обязательные)
- •Хронический бескаменный холецистит. Классификация. Диагностика: клинические симптомы 1, 2, 3 групп; инструментальные и лабораторные методы диагностики холецистита.
- •Этиология и патогенез
- •2. С нарушением тонуса сфинктерного аппарата внепеченочных желчных путей (вжп):
- •«Маски» хронического холецистита
- •!!!Физикальная диагностика: выявление болевых точек на коже при пальпации и перкуссии и их характеристика (Циммерман я.С., Головской б.В., 1973, 1984):
- •Лабораторная диагностика
- •Динамическая сцинтиграфия гепато-билиарной системы
- •Желчнокаменная болезнь, первая стадия - билиарный сладж. Клиника. Диагностика. Лечение. (1)Билиарный сладж (бс)
- •Факторы, способствующие перенасыщению желчи холестерином.
- •Факторы, способствующие осаждению холестерина в желчи.
- •Факторы, приводящие к нарушению функции желчного пузыря(сокращение, всасывание, секреция).
- •Билиарный сладж: принципы терапии:
- •Впервые выявленный бс в форме взвешенных гиперэхогенных частиц, при отсутствии клинической симптоматики:
- •2. Бс в форме эхонеоднородной желчи с наличием сгустков и зж вне зависимости от клинической симптоматики - консервативная терапия:
- •Хронический бескаменный холецистит. Этиология, патогенез. Клиника. Клинические «маски».
- •Этиология и патогенез
- •2. С нарушением тонуса сфинктерного аппарата внепеченочных желчных путей (вжп):
- •«Маски» хронического холецистита
- •Хронический бескаменный холецистит. Дифференциальный диагноз с жкб. Принципы лечения бескаменного хронического холецистита. Лечение
- •Принципы лечени хх
- •Медикаментозная терапия хбх
- •Симптоматическая терапия
- •Прием урсофалька для профилактики образования камней
- •Хронический гепатит. Определение. Классификация. Аутоиммунный гепатит. Патогенез. Критерии клинико-лабораторной диагностики.
- •Аутоиммунный гепатит. Дифференциальный диагноз. Принципы лечения. Профилактика.
- •Хронический гепатит. Определение. Классификация. Вирусные гепатиты. Вирусологическая диагностика.
- •1. Вирусный гепатит в (hbv)
- •Хронический вирусный гепатит. Принципы противовирусной терапии. Профилактика вирусных гепатитов.
- •Хронический гепатит. Определение. Классификация. Основные клинико-лабораторные (биохимические) синдромы. Инструментальные методы диагностики.
- •Принципы лечения хронических гепатитов.
- •Хронический лекарственный гепатит. Этиология, патогенез. Методы определения активности процесса и степени фиброза печени.
- •Циррозы печени. Определение, классификация. Основные клинические синдромы. Лабораторно-инструментальная диагностика.
- •Циррозы печени: первичный и вторичный биллиарный цирроз. Патогенез, клиника, дифференциальная диагностика. Лабораторно-инструментальная диагностика. Прогноз.
- •4.Кровотечения из варикозно расширенных вен:
- •Метаболические циррозы: гемахроматоз, болезнь Вильсона. Патогенез, клинические синдромы. Лабораторно-инструментальная диагностика. Принципы лечения
- •Синдром функциональной диспепсии (сфд). Римские критерии IV. Клинические варианты. Дифференциальная диагностика. Стандарт обследования. Синдромы «тревоги". Принципы лечения.
- •Синдром раздраженной кишки (срк). "Римские критерии IV". Клинические формы. Дифференциальный диагноз. Диагностика. Синдром "тревоги". Принципы лечения.
- •Хронические энтериты. Этиология, патогенез. Лабораторно-инструментальная диагностика. Принципы лечения.
- •Хронические энтериты, классификация. Основные клинические синдромы. Дифференциальный диагноз.
- •Ферментопатии: целиакия, определение, патогенез, клиника. Лабораторно-инструментальная диагностика. Дифференциальный диагноз. Принципы лечения
- •Хронический колит. Классификация. Основные клинические синдромы. Лабораторно-инструментальная диагностика, дифференциальный диагноз. Принципы лечения. Профилактика
- •Дисбиоз кишечника, облигатная, транзиторная, факультативная микрофлора кишечника. Степени дисбиоза. Клиника. Диагностика, принципы лечения.
- •Язвенный колит, этиология, патогенез, клиника. Классификация.
- •Язвенный колит. Лабораторно-инструментальная диагностика. Осложнения.
- •Воспалительные заболевания кишечника (язвенный колит, Болезнь Крона): принципы лечения (основные базисные препараты).
- •Болезнь Крона. Этиология, патогенез. Клиника (кишечные, внекишечные проявления). Классификация.
- •Болезнь Крона. Лабораторно-инструментальная диагностика. Осложнения.
- •Гэрб, определение, этиология, предрасполагающие факторы, патогенез. Клиника (пищеводные и внепищеводные симптомы). Инструментальная диагностика. Дифференциальный диагноз
- •Гэрб: Эндоскопическая классификация. Осложнения, принципы лечения. Профилактика
- •Алкогольная и неалкогольная жировая болезнь печени. Этиология, патогенез. Лабораторно-инструментальная диагностика. Принципы лечения.
- •Раздел «нефрология»
- •Хронический гломерулонефрит. Определение. Патогенез основных клинических синдромов: мочевого, гипертензивного, нефротического, отёчного. Принципы терапии.
- •Хронический гломерулонефрит. Клинические варианты: латентный и гематурический. Патоморфология. Характеристика протеинурии и гематурии. Диагностика. Принципы терапии.
- •Хронический гломерулонефрит. Клинический вариант - гипертензивный. Патоморфология. Патогенез гипертензивного синдрома. Дифференциальная диагностика с гипертонической болезнью. Принципы терапии.
- •Хронический гломерулонефрит. Клинический вариант - нефротический. Патоморфология. Патогенез формирования компонентов нефротического синдрома. Диагностика. Принципы терапии.
- •Хроническая болезнь почек. Определение. Факторы риска. Патогенез. Классификация по стадиям, степени альбуминурии.
- •Хроническая болезнь почек. Определение. Диагностика. Медикаментозная и немедикаментозная терапия. Экстракорпоральные методы лечения. Показания для хронического гемодиализа. Прогноз.
Нарушения ритма сердца – экстрасистолия: определение экстрасистолии, этиология, классификация, клиническая картина, экг – критерии. Принципы лечения.
Экстрасистолия – это преждевременное внеочередное возбуждение сердца, возникающее в предсердиях, АВ-узле или различных участках проводящей системы желудочков. Могут быть функциональными (связаны с вегетативными реакциями, эмоциональным напряжением, курением, употреблением алкоголя, кофе и др.) и органическими (при дистрофических, ишемических, склеротических поражениях сердечной мышцы).
НАДЖЕЛУДОЧКОВАЯ ЭКСТРАСИСТОЛИЯ
1.Кардиальные (ИБС, пороки сердца с перегрузкой предсердий, миокардит, кардиомиопатия, миокардиодистрофия)
2.Экстракардиальные:
-нейрогенные
– гиперадренергические, вагусные;
-рефлекторные (при ЖКБ, хиатальной грыже и др.)
-дисэлектролитные (нарушение содержания калия, кальция, магния);
-токсические – алкоголь, хронические очаги инфекции (тонзиллит);
-лекарственные – ксантины, диуретики, антидепрессанты, пирацетам, гормональные контрацептивы, симпатомиметики
-дисгормональные - тиреотоксикоз, гиперэстрогенемия
Классификация
• По этиологии: -органические (при наличии признаков органического поражения сердца) - функциональные
• По частоте возникновения: -частая – более 30 в 1 час (более 720 в сутки) -редкая – менее 30 в 1 час
• По месту возникновения: предсердная, узловая, монотопные (из одного эктопического очага), политопные (из разных эктопических очагов).
• По регулярности возникновения: аллоритмия (бигеминия, тригеминия, квадригеминия),одиночная, парная, групповая (три комплекса подряд)
Клинические признаки
-Ощущения перебоев, замирания в работе сердца, «падения с высоты», усиление одышки. Функциональная экстрасистолия часто исчезает при физической нагрузке.
-Объективно: преждевременные сокращения (без длительной паузы после них) – при пальпации пульса. При аускультации сердца во время экстрасистолы выслушивается преждевременные ослабленные I и II тоны, а после них громкие I и II тоны.
ЭКГ – критерии :
-Преждевременный комплекс QRS, которому предшествует зубец Р (при предсердных экстрасистолах), отсутствует или отрицательный зубец Р (при узловых или атриовентрикулярных экстрасистолах)
-Узкий комплекс QRS, менее 0,12 с
-Неполная компенсаторная пауза
Принципы терапии
1.Этиотропное лечение
2.Медикаментозная терапия: при плохой субъективной переносимости, высоком риске развития пароксизмов суправентрикулярной тахикардии и фибрилляции предсердий (ФП) (у лиц с пороком сердца, с выраженной перегрузкой предсердий), частой экстрасистолии.
-Бета-адреноблокаторы (пропранолол 30-60мг/сут., метопролол 25-100 мг/сут., бисопролол 5-10 мг/сут и др.)
-Антагонисты кальция (верапамил 120-480 мг/сут., дилтиазем 120-480 мг/сут)
-ААП (при высоком риске ФП и отсутствии противопоказаний для применения этого класса): дизопирамид 200-400 мг/сут., аллапинин 50-100 мг/сут, пропафенон 450-600 мг/сут, этацизин 75-200 мг/сут, хинидин 400-800 мг/сут.
-ААП: амиодарон (при неэффективности другой терапии) или соталол 80-160 мг/сут
3.Хирургическое лечение (при частой, монотопной, резистентной к терапии экстрасистолии)
– радиочастотная аблация (РЧА) аритмогенного очага
. • Профилактика. Устранение кардиальных и экстракардиальных причин развития экстрасистолии. Для вторичной профилактики применяются бетаадреноблокаторы, антагонисты кальция (верапамил), ААП.
ЖЕЛУДОЧКОВАЯ ЭКСТРАСИСТОЛИЯ
– это преждевременное возбуждение и сокращение сердца, вызванное импульсами, возникающими во внутрижелудочковой проводящей системе или миокарде желудочков (пучок Гиса, волокна Пуркинье).
Этиология как НЖЭ
Классификация(этиология, место возникновения, форма, частота как НЖЭ)
• По Лауну (B.Lown, V.Wolf, М.Ruan),
1 – менее 30 в 1 час (одиночные, мономорфные)
2 – более 30 в 1 час (одиночные, мономорфные)
3 – полиморфные
4А– мономорфные парные
4Б– полиморфные парные, групповые (3 и более комплексов), аллоритмия (бигемения – ЖЭ после каждого нормального сокращения, тригеминия – ЖЭ после каждых двух нормальных сокращений; квадригеминия)
5 – ранние («R на Т»)
•По прогностической значимости (риску внезапной смерти) (J.Bigger, 1984г., J.Monganroth, 1990 г.)
• Доброкачественные (низкий риск, отсутствуют признаки органического поражения сердца и дисфункции левого желудочка, может быть любая градация ЖЭ по Лауну, частота экстрасистолии – редкая, средняя)
• Потенциально злокачественные (средний риск, присутствуют признаки органического поражения сердца и дисфункции левого желудочка с ФВ 50-30%, может быть любая градация ЖЭ по Лауну, частота экстрасистолии – средняя и частая)
• Злокачественные (высокий риск, присутствуют признаки органического поражения сердца с фракцией выброса менее 30%, синкопальные эпизоды, пароксизмы устойчивой желудочковой тахикардии).
Клинические признаки
-Ощущение перебоев, замирания сердца
-Объективно: нерегулярный пульс (преждевременное сокращение, после которого следует пауза), при аускультации сердца - преждевременное сокращение сердца с громким 1 тоном.).
Диагностика
• ЭКГ- критерии: - Преждевременное появление комплекса QRS, перед которым отсутствует зубец Р
• Комплекс QRS широкий, более 0,12 с, деформированный
• Полная компенсаторная пауза (за исключением вставочной экстрасистолии)
Принципы терапии
1.Этиотропное лечение (отмена сердечных гликозидов, симпатомиметиков и т.п., устранение симпатикотонии – бета-адреноблокаторы, гипокалиемии -панангин, седативная и психотропная терапия – валокордин, настой боярышника, феназепам; лечение основного заболевания)
2.Выбор медикаментозной терапии с учетом стратификации риска:
При доброкачественной ЖЭ (в случае ее плохой субъективной переносимости) и потенциально злокачественной ЖЭ (но без выраженной ГЛЖ, толщине стенок ЛЖ до 14 мм, неишемической этиологии):
-Бета-адреноблокаторы (пропранолол, метопролол, бисопролол)
-IС класс ААП: аллапинин (при брадикардии), пропафенон (при тахикардии), этацизин, этмозин, дифенин или фенотоин - при гликозидной интоксикации)
-III класс ААП (при неэффективности или противопоказаниях I класса ААП): кордарон, соталол
При злокачественных и потенциально злокачественных ЖЭ (с выраженной ГЛЖ, ишемической этиологии):
• III класс АПП: кордарон±бета-адреноблокаторы; при его противопоказаниях – соталол.
• IВ класс ААП: лидокаин, мекситил (при развитии ЖЭ на фоне инфаркта миокарда).
3.Хирургическое лечение (при частой монотопной, резистентной к медикаментозной терапии, ЖЭ) – радиочастотная аблация аритмогенного очага.
• Профилактика. Комплекс мероприятий, направленный на профилактику возникновения и лечение сердечно-сосудистых заболеваний, а также устранение экстракардиальных причин развития ЖЭ. Для вторичной профилактики применяются бетаадреноблокаторы, IС, III классы ААП
Нарушения ритма сердца – фибрилляция и трепетание предсердий: определение, этиология, понятие о триггерах, аритмологическом субстрате и модулирующих влияниях при фибрилляции предсердий, клиническая классификация, электрофизиологическая классификация трепетания предсердий, типы фибрилляции предсердий, ЭКГ –критерии, понятие о классе EHRA.
Фибрилляция предсердий (ФП) – это несогласованное возбуждение отдельных волокон предсердий с частотой от 350 до 700 импульсов в минуту, которое приводит к выпадению механической систолы предсердий. ФП возникает в результате формирования множества очагов microreentry в миокарде предсердий.
• Этиопатогенетические факторы
1.Кардиальные причины: АГ, особенно с гипертрофией левого желудочка, ИБС, пороки сердца с перегрузкой предсердий, кардиомиопатии, легочное сердце, синдром слабости синусового узла. 2.Экстракардиальные причины: тиреотоксикоз, феохромацитома, гипокалиемия, болезни накопления – амилоидоз, гемохроматоз.
3.Идиопатическая ФП - у лиц моложе 60 лет, без сердечнолегочных заболеваний
• Для возникновения устойчивой ФП необходимо наличие трёх составляющих: 1) пусковых, т.н. триггерных факторов аритмии, 2) аритмогенного субстрата аритмии, обеспечивающего самостоятельное поддержание ФП, а также 3) индивидуальных модулирующих влияний, повышающих восприимчивость аритмогенного субстрата к триггерным факторам ФП.
Триггерные факторы:
-высокочастотная электрическая активность в устьях легочных вен, отражением которой на ЭКГ является частая ранняя предсердная экстрасистолия (по типу «Р на Т») и/или пробежки предсердной тахикардии (как монофокусной, так и хаотической).
-экстрасистолы из полых вен, а также предсердные экстрасистолы.
-триггерная активность и повторный вход возбуждения (re-entry) в мышечных структурах, выстилающих места их впадений в предсердия.
Аритмогенный субстрат ФП
- структурно и функционально изменённый (ремоделированный) миокард предсердий, обеспечивающий стойкое самостоятельное поддержание ФП.
• Под ремоделированием понимают совокупность патологических процессов, возникающих в предсердиях в ответ на возникновение ФП или/и в результате действия известных этиологических факторов ФП. (фиброз, воспаление, апоптоз и гипертрофия)
• Функциональные нарушения в предсердном миокарде включают в себя возникновение неоднородности скоростей проведения импульсов в разных направлениях, а также дисперсию процессов реполяризации в предсердном миокарде.
Модулирующие влияния при ФП
• Наиболее частым модулирующим влиянием - дисбаланс вегетативных влияний на миокард предсердий.
• В зависимости от характера нарушений автономной регуляции работы сердца выделяют т.н. «вагусную» форму ФП (аритмия во время сна или после переедания, при резких наклонах или поворотах туловища), а также т.н. «гиперадренергическую» форму аритмии (ФП возникает в момент физической нагрузки, при стрессе, резком испуге)
•нарушения электролитного обмена (гипокалиемия), преходящая ишемия миокарда и проаритмическое действие лекарственных препаратов.
• Трепетание предсердий (ТП) – это координированный предсердный ритм с частотой 200-400 в мин. В основе ТП лежит механизм maсrore-entry.
• Этиопатогенетические факторы схожи с причинами ФП, при этом значимую роль играют перегрузка правых отделов сердца при ХОБЛ и легочном сердце, патологии трехстворчатого клапана, ТЭЛА.
Клиническая классификация одинакова для ФП и ТП
• Любой впервые диагностированный эпизод ФП вне зависимости от длительности и выраженности симптомов считают впервые выявленной ФП.
• Пароксизмальной ФП именуют повторно возникающую (2 и более эпизодов) ФП, способную самостоятельно прекращаться до истечения 7 суток от момента начала приступа. К пароксизмальной ФП также относят ФП, купированную с применением медикаментозной или электрической кардиоверсии в сроки до 48 часов от момента начала аритмии.
• Персистирующей является первично или повторно возникшая ФП длительностью более 7 суток, не способная к спонтанному прерыванию и требующая для своего устранения проведения специальных мероприятий (обычно, электрической кардиоверсии).
• Длительно персистирующей именуют ФП, продолжительностью более года, если принимается решение о восстановлении синусового ритма с помощью кардиоверсии или радикального интервенционного (катетерная аблация) и/или хирургического лечения.
• Постоянной или хронической именуется ФП продолжительностью более 7 суток, если попытки ее устранения неэффективны или не предпринимаются по тем или иным причинам. Последнее подразумевает отказ от проведения кардиоверсии, а также любых попыток радикального интервенционного и/или хирургического лечения аритмии.
Электрофизиологическая классификация:
-типичное, атипичное, левопредсердное ТП;
При типичном ТП циркуляция импульса происходит вокруг трикуспидального клапана. Обязательное повторное прохождение волны возбуждения по «кавотрикуспидальному истмусу» (КТИ) - области правого предсердия между местом впадения в него нижней полой вены и фиброзным кольцом трикуспидального клапана, что послужило основанием называть типичное ТП «истмус-зависимым». Частый вариант-против часовой стрелки вокруг ТК, редкий вариант-по часовой стрелке вокруг ТК
К атипичному или «истмус-независимому» ТП относятся все остальные виды предсердного макро-re-entry, не включающие в состав цепи повторного входа возбуждения область кавотрикуспидального истмуса. (циркуляция электрических импульсов вокруг митрального клапана, лёгочных вен и рубцов в предсердиях)
-регулярное (с AВ-блокадой 2:1, 3:1 с правильным частым желудочковым ритмом), и нерегулярное (с нерегулярным желудочковым ритмом)
При постоянной кратности АВ-проведения говорят о регулярной форме ТП , при непостоянной кратности – о нерегулярной форме ТП.
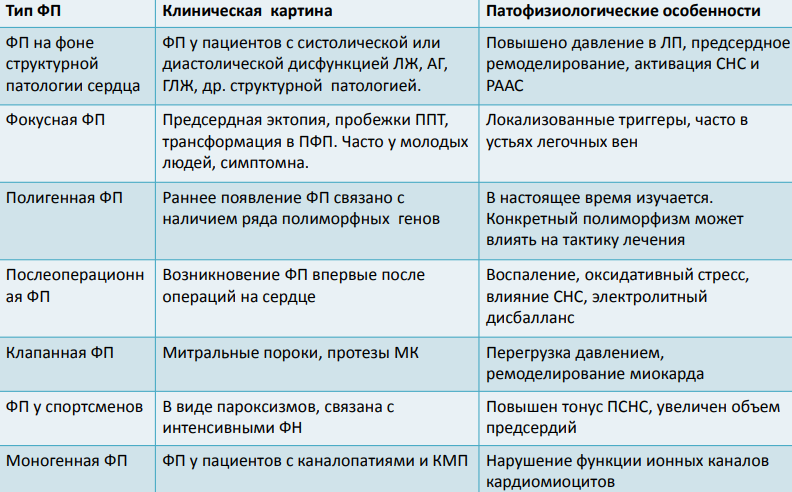
ЭКГ критерии ФП
• Отсутствуют зубцы Р.
• Волны "f" - множественные нерегулярные осцилляции разной формы и величины на изолинии (лучше всего видны в V1,V2, II, III, AVF). Выделяют крупноволновый (более 2 мм, чаще наблюдается при тиреотоксикозе, митральном стенозе) и мелковолновый (менее 1 мм, чаще встречается при ИБС, у пожилых) типы ФП.
• Интервалы R - R различной продолжительности (за исключением синдрома Фредерика – сочетание ФП и полной АВ блокады, когда имеет место медленный правильный ритм АВ соединения с сохранением фибрилляции предсердий .
• Комплексы QRS узкие, менее 0,12 с. Иногда выявляются различия в амплитуде QRS (электрическая альтернация).
ЭКГ критерии ТП
• отсутствие зубца Р -волны трепетания F
"пилообразной" формы (вместо зубцов
Р)
отсутствие зубца Р -волны трепетания F
"пилообразной" формы (вместо зубцов
Р)
• регулярный желудочковый ритм (при регулярном проведении 2:1, 3:1, 4:1, 5:1) или нерегулярный ритм (при нерегулярном проведении)
Нарушения ритма сердца – фибрилляция и трепетание предсердий: принципы терапии (антитромботическая, ЧСС, контролирующая и сохраняющая синусовый ритм стратегия), кардиоверсия (виды, показания, стратегия антитромботической защиты), шкала CHA2DS2-VAsSc, оценка риска кровотечений.
Общие принципы антитромботической терапии:
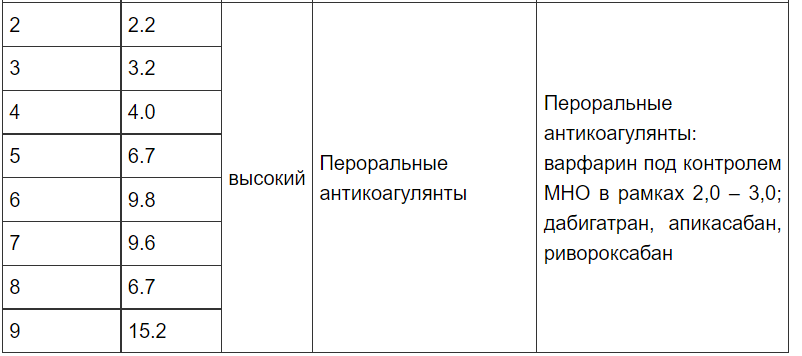
- Пероральные антикоагулянты (АКГ) рекомендованы больным ФП и ТП мужского пола с суммой баллов по шкале CHA2DS2-VASc >= 2
- Пероральные антикоагулянты рекомендованы больным ФП и ТП женского пола с суммой баллов п
- Назначение пероральных антикоагулянтов можно рекомендовать мужчинам с ФП или ТП, имеющим 1 балл по шкале CHA2DS2-VASc, учитывая индивидуальные особенности и предпочтения больного. о шкале CHA2DS2-VASc >= 3
- В случае назначения АВК рекомендован тщательный контроль времени нахождения значений МНО в пределах целевого диапазона.
- Не рекомендовано назначение АКГ и антитромбоцитарных препаратов у мужчин и женщин с ФП или ТП при отсутствии факторов риска тромбоэмболических осложнений

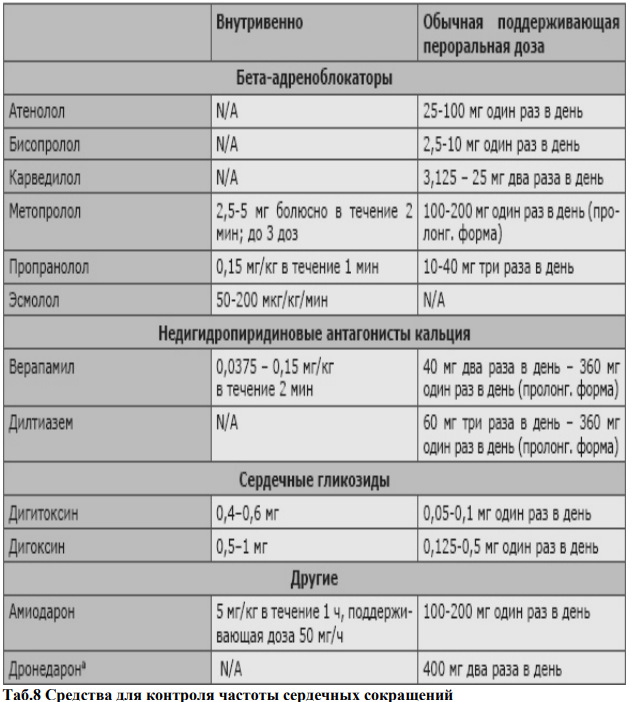
В случае выбора стратегии контроля ЧСС первичной целью является достижение частоты сокращений желудочков менее 110 уд./мин. При сохраненной фракции выброса в качестве препаратов для контроля ритма могут использоваться бетаадреноблокаторы, недигидропиридиновые блокаторы кальциевых каналов и дигоксин. И здесь отдельно следует остановиться на результатах исследования RATE-AF, сравнившем стратегии контроля частоты сокращений желудочков при помощи бета-блокаторов и дигоксина. Оказалось, что использование последнего сопровождалось меньшей выраженностью симптомов по NYHA, а также лучшими показателями качества жизни и NTproBNP.
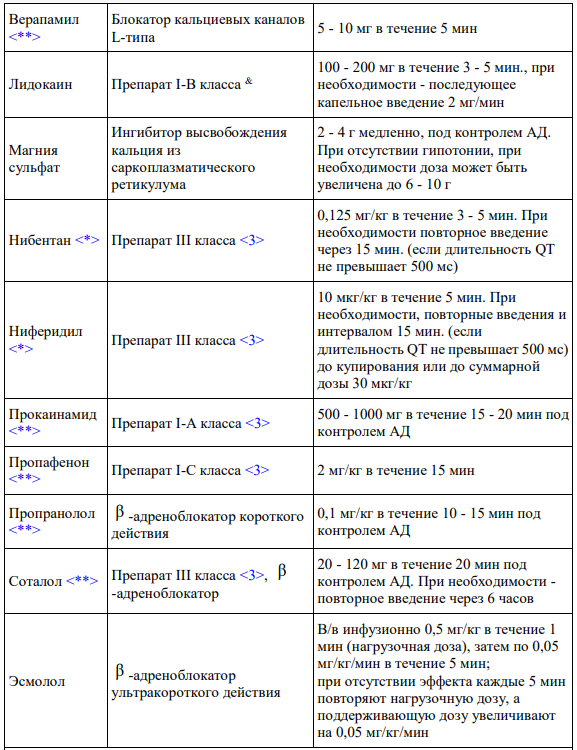
Основной же целью контроля ритма, как и прежде, является улучшение качества жизни пациентов с фибрилляцией предсердий. Однако отмечается, что у пациентов с хронической сердечной недостаточностью выполнение катетерной аблации может сопровождаться улучшением функции левого желудочка. Из антиаритмических препаратов наибольшего внимания заслуживает соталол, рекомендация к использованию которого была понижена до (IIbA). Основанием для этого стали результаты недавно опубликованного мета-анализа, продемонстрировавших увеличение риска смертельных исходов у пациентов с фибрилляцией предсердий, получающих соталол.

Кардиоверсия - это медицинская процедура, при которой аномально высокая частота сердечных сокращений или другие нарушения ритма сердца преобразуются в нормальный ритм с помощью электричества или лекарств.
Виды:
Кардиоверсия по принципу “таблетка в кармане". болюсного введения или перорального приема флекаинида (200-300 мг) или пропафенона (450-600 мг) самими пациентами на дому (терапия “таблетка в кармане”).
Антиаритмические препараты для неотложного восстановления СР (“фармакологическая кардиоверсия”). Антиаритмики способны восстанавливать СР пациентам с ФП (фармакологическая кардиоверсия). Флекаинид и пропафенон — эффективные препараты для проведения фармакологической кардиоверсии, однако их использование разрешено только у пациентов без структурной патологии сердца. У пациентов с СН и ИБС возможно назначение амиодарона.
Электрическая кардиоверсия. Синхронизированная электрическая кардиоверсия постоянным током быстро и эффективно переводит ФП в СР и является методом выбора у пациентов с выраженными нарушениями гемодинамики при вновь возникшем пароксизме ФП. Электрическая кардиоверсия может быть безопасно выполнена у седатированных пациентов после внутривенного введения мидапазолама и/или пропофола. Важным является проведение постоянного мониторирования уровня АД и оксиметрии у таких пациентов. . Для смягчения эффекта транзиторной брадикардии после кардиоверсии возможно внутривенное введение атропина или изопротеренола, или временной чрезкожной кардиостимуляции. Предшествующий прием амиодарона (в течение нескольких нед.), соталола, ибутилида или вернакаланта может способствовать повышению эффективности кардиоверсии подобно действию флекаинида и пропафенона
Антикоагулянтная терапия при проведении кардиоверсии. При непрерывной продолжительности эпизода ФП более 48 часов следует назначить ОАК на срок не менее 3 нед. перед кардиоверсией и 4 нед. После процедуры (вне зависимости, от того, имеются для показания к длительной антикоагулянтной терапии). Прием ОАК у пациентов, имеющих риск инсульта, должен продолжаться неопределенно долго. При наличии показаний к выполнению кардиоверсии в ранние сроки, необходимо провести транспищеводноеэхокардиографическое исследование, позволяющее в большинстве случаев исключить тромбоз полости ЛП с последующим неотложным восстановлением СР.
Варфарин остается стандартным препаратом для ведения при кардиоверсии. Данные по новым антикоагулянтам позволяют использовать их в качестве альтернативы. Данные Post hoc анализа свидетельствуют, что между апиксабаном, дабигатраном и ривароксабаном нет различий в эффективности и безопасности при выполнении кардиоверсии выбор антикоагулянта для кардиоверсии первый выбор варфарин


