
- •Экзаменационные вопросы по дисциплине «факультетская терапия» раздел «кардиология»
- •Атеросклероз: определение, эпидемиология, факторы риска, патогенез, патоморфология, классификация по стадиям.
- •Атеросклероз: факторы риска, клиника, диагностика, классификация типов дислипидемий по Фридрексону, воз.
- •Атеросклероз: принципы немедикаментозной и медикаментозной терапии. Профилактика.
- •Ибс. Нестабильная стенокардия. Определение. Понятие о нестабильной атеросклеротической бляшке. Классификация по ю. Браунвальду, Ризику. Принципы диагностики.
- •Ибс. Острый коронарный синдром без элевации сегмента st. Определение. Патогенез. Принципы диагностики.
- •Ибс. Острый коронарный синдром без элевации сегмента st. Определение. Стратификация риска (шкала grase, клинические принципы). Тактика лечения. Реваскуляризация.
- •Ибс. Острый коронарный синдром с подъемом (элевацией) сегмента st. Определение. Патогенез. Принципы диагностики.
- •Ибс. Острый коронарный синдром с подъемом (элевацией) сегмента st. Определение. Виды реваскуляризации миокарда. Тактика выбора способа реваскуляризации.
- •Ибс. Инфаркт миокарда. Определение. Этиология и патогенез. 5 типов инфаркта миокарда. Классификация инфаркта миокарда. Патоморфологические и клинические периоды инфаркта миокарда.
- •Ибс. Инфаркт миокарда. Определение. Лабораторно-инструментальные методы диагностики. Клинические формы инфаркта миокарда. Дифференциальная диагностика. Критерии диагностики.
- •Гипертоническая болезнь. Дифференциальный диагноз первичной и вторичных артериальных гипертензий.
- •Гипертоническая болезнь. Понятие об истинной и ложной рефрактерной артериальной гипертензии, злокачественной артериальной гипертензии. Гипертонические кризы: классификация. Принципы лечения.
- •Хроническая сердечная недостаточность (хсн). Определение. Принципы медикаментозного и немедикаментозного лечения больных хсн с сохранной фракцией выброса левого желудочка. Прогноз.
- •Миокардиты. Определение. Классификация - этиологическая, патогенетическая, патоморфологическая, клинико-морфологическая. Принципы немедикаментозного и медикаментозного лечения. Прогноз.
- •Гипертрофическая кардиомиопатия: определение, молекулярно-генетическая основа, морфология, патогенез и патофизиология. Клиника, диагностика, принципы лечения.
- •Перикардиты. Определение. Принципы лечение острого перикардита, рецидивирующего перикардита, констриктивного перикардита. Перикардиоцентез.
- •Тампонады сердца: определение, этиология, клиника, диагностика. Прогноз
- •2. Экстракардиальные:
- •3. Идиопатические
- •1. Синоатриальная блокада.
- •5. Асистолия желудочков.
- •Нарушения ритма сердца – экстрасистолия: определение экстрасистолии, этиология, классификация, клиническая картина, экг – критерии. Принципы лечения.
- •Раздел «ревматология»
- •Подагра. Определение. Стадии развития подагры. Нефармакологическое лечение. Лечение острого приступа подагрического артрита. Антигиперурикемическая терапия.
- •Раздел «пульмонология»
- •Хроническая обструктивная болезнь легких / хобл /. Этиология. Факторы риска. Роль табакокурения. Патогенетические этапы развития хобл. Бронхитическая триада.
- •Хобл: классификация gold (последняя редакция). Клинические фенотипы. Стандарт инструментальной и лабораторной диагностики хобл.
- •Принципы лечения хобл в фазу обострения и ремиссии. Классификация бронходилятаторов. Профилактика хобл.
- •Хобл: диагностика осложнений. Принципы лечения дыхательной недостаточности и декомпенсированного легочного сердца
- •Хобл: особенности бронхообструктивного синдрома. Дифференциальный диагноз с бронхиальной астмой.
- •Принципы лечения бронхообструктивного синдрома при хобл. Показания к назначению системных глюкокортикоидных гормонов.
- •Бронхиальная астма / ба /. Определение. Классификация ginа (последняя редакция). Особенности бронхообструктивного синдрома. Критерии диагностики ба.
- •Принципы лечения бронхиальной астмы. Ступенчатая схема лечения.
- •Бронхиальная астма / ба /. Факторы риска. Патогенетические механизмы бронхообструкции
- •Бронхиальная астма / ба /, атопическая форма. Определение. Ранняя и поздняя аллергические реакции. Патогенез атопической ба. Особенности клиники.
- •Атопическая бронхиальная астма: принципы лечения. Классификация бронходилататоров, механизм их действия. Профилактика
- •Бронхиальная астма / ба /. Дифференциальный диагноз с хобл. Стандарт обследования больного ба. Роль пикфлуометрии и спирографии для диагностики и оценки эффективности терапии. Профилактика ба.
- •Пневмония. Определение. Классификация. Этиология домашней и нозокомиальной пневмонии. Критерии диагностики пневмонии.
- •Пневмония: осложнения легочные, внелегочные. Принципы лечения инфекционно-токсического шока.
- •Пневмония. Определение. Патогенез, клиника пневмоний, вызванных микоплазмой, легионеллой, хламидиями. Критерии их диагностики.
- •Пневмонии, вызванные микоплазмой, легионеллой, хламидиями: особенности клинической картины, принципы лечения. Профилактика.
- •Нозокомиальная пневмония, определение. Этиология, патогенез, клиника. Диагностика.
- •Нозокомиальная пневмония: принципы лечения. Профилактика нозокомиальной пневмонии.
- •Респираторные и общие интоксикационные синдромы при пневмонии. Дифференциальный диагноз пневмонии с туберкулезом легких, раком. Профилактика домашней пневмонии.
- •1. Легочные проявления пневмонии:
- •2. Внелегочные проявления пневмонии
- •Idsa/ats критерии тяжелой вп
- •I. Природные пенициллины
- •II. Цефалоспорины
- •III. Макролиды
- •Астматический статус: причинная обусловленность, патогенез, классификация. Клиника в зависимости от стадии. Принципы лечения.
- •Раздел «анемии»
- •Анемия: определение. Классификация. Критерии диагностики анемий. Общеанемические (гипоксические) синдромы. Стандарт лабораторно- инструментального обследования больного анемией.
- •1. Анамнез, для выявления возможной причины анемии (наследственность, провоцирующие факторы).
- •2. Обследование, определение варианта анемии.
- •3. Определение основного заболевания, приведшего к анемии:
- •Железодефицитная анемия. Определение. Классификация. Причины.
- •Cидеропенический синдром. Лабораторные критерии диагностики железодефицитной анемии.
- •Железодефицитная анемия: принципы ферротерапии. Осложнения лечения. Показания для переливания крови. Профилактика.
- •Железодефицитные состояния и железодефицитная анемия. Дифференциальный диагноз.
- •Стандарт обследования больных с анемией.
- •Дифференциальный диагноз анемий: железодефицитной, мегалобластной, гемолитической, апластической. Раздел «гастроэнтерология»
- •Хронический гастрит. Факторы риска, этиология и патогенез. Классификация olga. Хронический аутоиммунный гастрит /тип а/. Особенности патогенеза, клиники. Критерии диагностики. Принципы лечения
- •Хронический гастрит. Определение. Киотская классификация. Методы диагностики пилорических геликобактеров
- •Хронический гастрит. Определение. Гастрит, ассоциированный с геликобактериозом /тип в/. Патогенез, клинико-лабораторная диагностика.
- •Хронический гастрит, ассоциированный с геликобактериозом /тип в/. Принципы лечения. Антигеликобактерная терапия.
- •Язвенная болезнь. Принципы и схемы лечения геликобактерзависимых форм /терапия первой и второй линии/. Профилактика рецидивов.
- •Язвенная болезнь. Определение. Факторы риска. Классификация. Местные факторы агрессии и защиты.
- •Язвенная болезнь желудка. Особенности патогенеза, клиники, диагностики и лечения. Осложнения.
- •Язвенная болезнь. Определение. Геликобактерная инфекция как патогенетический фактор развития язвенной болезни: современные представления. Клиника и диагностика язвенной болезни дпк.
- •Язвенная болезнь желудка и дпк. Принципы лечения. Профилактика.
- •Язвенная болезнь желудка и дпк. Осложнения. Лабораторно-инструментальная диагностика.
- •Хронический гастрит /тип с/. Этиология и патогенез, клиника. Диагностика.
- •Хронический токсико-химический гастрит /тип с – рефлюкс-гастрит/: принципы лечения. Профилактика гастритов.
- •Хронический панкреатит. Определение. Классификация. Особенности патогенеза, клиники алкогольного панкреатита. Лабораторно-инструментальная диагностика.
- •Хронический панкреатит. Классификация tigar-o. Принципы лечения. Профилактика.
- •Хронический панкреатит. Определение. Основные клинические синдромы. Методы диагностики функциональной недостаточности поджелудочной железы. Принципы лечения. Профилактика.
- •Хронический панкреатит. Классификация. Дифференциальный диагноз.
- •Хронический панкреатит. Этиология и патогенез билиарнозависимого панкреатита. Лабораторно-инструментальная диагностика. Лечение.
- •Дисфункции желчевыводящих путей. Классификация. Клиника. Лабораторно-инструментальная диагностика. Дифференцированное лечение
- •Дисфункции желчевыводящих путей. Дисфункция сфинктера Одди. Диагностика. Дифференцированное лечение.
- •1)Скрининговые (обязательные)
- •Хронический бескаменный холецистит. Классификация. Диагностика: клинические симптомы 1, 2, 3 групп; инструментальные и лабораторные методы диагностики холецистита.
- •Этиология и патогенез
- •2. С нарушением тонуса сфинктерного аппарата внепеченочных желчных путей (вжп):
- •«Маски» хронического холецистита
- •!!!Физикальная диагностика: выявление болевых точек на коже при пальпации и перкуссии и их характеристика (Циммерман я.С., Головской б.В., 1973, 1984):
- •Лабораторная диагностика
- •Динамическая сцинтиграфия гепато-билиарной системы
- •Желчнокаменная болезнь, первая стадия - билиарный сладж. Клиника. Диагностика. Лечение. (1)Билиарный сладж (бс)
- •Факторы, способствующие перенасыщению желчи холестерином.
- •Факторы, способствующие осаждению холестерина в желчи.
- •Факторы, приводящие к нарушению функции желчного пузыря(сокращение, всасывание, секреция).
- •Билиарный сладж: принципы терапии:
- •Впервые выявленный бс в форме взвешенных гиперэхогенных частиц, при отсутствии клинической симптоматики:
- •2. Бс в форме эхонеоднородной желчи с наличием сгустков и зж вне зависимости от клинической симптоматики - консервативная терапия:
- •Хронический бескаменный холецистит. Этиология, патогенез. Клиника. Клинические «маски».
- •Этиология и патогенез
- •2. С нарушением тонуса сфинктерного аппарата внепеченочных желчных путей (вжп):
- •«Маски» хронического холецистита
- •Хронический бескаменный холецистит. Дифференциальный диагноз с жкб. Принципы лечения бескаменного хронического холецистита. Лечение
- •Принципы лечени хх
- •Медикаментозная терапия хбх
- •Симптоматическая терапия
- •Прием урсофалька для профилактики образования камней
- •Хронический гепатит. Определение. Классификация. Аутоиммунный гепатит. Патогенез. Критерии клинико-лабораторной диагностики.
- •Аутоиммунный гепатит. Дифференциальный диагноз. Принципы лечения. Профилактика.
- •Хронический гепатит. Определение. Классификация. Вирусные гепатиты. Вирусологическая диагностика.
- •1. Вирусный гепатит в (hbv)
- •Хронический вирусный гепатит. Принципы противовирусной терапии. Профилактика вирусных гепатитов.
- •Хронический гепатит. Определение. Классификация. Основные клинико-лабораторные (биохимические) синдромы. Инструментальные методы диагностики.
- •Принципы лечения хронических гепатитов.
- •Хронический лекарственный гепатит. Этиология, патогенез. Методы определения активности процесса и степени фиброза печени.
- •Циррозы печени. Определение, классификация. Основные клинические синдромы. Лабораторно-инструментальная диагностика.
- •Циррозы печени: первичный и вторичный биллиарный цирроз. Патогенез, клиника, дифференциальная диагностика. Лабораторно-инструментальная диагностика. Прогноз.
- •4.Кровотечения из варикозно расширенных вен:
- •Метаболические циррозы: гемахроматоз, болезнь Вильсона. Патогенез, клинические синдромы. Лабораторно-инструментальная диагностика. Принципы лечения
- •Синдром функциональной диспепсии (сфд). Римские критерии IV. Клинические варианты. Дифференциальная диагностика. Стандарт обследования. Синдромы «тревоги". Принципы лечения.
- •Синдром раздраженной кишки (срк). "Римские критерии IV". Клинические формы. Дифференциальный диагноз. Диагностика. Синдром "тревоги". Принципы лечения.
- •Хронические энтериты. Этиология, патогенез. Лабораторно-инструментальная диагностика. Принципы лечения.
- •Хронические энтериты, классификация. Основные клинические синдромы. Дифференциальный диагноз.
- •Ферментопатии: целиакия, определение, патогенез, клиника. Лабораторно-инструментальная диагностика. Дифференциальный диагноз. Принципы лечения
- •Хронический колит. Классификация. Основные клинические синдромы. Лабораторно-инструментальная диагностика, дифференциальный диагноз. Принципы лечения. Профилактика
- •Дисбиоз кишечника, облигатная, транзиторная, факультативная микрофлора кишечника. Степени дисбиоза. Клиника. Диагностика, принципы лечения.
- •Язвенный колит, этиология, патогенез, клиника. Классификация.
- •Язвенный колит. Лабораторно-инструментальная диагностика. Осложнения.
- •Воспалительные заболевания кишечника (язвенный колит, Болезнь Крона): принципы лечения (основные базисные препараты).
- •Болезнь Крона. Этиология, патогенез. Клиника (кишечные, внекишечные проявления). Классификация.
- •Болезнь Крона. Лабораторно-инструментальная диагностика. Осложнения.
- •Гэрб, определение, этиология, предрасполагающие факторы, патогенез. Клиника (пищеводные и внепищеводные симптомы). Инструментальная диагностика. Дифференциальный диагноз
- •Гэрб: Эндоскопическая классификация. Осложнения, принципы лечения. Профилактика
- •Алкогольная и неалкогольная жировая болезнь печени. Этиология, патогенез. Лабораторно-инструментальная диагностика. Принципы лечения.
- •Раздел «нефрология»
- •Хронический гломерулонефрит. Определение. Патогенез основных клинических синдромов: мочевого, гипертензивного, нефротического, отёчного. Принципы терапии.
- •Хронический гломерулонефрит. Клинические варианты: латентный и гематурический. Патоморфология. Характеристика протеинурии и гематурии. Диагностика. Принципы терапии.
- •Хронический гломерулонефрит. Клинический вариант - гипертензивный. Патоморфология. Патогенез гипертензивного синдрома. Дифференциальная диагностика с гипертонической болезнью. Принципы терапии.
- •Хронический гломерулонефрит. Клинический вариант - нефротический. Патоморфология. Патогенез формирования компонентов нефротического синдрома. Диагностика. Принципы терапии.
- •Хроническая болезнь почек. Определение. Факторы риска. Патогенез. Классификация по стадиям, степени альбуминурии.
- •Хроническая болезнь почек. Определение. Диагностика. Медикаментозная и немедикаментозная терапия. Экстракорпоральные методы лечения. Показания для хронического гемодиализа. Прогноз.
Ибс. Инфаркт миокарда. Определение. Лабораторно-инструментальные методы диагностики. Клинические формы инфаркта миокарда. Дифференциальная диагностика. Критерии диагностики.
Диагностика
Ранняя:
-Электрокардиография
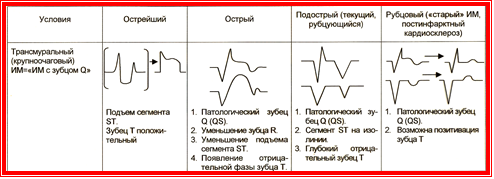
-Эхокардиография
-Анализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин)
Отсроченная:
- Коронарография
- Сцинтиграфия миокарда ( редко)
БИОХИМИЧЕСКИЕ МАРКЕРЫ ПОВРЕЖДЕНИЯ МИОКАРДА Сердечные тропонины Т и I, миоглобин, КФК и ее МВформы,К- БСЖК
• Повышенный уровень тропонинов T или I отражает некроз клеток миокарда.
• Определение тропонинов позволяет обнаружить повреждение миокарда примерно у трети больных, не имеющих повышения МВ-КФК.
ЭХОКАРДИОГРАФИЯ - Во время ишемии миокарда может быть выявлена локальная гипокинезия или акинезия стенки левого желудочка с восстановлением нормальной сократимости после исчезновения ишемии.
КОРОНАРОГРАФИЯ • Дает информацию о наличии стенозирующих изменений коронарных артерий и их тяжести. • Пациенты с многососудистым поражением и со стенозом ствола левой коронарной артерии имеют более высокий риск серьезных осложнений заболевания.
Магнитно-резонансная томография сердца при ОКC рекомендуется в качестве предпочтительного метода для уточнения локализации и объема поражения миокарда даже при относительно небольших размерах очагов некроза, а также для дифференциальной диагностики поражений миокарда. • Магнитно-резонансная томография сердца позволяет дифференцировать ишемическую или воспалительную (миокардиты) природу поражения, является эталонным методом трехмерной оценки морфологии и функции камер сердца, а также клапанного аппарата.
Сцинтиграфия миокарда с 99mTc • Сцинтиграфия миокарда с 99mTcпирофосфатом в покое рекомендуется у пациентов с ИМ в качестве дополнительного метода диагностики, который показан для верификации некроза миокарда в тех случаях, когда имеются существенные затруднения в интерпретации изменений ЭКГ в связи с наличием блокады ножек пучка Гиса или признаков перенесенного в прошлом ИМ
Клинические формы ИМ
• Классическое начало ИМпSТ характеризуется появлением ангинозного приступа, встречаясь в 70-80% случаев.
• Астматический вариант чаще развивается при повторном ИМ. Он обычно встречается у больных пожилого и старческого возраста, особенно на фоне предшествующей ХСН
• Абдоминальный вариант заболевания чаще наблюдается при диафрагмальном ИМ. Для него характерны боль в верхней части живота, диспепсические явления – тошнота, рвота, метеоризм, а в ряде случаев парез желудочно-кишечного тракта.
• Об аритмическом варианте говорят в тех случаях, когда в клинической картине преобладают нарушения ритма и проводимости
• Цереброваскулярный вариант наиболее часто встречается у пациентов пожилого возраста с исходно стенозированными экстракраниальными и внутричерепными артериями, нередко с нарушениями мозгового кровообращения в прошлом.
• Малосимптомная (безболевая) форма ИМ наблюдается часто: по некоторым данным в 25% всех случаев ИМ он оказывается неожиданной находкой на аутопсии у умерших от других причин.
Дифференциальная диагностика ИМ
Затажной приступ стенокардии
Абдоминальная форма инфаркта миокарда
Остеоходроз, межреберная невралгия, плексит
Тромбоэмболия ветвей легочной артерии
Расслаивающая аневризма аорты
Острый перикардит
Спонтанный пневмоторакс
Идиопатический миокардит

ИБС. Инфаркт миокарда, ранние и поздние осложнения: кардиогенный шок, острая левожелудочковая недостаточность. Классификация тяжести острой сердечной недостаточности по Killip. Синдром Дресслера, аневризма левого желудочка Диагностика, принципы лечения.

Кардиогенный шок — жизнеугрожающее состояние, вызванное резким снижением сердечного выброса (СВ) и проявляющееся выраженной гипоперфузией органов и тканей и гипоксемией.
Основным клиническим признаком кардиогенного шока является стойкая гипотензия (САД ≤ 90 мм рт. ст.), рефрактерная к инфузионной терапии и сопровождающаяся признаками острой полиорганной недостаточности в результате гипоперфузии.
Клинические признаки гипоперфузии: снижение температуры кожных покровов; мраморность кожных покровов; снижение темпа диуреза (˂ 30 мл/ч); изменения психического статуса и сознания.
У пациентов с ИМпST с кардиогенным шоком для выявления его причины рекомендуется срочно выполнить ЭхоКГ с целью оценки сократительной функции камер сердца, состояния клапанов и поиска механических осложнений ИМ
У пациентов с ИМпST и кардиогенным шоком для улучшения прогноза рекомендуется скорейшая реваскуляризация миокарда
Для улучшения исхода лечения у пациента с ИМпST и кардиогенным шоком при невозможности выполнения ЧКВ рекомендуется рассмотреть возможность проведения системной тромболитической терапии
У пациентов с ИМпST и кардиогенным шоком для устранения гемодинамической нестабильности рекомендуется применение инотропных и/или адрено- и допаминстимуляторов. Инфузия допамина** начинается со скоростью 5 мкг/кг/мин, в зависимости от гемодинамического ответа она постепенно может быть увеличена до 15–20 мкг/кг/мин. Добутамин** вводят с начальной скоростью 2–10 мкг/кг/мин, которая при необходимости может быть увеличена до 20 мкг/кг/мин. Норэпинефрин** начинают вводить со скоростью 2 мкг/мин, которую при необходимости увеличивают. При недостаточном эффекте препараты можно комбинировать, прежде всего добутамин** и норэпинефрин**
У пациентов с ИMпST с кардиогенным шоком, не отвечающим на терапию диуретиками, с целью стабилизации ссостояния рекомендуется ультрафильтрация крови.
Острая левожелудочковая недостаточность
Отек легких. На фоне выраженного снижения систолической функции миокарда ЛЖ и/или механических осложнений (дисфункция митрального клапана, разрыв межжелудочковой перегородки) происходит повышение давления крови в капиллярах малого круга и поступление жидкой компоненты крови из внутрисосудистого русла в ткань легких. Различают интерстициальный и альвеолярный отек легких. Характерный клинические признаки отека легких — тахипноэ и влажные хрипы, часто выслушиваемые на расстоянии. Регистрируется снижение оксигенации крови. Диагноз можно подтвердить с помощью рентгенографии грудной клетки и ультразвукового исследования легких
. Рекомендуется для оценки выраженности проявлений сердечной недостаточности у всех пациентов с ИМпST использовать классификацию Killip

У пациентов с ИМ, осложнившимся острой левожелудочковой недостаточностью, необходимо проводить повторное ЭхоКГ для контроля за общей и локальной сократительной функцией ЛЖ и для выявления механических осложнений ИМ
Для улучшения эффективности лечения СН у пациентов с ИМпST при тяжелой дыхательной недостаточности (SaO2 ниже 90% и тахипноэ выше 25/мин) рекомендуется проведение неинвазивной масочной ИВЛ с постоянным положительным давлением в конце выдоха (постоянная или бифазная вентиляция)
При лечении СН у пациентов с ИМпST рекомендуется в/в введение петлевых диуретиков (фуросемид**) для уменьшения симптомов СН
Для уменьшения одышки и возбуждения при отеке легких у пациентов с ИМпST рекомендуется в/в введение морфина**
Пациентам с ИМпST, имеющим сердечную недостаточность, для уменьшения выраженности симптомов рекомендуется в/в инфузия нитратов. Условие: САД выше 90 мм рт. ст.
Для снижения риска смерти и необходимости госпитализаций рекомендуется назначение ингибиторов АПФ (а при их непереносимости — блокаторов рецепторов ангиотензина) пациентам с ИМпST с ФВ ЛЖ
Синдром Дресслера (постинфарктный синдром) — сочетание перикардита с плевритом, реже пневмонией и эозинофилией, развивающееся на 3–4-й неделе с момента возникновения ИМ; обусловлено сенсибилизацией организма к деструктивно измененным белкам миокарда.
У пациентов с ИМпST при постинфарктном перикардите с выраженными клиническими проявлениями препаратом рекомендуется применение АСК** в дозе 500–1000 мг каждые 6–8 ч. Длительность подобного лечения может колебаться от 2–3 дней до нескольких недель. В случае затяжного течения, в основном — в рамках синдрома Дресслера, следует снижать ежедневную дозу АСК** на 250–500 мг каждую неделю. Использование других, альтернативных АСК** нестероидных противовоспалительных средств при постинфарктном миокардите не оправдано из-за потенциального отрицательного влияния на риск сердечных событий
Клинические формы: 1. Типичная (развернутая форма) с вариантами;
2. Атипичные формы с вариантами: суставной (поли- или моноартрит);
- кардиоплечегрудной синдром (кардиоплечевой синдром и синдром передней стенки грудной клетки); - кожный (эритема, крапивница, дерматит, экзема);
- перитонеальный; - астмоидный (БА);
3. Малосимптомные формы с вариантами: - длительная температурная реакция;
- изменения в крови (леикоцитоз, увеличение СОЭ, эозинофилия, гипергаммаглобулинемия);
- упорные артралгии.
Лечение: 1) HПВС: индометацин, аспирин, ибупрофен;
2) При рефрактерности к терапии назначают кортикостероиды: преднизолон 40-60 мг/сут в течение 2-3 нед, затем постепенная отмена препарата (по мере ↓ симптоматики) в течении 6-8 недель.
Аневризма ЛЖ - локальное ограниченное выбухание истонченного и не сокращающегося участка стенки ЛЖ, состоящего из некротизированной или рубцовой ткани. развивается при обширных трансмуральных ИМ, преимущественно в области верхушки и передней стенки ЛЖ.
Ограниченное выпячивание некротизированной стенки ЛЖ во время его систолы наблюдается в остром периоде заболевания почти у всех больных ИМ с зубцом Q (динамическая аневризма). Со временем происходит формирование полноценного плотного рубца, локальное систолическое выпячивание стенки желудочка у большинства больных исчезает, и в этой зоне остаются лишь эхокардиографические признаки локальной акинезии (отсутствия движения стенки желудочка). В 15-20% случаев трансмурального ИМ аневризма сохраняется.
факторы, способствующие образованию аневризмы ЛЖ: обширное трансмуральное поражение ЛЖ; сопутствующая АГ; ↑ внутрижелудочкового давления любого генеза; чрезмерная физ.активность больного в острой и подострой стадиях ИМ; нарушения процесса консолидации (уплотнения) рубца.
Формирование аневризмы ЛЖ: 1. ↑ и деформация полости ЛЖ, сопровождаются ↑ внутримиокардиального напряжения неповрежденных участков сердечной мышцы, ↑ общую потребность миокарда в кислороде и способствуя ↑ признаков коронарной недостаточности.
2. При аневризме еще больше усугубляются систолическая и диастолическая дисфункции ЛЖ, ↓ сердечный выброс, ↑ давление наполнения желудочка→↑ риск возникновения застоя крови в МКК и других признаков СН.
3. В области аневризмы формируется пристеночный тромб→ТЭ.
Диагностика 1. пальпация - локальная прекардиальная пульсация в III–IV м/р слева от грудины. Аускультация - пресистолический ритм галопа.
2. Отсутствие типичной динамики ЭКГ в остром, подостром и постинфарктном периодах (“застывшая” ЭКГ). На ЭКГ - признаки обширного трансмурального ИМ (патологический QS или Qr) с ↑ сегмента SТ, сохраняющимся более 2–3 недель от начала заболевания (наличие вокруг аневризмы обширной зоны повреждения тканей, вызванного постоянным механическим растяжением этих участков миокарда, возникающим при каждом сокращении сердца и выбухании стенки аневризмы)
3. Эхокардиографические признаки локального ограниченного выбухания (дискинезии) и истончения стенки ЛЖ.
4. Рентгенологически - обширные аневризмы, захватывающие верхушку и переднебоковую стенку ЛЖ.
Лечение Радикальное – хир.иссечение аневризматического мешка - показания: быстрое прогрессирование СН; возникновение тяжелых повторных желудочковых НРС, рефрактерных к конс.терапии; при повторных тромбоэмболиях, если доказано, что источником их является пристеночный тромб, располагающийся в области аневризмы.
У пациентов с ИМпST при обнаружении аневризмы ЛЖ с тромбозом полости рекомендуется назначение антагониста витамина К под контролем МНО (целевые значения — 2,0–3,0) минимум на 6 месяцев. Абсолютным показанием для назначения антикоагулянтов являются следующие особенности тромба: мобильный (флотирующий) свободный участок, большие размеры (более 2–3см) и выраженная протрузия (выпячивание) тромба в полость ЛЖ, неоднородность структуры, фрагментация тромба
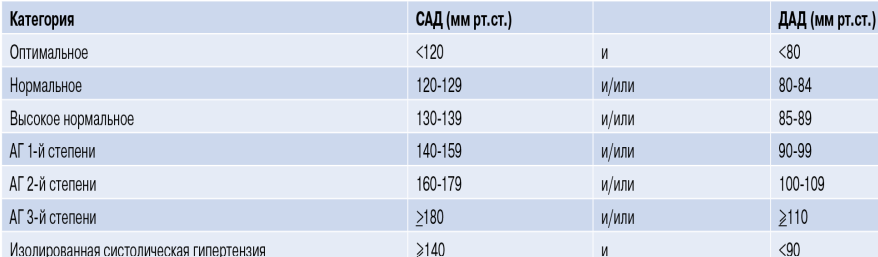
Гипертоническая болезнь. Определение. Основные теории, объясняющие развитие ГБ. Современное понятие о нормальном, оптимальном и высоком нормальном артериальном давлении. Степени артериальной гипертензии. Органы мишени артериальной гипертензии.
Артериальная гипертензия (АГ) — стойкое повышение артериального давления (АД) до 140/90 мм рт. ст. и более. Диагноз АГ можно считать обоснованным, если при измерении АД в стандартных условиях, его уровень при первом визите к врачу превышал 180/110 мм рт. ст., либо превышал 139/89 мм рт. ст. не менее чем в двух исследованиях, проведенных с интервалом не менее недели.
Гипертоническая болезнь (эссенциальная, первичная артериальная гипертензия) – хронически протекающее гетерогенное заболевание, основным проявлением которого является синдром артериальной гипертензии.
АГ-нарушение регуляции АД
нейрогенная теория (Г.Ф. Ланг).
АГ, как следствие нарушения барорецепторного рефлекса.
Концепция развития гипертензии как следствия нарушения водно-солевого обмена (А.Гайтон)
«Мембранная теория»: у больных АГ имеется генетически обусловленный дефект плазматических мембран, вызывающий нарушение трансмембранного транспорта кальция, следствием этого является накопление кальция в цитозоле с последующим повышением контрактильности гладкомышечных клеток сосудов и кардиомиоцитов, усиление активации симпатико-адреналовой системы, повышение секреции кортизола и инсулина ( Ю.В.Постнов и С.Н.Орлов)
Дефекты генов, которые кодируют белковые структуры, принимающие участие в регуляции АД. К этим генам относятся гены ангиотензина II, рецепторов I типа ангиотензина II, ангиотензинпревращающего фермента, субъединиц bадренорецепторов, синтазы оксида азота, белков, принимающих участие в транспорте ионов натрия через мембраны почечных канальцев и т.д
АГ- болезнь приспособления
АГ может способствовать повышению тканевого кровотока, нарушенного вследствие дисфункции механизма, открытого А.Крогом – последовательного открытия и закрытия капилляров (Н.Н.Савицкий).
Согласно "мозаичной теории" I.Page АГ компенсирует уменьшенный объем перфузии тканей, наступающей в результате влияния на нее комбинации восьми основных факторов: измененных эластичности сосудов, вязкости крови, ударного объема, просвета сосудов, объема циркулирующей крови и реактивности, а также неадекватного воздействия нервных и химических факторов.
Органы мишени: головной мозг (инсульт, энцефалопатия), глазное дно (ретинопатия), сердце (ГЛЖ, ИМ, ХСН, внезапная смерть), почки (ХПН), сосуды (поражение переферических артерий).
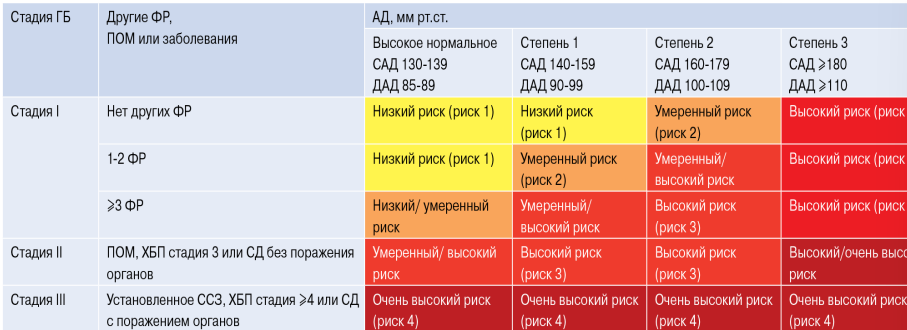
Гипертоническая болезнь. Определение. Факторы риска. Понятие о стратификации риска. Стадии. План лабораторно-инструментального обследования больного артериальной гипертензией впервые выявленной, его обоснование.
ПРЕДРАСПОЛАГАЮЩИЕ ФАКТОРЫ АГ
возраст — увеличение возраста ассоциировано с повышением частоты АГ и уровня АД (прежде всего систолического) ;
избыточная масса тела и ожирение способствуют повышению АД;
наследственная предрасположенность — повышение АД встречается приблизительно в 2 раза чаще среди лиц, у которых один или оба родителя имели АГ;
избыточное потребление натрия (>5 г/сут.);
злоупотребление алкоголем.
Стратификация общего сердечно-сосудистого риска.
Шкала SCORE ( Systematic COronary Risk Evaluation ) разработана для оценки риска смертельного сердечно-сосудистого заболевания в течение 10 лет. Основой для шкалы послужили данные когортных исследований, проведенных в 12 странах Европы (включая Россию), с общей численностью 205 178 человек. Есть два варианта шкалы SCORE : для стран с низким риском и стран с высоким риском сердечно-сосудистых заболеваний (к ним относится Россия).
Факторы, влияющие на прогноз: другие факторы риска ССЗ, асимптомное поражение органов-мишеней, сахарный диабет, наличие сердечно-сосудистых или почечных заболеваний.

Шкала глобальной оценки 10-летнего ССР

СТАДИЯ I ГБ
Отсутствие ПОМ и АКС, возможное наличие ФР:
Пол (мужчин > женщин);
Возраст ≥55 лет у мужчин, ≥65 лет у женщин; Курение (в настоящем или прошлом; курение в прошлом следует рассматривать как ФР при отказе от курения в течение последнего года);
Дислипидемия (принимается во внимание каждый из представленных показателей липидного обмена): общий холестерин (ОХС) >4,9 ммоль/л и/ или холестерин липопротеидов низкой плотности (ХС-ЛНП) >3,0 ммоль/л и/или холестерин липопротеидов высокой плотности (ХС-ЛВП) у мужчин — 1,7 ммоль/л;
Нарушение гликемии натощак: глюкоза плазмы натощак 5,6-6,9 ммоль/л;
Нарушение толерантности к глюкозе (НТГ);
Избыточная масса тела (индекс массы тела (ИМТ) 25-29,9 кг/м2) или ожирение (ИМТ ≥30 кг/м2);
Семейный анамнез развития ССЗ в молодом возрасте (80 уд./мин.
Мочевая кислота (≥360 мкмоль/л у женщин, ≥420 мкмоль/л у мужчин);
СТАДИЯ II ГБ
Стадия II подразумевает наличие бессимптомного ПОМ, связанного с АГ и/или ХБП С3 ((СКФ) 30-59 мл/мин), и/или СД без ПОМ и предполагает отсутствие АКС.
СТАДИЯ III ГБ
Стадия III определяется наличием АКС, в т.ч. ХБП С4-С5 стадии, и/или СД с ПОМ. СД (рассматривается как дополнительное состояние, усугубляющее риск): глюкоза плазмы натощак ≥7,0 ммоль/л при двух последовательных измерениях и/или гликированный гемоглобин (HbA1c) ≥6,5%, и/или глюкоза плазмы после нагрузки или при случайном определении ≥11,1 ммоль/л.
План лабораторно-инструментального обследования больного артериальной гипертензией впервые выявленной.
Диагностика и обследование больных АГ проводятся в строгой последовательности, в соответствии со следующими задачами: определение стабильности и степени ↑ АД; исключение симтоматической АГ или идентификация ее формы; оценка общего сердечно-соосудистого риска: выявление других ФР ССЗ и клинических состояний, которые могут повлиять на прогноз и эффективность лечения; определение у больнoго той или иной группы риска; диагностика ПОМ и оценка их тяжести.
Этапы диагностики: повторные измерения АД; сбор анамнеза; физикальное обследование; лабораторно-инструментальные методы исследования: более простые на первом этапе и сложные - на втором этапе обследования.
Рекомендации по сбору анамнеза:
1.Длительность существования АГ, уровни ↑ АД, наличие гипертонического криза;
2.Диагностика вторичных форм АГ:
-семейный анамнез почечных заболеваний (поликистоз почек);
- наличие в анамнезе почечных заболеваний, инфекций мочевого пузыря, гематурии, злоупотребление анальгетиками (паренхиматозные заболевания почек);
- употребление различных лекарств или вешеств: оральные противозачаточные cpедcтвa, капли в нос, стероидные и НПВС, кокаин, эритропоэтин, циклоспорины;
- пароксизмальные эпизоды потоотделения, головных болей, тревоги, сердцебиений (феохромоuитома);
- мышечная слабость, парестезии, судороги (aльдостеронизм);
3.ФР: наследственная отягощенность по АГ, ССЗ, дислипидемии (ДЛП), СД; наличие в анамнезе ССЗ, ДЛП, СД; курение; особенности питания; ожирсние; физическая активность; личностные особенности пациента;
4.Данные, свидетельствующие о ПОМ: головной мозг и глаза - головная боль, головокружения, нарушение зрения, транзиторная ишемическая атака (ТИА), сенсорные и двигательные расстройства; сердце - сердцебиение, боли в грудной клетке, одышка; почки - жажда, полиури.я, никтурия, гематурия; периферические артерии - похолодание конечностей, перемежающаяся хромота.
5.Предшествующая антигипертензивная терапия: aнrигипертензивные препараты, их эффективность, безопасноcrь и переносимость.
6.Оценка возможности влияния на АГ факторов окружающей среды, семейного положения, рабочей обстановки.
Фuзuкальное исследованuеи направлено на выявление дополнительных ФР, признаков вторичного характера АГ и органных поражений. Измеряются рост и вес с вычислением ИМТ (кг/м2).
Признаки ПОМ: головной мозг - аускультaция шумов над сонными артериями; двигательные или сенсорные расстройства; сетчатка глаза - изменения сосудов глазного дна; сердце - усиление верхушечного толчка, НРС, оценка симптомов ХСН (хрипы в легких, наличие периферических отеков, определение размеров печени); периферические артерии: отсутствие, ослабление или асимметрия пульса, похолодание конечностей, симптомы ишемии кожи.
Исследования, рекомендуемые обязательно: общий анализ крови и мочи; содержание в плазме крови глюкозы (натощак); содержание в сыворотке крови ОХС, ХС ЛВП, ТГ, креатинина, мочевой кислоты, калия; ЭКГ; исследование глазного дна; ЭХОкг*.
Дополнительно рекомендуемые исследования: рентгенография грудной клетки; УЗИ почек и надпочечников; УЗИ брахиоцефальных и почечных артерий; СРБ в сыворотке крови; анализ мочи на 6актериурию, количественная оценка протеинурии; определение микроальбуминурии (МАУ) (обязательно при нличии СД),
Углубленное исследование: осложненная АГ - оценка функционального состояния мозгового кровотока, миокарда, почек;
- выявление вторичных форм АГ - исследование в крови концентрации альдостерона, кортикостероидов, активности ренина; определение катехоламинов и их метаболитов в сутoчной моче; брюшная аортография; КТ или МРТ надпочечников и гoловного мозга
