
- •1. Кишечные свищи. Этиология. Патогенез. Классификация. Клиника. Лечение.
- •2. Принципы экспертизы временной нетрудоспособности у больных с амбулаторными хирургическими заболеваниями.
- •3. Острый медиастинит. Этиология, клиника переднего и заднего медиастинита. Диагностика. Лечение.
- •4. Ошибки диагностики и лечения острого панкреатита.
- •5. Организация работы и задачи хирургического отделения /кабинета/ поликлиники
- •Хирургическое отделение
- •Хиругический кабинет/поликлиника
- •6. Постхолецистэктомический синдром. Классификация, клиника и диагностика обуславливающих этот синдром. Показания к хирургическому лечению. Виды операций.
- •7. Механическая желтуха. Причины. Клиника. Дифференциальная диагностика. Принципы предоперационной подготовки.
- •8. Опухоли панкреатодуоденальной зоны. Клиника. Диагностика. Лечение.
- •9. Антибиотики в комплексном лечении хирургических заболеваний. Принципы рациональной антибиотикотерапии. Осложнения антибиотикотерапии и их профилактика.
- •10. Хронический панкреатит. Этиология. Патогенез. Клиника. Диагностика. Показания к хирургическому лечению.
- •11. Кисты и свищи поджелудочной железы. Причины возникновения. Клиника. Диагностика. Хирургическое лечение.
- •12. Неспецифический язвенный колит. Этиология. Патогенез. Клиника. Диагностика. Дифференциальный диагноз. Методы лечения.
- •Болезнь крона
- •Туберкулез кишечника:
- •Ишемия кишечника:
- •Псевдомембранозный колит:
- •Дивертикулит:
- •13. Болезнь оперированного желудка. Классификация. Демпинг-синдром. Диагностика. Лечение.
- •14. Рубцовые сужения пищевода. Этиология. Патогенез, клиника. Диагностика. Методы лечения.
- •15. Тиреотоксикоз. Этиология. Патогенез, классификация. Клиника. Диагностика. Принцип хирургического лечения.
- •Патогенез тиреотоксикоза
- •Клиника
- •Консервативное лечение тиреотоксикоза
- •16. Грыжи диафрагмы. Этиология. Классификация. Диагностика. Осложнения. Принципы лечения.
- •17. Эндоскопия в хирургии.
- •18. Травматические диафрагмальные грыжи. Механизм повреждения диафрагмы. Клиника. Диагностика. Лечение.
- •Диагностика травматических диафрагмальных грыж.
- •19. Заболевания, симулирующие «острый живот». Заболевания легких и плевры
- •Заболевания мочеполовых органов.
- •Заболевания и повреждения нервной системы.
- •Аллергические заболевания.
- •Эдокринные заболевания.
- •Инфекционные заболевания.
- •20. Болезнь оперированного желудка. Пептические язвы анастомоза причины. Клиника. Диагностика. Лечение.
- •21. Диспансеризация хирургических больных.
- •22. Кровотечение из варикознорасширенных вен пищевода и желудка. Причины. Особенности диагностики. Принципы консервативного и хирургического лечения.
- •23. Болезнь оперированного желудка. Синдром приводящей петли. Причины. Клиника. Диагностика. Лечение.
- •24 Варикозная болезнь нижних конечностей. Этиология. Патогенез. Клиника. Диагностика. Лечение.
- •25 Принципы экспертизы временной нетрудоспособности у больных, перенесших операции в стационаре.
- •26 Ишемическая болезнь сердца. Принципы диагностики. Коронарография. Показания к операции на коронарных артериях. Виды операций.
- •Показания к операциям
- •27 Открытый артериальный проток. Нарушения внутрисердечной гемодинамики. Клиника. Диагностика. Лечение.
- •28 Врожденные пороки сердца. Классификация. Принципы синдромной диагностики.
- •29 Дефект межпредсердной перегородки. Нарушения внутрисердечной гемодинамики. Клиника. Диагностика.
- •30. Хирургические заболевания надпочечников. Клиника. Диагностика. Виды операций.
- •31 Стеноз легочной артерии. Нарушение внутрисердечной гемодинамики клиника. Диагностика. Лечение.
- •32 Митральный стеноз. Клиника, диагностика, показания к хирургическому лечению.
- •33 Тетрада фалло. Нарушения внутрисердечной гемодинамики. Клиника. Диагностика. Лечение.
- •34 Хронические окклюзионные поражения аортоподвздошного региона (синдром лериша). Причины. Клиника. Диагностика. Лечение.
- •35 Стеноз аортального клапана. Клиника. Диагностика. Хирургическое лечение.
- •36 Протезирование клапанов сердца. Основные типы клапанных протезов. Наблюдение за больными и антикоагулянтная терапия в послеоперационном отдаленном периоде.
- •37. Хронические окклюзионные поражения брахицефальных артерий. Причины. Клиника. Диагностика. Лечение.
- •38 Дифференциальная диагностика заболеваний пищевода при синдроме дисфагии.
- •39 Эмболия и острый тромбоз артерий. Причины. Клас. Диагностика. Лечение.
- •40 Ахалазия кардии. Этиология. Клиника. Диагностика. Способы консервного и оперативного лечения.
- •Итог — потеря массы тела
- •Диф.Диагностика.
- •42 Грыжи пищеводного отверстия диафрагмы. Этиология. Классификация. Клиника. Диагностика. Показания к хирургическому лечению.
- •43. Консервативное и оперативное лечение облитерирующих заболеваний артерий.
- •44 Тромбофлебит поверхностных вен. Этиология. Клиника. Лечение.
- •45 Тромбоз глубоких вен нижних и верхних конечностей.Эт.Клин.Лечение.
- •46 Приобретенные пороки сердца. Классификация. Показания к хирургическому лечению. Значение своевременного направления больных на оперативное лечение
- •Показания к операции:
- •47. Посттромботическая болезнь нижних конечностей. Этиология. Патогенез. Клиника. Диагностика. Лечение.
- •48. Принципы хирургического лечения больных с портальной гипертензией. Показания к операции вне кровотечения. Виды операций.
- •Сосудистые портокавальные анастамозы
- •Операции воротно- непарного разобщения
- •Эндоваскулярные методы
- •Асцит (хирургическое лечение)
- •49. Портальная гипертензия. Заболевания, приводящие к портальной гипертензии. Виды портального блока. Клиника. Диагностика.
- •50. Дивертикул пищевода. Классификация. Клиника. Диагностика. Лечение.
- •51. Синдром хронической абдоминальной ишемии (окклюзия висцеральных артерий). Причины. Клиника. Диагностика. Лечение.
- •52. Выпадение прямой кишки. Причины. Классификация. Клиника. Диагностика. Лечение.
- •Обтурационная кишечная непроходимость: причины, патогенез, клиника, диагностика.
- •53. Острый гематогенный остеомиелит. Этиология. Патогенез. Клинические формы. Диагностика. Лечение.
- •55. Дефект межжелудочковой перегородки. Нарушение внугрисердечной гемодинамики. Клиника. Диагностика. Лечение.
- •56. Деонтология. Определение понятия. Моральный облик и общая культура врача хирурга. Присяга врача.
- •57. Осложнения, связанные с переливанием крови. Профилактика и лечение.
- •59. Полипоз толстой кишки. Причины. Клиника. Диагностика. Лечение.
- •60. Переливание крови. Показания и противопоказания. Определение группы крови.
- •61. Геморрой и его осложнения. Трещина заднего прохода. Причины. Клиника. Диагностика. Лечение.
- •65. Принципы лечения гнойных ран в зависимости от стадии раневого процесса.
- •66. Трофические язвы нижних конечностей. Классификация. Клиника. Диагностика. Лечение.
- •67.Болезнь крона толстой кишки. Этиопатогенез. Клиника. Диагностика. Лечение.
- •68.0Бщая гнойная инфекция (сепсис). Причина. Классификация. Клиника. Диагностика.
- •69. Острый парапроктит. Классификация. Этиология. Клиника. Диагностика. Лечение.
- •70.Синдром диабетической стопы. Классификация. Клиника. Диагностика. Лечение.
- •71. Особенности течения и лечения хирургических заболеваний у больных сахарным диабетом.
- •72. Опухоли и кисты средостения. Классификация. Клиника. Диагностика. Лечение.
- •74.Гастродуоденальные не язвенные кровотечения. Причины. Клиника. Диагностика. Лечение.
- •1. Ошибки диагностики острого аппендицита на догоспитальном этапе и госпитальном этапе
- •2.Диагностические и тактические ошибки при остром аппендиците на интраоперационном этапе
- •76. Эндемический зоб. Клиника. Диагностика. Принципы лечения.
- •79. Аневризма брюшной аорты. Этиология. Патогенез. Клиника, диагностика, лечение.
- •80. Перикардиты. Этиология. Патогенез. Классификация.
- •81. Ошибки диагностики и лечения больных с острым холециститом.
- •82. Коарктация аорты. Клиника. Диагностика. Лечение.
- •83. Перикардиты. Клиника. Диагностика. Лечение.
- •По морфофункциональным признакам:
- •85. Вазоренальная гипертония. Причины. Клиника. Диагностика. Лечение.
- •86. Недостаточность аортального клапана. Клиника. Диагностика. Лечение.
- •3. Хирургическое лечение (чаще протезирование биологическим или механическим протезом) показано при:
- •87. Хронический парапроктит. Причины. Диагностика. Лечение.
- •88. Ошибки диагностики и лечения больных с прободной язвой желудка и 12-ти перстной кишки.
- •89. Осложнения варикоза нижних конечностей. Виды. Лечение.
- •90. Течение острого аппендицита у беременных, пожилых людей и детей.
8. Опухоли панкреатодуоденальной зоны. Клиника. Диагностика. Лечение.
К опухолям панкреатодуоденальной зоны относят новообразования поджелудочной железы, двенадцатиперстной кишки, большого сосочка двенадцатиперстной кишки и терминального отдела общего желчного протока. В литературе их также именуют как периампулярные опухоли. Тесная взаимосвязь указанных анатомических образований и одно из наиболее частых клинических проявлений - механическая желтуха объединяют эту группу опухолевых поражений. Среди них 70% составляют опухоли поджелудочной железы.
РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Клиническая картина. Симптомы рака поджелудочной железы в течение длительного времени, и особенно в начале заболевания, бывают неопределенными и слабовыраженными. Могут появляться психологическое угнетение, нарастающая слабость и уменьшение физической активности, изменение аппетита или вкусовых ощущений, а также снижение массы тела (!). С прогрессированием заболевания присоединяется постоянное чувство дискомфорта в надчревье или правом подреберье, а позже - боль с иррадиацией в поясницу или правую лопатку, позвоночник. Болевой синдром, как правило, свидетельствует о прорастании опухоли в капсулу поджелудочной железы и периневральном ее распространении. Клинические проявления опухоли головки поджелудочной железы имеют свои особенности. Прогрессирующее нарушение оттока секрета поджелудочной железы и ее атрофия могут быть причиной развития сахарного диабета, появления склонности к диарее. Почти у 5% больных первым признаком болезни может быть приступ острого панкреатита. Более чем в 60% случаев на фоне синдрома малых признаков первым отчетливым проявлением заболевания оказывается механическая желтуха, которая развивается исподволь, без предшествующего приступа боли, характерного для ЖКБ. Появление иктеричности склер и кожных покровов у пациента нередко обнаруживают только окружающие лица. Параллельно возникают интенсивная окраска мочи и обесцвечивание кала.
Важно учитывать, что механическая желтуха при опухолях головки поджелудочной железы не свидетельствует о поздней (нерезектабельной) стадии бластоматозного процесса и отражает лишь анатомическую близость опухоли с общим желчным протоком. Болевой синдром при опухоли такой локализации возникает, как правило, в поздних стадиях процесса и отражает распространение его за пределы поджелудочной железы. Пальпация живота часто позволяет выявить симптом Курвуазье - резко увеличенный, но безболезненный желчный пузырь. Этот симптом на фоне механической желтухи - патогномоничный признак опухолевой обтурации дистального отдела общего желчного протока при раке головки железы. Опухоли, расположенные в теле или хвосте поджелудочной железы, из-за большой продолжительности бессимптомного течения более чем у 70% больных обнаруживают случайно, а после их выявления более чем у 80% лиц оказываются нерезектабельными. Появление типичного симптома опухоли тела или хвоста поджелудочной железы - постоянной боли в спине, не связанной с изменением положения тела или физической нагрузкой, отражает обычно позднюю стадию заболевания с прорастанием опухоли в капсулу железы и забрюшинные нервные структуры. Пальпация опухоли поджелудочной железы возможна только при больших ее размерах, что отражает обычно позднюю стадию процесса, исключающую возможность радикального лечения.
Инструментальные исследования.
У подавляющего большинства больных раком поджелудочной железы с механической желтухой или болевым синдромом способом установления их причины (методом скрининга) является УЗИ органов брюшной полости. Опухоли головки и тела железы более доступны ультразвуковой диагностике по сравнению с опухолями хвоста этого органа. При этом исследовании обращают внимание на размер и содержимое желчного пузыря, внутри- и внепеченочных желчных протоков, а также размеры и структуру самой поджелудочной железы и ее протока. Увеличение размеров желчного пузыря, особенно в сочетании с дилатацией желчных протоков, указывает, скорее всего, на механическое препятствие в терминальном отделе общего желчного протока, которое может быть обусловлено опухолью головки поджелудочной железы или реже новообразованием большого сосочка двенадцатиперстной кишки либо терминального отдела общего желчного протока. Ультразвуковая семиотика опухоли поджелудочной железы заключается в увеличении ее размеров, нечетких границах, гипоэхогенной структуре образования, расширении диаметра протока железы. Диагностические возможности УЗИ повышаются при дуплексном сканировании с использованием цветового допплеровского картирования для оценки кровоснабжения опухоли и состояния прилежащих сосудистых магистралей. Злокачественные опухоли характеризуются усиленным артериальным кровоснабжением наряду с изменением анатомической позиции и просвета самих артерий. Важный признак злокачественной опухоли - изменение просвета магистральных вен (селезеночной, верхней брыжеечной и воротной) в результате сдавления и появления в них тромбов.
Высокое диагностическое значение рака поджелудочной железы имеют КТ и МРТ. При КТ с контрастированием сосудов на опухоль указывают локальное увеличение размеров железы и изменение (снижение) денситометрических показателей. Эти методы позволяют оценить и вовлечение в опухолевый процесс близлежащих анатомических структур и магистральных сосудов, обнаружить увеличение диаметра желчных путей и протока поджелудочной железы, метастазы в печени и лимфатических узлах. МРТ, помимо этого, дает полную картину состояния желчевыводящих протоков (диаметр, наличие в просвете конкрементов, сужений или опухоли) и изменений вирсунгова протока. Выявление опухоли в поджелудочной железе в сочетании с увеличением регионарных лимфатических узлов (в гепатодуоденальная связке, окружности головки поджелудочной железы либо двенадцатиперстной кишки, вдоль аорты) или метастатических очагов в печени, а также асцита характерно для злокачественного новообразования в последней его стадии.
Высокоинформативный способ диагностики рака поджелудочной железы - чрездуоденальное эндоскопическое УЗИ, которое позволяет обнаружить опухоли небольших размеров, инвазию их в окружающие анатомические структуры, включая сосуды. Существенно реже в диагностике рака поджелудочной железы используют ретроградную холангиопанкреатографию, при которой можно обнаружить изменение контуров протока и стенозы, а также провести забор сока для цитологического исследования. Важную роль в диагностике и оценке возможностей радикального хирургического лечения рака поджелудочной железы играет лапароскопия. Помимо визуального осмотра органов брюшной полости, могут быть проведены интракорпоральное УЗИ, забор жидкости из брюшной полости для цитологического исследования, биопсия новообразования, лимфатических узлов или метастатических очагов в печени.
Большой диагностической чувствительностью обладают органоспецифические онкомаркеры - антигены СЕА (канцероэмбриональный), СА-19-9 и СА-125 (карбоангидратные). Повышение их уровня в крови обычно свидетельствует о злокачественном новообразовании, а степень повышения чаще всего коррелирует со стадией опухолевого процесса.
Дифференциальная диагностика
Дифференциальная диагностика рака поджелудочной железы сложна, потому что многочисленные доброкачественные ее новообразования, нейроэндокринные опухоли или псевдоопухолевые воспалительные изменения могут проявляться схожей клинической и инструментальной семиотикой.
Для хронического панкреатита с изолированным или диффузным увеличением размеров железы, напоминающим опухоль, в отличие от рака, более характерны продолжительный анамнез заболевания с эпизодами острого панкреатита, превалирование болевого синдрома, связанного с приемом пищи или погрешностями в диете. При УЗИ и КТ на хроническое воспаление могут указывать конкременты в паренхиме или протоках железы, мелкие кистозные образования в измененной зоне железы. В исходе острых и хронических воспалительных процессов в поджелудочной железе часто развиваются псевдокисты, которые могут иметь различную форму и содержимое. Воспалительные кистозные образования имеют ровные контуры полости, а опухолевые - обычно с папиллярными разрастаниями в просвете и толстой, плотной капсулой. Точный диагноз можно установить только после биопсии стенки образования во время операции.
Ряд особенностей имеет инструментальная семиотика нейроэндокринных опухолей поджелудочной железы. Они могут иметь гиперваскулярную структуру и кальцинаты. При размерах более 3 см эти опухоли всегда имеют гистологические признаки злокачественности, но при этом относительно редко сопровождаются метастазированием в лимфатические узлы и печень. Кроме того, их отличает, с одной стороны, медленный рост, а с другой - редкое прорастание в соседние анатомические структуры даже при значительных размерах опухоли.
Лечение
Опухоли любой морфологической структуры и локализации в поджелудочной железе подлежат хирургическому лечению. Даже при малых их размерах недопустимо динамическое наблюдение, так как многие доброкачественные новообразования с полным основанием рассматривают как факультативный или облигатный предрак.
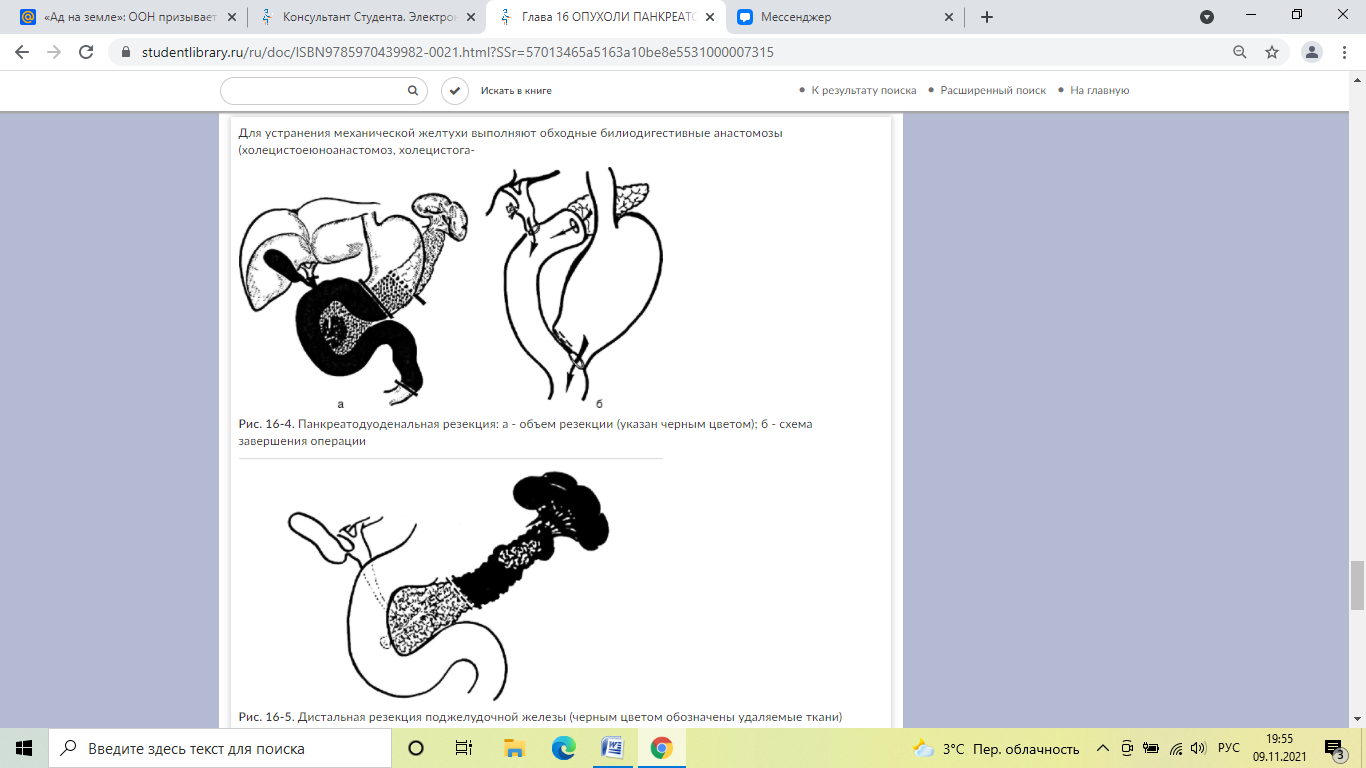
В хирургии рака поджелудочной железы все операции подразделяют на радикальные и паллиативные. Радикальные хирургические вмешательства предусматривают удаление опухоли с регионарными лимфатическими узлами. При поражении головки железы выполняют панкреатодуоденальную резекцию. Она предусматривает частичную резекцию желудка, холецистэктомию, удаление общего желчного протока, головки поджелудочной железы с пересечением ее по левому краю верхней брыжеечной вены и всей двенадцатиперстной кишки с начальным отрезком тощей кишки, а также регионарных лимфатических узлов. В последние годы эту операцию стремятся проводить без резекции желудка, с сохранением привратника и 1-2 см начального отдела двенадцатиперстной кишки. После удаления панкреатодуоденального комплекса начальный отдел тощей кишки последовательно анастомозируют с культей поджелудочной железы, общим печеночным протоком и желудком либо начальным отрезком двенадцатиперстной кишки.
При раке тела и хвоста поджелудочной железы проводят дистальную панкреатэктомию со спленэктомией и иссечением регионарных лимфатических узлов. Проксимальной границей пересечения поджелудочной железы служит проекция правого края верхней брыжеечной вены. В отдельных случаях, например при диффузном опухолевом поражении железы, проводят тотальную панкреатэктомию, которая включает все элементы панкреатодуоденальной и дистальной резекции.
Вследствие поздней диагностики опухоли (в III-IV стадии) при массивном метастазировании и прорастании опухоли в близлежащие органы и магистральные сосуды либо из-за тяжелого соматического состояния пациентов провести радикальные операции удается. Именно поэтому в хирургии рака панкреатодуоденальной зоны абсолютно преобладают по частоте паллиативные операции, направленные лишь на облегчение состояния больных. Их выполняют вынужденно для устранения таких осложнений, как механическая желтуха, нарушение проходимости выходного отдела желудка или двенадцатиперстной кишки, а также некупируемого болевого синдрома.
Для устранения механической желтухи выполняют обходные билиодигестивные анастомозы (холецистоеюноанастомоз, холецистогастроанастомоз, а при высоком распространении опухоли по желчному протоку - гепатоэнтероанастомоз). В ряде случаев удается провести чреспеченочное бужирование и стентирование сдавленного опухолью общего желчного протока. Для устранения непроходимости выходного отдела желудка или двенадцатиперстной кишки при обтурации их опухолью проводят гастроеюностомию. В целях устранения боли в таких ситуациях может быть выполнена торакоскопическая грудная спланхниксимпатэктомия (одноили двусторонняя) либо установка постоянного катетера в эпидуральное пространство грудного отдела позвоночника для введения обезболивающих средств.
Химиотерапия и лучевая терапия рака поджелудочной железы в качестве самостоятельных методов лечения неэффективны. После радикальных операций назначение химиотерапевтических препаратов (фторурацила, гемцитабина и др.), особенно в сочетании с лучевой терапией, снижает частоту рецидивов заболевания и несколько увеличивает продолжительность жизни.
НЕЙРОЭНДОКРИННЫЕ ОПУХОЛИ
Эта группа опухолей, называемых иногда карциноидами, происходит из клеток диффузной нейроэндокринной системы, включенных в процессе эмбриогенеза в различные органы и ткани (поджелудочную железу, кишечник, бронхи, щитовидную железу и др.).
Гормонально-неактивные опухоли, даже больших размеров, при которых незначительный уровень или неполноценность продуцируемых ими гормонов не дают клинических проявлений, обнаруживают обычно случайно в процессе инструментального исследования. Для них нехарактерно развитие механической желтухи или непроходимости двенадцатиперстной кишки, даже при локализации в головке поджелудочной железы. Типичные разновидности гормонально-активных нейроэндокринных опухолей: инсулинома, гастринома, випома (вырабатывающая вазоактивные интестинальные полипептиды), соматостатинома, глюкагонома и крайне редко - истинные карциноиды, продуцирующие серотонин. Независимо от выраженности клинических проявлений, при размерах более 2-3 см эти опухоли имеют абсолютный риск малигнизации.
Инсулинома происходит из β-клеток Лангерганса. Она обычно имеет диаметр 1-2 см, при больших размерах часто малигнизируется и дает гормонально-активные метастазы. Может локализоваться в любом отделе поджелудочной железы, но чаще в ее теле или хвосте. Функциональная активность опухоли не зависит от размеров. Основные симптомы гиперинсулинизма связаны с гипогликемией, которая проявляется резкой слабостью, вплоть до потери сознания или беспричинного возбуждения, галлюцинаций, нарушениями зрения, дезориентацией, тремором конечностей и повышенной потливостью после длительного голодания. Такое состояние часто возникает после пробуждения от сна по утрам. При этом уровень глюкозы в крови может составлять 1-2 ммоль/л. В выявлении инсулиномы важна проба с голоданием и параллельным определением концентрации глюкозы в крови. Наиболее информативно определение в крови (особенно при одновременном селективном заборе ее из селезеночной вены и артерии) содержания иммунореактивного инсулина и его предшественника - С-пептида. Опухоли размером более 1 см чаще выявляют при УЗИ или КТ. Высокоинформативно эндоскопическое УЗИ.
Гастринома (ульцерогенная аденома) развивается из G1-клеток поджелудочной железы и обычно локализуется в проксимальных ее отделах, но может располагаться и в стенке двенадцатиперстной кишки, печени, надпочечнике, других органах. Часто малигнизируется при размерах более 2-3 см. Продуцирует гастрин, стимулирующий секрецию соляной кислоты в желудке, что лежит в основе синдрома Золлингера- Эллисона. Заболевание характеризуется частыми приступами коликообразных болей в животе, диареей и язвенным симптомокомплексом. Нередко первое проявление болезни - тяжелое желудочно-кишечное кровотечение. Диагностика гастриномы сложна. Определенное значение имеет изучение характера желудочной секреции. Оно показывает повышение более чем на 60% уровня стимулированной (гистамином или глюконатом кальция) секреции над базальной. Радиоиммунологическим методом после стимуляции может быть выявлено повышение уровня гастрина в крови. Наиболее информативны в выявлении опухоли УЗИ и КТ с контрастным усилением. Нередко гастриномы удается обнаружить только при эндоскопическом УЗИ или интраоперационной ревизии поджелудочной железы и других органов брюшной полости.
Лечение нейроэндокринных опухолей оперативное. Гормональноактивные опухоли (инсулиномы, гастриномы и др.) при размерах до 2 см в диаметре в большинстве случаев можно энуклеировать (полное удаление). Более значительные размеры новообразований, отсутствие капсулы и инвазивный рост делают необходимыми дистальную резекцию железы или панкреатодуоденальную резекцию в зависимости от их локализации. Нефункционирующие нейроэндокринные опухоли поджелудочной железы, достигающие обычно больших размеров, подлежат оперативному лечению по тем же принципам, что и при раке.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ
В поджелудочной железе среди доброкачественных опухолей чаще встречаются серозная и муцинозная цистаденома, а также внутрипротоковая папиллярно-муцинозная аденома; в большом сосочке двенадцатиперстной кишки - папиллярная аденома, а в двенадцатиперстной кишке - аденоматозный полип, липома, миома и невринома.
Опухоли большого сосочка двенадцатиперстной кишки проявляются главным образом симптомами холестаза, которые выражаются в медленно нарастающей иктеричности склер, потемнении мочи, обесцвечивании кала. При этом могут появляться боли или чувство тяжести в правом подреберье. Реже на этом фоне возникают симптомы острого панкреатита или признаки кишечного кровотечения. В диагностике опухолей большого дуоденального сосочка и самой двенадцатиперстной кишки приоритетное значение принадлежит эндоскопическому исследованию, при котором возможно не только их визуальное обнаружение, но и проведение биопсии новообразования с последующим гистологическим исследованием биоптатов.
Опухоли двенадцатиперстной кишки, как правило, проявляются симптомами кишечного кровотечения. Чаще оно бывает незначительным по объему, но рецидивирующим и проявляется в основном общими расстройствами вследствие анемизации: головной болью, нарушением сна, снижением физической активности. Реже такие новообразования бывают причиной массивных кровотечений с характерными для них рвотой типа кофейной гущи, меленой и соответствующими изменениями гемодинамики. Иногда эти опухоли приводят к дуоденальной непроходимости, которая проявляется вначале периодической рвотой желудочным содержимым с примесью желчи. Со временем рвота становится регулярной после каждого приема пищи и даже натощак. У больных развивается постоянное чувство тяжести и переполнения в эпигастральной области, прогрессируют алиментарные расстройства.
При доброкачественных периампулярных опухолях в большинстве случаев удается осуществить щадящие, органосберегающие операции. Так, опухоли малых размеров большого сосочка двенадцатиперстной кишки, терминального отдела общего желчного протока или двенадцатиперстной кишки удается удалить в процессе гастродуоденоскопии путем электроэксцизии или с использованием энергии лазерного излучения. Если размеры доброкачественного новообразования велики, проводят традиционную дуоденотомию с иссечением опухоли. Доброкачественные опухоли (главным образом аденомы и цистаденомы) поджелудочной железы удаляют только путем традиционного оперативного вмешательства. В большинстве случаев оказываются возможными энуклеация опухоли, краевая или дистальная резекция железы. Любой метод удаления опухолей должен обязательно сопровождаться срочной морфологической их верификацией, потому что выявление рака вынуждает расширять объем операции.
