
Strukov_A_I_Serov_V_V_Patanatomia_Uchebnik_20
.pdfфолликулов. Общие токсические изменения отмечаются в сердечно-сосудистой системе, в периферической нервной системе, в надпочечниках, почках, селезенке.
В сердце развивается токсический миокардит. Полости сердца расширены в поперечнике, мышца тусклая, дряблая, пестрая на разрезе, могут быть пристеночные тромбы. Изменения кардиомиоцитов характеризуются жировой дистрофией и мелкими очагами миолиза. В некоторых случаях преобладают отек, полнокровие и клеточная инфильтрация интерстиция.
Поэтому различают альтернативную и интерстициальную формымиокардита.
Если миокардит развивается в начале 2-й недели болезни и приводит к смерти от острой сердечной недостаточности, говорят о раннем параличе сердца при дифтерии. Перенесенный миокардит обусловливает развитие кардиосклероза.
В нервной системе изменения локализуются в периферических нервах и вегетативных ганглиях. Прежде всего поражаются те из них, которые расположены ближе к зеву: языкоглоточный, блуждающий, симпатический и диафрагмальный нервы, III шейный симпатический ганглий и нодозный ганглий блуждающего нерва.
Развивается паренхиматозный неврит с распадом миелина, меньше страдают осевые цилиндры. В нервных ганглиях наблюдаются расстройства кровообращения, дистрофические изменения нервных клеток, вплоть до цитолиза. Изменения, постепенно
нарастая, проявляются спустя 1,5-2 мес в виде так называемых поздних параличей мягкого неба, диафрагмы, сердца при поражении языкоглоточного, диафрагмального и блуждающего нервов. Возможна регенерация элементов периферической нервной системы.
В мозговом слое надпочечников отмечаются кровоизлияния, дистрофия и некроз клеток, в корковом слое - мелкие фокусы некрозов, исчезновение липидов. В почках - некротический нефроз, в тяжелых случаях токсической дифтерии - массивные некрозы коркового слоя. В селезенке отмечаются гиперплазия В-фолликулов с выраженным кариорексисом в центрах размножения фолликулов, полнокровие пульпы.
Смерть при несвоевременном введении антитоксической сыворотки или при токсических формах наступает от раннего паралича сердца при миокардитах или поздних параличах сердца или диафрагмы, связанных с паренхиматозным невритом.
Дифтерия дыхательных путей характеризуется крупозным воспалением гортани, трахеи,
бронхов с легко отходящими фибринозными пленками, выделяющимися иногда при кашле в виде слепков с дыхательных путей (рис. 319). Пленки легко отходят, так как слизистая оболочка верхних дыхательных путей и бронхов выстлана призматическим и цилиндрическим эпителием, рыхло соединенным с подлежащей соединительной тканью. Отделению пленки способствует также обильное выделение слизи. Поэтому токсин не всасывается и общих токсических явлений при этой форме дифтерии не наблюдается.
781

Крупозное воспаление гортани при дифтерии получило название истинного крупа, распространение процесса на мелкие разветвления бронхиального дерева - нисходящего крупа, который может сопровождаться развитием очаговой пневмонии.
Осложнения при дифтерии дыхательных путей связаны с применением интубации или трахеотомии, при которых возможно образование пролежней. Пролежни при вторичном инфицировании приводят к гнойному перихондриту хрящей гортани, флегмоне, гнойному медиастиниту. В настоящее время применение антибиотиков предотвращает эти осложнения.
Смерть больных бывает вызвана асфиксией (спазм гортани при истинном крупе или закупорка
Рис. 319. Дифтерия зева и
гортани
782
дыхательных путей фибринозными пленками) или присоединившейся пневмонией и гнойными осложнениями. Проводимая в настоящее время активная иммунизация привела к резкому снижению заболеваемости и смертности от дифтерии.
Скарлатина
Скарлатина (от итал. scarlatum - багровый, пурпурный) - одна из форм стрептококковой инфекции в виде острого инфекционного заболевания с местными воспалительными изменениями, преимущественно в зеве, сопровождается типичной распространенной сыпью. Болеют в большинстве случаев дети до 16 лет, могут болеть и взрослые.
Этиология и патогенез. Возбудитель - β-гемолитический стрептококк группы А различных серологических сероваров. Заражение происходит преимущественно воздушно-капельным путем, возможна передача через предметы и продукты питания (в основном через молоко).
Патогенез скарлатины сложный и определяется тремя направлениями взаимоотношений микро- и макроорганизма - токсическим, аллергическим и септическим. В месте первичной фиксации стрептококк чаще в миндалинах, реже в коже и еще реже в легких вызывает воспалительный процесс с присоединением регионарного лимфаденита - первичный скарлатинозный аффект и первичный скарлатинозный комплекс(Цинзерлинг В.А., 1957).
Локализация аффекта вне миндалин получила название экстрабуккальной скарлатины (в настоящее время экстрабуккальная послеродовая скарлатина в связи с применением антибиотиков не встречается). Благодаря образованию антитоксических антител общие токсические явления (сыпь, температура, общая интоксикация) к концу первой - началу 2-й недели болезни (1-й период скарлатины) уступают место инфекционно-аллергическим проявлениям, наступающим со 2-3-й недели болезни, благодаря распространению микробных тел из первичного аффекта по лимфатическим путям в кровяное русло с распадом в крови микробных тел и аллергизацией его их антигенами (2-й период).
Проявляется 2-й период аллергическими реакциями со стороны кожи, суставов, почек, сосудов, сердца. Аллергические изменения повышают проницаемость тканевых барьеров и сосудистого русла, что способствует инвазии стрептококка в органы с развитием сепсиса.
Патологическая анатомия. В 1-й период болезни в зеве и миндалинах отмечается резкое полнокровие(«пылающий зев»), которое распространяется на слизистую оболочку полости рта, язык (малиновый язык),глотку. Миндалины увеличены, сочные, ярко-красные - катаральная ангина. Вскоре на поверхности и в глубине ткани миндалин появляются сероватые, тусклые очаги некрозов - типичная для скарлатины некротическая ангина (рис. 320). В зависимости от тяжести течения некрозы могут распространяться на мягкое небо, глотку, слуховую (евстахиеву) трубу, среднее ухо, с лимфатических узлов переходить на клетчатку шеи. При отторжении некротических масс образуются язвы.
783
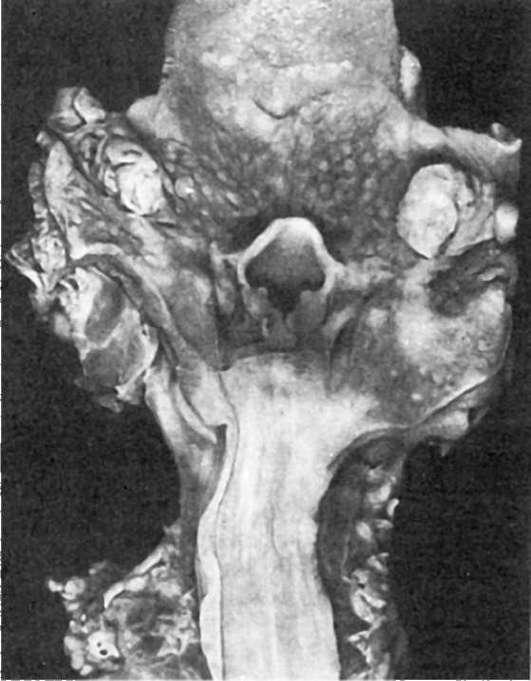
Рис.
320. Скарлатина. Острый некротический тонзиллит и резкая гиперемия зева (по А.В. Цинзерлингу)
При микроскопическом исследовании в слизистой оболочке и ткани миндалин наблюдаются резкое полнокровие, очаги некрозов, по периферии которых в зоне отека и фибринозного выпота обнаруживаются цепочки стрептококков, на границе со здоровой тканью - незначительная лейкоцитарная инфильтрация.
Шейные лимфатические узлы увеличены, сочные, полнокровные, в них могут встречаться очаги некрозов и явления выраженной миелоидной инфильтрации (лимфаденит).
Общие изменения, зависящие от токсемии, проявляются прежде всего в развитии сыпи. Сыпь появляется в первые 2 дня болезни, имеет мелкоточечный характер, ярко-красный цвет,
784
покрывает всю поверхность тела, за исключением носогубного треугольника, который резко выделяется на общем ярко-красном фоне кожи лица. В коже отмечаются полнокровие, периваскулярные лимфогистиоцитарные инфильтраты, отек, экссудация. В поверхностных слоях эпителия имеют место дистрофические изменения, паракератоз с последующим некрозом. Так как элементы сыпи близко расположены друг к другу, участки некроза верхних слоев эпителия сливаются и к 2-3-й неделе болезни слущиваются пластами - пластинчатое шелушение.
В печени, миокарде и почках отмечаются дистрофические изменения и интерстициальные лимфогистиоцитарные инфильтраты. В селезенке, лимфоидной ткани кишечника наблюдаются гиперплазия В-зон с плаз-
матизацией и миелоидная метаплазия. Эти изменения варьируют в зависимости от тяжести течения и формы скарлатины. В головном мозге и вегетативных ганглиях имеются дистрофические изменения нейронов и расстройства кровообращения.
При тяжелой токсической форме, когда смерть наступает в первые 2-3 сут от начала болезни, в зеве отмечается особенно резкая гиперемия, распространяющаяся даже на пищевод. Гиперплазия в лимфоидной ткани выражена слабее, в органах преобладают дистрофические изменения и резкие расстройства кровообращения.
При тяжелой септической форме в области аффекта процесс принимает распространенный гнойно-некротический характер с образованием заглоточного абсцесса, отита-антрита и гнойного остеомиелита височной кости, гнойно-некротического лимфаденита, флегмоны шеи, мягкой - с гнойным расплавлением тканей, твердой - с
преобладанием некроза. Флегмона может привести к аррозии крупных сосудов шеи и смертельным кровотечениям. С височной кости гнойное воспаление может переходить на венозные синусы твердой мозговой оболочки с образованием абсцесса мозга и гнойного менингита. В лимфоидных органах преобладает миелоидная метаплазия с вытеснением лимфоидной ткани. В наиболее тяжелых случаях развивается септикопиемия с гнойными метастазами в органах.
Второй период болезни никогда нельзя предвидеть, так как он наступает не обязательно, независимо от тяжести первого, и может проявляться в течение 3-5-й недели болезни. Если этот срок проходит благоприятно, можно считать, что наступило выздоровление. Второй период начинается с умеренной катаральной ангины. Самым существенным является присоединение острого или хронического гломерулонефрита с возможным исходом в нефросклероз. Могут наблюдаться уртикарная кожная сыпь, васкулиты, серозные артриты, бородавчатый эндокардит, реже - фибриноидные изменения стенок крупных сосудов с исходом в склероз.
Осложнения зависят от гнойно-некротических изменений, например от развития хронического отита с понижением слуха, или (во втором периоде) от хронического заболевания почек. В связи с применением антибиотиков, а также изменениями свойств
785
самого возбудителя в настоящее время аллергические и гнойно-некротические процессы при скарлатине почти не развиваются.
Смерть раньше наступала от токсемии или септических осложнений. В настоящее время смертельных исходов нет.
Менингококковая инфекция
Менингококковая инфекция - острый инфекционный процесс, проявляющийся в трех основных формах - назофарингите, гнойном менингите и менингококкемии, характеризующийся периодическими эпидемическими вспышками. Эти вспышки возникают с промежутками в 25-30 лет, чаще заболеванию подвержены дети моложе 5 лет, могут болеть лица любого возраста.
Этиология и патогенез. Возбудителем является менингококк (Neisseria
meningitidis), имеющий форму кофейных зерен, расположенных как вне-, так и внутриклеточно и определяемый в мазках из носоглотки или ликвора. Он очень чувствителен к внешним воздействиям (температура, рН среды, влажность), поэтому вне организма и в трупе быстро погибает.
Заражение происходит от больного или носителя инфекции. Инфекция распространяется воздушно-капельным путем. Инвазия менингококка в слизистую оболочку носоглотки только в
10-30% случаев вызывает развитиеменингококкового назофарингита. Реже,
преимущественно у детей раннего возраста, менингококк распространяется гематогенным путем, преодолевает гематоэнцефалический барьер и фиксируется в мягких мозговых оболочках, где вызывает гнойный менингит. Преимущественное заболевание детей первых 5 лет жизни связано со структурной незрелостью этого барьера. В зависимости от состояния иммунной реактивности организма менингококк может вызвать сепсис, получивший название менингококкемии, имеющий иногда молниеносное течение. В основе поражения сосудов при менингококкемии лежит бактериальный шок,наступающий от интенсивного
распада фагоцитированных бактерий с высвобождением их эндотоксина. Наблюдается парез мелких сосудов с развитием стазов, тромбозов, кровоизлияний и последующих некрозов в органах.
Патологическая анатомия. Менингококковый назофарингит характеризуется катаральным воспалением слизистых оболочек с особенно резко выраженной гиперемией, отечностью задней стенки глотки и гиперплазией лимфатических фолликулов. Эта форма имеет большое эпидемиологическое значение, так как часто клинически не диагностируется.
При менингококковом менингите мягкие мозговые оболочки в первые сутки от начала болезни становятся резко полнокровными, пропитаны слегка мутноватым серозным экссудатом. К концу 2-х-началу 3-х суток экссудат постепенно густеет, приобретает зеленовато-желтый цвет и гнойный характер. К 5-6-м суткам он еще более уплотняется от присоединения фибринозного выпота. Процесс начинается с базальной поверхности и переходит по перивенозным пространствам на выпуклую поверхность преимущественно
786
передних отделов полушарий большого мозга, располагаясь здесь в виде желтоватозеленоватого «чепчика» или «шапочки» (рис. 321). Гнойный процесс распространяется также на оболочки спинного мозга, где гной дольше остается жидким. Ткань мозга полнокровная, набухшая. Эпендима желудочков и сосудистые сплетения могут также вовлекаться в процесс с развитием гнойного эпендимита и пиоцефалии, которые чаще наблюдаются у детей первых 2-3 лет жизни.
Микроскопически сосуды мягких мозговых оболочек резко полнокровны, субарахноидальное пространство расширено, пропитано лейкоцитарным экссудатом, пронизано нитями фибрина. Процесс с сосудистой оболочки может переходить на мозговую ткань с развитием менингоэнцефалита. Начиная с 3-й недели болезни экссудат подвергается рассасыванию. При большом количестве фибрина происходит его организация
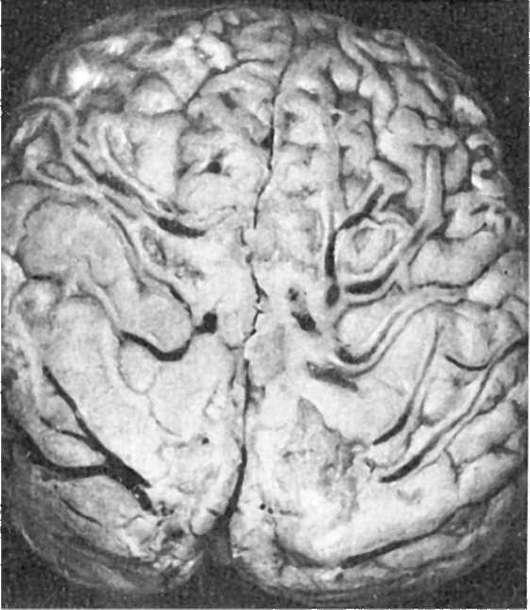 Рис.
Рис.
321. Менингококковый менингит. Гнойное воспаление локализуется преимущественно на поверхности полушарий большого мозга (по А.В. Цинзерлингу)
787
с облитерацией участков субарахноидального пространства срединного и бокового отверстий IV желудочка и затруднением циркуляции ликвора. Следствием этого
является прогрессирующая гидроцефалия с нарастающей атрофией вещества мозга.
Смерть может наступить в остром периоде от набухания мозга с вклиниванием миндалин мозжечка в большое затылочное отверстие и ущемлением в нем продолговатого мозга или в последующие периоды от менингоэнцефалита, гнойного эпендимита, позднее - от общей церебральной кахексии вследствие гидроцефалии и атрофии полушарий большого мозга. В настоящее время своевременное лечение антибиотиками приводит к рассасыванию экссудата и, как правило, к благоприятному исходу.
Менингококкемия характеризуется генерализованным поражением микроциркуляторного русла, кожной сыпью, изменением суставов, сосудистой оболочки глаз, надпочечников и почек. Наблюдаются также изменения серозных листков (перикарда). Если больной погибает в первые 24-48 ч, менингит может отсутствовать. Кожная сыпь имеет геморрагический звездчатый характер и располагается преимущественно на ягодицах, нижних конечностях, веках и склерах. В центре кожных элементов могут быть везикулы или тусклые суховатые очаги некроза. Гнойный артрит чаще встречается в мелких суставах конечностей. Иридоциклит или увеит имеют гнойный характер, как и перикардит.
В надпочечниках отмечаются очаговые некрозы и кровоизлияния или двусторонние массивные геморрагии с развитием острой надпочечниковой недостаточности - синдром Уотерхауса-Фридериксена. В почках
имеется некроз нефротелия канальцев (некротический нефроз). Изменения микроциркуляторного русла характеризуются васкулитами, экстравазатами, некрозами. В мазках из пораженных органов удается обнаружить менингококки, если вскрытие производится не более чем через 10-18 ч после смерти.
Смерть больных при молниеносном течении наступает от бактериального шока, тяжесть которого усугубляется кровоизлияниями в надпочечники, реже наблюдается острая почечная недостаточность (у взрослых). При более длительном течении смертельный исход обусловлен септикопиемией или гнойным менингитом.
Кишечная коли-инфекция
Кишечная коли-инфекция (синонимы: коли-энтерит, колиэнтероколит) - острое инфекционное заболевание с локализацией воспалительного процесса преимущественно в тонкой кишке; наблюдается, как правило, у детей грудного и раннего возраста.
Этиология и патогенез. Кишечная палочка в норме составляет основную часть микрофлоры толстой кишки человека. Однако при некоторых особых состояниях макроорганизма и попадании кишечной палочки в другие органы (мочевыводящие и желчные пути, брюшная полость и др.) она может вызвать заболевание даже у взрослых. Возбудителем кишечной коли-инфекции являются патогенные штаммы кишечной палочки (Е. coli),которые
788
отличаются от непатогенных только свойствами антигенов - соматического (О), поверхностного (К с подгруппами А и В) и жгутикового (В). Среди детей болеют преимущественно новорожденные, недоношенные, находящиеся на искусственном вскармливании, с гипотрофией, рахитом. Заражение происходит с пищей или контактнобытовым путем от больных или взрослых носителей. Допускается возможность восходящей аутоинфекции. Экзо- и эндотоксин кишечной палочки нарушает проницаемость слизистой оболочки тонкой кишки, и в кровяное русло всасываются токсические продукты, что приводит к ацидозу и общему токсикозу. Тяжесть токсикоза усугубляется эксикозом (обезвоживанием), легко возникающим у грудных детей вследствие рвоты и поноса.
Патологическая анатомия. Кишечник вздут, полнокровен, липнет к рукам, с поверхности серозной оболочки кишки тянутся тонкие вязкие нити. Стул водянистый, иногда с примесью крови. Изменения в слизистой оболочке кишки варьируют от мелких очагов отека до распространенного катарально-геморрагического энтерита с ярко-красной слизистой оболочкой и черноватыми точечными кровоизлияниями. В затянувшихся случаях наблюдается язвенный энтерит или энтероколит. Язвы округлые, расположены по линии прикрепления брыжейки, что связано с худшими условиями кровоснабжения этих отделов кишки (рис. 322).
Микроскопически в слизистой оболочке наблюдаются гиперемия, стазы, иногда тромбозы, отек, кровоизлияния. Эпителий десквамирован, ворсины атрофичны, в их строме развивается незначительная воспалительная
инфильтрация. Для язвенного процесса характерны слабовыраженные воспалительные изменения и отчетливая атрофия лимфоидного аппарата кишечника.
Впечени наблюдается жировая инфильтрация, в почках и миокарде - белковая дистрофия, в легких - острая эмфизема как следствие гипервентиляции при ацидозе и гипоксии.
Вголовном мозге отмечаются расстройства кровообращения в капиллярном русле, отек.
Осложнения. Часто развивается пневматоз кишечника, присоединяется вторичная вируснобактериальная инфекция с развитием гнойного отита-антрита, пнев-
789
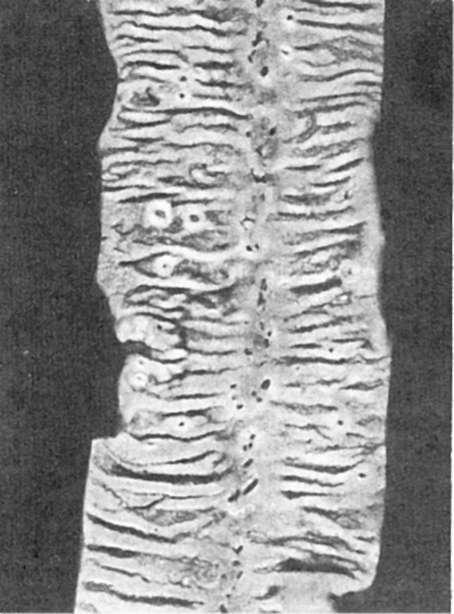
Рис. 322. Язвенный
коли-энтерит
монии. Возможно возникновение
кишечного коли-сепсиса с метастатическим гнойным менингитом (у новорожденных).
Смерть в остром периоде наступает от токсикоза и эксикоза при явлениях сосудистого коллапса, в затянувшихся случаях при наличии общего истощения - от осложнений.
При современной терапии и профилактике заболеваемость и смертность резко снижены.
Стафилококковая кишечная инфекция
Это острое кишечное заболевание с воспалительными изменениями тонкой и толстой кишки и общим токсикозом наблюдается преимущественно у детей грудного и первого года жизни.
790
