
Strukov_A_I_Serov_V_V_Patanatomia_Uchebnik_20
.pdfгеморрагического пропитывания является венозный застой. Определенное значение для развития красного инфаркта имеют и особенности ангиоархитектоники органа (анастомозы между бронхиальной и легочной артериями). Встречается геморрагический инфаркт, как правило, в легких, редко - в кишечнике, селезенке, почках.
Наибольшее клиническое значение имеют инфаркты сердца (миокарда), головного мозга, легких, почек, селезенки, кишечника.
Всердце инфаркт обычно белый с геморрагическим венчиком, имеет неправильную форму, встречается чаще в левом желудочке и межжелудочковой перегородке (рис. 49), крайне редко - в правом желудочке и предсердиях. Омертвение может локализоваться под эндокардом (субэндокардиальный инфаркт), эпикардом(субэпикардиальный инфаркт) или охватывать всю толщу миокарда (трансмуральный инфаркт). В области инфаркта на
эндокарде нередко образуются тромботические, а на перикарде - фибринозные наложения, что связано с развитием реактивного воспаления вокруг участков некроза. Чаще всего инфаркт миокарда встречается на фоне атеросклероза и гипертонической болезни и рассматривается как самостоятельное заболевание (см. Ишемическая болезнь сердца).
Вголовном мозге чаще возникает белый инфаркт, который быстро размягчается (очаг серого размягчения мозга, рис. 50). Если инфаркт образуется на фоне значительных расстройств кровообращения, венозного застоя, то очаг омертвения мозга пропитывается кровью и становится красным (очаг красного размягчения мозга). Инфаркт локализуется обычно в подкорковых узлах, разрушая проводящие пути мозга, что проявляется параличами. Инфаркт мозга, как и инфаркт миокарда, чаще всего встречается на фоне атеросклероза и гипертонической болезни и является одним из проявлений цереброваскулярных заболеваний.
Влегких в подавляющем большинстве случаев образуется геморрагический инфаркт (см. рис. 48). Он хорошо отграничен, имеет форму конуса, основание которого обращено к плевре. На плевре в области инфаркта появляются наложения фибрина (реактивный плеврит). У острия конуса, обращенного к корню легкого, нередко обнаруживается тромб или эмбол в ветви легочной артерии. Омертвевшая ткань плотна, зерниста, темно-красного цвета.
Геморрагический инфаркт легких обычно возникает на фоне венозного застоя, причем развитие его в значительной мере определяется особенностями ангиоархитектоники легких, наличием анастомозов между системами легочной и бронхиальных артерий. В условиях застойного полнокровия и закрытия просвета ветви легочной артерии в область
121
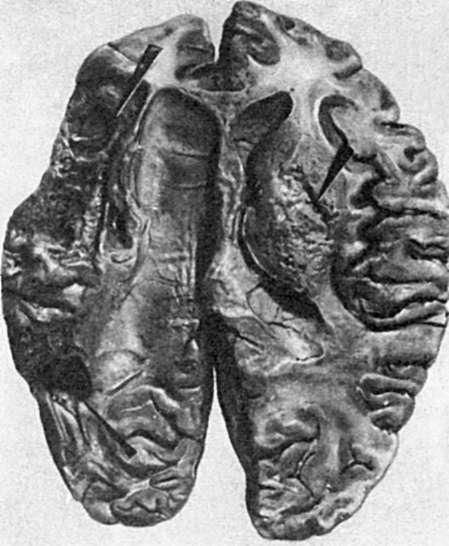
Рис. 50. Очаг размягчения (справа) и киста (слева) в головном мозге (показано стрелками)
омертвения ткани легкого из бронхиальной артерии поступает кровь, которая разрывает капилляры и изливается в просвет альвеол. Вокруг инфаркта нередко развивается воспаление легочной ткани(периинфарктная пневмония). Массивный геморрагический инфаркт легкого может быть причиной надпеченочной желтухи. Белый инфаркт в легких - исключительная редкость. Возникает он при склерозе и облитерации просвета бронхиальных артерий.
В почках инфаркт, как правило, белый с геморрагическим венчиком, конусовидный участок некроза охватывает либо корковое вещество, либо всю толщу паренхимы (см. рис. 47). При закрытии основного артериального ствола развивается тотальный или субтотальный инфаркт почки. Своеобразной разновидностью инфарктов являются симметричные некрозы коркового вещества почек, ведущие к острой почечной недостаточности. Развитие ишемических инфарктов почек связано обычно с тромбоэмболией, реже - с тромбозом ветвей почечной артерии, осложняющим ревматизм, затяжной септический эндокардит, гипертоническую болезнь, ишемическую болезнь сердца. Редко при тромбозе почечных вен возникает венозный инфаркт почек.
122
Вселезенке встречаются белые инфаркты (см. рис. 46), нередко с реактивным фибринозным воспалением капсулы и последующим образованием спаек с диафрагмой, париетальным листком брюшины, петлями кишечника. Ишемические инфаркты селезенки связаны с тромбозом и эмболией. При тромбозе селезеночной вены иногда образуются венозные инфаркты.
Вкишечнике инфаркты геморрагические и нередко подвергаются гангренозному распаду, что ведет к прободению стенки кишки и развитию перитонита.
Редко инфаркты встречаются в сетчатке глаза, печени, мышцах, костях.
Причины развития инфаркта - длительный спазм, тромбоз или эмболия артерии, а также функциональное напряжение органа в условиях недостаточного его кровоснабжения. Огромное значение для возникновения инфаркта имеет недостаточность анастомозов и коллатералей, которая зависит от степени поражения стенок артерий и сужения их просветов (атеросклероз, облитерирующий эндартериит), от степени нарушения кровообращения (например, венозного застоя) и от уровня выключения артерии тромбом или эмболом.
Поэтому инфаркты возникают обычно при тех заболеваниях, для которых характерны тяжелые изменения артерий и общие расстройства кровообращения (ревматические болезни, пороки сердца, атеросклероз, гипертоническая болезнь, затяжной септический эндокардит). Острой недостаточностью коллатерального кровообращения обусловлено и развитие инфаркта при функциональном отягощении органа, обычно сердца, кровообращение которого нарушено. С недостаточностью анастомозов и коллатералей связано развитиевенозных инфарктов при тромбозе
вен в условиях застойного полнокровия. Для возникновения инфаркта большое значение имеет такжесостояние тканевого обмена, т.е. метаболический фон, на котором развивается ишемический инфаркт. Обмен веществ в органах и тканях, в которых возникает инфаркт, как правило, нарушен в связи с гипоксией, обусловленной общими расстройствами кровообращения. Лишь закупорка крупных магистральных артерий может привести к омертвению без предшествующих расстройств кровообращения и метаболических нарушений в ткани.
Исход инфаркта. Исход зависит от особенностей причинного фактора и заболевания, которое осложняет инфаркт, от состояния организма и органа, в котором он развивается, и от размеров инфаркта.
Небольшие фокусы ишемического некроза могут подвергаться аутолизу с последующей полной регенерацией. Наиболее частый благоприятный исход инфаркта, развивающегося по типу сухого некроза, - его организация иобразование рубца (рис. 51). Организация инфаркта может завершиться его петрификацией или гемосидерозом, если речь идет об организации геморрагического инфаркта. На месте инфаркта, развивающегося по типу колликвационного некроза, например в мозге, образуется киста.
123
Неблагоприятный исход инфаркта - его гнойное расплавление, которое обычно связано с тромбобактериальной эмболией при сепсисе.
Значение инфаркта. Для организма значение инфаркта чрезвычайно велико и прежде всего потому, что инфаркт - это ишемический некроз. Все, что было сказано о значении некроза, относится и к инфаркту. Однако важно отметить, что инфаркт является одним из самых частых и
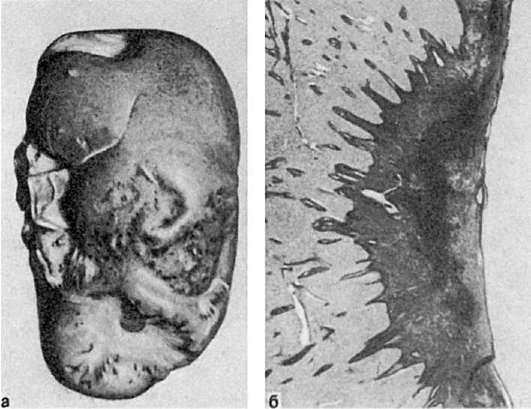
Рис.
51. Организация инфаркта:
а - втянутые рубцы на поверхности почки после заживления инфаркта; б - рубец на месте инфаркта в селезенке (лупа)
грозных осложнений ряда сердечно-сосудистых заболеваний. Это прежде всего атеросклероз и гипертоническая болезнь. Необходимо отметить также, что инфаркты при атеросклерозе и гипертонической болезни наиболее часто развиваются в жизненно важных органах - сердце и головном мозге, и это определяет высокий процент случаев скоропостижной смерти и инвалидизации. Медико-социальное значение инфаркта миокарда и его последствий позволило выделить его как проявление самостоятельного заболевания - ишемической болезни сердца.
Исход некроза. При благоприятном исходе вокруг омертвевших тканей возникает реактивное воспаление, которое отграничивает мертвую ткань. Такое воспаление называется демаркационным, а зона отграничения -демаркационной зоной. В этой зоне
кровеносные сосуды расширяются, возникают полнокровие, отек, появляется большое число
124
лейкоцитов, которые высвобождают гидролитические ферменты и расплавляют (рассасывают) некротические массы. Вслед за этим размножаются клетки соединительной ткани, которая замещает или обрастает участок некроза. При замещении мертвых масс соединительной тканью говорят об ихорганизации. На месте некроза в таких случаях образуется рубец (рубец на месте инфаркта - см. рис. 51). Обрастание участка некроза ведет к его инкапсуляции (рис. 52). В мертвые массы при сухом некрозе и в очаг омертвения, подвергшийся организации, могут откладываться соли кальция. В этом случае развиваетсяобызвествление (петрификация) очага некроза (см. Минеральные дистрофии). В некоторых случаях в участке омертвения отмечается образование кости - оссификация. При рассасывании тканевого детрита и формировании капсулы, что встречается обычно при влажном некрозе и чаще всего в головном мозге, на месте омертвения появляется полость - киста (см. рис. 50).
Неблагоприятный исход некроза - гнойное расплавление очага омертвения. Таково гнойное расплавление инфарктов при сепсисе (такие инфаркты называют септическими). В исходе некроза на ранних этапах внутриутробного развития возникает порок органа, части тела.
Значение некроза. Оно определяется его сущностью - «местной смертью», поэтому некроз жизненно важных органов нередко ведет к смерти. Таковы инфаркты миокарда, ишемические некрозы головного мозга, некрозы коркового
125
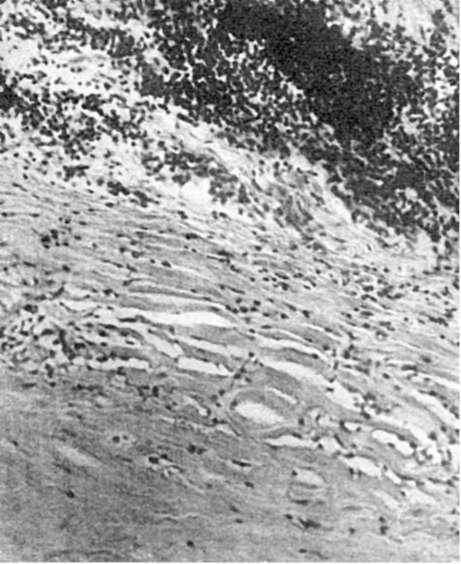
Рис. 52. Участок некроза (внизу), окруженный фиброзной капсулой (инкапсуляция некроза)
вещества почек, прогрессирующий некроз печени, острый панкреонекроз. Нередко омертвение ткани является причиной тяжелых осложнений многих заболеваний (разрыв сердца при миомаляции, параличи при гипертоническом инсульте, инфекции при массивных пролежнях и т.д.), а также интоксикации в связи с воздействием на организм продуктов тканевого распада (например, при гангрене конечности). Гнойное расплавление очага омертвения может быть причиной гнойного воспаления серозных оболочек, кровотечения, сепсиса. При так называемом благоприятном исходе некроза его последствия бывают весьма значительными, если он имел место в жизненно важных органах (киста в головном мозге, рубец в миокарде).
Смерть, признаки смерти, посмертные изменения
Смерть как биологическое понятие является выражением необратимого прекращения жизнедеятельности организма. С наступлением смерти человек превращается в мертвое тело, труп (cadaver).
126
В зависимости от причины, ведущей к наступлению смерти, различают естественную (физиологическую), насильственную и смерть от болезней.
Естественная смерть наступает у людей старческого возраста и долгожителей в результате естественного (физиологического) изнашивания организма (физиологическая смерть). Срок жизни человека не установлен, однако, если руководствоваться продолжительностью жизни долгожителей нашей планеты, он может составлять 150 лет и больше.
Понятен интерес к проблеме старости и старения, которой занимается особая отрасль медико-биологической науки - геронтология (от греч. geron - старый и logos - учение), и к заболеваниям старческого возраста, изучаемым гериатрией (от греч. geron - старый
и iatreia - лечение), являющейся разделом геронтологии.
Насильственная смерть наблюдается в результате таких действий (умышленных или неумышленных), как убийство, самоубийство, смерть от различного рода травм (например, уличная, производственная или бытовая травма), несчастных случаев (например, транспортная катастрофа). Насильственная смерть, являясь социально-правовой категорией, изучается судебной медициной и органами юстиции.
Смерть от болезней возникает в результате несовместимости жизни с теми изменениями в организме, которые вызваны патологическими (болезненными) процессами. Обычно смерть от болезни наступает медленно и сопровождается постепенным угасанием жизненных функций. Но иногда смерть наступает неожиданно, как бы среди полного здоровья - внезапная, или скоропостижпая смерть. Наблюдается она при скрыто протекающем или достаточно компенсированном заболевании, при котором внезапно развивается смертельное осложнение (обильное кровотечение при разрыве аневризмы аорты, острая ишемия миокарда при тромбозе венечной артерии сердца, кровоизлияние в мозг при гипертонической болезни и т.д.).
В зависимости от развития обратимых или необратимых изменений
жизнедеятельности организма различают смерть клиническую и биологическую.
Клиническая смерть характеризуется остановкой дыхания и кровообращения, однако эти изменения жизнедеятельности организма в течение нескольких минут (время переживания коры головного мозга) обратимы. В основе клинической смерти лежит своеобразное гипоксическое состояние (прежде всего ЦНС) в связи с прекращением кровообращения и отсутствием центральной его регуляции.
Наступлению клинической смерти предшествует агония (от греч. agon - борьба), отражающая некоординированную деятельность гомеостатических систем в терминальном периоде (аритмии, паралич сфинктеров, судороги, отек легких). Поэтому агонию, которая может длиться от нескольких минут до нескольких часов, относят к так называемым терминальным состояниям, заканчивающимся клинической смертью. При терминальных состояниях (агония, шок, кровопотеря и т.д.) и клинической смерти используют комплекс реанимационных (от
127
лат. re и animatio - оживление) мероприятий. Основные закономерности угасания и восстановления жизненных функций человека изучает особый раздел медицины, называемый реаниматологией.
Биологическая смерть - необратимые изменения жизнедеятельности организма, начало аутолитических процессов. Однако гибель клеток и тканей при наступлении биологической смерти происходит не одновременно. Первой погибает ЦНС; уже через 5-6 мин после остановки дыхания и кровообращения происходит разрушение ультраструктурных элементов паренхиматозных клеток головного и спинного мозга. В других органах и тканях (кожа, почки, сердце, легкие и т.д.) этот процесс растягивается на несколько часов и даже суток, общая структура многих органов и тканей, наблюдаемая после смерти под световым микроскопом, довольно долго сохраняется, лишь при электронно-микроскопическом исследовании отмечается деструкция ультраструктур клеток. Поэтому патологоанатом, изучая микроскопически материал, взятый от трупа, может судить о характере патологических изменений органов и тканей.
В связи с тем что после смерти гибель многих органов и тканей растягивается на сравнительно долгое время, материал, взятый от трупа, используют для трансплантации (пересадки) органов и тканей. В настоящее время в клинической практике широко применяются трупная кровь для переливания, консервированные ткани (роговица, кожа, кости, сосуды) и органы (почка) трупа для трансплантации.
Вскоре после наступления биологической смерти появляется ряд признаков смерти и посмертных изменений: охлаждение трупа; трупное окоченение; трупное высыхание; перераспределение крови; трупные пятна; трупное разложение.
Охлаждение трупа (algor mortis) развивается в связи с прекращением после смерти выработки в теле тепла и выравниванием температуры
мертвого тела и окружающей среды. Если перед смертью у больного была очень высокая температура или в длительном атональном периоде наблюдались судороги, то охлаждение трупа происходит медленно. В ряде случаев (смерть от столбняка, отравления стрихнином) в ближайшие часы после смерти температура трупа может повышаться.
Трупное окоченение (rigor mortis) выражается в уплотнении произвольных и непроизвольных мышц. Оно обусловлено исчезновением после смерти из мышц аденозинтрифосфорной кислоты и накоплением в них молочной кислоты. Трупное окоченение развивается обычно через 2-5 ч после смерти и к концу суток охватывает всю мускулатуру. Сначала окоченению подвергаются жевательные и мимические мышцы лица, затем мышцы шеи, туловища и конечностей. Мышцы становятся плотными: чтобы согнуть в суставе конечность, приходится применять значительное усилие. Трупное окоченение сохраняется в течение 2-3 сут, а затем исчезает (разрешается) в той же последовательности, в какой и возникает. При насильственном разрушении трупного окоченения оно вновь не появляется.
128
Трупное окоченение сильно выражено и развивается быстро у лиц с хорошо развитой мускулатурой, а также в тех случаях, когда смерть наступает при судорогах (например, при столбняке, отравлении стрихнином). Слабо выражено трупное окоченение у стариков и детей, у лиц, истощенных и умерших от сепсиса; у недоношенных плодов трупное окоченение отсутствует. Низкая температура окружающей среды затрудняет наступление трупного окоченения и удлиняет сроки его существования, высокая температура ускоряет разрешение трупного окоченения.
Трупное высыхание возникает вследствие испарения влаги с поверхности тела. Оно может ограничиваться отдельными участками, но высыханию может подвергнуться и весь труп (мумификация трупа). Прежде всего высыхание затрагивает кожные покровы, глазные яблоки, слизистые оболочки. С высыханием связанопомутнение роговиц, появление на
склере при открытой глазной щели сухих буроватых пятен треугольной формы; основание этих пятен обращено к роговице, а вершина - к углу глаза. Слизистые оболочки становятся сухими, плотными, буроватого цвета. На коже сухие, желто-бурые, пергаментного вида пятна появляются прежде всего в местах мацерации или повреждений эпидермиса. Так называемые пергаментные пятна от высыхания могут быть приняты за прижизненные ссадины и ожоги.
Перераспределение крови в трупе выражается в переполнении кровью вен, тогда как артерии оказываются почти пустыми. В венах и полостях правой половины сердца происходит посмертное свертывание крови. Образующиеся посмертные сгустки крови имеют желтую или красную окраску, гладкую поверхность, эластическую консистенцию (тянутся) и лежат свободно в просвете или камере сердца, что отличает их от тромбов. При быстром наступлении смерти посмертных сгустков бывает мало, при медленном - много.
При смерти в состоянии асфиксии (например, асфиксия новорожденных) кровь в трупе не свертывается. Со временем наступает трупный гемолиз.
Трупные пятна возникают в связи с перераспределением крови в трупе и зависят от его положения. В силу того что кровь стекает в вены нижележащих частей тела и там накапливается, через 3-6 ч после наступления смерти образуются трупные гипостазы. Они имеют вид темно-фиолетовых пятен и при надавливании бледнеют. Трупные гипостазы отсутствуют в участках тела, подвергающихся давлению (область крестца, лопаток при положении трупа на спине). Они хорошо выражены при смерти от заболеваний, ведущих к общему венозному застою, и плохо - при малокровии, истощении.
В последующем, когда наступает посмертный гемолиз эритроцитов, область трупных гипостазов пропитывается диффундирующей из сосудов и окрашенной гемоглобином плазмой крови. Возникают поздние трупные пятна, или трупная имбибиция. Эти пятна имеют красно-розовую окраску и не исчезают при надавливании.
Трупное разложение связано с процессами аутолиза и гниения трупа. Посмертный аутолиз раньше возникает и интенсивнее выражен в железистых органах (печень,
129
поджелудочная железа, желудок), клетки которых богаты гидролитическими (протеолитическими) ферментами. Очень рано возникает посмертное самопереваривание поджелудочной железы. В связи с активностью желудочного сока происходит посмертное самопереваривание желудка (гастромаляция). При забрасывании желудочного содержимого в пищевод возможно самопереваривание его стенки (эзофагомаляция), а при аспирации желудочного содержимого в дыхательные пути - «кислое» размягчение легких (pneumomalacia acida).
К посмертному аутолизу быстро присоединяются гнилостные процессы в связи с размножением гнилостных бактерий в кишечнике и последующим заселением ими тканей трупа.
Гниение усиливает посмертный аутолиз, ведущий к расплавлению тканей, которые окрашиваются в грязно-зеленый цвет (от действия сероводорода на продукты распада гемоглобина образуется сульфид железа) и издают дурной запах.
Газы, образующиеся при гниении трупа, раздувают кишечник, проникают в ткани и органы, которые приобретают пенистый вид, и при ощупывании слышна крепитация (трупная эмфизема). Быстрота трупного аутолиза и гниения зависит от температуры окружающей среды. В связи с этим трупы хранят в холодильных камерах. Приостанавливает трупное разложение и бальзамирование, с помощью которого можно сохранять трупы длительное время. Однако бальзамирование изменяет внешний вид органов и затрудняет оценку характера их изменений при патологоанатомическом или судебно-медицинском исследовании.
НАРУШЕНИЯ КРОВООБРАЩЕНИЯ И ЛИМФООБРАЩЕНИЯ
Нормальную жизнедеятельность организма трудно представить без нормальной работы органов кровообращения и лимфообращения, которые находятся в тесном структурнофункциональном единстве.
Работа органов кровообращения определяет прежде всего свой уровень процессов обмена веществ в каждой ткани и каждом органе, необходимый для отправления специализированной функции. Этутранспортнообменную функцию кровеносная система выполняет совместно с лимфатической дренажной системой и системой крови. Из этого следует, что в ходе микроциркуляции, с помощью которой осуществляется транскапиллярный обмен, кровеносная и лимфатическая системы, как и кровь, служат одной задаче и функционируют сопряженно.
Понятие «микроциркуляция» охватывает ряд процессов, прежде всего такие, как закономерности циркуляции крови и лимфы в микрососудах, закономерности поведения клеток крови (деформация, агрегация, адгезия), механизмы свертывания крови, а главное механизмы транскапиллярного обмена. Осуществляя транскапиллярный обмен, микроциркуляция обеспечивает тканевый гомеостаз.
130
