
146. Перелом нижней челюсти в области угла со смещением обломков.
линии нижней челюсти. Наблюдаются разрывы слизистой оболочки в месте перелома и сильные боли за счет травмы сосудисто-нервного пучка. Прикус значительно нарушается. При косом или зигзагообразном направлении линии перелома смещения отломков может и не быть.
Переломы нижней челюсти в области угла возникают от прямого приложения силы, но могут быть и отраженными. Они характеризуются отсутствием смещения костных фрагментов. Разрывы надкостницы наблюдаются редко. Травма этой области обычно сопровождается сильными отеками мягких тканей с образованием гематом. Если линия перелома проходит впереди угла, то возникает разрыв слизистой оболочки в месте перелома и имеет место смещение отломков. Больший отломок опускается вниз. Ветвь поднимается кверху и незначительно смещается внутрь.
147. Двойной перелом нижней челюсти со смещением срединного фрагмента.
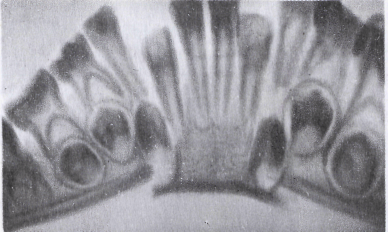
Разобщение прикуса наиболее выражено в области жевательных зубов на стороне перелома. Переломы ветви нижней челюсти (см. рис. 147) могут быть поперечные, косые и продольные, однако встречаются относительно редко и обычно не сопровождаются смещением отломков, что можно объяснить удерживающей силой двух групп жевательных мышц, охватывающих ветвь снаружи и с внутренней стороны и сохранением периоста. Из-за сильных болей ребенок щадит челюсть и не открывает рта. При пальпации ветви по заднему краю, помимо резкой болезненности в области перелома, можно выявить прерывистость контура кости. В полости рта при локализации перелома в нижнем отделе можно обнаружить кровоизлияние в области позадимолярного треугольника.
Двойные переломы тела нижней челюсти всегда сопровождаются смещением отломков. Смещение отломков при двойных переломах бывает значительным и зачастую сочетается с повреждением мягких тканей и нарушением артикуляции зубных рядов. При двойных переломах тела нижней челюсти боковые отломки с ветвями смещаются вверх и к средней линии, а центральный опускается вниз и кзади. Это смещение тем больше, чем дальше область перелома отстоит от средней линии (рис. 147). Дистальное смещение отломков сопровождается нарушением внешнего дыхания. Быстро нарастающий отек мягких тканей дна полости рта может вызвать асфиксию. Ее возникновению способствует обильная саливация.
Переломы одного и обоих мыщелковых отростков возникают вследствие ударов в область ветви челюсти или в область подбородка. В последнем случае развиваются так называемые отраженные переломы одного или двух мыщелковых отростков. Отраженный перелом мыщелкового отростка может возникнуть также при ударе по боковому отделу тела челюсти. У этих больных возникает перелом мыщелкового отростка со стороны противоположной приложению силы или одновременно с ним и перелом тела челюсти в месте удара.
Переломы мыщелкового отростка клинически могут протекать как поднадкостничные и переломы с разрывом надкостницы. Отраженные поднадкостничные переломы мыщелковых отростков часто протекают со слабо выраженными клиническими симптомами, среди которых можно отметить незначительную припухлость впереди козелка уха, болезненность в этой области при пальпации, иногда ограничение движений нижней челюсти. Клинические симптомы недиагностированного своевременно перелома мыщелкового отростка развиваются ко второй неделе после травмы и выражаются воспалительной мышечной контрактурой челюсти, появлением резкой боли в поврежденном суставе при движениях нижней челюсти.
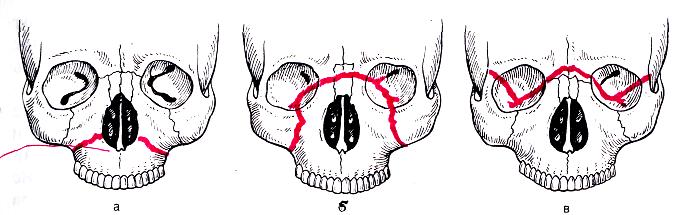
148. Линия слабости на верхней челюсти. а — тип Фор I; б — тип Фор II; в — тип Фор III.
Переломы, протекающие с разрывом надкостницы, очень часто сопровождаются вывихом головки челюсти. Под действием силы тяги наружной крыловидной мышцы головка смещается внутрь, а под действием силы удара в область подбородка может оказаться вколоченной в суставную ямку или наружный слуховой проход. Клиническим симптомом, указывающим на внедрение головки челюсти в слуховой проход, является кровотечение из наружного слухового прохода. В отдельных случаях под действием силы удара в области ветви головка может быть вывихнута кнаружи. При изолированных полных переломах одного мыщелкового отростка челюсть подтягивается жевательными мышцами вверх и в сторону повреждения. Клинически это выражается укорочением ветви и нарушением прикуса в области моляров на стороне перелома. При переломах обоих мыщелковых отростков челюсть смещена вверх и кзади с образованием открытого прикуса.
Переломы мыщелковых отростков нередко сопровождаются переломами нижней челюсти в других отделах, где повреждение легче диагностируется. Это усложняет определение объема повреждений. Переломы мыщелковых отростков со значительным смещением или отрывом головки челюсти могут сопровождаться повреждением крупных сосудов.
Переломы верхней челюсти. Переломы верхней челюсти у детей являются редким и тяжелым повреждением (рис. 148). Возникают они вследствие тяжелой множественной травмы и поэтому нередко сочетаются с переломами нижней челюсти. Переломы основания черепа и сотрясения мозга почти всегда сопутствуют переломам верхней челюсти. Тяжесть травмы обусловливает нахождение ребенка в первые дни после нее в реанимационном отделении. Это может задержать специализированную помощь, что способствует развитию осложнений, главным из которых следует считать проникновение инфекции в полость черепа и развитие травматического остеомиелита.
Переломы верхней челюсти являются открытыми, так как возникают разрывы слизистой оболочки полости рта, носа, верхнечелюстных пазух. Чем больше выражено смещение отломков, тем величина разрывов больше.
При обследовании больного обращают внимание на уплощение или удлинение лица. При двусторонних переломах вместе с нижними стенками глазницы могут опускаться глазные яблоки. При односторонних переломах это отмечается только на поврежденной стороне и сопровождается диплопией. К характерным признакам переломов верхней челюсти следует отнести кровотечение из носа, а также кровоизлияние в клетчатку орбиты. Кровотечение из ушей, ликворея из носа или ран верхней челюсти указывают на повреждение основания черепа.
Самым достоверным признаком перелома верхней челюсти является ее подвижность. Выявление подвижности, определение ее степени и характера в значительной степени указывает на наличие перелома и его тип. При отрыве верхней челюсти с двух сторон она опускается вниз при открывании рта и поднимается вверх с помощью зубов нижней челюсти при закрывании. Подвижными могут быть отдельные части верхней челюсти. Смещение отломков верхней челюсти зависит в основном от силы и направления удара. Определенное значение имеют тяжесть самих отломков и тяга пучков наружной крыловидной мышцы, прикрепляющихся к бугру верхней челюсти. Одним из видов смещения может быть вколачивание отломков в сторону основания черепа.
Различным видам повреждений верхней челюсти нередко сопутствуют переломы костей носа и скуловой кости. Повреждения костей носа сопровождаются разрывом слизистой оболочки и обильным кровотечением из носовых полостей. Кроме того, если повреждение не сопровождается массивным отеком, можно отметить западение спинки носа. При пальпации отмечается подвижность костных отломков. Переломы скуловой кости характеризуются типичным уплощением и западением области скуловой кости и дуги, наличием костных выступов в области нижнего края глазницы и скулоальвео-лярного гребня, массивными кровоизлияниями. Смещение отломков скуловой кости может приводить и к ограничению движений нижней челюсти в результате ущемления венечного отростка. Диагностика может быть затруднена из-за быстро развивающегося массивного отека. В этих случаях определяющим является рентгенологическое исследование. Выявляется нарушение контуров среднего отдела лицевого скелета, верхнечелюстных пазух, скуловой кости.
Лечение детей с переломами челюстей. Специальное лечение заключается в иммобилизации отломков, диетическом и медикаментозном лечении. Обязательному удалению подлежат зубы, препятствующие сопоставлению отломков, вклинившиеся между ними. Леченые и не леченые временные зубы с поражением пульпы и периодонта, многокорневые, постоянные зубы, каналы которых не удалось запломбировать, раздробленные зубы рекомендуется удалять [Клячкина Л. М. и др., 1974]. Фолликулы постоянных зубов сохраняются. Но в отдельных случаях постоянные многокорневые зубы с осложненным кариесом могут быть сохранены и в дальнейшем вылечены. Необходимо осуществлять дифференцированный подход к зубу, находящемуся в линии перелома. Само по себе расположение зуба в линии перелома не является показанием к его удалению.
Первые 8—10 дней проводят интенсивную противовоспалительную терапию. Фиксацию челюстей осуществляют в течение 2—3 нед. Она должна быть прочной и надежной, чтобы полностью исключить движение фрагментов. При движении отломков создается вакуумное пространство, способствующее всасыванию слюны в область костной раны [Хитров Ф. М., 1973].
При проведении репозиции отломков необходимо учитывать вид прикуса у больного. При этом следует ориентироваться на данные анамнеза, фотографии, учитывать смыкание зубов на неповрежденных участках челюстей.
Выявление вида прикуса приобретает особое значение, если учесть, что в настоящее время почти у половины детского населения встречаются зубочелюстные аномалии.
В детском возрасте такие осложнения, как замедленная консолидация или ложный сустав представляют редкое исключение. В связи с этим у детей можно шире применять так называемое функциональное лечение переломов, при котором молодая ткань регенерата кости подвергается адекватной функции. Целью этой терапии должно быть сохранение функции челюсти в полном объеме, а прикуса в правильном соотношении. Достигается это направленными активными упражнениями после сопоставления и иммобилизации отломков.
Фиксация может осуществляться проволочными шинами диаметром 0,7—0,9 мм, которые фиксируются бронзо-алюминиевой лигатурой к зубам. Применение проволочных шин при малых размерах коронок временных зубов, тремах между зубами, а также в период смены зубов затруднено. В таких случаях используются каппы из быстро-твердеющей пластмассы, которые полимеризуются в полости рта. Если имеются условия, то можно получить оттиски с челюстей эластичной слепочной массой, изготовить шинирующие ортодонтические аппараты из пластмассы по типу шины Вебера и фиксатора Нападова. Эти приспособления имеют фиксирующие элементы (кламмеры, дуги), а также могут иметь активно действующие элементы (пружины, винты), с помощью которых возможно производить исправление положения вывихнутых зубов и воздействовать на зубоальвеолярный фрагмент для его вытяжения, если это требуется.
При переломах нижней челюсти со смещением отломков одномоментное ручное сопоставление и фиксация их в правильное положение осуществимы почти во всех случаях в первые дни после травмы.
Для лечения переломов нижней челюсти у детей могут быть использованы практически все способы их модификации, которые находили применение у взрослых. Это стандартная ленточная шина Васильева, широко контактирующая с зубами для лучшей опоры и Фиксации, назубная пластмассовая шина Гардашникова — легкая, эластичная, обеспечивающая плоскостное прилегание к зубному ряду. Наиболее простым и надежным методом фиксации является использование шин из быстротвердеющей пластмассы, изготовленных непосредственно в полости рта. Эти шины дают возможность после сопоставления надежно фиксировать костные фрагменты, обеспечивая функцию нижней челюсти. Преимущество этой шины перед лабораторной в том, что она проста в изготовлении, не требует снятия слепка, отливки моделей. Пластмассовая шина не травмирует ткани зуба, не препятствует гигиеническому содержанию полости рта, не требует постоянного врачебного наблюдения. При правильном применении она обеспечивает надежную фиксацию, не дает местных осложнений и не отягощает общее состояние больного ребенка. Преимущества пластмассовых шин проявляются в случаях их применения при тяжелых сочетанных повреждениях костей лицевого и других отделов скелета. Атравматичность и быстрота наложения, свободный доступ к полости рта и верхним дыхательным путям после фиксации обеспечивает контроль за состоянием больного при потере сознания, рвоте, аспирации, вторичном кровотечении и т. д.
При переломе нижней челюсти в пределах зубного ряда наиболее простой и надежной является методика фиксации, предложенная Р. М. Фригофом (1961).
При переломе нижней челюсти за зубным рядом и при переломе мыщелковых отростков можно использовать одноблочную двуче-люстную шину (моноблок) из быстротвердеющей пластмассы.
Следует стремиться применить для лечения детей с переломами методы, не ограничивающие движения в височно-нижнечелюстном суставе. По мнению "Норре (1969), чем меньше ребенок, тем раньше показано функциональное лечение.
При переломах нижней челюсти без смещения отломков и нарушения прикуса у детей с хорошим результатом используют пращевид-ную повязку с резиновой тягой.
При переломах мыщелкового отростка целью врача должно быть восстановление функции челюсти и правильного прикуса—смещение мышелкового отростка коррекции консервативными методами, как правило, не поддается.
При поднадкостничных переломах одного и обоих мыщелковых отростков это достигается при помощи шин с наклонной плоскостью (типа шины Ванкевич) или пастмассового моноблока, фиксированного на зубах нижней или верхней челюсти. При смещении отломков можно применить шины-каппы из быстротвердеющей пластмассы с зацепными петлями на верхнюю и нижнюю челюсти с жесткой межчелюстной фиксацией.
Серьезные трудности возникают при слишком долгой иммобилизации челюстей с переломами в области мыщелкового отростка. Кровотечения, связанные с переломом и возникающие в области сустава, приводят к образованию рубцов на суставе или вблизи него и стимулируют избыточный остеогенез. Продолжительная иммобилизация создает опасность развития анкилоза. Ранняя функция сустава должна способствовать нормализации процессов регенерации, что позволит избежать образования избыточной костной мозоли, нередко обусловливающей анкилоз. Кроме описанных выше фиксирующих конструкций, для функционального лечения больных с переломами мыщелковых отростков применяют также активатор Андресена — Хойпля или его модификации [Rothe, 1968; Норре, 1969]. С успехом может быть применен пружинный сустав Френкеля, который показан при двустороннем переломе мыщелковых отростков со смещением. В течение недели больной пользуется межчелюстной тягой, а затем пластинкой Шварца для верхней челюсти и пластинкой с шарниром для нижней челюсти. Пластинки скрепляются пружинным суставом Френкеля. Они не мешают при еде и разговоре, не ограничивают функцию нижней челюсти.
При переломах мыщелкового отростка с вывихом головки, оскольчатых переломах головки челюсти А. А. Лавенец (1982) рекомендует применять хирургические методы лечения: остеосинтез, чрезкожное наложение аппаратов конструкций М. М. Соловьева и др. (1981) для проведения дистракционного остеосинтеза, реплантацию с ушиванием капсулы сустава и подшиванием латеральной крыловидной мышцы по Н. А. Плотникову (1979), костную пластику мыщелкового отростка с ранним ортодонтическим лечением и функциональными нагрузками.
Переломы челюстей у детей до года встречаются редко и обычно бывают без смещения. В таких случаях достаточно изготовить подбородочную пращу с эластичной тягой к головной шапочке (детский чепчик).
При переломах верхней челюсти активные хирургические вмешательства, вправление отломков, закрепление их лечебными фиксирующими конструкциями должны производиться после выведения больного из бессознательного состояния.
Показанием к закреплению отломков верхней челюсти является их подвижность и смещение. В качестве опоры для закрепления отломков верхней челюсти во всех случаях служит мозговой череп. При односторонних переломах верхней челюсти и частичных переломах зубной дуги, когда отломок находится между двумя неповрежденными участками, в качестве опоры могут служить неповрежденные участки верхней челюсти.
Для временной иммобилизации отломков можно применять наружную повязку или бинт, при помощи которых нижняя челюсть прижимается к верхней и таким образом удерживает отломки. При отсутствии зубов-антагонистов (физиологическое отсутствие при прорезывании, вывихи, отстрел и т. д.) на стороне перелома могут быть помещены марлевый тампон или резиновая губка, которые отдавливают отломок.
Для иммобилизации верхней челюсти изготавливается индивидуальная шина-ложка на верхнюю челюсть. Пластмассовая пластинка припасовывается на верхнюю челюсть, а отходящий- от нее по средней линии алюминиевый стержень изгибается вверх и на уровне лба гипсуется вокруг головы.
При травмах челюстей у детей лечебным мероприятием, требующим врачебного контроля, является налаживание рационального питания. Прежде всего необходимо, чтобы ребенок получал достаточное количество воды и пищи. Нарушение правил возрастной диеты на фоне интенсивного и неустойчивого солевого, белкового и водного обмена ребенка может быстро привести к нарушениям со стороны желудочно-кишечного тракта, дегидратации и другим осложнениям. Пища должна быть подобрана и подготовлена соответствующим образом: она должна содержать достаточно витаминов, белков и калорий, количество ее должно быть невелико, консистенция жидкая или полужидкая, сохранен вкус.
Лечение детей с огнестрельными ранениями челюстно-лицевой области должно начинаться с устранения угрожающих жизни явлений: асфиксии, кровотечения, шока. Особенностью огнестрельных ранений является наличие инородных тел, а также несоответствие видимых и истинных границ повреждения. Удаление инородных тел может представлять сложную задачу, но тщательное обследование раневого канала, особенно при слепом ранении, является необходимой предпосылкой благоприятного исхода. Поиски ранящего снаряда (пули) не должны быть самоцелью при первичной хирургической обработке. Дробь извлекают только ту, которая обнаруживается свободно лежащей по ходу обработки раны.
При наличии дефектов челюстей врач уже при первичной хирургической обработке должен наметить тактику дальнейшего их замещения, если это не делается одномоментно. При дефектах нижней челюсти необходимо сразу после уменьшения отека изготовить ортодонтический аппарат, удерживающий фрагменты в правильном положении (шина Ванкевич или ее модификация). Это необходимо осуществить до рубцевания раны. Нахождение костных фрагментов в правильном анатомическом положении значительно улучшит условия для последующей костной пластики. Дефекты верхней челюсти восполняются функционально-косметическим протезом. На первой перевязке (смена тампона) можно снимать слепки эластичными массами. Появление сплошного слоя грануляций в костной ране верхней челюсти служит показанием для протезирования, что предупредит вторичную деформацию мягких тканей втягивающими рубцами. Все. виды помощи детям с огнестрельными ранениями, кроме неотложной, целесообразно проводить в специализированных стационарах. Ранения челюстно-лицевой области могут потребовать многоэтапного, длительного лечения по восстановлению утраченных органов и тканей с применением различных видов операций.
Повреждения зубов
Повреждение зубов у детей чаще встречается как самостоятельный тип травмы и гораздо реже в совокупности с повреждениями других отделов лица.
В последние годы данная патология встречается все чаще. Увеличение количества травм передних зубов у детей, как ни странно, связано с улучшением социального благосостояния общества. Этому способствует популяризация таких видов спортивных мероприятий, как хоккей, футбол и других, требующих силовой борьбы при игре.
Распространенность данной патологии изучена недостаточно. Работ, посвященных статистическому изучению этой проблемы, также мало. Однако, имеются некоторые данные, опубликованные зарубежными авторами. R. G. Ellis, К. W. Davey (1970) при осмотре 4251 учащегося средней школы установили, что у 4,2% этих детей имеются переломы коронковой части зубов. Данные М. Marcus (1951) свидетельствуют о более высокой распространенности травмы передних зубов — 16—20% от общего числа обследованных детей. Чаще травмой поражаются верхние резцы. Соотношение числа травмированных верхних резцов к нижним составляет 3:1. Мальчики получают травму в 2 раза чаще, чем девочки.
Необходимо также отметить, что за последние годы возросло число случаев осложненной травмы: одонтогенных кист фронтального отдела; воспалительных процессов этой области, приводящих нередко к прекращению формирования корневой системы зубов, что в конечном итоге снижает функциональную ценность зуба или группы травмированных зубов и в конечном счете приводит к ранней их потере. Такие виды осложнений говорят о том, что многие специалисты мало знакомы со спецификой лечения травматических повреждений зубов у детей.
Лечение травмы зубов у детей на всех этапах может быть ограничено сроком в несколько дней или недель, а может затягиваться и до 2—3 лет. Такая продолжительность обусловлена тяжестью травмы, степенью сформированности корневой системы травмированного зуба и методом его лечения.
На основании большого опыта работы и анализа результатов лечения данной патологии целесообразно весь период реабилитации ребенка с травмой зубов разделить на 3 этапа.
этап — этап первичного обращения, который начинается от момента обращения ребенка к врачу до оказания ему специализированной медицинской помощи.
этап — этап специализированной медицинской помощи, который начинается от сбора анамнеза, определения причины травмы, включая специализированное лечение до клинического выздоровления.
III этап — этап долечивания и восстановления функций травмированных зубов, диспансерного наблюдения.
Разделение реабилитации детей с травмой на три этапа способствует правильному оказанию лечебной помощи на каждом этапе, от направления к нужному специалисту до оказания больному квалифицированного специализированного лечения.
На I этапе осуществляется оказание неотложной помощи ребенку травмой зубов в любом медицинском учреждении. Ребенок с травмой зуба без поражения мягких тканей и костей лицевого скелета и без сотрясения мозга должен быть направлен к стоматологу. Учитывая, что данной патологией занимается в основном детский сматолог-терапевт, то лучше, если ребенок, минуя других спецалистов стоматологов, сразу же попадет к нему. Стоматолог-терапевт обязан оказать ребенку специализированную помощь и, чем раньше будет оказана эта помощь, тем лучшими будут отдаленные результаты лечения. Если ребенок попадает к ортодонту, пародонтологу, хирургу и другому специалисту, то этот врач обязан оказать неотложную медицинскую помощь. Эта помощь включает в себя следующие действия: оценку общего состояния ребенка, постановку диагноза, проведение обезболивания (если в этом есть необходимость) или назначение анальгетиков. Отсрочка специализированного лечения в пределах 1—2 сут влечет за собой меньшее число осложнений, чем поспешно проведенная неквалифицированная помощь, которая часто влечет за собой непоправимые осложнения, приводящие к потере постоянного зуба.
II этап специализированной медицинской помощи включает в себя:
правильное оформление медицинской документации;
сбор анамнеза;
проведение клинических методов исследования (осмотр, пальпация, перкуссия);
проведение трансиллюминационного метода исследования;
проведение рентгенологического исследования;
проведение электроодонтометрического метода исследования;
на основании полученных клинических и дополнительных методов исследования установление правильного диагноза;
проведение специализированного лечения.
Анамнез. При сборе анамнеза необходимо выяснить и обязательно внести в историю болезни ответы на следующие вопросы: когда произошла травма, была ли резкая боль, к какому специалисту ребенок уже обращался, была ли оказана ему помощь, если была, то какая именно: общемедицинская или стоматологическая, а также какие субъективные жалобы предъявлены больным. Вторая группа вопросов не имеет значения для исхода лечения, а чаще касается юридической стороны дела (кто ударил, чем нанесен удар или травма произошла самостоятельно, в какое время произошла травма). Несмотря на то что данная группа вопросов не влияет на качество лечения, она очень важна и врач обязан самым тщательным образом записать все эти данные в историю болезни. Это необходимо для заполнения страховых документов, а в некоторых случаях и для следственных органов.
Третья группа вопросов относится к общемедицинской тематике. В ней необходимо определить переносимость лекарственных препаратов и оценить общее состояние ребенка. В частности, необходимо выяснить, не попал ли обломок зуба в дыхательные пути. При подозрении на это необходимо срочно провести рентгенологическое исследование грудной клетки.
Клинические методы исследования. Клиническая картина травмы зубов весьма разнообразна. Это разнообразие объясняется характером травматического повреждения, особенностями возрастного строения зубов у детей (несформированные корни, наличие ростковой зоны и т. д.), наличием или отсутствием аномалии прикуса.
Каждому ребенку с травмой зубов необходимо провести ряд клинических и дополнительных методов исследования. К таким исследованиям относятся: осмотр, пальпация, перкуссия, а также инструментальные методы — рентгенография зуба, трансиллюминационный метод с использованием волоконно-оптических световодов, электро-одонтометрические исследования.
При клиническом осмотре врач должен определить уровень отлома, смещение зуба, перелом альвеолы, наличие окрашивания зуба, нарушение окклюзии, повреждение окружающих тканей. Цвет может быть розовый или темный. Это происходит в результате разрыва сосудисто-нервного пучка и проникновения эритроцитов в дентинные канальцы, их окислении, а также при некрозе пульпы зуба. В клинике устранение окрашивания коронки зуба достигают отбеливанием по специальной методике.
Нарушение окклюзии вследствие травмы передних зубов может быть при смещении одного или нескольких зубов, отлома альвеолярного отростка или перелома челюсти.
При травме зубов пальпация дает возможность определить подвижность зуба или его части, припухлость, выбухание, которое может возникнуть при переломе альвеолярного отростка или смещении зуба. Оценка степени подвижности травмированных зубов определяется с помощью пинцета по общепринятой методике 3 степеней: I степень подвижности (вестибуло-оральная), обычно не требующая шинирования, однако при несформированности корней зубов возможны случаи шинирования. II степень подвижности (вестибуло-оральная и медио-дистальная) чаще требует стабилизации зуба с помощью различных видов шин. III степень подвижности (вестибуло-оральная, медио-дистальная и вертикальная) чаще требует срочного шинирования, а при почти полном вывихе и реплантации зуба.
При травме, когда в наличии перелом только одного зуба, обязательным является проверка перкуссией рядом стоящих зубов, так как они могут быть тоже затронуты травмой.
Вертикальная перкуссия указывает на степень повреждения пери-апикальных тканей, например, частичный разрыв тканей периодонта или неполный вывих зуба. Горизонтальная перкуссия проводится особенно осторожно и чаще диагностирует разрыв периодонта в вести-було-оральном направлении, кровоизлияние в пульпу, отек пульпы. Рекомендуется проводить звуковую перкуссию. При отеке периодонта, разрыве сосудисто-нервного пучка, кровоизлиянии за верхушкой корня зуба звук при перкуссии может переходить от ясного к тупому. Перкуссия очень часто является клиническим тестом, предопределяющим исход лечения в положительную или отрицательную сторону. В первое посещение больного врач обязан провести инструментальные методы исследования. Проведение рентгенологических методов исследования при травме зубов у детей являются строго обязательны. С помощью рентгенограмм врач определяет направление вывиха, наличие вколочения зуба, периапикальные изменения, ширину пульповой камеры, стадию формирования корневой системы, толщину прослойки дентина (при переломе коронки) между линией перелома и полостью зуба, состояние всего периодонта, ростковой зоны, а также присутствие инородных тел. Рентгенологическое исследование дает исчерпывающую информацию о травме передних зубов у детей. Правильная оценка данных рентгенограммы, подробная запись в истории болезни — залог успеха лечения данной патологии.
На второе место из дополнительных методов лечения необходимо поставить электроодонтометрическое исследование (ЭОД). При первом посещении возможны случаи, когда данные ЭОД могут быть неточны, что уменьшает их диагностическую ценность, однако в дальнейшем эти исследования приобретают важное значение и выходят на первый план, так как это единственный способ определения жизнеспособности пульпы.
При несформированных корнях постоянных зубов у детей такие исследования затруднены ввиду того, что нервные волокна пульпы несформированы [Джафарова А. Д., 1969]. Кроме того, в первое посещение при наличии отека пульпы, периодонта, сотрясения сосудисто-нервного пучка данные ЭОД могут быть резко пониженными. В этих ситуациях есть смысл не торопиться и в первые дни не проявлять активных лечебных вмешательств, если они не показаны по неотложному состоянию.
В последние годы на кафедре детской стоматологии ЦОЛИУв с успехом применяется новый вид исследования при диагностике и лечении травм зубов у детей — трансиллюминационный метод с помощью гибких волокнооптических световодов. Применяя метод подсвечивания можно легко определить самое незначительное нарушение в структуре твердых тканей зуба (трещины, надломы), а именно: все те изменения, которые визуально трудно обнаружить. Особое значение этот вид исследования имеет при коронко-корневых продольных переломах. При наличии множества трещин иногда приходится изменять мнение о сохранении в дальнейшем жизнеспособности пульпы травмированного зуба и применять другие методы лечения.
На основании анамнеза, клинических, рентгенологических и физических методов исследования врач ставит диагноз. Ниже приведена классификация травмы постоянных зубов у детей, предложенная ВОЗ. В основу классификации положена в первую очередь возрастная особенность травматических повреждений. Она направлена на правильный выбор метода лечения в зависимости от возрастного строения зуба. Данная классификация ВОЗ стандартизована таким образом, что название диагноза несет в себе информацию о характере травмы и построена она по принципу от простых случаев к сложным (рис. 151).
КЛАССИФИКАЦИЯ ТРАВМ ПОСТОЯННЫХ ЗУБОВ У ДЕТЕЙ
Класс I. Ушиб зуба с незначительными структурными повреждениями (трещины эмали).
Класс II. Неосложненный перелом коронки зуба.
Класс III. Осложненный перелом коронки зуба.
Класс IV. Полный перелом коронки зуба.
Класс V. Коронко-корневой продольный перелом.
Класс VI. Перелом коронки зуба.
Класс VII. Вывих зуба (неполный).
Класс VIII. Полный вывих зуба
Травматические повреждения временных зубов детей рассмотрены отдельно в связи с разнообразием критериев диагностики и разной тактикой лечения. Учитывая то, что в каждом классе травмы может быть несколько разновидностей повреждения, а также то, что эти повреждения могут произойти в разные возрастные периоды, а следовательно при разной сформированности корневой системы, любой класс травмы разбирается исходя из сформированности корневой системы, величины повреждения коронки или корня зуба, а также повреждения сосудисто-нервного пучка. В классах VII и VIII необходима также оценка целостности окружающих тканей в области травмированного зуба. С этой целью в некоторых классах выделены 2—3 типа травм. 1 тип — травма зубов с незаконченным ростом корня зуба; 2 тип—травма в зубах с неполностью сформированной верхушкой корня; 3 тип — травма зуба с полностью сформированной корневой системой.
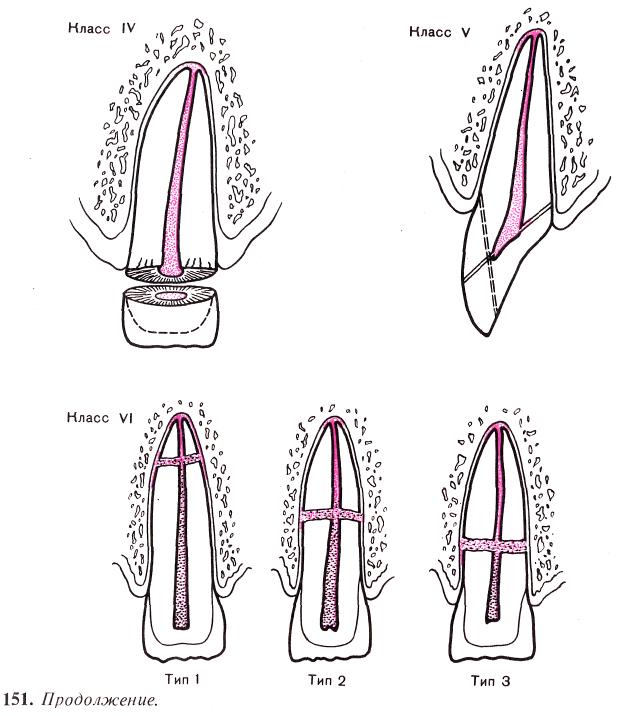
Класс I. Ушиб зуба с незначительными структурными повреждениями. Общая характеристика: при этом виде травмы силовая нагрузка при ударе распределяется по зубу так, что не происходит значительных структурных разрушений зубных тканей (см. рис. 151, а). Этот вид повреждения характеризуется тем, что сила, воздействующая на структуру зубных тканей, не является достаточной для их разрушения и в то же время вся сила передается на периодонт. В связи с этим внешние признаки повреждения зуба визуально почти не определяются, а это в свою очередь служит причиной несвоевременного обращения к врачу или, что еще хуже, одномоментного осмотра пострадавшего врачом, без динамического наблюдения за травмированным зубом.
Этот класс травмы можно охарактеризовать как ушиб зуба, при котором может быть разрыв сосудисто-нервного пучка, кровоизлияния в пульпу, незначительные разрывы волокон периодонта. Клинически это характеризуется незначительными болями при накусывании, незначительной подвижностью, иногда изменением цвета коронки зуба.
Учитывая изложенное выше, первый осмотр и первые клинические исследования весьма важны в данной ситуации. Они являются исходными и часто определяют дальнейшую тактику врача.
Класс I, тип 1. Ушиб зуба с незаконченным ростом корня. Клинические признаки: при данном виде травмы жалобы больного на незначительные боли при накусывании, но чаще жалобы могут отсутствовать. Визуальный осмотр коронки зуба чаще не выявляет каких-либо видимых ее изменений. Только с помощью трансиллюминационного метода исследования можно увидеть мелкие трещины, локализующиеся, как правило, в истонченном крае эмали резца (см. рис. 151 а, тип 1). Эти трещины обычно не доходят до эмалево-дентинной границы, в 50% случаев могут отсутствовать. При данном виде травмы определяется подвижность зуба I степени. Ткани, окружающие зуб, не повреждены. Перкуссия незначительно болезненна лишь в первые дни травмы.
Первая рентгенограмма зуба не выявляет каких-либо признаков, указывающих на патологические изменения в зубе и в окружающих его тканях. ЭОД снижена вследствие несформированности корня зуба.
Лечение: в первую неделю не рекомендуется откусывать грубую пищу, при появлении каких-либо новых симптомов (появление болей, увеличение подвижности, изменение цвета зуба) необходимо явиться к врачу. В некоторых случаях возможно проведение незначительного сошлифования антагонистов для устранения окклюзион-ного дискомфорта.
Диспансерное наблюдение необходимо построить так, чтобы появившиеся патологические изменения увидеть в самом начале его развития. В связи с этим диспансерное наблюдение целесообразнее проводить следующим образом: первый раз через 1 мес, второй — через 11/2 мес, последующие — через каждые 6 мес. Во время диспансерного наблюдения производится проверка жизнеспособности пульпы и интенсивность формирования корня.
Класс I. Тип 2. Ушиб зуба с несформированной верхушкой корня. Клинические признаки: больные чаще жалуются на боли при накусывании. При осмотре на коронке зуба имеются трещины. Дополнительное трансиллюминационное исследование выявляет трещины, переходящие эмалево-дентинную границу. Жалоб на температурные раздражители нет. При пальпации чаще определяется подвижность I степени. Перкуссия может быть положительной. На рентгенограмме каких-либо патологических изменений не выявляется. В редких случаях возможно незначительное расширение периодонтальной щели. Обращает на себя внимание хорошо выраженная неполностью сформированная верхушка корня зуба (иногда с частью еще ростковой зоны) (см. рис. 151, а, тип 2). При проведении ЭОД реакция пульпы может быть сниженной. Гибель пульпы чаще связана с разрывом сосудисто-нервного пучка. По мере сформированное™ корня вероятность разрыва сосудисто-нервного пучка увеличивается, так как сила удара передается на область периодонта. В первый день после травмы возможна спутанная картина ЭОД (за счет сотрясения и отека пульпы). Однако через некоторое время (примерно через 10—12 дней) жизнеспособность пульпы может восстановиться.
Лечение такой травмы возможно только в том случае, когда проведенные в динамике исследования ЭОД (в течение 1У2-2 мес) указывает на то, что пульпа погибает. В этом случае необходимо применить метод прижизненной или глубокой ампутации пульпы. Лечение необходимо проводить в условиях асептики и антисептики с применением всех биологических средств. Опыт нашей работы показал, что разрыв сосудисто-нервного пучка происходит в самой узкой части несформированного корня, примерно 1—2 мм от анатомической верхушки зуба. В данной ситуации это позволяет провести лечение по типу глубокой ампутации с таким расчетом, чтобы в дальнейшем произошло естественное закрытие верхушки корня зуба за счет цемента или кальцификации.
В случаях, когда при травме жизнеспособность пульпы сохранена, необходимо диспансерное наблюдение на III этапе реабилитации.
Диспансеризация предусматривает проверку жизнеспособности пульпы и формирования корневой системы зуба. В случаях если появилась необходимость в проведении эндодонтического лечения, цель диспансеризации заключается в наблюдении за состоянием периапикальных тканей и формированием верхушки корня.
Класс I, тип 3. Ушиб зуба с последующим некрозом пульпы в зубе с полностью сформированным корнем. Клинические признаки: при этом типе травмы больные обращаются к врачу с жалобами на изменившийся цвет зуба. Это происходит в результате некроза пульпы (см. рис. 151, а, тип 3). В редких случаях больные жалуются на явление свища. Осмотр не выявляет никаких видимых структурных повреждений зуба. Только с помощью трансиллюминационного исследования часто выявляются поперечные или продольные трещины, проходящие через всю коронку зуба или большую ее часть. Подвижность зуба при этом типе травмы и положительная перкуссия может быть только в случае обострения развившегося воспалительного процесса в периапикальных тканях. Электроодонтометрия свидетельствует о гибели пульпы.
Лечение: если к концу 6—8-й недели жизнеспособность пульпы не восстановилась (учитывая, что больной обратился в первую неделю после травмы), то нужно приступить к эндодонтическому лечению.
Цель диспансеризации — динамическое наблюдение за состоянием периапикальных тканей до полной ликвидации патологических изменений в периодонте.
Класс II. Неосложненный перелом коронки зуба, Этот класс переломов коронок передних зубов у детей встречается наиболее часто. В этом случае регистрируется перелом коронки только с большими структурными нарушениями эмали и дентина, крайне редко только в пределах эмали. Учитывая это, при классификации повреждений за основу берется величина структурных повреждений (в пределах эмали, эмали и дентина), а также возрастная степень сформированное™ корневой системы у детей (см. рис. 151,6). Подвижность зубов в данном классе травмы обнаруживается редко. Принято считать, что отлом коронки гасит ту силу удара, которая могла бы передаться на корень и периодонт. Однако встречаются случаи с различной степенью подвижности зубов, что является показанием к шинированию. На рентгенограмме редко наблюдаются изменения. Расширение периодентальной щели чаще наблюдается при подвижности зуба I—II степени. Данные ЭОД в первые дни посещений чаще бывают в пределах нормы. В этом классе травмы передних зубов мы различаем два типа повреждений.
Класс II, тип 1. Перелом коронки зуба в пределах эмали с различной степенью сформированности корня. При обычном визуальном осмотре определяется незначительный скол только эмали или отлом угла медиального или дистального края в пределах эмалево-дентинной границы. Трещины визуально (см. рис. 151,6, тип 1 — отлом указан стрелкой) определяются редко. С помощью трансиллюминационного метода исследования по краю слома можно видеть множество небольших трещин.
Лечение: в течение первой недели необходим покой для зуба. Если имеются острые края в месте отлома, то их следует осторожно подшлифовать. Место слома зуба следует покрыть фторсодержащим лаком. В течение первой недели наблюдения необходимо проводить ЭОД в динамике. Затем ребенка назначают на исследование через 6—8 нед для ЭОД. Если в этом случае реакция пульпы нормальная, то по согласованию с родителями возможно подшлифовывание рядом стоящего зуба для лучшего косметического эффекта. Подшлифовывание проводят как рядом стоящего зуба, так и травмированного, но с большими промежутками между посещениями. Эти промежутки могут составлять 5—6 мес. Величина снимаемого слоя эмали в каждое посещение не должна превышать 500 микрон, т.е. 0,5 мм. При подшлифовывании требуется хорошее охлаждение зуба. Эти манипуляции проводят прерывисто. Выравнивание краев травмированного и здорового зуба проводится в течение 1—1 '/2 лет, если участок отлома эмали находится на эмалево-дентинной границе или незначительно захватывает дентин. Если отлом только в пределах эмали, то срок подшлифовывания сокращается.
При каждом этапе подшлифовывания эмали необходимо покрытие фторсодержащим лаком мест, где проводились эти манипуляции. Перед каждым сошлифовыванием и после него спустя 2—3 нед проводится контрольная ЭОД.
Цель диспансеризации — динамическое наблюдение за жизнеспособностью пульпы до окончания формирования корневой системы.
Класс II, тип 2. Перелом коронки зуба в пределах эмали и дентина без вскрытия полости с несформированной корневой системой. Больные чаще предъявляют жалобы на температурные раздражители, особенно на холод. При осмотре имеется перелом коронки зуба, захватывающая значительную часть дентина (см. рис. 151, б, тип 2 — указан штриховой линией). Линия перелома может быть самая разнообразная. Трансиллюминационное исследование может выявить незначительные трещины по краю слома эмали. Подвижность зуба встречается редко. Перкуссия бывает незначительно болезненна, особенно в горизонтальном направлении. На рентгенограмме определяется отсутствие части коронки зуба. Имеется прослойка дентина, закрывающая полость зуба. Толщина его может быть разная. Корни зубов могут находиться в различной стадии формирования. В редких случаях определяется расширение периодонтальной щели. При исследовании ЭОД реакция пульпы в пределах нормы. Но в первое посещение эти данные могут быть недостоверными. Это объясняется «шоковым» состоянием пульпы в результате травмы. В этих случаях не рекомендуется проявлять торопливость в проведении эндодонти-
ческого лечения, так как жизнеспособность пульпы чаще восстанавливается.
Лечение в этих случаях должно проводиться незамедлительно. Оно заключается в срочной защите пульпы зуба от температурных раздражителей и инфекции. Защита пульпы производится с помощью металлических коронок (рис. 152). Процедура состоит в следующем: 1) подогнать металлическую коронку по зубу и вырезать окно на вестибулярной ее части для проведения ЭОД; 2) зуб промыть теплым раствором дистиллированной воды или реванола и просушить; 3) на место слома, т. е. на дентин наложить кальмецин или гидрат окиси кальция и покрыть тонким слоем водного дентина; 4) зафиксировать коронку на фосфат-цемент; 5) тщательно очистить участок зуба в области перфорированного окна коронки.
При фиксации коронки необходимо тщательно проверить не мешает ли она прикусу. Обычно коронка на зубе находится до полного формирования корня (до 12—13 лет). Затем ее снимают и форму зуба восстанавливают с помощью композиционных материалов или протезированием. Если коронка фиксировалась на зуб со сформированным корнем, то через 1—1 Уз мес ее необходимо снять, проверить ЭОД и восстановить анатомическую форму зуба указанными выше методами.
Цель диспансеризации—динамическое наблюдение за жизнеспособностью пульпы и последующим формированием корневой системы.
Класс III. Осложненный перелом коронки зуба. Общая характеристика: этот класс травмы встречается значительно реже, чем класс II и составляет, по данным Celbier S. (1967), примерно 20% от общего числа повреждений центральных зубов. Дети при этом виде травмы, как правило, обращаются к врачу в тот же день или на следующий.
Пульпа зуба может быть открыта на большом участке или только в одной точке (см. рис. 151, в). В этих случаях дети жалуются на боли от механических и температурных раздражителей.
При осмотре видна открытая пульпа, в некоторых случаях выступающая на уровне перелома. Если ребенок обратился на следующий день после фрактуры коронки, то выступающая пульпа чаще покрыта фибринным налетом. При прикосновении зондом она, почти всегда, резко болезненна.
При трансиллюминационном исследовании и пальпации особое внимание необходимо уделить тщательному осмотру зуба на предмет коронко-корневого продольного перелома. В единичных случаях возможно смещение зуба, незначительная его подвижность и боли при перкуссии.
На рентгенограмме отчетливо видна отсутствующая часть коронки зуба, а также разная степень формирования его корня. Врач обязан тщательно проанализировать рентгенограмму на предмет перелома корня зуба.
Если не наступил некроз пульпы, цвет зуба в первые дни после травмы обычный. ЭОД проводится только в двух случаях — при незначительном точечном вскрытии полости зуба, а также
при изменении цвета, когда есть подозрении на некроз пульны. Последнее необходимо с целью определения жизнеспособности оставшейся пульпы в зубах с несформированными корнями, где важно своевременно спасти ростковую зону. Данные ЭОД в первые пни после травмы обычно з пределах нормы, при начавшемся же некрозе — снижены. ЭОД может полностью отсутствовать, если с момента травмы прошло много времени. Эти данные, как правило, подтверждаются рентгенограммой и свидетельствуют о гибели ростковой зоны.
Лечение травмы класса III проводится в первый или второй день посещения. Особенно важным является III этап лечения.
Класс III, тип 1. Перелом коронки с точечным вскрытием полости зуба и неполностью сформированной корневой системой. Клинические признаки: при осмотре имеется косой или горизонтальный перелом коронки зуба с точечным вскрытием полости зуба (см. рис. 151, в, тип 1). Подвижность зуба может быть I—II степени с незначительным смещением. На рентгенограмме имеется расширение периодонтальной щели. Корни зуба не сформированы или имеется неполностью сформированная верхушка.
Лечение: если с момента травмы прошло более суток, то во избежание осложнений, даже при минимальном вскрытии пульпы, предпочтительней провести метод прижизненной ампутации. Если после травмы прошло несколько часов, го лучше применить метод закрытия пульпы кальцийсодержащим препаратом, искусственным дентином и покрыть ортодонтической коронкой, зафиксировав ее на искусственный дентин. Такая методика предусматривает периодическое снятие коронки для определения жизнеспособности пульпы. Если нет целлулоидной или металлической коронки, то после наложения кальмицина и покрытия его искусственным дентином необходимо снять слепок для ее изготовления, затем попробовать смоделировать временную защиту из композита или фосфат-цемента. Масса для снятия слепка выбирается мягкая, эластичная типа «Стомальгин».
Основная цель диспансерного наблюдений при данном виде травмы — периодическая проверка жизнеспособности пульпы, степени формирования корня или его верхушки.
Если вскрытие было в одной точке и был наложен кальмецин, то коронку лучше снять через 4—6 .мое. С помощью рентгенологического исследования необходимо определить величину дентин-ного мостика. Если он не меньше .2 мм, необходимо восстановить отсутствующую часть зуба путем протезирования или с помощью композитов.
Если в первое посещение был проведен метод прижизненной ампутации пульпы, то через 6—12 мес на рентгенограмме видно Дальнейшее формирование корня зуба или его верхушки. Данные ЭОД в это время могут быть по-прежнему снижены. Диспансерное наблюдение продолжается до полного формирования корневой системы зуба.
Класс Ш, тип 2. Перелом коронки зуба со значительным вскрытием полости и с неполностью сформированной корневой системой.
Клинические признаки:при осмотре видно, что перелом коронки зуба находится в пределах эмали и дентина.
Произошло обнажение пульпы зуба на ширину полости зуба с незаконченным ростом корня или неполностью сформированной верхушкой (см. рис. 151, в, тип. 2). Вскрытая пульпа зияет. Трансиллюминационное исследование свидетельствует о наличии трещин по краю перелома эмали. Зуб чаще незначительно подвижен. Вертикальная и горизонтальная перкуссия проявляется незначительной болезненностью. На температурные раздражители зуб реагирует резкой болью. В случаях обширного вскрытия полости зуба нет возможности проверить состояние пульпы с помощью ЭОД. Это рекомендуется осуществить механическим путем с помощью зонда. Сделать это необходимо, так как врач должен знать реактивность пульпы в данный момент. На рентгенограмме отчетливо видно отсутствие части коронки зуба, корни которого недоформированы. Периодонтальная щель может быть в некоторых случаях незначительно расширена.
Лечение. При данном виде травмы провести лечение пульпы путем поверхностного закрытия кальцийсодержащими препаратами практически невозможно. Лучшим методом лечения в этом случае является метод прижизненной ампутации (при несформированных корнях) или метод прижизненной экстирпации пульпы (при неполностью сформированной верхушке корня зуба) (рис. 153).
Цели диспансеризации — наблюдение за состоянием формирующейся корневой системой.
Некоторые авторы считают [Paul M., Vanek, 1980], что в период окончания формирования корня зуба необходимо провести эндо-донтическое лечение с полным удалением пульпы на всем протяжении корневого канала, чтобы избежать возможных осложнений в виде дистрофической кальцификации или внутренней резорбции в виде внутрипульпарной гранулемы. Однако вопрос об эндодонтическом лечении корневого канала после полного его формирования, где пульпа напоминает решетчатую кость (множество ден-тинных мостиков), остается спорным.
Класс III, тип. 3. Некроз пульпы вследствие перелома коронки со вскрытой полостью зуба с незаконченным ростом корня. Клинические признаки: при осмотре полость зуба вскрыта в одной точке или на значительном участке. Цвет коронки зуба изменен (см. рис. 151, в, тип 3). Трансиллюминационный метод исследования может показать наличие трещин по краю отлома эмали, а также затемнение проекции в области полости зуба. Необходим самый тщательный осмотр на предмет возможного коронко-кор-невого перелома. Подвижность зуба незначительная, чаще I степени или может полностью отсутствовать. Перкуссия безболезненная. Реакция зуба на температурные раздражители отсутствует. Данные ЭОД резко снижены. На рентгенограмме — несформированный корень зуба или верхушка корня зуба. Ростковая зона почти во всех случаях сохранена. Однако если после травмы прошло значительное время (около 6 мес и больше), то может развиться хронический гранулирующий периодонтит, что свидетельствует о гибели ростковой зоны зуба.
Лечение в этих случаях целесообразно проводить так же, как лечение хронического периодонтита в зубах с незаконченным ростом корня и сохранившейся ростковой зоной. Цель лечения — при сохранившейся ростковой зоне дать возможность дальнейшему формированию корневой системы. В этом случае с успехом применяются все возможные биологические средства как в процессе лечения корневого канала, так и в момент его пломбирования. В случае гибели ростковой зоны необходимо провести качественное пломбирование корневого канала материалом, обладающим высокими бактерицидными свойствами (рис. 154).
Цель диспансеризации — наблюдение за динамикой формирования корня зуба и состоянием заверхушечных тканей после эндодон-тического лечения.
Класс III, тип 4. Перелом коронки в пределах эмали и дентина со значительным вскрытием полости зуба и полностью сформированной верхушкой корня (см. рис. 151, в, тип 4). Клинические признаки: трансиллюминационное исследование выявляет наличие трещин по краю слома эмали. При этом виде исследования необходимо особенно тщательно осмотреть зуб со всех сторон, чтобы не пропустить коронко-корневого продольного перелома. При пальпации может определяться незначительная подвижность, обычно I степени. Перкуссия незначительно болезненна. На рентгенограмме определяется перелом коронки со вскрытой полостью зуба, верхушка корня сформирована. Бывают случаи незначительного смещения корня, что отчетливо видно на рентгенограмме в виде расширения пространства между корнем и стенкой альвеолы.
Лечение. При данном виде травмы показано эндодонтиче-ское лечение (прижизненная экстирпация или метод диатермо-коагуляции) (рис. 155).
Цель диспансерного наблюдения — следить за состоянием пери-апикальных тканей в течение 1у—2 лет.
Класс IV. Полный отлом коронки зуба. Общая характеристика: этот вид травмы характеризуется полным отломом коронки у десневого края. Характерно, что данная патология чаще встречается в зубах с полностью сформированной верхушкой корня. Это объясняется тем, что при коротком несформированном корне в 95% случаях удара такой силы достаточно для того, чтобы произошло резкое смещение зуба (полувывих или полный вывих). Учитывая сказанное выше, в данном классе выделяется только один тип травмы, характеризующийся полным отломом коронки зуба.
Клинические признаки: при осмотре полный отлом коронки зуба на уровне десневого края или на 1 мм ниже десневого края (см. рис. 151, г). В этих случаях часто происходит разрыв пульпы и, поэтому при осмотре определяется незначительно выступающая над линией перелома часть пульпы зуба.
На рентгенограмме—полное отсутствие коронки зуба, виден только один корень. Смещение корня зуба наблюдается крайне редко. Пульпа реагирует только на температурные и механические раздражители. ЭОД в этих случаях проводить нецелесообразно. Линия перелома тщательно обследуется на возможное наличие вертикального перелома оставшейся части корня зуба.
При данном классе травмы необходимо применить метод прижизненной экстирпации пульпы. После терапевтического вмешательства показано ортопедическое лечение.
Диспансерное наблюдение позволяет дать оценку эффективности эндодонтического лечения. Это определяется с помощью серии рентгенограмм.
Класс V. Коронко-корневой продольный перелом. Общая характеристика: этот вид травмы встречается редко. Он относится к тяжелым травматическим повреждениям. Линия перелома проходит через эмаль, дентин захватывает цемент корня и идет на 2 мм ниже уровня края десны с вестибулярной или язычной поверхности (см. рис. 151, д). Реже встречаются случаи, когда линия перелома проходит в медиодистальном или дистальномедиальном направлении. Линия перелома, начавшись с язычной поверхности, проходит через корень зуба в глубину до 5 мм. В редких случаях бывают и более тяжелые повреждения, когда происходит раздробление коронки и корня зуба. Лечение такого зуба нецелесообразно.
Клинические признаки: такой вид перелома не всегда определяется визуально. Часто больной сам указывает на подвижность той или иной части зуба. С помощью пинцета можно легко определить патологическую подвижность той части зуба, которая удерживается только мягкими тканями десневого края. Не всегда по рентгенограмме зуба можно диагностировать данный вид травмы.
Если направление перелома проходит в медиодистальной плоскости, то линия перелома отчетливо видна. При наличии перелома вес-тибулярно-небной плоскости на рентгенограмме не видна глубина поражения тканей зуба. Важным диагностическим признаком при этом является расстояние между отломками зуба. Данные ЭОД исследования — в пределах нормы. Окраска зуба может быть изменена незначительно в розовый цвет. Подвижность осколка зуба III степени. Полость зуба чаще вскрыта.
При специализированном лечении необходимо соблюдать такую последовательность: 1) провести обезболивание; 2) устранить фрагмент зуба и поместить его в солевой раствор; 3) остановить кровотечение; 4) провести эндодонтическое лечение корня зуба, оставив часть канала для штифта; 5) удаленную часть зуба закрепить с помощью цемента или композита на место отлома. Если это не удается, то образовавшееся углубление заполнить йодоформенной турундой или плотной эвгеноловой пастой; 6) через несколько дней необходимо снять слепок для литой вкладки и снова закрыть углубление; 7) через 1—2 дня закрепить литье с помощью фосфат-цемента; 8) восстановить функциональную ценность зуба коронкой.
Цель диспансеризации — наблюдение за состоянием заверхушеч-ных тканей после эндодонтического лечения в течение 11/г— 2 лет.
Класс VI. Перелом корня зуба. Общая характеристика: перелом корня зуба может произойти на различном уровне анатомической длины корня, а именно: верхушечной Уз (см. рис. 151, е, тип 1), срединной Уз (см. рис. 151, е, тип 2) и коронковой Уз (см. рис. 151, г, тип 3). Поэтому в основу распределения травмы по типам положено анатомическое строение корня зуба. Линия перелома может проходить через цемент, дентин и сосудисто-нервный пучок. Эта травма часто встречается у детей старшего возраста, когда корни передних зубов уже практически сформированы. Переломы корней чаще возникают у верхних первых резцов. Перелом корня нижнего резца —явление редкое. Визуально признаки этого вида травмы практически не определяются. Цвет зуба при данном повреждении чаще нормальный. В редких случаях зуб может быть розового цвета, если перелом произошел в верхушечной Уз корня зуба. Подвижность зуба может меняться. Перкуссия положительная только в первые дни после травмы или в первые 2—3 нед. По рентгенограмме в первые сутки после травмы не всегда можно определить перелом корня. Если же имеется на это подозрение, то необходимо провести повторную рентгенограмму через 1 нед. Через этот срок может появиться подвижность зуба (начало репарации) и малозаметное выдвижение его из лунки. В этом случае на рентгенограмме будет виден перелом корня зуба. ЭОД сильно варьирует, однако чаще реакция пульпы в пределах нормы. Пульпа может сохранить жизнеспособность в течение длительного времени.
Будущее состояние пульпы зуба зависит от степени нарушения ее циркуляции. Многие авторы утверждают [Bennett D. Т., 1959; Boulger Е. Р., 1928; Claus Е. С., Orban S., 1953], что при переломе корня нет повреждения сосудисто-нервного пучка. Существуют и другие мнения, указывающие на то, что разрыв пульпы практически всегда существует, но кровоснабжение пульпы в этом случае сохраняется за счет дополнительной циркуляции по сосудам из периодонта [Anderson В. G., 1944; Manley E. В., Morsland E. А.,
1952].
Примерно через неделю после травмы в пульпе начинается репарация, которая идет параллельно с воспалением, возникшим сразу после перелома корня (поэтому на рентгенограмме в этот период можно увидеть увеличение пространства между отломками корня). При репарации переломов корня выделяют следующие варианты связывания отломков: псевдоартроз, соединение за счет соединительной ткани или соединительной ткани и кости. В случае отсутствия связи происходит разрастание грануляционной ткани между отломками корня, которая резорбирует оба участка корня и окружающие их ткани. В этом случае клинически проявляется резкая подвижность зуба, которая с каждым днем увеличивается. На десне возникает один или несколько свищей.
В процессе репарации на рентгенограмме можно увидеть следующие моменты: округление отломков; связывание отломков; развитие хронического гранулирующего процесса. Учитывая изложенное выше, в течение первых месяцев после травмы поспешности в осуществлении эндодонтического лечения проявлять не следует.
Успешное лечение переломов корней зубов основывается на следующих принципах: максимальном уменьшении расстояния между отломками зуба; хорошей стабилизации зуба; проведении мероприятий по укреплению общего состояния здоровья; назначении противовоспалительной терапии.
Различают следующие типы переломов корней передних зубов: тип 1 — верхушечный (Уз) перелом корня; тип 2 —срединный (Уз) перелом корня; тип 3 — коронковый (Уз) перелом корня (см. рис. 151, е, тип 1, 2, 3).
Ввиду того что клиническая картина всех типов переломов корня почти одинакова и она описана выше, целесообразно остановиться только на их лечении и диспансерном наблюдении.
Специализированное лечение перелома корня зуба при типе 1, 2, 3 в первое посещение практически одинаковое. Оно заключается в обезболивании, уменьшении расстояния между отломками корня; стабилизации зуба, устранении окклюзионного дискомфорта, назначении противовоспалительной и общеукрепляющей терапии. Больного предупреждают, что при любых изменениях состояния в сторону ухудшения необходимо явиться к врачу.
На третьем этапе реабилитации детей с переломами корней зубов проводят долечивание (если в этом есть необходимость) и диспансерное наблюдение. Цель диспансерного наблюдения при всех типах переломов корня — проверка жизнеспособности пульпы и репарации отломков. Сроки диспансерного наблюдения следующие: первое посещение через 1—2 нед, второе посещение через 1'/2—2 мес. Все последующие диспансерные наблюдения через каждые 6 мес. Во второе диспансерное наблюдение следует внимательно изучить подвижность зуба. Если лодвижность сохраняется, го шину снимать нет необходимости. Если же врач в первое и второе посещение клинически определил: подвижность зуба и увеличение пространства между отломками корня на рентгенограмме, ' то в этом случае необходимо провести эндодонтическое лечение. При типе 1 проводят эндодонтичеоксе лечение только большого отломка_корня, а верхушечная V& удаляется. При типе 2 проводят эндодонтическое лечение обоих частей отломков корня и последние соединяются с помощью штифта. Такое же лечение проводят на третьем этапе и при типе 3. Если же намечены пути связывания отломков, то необходимо дальнейшее диспансерное наблюдение. Класс Yl!. Вывих зува (неполный). Общая, характеристика: данный вид травмы встречается в практике детского стоматолога очень часто. Частично он уже описан нами при других классах травмы (I, П. Ш и IV}, т. е, в тех классах, где было смещение зуба и его подвижность. 3 зтом классе, в отличие от1 других, структуре! тканей зуба не страдает, а страдают окружающие его ткани: периодонтальная связка, альвеола, ткани десны. При травме тканевые структуры, окружающие зуб, всю силу удара принимают на себя,
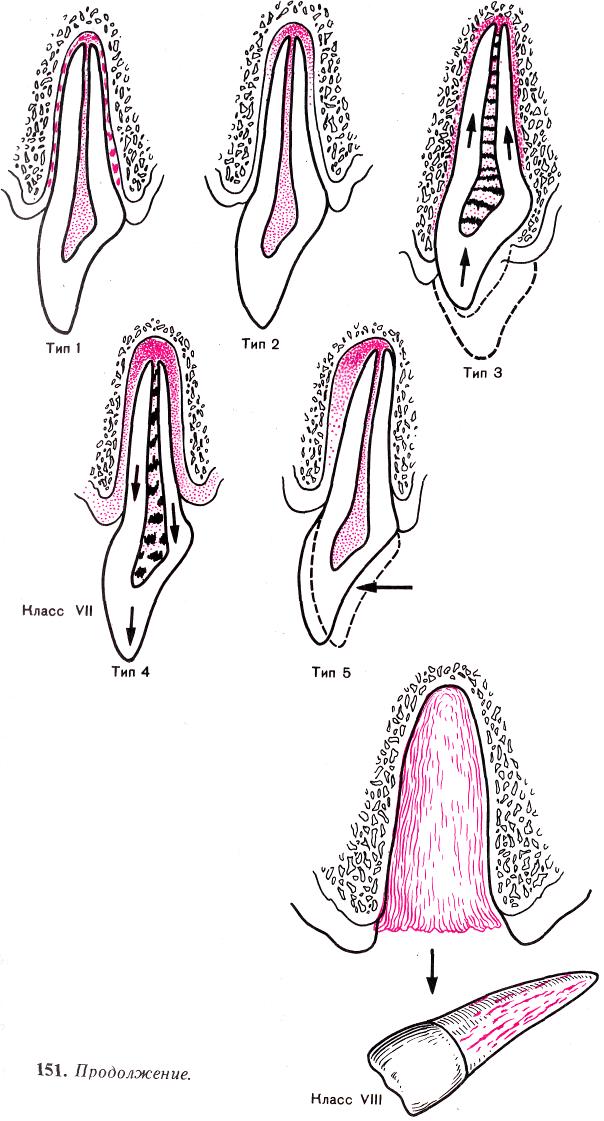
Этот класс травмы включает в себя 5 типов повреждений. Тип 1 — сотрясение; тип 2 — подвывих; тип 3 — интрузивный вывих; тип 4 — экструзивный вывих; тип 5 —боковой вывих (см. рис. 151, ж). Вывих зуба часто сопровождается разрывом части волокон период опта. Клинически это подтверждается изменением положения зуба по отношению к другим зубам, а также различной степенью его подвижности. Подвижность может быть I, II и III степени. Цвет зуба не изменен. Реакция пульпы на ЭОД может быть нормальной или полностью отсутствовать. На рентгенограмме зуба расширение периодонтальной щели в разных ее отделах и на разную величину.
Класс VII, тип 1. Сотрясение зуба. Клинические признаки: под сотрясением зуба понимается травма окружающих его тканей (см. рис, 151, ж, тип 1). Этот тип травмы очень схож с травмой класса I. В обоих случаях практически нет структурных повреждений зуба. Различие заключается лишь в том, что в классе I последствия травмы сфокусированы на тканях зуба (трещины) и пульпе, в то время как в классе VII типе 1 они проявляются в окружающих его тканях. При осмотре внешних повреждений на зубе нет. Это подтверждают и данные трансиллюминационного осмотра. В наличии подвижность зуба I степени, при перкуссии — незначительная болезненность за счет отека периодонта, частичного его разрыва или кровоизлияний, которые могут быть в периодонтальной щели. Реакция пульпы еще нормальная. На рентгенограмме зуба можно увидеть утолщение периодонтальной щели в области верхушки корня зуба или равномерное расширение на всем ее протяжении.
Тактика врача при данном виде травмы заключается в том, чтобы дать правильные рекомендации и правильно определить сроки диспансерного наблюдения. Рекомендации должны быть следующего характера: 1) в течение недели не откусывать пищу травмированным зубом; 2) при ухудшении состояния зуба (боли, увеличение подвижности) срочно явиться к врачу; 3) вывести зуб из окклюзии.
Цель диспансерного наблюдения — определение жизнеспособности сосудисто-нервного пучка на протяжении 1—2 лет, которое проводится согласно срокам повторных диспансерных наблюдений.
Класс VII, тип 2. Подвывих зуба. Клинические признаки: этот вид травмы характеризуется подвывихом зуба без смещения (см. рис. 151, ж, тип 2). Обычно он встречается в классе II, но может быть и в других классах.
При подвывихе зуба цвет его не изменен. Структурные ткани зуба и корня не повреждены. Подвижность зуба I—II степени. При перкуссии отмечается болезненность. Возможно незначительное кровотечение из периодонтальной щели. Данные ЭОД колеблются от нормальных цифр до цифр, указывающих на гибель пульпы. Эти данные зависят от силы удара и степени сформированности корня зуба. На рентгенограмме чаще равномерное расширение периодонтальной щели.
Лечение ограничивается рекомендациями больному и последующим диспансерным наблюдением. В отдельных случаях необходимо наложить шину сроком на 2—4 нед. Рекомендуется не откусывать пищу передней группой зубов в течение 7—10 дней. При гибели пульпы, исходя из данных ЭОД, необходимо провести эндодонтическое лечение. Это лучше выполнить, когда зуб укрепится.
Цель диспансеризации — динамическое наблюдение за жизнеспособностью пульпы и формированием корневой системы зуба. Сроки диспансерного наблюдения 1'/2—2 года.
Класс VII, тип 3. Интрузивный вывих зуба. Клинические признаки: этот вид травмы характеризуется интрузией, т. е. вколоче-нием зуба (см. рис. 151, ж, тип 3). Больной жалуется, что после удара по зубу он стал короче других. В этих случаях происходит нарушение целостности альвеолы (частичное разрушение). Чаще такая травма встречается во временных зубах, реже в постоянных. Эта травма обычно сопровождается сотрясением стоящих рядом зубов. Учитывая это, врачу необходимо провести их обследование. При осмотре отмечается укорочение зуба. Чаще коронка погружается в окружающие ткани до половины ее размера. Коронка смещается вдоль ее длинной оси в альвеолу. Происходит уменьшение видимой части или полное исчезновение коронки в зависимости от силы удара. Корень при этом не повреждается.
Интрузивный вывих почти всегда сопровождается разрывом пульпы и ее гибелью, о чем свидетельствуют данные ЭОД. В зубах с незаконченным ростом корня чаще повреждается ростковая зона. Цвет зуба в первые дни не изменен, подвижность отсутствует. Перкуссия болезненна незначительно. На рентгенограмме видно вколочение зуба, перелом альвеолы, периодонтальная щель отсутствует.
Возможны следующие виды лечения: 1) удаление зуба; 2) восстановление первоначального состояния зуба с помощью хирургических щипцов (если при выведении зуб полностью вышел из лунки, то необходимо провести его реплантацию); 3) дальнейшее наблюдение за зубом. Если не происходит спонтанного выдвижения зуба, то необходимо провести его с помощью ортодон-тических приемов. После полного его выдвижения проводится эндодонтическое лечение.
Цель диспансеризации — наблюдение за состоянием периапикаль-ных тканей после эндодонтического лечения в течение 1,5 - 2 лет.
Класс VII, тип 4. Экструзивный вывих зуба. Клинические признаки: данный вид травмы характеризуется экструзией, т. е. выдвижением зуба из лунки (см. рис. 151, ж, тип 4).
При осмотре четкое удлинение зуба относительно рядом стоящих зубов. Часто происходит сотрясение расположенных рядом зубов. Корень зуба не поврежден, но часть его в области шейки обнажена за счет выдвижения. Цвет зуба не изменен. При пальпации сильная подвижность (от I до IV степени), особенно в первые дни после травмы. Если же больной обращается спустя 3—4 дня или более, то зуб укрепляется в аномалийном положении. Реакция на ЭОД отсутствует, что свидетельствует о разрыве пульпы в области верхушки зуба. На рентгенограмме — резкое расширение периодонтального пространства в области верхушки корня зуба.
При оказании специализированного лечения необходимо установить зуб в первоначальное положение и закрепить его. Шина накладывается на 4—6 нед. В это же посещение необходимо устранить окклюзионные помехи.
Если к первому диспансерному посещению (через 1'/2—2 мес) зуб хорошо укрепился, то необходимо провести эндодонтическое лечение. Цель дальнейшего наблюдения — следить за дальнейшим возможным появлением резорбции корня зуба и состоянием пери-апикальных тканей после эндодонтического лечения.
Класс VII, тип 5. Боковой вывих зуба. Клинические признаки: этот вид травмы характеризуется смещением зуба в боковом или передне-заднем направлении (см. рис. 151, ж, тип 5). При осмотре зуб может быть смещен в медиальном, дистальном, вестибулярном или небном направлении. Реакция пульпы разнообразная. Но чаще данные свидетельствуют о разрыве ее. Это зависит от силы удара и величины смещения апикальной части корня зуба. Перкуссия зуба положительная. Цвет зуба в первые дни не изменен, но через несколько недель может приобрести серый оттенок, что свидетельствует о некрозе пульпы. На рентгенограмме — корень зуба не поврежден. Часто повреждается альвеола зуба, происходит ее перелом. Периодонтальная щель расширена в области апикальной части и боковой поверхности корня. Это объясняется смещением зуба в одну из сторон.
При специализированном лечении в первую очередь необходимо установить зуб в первоначальное положение и зашинировать его. Весьма важным моментом является соблюдение тщательной гигиены полости рта во избежание инфицирования.
В первое диспансерное посещение, если зуб хорошо укрепился, шину нужно снять. В случае гибели пульпы надо провести эндодонтическое лечение. В некоторых случаях для выравнивания дуги передних зубов приходится прибегать к ортодонтическому лечению.
Класс VIII. Полный вывих зуба. Общая характеристика и клинические исследования. В детской стоматологической практике этот вид травмы встречается значительно реже, чем другие виды травмы передних зубов. Он происходит обычно при падении и ударе о твердый предмет или при дорожно-транспортных происшествиях.
Основная характеристика этого класса травмы — полное выпадение зуба из его основного ложа — альвеолы (см. рис. 151, з). Происходит это вследствие большой силы удара. Выпадение возникает в результате полного разрыва периодонтальной, а также циркулярной связки зуба. Этот класс травмы встречается, как правило, на верхних резцах. Зуб и корень целы, сосуды пульпы разорваны. Весьма важным моментом является регистрация в истории болезни времени, прошедшего с момента несчастного случая до первого осмотра. Принято считать, что если с момента полного вывиха прошло не более Ш ч, то результаты лечения благоприятные.
Зуб необходимо тщательно обследовать на наличие кариеса, отломов корня, степень его сформированности. При осмотре и манипуляциях с зубом удерживать его надо только за коронку. Лечение заключается в правильной и качественной реплантации зуба.
Реплантация: 1) поместить зуб в теплый солевой раствор (чтобы предотвратить пересыхание периодонтальных волокон). Стерильным тампоном, тем же солевым раствором, осторожно смыть имеющиеся загрязнения; 2) исключить антисептическую обработку зуба; 3) не выскабливая лунку, смыть сгусток из альвеолы; 4) провести эндодонтическое лечение вывихнутого зуба. Если корни зуба несформированы и с момента травмы прошло не более часа, эндодонтическое лечение можно не проводить. Многие авторы предлагают закончить лечение только промыванием канала солевым раствором. Пломбирование канала такого зуба провести через 2—3 нед. Это сократит срок пребывания зуба вне лунки и снизит воспалительный процесс, возможный после реплантации; 5) реплантировать зуб; 6) шинировать сроком на 4—6 нед.
Цель диспансеризации — следить за возможным появлением резорбции корня зуба. Прогноз в отношении длительного сохранения зуба неблагоприятный.
Тактика стоматолога-педиатра при травме временных зубов. В практике детского стоматолога травма временных зубов встречается довольно часто. По данным Todd (1975), распространенность травмы передних зубов составляет около 8% от числа других травматических повреждений челюстно-лицевой области. Наиболее часто этот вид травмы встречается в возрасте 1—3 лет. В этом возрасте дети бывают особенно подвижными и не всегда могут полностью координировать свои действия. Самые распространенные последствия травмы временных зубов — это вывихи (со смещением и без смещения зуба). Среди различных типов вывихов в этом возрасте преобладают интрузия и экструзия, а так же полный вывих зуба. Переломы корней и коронок зуба встречаются редко.
Подвывих зуба. При визуальном осмотре зуба никаких изменений не выявляется. Перкуссия болезненная. При пальпации определяется подвижность I—II степени. Цвет коронки зуба не изменен.
Тактика врача в этом случае заключается в правильных рекомендациях по режиму ребенка и дальнейшее диспансерное наблюдение. В первое посещение предупреждают родителей, что в течение 5—6 дней нельзя давать ребенку откусывать грубую пищу, чтобы дать зубу покой. Если зуб незначительно смещен, то необходимо провести его репозицию. Шинирование в этом случае неэффективно. В последние годы появление композиционных материалов позволило в некоторых случаях с успехом применять вестибулярную шину небольших размеров для передних резцов временных зубов. При данном виде травмы никакие лечебные мероприятия не проводятся. Зуб укрепляется самостоятельно в течение 5—6 дней.
Вывих зуба. Этот вид травмы, особенно интрузивный (вколоченный), и экструзивный (выдвижение) у детей встречается чаще других. Это связано с тем, что у временных зубов короткие корни, особенно в период их физиологической резорбции.
При данном виде травмы тактика детского стоматолога заключается в определении степени патологического вколочения или выдвижения зуба, а также в определении целостности его альвеолы. Если вколочение или выдвижение незначительные, то в этих случаях нужны только покой и наблюдение. При незначительных повреждениях осложнений обычно не бывает. В редких "случаях происходит разрыв сосудисто-нервного пучка. Если инфицирования не произошло, то эндодонтическое лечение в этом случае не показано. Однако диспансеризацию таких больных необходимо проводить тщательно и своевременно. При более сложных случаях интрузии и экструзии при разрыве альвеолы, а иногда и разрыве слизистой оболочки, временные зубы необходимо удалить. Правда некоторые авторы [Mueller В. П., Whitsett В. D., 1978] приводят случаи успешного применения реплантации временных зубов. Однако в этом возрасте весьма сложным является наложение шины и хорошая стабилизация зуба. Не менее важной проблемой является психологическая реакция ребенка на шинирование.
Перелом коронки зуба. Встречается крайне редко. Если травма произошла без вскрытия полости зуба, то необходимо только диспансерное наблюдение и контроль за периапикальными тканями. При вскрытой полости во временном зубе наиболее эффективным является эндодонтическое лечение под общим обезболиванием.
Перелом корня зуба. Во временных зубах встречается исключительно редко. Эти травмы происходят в таком возрасте, когда корни центральных временных зубов полностью сформированы.
Если перелом обнаружен в верхушечной Уз корня, то необходим покой и диспансерное наблюдение. Такая же тактика применяется и при переломе '/з срединной части корня временного зуба. При переломе коронковой Уз корня временный зуб подлежит удалению.
Осложнения, возникающие после травмы временных зубов. При травме временных зубов самым серьезным осложнением является разрыв фолликула постоянного зуба. Это происходит в результате интрузии временных зубов. В случае если повреждения фолликула не слишком серьезные, то последствием чаще бывает гипоплазия постоянного зуба. При более серьезных повреждениях и присоединении инфекции возможна гибель зачатка. Одним из наиболее легких осложнений в этом случае является гипоминерализация эмали, которая располагается на вестибулярной поверхности коронки постоянного зуба в виде белесоватого пятна с гладкой поверхностью.
По данным J. J. Ravn (1975), самой серьезной травмой временных зубов является полный вывих и интрузия. Если полный вывих происходит, когда ребенку меньше 2 лет, то в 95% случаев это серьезно сказывается на постоянных зубах. В возрасте от 2 до 4 лет осложнения составляют 80%. Если ребенок старше 5 лет, то процент осложнений минимальный (18%). Интрузия временных зубов, происходящая до 4-летнего возраста, поражает около 54% будущих постоянных зубов [Ravn J. J., 1976]. Если вследствие травмы во временном зубе появляется свищ, то необходимо провести эндодонтическое лечение. Но это лечение возможно лишь в том случае, если патологический очаг не угрожает зачатку постоянного зуба. В противном случае зуб подлежит удалению.
Переломы верхней челюсти у детей бывают редко и обычно являются следствием тяжелых травм. Классифицируются они по Фору и предусматривают рубрикацию не только переломов верхней челюсти, но и скуловой кости, дуги, носа, то есть среднем зоны лица. У детей различают нижний, средний и верхний типы перелома.
Линии "слабости" по Дюшанжу и Вассмунду, Амбредану, предложенные для классификации у взрослых, для детей не всегда характерны. Единственная линия перелома, совпадающая с таковой у взрослых, - это проходящая по основанию альвеолярного отростка линия Герена. При среднем переломе верхней челюсти у детей (особенно раннего возраста) нарушение целостности костей определяется в нетипичных местах, то есть проходит не по костным швам (местам соединения верхней челюсти со скуловой костью, глазницей, носовыми костями), что связано с эластичностью костной ткани челюстей. Верхний перелом верхней челюсти *- это черепно-челюстное разъединение, возникающее у детей очень редко при тяжелой (например автомобильной) травме.
Травмы верхней челюсти часто сопровождаются дефектом костной ткани, нёба, носа. Вызвано это как силой удара, так и анатомическим строением среднего отдела лица (наличие воздухоносных пазух, носовых полостей, плотное соединение слизистой оболочки пазух с костями). Кроме того, близость мозгового черепа (верхняя челюсть тесно связана с костями черепа) способствует при травме челюсти возникновению явлений сотрясения или ушиба головного мозга, а также переломов или трещин решетчатых костей, турецкого седла, больших и малых крыльев клиновидной, височной костей и костей глазницы.
Жалобы детей - на боль в травмированном участке челюсти, отек тканей верхней губы или окружающих глазницу, кровотечение изо рта, носа, ушей, отломанные зубы или их отсутствие в лунке, невозможность плотно сомкнуть зубы, отказ от еды, головную боль, тошноту, рвоту.
Клиника. При травме верхней челюсти, сочетающейся с закрытой черепно-мозговой травмой, на первый план выходят нарушения общего состояния больного. Дети адинамичные, бледные, в анамнезе может быть головокружение пли потеря сознания. Такого больного обязательно нужно проконсультировать и одновременно лечить у нейрохирурга или невропатолога, особенно это касается детей младшего возраста, когда диагноз "сотрясение" пли "ушиб" головного мозга поставить трудно. Местные проявления перелома верхней челюсти такие: мягкие ткани верхней губы, подглазничных участков, носа отечные, возможно нарушение их целостности; кровотечение из носа, рта, иногда опущение среднего отдела лица, симптом очков. Последний возникает при кровоизлиянии в клетчатку век сразу после перелома верхней челюсти, скуловой кости или глазницы и обычно разлитой. При изолированных переломах основания черепа симптом очков появляется лишь через 24-48 ч и не выходит за пределы круговой мышцы глаза. Если перелом низкий, возникает симптом Герена - боль по ходу линии перелома при надавливании руками на крючки крыловидных отростков клиновидной кости. В ротовой полости определяется разрыв слизистой оболочки альвеолярного отростка или гематома в месте удара; зубы отломаны пли вколочены в кость верхней челюсти; возможна патологическая подвижность отломков, дефект костной ткани верхней челюсти, сообщение полости рта с верхнечелюстной пазухой.
Для выявления переломов верхней челюсти проводят рентгенологическое исследование челюсти и черепа в разных проекциях, что обусловлено сложностью определения линии перелома, строением верхней челюсти и т. п. Так, при переломе альвеолярного отростка выполняют внутриротовые снимки, переломах скуловой кости - обзорную рентгенограмму в посо-подбородочной проекции, аксиальную и полуаксиальную; для определения нарушения целостности стенок верхнечелюстной пазухи - рентгенограмму околоносовых пазух. Широко применяют ортопантомографию и компьютерную томографию, МРТ, спиральную компьютерную томографию с мультипланарной реконструкцией.
Диагноз ставят, основываясь на жалобах, анамнезе, данных объективного и рентгенологического исследования верхней челюсти и черепа.
Дифференциальную диагностику следует проводить с ушибом верхней челюсти, травмами мягких тканей лица, переломами костей носа и основания черепа.
Лечение детей с переломами верхней челюсти и травмой головного мозга проводится совместно с невропатологом или нейрохирургом. При сотрясении головного мозга назначают строгий постельный режим (особенно в первые 4 сут), снотворные (при необходимости). Если имеется подозрение на закрытую черепно-мозговую травму, вводят 25 % раствор сернокислой магнезии внутримышечно или внутривенно, 10 % раствор хлорида кальция, 40 % раствор глюкозы внутривенно, 2,5 % раствор пипольфена, лазикс внутримышечно. Для предотвращения развития воспалительных процессов мягких тканей и костей проводят антибактериальную, дезинтоксикационную и витаминотерапию. Назначают полноценную пищу, обогащенную витаминами, белками и механически обработанную (протертую или полужидкую).
Местное течение переломов верхней челюсти заключается в эффективной иммобилизации отломков, первичной хирургической обработке ран мягких тканей и костей, которую проводят под общим обезболиванием после осмотра ребенка педиатром, анестезиологом и невропатологом. Первичная хирургическая обработка включает ревизию ран (при необходимости - верхнечелюстной пазухи), удаление мелких отломков, остановку кровотечения, репозицию отломков челюсти и их фиксацию, ушивание мягких тканей и слизистой оболочки.
Основным принципом иммобилизации отломков верхней челюсти независимо от вида перелома (нижний, средний, верхний) является фиксация их к неподвижным костям черепа и скуло-глазничного комплекса, расположенным выше линии перелома. Фиксировать отломки верхней челюсти к нижней не имеет смысла: во-первых, последняя подвижна, что будет создавать условия для микроэкскурсий между отломками и тягу их книзу; во-вторых, не выполняется главное правило наложения шин при переломах костей - иммобилизующее устройство должно находиться с обеих сторон от линии перелома; в-третьих, закрывается рот, что нарушает гигиену ротовой полости и функцию височно-нижнечелюстного сустава, а это способствует развитию воспалительных процессов слизистой оболочки полости рта и тканей пародонта, артритов височно-нижнечелюстного сустава. Лишь при сочетании травм верхней и нижней челюстей возникает потребность межчелюстного шинирования, тогда в зависимости от возраста ребенка используют разные виды назубных шин. Для фиксации отломков при нижних переломах верхней челюсти у детей используют ортодонтпчеекпе аппараты - шины Ванкевич, Порта, индивидуальные пластинки, шины-каппы из термопластических материалов с внеротовой фиксацией - при отсутствии зубов.
Отломки верхней челюсти при средних переломах фиксируют посредством остеосинтеза (костным швом, спицей Кпршнера, мини-пластинками), а верхних - к верхнечелюстному или скуловому отростку лобной кости по Адамсу, Швыркову, применяя S-образные крючки.
Последствиями переломов верхней челюсти могут быть: развитие воспалительных процессов мягких тканей и костей челюсти - абсцессы, флегмоны, остеомиелит, синуситы, менингит; нарушение прикуса, развитие деформаций, гайморит и задержка прорезывания зубов; медпастинит.
Дети с травмами верхней челюсти подлежат диспансерному наблюдению и лечению у ортодонта, терапевта-стоматолога, челюстно-лицевого хирурга и других специалистов (по показаниям) не менее двух лет.
Жалобы и клиническая картина переломов нижней челюсти зависят (кроме названных ниже возрастных особенностей и наличия мест наименьшего сопротивления) от локализации перелома, сочетания с закрытой черепно-мозговой травмой, смещения (или нет) отломков сломанной челюсти.
Жалобы ребенка - на боль в челюсти в месте удара, нарушение прикуса, невозможность принимать пищу, надавливать на зубы, иногда - на отсутствие последних в результате травмы.
Клиника. Переломы нижней челюсти без смещения фрагментов встречаются в 36 % случаев и часто сочетаются с гематомами, ссадинами или ранами мягких тканей, поэтому при осмотре определяется отек тканей вокруг места удара (линии перелома), то есть значительная асимметрия лица. Открывание рта обычно болезненно, нарушение прикуса не происходит. Может наблюдаться травма зубов - ушиб, травматическая дистопия, перстом. При переломах по типу "зеленой ветки" периост удерживает фрагменты челюстей как будто в футляре. Такие переломы чаше возникают у детей с временным или постоянным прикусом в результате действия травмирующего агента незначительной силы.
Переломы челюсти, возникающие при сильном ударе и сопровождающиеся смешением отломков, клинически характеризуются наличием гематомы, раны мягких тканей, болезненностью и невозможностью открывания и закрывания рта, кровотечением из тканей десен, ранами слизистой оболочки и надкостницы, отсутствием одного или нескольких зубов, нарушением прикуса. Последнее зависит от того, в каком месте произошел перелом.
При срединных переломах отломки не смещаются при вертикальной линии перелома или расположении в ней одного из центральных резцов, поэтому нарушения прикуса нет.
Последнее происходит тогда, когда линия перелома проходит под углом, но обычно это смещение отломков незначительно, ибо последние уравновешиваются мышцами.
Ментальные переломы, а также переломы в области моляров (одно- или двусторонние) всегда будут характеризоваться наличием одно- или двустороннего открытого прикуса с контактом лишь на коренных зубах; пальпаторно по краю нижней челюсти определяется симптом ступеньки, то есть смещение отломков, крепитация их при бимануальном исследовании с одной или обеих сторон. При двустороннем ментальном переломе (если имеется значительное смещение срединного отломка кзади и книзу) возможно возникновение дислокационной асфиксии.
При одностороннем переломе угла нижней челюсти срединная линия смещается в больную сторону и с этой же стороны формируется открытый прикус, а при двустороннем она остается посредине, но тоже возникает открытый прикус.
Для односторонних переломов суставного отростка, чаще возникающих при падении на подбородок, характерным является:
1) ограниченное открывание рта и наличие болезненного отека тканей околоушной области;
2) асимметрия лица за счет смещения челюсти в сторону перелома;
3) боль на стороне перелома при надавливании на подбородок;
4) смещение средней линии в больную сторону.
Учитывая наличие раны на подбородке, врач пункта неотложной помощи должен тщательно обследовать ребенка для исключения отраженного перелома суставного отростка.
При двустороннем переломе суставных отростков у детей до 7 лет смещения отломков практически не происходит, а чаще возникают переломо-вывихи головки или переломы шейки суставного отростка по типу "зеленой ветки". Тогда ребенка тревожит боль в височно-нижнечелюстном суставе при жевании и нажатии на подбородок. У детей старшего возраста преобладают переломы суставных отростков со смещением, тогда обе ветви нижней челюсти смещаются кверху, а нижняя челюсть - назад, поэтому возникает открытый и дистальный прикус.
При постановке у детей диагноза "перелом нижней челюсти" возникают определенные трудности:
1) при сборе анамнеза и установлении механизма травмы дети не могут проанализировать свои ощущения, точно охарактеризовать боль;
2) быстрый отек мягких тканей не позволяет тщательно пропальпировать место травмы;
3) беспокойное поведение ребенка
При рентгенографии затрудняет получение качественных снимков, заключительный диагноз перелома нижней челюсти ставят после проведения рентгенологического исследования в боковой укладке по Генишу или обзорной рентгенограммы нижней челюсти в прямой проекции, при переломе суставного отростка - ортопантомограммы или рентгенограммы сустава по Шуллеру или Парма.
На рентгенограммах обычно определяется нарушение целостности костной ткани, наличие линии перелома, смещение отломков челюсти.
В сложных диагностических случаях переломов суставного отростка нижней челюсти у детей для постановки окончательного диагноза при отсутствии явных клинических и рентгенологических признаков используют метод спиральной компьютерной томографии с мультипланарной реконструкцией.
Таким образом, диагноз перелома нижней челюсти основывается на жалобах и анамнезе (травма, болевые ощущения в области удара, невозможность закрывать рот), данных объективного обследования (нарушение прикуса, смещение отломков, симптом ступеньки по краю нижней челюсти, асимметрия лица за счет отека мягких тканей в области перелома) и данных рентгенологического исследования (наличие линии перелома, смещение отломков челюсти). Дифференциальный диагноз переломов нижней челюсти следует проводить с ушибом мягких тканей, травмами зубов, передними и задними вывихами нижней челюсти, патологическими переломами на фоне опухолевого процесса.
Лечение переломов нижней челюсти зависит от возраста ребенка, локализации перелома, смещения отломков, сопутствующих повреждений тканей челюстно-лицевой области и т. п. Консолидация отломков нижней челюсти на альвеолярном отростке происходит в сроки до 2 нед, в участке тела и ветви челюсти - До 3 нед. Именно на это время накладывают устройства для иммобилизации отломков.
Различают временную и постоянную иммобилизацию.
Временная иммобилизация фрагментов нижней челюсти осуществляется посредством лигатурного связывания. Показания к его применению - переломы нижней челюсти в постоянном прикусе, когда невозможно осуществить постоянную фиксацию отломков. Лигатуры для иммобилизации фрагментов как можно раньше следует заменить на лечебные шины и аппараты, которые остаются до полной консолидации отломков. Для лигатурного связывания в детской практике используют проводку диаметром 0,2-0,3 мм (бронзово-алюминиевую, медную с эпоксидным покрытием). Существуют разные варианты лигатурного связывания и их модификации, но всегда необходимо учитывать основные правила их наложения:
1) лигатуры накладываются на зубы по обе стороны от линии перелома и охватывают минимум по два здоровых зуба;
2) расположенные в линии перелома зубы в лигатурное связывание не включают;
3) лигатуру скручивают по часовой стрелке и она не должна травмировать слизистую оболочку десен и межзубной сосочек.
Постоянная иммобилизация отломков предусматривает применение разных видов зубо-десневых шин, шин-капп, остеосинтеза и т. п.
При поднадкостничных переломах тела нижней челюсти без смещения отломков у детей до 7-8 лет используют пластмассовые каппы с целью ограничения нагрузки на челюсть. Такой вид фиксации обусловлен тем, что надкостница хорошо удерживает отломки челюстей. Использование пращевидных повязок для лечения переломов челюстей не имеет никакого смысла, поскольку они не фиксируют челюсть так, как нужно, а при беспокойном поведении ребенка не держатся на голове. Учитывая то, что переломы нижней челюсти часто сопровождаются закрытой черепно-мозговой травмой, пращевидная повязка при возникновении рвоты - одного из симптомов такой травмы - может способствовать развитию аспирационной асфиксии. Ребенок с переломом нижней челюсти по типу "зеленой ветки" нуждается в соблюдении режима: ограничении активности; механически щадящей диете, тщательном уходе за ротовой полостью, особенно при повреждении слизистой оболочки и надкостницы, а также профилактике нагноения подслизистых и поднадкостничных гематом, сопровождающих переломы нижней челюсти в 90 % случаев; в связи с этим не следует применять УВЧ, СВЧ, а также согревающие компрессы на мягкие ткани в первые 2-3 сут после травмы.
В сменном прикусе смещенные отломки челюсти репонируют и фиксируют шинами-каппами. До недавнего времени они изготовлялись исключительно из пластмассы типа протакрил, что имеет существенные недостатки: изготовление их требует много времени; в состав пластмассы входит мономер, который часто вызывает аллергические реакции со стороны слизистой оболочки полости рта. Сейчас шины-каппы изготовляют по "Essix''-технологии. Такие шины отличаются легкостью, быстрым изготовлением и отсутствием токсического и аллергического действия на ткани десен, плотным прилеганием к ним, хорошей фиксацией фрагментов поврежденной челюсти. У детей 12-14 лет при наличии всех зубов на челюстях можно использовать различные виды назубных шин.
Остеосинтез у детей имеет ограниченные показания к применению в период сменного прикуса, что обусловлено наличием и возможностью травмирования зон роста, зачатков постоянных зубов. Этому методу отдают предпочтение при переломах угла, ветви и мыщелкового отростка нижней челюсти со смещением у детей старшего возраста. Для остеосинтеза используют костный шов или фиксирующиеся шурупами титановые пластины.
Переломы суставного отростка без смещения или с углом смещения до 30 фиксируют назубными шинами, шинами-каппами, двучелюстной бреккет-системой. При смещении отломка суставного отростка более 30° или переломо-вывихе проводят оперативную репозицию отломков. Практика лечения таких переломов показала, что фиксировать репонированный суставной отросток нет необходимости. Для обеспечения покоя нижней челюсти после репозиции отломков применяются проволочные шины с зацепными петлями и межчелюстной тягой (у детей старшего возраста) или шины-каппы (у детей младшего возраста). С целью улучшения течения раневого процесса и профилактики местных осложнений детям назначают антибактериальные, антигистаминные препараты, витамины групп A, D, Е, стимуляторы остеогенеза, анальгетики, а также механически щадящую и витаминизированную пищу. Питание детей с переломами челюстей на период иммобилизации отломков должно отвечать таким требованиям:
- все продукты должны быть в жидком, полужидком, протертом или кашицеобразном виде;
- еда должна быть витаминизированной, богатой белками и углеводами и легко усваиваться;
- способ введения пищи подбирается индивидуально с учетом местного статуса (наличие дефекта зубного ряда, куда можно ввести трубочку, носик поильника или канюлю шприца для подачи пищевой смеси): иногда применяют и зонтовое питание, особенно в тех случаях, когда нарушено глотание;
- при переломах челюстей изменяется режим питания - оно становится дробным - до 6-8 раз в сутки, но уменьшается ее объем за один прием.
Для формирования костной мозоли ребенку необходима диета с повышенным содержанием белка, кальция, фосфора и витаминов. Поэтому в рацион включают молочные продукты, мясо, рыбу, яйца, овощи, фрукты в оптимальным для усвоения соотношении кальция, фосфора, магния.
Особое внимание уделяют гигиене полости рта. Ребенок старшего возраста может ухаживать за полостью рта без помощи взрослых, а младшим детям взрослые очищают ее спринцовкой или шприцом. Если ребенок пребывает в стационаре, то широко используют аэрозольные орошения полости рта разными антисептиками, а в период консолидации отломков применяют физпроцедуры: электрофорез кальция на место перелома, магнитотерапию, гелий-неоновое облучение.
Последствиями переломов нижней челюсти могут быть: развитие воспалительных процессов мягких тканей и кости (абсцессы, флегмоны, остеомиелит), отставание в росте и деформация челюсти, прикуса, дефект зубного ряда, артрит и анкилоз височно-нижнечелюстного сустава, контрактуры.
№ 1. Какой перелом называется суббазальным?
A. Перелом верхней челюсти по нижнему типу.
B. Перелом верхней челюсти по верхнему типу.
C. Перелом верхней челюсти по среднему типу.
D. Перелом скуловой кости.
E. Перелом альвеолярного отростка верхней челюсти.
№ 2. Когда проявляется симптом очков?
A. Непосредственно в момент травмы.
B. Через 1 час после травмы.
C. Через 2-3 часа после травмы.
D. Через 12-24 часа после травмы.
D. Через 72 часа после травмы.
№. 3. К Вам обратился ребёнок 9 лет, который в руках держит 21 зуб. Травма случилась пол часа назад. Какими будут Ваши действия?
A. Направите ребенка на введение столбнячного анатоксина.
B. Произведёте антисептическую обработку и назначите противовоспалительную тераию.
C. Проведёте реплантацию 21 зуба.
D. Проведёте обезболивание.
E. Направите на протезирование к ортодонту.
№ 4. Какой перелом (по локализации) наиболее часто возникает при падении ребенка на подбородок?
A. Бокового отдела нижней челюсти.
B. Фронтального отдела верхней челюсти.
C. Суставных отростков нижней челюсти.
D. Венечных отростков нижней челюсти.
E. Альвеолярных отростков нижней челюсти.
№ 5. Какой зуб не удаляется из линии перелома?:
Полностью вывихнутый из лунки.
Зуб с периапикальными изменениями.
С явлениями пародонтита или пародонтоза средней степени тяжести.
Ретенированный зуб.
Если линия перелома проходит черезкореньзуба.
№ 6. Какой зуб можно временно не удалять из линии перелома?
С переломами корней.
Если зуб полностью вывихнут из лунки, но целостность его сохранена.
Интактный зуб, необходимый для удержания отломков.
Ретенированный зуб, мешающий правильному сопоставлению фрагментов челюсти.
Зуб, поддерживающий воспалительные явления.
№ 7. В среднюю зону лица включены следующие кости:
А. носа, верхняя челюсть, скуловая кость, орбита
В. носа, верхняя челюсть, скуловая дуга, орбита
С. Носа, верхняя челюсть, скулового комплекса, орбиты*
Д. Носа, верхняя челюсть, скулового комплекса, орбиты, клиновидная
Е. . Носа, верхняя челюсть, скулового комплекса, орбиты, клиновидная, решетчатая
№ 8. Для повреждения передней стенки гайморовой пазухи достаточна сила удара:
А. 5-10 кг
В. 15-35 кг
С. 35-65 кг
Д. 65-75 кг*
Е. 90-100кг
№9. Сотрясение головного мозга - это:
А.закрытое механическое повреждение с нарушением функции мозга без явно выраженных морфологических изменений*
В.закрытое механическое повреждение с очагами деструкции его тканей и с неврологической симптоматикой
№ 10. Ушиб головного мозга – это:
А. закрытое механическое повреждение с нарушением функции мозга без явно выраженных морфологических изменений
В.закрытое механическое повреждение с очагами деструкции его тканей и с неврологической симптоматикой*
№ 11. Отличие «симптома очков» при изолированных переломах верхней челюсти и переломе костей основания черепа состоит:
А. в локализации кровоизлияний
В. во времени появления и распространенности*
С. по интенсивности окраски
Д. по распространенности и выраженности окраски
№ 12. Время появления «симптома очков» при переломах верхней челюсти:
А. не ранее чем 12 часов после травмы и не выходит за пределы круговой мышцы глаза
В. сразу после травмы и имеет распространенный характер*
С. не ранее чем через 24-48 часов после травмы и имеет распространенный характер
Д. сразу после травмы и имеет ограниченный характер
№ 13. Время появления «симптома очков» при переломах костей основания черепа:
А. не ранее чем 12 часов после травмы и не выходит за пределы круговой мышцы глаза*
В. сразу после травмы и имеет распространенный характер
С. не ранее чем через 24-48 часов после травмы и имеет распространенный характер
Д. сразу после травмы и имеет ограниченный характер
№ 14. Назальная ликворея – это:
А. ликворея при переломе пирамиды височной кости
В. ликворея через дефект твердой мозговой оболочки в области пластинки решетчатой кости или в месте перелома клиновидной кости*
С. Ликворея при переломе височной кости
№ 15. Ушная ликворея – это:
А. . ликворея при переломе пирамиды височной кости*
В. ликворея через дефект твердой мозговой оболочки в области пластинки решетчатой кости или в месте перелома клиновидной кости
С. Ликворея при переломе височной кости
№ 16. Симптом носового платка используется при диагностике:
А. переломов верхней челюсти
В. переломов костей носа
С. переломов орбиты
Д.переломов костей основания черепа*
№ 17. При переломе верхней челюсти по второму типу симптом ступеньки локализуется:
А. в области альвеолярного отростка и подглазничной области
В. в подглазничной области и области скуло-челюстного шва*
С. В скуловой области
Д. в области скуло-челюстного шва
Е. в подглазничной области
№ 18. Почему у детей запоздалая клиника сотрясения головного мозга?
А. дети легче переносят травму
В. у детей травма меньшей силы чем у взрослых
С. Дети не обращают внимания на клинические симптомы
Д. из-за эластичности костей свода черепа и наличия незакрывшихся родничков*
№19. Временными средствами для иммобилизации отломков верхней челюсти не являются:
А. эластичные резиновые бинты
В. стандартная транспортная повязка
С. Шины Тигерштедта*
Д.эластичная подбородочная праща Померанцевой-Урбанской
Е. бинтовая подбородочно-теменная повязка
№ 20. При какой рентгенологической укладке четко выявляется перелом скуловой дуги?
А. носо- лобной
В. носо – подбородочной*
С. Боковой
Д. по Генешу
Е. по Пордесу
№ 21. В чем заключается особенности травм наружного носа у детей?
А. у них кости хрупкие и ломаются на много осколков
В. кости упругие, переломы костей носа редко бывают
С. Кости чаще разъединяются по швам*
№ 22. У больного подвижность костей носа, кровоизлияние в склеру левого глаза, симптом ступеньки по нижнеглазничному краю с двух сторон и в области скуло-челюстных швов, носовое кровотечение, открытый прикус. Установите диагноз:
А. перелом костей носа
В. перелом верхней челюсти по Ле-Фор 1
С. Перелом верхней челюсти по Ле-Фор 2*
Д. перелом верхней челюсти по Ле-Фор 3
С. Прелом левой скуловой кости
Е. перлом нижнего края орбиты
№ 23. Смещение костей носа у основания на какой перелом указывает?
А. костей носа
В. лобных отростков верхней челюсти и костей носа*
С. Глазницы
Д. носового отростка лобной кости
Е. перегородки носа
№ 24. О чем говорит подкожная крепитация при повреждении костей носа?
А. о переломе верхней челюсти с разрывом слизистой оболочки
В. о переломе решетчатой кости с разрывом слизистой оболочки*
С. О переломе клиновидной кости
Д. о переломе перегородки носа
Е. о переломе лобной кости
№ 25. Носовая ликворея- это симптом:
А. перелома решетчатой или клиновидной костей*
В. перелома лобной кости
С. перелома верхней челюсти
Д. перелома височной кости
Е. перелома теменной кости
№ 26. Симптомы перелома орбиты:
А. экзофтальм
В. синдром верхней глазничной щели
С. экзофтальм и синдром верхней глазничной щели
Д. экзофтальм и синдром верхней глазничной щели, диплопия, снижение зрения*
№ 27. Офтальмоплегия, птоз, отсутствие чувствительности верхнего века и кожи лба, расширение и фиксированное положение зрачка – это:
А. челюстно – церебральный синдром
В. верхней глазничной щели*
С. синдром первой жаберной дуги
Д. синдром второй жаберной дуги
Е. скуловой синдром
№ 28. Вколоченный вывих – это разновидность:
А. неполного вывиха
В. полного вывиха*
С. самостоятельная разновидность
№ 29. Полный перелом коронки зуба – это:
А. открытый перелом
В. закрытый перелом*
№ 30. Полный перелом зуба – это:
А. перелом зуба без вскрытия пульпы
В. перелом зуба со вскрытием пульпы*
№ 31. Перелом зуба не бывает:
А. неполным
В. полным
С. открытым
Д. закрытым
Е. вколоченным*
№ 32. Вывих зуба не бывает:
А. неполным
В. полным
С. вколоченным
Д. поперечным
№ 33. Зуб подлежит удалению при:
А. поперечном переломе
В. продольном переломе*
С. косом переломе
№ 34. Удаление корня молочного зуба не показано, если:
А. зуб интактен*
В. зуб с воспаленной пульпой
С. зуб с некротизированной пульпой
Д. имеются периапекальные изменения
№ 35. Что относится к временной иммобилизации отломков нижней челюсти?
А. назубные шины Тигерштедта
В. назубная шина Васильева
С. межчелюстное лигатурное связывание зубов*
Д. гладкая шина – скоба
№ 36. Гладкая шина – скоба используется при:
А. переломах венечного отростка
В. переломах мыщелкового отростка
С. линейных переломах нижней челюсти от резцов до премоляров*
Д. линейных переломах нижней челюсти в пределах моляров
Е. переломах нижней челюсти в области бугра
№ 37. Сколько зубов должно быть на неповрежденной челюсти при наложении шины – скобы?
А. один устойчивый зуб
В. два устойчивых зуба
С. три устойчивых зуба*
Д. может накладываться при всех подвижных зубах
№ 38. Шина Вебера – это:
А. шина из базисных пластинок на альвеолярный отросток, которые скрепляются в единый блок, а в переднем отделе шины – отверстие для приема пищи
В. шина фиксируется на зубах верхней челюсти, а боковые крылья - пилоты опущены вниз
С. пластмассовая шина охватывает зубы, плотно прилежит к десневому краю и опирается на альвеолярный отросток челюсти*
№ 38. Шина Порта – это:
А. . шина из базисных пластинок на альвеолярный отросток, которые скрепляются в единый блок, а в переднем отделе шины – отверстие для приема пищи*
В. шина фиксируется на зубах верхней челюсти, а боковые крылья - пилоты опущены вниз
С. пластмассовая шина охватывает зубы, плотно прилежит к десневому краю и опирается на альвеолярный отросток челюсти
№ 39. Шина Ванкевича – это:
А. . шина из базисных пластинок на альвеолярный отросток, которые скрепляются в единый блок, а в переднем отделе шины – отверстие для приема пищи
В. шина фиксируется на зубах верхней челюсти, а боковые крылья - пилоты опущены вниз*
С. пластмассовая шина охватывает зубы, плотно прилежит к десневому краю и опирается на альвеолярный отросток челюсти
№ 40. Из какого материала нельзя использовать проволоку для остеосинтеза?
А. нержавеющей стали
В. нихрома
С. меди*
Д. тантала
Е. титана
№ 41. Сколько дней удерживают межзубную прокладку при переломе мыщелкового отростка?
А. не более 1-2 часов
В. не более 1-2 дней
С. не более 3-4 дней
Д. не более 10-14 дней*
Е. не более 25 дней
№ 42. Можно ортопедическим путем лечить перелом мыщелкового отростка с вывихом головки вовнутрь?
А. нельзя*
В. можно всегда
С. можно, когда мануально вправили головку
№ 43. Какое осложнение может возникнуть при переломе мыщелкового отростка с вывихом головки кнутри?
А. подкожная эмфизема лица
В. тромбофлебит угловой вены лица
С. тромбоз лицевой вены
Д. тромбоз внутренней сонной артерии*
Е. медиастенит
№ 44. Остановка кровотечения при повреждении нижней челюсти осуществляется:
А. наложением подбородочно- теменной повязки
В. репозицией и фиксацией отломков, перевязкой сосудов в ране*
С. прижатием сосуда пальцем
Д. перевязка наружной сонной артерии
№ 45. Наиболее частые осложнения при переломе нижней челюсти:
А. ложный сустав
В. нарушение прикуса
С. остеомиелит, нарушение прикуса*
Д. обезображивание лица
Е. анкилоз и контрактура
№46. Тактика врача при переломе мыщелкового отростка, головка вывихнута:
А. двучелюстное шинирование с зацепными петлями и резиновой тягой
В. двучелюстное шинирование с резиновой прокладкой между молярами на здоровой стороне
С. остеосинтез*
№ 47. Причиной истечения ликвора из носа является:
А. врожденная патология
В. гидроцефалия
С. опухоль мозга
Д. травматическое повреждение черепа*
№ 48. Назовите первую стадию репаративной регенерации:
А. реакция на травму, разрушение клеток и структур, составляющих кость*
В. пролиферация и дифференциация клеточных элементов
С. появление первичных костных структур
Д. резорбция провизорной кости и образование пластинчатой костной ткани
№ 49. Назовите вторую стадию репаративной регенерации:
А. реакция на травму, разрушение клеток и структур, составляющих кость
В. пролиферация и дифференциация клеточных элементов*
С. появление первичных костных структур
Д. резорбция провизорной кости и образование пластинчатой костной ткани
№ 50. Назовите третью стадию репаративной регенерации:
А. реакция на травму, разрушение клеток и структур, составляющих кость
В. пролиферация и дифференциация клеточных элементов
С. появление первичных костных структур*
Д. резорбция провизорной кости и образование пластинчатой костной ткани
№ 51. Назовите четвертую стадию репаративной регенерации:
А. реакция на травму, разрушение клеток и структур, составляющих кость
В. пролиферация и дифференциация клеточных элементов
С. появление первичных костных структур
Д. резорбция провизорной кости и образование пластинчатой костной ткани*
№ 52. Длительность первой стадии репаративной регенерации кости:
А. от 12 до 24 часов
В. до 3 дней*
С. до 10 дней
Д. до 15 дней
Е. до 30 дней
№ 53. Длительность второй стадии репаративной регенерации кости
А. до 3 дней
В. до 5 дней
С. до 8 дней*
Д. до 20 дней
Е. до 30 дней
№ 54. Длительность третьей стадии репаративной регенерации кости:
А. 3-5 дней
В. 6-12 дней
С. 12-18 дней
Д. 20-30 дней*
Е. 30-80 дней
№ 55. Длительность четвертой стадии репаративной регенерации кости:
А. 3-5 дней
В. 6-12 дней
С. 12-18 дней
Д. 20-30 дней
Е. 30-80 дней*
№ 56. Могут все стадии регенерации кости прослеживаться рентгенологически?
А. могут
В. не могут*
№ 57. Влияет возраст на сроки появления первых рентгенологических признаков костного сращения?
А. да, влияет
В. нет, значения не имеет*
С. у детей раньше появляются симптомы, у пожилых - позже
Д. у детей позже появляются симптомы, у пожилых – раньше
№ 58. Назовите рентгенологические признаки костного сращения:
А. сужение щели перелома, края отломков ровные, дают менее четкую тень, у основания челюсти – очаги оссификации*
В. сужение щели перелома, но края неровные и дают четкую тень, у основания челюсти – очаги оссификации
С. расширение щели перелома, края отломков неровные и четко контурируют, у основания челюсти очаги остеопороза
Д. расширение щели перелома, края отломков ровные, дают менее четкую тень, у основания челюсти – очаги остеопороза
№ 59. Найдите рентгенологическое описание ложного сустава:
А. концы отломков округляются, становятся неровными, шероховатыми, появляются очаги остеопороза, отсутствуют симптомы репаративного процесса
В. концы отломков с четкими гранями, неровные, шероховатые, очаги остеопороза, слабо выражены симптомы репаративного процесса
С. концы отломков округляются, покрываются компактной пластинкой, становятся гладкими, отсутствуют симптомы репаративного процесса*
№ 60. По механизму возникновения вывихи челюсти бывают:
А.односторонние и двусторонние
В. острые и застарелые
С. полный и неполный
Д. травматические, привычные и патологические*
Е. передние и задние
