- •Проф. А.В. Єпішин
- •1.1. Поняття про внутрішні хвороби. Провідні терапевтичні школи. Поняття про захворювання. Місце пропедевтики внутрішніх хвороб у терапевтичній клініці, її предмет і завдання
- •Стражеско м.Д. (1876-1952)
- •Губергріц м.М. (1886-1951)
- •Кончаловський м.П. (1875-1942)
- •1.2. Загальна методологія клінічного діагнозу та деонтологічні проблеми в практиці терапевта
- •Розділ 2. Загальний догляд за хворими і його роль у лікувальному процесі
- •2.1. Обов'язки медичного персоналу у забезпеченні догляду за хворими
- •2.2. Догляд за хворими у приймальному відділенні
- •2.3. Організація роботи терапевтичного відділення. Гігієна хворого
- •2.4. Лікувальне харчування хворих
- •2.5. Термометрія і догляд за хворими з лихоманкою
- •2.6. Методи фізичного впливу на систему кровообігу
- •2.7. Методи застосування лікарських засобів
- •2.8. Загальний і спеціальний догляд за тяжкохворими і агонуючими. Допомога при отруєннях і невідкладних станах
- •2.9. Термінальні стани
- •2.10. Невідкладна допомога при отруєннях та інших невідкладних станах
- •Розділ 3. Клінічні та лабораторно- інструментальні методи дослідження
- •3.1. Клінічне обстеження
- •3.2. Лабораторно-інструментальні методи обстеження
- •4.2. Методи клінічного обстеження
- •4.3. Лабораторні та інструментальні методи дослідження
- •Вентиляція легень
- •Показники бронхіальної прохідності
- •Показники легеневого газообміну
- •4.4. Основні клінічні синдроми
- •5.2. Методи клінічного обстеження
- •5.3. Інструментальні та лабораторні методи дослідження
- •ЛллаллалЛгАаАг1
- •5.4. Основні клінічні синдроми
- •6.1. Шлунок, кишечник, підшлункова залоза 6.1.1. Короткі анатомо-фізіологічні дані
- •Розділ 6. Органи травлення
- •6.1.2. Стравохід Методи клінічного обстеження
- •6.1.3 Шлунок Методи клінічного обстеження
- •6.1.4. Кишечник Методи клінічного обстеження.
- •6.1.5. Підшлункова залоза Методи клінічного обстеження
- •6.2.1. Короткі анатомо-фізіологічні дані
- •6.2. Печінка і жовчовивідні шляхи (гепатобіліарна система)
- •6.2.2. Методи клінічного обстеження
- •6.2.3. Лабораторні та інструментальні методи дослідження
- •6.2.4. Основні клінічні синдроми
- •Розділ 7. Органи сечовиділення
- •7.1. Короткі анатомо-фізіологічні дані
- •7.2. Методи клінічного обстеження
- •7.3. Лабораторні та інструментальні методи дослідження
- •7.4. Основні клінічні синдроми
- •Розділ 8. Система крові
- •8.1. Короткі анатомо-фізіологічні дані
- •8.2. Методи клінічного обстеження
- •8.3. Лабораторні та інструментальні методи дослідження
- •8.4. Основні клінічні синдроми
- •9.1. Короткі анатомо-фізіологічні дані
- •Розділ 9. Органи ендокринної системи й обміну речовин
- •9.2. Методи клінічного обстеження
- •9.3. Лабораторні та інструментальні методи дослідження
- •Інструментальні дослідження
- •9.4. Основні клінічні синдроми
- •10.1. Короткі анатомо-фізіологічні дані
- •10.2. Методи клінічного обстеження
- •10.3. Лабораторні та інструментальні методи дослідження
- •Інструментальні дослідження
- •10.4. Основні клінічні синдроми
- •11.1. Короткі анатомо-фізіологічні дані
- •11.2. Методи клінічного обстеження
- •11.3. Лабораторні та інструментальні методи дослідження
- •Інструментальні методи дослідження
- •Спеціальна частина
- •Розділ 1. Симптоматологія захворювань органів дихання
- •1.1. Гострий бронхіт
- •1.2. Хронічний бронхіт
- •1.3. Бронхоектатична хвороба
- •1.4. Бронхіальна астма
- •1.5. Пневмонія
- •1.6. Емфізема легень
- •1.7 Пневмосклероз
- •1.8. Рак легень
- •1.9. Плеврит
- •1.10. Загальний догляд за хворими при захворюваннях органів дихання
- •Розділ 2. Симптоматологія захворювань серцево- судинної системи
- •2.1. Набуті вади серця
- •2.1.1. Недостатність мітрального (двостулкового) клапана
- •2.1.2. Звуження лівого атріовентрикулярного отвору
- •2.1.3. Недостатність клапана аорти
- •2.1.4. Звуження гирла аорти
- •2.2. Гіпертонічна хвороба
- •2.3. Ішемічна хвороба серця
- •2.3.1. Стенокардія
- •2.3.2. Інфаркт міокарда
- •2.4. Догляд за хворими із захворюваннями і функціональними порушеннями органів кровообігу
- •3.1. Основні захворювання шлунка, кишечника та підшлункової залози
- •3.1.1. Гастрити
- •3.1.2.Виразкова хвороба шлунка і дванадцятипалої кишки
- •3.1.3. Рак шлунка
- •3.1.4. Хронічний ентерит
- •3.1.5.Хронічний коліт
- •3.1.6. Хронічний панкреатит
- •3.2. Симптоматологія захворювань печінки і жовчовивідних шляхів
- •3.2.1. Хронічні гепатити
- •3.2.2. Цироз печінки
- •3.2.3. Холецистит
- •3.2.4. Холангіт
- •3.3. Загальний і спеціальний догляд за хворими із
- •Розділ 4. Симптоматологія захворювань сечовивідної системи
- •4.1. Гломерулонефрити
- •4.2. Пієлонефрит
- •4.3. Загальний і спеціальний догляд за хворими із захворюваннями сечової системи
- •Розділ 5. Симптоматологія захворювань крові та органів кровотворення
- •5.1. Гостра постгеморагічна анемія
- •5.2. Залізо дефіцитна анемія
- •5.3. В12 та фолієводефіцитні анемії
- •5.4. Лейкози
- •5.5. Еритремія
- •5.6. Лімфогранулематоз
- •5.7. Геморагічні діатези
- •5.8. Догляд за хворими із захворюваннями крові та кровотворних органів
- •6.1. Цукровий діабет
- •6.2. Дифузний токсичний зоб
- •Набряк обличчя.
- •6.3. Гіпотиреоз
- •6.4. Хвороба аддісона
- •6.5. Ожиріння
- •6.6. Догляд за хворими із захворюваннями ендокринних органів та обміну речовин
- •Розділ 7. Симптоматологія захворювань опорно-рухового апарату
- •7.1. Ревматоїдний поліартрит
- •7.2. Подагра
- •7.3. Ревматизм
- •7.4. Догляд за хворими із захворюваннями опорно- рухового апарату
- •8.1. Анафілактичний шок
- •8.2. Кропив'янка
- •8.3. Набряк квінке
- •8.4. Сінна лихоманка
- •Синдром лайєлла
- •Догляд за хворими із алергічними захворюваннями
- •Додатки Додаток 1
- •1. Розпитування хворого (іпіеггодаііо)
- •Кафедра пропедевтики внутрішніх хвороб
- •Історія хвороби
- •2. Об'єктивне обстеження хворого (зіаіиз ргаезепз оЬіесііюиз)
- •3. Попередній діагноз з виділенням основних синдромів
- •4. Лабораторні та інструментальні методи обстеження
- •7. Принципи терапії і профілактики.
- •9. Прогноз
- •10. Використана література
- •Предметний покажчик
- •Іменнии покажчик
- •Література
- •Розділ 5. Симптоматологія захворювань крові та органів кровотворення
- •За загальною редакцією д.Мед.Н., проф. А.В. Єпішина Пропедевтика внутрішніх хвороб з доглядом за терапевтичними хворими
4.3.
Лабораторні та інструментальні методи
дослідження
201
коливання
визначають вухом, а в другому - методом
тактильного сприймання. Бронхофонія
(як і голосове тремтіння) може бути
нормальною, посиленою і послабленою.
В діагностичному відношенні вона
точніша, ніж визначення голосового
тремтіння.
Лабораторні
та інструментальні методи обстеження
в пульмонології включають різноманітні
дослідження крові, харкотиння, плевральної
рідини, сечі, поту тощо.
Гематологічні
показники
мають певне значення в діагностиці
захворювань органів дихання. Стан
гемограми (так ще називають загальний
аналіз крові) у хворих з патологією
органів дихання залежить від характеру,
форми і фази захворювання. Більшість
запальних захворювань (бронхіти,
пневмонії, респіраторні вірусні інфекції
та інші) проявляються помірним
(12,0-6,0*109
/л) або значним (20,0-30,0*109
/л) лейкоцитозом, вираженим зсувом
формули нейтрофілів вліво, нормальним
або підвищеним вмістом нейтрофілів з
патологічною зернистістю, помірним
або значним прискоренням ШОЕ. Ознаки
анемії зустрічаються при кровохарканнях,
кровотечах (рак, туберкульоз, бронхоек-
тази, абсцес тощо). Еритроцитоз може
бути у хворих з емфіземою, під час
нападів бронхіальної астми як
компенсаторна реакція на гіпоксію.
Злоякісні процеси в легенях можуть
супроводжуватись високим показником
ШОЕ, інколи і лейкопенією,
гіпертромбоцитозом або тромбоцитопенією.
Біохохімічні
показники крові
теж можуть відображати активність
патологічного процесу в легенях. Це
може проявлятися в підвищенні
протеолітичної і антипротеолітичної
активності крові, рівня інгібіторів
протеїназ, гліко- протеїдів, сіалових
кислот, появою С-реактивного білка.
Порушення білкового обміну, особливо
при хронічних і злоякісних процесах,
проявляються гіпоальбумінемією і
зростанням рівнів
а1-,
а2-
та
у-глобулінів.
Низький рівень антипротеолітичної
активності сироватки крові, зниження
концентрації
а-І-
інгібітора протеїназ і
а-І-глобуліну
властиве для хворих з спадковим
дефіцитом
а-І-інгібітора
протеїназ, що може проявлятися частими
пневмоніями, хронічним обструктивним
бронхітом.
Гемокоагуляція
(згортання крові), визначена хімічними
тестами чи на тромбоеласторографі,
відображає в певній мірі перебіг
патологічного процесу в легенях, і її
вивчення може мати і прогностичне
значення (легеневі кровотечі, тромбози
і емболії легеневої артерії). Гострі
запальні процеси бронхо- легеневої
тканини відзначаються в переважній
більшості тенденцією до гіпер- коагуляції,
рідше буває гіперкоагуляція з
гемограгічним синдромом. Хронічні
запальні захворювання легень і злоякісні
пухлини характеризуються синдромом
гіперкоагуляці'ї. При спадковому
дефіциті
а-І-інгібітора
протеїназ має місце тенденція до
гіпокоагуляці'ї.4.3. Лабораторні та інструментальні методи дослідження
202
Розділ
4. Органи дихання
Імунологічні
показники крові
при запальних процесах характеризуються
помірним зниженням Т-лімфоцитів і їх
функціональної активності, дисіму-
ноглобулінемією (підвищення Ід О, норма
Ід М і ІдА), високою реакцією зв'язування
комплементу з легеневими антигенами.
Знижується активність і концентрація
неспецифічних факторів захисту (лізоцим,
комплемент, пропер- дин та ін.). Градієнт
відхилення від норми цих показників
вираженіший при злоякісних процесах.
Для
визначення стану специфічної імунологічної
реактивності найчастіше застосовують
шкірні проби з стандартними алергенами:
туберкуліном - для виявлення туберкульозної
алергії, мікробними і грибковими
алергенами - бактеріальної і грибкової.
Використовують й інші імунологічні
тести.
Дослідження
харкотиння.
Дослідження харкотиння, змивів бронхів
і добутого при бронхоскопії вмісту
проводять з метою діагностики багатьох
захворювань органів дихання. Вивчають
фізичні властивості харкотиння,
проводять його мікроскопію, рідше
вдаються до вивчення хімічних властивостей
харкотиння.
Фізичні
властивості харкотиння.
Макроскопічне дослідження харкотиння
(визначення фізичних властивостей)
дозволяє в певній мірі судити про
характер патологічного процесу.
Харкотиння поміщають в чашку Петрі,
розглядаючи почергово її на темному і
світлому фоні, описують фізичні
властивості.
Кількість
харкотиння (за добу) залежить від
характеру патологічного процесу. Велика
кількість харкотиння (від 200-300 мл до
1-2 л) спостерігається при нагнійних
процесах в легенях (абсцес, гангрена,
в меншій мірі бронхоекта- зи). При інших
захворюваннях (бронхіти, пневмонії,
бронхіальна астма тощо) виділяється
невелика кількість харкотиння - від
окремих плювків до кількох мілілітрів.
Характер
харкотиння залежить від його складу
(слиз, гній, кров, серозна рідина, фібрин
тощо). Тобто харкотиння може бути
слизовим, слизово-гнійним,
слизово-гнійно-кров'янистим, серозним,
серозно-гнійним і т.п., залежно, який
субстрат переважає.
Колір
харкотиння залежить від характеру
харкотиння (переважання одного із
субстратів надає йому відповідного
кольору) і чистоти вдихуваного повітря.
Сіруватий, жовтуватий, зеленуватий
колір харкотиння залежить від вмісту
і кількості гною. Іржавий, червоний,
коричневий, жовтий колір - від домішок
крові і продуктів її розпаду (злоякісні
пухлини, туберкульоз, крупозна
пневмонія, інфаркт легень, бронхоектази,
абсцес, гангрена, муковісци- доз, застій
крові в легенях тощо). Сірий і чорний
колір харкотинню надає вугільний пил,
білий - мучний пил. Пил, що містить різні
барвники, може зафарбувати харкотиння
в голубий, фіолетовий чи інші кольори.
Зеленувато- жовте забарвлення слизового
харкотиння може бути у хворих з патологією
органів дихання при супутній жовтяниці.
Консистенція
харкотиння залежить від його складу.
В'язка консистенція спостерігається
при наявності слизу в транссудатах
(бронхіальна астма,
4.3.
Лабораторні та інструментальні методи
дослідження
203
обструктивний
бронхіт, муковісцидоз), клейке - при
наявності фібрину (крупозна пневмонія).
Рідке харкотиння, особливо у великій
кількості, спостерігається при
набряці легень.
Запах.
Неприємний запах свіжовиділене
харкотиння має при абсцесі, гангрені
і раці. В усіх інших випадках свіжовиділене
харкотиння запаху не має.
Шаровість.
В більшості випадків харкотиння
однорідне. Поділ харкотиння на шари
спостерігається у випадках виділення
харкотиння із обширних порожнин органів
дихання (абсцес, гангрена, бронхоектази).
Нижній щільний шар складається з гною,
детриту, верхній шар - рідкий (серозна
рідина). На поверхні може бути і третій
- пінистий шар (частинки, що містять
повітря).
Домішки.
Крім домішок крові, жовчі, залишків їжі
з порожнини рота в харкотинні при
простому огляді можна виявити кусочки
змертвілої тканини при гангрені легені,
що мають вигляд сіро-чорних кусочків.
Можуть траплятися кусочки хряща при
ульцерації гортані, трахеї чи бронхів
(рак, туберкульоз), а також кусочки
пухлини легень. При гангрені легень,
гнилісному бронхіті, а також при
супутньому тонзиліті, в харкотинні
можуть бути дітріхівські пробки -
каламутні, жовтуваті смердючі кусочки
величиною з просяне зерно, що
складаються з лейкоцитів, кристалів
жирних кислот і бактерій.
У
харкотинні можуть траплятися згустки
фібрину у вигляді зліпків трахеї і
бронхів (дифтерія, трахеї, бронхів,
гортані, крупозна пневмонія), а також
елементи ехінококової кісти легень.
Мікроскопічне
дослідження харкотиння складається
із вивчення натив- них і пофарбованих
препаратів. У непофарбованих препаратах
харкотиння, крім основної безструктивної
маси слизу, виявляють різноманітні
клітинні і неклітинні елементи.
Лейкоцити
завжди містяться в харкотинні в тій чи
іншій кількості залежно від його
характеру. Чим більше гною в харкотинні,
тим більше лейкоцитів. Лейкоцити
можуть бути цілими чи на різних стадіях
дегенерації. Визначення видів
лейкоцитів проводять у пофарбованих
препаратах.
Еозинофіли
розпізнаються і в нативному препараті
за темнішим забарвленням і наявності
в цитоплазмі чіткої і рясної зернистості.
Розподіляються вони в препаратах
нерівномірно у вигляді скупчень.
Зустрічаються при бронхіальній
астмі, гельмінтозах, ехінококозі легень,
новоутворах, еозинофільних інфільтратах.
Еритроцити
мають вигляд жовтуватих дисків. Поодинокі
еритроцити можуть зустрічатися в
будь-якому харкотинні. У великій
кількості вони зустрічаються в
харкотинні, забарвленому кров'ю (легенева
кровотеча, інфаркт легень, новоутвори,
туберкульоз, крупозна пневмонія,
муковісцидоз, деструктивні форми
бронхітів, бронхоектази тощо).
Клітини
плоского епітелію
попадають у харкотиння із порожнини
рота і носоглотки. Особливого
діагностичного значення не мають, але
затруднюють дослідження. Наявність
зубних протезів викликає значне
відторгнення плоского епітелію і
посилює його ороговіння. Такі клітини
можуть бути помилково прийняті за
пухлинні як наслідок метаплазії
бронхіального епітелію.
204
Розділ
4. Органи дихання
Для
зменшення відторгнення клітин плоского
епітелію хворим пропонують перед
вірхаркуванням прополоскати рот водою,
а потім в'яжучими розчинами.
Циліндричний
миготливий епітелій
покриває слизову оболонку гортані,
трахеї і бронхів. У невеликій кількості
ці клітини наявні в будь-якому харкотинні.
У великій кількості зустрічаються при
гострих запаленнях верхніх дихальних
шляхів, бронхітах, бронхіальній астмі,
новоутворах, пневмосклерозі.
Альвеольні
макрофаги
відносяться до клітин ретикулогістіоцитарної
системи. Виявляються при різних
патологічних процесах (пневмонії,
бронхіти, професійні захворювання
легень тощо). При хронічних запальних
процесах вони нерідко зазнають
дегенерації. Нагромадження таких клітин
спостерігають при раці легень,
туберкульозі, актиномікозі та інших
захворюваннях.
Альвеолярні
макрофаги з гемосидерином
- сидерофаги (стара назва - "клітини
серцевих вад") мають в цитоплазмі
золотисто-жовті включення. Визначають
їх з допомогою берлінської блакиті.
При цьому гемосидерин в середині клітини
зафарбовується в голубий колір, рідше
синьо-зелений. Ці клітини виявляються
в харкотинні при застійних явищах у
легенях, інфаркті легень, крововиливах.
Атипові
клітини
(клітини злоякісних пухлин) нерідко
попадають у харкотиння, особливо
якщо пухлина росте ендобронхіально
або розпадається. В нативному препараті
ці клітини виділяються своєю атиповістю.
Вони здебільшого великі, мають
спотворену форму, велике одне чи декілька
ядер. При хронічних запальних процесах
у бронхах також може наставати метаплазія
епітелію, що може нагадувати атипові
клітини. Тому визначити клітини як
пухлинні можна тільки в тому випадку,
коли вони є атиповими, поліморфними і
розташовані на волокнистій основі чи
разом з еластичними волокнами.
Еластичні
волокна
свідчать про деструкцію легеневої
тканини. Виявляються в нативних
препаратах, при приготуванні яких
старанно відбирають найбільш гнійні
і щільні частини харкотиння.
Еластичні
волокна мають вигляд звивистих блискучих
тонких ниток рівномірної товщини
на всьому протязі, що розміщуються
пучками на фоні лейкоцитів і детриту.
Зустрічаються при туберкульозі, абсцесі,
новоутворах, гангрені, актиномікозі,
деструктивних пневмоніях.
Коралоподібні
волокна
- грубі розгалужені утвори з горбистими
потовщеннями внаслідок відкладання
на волокнах жирних кислот і мил. При
обробці їх 10 % розчином їдкого лугу мила
розчиняються і виявляються звичайні
еластичні волокна. Коралоподібні
волокна зустрічаються в харкотинні
при кавернозному туберкульозі
легень.
Звапнені
еластичні волокна
- грубі, просякнуті солями вапна
паличкоподібні утвори. їх уламки
нагадують пунктирні лінії, що складаються
з сіруватих, заломлюючих світло
паличок. Виявляються в харкотинні при
розпаді пет- рифікатів внаслідок розпаду
легеневої тканини при туберкульозі,
абсцесі, но- воутворі. Елементи розпаду
петрифікованого вогнища мають назву
"тетради Ерліха" і включають: 1)
звапнені еластичні волокна; 2) аморфні
солі вапна; 3) кристали холестерину; 4)
мікобактерії туберкульозу.
4.3.
Лабораторні та інструментальні методи
дослідження
205
Спіралі
Куршмана
- ущільнені закручені в спіраль слизові
утвори. Центральна частина (осьова
нитка) сильно заломлює світло і тому
виглядає блискучою. По периферії
слиз лежить вільніше і утворює так
звану мантію. Спіралі Куршмана утворюються
при спазмах чи стисканнях бронхів, що
містять густий слизовий секрет.
Зустрічаються в харкотинні хворих на
бронхіальну астму, при пухлинах легень,
а також інших патологічних станах, що
супроводжуються спазмом чи стисканням
бронхів.
Кристали
Шарко-Лейдена
мають вигляд витягнутих безколірних
блискучих ромбів різної величини.
їх утворення зв'язують з розпадом
еозинофілів і структурно вони є білковими
утворами. Вони зустрічаються в харкотинні
з великою кількістю еозинофілів, частіше
несвіжому. Є свідченням алергічних
процесів у бронхолегеневій системі
(бронхіальна астма, алергічний бронхіт
та інші захворювання).
Кристали
гематоїдину
мають форму ромбів і голок (інколи
пучків і зірок) золотисто-жовтого
кольору і є продуктом розпаду гемоглобіну.
Утворюються в глибині гематом і обширних
крововиливів, а також некротизованих
тканин. В препаратах харкотиння
розташовані на фоні детриту, еластичних
волокон, в некротизованих некротичних
клаптиках.
Кристали
холестерину
- безколірні чотирикутні таблички з
обламаним сходинкою кутом. Утворюються
при розпаді жиру і жирноперероджених
клітин при застої харкотиння в порожнинах.
Розташовані на фоні детриту в поєднанні
з еластичними волокнами і звапненими
продуктами розпаду. Зустрічаються при
туберкульозі, новоутвореннях, ехінококозі
і абсцесі легень.
Пробки
Дітріха
мікроскопічно сприймаються як детрит,
бактерії, кристали жирних кислот у
вигляді голок і крапельок жиру.
Утворюються при застою харкотиння в
порожнинах, головним чином при абсцесі
легені і бронхоектазах.
Трихомонади
в харкотинні
виявляються переважно при хронічних
нагнійних процесах у легенях,
зумовлених цими найпростішими.
Елементи
ехінокока
(гачки, обривки хітинової оболонки
міхура) часто з еозинофілами і кристалами
Шарко-Лейдена виявляються в препаратах
із гнійної частини харкотиння при
прориві чи нагноєнні ехінококової
кісти легень.
Друзи
актиноміцетів
мікроскопічно мають вигляд дрібних
жовтуватих зернинок і містяться в
гнійній частині харкотиння. Мікроскопічно
в нативному препараті - це сплетення
тонкого міцелію, кінці якого мають
вигляд булавок. Поряд часто виявляють
ксантомні (жирноперероджені) клітини.
Нитки міцелію грампо- зитивні,
булавоподібні потовщення на кінцях -
грамнегативні.
Вирішальне
значення в діагностиці актиномікозу
легень належить результатам посіву.
Дослідження
харкотиння на елементи грибка.
В даний час такі захворювання легень,
як аспергільоз, кандидоз, кокциноїдний
мікоз та інші реєструються часто. В
діагностиці цих захворювань чималу
роль відіграє виявлення елементів
грибка (дріжджові клітини, спори,
бруньковані форми, міцелій сфе- рули).
Остаточний діагноз захворювання
встановлюється шляхом отримання
206
Розділ
4. Органи дихання
чистої
культури грибка і її ідентифікації, що
проводиться в мікробіологічних
лабораторіях.
Мієлінові
утвори
зустрічаються здебільшого в слизовому
або гнійно- слизовому харкотинні,
розташовані частіше серед альвеолярних
макрофагів. Мієлінові утвори мають
різноманітні величину і форму (круглі,
овальні, довгасті). Контури їх ніжні,
злегка заломлюють світло. Вони можуть
лежати вільно або заповнюють цитоплазму
макрофагів. Мієлін - кінцевий продукт
метаболізму клітин (некротичний детрит)
і складається з фосфоліпідів. Є свідченням
процесів некрозу.
Бактеріоскопічне
дослідження.
Для бактеріоскопічного дослідження
харкотиння розтирають між двома
предметними скельцями. Висушені мазки
фіксують, повільно проводячи їх через
полум'я газового пальника, і фарбують
для пошуку мікобактерій туберкульозу
- за Цілем-Нільсеном, в інших випадках
- за Грамом.
Бактеріоскопічне
дослідження препарату має орієнтовне
значення. Тому після виявлення в мазках
туберкульозної палички чи іншої флори
(стрептококи, стафілококи, пневмококи,
диплобацили Фрідлендра тощо) проводять
посіви харкотиння і ідентифікують ті
чи інші організми, а також визначають
їх чутливість до різних антибактеріальних
середників, що має велике значення
для ефективного лікування хворих.
Поспіль
ми зустрічаємося з переоцінкою
дослідження харкотиння на флору і
чутливість до антибіотиків, що зв'язано
не тільки з частими порушеннями
технології його забору і термінів
дослідження, але й контамінацією
(зараженням). Доведено, що навіть при
дотриманні відомих правил забору
харкотиння відбувається його
зараження мікрофлорою ротової порожнини,
інтенсивність якого зростає з віком
хворих.
Хімічне
дослідження харкотиння
Визначається
білковий спектр, протеолітична і
антипротеолітична активність
харкотиння. Має значення в діагностиці
деяких спадкових захворювань
(спадковий дефіцит
а-І-інгібітора
протеїназ).
Особливості
харкотиння при деяких захворюваннях
Крупозна
пневмонія
характеризується іржавим харкотинням
(перетворення гемоглобіну в
гемосидерин). Воно надзвичайно в'язке
внаслідок наявності великої кількості
фібрину. При бактеріоскопії знаходять
пневмокок.
Гангрена
легень.
Харкотиння смердюче, при стоянні
розділяється на три шари. Нижній,
брудно-сірий, містить детрит від розпаду
легеневої тканини. Середній - складається
із брудно-коричневої серозної рідини,
а верхній - містить слиз, змішаний з
повітрям. Мікроскопічно виявляють
еластичні волокна, багато бактерій,
інколи кристали жирних кислот,
холестерину, лейцину, тирозину.
Набряк
легень
характеризується рідким, пінистим,
дещо каламутним і здебільшого рожевим
харкотинням. При стоянні воно ділиться
на два шари: нижній - водянистий і верхній
- пінистий.
4.3.
Лабораторні та інструментальні методи
дослідження
207
Інфаркт
легень
супроводжується виділенням харкотиння
з домішками крові (може бути іржавим),
яка звичайно не змішується з рештою
харкотиння, а виділяється у вигляді
монетоподібних плювків.
При
бронхіальній астмі
можуть виявлятися спіралі Куршмана,
кристали Шарко-Лейдена і еозинофіли.
При
новоутворах легень в харкотинні часто
є домішки крові, яка нерідко дифузно
змішана з слизом, внаслідок чого має
вигляд "малинового желе". При
мікроскопії часто знаходять атипові
клітини.
Дослідження
плевральної рідини.
Пункція грудної стінки (тора- коцентез).
Фізичні методи дослідження грудної
клітки, а також рентгенологічні й
ультразвукові, дозволяють, як правило,
встановити наявність рідини в плевральній
порожнині, але не дають можливості
з'ясувати, що це: ексудат чи транссудат,
а також їх походження. Певну допомогу
в цьому відношенні дає загальне
обстеження і спостереження за хворим.
Плевральна
пункція використовується як з
діагностичною, так і з лікувальною
метою, а саме: при необхідності видалення
рідини чи газу з плевральної порожнини,
для введення в плевральну порожнину
різних лікарських середників чи
газу (штучний пневмоторакс при лікуванні
туберкульозу легень).
Для
проведення плевральної пункції необхідно
мати стерильні (бажано одноразові)
шприц на 20 мл, спеціальну голку завдовжки
8-10 см і діаметром близько 1 мм, гумовий,
а правильніше, еластичний перехідник
або перехідник- краник (через нього
з'єднують голку із шприцом).
Положення
хворого сидяче (сидить на стільці, як
на коні, опираючись руками на спинку).
Лікар перкуторно, а при необхідності
аускультативно, ще раз уточнює рівень
рідини в плевральній порожнині і вибирає
місце проколу. Воно здебільшого
знаходиться між VIII і X ребрами в межах
між задньою пахвовою і лопатковою
лініями, там, де є найбільша тупість.
Місце для проколу необхідно вибирати
не дуже низько і не дуже близько до
верхнього краю тупості. При дуже низькому
проколі можна попасти в плевральний
синус, в якому рідини може і не бути
внаслідок склеювання парієтального і
вісцерального листків плеври. Якщо
робити прокол ближче до верхнього рівня
тупості, то можна попасти в лежачу вище
рівня рідини легеню, яка внаслідок
ателектазу теж може давати тупість.
Руки
лікаря і місце проколу обробляється
згідно з вимогами асептики і антисептики.
Прокол
робиться по верхньому краю ребра (VIII
чи IX), щоб не поранити міжреберні судини
і нерви. Втискання шкіри при проходженні
голки може спричинити більше болю.
Тому, а також для надання голці більшої
стійкості, необхідно перед уколом
змістити шкіру вниз. Голка встановлюється
строго перпендикулярно до поверхні
міжреберного проміжку. До голки
приєднаний еластичний перехідник з
накладеним затискачем, щоб під час
проколу не спричинити пневмоторакс.
Голку лікар тримає за канюлю вказівним
і великим
208
Розділ
4. Органи дихання
пальцем
правої руки. Прокол не треба робити
дуже повільно, щоб не спричинити
біль хворому, і не дуже швидко, щоб голка
не проскочила через плевральну порожнину
в легені або не зламалась, потрапивши
ненароком на ребро.
При
проколі грудної клітки спочатку
відчувається опір міжреберного проміжку,
а потім - попадання голки в порожнину.
Лікар з'єднує перехідник з шприцом,
асистент знімає з нього затискач.
Поступово відтягуючи поршень шприца,
відсмоктують рідину до повного наповнення
шприца. Якщо ж є перехідник з краником,
то лікар може обійтися без асистента.
Асистент перетискає перехідну
трубку, лікар знімає шприц і заповнює
рідиною пробірки для її наступного
аналізу. Треба зауважити, що інколи для
проведення аналізу плевральної
рідини беруть також останні порції, в
яких частіше виявляють атипові клітини.
Рідину
потрібно витягувати не дуже швидко,
щоб не всмоктувати повітря з оточуючого
середовища. Якщо при спробі відтягнути
поршень відчувається протидія у вигляді
зворотного його присмоктування, то це
вказує на те, що кінчик голки знаходиться
в щільній тканині. Поршень легко
відтягується, але рідина не з'являється
в тому випадку, якщо голка знаходиться
в повітромісткій порожнині (пневмоторакс,
бронх), або тоді, коли голка не щільно
приєднана до шприца. Поява в шприці
чистої крові може залежати від попадання
голки в кровоносні судини. Поява великої
кількості крові зв'язана з гемотораксом.
Для
видалення великої кількості рідини із
плевральної порожнини застосовують
апарат Потена.
Після
завершення відсмоктування рідини голку
з перехідником, на якому затиснутий
затискач, витягують, фіксуючи її
стерильною салфеткою. На місце проколу
накладають стерильну пов'язку і пластир.
Для
цитологічного дослідження плевральної
рідини рекомендується зразу ж після
її відсмоктування додати в неї
лимонно-кислий натрій з розрахунку
1 г на 1 л рідини, старанно розмішують
порошок скляною паличкою. Це попереджує
згортання і захоплення в згусток
клітинних елементів. Для дослідження
використовують відстояну на дні частину
рідини.
У
лабораторії проводять оцінку фізичних
властивостей плевральної рідини,
хімічне дослідження і мікроскопію.
Фізичні
властивості.
Транссудат
- прозора серозна, майже безколірна
або з жовтуватим відтінком рідина.
Спостерігається при серцевій
декомпенсації, нефрозах, кахексії,
цирозах тощо.
Серозний
ексудат
зовні мало відрізняється від транссудату,
прозорий, жовтуватого кольору. Якщо
при тривалому стоянні утворюється
згусток фібрину, такий ексудат
називається серозно-фібринозним.
Спостерігається при ексудативних
плевритах різної етіології, частіше
при туберкульозі.
Серозно-гнійний
ексудат
- каламутно-жовтувата рідина із значним
пухким сіруватим осадом.
4.3.
Лабораторні та інструментальні методи
дослідження
209
Гнійний
ексудат
- каламутний, жовтувато-зеленуватого
забарвлення, густої консистенції.
Зустрічається, як і серозно-гнійний,
при емпіємах різного походження.
Гнилісний
ексудат.
Каламутний, сіро-зеленуватого кольору
з гнилісним запахом. Містить багато
детриту, бактерій, кристали холестерину.
Спостерігається при гангрені легень
з проривом у плевральну порожнину,
приєднанні гнилісної флори при
вогнестрільних пораненнях.
Геморагічний
ексудат
- каламутна, червонуватого чи буруватого
кольору рідина. Збереження цього кольору
після центрифугування безсумнівно
вказує на геморагічний характер
ексудату. Якщо після центрифугування
рідина жовтуватого кольору з червоним
чи бурим осадком, то можна думати про
травматичні домішки крові під час
пункції чи про свіжоутворений
геморагічний ексудат.
У
випадку приєднання інфекції може бути
поєднання геморагічного ексудату
з гнійним. Для виявлення домішок гною
проводиться проба Петрова. До ексудату
додають дистильовану воду і настає
гемоліз еритроцитів. У випадку чистого
геморагічного ексудату рідина стає
прозорою, а якщо є домішки гною - рідина
залишається каламутною.
Геморагічні
ексудати спостерігаються при злоякісних
пухлинах, геморагічних діатезах,
травматичних ураженнях плеври, при
плевритах, що ускладнюють інфаркт
легень.
Хільозний
ексудат
- молочного кольору каламутна рідина
з великим вмістом жиру. Додавання ефіру
і їдкого лугу викликає просвітлення
рідини. Спостерігається при розриві
великих лімфатичних судин.
Хілусоподібний
ексудат
- подібна до хільозної каламутна рідина.
Крім жирових крапель містить
жирноперероджені клітини. При додаванні
ефіру не світліє. Спостерігається при
хронічних запаленнях плеври (туберкульоз,
сифіліс, злоякісні пухлини).
Псевдохільозний
ексудат
- каламутна, молочного кольору рідина,
що не містить жиру. При додаванні ефіру
не світліє, а при стоянні не утворює
верхнього сметанкоподібного шару.
На відміну від хілусоподібного ексудату,
в ньому при мікроскопії не знаходять
жироперероджених клітин. Молочний
колір зумовлений особливим станом
білків. Такий ексудат зустрічається
найчастіше при сифілісі серозних
оболонок.
Холестериновий
ексудат
- густа опалесцююча рідина з жовтуватим
або шоколадним відтінком. Містить
блискучі пластівці, що складаються із
нагромаджень кристалів холестерину.
Спостерігається при туберкульозі,
раці, розриві кисти, парагонімозі
(глистній інвазії).
Колір
рідин різний, залежно від характеру
випоту. Транссудати і серозні ексудати
світло-жовтуватого кольору. Гнійні
ексудати жовтувато-зеленого кольору
з бурим відтінком від домішок крові.
Значні домішки крові надають рідині
червоно-бурого відтінку (геморагічний
ексудат). Молочно-білий колір характерний
для хільозних, хілусоподібних і
псевдохільозних ексудатів. Холестериновий
ексудат
210
Розділ
4. Органи дихання
жовто-бурого
кольору. Жовтяничне забарвлення рідини
спостерігається при жовтяницях.
Прозорість
рідини також залежить від характеру
випоту. Транссудати і серозні ексудати
прозорі. Геморагічні, гнійні, хільозні
ексудати каламутні.
Питома
вага
визначається з допомогою урометра і
коливається від 1,002 до 1,025. Транссудати
мають питому вагу до 1,014, ексудати вище
1,015.
Хімічні
дослідження
рідини зводяться в основному до
визначення вмісту білку. Його вміст в
транссудатах і ексудатах різний
(транссудати - 0,5-2,5 % або 5-25 г/л, ексудати
- 3-5 %, або 30-50 г/л). У хворих з кахексією
і аліментарною дистрофією ексудати
мають меншу кількість білків.
Білковий
склад різних рідин неоднорідний. Він
відображає в основному склад білків
сироватки крові. В транссудатах
переважають альбуміни, а альбу-
міно-глобуліновий коефіцієнт коливається
в межах 2-4, в ексудатах - 0,5-2. Найбільші
зміни в білковому складі спостерігаються
з боку фракції
а2-гло-
булінів. Найбільш високий вміст їх
виявлений в ексудатах туберкульозної
і пухлинної етіології.
Ліпопротеїди
виявляються в ексудатах і в меншій
кількості - в транссудатах.
Диференціювання
ексудатів і транссудатів за кількістю
білка має відносне значення. Більш
достовірним є дослідження білкового
і амінокислотного складу.
Щоб
відрізнити транссудати від ексудатів,
часто використовують
пробу Рівальта,
суть якої полягає в тому, що ексудат
містить серомуцин (речовину білкової
природи), який в кислому середовищі
випадає в осад. В склянку з водою,
підкисленою 2-3 краплями концентрованої
оцтової кислоти, додають 1-2 краплі
досліджуваної рідини. Якщо утворюється
біла хмаринка, що осідає на дно, проба
Рівальта позитивна, а досліджувана
рідина є ексудатом. Якщо падаючі
краплі розчиняються, досліджувана
рідина не містить серомуцину, проба
Рівальта негативна.
Проба
Лукеріні:
до 2 мл 3 % розчину перекису водню на
годинниковому скельці (на чорному фоні)
додають краплю пунктату. У випадку
ексудату з'являється опалесцентна
каламутність.
Ці
проби не завжди дозволяють відрізнити
транссудат від ексудату при змішаних
рідинах. Більше діагностичне значення
має мікроскопічне дослідження.
Мікроскопічне
дослідження
плевральної рідини проводять після її
центрифугування і приготування
препаратів із осаду.
Ексудат,
доставлений в лабораторію зі згорнутим
осадом, піддають дефібри- нуваню шляхом
збовтування із скляними намистинками.
Дослідження такої рідини дає тільки
орієнтовне уявлення про клітинний
склад, оскільки частина клітин руйнується
при дефібруванні чи залишається в
згустках фібрину.
Мікроскопічне
дослідження рідини проводять в нативних
і забарвлених препаратах.
Мікроскопічно
в нативних мазках можна виявити різні
елементи.
4.3.
Лабораторні та інструментальні методи
дослідження
211
Еритроцити
в транссудатах і серозних ексудатах
знаходяться в невеликій кількості
і зв'язані в основному з травматичним
домішком крові (в момент проколу).
Геморагічні ексудати містять багато
еритроцитів (пухлини, геморагічний
діатез, посттравматичний плеврит).
Лейкоцити
в невеликій кількості (до 15-20 в полі
зору) містяться в транссудатах і у
великій кількості в ексудаті, особливо
в гнійному. Співвідношення окремих
видів лейкоцитів досліджують у
зафарбованих препаратах.
Клітини
мезотелію
мають розмір до 25 мкм. Виявляються в
великій кількості в транссудатах, а в
ексудатах зустрічається при злоякісних
пухлинах, зрідка при туберкульозі.
В старих транссудатах клітини мезотелію
можуть бути у вигляді скупчень з
вираженими дегенеративними змінами
(з ва- куолізацією цитоплазми і
ексцентрично розташованим ядром - так
звані перснеподібні клітини).
Пухлинні
клітини
з вираженим поліформізмом розташовані
здебільшого конгломератами без
чітких меж. Інші клітини розпізнаються
у зафарбованих мазках. Крім того, в
нативних мазках можуть зустрічатися
і неклітинні елементи.
Детрит
має вигляд дрібнозернистої сіруватої
маси, що зустрічається в гнійних
ексудатах.
Жирові
краплі
добре заломлюють світло і забарвлюються
суданом ІІІ. їх знаходять у гнійних
ексудатах з клітинним розпадом, у
хільозних і хілусопо- дібних ексудатах.
Кристали
холестерину
- тонкі блискучі пластинки з обламаними
кутами. Виявляється в старих
осумкованих випотах, частіше
туберкульозного походження (холестеринові
ексудати).
Слиз
виявляється дуже рідко і є індикатором
бронхоплевральної нориці.
Друзи
актиноміцетів
можна виявити в ексудаті при актиномінозі.
Зафарбований
препарат розглядають при малому
збільшенні, а потім з імерсійною
системою. В мазках підраховують
відсоткове співвідношення окремих
видів лейкоцитів, досліджують інші
клітинні елементи.
Нейтрофільні
лейкоцити
- переважаючі клітини гнійного ексудату.
За морфологією нейтрофілів можна судити
про важкість запальної реакції.
Дегенеративні зміни нейтрофілів
(токсична зернистість і вакуолізація
цитоплазми, гіперсегментація, пікноз
ядер і т.п.) з явищами клітинного розпаду
спостерігаються при найважчих
випадках гнійного запалення. Нейтрофіли
з явищами фагоцитозу зустрічаються
при сприятливішому перебігу плевриту.
Переважання нейтрофілів властиве
початковим стадіям туберкульозного
плевриту (перші два тижні). Нейтрофільоз
в наступних періодах туберкульозу є
ознакою важкого його перебігу.
Гнійний туберкульозний ексудат, як і
банальний гнійний ексудат, характеризується
перевагою нейтрофілів, але відрізняється
відсутністю фагоцитозу мікробної флори
в нейтрофілах.
Лімфоцити
зустрічаються переважно в серозному
випоті (до 80-90 % всіх лейкоцитів). При
ексудативному плевриті будь-якої
етіології лімфоцитарний
212
Розділ
4. Органи дихання
характер
ексудату проявляється здебільшого на
другому тижні захворювання. В невеликій
кількості зустрічаються і в транссудаті.
Еозинофіли
нерідко знаходяться в серозному ексудаті
і розглядають їх як прояв алергічної
реакції. Перевага еозинофілів (30-80 %
всіх лейкоцитів - еозинофільний плеврит)
зустрічається при ревматичних випотах,
туберкульозі, травматичному плевриті,
пухлинах, паразитарних захворюваннях.
Плазматичні
клітини
можуть виявлятися в серозному чи
гнійному ексудаті при затяжних
запальних процесах, а також при
травматичному плевриті.
Макрофаги
-
великі клітини, подібні до полібластів,
з включенням в цитоплазмі і неправильної
форми ядром. Виявляються при крововиливах
в плевральну порожнину, пухлинах,
гнійних ексудатах.
Клітини
мезотелію
великих розмірів (до 30 мкм) - правильної
форми, з центрально розташованим ядром
і широкою зоною цитоплазми (від сіруватого
до синього кольору), інколи двоядерні
і багатоядерні. Клітини мезотелію
постійно виявляються в транссудатах,
в ексудатах в початковій стадії
запального процесу, при реактивному
роздратуванні плеври, а також при
пухлинах. В рідинах більшої давності
виявляються виражені дегенеративні
зміни цих клітин (вакуо- лізація
цитоплазми і ексцентричне розташування
ядер - так звані перснеподібні клітини,
жирова дистрофія цитоплазми).
Клітини
пухлини дуже варіабельних розмірів з
вираженим клітинним поліморфізмом
(різні величини, структура і забарвлення
ядер, великі ядерця і т.п.), характерним
для злоякісних пухлин є поява комплексів
(конгломератів) пухлинних клітин.
Бактеріоскопічне
дослідження.
Сухі фіксовані мазки забарвлюють за
методами Ціля-Нільсена, Грама і т.п. Для
дослідження на мікобактерії туберкульозу
ексудат довготривало центрифугують
чи обробляють методом флотації. При
необхідності роблять посів чи біологічну
пробу на тваринах.
Рентгенологічні
методи дослідження.
Сучасна рентгенологія має широкий
спектр діагностичних можливостей. В
пульмонології застосовують оглядову
багатопроекційну рентгеноскопію і
рентгенографію, флюорографію,
томографію, фістулографію, бронхографію,
пневмомедіастинографію, ангі-
нопульмонографію, рентгенокімографію
і т.п.
Рентгеноскопія.
Рентгенологічні дослідження хворих
доцільно починати з оглядової
рентгеноскопії. Основна позиція - пряма
проекція, в якій вивчають легеневі
поля, стан міжреберних проміжків,
структуру коренів легень, рухомість
куполу діафрагми, стан плевральних
синусів. Крім цього, використовується
бага- топроекційне дослідження, що
дозволяє уточнювати розташування і
характер патологічних змін.
Рентгенографія.
Найбільш розповсюдженим методом у
клінічній практиці є рентгенографія,
особливо багатопроекційна, яка дає
первинну об'єктивну і задокументовану
інформацію. При цьому треба пам'ятати,
що рентгенограма грудної клітки є
площинним зображенням складного
об'ємного об'єкта. Для правильної її
інтерпретації необхідно врахувати
багато факторів: особливості
4.3.
Лабораторні та інструментальні методи
дослідження
213
проекційного
зображення органів грудної клітки,
закономірності утворення рентгенологічної
картини патологічних змін у легенях і
середостінні, технічні фактори і т.п.
Рентгенографія,
порівняно з рентгеноскопією, має деякі
переваги: менше променеве навантаження,
чіткіше видно дрібні деталі в легенях
і їх коренях, просвіті бронхів.
Об'єктивними є динамічні спостереження
і порівняння. Рентгенограми
рекомендується виконувати в трьох
проекціях: прямій, боковій (правій чи
лівій) і в одній із косих. Основною
вимогою до рентгенографії є отримання
високоякісних рентгенограм, на яких
були б виразно помітні структури
легеневого малюнка, коренів легень,
три-чотири верхні грудні хребці на фоні
серединної тіні.
Томографія
дозволяє отримати детальні зображення
просвіту не тільки великих зональних
бронхів, але й сегментарних і
субсегментарних, оцінити стан
бронхолегеневих медіастинальних
лімфовузлів. На основі томограми можна
запідозрити розпад легеневої тканини
навіть на дрібних ділянках. Вона сприяє
розпізнаванню розпаду дрібних бул,
кіст і вогнищевих змін.
Якісно
виконана томограма дає достатньо точну
інформацію про характер утвору
(доброякісний чи злоякісний), стан
лімфатичних вузлів у ділянці середостіння
і коренів легень.
Комп'ютерна
томографія.
Методика має високу діагностичну
інформативність, особливо для
розпізнавання пухлинних процесів, а
також інших уражень органів дихання.
Ядерно-магнітна
резонансна томографія.
Дозволяє отримати якісніші й інформативніші
зображення, ніж на рентгенівських
комп'ютерних томограмах. Метод
дозволяє вивчити також динамічний стан
крові й лімфи.
Бронхографія.
Використовується для контрастного
дослідження повітро- носних шляхів і
залежно від способу введення
рентгеноконтрасних речовин (йодоліпол,
діонолімеоділ, діогон, пронілідон),
буває трансгортанною, трансна- зальною,
трансоральною, підгортанною і
надгортанною.
Показаннями
до бронхографії є гіповентиляція і
ателектаз різного ступеня вираженості,
підозріння на бронхоектази, визначення
ділянки розпаду і обтурації бронха при
ендобронхіальному рості пухлини.
Протипоказання: фаза загострення
хронічного запального процесу в легенях,
легенева кровотеча, гостре запалення
верхніх дихальних шляхів і непереносимість
рентгеноконтрастних речовин, що
містять йод.
Дослідження
проводиться під місцевою анестезією
або під наркозом. Рентгеноконтрастну
речовину вводять під контролем
рентгеноскопії з наступним виконанням
рентгенограм.
В
останні роки використовують контурну
бронхографію, при якій в бронхи вводиться
мінімальна кількість рентгеноконтрастної
речовини, знімки робляться у фазах
видиху і вдиху, що дозволяє судити про
ступінь ригідності бронхіальних гілок,
а це дуже важливо для диференційної
діагностики пери- бронхіального росту
пухлини і перибронхіальних ущільнень
при специфічних ураженнях легень.
214
Розділ
4. Органи дихання
Ангіопульмонографія.
Рентгенологічне дослідження судинного
русла здійснюється за допомогою
катетеризації великих судин легень з
наступним введенням в них рентгеноконтрастних
речовин (діодотраст, тріонак та ін.).
Одним із способів реалізації цієї
процедури є введення тонкого довгого
катетера через плечову вену, який
через пахвову, підключичну і безіменну
вену проводиться у верхню порожнисту
вену, потім у праве передсердя, правий
шлуночок, легеневий стовбур з наступним
введенням в праву чи ліву легеневу
артерії. Другий спосіб передбачає
введення катетера в праву стегнову
вену, нижню порожнисту вену і праві
відділи серця.
Ангіопульмонографія
може бути загальною, периферичною чи
центральною, а також селективною.
Види знеболення визначаються
індивідуально.
Метод
дозволяє виявити закупорення великих
і середніх гілок легеневої артерії.
Його використовують для диференційної
діагностики ретенційних кіст та
артеріовенозних аневризм, неопластичних
процесів і захворювань непух- линної
природи.
Радіоізотопні
методи дослідження.
На сьогодні поширені два радіоізотопні
методи дослідження легень: сканування
і перфузійна сцинтиграфія. Перший
зводиться до внутрішньовенного введення
радіоактивного ізотопу (найчастіше
людського сироваткового альбуміну,
міченого радіоактивним йодом І131
або І125)
з наступним визначенням радіоактивності
(сканування). Метод дозволяє
диференціювати пухлинні утвори і
хронічні запальні процеси.
При
перфузійній сцинтриграфії для діагностики
бронхолегеневих захворювань
використовують радіоактивні гази
(133Хе,
8/мКч)
і препарати, серед яких найбільш
ефективним є технецій, включений в
мікроемболючі мікро- агрегати альбумінових
комплексів (99мТсМа0).
Розподіл радіонуклідів у тканинах
легень відображається на сцинтиграмі,
а часові зміни їх концентрації - на
графіках. Променеве навантаження при
цьому таке, як при звичайній рентгенографії.
Бронхоскопія.
Бронхоскопія - один з найважливіших
методів діагностики бронхолегеневих
захворювань. З цією метою використовуються
прилади з волокнистою оптикою -
фібробронхоскопи, а колишні ригідні
бронхоскопи стали надбанням історії.
Показаннями
для проведення бронхоскопії є підозра
на пухлини респіраторного тракту,
сторонні тіла дихальних шляхів, в тому
числі й бронхолітіаз, стенози й травми
бронхів, вроджені аномалії розвитку
бронхів, кровохаркання і легеневі
кровотечі, туберкульоз і неспецифічні
запальні процеси бронхів. Крім того,
бронхоскопія може бути лікувально-санаційною.
Процедура
проводиться під місцевою анестезією
(зрошення слизової дихальних шляхів
ксикаїном, совкаїном і т.п.) або під
внутрішньовенним наркозом. При цьому
послідовно можна оглянути дихальні
шляхи аж до рівня субсегментарних
бронхів.
Конструкція
апарата дозволяє проводити зрошення
дихальних шляхів, аспірацію їх вмісту,
біопсію тканини кусачками чи щіточками,
що дає мож-
4.3.
Лабораторні та інструментальні методи
дослідження
215
ливість
наступного проведення цитоморфологічного
дослідження взятого матеріалу.
Ультразвукова
діагностика.
Ультразвукове дослідження в пульмонології
призначають для уточнення характеру,
локалізації і протяжності патологічного
процесу в легенях і плеврі, пневмотораксу,
ексудативного плевриту, гемотораксу
та ін. В останніх двох випадках можна
з високою точністю визначити об'єм
рідини.
Метод
нешкідливий і може застосовуватися в
палаті, операційній, мані- пуляційній.
Дослідження
функцій зовнішнього дихання (ФЗД)
Дослідження
ФЗД отримало в останній час широке
розповсюдження, оскільки допомагає
виявити ранні стадії ураження чи
декомпенсації функцій, оцінити
ефективність лікувально-профілактичних
заходів. З цією метою використовують
спірографи, комп'ютерні поліаналізатори,
що дають можливість, крім об'ємних,
визначити й швидкісні показники в
системі "об'єм-потік", а також
пневмотахографи і пікфлоуметри,
здебільшого індивідуального призначення.
Одним
із найважливіших питань діагностики
є з'ясування ступеня відхилення
функціональних показників від нормальних
величин. З цією метою широко
використовуються таблиці необхідних
величин, що характеризують середні
рівні показників у здорових людей
певної статі, віку, конституції, при
певних умовах зовнішнього середовища.
Для здійснення таких перерахунків
застосовують спеціальні номограми.
Показники
ФЗД не треба абсолютизувати, оскільки
їх об'єктивність залежить від багатьох
суб'єктивних чинників, зв'язаних,
передусім, з хворим, особливо, коли
ті чи інші результати приводять до
певних юридичних наслідків (визначення
групи інвалідності, придатності до
військової служби і т. п.).
Перш
ніж приступити до дослідження
функціональних показників, необхідно
врахувати, що показники фізіологічних
функцій людини значною мірою залежать
від часу досліджень в межах доби. Навіть
у здорових людей вони, здебільшого,
вищі в першій половині дня і зменшуються
в міру втоми організму під його
кінець. Знижуються вони після прийому
їжі. Тому дослідження необхідно проводити
зранку натще або через 2-3 години після
сніданку. Досліджуваному пропонують
дихати спокійно, без зусиль, зручно.
І.
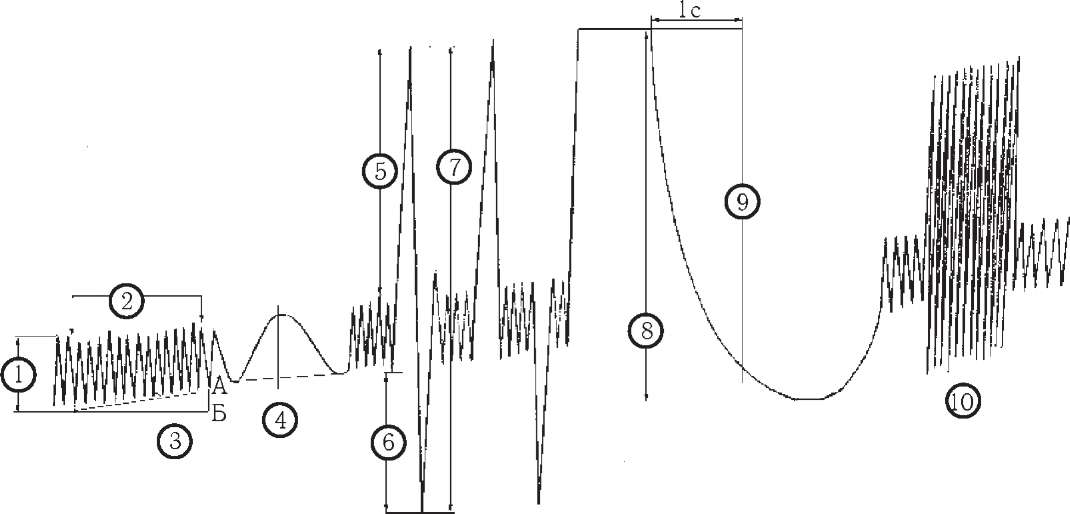
Легеневі об'єми і ємності
(рис. 4.11)
Дихальний
об'єм
(ДО - УТ* ) - об'єм вдихуваного та
видихуваного повітря, при нормальному
диханні складає від 300 до 900 мл. Середнє
значення показника - 500 мл.
Резервний
об'єм вдиху
(РОВД
- ІКУ) - це 1500-2000 мл повітря, яке людина
може вдихнути, якщо після звичайного
вдиху робить максимальний вдих.
*
Тут і далі латинськими літерами
позначається міжнародна транскрипція
показників функціонального дослідження
органів дихання.
216
Розділ
4. Органи дихання
Рис.
4.11.
Спірограма:
1 - дихальний об'єм; 2 - хвилинний об'єм
дихання; 3 -хвилинне споживання кисню;
4 - фази дихального циклу; 5 - резервний
об'єм вдиху; 6 - резервний об'єм видиху;
7 - життєва ємність легень; 8 - форсована
життєва ємність легень; 9 - об'єм
форсованого видиху за 1 с; 10 - максимальна
вентиляція легень.
Резервний
об'єм видиху
(РОВИД
- ЕКУ) - це 1500-2000 мл повітря, яке людина
може видихнути максимально після
нормального видиху.
Залишковий
об'єм
(ЗО - КУ) - це 1000-1500 мл повітря, що
залишається в легенях після
максимального видиху.
Об'єм
дихального мертвого простору
(ОДМП - УО) - це об'єм повітря (140-150 мл), в
якому не відбувається обмін газів між
повітрям і кров'ю легеневих капілярів.
Загальна
ємність легень
(ЗЄЛ - Тс) складається з суми дихального,
резервних (вдих, видих) і залишкового
об'ємів і дорівнює 5000-6000 мл.
Життєва
ємність легень
(ЖЄЛ - Ус) дорівнює сумі резервних
об'ємів вдиху і видиху плюс дихальний
об'єм (в середньому 3700 мл, коливання
в межах 2000 - 5500 мл). Вона складає те
повітря, яке людина здатна видихнути
при найглибшому видисі після максимального
вдиху. Відхилення від необхідної ЖЄЛ
(визначається за спеціальними таблицями)
не повинне виходити за межі 1-15 %
Ємність
вдиху
(Євд
- Іс) - об'єм повітря, який можна вдихнути
після спокійного видиху (сума резервного
об'єму вдиху і дихального об'єму),
складає 65-75 % ЖЄЛ.
Функціональна
залишкова ємність легень
(ФЗЄЛ - ЕКС) - об'єм повітря, що залишається
в легенях після спокійного видиху
(сума резервного об'єму і залишкового
об'єму легень). Необхідне співвідношення
функціональної залишкової ємності
легень складає близько 50 %.