
- •1.Понятие о гормонах как активных участниках нейрогуморальных механизмов регуляции обменных процессов.
- •3. Классификация гормонов, общие свойства гормонов, гормоноподобные вещества.
- •4. Пути передачи гормонального сигнала в клетку. Механизм действия гормонов белковой природы и гормонов стероидной природы.
- •5. Гормоновитамины а, д, к. Их строение, биологическая роль, симптомы гипо- и гипервитаминоза.
- •6. Гормоны гипоталамуса (либерины и статины). Особенности структуры и функции.
- •7. Гормоны передней доли гипофиза. Соматотропный гормон.
- •8. Гипоталамус-гипофиз-щитовидная железа.
- •9. Гипоталамус – гипофиз - гонады. Женские половые гормоны, их структура, функции, механизмы и регуляция образования, влияние на функцию системы мать-плацента – плод.
- •10. Гормоны желтого тела и плаценты (прогестерон). Особенности структуры. Биологическая роль. Влияние на обмен веществ и функции организма.
- •11. Мужские половые гормоны. Структура, функции, механизмы и регуляция образования, влияние на обменные процессы.
- •12. Возрастная характеристика секреции гормонов.
- •13. Применение препаратов половых гормонов в медицине, в спорте. Противозачаточные гормональные средства
- •14. Ось гипоталамус-гипофиз-кора надпочечников.
- •15. Гормоны коры надпочечников глюкокортикоиды: строение, биосинтез, регуляция секреции, механизм действия, влияние на обмен веществ: углеводный, белковый, липидный, катаболизм.
- •17. Минералокортикоиды. Строение, биосинтез, механизм действия, влияние на обмен веществ, катаболизм. Патологии обмена минералокортикоидов – гипер- и гипофункции, проявления.
- •18. Симпато-адреналовая система. Биохимия стресса.
- •25.Биологические функции инсулина. Влияние на ключевые ферменты метаболизма. Механизм действия инсулина
- •26. Глюкагон. Эффекты глюкагона
- •27. Сахарный диабет, определение и типы. Метаболические нарушения при сд
- •28.Осложнения сд острые хронические. Причины развития.
- •12 Причин диабета
- •29. Причины терапии сд
- •30. Регуляция и восстановление объема внеклеточной жидкости. Роль нейроэндокринной системы
28.Осложнения сд острые хронические. Причины развития.
Острые осложнения сахарного диабета.
Механизмы развития диабетической комы
Нарушения обмена углеводов, жиров и белков при сахарном диабете могут приводить к развитию коматозных состояний (острые осложнения). Диабетическая кома проявляется в резком нарушении всех функций организма с потерей сознания. Основные предшественники диабетической комы - ацидоз и дегидратация тканей (рис. 11-31).
Параллельно кетоацидозу при декомпенсации диабета развивается нарушение водно-электролитного обмена. В его основе лежит гипергликемия, сопровождающаяся повышением осмотического давления в сосудистом русле. Для сохранения осмолярности начинается компенсаторное перемещение жидкости из клеток и внеклеточного пространства в сосудистое русло. Это ведёт к потере тканями воды и электролитов, прежде всего ионов Na+, K+, С1-, НСО3. В результате развиваются тяжёлая клеточная дегидратация и дефицит внутриклеточных ионов (прежде всего К+), затем возникает общая дегидратация. Это приводит к снижению периферического кровообращения, уменьшению мозгового и почечного кровотока и гипоксии. Диабетическая кома развивается медленно, в течение нескольких дней, но иногда может возникнуть и в течение нескольких часов. Первыми признаками могут быть тошнота, рвота, заторможенность. АД у больных снижено.
Коматозные состояния при сахарном диабете могут проявляться в трёх основных формах: кетоацидотической, гиперосмолярной и лакто-ацидотической. Для кетоацидотической комы характерны выраженный дефицит инсулина, кетоацидоз, полиурия, полидипсия. Гипергликемия (20-30 ммоль/л), обусловленная инсулиновой недостаточностью, сопровождается большими потерями жидкости и электролитов, дегидратацией и гиперосмоляльностью плазмы. Общая концентрация кетоновых тел достигает 100 мг/дл и выше.
При гиперосмолярной коме наблюдают чрезвычайно высокие уровни глюкозы в плазме крови, полиурию, полидипсию, всегда проявляется тяжёлая дегидратация. Предполагают, что у большинства больных гипергликемия обусловлена сопутствующим нарушением функции почек. Кетоновые тела в сыворотке крови обычно не определяются.
При лактоацидотической коме преобладают гипотония, снижение периферического кровообращения, гипоксия тканей, приводящая к смещению метаболизма в сторону анаэробного гликолиза, что обусловливает повышение концентрации молочной кислоты в крови (лакто-ацидоз).
Разные варианты диабетической комы в чистом виде практически не встречаются. Их возникновение может быть обусловлено разными факторами, например инфекционными заболеваниями, травмами, хирургическими вмешательствами, токсическими соединениями и др.
3. Поздние осложнения сахарного диабета
Главная причина поздних осложнений
сахарного диабета - гипергликемия.
Гипергликемия приводит к повреждению
к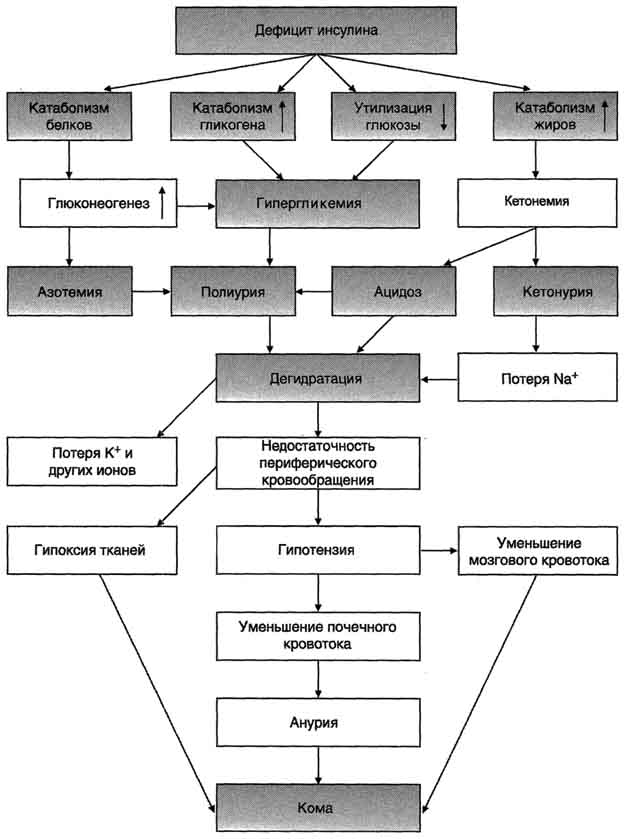 ровеносных
сосудов и нарушению функций различных
тканей и органов.
ровеносных
сосудов и нарушению функций различных
тканей и органов.
Одним из основных механизмов повреждения тканей при сахарном диабете является гликозилирование белков, приводящее к изменению их конформации и функций. Некоторые белки в норме содержат углеводные компоненты, причём образование таких гликопротеинов протекает ферментативно (например, образование гликопротеиновых гормонов аденогипофиза). Однако в организме человека может происходить и неферментативное взаимодействие глюкозы со свободными аминогруппами белков - неферментативное гликозилирование белков. В тканях здоровых людей эта реакция протекает медленно. При гипергликемии процесс гликозилирования ускоряется. Степень гликозилирования белков зависит от скорости их обновления. В медленно обменивающихся белках накапливается больше изменений. К одним из первых признаков сахарного диабета относят увеличение в 2-3 раза количества гликозилированного гемоглобина (норма НbА1С 5,8-7,2%). Другим примером медленно обменивающихся белков служат кристаллины - белки хрусталика. При гликозилировании кристаллины образуют многомолекулярные агрегаты, увеличивающие преломляющую способность хрусталика. Прозрачность хрусталика уменьшается, возникает его помутнение, или катаракта.
К медленно обменивающимся белкам относятся белки межклеточного матрикса, базальных мембран. Утолщение базальных мембран, одно из характерных осложнений сахарного диабета, приводит к развитию диабетических ангиопатий.
Причиной многих поздних осложнений сахарного диабета также служит повышение скорости превращения глюкозы в сорбитол
Реакция превращения глюкозы в шестиатомный спирт (сорбитол) катализируется ферментом альдозоредуктазой. Сорбитол не используется в других метаболических путях, а скорость его диффузии из клеток невелика. У больных сахарным диабетом сорбитол накапливается в сетчатке и хрусталике глаза, клетках клубочков почек, шванновских клетках, в эндотелии.
Сорбитол в высоких концентрациях токсичен для клеток. Его накопление в нейронах приводит к увеличению осмотического давления, набуханию клеток и отёку тканей. Так, например, помутнение хрусталика может развиться вследствие вызванного накоплением сорбитола набухания хрусталика и нарушения упорядоченной структуры кристаллинов.
Диабетические ангиопатий. Диабетические ангиопатий обусловлены прежде всего поражением базальных мембран сосудов. При высокой концентрации глюкозы в плазме крови протеогликаны, коллагены, гликопротеины гликозилируются, нарушается обмен и соотношение между компонентами базальных мембран, нарушается их структурная организация.
Макроангиопатии проявляются в поражениях крупных и средних сосудов сердца, мозга, нижних конечностей. Патологические изменения во внутренней оболочке артерий и повреждения артериальной стенки в средних и наружных слоях - следствие гликозилирования базальных мембран и белков межклеточного матрикса (коллагена и эластина), что приводит к снижению эластичности артерий. В сочетании с гиперли-пидемией это может быть причиной развития атеросклероза. При сахарном диабете атеросклероз встречается чаще, развивается в более раннем возрасте и прогрессирует значительно быстрее, чем в отсутствие диабета.
Микроангиопатии - результат повреждения капилляров и мелких сосудов. Проявляются в форме нефро-, нейро- и ретинопатии.
Нефропатия развивается примерно у трети больных сахарным диабетом. Электронно-микроскопические изменения базальной мембраны в почечных клубочках можно обнаружить уже на первом году после установления диагноза. Однако у большинства больных клинические признаки диабетической нефропатии проявляются через 10-15 лет существования диабета. Признаком ранних стадий нефропатии служит микроальбуминурия (в пределах 30-300 мг/сут), которая в дальнейшем развивается до классического нефротического синдрома, характеризующегося высокой протеинурией, гипоальбуминемией и отёками.
Ретинопатия, самое серьёзное осложнение сахарного диабета и наиболее частая причина слепоты, развивается у 60-80% больных сахарным диабетом. На ранних стадиях развивается базальная ретинопатия, которая проявляется в кровоизлияниях в сетчатку, расширении сосудов сетчатки, отёках, Если изменения не затрагивают жёлтого пятна, потеря зрения обычно не происходит. В дальнейшем может развиться пролиферативная ретинопатия, проявляющаяся в новообразовании сосудов сетчатки и стекловидного тела. Ломкость и высокая проницаемость новообразованных сосудов определяют частые кровоизлияния в сетчатку или стекловидное тело. На месте тромбов развивается фиброз, приводящий к отслойке сетчатки и потере зрения.
Осложнения
Острые
Острые осложнения представляют собой состояния, которые развиваются в течение дней или даже часов, при наличии сахарного диабета.[27]
Диабетический кетоацидоз — тяжёлое состояние, развивающееся вследствие накопления в крови продуктов промежуточного метаболизма жиров (кетоновые тела). Возникает при сопутствующих заболеваниях, прежде всего — инфекциях, травмах, операциях, при недостаточном питании. Может приводить к потере сознания и нарушению жизненно важных функций организма. Является жизненным показанием для срочной госпитализации.[28]
Гипогликемия — снижение уровня глюкозы в крови ниже нормального значения (обычно ниже 3,3 ммоль/л), происходит из-за передозировки сахароснижающих препаратов, сопутствующих заболеваний, непривычной физической нагрузки или недостаточного питания, приёма крепкого алкоголя. Первая помощь заключается в даче больному раствора сахара или любого сладкого питья внутрь, приёма пищи, богатой углеводами (сахар или мёд можно держать под языком для более быстрого всасывания), при возможности введения в мышцу препаратов глюкагона, введения в вену 40 % раствора глюкозы (перед введением 40 % раствора глюкозы нужно ввести подкожно витамин B1 — профилактика локального спазма мышц).
Гиперосмолярная кома. Встречается, главным образом, у пожилых больных с диабетом 2-го типа в анамнезе или без него и всегда связана с сильным обезвоживанием. Часто наблюдаются полиурия и полидипсия продолжительностью от дней до недель перед развитием синдрома. Пожилые люди предрасположены к гиперосмолярной коме, так как у них чаще наблюдается нарушение восприятия чувства жажды. Ещё одна сложная проблема — изменение функции почек (обычно встречается у пожилых) — препятствует клиренсу избытка глюкозы в моче. Оба фактора способствуют обезвоживанию и заметной гипергликемии. Отсутствие метаболического ацидоза обусловлено наличием циркулирующего в крови инсулина и/или более низкими уровнями контринсулиновых гормонов. Эти два фактора препятствуют липолизу и продукции кетонов. Уже начавшаяся гипергликемия ведёт к глюкозурии, осмотическому диурезу, гиперосмолярности, гиповолемии, шоку, и, в отсутствие лечения, к смерти. Является жизненным показанием для срочной госпитализации. На догоспитальном этапе вводят в/в капельно гипотонический (0.45 %) р-р хлорида натрия для нормализации осмотического давления, а при резком снижении артериального давления вводится мезатон или допамин. Также целесообразно (как и при других комах) проведение оксигенотерапии.
Лактацидотическая кома у больных сахарным диабетом обусловлена накоплением в крови молочной кислоты и чаще возникает у больных старше 50 лет на фоне сердечно-сосудистой, печеночной и почечной недостаточности, пониженного снабжения тканей кислородом и, как следствие этого, накопления в тканях молочной кислоты. Основной причиной развития лактацидотической комы является резкое смещение кислотно-основного равновесия в кислую сторону; обезвоживания, как правило, при этом виде комы не наблюдается. Ацидоз вызывает нарушение микроциркуляции, развитие сосудистого коллапса. Клинически отмечаются помрачение сознания (от сонливости до полной потери сознания), нарушение дыхания и появление дыхания Куссмауля, снижение АД, очень малое количество выделяемой мочи (олигурия) или полное её отсутствие (анурия). Запаха ацетона изо рта у больных при лактацидотической коме обычно не бывает, ацетон в моче не определяется. Концентрация глюкозы в крови соответствует норме или слегка повышена. Следует помнить, что лактацидотическая кома чаще развивается у больных, получающих сахароснижающие препараты из группы бигуанидов (фенформин, буформин). На догоспитальном этапе вводят внутривенно капельно 2 % содовый раствор (при введении физраствора может развиться острый гемолиз) и проводят оксигенотерапию.
Поздние
Картина глазного дна при ретинопатии
Представляют собой группу осложнений, на развитие которых требуются месяцы, а в большинстве случаев годы течения заболевания.[27][29]
Диабетическая ретинопатия — поражение сетчатки глаза в виде микроаневризм, точечных и пятнистых кровоизлияний, твёрдых экссудатов, отёка, образования новых сосудов. Заканчивается кровоизлияниями на глазном дне, может привести к отслоению сетчатки. Начальные стадии ретинопатии определяются у 25 % больных с впервые выявленным сахарным диабетом 2-го типа. Частота заболевания ретинопатией увеличивается на 8 % в год, так что через 8 лет от начала заболевания ретинопатия выявляется уже у 50 % всех больных, а через 20 лет приблизительно у 100 % больных. Чаще встречается при 2-м типе, степень её выраженности коррелирует с выраженностью нефропатии. Главная причина слепоты у лиц среднего и пожилого возраста.
Диабетическая микро- и макроангиопатия — нарушение проницаемости сосудов, повышение их ломкости, склонность к тромбозам и развитию атеросклероза (возникает рано, поражаются преимущественно мелкие сосуды).
Диабетическая полинейропатия — чаще всего в виде двусторонней периферической нейропатии по типу «перчаток и чулок», начинающаяся в нижних частях конечностей. Потеря болевой и температурной чувствительности — наиболее важный фактор в развитии нейропатических язв и вывихов суставов. Симптомами периферической нейропатии является онемение, чувство жжения или парестезии, начинающиеся в дистальных областях конечности. Характерно усиление симптоматики в ночное время. Потеря чувствительности приводит к легко возникающим травмам.
Диабетическая нефропатия — поражение почек, сначала в виде микроальбуминурии (выделения белка альбумина с мочой), затем протеинурии. Приводит к развитию хронической почечной недостаточности.
Диабетическая артропатия — боли в суставах, «хруст», ограничение подвижности, уменьшение количества синовиальной жидкости и повышение её вязкости.
Диабетическая офтальмопатия, кроме ретинопатии, включает в себя раннее развитие катаракты (помутнения хрусталика).
Диабетическая энцефалопатия — изменения психики и настроения, эмоциональная лабильность или депрессия.
Диабетическая стопа — поражение стоп больного сахарным диабетом в виде гнойно-некротических процессов, язв и костно-суставных поражений, возникающее на фоне изменения периферических нервов, сосудов, кожи и мягких тканей, костей и суставов. Является основной причиной ампутаций у больных сахарным диабетом.
