
4. Воздушно-капельные инфекции
ДИФТЕРИЯ
Дифтерия – острое инфекционное заболевание, характеризующееся интоксикацией, фибринозным (пленочным) воспалением миндалин, зева, гортани, носа, кожи и слизистых глаз.
Возбудитель: палочка Леффлера, токсинообразующая (см. рис. 1, д), устойчивая во внешней среде (например, в пыли – до нескольких месяцев).
Источник инфекции: больной или носитель дифтерийной палочки. Вероятность заражения от него сохраняется в течение всей болезни. Носительство чаще наблюдается при сопутствующих заболеваниях носоглотки.
Механизм передачи: воздушно-капельный.
Факторы передачи: слизь из носа и носоглотки, а также загрязненные предметы обихода, игрушки, белье, некипяченое молоко. Возбудитель может быть занесен пальцами в глаза, половые органы, на поврежденную кожу.
Восприимчивость всеобщая. В непривитых коллективах чаще болеют дети до 6 лет. Наиболее распространена дифтерия зева.
Инкубационный период: 2-10 дней.
Клинические проявления: недомогание, повышение температуры до 38о С, боль при глотании, появление в зеве покраснения и серо-грязных трудно отделяемых пленочных налетов на миндалинах. При генерализованной форме дифтерия начинается с резкого повышения температуры до 40-42 °С, повторных рвот, сильных болей при глотании, изменений в зеве. Самой тяжелой является дифтерия гортани.
Осложнения: дифтерийный круп (стеноз гортани) – смертельно опасное состояние (см. разд. 2.2); кроме того, могут быть поражены сердечная мышца или почки.
Противоэпидемические мероприятия: обязательная срочная госпитализация; обследование лиц, контактировавших с больным; санация бактерионосителей; текущая и заключительная дезинфекция в очаге (см. разд. 4.3).
Профилактика дифтерии (АКДС):
• активная иммунизация вакциной коклюшно-дифтерийно-столбнячный (АКДС) согласно календарю профилактических прививок;
• раннее выявление бактерионосительства как основного источника инфекции путем исследования носоглоточной слизи у детей при поступлении в детские дошкольные учреждения и у взрослых при устройстве на работу, связанную с общением с детьми;
• профилактическая дезинфекция (проветривание, влажная уборка, мытье игрушек);
• повышение невосприимчивости путем достаточного белкового и витаминного рациона питания и закаливания.
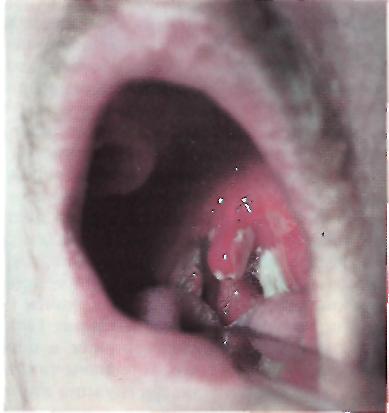
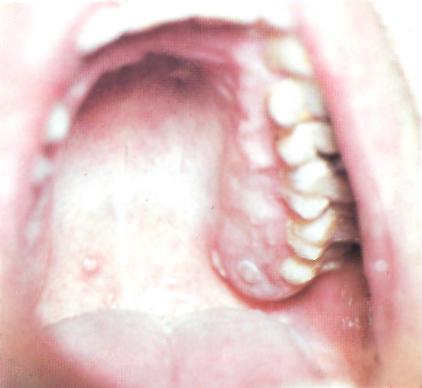
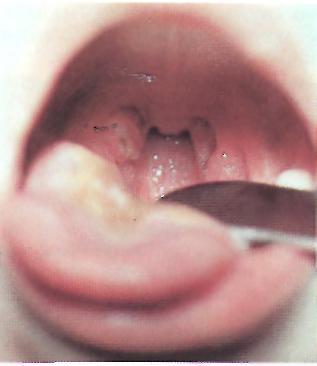
Дифтерия зева, распространенная форма
 Д
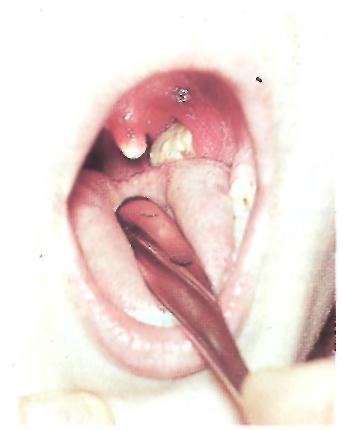
Д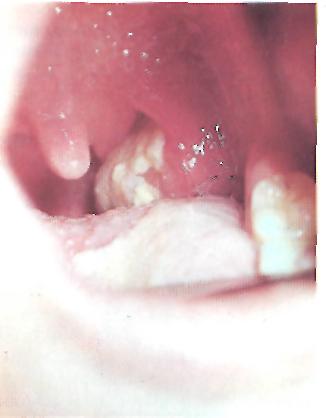 ифтерия
зева, локализованная форма.
Гиперемия дужек,
пленчатый налет
ифтерия
зева, локализованная форма.
Гиперемия дужек,
пленчатый налет
на левой миндалине.
ГРИПП
Грипп – это острая инфекционная болезнь, поражающая верхние дыхательные пути и приводящая к интоксикации организма, принимающая периодически эпидемическое и пандемическое распространение.
Возбудитель: вирус трех типов (А, В и С), имеющий ряд подтипов, высокая изменчивость которых способствует его эпидемическому распространению. Вирус сохраняет жизнеспособность при низких температурах.
Источник инфекции: больной человек. Наибольшая опасность заражения отмечается в первые трое суток заболевания, наименьшая – к 7-10 дню от начала болезни.
Механизм передачи: воздушно-капельный. Вирус при чиханьи распространяется на расстояние до 2 м, при кашле – до 3,5 м.
Человек весьма восприимчив к вирусу гриппа. Заболеваемость гриппом среди населения повышается в зимне-весенний период, чему способствуют устойчивость вируса к холоду, гиповитаминоз и скученность людей в помещениях и транспорте.
Инкубационный период: от нескольких часов до 1-2 дней.
Клинические проявления: болезнь начинается с озноба, головной боли, подъема температуры до 39-40 °С, болей в мышцах, головокружения, тошноты, расстройства сна. Затем появляются гиперемия зева, насморк и болезненный кашель.
Осложнения: носовое кровотечение, геморрагическая пневмония (с кровоизлияниями в ткань легких), менингит (воспаление мозговых оболочек), радикулит (воспаление корешков спинномозговых нервов).
Первая помощь при гриппе (гипертермии): постельный режим; обильное питье; жаропонижающие средства (кроме аспирина); холодный компресс на лоб, в подмышечные и паховые области; влажное обтирание тела салфеткой, смоченной водой или водкой; вызов «Скорой помощи».
Профилактика гриппа:
• своевременная изоляция больного;
• активная и пассивная иммунизация путем введения вакцин и сывороток детям, старикам и ослабленным лицам;
• закладывание 0,25 % оксолиновой мази, закапывание интерферона в нос, прием ремантадина;
• употребление в пищу чеснока и лука, а также продуктов, богатых витамином С (шиповник, черная смородина, киви, цветная капуста, цитрусовые);
• промывание носовых ходов слабым мыльным раствором или водой;
• повышение резистентности организма путем рационального питания, закаливания и т.д.;
• профилактическая дезинфекция (проветривание, вентиляция);
• санитарное просвещение.
КОКЛЮШ
Коклюш – это острое инфекционное заболевание, характеризующееся спазматическим кашлем, поражением дыхательной, нервной и сосудистой систем.
Возбудитель: коклюшная палочка, очень чувствительная к факторам внешней среды и быстро погибающая вне организма.
Источник инфекции: больной в катаральном периоде (особенно со стертой формой коклюша).
Механизм передачи: воздушно-капельный. Заражение осуществляется посредством мельчайших капелек слизи, выделяемых больным во время выдоха на расстоянии 1-2 м. Заражение возможно лишь при непосредственном и продолжительном общении с больным.
Восприимчивость к коклюшу всеобщая и высокая, чаще болеют дети до 5 лет.
Инкубационный период: от 3 до 14 сут.
Клинические проявления: катаральный период начинается с покашливания, которое длится 12-15 сут, иногда повышения температуры до субфебрильных значений. Постепенно кашель усиливается, становясь упорным и навязчивым, а затем приступообразным (спазматический период). Приступ коклюшного кашля складывается из следующих друг за другом выдыхательных толчков, чередующихся с судорожным свистящим вдохом, что повторяется от 2 до 20 раз. В конце приступа отходит вязкая тягучая мокрота или появляется рвота. За сутки может быть от 5 до 50 приступов.
Осложнения: носовое кровотечение, кровоизлияние в конъюнктиву или сетчатку глаза, бронхит и пневмония.
Противоэпидемические мероприятия: удаление заболевшего ребенка из детского коллектива; медицинское наблюдение за лицами, контактировавшими с больным.
Профилактика коклюша:
• активная иммунизация вакциной АКДС, согласно календарю профилактических прививок;
• повышение резистентности организма;
• санитарное просвещение.
КОРЬ
Корь – это острое инфекционное заболевание, характеризующееся интоксикацией, катаральными явлениями конъюнктивы глаз и слизистой оболочки верхних дыхательных путей, пятнистой сыпью.
Возбудитель: вирус, нестойкий к воздействию ультрафиолетовых лучей.
Источник инфекции: больной человек за 3-4 сут до появления сыпи и в первые 4 сут. высыпания.
Механизм передачи: воздушно-капельный. Заражение происходит главным образом при прямом общении больного со здоровым, но возможна и передача вируса с потоком воздуха в соседние помещения.
Восприимчивость почти абсолютная у детей до 7 лет в зимне-весеннее время. У переболевших появляется пожизненный иммунитет.
Инкубационный период: от 8 до 17 сут.(21 сут. у привитых).
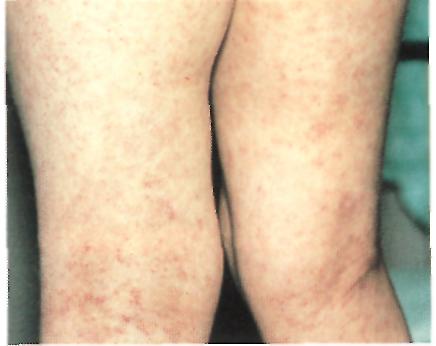
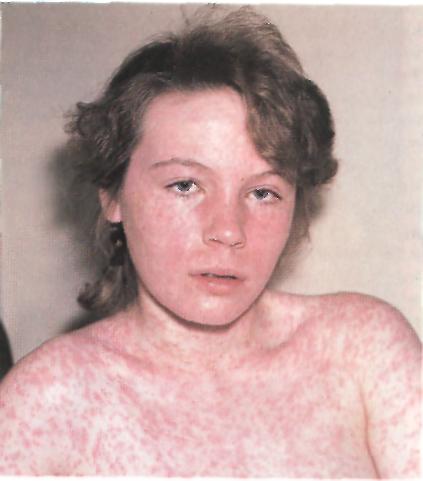
Клинические проявления: предвестниками заболевания являются повышение температуры, покраснение зева и конъюнктивы глаз, насморк, появление пятен на слизистой щек. Через 3 — 4 дня отмечаются типичные признаки в виде ярко-красной пятнистой с неровными краями, сливающейся сыпи, появляющейся в определенной последовательности: сначала за ушами и на лице, шее и верхней части груди, затем на туловище, верхних и нижних конечностях. Через 3-4 дня сыпь бледнеет, исчезает в той же последовательности, что и начиналась, сменяясь бурой пигментацией и отрубевидным шелушением.
Осложнения: ларингит, трахеит, бронхит и пневмония, отит, энцефалит (воспаление головного мозга), менингит (воспаление мозговых оболочек).
Противоэпидемические мероприятия: изоляция заболевшего ребенка; медицинское наблюдение за лицами, контактировавшими с больным.
Профилактика кори:
• активная иммунизация живой коревой вакциной согласно календарю профилактических прививок;
• профилактическая дезинфекция (проветривание и влажная уборка);
. повышение резистентности организма;
• санитарное просвещение.
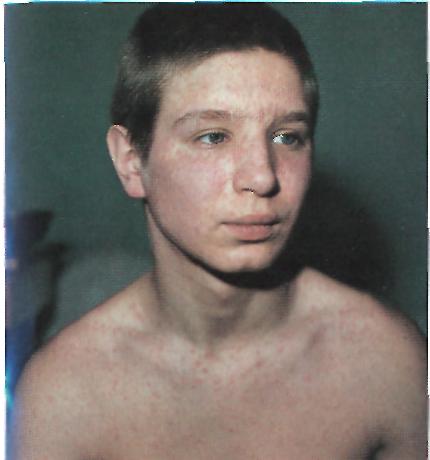
Корь 1-й день высыпания. Пятнисто- Корь, 2-й день высыпания. Пятнисто-
папулезная сыпь на лице, инъекция склер. папулезная сыпь на лице и туловище.
Корь. 4-5 день высыпания. Корь. Типичный вид больного на 3-й
Пятнисто-папулезная сыпь с геморрагии- день высыпания.
ческим компонентом на бедрах и голени.
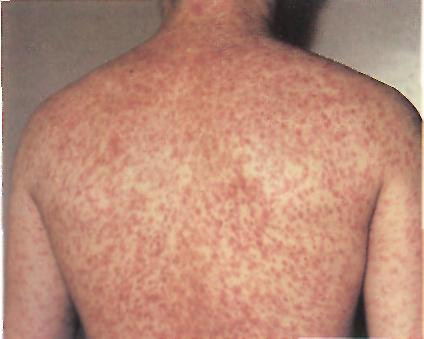
Корь. 4-5 день высыпания. Корь. Геморрагическая сыпь на спине.
ВЕТРЯНАЯ ОСПА
Ветряная оспа – острая инфекционная болезнь, характерным признаком которой является пузырьковая сыпь.
Возбудитель: вирус, идентичный вирусу опоясывающего лишая, не устойчивый во внешней среде; вне организма человека он быстро погибает.
Источник инфекции: больной ветряной оспой или носитель вируса опоясывающего лишая в период высыпания.
Механизм передачи: воздушно-капельный. Несмотря на слабую устойчивость, вирус переносится на значительные расстояния, обусловливая возникновение вспышек заболевания в детских учреждениях.
Восприимчивость к ветряной оспе высокая, наиболее подвержены заболеванию дети 1-2 лет, после 14 лет встречается редко.
Инкубационный период: 11-17 сут.
Клинические проявления: сыпь на туловище в виде последовательно превращающихся пятен в бугорки, а затем в однокамерные пузырьки, наполненные прозрачной жидкостью. Через 1-2 сут. пузырьки подсыхают и покрываются корочкой. Характерно одновременное наличие различных элементов сыпи. При обильном высыпании отмечается подъем температуры, которая держится 2-3 сут.
Осложнения: пневмония, отит, нефрит, энцефалит.
Противоэпидемические мероприятия: изоляция заболевшего ребенка; медицинское наблюдение за липами, контактировавшими с больным.
Профилактика ветряной оспы:
исключение контакта с детьми, больными ветряной оспой, или взрослыми, заболевшими опоясывающим лишаем;
повышение резистентности организма;
санитарное просвещение.
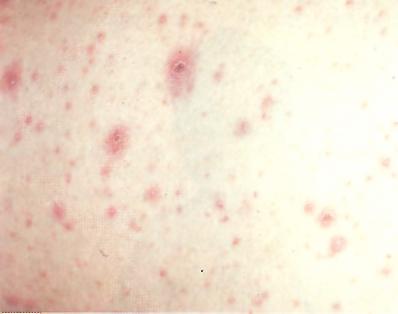
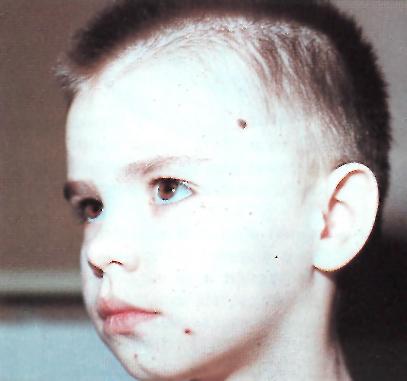
Ветряная оспа. Типичные высыпания. Ветряная оспа. Корочки на лице.
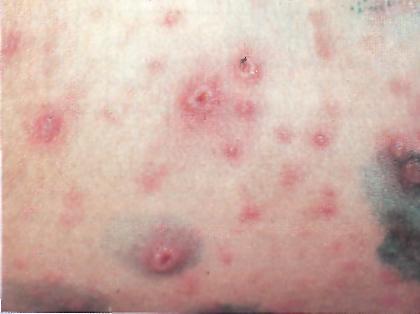
Ветряная оспа. Полиморфизм сыпи Ветряная оспа. Высыпания на слизистой
(папулы, везикулы, подсыхающие оболочке неба и десен.
пузырьки)
ЭПИДЕМИЧЕСКИЙ ПАРОТИТ
Эпидемический паротит (свинка) – острая инфекционная болезнь, вызываемая вирусом паротита, характеризующаяся преимущественным поражением околоушных слюнных желез, реже яичек и других желез.
Возбудитель: вирус, устойчивый при низких температурах (-25°С) до 10 мес, быстро погибающий под действием ультрафиолетовых лучей.
Источник инфекции: больной человек, от которого можно заразиться, начиная с последних дней инкубации до окончания воспаления слюнных желез.
Механизм передачи: воздушно-капельный. Заражение может происходить и через предметы обихода (детские игрушки, посуду, окурки), при тесном общении в семье или коллективе (в детских учреждениях, общежитиях). Чаще болеют дети в возрасте от 5 до 15 лет.
Восприимчивость к паротиту высока как у детей, так и у взрослых.
Инкубационный период: 12-26 сут.
Клинические проявления: начинается остро с продромальных явлений — слабости, недомогания, головной боли, нарушения сна в течение двух дней. Затем отмечается повышение температуры до 38-39 °С, появляются боль при глотании и жевании и припухлость околоушных желез с одной или с обеих сторон, увеличивающаяся к 5-6-му дню болезни.
Осложнения: менингит, пневмония, отит, снижение остроты слуха, орхит (воспаление яичка) с последующим бесплодием (в 40% случаев), панкреатит (воспаление поджелудочной железы с риском развития сахарного диабета).
Противоэпидемические мероприятия: изоляция заболевшего ребенка; медицинское наблюдение за лицами, контактировавшими с больным.
Профилактика эпидемического паротита:
• активная иммунизация живой ослабленной вакциной согласно календарю профилактических прививок;
• повышение резистентности организма;
• санитарное просвещение.


Паротитная инфекция. Поражение Паротитная инфекция. Поражение
околоушной железы справа. околоушных желез с обеих сторон.
КРАСНУХА
Краснуха (коревая краснуха) – острая инфекционная болезнь, характеризующаяся умеренной интоксикацией, увеличением затылочных и шейных лимфатических узлов, появлением точечной или пятнистой сыпи.
Возбудитель: вирус, обладающий тератогенным (повреждающим плод) действием.
Источник инфекции: человек, болеющий – в половине случаев у детей и в 60 % случаев у взрослых – в скрытой форме. Больной считается заразным за 7 сут до и примерно в течение 7 дней после появления сыпи.
Механизм передачи: воздушно-капельный. У беременных женщин (при явной или скрытой форме течения заболевания) происходит трансплацентарное заражение плода. Вирус может передаваться через слюну больных (остающуюся на посуде или игрушках).
Распространенность краснухи повсеместная, восприимчивость людей к заболеванию очень высокая, сезонность зимне-весенняя, болеют преимущественно дети от 2 до 10 лет, иногда взрослые.
Инкубационный период: 7-24 сут.
Клинические проявления: постепенное начало с ощущением разбитости, недомогания, умеренной головной боли, слабо выраженным воспалением верхних дыхательных путей. Характерно увеличение и болезненность заднешейных и затылочных лимфатических узлов и высыпание пятен и бугорков, появляющихся в начале или в течение первых двух дней заболевания. У заболевших в первые три месяца беременности женщин часто поражается плод, что является причиной мертворождения или рождения детей с пороками развития.
Профилактика краснухи:
• изоляция больного;
• введение контактировавшим с больным беременным женщинам гамма-глобулина;
• активная иммунизация.

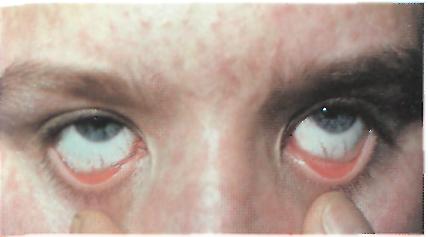
Краснуха. Легкая инъекция склер и конъюнктивы.

Краснуха. Типичное лицо больного. Краснуха. Мелко-точечная сыпь на туловище.
СКАРЛАТИНА
Скарлатина – это острая инфекционная болезнь, характеризующаяся ангиной, мелкоточечной сыпью, интоксикацией и склонностью к инфекционно-аллергическим осложнениям.
Возбудитель: гемолитический стрептококк, устойчивый к низким температурам и высушиванию, способный сохраняться месяцами в гное и мокроте больного, а также на предметах, окружавших его.
Источник инфекции: больной и носитель стрептококков. Заболевший остается заразным на протяжении всего периода заболевания.
Механизм передачи: воздушно-капельный; передача возбудителя происходит через предметы обихода, игрушки и одежду больного, а также через загрязненное носителями стрептококков молоко и молочные продукты.
Восприимчивость составляет 40 %. Чаще болеют дети в возрасте от 1 до 9 лет. Максимум заболеваний регистрируется в осенне-зимний период.
Инкубационный период: от 1 до 3 дней.
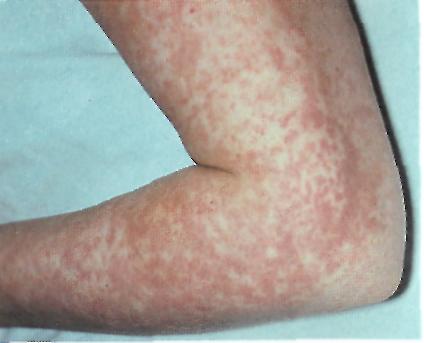
Клинические проявления: острое начало с повышением температуры до 39 °С, тошнота и рвота, боль в горле. Через несколько часов появляется мелкоточечная сыпь на фоне покрасневшей кожи, особенно густая на щеках, с характерным светлым носогубным треугольником. Сыпь сгущается в области естественных складок (подмышечные впадины, паховые складки, внутренняя поверхность бедер). Характерна ангина с яркой окраской зева, «малиновый язык» (с увеличенными сосочками).
Осложнения: некротическая ангина, воспаление придаточных пазух носа, гнойный отит, гнойный менингит, поражение почек и сердца.
Профилактика скарлатины:
• раннее выявление и изоляция больных ангиной, особенно среди детей;
• проведение очаговой дезинфекции (проветривание, влажная уборка, мытье игрушек и т.п.);
• употребление в пищу только кипяченого молока;
• повышение резистентности организма;
• санитарное просвещение.
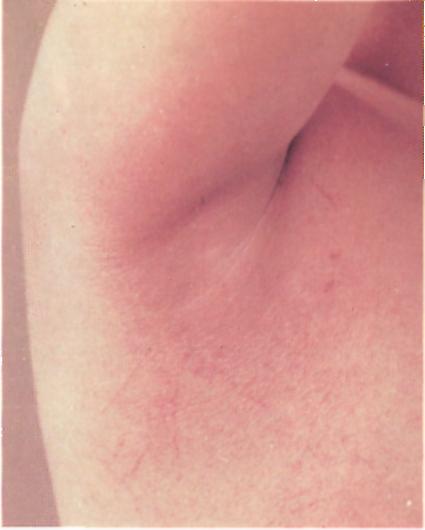
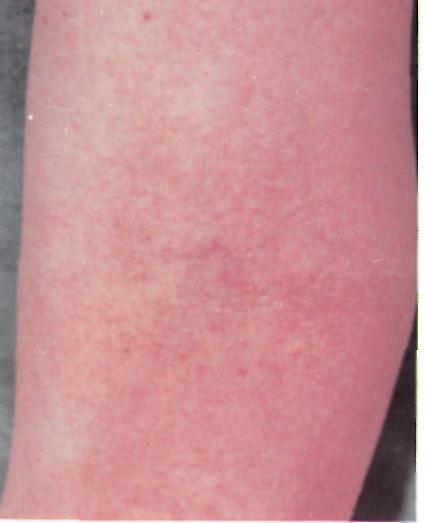
Скарлатина. Насыщенность сыпи в Скарлатина. Насыщенность сыпи в
подмышечной области и геморрагии. локтевом сгибе.

Скарлатина. Некроз на правой миндалине. Скарлатина. «Малиновый язык».

Скарлатина. Мелкоточечная сыпь на боковых поверхностях живота.
