
4 курс / Фак. Терапия / Fakultetskaya_terapia-11_03_20_final
.pdf
11
Стенокардия покоя — те же характеристики болей за исключением связи с физической нагрузкой, но приступы могут быть более длительными (до 20 мин).
Признаки, исключающие стенокардию:
•острые или режущие боли, возникающие при кашле и глубоком дыхании;
•локализация болей только в средней или нижней части живота (боли при стенокардии могут локализоваться в эпигастрии);
•прокалывающие, локализующиеся в одной точке боли;
•боли, связанные с движениями руками, поворотами головы, корпуса, с паль пацией грудной клетки;
•постоянные, длительные (сутками) боли;
•боли в течение нескольких секунд;
•боли, купирующиеся приемом антацидов или пищи;
•боли, иррадиирущие в нижние конечности;
•боли, от которых пациент может «отвлечься».
При оценке болей могут возникнуть следующие ситуации:
•типичная клиника стенокардии (имеются все критерии);
•возможная стенокардия (два и более критериев);
•некардиальные боли.
Следует помнить, что стенокардия может провоцироваться некоторыми состояниями, которые как повышают потребность миокарда в кислороде, так и снижают его доставку:
1.Состояния, повышающие потребление кислорода:
•несердечные: гипертермия, гипертиреоз, интоксикация симпатомиметиками (например, кокаином);
•сердечные: высокая артериальная гипертензия, тахикардия, выраженная гипертрофия левого желудочка, в том числе при гипертрофической кардиомиопатии, аортальном стенозе.
2.Состояния, снижающие поступление кислорода:
•несердечные: гипоксия, анемия, гипоксемия, гиперкоагуляция, полицитемия;
•сердечные: врожденные и приобретенные пороки сердца.
Однако следует подчеркнуть, что при этом не исключается наличие атеросклеротической бляшки в коронарных артериях.
Классификация стенокардии
В настоящее время выделяют следующие виды стенокардии:
•стенокардия напряжения;
•стенокардия покоя;
•микрососудистая стенокардия (кардиальный синдром Х).
Стенокардия напряжения
Стенокардия напряжения возникает в момент выполнения физической нагрузки или на фоне эмоциональных переживаний.

12
Стабильную стенокардию напряжения в зависимости от тяжести принято делить на функциональные классы (ФК) (табл. 1.1).
Таблица 1.1
|
ФК тяжести стенокардии напряжения согласно классификации |
|
Канадской ассоциации кардиологов |
|
|
ФК |
Признаки |
|
|
I |
У больного при повседневной активности приступов стенокардии нет. |
|
Приступы стенокардии возникают только при физических и психоэмоциональных нагрузках, |
|
которые по интенсивности и длительности необычны для данного пациента |
|
|
II |
У больного стенокардия вызывает ограничение обычной физической активности. |
|
Приступы стенокардии возникают при ходьбе по ровному месту более 500 м, подъеме по |
|
лестнице на несколько этажей. Ее частота возрастает в холодную и ветреную погоду, после |
|
еды, в первые часы после пробуждения, при значимом эмоциональном возбуждении |
|
|
III |
У больного стенокардия вызывает выраженное ограничение физической активности. |
|
Боли появляются при обычном темпе ходьбы на расстояние 100 м, а при медленном до |
|
300 м, при подъеме на 1-й этаж |
|
|
IV |
У больного стенокардия делает невозможной любую активность. Приступы стенокардии раз- |
|
виваются при малейшем физическом или эмоциональном напряжении, часто сопровождает- |
|
ся возникновением стенокардии в покое |
|
|
Стенокардия покоя
Стенокардия покоя, ее иногда называют спонтанной стенокардией, возникает не вследствие увеличения потребности миокарда в кислороде, а в результате снижения коронарного кровотока. Ее причиной является спазм коронарной артерии. Он может возникать как на фоне атеросклеротической бляшки, так и в неизмененной коронарной артерии. Однако эта артерия характеризуется эндотелиальной дисфункцией. Часто стенокардия покоя называется вазоспастической стенокардией. Вазоспастические боли могут провоцироваться холодом, ветром.
Вариантом стенокардии покоя является так называемая стенокардия Принцметала, названная по имени автора, ее описавшего. Мирон Принцметал (1908–1987) впервые зафиксировал спазм крупной коронарной артерии при проведении коронарографии во время приступа стенокардитических болей. Такая стенокардия часто возникает в предутренние часы, характеризуется серией приступов, часто тяжелых и плохо купируемых нитратами, сопровождается нарушениями ритма сердца. Затяжной приступ может привести к возникновению острого инфаркта миокарда, а также внезапной кардиальной смерти, развивающейся вследствие желудочковой тахикардии/фибрилляции желудочков.
Но спазм может возникать и в более мелких артериях, в том числе — микрососудах.
Критерии клинической и ЭКГ-диагностики вазоспастической стенокардии
•Ангинозные (от лат. angina — стенокардия) — приступы сопровождаются преходящим подъемом (а не снижением как при стенокардии напряжения) сегмента ST на ЭКГ.

13
•Типичным является возникновение болей в покое (при отсутствии нарастания частоты сердечных сокращений), но ангинозные приступы иногда могут появиться на фоне выполнения ФН, которая в другое время обычно хорошо переносится, так называемый вариабельный порог возникновения стенокардии. Эти приступы часто развиваются при ФН, выполняемой в утренние часы, но не в дневное и вечернее время.
•Боли можно предупредить и купировать антагонистами кальциевых каналов и нитратами, эффект β-блокаторов менее выражен, у некоторых больных с ангиоспастической стенокардией β-блокаторы могут вызвать проишемическое действие.
Безболевая (немая) ишемия миокарда
Довольно значительная часть эпизодов ишемии миокарда может проходить без симптомов стенокардии или ее эквивалентов, вплоть до развития безболевого инфаркта миокарда.
Эпизоды безболевой ишемии миокарда обычно диагностируют во время проб с физической нагрузкой и при суточном мониторировании ЭКГ, а также при плановых регистрациях ЭКГ.
Безболевая ишемия миокарда подразделяется на следующие типы:
I тип — изменения ишемического типа, выявляемые при физической нагрузке или суточном мониторировании ЭКГ у лиц с отсутствием болевого синдрома. II тип — безболевая ишемия, регистрируемая у больных наряду с приступами стенокардии.
III тип — безболевая ишемия у пациентов с отсутствием стенокардии после перенесенного инфаркта миокарда.
Некоторые формы стенокардии не вошли в классификацию, но существуют в реальности и должны быть упомянуты, это — микрососудистая стенокардия (ранее обозначаемая как кардиальный синдром Х).
Микроваскулярная стенокардия
Микроваскулярная стенокардия характеризуется возникновением типичных приступов стенокардии напряжения, сопровождающихся изменениями ЭКГ ишемического типа у больных с неизмененными по данным коронарографии магистральными коронарными артериями при отсутствии признаков их спазма.
Микрососудистая стенокардия может развиваться на фоне патологии, приводящей к микроваскулярной дисфункции, например, при тяжелой артериальной гипертензии, сопровождающейся гипертрофией левого желудочка, сахарном диабете, амилоидозе сердца, кардиомипатиях и других заболеваниях. Такая микроваскулярная стенокардия относится к вторичной, так как в этом случае в микрососудах миокарда вследствие перечисленных заболеваний развиваются органические изменения.
Патогенез первичной микрососудистой стенокардии, при которой нет другой патологии, которая бы объясняла болевой синдром, не совсем ясен, не случайно она многие годы называлась кардиальным синдромом Х. Однако в последние годы большинство исследователей считают, что болевой синдром при первичной микрососудистой стенокардии связан с патологией преартериол и артериол

14
миокарда, которые из-за дисфункции эндотелия утрачивают способность к вазодилатации в ответ на повышение потребности миокарда в кислороде и, кроме того, имеют наклонность к вазоспазмам.
Дифференциальная диагностика
При поведении дифференциальной диагностики особое место уделяется болевому синдрому (табл. 1.2).
|
Таблица 1.2 |
|
|
Локализация боли |
Заболевания |
|
|
Область грудины |
Расслаивающая аневризма аорты, перикардит, болезни пищевода, |
|
ТЭЛА, болезни органов средостения |
|
|
Область левой половины |
Межреберная невралгия, ТЭЛА, пневмония, плеврит, пневмоторакс, мы- |
грудной клетки |
шечные боли, поддиафрагмальный абсцесс, опоясывающий лишай |
|
|
Область эпигастрия |
Болезни пищевода, болезни желудочно-кишечного тракта, заболевания |
|
поджелудочной железы, диафрагмальный плеврит, пневмония |
|
|
Область правого подреберья |
Болезни печени и желчного пузыря, пневмония, плеврит, поддиафраг- |
|
мальный абсцесс |
|
|
Левая рука |
Заболевания позвоночника, болезни плечевого сустава, заболевания |
|
спинного мозга |
|
|
Стабильная и нестабильная стенокардия
ИБС в виде стенокардии может протекать длительно, снижение переносимости физических нагрузок (часто говорят — толерантности к физическим нагрузкам) может оставаться на одном уровне. Такую стенокардию называют стабильной. Она бывает представлена стенокардией напряжения того или иного функционального класса или редкими приступами в покое.
Под нестабильной стенокардией понимают изменение ее течения: приступы нарастают по интенсивности, толерантность к физическим нагрузкам снижается, то есть нарастает функциональный класс стенокардии напряжения и учащаются или появляются приступы стенокардии покоя.
Эту форму стенокардии можно назвать прединфарктной стенокардией, так как при ней высок риск развития ИМ, потому что существует большая вероятность повреждения атеросклеротической бляшки. Тяжесть ишемии миокарда при нестабильной стенокардии, как правило, более выражена, чем при стабильной стенокардии, но развития некроза миокарда не происходит, отсутствует выброс в кровоток биомаркеров некроза миокарда — этим нестабильная стенокардия отличается от ИМ. На ЭКГ могут быть транзиторные изменения, обычно это депрессия (не подъем!) сегмента ST или появление низкоамплитудных отрицательных зубцов Т.
Патогенез нестабильной стенокардии
Основной причиной нестабильной стенокардии является формирование тромбоцитарного тромба, образующегося при повреждении атеросклеротической бляшки (разрыв, эрозия). Как уже говорилось, повреждению чаще подвергаются нестабильные бляшки. Надрыву и разрыву бляшки способствуют: накопление в

15
бляшке ЛПНП, значительное давление тока крови на края бляшки, выраженное повышение АД, интенсивная физическая нагрузка.
При разрыве бляшки запускается процесс внутрикоронарного тромбообразования, который течет по всем законам внутрисосудистого гемостаза с активацией тромбоцитарных и плазменных факторов свертывания. В большинстве случаев тромб, расположенный на атеросклеротической бляшке, имеет протяженность около 1 см и состоит из тромбоцитов, фибрина, эритроцитов, лейкоцитов. Установлено, что образование тромба, окклюзирующего просвет сосуда, происходит в три этапа: вначале повреждение атеросклеротической бляшки, затем формирование необтурирующего внутрикоронарного тромбоцитарного тромба (в этом случае, как правило, развивается ИМ без подъема сегмента ST), в дальнейшем распространение тромба по длине и прежде всего в просвет коронарной артерии, образование фибрина и развитие полной окклюзии сосуда, а это уже ИМ с подъемом сегмента ST.
Коронарная артерия при наличии в ней нестабильной бляшки также подвержена развитию коронароспазма, обусловленного дисфункцией эндотелия вследствие вазоконстрикторных веществ, выделяемых тромбоцитами во время формирования тромба. Поэтому появление болей в покое, особенно стенокардии Принцметала, также свидетельствует о нестабильной стенокардии.
Клинические варианты нестабильной стенокардии:
•впервые возникшая — стенокардия напряжения III–IV ФК или спонтанные приступы, возникшие в течение последнего месяца;
•прогрессирующая — нарастание в течение 2 мес тяжести стенокардии с достижением III–IV ФК;
•ранняя постинфарктная — стенокардия, развивающаяся в течение 2 нед после ОИМ.
В последние годы в клиническую практику введено понятие «острый коронарный синдром» (ОКС). Этот термин используется при первом контакте с больным и диктует врачебную тактику в зависимости от варианта ОКС — немедленная реперфузионная стратегия (стентирование коронарной артерии или тромболизис) или — медикаментозное лечение (см. тему «Острый инфаркт миокарда»). Нестабильная стенокардия наряду с инфарктом миокарда относится к ОКС.
Диагностика стенокардии
Диагноз стенокардии в первую очередь основывается на подробном анализе болевого синдрома. Даже при отсутствии изменений по данным инструментальных исследований (в том числе и коронарографического) типичная клиническая картина дает право для постановки диагноза стенокардии.
Объективные данные
При осмотре больного стенокардией следует выявлять внешние признаки атеросклероза:
•сухожильные ксантомы, ксантелазмы, липоидная дуга роговицы;
•систолический шум митральной регургитации при ишемической дисфункции папиллярных мышц;

16
•стенотический шум над аортой и сонными артериями вследствие атеросклероза последних;
•ослабление пульсации на периферических сосудах нижних конечностей в результате поражения подвздошных артерий с развитием синдрома Лериша.
Следует также проводить диагностику других заболеваний, протекающих с синдромом стенокардии, таких как аортальный порок сердца, гипертрофическая КМП, тяжелая анемия, тиреотоксикоз и др.
Лабораторные методы:
•липиды крови (выявление дислипидемии);
•уровень глюкозы натощак (диагностика сахарного диабета, при котором ИБС может протекать бессимптомно);
•определение уровня гемоглобина и эритроцитов для исключения анемии;
•биохимические маркеры: тропонин, МВ КФК для исключения ОИМ.
Если диагноз стенокардии по сути можно поставить только на основании жалоб, нужны ли дополнительные методы обследования?
Функциональные исследования при стенокардии необходимы с нескольких позиций:
1.Если диагноз стенокардии не очень убедителен (возможная стенокардия), тогда нужно верифицировать ишемию во время болей.
2.Для оценки функционального класса стенокардии.
3.На основании полученных данных может быть оценен высокий риск неблагоприятного прогноза (развитие ОИМ) и выбрана дальнейшая — инвазивная — активная тактика ведения пациента.
4.С помощью функциональных тестов можно оценить эффективность лечения.
Неинвазивные методы обследования
ЭКГ в покое (межприступный период)
В межприступный период у 70% больных ЭКГ-признаки ишемии отсутствуют. Однако могут выявляться различные аритмии, признаки гипертрофии левого желудочка, рубцовые изменения при постинфарктном кардиосклерозе; все эти изменения сами по себе не свидетельствуют в пользу стенокардии, но могут указывать на ИБС.
ЭКГ во время приступа или при суточном мониторировании ЭКГ
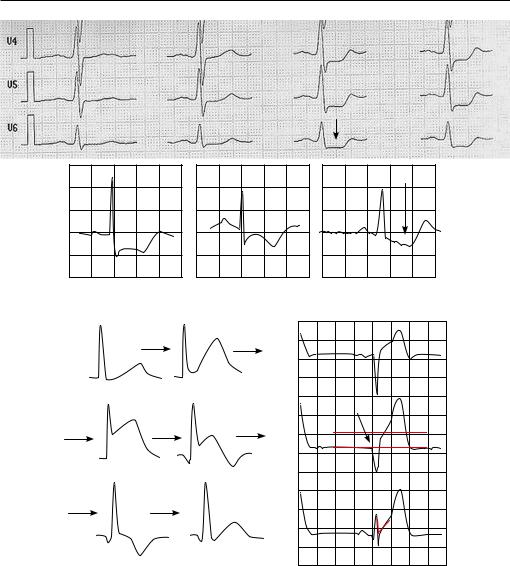
К ишемическим изменениям ЭКГ относятся: депрессия сегмента ST, инверсия зубца Т, элевация ST. Эти изменения исчезают сразу после купирования болей.
1.Депрессия ST, инверсия ST (рис. 1.2).
2.Элевация ST (рис. 1.3).
Показания к суточному мониторированию ЭКГ при стенокардии:
•верификация диагноза и оценка тяжести стабильной стенокардии напря жения;
•оценка функционального класса стенокардии;
•оценка связи эпизодов транзиторной ишемии миокарда с нетипичной симптоматикой;
17
Депрессия ST
Рис. 1.2. Депрессия ST, инверсия ST
V1
4 мм
V2
V3
Элевация ST
Рис. 1.3. Элевация сегмента ST
•выявление и оценка характера нарушений ритма и проводимости для выявления «ишемических» аритмий, появляющихся во время эпизодов транзиторной ишемии;
•выявление возможных противопоказаний для назначения антиангинальных препаратов (брадикардия, СА- и АВ-блокады).
Нагрузочные тесты (велоэргометрия, тредмил-тест)
Нагрузочные пробы считаются обязательным методом исследования при стабильной стенокардии. Целью нагрузочного теста является достижение ишемии миокарда или субмаксимальной ЧСС (индивидуально для каждого пациента
18
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
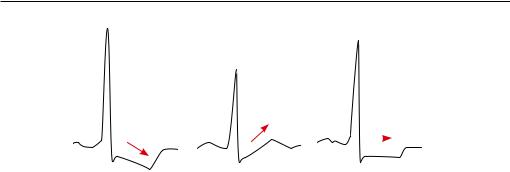
Косонисходящий |
|
Косовосходящий |
|
Горизонтальное |
|||||||||||||||||
сегмент S–T |
|
сегмент S–T |
снижение сегмента S–T |
||||||||||||||||||
Рис. 1.4. Виды депрессии сегмента ST
с учетом возраста и пола). Обычно проводится ступенчато возрастающая нагрузка под контролем ЭКГ на велоэргометре или тредмиле. ЭКГ-признаки, свидетельствующие о появлении ишемии миокарда: горизонтальное или косонисходящее смещение ST, равное или превышающее 1 мм по сравнению с исходным уровнем, элевация сегмента ST (рис. 1.4).
Основные показания:
•верификация диагноза стенокардии;
•дифференциальная диагностика болевого синдрома;
•определение толерантности к физической нагрузке и функционального класса стенокардии;
•выявление пациентов из группы высокого риска неблагоприятного прогноза ИБС;
•оценка эффективности медикаментозного и хирургического лечения ИБС.
Противопоказания для проведения нагрузочных проб:
•острый инфаркт миокарда;
•нестабильная стенокардия;
•острый миокардит или перикардит;
•нарушения ритма (блокады, частые пароксизмы суправентрикулярной или желудочковой тахикардии);
•сердечная недостаточность III–IV функционального класса NYHA;
•некорригированная артериальная гипертензия (АД >190/110 мм рт.ст.);
•острый тромбофлебит;
•декомпенсированный сахарный диабет;
•инсульт, перенесенный в течение последних 6 мес;
•острые инфекционные заболевания;
•ортопедические дефекты, препятствующие проведению пробы.
Причины прекращения пробы с нагрузкой:
•появление и нарастание ангинозных болей;
•выявление ишемических изменений ЭКГ;

19
•возникновение нарушений ритма;
•достижение намеченной частоты сердечных сокращений (в зависимости от возраста и степени тренированности);
•гипертензивная реакция;
•отказ пациента от продолжения теста.
Оценка результатов теста с ФН: положительный, отрицательный, сомни тельный.
Тест считается положительным при появлении:
1)ишемических изменений ЭКГ:
──эпизоды плоской или косонисходящей депрессии ST на 1 мм;
──эпизоды косовосходящей депрессии ST на 1,5 мм;
──эпизоды элевации ST более чем на 1 мм;
2)ангинозных болей.
Отрицательный тест — отсутствие ишемических изменений ЭКГ и ангинозных болей.
Сомнительный тест: не достигнута субмаксимальная частота сердечных сокращений и не выявлено признаков ишемии, например, больной устал и не может продолжать нагрузку.
Чреспищеводная предсердная электрическая стимуляция
Тест проводится при противопоказаниях к проведению нагрузочных проб или невозможности их выполнения в полном объеме, а также при неинформативности пробы с физической нагрузкой вследствие того, что она не доведена до диагностических критериев (ишемические изменения на ЭКГ или субмаксимальная ЧСС).
Стресс-ЭхоКГ
Стресс-эхокардиография превосходит нагрузочную ЭКГ по прогностической ценности, обладает большей чувствительностью (80–85%) и специфичностью (84–86%) в диагностике коронарной болезни сердца. Нагрузки, используемые при проведении этой методики, основаны на различных механизмах индуцирования ишемии:
•физические — вертикальная и горизонтальная велоэргометрия, бег на тредмиле, ручная эргометрия и др.;
•электрическая стимуляция сердца — чреспищеводная электростимуляция предсердий;
•фармакологические — с добутамином, дипиридамолом, аденозином.
Во время стресс-ЭхоКГ при ИБС выявляются нарушения движения стенок ЛЖ: зоны гипокинезии или акинезии.
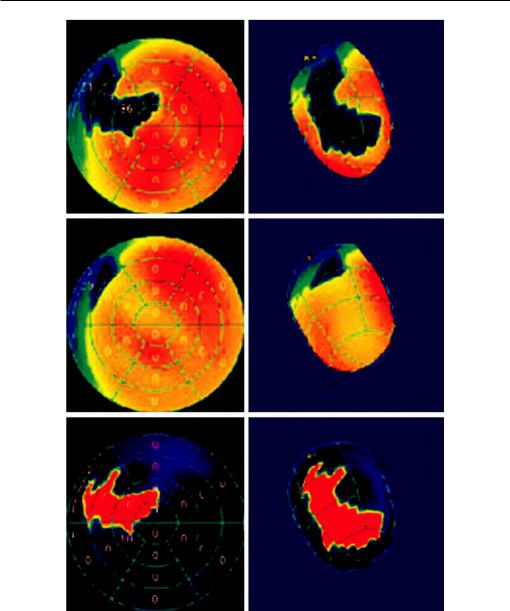
Перфузионная сцинтиграфия миокарда с нагрузкой
Метод позволяет выявить участки миокарда с нарушенным кровообращением в покое при помощи введения изотопов: таллия-201 или технеция-99-m. Также используются стресс методы: физическая нагрузка или лекарства (дипиридамол, аденозин), выявляющие дефекты перфузии (рис. 1.5).
Варианты перфузионной сцинтиграфии миокарда:
•двухмерная перфузионная сцинтиграфия миокарда;
•однофотонная эмиссионная компьютерная томография миокарда (ОФЭКТ).
20
Рис. 1.5. Перфузионная сцинтиграфия миокарда с нагрузкой
Мультиспиральная компьютерная томография (МСКТ) сердца и коронарных сосудов
Проведение МСКТ с целью выявления поражения коронарных артерий оправдано:
1)как дополнительный диагностический тест у пациентов с атипичными болями и сомнительными результатами нагрузочных тестов;
