
5 курс / Госпитальная педиатрия / Детские болезни Баранов А.А. 2009
.pdf
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
При остром развитии как сухого, так и выпотного перикардита его дифференцируют прежде всего с миокардитом. При ревматических заболеваниях оболочки сердца обычно поражаются одновременно, поэтому чаще всего диагностируют миоперикардит. Определѐнное диагностическое значение имеет ЭКГ, позволяющая выявить нарушения ритма, внутрипредсердной и внутрижелудочковой проводимости, характерные для миокардитов.
Хронически текущий, особенно бессимптомный выпотной перикардит дифференцируют с неревматическими кардитами и кардиомиопатиями. В отличие от последних, самочувствие детей, несмотря на выраженную кардиомегалию, не нарушено, отсутствует «сердечный горб», тоны сердца отчѐтливы, хотя и ослаблены. На ЭКГ нет признаков перегрузки камер сердца, аритмий, блокад, но длительно сохраняется снижение электрической активности миокарда. Окончательный диагноз ставят после проведения ЭхоКГ.
При констриктивном перикардите дифференциальную диагностику проводят с портальной гипертензией, циррозом печени, хроническим кардитом, гликогенозом типа Ia (болезнь фон Гирке). Учитывают внешний вид больных, наличие расширенных вен пищевода, признаки гиперспленизма по анализам периферической крови, уровень глю- козо-6-фосфатазы, данные спленопортографии. В затруднительных случаях проводят пункционную биопсию печени и перикарда. В большинстве случаев диагностика основывается на данных ЭхоКГ.
ЛЕЧЕНИЕ
При остром перикардите необходим постельный режим на всѐ время активности процесса. При хроническом перикардите режим зависит от состояния больного. Ограничивают физическую активность. Диета должна быть полноценной, пищу следует принимать дробно, малыми порциями. Ограничивают потребление поваренной соли.
Лечение при острых сухих или с небольшим выпотом перикардитах преимущественно симптоматическое (противовоспалительные препараты, анальгетики при выраженном болевом синдроме, средства, улучшающие обменные процессы в миокарде, препараты калия, витамины). При установлении возбудителя проводят этиотропную терапию.
•Антибиотики при бактериальном перикардите назначают по тем же принципам, что и при инфекционном эндокардите (см. раздел «Инфекционный эндокардит»), с учѐтом чувствительности возбудителя.
•При туберкулѐзе перикарда назначают два (или три) препарата (изониазид, рифампицин, пиразинамид) на 6-8 мес.
При выпотном перикардите с быстро нарастающим или рецидивирующим накоплением жидкости может возникнуть необходимость в срочной пункции (парацентезе) перикарда. При гнойном перикардите иногда приходится дренировать полость перикарда и вводить в неѐ антибиотики.
При констриктивном перикардите со сдавлением полостей сердца необходимо оперативное вмешательство (перикардотомия с максимальным удалением спаек и рубцово-изменѐнных листков перикарда).
Лечение при вторичных перикардитах входит в программу терапии основного заболевания (острая ревматическая лихорадка, СКВ, ЮРА и др.; см. главу «Ревматические болезни») и включает назначение НПВС, преднизолона, сердечных гликозидов, средств, улучшающих метаболические процессы в миокарде (калия и магния аспарагинат, инозин и др.).
ПРОФИЛАКТИКА
Профилактика возможна только вторичная: диспансерное наблюдение в кардиоревматологическом кабинете, регулярное проведение ЭКГ и ЭхоКГ, ликвидация очагов хронической инфекции, оздоровительные мероприятия, дозированная физическая нагрузка.
ПРОГНОЗ
В большинстве случаев острого перикардита прогноз благоприятный. При вторичном перикардите он зависит от течения основного заболевания. Исходом любого варианта перикардита могут быть переход в хроническое течение, организация выпота с образованием спаек и сращений листков, формирование «панцирного» сердца (констриктивный, адгезивный, слипчивый перикардит). Опасность для жизни представляет остро развившаяся тампонада сердца. Хронический перикардит, особенно со сдавлением полостей сердца, может привести к инвалидизации больного.
Нарушения ритма и проводимости
Нарушения сердечного ритма и проводимости - изменения нормальной очерѐдности сокращений сердца вследствие расстройства функций автоматизма, возбудимости, проводимости и сократимости. Нарушения ритма - одни из наиболее распространѐнных проявлений болезней сердца и других патологических состояний. У детей наблюдают те же нарушения ритма, что и у взрослых, однако причины их возникновения, течение, подходы к лечению и прогноз имеют ряд особенностей.
Достоверных данных о распространѐнности нарушений ритма у детей нет. В структуре сердечно-сосудистых заболеваний детского возраста аритмии составляют (по обращаемости) от 2,3 до 27%, но их нередко выявляют и у здоровых детей. Нарушения сердечного ритма и проводимости обнаруживают у детей всех возрастов, включая новорождѐнных, их выявляют даже у плода. Частота увеличивается в пубертатном периоде.
Этиология и патогенез
Нарушения ритма могут быть врождѐнными или приобретѐнными и обусловлены кардиальными, экстракардиальными и сочетанными причинами. В детском возрасте аритмии чаще имеют экстракардиальное происхождение. При этом большую роль играет перинатальная патология (неблагоприятное
течение беременности и родов, недоношенность, внутриутробная гипотрофия, инфицирование), приводящая к нарушению морфогенеза и функциональной незрелости проводящей системы сердца. Перинатальные повреждения ЦНС могут привести к нарушению нейровегетативной регуляции ритма с изменением взаимоотношений симпатического и парасимпатического отделов вегетативной нервной системы, вследствие чего возникают электрическая нестабильность миокарда и проводящей системы сердца, а также снижение функциональных резервов адаптации симпатоадреналового звена регуляции сердечного ритма.
Классификация
1.Нарушения автоматизма (номотопные - синусовая аритмия, тахикардия и брадикардия, гетеротопные - экстрасистолия, пароксизмальная и непароксизмальная тахикардия, трепетание и мерцание предсердий и желудочков).
2.Нарушения проводимости (синоаурикулярная, внутрипредсердная, атриовентрикулярная, внутрижелудочковая блокады).
3.Комбинированные аритмии (синдром слабости синусового узла, атриовентрикулярная диссоциация, синдром преждевременного возбуждения желудочков).
Клиническая картина
В анамнезе у детей с нарушениями ритма часто выявляют неблагоприятное течение перинатального периода, семейную отягощѐнность по сердечнососудистой патологии, повторные острые инфекционные заболевания и очаги хронической инфекции. При осмотре нередко обнаруживают гипертензионногидроцефальный синдром, резидуальную неврологическую симптоматику, разнообразные психовегетативные расстройства, проявления соединительнотканной дисплазии, иногда - задержку моторного развития и полового созревания.
Нарушения ритма у детей нередко протекают бессимптомно, что не позволяет точно установить время их появления. Приблизительно в 40% случаев аритмии выявляют случайно (на ЭКГ) либо их обнаруживают при обследовании в связи с перенесѐнной ОРВИ. Дети значительно реже взрослых жалуются на сердцебиение, ощущение перебоев в деятельности сердца, его замирание, даже при тяжѐлых формах аритмии. Наряду с этим в препубертатном и пубертатном возрасте нарушения ритма могут иметь яркую эмоциональную окраску, обусловленную психовегетативными расстройствами, и сопровождаются другими кардиальными и экстракардиальными жалобами: болями в области сердца, повышенной возбудимостью, нарушениями сна, метеочувствительностью. При аритмиях возможны слабость, головокружение и обмороки (при синусовой брадикардии, атриовентрикулярной блокаде, синдроме слабости синусового узла, пароксизмальных тахикардиях).
При объективном обследовании у детей с нарушениями ритма можно выявить учащение или замедление пульса, изменение его характера (неправильный с периодическими выпадениями, чередованием периодов учащения и урежения, временным или постоянным ослаблением пульсовой волны, наличием компенсаторной паузы). Оценка других основных характеристик сердечно-сосудистой системы (АД, размеров сердца, звучности тонов, сердечных шумов) позволяет установить или исключить сердечную патологию как причину возникновения аритмии.
Диагностика
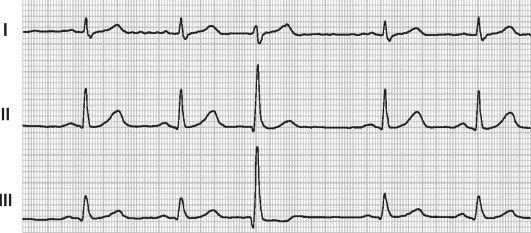
Основной метод выявления и оценки аритмий - ЭКГ. С еѐ помощью можно обнаружить такие бессимптомные нарушения ритма, как одиночные экстрасистолы (рис. 12-7), синдром Вольфа-ПаркинсонаУайта, замедление атриовентрикулярной проводимости, миграцию водителя ритма. Нередко при проведении ЭКГ у детей выявляют синусовую аритмию и изолированную неполную блокаду правой ножки пучка Гиса, представляющие собой вариант возрастной нормы.
Рис. 12-7. Желудочковая экстрасистола (ЭКГ в трѐх стандартных отведениях).
Клинико-электрокардиографическое обследование позволяет установить тип нарушений ритма (функциональный или органический), особенно экстрасистолии. Экстрасистолы функционального происхождения наиболее часто выявляют в пре- и пубертатном периоде, они непостоянны, обычно исчезают или значительно урежаются при изменении положения тела и физической нагрузке. Чаще всего они имеют суправентрикулярное происхождение.
С целью уточнения происхождения нарушений ритма проводят кардиоинтервалографию, суточное холтеровское мониторирование ЭКГ, функциональные пробы: нагрузочные (тест с дозированной физической нагрузкой, велоэргометрия, тредмил-тест) и лекарственные (атропиновая, с пропранололом, изопреналином, аймалином и др.). При подозрении на органическое поражение сердца проводят рентгенологическое исследование и ЭхоКГ. Необходимы также оценка вегетативного и психологического статуса ребѐнка, нейрофизиологическое обследование [ЭЭГ, эхоэнцефалография
(ЭхоЭГ), РЭГ], консультации невролога, отоларинголога, эндокринолога, окулиста.
В сложных случаях в условиях специализированного стационара проводят электрографию атрионодальной проводящей системы, поверхностное ЭКГкартирование (для топической диагностики нарушений ритма) и другие специальные исследования.
Течение
Ряд аритмий (изолированная тахи- и брадикардия, редкие непостоянные монотопные экстрасистолы, лѐгкие степени нарушения про-
водимости, миграция водителя ритма) не сопровождаются обычно органической сердечной патологией и отчѐтливыми субъективными проявлениями и протекают вполне благоприятно. Некоторые формы нарушений ритма, особенно стойкие, могут ухудшить состояние больного, неблагоприятно сказаться на гемодинамике, вызвать снижение сердечного выброса и нарушение коронарного кровообращения и в результате привести к неблагоприятному исходу. Это возможно при желудочковой и суправентрикулярной тахикардии, частых политопных экстрасистолах, значительном замедлении сердечного ритма, атриовентрикулярных блокадах, синдроме удлинѐнного интервала Q-T (синдром Романо-Уорда).
У новорождѐнных и детей раннего возраста нарушения ритма могут протекать как бессимптомно, так и тяжело, с осложнениями. У детей старшего возраста прогноз нарушений ритма обычно благоприятный, но стойкие аритмии, особенно тяжѐлые формы, также могут привести к неблагоприятному исходу.
Лечение
• Лечение нарушений ритма, особенно угрожающих жизни, осуществляют строго индивидуально в зависимости от их происхождения, формы, продолжительности, влияния на самочувствие ребѐнка и состояние его гемодинамики. Необходимо купировать аритмию и проводить поддерживающую терапию для предупреждения повторного еѐ возникновения. При всех видах аритмий одновременно следует провести лечение кардиальных и экстракардиальных их причин. Базисная терапия включает курсовое (не менее 2-3 мес) применение ноотропов (пирацетама, пиритинола, гамма-аминомасляной кислоты, глутаминовой кислоты, гопантеновой кислоты, никотиноил гамма-аминомасляной кислоты и др.) для коррекции нейровегетативных нарушений и нормализации трофических процессов в нервной системе. Показано применение стабилизаторов клеточных мембран и антиоксидантов (витаминов Е и А, цитохрома С, поливитамина, этидроновой кислоты), средств, корригирующих метаболические процессы в миокарде (витаминов С, В1, В2, В15, бенфотиамина, калия оротата, инозина, левокарнитина, оротовой кислоты, магниевой соли), а также нарушения электролитного баланса (калия и магния аспарагината, калия хлорида, кальция глицерофосфата). В комплексном лечении применяют сосудорасширяющие препараты (винпоцетин, винкамин, пентоксифиллин), ангиопротекторы (пирикарбат), белладонны алкалоиды +
фенобарбитал + эрготамин, биогенные стимуляторы (настойки аралии, лимонника, женьшеня, заманихи). Последовательное применение этих средств нередко способствует нормализации самочувствия больных, ликвидации аритмий или улучшению их переносимости. Обмороки, приступы сердцебиения требуют особого терапевтического подхода, поскольку они могут быть следствием не только тяжѐлых нарушений ритма, но и сопутствующих гемодинамических и других расстройств.
•Антиаритмические средства (прокаинамид, амиодарон, лидокаин, верапамил и др.) у детей применяют с определѐнными ограничениями в связи с тем, что они не всегда бывают достаточно эффективными и могут значительно чаще, чем у взрослых, вызвать побочные реакции (снижение АД и сократимости миокарда, ухудшение течения аритмий, замедление проводимости). Их применение обосновано при выраженной субъективной непереносимости аритмий, значительных гемодинамических сдвигах, а также при состояниях, имеющих неблагоприятный прогноз (при пароксизмальной тахикардии, частых желудочковых и наджелудочковых экстрасистолах, мерцательной аритмии). Приступы пароксизмальной тахикардии могут быть купированы введением пропранолола или верапамила. Определение показаний для применения антиаритмических препаратов, их индивидуальный подбор проводят в стационаре.
•При нарушениях проводимости (изолированных или сопровождающих другие формы аритмий) возможно использование адреномиметиков (изопреналина, орципреналина, норэпинефрина), атропина, а также глюкокортикоидов (при атриовентрикулярных блокадах высокой степени). При синдроме удлинѐнного интервала Q-T необходимо длительное назначение β- адреноблокаторов.
•При некоторых стойких, прогностически неблагоприятных, представляющих угрозу для жизни нарушениях ритма (пароксизмальной наджелудочковой и желудочковой тахикардии, мерцательной аритмии) показано проведение дефибрилляции сердца для восстановления синусового ритма. При атриовентрикулярных блокадах высокой степени, а в ряде случаев и при синдроме слабости синусового узла проводят имплантацию водителя ритма. Пациентам с резистентной к терапии хронической непароксизмальной и пароксизмальной наджелудочковой тахикардией, мерцательной аритмией может быть показано кардиохирургическое лечение.
Диспансерное наблюдение
Диспансерное наблюдение должно быть регулярным, его кратность определяют в зависимости от основного заболевания (ревматизм, неревматический кардит, ВПС, СВД и др.), формы аритмии и особенностей еѐ течения. Обязателен динамический контроль ЭКГ, по показаниям назначают суточное холтеровское мониторирование и другие исследования. Также контролируют выполнение врачебных назначе-
ний и эффективность терапии. Диспансерное наблюдение за детьми с аритмиями не имеет временных ограничений, и его нередко продолжают до передачи пациента под наблюдение подросткового терапевта. Детей,
лечившихся в стационаре, в первый квартал наблюдают ежемесячно, до 1 года - не реже 1 раза в 3 мес, затем 1 раз в полгода.
Профилактика
Профилактика нарушений ритма и проводимости направлена на устранение предрасполагающих факторов риска. С целью своевременного выявления аритмий целесообразно проведение регулярного ЭКГ-контроля, особенно в периоды наибольшего риска их развития (у новорождѐнных, в 4-5, 7-8 и 12-13 лет). Вторичная профилактика предусматривает поддержание нормальной ритмической деятельности сердца и предупреждение прогрессирования аритмий и включает комплекс немедикаментозных воздействий (психологическая коррекция, общеукрепляющие мероприятия, ЛФК) и медикаментозное лечение (курсы ноотропных, мембраностабилизирующих препаратов, антиоксидантов и др.) в зависимости от особенностей конкретного случая.
Прогноз
Большинство аритмий в детском возрасте доброкачественны, обратимы и не отягощают прогноз жизни. Однако у новорождѐнных и детей раннего возраста они могут вызвать развитие аритмогенной кардиомиопатии или сердечной недостаточности, способных привести к ранней инвалидизации и даже к летальному исходу. Неблагоприятный прогноз имеют хроническая непароксизмальная и пароксизмальная тахикардия, мерцательная аритмия, приобретѐнная полная поперечная блокада сердца. К заболеваниям, сопряжѐнным с высоким риском развития внезапной смерти (чаще вследствие асистолии или фибрилляции желудочков), относят синдром удлинѐнного интервала Q-T, выраженные нарушения функции синусового узла, некоторые тахиаритмии, особенно желудочковые, сопровождающиеся обмороками, ишемией миокарда, острой сердечной недостаточностью, артериальной гипертензией.
Синдром вегетативной дистонии
Синдром вегетативной дистонии (СВД) - симптомокомплекс многообразных клинических проявлений, затрагивающий различные органы и системы и развивающийся вследствие отклонений в структуре и функции центральных и/или периферических отделов вегетативной нервной системы.
СВД - не самостоятельная нозологическая форма, но в сочетании с другими патогенными факторами может способствовать развитию многих заболеваний и патологических состояний, чаще всего имеющих психосоматический компонент (артериальная гипертензия, ишемическая болезнь сердца, бронхиальная астма, язвенная болезнь и др.). Вегетативные сдвиги определяют развитие и течение многих заболеваний детского возраста. В свою очередь, соматические и любые другие заболевания могут усугублять вегетативные нарушения.
Признаки СВД выявляют у 25-80% детей, преимущественно среди городских жителей. Их можно обнаружить в любом возрастном периоде, но чаще
наблюдают у детей 7-8 лет и подростков. Чаще данный синдром наблюдают у девочек.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причины формирования вегетативных расстройств многочисленны. Основное значение имеют первичные, наследственно обусловленные отклонения в структуре и функции различных отделов вегетативной нервной системы, чаще прослеживаемые по материнской линии. Другие факторы, как правило, играют роль пусковых механизмов, вызывающих манифестацию уже имеющейся скрытой вегетативной дисфункции. Часто наблюдают сочетание нескольких причин.
•Формированию СВД во многом способствуют перинатальные поражения ЦНС, приводящие к церебральным сосудистым расстройствам, нарушению ликвородинамики, гидроцефалии, повреждению гипоталамуса и других отделов лимбико-ретикулярного комплекса. Повреждение центральных отделов вегетативной нервной системы приводит к эмоциональному дисбалансу, невротическим и психотическим нарушениям у детей, неадекватным реакциям на стрессовые ситуации, что также влияет на формирование и течение СВД.
•В развитии СВД очень велика роль различных психотравмирующих воздействий (конфликтных ситуаций в семье, школе, семейного алкоголизма, неполных семей, изолированности ребѐнка или чрезмерной опеки его родителями), приводящих к психической дезадаптации детей, способствующих реализации и усилению вегетативных расстройств. Не меньшее значение имеют часто повторяющиеся острые эмоциональные перегрузки, хронические стрессы, умственное и физическое перенапряжение.
•К провоцирующим факторам относят разнообразные инфекционные, соматические, эндокринные и неврологические заболевания, аномалии конституции, аллергические состояния, неблагоприятные или резко меняющиеся метеорологические условия, особенности климата, экологическое неблагополучие, нарушения баланса микроэлементов, гиподинамию или чрезмерную физическую нагрузку,
гормональную перестройку пубертатного периода, несоблюдение режима питания и т.д.
• Несомненное значение имеют возрастные особенности симпатического и парасимпатического отделов вегетативной нервной системы, нестабильность метаболизма головного мозга, а также присущая детскому организму способность к развитию генерализованных реакций в ответ на локальное раздражение, что определяет больший полиморфизм и выраженность синдрома у детей по сравнению с взрослыми.
Нарушения, возникшие в вегетативной нервной системе, приводят к разнообразным изменениям функций симпатической и парасимпатической систем с нарушением выделения медиаторов (норадреналина, ацетилхолина), гормонов коры надпочечников и других желѐз внутренней
секреции, ряда биологически активных веществ [полипептидов, простагландинов (Пг)], а также к нарушениям чувствительности сосудистых α- и β-адренорецепторов.
КЛАССИФИКАЦИЯ
До настоящего времени общепринятой классификации СВД нет. При формулировке диагноза учитывают:
•этиологические факторы;
•вариант вегетативных расстройств (ваготонический, симпатикотонический, смешанный);
•распространѐнность вегетативных расстройств (генерализованная, системная или локальная форма);
•системы органов, наиболее вовлечѐнных в патологический процесс;
•функциональное состояние вегетативной нервной системы;
•степень тяжести (лѐгкая, среднетяжѐлая, тяжѐлая);
•характер течения (латентный, перманентный, пароксизмальный).
КЛИНИЧЕСКАЯ КАРТИНА
Для СВД характерны многообразные, зачастую яркие субъективные симптомы заболевания, не соответствующие значительно менее выраженным объективным проявлениям той или иной органной патологии. Клиническая картина СВД во многом зависит от направленности вегетативных нарушений (преобладание вагоили симпатикотонии).
Ваготония
Детям с ваготонией свойственны множество ипохондрических жалоб, повышенная утомляемость, снижение работоспособности, нарушения памяти, расстройства сна (трудность засыпания, сонливость), апатия, нерешительность, пугливость, склонность к депрессиям.
Характерны снижение аппетита в сочетании с избыточной массой тела, плохая переносимость холода, непереносимость душных помещений, ощущение зябкости, чувство нехватки воздуха, периодические глубокие вздохи, ощущение «комка» в горле, а также вестибулярные расстройства, головокружения, боли в ногах (чаще в ночное время), тошнота, немотивированные боли в животе, мраморность кожи, акроцианоз, выраженный красный дермографизм, повышенное пото-, салоотделение, склонность к задержке жидкости, преходящие отѐки под глазами, частые позывы к мочеиспусканию, гиперсаливация, спастические запоры, аллергические реакции. Сердечно-сосудистые расстройства проявляются болями в области сердца, брадиаритмией, тенденцией к снижению АД,
