
- •А.М.Ганичкин
- •Рак толстой кишки
- •Ленинград,1970
- •Анатомо-топографические особенности толстой кишки
- •Кровоснабжение
- •.Лимфатическая система
- •Иннервация
- •Функциональные особенности толстой кишки
- •Морфологическая характеристика рака толстой кишки
- •Формы макроскопического строения
- •Частота разновидностей рака правой половины толстой кишки в зависимости от локализации
- •Частота отдельных разновидностей рака левой половины толстой кишки в зависимости от локализации
- •Формы микроскопического строения
- •Рост и распространение рака толстой кишки
- •Распространение рака по длине кишечной стенки
- •Распространение рака в толшу кишечной стенки и переход за ее пределы
- •Распространение рака по лимфатическим путям
- •Зависимость частоты метастазирования от макроскопического строения опухоли
- •Зависимость частоты метастазирования от микроскопического строения опухоли
- •Зависимость частоты метастазов в лимфатические узлы от местного распространения рака
- •Распространение рака по венозным путям
- •Отдаленные метастазы
- •Определение степени злокачественности рака
- •Клиника рака толстой кишки
- •Статистические данные
- •Симптоматология рака толстой кишки
- •Функциональные признаки без кишечных расстройств
- •Кишечные расстройства
- •Нарушения кишечной проходимости
- •Патологические выделения
- •Патологические выделения при раке толстой кишки
- •Нарушения общего состояния больных
- •Пальпаторное определение опухоли
- •Особенности течения рака толстой кишки
- •Течение осложненных форм рака толстой кишки
- •Рак толстой кишки, осложнившийся воспалительным процессом.
- •Рак толстой кишки, осложнившийся перфорацией кишечной стенки
- •Рак толстой кишки, распространившийся на соседние ткани и органы.
- •Рак толстой кишки, осложнившийся кровотечением
- •Рак толстой кишки при язвенном колите и полипозе
- •Клинические формы рака толстой кишки
- •Токсико-анемическая форма
- •Энтероколитическая форма
- •Дпспептическая форма
- •Обтурационная форма
- •Псевдовоспалительная форма
- •Опухолевая (атипическая) форма
- •Классификация рака толстой кишки по стадиям заболевания
- •Диагностика рака толстой кишки методы обследования и распознавания
- •Физикальные методы исследования
- •Пальцевое исследоилние прямой кишки
- •Ректороманоскопия
- •Биопсия
- •Рентгенологическое исследование
- •Методы лабораторного исследования
- •Диагностическое чревосечение
- •Оценка методов обследования и распознавания рака толстой кишки на основании собственных клинических наблюдений
- •Дифференциальная диагностика
- •Дифференциальная диагностика энтеро-колитической формы
- •Дифференциальная диагностика диспептической формы
- •Дифференциальная диагностика обтурационной формы
- •Дифференциальная диагностика псевдовоспалительной формы
- •Дифференциальная диагностика опухолевой (атипической) формы
- •Лечение рака толстой кишки характеристика типов оперативных вмешательств
- •Одномоментные резекции с первичным восстановлением кишечной непрерывности посредством анастомоза
- •Одномоментные резекции с первичным восстановлением кишечной непрерывности анастомозпм с наложением разгрузочного свища
- •Двухмоментные резекции с наружным отведением кишечного содержимого
- •Двухмоментные резекции с предварительным внутренним отведением кишечного содержимого
- •Трехмоментные операции с предварительным наружным отведением кишечного содержимого
- •Методика радикальных оперативных вмешательств по данным наших наблюдений и исследований основные принципы радикальных оперативных вмешательств
- •Операбельность при pake толстой кишки
- •Зависимость операбельности рака толстой кишки от пола больных (1948—1964 гг.)
- •Предоперационная подготовка больного при pake толстой кишки
- •Bыбор оперативного доступа
- •Техника радикальных операций при pake толстой кишки
- •Ведение больных в послеоперационном периоде
- •Непосредственные результаты радикальных оперативных вмешательств при pake толстой кишки
- •Послеоперационная летальность
- •Осложнения после радикальных оперативных вмешательств при pake толстой кишки
- •Частота осложнений в зависимости от типа оперативного вмешательства и локализации рака толстой кишки
- •Паллиативные операции при pake толстой кишки
- •Отдаленные результаты хирургического лечения рака толстой кишки
- •Зависимость пятилетних отдаленных результатов лечения от макроскопического строения рака толстой кишки
- •Зависимость пятилетних отдаленных результатов лечения от микроскопического строения рака толстой кишки
- •Пятилетние отдаленные результаты лечения в зависимости от распространенности рака толстой кишки в регионарные лимфатические узлы
- •Отдаленные пятилетние результаты лечения рака толстой кишки в зависимости от типа радикального оперативного вмешательства
- •Оглавление
Техника радикальных операций при pake толстой кишки
Проведение радикального оперативного вмешательства по поводу рака толстой кишки предусматривает тщательную предоперационную подготовку больного, предварительный выбор вида обезболивания и целесообразного оперативного доступа в зависимости от локализации новообразования.
При раке правой половины на современном этапе применяется главным образом два типа оперативных вмешательств:
а) Одномоментная правосторонняя гемиколэктомия с непосредственным восстановлением кишечной непрерывности посредством илеотрансверзоанастомоза.
б) Двухмоментная операция с предварительным внутренним отведением кишечного содержимого посредством илеотрансверзоанастомоза или одностороннего выключения. Во второй этап через 10—14 дней производится правосторонняя гемиколэктомия.
Другие операции, как-то: одномоментная правосторонняя гемиколэктомия с одновременным наложением подвесной илео-стомии, двухмоментная операция (наложением в первый этап свища на подвздошную или слепую кишку для устранения непроходимости, а во второй этап—правосторонняя гемиколэктомия), трехмоментная правосторонняя гемиколэктомия с предварительным наружным отведением кишечного содержимого применяются очень редко при осложненном течении рака и, в частности, тяжелой кишечной непроходимостью.
Независимо от типа оперативного вмешательства техника выполнения основной части операции—правосторонняя гемиколэктомия—остается одинаковой, меняется лишь последовательность отдельных приемов операции.
Поэтому, во избежание повторений, описывая технику радикальных оперативных вмешательств, выполненных по поводу рака правой половины толстой кишки, мы остановимся на одномоментной правосторонней гемиколэктомии в том виде, как это производится в нашей клинике.
Для лечения рака поперечно-ободочной кишки в настоящее время применяются три типа операций:
а) При локализации раковой опухоли в правой и средней трети поперечно-ободочной кишки мы предпочитаем правостороннюю расширенную одномоментную гемиколэктомию до средины или левой трети поперечно-ободочной кишки.
б) При локализации рака в левой трети поперечно-ободочной кишки производится одномоментная левосторонняя гемиколэктомия с непосредственным соединением концевым анастомозом поперечно-ободочной и сигмовидной кишок.
в) При небольших раковых опухолях средней трети попереч--ю-ободочной кишки допустима одномоментная сегментарная
резекция средней трети с клиновидным иссечением брыжейки и соединением отрезка кишки анастомозом конец в конец. Этот тип операции может сочетаться с одновременным наложением свища на слепую кишку.
Многомоментные способы по типу операции Микулича, операции Грекова II в настоящее время почти не применяются, так как не имеют преимуществ перед трехмоментной операцией по Цейдлеру—Шлофферу (см. ниже).
Правосторонняя гемиколэктомия и левосторонняя гемиколэктомия, выполняемые по поводу рака поперечно-ободочной кишки, по оперативной технике почти не отличаются от операций, производимых при раке соответствующих половин толстой кишки. Поэтому, описывая технику радикальных операций, предпринимаемых по поводу рака поперечно-ободочной кишки, мы остановимся только на сегментарной резекции средней трети.
При раке левой половины толстой кишки в зависимости от ^локализации и распространенности применяются следующие ' типы оперативных вмешательств:
а) Одномоментная левосторонняя гемиколэктомия при раке левой трети поперечно-ободочной кишки, селезеночной кривизны и нисходящей кишки.
б) Одномоментная полная левосторонняя гемиколэктомия при любой локализации рака с вовлечением лимфатических узлов главной группы у корня нижней брыжеечной артерии.
в), Одномоментная внутрибрюшинная резекция сигмовидной кишки.
г) Одномоментная комбинированная брюшно-анальная резекция прямой и сигмовидной кишок по Петрову—Холдину с низведением сигмовидной кишки через анальный сфинктер.
д) . Одномоментная комбинированная брюшно-анальная резекция сигмовидной кишки с эвагинацией по методу Греков I.
е) Одномоментная резекция сигмовидной кишки с выведением проксимального конца в виде одноствольного противоестественного заднего прохода и ушиванием дистального конца кишки наглухо (операции Гартмана).
ж)'Двухмоментные резекции с наружным отведением кишечного содержимого (операция Микулича, второй способ Грекова, модификация Ренкина) и внутренним отведением по типу опе-;' рации Гохенега.
з) Трехмоментная операция по Цейдлеру—Шлофферу при любой локализации рака левой половины, осложненного нарушением кишечной проходимости.
При описании оперативной техники радикальных оперативки ных вмешательств при раке левой половины толстого кишечника мы остановимся на левосторонней гемиколэктомии, полной
левосторонней гемиколэктомии и способах резекции сигмопидной кишки.
Мы не считаем необходимым описывать оперативную технику одномоментной комбинированной брюшно-анальной резекции сигмовидной кишки методом эвагинации по первому способу Грекова, так как она редко применяется, а принципиальная схема ее приведена выше (см. рис. 43). Нет необходимости описывать оперативную технику операции Гартмана (см. рис. 50), так как внутрибрюшной ее этап мало отличается от других способов резекции сигмовидной кишки.
Нет нужды описывать детали двухмоментных резекций с наружным отведением и с внутренним отведением, так как они применяются очень редко и не имеют никаких преимуществ перед одномоментными резекциями с одновременным наложением разгрузочного свища и трехмоментным способом Цей.л-лера—Шлоффера. Принципиальная схема трехмоментного способа Цейдлера—Шлоффера нами приведена (см. рис. 53), а второй этап—резекция кишечника—проводится по общим правилам в зависимости от локализации и распространенности раковой опухоли.
Таким образом, мы ограничимся подробным описанием операции правосторонней гемиколэктомии, сегментарной резекции поперечно-ободочной кишки, левосторонней гемиколэктомии, левосторонней полной гемиколэктомии, внутрибрюшной резекции сигмовидной и прямой кишок с низведением сигмовидиой кишки через анальный сфинктер по Петрову — Холдину,
Считаем целесообразным остановиться на некоторых оперативных приемах расширенных резекций, обработке культей кишок, наложении кишечных анастомозов и свищей, методах перитонизации задней брюшной стенки и способах дренирования забрюшинного пространства в таком виде, как они выполняются при оперативных вмешательствах по поводу рака толстой кишки в нашей клинике.
Правосторонняя гемиколэктомия. При раке слепой и восходящей кишок правосторонняя гемиколэктомия проводится с удалением терминального отдела подвздошной кишки на протяжении 20—25 см от баугиниевой заслонки и всей правой половины толстой кишки до правой трети поперечно-ободочной кишки. Во время этой операции пересекаются подвздошно-тол-стокишечная, правая толстокишечная, правая ветвь средне» толстокишечной артерии, с сохранением основного ствола последней (см, рис. 41, а). При раке печеночной кривизны и правой трети поперечно-ободочной кишки границы резекции поперечно-ободочной кишки расширяются до ее средней трети (ем, рис. 41, б) и пересекаются средние толстокишечные артерии и вены. При раке средней трети поперечно-ободочной кишки границы резекции расширяются до левой ее трети (см. рис. 41, б);
удаляется большая часть брыжейки поперечно-ободочной кишки вместе с сосудами и лимфатическими узлами и весь большой сальник. Для выполнения правосторонней гемиколэктомии больной укладывается на операционный стол, лежа на спине. Поднимается поясничный валик, производится небольшой поворот пло-йскости стола влево, чтобы правая половина живота была расположена несколько выше.
Вскрытие брюшной полости производится правым косым, трансректальным, параректальным или верхним срединным разрезом, продленным вправо и книзу с пересечением прямой мышцы живота (см. рис. 55, а}.
По вскрытии брюшной полости производится тщательная ревизия. В первую очередь осматривается опухоль и определяется ее операбельность. Выясняется распространенность ракового процесса — нет ли имплантационных метастазов по брюшине и в сальнике, не определяются ли неудалимые метастазы в корне брыжейки топкой кишки и по ходу аорты и нижней полой вены. Осматривается и ощупывается печень с целью выявления метастазов. Переход опухоли на брюшную стенку и соседние органы, когда их можно удалить единым блоком вместе с опухолью, не должен препятствовать проведению радикального оперативного вмешательства. Если рак толстой кишки признается операбельным, то необходимо дополнительно изучить архитектонику кровеносных сосудов и с учетом всех данных наметить границы предполагаемой резекции.
Первый акт правосторонней гемиколэктомии следует начинать с рассечения брыжейки и сосудов подвздошной кишки, рассечения заднего листка брюшины и перевязки подвздошно-толстокишечной и правой толстокишечной артерий и вен. Такой план операции создает наилучшие условия абла-стичности и предупреждает распространение раковых клеток по лимфатическим и кровеносным путям во время манипуляций по выделению самой раковой опухоли. Брыжейка рассекается от места намеченного пересечения подвздошной кишки по направлению к ее корню. Сосуды рассекаются между твердыми зажимами и лигируются тонким шелком. Разрез с брыжейки подвздошной кишки продолжается на брюшину задней брюшной стенки в направлении к брыжейке поперечно-ободочной кишки. Забрюшипная жировая клетчатка вместе с лимфатическими узлами отодвигается кнаружи, при этом обнажаются подвздошно-толстокишечная и правая толстокншечная артерии и вены, которые пересекаются между зажимами и лигируются четвертым номером шелка (рис. 56). Разрез с задней брюшной Стенки продолжается кверху на брыжейку поперечно-ободоч-йой кишки, которая рассекается с сохранением средней толстокишечной артерии при раке слепой и восходящей кишок или с пересечением средней толстокишечной артерии у места ее от-хождения от верхней брыжеечной артерии при раке печеночной кривизны правой и средней трети ноперечно-ободочной кишки (рис. 57, а, б)

Рис. 56. Первый акт правосторонней гемиколэктомии.
Рассечение брыжейки подвздошной кишки, задней брюшной стенки и брыжейки поперечно-ободочной кишки с пересечением подвздошно-толстокишечных, правых толстокишечиых и правой ветви средних толстокишечных сосудов.
. Краевой сосуд у места будущего пересечения по-перечно-ободочной кишки рассекается между зажимами и лиги-руется. Остаются непересеченными подвздошная и поперечно-ободочная кишки. Вторым актом правосторонней гемиколэктомии является рассечение пристеночной брюшины по наружному краю слепой и восходящей кишок. С этой целью, начиная от корня пересеченной брыжейки подвздошной кишки, ножницами проводится разрез, который окаймляет слепую кишку снизу и продолжается кверху отступя на 1—2 см от на-' ружного ее края до самой печеночной кривизны (рис. 58). Слепая и восходящая кишки вместе с жировой клетчаткой, кровеносными сосудами и лимфатическим аппаратом тупо отделяются от задней брюшной стенки. При этом следует соблюдать известную осторожность, памятуя о том, что кнутри от восходящей и слепой кишок опускается правый мочеточник. Предварительное рассечение заднего листка брюшины, кровеносных сосудов и брыжейки кишки значительно облегчает и упрощает выделение правой половины толстой кишки и илеоцекального угла.
Третьим актом правосторонней гемиколэктомии является пересечение желудочно-толстокишечной связки. Рассечение следует начинать от намеченного места пересечения поперечно-ободочной кишки в направлении к печеночной кривизне. Отдельные пряди желудочно-толстокишечной связки рассекаются между зажимами и лигируются шелковыми лигатурами (рис. 59).
Здесь следует подчеркнуть, что при раке слепой и восходящей кишок следует рассечение желудочно-ободочной связки производить без пересечения кровеносных сосудов желудка. При раке печеночной кривизны и поперечно-ободочной кишки отделение связки производится у самой стенки желудка с пересечением кровеносных сосудов большой кривизны, так как раковые опухоли поперечно-ободочной кишки могут давать метастазы в лимфатические узлы по ходу этих кровеносных сосудов. Самым ответственным моментом третьего акта является выделение печеночного угла толстой кишки. При этом следует с большой осторожностью пересечь диафрагмально-толстокишеч-ную связку и соединительно-тканные тяжи между двенадцатиперстной кишкой и задней поверхностью печеночной кривизны толстой кишки (рис. 60).
При выделении печеночной кривизны и правой трети поперечно-ободочной кишки требуется известная осторожность, так как здесь возможно повреждение головки поджелудочной железы и панкреатико-дуоденальной артерии, что может нарушить кровоснабжение двенадцатиперстной кишки.

Рис. 57. Первый акт правосторонней гемиколэктомии.
Рассечение брыжейки подвздошной кишки, брюшины задней брюшной стенки и брыжейки поперечно-ободочной кишки при раке печеночной кривизны и правой трети поперечно ободочной кишки (а), при раке средней трети поперечно-ободочной кишки (б).

Рис.58 Второй акт правосторонней гемиколэктомии.
Рассечение наружного листка и выделение слепой и восходящей ободочной кишки.

Рис. 59. Третий акт правосторонней гемиколэктомии. Пересечение желудочно-ободочной связки.

Рис. 60. Третий акт правосторонней гемиколэктомии.
Отделение печеночного угла от почки, двенадцатиперстной кишки и поджелудочной ж' лезы. Пересечение правой диафрагмальпо-толстокишечной связки.
Завершив отделение кишки от мочеточника и нижнего полюса правой почки, поджелудочной железы, двенадцатиперстной кишки и желудка, выводят весь мобилизованный отдел кишечника вместе с опухолью легко за пределы брюшной полости. Брюшная полость прикрывается полотенцем, а манипуляции по пересечению кишечника, ушиванию культи поперечно-ободочной кишки и наложению анастомоза производятся как бы внебрюшинно.
Четвертым актом правосторонней гемиколэктомии является пересечение подвздошной и поперечно-ободоч-ной кишок и удаление сегмента кишечника вместе с опухолью.
На подвздошную кишку накладываются два твердых зажима, и она пересекается по поверхности зажима, наложенного на приводящий отрезок кишки углом в 5—10° так, чтобы противобры-жеечная стенка была иссечена на несколько большем протяжении. Оба зажима заворачиваются в марлевые салфетки. Прежде чем приступить к пересечению поперечно-ободочной кишки, надлежит отдельными прядями между зажимами пересечь большой сальник, сосуды его лигируются тонкими шелковыми или капроновыми нитями. На поперечно-ободочную кишку у места ее пересечения накладываются два твердых зажима. Зажим на остающийся участок поперечно-ободочной кишки накладывается под углом 10—15°, так, чтобы удалить несколько больше кишки с противобрыжеечного края (рис. 61). Кишка пересекается точно по плоскости этого зажима, и препарат кишечника вместе с опухолью удаляется. В последние пять—шесть лет для ушивания остающейся культи поперечно-ободочной кишки широко применяются сшивающие аппараты УКЛ-40 и УКЛ-60. При такой методике на поперечно-ободочную кишку накладывается УКЛ-60 под углом в 10—15° и кишка прошивается танталовыми скрепками. По плоскости сшивающего аппарата кишка пересекается и препарат с опухолью удаляется (рис. 62, 63).
Обработка культи поперечно-ободочной кишки при обычной методике, без применения сшивающих аппаратов, производится следующим образом; вокруг зажима накладывается непрерывный обвивной шов тонким кетгутом, стежки которого не затягиваются; затем, когда зажим снимается, края кишки оказываются надежно склеенными, кетгутовая нить натягивается, на чем и заканчивается первый этаж шва. Теперь свободный конец кетгутовой нити вдевается в иглу, и этой же нитью накладывается второй этаж непрерывного вворачивающего сермоску-лярного шва (рис. 61, а, б). По окончании наложения второго этажа оба конца кетгутовой нити связываются между собой. Третий этаж накладывается узловыми сермускулярными швами тонким шелком, нейлоном или капроном на расстоянии 5—6 мм один от другого (рис. 61, е). С особенной тщательностью должны накладываться первый и последний швы у углов культей. Если для пересечения поперечно-ободочной кишки по плоскости зажима применяется электронож, мы не зашиваем культю кет-гутовыми швами, а накладываем два этажа сермускулярных узловых швов тонким шелком (см. рис. 61, г, д}. Оба эти способа зашивания культи толстой кишки, как показали экспериментальные исследования нашей клиники (А. М, Ганичкин, 1951;В. А. Михайличенко, 1957), создают благоприятные условия для заживления раны кишки. Заживление культи толстой кишки, как показали исследования И. Н. Хотомлянской (1963), при применении сшивающих аппаратов УКЛ-60 происходит в наиболее короткие сроки, с меньшим числом осложнений, а восстановление слизистой заканчивается нежным рубцом. Здесь уместно выступить против обработки культей толстой кишки инва-гинационными способами, при которых образуется замкнутая инфицированная полость и нарушается кровоснабжение конца кишки вследствие передавливания прямых артериальных веточек.
Пятым актом правосторонней гемиколэктомии является наложение анастомоза между подвздошной и поперечно-ободочной кишками (рис. 64). Образ действия в этом случае зависит от избранного анастомоза. Отдавая дань большей распространенности метода, мы начнем описание с анастомоза бок в бок. Выполняя этот вид анастомоза, необходимо предварительно зашить конец подвздошной кишки, что мы делаем двумя этажами непрерывного кетгутового шва с наложением третьего этажа узловых шелковых швов. Допустимы и инвагинационные способы обработки конца тонкой кишки, но они значительно опаснее предыдущего. Для наложения бокового анастомоза конец подвздошной кишки подводится в Изоперистальтическом или антиперистальтическом направлении к боковой поверхности конца поперечно-ободочной кишки.

Рис. 61. Четвертый акт правосторонней гемиколэктомии.

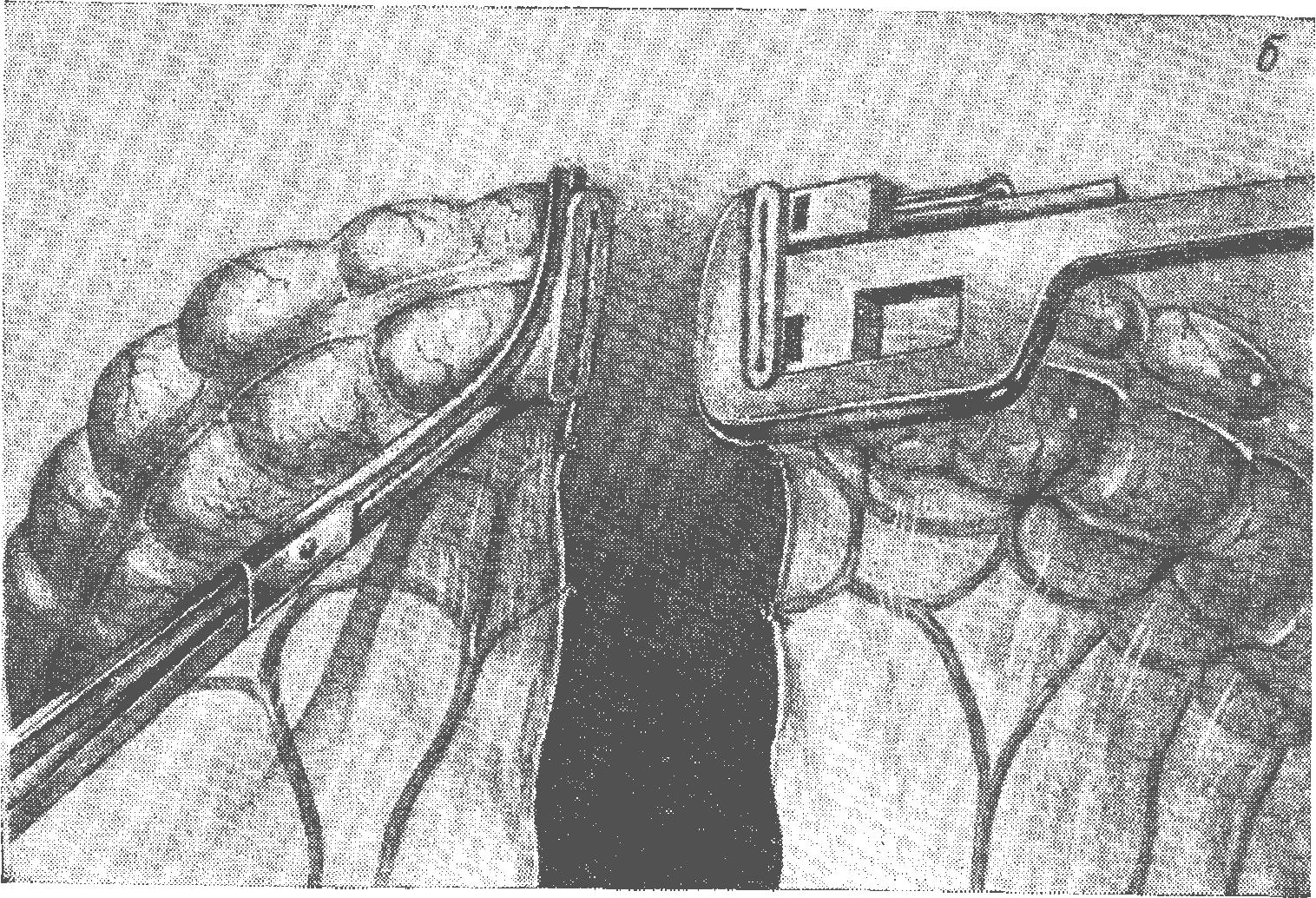
Рис. 62. Четвертый акт правосторонней гемиколэктомии.
а, б — пересечение поперечно-ободочной кишки с применением сшивающего аппарата УКЛ-60.
 а
а б
б
Рис. 63. Ушивание культи толстой кишки аппаратом УКЛ-60.
а — прошивание культи механическим швом; б — наложение серозномышечных узловых швов.
Вначале по свободной мышечной ленте поперечно-ободочной кишки производится продольный разрез через серозный и мышечные слои длиной в 5 см, но подслизистый слой и слизистая оболочка должны остаться целыми, затем накладываются серосерозные узловые швы между поперечно-ободочной кишкой и противо-брыжеечной стенкой подвздошной кишки на всем протяжении будущего анастомоза. Анастомоз следует накладывать на расстоянии 4—5 см от конца поперечно-ободочной кишки, оставляя как можно более короткий слепой конец на подвздошной кишке. Теперь, когда сшиты серозные оболочки по задней стенке анастомоза, производится дополнительное обкладывание марлевыми салфетками во избежание попадания кишечного содержимого в брюшную полость. Кровеносные сосуды подслнзи-стого слоя и слизистой оболочки прошиваются по краям разреза, с каждой стороны накладывается по два сквозных кетгу-товых узловых шва. Между этими швами рассекается слизистая толстой кишки на всем протяжении будущего анастомоза. При рассечении слизистой оболочки электроножом прошивание и перевязку сосудов подслизистого слоя можно не проводить, так как они при этом хорошо свариваются и не дают кровотечения. На подвздошную кишку накладывается мягкий кишечный зажим, чтобы предупреждать затекание кишечного содержимого в брюшную полость и избежать кровотечения из поверхностей разреза при вскрытии ее просвета. Просвет подвздошной кишки вскрывается. Поверхности слизистых протираются раствором сулемы или смазываются йодной настойкой. Задняя стенка анастомоза создается путем сшивания через все слои толстой и тонкой кишок непрерывным кетгутовым швом. При переходе этого шва на переднюю стенку может применяться вворачивающий шов по Шмидену, скорняжный шов В. М. Святухина или обычный портняжный шов. Мы пользуемся швом В. М. Святухина или обычным портняжным швом. По бкончании сшивания передней стенки анастомоза оба конца кетгутовой нити связываются между собой. Вторым этажом накладываются серомускулярные узловые швы тонким шелком На протяжении всего анастомоза (рис. 65). Дополнительно подвздошная кишка фиксируется двумя-тремя узловыми швами по мышечной ленте к культе поперечно-ободочной кишки. Брыжейки поперечно-ободочпой и подвздошной кишок сшиваются между собой с обеих сторон отдельными узловыми кетгутовыми швами.

Рис, 64. Четвертый акт правосторонней гемиколэктомии.
Соотношение органов и дефект в брюшине заднен брюшной стенки после правосторонней гемиколэктомии и ушивания культи поперечно-ободочной кишки.
Техника наложения концебокового анастомоза для соединения подвздошной кишки с поперечно-ободочной аналогична. Сшивая конец подвздошной кишки с боковыми стенками Поперечно-ободочной при наложении сквозных швов, следует предпочесть узловые кетгутовые швы, которые сохраняют лучшие условия кровоснабжения и заживления анастомоза. Отдельные детали концебокового анастомоза иллюстрируются схематически на рис. 66.
Для восстановления кишечной непрерывности после правосторонней гемиколэктомии в наших клиниках отдается предпочтение инвагинациониому концебоковому анастомозу, предложенному М. А. Кимбаровским. Оперативная техника инвагина-ционного концебокового анастомоза разработана нами в эксперименте и проверена на большом количестве клинических наблюдений.
Наложение инвагинационного анастомоза начинается с разреза серозно-мышечной оболочки, который производится по свободной ленте длиной 3,5—4 см до подслизистого слоя, отступая на 4 см от края культи толстой кишки.


Рис. 65. Пятый акт правосторонней гемиколэктомии.
а, б, в — наложение анастомоза бок в бок между подвздошной и поперсчго-ободочной кишками.
Конец подвздошной кишки сближается с боковой стенкой поперечно-обо-дочной кишки, и накладываются серосерозные узловые швы тонким шелком между серозномышечной оболочкой толстой кишки по краю разреза в продольном направлении и серозно-мышечной оболочкой поперечника тонкой кишки, отступя от конца последней на 2—2,5 см. После наложения серомускуляр-ных узловых шелковых швов на протяжении всей задней стенки будущего анастомоза накладываются серомускулярные провизорные швы по верхнему краю разреза поперечно-ободочной кишки и противоположной стенкой поперечника подвздошной кишки. Швы перебрасываются через зажим, наложенный на конец тонкой кишки. Слизистая толстой кишки рассекается по намеченному разрезу. В просвет толстой кишки погружается конец тонкой кишки вместе с зажимом. Провизорные швы натягиваются, зажим снимается, и нити завязываются. Таким образом, анастомоз в основном готов. Затем накладывается второй этаж узловых шелковых швов на протяжении всей передней стенки анастомоза (рис. 67).


Рис. 66. Пятый акт правосторонней гемиколэктомии.
а, б, в — наложение концебокового анастомоза между подвздошной и поперечно-ободочной кишками.
Следует особо подчеркнуть, что конец подвздошной кишки погружается в просвет толстой вместе с брыжейкой, а сосуды последней должны щадиться при наложении швов вокруг анастомоза и при сшивании брыжейки. Проходимость анастомоза должна быть проверена ощупыванием встречными пальцами через стенку кишки.
Шестым актом правосторонней гемиколэктомии является перитонизация задней брюшной стенки. Этот акт операции должен быть выполнен с большой тщательностью, так как неполное зашивание листка брюшины может повести к проникновению петли тонкой кишки и последующему ущемлению. Тщательное зашивание заднего листка брюшины предупреждает распространение инфекции из забрюшинного пространства, которое при раке толстой кишки большей частью оказывается инфицированным. При обычной правосторонней гемиколэктомии
с пересечением поперечно-ободочпой кишки на уровне ее правой трети закрытие дефекта в задней брюшной стенке не встречает больших затруднений и производится за счет стцьн-кия заднего листка брюшины (рис. 68). При значительном натяжении помогает дополнительная отслойка наружного листка брюшины от брюшной стенки (С. П. Федоров, 1925).
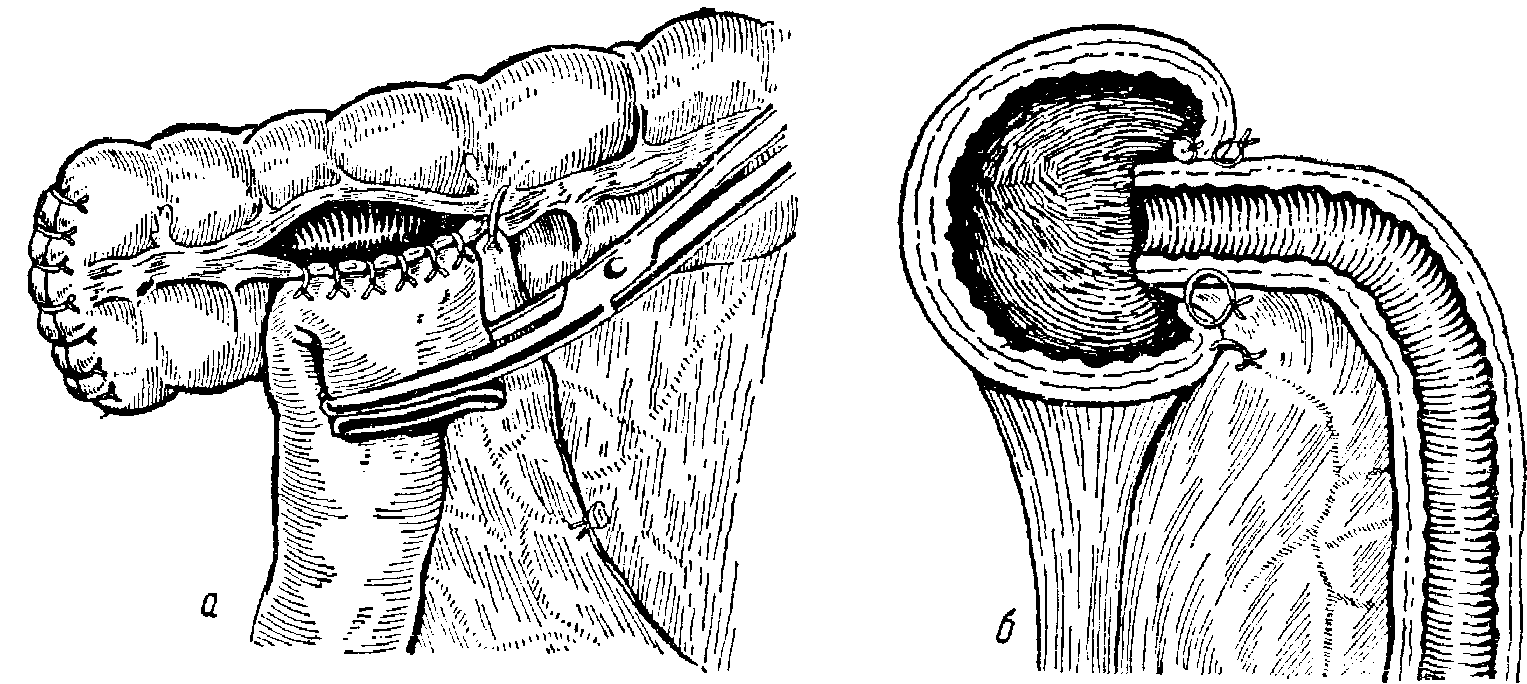

Рис. 67. Пятый акт правосторонней гемиколэктомии.
а, б, в — наложение иппагинационного копцебокового анастомоза между подвздошной и поперечно-ободочнон кишками.
Нами разработан на 50 трупах и проверен в клинике метод закрытия дефекта в задней брюшной стенке за счет брыжейки поперечно-ободочной кишки, остатков желудочно-ободочной связки и перемещения поперечно-ободочной кишки, который дает возможность во всех случаях правосторонней гемиколэктомии с пересечением поперечно-ободочной кишки до уровня ее средней трети надежно перитонизировать заднюю брюшную стенку. Сущность этого метода заключается в том, что при сшивании брыжейки подвздошной кишкн с брыжейкой поперечно-ободочной кишки край последней оставляется свободным, а край брыжейки подвздошной кишки подшивается к нижней поверхности брюшинного листка брыжейки поперечно-ободочной кишки. Дополнительно рассекается желудочно-ободочная связка, и культя поперечно-ободочной кишки смещается в правую подвздошную область. Внутренний край брюшины сшивается с краем брыжейки поперечно-ободочной кишки. В нижнем углу наружный и внутренний листки брюшины сшиваются между собой узловыми кетгутовыми швами так, чтобы культя поперечно-ободочной кишки располагалась забрюшинно. Наружный листок брюшины задней брюшной стенки подшивается к остаткам пересеченной желудочно-ободочной связки до самого печеночного угла, прикрывая почку и двенадцатиперстную кишку. При затруднении ушивания дефекта может быть использован большой сальник. По окончании перитонизации и перемещения культи кишки создается впечатление, что у больного восстановлена правая половина толстой кишки и илеоцекальный угол (рис. 69). Забрюшинное пространство обязательно дренируется резиновой трубкой, проведенной через дополнительный разрез брюшной стенки в правой поясничной области.
Когда остается большой дефект брюшины на задней брюшной стенке и при удалении поперечно-ободочной кишки до левой ее трети вместе с большим сальником, можно воспользоваться перитонизацией задней брюшной стенки за счет брыжейки и самой подвздошной кишки, как это предлагает Quenu (рис. 70). Этой методикой мы воспользовались в двух наших случаях, но стенку кишки к листку брюшины не подшивали, а швы накладывали между пристеночной брюшиной и брыжейкой подвздошной кишки, что кажется более физиологичным.
При больших дефектах задней брюшной стенки и особенно после иссечения боковой и передней брюшных стенок мы пользуемся созданием «малой брюшной полости» путем сшивания переднего внутреннего и заднего внутреннего листков брюшины. Описание этого приема будет приведено ниже (стр. 326).

Рис. 68. Шестой акт правосторонней гемиколэктомии.
Закрытие дефекта брюшнои стенки за счет сшивания листков брюшины. Дренирован забрюшииного пространства через отдельный разрез в поясничной области.
Резекция поперечно-ободочной кишки выполнима при раковых опухолях средней трети этой кишки, когда раковый процесс ограничивается пределами кишечной стенки, а длина петли поперечно-ободочной кишки оказывается достаточной, чтобы после резекции соединить отрезки кишки без натяжения. Если поперечно-ободочная кишка коротка, следует отдать предпочтение правосторонней расширенной гемиколэктомии.
При резекции поперечно-ободочной кишки по поводу рака предусматривается удаление сегмента кишки, пораженного раковой опухолью, в пределах здоровых тканей, но не менее 6 см в каждую сторону от опухоли: рассекается желудочно-ободочная связка, иссекается брыжейка поперечно-ободочной кишки с лимфатическим аппаратом и пересечением средней толсто-кишечной артерии. Вместе с сегментом кишечника резецируется большой сальник на значительном протяжении (см. рис. 41, г),

Рис. 69. Шестой акт правосторонней гемиколэктомии.
Закрытие дефекта задней брошной стенки за счет брыжейки поперечно-ободочной кишки и перемещения культи кишки.
Брюшную полость вскрывают срединным или поперечным разрезом. Первым актом резекции поперечно-ободочной кишки является пересечение желудочио-ободочной связки на протяжении большой кривизны желудка. Пересечение связки в участке расположения опухоли производится ближе к стенке желудка с иссечением прилежащего участка желудочно-сальниковых артерий и вен, а также лимфатических узлов, расположенных по ходу этих сосудов (рис. 71, а). Вторым актом операции производится рассечение брыжейки поперечно-ободочной кишки с пересечением средней толстокишечной артерии у места ее отхождения от верхней брыжеечной артерии с удалением лимфатических узлов этой группы. Следует подчеркнуть, что при рассечении брыжейки краевой сосуд должен быть временно сохранен, так как границы иссечения сегмента определяются границами удовлетворительного кровоснабжения остающихся отрезков кишечника, что можно установить только после пересечения основного ствола средней толстокишечной артерии (см. рис. 71, б). После окончательного выбора мест пересечения поперечно-ободочной кишки по обеим сторонам от опухоли производится рассечение большого сальника. Пересекается краевой сосуд в участке с достаточной пульсацией прямых артериальных веточек.
Пересечение поперечно-ободочной кишки производится по общим правилам. Зажимы на остающихся участках кишки накладываются под углом 10—15° так, чтобы противобрыжеечная стенка была иссечена на большем протяжении. Отсечение кишки производится точно по плоскости зажимов, наложенных на остающиеся отрезки кишки. Задние стенки отрезков кишечника сближаются между собой, и накладываются между ними серо-мускулярные узловые шелковые швы на всем протяжении будущей задней стенки анастомоза (рис. 72, а). Следует подчеркнуть небольшую деталь при сшивании отрезков кишки конец в конец. Необходимо произвести поворот кишки на 5—10° так, чтобы брыжеечные края концов кишки совпадали не полностью (Б. М. Городинский, 1948), что обеспечивает лучшую пернтони-зацию анастомоза. Теперь на оба конца кишки накладываются мягкие кишечные зажимы, а твердые зажимы снимаются.
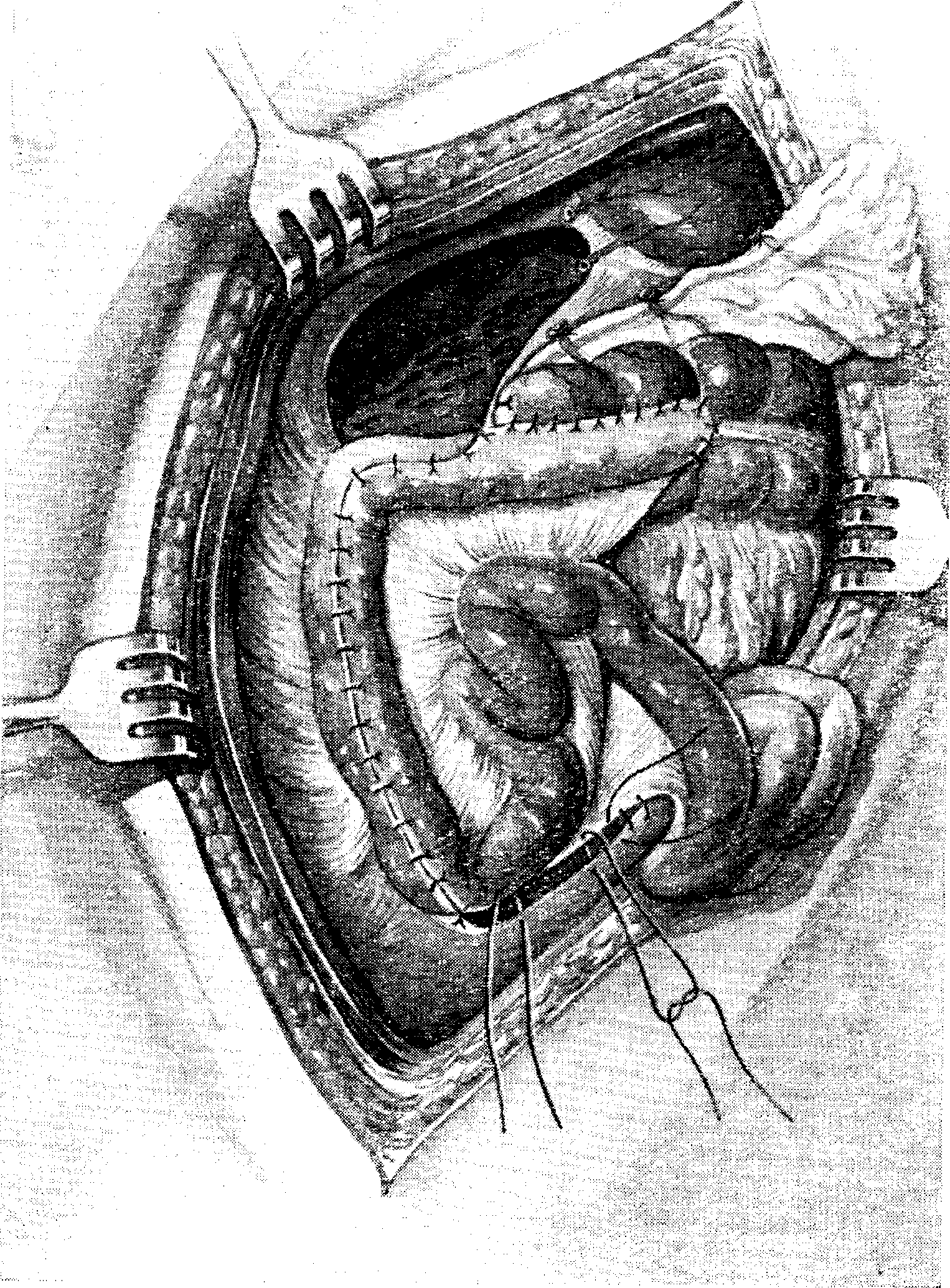
Рис. 70. Шестой акт правосторонней гемиколэктомии. Закрытие задней брюшной стенки за счет подшивания подвздошной кишки по Quenu.
Операционное поле изолируется дополнительно марлевыми салфетками. Культи кишок раскрываются, содержимое просвета удаляется марлевыми шариками, а слизистая оболочка протирается сулемовым раствором или смазывается настойкой йода. На губы задней стенки анастомоза накладываются узловые кет-гутовые швы через все слои кишки (см. рис. 72, б). Для сшивания концов кишки но передней стенке анастомоза мы пользуемся вворачивающими кетгутовыми узловыми швами, вкол и выкол располагаются со стороны слизистой, так что после завязывания нити узел оказывается в просвете кишечника (см. рис. 72, е). Ушнвание передней стенки проводится так, чтобы последние два шва накладывались в области продольных лент. Эти последние два шва накладываются только через серозно-мышеч-ные слои, и узел завязывается снаружи. На переднюю стенку накладывается второй этаж узловых серомускулярных швов
тонким шелком (см. рис. 72, г). Зашивается дефект в брыжейке узловыми кетгутовыми швами.
При сегментарной резекции поперечно-ободочной кишки по поводу рака довольно часты осложнения и, в частности, расхождение швов анастомоза. Для профилактики этого осложнения с целью разгрузки кишечника мы накладываем свищ на слепую кишку. Наложение свища на слепую кишку производим как заключительный этап операции, через отдельный небольшой косой разрез в правой подвздошной области.
Левосторонняя гемиколэктомия применяется при раке левой трети поперечно-ободочной кишки, селезеночной кривизны и нисходящей кишки. Левосторонняя гемиколэктомия предусматривает иссечение участка кишечника вместе с раковой опухолью от границы средней трети поперечно-ободочной кишки до верхней трети сигмовидной кишки с пересечением левой толстокишечной артерии, восходящей ветви нижней брыжеечной артерии, одной верхней сигмовидной артерии и ветвей нижней брыжеечной вены. Вместе с участком кишечника удаляется левая треть брыжейки поперечно-ободочной кишки, задний листок брюшины, забрюшинная жировая клетчатка с лимфатическими узлами и часть брыжейки сигмовидной кишки (см. рис. 42, а).
Больной укладывается на операционный стол лежа на спине, Поднимается поясничный валик, поворачивается плоскость стола вправо, так чтобы левая половина живота располагалась несколько выше.


Рпс. 71. Первый и второй акты сегментарной резекции поперечно-ободочной кишки.
а — разделение желудочно-ободочиой связки; б — рассечение брыжейки поперечно-ободочной кишки. Намечены границы пересечения кишки и сальника.
.
Рис. 72. Наложение анастомоза после резекции поперечно-ободочной кишки.
а — наложение серомускулярных узловых швов на задние стенки отрезков кишки;
б — наложение сквозных кетгутовых швов на заднюю стенку анастомоза с завязыванием узлов со стороны просвета кишок;
в — наложение вворачивающих сквозных кетгутовых швов на переднюю стенку анастомоза с завязыванием узлов на стороне слизистых оболочек;
г - наложение серомускулярных узловых швов на переднюю стенку анастомоза Сшивание краев брыжейки поперечно-ободочной кишки.
.Оперирующий хирург стоит справа от больного. Брюшинная полость вскрывается левосторонним трансректальным разрезом от реберной дуги и ниже пупка или нижнесрединной лапаротомией, продлив разрез выше пупка влево до реберной дуги, с пересечением левой пряиой мышцы.
После ревизии брюшной полости и установления операбельности раковой опухоли первым актом операции является рассечение брыжейки сигмовидной кишки; Верхняя сигмоидальная артерия пересекается между зажимами и лигируется шелком. Разрез с брыжейки сигмовидной кишки переходит на брюшину задней брюшной стенки и идет кверху на брыжейку поперечно-ободочной кишки. После рассечения заднего листка брюшины жировая клетчатка отодвигается кнаружи, при этом обнажается восходящая ветвь нижней брыжеечной артерии, которая рассекается между зажимами и лигируется. Несколько выше обнаруживается ветвь нижней брыжеечной вены, которая пересекается между зажимами, и концы ее перевязываются шелковыми лигатурами. Брыжейка поперечно-ободочной кишки рассекается до краевого сосуда, которым в этом месте оказывается дугообразный анастомоз Риолана. При рассечении брыжейки сигмовидной кишки краевой сосуд также временно не пересекается (рис.73).

Рис. 73. Первый акт левосторонней гемиколэктомии.
Рассечение брыжейки сигмовидной кишки, заднего листка брюшины и брыжейки попе-речно-ободочной кишки с пересечением 1—2 верхних сигмовидных артерий и вен, восходящей ветви нижней брыжеечной артерии и ветвей нижней брыжеечной вены.
Вторым актом левосторонней гемиколэктомии является рассечение пристеночного листка брюшины по наружному краю нисходящей кишки до селезеночного угла. Разрез начинается от места пересечения брыжейки сигмовидной кишки и идет кверху. Это довольно ответственный момент операции, так как возможно повреждение мочеточника и кровеносных сосудов, идущих к яичку или яичнику. Поэтому мочеточник у корня брыжейки сигмовидной кишки выделяется и отодвигается, а разрез по наружному краю нисходящей кишки ведется под контролем зрения. Пристеночный листок брюшины отслаивается и рассекается ножницами до нижнего полюса левой почки. В участке расположения опухоли Пристеночный листок иссекается несколько больше (рис. 74).
Третьим актом левосторонней гемиколэктомии производится рассечение желудочно-толстокишечной связки. Рассечение связки начинается от середины поперечно-ободочной кишки по направлению к селезеночной кривизне; сосуды большой кривизны желудка сохраняются и не повреждаются (рис. 75).
После рассечения желудочно-толстокишечной связки, рассечения пристеночного листка брюшины и мобилизации нисходящей кишки приступают к мобилизации селезеночной кривизны. В левую руку хирург берет поперечно-ободочную и нисходящую кишки и слегка натягивает их книзу и кнутри. Теперь становятся доступными осмотру и пересечению селезеночно-толсто-кишечная и диафрагмельно-толстокишечная связки. При выделении селезеночного угла следует соблюдать осторожность во избежание повреждения селезеночных кровеносных сосудов и
хвоста поджелудочной железы.

Рис. 74. Второй акт левосторонней гемиколэктомии.
Рассечение пристеночной брюшины по наружному краю нисходящей ободочной кишки до нижнего полюса почки.
После отделения селезеночного угла весь мобилизованный участок кишечника вместе с опухолью легко выводится за пределы брюшной полости. Еще раз изучается кровоснабжение участков кишечника и окончательно намечается граница пересечения поперечно-ободочной и сигмовидной кишок. На уровне намеченного пересечения поперечно-ободочной кишки рассекается большой сальник, а сосуды его лигируются. Краевой сосуд, у места пересечения поперечно-обопочнпй кишки пережимается мягким сосудистым зажимом и осматривается пульсация прямых веточек. Если кровоснабжение признается достаточным, краевой сосуд пересекается между зажимами и лигируется. Таким же образом следует поступить с краевым сосудом сигмовидной кишки.
Четвертым актом операции выполняется пересечение поперечно-ободочной и сигмовидной кишок по общим правилам. как это описано при резекции поперечно-ободочной кишки Участок кишечника вместе с опухолью удаляется. Отрезки поперечно-ободочной и сигмовидной кишок соединяются анастомозом конец в конец, оперативная техника которого приведена выше (см. рис. 72, а,б,в,г).
Пятым актом левосторонней гемиколэктомии является перитонизация задней брюшной стенки. Как показывают наши наблюдения, при обычной левосторонней гемиколэктомии пери-тонизация задней брюшной стенки во всех случаях достигается за счет брыжейки поперечно-ободочной и сигмовидной кишок и большого сальника.
После соединения отрезков поперечно-ободочной и сигмовидной кишок концевым анастомозом и частичного сшивания краев брыжеек этих кишок остающаяся часть брыжейки сигмовидной кишки подшибается к внутреннему краю брюшины задней брюшной стенки.

Рис. 75. Третий акт левосторонней гемиколэктомии.
Разделение желудочно-ободочной связки, большого сальника и мобилизация селезеночной кривизны с рассечением левой диафрагмально-толстокишечнои связки.
Край брыжейки поперечно-ободочной кишки, после перемещения петель тонкой кишки вправо, подшивается к задней брюшине и к внутреннему краю рассеченной брюшины (рис. 76). Наружный листок брюшины задней брюшной стенки частично отслаивается и им перекрывается место анастомоза. Край наружного листка брюшины отдельными узловыми шелковыми швами подшивается к брыжейке и стенкам сигмовидной и попереяно-ободочной кишок. Оставшийся треугольный дефект в заднем листке брюшины закрывается за счет подши-вания большого сальника (см. рис. 76), который сначала сшивается с внутренним краем брюшины, затем с верхним краем дефекта и в заключительный момент с наружным листком брюшины. Прежде чем закончить закрытие дефекта в задней брюшной стенке, через отдельный разрез в поясничной области в забрюшинное пространство вводится резиновый дренаж, который располагается в стороне от анастомоза.
Забрюшинйое расположение анастомоза гарантирует от многих осложнений, связанных с возможным расхождением швов анастомоза. В худшем случае может образоваться трубчатый каловый свищ, который опорожняется через контр апертуру в поясничной области и в последующем самостоятельно заживает.
Полная левосторонняя гемиколэктомия может применяться при раке любого отдела левой половины толстой кишки, когда имеется подозрение на метастазы в главной группе лимфатических узлов, расположенных у корня нижней брыжеечной артерии. Мы уже говорили выше (стр. 53), что рак левой трети поперечно-ободочной кишки, селезеночной кривизны и нисходящей кишки метастазирует последовательно через промежуточные rpvnni-ii лимфатических узлов, и обычно главная группа лимфатических узлов у корня нижней брыжеечной артерии оказывается свободной от переносов опухоли. Поражение главной группы, как правило, сопровождается отдаленными метастазами, что указывает на далеко зашедший процесс.

Рис. 76. Четвертый и пятый акты левосторонней гемиколэктомии.
Наложение концевого анастомоза между отрезками кишки и перитоиизация дефек-ia в задней брюшной стенке за счет брыжейки кишки, большого сальника и пристеночного листка брюшины с экстраперитонеальным расположением анастомоза.
При раке сигмовидной кишки путь метастазирования в главную группу лимфатических узлов у корня нижней брыжеечной артерии оказывается более коротким. Эти узлы в ряде случаев являются вторым-третьим барьером, и их удаление вместе с раковой опухолью сигмовидной кишки оказывается вполне целесообразным.
Полная левосторонняя гемиколэктомия предусматривает удаление сигмовидной и нисходящей кишок, селезеночной кривизны и левой трети поперечно-ободочной кишки. Пересекаются нижняя брыжеечная артерия у места отхождения ее от аорты, нижняя брыжеечная вена, верхняя прямокишечная и левая толстокишечная артерии (см. рис. 42,6).
Хороший доступ для выполнения этой операции обеспечивает нижнесрединный разрез, продленный выше пупка в направлении к левой реберной дуге. Вполне удовлетворительные условия создаются при левостороннем трансректальном разрезе.
Выполнение -внутрибрюшинного этапа полной левосторонней гемиколэктомии может быть начато с рассечения заднего листка брюшины по внутреннему краю корня брыжейки сигмовидной кишки. При раке сигмовидной кишки можно начинать операцию и с рассечения наружного листка брыжейки сигмовидной кишки, так как этот акт не сопровождается непосредственными манипуляциями на опухоли и исключается возможность механического выдавливания раковых клеток в лимфатические и кровеносные пути.
Техника обоих этих вариантов отличается незначительно, а поэтому мы остановимся на описании полной левосторонней гемиколэктомии, при которой первым актом является рассечение наружного листка брыжейки сигмовидной кишки.
Брыжейка сигмовидной кишки слегка натягивается, а сигмо-видная кишка отводится кнутри. Плотный наружный листок брыжейки рассекается ближе к брюшной стенке. Проникнув в забрюшинное пространство, обнаруживаем мочеточник, который отодвигается кнаружи и кзади. Разрез пристеночной брюшины продолжается книзу по наружному краю сигморекталь-ного отдела кишки до уровня мыса. Разрез пристеночной брюшины продолжается кверху по наружному краю нисходящей кишки до полюса почки (рис. 77). Сигмовидная кишка отводится кнаружи, а брыжейка ее слегка натягивается. Производится рассечение внутреннего брюшинного листка над аортой и обнажается место отхождения нижней брыжеечной артерии, которая рассекается между зажимами и лигируется толстым шелком (рис. 78).

Рис, 77. Левосторонняя полная гемиколэктомия.
Рассечение наружного листка брюшины брыжейки сигмовидной кишки, наружного при-стеночного листка брюшины, левой диафрагмально-толстокишечной связки и мобилизация селезеночного угла кишки.

Рис. 78. Левосторонняя полная гемнколэктомия.
Рассечение внутреннего листка брюшины брыжейки сигмовидной кишки задней брюшной стенки и брыжейки поиеречно-ободочной кишки с пересечением верхней прямокишечнои артерии и вены, нижней брыжеечной артерии, нижней брыжеечной вены.
Разрез с брыжейки сигмовндной кишки продолжается книзу в направлении к прямой кишке. Затем задний листок брюшины рассекается кверху по направлению к брыжейке левой трети поперечно-ободочной кишки, обнажается нижняя брыжеечная вена, которая пересекается между зажимами и лигируется. Вторым актом операции является пересечение желудочно-ободочной связки. Рассечение ее надо начинать со средины поперечно-ободочной кишки и идти в направлении к селезеночной кривизне, сохраняя при этом сосуды, идущие к желудку. После рассечения желудочно-ободочной связки и выделения селезеночной кривизны весь мобилизованный участок левой половины толстой кишки без затруднений отделяется от задней брюшной стенки вместе с задним листком брюшины и забрюшинной клетчаткой.
Третий акт операции состоит в иссечении сегмента кишки, несущей опухоль. Ответственным моментом операции является выбор места рассечения краевого сосуда у места пересечения поперечно-ободочной кишки и верхней прямокишеч-ной артерии. Проверив достаточность кровоснабжения остающегося отрезка поперечно-ободочной кишки путем сдавления краевого сосуда мягким сосудистым зажимом, пересекают последний и лигируют его. На кишку накладываются твердые зажимы у места намеченного рассечения. Уровень пересечения остающегося дистального отрезка кишечника и состояние его кровоснабжения определяются сдавлением верхней прямокишеч-ной артерии. Обычно верхняя прямокишечная артерия пересекается на уровне мыса, и концы ее лигируются. Достаточная пульсация прямых веточек помогает выбрать уровень пересечения нижнего отрезка сигмовидной кишки. В намеченном месте пересечения накладывается два зажима, и кишка пересекается. Пересекается также поперечно-ободочная кишка, и вся левая половина толстой кишки вместе с опухолью удаляется.
Четвертый акт—это наложение анастомоза. Конец поперечно-ободочной кишки низводится до уровня дистального отрезка, и они соединяются концевым анастомозом. При затруднении сближения отрезков кишечника следует разделить желудочно-ободочную связку до печеночной кривизны и пересечь брыжейку поперечно-ободочной кишки в бессосудистой зоне почти до средней толстокишечной артерии. Обычно к этому приему прибегать не приходится, так как поперечно-ободочная кишка без натяжения сближается с дистальным отрезком сигмовидной кишки, а анастомоз накладывается без затруднений.
При полной левосторонней гемиколэктомии пятый акт операции—перитонизация задней брюшной стенки производится за счет перемещенной поперечно-ободочной кишки и ее брыжейки, сшивания пристеночных листков брюшины с большим сальником. Анастомоз располагается забрюшинно за счет сшивания наружного и внутреннего листков брюшины над кишечным соустьем. Остающийся дефект в задней брюшной стенке закрывается путем подшнвания большого сальника к краям брюшины. Обязательно нужно дренировать забрюшинное про
странство через дополнительный разрез брюшной стенки в левой поясничной области.
Брюшная полость во всех случаях зашивается наглухо. Если имеется сомнение в надежности швов анастомоза или при недостаточном опорожнении кишечника, лучше всего наложить разгрузочный свищ на слепую кишку. В большинстве же случаев оказывается достаточным насильственное перерастяжение анального сфинктера, который остается зияющим в течение 7—8 дней, что создает благоприятные условия для отхождения кишечного содержимого и разгружает кишечный анастомоз.
v Резекция сигмовидной кишки. При раке сигмовидной кишки наиболее часто применяются внутрибрюшная и брюшио-аналь-ная комбинированная резекции, которые имеют свои показания. Другие радикальные оперативные вмешательства применяются редко и не имеют преимуществ перед названными операциями.
При раке верхней и средней трети сигмовидной кишки производится внутрибрюшная резекция с пересечением сигмовид-ных артерий, но с сохранением верхней прямокишечной артерии. Удаление сегмента кишки, пораженного раковой опухолью, производится отступя на 5—6 см дистальнее и на 8—10 'см про-ксимальнее опухоли вместе с брыжейкой и расположенными в ней лимфатическими узлами и сосудами.
Раковые опухоли, располагающиеся в нижней трети сигмовидной кишки, удаляются путем внутрибрюшной резекции с пересечением сигмовидных и верхней прямокишечной артерий.
Радикальная операция опухолей сигморектального отдела осуществляется в двух вариантах: выполняется либо внутрибрюшная резекция с мобилизацией верхнего отдела прямой кишки и восстановлением непрерывности кишечника анастомозом конец в конец сигмовидной и прямой кишок; либо брюшно-анальная комбинированная резекция с низведением сигмовидной кишки через анальный сфинктер по Петрову—Холдину. При небольших опухолях этого отдела равноценной операцией может быть метод эвагинации по Грекову I.
Выбор оперативного вмешательства при различной локализации рака сигмовидной кишки грубо определяется уровнем расположения опухоли выше анального отверстия, который измеряется в процессе ректороманоскопии. Опухоли, расположенные на расстоянии выше 18—20 см от анального отверстия, можно радикально удалить путем внутрибрюшной резекции с сохранением верхней прямокишечной артерии. При опухолях отстоящих на 13—18 см от анального канала, также возможна внутрибрюшная резекция дистального отдела сигмовидной и проксимального отдела прямой кишок, но с пересечением верхней прямокишечной артерии (С. А. Холдин, 1955, 1967-А. Н. Рыжих, 1960, 1968). Если же необходима мобилизация
прямой кишки до диафрагмы таза (опухоли, отстоящие на 7—13 см от анального канала), показана брюшно-анальная комбинированная резекция с низведением сигмовидной кишки через демукозированный анальный сфинктер или брюшно-промежностная экспирация прямой кишки,
Внутрибрюшная резекция сигмовидной кишки с сохранением верхней прямокишечной артерии производится через нижнесрединную лапаротомию. Тонкая кишка отодвигается кверху и отгораживается влажными салфетками. Сигмовидная кишка выводится в рану, и брыжейка ее слегка натягивается. Первый акт операции начинается с рассечения наружного листка брыжейки сигмовидной кишки. Листок брюшины рассекается книзу несколько ниже мыса в направлении к кишечной стенке. Верхний угол разреза брюшины может быть продлен до нижнего участка нисходящей кишки.


Рис. 79. Резекция сигмовидной кишки.
а — рассечение наружного листка брюшины брыжейки сигмовидной кишки; б — рассечение внутреннего листка брюшины брыжейки сигмовидной кишки. Пересечение кровеносных сосудов сигмовидной кишки. Верхние прямокишечные сосуды и восходящая ветвь нижней брыжеечной артерии сохраняются. Намечены границы пересечения кишки.
После рассечения наружного листка брыжейки сигмовидной кишки забрюшинная клетчатка отодвигается по направлению к корню брыжейки, благодаря чему обнажаются мочеточник, подвздошные кровеносные сосуды и мышцы задней брюшной стенки (рис. 79, а). Вторым актом операции является рассечение внутреннего листка у корня брыжейки сигмовидной кишки, разрез проводится на всем протяжении, причем верхняя прямокишечная артерия сохраняется, а 1—2 сигмовидные артерии пересекаются у места их отхожде-ния от нижней брыжеечной артерии; по возможности сохраняется целость восходящей ветви нижней брыжеечной артерии (см. рис. 79,6).
При раке верхней трети сигмовидной кишки в необходимых случаях восходящая ветвь нижней брыжеечной артерии может быть пересечена. Тогда кровоснабжение, как показывают наши наблюдения, надежно обеспечивается за счет средней толстокишечной артерии. Если имеются сомнения в надежности кровоснабжения остающегося проксимального отрезка кишки, показана левосторонняя гемиколэктомия до левой трети попе-речно-ободочной кишки.
Следующим третьим актом операции рассекается брыжейка до самой кишечной стенки с пересечением краевого сосуда у места намечаемого пересечения кишки. Затем накладывается по два твердых зажима, между которыми с обеих сторон от опухоли пересекается кишка, и участок ее, несущий опухоль, удаляется. Отрезки кишечника сближаются и на протяжении всей задней стенки концевого анастомоза накладываются серомускулярные швы тонким шелком. Четвертый акт,—наложение анастомоза, которое может быть произведено открытым (см. рис. 72) или закрытым способом. Мы предпочитаем открытый способ наложения анастомоза, при котором достигается лучшая герметичность, исключается возможность последующего кровотечения и создаются лучшие условия для заживления анастомоза. Закрытый способ анастомоза в нашей стране не получил распространения.

Рис. 80. Внутрибрюшинная резекция сигмовидной кишки с сохранением верхней прямокишечной артерии.
а, б, в — отдельные этапы наложения анастомоза закрытым способом по С. А. Холдину.
Исключение составляет методика, разработанная С. А. Холдиным, которая с успехом применяется в Институте онкологии АМН СССР и некоторых других лечебных учреждениях (рис. 80).
После наложения анастомоза между отрезками сигмовидной кишки следует дренировать забрюшинное пространство через небольшой разрез в задней брюшной стенке, выводя резиновую трубку в левую поясничную область. Анастомоз располагается забрюшинно, а перитонизация брюшной стенки достигается за счет сшивания наружного и внутреннего листков брюшины. Края этих листков брюшины фиксируются отдельными узловыми шелковыми швами к приводящему и отводящему отрезкам кишечника (рис. 81).
Внутрибрюшинная резекция сигмовидной кишки с пересечением верхней прямокишечной артерии по оперативной технике отличается от предыдущей. Рассечение наружного и внутреннего листков брыжейки сигмовидной кишки производится значительно ниже, и оба эти разреза соединяются между собой по переходной складке брюшины таза. Жировая клетчатка тупо отодвигается в сторону кишки. Пересечение кровеносных сосудов лучше всего начинать с верхней прямокишечной артерии у места предполагаемого пересечения прямой кишки. Это дает возможность отодвинуть вместе с верхней прямокишечной артерией всю жировую клетчатку и лимфатические узлы, расположенные по ходу этого сосуда. Верхняя прямокишечная артерия пересекается второй раз у места ее отхождения от нижней брыжеечной артерии. Здесь же пересекаются 1—2 нижние сигмовидные артерии. Затем рассекается брыжейка в направлении стенки сигмовидной кишки, где и перевязывается краевой сосуд (рис. 82). У места намеченного пересечения сигмовидной кишки накладываются два твердых зажима, и кишка между ними рассекается. Конец сигмовидной кишки подводится к задней стенке прямой кишки, и между ними накладываются серомускулярные узловые шелковые швы на протяжении задней стенки будущего концевого анастомоза (рис. 83). Только после этого сигмовидная кишка па 5—6 см ниже опухоли отсекается от прямой кишки и отрезок кишки с опухолью удаляется. Соединение отрезков снгмовидной и прямой кишок по всей окружности анастомоза производится узловыми кетгутовыми швами через всю толщу кишечных стенок. На переднюю стенку анастомоза накладывается второй этаж узловых швов тонким шелком. В шпы необходимо захватывать листок тазовой брюшины, мышечную оболочку прямой кишки и серозную оболочку сигаовпдной кишки. Прежде чем приступить к перитонизации задней брюшной стенки и таза, необходимо дренировать забрюшинное пространство, которое осуществляется в нашей клинике через контрапертуру в левой поясничной области.

Рис. 81. Дренирование забрюшинного пространства и перитонизация брющной стенки с экстраперитонеальным расположением анастомоза,
Поддерживаемый большинством хирургов метод дренирования через разрез на промежности между анальным отверстием и копчиком при этом виде операций нами не применяется, так как при отслойке прямой кишки от крестца ухудшаются условия кровоснабжения прямой кишки и анастомоза.

Рис. 82. Внутрибрюшная резекция сигмо-ректального отдела.
Мобилизация кишки с пересечением верхней прямокишечной артерии по С А Холдину Намечены границы пересечения кишки.
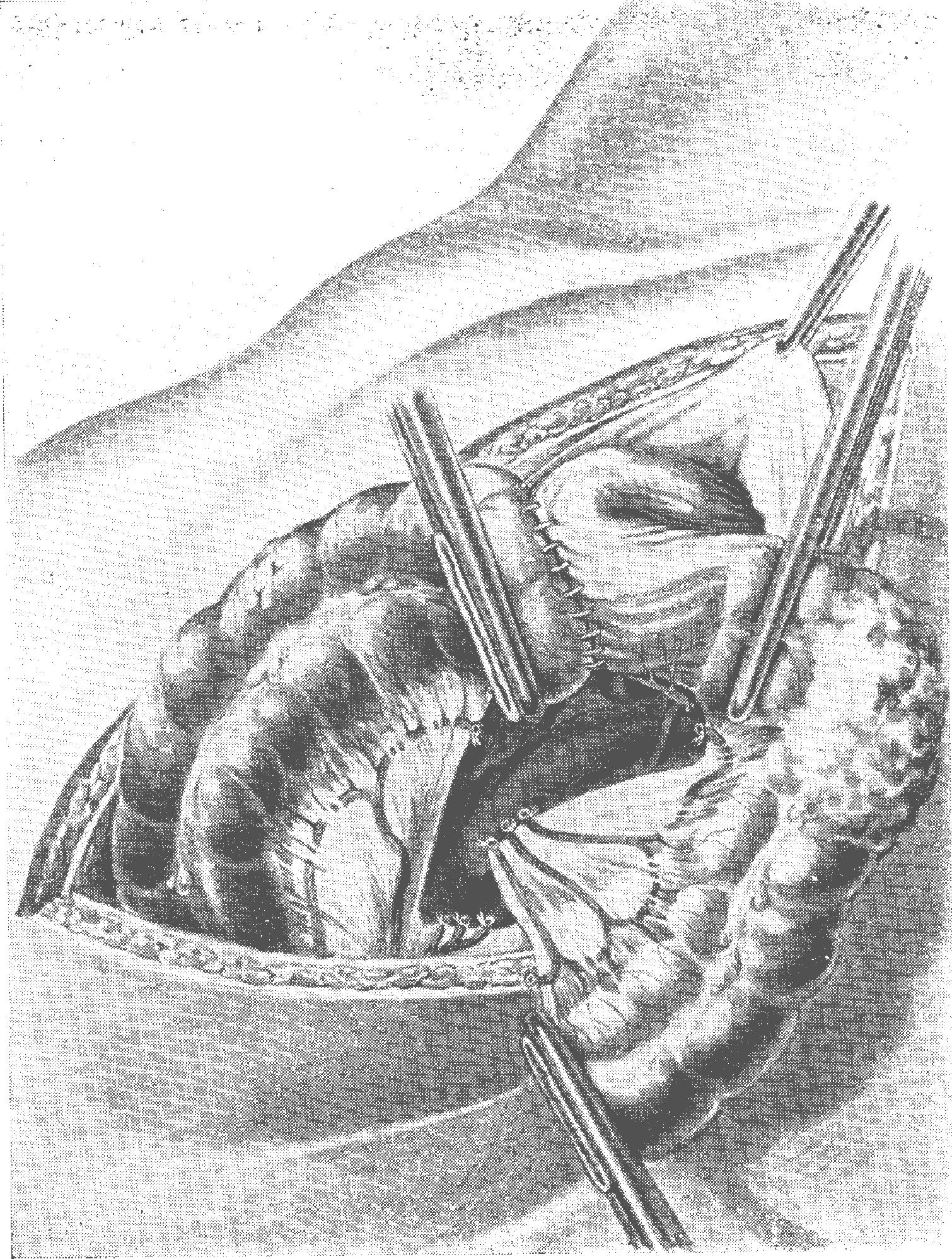
Рис. 83. Соединение конца сигмовидной кишки с задней стенкой прямой при внутрибрющной резекции сигморектального отдела с пересечением верхней прямо-кишечной артерии по С. А. Холдину.
Линия анастомоза дополнительно прикрывается за счет сшивания тазовой брюшины, наружного и внутреннего листков брюшины брыжейки сигмовидной кишки (рис. 84).

Рис. 84. Перитонизация таза при внутрибрюшной резекции сигморектального отдела с пересечением верхней пря.мокишечной артерии.
Дренирование забрюшинного пространства через отдельный разрез в левой поясничной области.
Внутрибрюшинная резекция сигмовидной кишки по поводу рака, с непосредственным восстановлением кишечной непрерывности концевым анастомозом, заканчивается анестезией и
растяжением анального сфинктера с целью вызывания временного его паралича и разгрузки анастомоза.
Брюшно-анальная комбинированная резекция с низведением сигмовиднои кишки
через демукозированный сфинктер производится при расположении раковой опухоли в сигморектальном отделе, когда нижний край опухоли определяется на расстоянии 6—12 см от
анального отверстия.
Внутрибрюшной этап этой операции начинается, как и при внутрибрюшной резекции нижней трети сигмовиднон кишки, с рассечения наружного и внутреннего листков брьь жсйкн сигмовидной кишки. Разрезы начинаются у корня брыжейки, продолжаются книзу и соединяются между собои по переходной складке брюшины таза. Вся жировая клетчатка и собственная фасция прямой кишки отделяются от заднои брюшной стенки и передней поверхности крестца, благодаря чему становится хорошо видна бифуркация брюшной аорты и отходящая от нее средняя крестцовая артерия, которая cейчас же рассекается между двумя лигатурами. Теперь пальцы правой руки вводятся между надкостницей крестца и собственной фасцией прямой кишки, и прямая кишка тупо отделяется от передней поверхности крестца до самого копчика. Прямая кишка с заключенными в собственную фасцию жировой клетчаткой, лимфатическим аппаратом и кровеносными сосудами относительно легко отделяется от крестца. Улучшает условия отслойки введение 80—100 мл 0,5% раствора новокаина под фасцию на переднюю поверхность крестца. Во время отделения прямой кишки от крестца ощупывается опухоль, выясняются более точно границы опухоли и наличие или отсутствие увеличенных лимфатических узлов по боковым стенкам таза. Окончательно решается вопрос об операбельности опухоли и типг оперативного вмешательства. В щель между крестцо?»! и прямой кишкой вводится большой марлевый тампон с целые гемостаза. Теперь можно пересечь верхнюю прямокишечную артерию и вену у места ее отхождения от нижней брыжеечног артерии. Такое пересечение дает возможность уменьшить кровопотерю и производить дальнейшую мобилизацию прямо" кишки в более выгодных условиях. Кроме того, перевязкп верхней прямокишсчной артерии на этом этапе дает возможность в случае повышенной кровоточивости искать другой источник кровотечения из системы подчревных артерий.
Переходная складка и край внутреннего листка брюшины приподнимаются, отыскивается правый мочеточник, которыц отводится кнаружи и кпереди. Теперь частично тупо и частично браншами больших изогнутых ножниц отделяется боковая стенка прямой кишки. Клетчатка и передне-боковая связка. в которой проходит средняя прямокишечная артерия, отсекаются от боковой фасции таза ножницами. Лучше на остаток этой связки у боковой стенки таза наложить предварительно зажим и прошить ее кетгутом. Правая боковая стенка прямой кишки выделяется до диафрагмы дна таза. Затем таким же образом отделяется левая боковая стенка прямой кишки от боковой поверхности таза. После мобилизации прямой кишки с трех сторон она становится хорошо подвижной и остается соединенной у женщин с задней поверхностью шейки матки и влагалищем, а у мужчин—с задней стенкой мочевого пузыря и предстательной железой. Отделение передней стенки прямой кишки от прилежащих к ней органов следует производить под контролем зрения и с большой осторожностью, так как возможно вскрытие просвета кишки и повреждение соседних органов. Отделение прямой кишки проводится только по ее стенке, а если имеется сращение с влагалищем или предстательной железой, можно произвести частичное их иссечение. Опасность повреждения мочеиспускательного канала при манипуляциях на предстательной железе должна быть принята во внимание. Отделение передней стенки прямой кишки со стороны брюшной полости должно производиться только в пределах, доступных обозрению, так как отделение передней стенки во втором промежностном этапе производится с большой доступностью.
После мобилизации прямой кишки и введения марлевых тампонов в полость таза приступают к рассечению брыжейки сигмовидной кишки; пересекается верхняя прямокишечная артерия и 1—2 сигмовидные артерии (рис. 85). Размеры сегмента кишки, подлежащей низведению, определяются выведением сигмовидной кишки из брюшной полости до правого скарпов-ского треугольника. Краевой сосуд сохраняется на всем Протяжении до места предполагаемого пересечения низводимой сигмовидной кишки. Граница необходимой длины кишки отмечается наложением опознавательной лигатуры. Из полости таза удаляются марлевые тампоны и кровяные сгустки. Еще раз проверяется достаточность гемостаза. Мобилизованная сигмовидная кишка опускается в полость таза и располагается забрюшинио, над ней сшиваются листки тазовой и пристеноч-ной брюшины. Перитонизация проводится с большой тщательностью (рис. 86); брюшная стенка зашивается послойно наглухо.
Промежностный этап операции начинается с введения в прямую кишку марлевого тампона для предупреждения Последующего загрязнения раны кишечным содержимым. Циркулярным разрезом вокруг заднепроходного отверстия рассекается переходная складка вплоть до анального сфинктера. Внутренние края переходной складки захватываются зажимами, слегка натягиваются, и слизистая отслаивается браншами сведенных ножниц от сфинктера на всем протяжении анального канала. Между копчиком и анальным отверстием на промежности в поперечном направлении рассекается дно таза. В эту рану вводится палец левой руки, а через анальное отверстие за верхний край сфинктера заводится палец правой руки. Тупо отделяя анальный сфинктер от прямой кишки, пальцы правой и левой руки проникают в ретроректальную полость, образованную при отделении прямой кишки от крестца во время внутри-брюшного этапа операции. Обходя пальцем вокруг прямой кишки, на всем протяжении отделяют анальный сфинктер. Сильно растянув тупыми крючками анальный сфинктер и натянув мобилизованную прямую кишку книзу, под контролем зрения ножницами отделяют переднюю стенку прямой кишки и рассекают мышечные волокна кишечной стенки. Теперь вся мобилизованная прямая кишка легко выводится через анальный сфинктер до намеченной границы на сигмовидной кишке (рис. 87 и 88).

Рис. 85. Впутрибрюшной этап мобилизации прямой кишки при брюшно-анальной комбинированной резекции прямой кишки с протягиванием сигмовидной кишки через анальный сфинктер по Петрову—Холдину.

Рис. 86. Перитоиизацня таза при брюшпо-анальной комбинированной резекции с протягиванием через анальный сфинктер по Петрову—Холдину.
На выведенную сигмовидную кишку у места опознавательной лигатуры накладывается толстая шелковая лигатура, дистальный отрезок кишки с опухолью отсекается а серозная оболочка культи кишки подшивается редкими кет-' гутовыми швами к коже. Остающийся конец сигмовидной кишки можно и не перевязывать, а оставлять его открытым (С. А. Ход-дин, 1955). Через разрез дна таза в полость таза заводятся марлевые тампоны в резиновой перчатке с отсеченными пальцами, что создает хорошие условия оттока раневого отделяемого. Во избежание сдавления сосудов кишки тампон из полости таза удаляется на 2—3-й день, а лигатура с конца кишки снимается при первом появлении вздутия живота, обычно на следующий день.
Брюшно-анальная комбинированная резекция с низведением сигмовидной кишки через анальный сфинктер применяется большей частью при раке прямой кишки, но она может быть выполнена и при раке нижней трети сигмовидной кишки.
Расширенные операции при раке толстой кишки. При непосредственном переходе рака толстой кишки на соседние органы и окружающие ткани вполне оправдано применение расширенных оперативных вмешательств.
Переход опухоли на соседние органы и ткани указывает на значительную распространенность злокачественного новообразования. Однако, как показывают наши исследования и клинические наблюдения, даже при таком распространении метастазы в отдаленных органах и главных группах лимфатических узлов могут отсутствовать, а удаление вовлеченного органа и окружающих тканей одним блоком с раковой опухолью оказывается вполне целесообразным и оправданным.
Так, вовлечение в опухолевый конгломерат большого сальника или одиночной петли тонкой кишки дает возможность выполнить расширенное оперативное вмешательство без особых затруднений, резецируя вместе с опухолью толстой кишки большой сальник и сегмент тонкой кишки. Вовлечение в опухолевый процесс соседней петли толстой -кишки также не должно препятствовать проведению расширенного оперативного вмешательства. Следует сказать, что спаяние опухоли с соседним органом может объясняться и сопутствующим воспалительным
Процессом.

Рис. 87. Промежностный этап брюшно-анальной комбинированной резекции по Петрову — Холдину.

Рис. 88. Брюшно-анальная комбинированная резекция сигморектального отдела по Петрову — Холдину.
а — низведение прямой и части сигмовидной кишок, пораженных опухолью;
б -подшивание кишки к коже и дренирование полости таза.
Оправдано удаление матки и придатков, вовлеченных в опухолевый конгломерат, при раке слепой или сигмовидной кишок. Целесообразным является расширение операции при раке поперечно-ободочной кишки, когда вместе с опухолью приходится производить резекцию желудка или желчного пузыря. Меньше надежд на стойкое излечение, если опухоли переходят на мочевой пузырь, но и в этих случаях возможна сегментарная резекция мочевого пузыря. При прорастании опухолью всей толщи стенки мочевого пузыря, когда требуется полное его удаление, рассчитывать на удовлетворительные отдаленные результаты не приходится. То же самое можно сказать о переходе опухоли на печень, поджелудочную железу, на крупные кровеносные сосуды, двенадцатиперстную кишку. В таких случаях проведение расширенного оперативного вмешательства нецелесообразно, и лучше от него воздержаться.
На 228 радикальных операций по поводу рака толстой кишки, произведенных в наших клиниках, в 13 случаях были выполнены расширенные оперативные вмешательства с удалением соседнего органа. В четырех случаях вместе с раковой опухолью толстой кишки была резецирована петля тонкой; в 3 случаях—придатки и матка; в 2 случаях—сегмент мочевого пузыря; в 2 случаях—петля тонкой и другой участок толстой кишки; в одном случае — желудок и еще в одном случае—правая почка.
На технике расширенных оперативных вмешательств с удалением вовлеченного в опухолевый процесс соседнего органа мы не останавливаемся по той причине, что эти операции всегда атипичны. Необходимо руководствоваться индивидуальными особенностями больного, придерживаясь основного правила— удалять вовлеченный орган единым блоком вместе с раковой опухолью толстой кишки, с соблюдением разумного радикализма и принципа максимальной абластичности.
При переходе рака слепой и восходящей кишок на забрю-шинную клетчатку достаточный радикализм правосторонней гемиколэктомии обеспечивается более широким иссечением заднего листка брюшины и забрюшинной клетчатки, включая в удаляемый препарат подвздошную фасцию, до обнажения и частичного иссечения мышечных волокон большого сгибателя бедра (m. Psoas major), не останавливаясь перед фактом пересечения кровеносных сосудов, несущих кровоснабжение к яичку или яичнику. Аналогичным образом следует поступить при левосторонней гемиколэктомии, когда рак нисходящей ободочной кишки распространился на клетчатку. К этому приему мы прибегли в 12 случаях с неизменным успехом.
Если опухоль сращена с брюшной стенкой, а тем более прорастает последнюю на всю глубину при наличии воспалительного процесса или каловых наружных свищей вследствие про-
растения и распада раковой опухоли, большинство хирургов признает проведение радикальных операций невозможным, и эти больные считаются инкурабельными.
Как показывают наши наблюдения, даже такое обширное местное распространение не всегда сопровождается метастази-рованием, а поэтому ближайшие и отдаленные результаты радикальных оперативных вмешательств бывают вполне удовлетворительными.
Для случаев рака слепой и восходящей кишок с прорастанием в переднюю брюшную стенку Л. М. Ратнер и Н. П. Кожевникова (1952) разработали методику образования «малой брюшной полости». Сущность этой расширенной радикальной операции, выполняемой по поводу рака слепой и восходящей кишок с прорастанием в переднюю брюшную стенку, заключается в иссечении участка брюшной стенки в одном блоке с опухолью и сегментом толстой кишки. Кожный разрез проводится по наружному краю правой прямой мышцы живота, начиная от реберной дуги, и оканчивается почти у лобковой кости. Если на коже имеется раковая язва, то кожный разрез окаймляет язву с двух сторон, а внутренние края этих окаймляющих разрезов зашиваются над язвой; таким образом, последняя изолируется и не загрязняет операционного поля. Брюшная полость широко вскрывается выше и ниже язвы или рубца у места спаяния с передней брюшной стенкой. Слепая кишка остается до конца операции неотделенной от брюшной стенки.
Внутрибрюшным этапом операции производится пересечение подвздошной и поперечно-ободочной кишок и накладывается анастомоз между ними тем или иным способом.
Следующим этапом начинается выделение опухоли вместе с иссекаемым участком брюшной стенки в пределах здоровых тканей. Затем производится правосторонняя гемиколэктомия по обычным принципам. После удаления правой половины толстой кишки и иссечения брюшной стенки образуется большой дефект брюшины по передней, боковой и задней брюшным стенкам.
Брюшная полость зашивается с помощью специального приема. Задний листок брюшины, оставшийся у правого края позвоночника, пришивается на всем протяжении к медиальному листку передней париетальной брюшины в области операционного разреза. Шов брюшины на всем протяжении проходит почти по средней линии, отступая от нее немного вправо (рис. 89). Брюшная полость значительно уменьшается. Брюшная стенка зашивается полностью, и в забрюшинное пространство вводятся тампоны. Заживление раны протекает вторичным натяжением.
Используя принцип этой операции, мы разработали на трупах и применили на больных несколько измененный вариант
этой расширенной радикальной операции как при раке слепой и восходящей кишок, так и при раке нисходящей кишки с прорастанием передней, боковой и задней брюшных стенок или наличием гнойного воспалительного процесса вокруг опухолевого очага.
Вскрытие брюшной стенки производится трансректальным разрезом от реберной дуги до точки, расположенной на границе средней и нижней трети расстояния от пупка до лобка. В подходящих случаях считаем целесообразным применение

Рис. 89. Создание «малой брюшной полости» после расширенной правосторонней гемиколэктомии по Л. М. Ратнер и Н. П. Кожевниковой.
косого разреза от конца хряща Х ребра до той же точки. Даже при каловом свище в подвздошной области при рассечении брюшной стенки мы не производим окаймляющих разрезов, а ограничиваемся введением тугого тампона в свищ и дополнительно заклеиваем эту зону марлевой салфеткой или заклеиваем пластиковой пленкой. После рассечения по всей длине разреза кожи, подкожной клетчатки и передней стенки влагалища прямая мышца расслаивается на всем протяжении. Рассечение заднего листка влагалища и вскрытие брюшной полости начинаем с верхнего угла разреза, вдали от опухоли. Дальнейшее рассечение задней стенки влагалища прямой мышцы и брюшины производится под контролем зрения. Такой способ вскрытия брюшной полости исключает возможность проникновения в ткани брюшной стенки п участках прорастания раковой опухоли.
Проводится ревизия брюшной полости на предмет выявления метастазов в печени и в главных группах лимфатических узлов у корня брыжейки тонкой кишки, по ходу аорты и в области поджелудочной железы. Осматривается пристеночная брюшина с целью выявления имплантационных метастазов. Если имплантационные и отдаленные метастазы отсутствуют, проведение радикального расширенного оперативного вмешательства признается возможным. Осмотр опухоли проводится без грубых манипуляций. Следует лишь выяснить, нет ли перехода опухоли на аорту, подвздошные артерии и на мочевой пузырь. Вовлечение этих органов исключает возможность выполнения радикальной операции.
Приняв решение о возможности расширенного радикального оперативного вмешательства, приступают к выполнению его внутрибрюшного этапа, который начинается с пересечения подвздошной кишки и ее брыжейки на расстоянии 25—30 см от баугиниевой заслонки. Затем рассекается задний листок брюшины по направлению к брыжейке поперечно-ободочной кишки. Жировая клетчатка отодвигается кнаружи, и пересекаются между лигатурами подвздошно-толстокишечпая, правая толстокишечная артерии. Рассекается брыжейка поперечно-ободочной кишки с сохранением ствола средней толстокишечной артерии. Рассекаются между лигатурами большой сальник и желудочно-толстокишечная связка в направлении печеночной кривизны. Выделяется печеночная кривизна и частично надсекается пристеночный листок брюшины книзу, а затем разрез продолжается на боковую стенку брюшины до операционной раны брюшной стенки. От корня брыжейки подвздошной кишки производится рассечение брюшины книзу, а затем на наружную стенку до пересечения с краем трансректального разреза (см. рис. 90).
Теперь пересекается поперечно-ободочная кишка между твердыми зажимами. Культя оставшегося отрезка ушивается. Накладывается концебоковой анастомоз, и сшиваются брыжейки подвздошной и поперечно-ободочной кишок. Далее производится закрытие брюшной полости за счет сшивания заднего внутреннего листка брюшины с передним внутренним листком брюшной стенки. Зашивание начинается от нижнего угла раны (см. рис. 91). Некоторое затруднение при зашивании брюшины у верхнего угла, как это рекомендуют авторы метода, устраняется за счет выкраивания лоскута брюшины с переднебоковой поверхности брюшной стенки. Во избежание нарушения питания брюшинного лоскута лучше всего его выкраивать вместе с мышцей, что надежно прикрывает печень и укрепляет прочность сшивания листков брюшины.

Рис, 90. Расширенная правосторонняя гемиколэктомия с иссечением брюшной стенки и созданием «малой брюшной полости» по применяемой в нашей клинике методике.
Рассечение брюшины, брыжейки подвздошной и поперечно-ободочной кишок, большого сальника, желудочно-ободочной связки и перевязка кровеносных сосудов. Выкраивание лоскута из передней брюшной стенки.
Лишь после закрытия брюшной полости наглухо приступаем
к внебрюшинному этапу: вылущиванию выключенного участка кишечника и иссечению брюшной стенки. Мобилизация кишки производится сверху от печеночной кривизны в направлении книзу. С особой осторожностью отходят от двенадцатиперстной кишки и почки. Выделяется мочеточник, который берут за эластическую держалку, и отодвигают кнутри. Задний листок брюшины, жировую клетчатку с лимфатическим аппаратом и кровеносными сосудами отслаивают кнаружи. Теперь становятся видными границы прорастания опухоли в брюшную стенку. Рассекая последнюю электроножом послойно изнутри кнаружи в пределах здоровых тканей, иссекают вместе с опухолью значительный участок брюшной стенки (рис.92).
Зашивание раны ведется послойно на протяжении всего трансректального разреза. Естественно, что мышечный дефект будет больше кожного, поэтому дефект брюшной стенки уменьшается только за счет сшивания краев кожной раны; в образовавшуюся полость вводятся рыхло тампоны с мазью Вишневского. Заживление раны идет вторичным натяжением (рис. 93).
При раке слепой, восходящей и нисходящей кишок с прорастанием брюшной стенки и даже с образованием калового свища или гнойного воспаления применение расширенной радикальной операции с образованием «малой брюшной полости» является целесообразным и оправданным вмешательством.

Рис. 91. Правосторонняя расширенная гемиколэктомия с созданием емалой брюшной полости»,
Сшивание листков брюшины и перемещение брюшинно-мышечного лоскута передней брюшной стенки.

Рис. 92. Правосторонняя расширенная гемиколэктомия с созданием «малой брюшной полости».
Иссечение электроножом передней брюшной стенки и удаление единым блоком выключенного отрезка кишечника, пораженного раковой опухолью.

Если опухоль сращена с брюшной стенкой на незначительном протяжении, производится циркулярное иссечение брюшины и мышц со стороны брюшной полости в пределах здоровых тканей. В этом случае целость брюшины восстанавливается путем сшивания ее краев со стороны брюшной полости, а рана через небольшой разрез брюшной стенки дренируется до брюшины со стороны кожи.
Из 228 больных, которым в наших клиниках произведены радикальные операции, в 6 случаях выполнена расширенная резекция правой половины толстой кишки с обширным иссечением брюшной стенки и образованием «малой брюшной полости».
Рис. 93. Правосторонняя расширенная гемиколэктомия с созданием «малой брюшной полости».
Ушивание раны брюшной стенки и широкое дренирование забрюшинного пространства.
Особые трудности возникают перед хирургом при выполнении оперативных вмешательств по поводу рака, развившегося на фоне неспецифического язвенного .колита, аденоматозного полипоза и множественных опухолей. Сочетание этих заболеваний и множественные раковые опухоли вынуждают выполнять расширенные операции в виде субтотальной колэктомии, субтотальной проктколэктомии, тотальной колэктомии или тотальной проктколэктомии (рис. 94 и 95).
Современное развитие хирургии и анестезиологии сделало выполнение столь обширных и травматичных оперативных вмешательств вполне возможным (С. А. Холдин, 1955; A.M. Дыхно, 1956; Н. Г. Карташевский. 1959; А. Н, Рыжих, 1960; Ripstein.1961: Welch a. Burke, 1962: Imperati a. Cagetti, 1964; Bacon, 1964; Polk, 1965 и др.).

Рис. 94. Границы резекции при субтоталыюй и полной колэктомии.
а — границы резекции при субтотальной колэктомии; б — границы резекции при полной колэктомии.
Для выполнения субтотальной или полной колэктомии следует отдать предпочтение широкой срединной лапаротомии выше и ниже пупка. После тщательной ревизии органов брюшной полости намечается план оперативного вмешательства и определяются границы предполагаемой резекции.
Если признано необходимым выполнить субтотальную или полную колэктомию, первый акт операции состоит в пересечении брыжейки подвздошной кишки, отступя на 20—25 см от илеоцекального угла. Разрез заднего листка брюшины продолжается до корня брыжейки гюперечно-ободочной кишки. Отодвигая жировую клетчатку кнаружи, выделяют подвздошно-толстокишечные, правые и средние толстокишечные кровеносные сосуды, которые рассекаются между зажимами и лиги-руются шелком (рис. 96).
Вторым актом впутрибрюшного этапа колэктомии является мобилизация правой половины толстой кишки.



Рис. 95. Границы резекции при субтотальной проктколэктомии,
а — первын вариант; б — второй вариант;
в — третий вариант.

Рис. 96. Субтотальная и полная колэктомия.
Рассечение брыжейки подвздошной кишки, задней брюшной стенки и брыжейки попе-речно-ободочной кишки. Пересечение и лигирование подпздошно-ободочных, правых и средних толстокишечных сосудов.

Рис. 97. Мобилизация правой половины толстой кишки при колэктомии.
Рассечение пристеночной брюшины от слепой кишки до печеночной кривизны Мобилизация слепой, восходящей ободочной и печеночной кривизны с рассечением правой диафрагмально-толстокишечной связки.
От корня пересеченной брыжейки подвздошной кишки ножницами последовательно рассекается задний листок брюшины вокруг слепой кишки, по наружному краю восходящей кишки до пече ночной кривизны. Вся жировая забрюшинная клетчатка отслаивается вместе с кровеносными сосудами и лимфатическими узлами на препарат слепой и восходящей кишок, которые легко выводятся за пределы операционной раны (рис. 97).
Третьим актом операции—мобилизация поперечно-ободочной кишки — производится путем разделения отдельными прядями желудочно-ободочной связки на всем протяжении большой кривизны желудка с сохранением сосудов последнего (рис. 98). Четвертым актом операции является ушивание дефекта в брюшине задней брюшной стенки обычным способом (см. рис. 68).
Пятый акт операции состоит в рассечении внутреннего листка брыжейки сигмовидной кишки от уровня предполагаемого пересечения сигмовидной кишки. Разрез брюшины продолжается кверху по направлению к левой половине брыжейки поперечно-ободочной кишки (рис. 99).
Шестой акт операции начинается с пересечения наружного листка брыжейки сигмовидной кишки и наружного листка париетальной брюшины по ходу нисходящей кишки до селезеночной кривизны кишки (см. рис. 75). После пересечения левой диафрагмально-толстокишечной связки легко мобилизуется левая половица толстой кишки (см. рис. 79). При субтотальной колэктомии сохраняется верхняя геморроидальная и 1—2 нижние сигмовидные артерии и вены, а остальные ветви нижней брыжеечной артерии пересекаются у места их отхож-дения и лигируются шелком. Аналогичным образом поступают и с нижней брыжеечной веной (рис. 99). При тотальной колэктомии пересекается нижняя брыжеечная артерия и вена у своих корней, пересекаются и верхние геморроидальные артерии и вены (см. рис. 99).
Только после мобилизации всей толстой кишки и конечного отрезка подвздошной кишки приступают к седьмом у акту операции — пересечению подвздошной и сигмовидной кишок. Подвздошная кишка пересекается между твердыми зажимами, а на остающуюся культю сигмовидной или прямой кишки накладывается сшивающий аппарат УКЛ-60, и она прошивается танталовыми скрепками. На удаляемый отрезок накладывается жесткий зажим, и кишка пересекается по плоскости УКЛ-60. Весь препарат толстой кишки с частью подвздошной удаляется. На ушитую аппаратом культю сигмовидной или прямой кишки накладывается второй этаж узловых шелковых швов, которые не срезаются. Они используются для удерживания культи при выполнении восьмого акта операции — наложении анастомоза между подвздошной и оставшейся частью прямой или сигмовидной кишок. Наиболее удобным при соединении отрезков подвздошной и оставшейся части толстой или прямой кишок являются анастомозы бок в бок и конец в бок. Мы отдаем предпочтение инвагинационному анастомозу по методике М. А. Кимбаровского (см. рис. 67).
После наложения анастомоза культя толстой кишки и линия анастомоза располагается забрюшинно за счет сшивания над ними листков брюшины задней брюшной стенки. Перед
окончательным сшиванием листков брюшины левого латерального канала забрюшинное пространство дренируется резиновой трубкой, которая подводится через отдельный разрез брюшной стенки в левой поясничной области (см. рис. 81),
При субтотальной проктколэктомии или тотальной прокт-колэктомии порядок оперативных приемов меняется в своей последовательности. Операция состоит из внутрибрюшного и промежностного этапов. После широкой срединной лапаро-томии и ревизии органов брюшной полости намечаются границы резекции по принятой схеме (см. рис. 95).
Первым актом внутрибрюшного этапа субтотальной проктколэктомии является рассечение наружного листка брыжейки сигмовидной кишки, которое проводится от корня брыжейки книзу до переходной складки брюшины малого таза. Таким же образом рассекается внутренний листок брюшины брыжейки сигмовидной кишки до соединения с первым на переходной складке брюшины таза.

Рис. 98. Мобилизация поперечно-ободочной кишки при колэктомии.
Разделение отдельными прядями желудочно-ободочной связки на всем протяжении большой кривизны желудка с пересечением сосудов в участке расположения опухоли толстой кишки.

Рис. 99. Рассечение внутреннего листка брыжейки сигмовидной кишки, задней брюшной стенки и левой половины брыжейки поперечно-ободочной кишки при колэктомии.
В дальнейшем проводится мобилизация прямой кишки таким же образом, как это описано нами при выполнении внутрибрюшного этапа брюшно-апальной комбинированной резекции прямой кишки по Петрову—Хол-дину (см. рис. 85), но без пересечения верхней прямокишеч-ной и сигмовидных артерий. После мобилизации прямой кишки в полость между крестцом и кишкой вводится большой марлевый тампон с целью гемостаза и защиты раневой поверхности от инфецирования.
Вторым актом субтотальной проктколэктомии является мобилизация левой половины толстой кишки, которая начинается с рассечения заднего листка брюшины от корня брыжейки сигмовидной кишки до бессосудистой зоны брыжейки левой половины поперечно-ободочной кишки. Обнаженные при этом нижняя брыжеечная артерия и вена пересекаются и лигируются (см. рис. 99). Следующим приемом рассекается наружный листок брюшины от корня брыжейки сигмовидной кишки до селезеночной кривизны.
После пересечения левой диафрагмально-толстокишечной связки вся левая половина толстой кишки отделяется тупо от задней брюшной стенки и легко выводится в рану. Третий акт операции—мобилизация поперечно-ободочной кишки решается по разному в зависимости от характера патологического процесса. При аденоматозном распространенном полипозе и неспецифическом язвенном колите большой сальник может быть сохранен на желудочно-ободочной связке. В этом варианте сальник отделяется от поперечно-ободочной кишки. При наличии второй раковой опухоли в поперечно-ободочной кишке большой сальник удаляется вместе с кишкой. В этом варианте мобилизация поперечно-ободочной кишки проводится с пересе
чением желудочно-ободочной связки на всем протяжении большой кривизны желудка с пересечением жолудочно-сальниковых сосудов. Брыжейка поперечно-ободочной кишки рассекается отдельными прядями, и сосуды ее лигпруются шелком. В зависимости от протяженности резекции толстой кишки при субтотальной проктколэктомии (см. рис. 95, а), ч етверты м актом операции производится мобилизация правой половины толстой кишки по-разному.
Нашими сотрудниками Л. И. Илларионовой (1965), Л. С. Бугаевой и Э. Э. Темиразовой (1966), Л. С. Бугаевой (1966, 1967) проведены анатомические исследования артериального кровоснабжения и венозного оттока из отрезков правой половины толстой кишки в условиях различных вариантов перевязки магистральных артерий и вен. Указанные исследования показывают, что сохранение хотя бы одной магистральной артерии и вены обеспечивает надежное кровоснабжение правой половины толстой кишки. Даже после пересечения всех магистральных сосудов толстой кишки, при условии сохранения краевого сосуда и анастомозов между ветвями подвздошно-толстокишечной артерии, и аналогичном сохранении венозных анастомозов,во всех случаях обеспечивается достаточное кровоснабжение и венозный отток всего илеоцекального отдела кишечника до верхней трети восходящей ободочной кишки.
В связи с этим нами предложены, разработаны и применены в клинике три варианта мобилизации правой половины толстой кишки, обеспечивающие ее низведение в анальный сфинктер после субтотальной проктколэктомии.
Первый вариант. Если возможно сохранить при субтотальной проктколэктомии правую половину толстой кишки до правой трети поперечно-ободочной кишки или до печеночной кривизны, рассекается правая диафрагмально-толстокишечная связка и листок брюшины по наружному краю восходящей и слепой кишок до верхушки последней. Рассекается внутренний задний листок брюшины от брыжейки поперечно-ободочной кишки по направлению книзу до уровня подвздошно-толстоки-шечной артерии и вены. Между зажимами пересекаются средние и правые толстокишечные артерии и вены, а подвздошно-толстокишечные сосуды сохраняются. Правая треть поперечно-ободочной кишки, печеночная кривизна, восходящая кишка и частично слепая кишки отделяются от задней брюшной стенки. Весь этот отрезок поворачивается книзу по направлению к области таза. Как правило, длина мобилизованного отрезка правой половины (даже в случае последующего пересечения на уровне печеночной кривизны) оказывается вполне достаточной для низведения и протягивания ее в анальный сфинктер. Десерозированные участки восходящей и слепой кишки легко перитонизируются за счет сшивания края брюшины, сохраненной на сегменте кишки, с брюшиной остатка брыжейки, покрывающей кровеносные сосуды (рис. 100 и 101).

Рис. 100. Ушивание десерозированных участков правой половины толстой кишки за счет заднего листка брюшины.
Рис. 101. Низведение правой трети поперечно-ободочной кишки или печеночной кривизны в анальный сфинктер при субтотальной проктколэктомии (первый вариант низведения).
1 — верхняя брыжеечная артерия; 2 — подвздошно-ободочная артерия; 3 — тонкокишечные артерии.
Второй вариант. Возможность сохранения только слепой и части восходящей ободочной кишок при субтотальной проктколэктомии диктует необходимость более значительной мобилизации илеоцекального отдела кишечника. Это достигается полной мобилизацией слепой кишки и пересечением под-вздошно-толстокишечной артерии у места ее отхождения от верхней брыжеечной артерии и пересечением одноименных вен
центральнее их слияния в общий ствол. После такой мобилизации длина сегмента оказывается достаточной для низведения и протягивания в анальный сфинктер, если даже возникает

Рис. 102. Низведение восходящей ободочной кишки в анальный сфинктер при субтотальной проктколэктомии (второй вариант низведения).
1 — верхняя брыжеечная артерия; 2 — подвздошно-ободочная артерия; 3 — тонкокишечные артерии.
Рис. 103. Низведение слепой и части восходящей ободочной кишки в анальный сфинктер при субтотальной проктколэктомии (третий вариант низведения).
1 — верхняя брыжеечная артерия; 2 — подвздошно-ободочная артерия; 3 — тонкокишечные артерии.
необходимость в пересечении средней трети восходящей ободочной кишки (рис. 102).
Третий вариант выполняется, если при субтотальной проктколэктомии оказывается возможным сохранение только слепой кишки и илеоцекального угла. В этом варианте необходима мобилизация сегмента подвздошной кишки достаточной Длины, чтобы обеспечить низведение слепой кишки в анальный сфинктер. Мобилизация подвздошной кишки достигается
пересечением 1—2 нижних тонкокишечных артерий у места отхождения их от верхней брыжеечной артерии, а также 1—2 нижних тонкокишечных вен у места их впадения в верхнюю брыжеечную вену. Брыжейка подвздошной кишки пересекается у самого ее корня. Следует соблюдать известную осторожность, чтобы сохранить все артериальные и венозные анастомозы между ветвями подвздошно-толстокишечных и тонкокишечных сосудов (рис.103).
После мобилизации толстой кишки по любому из указанных трех вариантов пятым актом операции производится ушивание дефектов в брюшине правого и левого латеральных каналов задней брюшной стенки.
Брюшная полость еще раз ревизуется с целью выяснения тщательности гемостаза и осушения ее, после чего марлевый 1ампон из полости таза удаляется. Вся мобилизованная толстая кишка остается в брюшной полости и перемещается в малый таз ниже корня брыжейки тонкой кишки. Кишечные петли укрываются полотенцами, смоченными теплым физиологическим раствором. Рана брюшной стенки временно остается незашитой и лишь укрывается дополнительно стерильной простыней.
Все участники операции повторно перемываются и сменяют стерильные халаты, перчатки и инструмент.
Промеж постны и шестой акт операции начинается с введения в прямую кишку марлевого тампона с целью предупреждения последующего загрязнения раны кишечным содержимым.
Циркулярным разрезом вокруг заднепроходного отверстия рассекается переходная складка вплоть до анального сфинктера. Прямая кишка выделяется аналогичными приемами, как и при брюшно-анальной комбинированной резекции с низведением кишки по Петрову—Холдину (см. рис. 87). Разница заключается лишь в том, что через анальный сфинктер протягивается вся толстая кишка до намеченного к низведению Сегмента правой ее половины. Выведенная поперечно-ободоч-ная или восходящая кишки пересекаются, и конец ее отдельными кетгутовыми швами подшивается к краям кожной раны. В полость таза через контрапертуру вводятся марлевые тампоны, помещенные в резиновую перчатку со срезанными пальцами.
Хирург третий раз перемывается, сменяет халат и перчатки и вновь возвращается для манипуляций в брюшной полости. Заключительным, седьмым, актом операции производится ушивание листков тазовой брюшины и низведенный сегмент подшивается отдельными швами к брюшине задней брюшной стенки.
Следует особо подчеркнуть, что во втором и третьем вариантах субтотальной проктколэктомии слепая кишка большей
частью оказывается расположенной забрюшинно в полости таза. В этих случаях, на наш взгляд, необходимо перед низведением произвести аппендэктомию.
Техника тотальной проктколэктомии (см. рис. 95,б) мало отличается от субтотальной проктколэктомии и тотальной колэктомии. После полного удаления толстой и прямой кишок следует закончить операцию наложением постоянного противоестественного заднего прохода с выведением в правую подвздошную область конца подвздошной кишки. Со стороны промежности удаление прямой кишки производится вместе с анальным сфинктером и частичным иссечением мышц дна таза; рану ушивают и дренируют марлевыми тампонами.
Низведение в анальный сфинктер подвздошной кишки после тотальной проктколэктомии, как это рекомендовал Best (1948), мало оправдано в связи с развитием многочисленных осложнений (раздражение и мацерация кожи, свищи и другие гнойные осложнения со стороны тканей и органов таза). В устранении этих недостатков мало помогают и пластические операции на тонкой кишке, направленные на замедление пассажа тонкокишечного содержимого (А. А. Васильев, 1967; Ж. М. Юхви-дова, 1967).
Субтотальная колэктомия и тотальная колэктомия выполнены у двух наших больных при сочетанием поражении толстой кишки аденоматозным полипозом и раком.
Субтотальные проктколэктомии с низведением в анальный сфинктер отрезков правой половины толстой кишки выполнены у шести больных: в 4 случаях при сочетанном поражении прямой кишки раком и толстой кишки аденоматозным полипозом;
в 2 случаях при множественных опухолях прямой и толстой кишок на фоне язвенного колита и аденоматозного полипоза. Умер один больной от эмболии легочной артерии, остальные 5 человек перенесли операции, что подтверждает целесообразность проведения расширенных оперативных вмешательств при осложненных формах рака толстой кишки, дающих удовлетворительные непосредственные и отдаленные результаты лечения.
