
- •1.Анатомия, физиология матки в возрастном аспекте и при беременности.
- •3.Изменения в организме женщины при беременности.
- •6.Ранние токсикозы беременных. Диагностика, клиника, лечение
- •7.Самопроизвольный аборт. Причины ,стадии ,клиника, лечение.
- •9.Плацента и её функции. Значение узи в диагностике патологии плаценты.
- •12. Гипотрофия плода. Этиология, диагностика, лечение.
- •20. Преждевременные роды. Особенности ведения.
- •27. Слабость родовой деятельности. Классификация, клиника, диагностика, тактика ведения родов. Влияние на плод.
- •30. Современные методы обезболивания в акушерстве (немедикаментозные и медикаментозные).
- •31 Клиника и ведение 2 периода родов. Механизм периода изгнания.
- •33.Анатомический и клинический узкий таз. Диагностика, тактика ведения родов.
- •38.Кесарево сечение. Показания, условия, влияние на плод.
- •40. Перинатальный период, его характеристика. Оценка факторов риска.
- •Внешние признаки недоношенности
- •Анатомо-физиологические особенности недоношенных детей
- •Изменения в организме родильницы
- •Ведение послеродового периода
- •45. Кровотечения в последовом периоде, причины, диагностика, акушерская практика. Клинический протокол «Профилактика, лечение и алгоритм ведения при акушерских кровотечениях»
12. Гипотрофия плода. Этиология, диагностика, лечение.
Гипотрофия плода. Нередко возникает при заболеваниях матери (токсикозы, гипертоническая болезнь, пиелонефрит и др.), которым сопутствуют нарушение доставки плоду кислорода и питательных веществ.
Задержка развития плода может быть обусловлена генетическими факторами (фенилкетонурия и др.). Имеют значение несбалансированное питание в период беременности, курение, употребление алкоголя, действие других повреждающих факторов.
Гипотрофия характеризуется задержкой роста и массы тела (особенно); обычно масса тела не соответствует росту плода (маловесный плод). Морфологическим признакам гипотрофии сопутствуют задержка созревания важнейших функциональных систем плода и новорожденного, ответственных за осуществление адаптационных механизмов. Гипотрофия наблюдается среди недоношенных — показатели развития ниже показателей для данного периода внутриутробной жизни и доношенных плодов (новорожденных).
Гипотрофия и функциональная незрелость плода предрасполагают к возникновению асфиксии в родах, родовых травм, заболеваний в периоде новорожденности.
Распознавание гипотрофии плода осуществляется путем детального обследования беременной и плода традиционными методами (пальпация, измерение роста, бипариетального размера головки и др.), а также методом ультразвуковой фотометрии, которая позволяет определить рост, бипариетальный размер головки (при гипотрофии меньше на 2 см и более), объем грудной клетки плода.
Профилактика гипотрофии плода сводится к соблюдению беременной общего гигиенического режима, правильному питанию, своевременной диагностике и лечению осложнений беременности.
Для лечения гипотрофии применяют сосудорасширяющие и спазмолитические средства (эуфиллин, компламин и др.), сигетин (улучшает маточно-пла-центарное кровообращение), метионин и другие белковые препараты, глюкозу, витамины и корригируют недочеты питания беременной.
ГИПОКСИЯ ПЛОДА
Под гипоксией плода подразумеваются патологические состояния, развившиеся под влиянием кислородной недостаточности во время беременности и в родах. В структуре перинатальной смертности гипоксия плода и новорожденного занимает одно из первых мест. Частота гипоксии плода составляет 4—6%, а в структуре перинатальной заболеваемости — 21—45%.
Этиология и патогенез. Различают острую и хроническую гипоксию плода. Причинами хронической гипоксии плода являются следующие: 1) заболевания матери, ведущие к развитию у нее гипоксии (декомпенсированные пороки сердца, сахарный диабет, анемия, бронхолегочная патология, интоксикации, в том числе инфекционные) и неблагоприятные условия труда (профессиональная вредность); 2) осложнения беременности (и связанное с ними нарушение развития плаценты) и расстройство маточно-плацентарного кровообращения (поздний гестоз, перенашивание, многоводие); 3) заболевания плода (тяжелые формы гемолитической болезни, генерализованной внутриутробной инфекции, пороки развития).
Острая гипоксия плода возникает в результате: 1) неадекватной перфузии крови к плоду из материнской части плаценты; 2) отслойки плаценты; 3) прекращения тока крови по пуповине при ее пережатии; 4) истощения компенсаторно-приспособительных реакций плода и его неспособности переносить изменения оксигенации, связанные с сократительной деятельностью матки даже в условиях нормального родового акта. Подобное состояние возникает в связи с нарушением развития плода (гипотрофия, анемия) или в результате медикаментозных воздействий (обезболивание родов).
Плод более резистентен к гипоксии, чем взрослый. Факторами, обеспечивающими адаптацию плода к гипоксии, являются:
увеличенное сродство к кислороду фетального гемоглобина;
повышенная способность тканей поглощать кислород из крови;
высокая тканевая резистентность к ацидозу.
Патогенез внутриутробной гипоксии плода можно представить следующим образом. Нарушение трансплацентарной диффузии кислорода и транспорта кислорода от матери к плоду ведет к гипоксемии плода, в результате чего активируются его компенсаторно-приспособительные механизмы. Последовательно происходят следующие процессы:
увеличение интенсивности маточно-плацентарного кровотока;
возрастание продукции катехоламинов, ренина, вазопрессина, глюкокортикоидов;
повышение сосудистого тонуса и за счет этого — сокращение значительной части сосудистого русла; депонирование крови в печени облегчает системное кровообращение плода;
перераспределение крови с преимущественным снабжением мозга, сердца, надпочечников и уменьшением кровотока в легких, почках, желудочно-кишечном тракте и теле плода;
увеличение сердечного выброса;
возрастание систолического артериального давления и центрального венозного давления.
При длительно сохраняющейся гипоксии плода или при дополнительном резком уменьшении поступления кислорода наступает следующий этап реакции плода, характеризующийся максимальным вовлечением биохимических функциональных резервов и появлением первых признаков истощения компенсаторно-приспособительных реакций. Наблюдается усиление анаэробного гликолиза, мобилизация гликогена из депо (печень, сердце, почки) и активация фосфолипаз. Вслед за усилением отдачи кислорода уменьшается его потребление тканями плода, что способствует развитию гипоксии тканей. Характерной чертой данного этапа является появление ацидоза крови. В условиях прогрессирующей гипоксии наблюдается отхождение мекония в околоплодные воды. Появляется брадикардия плода, вследствие которой увеличивается продолжительность диастолы, что способствует улучшению наполнения левого желудочка и поддержанию силы сердечных сокращений. Это позволяет временно сохранить нормальными сердечный выброс и систолическое артериальное давление. В этих условиях мозговой кровоток еще достаточен для функции органа, хотя возникает перераспределение крови в мозге с преимущественным снабжением подкорковых отделов.
На последнем этапе адаптации к гипоксии происходит истощение компенсаторно-приспособительных реакций, что ведет к значительному снижению напряжения кислорода и возрастанию РС02> развитию и прогрессированию метаболического ацидоза. В условиях метаболического ацидоза наступает падение сосудистого тонуса, повышается проницаемость сосудистой стенки. Вначале возникает внутриклеточный отек, затем отек тканей — за счет выхода жидкости из сосудистого пространства. Нарушается синтез простагландинов, что способствует изменению сосудистого тонуса и усилению агрегации тромбоцитов, нарушению микроциркуляции и ишемии ткани мозга. Продолжает повышаться центральное венозное давление, падает системное артериальное давление, уменьшается сердечный выброс, возникает гипоперфузия мозга, что ведет к еще более глубоким нарушениям метаболизма в нервной ткани. Истощение энергетических ресурсов изменяет функциональную активность АТФаз. В результате увеличивается выход из клетки калия и повышается внутриклеточное содержание натрия, что способствует деполяризации клеточных мембран. Увеличение кальциевых каналов и повышение внутриклеточного кальция вызывает активацию фосфолипазы А2, что способствует усилению перекисного окисления липидов, увеличению продукции свободных радикалов кислорода и эндоперекисей, вызывающих повреждение клеточных мембран и усугубляющих расстройство микроциркуляции, особенно в мозге. Там появляются участки ишемии с последующим некрозом, что ведет к необратимым изменениям нервной ткани и смерти плода.
Диагностика. При диагностике гипоксии плода необходима комплексная оценка результатов различных методов исследования.
Одним из наиболее простых и распространенных методов контроля за функциональным состоянием плода во время беременности и в родах является регистрация его сердечной деятельности. Для диагностики нарушений жизнедеятельности плода определяют частоту, ритм, вариабельность сердцебиения во время функциональных проб, к которым относят нестрессовый (НОТ), степ-тест и контрактильный стрессовый (КСТ) тесты. Оценку частоты сердечных сокращений (ЧСС) необходимо проводить с учетом срока беременности (брадикардия в I, тахикардия во II и нормокардия в III триместрах). Урежение ЧСС до 80 уд/мин и менее указывает на тяжелую гипоксию плода, а стойкость этого симптома является плохим прогностическим признаком.
Достаточно ранние и четкие критерии гипоксии плода можно получить при анализе ЭКГ и ФКГ плода: деформация комплекса ОК5, его увеличение свыше 0,07 с, увеличение интервала Р0.до 0,12 с и появление шумов на ФКГ.
Для суждения о характере ЧСС необходимо использовать длительное мониторное наблюдение, выявляющее нормальные колебания ЧСС от 120 до 160 уд/мин. Низкий вариационный размах ЧСС в течение не менее часа наблюдения (монотонный сердечный ритм) свидетельствует о высоком риске для плода. Анализ сердечного ритма и его реактивности у плода в последнем триместре беременности должны проводиться с учетом его функционального состояния (активное или спокойное). Поскольку фаза спокойного сна может продолжаться до 30— 40 мин, продолжительность регистрации сердечного ритма должна быть не менее 60 мин.
Учащение сердцебиений плода на 15—35 ударов в ответ на шевеление (положительный «миокардиальный рефлекс» или реактивный НСТ-тест) характеризует нормальное его состояние. НСТ-тест свидетельствует о гипоксии плода при наличии брадикардии, которая определяется как снижение ЧСС на 40 уд/мин по сравнению с базальной ЧСС (90 уд/мин), зарегистрированной в течение минуты.
В тех случаях, когда учащение сердцебиения плода выражено слабо или отсутствует (нереактивный НСТ-тест), производится проба с функциональной нагрузкой: беременная в течение 3—4 мин поднимается и спускается по двум ступенькам. До и после нагрузки регистрируют сердечную деятельность плода. При этом происходит уменьшение объема кровотока в матке, но ЧСС остается в физиологических границах 120—160 уд/мин. При гипоксии плода либо возникает монотонность ритма ЧСС без физиологических ее колебаний, либо появляется тахикардия, либо развивается стойкая брадикардия.
Окситоциновый тест позволяет создать модель, близкую по воздействию на плод родовой деятельности. Под влиянием окситоцина уменьшается кровоток в межворсинчатом пространстве, что проявляется, в свою очередь, реакцией
ЧСС плода. При гипоксии внутриутробного плода ЧСС либо возрастает (более 160 уд/мин), либо (при выраженной гипоксии) снижается (менее 120 уд/мин). Наиболее неблагоприятно появление монотонности ритма (10—50% тахограммы). При своей распространенности окситоциновый тест имеет ряд противопоказаний: угроза прерывания беременности, рубец на матке, предлежание плаценты, тяжелые формы позднего гестоза.
Проводятся пробы с задержкой дыхания на вдохе и выдохе. В норме задержка дыхания сопровождается изменением ЧСС в среднем на ±7 уд/мин. Задержка дыхания на вдохе вызывает урежение, а на выдохе — учащение ЧСС плода. Особенно показательна проба «на выдохе». При гипоксии плода наблюдается парадоксальная реакция или отсутствие изменений ЧСС.
При холодовом тесте (термическая проба) происходит уменьшение ЧСС в пределах 10 уд/мин, при гипоксии изменения ритма отсутствуют или реакция бывает извращенной.
При всех перечисленных тестах наиболее показательны длительность и скорость изменений ритма, амплитуда учащения или замедления ритма сердечных сокращений плода. Весьма информативным следует считать окситоциновый тест.
В настоящее время разработан способ определения функционального состояния плода, основанный на изменении ЭКГ и ФКГ при непосредственном воздействии на плод звуком [Айламазян Э. К., 1984]. В качестве звукового раздражителя служит звуковой сигнал частотой 3 кГц, длительностью 5 с, интенсивностью 95—100 дБ. При физиологически протекающей беременности воздействие звуковым раздражителем на плод вызывает изменение ЧСС в пределах 15—20 уд/мин. Отсутствие изменений ЧСС или увеличение (не более чем на 1—8 уд/мин) свидетельствует о гипоксии плода. Звуковой тест, являющийся в настоящее время единственной функциональной пробой, неопосредованной через организм матери, реализуется через слуховой анализатор плода и может быть использован как для оценки интегративной функции слухового анализатора и ЦНС плода в целом, так и для оценки зрелости компенсаторно-приспособительных механизмов и слухового порога плода, коррелирующего с насыщением крови кислородом.
В настоящее время установлено, что значительное снижение двигательной активности плода является угрожающим признаком. Большую информативность несут ощущения самой беременной шевелений плода, поскольку совпадение ее субъективных ощущений с данными объективного исследования наблюдается в 82—87% случаев. Беременная в течение 30 мин подсчитывает движения плода (5 или более движений плода — показатель хорошего состояния плода).
Достоверность оценки состояния плода повышается при комплексном анализе различных характеристик.
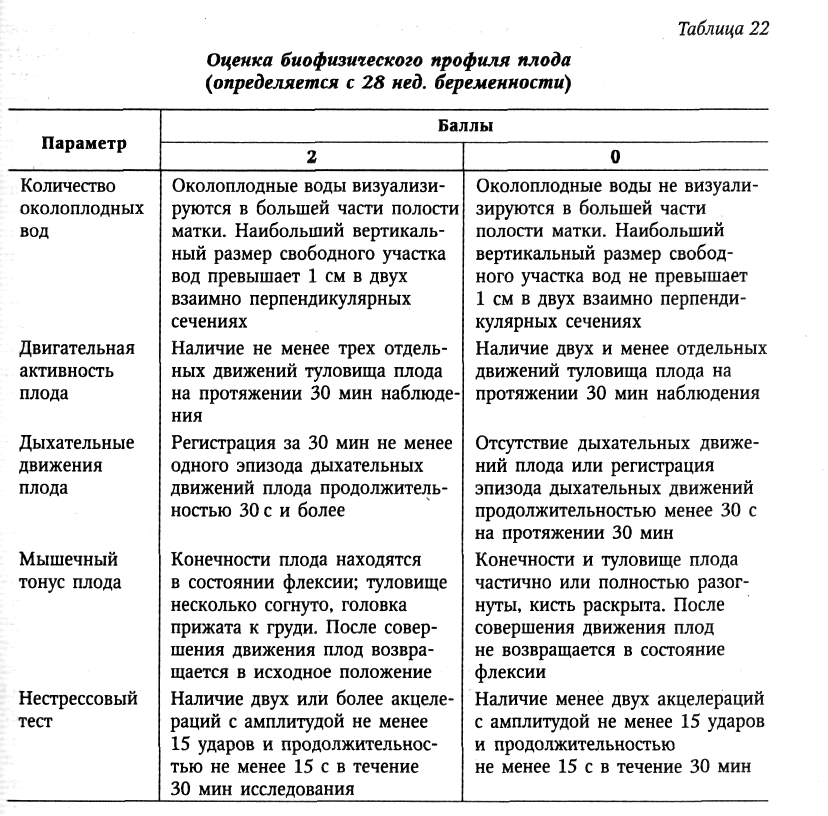
В 1980 г. Р. Маппищ и соавт. предложили оценивать биофизический профиль плода на основании 5 переменных величин (табл. 22) и рекомендовать лечение (табл. 23).
В последние годы в связи с разработкой и внедрением ультразвуковой диагностической аппаратуры появилась возможность неинвазивного измерения скорости кровотока в сосудах плода, пуповины, маточной артерии и на основании полученных данных выявлять ранние признаки нарушения кровообращения в системе мать—плацента—плод. Первое исследование рекомендуется проводить уже на 16—20-й неделе беременности, так как в этот период можно вы- явить нарушение в системе кровообращения плода еще до того, как возникли изменения фетометрических показателей. Допплерография позволяет выявить критическое состояние плода раньше, чем оно может быть установлено на основании КТГ плода. Допплерометрия помогает установить качественные изменения кровообращения плода. С помощью кордоцентеза (пункция пуповины), анализируя полученные пробы крови, можно получить количественные данные рН крови, гликемии, Рсо , Р0 . Однако применение этого метода, кроме наличия аппаратуры, требует высокой квалификации врача, поэтому пока используется в крупных акушерских стационарах.
Применение наиболее информативных биофизических методов контроля за состоянием плода не исключает параллельную оценку биохимических маркеров фетоплацентарной системы.
 Определение
уровня активности окситоциназы (ОЦ)
сыворотки крови дает возможность
своевременно выявить плацентарную
недостаточность и провести ее коррекцию,
а также выбрать время для досрочного
прерывания беременности. Прогностически
неблагоприятным является отсутствие
роста активности ОЦ по мере прогрессирования
срока беременности, повышение ее по
сравнению с уровнем у здоровых женщин,
а также резкое понижение активности ОЦ
сыворотки крови.
Определение
уровня активности окситоциназы (ОЦ)
сыворотки крови дает возможность
своевременно выявить плацентарную
недостаточность и провести ее коррекцию,
а также выбрать время для досрочного
прерывания беременности. Прогностически
неблагоприятным является отсутствие
роста активности ОЦ по мере прогрессирования
срока беременности, повышение ее по
сравнению с уровнем у здоровых женщин,
а также резкое понижение активности ОЦ
сыворотки крови.
 Внедрение
в практику радиоизотопных методов
диагностики позволило определять
содержание плацентарного лактогена в
сыворотке крови беременной. Концентрация
его зависит от массы плаценты и срока
беременности (в норме — 10 мгк/мл в 36
нед., с некоторым снижением к моменту
родов). При плацентарной недостаточности
уровень лактогена снижается в 2 раза, а
при гипоксии плода — в 3 раза.
Внедрение
в практику радиоизотопных методов
диагностики позволило определять
содержание плацентарного лактогена в
сыворотке крови беременной. Концентрация
его зависит от массы плаценты и срока
беременности (в норме — 10 мгк/мл в 36
нед., с некоторым снижением к моменту
родов). При плацентарной недостаточности
уровень лактогена снижается в 2 раза, а
при гипоксии плода — в 3 раза.
К современным методам оценки состояния плода относится и ультразвуковая диагностика, позволяющая определить величину бипариетального размера головки плода, толщину и площадь плаценты.
Указанные методы диагностики гипоксии плода применимы во время беременности и в I периоде родов, но наибольшее значение приобретают электро- и фонокардиография плода. Наиболее информативным является изменение ЧСС в ответ на схватку. Тахикардия (выше 180 уд/мин) и брадикардия (ниже 100 уд/мин) должны расцениваться как симптом тяжелой гипоксии.
В то же время только постоянное мониторное наблюдение или прямая электрокардиография позволяют четко выявить ранние симптомы начинающейся асфиксии плода. На фоне периодически изменяющейся базальной ЧСС плода выделяют 3 типа реакции сердечного ритма плода на шевеление или на схватку.
Раннее снижение ЧСС плода, синхронное со схватками, выражается замедлением ритма сердцебиения, возникает одновременно с началом схватки. В конце схватки восстанавливается первоначальная основная ЧСС. Этот чисто рефлекторный процесс является следствием повышения внутричерепного давления у плода во время схватки. Повышение давления оказывает возбуждающее действие на центр блуждающего нерва плода, что и приводит к временному замедлению ЧСС, не связанному с нарушением газообмена.
Позднее замедление ЧСС плода, возникающее после начала схватки и заканчивающееся с восстановлением базальной ЧСС через 20—40 с после завершения схватки. Эти изменения ритма сердечных сокращений плода связаны с нарушением маточно-плацентарного кровообращения. На развитие стаза в межворсинчатом пространстве, гипоксии, гиперкапнии требуется время, так же как и на восстановление первоначального уровня газообмена, что и проявляется изменением ЧСС плода.
3. Существует изменчивая форма снижения частоты; ее связывают с патологией пуповины.
Признаком гипоксии плода является позднее замедление ЧСС плода. Ценность этого признака состоит в возможности получения ранней информации о состоянии плода, когда ЧСС в паузе между схватками нормальна. Дополнением к электрокардиографии в родах в группах высокого риска является обнаружение мекония в околоплодных водах при головном предлежании плода, а также определение КОС крови плода, полученной из предлежащей головки. Повторное подтверждение ацидоза (рН <7,2) является показанием к немедленному родоразрешению.
Профилактика и лечение. Профилактика гипоксии плода заключается в выявлении и лечении осложнений беременности (поздние гестозы, резус-конфликт, перенашивание), эксграгенитальной патологии. В то же время имеется целый комплекс мероприятий, непосредственно направленных на улучшение плацентарно-маточного кровообращения, снятие метаболического ацидоза у плода.
Одним из компонентов лечения гипоксии плода остается кислородотерапия. Кислород необходимо вдыхать по 10—15 мин в количестве 10—12 л/мин с такими же интервалами. Длительное (более 30 мин) вдыхание чистого кислорода может привести к гипероксидации и к окислению сурфактанта, что снижает поверхностное натяжение альвеол и полноценное расправление легких. Чрезмерное насыщение крови плода кислородом приводит к снижению кровотока через артериальный проток, уменьшению сопротивления легочных сосудов плода, сужению сосудов пуповины.
С целью активации окислительно-восстановительных процессов, улучшения маточно-плацентарного кровообращения беременной или роженице внутривенно вводят глюкозу: либо 20—40 мл в виде 40% раствора струйно, либо 200—300 мл в виде 10% или 5% раствора капельно с добавлением 2—4 мл 1% раствора сигетина и соответствующих количеств инсулина или 3 мл 5% раствора унитиола и 3 мл 5% раствора аскорбиновой кислоты.
К средствам, улучшающим маточно-плацентарный кровоток, относятся токолитики (β-адреномиметики) — гинипрал, партусистен, беротек, алупент, а также эуфиллин, курантил, трентал.
С целью стимуляции созревания сурфактантной системы легких и профилактики дыхательной недостаточности новорожденных при лечении гипоксии плода у женщин с угрозой прерывания беременности до 36-недельного срока и при подготовке к досрочному родоразрешению необходимо использовать синтетический глюкокортикоид дексаметазон 4 раза в день в течение 3 сут. Последний прием "должен быть не позднее чем за 24 ч до родоразрешения. Разовая доза — 1 мг, суточная — 4 мг, курсовая — 12 мг. При затянувшихся преждевременных родах дексаметазон назначается по 1 мг через 6 ч. Последний прием дексаметазона должен быть проведен не менее чем за 6 ч до родоразрешения.
Для ускорения созревания легких плода используют также этимизол либо в виде ежедневных внутривенных инъекций — 1 мл 1,5% раствора в 1ОО мл изотонического раствора натрия хлорида или глюкозы, либо по 1/4 таблетки (0,025 г) 2 раза в день. За 3—4 ч до родоразрешения при выявлении гипоксии плода можно ввести внутривенно капельно 2 мл 1,5% этимизола в 200 мл 5% раствора глюкозы, тем самым уменьшить вероятность развития дыхательной недостаточности у новорожденных. Назначение дексаметазона и этимизола
особенно важно при проведении преждевременных родов, осложнившихся гипоксией плода.
Основными сурфактантами, участвующими в становлении функции внешнего дыхания, являются лецитин и сфингомиелин, о зрелости легких внутриутробного плода можно судить по коэффициенту лецитин/сфингомиелин (Л/С) после определения этих липидов в околоплодных водах. Соотношение 2:1 считается показанием к проведению профилактики синдрома дыхательной недостаточности.
+При хронической гипоксии и гипотрофии плода дети рождаются с дефицитом массы за счет потери липидов, что предопределяет потребность в последних. Неблагоприятное соотношение между массой тела и его поверхностью вызывает необходимость в больших затратах энергии, основным источником которой у новорожденных также являются липиды. Увеличенный расход липидов способствует развитию гликемии. На этом основано использование экзогенных фосфолипидов (в виде эссенциале). Эссенциале способствует улучшению плацентарно-маточного кровообращения, транспортной функции плаценты и более быстрому становлению обменных процессов у плода, что выражается увеличением его массы. Схема применения эссенциале при хронической гипоксии и гипотрофии плода в III триместре беременности: 10 дней по 10 мл препарата (в ампулах) внутривенно в 200 мл 5% раствора глюкозы с одновременным применением его внутрь по 5 капсул ежедневно до родоразрешения. После родов показано продолжение лечения новорожденного: по 1—2 мл раствора эссенциале внутривенно в 5—10 мл 5% раствора глюкозы в течение 7 дней. Применение в общем комплексе эссенциале позволяет значительно повысить эффективность лечения хронической гипоксии на фоне отставания плода в развитии.
13. Особенности ведения беременности с резус отрицательной принадлежностью крови.
Частота несовместимости в супружеских парах ок. 13%. Частота Гемолитической Болезни Новорожденных ок.0.5%. Антенатально погибает 13% детей, интранатально 1% , постнатально- 40%. В последующих периодах высок процент инвалидизации детей, отставание в физическом и психическо развитии.
Ребенок наследует группу крови и резус от обих родителей. В системе АВ0 существует 4 оснсвные группы и 15 подгрупп. В системе Rh - 3 под- группы: Rh(+) = C,D,E ; Rh(-) = c,d,e.
На плодные антигены (АГ) вырабатываются антитела (АТ) матери → комплекс повреждений кроветворной сисемы плода. Гемолиз → увеличение числа молодых эритроцитов, увеличение билирубина → интоксикация и повреждения внутренних органов. Сердечно-сосудистая недостаточность, белковообразвательная недостаточность печени, недостаточнось мочевыделительной системы, билирубиновая энцефалопатия.
Клинически выделяют 3 формы ГБН.
АНЕМИЧЕСКАЯ форма -- снижен Hb ( в норме до 120 г/л). Одновременно снижается объем гематокрита ( в норме 30-40% ). Изменяются белковые фракции крови, уровень глюкозы и снижается pH крови( в норме 7,45 (в/у); сниженной считают ниже 7.35)
ЖЕЛТУШНАЯ---прокрашиваются все органы, покровы и воды.В водах зелноватый меконий ( в/у гипоксия плода), м.б. в/у гибель.
ОТЕЧНАЯ ---отек клетчаткии кожи, асцит, сердечно-сосудистая недостаточность, билирубиновая энцефалопатия.
По классификаци ВОЗ различают:
-- гемолитическая анемия без желтухи и анасарки
-- гемолитическая анемия с желухой
-- гемолитическая анемия с анасаркой.
АТ в основном приобретают во время беременности Rh(+) плодом. Во время первой беременности титр АТ незначительный. При попадании 0.25 мл крови плода матери иммунизируются 9% женщин, при попадании 3мл -- 20%.
Попаданию АГ способствуют инфекционные заболевания-- изменяют проницаемость сосудистой стенки. ГБ м.б. и по лейкоцитарным и лимфоцитарным АГ.
ТЕЧЕНИЕ КОНФЛИКТНОЙ БЕРЕМЕННОСТИ
Самопроизвольные выкидыши на любом сроке (0-- 28 нед.). Преждевременые роды 22-36нед. Преждевременные роды неравноценны по массе и жизнеспособности плода. Недоношенные дети массой от 500 до 2600 грамм, длиной до 46 см. С незрелой ЦНС, сердечно-сосудистой системой, дыхательной стемой. К тому же они страдают гемолитической болезнью.
Недоношенных детей делят на три группы:
22-28 нед. --- 500-1000 гр. длиной до 36 см
28-33(34) нед. --- 1000-1900 гр.--- уже способны выжить
33-36 нед. , 1900- 2600 гр. --- почти зрелые плоды.
Возможно привычное невынашивание -- 2 и более. Часто присоединяются тяжелые формы гестозов, многоводие и отек плода, пороки развития плода; анемия беременных -- 1я степень Hb = 110- 100г/л; 2я -- 100-90 г/л; 3я -- 90-80г/л .
В родах несвоевременное отходение вод, слабость родовой деятельности (до 20% ) , кровотечения и ДВС. В послероовом периоде - инфекцинные осложнения у матери и новороженного, м.б. сепсис.
ДИАГНОСТИКА
1. УЗИ - многоводие , в/у пороки развития( ВПР), утолщение плаценты за счет обильного развития ворсин ^#& фетоплацентарная недостаточность → гипотрофия плода, симетричное и несиметричное прогрессирующее отставание в развитии. Асцит , двойной контур на головке, увеличение печени и селезенки.
2. КТГ - прямое и непрямое ЭКГ плода.
3. Хорионбиопсия и плацентобиопсия - определяю пол и группу крови ребенка на 8-9 неделе. На 9-10 нед. определяют Rh плода.
4. Амниоцентез - оптическая плотность ( билирубин), б/х исследование белков в околоплодных водах ( белок ; сахар/ в норме 1.2 ммоль/л / pH, в норме 7.45-7.35 ; креатинин.
5. кордоцентез (пункция пуповны ) -- производится при сроках более 20 нед. Под контролем УЗИ видны сосуды пуповины, иглой дианетром 1мм производят забор крови из вены пуповины. Определяют: группу крови, Rh, Hb, гематокрит. Можно перелить кровь или эритроцитарную массу внутриутробному плоду.
ТАКТИКА ВЕДЕНИЯ КОНФЛИКНОЙ БЕРЕМЕННОСТИ
Конфликты по системе АВ0 , Rh. Всем женщинам определяют группу крови и резус-фактор. При отрицательном Rh исследуют Rh мужа. В 8-9 недель хорионбиопсия, параллельно диагностируется тромбоцитарная пурпура. В 20 нед. при благоприятном течении беременности - УЗИ. Если существует конфликт выявляют АТ в реакции Кумбса (полные и неполные АТ).
Витамины А,В,С,Е - улучшают состояние сосудистой стенки).Можно провести УФО терапию, подсадка кожного лоскута от мужа к жене( лимфоциты мужа супрессируют конфликт ). Начиная с 20й нед. делаю УЗИ. При нарастании асцита, отека и т.п. --- хордоцентез. Делают обменное переливание крови плоду( Н., 250 мл забирают и после этого вливают 250 мл свежей крови). обменное переливание делаю несколько раз по мере необходмости. В 33-34 нед. женщину дгоспитализируют и в 37 нед. родоразрешают.
Если в анамнезе есть мертворождения или гибель детей от гемолитической болезни женщину госпитализируют в 32 нед. Родоразрешение ведут самым щадящим способом.
ИММУНИЗАЦИЯ И ПРОФИЛАКТИКА. В ЕВРОПЕ если была конфликтная беременность, в первые 72 часа после ее окончания вводят Ig D -- снижение титра АТ.
14. Преэклампсия. Клиника ,диагностика, лечение.
Преэклампсия (praeeclampsia). При неправильном режиме и лечении нефропатия может перейти в преэклампсию. Иногда преэклампсия развивается быстро на фоне предшествовавшей водянки.
Клиническая картина характеризуется наличием отеков, гипер-тензии и протеинурии. Обычно эти симптомы при переходе нефропатии в преэклампсию нарастают и к ним присоединяются новые признаки, связанные с нарушением функций центральной нервной системы, расстройством мозгового кровообращения, повышением внутричерепного давления и отеком мозга. К гипертензии, отекам и протеинурии присоединяются головная боль, ощущение тяжести в области лба и затылка, расстройство зрения (пелена перед глазами, мелькание мушек и т. д.); заторможенность или возбужденное состояние. Иногда бывают боли в подложечной области. Головная боль и расстройство зрения указывают на нарушение мозгового кровообращения; нарушение зрения может быть связано с изменениями в сетчатке глаза (отек, кровоизлияние, отслойка). Нарушения функций кровеносных сосудов, почек, печени и обмена веществ при пре-эклампсии более выражены, чем при нефропатии. Нарастают степень кислородного голодания тканей и ацидоз.
Преэклампсия в любой момент может перейти в эклампсию. Кроме того, возможны кровоизлияния в мозг и другие жизненно важные органы (без перехода в эклампсию). Могут произойти преждевременная отслойка плаценты и другие осложнения, опасные для беременной и плода. Нередко наблюдается асфиксия плода, которая может вызвать его гибель до рождения или во время родов.
Лечение основано на принципах, принятых для терапии эклампсии в связи с единством сущности патологических процессов, совершающихся в организме беременной (роженицы) при указанных формах тяжелого позднего токсикоза.
Необходима немедленная госпитализация. В стационаре больную помещают в специальную комнату, устанавливают постоянное дежурство (больную ни на минуту не оставляют одну), устраняют все раздражители (шум, яркий свет, волнующие моменты). ,
В течение первого дня дают только фруктовые соки в небольших количествах (300-400 мл в сутки) или фрукты (500-800 г); другая пища не разрешается.
При правильном лечении обычно удается предотвратить переход в эклампсию и состояние женщины улучшается настолько, что она может доносить беременность. При отсутствии эффекта от лечения, проводимого в течение 4—5 дней, а также при возникновении кровоизлияния в глазное дно, резкой олигурии и протеинурии показано прерывание беременности.
Вопр № 6-П_______Эклампсия .Современные методы лечения. Учение Строганова, Бровкина.
Эклампсия (eclampsia). Эклампсия — высшая стадия развития позднего токсикоза, возникающая обычно на фоне преэклампсии и нефропатии. Это тяжелое состояние характеризуется комплексом сложных симптомов, указывающих на нарушение деятельности всех важнейших систем и органов. Самым ярким симптомом эклампсии являются судороги мускулатуры тела, сопровождающиеся потерей сознания (кома).
Эклампсия чаще возникает во время родов (48 — 50 случаев из 100), реже — во время беременности (28 — 29%) и после родов (22—23%), чаще встречается у первородящих, а также у беременных с заболеваниями сердечно-сосудистой системы, печени, почек, нейроэндокринными и другими нарушениями, причем у первородящих (особенно пожилых) наблюдается чаще, чем у повторнородящих.
Клиническая картина характеризуется приступами судорог, которые наслаиваются на существующие симптомы преэклампсии или нефропатии. Перед началом припадков нередко наблюдаются усиление головной боли, ухудшение зрения, бессонница, беспокойство, повышение артериального давления и белка в моче. Каждый припадок эклампсии продолжается 1 — 2 мин и слагается из следующих последовательно сменяющихся периодов.
Предсудорожный период. Появляются мелкие подергивания мышц лица, веки закрываются, видны только белки глаз, углы рта опускаются. Этот период длится 20 — 30 с.
Период тонических судорог. Происходит тетаническое сокращение мышц всего тела, туловище напрягается, дыхание прекращается, лицо синеет (тоническая судорога). Продолжительность этого периода 20 — 30 с.Он наиболее опасен для матери и плода.
Период клонических судорог. Возникают бурные судорожные подергивания мышц лица, туловища, конечностей, продолжающиеся 20—30 с. Судороги постепенно ослабевают, появляется хриплое дыхание, изорта выделяется пена, окрашенная кровью вследствие прикусывания языка.
Период разрешения припадка. После прекращения судорожного припадка больная некоторое время находится в коматозном состоянии, сознание возвращается постепенно, о случившемся она ничего не помнит.
Продолжительность коматозного состояния различна, иногда оно длится часами.
Припадки эклампсии часто сопровождаются повышением температуры, дальнейшим подъемом артериального давления. Иногда у больной, находящейся в коматозном состоянии, начинается новый припадок судорог. Количество припадков бывает различным: от 1—2 до 10 и более. При современных условиях лечения эклампсии число припадков обычно не превышает 1—2. Иногда эклампсия протекает без судорог и больная сразу впадает в коматозное состояние. Бессудорожная форма эклампсии наблюдается редко и прогноз при ней неблагоприятен.
Припадки эклампсии, начавшиеся во время беременности и родов, прекращаются при правильном лечении. Клинические наблюдения показывают, что при эклампсии, начавшейся во время родов, прогноз благоприятнее по сравнению с заболеванием, возникшим во время беременности. Прогноз хуже при повторных (особенно многократных) припадках, продолжительной коме, возникновении значительных кровоизлияний в мозг и другие органы.
Эклампсия характеризуется глубоким нарушением важнейших функций организма, в том числе центральной нервной системы — резко повышается ее возбудимость. В связи с этим все раздражители (боль, шум, яркий свет и др.) могут вызвать новый припадок эклампсии.
Для эклампсии характерны нарушение мозгового кровообращения, отек мозга, кровоизлияния в мозг и его оболочки; нередки кровоизлияния в желудочки. Резко возрастают гипоксия и нарушение обмена веществ, связанное с кислородным голоданием и расстройством функций печени, нервной, эндокринной и других систем. В организме накапливаются недоокисленные продукты обмена белков и жиров, возникает ацидоз. Нарушения кровообращения и кровоизлияния наблюдаются в ЦНС, в печени, почках, плаценте, желудочно-кишечном тракте и других органах. Особенно часты множественные кровоизлияния в печени. При эклампсии часто возникают дистрофические изменения в печени, почках, плаценте и других органах. Кровоизлияния, тромбозы, дистрофические изменения, некрозы достигают значительной степени в печени. Значительно ухудшается функция почек, нарастает олигурия, содержание в моче белка и цилиндров повышается. В плаценте нередко возникают застойные явления, кровоизлияния, некрозы, инфаркты и другие изменения, ведущие к кислородному голоданию плода. При эклампсии нередко происходит частичная (редко полная) отслойка плаценты. При отслойке значительного участка плаценты возникает опасность для жизни матери (анемия) и плода (асфиксия).
Эклампсия опасна как для матери, так и плода. Женщина может умереть во время припадка (даже первого) или после припадка.
Главными причинами смертельных исходов при эклампсии являются кровоизлияния в мозг, асфиксия, нарушение сердечной деятельности, отек легких. Без соответствующей помощи во время припадка могут возникнуть повреждения: прикусывание языка, ушибы, переломы. После прекращения припадков иногда наблюдается аспирационная пневмония, нарушается функция почек, иногда возникают явления острой почечной недостаточности, для устранения которых производят гемодиализ. После прекращения припадков эклампсии и комы иногда возникают психозы, которые сравнительно быстро поддаются лечению. В последние годы установлена возможность длительного проявления последствий эклампсии, выражающихся чаще всего в нарушениях функции сердечно-сосудистой системы (гипертензия), нервной системы (головные боли, ухудшение памяти и др.) и почек.
Изменения, возникающие при эклампсии в организме беременной и в плаценте, приводят к нарушению условий развития плода. Он нередко ро-
ждается недоношенным. У детей, родившихся в срок, иногда наблюдаются признаки гипотрофии и функциональной незрелости. Во время припадков эклампсии кислородное голодание плода возрастает и он может погибнуть. Дети нередко рождаются в состоянии асфиксии; заболеваемость в период но-ворожденности у этих детей выше обычной.
В настоящее время смертность женщин от эклампсии снизилась благодаря правильной системе профилактики и ее лечения.
Диагностика при типично протекающей эклампсии не представляет особых затруднений. Распознаванию заболевания способствует наличие признаков предшествовавшей нефропатии или преэклампсии. Эти признаки иногда бывают мало выражены, но при тщательном обследовании больной выявляются всегда. В некоторых случаях приходится проводить дифференциальную диагностику между эклампсией и гипертонической энцефалопатией, эпилепсией и другими заболеваниями центральной нервной системы. Коматозное состояние при эклампсии следует отличать от диабетической и уремической комы.
Профилактика эклампсии является главным способом борьбы с этой патологией. Этой работе в родовспомогательных учреждениях уделяется очень большое внимание. Профилактика эклампсии основывается на следующих принципах: 1) строгое соблюдение правил гигиены и диетологии во время беременности; 2) систематическое и тщательное наблюдение за беременной в консультации и во время патронажных посещений; 3) особо тщательное наблюдение и правильное лечение беременных, у которых имеется риск возникновения токсикозов (гипертоническая болезнь, пороки сердца, гломерулонефрит, пиелонефрит, диабет, тиреотоксикоз, заболевания гепатобилиарной системы, анемия и др.); 4) своевременное выявление и правильное лечение предшествующих стадий позднего токсикоза: водянки беременных, нефропатии, преэклампсии. При правильном лечении указанных форм токсикоза обычно удается предупредить возникновение эклампсии.
Лечение должно проводиться с учетом тяжести клинической картины и неблагоприятных последствий эклампсии для матери и плода. Известно огромное число методов, предлагавшихся в прежние годы многими авторами разных стран. Некоторые из них сохранили лишь исторический интерес как показатель эволюции взглядов по вопросу этиологии и патогенеза эклампсии, а многие вообще утратили всякое значение. Перечислить все существовавшие способы лечения эклампсии не представляется возможным, поэтому следует отметить лишь главные направления.
Для первого направления характерны крайний консерватизм, невмешательство в родовой процесс при одновременном проведении медикаментозной терапии. Сторонники этого направления применяли наркотики, потогонные и мочегонные средства, а также кровопускание. Другое направление — активная терапия, стремление к немедленному родоразрешению путем применения той или иной акушерской операции. Статистические данные указывают, что оба упомянутых крайних направлений терапии эклампсии себя не оправдали.
Неблагоприятные исходы указанных направлений послужили основанием для определения новой тактики, сущность которой заключается в сочетании консервативного лечения с методами, ускоряющими родоразрешение.
В истории лечения эклампсии отмечается поворотный пункт, связанный с именем крупного русского ученого-акушера В. В. Строганова. Его метод коренным образом изменил тактику клинического ведения и лечения эклампсии и сыграл большую роль в отказе и от родоразрешения, и от крайнего консерватизма.
Лечение эклампсии по Строганову представляет собой совокупность сле дующих мероприятий.
Устранение зрительных, слуховых и тактильных раздражителей; помещение больной в отдельную затемненную, хорошо проветриваемую комнату;проведение клинических исследований, инъекций, катетеризации и других процедур под легким ингаляционным наркозом.
Купирование припадков морфина гидрохлоридом и хлоралгидратом по определенной схеме (0,015 г морфина гидрохлорида, через 1 ч — 2 г хлоралгидрата в клизме, через 3 ч от начала лечения — 0,015 г морфина гидрохлорида, через 7 ч — 2 г хлоралгидрата, через 13 н 21 ч — по 1,5 г хлоралгидрата; в течение суток 0,03 г морфина гидрохлорида и 7 г хлоралгидрата).
Ускоренное, но не форсированное родоразрешение (разрыв плодных оболочек, наложение акушерских щипцов, поворот и извлечение плода).
Поддержание правильной деятельности легких, почек и других органов.
Кровопускание в пределах 400—300 мл.
В учреждениях, применявших данную схему лечения, смертность от эклампсии быстро снизилась в 5 —6 раз.
С развитием акушерской науки в схему лечения по Строганову были внесены усовершенствования, не меняющие основных принципиальных положений данного метода. Прежде всего потребовалась замена наркотиков, которые угнетают центральную нервную систему и снижают диурез, что является чрезвычайно неблагоприятным обстоятельством при эклампсии. Хлороформ и хлоралгидрат могут оказать отрицательное влияние на паренхиматозные органы, функции которых при эклампсии угнетены.
Исходя из этих соображений, морфин и хлоралгидрат были заменены сульфатом магния; вместо хлороформного наркоза применяют эфир с кислородом. Большое значение имеет одновременная ингаляция кислорода с целью профилактики кислородного голодания матери и плода.
Современные методы лечения преэклампсии и эклампсии сводятся к следующему.
1. Сенсорные и моторные центры головного мозга при преэклампсии и эклампсии находятся в состоянии резкой возбудимости, и различные раздражители (свет, шум, боль и др.) могут рефлекторно вызвать припадок судорог. На учете данной особенности основан важнейший принцип лечения — обеспечение строжайшего покоя, устранение зрительных, слуховых, тактильных и болевых ощущений. Больную помещают в специальную затемненную, хорошо проветриваемую палату, где не допускаются шум и лишние движения персонала. Подобные палаты для больных преэклампсией и эклампсией предусмотрены в типовых планах строительства родильных домов. Около больной безотлучно должна находиться акушерка, которая под руководством врача осуществляет комплекс лечебно-гигиенических мероприятий, а также тщательный уход, имеющий большое значение. Внутримышечно вводят 25 % раствор сульфата магния по 20 мл (не более 25 мл) каждые 6 ч в течение суток. В последующие дни количество вводимого препарата обычно уменьшается.
Имеется положительный опыт лечения эклампсии препаратами фенотиа-зинового ряда, особенно аминазином, который оказывает седативное, проти-восудорожное и гипотензивное действие (аминазин вводят внутривенно по 1 — 2 мл 2,5% раствора вместе с 50 мл 40% раствора глюкозы). Повторные инъекции (по 1 мл 2,5% раствора проводят 2-3 раза через 5 —8 ч в зависимости от состояния больной).
Для обеспечения лечебно-охранительного режима в некоторых родовспомогательных учреждениях применяют дроперидол (1 — 2 мл 0,25% раствора)
в сочетании с диазепамом (2 мл 0,5% раствора), а также другие нейролептические и транквилизирующие препараты.
При появлении признаков нового припадка (подергивание мышц лица, век) вводят между коренными зубами роторасширитель, чтобы не допустить прикусывания языка; если припадок наступает, принимают меры, предупреждающие ушибы. При первом же вдохе необходима ингаляция кислорода или его смеси с закисью азота (1 : 1).
Важным принципом лечения преэклампсии и эклампсии является устранение сосудистого спазма, ведущего к артериальной гипертензии. Гипотензивный эффект достигается в процессе лечения сульфатом магния, аминазином, а также в результате применения эуфиллина, который вводят внутривенно (5—10 мл 2,4% раствора с 10 мл 20% глюкозы) или внутрь (0,1—0,15 г 2 — 3 раза в день) в зависимости от состояния больной. Назначают также дибазол, папаверин, по показаниям пентамин и др. При необходимости, например при развитии эклампсии во время родов, применяют «управляемую гипотонию» путем капельного внутривенного введения арфонада (0,05 — 0,1% раствора арфонада в 5% растворе глюкозы).
Дегидратационные средства занимают важное место в комплексной патогенетической терапии преэклампсии и эклампсии. щ. С этой целью используют маннитол (100—150 мл 10—15% раствора вну тривенно медленно) при отсутствии гипертензии и нарушения выделительной функции почек или фуросемид (лазикс) 20—40 мг один раз в день (при необходимости дают повторно). Применяют и другие диуретические и дегидратационные средства.
Для коррекции гипопротеинемии и гиповолемии, которые сопутствуют тяжелым формам позднего токсикоза, назначают белковые препараты (альбумин, протеин, растворы сухой плазмы). Для улучшения кровотока в системе капилляров и дезинтоксикации применяют глюкозоновокаиновую смесь (100 — 200 мл 10 — 20% раствора глюкозы, 10 мл 0,25% раствора новокаина) реополиглюкин, гемодез (неокомпенсан). Указанная инфузионная терапия проводится при наличии у больной стабилизации диуреза и стабилизации артериального давления на невысоком уровне.
В комплекс лечебных мероприятий входит оксигенотерапия, способствующая профилактике гипоксии у матери и плода, а также борьба с ацидозом (внутривенное введение 5% раствора гидрокарбоната натрия).
Необходимо соблюдать принцип применения умеренных доз фармакологических препаратов в определенной последовательности. Первоочередной является нейротропная терапия, способствующая устранению возбудимости нервной системы, а также снижению артериального давления и повышению диуреза. При недостаточном снижении артериального давления и отрицательном диурезе используют средства, устраняющие спазм сосудов и гипертензию, а также применяют диуретические препараты. Гипотензивная терапия предшествует трансфузионной. Кровопускание как метод лечения преэклампсии и эклампсии в настоящее время не применяется (риск сосудистого шока; усиливаются гиповолемия и гипопротеинемия).
В результате комплексной интенсивной терапии удается устранить тяжелые проявления преэклампсии и эклампсии, сохранить беременность при наблюдении и поддерживающем лечении в условиях стационара. При недостаточной эффективности лечения (выраженная гипертензия и протеинурия, общемозговые симптомы, кровоизлияния в глазное дно и др.) показано досрочное родоразрешение.
При эклампсии, начавшейся во время родов, необходимо проводить лечение и стремиться к ускорению родоразрешения бережными методами. Цел е-
сообразно производить раннее вскрытие плодного пузыря (при раскрытии зева на 3 — 4 см); при соответствующих условиях накладывают акушерские щипцы, делают поворот, экстракцию за тазовый конец.
Кесарево сечение производят по строгим показаниям, когда другие методы лечения не дают эффекта. Показаниями к этой операции служат не прекращающиеся, несмотря на лечение, припадки эклампсии, длительное коматозное состояние, кровоизлияния в глазное дно, ретинит, отслойка сетчатки, анурия и выраженная олигурия (с цилиндрурией и протеинурией), преждевременная отслойка плаценты и другие грозные осложнения при отсутствии условий для родоразрешения через естественные родовые пути.
При эклампсии, начавшейся после родов, проводят такое же лечение, как в период беременности.
Правильный выбор методов лечения эклампсии значительно улучшил исход для матери и плода. В последние десятилетия отмечено значительное снижение материнской и перинатальной смертности.
За последние десятилетия в нашей стране произошло значительное снижение случаев эклампсии.
+Беременные, перенесшие эклампсию, нуждаются в особо внимательном наблюдении и тщательном уходе. После родов ежедневно измеряют артериальное давление, каждые 2 — 3 дня делают анализ мочи. Необходимо внимательно следить за общим состоянием родильницы, деятельностью сердечно-сосудистой системы, состоянием дыхательных путей и процессов инволюции половых органов. Нужно помнить о возможности возникновения септических послеродовых заболеваний, воспаления легких и других осложнений. После выписки из родильного дома производится детальное обследование женщин и их детей, при необходимости назначается терапия, корригирующая нарушенные функции нервной, сосудистой, выделительной и других систем организма.
У детей, родившихся от матерей, перенесших эклампсию и другие токсикозы, нередко бывает понижена сопротивляемость инфекции, охлаждению и другим неблагоприятным воздействиям среды. Поэтому такие новорожденные нуждаются в тщательном уходе и внимательном наблюдении.
15. Гипертоническая болезнь и беременность. Влияние на плод.
Гипертоническая болезнь у беременных встречается нередко. По некоторым данным, гипертоническая болезнь была выявлена у 1,2% беременных в акушерском стационаре. Распознавание гипертонической болезни не представляет особых затруднений, если она возникла до беременности.
Диагноз основывается на следующих данных:
1) головные боли в анамнезе, гипертоническая болезнь выявлена до наступления беременности;
2) повышение артериального давления с ранних сроков беременности;
3) снижение артериального давления в середине беременности и повышение его в последние 3 мес беременности и в послеродовом периоде;
4) обнаружение патологических изменений со стороны сердца (акцент II тона над основанием сердца и над аортой, гипертрофия левого желудочка); на ЭКГ левограмма, высокий вольтаж зубцов комплекса QRS, снижен или отрицателен зубец Ти, глубокий зубец Sm;
5) наличие неврологических и церебральных симптомов;
6) изменения глазного дна (сужение, извитость, неравномерность калибра сосудов сетчатки, симптомы Салюса, Гвиста).
Диагноз гипертонической болезни во время беременности представляет значительные трудности, если он не был установлен до ее наступления. Он основывается на следующих признаках: раннее (в первые 4 мес беременности) повышение артериального давления и отсутствие симптомов, характерных для токсикоза беременных (отеки, протеинурия, цилиндрурия). При постановке диагноза необходимо дифференцировать гипертоническую болезнь от симптоматической гипертензии, хронического пиелонефрита, позднего токсикоза беременных.
После распознавания гипертонической болезни у беременных необходимо установить стадию заболевания и решить вопрос о допустимости продолжения беременности. В I стадии беременность не противопоказана, во II стадии, особенно в фазе Б (по А. Л. Мясникову), беременность рекомендуется прервать. Однако при настойчивом желании больной иметь ребенка беременность может быть сохранена, но больная нуждается в систематическом наблюдении и лечении. Беременность в III стадии заболевания наблюдается редко и ее следует считать категорически противопоказанной.
Течение беременности при гипертонической болезни часто бывает осложненным. Наиболее часто встречаются недонашивание, возникновение позднего токсикоза, преждевременная отслойка нормально расположенной плаценты, кровоизлияние в мозг, гипоксия и гипотрофия плода, мертворождае-мость. Установлено, что процент осложнений беременности у больных во II стадии гипертонической болезни значительно выше, чем в I стадии. Так, поздние токсикозы наблюдаются в 41,2 — 53% случаев, преждевременная отслойка плаценты — в 1,2%, внутриутробная асфиксия плода — в 5,3—13%, поздний выкидыш — в 8,8%, гипертоническая энцефалопатия — в 2%.
Течение гипертонической болезни во время беременности также имеет характерные особенности. Так, почти у половины больных артериальное давление в первые 14 нед беременности повышается. В середине беременности оно часто понижается (в Т стадии болезни нередко до нормального уровня, во II стадии незначительно). В последние 3 мес беременности артериальное давление в большинстве случаев повышается. В случае обострения заболевания, которое может возникнуть при любом сроке беременности, артериальное давление значительно повышается. Особенно неблагоприятно для женщины обострение заболевания в середине беременности, так как оно часто осложняется возникновением токсикоза, самопроизвольным прерыванием беременности, внутриутробной гибелью плода. Обострение гипертонической болезни проявляется ухудшением самочувствия больной, усилением головных болей. кризами, изменениями глазного дна (иногда появляется симптом Салюса).
Гипертонический криз необходимо дифференцировать от преэклампсии:
1) криз может возникать при любом сроке беременности, реже во время родов и в послеродовом периоде; преэклампсия развивается во второй половине беременности, в процессе родов, реже в послеродовом периоде;
2) при гипертоническом кризе не всегда отмечаются протеинурия, цилиндрурия; преэклампсия часто возникает на фоне выраженных симптомов нефропатии (отеки, протеинурия, цилиндрурия);
3) при кризе нередко наблюдаются парестезии — онемение пальцев, покраснение лица; ощущение жара, усиленное потоотделение; для преэклампсии эти признаки нехарактерны.
Течение родов у женщин, страдающих гипертонической болезнью, также имеет свои особенности: часто возникает преэклампсия, эклампсия, отмечается повышенная кровопотеря в третьем периоде родов. В первые часы после родов артериальное давление часто значительно снижается (на 90—105 мм рт. ст.), а в последующие дни вновь повышается.
Лечение гипертонической болезни у беременных проводится индивидуально и зависит от стадии заболевания. Оно должно быть комплексным: охранительный режим, диетотерапия (достаточное количество углеводов и белков в рационе), медикаментозное лечение: дибазол по 2 мл 2 % раствора внутримышечно 1 — 2 раза в день, эуфиллин по 0,1 — 0,2 г 3 раза в день, резерпин по 0,1—0,25 мг 2 —3 раза в день. Важное значение имеет психопрофилактическая подготовка к родам и обезболивание их. При повышении артериального давления показано введение 2 мл 2% раствора дибазола. При ухудшении состояния беременной во втором периоде родов показано извлечение плода с помощью акушерских щипцов. При нарушении мозгового кровообращения во время беременности или в первом периоде родов показано абдоминальное кесарево сечение под интубационным наркозом с применением релаксантов. На основании данных наблюдений установлено, что после родов заболевание прогрессирует у женщин, страдающих гипертонической болезнью II стадии; в стадии 1Б этого не происходит.
16. Хронический пиелонефрит и беременность. Ведение беременности. Влияние на плод.
Беременность и пиелонефрит. Пиелонефрит представляет собой инфекционно-бактериальное заболевание с преимущественным поражением интерстициальной ткани, чашечек и почечной лоханки. Он может возникать впервые во время беременности (гестационный пиелонефрит, или пиелонефрит беременных). Пиелонефрит, существовавший до беременности, может обостряться на ее фоне или протекать в хронической и латентной форме.
Предрасполагающими факторами для развития острого гестационного пиелонефрита и обострения хронического пиелонефрита во время беременности являются нарушение мочевыделения, обусловленное изменением топографоанатомических взаимоотношений по мере роста матки, перестройка гормонального и иммунного статуса.
Гестационный пиелонефрит вызывают кишечная палочка, клебсиелла, энтеробактер, протей, стрептококки, стафилококки, грибы, неклостридиальные анаэробы и др.
Заболевание возникает при воспалительных процессах в желудочно-кишечном тракте, в половых органах, при наличии кариозных зубов, фурункулезе, панариции и других очагов инфекции, которая распространяется гематогенным, лимфогенным и восходящим (по стенке и просвету мочеточника) путям.\
Морфологическая картина заболевания характеризуется многочисленными периваскулярными инфильтратами в интерстициальной ткани, которые при благоприятном течении заболевания рассасываются или частично замещаются соединительной тканью. При неблагоприятном течении пиелонефрита происходит нагноение инфильтратов с образованием мелких гнойничков в корковом веществе почки или под капсулой (апостематозный пиелонефрит). Реже формируется абсцесс или карбункул почки.
Клиническая картина. Гестационный пиелонефрит чаще всего возникает на 22—28-й неделе беременности или на 2—5-й день послеродового периода. В острый период заболевания беременные жалуются на внезапное ухудшение самочувствия, слабость, головную боль, повышение температуры тела, озноб. Одновременно появляются дизурические нарушения, боли в реберно-поясничном углу.
Наличие инфекционного процесса в почках и активация иммунного ответа организма беременной приводят к угрозе отторжения плодного яйца: появляются клинические признаки угрожающего или начавшегося выкидыша или преждевременных родов.
Диагностика.
В моче обнаруживаются лейкоциты, бактерии, небольшое количество белка.
Бактериологическое исследование мочи помогает установить вид возбудителя заболевания и чувствительность к антибиотикам. УЗИ почек применяют для выяснения состояния чашечно-лоханочной системы.
Лечение.
Используются общие принципы терапии воспалительного процесса. Беременная госпитализируется в дородовое отделение родильного дома. В первые 24 нед. беременности возможна госпитализация в урологическое отделение. Обязателен постельный режим. Положение беременной на боку, противоположном локализации пиелонефрита, способствует лучшему оттоку мочи и ускоряет выздоровление. Этой же цели служит коленно-локтевое положение, которое периодически должна принимать беременная.
Диета должна быть щадящей с обильным кислым питьем.
Антибактериальная терапия проводится с учетом возбудителя заболевания и действия препарата на плод: предпочтение отдается полусинтетическим пенициллинам и цефалоспоринам, обладающим широким спектром действия и не оказывающим вредного влияния на плод. Прием антибиотиков сочетают с антимикотическими препаратами: нистатином, леворином. Обязательно назначение витаминов. В качестве уроантисептиков можно использовать нитрофураны, нитроксолин, невиграмон.
Для улучшения оттока мочи применяют спазмолитики: но-шпу, баралгин, папаверин. При наличии симптомов интоксикации проводится детоксикационная инфузионная терапия.
При отсутствии эффекта от консервативных методов лечения используют катетеризацию мочеточников, обеспечивающую отток мочи. В отдельных случаях прибегают к пункционной нефропиелостомии. Формирование абсцесса или карбункула почки требует хирургического лечения: декапсуляции, рассечения почки и даже нефрэктомии.
Ведение беременности и родов при гестационном пиелонефрите. Параллельно с лечением пиелонефрита проводят терапию, направленную на сохранение беременности при угрозе ее прерывания и на улучшение маточно-плацентарного кровоснабжения. Вопрос о досрочном прерывании беременности ставится в том случае, когда оказались неэффективными все средства и методы лечения. Роды проводятся через естественные родовые пути. Операция кесарева сечения производится только по строгим акушерским показаниям.
Беременность на фоне хронигеского пиелонефрита таит значительную опасность для матери и плода.
В качестве этиологического фактора хронического пиелонефрита, существовавшего до беременности, обычно выступают ассоциации микроорганизмов. Длительно существующий воспалительный процесс завершается склерозированием интерстициальной ткани почки, сдавлением канальцев, что приводит к нарушению концентрационной функции нефрона. Прогрессирование заболевания способствует вовлечению в патологический процесс всех морфологических элементов коркового слоя почек — наступает ее сморщивание. Этот процесс прогрессирует медленно, в течение многих лет. Может приводить к развитию нефрогенной гипертензии. Наступившая беременность ухудшает течение пиелонефрита.
С другой стороны, и пиелонефрит оказывает неблагоприятное влияние на течение беременности и состояние плода. К наиболее частым осложнениям относятся поздний гестоз, невынашивание беременности и внутриутробное инфицирование плода.
Клиническая картина. Хронический пиелонефрит, как правило, не имеет ярких проявлений. Только обострение хронического процесса делает картину заболевания яркой, сходной с картиной острого гестационного пиелонефрита, и диагностика не представляет особых трудностей.
Диагностика. При хроническом пиелонефрите у беременной могут быть отчетливые жалобы на недомогание, быструю утомляемость, головную боль, периодически появляющиеся тупые боли в поясничной области. Поэтому для диагностики хронического пиелонефрита особое значение приобретают лабораторные методы исследования.
В анализе крови можно наблюдать незначительные изменения в картине крови: умеренный лейкоцитоз с небольшим сдвигом формулы нейтрофилов влево. Более частым признаком является снижение количества гемоглобина и числа эритроцитов. При исследовании мочи (не менее 3 анализов) выявляется лейкоцитурия, иногда — микрогематурия, часто — бактериурия, а в осадке — ураты, фосфаты, оксалаты.
Обязательно УЗИ почек.
Лечение. При хроническом пиелонефрите назначают антибактериальные препараты (антибиотики, уроантисептики), спазмолитики, мочегонные средства, витамины, адаптогены (элеутерококк, аралия маньчжурская), липоевую кислоту, эссенциале, токоферола ацетат, десенсибилизирующие средства. Курс лечения составляет 10—15 дней. В стадии обострения хронического пиелонефрита проводят лечение, как при остром гестационном пиелонефрите.
Ведение беременности и родов. В подавляющем большинстве случаев своевременное выявление и правильное лечение хронического пиелонефрита обеспечивает благоприятный исход беременности. Роды проводятся через естественные родовые пути. Однако больные пиелонефритом относятся к группе высокого риска.
приходится проводить досрочное родоразрешение, показаниями для которого являются: отсутствие эффекта терапии гестоза, нарастание хронической фетопла-центарной недостаточности.
17. Сахарный диабет у беременных. Влияние на плод.
Сахарный диабет может возникнуть в различные периоды жизни до наступления беременности или же впервые проявиться во время беременности.
Клиническая картина сахарного диабета характеризуется сухостью во рту, жаждой, поллакиурией и полиурией, повышенным аппетитом и вместе с тем похуданием и общей слабостью. При лабораторном исследовании обнаруживают сахар не только в моче, но и повышенное содержание его в крови, а также характерную сахарную кривую после нагрузки сахаром. При обнаружении сахара в моче необходимо исключить почечную глюкозурию.
Течение сахарного диабета при беременности имеет свои особенности. В первой половине беременности и в последние недели уровень сахара в крови и моче снижается; во второй половине беременности, во время родов и послеродовом периоде (кроме первых дней) уровень сахара в крови и моче у значительного большинства больных резко повышается; нередко возникает ацидоз.
Беременность у больных сахарным диабетом часто протекает патологически. При сахарном диабете повышается процент самопроизвольных абортов, преждевременных родов, поздних токсикозов, нередко возникает многоводие, повышается число мертворожденных. Ввиду опасности перечисленных выше осложнений беременность некоторым больным сахарным диабетом противопоказана. Безусловные противопоказания к беременности возникают в следующих случаях:
1) тяжелая форма сахарного диабета с частым возникновением ацидоза;
2) осложнение сахарного диабета диабетическим гломерулосклерозом или ретинопатией;
3) внепанкреатический диабет;
4) заболевание сахарным диабетом обоих супругов (опасность наследственного сахарного диабета, врожденных пороков развития ребенка);
5) инсулинорезистентная и лабильная форма диабета;
6) сочетание диабета и резус-сенсибилизации матери;
7) сочетание диабета и активного туберкулеза;
8) наличие в анамнезе при компенсированном во время беременности диабете повторных случаев гибели или рождения детей с пороками развития.
При первой явке беременной в женскую консультацию в ранние сроки (до 12 нед) необходимо предупредить больную о возможных осложнениях беременности, ухудшении течения диабета и сомнительном прогнозе для плода и предложить прерывание беременности. Если все же женщина настаивает на сохранении беременности, то она должна быть немедленно госпитализирована для всестороннего обследования и выбора лечения.
Лечение беременной, страдающей сахарным диабетом, должно быть комплексным и проводится совместно акушером и эндокринологом.
Суточный пищевой рацион должен включать в среднем 300 — 350 г углеводов, 120 г белков, 50 г жиров, витамины С, группы В; рекомендуются также свежий творог (содержащий метионин) по 200 — 250 г в день, овсянка.
Беременным, страдающим сахарным диабетом, чаще всего назначают инсулин: дозировка зависит от показателей глюкозурического и гликемического профиля больных.
Каждая больная должна быть госпитализирована во второй половине беременности не позже 32 нед беременности для детального обследования и решения вопроса о сроке родоразрешения. Искусственные преждевременные роды (не ранее 36 нед беременности) показаны при крупном плоде и снижении сахара в крови матери (опасность внутриутробной гибели плода, родовой травмы), прогрессирующем позднем токсикозе беременных, значительном многоводии. Роды, как правило, могут проходить через естественные родовые пути; нередко возникают затруднения при извлечении плечевого пояса плода в связи с большой массой, диспропорцией между размерами его головки и туловища. Кесарево сечение производится в основном по акушерским показаниям. Во время родов необходимо введение инсулина. Лечение инсулином продолжается и в послеродовом периоде с учетом уровня сахара в моче и крови.
Новорожденные от матерей, больных сахарным диабетом, требуют тщательного обследования и при резком снижении сахара в крови — введения глюкозы; в дальнейшем необходимо проверять у них каждые 3 мес мочу на сахар, ограничивать углеводы.
18. Предлежание плаценты. Клиника, диагностика. Тактика ведения беременности и родов. Влияние на плод.
Предлежанием плаценты (placenta praevia) называется неправильное ее расположение: вместо тела матки плацента в той или иной степени захватывает нижний сегмент. Частота этого осложнения — 0,5—0,8% от общего числа родов.
Классификация. Большинство современных авторов выделяют понятие «низкое расположение плаценты», когда край ее, находясь ближе 5 см (условная граница нормы) от внутреннего зева, при окончательном развертывании нижнего сегмента в родах частично захватывает его верхний отдел и может сопровождаться кровотечением.
Чаще всего различают следующие варианты предлежания плаценты:
1) центральное, при котором плацента располагается в нижнем сегменте и полностью перекрывает внутренний маточный зев;
2) боковое, при котором плацента частично располагается в нижнем сегменте и не полностью перекрывает внутренний зев;
3) краевое, когда плацента также располагается в нижнем сегменте, достигая краем внутреннего зева.
Однако такое подразделение, правильное с научной точки зрения, не может удовлетворить практического врача, так как отражает взаимоотношения при сохраненной шейке матки во время беременности или в самом начале родов, В клинической практике лишь при большом раскрытии маточного зева (около 5—6 см) удается диагностировать вариант предлежания. Поэтому для лечащего врача целесообразнее пользоваться упрощенной классификацией — делением предлежания плаценты на полное и неполное (частичное).
Касаясь классификации предлежания плаценты, следует особо выделить редкие варианты, когда большая или меньшая часть ее захватывает не только нижний сегмент, но и шеечный канал.
Этиология и патогенез.
К факторам, предрасполагающим к предлежанию плаценты, относятся разнообразные патологические изменения матки. К ним принадлежат травмы и заболевания, сопровождающиеся атрофическими, дистрофическими изменениями эндометрия. Подобные изменения нередко являются следствием многократных родов, осложнений в послеродовом периоде. Поэтому предлежание плаценты обычно возникает у повторнородящих (около 75%) и значительно реже — у первородящих (около 25%), имея явную тенденцию к учашению с увеличением возраст женщины. Дистрофические и атрофические процессы в эндометрии могут возникать в результате воспалительных процессов и выскабливаний матки в связи с самопроизвольными и искусственными абортами. Несомненной причиной возникновения предлежания плаценты, а также шеечно-перешеечного предлежания и шеечной беременности является истмико-цервикальная недостаточность. Среди факторов, способствующих предлежанию плаценты, следует указать на генитальный инфантилизм, эндокринопатии, рубцы на матке, миому.
Некоторые экстрагенитальные заболевания, нарушающие кровообращение в органах малого таза, могут предрасполагать к формированию низкой плацентации и предлежания плаценты. К ним относятся болезни сердечно-сосудистой системы, почек и печени.
Издавна клиницисты обратили внимание на возможность миграции плаценты. Основной причиной ее является «поиск» ворсинками более благоприятных, чем нижние отделы матки (перешеек — нижний сегмент), мест для обеспечения необходимого питания плодного яйца. Поэтому плацента при предлежании обычно отличается от нормально прикрепленной: она тонка, увеличена в размерах, дифференцировка базального и лысого хориона задерживается, наступает во II и III триместрах беременности, а иногда не происходит вовсе. По этим же причинам предлежащая плацента захватывает глубокие слои нижнего сегмента. Ультразвуковое сканирование дает возможность в течение беременности проследить миграцию плаценты (так называемая динамическая плацента) и место ее расположения (на передней, задней и боковой стенках матки). Нередко определяемое в I триместре центральное предлежание ворсинчатого (ветвистого) хориона или плаценты к концу беременности переходит в низкое расположение плаценты. Миграция плаценты чаще наблюдается при локализации ее на передней стенке матки.
Клиническая картина. Ведущим симптомом предлежания плаценты является кровотечение. В основе его лежит отслойка плаценты от стенок матки вследствие растяжения нижнего сегмента в процессе беременности, а затем быстрого развертывания его во время родов; ворсинки предлежащей плаценты, в силу ее недостаточной растяжимости, теряют связь со стенками матки. В зависимости от вида предлежания плаценты кровотечение может возникнуть во время беременности или родов. Так, при центральном (полном) предлежании кровотечение нередко начинается рано — во II триместре; при боковом и краевом (неполном) — в III триместре или во время родов.
Сила кровотечения при полном предлежании плаценты обычно значительнее, чем при частичном. Первое кровотечение чаще начинается спонтанно, без всякой травмы, может быть умеренным или обильным. Иногда первое кровотечение может быть столь интенсивным, что сопровождается смертельным исходом, а неоднократные повторные кровотечения, хотя и весьма опасны (хроническая анемизация больных), по исходу могут быть более благоприятными. У подавляющего большинства женщин после начала кровотечения возникают преждевременные роды. В начале I периода родового акта при предлежании плаценты сглаживание шейки матки и отслойка нижнего полюса плодного яйца приводят к обязательному отделению части предлежащей плаценты и усилению кровотечения.
Следует обратить особое внимание на то, что у ряда беременных имеются указания на наличие еще в I триместре кровянистых выделений из влагалища. Это весьма тревожный сигнал, свидетельствующий об угрозе выкидыша и о глубоком внедрении хориона в подлежащие ткани матки с разрушением сосудов. Данный признак встречается не только при предлежании плаценты, но и при еще более грозной патологии — шеечно-перешеечном предлежании плаценты, а также при шеечной и перешеечно-шеечной беременности.
Гипоксия плода также является одним из основных симптомов предлежания плаценты. Степень гипоксии зависит от ряда факторов, ведущими из которых являются площадь отслойки плаценты и ее темп.
При предлежании плаценты беременность и роды часто осложняются косым и поперечным положением плода, тазовым предлежанием, невынашиванием, слабостью родовой деятельности, нарушением течения последового периода в связи с врастанием плаценты, гипо- и атоническими кровотечениями в раннем послеродовом периоде, эмболией околоплодными водами и тромбоэмболией, восходящей инфекцией. В отличие от правильно расположенной плаценты предлежащая плацента находится в области внутреннего зева, куда восходящим путем неминуемо распространяется инфекция, для которой сгустки крови являются весьма благоприятной средой. К тому же защитные силы организма значительно ослаблены предшествующими кровопотерями. Восхождению инфекции способствуют диагностические и терапевтические мероприятия, проводимые через влагалище. Поэтому септические осложнения при предлежании плаценты возрастают в несколько раз.
Диагностика. Различные варианты предлежания плаценты обычно диагностируют без особых трудностей. Если у женщины во II—III триместрах беременности из половых путей появляются кровянистые выделения, то, в первую очередь, следует думать о предлежании плаценты. Даже при хорошем состоянии и самочувствии, произведя лишь бережное наружное акушерское обследование, больную незамедлительно, обязательно в сопровождении медицинского персонала, госпитализируют. Проведение влагалищного обследования в амбулаторных или домашних условиях является грубой ошибкой: оно может привести к усилению кровотечения, инфицированию.
: в случае необходимости его производят в операционном блоке, развернутом для выполнения немедленной лапаротомии. Даже при непроходимости шеечного канала через своды удается пальпировать мягковатую массу плаценты, перекрывающую высоко расположенную головку. В современных условиях ведущим диагностическим методом, подтверждающим с высокой точностью наличие и вариант предлежания плаценты, является ультразвуковое сканирование. Ультразвуковое исследование не только позволяет диагностировать вариант предлежания плаценты, но и определить ее размеры, степень зрелости, площадь отслойки, а также соответствие развития плода гестационному возрасту.
Дифференциальную диагностику (табл. 20) проводят с заболеваниями, сопровождающимися кровотечением: 1) шеечно-перешеечным предлежанием плаценты; 2) шеечной и перешеечно-шеечной беременностью; 3) преждевременной отслойкой нормально расположенной плаценты; 4) разрывом матки. В таблицу не включены кровотечения при разрыве варикозных узлов влагалища и раке шейки матки, так как они обычно легко диагностируются при обязательном в акушерской практике осмотре шейки матки и влагалища в зеркалах.
Лечение, Все беременные с предлежанием плаценты относятся к группе высокого риска, лечение их сугубо индивидуальное. В дородовом отделении, сразу после первичного обследования, следует наметить предварительный план ведения больной и передать ее под особое наблюдение медицинского персонала и дежурной бригады врачей. В дальнейшем после уточнения диагноза план подтверждается или изменяется.
У одних женщин могут применяться консервативные методы лечения, у других плановое или срочное хирургическое вмешательство.
Избирая тот или другой метод лечения беременной, необходимо учитывать вариант предлежания плаценты, срок беременности, состояние родовых путей, а также плода, возраст женщины, сопутствующую акушерскую и соматическую патологию, исходы прошлых беременностей, но определяющим фактором является характер кровотечения.
Если кровотечение отсутствует, беременность недоношенная, то при любом варианте предлежания плаценты используют традиционные консервативные методы лечения, направленные на снижение сократительной активности матки, профилактику анемизации беременной и коррекцию состояния плода.
. Известны положительные результаты после наложения шва на шейку матки на уровне внутреннего зева, чем удалось снизить число преждевременных родов почти вдвое, а перинатальную смертность —в 4 раза.
Плановое кесарево сечение производится при полном предлежании плаценты на 38-й неделе беременности, не ожидая возможного кровотечения. Показанием к плановому кесареву сечению может служить частичное предлежание плаценты в сочетании с другой акушерской или соматической патологией.
Сильное, а также рецидивирующее (даже умеренное) кровотечение служит показанием к экстренному кесареву сечению независимо от срока беременности, состояния плода и варианта предлежания плаценты. Следует знать, что критический объем кровопотери составляет 250 мл, после чего резко меняется тактика врача, потому что кровотечения при предлежании плаценты непредсказуемы, темп кровопотери может быстро меняться. Умеренные кровотечения могут в считанные минуты перейти в массивные с развитием геморрагического шока.
Ведение рожениц с предлежанием плаценты требует индивидуального подхода.
Во время родов показанием к абдоминальному родоразрешению является полное предлежание плаценты, а при частичном — обильное кровотечение при малых степенях раскрытия маточного зева и наличие сопутствующей акушерской патологии. Для предотвращения прогрессирования отслойки частично предлежащей плаценты в порядке подготовки к операции необходимо произвести амниотомию.
Абдоминальное родоразрешение является частым, но не фатальным методом. Если имеются частичное предлежание плаценты, незначительное кровотечение, головное предлежание плода и хорошая родовая деятельность при раскрытии шейки матки не менее 3—4 см, то бравшей пулевых щипцов (ни в коем случае не пальцем, приводящим к резкому усилению кровотечения) бережно, возможно шире вскрывают плодный пузырь. Головка быстро опускается, прижимает отделившуюся часть плаценты к плацентарной площадке, кровотечение обычно прекращается, и роды благополучно заканчиваются через естественные родовые пути. Однако, избрав консервативный путь ведения родов, акушер должен быть готовым в любой момент при возобновлении кровотечения изменить план ведения родов и произвести кесарево сечение. Эту операцию в случае предлежания плаценты в последние годы стали производить гораздо чаще, что привело к 10— 15-кратному уменьшению материнской и существенному снижению перинатальной смертности.
Применяется типичная техника оперативного вмешательства: матка, как правило, вскрывается поперечным разрезом в нижнем сегменте; предлежащая плацента не рассекается, а отслаивается, так как плод плохо переносит кровопотерю. После извлечения плода, приступая к удалению последа, можно столкнуться с тяжелой патологией — врастанием плаценты в шейку или в нижний сегмент матки. Кровотечение резко усиливается. Для спасения жизни роженицы приходится прибегать к удалению матки.
при консервативном родоразрешении последовый и ранний послеродовой периоды представляют для матери не меньшую, а даже большую опасность, чем период раскрытия или изгнания. Резкое снижение сократительной способности нижнего сегмента матки и (или) истинное приращение плаценты могут привести к массивному кровотечению, угрожающему жизни матери.
+Исходы для плода (новорожденного). При нредлежании плаценты имеет место ограничение дыхательной поверхности, что нередко приводит к гипоксии, гипотрофии и аномалиям развития плода. Новорожденные нередко рождаются с анемией.
19. Преждевременная отслойка нормально расположенной плаценты. Клиника, лечение. Тактика ведения. Влияние на плод.
В норме плацента отделяется только после рождения плода. Если ее отделение происходит раньше (во время беременности, в I или II периоде родов), то эта патология называется преждевременной отслойкой нормально расположенной плаценты. Частота ее колеблется в относительно широких пределах — от 0,05 до 0,5%. Эта патология относится к тяжелым формам осложнений беременности и родов, сопровождается высокой материнской и перинатальной смертностью.
Этиология и патогенез. Ранее основной причиной преждевременной отслойки нормально расположенной плаценты считали механические факторы — травму живота, увеличение объема матки, а затем ее быстрое опорожнение (при многоводии, многоплодии, крупном или гигантском плоде), короткость пуповины, запоздалый разрыв плодного пузыря, дистрофические изменения эндометрия. В настоящее время большое значение 'в возникновении преждевременной отслойки нормально расположенной плаценты придают изменениям сосудов вследствие позднего токсикоза беременных, гипертонической болезни или заболеваний почек. Механические и стрессовые факторы имеют определенное значение, особенно если они сочетаются с указанной патологией.
Многие современные авторы полагают, что в основе пускового механизма преждевременной отслойки плаценты лежит иммунологический конфликт между материнским организмом и тканями фетоплацентарного комплекса, в результате чего наступает отторжение.
Механизм отслойки заключается в образовании базальных гематом в результате патологических изменений сосудов децидуальной оболочки. Отграниченные гематомы, достигая значительных размеров, разрушают базальную пластинку и прорываются в межворсинковое кровяное русло. Возникают отслойка плаценты от стенки матки и сдавление плацентарной ткани образовавшейся гематомой. Макроскопически при частичной отслойке на материнской поверхности плаценты обнаруживаются фасетки («старая» отслойка) или сгустки крови («острая» отслойка).
Микроскопически в зависимости от давности и площади отслойки плаценты выявляются различные изменения плаценты, соответствующие структуре острых и подострых геморрагических инфарктов. Особо благоприятным фоном для возникновения этой микроскопической картины является тяжелый поздний гестоз, при котором в сосудах плаценты отмечается массивное отложение фибрина с закрытием просвета капилляров, пролиферативный эндартериит, разрыв децидуальных артерий.
Клиническая картина.
Ведущими симптомами преждевременной отслойки плаценты являются кровотечение и боли, остальные симптомы связаны с этими двумя: общая и локальная болезненность матки при пальпации, ее гипертонус, гипоксия или гибель плода.
Преждевременная отслойка нормально расположенной плаценты бывает легкой и тяжелой. Тяжесть патологии зависит от степени кровопотери, которая обусловлена как площадью отслойки плаценты (частичная, полная), так и ее быстротой.
При легкой степени тяжести общее состояние беременной или роженицы не страдает. Гемодинамические показатели остаются в пределах нормы. Сердцебиение плода не нарушено. Тяжелая степень отслойки плаценты сопровождается ухудшением состояния больной, вплоть до появления симптомов шока. Бледность кожных покровов, тахикардия, падение артериального давления быстро прогрессируют. Появляются и стремительно нарастают симптомы внутриматочной гипоксии плода, быстро наступает его гибель.
Кровотегение бывает внутренним, наружным и комбинированным. Даже при одинаковой кровопотере внутреннее кровотечение считается наиболее опасным и часто сопровождается геморрагическим шоком. Вид кровотечения зависит от локализации гематомы (рис. 87). Если гематома возникает в центре плаценты, то наружного кровотечения может не быть или оно появляется позже. Большая маточно-плацентарная гематома, не найдя выхода во влагалище, растягивает плацентарную площадку, и возникает маточно-плацентарная апоплексия, описанная А. Кувелером. Стенки матки пропитываются кровью, иногда проникающей в параметрий, при этом серозный покров может нарушаться, происходит разрыв матки с излитием крови в брюшную полость. Матка с массивными кровоизлияниями имеет вид «мраморной», сократительная способность ее резко снижается. На этом фоне часто возникают проявления ДВС-синдрома за счет проникновения тромбопластических субстанций в материнский кровоток.
Если отслойка плаценты происходит по периферии, кровь даже при небольшой гематоме может быстро отслоить плодные оболочки и кровотечение оказывается наружным. Цвет крови, вытекающей через влагалище при острой отслойке, алый, при отслойке значительной давности — коричневый, серозно-кровянистый с темными сгустками. Состояние больной, как правило, соответствует видимой кровопотере.
Болевой синдром — чрезвычайно важный признак преждевременной отслойки нормально расположенной плаценты. Он возникает из-за растяжения серозной оболочки матки. Характер болей варьирует от слабых до интенсивных.
Иногда боли отсутствуют, если отслойка плаценты произошла на незначительном участке. Диагноз в таких случаях устанавливается ретроспективно — при осмотре плаценты после родов.
Слабый или умеренно выраженный болевой симптом сопровождает отслойку, начинающуюся от края плаценты.
В тяжелых случаях внезапно возникают сильные, распирающие боли в животе, общее состояние резко ухудшается, нарушается гемодинамика: пульс и дыхание учащаются, АД быстро падает, кожные покровы бледнеют. Живот увеличен в объеме, матка в состоянии гипертонуса, очень болезненна при пальпации. Если отслоившаяся плацента расположена на передней или переднебоковой стенке матки, то можно определить мягковатую, болезненную выпуклость. Болевой синдром нередко выражен в такой степени, что больная не дает дотронуться до живота. Быстро развивается картина геморрагического шока. Кровотечение чаще внутреннее. Оно сопровождается развитием ретроплацентарной гематомы.
Состояние плода зависит в первую очередь от площади и быстроты отслойки плаценты. Большинство авторов считают, что при острой отслойке менее 1/3 плаценты плод находится в состоянии гипоксии, при отслойке 1/3 и более плод всегда погибает. Гибель плода может наступить при отслойке меньшей площади плаценты, если она имеет морфологические или функциональные признаки недостаточности.
Диагностика. Преждевременная отслойка плаценты диагностируется на основании клинических признаков: боли в животе, повышение тонуса матки, признаки внутреннего и (или) наружного кровотечения, нарушение сердцебиения плода. Вероятность точного диагноза повышается, если эти симптомы появляются у беременных с поздними гестозами, гипертонической болезнью, заболеваниями, почек, недостаточностью кровообращения, при патологии сердца.
Современные диагностические методы, в первую очередь УЗИ, облегчают диагностику отслойки плаценты, дают возможность точно определить площадь отслойки и величину гематомы.
Дифференциальный диагноз проводят с предлежанием плаценты и разрывом матки (см. табл. 20). Сходные симптомы иногда имеет синдром сдавления нижней полой вены. Отсутствие болевого симптома, повышение тонуса матки, а также быстрое улучшение состояния больной и плода при перемене положения тела помогают исключить эту патологию.
Тактика ведения беременности и родов. При преждевременной отслойке нормально расположенной плаценты необходимо предупреждать развитие геморрагического шока и ДВС-синдрома, а при их возникновении — создавать условия, повышающие эффективность интенсивной терапии. Поэтому главной задачей лечения является бережное и быстрое родоразрешение. Остановить прогрессирование отслойки плаценты и кровотечение невозможно без опорожнения матки. Этому требованию отвечает абдоминальное кесарево сечение, которое после извлечения плода позволяет диагностировать маточно-плацентарную апоплексию и, следовательно, своевременно ампутировать матку. Кроме того, в случае развития острой формы ДВС-синдрома чревосечение обеспечивает возможность незамедлительного производства экстирпации матки.
При преждевременной отслойке нормально расположенной плаценты, возникшей в конце I или во II периоде родов, особенно если она обусловлена механическими факторами (короткость пуповины, излитие околоплодных вод и т. д.), роды могут быть закончены через естественные родовые пути. Принцип быстрого опорожнения матки остается неизменным и в этих случаях. В зависимости от акушерской ситуации родоразрешение проводится с помощью акушерских щипцов или вакуум-экстрактора, извлечением за ножку или с применением плодоразрушающих операций. У всех женщин после окончания родов через естественные родовые пути плацента отделяется рукой; если она уже отделилась, то проводят обследование матки, чтобы исключить (или подтвердить) нарушение целостности матки и своевременно диагностировать и, следовательно, лечить гипотонию мускулатуры матки.
